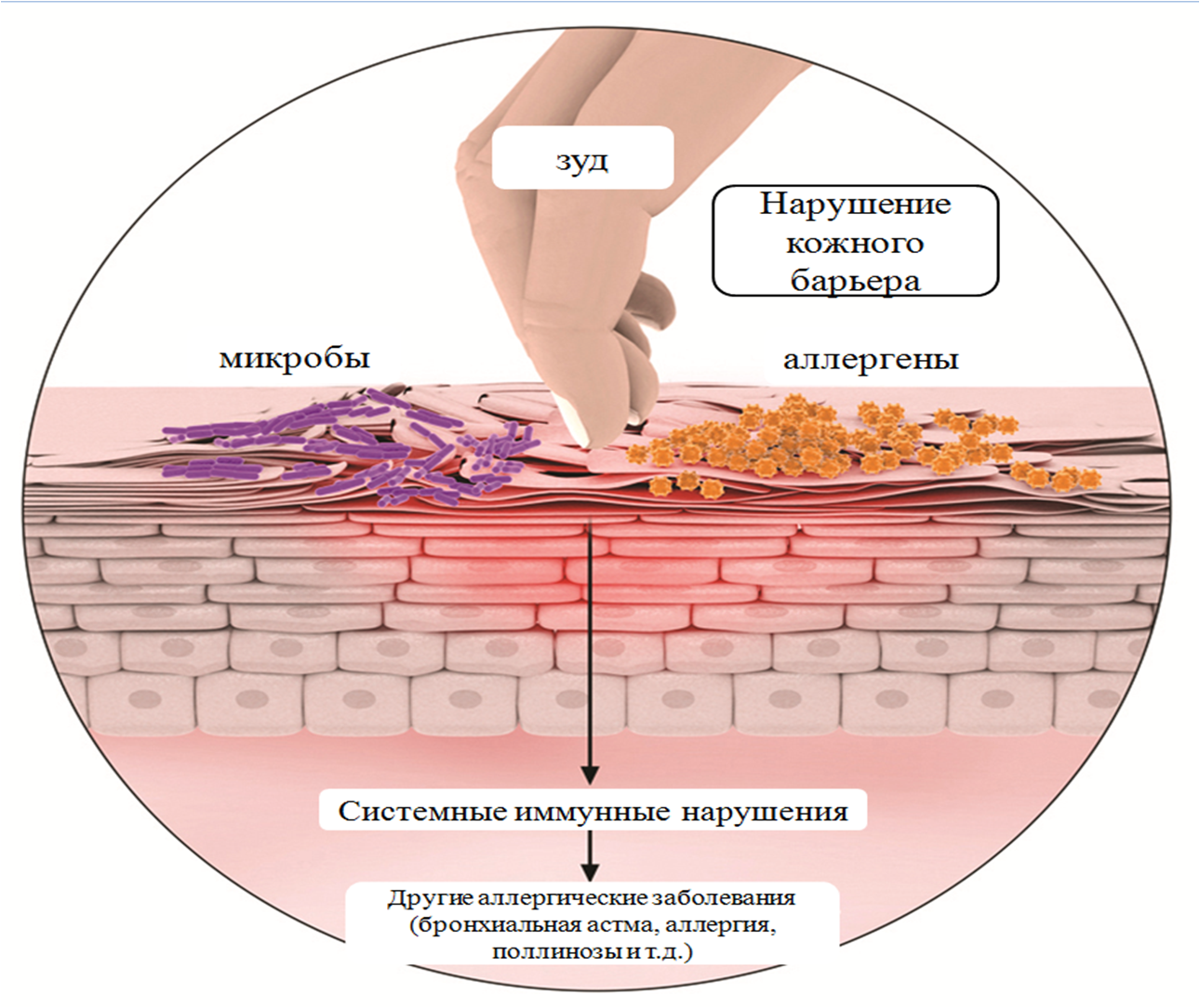
Мы часто ругаем отечественный климат, считая, что у нас слишком долгая зима и слишком короткое лето. Но даже в наши не очень-то южные широты приходит благословенное тепло. Просыпается природа, появляются трава и листья, распускаются цветы. Но как только начинается цветение, в воздухе появляется огромное количество пыльцы. И хотя для здорового человека она совершенно безвредна, пыльца может вызвать симптомы аллергии у предрасположенных к ней людей.
Аллергия на пыльцу растений проявляется по-разному. Чаще всего начинают чесаться глаза, появляется зуд в носу и чихание. У кого-то могут возникнуть головные боли или кожная сыпь. Эти симптомы сами по себе уже достаточно неприятны, но, к сожалению, зачастую ими дело не ограничивается, а могут появиться кашель, затруднение дыхания, приступы удушья. Это проявления пыльцевой астмы. От «обычной», круглогодичной бронхиальной астмы пыльцевая (или сезонная) астма отличается только тем, что воспаление в бронхах спровоцировано аллергеном, который присутствует не всегда, а только в определенное время года.
Естественно, что симптомы такой астмы тоже отмечаются именно в период цветения. Однако сезонную астму тоже нужно лечить, не надеясь, что проявления вот-вот уйдут, как только отцветут «виновные» растения. Обострения пыльцевой астмы тоже могут быть опасны, и при ней могут понадобиться такие же лекарства, как и при «обычной» астме. Разница лишь в том, что лечение нужно проводить не весь год, а только в сезон цветения и некоторое время после него.
Если у вас пыльцевая астма, не дожидайтесь возникновения симптомов, отправляйтесь к врачу заранее, до начала сезона цветения, и получите рекомендации по правильному лечению и мерам, способным уменьшить контакт с аллергеном.
Одно из частых заблуждений — считать, что раз астма пыльцевая и спровоцирована аллергией, то для ее лечения достаточно применять антигистаминные препараты (они же против аллергии), и болезнь отступит. Антигистаминные средства могут понадобиться, но в основном при сочетании астмы с аллергическим ринитом или конъюнктивитом, а для лечения симптомов собственно астмы этих лекарств недостаточно.
Когда пациент задает вопрос врачу, как лечить пыльцевую астму, логичным будет ответ, что для успешной борьбы с данным заболеванием нужно постараться оградить себя от аллергена. Полностью исключить контакт с пыльцой невозможно, но его можно значительно уменьшить. В сезон цветения причинных растений нужно больше находиться в помещении, не выезжать на природу, а окна держать закрытыми. Возвращаясь домой с улицы, нужно принять душ и переодеться в домашнюю одежду.
Но какое-то количество пыльцы всё равно попадает в квартиру, и для ее удаления разработаны очистители воздуха. А поскольку выходить из дому приходится, для защиты от пыльцы можно использовать медицинские маски, влажную марлю или хотя бы прикрывать рот и нос тонким шарфом. Разработаны также специальные респираторы со сменными НЕРА-фильтрами (их пока используют в основном спортсмены-аллергики, тренирующиеся на воздухе).
Концентрация пыльцы в воздухе не одинакова в разные дни — она больше в солнечные дни и меньше в дождливые. Кроме того, и сами сроки цветения могут сдвигаться от года к году. Теперь во многих городах проводится мониторинг содержания пыльцы в воздухе — эти данные можно найти в Интернете и учитывать их при планировании своих дел. В дни, когда интенсивность пыления особенно велика, лучше свести к минимуму пребывание вне дома.
Многие считают, что чихание и удушье могут быть вызваны лишь аллергенами, летающими в воздухе, а пищевые продукты могут приводить только к проблемам с кожей, но это не так. Аллергены, попадающие с пищей, тоже могут вызвать респираторные симптомы. Поэтому неотъемлемой частью защиты от пыльцы является особая диета, ведь многие пищевые продукты имеют растительное происхождение и содержат родственные пыльце аллергены. Особенно строго нужно придерживаться диеты во время цветения растения-аллергена.
Перекрестная пищевая аллергия давно известна, и для каждой группы растений составлен перечень пищевых продуктов, которых следует избегать. Памятку по гипоаллергенной диете при пыльцевой астме надо получить у аллерголога еще до начала сезона. И не забывайте, что растительные аллергены могут содержаться в косметических средствах и природных лекарственных препаратах.
Защитившись от контактов с пыльцой, проводя правильно подобранное лечение и соблюдая диету, можно не бояться сезона цветения. Но означает ли это, что теперь даже малейшие симптомы невозможны? К сожалению, не всегда. В некоторые дни концентрация пыльцы в воздухе бывает особенно высокой, и она всё равно попадает на кожу и слизистые оболочки, какие бы меры защиты человек не применял. Свою лепту могут внести и простудные заболевания, от которых даже летом никто не застрахован. Поэтому ингалятор, способный быстро облегчить возможные симптомы, нужно всегда носить с собой.
Препарат для купирования симптомов пыльцевой астмы должен действовать быстро и быть безопасным. Современные бронхорасширяющие препараты (бронхолитики) высокоселективны, то есть избирательно влияют на рецепторы того типа, которые нужны для их эффективного действия. Препаратами выбора служат бета-2-агонисты, которые стимулируют бета-2-адренорецепторы, вызывающие расширение бронхов, и почти совсем не влияют на бета-рецепторы 1-го типа в сердце и сосудах.
Наиболее селективным из них является сальбутамол (он выпускается многими фирмами под разными названиями: саламол, вентолин и др.). К той же группе относится и фенотерол (он широко известен как беротек), способный вызывать более полное расслабление суженных бронхов — именно этот эффект ощущают пациенты, считающие этот ингалятор «более сильным».
Для купирования симптомов астмы применяется также комбинированный бронхорасширяющий препарат беродуал. Он содержит два бронхорасширяющих компонента: фенотерол и ипратропий, который вызывает расширение бронхов за счет действия на другой тип рецепторов — рецепторы блуждающего нерва. В чистом виде ипратропий не применяется для снятия приступов астмы (его действие развивается недостаточно быстро), но под названием атровент широко используется для лечения хронического бронхита и хронической обструктивной болезни легких.
Благодаря сочетанию компонентов беродуал оказывает не только более выраженный, но и более длительный эффект: скорость обеспечивает фенотерол, а продолжительность — ипратропий. Эффективное сочетание этих лекарств позволяет использовать в беродуале вдвое меньшую дозу фенотерола, чем в беротеке, что еще больше повышает безопасность беродуала и позволяет использовать его даже при сопутствующих сердечно-сосудистых заболеваниях.
Отметим, что ипратропий способен не только устранять спазм бронхов, но и уменьшать другой компонент их сужения — избыточное образование слизи, а также ослаблять дискинезию трахеи, помогая облегчить мучительный сухой кашель. Благодаря ипратропию беродуал высокоэффективен при ночных и предутренних симптомах астмы, связанных с высоким тонусом блуждающего нерва в эти часы. В общем, беродуал — это действительно скорая помощь в кармане, которая придет на выручку при любых проявлениях бронхиальной астмы.
источник
Поллиноз и бронхиальная астма являются понятиями, достаточно взаимосвязанными между собой. В механизме развития обоих состояний лежит повышенная чувствительность организма к чужеродным агентам определенного рода — аллергенам. Однако понятие «поллиноз» является более обширным, а бронхиальная астма является одним из проявлений поллиноза.
В данных состояниях необходимо хорошо разбираться, так как подобные заболевания, обусловленные аллергенами, крайне распространены и могут появляться у большинства людей. Особенно важно уметь определять развитие аллергических заболеваний данного ряда в сезонные периоды: осенью, весной и летом (так как количество аллергенов крайне высоко именно в эти сезоны).
Поллинозом называют ряд состояний, которые возникают в ответ на воздействие определенного рода аллергенов, а именно пыльцы. У этого заболевания есть и второе, более известное название — сенная лихорадка. В зависимости от вида аллергизирующей пыльцы и сезонности выделяют виды:
- поллиноз, обусловленный пыльцой деревьев (чаще всего он появляется весной);
- появляющийся из-за пыльцы трав и цветов (в летние и весенние сезоны);
- обусловленный цветением сорных трав (частые проявления летом и осенью).

Чаще всего поллиноз развивается у взрослых людей и у подростков. У детей до 3 лет подобные аллергии не проявляются. Это можно объяснить более слабой активностью иммунной системы у новорожденных и маленьких детей в сравнении с иммунной системой подрастающего или взрослого человека. Поэтому в ответ на воздействие пыльцевого аллергена организм такого ребенка еще не умеет формировать аллергическую реакцию организма.
В основе развития подобного состояния лежит так называемый реагинообусловленный ответ организма: на действие пыльцы организм вырабатывает свой ответ. Он производит специальные активные вещества — реагины. Главной их особенностью является способность активировать отдельные клетки иммунной системы. Фактически данные вещества сообщают этим клеткам о том, что в организме присутствуют чужеродные агенты, которые необходимо устранить. После этого происходят быстрое формирование и созревание (своеобразная мобилизация) данных иммунологически активных клеток (чаще всего тучных клеток, эозинофилов и базофилов). Созревание таких клеток заключается в производстве ими специальных веществ: БАВ (биологически активных веществ), которые отличаются высокой химической активностью.
Однако такие БАВы токсически воздействуют на родные клетки и ткани организма, повреждают их и вызывают воспаление. В результате чего и развиваются аллергия и ее проявления.

- Ринит. Аллергическое воспаление слизистых оболочек носовой полости.
- Ринит с конъюнктивитом. Присоединение воспаления слизистых глаза.
- Фаринготрахеит. Аллергическое поражение трахеи и глотки.
- Обусловленная воздействием пыльцы бронхиальная астма.
Обычно поллиноз начинается с аллергического воздействия пыльцы на оболочки носовой полости и глаза. Клинически это проявляется обильным слезотечением, слизистыми выделениями из носа, зудом, отеком, жжением. Очень четко отмечается связь данных признаков и начала аллергического сезона (пациенты сами могут отмечать ее). Данные клинические знаки усиливаются на открытой местности, возникают крайне резко и точно так же резко исчезают.
Первые приступы поллиноза является достаточно короткими, с четким началом и концом обострения и долгим периодом после приступа (ремиссией). Однако с каждым последующим приступом обострения межприступные периоды сокращаются, увеличивается выраженность клинических симптомов, может возникать реакция на несколько видов пыльцы сразу.
Пыльцевая бронхиальная астма является одной из клинических разновидностей поллиноза. Это состояние отличается куда более тяжелыми признаками и длительностью. Чаще всего такая бронхиальная астма появляется при длительном, запущенном поллинозе, а больные с таким состоянием должны быть подвергнуты госпитализации и терапии в условиях отделения.

Для развития астмы, кроме аллергического действия пыльцы, нужно и сочетание определенных факторов:
- длительное воздействие респираторных инфекций, которые могут вызывать хроническое воспаление бронхов (бронхит) и предрасположенность организма к дальнейшему повреждению бронхиальных тканей;
- курение, которое также может нарушать целостность тканей бронхов;
- воздействие триггеров — данные факторы могут стать «запуском» бронхиальной астмы;
- низкое атмосферное давление;
- гроза;
- солнечная погода с ветром;
- высокая влажность воздуха.
Бронхиальная астма является заболеванием, куда более тяжелым, чем первичные поллинозы. Кроме того, развитие астматического бронхиального статуса может привести к смерти человека.
Первыми появляются так называемые симптомы-предвестники: внезапное появление слизистых выделений из носа, чиханье, зуд, внезапная одышка, расстройство настроения, головные боли.
Вслед за предвестниками появляются «симптомы разгара»: нехватка воздуха, резкое удушье, экспираторная (невозможность вдохнуть) одышка. Вместе с этим развиваются сильнейшие панические атаки. Человек принимает характерное положение, стараясь увеличить себе доступ воздуха: он опирается руками о стол или подоконник.
Появляется кашель с трудно отделяемой мокротой, очень вязкой. Постепенно такой приступ может перейти в удушье и вызвать летальный исход.

Терапия зависит от вида состояния, тяжести и вида аллергена, способного привести к появлению поллинозов.
В основном лечение состоит из следующих этапов:
- Устранение воздействия аллергического антигена. Необходимо меньше находиться в местах нахождения потенциальных аллергенов. При тяжелых формах больные помещаются в специальные «стерильные» комнаты: в этих палатах созданы искусственные условия и воздух без каких-либо аллергенов.
- Лечение специальными антигистаминными средствами. Необходимо выбирать такой препарат, который обладает наименьшим побочным эффектом, так как антигистаминные лекарства могут вызывать повышенную сонливость.
- В терапии приступов пыльцевой астмы необходимо применение специальной ингаляционной (небулайзерной) терапии. Она состоит из специальных схем сочетания средств, снимающих бронхиальный спазм, и гормонов (кортикостероидов).
Крайне важно понимать, что чем раньше будет проведена диагностика описанных выше состояний, тем легче подобрать соответствующую терапию и избежать появления бронхиального астмастатуса.
Поэтому важно при первых же появлениях необычных симптомов обращаться к терапевту или аллергологу.
источник
Национальная Академия Наук Америки доказала взаимосвязь между глобальным потеплением и увеличением продолжительности сезона пыльцевой аллергии. Изменение климата приводит к ухудшению степени тяжести аллергий сезонного характера. Сегодня проводится целый ряд исследований, доказывающих,что фактически теперь весенняя аллергия наступает на 10-14 дней раньше, чем это было 20 лет назад, что связано с потеплением климата.
Самым распространенным аллергеном, причиняющим страдания многим людям, является трава амброзия.
Так вот, при нормальных условиях амброзия выделяет 1 миллион пыльцовых зерен, а в среде обогащенной углекислым газом это растение способно выбрасывать в атмосферу 3-4 миллиона пыльцовых зерен, что и приводит к росту аллергических реакций у населения.

Симптомы «грозовой» астмы проявляются достаточно быстро:
- Одышка;
- Ощущение сдавленности в груди;
- Кашель;
- Свистящее дыхание.
Важно также отметить, что «грозовая» астма чаще всего поражает молодых людей, в анамнезе которых отмечается сенная лихорадка, при этом важно отметить, что с проявлениями «грозовой» астмы могут столкнуться люди, в анамнезе которых отсутствует диагноз астмы в общепринятом смысле. Первый случай « грозовой» астмы был зарегистрирован в Мельбурне в 1987г. Теперь это заболевание охватывает Англию и Испанию.
• Омега 3 жирные кислоты согласно исследованиям, проведенным в Германии, люди, которые принимают пищу, обогащенную Омега 3 жирными кислотами, гораздо меньше страдают аллергиями. Дети в возрасте до года, в рационе которых уже присутствовала рыба, с 4-х летнего возраста меньше страдают аллергиями
Источник Омега – 3 жирных кислот: мясо, говядина (травяного корма), яйца, масло криля. Рыба же на сегодняшний день слишком загрязнена, чтобы на нее можно было положиться, как на хороший источник Омега-3 жирных кислот.
• Пробиотики: Исследования, проведенные в 2008 году, показали, что у людей, принимавших пробиотики на протяжении аллергенного сезона, отмечался низкий уровень антител, вызывающих аллергию.
• Витамин D: недостаточность витамина D сильно взаимосвязана с острыми астматическими и аллергическими приступами у детей.
• Острый перец: перец чилли, хрен, горчица выполняют функцию естественных антигистаминов.
• Домашний мед: в умеренных количествах
• Белокопытник ( лат Petasites) – еще один природный антигистамин, который используется с древних времен при лечении многих заболеваний. Исследования, проведенные в Германии, показали, что 40% пациентов, принимающих аптечную настойку белокопытника, смогли снизить потребление традиционных противоастматических препаратов. Однако, если у человека есть аллергия на бархатцы, маргаритки, то принимать таким людям настойку Белокопытника, противопоказано. Кроме того необходимо подчеркнуть, что свежий белокопытник также употреблять нельзя, так как он сильно токсичен для почек и печени и может вызвать рак.В аптечных же настойках белокопытника, большая часть токсических алкалоидов изъята.
• Эвкалиптовое масло — несколько капель масла нанести на тряпочку и нюхать несколько раз в день . Также можно принимать ванны с несколькими каплями эвкалиптового масла.
• Крапива: рекомендованная доза – 300 мг лиофилизированного экстракта крапивы.
• «Стимулин Д» — препарат на основе жуков Paederus
Эта запись была опубликована 09.06.2012 в рубрике Новости by amaliy95wp .
источник
Бронхиальная астма – хроническое заболевание респираторной системы. Этиология недуга включает в себя следующее факторы:
- наследственность;
- экология;
- профессия;
- аллергия;
- питание и избыточный вес.
Атопическая астма вызвана реакцией организма на аллергены, часто носит сезонный характер.
Методы диагностирования и терапии зависит от происхождения болезни. Обычно процесс диагностики включает анализы крови и исследование мокроты. Для лечения выписывают антигистаминные препараты и бронхолитики.
Атопия – это генетическая предрасположенность к аллергическим реакциям. Астма – воспаления дыхательных путей, которое носит хронический характер. Следовательно, атопическая форма астмы – это болезнь дыхательных путей, связанная с хронической или сезонной аллергией.
Симптоматика выражается во внезапной нехватке воздуха. Проявляется приступами, первыми признаками могут стать заложенность носа, ринит, кашель, чихание, зуд кожных покровов.
Для постановки точного диагноза необходимо сдать специальные пробы и анализы.
Развитие атопической астмы связано с иммунными процессами в организме человека. Иммунологическим механизмом атопической бронхиальной астмы является сенсибилизация, то есть развитие повышенной чувствительности к аллергенам.
Человек становится особенно восприимчив к некоторым веществам. При повторном попадании их в организм возникают аллергические реакции, вследствие которых развивается атопическая астма.
Это происходит из-за выброса в организме медиаторов воспаления – гистамина, цитокинов и лейкотриенов. Повышенная чувствительность бронхов к аллергену приводит к обструкции. При этом происходит их сужение, сокращение гладкомышечных волокон и выделение вязкого секрета. В связи с этим уменьшается вентиляция легких из-за ограниченного прохождения воздушного потока.
Таким образом, патогенез атопической бронхиальной астмы обусловлен:
- Проникновением в организм антигена.
- Синтезом иммуноглобулинов E и G4 и их закреплением на наружной поверхности клетки.
- Выделением медиаторов воспаления (цитокинов, лейкотриенов, хемокинов и др.)
- Развитием ранней и поздней астматической реакции.
Для неатопической бронхиальной астмы механизм развития немного другой. Сначала появляются нарушения в работе механизма защиты слизистой органов дыхания. После этого организм подвергается воздействию инфекции. В ответ он выделяет медиаторы воспаления.
Далее активируются ферменты и происходят изменения в работе нервных рецепторов. Заканчивается процесс нарушениями в работе вегетативной нервной системы. Таким образом, болезнь связана с функциональными нарушениями, а не действием аллергенов.
Так, бронхиальная астма имеет различные механизмы развития и патогенез. Но проявляет себя одинаково – приступами удушья.
В зависимости от вида аллергена, атопическую астму делят на несколько типов.
Грибковая – это астма, возбудителями которой являются различные виды грибков. Это могут быть грибы рода Candida, Aspergillums, Hormodendrum, Cladosporium, Alternaria и Penicilinum. В первых двух случаях болезнь обостряется с сентября по март, во вторых трех — с июля по сентябрь, а в последнем — круглогодично.
Количество грибков за счет размножения в дневное время суток увеличивается к вечеру. Именно в это время и ночью наблюдаются обострения. Ослабление болезни возможно в холодный период, но с наступлением тепла резко начинается обострение. Это также связано с увеличением численности колоний микроорганизмов.
Главное место развития грибка в доме – ванная комната. Необходимо обязательно следить за уровнем влажности в ней и сразу бороться с первыми признаками плесени.
Нутритивная астма является реакцией на различные пищевые продукты. Сопровождается обычно крапивницей, отеком слизистых, сухим кашлем, зудом в горле и ушах.
Чаще всего аллергия, приводящая к пищевой астме, возникает на следующие продукты:
Обычно приступ развивается в одно мгновение. Человек ощущает сильное затруднение дыхания. Но бывают ситуации, когда проходит более 4 часов до первых симптомов аллергии. Степень тяжести тоже разнится: от заложенности носа до удушья.
Особое внимание стоит уделить консервированной продукции. Дело в том, что консервы содержат большое количество салицилатов — химических веществ, которые в большом количестве могут вызвать аллергическую реакцию и стать причиной анафилактического шока. Салицилаты содержатся и в лекарствах. Они усугубляют пищевую аллергию, осложняя течение болезни лекарственной аллергией.
Астма пыльцевая – заболевание, вызванное пыльцой растений. Наиболее легкая форма астмы, которая предшествует слезотечение и ринит. Чаще всего бывает сезонной, но возможен и круглогодичный вариант болезни.
Приступы купируются с помощью антигистаминных лекарств быстрее, чем при других типах. Но это не значит, что при лечении болезни нужно ограничиться только этим. Обязательно необходимо посетить врача. Обычно в таких случаях применяются бронхорасширяющие препараты. Они, в свою очередь, действуют на специфические рецепторы дыхательных путей.
Болезнь обостряется с апреля по сентябрь, как раз в период цветения растений. Чувствительность организма повышена к пыльце березы, тополя, ольхи, амброзии и другой растительности. Круглогодично такая реакция может проявляться на орешник или подсолнух. В этом случае не рекомендуется употребление в пищу орехов и растительного масла.
Эпидермальная – астма, обостряющаяся при контакте с животными. В данном случае аллергическая реакция проявляется на их шерсть, частицы эпидермиса и слюну. Приступ начинается с чихания, заложенности носа, кашля и переходит в удушье. Может наблюдаться небольшое повышение температуры тела.
Такой тип болезни встречается реже других, примерно в 5-7 % случаев. Чаще ему подвержены люди, профессия которых связана с животными. Это могут быть животноводы, дрессировщики, работники приютов.
Дома такая аллергия встречается на котов, собак, хомяков, кроликов и попугаев. Примечательно, что птицы занимают второе место в этом списке после кошек. Астмой, спровоцированной птичьим пухом, страдают многие люди.
Главный фактор, способствующий развитию болезни, – наследственность. Если у человека в семье есть люди, страдающие атопической астмой, то, скорее всего, ему передастся аллергия на те же аллергены.
Особенно это касается пыльцевой, то есть сезонной, бронхиальной астмы. Аллергическая реакция на пыльцу, как правило, передается в каждом поколении. Но стоит заметить, что чаще по женской линии. В этом заключается главное отличие от эндогенной, то есть неатопической астмы.
Что касается, внешних причин, то такими могут стать экология, плесневый грибок в квартире, наличие аллергена в пище и в быту, прием лекарств без назначения врача. Приступы удушья могут спровоцировать:
- употребление сладкого, цитрусовых, орехов, молока и других аллергенных продуктов;
- лекарственные препараты;
- шерсть домашних любимцев;
- бытовая пыль;
- сигаретный дым;
- воздух, насыщенный газами промышленных производств;
- перепад температур и высокая влажность.
Поэтому у людей, проживающих в зоне холодного климата с высокой влажностью или в местности, застроенной заводами, риск возникновения атопической формы астмы в два раза выше, чем у других.
Легкое персистирующие течение – степень, при которой заболевание выражено слабо. Применение постоянной терапии не обязательно. Приступы удушья происходят около одного-двух раз в неделю. Они кратковременны, проходят самостоятельно, ухудшают качество жизни и требуют обращения к специалистам.
Средняя тяжесть – характерны ежедневные приступы и нарушение сна. Их необходимо купировать бронхолитиками – бронхорасширяющими препаратами, назначенными врачом.
Тяжелая форма заболевания характеризуется ежедневными приступами по несколько раз за день и ночь. Нормальная активная жизнь при такой форме становится невозможной. Течение болезни в таком случае должно быть под строгим контролем медиков.
Типичной особенностью атопической бронхиальной астмы является астматический статус — состояние, при котором происходит длительное удушье вплоть до потеря сознания. В таком случае при отсутствии быстрой и квалифицированной медицинской помощи возможен летальный исход.
Симптомы атопической бронхиальной астмы следующие:
- свист в груди;
- ощущение хрипов;
- чихание;
- зуд в горле;
- сухой кашель;
- одышка;
- боль и давящее чувство в груди;
- удушье;
- страх, возможна паническая атака.
Болезнь может проявляться в различных сочетаниях перечисленных симптомов.
Атопической астмой могут болеть и дети. Это связано с высокой вероятность передачи болезни от родителей. Часто заболевание у малышей путают с бронхитом.
Но опытные специалисты могут поставить правильный диагноз. Ребенку необходима консультация педиатра и врача-аллерголога. В начале болезни прослеживаются: затрудненное дыхание, кашель, шумы в грудной клетке.
Обычно атопическую бронхиальную астму диагностируют в возрасте 6-10 лет. Но есть случаи, когда заболеванию подвержены совсем маленькие дети. Тогда болезнь проявляется после года жизни. Если диагноз уже поставлен, то под рукой всегда должны быть препараты, купирующие приступы.
Комната ребенка регулярно должна проветриваться, как минимум несколько раз в день. В экстренных ситуациях, когда приступ не проходит с помощью бронхолитиков за 5 минут, обязательно вызывать скорую помощь.
Диагностикой бронхиальной астмы занимается терапевт. При подозрении на атопическую форму болезни следует незамедлительно записаться к аллергологу и пульмонологу. После этого врач, который занимается выявлением болезни, начинает выяснять, какой именно аллерген мог способствовать появлению атопической бронхиальной астмы.
Для этого он вводит инъекцию аллергена и наблюдает за развитием реакций организма, если симптомы астмы возникают, тогда подтверждается диагноз. Также для диагностирования болезни врачи используют такие виды лабораторных исследований:
- ингаляции с выявленными антигенами;
- кожные пробы;
- определение уровня иммуноглобулина.
Терапия при атопической астме зависит от степени ее тяжести. Легкая форма заболевания лечится бронхолитиками короткого действия непосредственно при приступах.
Способ применения может быть пероральным или ингаляционным. В случае тяжелого течения болезни на постоянной основе используются противовоспалительные препараты. Кроме того, проводится гормональное лечение кортикостероидами.
При астматическом статусе назначают оксигенотерапию, в крайних ситуациях применяется искусственная вентиляция легких, сильнодействующие анальгетики и введение в бронхи специального раствора для очистки от слизи.
Чтобы уменьшить в плазме количество иммунных клеток, чувствительных к воспалению, можно применять плазмаферез. Также для понижения уровня антигенов в крови применяют гемосорбцию. При заболевании показаны иммунокоррекция, лечебная физкультура и санитарно-курортное лечение.
Во время приступа экстренная помощь должна быть такой:
- попытаться убрать все возможные источники аллергической реакции;
- вызвать скорую помощь;
- обеспечить больному доступ к свежему воздуху;
- освободить верхнюю часть туловища от сдавливающей одежды;
- воспользоваться бронхорасширяющим препаратом, уточнив дозировку заранее.
Пациенту с таким недугом необходимо поддерживать здоровый образ жизни и заниматься спортом. Это поможет увеличить максимальный объем легких. В доме астматика должна постоянно проводиться влажная уборка, устраняющая бытовую пыль и шерсть животных.
В случае пищевой аллергии необходимо выбрать нужную диету и соблюдать ограничения в питании. Пациенту настоятельно рекомендуется отказаться от курения и выбирать экологически чистые места для жизни.
Четких инструкций по профилактике атопической бронхиальной астмы нет. В случае если болезнь никак не проявлялась, специалисты могут дать такие рекомендации: вести здоровый образ жизни, полностью отказаться от курения, регулярно убираться дома, своевременно лечить простудные заболевания и больше проводить времени на свежем воздухе.
Для больных астмой и для людей, находящихся в группе риска, меры профилактики будут гораздо строже:
- употреблять в пищу только гипоаллергенные продукты;
- отказаться от парфюмерии, освежителей воздуха и косметики;
- убрать все цветущие растения;
- осторожно относиться к резкой перемене климата;
- избегать чрезмерных физических нагрузок[М54] .
Все это поможет избежать атопической астмы.
источник
Одно из самых тяжелых клинических проявлений поллиноза — сезонная пыльцевая астма. Ее приступы обычно начинаются внезапно и остро. В некоторых случаях приступ астмы развивается на фоне обострившихся аллергического ринита и конъюнктивита. Перед приступом возможны беспокойство, раздражительность, суетливость, агрессивность.
Сам приступ пыльцевой астмы ничем не отличается от типичного приступа бронхиальной астмы другой этиологии. Нужно отметить, что приступ пыльцевой (неинфекционной) астмы гораздо легче купируется антигистаминными и спазмолитическими препаратами, чем инфекционно-аллергической бронхиальной астмы. Если ребенка изолировать и полностью исключить присутствие пыльцы в воздухе, то приступ обычно прекращается.
Больной С. В., 8 лет, болен 2 года. В апреле начались приступы бронхиальной астмы, зуд носа, носоглотки, обильные водянистые выделения из носа, приступы чиханья, зуд глаз, гиперемия склер, гнойные выделения из глаз. Все клинические проявления прекратились в мае. В течение после дующих 4 лет описанные симптомы регулярно повторялись с конца апреля по май.
Перенесенные заболевания: свинка, частые ангины. Клинический анализ крови и мочи без патологии.
Данные аллергологического обследования: аллергическая наследственность не отягощена, в анамнезе экссудативный диатез.
Сезонность обострения: апрель — май. Скарификационные тесты резко положительны (+++) с аллергенами пыльцы ольхи, орешника, березы, другими неинфекционными аллергенами, кожные пробы отрицательны. Сезонные приступы бронхиальной астмы, аллергический ринит и конъюнктивит связаны с сенсибилизацией к пыльце.
Наряду с основными клиническими проявлениями поллиноза у детей бывают и более редкие клинические варианты: сезонная крапивница, отек Квинке, атопический дерматит, аллергический вульвит, пыльцевая эпилепсия. Ангионевротический отек (отек Квинке) при поллинозе захватывает обычно область лица, например губу, веко, а также руки.
Особенно опасно появление таких отеков в гортани, они серьезно затрудняют дыхание. У обследованных нами детей отеки в период цветения чаще развивались в области глаз. Веки настолько отекали, что глазная щель была едва видна. Отеки обычно бывали несимметричными и искажали лицо ребенка до неузнаваемости.
«Аллергические болезни у детей», проф. М.Я.Студеникин
Поллиноз (англ. pollen — пыльца) — аллергическое (атопическое) заболевание с острыми проявлениями на слизистых оболочках глаз, носа, дыхательных путей. Причинно-значимым аллергеном является пыльца растений. Поллинозы (сенная лихорадка) вызывает пыльца различных трав и деревьев. Попадая в организм, она вызывает сенсибилизацию, в организме начинают вырабатываться специфические антитела-реагины и в сезон цветения развиваются выраженные симптомы в виде аллергического…
Пыльца имеет сложный по антигенной структуре состав в некоторые ее виды содержат до 7 — 10 антигенных компонент» (например, злаки, амброзия). Распространение и тяжесть поллинозов зависят от особенностей растительного покрова, количества и характера пыльцы растений. Растительный покров в свою очередь определяется климатом и рельефом местности. Ряд авторов [Порошина 10. А., 1971; Hansel, 1953, и др.]…
Поллиноз у большинства детей проявляется чаще всего в трех основных формах: риноконъюнктивальные симптомы (собственно поллиноз); астматический бронхит с тяжелым беспрерывным кашлем; бронхиальная астма, связанная с сенсибилизацией пыльцой. Эти клинические формы нередко сочетаются или развиваются последовательно. Собственно поллиноз обычно начинается с риноконъюнктивальных симптомов. Позднее, после нескольких лет пыльцевой сенсибилизации, возникают другие клинические проявления (астматический бронхит, бронхиальная…
Пыльца растений может быть причиной астматического бронхита, сопровождающегося тяжелым беспрерывным кашлем, незначительно ослабевающим после приема антигистаминных препаратов. При астматическом бронхите характерно нарушение дыхания с затрудненным и коротким вдохом, продолжительным и шумным выдохом. В нелеченых случаях очень легко развивается пыльцевая астма. Детям первых лет жизни свойствен сезонный астматический бронхит. Больной Г. С, 5 лет, заболел 2…
По данным литературы, у детей, больных сенной лихорадкой, довольно часто наблюдается экзематозный дерматит. Дерматит в период цветения проявлялся эритемой, папулами, в дальнейшем — утолщением и сухостью кожи, гиперкератозом, лихенификацией, сильным зудом. Поражения распространяются на лицо, шею, область предплечья и тыльную сторону кистей. Возможен аллергический поллинозный вульвит. Описаны единичные случаи поллиноза у детей с тяжелой эпилепсией,…
источник
Атопическая бронхиальная астма — это хроническое неинфекционно-аллергическое поражение дыхательных путей, развивающееся под воздействием внешних аллергенов на фоне генетически обусловленной склонности к атопии. Проявляется эпизодами внезапного приступообразного удушья, кашлем со скудной вязкой мокротой. При диагностике атопической бронхиальной астмы оценивается анамнез, данные аллергопроб, клинического и иммунологического исследования крови и бронхоальвеолярного лаважа. При атопической бронхиальной астме назначается диета, противовоспалительная, десенсибилизирующая терапия, бронхолитические и отхаркивающие средства, специфическая гипосенсибилизация.
Атопическая бронхиальная астма – аллергическая бронхообструктивная патология с хроническим течением и наличием наследственной предрасположенности к сенсибилизации. В ее основе лежит повышенная чувствительность бронхов к различным неинфекционным экзоаллергенам, попадающим в организм с вдыхаемым воздухом и пищей. Атопическая бронхиальная астма относится к весьма тяжелым проявлениям аллергии, ее распространенность составляет 4-8% (5% среди взрослого населения и 10-15% среди детей). В последние годы в практической пульмонологии наблюдается прогрессирующий рост заболеваемости этим вариантом астмы. Атопическая бронхиальная астма более чем у половины больных манифестирует уже в детском возрасте (до 10 лет), еще в трети случаев в период до 40 лет. Астма у детей носит преимущественно атопический характер, чаще поражает мальчиков.
Атопическая бронхиальная астма является полиэтиологической патологией, развивающейся при стечении определенных внутренних и внешних причин. Большое значение отводится наследственной склонности к аллергическим проявлениям (повышенной выработке IgE) и гиперреактивности бронхов. Более чем в 40 % случаев заболевание фиксируется как семейное, причем склонность к атопии в 5 раз чаще передается по материнской линии. При атопической астме в 3-4 раза выше встречаемость других семейных форм аллергии. Присутствие у пациента гаплотипа А10 В27 и группы крови 0 (I) являются факторами риска развития атопической формы астмы.
Главными внешними факторами, ответственными за реализацию предрасположенности к атопической бронхиальной астме, выступают неинфекционные экзоаллергены (вещества растительного и животного происхождения, бытовые, пищевые аллергены). Наиболее выраженным сенсибилизирующим потенциалом обладают домашняя и библиотечная пыль; шерсть и продукты жизнедеятельности домашних животных; перо домашних птиц; корм для рыб; пыльца растений; пищевые продукты (цитрусы, клубника, шоколад). В зависимости от ведущей причины выделяют различные типы аллергической бронхиальной астмы: пылевая (бытовая), пыльцевая (сезонная), эпидермальная, грибковая, пищевая (нутритивная). В начальной стадии астмы имеет место один патогенетический вариант, но в последующем могут присоединиться и другие.
Обострению астмы способствуют:
- ОРВИ
- курение, дым, выбросы промышленных предприятий,
- резкие химические запахи
- значительный перепад температур
- прием медикаментов
Развитие ранней сенсибилизации у ребенка провоцируют:
Первой обычно возникает пищевая сенсибилизация, затем кожная и дыхательная.
В формировании астматических реакций задействованы иммунные и неиммунные механизмы, в которых участвуют различные клеточные элементы: эозинофильные лейкоциты, тучные клетки, базофилы, макрофаги, Т-лимфоциты, фибробласты, клетки эпителия и эндотелия и др. Атопической форме астмы свойственны аллергические реакции I типа (анафилактические).
В иммунологическую фазу происходит развитие сенсибилизации организма к впервые поступившему аллергену за счет синтеза IgE и IgG4 и их фиксации на наружной мембране клеток-мишеней. В патохимическую фазу повторный контакт аллергена с клетками-мишенями запускает резкий выброс различных медиаторов воспаления — гистамина, цитокинов, хемокинов, лейкотриенов, фактора активации тромбоцитов и др. Развивается ранняя астматическая реакция (в период от 1-2 мин. до 2 ч после воздействия аллергена) в виде бронхообструктивного синдрома с отеком слизистой бронхов, спазмом гладкой мускулатуры, повышенной секрецией вязкой слизи (патофизиологическая фаза). Бронхоспазм приводит к ограничению поступления воздушного потока в нижние отделы дыхательного тракта и временному ухудшению вентиляции легких.
Поздняя астматическая реакция сопровождается воспалительными изменениями бронхиальной стенки — эозинофильной инфильтрацией слизистой оболочки и подслизистого слоя, десквамацией клеток мерцательного эпителия, гиперплазией бокаловидных клеток, разрастанием и гиалинизацией базальной мембраны. Даже при стойкой ремиссии астмы в стенке бронхов поддерживается хроническое воспаление. При длительном течении атопической бронхиальной астмы формируется необратимость изменений со склерозированием бронхиальной стенки. Вне приступа и при неосложненном течении изменения в легких не отмечаются.
У детей первые респираторные проявления аллергии, относящиеся к предастме, могут наблюдаться уже на втором-третьем году жизни. Типичные астматические симптомы появляются позже, в возрасте 3-5 лет. Патогномоничными симптомами атопической бронхиальной астмы служат внезапные приступы обструктивного удушья, быстро развивающиеся на фоне хорошего самочувствия. Астматическому приступу может предшествовать заложенность и зуд в носу, чихание, жидкие назальные выделения, саднение в горле, сухой кашель. Приступ достаточно быстро обрывается спонтанно или после лекарственного воздействия, завершаясь отхождением скудной вязкой мокроты слизистого характера. В межприступный период клинические проявления заболевания обычно минимальные.
Наиболее распространенная — бытовая форма атопической бронхиальной астмы ярко проявляется в отопительный период в связи с повышением запыленности помещений и характеризуется эффектом элиминации – купированием приступов при уходе из дома и возобновлением при возвращении. Эпидермальная форма астмы проявляется при контакте с животными, начинаясь с аллергического риноконъюнктивального синдрома. Сезонная астма протекает с обострениями в период цветения трав, кустарников и деревьев (весна-лето), грибковая – в период спорообразования грибов (сезонно или круглогодично) с временным облегчением после выпадения снега и непереносимостью дрожжесодержащих продуктов.
Обострение аллергической бронхиальной астмы проявляется приступами различной интенсивности. При длительном контакте с большой концентрацией аллергена может развиться астматический статус с чередованием тяжелых приступов удушья на протяжении суток и более, с мучительной одышкой, усиливающейся при любых движениях. Больной возбужден, вынужден принимать положение сидя или полусидя. Дыхание происходит за счет всей вспомогательной мускулатуры, отмечаются цианоз слизистых оболочек, акроцианоз. Может отмечаться резистентность к противоастматическим средствам.
Развивающиеся во время тяжелых приступов функциональные изменения (гипоксемия, гиперкапния, гиповолемия, артериальная гипотония, декомпенсированный респираторный ацидоз и др.) несут угрозу жизни больного в связи с риском возникновения асфиксии, тяжелой аритмии, комы, остановки дыхания и кровообращения. Легочными осложнениями атопической бронхиальной астмы могут становиться бактериальные инфекции дыхательных путей, эмфизема и ателектаз легких, пневмоторакс, дыхательная недостаточность; внелегочными — сердечная недостаточность, легочное сердце.
Диагностика атопической формы астмы включает осмотр, оценку аллергологического анамнеза (сезонность заболевания, характер приступов), результатов диагностических аллергопроб (кожных скарификационных и ингаляционных провокационных), клинического и иммунологического исследований крови, анализа мокроты и промывных вод бронхов. У больных атопической бронхиальной астмой имеется наследственная отягощенность по атопии и/или внелегочные проявления аллергии (экссудативный диатез, экзема, аллергический ринит и др.).
Кожные пробы позволяют установить потенциальные аллергены; ингаляционные тесты с гистамином, метахолином, ацетилхолином — приступообразную гиперреактивность бронхов. Аллергический характер бронхиальной астмы подтверждают эозинофилия и высокий титр общего и специфических IgE в сыворотке крови. Данные бронхоальвеолярного лаважа определяют изменение клеточного состава мокроты (эозинофилию, присутствие специфичных элементов — спиралей Куршмана, кристаллов Шарко–Лейдена).
Диагностика пищевой сенсибилизации при атопической бронхиальной астме включает ведение пищевого дневника, проведение элиминационных диет и дифференциально-диагностического лечебного голодания; провокационных тестов с продуктами; кожных проб с пищевыми аллергенами; определение специфических Ig в сыворотке крови. Трудности в уточнении пылевой природы аллергии связаны со сложным антигенным составом пыли. Атопическую бронхиальную астму важно отличать от обструктивного бронхита, других вариантов астмы.
Ведение больных с атопической бронхиальной астмой осуществляется специалистом-пульмонологом и аллергологом-иммунологом. Необходимым условием лечения служит устранение или ограничение экзоаллергенов (отказ от ковров, мягкой мебели и пухо-перьевых постельных принадлежностей, содержания домашних питомцев, курения), частая влажная уборка, соблюдение гипоаллергенной диеты и т. д., а также самоконтроль со стороны пациента.
Медикаментозная терапия атопической астмы включает десенсибилизирующие и противовоспалительные препараты (кромолин-натрий, кортикостероиды). Для купирования острых приступов удушья применяются бронходилататоры. При бронхиальной астме предпочтение отдается ингаляционным формам стероидов, применяемым в виде дозированных аэрозольных ингаляторов или небулайзерной терапии. Для улучшения проходимости бронхов показаны отхаркивающие средства.
При легкой форме астмы достаточно симптоматического приема бронхолитиков короткого действия (перорально или ингаляционно), при тяжелом — показано ежедневное применение противовоспалительных средств или ингаляционных кортикостероидов; пролонгированных бронходилататоров. При астматическом статусе назначают регидратационную терапию, коррекцию микроциркуляторных сдвигов и ацидоза, оксигенотерапию, при необходимости – ИВЛ, бронхоальвеолярный лаваж, длительную эпидуральную аналгезию. При атопической бронхиальной астме могут использоваться плазмаферез, гемосорбция; вне обострения — проводиться специфическая гипосенсибилизация, иммунокоррекция, ЛФК, иглорефлексотерапия, физиопроцедуры, спелеотерапия, санаторно-курортное лечение.
Прогноз атопической астмы зависит от тяжести обструкции и развития осложнений; в тяжелых случаях возможен летальный исход от остановки дыхания и кровообращения. Профилактика данного варианта астмы заключается в устранении профвредностей, домашних источников аллергии, просушивании и фунгицидной обработке сырых помещений, соблюдении гипоаллергенной диеты, смене климатической зоны в период цветения растений.
источник
Астма известна человечеству давно, еще со времен Древней Греции, когда это заболевание называлось просто: удушье. Почему оно возникает и как с ним бороться, рассказывает Passion.ru.
Со времен Гиппократа, конечно, многое изменилось. Сегодня астму правильно диагностируют, легко класифицируют и успешно лечат. Вот только случаев заболевания меньше не становится: по данным международной статистики, около 6% населения земного шара страдают этой патологией. Поговорим подробно об одной из ее разновидностей. Атопическая бронхиальная астма, другими словами, неинфекционно-аллергическая, встречается в 15% случаев и обусловлена контактом с аллергенами неинфекционной природы.
Во-первых, очень многое зависит от генетической предрасположенности. Например, если кто-то из родителей или близких страдает астмой, можно с вероятностью в 40% предположить развитие этого заболевания у ребенка.
Во-вторых, существуют аллергены, при встрече с которыми в организме запускается аллергическая реакция немедленного типа, а это значит, что с момента ингаляционного контакта с аллергеном и до появления первых симптомов бронхиальной астмы проходит очень мало времени. В роли таких аллергенов могут выступать самые разнообразные вещества: древесная, бытовая или лекарственная пыль, шерсть животных, пыльца растений, споры грибов, клещи и так далее.
Атопическая бронхиальная астма – невидимый враг
В-третьих, нельзя забывать о факторах, которые в значительной степени способствуют развитию бронхиальной астмы. Это плохая экология, курение, длительный прием некоторых лекарственных средств, частые инфекционные заболевания, ослабляющие иммунитет.
В зависимости от аллергена, выделяют основные виды атопической бронхиальной астмы.
Бытовая, или пылевая – наиболее распространенный вид астмы. Она обычно развивается вместе с началом отопительного сезона, но, учитывая весьма разнообразный состав домашней пыли, симптомы астмы могут проявляться круглогодично. Этот вид астмы характерен быстрым улучшением состояния здоровья пациента при выходе его из дома и возобновлением симптомов удушья при возвращении.
Грибковая атопическая бронхиальная астма, сезонность которой зависит от периода спорообразования у вызвавших ее патогенных грибков. Концентрация спор многих из них возрастает во второй половине дня, ближе к вечеру, поэтому приступы чаще происходят ночью.
Атопическая бронхиальная астма – невидимый враг
Пыльцевая астма обычно протекает легко. Как только в окружающем воздухе повышается концентрация пыльцы, у склонных к аллергии людей появляются симптомы конъюнктивита и ринита, затем развивается картина собственно бронхиальной астмы. Часто симптомы пыльцевой астмы развиваются при употреблении в пищу продуктов, родственных определенной пыльце, и происходить это может в любое время года. Например, при аллергии на пыльцу ореха достаточно съесть несколько орешков, а полакомившись свежей выпечкой, можно спровоцировать появление симптомов аллергии на пыльцу злаковых растений.
Эпидермальная атопическая бронхиальная астма провоцируется шерстью и производными кожи различных животных. Она встречается относительно редко по сравнению с другими видами астмы и в большинстве случаев является профессиональным заболеванием животноводов и сотрудников исследовательских лабораторий. Из домашних животных чаще всего кошки становятся носителями аллергенов, поскольку их шерсть и слюна обладают мощной аллергенной активностью.
Симптомы обычно впервые проявляются в возрасте до 10 лет. Принято считать, что мальчики в большей степени подвержены этому заболеванию.
Атопическая бронхиальная астма – невидимый враг
Врач, осматривающий пациента, обязательно спросит о наличии у ребенка экссудативного диатеза, экземы, дерматитов или случаев пищевой или лекарственной аллергии, поскольку именно этим заболеваниям обычно сопутствует атопическая бронхиальная астма.
Кроме того, в 50% случаев астма развивается на фоне респираторных
заболеваний, причем первые симптомы удушья возникают в разгар инфекционного процесса и сопровождаются чиханием, заложенностью носа и насморком.
Сами приступы удушья обычно появляются в ночное время, часто им предшествует зуд в носу и крапивница, а заканчиваются они либо самостоятельно, достаточно быстро, либо легко снимаются соответствующими, назначенными врачом лекарственными препаратами. Иногда в конце приступа пациент кашляет с отхождением небольшого количества прозрачной мокроты.
Нечасто, но все же возможно развитие аллергической реакции замедленного типа, когда после контакта с аллергеном проходит от 4-х до 12-ти часов, и симптомы удушья длятся до двух суток, причем даже на фоне применения бронхолитических препаратов.
В первые годы заболевания периоды без приступов длительны, однако с течением времени при отсутствии адекватного лечения и при частых контактах с аллергенами ремиссии укорачиваются и возможно появление поздних осложнений. Наиболее сложно поддаются лечению формы атопической бронхиальной астмы, вызванные несколькими разнородными аллергенами.
Чем раньше начато лечение, тем стабильнее будет состояние пациента. В зависимости от частоты и интенсивности приступов выделяют четыре стадии течения процесса:
- Легкая интермиттирующая стадия – приступы возникают не чаще одного раза в неделю, а за месяц случается не более двух ночных приступов;
- Легкая персистирующая – приступы появляются чаще, чем раз в неделю, но не чаще одного раза в сутки. Ночное удушье может происходить чаще двух раз в месяц;
- Средняя стадия – приступы настигают пациента практически ежедневно, нарушая сон и снижая физическую активность;
- Тяжелая стадия – астма напоминает о себе постоянно, приступы происходят чаще трех раз в сутки.
Крайне тяжелым считается состояние пациента, находящегося в так называемом «астматическом статусе», когда практически невозможен вдох, а лекарственные препараты не приносят облегчения.
Опытный врач назначит комплексное лечение, включающее в себя элиминационную терапию, специфическую гипосенсибилизацию и медикаментозную терапию.
источник
через 6 месяцев после курса алт Вы сможете вылечить аллергическую бронхиальную астму. Ремиссия сроком более 5 лет достигается в 64% случаев! Ремиссия от 1 года до 5 лет — в 29% случаев.
Бронхиальная астма — это распространенное хроническое воспалительное заболевание дыхательных путей.
Хроническое воспаление обусловливает гиперреактивность бронхов, результатом которой становится их спазм.
В итоге за счет избыточной выработки слизи, воспалительного отека и спазма стенка бронха утолщается, дыхательный просвет сужается.
Заболевание проявляется приступами удушья, мучительными кашлем (особенно ночью или ранним утром), которые обусловлены аллергическим воспалением слизистой оболочки дыхательных путей и бронхов. В тяжелых случаях присоединяется одышка при физической нагрузке. Бронхиальная астма нередко сочетается с аллергическим ринитом.
Астматические приступы проходят самостоятельно или в результате купирования под действием лекарственных препаратов. Помощь при приступе необходимо оказывать незамедлительно!
Основными препаратами для снятия приступа являются Бета-2-агонисты короткого действия, М-холинолитики короткого действия и их комбинации. Они выпускаются в виде аэрозольных ингаляторов. Эти средства всегда должны находиться рядом с астматиком. Препараты быстро снимают приступ бронхиальной астмы путем устранения спазма бронха и снижения отечности стенок. К сожалению, данные лекарственные средства лишь устраняют симптомы болезни, но не лечат причину заболевания.
В медицинской среде принято различать:
Аллергическую бронхиальную астму, причиной которой является реакция на различные внешние ингаляционные аллергены: бытовые, эпидермальные, пыльцевые. В рамках данной формы выделяют т.н. атопическую бронхиальную астму. Последняя обычно возникает в детском возрасте и характеризуется повышенной чувствительностью к бытовым факторам (например, чистящие средства, стиральные порошки и т.д.)
Инфекционно-аллергическую бронхиальную астму, которая возникает при повышенной чувствительности организма к бактериальным и грибковым аллергенам. В том числе, на безобидную микрофлору слизистых оболочек дыхательных путей, не обладающую болезнетворными свойствами (грибковая аллергия и аллергия на микрофлору дыхательных путей)
Аллергическая бронхиальная астма встречается у детей и взрослых. Часто первой ступенью к ней становится круглогодичный аллергический ринит (повышенная чувствительность к аллергенам домашней пыли). Поэтому в качестве астматической профилактики одной из мер является уменьшение количества пыли в помещении (как и других причинно-значимых аллергенов в целом).
Базисная терапия, средства для контроля и препараты для купирования приступов составляют основу медикаментозной терапии астматика. Это дорого и не имеет лечебных перспектив воздействия на причину аллергической астмы.
Если Вы действительно хотите избавиться от бронхиальной астмы раз и навсегда, то необходимо воздействовать на саму причину заболевания!
В этом случае следует забыть про лечение народными средствами, бабушек-целительниц, а также отбросить иллюзии относительно перспектив медикаментозного лечения болезни!
Лечение причины бронхиальной астмы в 2019 году осуществляется 2 способами: АСИТ (аллерген-специфическая иммунотерапия) и АЛТ (аутолимфоцитотерапия, см. ниже)
-
Периодические или постоянные приступы удушья, мучительный кашель. -
Постоянная необходимость избегать контакта с бытовыми аллергенами -
Необходимость удалить из дома любимых животных -
Ограничение физической нагрузки, занятий спортом -
Дорогостоящая базисная и симптоматическая терапия, изнуряющая диета -
Нежелательно участие больного в регулярной уборке жилых помещений -
Использование специального постельного белья, предметов интерьера. Постоянный уход в помещении -
Ограниченность применения АСИТ при аллергии на животных, бактериальные и грибковые аллергены
«Аутолимфоцитотерапия» (сокращенно АЛТ) широко применяется в лечении больных с различными формами аллергических заболеваний уже более 20 лет, метод впервые запатентован в 1992 году.
С помощью АЛТ в 2019 году осуществляют лечение бронхиальной астмы у взрослых и детей. Детям лечение методом «Аутолимфоцитотерапия» проводится после 5 лет.
Метод « Аутолимфоцитотерапии», кроме лечения «бронхиальной астмы», широко используется при: атопическом дерматите, крапивнице, отеке Квинке, аллергическом рините, поллинозе, пищевой аллергии, аллергии на бытовые аллергены, на домашних животных, аллергии на холод и ультрафиолетовые лучи (фотодерматит).
МЕТОД АЛТ УСТРАНЯЕТ ПОВЫШЕННУЮ ЧУВСТВИТЕЛЬНОСТЬ ОРГАНИЗМА К НЕСКОЛЬКИМ АЛЛЕРГЕНАМ СРАЗУ, ВЫГОДНО ОТЛИЧАЯСЬ ОТ АСИТ.
Суть метода «АЛТ» заключается в использовании собственных иммунных клеток — лимфоцитов для восстановления нормальной функции иммунитета и снижения чувствительности организма к различным аллергенам.
Аутолимфоцитотерапия проводится амбулаторно, в аллергологическом кабинете по назначению и под контролем врача аллерголога-иммунолога. Лимфоциты выделяются из небольшого количества венозной крови больного в стерильных лабораторных условиях.
Выделенные лимфоциты вводятся подкожно в боковую поверхность плеча. Перед каждой процедурой проводится осмотр пациента с целью индивидуального назначения дозы вводимой аутовакцины. Кроме собственных лимфоцитов и физиологического раствора аутовакцина не содержит никаких лекарств. Схемы лечения, количество и частота вводимых иммунных клеток зависит от тяжести заболевания. Аутолимфоциты вводятся в постепенно возрастающих дозах с интервалом между инъекциями от 2-х до 6-ти дней. Курс лечения: 6-8 процедур.
-
1. — Взятие крови 5 мл. -
2.— Выделение аутолимфоцитов -
3.— Осмотр аллерголога
и определение дозы аутовакцины -
4.— Подкожное введение собственных лимфоцитов
Нормализация функций иммунной системы и снижение чувствительности организма к аллергенам происходит постепенно. Отмена поддерживающей симптоматической терапии проводится так же постепенно под контролем врача-аллерголога. Пациенту предоставляется возможность 3-х бесплатных повторных консультаций в течение 6 месяцев наблюдения после окончания курса лечения методом «Аутолимфоцитотерапии».
С возможными противопоказаниями вы можете ознакомиться здесь
источник