Язвы в горле представляют собой повреждения слизистой оболочки гортани или глотки. Они могут являться признаками большого количества болезней, в том числе и рака. Возникновение язвы происходит по разным причинам. Точное их определение поможет выработать наиболее эффективный курс лечения. В большинстве случаев обнаружить язву в горле достаточно легко, однако в некоторых ситуациях не обойтись без специального оборудования. В любом случае при появлении первых признаков лучше сразу записаться на приём к специалисту.
Язва в горле не может возникнуть просто так, её образование в любом случае связано с каким-либо отклонением или заболеванием. В большинстве случаев возбудителем этой травмы является гнойная ангина. Данное заболевание довольно распространено из-за попадания в ротовую полость микробов и бактерий, которые приводят к нарушению функционирования организма.
Помимо ангины, на появление язв в горле оказывает влияние состояние голосовых связок. Если они постоянно напряжены, как у преподавателей, артистов или ведущих, существует шанс возникновения таких ран. Кроме того, низкий уровень иммунитета воздействует на образование язв. Основные причины возникновения язв в горле:
- попадание инфекции в горло;
- заболевания желудочно-кишечного тракта;
- недостаток витаминов;
- игнорирование правил личной гигиены;
- стресс и депрессия;
- аллергические реакции.
Как известно, у ребёнка иммунитет намного слабее, чем у взрослого человека. Поэтому дети больше подвержены всевозможным отклонениям и заболеваниям. Язвы в горле у ребёнка – довольно частое явление. Они возникают чаще всего из-за различных инфекций. Также вместе с этими ранками повышается температура тела, но не всегда. Причины появления язвы у детей:
- травма слизистой, полученная в результате попадания инородного тела;
- инфекция или вирус, вроде стоматита, ангины или герпеса;
- низкий уровень иммунитета;
- пассивное курение, когда взрослые часто выпускают табачный дым в присутствии детей;
- несоблюдение правил гигиены;
- раздражение слизистой в результате употребления кислых продуктов, вроде мандаринов или лимонов.
Существует одна самая распространённая классификация, подразделяющая ранки на два вида: контактные и поверхностные. Первые появляются чаще всего в области гортани из-за сильного напряжения голосовых связок. Кроме этого, раздражение слизистой горла содержимым желудка также может стать причиной возникновения язв. Люди, которые много курят, также подвержены риску образования ранок. Контактные язвы отличаются тем, что они располагаются глубоко в горле и невооружённым взглядом их не увидеть. Только специалист с помощью специального оборудования может обнаружить ранки.
Появление поверхностных язв указывает на наличие каких-либо заболеваний и недугов. Красные язвы представляют собой нарушения слизистой горла, которые не сопровождаются гнойными образованиями. В большинстве случаев они появляются в результате неблагоприятных воздействий или нехватки витаминов.
Белые язвы в горле характеризуются наличием гноя и образуются в результате афтозного стоматита или язвенно-некротической ангины. Эти ранки очень чувствительны, и любое попадание кислых веществ сопровождается сильной болью. Таким образом, расположение и характер ран являются очень важными факторами для определения причины возникновения недуга. С их помощью врач выработает максимально эффективный курс лечения.
Необходимо понимать, что язва в горле не появится просто так, значит, существует определённая причина. Кроме того, образование ранок влечёт за собой определённые последствия. Особое внимание нужно уделить маленьким детям, так как они зачастую не говорят, что у них болит горло. Язва развивается из-за слабого иммунитета в том числе, а родители часто принимают её за обычный налёт от молочных продуктов. Рассмотрим признаки некоторых заболеваний, при которых возникают ранки в горле:
- на миндалинах появляются повреждения разных цветов (белый, красный или желтоватый);
- покраснение слизистой;
- сухость во рту;
- повышение температуры;
- слабость организма;
- болевые ощущения в горле.
Если ребёнок отказывается принимать пищу, нужно насторожиться, так как это является первым признаком появления язв в горле. Фото этого недуга представлено ниже.
Помимо рассмотренных признаков, могут быть и другие, связанные с повреждениями слизистой горла. В любом случае, если возникает такая ситуация, лучше сразу обратиться за помощью к специалисту.
Как только вы заметили появление язв в горле, лучше незамедлительно записаться на приём к отоларингологу или терапевту. В случае если ранки возникли у ребёнка, нужно обратиться к педиатру. Врач составит список необходимых процедур, которые нужно пройти для выявления диагноза.
Для начала он тщательно осмотрит пациента, узнает о его заболеваниях в прошлом. Обязательно следует провести ларингоскопию и эндоскопию. С их помощью можно определить положение и характер язв. Ларингоскопия проводится специальными инструментами, которые позволяют рассмотреть слизистые горла. Эндоскопия направлена на обследования более глубоких частей.
В большинстве случаев этих исследований оказывается достаточно, и врач определяет точный диагноз. Но иногда следует провести дополнительные процедуры, вроде биопсии тканей ранки, а также УЗИ и рентген шеи.
Курс терапии напрямую зависит от причин, которые вызвали недуг. Например, если ранки появились в результате попадания инфекции, после её устранения все проблемы исчезнут. Для уверенности рекомендуется применять меры для ускорения процесса восстановления. Существует несколько способов лечения язв в горле: с помощью медикаментов, полоскание, диета, хирургическое вмешательство.
Врач после тщательного обследования и определения диагноза выписывает лекарственные препараты. Чаще всего назначаются антибиотики, анальгетики, антисептические и противовирусные средства.
Полоскание является отличным решением в любой ситуации. Даже если врач ещё не определил диагноз, можно использовать этот метод. В любом случае регулярные полоскания направлены на борьбу с инфекцией и ускорение восстановления. Рекомендуется это делать после каждого приёма пищи. Эффективным раствором для полоскания горла считается «Фурацилин», а также отвар ромашки.
Что касается еды, то здесь нужно проявить особое внимание. Следует исключить из потребления острую и кислую пищу, так как она раздражает ранки, что приводит к усугублению ситуации.
Иногда в запущенных случаях необходимо хирургическое вмешательство. Появления язв в горле нельзя недооценивать. Если не обращать на них внимания, этот недуг способен перерасти в серьёзную проблему, которую очень сложно решить.
Для того чтобы предотвратить образование ранок в горле, необходимо всегда соблюдать элементарные правила гигиены. Рот должен быть всегда чистым, нужно регулярно чистить зубы и полоскать антисептическими средствами. Если есть вредная привычка в виде курения, следует избавиться от неё.
Некоторые советы для профилактики появления язв:
- избегать травм и повреждений во рту;
- медленно жевать;
- регулярно посещать стоматолога и соблюдать гигиену;
- пить много воды;
- избегать ожогов ротовой полости;
- правильно и сбалансированно питаться.
Таким образом, можно сделать вывод, что ранки в горле не могут возникнуть просто так. Скорее всего, это связано с какой-либо инфекцией или другим заболеванием. Особенно подвержены этому недугу дети, так как у них слабый иммунитет.
Чтобы избежать этих проблем, нужно следить за соблюдением правил личной гигиены: чистить зубы и полоскать рот антисептиками. Если всё-таки образовалась язва, лучше обратиться к специалисту. После диагностики будет выявлена причина возникновения ранок, а затем назначено максимально эффективное лечение.
источник
При несоблюдении или отсутствии лечения после ангины могут возникнуть белые язвы в горле. Это глубоко проникающее воспаление эпителия или слизистой оболочки с характерным повреждением ткани. Причины появления гноящейся раны могут быть различными: химический ожог, механическая травма, нарушение кровоснабжения, инфекция. Язвы в горле могут сопровождаться другими симптомами и быть следствием заболеваний.
Чаще всего в горле или полости рта возникает два вида ран:
- Лейкоплакия. Характеризуется появлением на слизистой белых плотных образований, протекает бессимптомно. Бывает четырех форм: плоская, лейкоплакия курильщиков, веррукозная, эрозивная. При отсутствии лечения заболевание прогрессирует и может преобразоваться в опухоль.
- Проявления стоматита. Это гнойные заболевания слизистой оболочки ротовой полости в виде многочисленных эрозий, творожистой или пузырьковой сыпи. Природа стоматитов различна: поражение бактериями, грибками, вирусами, травмы, влияние аллергенов. Часто признаки обнаруживаются на небе, внутренней поверхности губ и щек, под языком. Требуется тщательное обследование, поскольку они могут быть симптомами скрытых заболеваний.
Лечить язвы в горле или полости рта нужно после выявления причин их образования. Такими факторами могут выступать хронические и острые заболевания инфекционного или грибкового характера: тонзиллит, фарингит, гнойная ангина, фарингомикоз, вирусная и некротическая ангина, афтозный стоматит. Существуют и другие причины появления гнойной болячки в горле:
- болезни ЖКТ;
- нарушения в работе сердца и сосудистой системы;
- онкологические процессы в гортани (гнойники имеют неровный вид, утолщенную кайму, не сопровождаются болевыми ощущениями);
- аллергия (при отеке Квинке становятся видны светлые нарывы в горле);
- дифтерия (инфекционная болезнь, поражает в основном ротоглотку, опасна закупоркой дыхательных проходов, отеком; заболевают ею непривитые дети);
- рыхлость мимфоидной ткани в носоглоточной области.
К появлению язв приводят и внешние факторы:
- механическое повреждение гортани инородными частицами (рыбными костями, кожурой от семечек);
- влияние лучевой терапии;
- раздражение горла от кислых и острых блюд, фруктовых соков;
- чрезмерное употребление сахара и других сладких продуктов;
- несбалансированное питание;
- ослабленный иммунитет, дефицит питательных веществ и витаминов (витаминов Е, С и группы В, а также железа);
- частые переживания, тревоги, психологическое напряжение;
- воздействие вредных табачных компонентов при пассивном курении;
- невыполнение правил личной гигиены.
Язвы могут развиться из-за постоянного напряжения голосовых связок во время пения и другого громкого звукообразования.
Установить причину появления язвенных поражений в гортани у ребенка или взрослого сможет только специалист. Это не самостоятельная болезнь, а симптом. Поэтому обращаться к врачу необходимо при появлении хотя бы одного из перечисленных признаков:
- повышение температуры тела до +39 градусов по Цельсию;
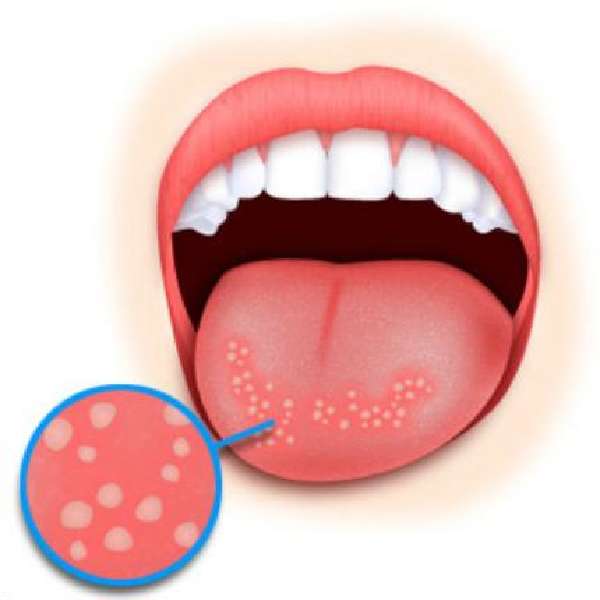
Язвы могут образовываться в том числе на языке.
Гнойные образования в горле у ребенка и взрослого могут быть вызваны разными инфекциями. При этом необязательно должны присутствовать все симптомы. Например, язвенно-некротическая ангина развивается без увеличения температуры тела и общей слабости, но обязательно сопровождается запахом изо рта и увеличением лимфоузлов. Образования на задней стенке гортани без лихорадки указывают на запущенную стадию фарингита. Симптоматика гнойного фарингита похожа на вирусную ангину: высокая температура тела, боль в горле, костях, суставах, головная боль, потливость, слабость, отсутствие аппетита.
Выявить язву в горле, определить ее размер, цвет, состояние помогут следующие диагностические исследования:
- осмотр с помощью медицинских инструментов;
- анализ мочи, крови;
- эндоскопия (обследование слизистой оболочки глотки с помощью оптического прибора — эндоскопа);
- пункция — при скрытой форме заболевания производится прокол патологического образования с забором гноя для определения вида инфекции;
- биопсия – с поверхности язвы берут частичку поврежденной ткани для лабораторного исследования (при подозрении на раковую опухоль).
Могут понадобиться дополнительные исследования: рентген, УЗИ и КТ тканей и органов шейной области. После обследования часто диагностируют:
- кандидоз – грибковое заболевание, которое проявляется в виде гингивитов, стоматитов;
- паратонзиллит – осложнение хронического тонзиллита, негнойной ангины, характеризующееся гнойниками в ткани около миндалин.
Лечение гнойных ран и язв в горле предполагает прием лекарственных препаратов в виде инъекций, таблеток, растворов, аэрозолей, проведение ингаляций лечебными спреями. Способы терапии и медикаменты для устранения язв назначает врач. В зависимости от диагноза применяются следующие средства:
- противогрибковые — Нистатин, Бевисал, Биопарокс;
- повышающие иммунитет (гамма-глобулины и интерферон);
- антибиотики — Эритромицин, Девовинизоль;
- противовоспалительные и обезболивающие — Ливиан, Трипсин, Люголь;
- противовирусные — Пропосол, Ацикловир;
- обеззараживающие — раствор борной кислоты, перекись водорода для обработки поверхности гноистых ран;
- способствующие быстрому заживлению ткани — Винилин, Каротолин;
- антигистаминные — Тавегил, Кафанол.
После каждого приема пищи рекомендуют обрабатывать (полоскать) полость рта следующими растворами:
- Фурацилин;
- капустный сок;
- отвары ромашки, шалфея, зверобоя;
- содовый раствор (1 ч. л. соды на 250 воды).
Чтобы выздоровление происходило быстрее, нужно подобрать продукты, которые не будут раздражать слизистую, исключить горячие, холодные, острые, соленые, твердые блюда. Следует ввести в ежедневный рацион больного пищу, содержащую фолиевую кислоту, витамины группы В, Е: овощные пюре, с добавлением растительных масел, овсяную кашу, мясо птицы, кролика, говяжью печень. Из кисломолочных продуктов разрешается употреблять сыр и творог. Напитки должны быть теплыми, негазированными.
Лечебно-оздоровительные методы, применяемые при терапии язв в горле, позволяют быстро справиться с гнойными воспалениями и не допустить осложнений. Если консервативные способы не помогают врач, может вскрыть гнойник, очистить слизистую от налета.
источник
Язвы в горле причиняют боль, дискомфорт, жжение или першение, к тому же затрудняют глотание. У ребёнка это заболевание приводит к отказу от пищи.
Причин для появления дефектов на стенках горла и полости рта довольно много. Эффективные методики лечения основаны на устранении заболевания, которое привело к образованию язв. В большинстве случаев при своевременной медицинской помощи поверхностные дефекты заживают, не оставляя следов.
Очаги поражения на стенках глотки бывают в виде точечных кровоизлияний, язв, эрозий, пузырьков или пятен, покрытых белым налётом, напоминающим творог. Лор-врачи подразделяют язвочки в горле на следующие виды:
- Лейкоплакии характеризуются ороговение верхнего слоя эпителия. По внешнему виду они напоминают белесоватого или серого цвета формирования, склонные к разрастанию. У некоторых пациентов они перерождаются в раковую опухоль.
- Папилломы по структуре близки к лейкоплакии, но имеют доброкачественный характер. По цвету они не отличаются от окружающих тканей. Образования часто располагаются на голосовых связках, проявляясь изменением голоса.
- Кандидозный стоматит при неадекватном лечении может распространиться на дыхательные пути, вызывая в горле язвы. Фарингомикоз проявляется мелкими белыми высыпаниями, напоминающими творог.
Кстати! Язвы характеризуются большей глубиной повреждения тканей, долго заживают, иногда оставляют после себя рубцы.
Некоторые из пятен располагаются на визуально доступных местах глотки. Другие язвы врач обнаруживает с помощью зеркал. Высыпания могут долгое время существовать, не проявляя себя никакими симптомами.
Поэтому пациенты даже не подозревают об их существовании. Они дают о себе знать, если располагаются на голосовых связках, при этом меняется тембр голоса, появляется осиплость.
Дефекты во рту и дыхательных путях появляются, когда размножаются грибки, бактерии или вирусы. Причины язв в горле разнообразны:
- несоблюдение гигиены полости рта;
- механические, термические или химические факторы провоцируют воспаление эпителия;
- раздражение оболочек дыхательных путей кислым содержимым при рефлюкс-эзофагите со временем приводят к их образованию;
- присоединение бактериальной инфекции при ОРВИ;
- дефицит витаминов C, P, фолиевой кислоты, комплекса группы B ослабляют местный иммунитет лимфоидной ткани, способствует развитию очагов поражения;
- появление белых язвочек на горле обусловлено чаще всего язвенно-некротическим стоматитом или фолликулярной формой ангины;
- поражение дыхательных путей возникает от постоянного раздражения никотином и дымом от сигарет;
- микротравмы полости рта;
- запущенное воспаление дёсен распространяется на дыхательные пути, доходя до степени язвы;
- эндокринные болезни;
- снижение защитных сил организма;
- неправильно подогнанные съёмные зубные протезы;
- красные язвы, расположенные на задней стенке горла, свидетельствуют о нелеченом фарингите;
- рак глотки.
Причиной язвы гортани бывают не только заболевания, но и профессиональное напряжение голосовых связок у певцов, лекторов. Недостаточное соблюдение гигиены рта провоцирует размножение бактерий с образованием язвы.
Важно! У заядлых курильщиков внутренние стенки постоянно раздражены табачным дымом и кашлем.
Некоторые виды долго не проявляют себя. Их можно не заметить при осмотре зева. Но рано или поздно появляется дискомфорт в горле. На мысль о заболевании могут натолкнуть такие признаки:
- необъяснимая сухость в гортани;
- боли при глотании на фоне нормальной или несколько повышенной температуры;
- першение или жжение в горле;
- ночной храп;
- гиперемия или увеличение миндалин.
Возможны и более выраженные симптомы. При осмотре горла видны красные пятнышки на задней стенке зева.
Внимание! Если язвы появились на голосовых валиках, изменяется тембр голоса. При разрастании папилломы пациент испытывает некоторые затруднения дыхания и речи.
На консультации ЛОР-врач осматривает горло фарингоскопом, снабжённым системой зеркал с подсветкой. Больному проводится также анализ крови, берётся мазок из зева на микроскопию и посев с целью определения вида возбудителя.
Для выявления язвы при необходимости осуществляется эндоскопическое исследование под наблюдением камеры. Изображение, выведенное на экран монитора, позволяет рассмотреть любые изменения дыхательной системы в деталях.
Проводится биопсия фрагмента язвы на горле для выявления или исключения онкологического заболевания. При необходимости делают пункцию абсцесса, чтобы после посева обнаружить виновника инфекции.
Расширенная диагностика включает компьютерную томографию (КТ) или ультразвуковое исследование (УЗИ) шеи. Эти методы обнаруживают любые язвы и дефекты размеров в 2–3 мм, локализованные в самых труднодоступных местах.
После установления диагноза определяется врачебная тактика. Лечение состоит из применения средств общего и местного действия в различной лекарственной форме:
- При вирусной природе язвы назначаются Арбидол, Ацикловир, Амизон.
- Неизменный метод лечения при любом заболевании остаётся полоскание горла антисептическими растворами. Используются Мирамистин, Хлоргексидин, Тантум Верде, раствор Фурацилина. Применяются для орошения язв на горле настои календулы, ромашки, мать-и-мачехи.
- При воспалении эффективны местные средства воздействия – леденцы или пастилки, спреи, растворы для смазывания – Йодинол, Ангилекс, Ингалипт, Вокадин, Ротокан. Особое место занимает спрей Стопангин, содержащий эфирное масло мяты, цветов апельсина и метилсалицилат. Орошение этим препаратом не только снимает боль и воспаление. Благодаря обволакивающему свойству язвы не подвергаются лишний раз раздражению, поэтому быстрее затягиваются.
- Хороший эффект даёт смазывание поражённых участков масляным раствором Хлорофиллипта. Облепиховое масло в его составе справляется с воспалением и ускоряет регенерацию эпителия глотки.
- Применяется обработка язвочек марлевым тампоном, смоченным раствором Люголя или Перекисью водорода.
- Для лечения бактериальной инфекции популярность пользуется антибиотик местного действия Биопарокс в виде спрея. Если подтверждён лабораторно вид бактерии, назначаются системные антибиотики Сумамед, Амоксиклав, Ципрофлоксацин.
- Кандидозную форму заболевания лечат антимикотическими препаратами – Кетоконазол, Микозолон, Микозорал. Применяется суспензия Нистатина для смазывания поражённых участков.
- Для снижения отёчности, предупреждения аллергических реакций назначаются антигистаминные средства: Кларитин, Алерон, Эриус, Лоратадин.
- Анестезирующие препараты Калгель, Лидокаин, Камистад снимают боль.
- С целью стимуляции заживления используются Винилин, мазь Солкосерил Дента или Каротолин.
Чтобы язва в горле быстрее затягивалась, обязательно отрегулируйте питание. Из рациона исключается раздражающая эпителий острая, кислая, горячая и твёрдая пища. В меню необходимо ввести блюда, содержащие железо, фолиевую кислоту, витамины E и группу B.
Полезно употреблять морковное пюре, творог, брокколи, овсяную и рисовую кашу, говяжье и куриное мясо. Неисчерпаемым источником железа служит печень, особенно свиная.
Важно! В период ремиссии иммунитет поддерживают не только заморские фрукты. Россиянам доступен круглое время года чеснок и лук. На собственном подоконнике можно вырастить петрушку, киндзу, зелёный салат, лук-порей.
Свежая зелень с чесноком, заправленная сметаной или сбрызнутая соком лимона и оливковым маслом, содержит массу необходимых витаминов и минералов.
Регулярное употребление простых и дешёвых салатов обеспечит высокий уровень защитных сил организма, которые справятся с любым заболеванием в самом начале.
При обычном течении язвы проходят после консервативной терапии за неделю. И только 3% случаев потребуют оперативного лечения. Хирургическое вмешательство может понадобиться, если консервативные методы не приносят ожидаемого результата.
Предупредить образование язвочек можно, придерживаясь элементарных правил. Соблюдение гигиены полости рта не позволит размножаться микроорганизмам.
Для укрепления защитных сил организма необходимо, прежде всего, сбалансированное питание – включение в рацион нежирного мяса, овощей, фруктов. Если во рту появились дефекты, нужно сразу обращаться к ЛОР-врачу или стоматологу.
источник
Язвы в горле образуются в результате повреждения слизистой оболочки глотки, гортани или зева. Вызваны они могут быть разными причинами. Для выявления некоторых язвочек требуется специальное оборудование, некоторые видны невооруженным глазом.
Для эффективного лечения требуется помощь квалифицированного специалиста, который проведет тщательную диагностику и на основании ее результатов назначит лечение.
Язвы в горле причины могут иметь разные, однако в любом случае они свидетельствуют о каком-то заболевании или неблагополучии. Чаще всего к образованию язвочек на слизистой горла приводит гнойная ангина.
Кроме заболеваний, к таким повреждениям слизистой может приводить чрезмерное напряжение голосовых связок у людей, чья профессия связана с голосовой нагрузкой. Это преподаватели, певцы, ведущие массовых мероприятий.
Кроме того, причиной образования язвочек может стать неблагоприятное воздействие на слизистую горла, снижение иммунитета, произошедшее по различным причинам.
- Инфекционные заболевания горла,
- Заболевания ЖКТ,
- Раздражающие воздействия, например, соком цитрусовых, табачным дымом,
- Дефицит витаминов,
- Аллергические реакции,
- Заболевания слизистой полости рта,
- Несоблюдение правил личной гигиены,
- Состояние иммунодефицита,
- Изменения гормонального фона,
- Стрессы,
- Опухоли в области горла.
Чаще всего выделяют два вида язв: контактные и поверхностные. Контактные язвы образуются в основном в гортани по причине перенапряжения голосовых связок. Также причиной контактных язв горла может стать рефлюкс-эзофагит из-за раздражения слизистых горла содержимым желудка. Возможно повреждение из-за постоянного кашля у злостных курильщиков.
Особенность контактных язв в том, что они расположены глубоко в горле, и увидеть их может только специалист с помощью специального оборудования.
Поверхностные белые или красные язвы в горле могут быть симптомом различных болезней и состояний. Красные язвочки представляют собой повреждения слизистой оболочки горла, в которых не содержится гнойных образований. Чаще всего это последствия раздражающих воздействий или дефицита витаминов.
Белые язвы в горле образуются при афтозном стоматите или герпетической ангине. Язвенно-некротическая ангина приводит к образованию язвочек с грязно-серым дном на поверхности миндалин.
Таким образом, по расположению, локализации и характеру повреждений слизистых горла врач может предположить их причину, которая важна для выбора правильной тактики лечения. К примеру, язвы на задней стенке горла, скорее всего, говорят о запущенном фарингите.
При образовании язвочек на слизистых неизбежно будут неприятные проявления. Особенно внимательны должны быть родители маленьких детей, ведь они еще не могут пожаловаться на свое самочувствие. Здесь важно вовремя обратиться к врачу за помощью, однако бывают случаи, когда за белые язвы в горле у ребенка принимают обыкновенный налет, образовавшийся из частичек молочных продуктов, которые малыш недавно съел. Внешняя картина может походить на симптомы гнойной ангины или стоматита.
- Повреждения красного, белого или желтоватого цвета на миндалинах,
- Покраснение слизистой горла,
- Боль в горле,
- Сухость в горле и во рту,
- Ухудшение общего состояния,
- Повышение температуры.
Язвы в горле у ребенка могут вызывать сильную боль, которая приводит к отказу от пищи. У совсем маленьких детей это может быть единственным проявлением болезни. Поэтому стоит насторожиться, если малыш капризничает и совсем перестал кушать.
Могут быть также и другие проявления, которые зависят от причины повреждения слизистой. В любом случае, даже если нет других симптомов, кроме образовавшихся язвочек, следует обратиться к врачу для постановки диагноза и назначения соответствующих мер.
При обнаружении язвочек в горле нужно обратиться к отоларингологу или к терапевту, если это ребенок, то к педиатру. Врач назначит необходимые исследования, которые помогут поставить точный диагноз.
С помощью этих исследований выявляется локализация и характер язвочек. Ларингоскопия проводится с помощью специального инструмента и позволяет детально осмотреть слизистые всего горла. С помощью эндоскопии можно осмотреть более глубокие отделы. В некоторых случаях могут понадобиться дополнительные меры диагностики.
Результаты этих исследований покажут характер содержимого гнойников, если они есть, степень опасности при наличии новообразований в горле.
Язва в горле лечение имеет в зависимости от ее причин. Если это инфекция, то скорее всего после ее устранения слизистая оболочка горла придет в норму. Возможно, придется принять какие-то меры местного характера для ускорения заживления.
- Медикаментозное,
- Полоскания,
- Соблюдение диеты,
- Оперативное вмешательство в тяжелых случаях.
Медикаментозное лечение назначается в соответствии с диагнозом. Могут понадобиться антибиотики, противовирусные препараты, анальгетики, антисептические или антигистаминные средства.
Полоскания горла и полости рта назначаются при любом диагнозе. Они помогут локализовать и минимизировать инфекцию, ускорить заживление. Такую процедуру нужно проводить после каждого приема пищи и в промежутках между ними. Хороший антисептический эффект дают полоскания растворами Хлоргексидина, Фурацилина, отвары шалфея и ромашки способствуют скорейшему заживлению.
Важна коррекция питания при образовании язвочек в горле. Пища не должна быть грубой, острой, кислой, чтобы не раздражать слизистые и не травмировать их дополнительно.
В тяжелых случаях может понадобиться хирургическое вмешательство, которое назначается в соответствии с показаниями. При появлении язвочек в горле не стоит рассчитывать, что они пройдут сами по себе. Они могут быть свидетельством серьезных проблем, очагом инфекции, поэтому лечение нужно начинать как можно скорее.
источник
И у детей, и у взрослых периодически могут возникать гнойники на задней стенке горла или на миндалинах. Воспалительный процесс часто сопровождается повышением температуры, но иногда этот симптом отсутствует.
Важно понимать, что гнойные образования вовсе не самостоятельное заболевание, а признак какой-то патологии ЛОР-органов. Это – сигнал о том, что в организме возникла патогенная микрофлора.
Возбудителей инфекции много, как и вызванных ими болезней горла, которые сопровождаются появлением гнойников.
Поэтому поставить правильный диагноз и назначить адекватную терапию может только врач. А вот самолечение опасно негативными последствиями.
Рекомендуем также ознакомиться с нашей прошлой статьей о лечении гнойника (нарыва) на десне по данной ссылке.
Инфицирование может произойти в результате вторжения вирусов, бактерий (стрептококка, стафилококка, энтерококка, синегнойной палочки), а также грибков.
На атаку микробов организм дает иммунный ответ, направляя на борьбу с «чужаками» особые клетки – макрофаги.
Гнойник представляет собой результат такой защитной реакции в виде скопления макрофагов, лейкоцитов и прочих элементов.
Гнойники в горле без боли и температуры – такая клиническая картина встречается не слишком часто:
- при атипичной форме ангины (острого тонзиллита) – причиной ее развития является значительное ослабление иммунной системы, в том числе из-за неправильного приема антибиотиков;
-
при хроническом тонзиллите – происходят частые рецидивы поражения небных миндалин. У больного в лакунах гланд практически постоянно присутствуют белые или желтые пробки. Болезнь характеризуется неприятным запахом изо рта, гнойным привкусом, ощущением присутствия в глотке постороннего предмета. Хотя воспалительный процесс протекает вяло, он опасен осложнениями в виде заболеваний суставов, сердца, почек. Если хронический тонзиллит не проходит при лечении медикаментами, может быть рекомендовано удаление миндалин;
- при фарингомикозе – заражении грибковой микрофлорой, чаще из рода Кандида. От кандидоза или молочницы могут страдать и взрослые, и дети, даже в самом раннем возрасте. Провоцируют болезнь снижение иммунитета из-за длительного или бесконтрольного приема антибиотиков, несоблюдение гигиенических правил;
- при стоматите – часто встречающемся воспалении всей полости рта, вплоть до задней стенки глотки. У больного наблюдаются белый налет на слизистой и язвенные образования. Стоматит возникает при нарушении гигиены полости рта, а также в результате авитаминоза, болезней желудочно-кишечного тракта. Подробно об афтозном стоматите мы писали тут.
Среди самых распространенных причин появления гнойников в горле стоит отметить такие заболевания:
-
Острый тонзиллит или ангину (лакунарную, фолликулярную) – инфекционное заболевание, при котором воспаляются небные миндалины. Течение болезни характеризуется высокой температурой, лихорадкой, увеличением гланд и шейных лимфоузлов. У пациента болит горло, особенно при глотании. Ухудшается общее состояние больного – ощущается вялость, слабость. Возбудителями ангины могут быть бактерии и вирусы.
- Герпесную (герпетическую) ангину – для нее характерны быстро созревающие гнойники, заполненные прозрачной серозной жидкостью. Когда образования вскрываются, на слизистой образуются участки эрозии яркого красного цвета. Болезнь вызвана вирусом Коксаки (из семейства энтеровирусов). О симптомах и лечении герпетической ангины у детей мы рассказывали в данной статье.
- Паратонзиллярный абсцесс – это осложнение ангины, которое проявляется сильным увеличением миндалин с образованием на них гнойников. Развитию патологии сопутствуют выраженная интоксикация организма, резкое увеличение температуры, боль и ощущение кома в горле. Болезнь возникает вследствие попадания патогенных микроорганизмов в ткани, которые окружают небные миндалины.
-
Фарингит – инфекционное воспаление слизистой глотки и лимфоидной ткани. Чаще всего возбудителями болезни являются вирусы и бактерии. На задней стенке горла возникают белые гнойники. Кроме боли, пациент ощущает сухость и першение, его беспокоит сухой кашель, повышается температура тела, дыхание осложненное.
- Дифтерию – опасное инфекционное заболевание, при котором в ротоглотке развивается острый воспалительный процесс. Патологию вызывает бацилла Леффлера (дифтерийная палочка). Болезнь характеризуется появлением налета в горле, отеком миндалин и неба, болью во время глотания, повышением температуры. Дифтерия опасна риском летального исхода в результате отравления организма токсинами, которые вырабатываются возбудителем инфекции.
- Скарлатину – острую инфекционную болезнь, возникающую в результате попадания в организм пиогенного стрептококка. Предпосылкой заболевания является ослабление иммунитета. Чаще болеют дети в возрасте до 10 лет. Проявляется покраснением слизистой горла, серо-белым налетом на языке, увеличением миндалин и шейных лимфоузлов, сыпью по всему телу, высокой температурой, общим ухудшением самочувствия.
Часто патология дает о себе знать общими проявлениями в виде :
- слабости, недомогания;
- высокой температуры, озноба, лихорадки. Но иногда этот признак отсутствует, воспалительный процесс развивается без повышения температурных показателей;
- головной боли;
- потери аппетита;
- нарушения сна.
Часто пациенту больно глотать, хотя в ряде случаев болезненные ощущения могут отсутствовать.
Прочие симптомы зависят от основного заболевания, вызвавшего образование гнойников в горле.
- тошнота и рвотные позывы;
- покраснение и отек слизистых;
- увеличение миндалин, которое нарушает глотательную функцию;
- гнойный привкус в ротовой полости;
- покраснение небных дужек;
- воспаление лимфоузлов;
- при герпетической ангине – высыпания в виде водянистых пузырьков, в которых затем скапливается гной, а после вскрытия образуется большая эрозивная поверхность;
- черный гнойник или черно-зеленый налет – признак язвенно-некротической ангины, тяжелой формы, которая чревата формированием кист, заполненных геморрагическим содержимым.
Причины возникновения, симптомы и лечение опоясывающего лишая у человека рассмотрены в этом материале.
Что такое хейлит и как его лечить? Ответ на вопрос подскажет наша публикация.
Поскольку гнойники в горле бывают вызваны разными патогенами – бактериями, вирусами, грибками, то и лечение в каждом конкретном случае будет отличаться. Терапевтические меры зависят от диагноза пациента.
Для борьбы с возбудителем инфекции применяют терапию различными медикаментами – антибиотиками, противовирусными препаратами, антигрибковыми средствами.
Такая терапия эффективна лишь в том случае, если инфицирование организма вызвано бактериями. Чтобы избавиться от гнойников в горле, используются:
-
Флемоксин – антибиотик пенициллинового ряда, противостоит таким бактериям, как стрептококк и стафилококк. Активным действующим веществом препарата является Амоксициллин.
- Сумамед – лекарство на основе Азитромицина применяется для лечения гнойников, которые вызваны фарингитом, тонзиллитом, скарлатиной. Антибиотик широкого спектра действия из группы макролидов.
- Супракс – этот антибиотик относится к цефалоспоринам. Лечит гнойные образования, вызванные фарингитом и тонзиллитом.
- Амоксиклав – комбинированное средство, его эффективность связана с сочетанием действия двух компонентов – Амоксициллина и Клавулановой кислоты. Аналогом Амоксиклава является Аугментин, он более доступен по цене.
- Цефалексин – антибиотик из группы цефалоспоринов.
Причиной образования гнойников в горле может быть вирусная инфекция.

- Анафероном;
- Амиксином;
- Арбидолом;
- Кагоцелом;
- Вифероном;
- Гропринозином;
- Цитовиром.
Эти препараты окажут лечебное действие лишь в том случае, если гнойники появились в результате деятельности грибов из рода Кандида.
Такие лекарства называют антимикотиками:
- Флуконазол – эффективно лечит молочницу в горле за несколько дней. Лучше применять в виде пастилок и таблеток.
- Кетоконазол – препарат принимают в капсулах, лечение длительное, не менее 2 недель.
- Амфотерицин – используют в виде ингаляций и антимикотического крема.
- Нистатин – эффективное средство с минимумом побочных эффектов. Применяют в виде таблеток и мазей.
Такой вид лечения предполагает использование ингаляций, полосканий, орошения, промывания антисептическими растворами.
Ингаляции считаются действенным средством борьбы с гнойниками. Для их проведения используют специальные приборы – небулайзеры (ингаляторы).
Какие препараты используются для ингаляций:
- Биопарокс – лекарство широкого диапазона действия. Комплект включает в себя насадки для горла, ротовой полости и носа.
- Декасан – лекарство смешивают с физраствором в пропорции 1 к 1. Для ингаляций используют мундштук.
- Фурацилин – для ингаляций применяют специальный раствор. Процедуру проводят 2 раза в день.
- Мирамистин – препарат комплексного действия. Лекарство смешивают с физраствором. Ингаляции делают дважды в день.
- Минеральная вода – лучше брать не газированные «Ессентуки» или «Нарзан». Процедура способствует устранению отека гортани и восстановлению тканей.
Для этих процедур используются как медикаментозные препараты, так и народные средства:
- равные части коры дуба и ромашки аптечной залить кипятком, дать настояться. Остывшей жидкостью полощут горло несколько раз в день;
- взять одинаковое количество мяты и шалфея, залить водой, довести до кипения и потомить на слабом огне 2 – 3 минуты. Полоскать горло охлажденным средством можно каждые 2 часа;
- щепотку морской соли растворить в стакане подогретой воды. Полоскания полученным лекарством следует проводить до 5 раз в день;
- применяют орошения горла с использованием Ингалипта, Мирамистина, Гексорала, ИРС-19;
- промывать пораженную область можно раствором Фурацилина, Йодинолом, борной кислотой, Хлорофиллиптом (спиртовым раствором). Для более тщательной обработки гнойников используют шприц или спринцовку.
Такие процедуры проводят в домашних условиях и в поликлинике.

- противовоспалительные препараты – ацетилсалициловая кислота, Ибупрофен;
- физиотерапевтические процедуры – УВЧ, УФО, лазерная и магнитотерапия, фонофорез;
- укрепление иммунной системы – назначают прием Иммунала, витаминов B, РР, инъекции экстракта алоэ.
Пытаться самостоятельно вытащить образовавшуюся гнойную пробку опасно.
Если уж проводить такую процедуру, то с соблюдением определенных правил:
- использовать специальный шпатель, на который намотан стерильный бинт, пропитанный антисептиком;
- надавить на пораженный участок, чтобы пробка вышла;
- хорошо прополоскать горло антисептическим раствором.
Если без хирургического вмешательства не обойтись, то у взрослых его проводят под местной анестезией. Послеоперационное восстановление обычно длится в течение недели.
Почему у ребенка появились в горле гнойнички или гнойный налет – точную причину сможет определить только специалист.
Бывает, что родители принимают за патологию обычные остатки пищи, прилипшие к слизистой горла, или фибринозный налет как следствие ожога или травмы. В обоих случаях лечение не требуется.
К терапии медикаментами прибегают в случае серьезных поражений горла:
-
ангины (тонзиллита – острого и хронического) – ребенку назначают антибиотики с учетом его возраста и состояния здоровья, регулярные полоскания, обильное питье, болеутоляющие средства (лучше комбинированного действия – Лизобакт, Стрепсилс);
- фарингомикоза – маленькому пациенту выписывают антимикотические препараты (в зависимости от возбудителя, выявленного с помощью специальных анализов). Для местного приема подойдут Клотримазол, Мирамистин, внутрь – Флуконазол;
- стоматита – в основном применяется местная терапия: полоскания, орошения, также горло обрабатывают лекарственными растворами.
Следует знать, что препараты местного действия (пастилки, леденцы, таблетки) не желательно применять, если заболевшему ребенку не исполнилось 3 года. А лекарства в форме спрея не назначают детям до 5 лет.
При хроническом тонзиллите в некоторых случаях требуется тонзиллэктомия – удаление обеих миндалин, так как это парный орган, который поражается в одинаковой степени.
Гнойники в горле при беременности нередко возникают вследствие острого или хронического тонзиллита. Миндалины у будущей мамы воспаляются достаточно часто, так как в этот период у нее снижается и местный, и общий иммунитет.
Беременной женщине следует лечиться только под наблюдением врача . Иногда не обойтись и без терапии антибиотиками.
Доктор определит возможные риски приема лекарств для пациентки и плода, назначит наиболее щадящие препараты.

- теплого раствора поваренной соли или соды – процедуру можно проводить каждые час – полтора;
- отвара лекарственных трав – разрешены шалфей, календула и ромашка. В день достаточно 3 — 5 полосканий;
- раствором фурацилина (2 таблетки на 200 мл воды);
- Мирамистином – кроме полосканий, применяют также орошения этим лекарством в виде спрея.
Какие еще спреи и таблетки для рассасывания допустимо назначить беременной женщине, определяет врач.
Убрать гнойный налет с миндалин можно при помощи тампона, пропитанного настойкой прополиса или масляным раствором хлорофиллипта.
Облегчить состояние при температуре помогут обтирания тела влажной тканью или губкой, холодные компрессы на лоб. Когда отметка на термометре слишком высокая, можно принять парацетамол.
Если будущая мама страдает хроническим тонзиллитом, ей могут назначить процедуру УФО, ингаляции с использованием целебных трав.
Гнойники в горле нужно лечить, не прерывая процесс терапии и соблюдая все врачебные рекомендации.
Иначе острая форма болезни трансформируется в хроническую, а затяжная патология чревата опасными последствиями:
-
паратонзиллярным абсцессом – болезнь представляет собой острый воспалительный процесс в тканях, которые окружают миндалины. Там происходит формирование гнойной капсулы, которая доставляет больному ощутимый дискомфорт;
- флегмоной окологлоточного пространства – заболевание сопровождается ухудшением состояния пациента, ознобом, болями при глотании, затрудненным дыханием. На боковой стенке глотки возникает болезненный инфильтрат; с фото флегмоны и ее лечением можно ознакомиться по ссылке;
- ярко выраженной отечностью миндалин – патология нарушает процесс дыхания, в результате чего у больного может возникнуть удушье;
- острым гломерулонефритом – поражением капилляров почек;
- ревматоидным артритом – аутоиммунной патологией с поражением мелких суставов, ревматизмом – системным заболеванием, которое поражает соединительные ткани (преимущественно в области сердечной мышцы);
- сепсисом – одним из самых тяжелых последствий не вылеченных гнойников. Это опасное для жизни состояние возникает из-за попадания в кровь и ткани организма возбудителей инфекции и их токсинов.
Причины возникновения, основные симптомы, методы лечения, а также фото герпеса в горле у ребенка найдете в этой статье.
Все причины возникновения герпеса на губах рассмотрены в нашей публикации.
Чтобы значительно снизить риск появления в горле гнойников, следует знать и соблюдать меры профилактики:
-
укреплять иммунитет с помощью закаливания, занятий спортом, регулярных прогулок на свежем воздухе;
- стараться избегать контакта с инфекционными больными, особенно в период эпидемий респираторных заболеваний;
- одеваться по погоде, не допуская переохлаждения;
- вовремя лечить ЛОР-болезни и проводить регулярную санацию полости рта;
- тем, кто страдает хроническим тонзиллитом, следует с целью профилактики периодически проходить курсы физиотерапевтических процедур и по мере необходимости полоскать горло антисептиками и народными средствами;
- курильщикам стоит отказаться от этой вредной привычки.
Чтобы избавиться от гнойников в горле, нужно в первую очередь вылечить основное заболевание, которое стало их причиной .
Диагностикой и лечением должен заниматься специалист. Иначе пациент рискует усугубить проблему и заработать опасные осложнения.
источник

Гнойник – это очаг воспаления, результат попадания в организм болезнетворных микробов. Если все горло в гнойниках, подобная реакция может быть спровоцирована фолликулярной формой ангины. Состояние больного в этом случае осложняется высокой температурой и сильной интоксикацией.
Гнойные высыпания на задней стенке горла характерны для хронического течения тонзиллита, фарингита. Вызывает их стрептококк, бактерия, постоянно присутствующая на слизистых поверхностях носоглотки, и, начинающая активное размножение при снижении иммунитета, сильном переохлаждении, ослаблении организма.
Если взрослый или ребенок часто болеет, то на гортани нередко возникают нарывы и язвы, это может быть закономерностью. Миндалины, как главный барьер на пути микробов, улавливает и обезвреживает их, не давая проникнуть дальше. Внутри миндалин находятся лакуны, специальные извилистые ходы, в которых происходит выработка лимфоцитов, направленных на борьбу с патогенными представителями. На нашем сайте можно записаться к врачу прямо сейчас онлайн через интернет в Москве и других регионах России. Записаться к врачу онлайн
Пробки и гнойники на горле и на миндалинах представляют собой результат интенсивного воспалительного процесса. Гнойное содержимое – это скопление лимфоцитов, эритроцитов, гноеродных бактерий, растворенных в жидкой среде. Лечение гнойников в горле обычно консервативное.
одиночный гнойник в горле фото
Причины гнойных высыпаний в горле:
- Воспалительный процесс в глотке. Ангина, ларингит, фарингит – вот основные болезни, которые часто сопровождаются возникновением налета на задней стенке горла, высыпаниями, отеком, покраснением.
- Болезни носа. Гайморит, ринит, синусит, когда слизь стекает по стенке носоглотки, инфицируя окружающие органы, слизистую оболочку, миндалины, небный язычок, десны.
- Фарингомикоз. Присутствие в микрофлоре полости рта дрожжеподобных грибков. Температура обычно не повышается, а на поверхности языка, глотки, на миндалинах возникает специфический творожистый налет (молочница). Здесь обязательно используются противогрибковые лекарства.
- Инфекции зубов. Нагноения в области глотки свидетельствуют о присутствии источника инфекции в ротовой полости. Это может быть гингивит или пародонтит (воспаление десен), стоматит (воспалительный процесс слизистой оболочки горла, щек), кариес, разрушение зубов.
Появление гноя – это защитный механизм, реакция организма на вторжение патогенов (вирусов, бактерий, грибков). С помощью гноя, который содержит защитные клетки лимфоциты, происходит обезвреживание любых болезнетворных бактерий. Обычно, если врач при визуальном осмотре зева видит гнойники, он сразу обращает внимание на лимфатические узлы (их увеличение), расположенные под челюстью. Именно с их помощью происходит отведение продуктов распада гнойного содержимого из организма.
Симптомы гнойного процесса в глотке:
- боль – любой воспалительный процесс обычно сопровождается болезненными ощущениями, отеком, гиперемией, затрудненным глотанием;
- температура – заболевания горла могут проходить на фоне повышенной температуры или при нормальной температуре тела;
- головная боль – возникает из-за раздражения нервных окончаний, находящихся в глотке и ведущих к затылочной части головы;
- тошнота или рвота – гнойники могут касаться корня языка, либо возникать на поверхности небного язычка, в результате чего человек ощущает рвотные позывы;
- слабость, раздражительность, усталость, снижение работоспособности — все это характерные признаки интоксикации.
Гнойнички появляются на поверхности горла с температурой и без. Если температура устойчиво высокая (39-40°) и с трудом снижается, то следует незамедлительно обращаться к врачу.

Признаки опасных инфекций, при которых скорая помощь требуется незамедлительно:
- высокая температура, не поддающаяся жаропонижающим препаратам;
- тремор, лихорадка, потеря сознания;
- отек глотки, перекрывающий дыхательный просвет;
- большое скопление гнойников, стремительное увеличение их числа;
- сильное расширение лимфатических узлов.
Выбирать лекарственное средство следует, исходя из основной причины развития инфекции в горле.
Гнойники в глотке. Что делать? Если причиной их появления являются бактерии (стрептококки, стафилококки, синегнойная палочка, хламидии, шигеллы и другие), то отоларинголог рекомендует принимать антибиотики широкого спектра действия. Применение антибиотиков направлено на подавление патогенной микрофлоры непосредственно в очаге воспаления.
Список эффективных средств:
- Амоксициллин.
- Флюкостат.
- Аугментин.
- Амоксиклав.
- Азитромицин.
- Сумамед.
Для профилактики развития ревматизма, как осложнения гнойной ангины, устранения воспаления в глотке, специалисты рекомендуют принимать Ибупрофен. Есть спрей для местного воздействия, сироп предназначен для детей, можно применять в форме таблеток.
При грибковой этиологии развития гнойников в горле следует использовать противогрибковые препараты. Только врач может назначить конкретное средство и порекомендовать схему лечения.
Список антимикотических лекарств для горла:
Антибактериальные средства в форме спреев помогают быстро избавиться от боли, снять воспаление, снизить концентрацию бактерий.
Эффективные спреи для взрослых:
- Гексорал.
- Ингалипт.
- Мирамистин (можно для детей с рождения, при беременности или лактации).
- ИРС-19.
В стационарных условиях лакуны промывают специальными антисептическими растворами, накладывают дезинфицирующие пасты.
Дома самостоятельно можно проводить полоскания раствором соды в пропорции 1 столовая ложка соды на стакан воды.
Для закрепления результата полезны физиотерапевтические процедуры – УВЧ, лазер, ультрафиолет, ультразвук.
Применение ингаляций – это простая и доступная мера, которая помогает уменьшить симптомы болезни, предотвратить осложнения, ускоряет выздоровление.
Главные правила – ингаляции проводят за час до или после еды, предварительно прополоскав рот чистой водой. Длительность паровой ингаляции может составлять 10-15 минут, дышать с помощью небулайзера можно 7-8 минут. В день допустимо проводить от 3 до 6 ингаляций.
Какие компоненты можно использовать для домашних ингаляций:
- раствор соды;
- фурацилин;
- кромогексал;
- тонзилгон;
- хлорофиллипт;
- физраствор, минеральную воду.
При гнойниках в горле народные средства позволят быстро облегчить состояние больного, предотвратить переход болезни в хроническое состояние.
- Соду и соль. В виде раствора, чтобы полоскать горло.
- Шалфей и мяту. Отвар для орошения через каждый час.
- Кору дуба и ромашку. Настой для спринцевания задней стенки глотки.
- Свекольный сок и мед. Для промывания горла в острый период.
Нагноение миндалин – опасный процесс. При попадании гноя на ткани, располагающиеся вокруг миндалин, может начаться паратонзиллярный абсцесс. В этом случае возникает сильный отек шеи, тогда вскрывают и очищают гнойники только хирургическим путем, так как другие средства оказываются неэффективными.
Медиастенит возникает, если гной попадет в глубокие структуры и клетчатку шеи. Отек в этом случае может затруднять дыхание и привести к асфиксии. Опасен и общий сепсис крови, когда гнойное содержимое проникает в кровоток человека, отравляя организм изнутри.
Причины появления гнойничков бывают самые разные. Чтобы окончательно избавиться от них, иногда бывает достаточным просто поднять иммунитет.
Профилактические меры включают:
- Гигиена полости рта, своевременная санация зубов.
- Здоровый образ жизни, полноценное питание.
- Исключение контактов с больными людьми.
- Прием витаминно-минеральных комплексов.
- Умеренные закаливающие процедуры.
- Вылечивание ЛОР-заболеваний.
При хроническом тонзиллите риск осложнений повышается в разы, для таких людей соблюдение профилактических мероприятий считается жизненной необходимостью.
источник
Наверное, нет на свете таких людей, у кого ни разу не болело бы горло. Каждый сталкивался с подобной проблемой и не один раз.
Фарингит, именно так называется воспаление глотки, приносит пациенту немало весьма неприятных ощущений: горло першит, потом становится трудно глотать, а утром возникает ощущение, что в глотку насыпали осколки стекла. Как отличить фарингит от других болезней и вылечить больное горло? Давайте разбираться.
Основным фактором, провоцирующим воспалительные процессы в глотке, считается ротовое дыхание.
Когда человек дышит ртом, то на глоточную слизистую попадает неочищенный воздух, содержащий химические загрязнители, микробы, вирусы, грибки, инфекционные агенты и прочие источники воспаления.
Специалисты установили, что причины фарингита в большинстве клинических случаев (≈ 65-70%) отличаются вирусным происхождением. Воспаление глотки обычно вызывают такие вирусы:
- Респираторный;
- Риновирус;
- Гриппозный и парагриппозный;
- Аденовирус.
Причем на долю риновирусов приходится порядка 8 из 10 случаев фарингита. Помимо вирусных агентов спровоцировать развитие воспаления в горле могут факторы вроде:
- Патологически пониженного иммунного барьера;
- Простудные заболевания;
- Общее переохлаждение;
- Попадание чересчур холодного воздуха на слизистую глотки при употреблении ледяных напитков или ротовом дыхании;
- Расстройства и нарушения эндокринного происхождения;
- Острые периоды хронических патологий;
- Вдыхание пыли и слишком грязного воздуха;
- Табакокурение, включая пассивное курение;
- Частое злоупотребление спиртным;
- Неправильный рацион, изобилующий слишком острыми или солеными блюдами;
- Желудочные хронические патологии, характеризующиеся частой изжогой или отрыжкой;
- Отсутствие миндалин (после тонзилэктомии);
- Кариозные поражения зубов;
- Длительное лечение сосудосуживающими назальными каплями;
- Хронический насморк и прочие патологии, сопровождающиеся затруднениями носового дыхания;
- Частые воспаления носоглотки, пазух носа (синусит, гайморит и пр.) или миндалин.
Фарингит отличается разнообразием симптомов, но самым характерным признаком заболевания считается дискомфорт в области горла. Он проявляется щекочущими или першащими ощущениями, жжением или сухостью, чувством постороннего тела или неудобства во время сглатывания. Помимо дискомфорта могут возникать и другие симптомы:
- Общая слабость;
- Головные боли;
- Легкое повышение температуры;
- Незначительное увеличение затылочных и подчелюстных лимфоузлов, болезненное ощущение при их надавливании;
- Ушная боль и заложенность.
Под фарингит могут маскироваться многие заболевания, поэтому самодиагностирование недопустимо. Только специалист способен отличить истинный фарингит от других состояний и рекомендовать адекватную схему лечения.
Клиническая картина часто напоминает проявления тонзиллита, поэтому эти заболевания легко можно спутать. Отличием является область поражения, при тонзиллите воспаление охватывает только миндалины, тогда как для фарингита характерны воспалительные процессы на глотке, что видно на фото:
Основные признаки разных форм:
Катаральный — самая обычная форма, есть небольшие покраснение и отечность, нет серьезных изменений на слизистой.
Гипертрофический характеризуется увеличением лимфоидных образований, бокаловидных желез и общим отеком глотки.
Атрофический — слизистая в следствие хронического воспаления утончается и перестает нормально выполнять свои функции. Сосудов меньше и они толще чем у здорового человека.
Название гранулезный говорит само за себя – задняя стенка покрыта «гранулами» — бугорками красного цвета. А так же сгустками и корочками, которые тяжело удаляются.
Так же важно понимать что форма заболевания может быть смешанной, когда видны признаки нескольких видов.
Развитие патологии происходит следующим образом:
- Начинается острый фарингит с першения и кашля, сухости или комка в глотке;
- Затем у пациента слегка поднимается температура, появляются затруднения глотания, возникает интоксикационная симптоматика (вялость, тошнота, слабость, затылочные боли и пр.);
- Во рту может появиться неприятный запах, связанный с затруднениями при отделении жидкости;
- На горле образуется налет, появляется характерное покраснение.
Склонность к частым простудам, неблагоприятные экологические условия, патологически пониженный иммунитет – эти факторы способствуют хронизации воспалительных процессов в глотке.
Кроме того, приобрести хроническую форму рискуют пациенты, чья профессиональная деятельность осуществляется в загазованных и пыльных помещениях, имеющих никотиновую зависимость или регулярно употребляющих крепкие алкогольные напитки.
Для хронической клинической формы характерно отсутствие температурных симптомов, но пациента постоянно беспокоит кашель и ощущение постороннего предмета в горле. Подобные симптомы связаны с гнойными скоплениями, локализующимися на задней глоточной стенке.
Именно они и являются причиной неудержимого желания прокашляться и избавиться от инородной субстанции. Все это негативно сказывается на эмоционально-психическом состоянии пациента, он становится нервным, появляются проблемы со сном, раздражительность, вплоть до агрессии.
Хронические воспалительные процессы в глотке могут протекать в нескольких формах: гипертрофической, катаральной или атрофической. Чем они отличаются?
Причиной острого воспаления зачастую выступает общее переохлаждение, злоупотребление чересчур холодными напитками или вдыхание загрязненного воздуха. Подобную воспалительную форму часто сопровождают простуды и ОРВИ.
Подобную форму фарингита часто называют гранулезной. Такое воспаление характерно для лиц, живущих во влажном климате или работающих в условиях повышенной влажности, склонных к аллергическим проявлениям или имеющих пагубные пристрастия и пр.
Гранулезная форма развивается, когда на глоточную слизистую попадают патогенные микроорганизмы, что приводит к отечности и покраснению. Затем на глотке начинают формироваться пленки, которые при отсутствии лечения преобразуются в небольшие узелковые гранулы.
Для гранулезного фарингита характерна более яркая выраженность симптоматики:
- Пациента мучают приступы кашля. Это происходит по причине скоплений плохо отходящего секрета вязкой консистенции, который и вызывает подобные раздражения. В течение ночи на глотке собирается большое количество слизистой субстанции, поэтому по утрам пациентов мучает безудержный кашель;
- У больных имеются жалобы на боль в области горла, сухость и щекочущее ощущение, трудности глотания.
Диагностика гранулезного фарингита затруднений обычно не вызывает, поэтому заболевание диагностируется при обычном визуальном осмотре глотки. Если вовремя не вылечить, то патология перейдет в атрофическую форму.
Это простая патологическая форма, которая считается самой легкой, начальной стадией хронического воспалительного процесса. Как и в других случаях у пациента присутствует ощущение инородного тела в глотке, першение и зуд, что вызывает частые отхаркивания и прокашливания. Утренний кашель иногда вызывает рвотные позывы. При отсутствии адекватной терапии переходит в гипертрофическую форму болезни.
Атрофическая форма воспаления рассматривается медиками, как заключительный этап заболевания. Для нее характерна сухость и истончение слизистых глоточных тканей. Пациенты практически не могут употреблять какую-либо пищу, поскольку любой контакт с глоткой вызывает сильную боль. Иногда пациенты утрачивают способность ротового дыхания, что связано с чрезмерной сухостью в горле. Постепенно пропадает глотательный рефлекс, у пациента часто пропадает голос, мучает чихание и слезливость.
Терапевтический подход может несколько отличаться в зависимости от формы фарингита. Для лечения острой формы показан прием противовоспалительных, обезболивающих, антисептических препаратов. Рекомендуется регулярно сбрызгивать глотку медикаментозными спреями, рассасывать различные леденцы или пастилки, полоскать глотку прополисом.
При необходимости назначаются препараты антибиотического действия. Также врач рекомендует соблюдать диету, исключающую сухие, солено-острые и кислые блюда. Подобные ограничения защитят пораженные глоточные ткани от раздражений и травм, а также значительно ускорят процесс выздоровления.
Что касается гранулезной воспалительной формы патологии, то к ее лечению применяют несколько подходов: консервативный и оперативный. Консервативная терапия предполагает регулярные полоскания травяными сборами, лекарственных ингаляций эвкалиптом, шалфеем или ромашкой.
Образовавшиеся на глотке гранулы рекомендуется прижигать йодным раствором. Показана традиционная диета. При необходимости врач удаляет гранулы хирургическим путем.
Катаральный фарингит начинают лечить с устранения основного причинного фактора и нормализации дыхания носом. Назначается прием антибиотиков с учетом характера возбудителя, прибегают к восстановительному лечению. Пациенту рекомендуется постельный режим и покой, что значительно ускорит терапевтические результаты.
Терапия атрофического воспаления глотки носит общий и местный характер. Пациенту назначают иммуностимуляторы, антисептические и антибиотические средства, противовоспалительные и гомеопатические медикаменты.
Перед каждым лекарственным приемом больному необходимо очищать глотку от корочек с помощью щелочного полоскания или использования антисептического спрея. В ряде клинических случаев показано физиотерапевтическое лечение посредством лазерных, УВЧ или УФО процедур.
Воспалительные процессы в глотке у детей часто путают с острыми патологиями инфекционного происхождения вроде скарлатины или кори. Бывали случаи, когда под фарингит пыталась замаскироваться дифтерия, но для нее характерно наличие на глоточной слизистой трудноустранимых беловато-серых или белых пленочек.
Аналогично взрослым у детей фарингит развивается по причине аллергических, бактериальных или вирусных реакций. У ребенка возникают симптомы:
- Незначительный болевой синдром при сглатывании;
- Жжение и щекотание в глотке;
- Легкое повышение температуры примерно до 37,5-38°С.
Особенностями детского фарингита является его течение: чем старше ребенок, тем легче протекает воспалительный процесс. У младенцев фарингит обычно протекает в тяжелой форме и отличается склонностью к осложнениям вроде аденоидита или ангины.
Лечение основывается на обильном питьевом режиме, прогревающих компрессах на горло, полосканиях щелочными растворами, опрыскивание глотки антибактериальными спреями, ингаляции с лекарственными травами или эфирными маслами. Использование антибиотикотерапии оправдано лишь в случае инфекционного происхождения фарингита или при развитии осложнений.
Привычка считать, что боль и першение в горле это неприятно, но не повод задуматься о собственном здоровье зреет почти в каждом человеке и очень зря. Эти симптомы могут означать множество серьезных заболеваний, которые способны нанести существенный вред организму, перейти в хроническую форму и терроризировать безответственных больных до конца жизни. Одна из них – это фарингит.
Болезни горла и в том числе фарингит, могут быть следствием или причиной развития других болезней. Под этим конкретным определение подразумевается воспаление слизистой ткани на задней стенке горла и лимфы. Образовываться он может на фоне многих факторов, основой которых является раздражение горла – разовое и сильное или постоянное незначительное. Соответственно выделяют острую и хроническую формы течения заболевания.
Это очень разнообразная болезнь и определить ее у себя самостоятельно невозможно. Народные методы лечения простуды в виде молока с медом и чая с вареньем будут благоприятно влиять на горло, однако болезнь не излечат. Более того, задержка с подходящим лечением может превратить острую форму в хронический фарингит со всеми вытекающими последствиями или способствовать распространению инфекции на другие органы.
Рассматривая причины и симптомы болезни можно выделить несколько ее видов по степени тяжести:
- Катаральный или простой – легко лечится и наиболее часто встречается, в большинстве своем относится к острой форме, но бывает и хроническим;
- Гипертрофический вариант более серьезный, его характерная черта – сильное уплотнение стенок слизистой, их воспаление и затруднение дыхания. Относится к хронической форме.
- Атрофический фарингит характерная черта, которого быстро развивающийся склероз лимфатических и слизистых тканей, самый опасный и тяжело излечимый. Сопровождается сильными болями и истончением оболочки, через нее уже можно заметить сосуды, слизь сгущается и тяжело удаляется.
Фото горла с разными видами фарингитов можно увидеть ниже. Также заболевания делят в зависимости от возбудителя или причины:
- Вирусный (особенно часто распространен – около 70% всех заболевших, в большинстве своем его вызывает риновирус);
- Бактериальный;
- Аллергический, если причиной развития стали именно аллергены;
- Грибковый;
- Вызванный травмой, то есть травматический;
- Возникший на фоне раздражающих факторов, например, постоянного большого количества пыли или необходимости много говорить.
Кроме того, болезнь делится на уже известные формы: острый – при разовом проявлении и хронический – при череде ремиссий и обострений.
Фарингит симптомы и лечение у взрослых которого может правильно определить только врач, можно диагностировать на фоне причин его возникновения. Они таковы:
- Инфекции, то есть это бактерии, например, стафилококки, вирусы (грипп), грибки Кандида (кандидоз), хламидии;
- Если отсутствует специфический иммунитет против таких заболеваний, как корь или коклюш;
- Если где то рядом имеется воспаление, например, при гайморите, кариесе, тонзиллите, если имеется искривление носовой перегородки и дыхание этим затрудняется;
- Проблемы с ЖКТ, к которым относится грыжа пищевода или рефлюксы определенных видов;
- Заболевания желез, например, сахарный диабет. Причиной также может стать климакс, изменения работы организма на этом фоне;
- Аллергия;
- Различные недостаточности – почечная, сердечная, легочная;
- Особенности строения горла и ЖКТ;
- Сниженная функция иммунитета из-за усталости или неправильного питания, постоянный недостаток витамина А.
Чем больше причин может перечислить человек, тем вероятнее становится развитие фарингита, однако их наличие не обязательно спровоцирует развитие заболевания.
Кроме причин, повышающих риск развития фарингита, существуют еще и определенные факторы риска:
- Наличие в воздухе регулярно появляется много пыли, других загрязняющих веществ, в том числе и вредных химикатов, на производствах или вблизи них, едкие газы;
- Несоблюдение температурного режима питания и питья, вдыхание очень горячего или холодного воздуха;
- Регулярный прием спиртного или курение табачных изделий любого характера;
- Постоянное перенапряжение голосовых связок вследствие специфических профессий, например, если человек поет или много говорит;
- Удаление миндалин, что ведет к увеличению вредоносных микроорганизмов в горле;
- Дыхание через рот вследствие затрудненного прохождения воздуха через носовые каналы.
Если человек знает о какой-либо проблеме из списка причин развития фарингита, ему следует тщательно избегать упомянутых факторов риска – их сочетание сильно увеличивает возможность развития заболевания.
Острый вариант развития болезни подразумевает воздействие на гортань достаточного количества негативных факторов, например, полчаса в ледяном помещении или две порции мороженного в жаркий день, которые позволяют развиться инфекции. Также причиной возникновения может стать большая доза алкоголя, обжигающая нежные участки и другие факторы риска.
Рассмотрим, какие симптомы фарингит острой формы имеет, как его лечить, проводить профилактику, чего бояться в запущенных формах.
Определить болезнь можно по следующим симптомам:
- Неожиданно появляется достаточно сильное першение в горле;
- При напряжении мышц гортани больной ощущает резкую и сильную боль;
- Кашель, причем мокрота при нем отсутствует и чем больше это продолжается, тем сильнее болит и раздражается горло;
- Человек постоянно несознательно сглатывает, так как скапливающая слизь ощущается инородным предметом;
- Боль может отдавать в уши;
- До 37,5 градусов может подниматься температура, выше – очень редко;
- Общее недомогание, слабость, вялый аппетит;
- Увеличиваются лимфоузлы.
Внешне острую форму легко заметить, глядя на заднюю стенку гортани в зеркало. Она покраснеет, припухнет, проявятся небольшие, но видные язвочки. При некоторых видах возможен налет.
Если не лечить острую форму, она может привести к:
- Хроническому фарингиту;
- Некоторые виды могут спровоцировать паратонзиллярный абсцесс с эритемой и отеком;
- Воспаление может спуститься в нижние органы и вызвать специфические заболевания типа бронхита или тонзиллита, в том числе и пневмонию;
- Гломерулонефриту;
- Возможно развитие ревматизма.
Гарантированно вылечить фарингит острой формы можно только после постановки правильного диагноза. Курс должен быть комплексным и учитывать все:
- Питание. В рационе не должно быть ничего, что раздражает горло – горячий чай, ледяные соки, кислые, острые, резкие продукты категорически противопоказаны. Нужны чаи, молоко, супы, пюре и мягкие кашки.
- Режим. Обязательно лежать в постели, в тепле, меньше говорить, петь и вообще открывать рот. Помещение нужно проветривать, увлажнять. Обязательно держать кутать ноги, полезными окажутся ванночки для ног с эфирными маслами. Обязательно отказаться от любых видов курения.
- Полоскание горла медикаментозными средствами (хлоргексидин) или отварами трав (ромашка, прополис). Возможны спреи типа Биопарокса или Эвкалипта.
- Помощники иммунитета. Из таблеток будут актуальны Лисобакт и похожие. Нужно постоянно пополнять запасы витамина С, пить настойки из элеутерококка или лимонника китайского.
- Противовирусные препараты, антибиотики назначаются в зависимости от вида фарингита и причин его возникновения.
- Лечение симптомов – назначается индивидуально, например, если больной не может спать из-за сильного кашля, это состояние облегчают.
Соблюдение всех этих мер помогает быстро и без последствий избавится от острой формы фарингита.
Профилактика
Для того чтобы снизить риск возникновения заболевания нужно:
- Иметь увлажненный воздух в квартире;
- Беречь от холода ноги и горло;
- Не пить горячего чаю и других напитков, не злоупотреблять приправами;
- Одеваться по погоде;
- Кушать много витаминов С, А;
- Не переедать на ночь;
- Менять зубную щетку раз в три месяца (на ней копятся вредоносные бактерии);
- Проводить отпуск в теплом, влажном климате – желательно у моря.
Хронический фарингит – заболевание более серьезно, чем острый. Возникает оно или на фоне не долеченного простого вида, или из-за регулярного разрушающего воздействия на слизистую горла.
Важно понимать, что хронический фарингит это смена двух стадий – обострения, во время которого болезнь имеет симптоматику острой стадии и ремиссию, которая имеет специфические, более смазанные симптомы.
Когда больной не в обостренном состоянии, состояние гортани следующее:
- При простой форме это отек, несильное, но постоянное першение, ощущение инородного предмета в горле, откашливание слизи, может быть жжение и сухость. При этом ни боли, ни температуры не будет;
- Гипертрофическая форма также увеличиваются лимфы, горло начинает болеть, саднит, постоянно хочется кашлять, появляется неприятный запах из ротовой полости за счет накопления слизи;
- Атрофическая форма – слизь становится более густой, от нее сложно избавиться, на гортани образуются плотные корки. Боль и при откашливании могут выходить частички ороговевших тканей, дышать становится все труднее, так как желание кашлять все усиливается.
Хроническая форма фарингита сильно влияет на голос, человек, разговаривая, быстро утомляется и испытывает дискомфорт.
Последствия запущенной хронической формы плачевны:
- Аутоиммунные реакции;
- Поражение внутренних органов – почек, мозга, сердца;
- В детском возрасте может развиться отек и во сне произойдет удушье.
Для лечения хронической формы у взрослого нужно различать время обострения, в процессе которого нужно лечиться так, как и при острой форме, и скрытое течение болезни. Во время последнего хорошо проводить типичные народные или профилактические мероприятия, например, отдыхать в теплом климате у моря или пить на ночь теплое молоко с медом и маслом, носить теплые носки и утепляться в межсезонную погоду.
Лучшая профилактика хронического фарингита – не допустить его. В остальном нужно выполнять те же процедуры, что и при предотвращении острой формы, особенно учитывая времена года и смену сезонов. Больной с таким видом болезни должен понимать, что любой неосторожно выпитый стакан ледяного напитка или выкуренная сигарета может привести к рецидиву.
Посмотрев фото и видео в статье или книгах можно сложить вполне приличное представление о фарингите, а научиться диагностировать никак нельзя. Для того чтобы поставить такой диагноз, доктор, да и сам пациент, может взглянуть на гортань и понять – оно. Однако определить стадию, вид, возбудитель заболевания может только специалист с наметанным глазом и результатами анализов.
Для диагностики проводится визуальный осмотр, после которого врач назначит мазок – на определение вида инфекции и конкретной группы возбудителей. Иногда, для более подробного исследования проводится фарингоскопия. Без точного знания разновидности болезни вероятно лечение будет неэффективно и состояние больного усугубиться.
Как можно вылечить фарингит без врача и медикаментов? Никак! А вот поддержать горло, облегчить симптоматику и насытить организм витаминами для усиления иммунитета вполне можно.
Хорошо действует обычная морская вода. Сделать ее можно из очищенной, теплой, не минеральной воды с помощью добавления специальных солей. Проще купить в аптеке. Этой жидкостью стоит полоскать горло и промывать нос.
Согревающие ванны благотворно влияют на весь организм, а с добавлением душистых масел эвкалипта они стимулируют иммунитет, проводят легкую ингаляцию, расслабляют и снимают стресс. Кроме этого в ванны можно добавлять настои из тимьяна, которые ускорят процесс восстановления.
Отдельную роль играет жидкость. Нужно пить не менее 2, но и не более 4 литров теплой воды в сутки. Это могут быть не крепкие чаи с вареньем и без, травяные настои, нейтральные, не кислые и не острые соки. Также стоит хорошенько увлажнять воздух в комнате, это можно делать с помощью специального прибора или просто положив влажное полотенце на батарею.
Во время всего лечения горло должно быть в тепле. Горячие компрессы делать не нужно, они могут сделать и хуже, а вот замотаться в теплый шерстяной шарф будет отличной идеей. Главное помнить – любое народное лечении должно идти в совместительстве с медикаментозным.
Болит горло. Как часто вы слышали это выражение от родных и друзей. Причин болей в горле множество. С болями в горле человек обращается к отоларингологу, терапевту, педиатру и врачу общей практики. Боли в горле могут быть вызваны инфекционными и неинфекционными агентами.
Наиболее часто боль в горле возникает при ангине и фарингите. До 70% случаев воспаления миндалин и глотки вызывается вирусами, среди которых наиболее часто встречаются корона- и риновирусы. Остальные 30% приходятся на бактерии, грибы и другие микроорганизмы. Среди бактерий до 80% составляют β-гемолитические стрептококки группы А (Streptococcus pyogenes, БГСА).
Инфекция может попасть в верхние дыхательные пути воздушно-капельным путем. При хроническом тонзиллите часто происходит аутоинфицирование (самозаражение из локальных очагов инфекции). Очень часто ангина, ринит и синусит сочетаются с фарингитом — воспалением глотки.
Верхняя часть глотки воспаляется при распространении инфекции их носа и околоносовых пазух. Воспаление среднего отдела глотки часто регистрируется в сочетании с воспалением полости носа, рта и миндалин.
Рис. 1. На фото фарингит. Слизистая глотки гиперемирована. Видно как гной стекает по задней стенке глотки из носовой полости.
- При риновирусной и микоплазменной инфекции боль в горле слабая.
- Сильно болит горло при аденовирусной инфекции, гриппе и стрептококковой инфекции
- Стрептококковая инфекция с поражением миндалин и глотки протекает с высокой температурой и явлениями интоксикации.
- Аденовирусная инфекция протекает с явлениями конъюнктивита.
- При инфицировании вирусом гриппа появляется кашель и насморк.
- При инфицировании вирусом простого герпеса на слизистой рта и глотки появляются пузырьки, после вскрытия которых образуются болезненные язвы.
- Инфекционный мононуклеоз протекает с явлениями токсикоза и увеличенными лимфоузлами.
Рис. 2. На фото острая катаральная ангина и фарингит. Отмечается гиперемия области боковых валиков, мягкого неба и глотки.
Рис. 3. На фото картина хронического фарингита. Заболевание протекает на фоне бактериальной инфекции в придаточных пазухах носа и миндалинах. В результате частых воспалительных процессов слизистая оболочка глотки гипертрофировалась. Фолликулы увеличены в размерах и возвышаются над ее поверхностью.
к содержанию ↑Фолликулярная ангина
Болит горло при фолликулярной ангине. Фолликулярная ангина всегда протекает тяжело, с высокой (до 39°С) температурой тела и интоксикацией.
Воспаление затрагивает слизистую оболочку, фолликулы и глубокие слои тканей миндалин.
Боли в горле усиливаются при глотании и часто иррадиируют в ухо. Лимфатические узлы всегда увеличены. Отмечается болезненность при их пальпации. Болезнь длится от 6 до 8 дней.
Рис. 4. На фото фолликулярная ангина. Фолликулы увеличены в размерах и возвышаются над поверхностью слизистой.
к содержанию ↑Гнойная ангина
Гнойная ангина (лакунарная) протекает с воспалением, которое связано с воздействием на ткани гноеродных бактерий и противостоящих им действию нейтрофилов, лейкоцитов и лимфоцитов. Стрептококки играют главную роль в развитии лакунарных ангин. Всегда поражаются обе миндалины.
Гнойная ангина (лакунарная) протекает с ярко-выраженной клиникой и симптомами. Кашель отсутствует. Регионарные лимфоузлы увеличены. Отмечается их болезненность при пальпации. Болезнь длится от 6-8 дней и более.
Рис. 5. На фото гнойная ангина. Миндалины увеличены. Гной и гнойные пробки в лакунах.
к содержанию ↑Обострение хронического тонзиллита
Часто болит горло при обострениях хронического тонзиллита. Хронический тонзиллит формируется в результате рецидивирующего течения ангин с вовлечением в процесс небных миндалин и развитием в большинстве случаев токсико-аллергических реакции.
Вначале воспаление затрагивает только лакуны и крипты миндалин. Со временем воспалительный процесс выходит за пределы лакун и распространяется на лимфоидную ткань, которая составляет основную часть миндалин.
В последующем хронический воспалительный процесс локализуется только в ткани миндалины, где образуются микроабсцессы. Сами миндалины увеличиваются и разрыхляются за счет развития рубцовой соединительной ткани, которая со временем замещает большую часть лимфоидной ткани органа.
Сильная боль в горле всегда беспокоит больного при осложнениях ангины, когда воспалительные инфильтраты появляются в околоминдальной клетчатке, чаще у ее верхнего полюса. При негативном развитии заболевания на месте воспалительного инфильтрата формируется абсцесс, требующий хирургического лечения.
Рис. 6. На фото хронический тонзиллит. Миндалина слева значительно увеличена в размерах. Обильное разрастание соединительной ткани в миндалинах и окружающих тканях. В лакунах гной и гнойные пробки.
Рис. 7. На фото осложнение хронического тонзиллита — флегмонозная ангина. Воспалительный процесс перешел из лимфоидной ткани в околоминдальную клетчатку.
Рис. 8. Осложнение хронического тонзиллита — паратонзиллярный абсцесс. Шаровидное образование (абсцесс) смещает небные дужки и мягкое небо в противоположную сторону.
к содержанию ↑Аденовирусная ангина
Болит горло при аденовирусной ангине. Аденовирусная ангина всегда начинается остро и протекает с поражением многих органов, вызывая ринит, фарингит, бронхит, пневмонию, конъюнктивит, кератит. Очень часто при аденовирусной инфекции поражается глотка и слизистая глаз. Фарингоконъюнктивит является классическим проявлением аденовирусной инфекции. Первым и самым ранним его признаком является заложенность носа, одновременно с которым развиваются симптомы поражения горла – фарингит и тонзиллит.
к содержанию ↑Герпетическая ангина
Болит горло при герпетической ангине. Герпетическая ангина вызывается вирусами Коксаки. Возбудители распространены повсеместно. Их резервуаром является больной человек и животные. Особенно много заболеваний регистрируется летом и осенью.
Начало заболевания гриппоподобное. Появляется насморк и симптомы интоксикации. При воздействии вирусного агента под эпителием задней стенки глотки, мягком небе, небных дужек и миндалин появляются пузырьки, содержащие жидкость светлого цвета. Вокруг них находится венчик красного цвета. Со временем пузырьки лопаются. Иногда места локализации пузырьков изъязвляются и нагнаиваются. Болезнь сопровождается сильными болями в горле.
Рис. 9. На фото герпетическая ангина. На миндалинах и слизистой глотки видны мелкие пузырьки (пустулы), которые сливаются, затем вскрываются и образуют язвочки.
Рис. 10. На фото герпесная ангина у ребенка.
к содержанию ↑Грибковая ангина
Рис. 11. На фото ангина при кандидозе.
Боли в горле при грибковой ангине. Грибки всегда находятся в ротовой полости. Однако заболевание развивается только в случае резкого снижения иммунитета и неадекватного противомикробного лечения. Грибковая ангина часто развивается при кандидозе полости рта, когда грибок поражает слизистую оболочку полости рта, язык и глотку. Больного беспокоит першение, сухость и сильная боль в горле.
Наиболее частые заболевания горла — фарингиты и ангины. До 70% случаев воспаления миндалин и глотки вызывается вирусами. Остальные 30% приходятся на бактерии, грибы и другие микроорганизмы. Среди бактерий 80% составляют β-гемолитические стрептококки группы А (Streptococcus pyogenes, БГСА).
Мазок из зева и носа для диагностики дифтерии и экспресс-тест для определения стрептококкового антигена — основа диагностики ангин.
О лечении миндалин и горла можно прочитать в статье
Все о лечении ангины: подбор антибиотиков, полоскания горла и спреи.
В случае появления болей в горле и сыпи на кожных покровах и слизистых оболочках следует исключить такие инфекционные заболевания, как корь, скарлатину и краснуху.
Боли в горле при кори. Корь является острозаразным вирусным заболеванием. Болезнь протекает с очень высокой температурой тела и явлениями интоксикации.
На коже появляется пятнисто-папулезная сыпь. Воспаляются слизистые оболочки полости рта, дыхательных путей и глаз.
При осмотре на мягком небе и слизистой полости рта видны красные пятна, вначале небольшие, но потом приобретают сливной характер (коревая энантема).
Рис. 12. Поражение слизистой оболочки полости рта и глотки при кори. На мягком небе и слизистой полости рта видны красные пятна, вначале небольшие, но потом приобретают сливной характер (коревая энантема).
Боли в горле при скарлатине. Скарлатина является острозаразным заболеванием, причиной которого является гемолитический стрептококк группы А (Streptococcus pyogenes). Ангина при скарлатине — типичный симптом заболевания. Вначале заболевания отмечается катаральная ангина. Зев приобретает ярко-красную окраску («пылающий зев»), границы гиперемии четкие. Окружающий фон бледной окраски. Небные миндалины увеличиваются в размерах и покрываются серовато-грязноватыми пленками, которые легко снимаются шпателем.
Некротический процесс может распространиться в глубину тканей, захватить дно полости рта, дужки и мягкое небо. Ангина может приобрести гангренозно-геморрагическую форму. Сопровождают заболевание боли в горле и неприятный запах изо рта.
Рис. 13. На фото ангина при скарлатине. При заболевании зев приобретает ярко-красную окраску («пылающий зев»). Миндалина слева покрыта серовато-грязноватой пленкой.
Рис. 14. На фото язык при скарлатине (зернистый и ярко-красный).
Краснуха является вирусным заболеванием, которое передается от человека к человеку воздушно-капельным путем. Заболевание характеризуется появлением на коже спины, ягодиц и разгибательных поверхностях конечностей красных пятен с ровными краями и увеличенными шейными лимфоузлами. Мелкие бледно-розовые пятна появляются на слизистой оболочке глотки. Явления воспаления протекают спокойно, боли не особо беспокоят больного.
Дифтерия является инфекционным заболеванием. Всегда протекает с интоксикацией и воспалением миндалин, на поверхности которых, а также на слизистой полости рта и по краю десен появляются фибринозные пленки серовато-белого цвета, плотные, удаляются с трудом.
Боль в горле — основной симптом заболевания.
Рис. 15. На фото ангина при дифтерии.
к содержанию ↑Афтозный стоматит
Рис. 16. На фото герпетиформный афтозный стоматит.
Боль в горле при афтозном стоматите. Округлые изъязвления на слизистой оболочке полости рта (афты) появляются в результате разрывов пузырьков, которые образуются часто у детей с заболеваниями желудка и кишечника, страдающими диатезами.
У взрослых данное заболевание появляется при сотрясении мозга и инсультах, после гриппа, ангин, при язвенной болезни желудка, заболеваниях кишечника и острых энтероколитах.
Сильная боль в горле, появление неприятного запаха изо рта и повышенное слюноотделение — основные симптомы заболевания.
к содержанию ↑Заглоточный абсцесс и флегмона дна полости рта
Боль в горле при заглоточном абсцессе и флегмоне дна полости рта. Флегмона — разлитое гнойное воспаление клетчатки, абсцесс — ограниченное скопление гноя в тканях.
Заглоточные абсцессы возникают исключительно в детском возрасте, что связано с особенностями развития лимфатической системы.
Причинами флегмоны дна полости рта являются фурункулы, ангины, травмы слизистой оболочки. Но самой частой причиной является инфекция, которая распространяется из больных зубов.
Абсцесс и флегмона приводят к тому, что больной не может открыть рот (тризм), а голова наклонена в больную сторону.
Рис. 17. На фото распространенный гнойно-воспалительный процесс дна полости рта. Инфекция распространилась из области больного зуба.
к содержанию ↑Эпиглотит
Рис. 18. На фото эпиглотит у ребенка.
Боль в горле при эпиглотите. Воспаление надгортанника чаще встречается у маленьких детей. Причиной заболевания является гемофильная палочка.
Повышенная температура тела, боли в горле, слюнотечение и заложенность носа, глухой и хриплый голос — основные симптомы заболевания. При осмотре можно увидеть отек и гиперемию надгортанника.
Детям фарингоскопия проводится крайне осторожно из-за возможности развития ларингоспазма, который приводит к смерти.
к содержанию ↑Болит горло при раздражении слизистой
- сухим и горячим воздухом, сигаретным дымом,
- после проведения гастро- и бронхоскопии,
- при переохлаждении, связанного с употреблением холодных напитков, мороженного,
- при употреблении уксуса и специй,
- при местном применении сосудосуживающих средств.
к содержанию ↑Болит горло при заболеваниях пищевода и желудка
При эзофагитах, гастритах, холециститах, гастроэзофагальном рефлюксе, варикозном расширении вен пищевода и глоточно-пищеводных дивертикулах больные часто жалуются на боли в горле разного характера и интенсивности.
Болит горло при заболеваниях пищевода и желудка — эзофагитах, гастритах. холециститах, гастроэзофагальном рефлюксе, варикозном расширении вен пищевода и глоточно-пищеводных дивертикулах.
к содержанию ↑Болит горло при некоторых венерических заболеваниях
Воспаление горла возникает в результате орального полового акта при передаче инфекции от больных гонореей, хламидиозом и сифилисом.
Рис. 19. На фото поражение глотки при гонорее.
к содержанию ↑Боли в горле при некоторых заболеваниях
Боли в горле и ощущение комка могут появиться при инфаркте миокарда, опухолях гортани, глотки, пищевода и щитовидной железы. Поражение глотки при гонорее чаще протекает бессимптомно. Иногда регистрируется покраснение глотки с гнойным экссудатом и увеличением региональных лимфоузлов.
к содержанию ↑Витаминная недостаточность
Рис. 20. На фото бедный язык с глубокими трещинами — признак недостатка в организме железа и витамина В3.
Боль в горле могут быть обусловлена недостатком в организме витаминов. Болит горло при лейкозах, когда потеря железа приводит к глосситу, дисфагии, хейлиту (трещины в уголках рта), дистрофии ногтей, себорейному дерматиту, блефариту (воспаление век) и конъюнктивиту. Данный симптомокомплекс носит название «синдром Пламмера-Винсона».
- Боль в горле может быть связана с сухостью слизистых оболочек, возникающих при недостатке в организме витамина А.
- Боль в горле и жжение во рту возникают во время приема пищи и разговоре при недостатке витамина В2. Заболевание сопровождается дерматитом, хейлитом (заеды в уголках рта) и глосситом.
- Боль в горле появляется при недостатке витамина С. Заболевание сопровождается воспалением десен, слизистой полости рта и небных миндалин, нарушением подвижности и выпадением зубов.
Болит горло и появляются жгучие боли в языке при В12-дефицитной анемии.
Данный вид анемии развивается при недостаточном поступлении витамина В12 в организм (несбалансированное питание), нарушении всасывания в желудке (анацидный гастрит) и увеличении потребности (беременность, псориаз, эксфолиативный дерматит).
Основные симптомы заболевания — глоссит (воспаление языка) и атрофия слизистой оболочки глотки.
Рис. 21. На фото явления глоссита (воспаление языка) при В12-дефицитной анемии. Язык ярко-красной окраски, лаковый, что обусловлено атрофией сосочков.
к содержанию ↑Заболевания позвоночника
Боли в горле иногда возникают при остеохондрозе шейного отдела позвоночника, туберкулезном поражении позвоночника, шейном радикулите и невралгии языкоглоточного нерва.
к содержанию ↑Заболевания зубов и десен
Боли в горле появляются при заболеваниях зубов и десен — периодонтитах, патологии прорезывания зубов и гальванизме (появлении электрических токов в полости рта из-за наличия в нем разных видов металлов, которые используются при установке зубных протезов).
Рис. 22. Явления гальванизма появляются из-за наличия во рту разных видов металлов.
к содержанию ↑Онкологические заболевания
На ранних стадиях заболевания выявить опухоль довольно сложно. Часто симптомы похожи на первые признаки ОРЗ или ангины.
Рис. 23. На фото злокачественная опухоль горла. Болезнь начинается с маленькой язвочки в горле.
Рис. 24. На фото злокачественная опухоль горла.
К содержанию ↑ Статьи раздела «Ангина» Самое популярное
Подпишитесь на нашу рассылку!
- Расшифровка анализов онлайн — мочи, крови, общий и биохимический.
- Что значат бактерии и включения в анализе мочи?
- Как разобраться в анализах у ребенка?
- Особенности проведения МРТ-анализа
- Специальные анализы, ЭКГ и УЗИ
- Нормы при беременности и значения отклонений..
Фарингит у взрослых не всегда является результатом инфекции и необязательно передается от больного человека здоровому. Большую роль в возникновении, особенно хронической формы, играют внешние раздражающие факторы.
Невнимательное отношение к собственному здоровью при фарингите может обернуться довольно серьезными проблемами, требующими длительной терапии. Чтобы лечение фарингита у взрослых было эффективным, необходимо знать, что это такое, симптомы и причину воспаления горла.
Фарингит — это воспалительный процесс в глотке, протекающий остро или хронически. Местные признаки фарингита обнаруживаются при осмотре задней стенки глотки.
Это довольно неприятное заболевание, главным признаком которого является постоянное першение в горле и желание откашляться, может спровоцировать бессонницу и дискомфорт при нахождении в обществе (работа, лекции в учебных заведениях, просмотр фильма в кинотеатре и т. д.).
Однако не только этим досаден фарингит. Заболевание может вызвать достаточно серьезные осложнения, распространяющиеся на другие органы и системы.
Фарингит часто связывают с сезонными простудными болезнями (ОРЗ, грипп), однако не только патогенные микроорганизмы могут вызвать данное заболевание.
Основные причины фарингита у взрослых:
- инфекция — бактерии (стрептококки, стафилококки, пневмококки), вирусы (гриппа, аденовирус), грибок Кандида, хламидия;
- детские инфекции (при отсутствии специфического иммунитета у взрослого) — коклюш, скарлатина, корь;
- воспалительные очаги в прилегающих тканях — гайморит, кариес, ринит (провоцирует фарингит частое применение сосудосуживающих капель), тонзиллит и искривление носовой перегородки (затрудненное носовое дыхание);
- температурные перепады — общее переохлаждение, употребление очень холодной/горячей пищи;
- нездоровые привычки — спиртное, алкоголь;
- внешнее воздействие — перенапряжение голоса (певцы, лекторы), вдыхание пыли, задымленного воздуха, химикатов;
- болезни ЖКТ — грыжа пищевода, рефлюкс-эзофагит;
- эндокринные отклонения — сахарный диабет, гипотиреоз, климакс;
- тонзиллэктомия — удаление миндалин приводит к беспрепятственному размножению бактерий на слизистой глотки;
- снижение иммунитета на фоне хронических инфекций, стрессов, витаминной недостаточности.
Хроническая и острая форма, фото
Различают остро протекающую и хроническую формы заболевания глотки. Острый фарингит у взрослых возникает спустя несколько часов или дней после воздействия провоцирующего фактора (переохлаждение, вдыхание раздражающих веществ и т. д.).
При этом на слизистой задней стенки глотки обнаруживаются яркие признаки воспаления: покраснение, отечность, появление бугристости, налет. Острое течение имеет более выраженную симптоматику и при правильном лечении легко устраняется без отягощающих последствий (см. фото).
При хроническом фарингите диагностируются периодически возникающие обострения. Эта форма является следствием неправильного лечения острого фарингита или же результатом длительного воздействия раздражающего воздействия.
При этом в глоточной слизистой происходят более изменения: атрофия, формирование гранулем. Именно при хроническом фарингите чаще всего наблюдаются осложнения.
Фарингит не столь безобидное заболевание, как считает большинство людей. Заболевание чревато:
- хронизацией процесса;
- конъюнктивитом, отитом, ларингитом, трахеитом, бронхитом, пневмонией;
- паратонзиллярным абсцессом (при стрептококковой инфекции);
- ревматизмом суставов;
- гломерулорнефритом.
При правильном и своевременном лечении болезни осложнения практически исключены.
Фотография симптомов фарингита
При остром фарингите человек отмечает внезапное появление сильного першения в горле, появляется резкая боль при глотании или разговоре и мучительный кашель без отхождения мокроты. Чем больше кашляет человек, тем сильнее раздражается воспаленная слизистая.
Характерный симптом фарингита у взрослых — «пустой глоток»: человек постоянно совершает глотательные движения из-за скопления слизи в глотке. Боли в горле при фарингите могут иррадиировать в ухо, появляется ощущение заложенности одного/обоих ушей.
При этом появляется красноватая бугристость и мелкие изъязвления на задней глоточной стенке, что легко заметить самостоятельно при осмотре горла в зеркало.
симптомы хронического фарингита, фото у взрослых
При появлении местным симптомов нередко начинает страдать и общее самочувствие: повышается температура до 37,5ºС (иногда выше), появляется недомогание. Нередко увеличиваются подчелюстные лимфоузлы.
При инфекционном поражении фиксируются специфические симптомы: затрудненное дыхание, кожные высыпания, интоксикация.
Симптомы хронического фарингита во время обострений точно повторяют клинику острого процесса. В период ремиссии на первый план выходит сухость в глотке (ощущение комка в горле) и практически постоянное покашливание.
Общее самочувствие при хроническом течении воспаления в глотке практически не страдает.
Так как женский организм более уязвим во время вынашивания плода, фарингит в этот период достаточно быстро распространяется на гортань, бронхи и легкие. Лечение этих заболеваний у беременных достаточно сложное ввиду нежелательного воздействия антибиотиков на растущий плод.
Фарингит может вызвать гипоксию плода, задержку развития и даже угрозу выкидыша, особенно при длительном непродуктивном кашле и гипертонусе матки.
Именно поэтому будущей матери следует избегать людных мест во время эпидемий гриппа, тщательно следить за своим здоровьем и обращаться ко врачу при первых проявлениях воспаления. До врачебной консультации беременная может принимать Фарингосепт.
Антибиотик при фарингите чаще всего нецелесообразен, так как 70% случаев болезни спровоцировано вирусной атакой. Не следует полагаться и на рекламируемые леденцы от кашля.
Одни из них (например, Трависил, с шалфеем, лакричные) состоят из лекарственных трав, другие (Стрепсилс, Фарингосепт) имеют в своем составе антисептик.
И те, и другие действуют лишь как симптоматическое средство для уменьшения боли, и в лучшем случае лишь препятствуют распространению инфекции, но не лечат ее.
Комплексное лечение фарингита у взрослых подразумевает:
Исключение горячей/холодной пищи, острого и кислого, спиртного, газированных напитков. Меню составлять из каш, овощных пюре, супов.
Смягчающим действием обладает теплое молоко с медом и сливочным маслом (на 1 ст. молока по 1 ст. л. каждого компонента), теплый чай с малиновым вареньем.
На период высокой температуры — нахождение в постели. Режим тишины — временно минимизировать разговоры, отказаться от криков и пения.
Отлично помогают горячие ванны для ног. Исключить даже пассивное курение. В период отопительного сезона решить проблему с увлажнением воздуха, обязательно проветривание.
Полоскания горла и ингаляции
Для полосканий и ингаляций используются Хлоргексидин, Йодинол, отвар календулы, ромашки, настойка прополиса, эфирные масла, содовый раствор (1 ч. л. на стакан воды). Полоскать горло при фарингите следует каждые 3-4 часа, начинать сразу от начала болезни.
Эффективны оральные спреи Ингалипт (в составе сульфаниламид и эфирные масла), Гексаспрей, Тантум Верде (в составе НПВС), Биопарокс (содержит антибиотик).
Иммуномодуляторы и витамины
При фарингите повышена потребность в вит. С. Также используются растительные иммуномодуляторы (элеутерококк, лимонник китайский). Эффективны Лизобакт, другие препараты с интерферонами.
В зависимости от причинной инфекции назначаются противовирусные препараты (эффективны в первые 3 дня), антибиотики (при сочетании фарингита и ангины), противогрибковые средства.
Симптоматическое лечение фарингита
Допустим прием антигистаминных препаратов (уменьшают отек, используется седативный эффект при бессоннице), средства от кашля с подорожником.
источник
 при хроническом тонзиллите – происходят частые рецидивы поражения небных миндалин. У больного в лакунах гланд практически постоянно присутствуют белые или желтые пробки. Болезнь характеризуется неприятным запахом изо рта, гнойным привкусом, ощущением присутствия в глотке постороннего предмета. Хотя воспалительный процесс протекает вяло, он опасен осложнениями в виде заболеваний суставов, сердца, почек. Если хронический тонзиллит не проходит при лечении медикаментами, может быть рекомендовано удаление миндалин;
при хроническом тонзиллите – происходят частые рецидивы поражения небных миндалин. У больного в лакунах гланд практически постоянно присутствуют белые или желтые пробки. Болезнь характеризуется неприятным запахом изо рта, гнойным привкусом, ощущением присутствия в глотке постороннего предмета. Хотя воспалительный процесс протекает вяло, он опасен осложнениями в виде заболеваний суставов, сердца, почек. Если хронический тонзиллит не проходит при лечении медикаментами, может быть рекомендовано удаление миндалин; Острый тонзиллит или ангину (лакунарную, фолликулярную) – инфекционное заболевание, при котором воспаляются небные миндалины. Течение болезни характеризуется высокой температурой, лихорадкой, увеличением гланд и шейных лимфоузлов. У пациента болит горло, особенно при глотании. Ухудшается общее состояние больного – ощущается вялость, слабость. Возбудителями ангины могут быть бактерии и вирусы.
Острый тонзиллит или ангину (лакунарную, фолликулярную) – инфекционное заболевание, при котором воспаляются небные миндалины. Течение болезни характеризуется высокой температурой, лихорадкой, увеличением гланд и шейных лимфоузлов. У пациента болит горло, особенно при глотании. Ухудшается общее состояние больного – ощущается вялость, слабость. Возбудителями ангины могут быть бактерии и вирусы. Фарингит – инфекционное воспаление слизистой глотки и лимфоидной ткани. Чаще всего возбудителями болезни являются вирусы и бактерии. На задней стенке горла возникают белые гнойники. Кроме боли, пациент ощущает сухость и першение, его беспокоит сухой кашель, повышается температура тела, дыхание осложненное.
Фарингит – инфекционное воспаление слизистой глотки и лимфоидной ткани. Чаще всего возбудителями болезни являются вирусы и бактерии. На задней стенке горла возникают белые гнойники. Кроме боли, пациент ощущает сухость и першение, его беспокоит сухой кашель, повышается температура тела, дыхание осложненное. Причины возникновения, симптомы и лечение опоясывающего лишая у человека рассмотрены в этом материале.
Причины возникновения, симптомы и лечение опоясывающего лишая у человека рассмотрены в этом материале.







 Флемоксин – антибиотик пенициллинового ряда, противостоит таким бактериям, как стрептококк и стафилококк. Активным действующим веществом препарата является Амоксициллин.
Флемоксин – антибиотик пенициллинового ряда, противостоит таким бактериям, как стрептококк и стафилококк. Активным действующим веществом препарата является Амоксициллин. ангины (тонзиллита – острого и хронического) – ребенку назначают антибиотики с учетом его возраста и состояния здоровья, регулярные полоскания, обильное питье, болеутоляющие средства (лучше комбинированного действия – Лизобакт, Стрепсилс);
ангины (тонзиллита – острого и хронического) – ребенку назначают антибиотики с учетом его возраста и состояния здоровья, регулярные полоскания, обильное питье, болеутоляющие средства (лучше комбинированного действия – Лизобакт, Стрепсилс); паратонзиллярным абсцессом – болезнь представляет собой острый воспалительный процесс в тканях, которые окружают миндалины. Там происходит формирование гнойной капсулы, которая доставляет больному ощутимый дискомфорт;
паратонзиллярным абсцессом – болезнь представляет собой острый воспалительный процесс в тканях, которые окружают миндалины. Там происходит формирование гнойной капсулы, которая доставляет больному ощутимый дискомфорт; Причины возникновения, основные симптомы, методы лечения, а также фото герпеса в горле у ребенка найдете в этой статье.
Причины возникновения, основные симптомы, методы лечения, а также фото герпеса в горле у ребенка найдете в этой статье. укреплять иммунитет с помощью закаливания, занятий спортом, регулярных прогулок на свежем воздухе;
укреплять иммунитет с помощью закаливания, занятий спортом, регулярных прогулок на свежем воздухе;

























