Обострение бронхиальной астмы чаще всего возникает из-за воздействия на организм пациента раздражителя, т. е. аллергена. Аллергическая реакция является наиболее часто встречающейся причиной астмы.
Эта форма заболевания обычно выявляется у людей в возрасте от 30 лет. Доказано, что непереносимость нестероидных обезболивающих препаратов встречается приблизительно у 20% астматиков. Принятие обезболивающих при бронхиальной астме вызывает обострение заболевания.
Есть перечень средств, противопоказанных для применения во время астмы. Существует особая фенотипическая форма болезни респираторных путей, названная аспириновой бронхиальной астмой. Типичным симптомом является затруднение дыхания после использования НПВС. Заболевание обуславливается непереносимостью медикаментов и генетическими факторами.
В некоторых случаях у больных с патологиями дыхательной системы, без генетической предрасположенности, при терапии некоторыми группами препаратов также возникает гиперреактивность бронхов. Появляется она из-за различных механизмов действия препаратов и проявляется в виде нетипичного в нормальной ситуации ответа на раздражители.
Аспириновая бронхиальная астма – один из подвидов заболевания, при котором появление сильных сокращений гладкой мышечной ткани в бронхах и, как следствие, удушья связано с гиперчувствительностью к анальгетикам. Первый зафиксированный случай заболевания произошел в начале XX века с появлением на рынке медикаментов на основе ацетилсалициловой кислоты. Аллергическая реакция может возникать и из-за природных салицилатов.
При этом возникает нарушение обмена арахидоновой кислоты, что, в свою очередь, вызывает сокращение мышц, приводящее к сужению бронхов. Заболевание тяжело поддается лечению, практически не поддается воздействию медицинских препаратов, снимающих спазмы. Для расслабления мышц потребуется применение препаратов глюкокортикостероидной группы путем ингаляции. Использование синтетических гормонов нужно начинать на ранних стадиях болезни во избежание осложнений.
Появление заболевания обусловлено гиперчувствительностью иммунной системы к некоторым противовоспалительным нестероидным средствам. У больных часто наблюдается перекрестная реакция, т.е. если есть гиперчувствительность к ацетилсалициловой кислоте, появляется такая же проблема с другими нестероидными анальгетиками.
Естественные салицилаты также нередко приводят к возникновению аллергии. Они содержатся в томатах, огурцах, цитрусовых, яблоках, перце. Часть ягод также содержит соли салициловой кислоты – она содержится в малине, землянике, клубнике. Некоторые приправы, такие как корица и куркума, содержат вещества, приводящие к аллергической реакции.
Красители и консервированная пища, содержащие тартразин, производные салициловых и бензойных кислот, вызывают у людей с повышенной чувствительностью к салицилатам аллергическую реакцию.
Принцип возникновения спазма мышечной ткани базируется не на типичной аллергической реакции, а на нарушении обменных процессов арахидоновой кислоты. При этом в организме появляется избыток воспалительных медиаторов – цистеиновых лейкотриенов, усиливающих процесс воспаления в респираторном тракте.
Это приводит к возникновению спазма мышц бронхов, гиперсекреции слизи в бронхах, повышению проницаемости сосудов. Эти особенности позволяют причислять болезнь к псевдоатопии дыхательных путей, т. е. псевдоаллергии.
Аллергическую реакцию, возникающую при использовании НПВС, разделяют на три формы – чистая аспириновая астма, аспириновая триада и сочетание повышенной чувствительности с атопической астмой.
Появление болезни характерно для больных с хроническим воспалением пазух носа. Чаще всего появляется при инфекционных заболеваниях на фоне приема жаропонижающих.
Обычно после приема противопоказанных препаратов группы НПВ возникают следующие симптомы:
- обильные выделения из носа;
- повышенная активность слезных желез;
- прилив крови к коже лица и грудной клетки;
- затруднения дыхания;
- тошнота и рвота;
- боли в области подреберья;
- сильное понижение артериального давления;
Во время изолированного течения заболевания характерно появление приступов удушья через 15-30 минут после принятия противовоспалительных препаратов. Другие проявления практически не наблюдаются.
Для аспириновой триады характерно сочетание симптомов риносинусита (заложенность носовых пазух, выделения из носа, головная боль) с гиперчувствительностью к НПВП (сильная боль в висках, ринорея, обильное слезотечение, приступы чихания), а также тяжелого приступа астмы с дыхательной недостаточностью и развитием астматического статуса.
При различных сочетаниях аспиринового и атопического типа болезни вместе с типичными для триады симптомами появляются признаки аллергии спазмы мускулатуры бронхов, свойственные реакции на бытовые и природные аллергены.
При бронхиальной астме необходимо исключить не только прием НПВП, но и контакт с салицилатами, которые находятся как в продуктах, так и в косметике, средствах гигиены и т. д.
Список групп препаратов, от которых придется отказаться:
- ацетилсалициловая кислота;
- производные фенилуксусной кислоты;
- препараты производные пропионовой кислоты;
- средства производные индолуксусной кислоты;
- производные уксусной кислоты;
- оксикамы;
- анилиды;
- лекарства из группы бутилпиразолидонов.
К нестероидным противовоспалительным препаратам повышенная чувствительность фиксируется у приблизительно 20% пациентов. Эти медикаменты хорошо снимают воспаление, а также снижают температуру, поэтому часто применяются при лечении различных болезней.
При воспалениях и болях, возникших из-за патологических процессов в организме, переломов костей, травм суставов и мышц они практически незаменимы. Поэтому астматикам трудно подобрать лечение. При невозможности отказаться от данной группы препаратов нужно использовать их в комплексе с системными глюкокортикостероидами.
Для лечения заболевания можно использовать антилейкотриеновые вещества, блокирующие активность обезболивающих, вызывающую сужение просвета бронхов.
Одним из методов лечения является выработка толерантности к аспирину. Для этого он малыми порциями регулярно вводится в организм до исчезновения аллергической реакции на определенную концентрацию.
При аспириновой бронхиальной астме можно принимать обезболивающие препараты из других групп, например, частичных агонистов опиоидных рецепторов.
Из НПВС наименее опасен парацетамол. Однако и его следует принимать только под контролем врача.
Бронхиальная астма является одним из наиболее частых хронических заболеваний дыхательных путей. Аспириновая форма отличается нетипичной реакцией на лекарства, содержащие ацетилсалициловую кислоту, и препараты нестероидного противовоспалительного действия.
Принятие противопоказанных средств для снятия боли приводит к затруднениям с дыханием и другим симптомам.
источник
Астма – одна из главных проблем здравоохранения, уровень распространенности, заболеваемости и смертности которой возрастает [1, 2]. Результаты исследований показывают, что распространенность астмы среди взрослых составляет 11%, среди детей – значительно больше [3, 4]. Эти данные требуют внести изменения в лечение астмы и предотвращение побочных эффектов в анестезиологической практике.
Во избежание развития осложнений во время операции следует хорошо знать патогенез астмы, провести адекватную оценку и коррекцию состояния пациента в предоперационный период, а также обеспечить хорошую медикаментозную и техническую подготовку.
Патогенетическим признаком астмы является уменьшение диаметра дыхательных путей в связи с сокращением гладкой мускулатуры, сосудистым застоем, оте-ком стенки бронха и секрецией вязкой слизи [5]. Хронический воспалительный процесс повреждает ткани и приводит к последующим изменениям. Для характеристики структурных изменений широко используется термин «ремоделирование дыхательных путей» – слущивание эпителия, субэпителиальный фиброз, увеличение количества и объема слизистых клеток в эпителии, гиперплазия и гипертрофия гладкомышечной ткани в дыхательных путях, обильная васкуляризация стенки бронха [6, 7, 8]. Такие изменения во внеклеточном матриксе, гладкомышечной ткани, слизистых железах влияют на функцию дыхательных путей и реактивность пациентов с астмой, проявляются снижением объема форсированного выдоха в 1 сек (FEV1) и бронхиальной гиперреактивностью [9].
Бронхоспазм и обильное выделение слизи закрывают дыхательные пути, делая невозможными вдох и выдох. При сопротивлении появляется положительное давление в альвеолах в конце выдоха, что в свою очередь задерживает воздух и способствует перерастяжению легких и грудной клетки, учащенному дыханию, изменениям функции дыхательных мышц. Закупорка дыхательных путей возникает не всегда, несовпадение объема вентиляции и перфузии вызывает изменение в газовом составе артериальной крови [10, 11].
Определение астмы за последние десять лет изменилось. Сегодня считается, что астма – клинический синдром, который характеризуется воспалительным процессом в дыхательных путях, изменениями в паренхиме легких, закупоркой и гипереактивностью мелких дыхательных путей [12-14].
Проведен поиск литературы по базе данных PubMed (1995-2005) по терминам «закупорка дыхательных путей», «астма», «бронхиальная гиперреактивность», «анестезия» и «анестетики». Просмотрены библиографии оригинальных исследований и симпозиумов, комментарии, дополнительные ссылки. Публикации были оформлены в форме таблиц по виду исследований, 222 статьи отобраны для более тщательного рассмотрения. Большинство статей, которые не использовались в дальнейшем, содержали информацию об анафилактических реакциях, бронхиальной гиперреактивности, бронхоспазме у пациентов без астмы.
Работа анестезиолога в предоперационном периоде начинается с оценки функции легких пациента. Warner и коллеги обнаружили, что частота развития бронхо- и ларингоспазма во время оперативного вмешательства значительно меньше у пациентов с астмой. Они определили три фактора, связанные с возникновением бронхоспазма во время операции: антибронхоспастические препараты, симптоматическое обострение болезни, недавний визит в медицинское учреждение для лечения астмы. В связи с этим были сделаны следующие выводы:
- у пациентов с астмой без характерных выраженных симптомов низкий уровень риска развития осложнений при анестезии;
- у пациентов с проявлениями астмы – более высокий риск;
- неблагоприятные последствия после перенесенного бронхоспазма возникают у пациентов без астмы [16].
Подготовка пациента с астмой должна включать в себя детализированный сбор информации о повышенной реактивности дыхательных путей:
- инфекции верхних дыхательных путей;
- аллергии;
- возможные предрасполагающие факторы развития астмы;
- использование медикаментов, которые могут вызвать или предотвратить приступ;
- диспноэ ночью или рано утром.
В дальнейшем для определения реактивности бронхов у больных выясняли, есть ли у них реакция на холодный воздух, пыль, дым, проводилась ли эндотрахеальная интубация при общем наркозе [17]. Наличие в анамнезе аст-матического статуса с необходимостью интубации осложняет ведение пациента [10].
Некоторые препараты могут инициировать острые приступы астмы, поэтому очень важно распознать сужение бронхов, поскольку даже селективные антагонисты β1-адренорецепторов вызывают обструкцию дыхательных путей [5].
Триада – бронхиальная астма, полипоз носа и непереносимость аспирина – объединены терминами «астма, индуцированная аспирином» и «синдром Самтера». У таких пациентов наблюдаются перекрестная чувствительность к нестероидным противовоспалительным препаратам, которые могут быть причиной острого бронхоспазма, и другие реакции, поэтому их следует направлять в аллергологическое отделение для определения непереносимости или наличия перекрестной чувствительности к анестетикам [18].
При объективном обследовании легких может не наблюдаться никаких патологических изменений, выслушиваться стерторозное дыхание или другие дополнительные шумы. Наличие стерторозного дыхания перед операцией может значительно осложнить ее течение. Если у пациента отягощенная история болезни (наличие острых приступов астмы в анамнезе), обнаружено стерторозное дыхание при первичном обследовании, необходимо обратиться за консультацией к пульмонологу. При активной астме следует провести лабораторные исследования (газовый состав артериальной крови) и исследования функций легких, для того чтобы определить степень повреждения дыхательной системы [19]. Предоперационная спирометрия – простой способ оценить наличие и серьезность закупорки дыхательных путей и реакцию бронхиального дерева на проводимую бронхорасширяющую терапию. Увеличение на 15% форсированного объема выдоха в 1 сек считается клинически значимым [20]. Рентгенограмма грудной клетки даже при острых приступах астмы зачастую не показывает никаких нарушений [17].
Пациентам с обратимой обструкцией дыхательных путей и повышенной бронхиальной реактивностью перед операцией следует назначить агонисты β2-адренорецепторов, ослабляющие рефлекторную бронхоконстрикцию при эндотрахеальной интубации, и кортикостероиды, однако даже при этих назначениях могут появиться бронхоконстрикция и стерторозное дыхание [17, 21, 22].
Комбинированное назначение кортикостероидов и агонистов β2-адренорецепторов улучшает функцию легких, уменьшает риск возникновения стерторозного дыхания после эндотрахеальной интубации [21, 23]. Предположение о том, что назначение кортикостероидов в предоперационный период вызывает инфицирование раны и длительное заживление, не нашло подтверждения в исследованиях. В них продемонстрировано, что у данных пациентов при назначении кортикостероидов снижается риск развития послеоперационных осложнений [24]. Кортикостероиды метилпреднизолон 40 мг/сут перорально и сальбутамол уменьшают бронхоконстрикцию, вызванную интубацией, у пациентов с обратимой обструкцией дыхательных путей и отягощенным анамнезом [17, 21].
Согласно Enright при предоперационной подготовке пациентов с астмой следует иметь ввиду следующее.
источник
Бронхиальная астма – это одно из хронических заболеваний органов дыхания, также как эмфизема легких и пневмосклероз. Но в отличие от последних, заболевание бронхиальной астмой имеет ярко выраженную наследственную предрасположенность, генетически обусловленную иммунную недостаточность, сенсибилизацию организма и аллергизацию.
В России число больных астмой 5 -7 %, если болен астмой из этого числа один из родителей – могут заболеть до 30% рожденных от них детей, если оба – могут заболеть до 70 % детей.
Во всем мире наблюдается рост числа больных этим заболеванием. Этому способствует ухудшение условий жизни людей, появление ранее не существовавших химических соединений, загрязнение окружающей среды. Смертность от бронхиальной астмы, осложненной астматическим статусом, ежегодно растет.
Общий наркоз при бронхиальной астме существенно повышает риск возникновения осложнений, но в руках опытного анестезиолога всё проходит благополучно. Об особенностях наркоза и анестезии, механизме развития осложнений у таких пациентов мы решили рассказать в этой статье.
Бронхиальная астма характеризуется нарушением механизма дыхания, вследствие:
- сужения дыхательных путей, развивающимся в результате утолщения стенок бронхов и бронхиол;
- отека слизистой оболочки бронхов и бронхиол;
- мышечного спазма и накопления густого, вязкого, плохо отделяемого слизистого секрета.
Перечисленные особенности обуславливают риск проведения общего наркоза у больных астмой.
Перед плановой операцией необходима предоперационная подготовка, улучшающая дренажную функцию легких. Она включает в себя:
- применение антигистаминных преператов (димедрол, супрастин, тавегил и др.,
- гормональных (преднизолон, дексаметазон), бронхолитики, инфузионная терапия.
- на этом фоне максимально возможное уменьшение дозы адреномиметиков, то есть тех аэрозольных препаратов, которые обычно используют больные бронхиальной астмой.
Выбор препаратов и вида наркоза напрямую зависит от исходного состояния пациента.
Врач обращает внимание на следующие параметры:
- давно ли пациент страдает астмой,
- как часто случаются приступы удушья,
- продолжительность приступов,
- чем снимается приступ,
- частота использования адреномиметиков (аэрозольных ингаляторов),
- состояние сердечно сосудистой системы,
- сопутствующие хронические заболевания,
- аллергия на препараты,
- вид и сложность предстоящей операции, её экстренность.
Часто у пациентов с бронхиальной астмой наблюдается в разной степени выраженности, в зависимости от тяжести заболевания, дефицит ОЦК – объема циркулирующей крови. Это связано с потерей жидкости в организме из-за форсированного дыхания во время приступа и применением адреномиметиков. При этом развивается относительная гиповолемия, т.е. организм борется, чтобы обеспечить достаточное кровоснабжение сердца и головного мозга, происходит уменьшение объема сосудистого русла за счет сужения мелких периферических сосудов, этому еще способствуют адреномиметики.
Именно поэтому очень важна предварительная подготовка – инфузионная терапия, т.е. переливание жидкости (физраствора, глюкозы, гормонов — преднизолон или гидрокортизон). В противном случае на вводном наркозе, в ответ на введение препаратов для наркоза, возможно критическое падение давления вплоть до коллапса.
Общий наркоз при астме у хорошо подготовленного анестезиолога не вызывает особых затруднений, если подготовка пациента была проведена правильно и в нужном объёме.
При бронхиальной астме возможны:
- перидуральная или спинальная анестезия,
- внутривенный мононаркоз на 15 — 20 минут на спонтанном дыхании,
- многокомпонентный интубационный наркоз с релаксантами.
При любом виде обезболивания в операционной всегда в «боевой готовности» наркозно – дыхательная аппаратура, следящие системы, контроль газового состава крови, ЭКГ, пульсоксиметр.
Для ознакомления перечислим некоторые препараты, которые используются при работе с пациентам с астмой. Внутривенно чаще всего используется кетамин, реже пропофол. Кетамин имеет бронхорасширяющие свойства, расслабляет бронхи, и как следствие снижает риск возникновения бронхоспазма.
Отличный вариант: севофлюран, аналог севоран. Это средство для ингалационного наркоза, на вводный наркоз и поддержание наркоза. Пациент незаметно и быстро (примерно 2 минуты) засыпает, при этом пробуждение быстрое, без озноба и галлюцинаций. А вот, например, Гексенал и тем более тиопентал натрия противопоказаны. В химической формуле, в составе молекулы тиопентала натрия входит атом серы – Sna, который может вызвать ларинго и бронхо спазм. Можно использовать также фторотан, но «травить» пациента, себя и персонал операционной совсем не хочется, поэтому использование возможно в крайних случаях, когда нет выбора.
В норме у взрослого человека нормального телосложения, без сопутствующих заболеваний, площадь поверхности легких, альвеолярная, где собственно и происходит газообмен т.е. диффузия кислорода из вдыхаемого воздуха в кровь, достигает 100 – 120 м2 . Строение легких напоминает гроздь винограда, альвеолы –виноградины. Чтобы они не спадались в них присутствует вещество — сурфактант!
Я создал этот проект, чтобы простым языком рассказать Вам о наркозе и анестезии. Если Вы получили ответ на вопрос и сайт был полезен Вам, я буду рад поддержке, она поможет дальше развивать проект и компенсировать затраты на его обслуживание.
источник
Из этой статьи Вы узнаете:
- анестезия в стоматологии – препараты,
- лучшая анестезия при лечении зубов,
- анестезия зубов при беременности и грудном вскармливании.
Статья написана хирургом-стоматологом со стажем более 19 лет.
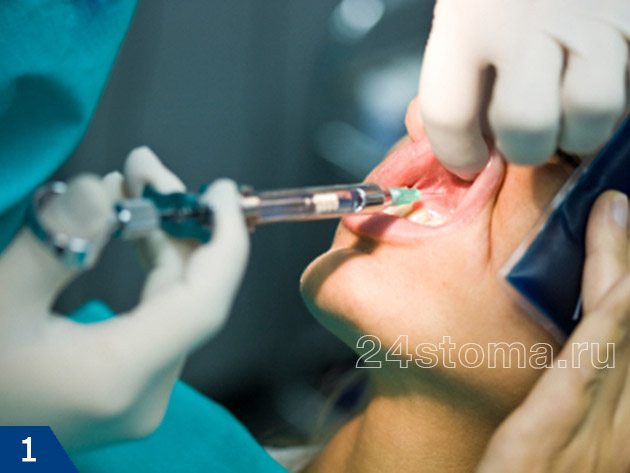
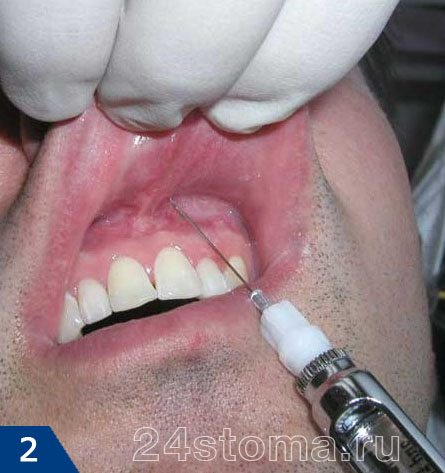
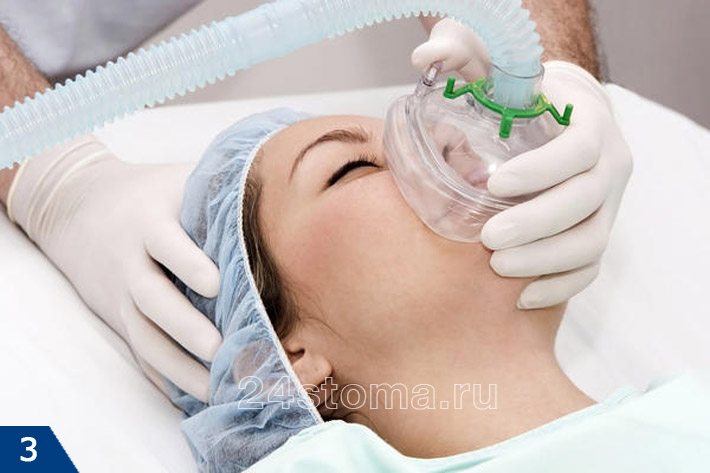
Анестезия в стоматологии бывает местной и общей. Местная анестезия – это когда обезболивается только та область, где планируется вмешательство, а пациент при этом пациент находится в сознании (рис.1-2). А вот общая анестезия в стоматологии или другими словами общий наркоз – проводится при помощи наркотических анальгетиков, вводимых в организм больного ингаляционно (рис.3) или внутривенно. При общем наркозе сознание у пациента выключается.
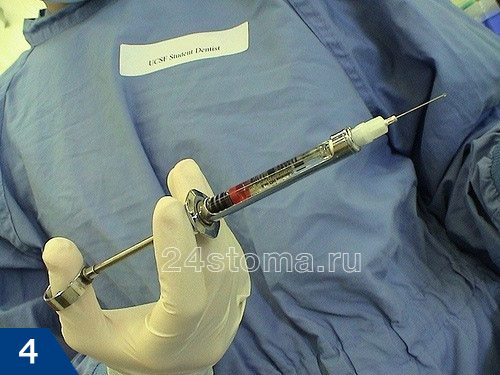
Для проведения местной анестезии сейчас используются карпульные шприцы и карпулы, в которые заключен раствор анестетика (рис.4-5). Качество проведения анестезии таким шприцом значительно выше, чем обычным одноразовым шприцем. Кроме того, иглы для карпульной анестезии во много раз тоньше, чем у обычных одноразовых шприцов (рис.6), а это значит, что укол будет не таким болезненным.
Стоимость анестетиков и анестезии –
себестоимость одной карпулы анестетика (будь то ультракаин, убистезин, септанест или другие) составляет около 30 рублей. Стоимость одной анестезии в стоматологической клинике составит в среднем 250 рублей.
Действительно, укол анестетика может быть болезненным. Болезненность будет зависеть как от порога болевой чувствительности самого пациента, так и от техники проведения анестезии врачом. По правилам одну карпулу анестетика (1,7 мл) нужно вводить в течении 40-45 секунд. Если же врач экономит время и вводит анестетик быстро, то логично, что это вызовет боль.

Препараты для снятия страха и тревожности –
также существуют препараты, которые позволяют уменьшить страх и тревогу перед предстоящим походом к стоматологу. Из безрецептурных препаратов можно выделить препарат Афобазол, который особенно удобен для тех, кому нужно совершить несколько походов к стоматологу, т.к. это препарат пьется курсом (1 упаковка на 20 дней). Препарат обладает хорошим успокаивающим/ противотревожным действием, но при этом он не вызывает сонливости. Начинать пить Афобазол нужно за 5-7 дней до визита к стоматологу – в этом случае эффект препарата будет выше.
Также можно воспользоваться настойками валерианы, пустырника, корвалолом, валокардином. Однако принимать эти препараты также желательно курсом, начиная за несколько дней до визита к врачу. Плюс эти препараты помимо успокоительного эффекта обладают снотворным эффектом, что не очень хорошо для автомобилистов и работающих людей.
Наиболее современными считаются анестетики на основе Артикаина. Это действующее вещество использовано в таких анестетиках, как Ультракаин, Убистезин, Септанест и других. Анестетики артикаинового ряда превосходят по эффективности Лидокаин – в 1,5-2 раза, а Новокаин – в 5-6 раз.
Большим плюсом анестетиков на основе артикаина является и то, что они действуют и тогда, когда нужно обезболить область воспаления. Ведь при гнойном воспалении новокаин вообще практически перестает действовать, а активность лидокаина заметно снижается.
Большинство анестетиков помимо основного обезболивающего компонента (например, артикаина) также содержат сосудо-суживающие вещества, например, адреналин или эпинефрин. Последние компоненты за счет сужения сосудов в очаге инъекции позволяют уменьшить вымывание анестетика, а это приводит к увеличению силы и продолжительности анестезии.
1. Ультракаин –
Ультракаин выпускается французской компанией «Санофи Авентис» в 3-х возможных вариантах, которые будут отличаться наличием/отсутствием эпинефрина в составе, а также его концентрацией:
-
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
- «ультракаин ДС» – с концентрацией эпинефрина 1:200.000,
- «ультракаин Д» – без эпинефрина, без консервантов.
Этому самому популярному анестетику посвящена отдельная статья: «Ультракаин – особенности применения, инструкция производителя»
Подробное описание анестетика и его показания к применению читайте тут:
→ «Убистезин форте – инструкция по применению»
(в отличие Ультракаина и Убистезина) имеет в составе большее количество консервантов (и натрияметабисульфит, и ЭДТА), которые обладают мощным аллергизирующим действием.
Подробное описание анестетика и его показания к применению читайте тут:
→ «Септанест 1:100000 – инструкция по применению»
Подробное описание анестетика и показания к применению читайте тут:
→ «Скандонест – инструкция по применению»
- Если у Вас бронхиальная астма или очень высокая аллергичность –
здесь нужен анестетик без консервантов (обычно в анестетиках используется дисульфит натрия, который нужен для стабилизации эпинефрина или адреналина). Поэтому лучше всего таким пациентам подойдет анестетик «Ультракаин Д», который совсем не содержит консервантов.
- Если у вас есть заболевания щитовидной железы, сахарный диабет –
в этом случае Вам также нежелательно использовать анестетики, содержащие сосудо-суживающие компоненты – адреналин, эпинефрин. Препарат выбора, например, «Ультракаин Д», «Скандонест» или «Мепивастезин». Но, выбирая между этими тремя анестетиками, я бы отдал предпочтение первому.
- Если у вас повышенное давление и заболевание сердца –
при умеренной гипертонической болезни и компенсированных заболеваниях сердца оптимальный выбор – это анестетики, содержащие концентрацию эпинефрина (адреналина) – 1:200000. Это может быть анестетики «Ультракаин ДС» или «Убистезин 1:200000».При выраженной гипертонической болезни, декомпенсированных заболеваниях сердца – необходимо применять анестетики, которые полностью не содержат адреналина и эпинефрина. Подойдет тогда, например, «Ультракаин Д».
- Если вы здоровый человек –
если у вас нет вышеперечисленных заболеваний, то вам можно смело ставить анестетики с содержанием эпинефрина/адреналина в концентрации 1:100000. Причем человеку весом около 70 кг можно поставить до семи карпул анестетика включительно. Примером таких анестетиков может служить «Ультракаин ДС форте», «Убистезин форте» и аналоги.
Важно : но хорошее обезболивание перед вмешательством это только половина дела, ведь после лечения зубы частенько болят. О том, какие препараты лучше всего позволяют обезболить в домашних условиях – читайте в статье:
→ «Лучшие анальгетики от зубной боли»
Оптимальным выбором для проведения стоматологических вмешательств при беременности, а также при грудном вскармливании – является «Ультракаин DS» (с содержанием эпинефрина 1:200000), либо «Убистезин 1:200000». Убистезин при беременности настолько же безопасен как и ультракаин. Концентрация эпинефрина 1:200000, которая присутствует в этих анестетиках не влияет на плод, не проникает через плаценту, а также не определяется в грудном молоке.
Полностью отказаться от содержания адреналина в анестетике у беременных и кормящих пациенток ни в коем случае нельзя, т.к. адреналин сужает сосуды в области инъекции и следовательно замедляет всасывание самого анестетика в кровь, а это в свою очередь приводит к заметному снижению концентрации анестетика в крови. А вот чем выше будет концентрация анестетика в крови, тем больше шансов у анестетика проникнуть через плаценту.
Некоторые врачи используют для обезболивания у беременных анестетики Скандонест или Мепивастезин (они не содержат ни адреналина, ни эпинефрина). Однако, как Вы уже поняли – применять такие анестетики у беременных и кормящих нежелательно, т.к. из-за отсутствия сосудосуживающего компонента они всасываются в кровь очень быстро, а это означает, что в крови будет высокая концентрация анестетика, которая позволит препарату проникнуть через плаценту. Кроме того и Скандонест, и Мепивастезин по токсичности превышает новокаин в 2 раза.
Автор: стоматолог Каменских К.В., стаж 19 лет.
источник
Бронхиальная астма встречается у 5-7% от всего населения. В большинстве случаев — это неизлечимое заболевание. С такой бронхолегочной патологией больным приходится бороться на протяжении всей жизни. Так как причиной астмы является склонность к аллергии, выбор наркоза у астматиков весьма затруднителен. Очень важно знать, какие виды анестезии можно делать при бронхиальной астме, а какие – строго противопоказаны.
Нельзя всех больных на бронхиальную астму ставить под одни рамки выбора способа наркоза.
Очень важно учитывать частоту и выраженность симптоматики заболевания. Если у человека приступы встречаются редко, раз в году, и на момент проведения операции, никаких симптомов нет – такому больному можно использовать все виды обезболивающих.
Выбор типа анестезии зависит от выраженности симптоматики заболевания
При синдроме Самтера, когда кроме астмы у больного есть полипоз носа и аллергия на ацетилсалициловую кислоту, запрещено использовать нестероидные противовоспалительные медикаменты для обезболивания в послеоперационном периоде.
Залог успешной анестезии при астме таится в правильной подготовке перед операцией, о которой будет подробно рассказано ниже. Очень важно собрать точный анамнез заболевания, и выяснить, что именно провоцирует приступы кашля при астме, и были ли раньше оперативные вмешательства, и под каким наркозом они проводились.
При возможности, предпочтение отдается спинальному, эпидуральному или общему виду анестезии. Но возможно и использование общего наркоза. Все зависит от состояния пациента, и его реакции на препараты.
В первую очередь, врачу нужна подробная информация о состоянии дыхательной системы пациента. Обследование проводится с такими целями:
- Выявление возможной инфекции дыхательных путей:
- Рентгенография легких – для исключения пневмонии, плеврита, туберкулеза.
- Общий анализ крови – обращают внимание на лейкоцитарную формулу, эозинофилы – свидетельствуют о наличии аллергена. При этом повышается риск возникновения приступа бронхиальной астмы.
- Определения аллергии на медикаменты. С этой целью можно делать аллергические пробы на предполагаемые препараты, или же можно провести тест на переносимость конкретного препарата непосредственно перед операцией.
- Выявления сопутствующих патологий. Общий наркоз нельзя делать при почечной, печеночной и сердечной недостаточностях. Назначаются такие обследования:
- Биохимический анализ венозной крови на креатинин, амилазу, мочевину, трансаминазы, билирубин. Повышение этих показателей говорит о проблеме в работе печени, почек и поджелудочной железы.
- Ультразвуковое обследование органов брюшной полости – показывает размер и состояние почек, печени и поджелудочной железы.
- Электрокардиография – исключают атриовентрикулярную блокаду, мерцательную аритмию, митральный и аортальный пороки сердца.
Список обследований может быть дополнен, в зависимости от вида самой операции, которую будут делать пациенту.
Во время обследования пациента врач определяет тип анестезии, разрешенной пациенту
Как правило, пациенту перед операцией назначают кортикостероиды (Преднизолон или Дексаметазон) с целью профилактики бронхиального спазма, который может развиться непосредственно во время пребывания человека в состоянии наркоза.
Общее обезболивание при бронхиальной астме проводится в экстренных ситуациях, или же при плановых операциях, когда нет обострения астмы.
Допустимо применение внутривенного и эндотрахеального (масочного) наркоза. На протяжении всей операции, врач анестезиолог контролирует состояние работы дыхательной системы, артериальное давление, частоту сердечных сокращений и насыщенность крови кислородом и углекислым газом.
При бронхиальной астме разрешены такие препараты:
- Для внутривенной анестезии: Кетамин, Пропофол.
- Для эндотрахеального наркоза: Галотан, Севофлуран, Изофлуран.
Местная, спинальная и эпидуральная анестезии – самые безопасные для пациентов, страдающих бронхиальной астмой. Они не вызывают бронхообструкцию и бронхоспазм, за исключением тех случаев, когда у больного есть аллергия на используемые местные анестетики. Именно поэтому очень важно проводить аллергопробу, перед введением большой дозы препарата таким пациентам.
Спинальная анестезия может быть использована при операциях на нижних конечностях и органах малого таза. Анестетик вводится прямо в спинномозговой канал, и блокирует чувствительные и двигательные нервные волокна ниже уровня 3 поясничного позвоночника. Действовать препарата начинает уже через 5 минут после введения.
Спинальная анестезия самая безопасная для пациентов с астмой
Эпидуральная анестезия применяется при оперативных вмешательствах на органах малого таза, плевры. Анестезирующий препарат вводится в эпидуральное пространство спинного мозга, не нарушая целостности его оболочек. Он влияет на нервные корешки, которые проходят в месте ввода препарата. Действовать начинает через 20-30 минут.
Местная анестезия используется при вскрытиях абсцессов, панарициях, флегмонах, и в стоматологии.
При этих трех методах применяются такие анестетики:
Бронхиальная астма не является противопоказанием к проведению оперативного вмешательства. Когда врач узнает, что у пациента в анамнезе имеется данная патология, он более детально изучает ее течение и при необходимости назначает дообследование, и выбирает самое оптимальное обезболивание.
источник
Кортикостероиды, кромогликат натрия, недокромил натрия в лечении бронхиальной астмы. Нестероидные противовоспалительные препараты. Аспириновая бронхиальная астма: распространенность, патогенез, диагностика и лечение. Нимесулид.
Бьянко С., Робуши M., Петриньи Дж., Скури M., Пьерони M.Дж., Рефини Р.M., Ваджи A., Сестини П.С.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, при котором взаимодействие провоспалительных клеток и медиаторов воспаления вызывает гиперреактивность бронхов и бронхоспазм. В свете того, что центральным звеном патогенеза бронхиальной астмы является воспаление [Djukanovic и др., 1990 г.; Laitinen и др., 1985 г.], основой медикаментозной терапии заболевания является регулярный прием противовоспалительных препаратов. Бронходилататоры следует назначать только при выраженном бронхоспазме.
Наиболее эффективными противовоспалительными препаратами для лечения бронхиальной астмы являются кортикостероиды и, в меньшей степени, кромогликат натрия и недокромил натрия. Другие противовоспалительные препараты, вт.ч. тролеандомицин, метотрексат, золото, гидроксихлорохин, дапсон и циклоспорин, обладают стероидсберегающим эффектом. Однако эффективность этих препаратов изучена недостаточно, хотя некоторые из них пациенты переносят лучше, чем высокие дозы пероральных кортикостероидов [Szefler, 1992 г.; Thomson и др., 1992 г.; Van Bever и Stevens, 1992].
Нестероидные противовоспалительные препараты (НПВП), являющиеся ингибиторами циклооксигеназы, такие как аспирин (ацетилсалициловая кислота (АСК)) или индометацин, никогда не рассматривались в качестве средств для лечения бронхиальной астмы по двум причинам.
Во–первых, в нескольких исследованиях, направленных на изучение острых и подострых состояний (в основном с использованием индометацина), протективный эффект в отношении различных стимулов, вт.ч. метахолина, гистамина, лейкотриена (ЛТ) D4, физической нагрузки, гипервентиляции, воды (распыление с помощью ультразвука), гипертонического раствора хлорида натрия, аденозина и аллергенов (немедленные и отсроченные аллергические реакции) не наблюдался или был умеренно выражен [Bianco и др, 1991 г. a,b]. Вторая, более важная причина заключается в том, что АСК и другие НПВП могут вызвать у пациентов с бронхиальной астмой бронхообструкцию тяжелой степени тяжести, которая в некоторых случаях угрожает жизни больного [Bianco, 1986 г.; Samter и Beers, 1968 г.; Szczeklik, 1986 г.]. Такая непереносимость создает большое количество трудностей, поскольку НПВП назначают не только в качестве противовоспалительных, но и в качестве жаропонижающих и обезболивающих средств.
Частота встречаемости непереносимости АСК среди взрослых, страдающих бронхиальной астмой, колеблется в пределах от 5 до 30 % (более точные данные Bianco 1986 г.
10 %). Аспириновая бронхиальная астма – это приобретенное заболевание, которое не развивается у детей до 10 лет; в возрастной группе от 10 до 40 – 50 лет частота встречаемости заболевания увеличивается, а после 50 лет – постепенно уменьшается. Аспириновой бронхиальной астмой чаще болеют женщины, чем мужчины. Кроме того, у пациентов, страдающих аспириновой бронхиальной астмой, кожные аллергологические пробы со стандартными аллергенами часто бывают отрицательными, тогда как достаточно часто (
60 %) встречается полипоз носа (при тщательном осмотре оториноларинголога).
Хотя механизм развития аспириновой бронхиальной астмы до конца не выяснен, существует несколько теорий патогенеза заболевания. Многие теории, в основу которых положены, например, реакции антиген–антитело, окисление белков, стимуляция рецепторов брадикинина, активация комплемента, имеют только исторический интерес. В основу наиболее достоверной современной теории положено воздействие на циклооксигеназу. Согласно этой теории АСК и другие НПВП вызывают угнетение синтеза простагландинов, что, в свою очередь, запускает серию биохимических реакций, приводящих к развитию приступа бронхиальной астмы [Szczeklik, 1986 г.]. Главную роль в этом процессе играет активация синтеза ЛТB4, ЛТC4 и ЛТE4, которая является результатом прекращения ингибирующего воздействия простагландина (ПГ) E2/ПГI2 и/или гиперпродукции 12–гидропероксиэйкозатетраеновой кислоты [Szczeklik, 1990 г.].
Поскольку аспириновая бронхиальная астма, по всей видимости, является приобретенным заболеванием, она может развиваться на фоне латентной хронической вирусной инфекции, при которой происходит синтез специфических цитотоксических лимфоцитов [Szczeklik, 1990 г.]. Активность этих лимфоцитов ингибирует ПГE2, которые, возможно, синтезируют макрофаги легких.
НПВП блокируют ингибирующий эффект ПГE2, и лимфоциты атакуют и убивают клетки, зараженные вирусом, в результате чего происходит высвобождение токсичных соединений кислорода, лизосомальных ферментов и различных медиаторов воспаления, приводящих к развитию приступов бронхиальной астмы.
В развитии аспириновой бронхиальной астмы также принимают участие тромбоциты. В отличие от тромбоцитов здоровых людей и пациентов, страдающих бронхиальной астмой, но переносящих АСК, тромбоциты пациентов, страдающих аспириновой бронхиальной астмой, после приема АСК и других НПВП синтезируют молекулы, разрушающие клетку [Ameisen и др., 1985 г.]. Однако другие исследователи эти данные не подтвердили [Szczeklik, 1990 г.].
Несмотря на то, что точный механизм развития аспириновой бронхиальной астмы до конца не установлен, по некоторым данным, представленным ниже, ключевую роль в ее развитии играют метаболиты арахидоновой кислоты:
- Астмогенная активность НПВП напрямую связана с их способностью ингибировать циклооксигеназу. Анальгетики, не воздействующие на этот фермент, у пациентов с аспириновой астмой бронхоконстрикцию не вызывают [Szczeklik, 1990 г.].
- Исходные концентрации ЛТE4 в моче пациентов с непереносимостью АСК статистически достоверно выше, чем у пациентов, переносящих АСК. После провокационной аспириновой пробы разница становится более заметной, хотя концентрация тромбоксана B2 в моче не меняется [Christie и др., 1991 г. b; Kumlin и др., 1992 г.; Smith и др., 1992 г.].
- По сравнению с людьми, переносящими АСК, пациенты с аспириновой бронхиальной астмой чрезвычайно чувствительны к ингаляционным ЛТE4, что не наблюдается при ингаляции ЛТC4 [Arm и др., 1989 г.; Vaghi и др., 1985 г.].
- После проведения десенсибилизирующей терапии возрастающими дозами АСК у пациентов отсутствуют реакции на другие НПВП [Bianco и др., 1977 и 1981 г.].
- Антагонисты рецепторов сульфидопептидных лейкотриенов позволяют предотвратить развитие бронхоконстрикции, вызванной АСК [Christie и др., 1991 г.; Dahlen и др., 1992 г.].
- Пациенты с непереносимостью АСК хорошо переносят ингибиторы синтеза тромбоксана A2; они несколько уменьшают бронхоконстрикцию, вызванную АСК [Robushi и др., 1989 г.; Szczeklik и др., 1987 г.].
- Местное введение АСК вызывает статистически достоверное увеличение концентрации пептидных лейкотриенов в назальном секрете, уменьшение концентрации ПГE2 и ПГF2α и не вызывает изменения концентрации ПГD2 [Ferreri и др., 1988 г.; Ortolani и др., 1987 г.; Picado и др., 1992 г.].
В большинстве случаев для постановки диагноза аспириновой бронхиальной астмы достаточно только анамнеза. Если у врача возникают сомнения, проводится пероральная проба с АСК или ингаляционная проба с лизин–аспирином [Bianco и др., 1977, 1981 г.]. Предпочтение отдают ингаляционной пробе, поскольку она является более безопасной и требует меньше времени; в частности, реакции на ингаляцию препарата ограничены бронхиальным деревом и легко купируются ингаляционными β2–адреномиметиками. Кожные провокационные пробы для диагностики аспириновой бронхиальной астмы непригодны, а достоверность хемилюминисцентной пробы с тромбоцитами in vitro, предложенной Ameisen и др. (1985 г.), сомнительна.
Перечень НПВП, дающих перекрестную реакцию с АСК и провоцирующих развитие симптомов со стороны дыхательной системы у пациентов с аспириновой бронхиальной астмой, представлен в таблице 1. Все эти препараты являются ингибиторами циклооксигеназы; между их ингибирующими свойствами и способностью вызывать развитие бронхиальной астмы имеется прямая, но, тем не менее, гипотетическая связь. Наиболее выраженной способностью к индуцированию бронхиальной астмы обладают ацетилированные салицилаты, индол– и инденуксусная кислоты и арилпропионовые кислоты. Фенаматы, оксикамы и производные пиразолона (пиразолоны, пиразолидиндионы) пациенты переносят лучше. При наличии специфической чувствительности к НПВП чем ярче выражена неспецифическая реактивность бронхов (что наблюдается при отсутствии должного контроля бронхиальной астмы), тем мощнее астматический ответ на НПВП.
Неацетилированные салицилаты, например, салицилат натрия, салициламид и трисалицилат магния холина, а также декстропропоксифен, бензидамин, хлорокин и имидазол– гидроксибензоат пациенты переносят хорошо.
У пациентов с аспириновой бронхиальной астмой фенбуфен может вызывать отсроченную бронхообструкцию. Как правило, она развивается через 3 – 4 ч после приема препарата и сохраняется в течение нескольких часов [Bianco, 1986]. Интересен тот факт, что фенбуфен (3–4– бифенилкарбонил пропионовая кислота) является пролекарством, лишенным антициклооксигеназной активности; такой активностью обладает его основной метаболит – p–бифенилуксусная кислота.
Вероятно, реакция начинается, когда активный метаболит накапливается в бронхах в достаточной концентрации. Подлинность механизма, лежащего в основе двух типов реакций, также подтверждает тот факт, что у пациентов, которым проведена десенсибилизация фенбуфеном, больше не развиваются реакции на АСК и наоборот (наши неопубликованные данные).
Парацетамол является относительно безопасным препаратом: он вызывает астматические реакции только у 5% пациентов, страдающих аспириновой бронхиальной астмой.
Безопасность другого анилидного производного, нимесулида (4’–нитро–2–феноксиметан сульфонанилид) выше, чем парацетамола (4’– гидрокси ацетанилид). In vitro нимесулид проявляет достаточно низкую антициклооксигеназную активность, однако в связи с наличием выраженного антиоксидантного, антианафилактического и антигистаминного действия [Berti и др., 1991 г.; Magni, 1991] нимесулид является мощным противоспалительным средством.
Целью двойного слепого перекрестного исследования, в котором приняли участие 20 взрослых, страдающих аспириновой бронхиальной астмой, было сравнение эффектов нимесулида и плацебо. Все пациенты хорошо перенесли однократную дозу нимесулида 100 мг (отсутствие изменений вентиляции, причиной которых мог стать нимесулид (рис. 1) [Bianco и др., 1991 г.].
В ходе проведения более позднего исследования 3 пациента с непереносимостью АСК получили препарат в дозе 400 мг (в 4 раза больше рекомендуемой), после чего у них развилась бронхообструкция легкой степени тяжести (легко купирована ингаляционными бронходилататорами). Результаты различных провокационных проб у одного из этих пациентов представлены на рисунке 2. Стоит отметить, что после приема терапевтических доз парацетамола и дипирона у этой женщины, страдающей эндогенной бронхиальной астмой, наблюдалась более выраженная реакция, чем после приема нимесулида.
Таким образом, даже если переносимость нимесулида у пациентов с аспириновой бронхиальной астмой не является 100%–й, нимесулид – это наиболее безопасный препарат среди самых эффективных НПВП.
Действительно, в рекомендуемых дозах нимесулид практически не вызывает нежелательных явлений со стороны дыхательной системы у таких пациентов и может рассматриваться, как новый подход к лечению бронхиальной астмы.
Реферат подготовлен к.м.н. Н.А. Лютовым по материалам статьи S. Bianco, M. Robuschi, G. Petrigni et al. «Efficacy and Tolerability of Nimesul />
источник
Препараты при бронхиальной астме — обзор основных групп медикаментов для эффективного лечения болезни
Среди хронических заболеваний дыхательной системы часто диагностируется бронхиальная астма. Она значительно ухудшает качество жизни больного, а при отсутствии адекватного лечения может привести к осложнениям и даже летальному исходу. Особенность астмы в том, что ее нельзя вылечить полностью. Больной на протяжении всей жизни должен использовать определенные группы препаратов, которые назначает врач. Лекарства помогают приостановить болезнь и обеспечить человеку возможность вести свою обычную жизнь.
Современные препараты для лечения бронхиальной астмы имеют разные механизмы действия и непосредственные показания к применению. Поскольку заболевание полностью неизлечимо, пациенту приходится постоянно соблюдать правильный образ жизни и рекомендации врача. Только так удается снизить количество приступов астмы. Главное направление лечения болезни – прекращение контакта с аллергеном. Дополнительно лечение должно решать следующие задачи:
- снижение симптоматики астмы;
- предотвращение приступов при обострении заболевания;
- нормализация дыхательной функции;
- прием минимального количества лекарств без ущерба для здоровья пациента.
Правильный образ жизни предполагает отказ от курения и снижение массы тела. Для устранения аллергического фактора пациенту могут порекомендовать сменить место работы или климатическую зону, увлажнять воздух в спальном помещении и пр. Больной должен постоянно следить за своим самочувствием, делать дыхательную гимнастику. Лечащий врач объясняет пациенту правила пользования ингалятором.
Не обойтись при лечении бронхиальной астмы и без медикаментов. Врач выбирает лекарства в зависимости от тяжести течения болезни. Все используемые препараты делятся на 2 основные группы:
- Базисные. Сюда относятся антигистаминные средства, ингаляторы, бронхолитики, кортикостероиды, антилейкотриены. В редких случаях применяются кромоны и теофиллины.
- Средства для экстренной помощи. Эти лекарства нужны для купирования приступов астмы. Их эффект проявляется сразу после использования. За счет бронхорасширяющего действия такие препараты облегчают самочувствие больного. С этой целью применяют Сальбутамол, Атровент, Беродуал, Беротек. Бронхорасширяющие средства являются частью не только базисной, но и экстренной терапии.
Схема базисной терапии и определенные лекарства назначаются с учетом тяжести протекания бронхиальной астмы. Всего этих степеней выделяется четыре:
- Первая. Не требует базисной терапии. Эпизодические приступы купируются при помощи бронхорасширителей – Сальбутамола, Фенотерола. Дополнительно используют стабилизаторы мембранных клеток.
- Вторая. Эта степень тяжести бронхиальной астмы лечится посредством ингаляционных гормонов. Если они не приносят результата, то назначаются теофиллины и кромоны. Лечение обязательно включает один базисный препарат, который принимают постоянно. Им может выступать антилейкотриен или ингаляционный глюкокортикостероид.
- Третья. На этой стадии болезни применяют комбинацию гормональных и бронхорасширяющих лекарств. Используют уже 2 базисных медикамента и Β-адреномиметики для купирования приступов.
- Четвертая. Эта самая тяжелая стадия астмы, при которой назначают теофиллин в сочетании с глюкокортикостероидами и бронхорасширяющими средствами. Препараты используются в таблетированной и ингаляционной формах. Аптечка астматика составляет уже 3 базисных лекарства, например, антилейкотриен, ингаляционный глюкокортикостероид и бета-адреномиметики пролонгированного действия.
В целом, все лекарства при астме делятся на те, что используются регулярно, и применяемые для снятия острых приступов заболевания. К последним относятся:
- Симпатомиметики. Сюда относятся Сальбутамол, Тербуталин, Левалбутерол, Пирбутерол. Эти лекарства показаны для оказания неотложной помощи при удушье.
- Блокаторы М-холинорецепторов (холинолитики). Блокируют выработку особых ферментов, способствуют расслаблению бронхиальных мышц. Таким свойством обладают Теофиллин, Атровент, Аминофиллин.
Самым эффективным методом лечения астмы являются ингаляторы. Они снимают острые приступы за счет того, что лекарственное вещество мгновенно попадает в дыхательную систему. Примеры ингаляторов:
Базисные препараты при бронхиальной астме представлены более широким спектром лекарственных групп. Все они необходимы для облегчения симптоматики заболевания. С этой целью применяют:
- бронхолитики;
- гормональные и негормональные средства;
- кромоны;
- антилейкотриены;
- антихолинергетики;
- бета-адреномиметики;
- отхаркивающие препараты (муколитики);
- стабилизаторы мембран тучных клеток;
- противоаллергические лекарства;
- антибактериальные препараты.
Данная группа препаратов по их основному действию еще называется бронхорасширителями. Их используют как в ингаляционной, так и в таблетированной форме. Основной эффект всех бронхолитиков – расширение просвета бронхов, за счет чего снимается приступ удушья. Бронхорасширители делятся на 3 основные группы:
- бета-адреномиметики (Сальбутамол, Фенотерол) – стимулируют рецепторы медиаторов адреналина и норадреналина, вводятся ингаляционно;
- холинолитики (блокаторы М-холинорецепторов) – не дают медиатору ацетилхолина взаимодействовать с его рецепторами;
- ксантины (препараты теофиллина) – угнетают фосфодиэстеразу, уменьшая сократительную способность гладкой мускулатуры.
Бронхорасширяющие препараты при астме нельзя применять слишком часто, поскольку чувствительность дыхательной системы к ним уменьшается. В результате препарат может не подействовать, что повышает риск смерти от удушья. Примеры бронхорасширяющих лекарств:
- Сальбутамол. Суточная доза таблеток составляет 0,3–0,6 мг, разделенные на 3–4 приема. Этот препарат при бронхиальной астме используют в виде спрея: вводят по 0,1–0,2 мг взрослым и 0,1 мг – детям. Противопоказания: ишемическая болезнь сердца, тахикардия, миокардит, тиреотоксикоз, глаукома, эпилептические припадки, беременность, сахарный диабет. При соблюдении дозировки побочные эффекты не развиваются. Цена: аэрозоль – 100 рублей, таблетки – 120 р.
- Спирива (ипратропия бромида). Суточная доза – 5 мкг (2 ингаляции). Противопоказано лекарство в возрасте до 18 лет, во время первого триместра беременности. Из побочных эффектов возможны крапивница, сыпь, сухость во рту, дисфагия, дисфония, зуд, кашель, кашель, головокружение, бронхоспазм, раздражение глотки. Цена 30 капсул 18 мкг – 2500 р.
- Теофиллин. Начальная суточная дозировка – 400 мг. При хорошей переносимости ее увеличивают на 25 %. К противопоказаниям медикамента относят эпилепсию, тяжелые тахиаритмии, геморрагический инсульт, кровотечения ЖКТ, гастрит, кровоизлияние в сетчатку глаза, возраст менее 12 лет. Побочные действия многочисленны, поэтому их стоит уточнить в подробной инструкции к Теофиллину. Цена 50 таблеток 100 мг – 70 р.
Это противовоспалительные препараты для лечения астмы. Их действие – влияние на тучные клетки, специализированные клетки иммунной системы человека. Они принимают участие в развитии аллергической реакции, что и лежит в основе бронхиальной астмы. Стабилизаторы мембран тучных клеток препятствуют входу в них кальция. Это происходит за счет блокирования открытия кальциевых каналов. Такой эффект на организм производят следующие препараты:
- Недокромил. Применяется с 2-летнего возраста. Начальная дозировка – 2 ингаляции 2–4 раза в день. Для профилактики – та же доза, но дважды за сутки. Дополнительно допускается проводить 2 ингаляции перед контактом с аллергеном. Максимальная доза – 16 мг (8 ингаляций). Противопоказания: первый триместр беременности, возраст менее 2 лет. Из побочных реакций возможны кашель, тошнота, рвота, диспепсия, боль в животе, бронхоспазм, неприятный вкус. Цена – 1300 р.
- Кромоглициевая кислота. Вдыхание содержимого капсулы (порошка для ингаляций) при помощи спинхалера – 1 капсула (20 мг) 4 раза в день: утром, на ночь, 2 раза днем через 3–6 часов. Раствор для ингаляций – 20 мг 4 раза за сутки. Возможные побочные действия: головокружение, головная боль, сухость во рту, кашель, охриплость. Противопоказания: лактация, беременность, возраст до 2 лет. Стоимость 20 мг – 398 р.
Данная группа препаратов при бронхиальной астме основана на гормональных веществах. Они оказывают сильное противовоспалительное действие, снимая аллергическую отечность слизистой бронхов. Глюкокортикостероиды представлены ингаляционными препаратами (Будесонид, Беклометазон, Флутиказон) и таблетками (Дексаметазон, Преднизолон). Хорошими отзывами пользуются такие средства:
- Беклометазон. Дозировка для взрослых – 100 мкг 3–4 раза за сутки, для детей – 50–100 мкг дважды на протяжении дня (для формы выпуска, где 1 доза содержит 50–100 мкг беклометазона). При интраназальном применении – в каждый носовой ход по 50 мкг 2–4 раза ежесуточно. Противопоказан Беклометазон в возрасте до 6 лет, при остром бронхоспазме, неастматическом бронхите. Среди негативных реакций могут отмечаться кашель, чихание, першение в горле, охриплость, аллергия. Стоимость флакона 200 мкг – 300–400 р.
- Преднизолон. Поскольку этот препарат гормональный, он имеет множество противопоказаний и побочных действий. Их стоит уточнить в подробной инструкции к Преднизолону перед началом лечения.
источник
Бронхиальная астма представляет собой хроническую патологию, развитие которой могут спровоцировать различные факторы, как внешние, так и внутренние. Люди, которым был диагностирован этот недуг, должны пройти комплексный курс медикаментозной терапии, которая позволит устранить сопровождающую симптоматику. Любое лекарство от бронхиальной астмы должен назначать только узкопрофильный специалист, которым была проведена комплексная диагностика и выявлена причина развития этой патологии.
Каждый специалист при терапии бронхиальной астмы использует различные медикаменты, в частности препараты нового поколения, которые не имеют слишком серьезных побочных эффектов, более эффективны и лучше переносятся больными. Для каждого пациента аллерголог в индивидуальном порядке подбирает схему лечения, которая включает не только таблетки от астмы, но и медикаменты, предназначенные для наружного применения.
Специалисты придерживаются следующих принципов при медикаментозной терапии бронхиальной астмы:
- Максимально быстрое устранение сопровождающей патологическое состояние симптоматики.
- Предупреждение развития приступов.
- Оказание помощи больному при нормализации дыхательных функций.
- Сведение к минимуму количества лекарственных средств, которые необходимо принимать для нормализации состояния.
- Своевременное проведение профилактических мероприятий, направленных на предупреждение рецидивов.
Такая группа медикаментов задействуется пациентами для ежедневного применения с целью купирования сопровождающей бронхиальную астму симптоматики, и предотвращения новых приступов. Благодаря проведению базисной терапии больные испытывают существенное облегчение.
К базисным медикаментам, которые способны купировать воспалительные процессы, устранить отечность и другие аллергические проявления, относятся:
- Ингаляторы.
- Антигистамины.
- Бронхолитики.
- Кортикостероиды.
- Антилейкотриеновые лекарства.
- Теофиллины, оказывающие продолжительное терапевтическое действие.
- Кромоны.
Такие медикаменты обладают большим количеством побочных эффектов, поэтому задействуются преимущественно при купировании острых астматических приступов. Специалисты прописывают больным в период обострения следующие лекарства:
- «Аммоний», неадсорбируемый, четвертичный.
- «Сульфат атропина».
Астматикам специалисты часто прописывают следующие лекарственные средства, в составе которых присутствуют гормоны:
- «Бекотид», «Ингакорт», «Беротек», «Сальбутамол».
- «Интал», «Альдецин», «Тайлед», «Беклазон».
- «Пульмикорт», «Будесонид».
Такие медикаменты назначаются больным, у которых на фоне бронхиальной астмы развились воспалительные процессы. Присутствующие в них компоненты способны тормозить процесс выработки тучных клеток, которые уменьшают размер бронхов и провоцируют воспаления. Их не задействуют при купировании астматических приступов, а также не применяют при лечении детей, не достигших шестилетнего возраста.
Астматикам прописываются следующие медикаменты из группы кромонов:
- «Интал».
- «Недокромил».
- «Кетопрофен».
- «Кетотифен».
- Кромгликат или Недокромил натрия.
- «Тайлед».
- «Кромгексал».
- «Кромолин».
При проведении комплексной терапии бронхиальной астмы врачи назначают больным негормональные лекарства, например таблетки:
Такие медикаменты применяются при воспалительных процессах, которые сопровождаются спазмами в бронхах. Специалисты прописывают астматикам следующие виды лекарств, в качестве дополнительной терапии (могут применяться при купировании астматических приступов у детей):
- Таблетки «Формотерола».
- Таблетки «Зафирлукаста».
- Таблетки «Сальметерола».
- Таблетки «Монтелукаста».
При проведении комплексной терапии бронхиальной астмы специалисты прописывают больным такие медикаменты крайне редко, так как они имеют много побочных эффектов. Каждое лекарство от астмы из этой группы способно оказать мощнейшее антигистаминное и противовоспалительное действие. Присутствующие в них компоненты тормозят процесс выработки мокроты, максимально снижают чувствительность к аллергенам.
В эту группу лекарств включаются:
- Инъекции и таблетки Метипреда, Дексаметазона, Целестона, Преднизолона.
- Ингаляции Пульмикорта, Беклазона, Будесонида, Альдецина.
Лекарственные средства, которые относятся к этой группе, специалисты применяют, как правило, при купировании астматических приступов, в частности удушья. Они способны снимать воспалительные процессы, а также нейтрализовывать спазмы в бронхах. Пациентам рекомендуется применение (полный список пациент может получить у лечащего врача):
Если у человека наблюдается обострение патологии, то его бронхиальные пути заполняются массами, имеющими густую консистенцию, которые препятствуют нормальным дыхательным процессам. В этом случае врачи назначают медицинские препараты, которые способны быстро и эффективно вывести мокроту:
При проведении лечения бронхиальной астмы зачастую задействуются специальные приборы, предназначенные для проведения ингаляций:
- Ингалятор – приспособление, которое имеет компактные размеры. Его носят с собой практически все астматики, так как с его помощью можно быстро купировать приступ. Перед задействованием ингалятор необходимо перевернуть вверх ногами, чтобы мундштук оказался снизу. Его пациент должен вставить в ротовую полость и после этого нажать на специальный клапан, дозировано подающий лекарственный препарат. Как только медикамент поступает в дыхательную систему больного, у него происходит купирование астматического приступа.
- Спейсер – специальная камера, которую необходимо перед применением надеть на баллон с лекарственным аэрозолем. Пациент должен изначально впрыснуть медикамент в спейсер, после чего сделать глубокий вдох. При необходимости больной может надеть на камеру маску, через которую будет вдыхать медикамент.
В настоящее время купирование астматических приступов посредством ингаляций считается наиболее эффективной методикой терапии. Это связано с тем, что сразу после вдоха все лечебные компоненты проникают непосредственно в дыхательную систему, благодаря чему оказывается лучший и более быстрый терапевтический эффект. Для астматиков крайне важна именно скорость оказания первой помощи, так как при ее отсутствии для них может все закончиться фатально.
Многие специалисты прописывают своим пациентам ингаляции, при проведении которых должны задействоваться препараты из группы глюкокоркостероидов. Такой выбор обусловлен тем, что присутствующие в медикаментах компоненты способны оказывать положительное воздействие на слизистые органов дыхательной системы, посредством «Адреналина». Чаще всего рекомендуется применение:
Лекарства из этой группы специалисты активно задействуют при купировании острых приступов бронхиальной астмы. Благодаря тому, что медикамент подается больному дозировано, в ингаляционной форме, исключается возможность передозировки. Таким способом могут проходить курс терапии и детки-астматики, которым еще не исполнилось и 3-х лет.
При лечении юных пациентов врачи должны более тщательно определять дозировку и контролировать ход терапии. Специалисты могут назначать малышам те же группы медикаментов, что и взрослым больным. Перед ними ставится задача – купировать воспаление и устранить астматическую симптоматику. Несмотря на то, что бронхиальная астма является неизлечимой патологией, посредством грамотно подобранной схемы лечения пациенты могут существенно облегчить свое состояние и перевести недуг в состояние стойкой ремиссии.
источник







 «ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,

