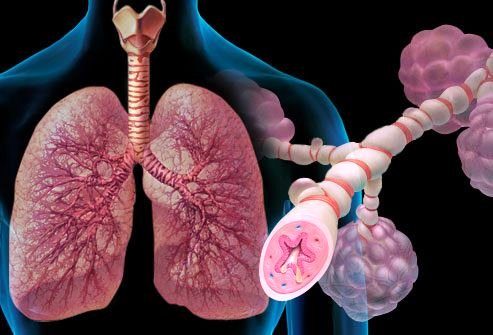
Одним из самых тяжелых хронических заболеваний, отравляющих жизнь миллионам людей во всем мире, является бронхиальная астма. От нее страдают и взрослые, и дети. Характеризуется астма тем, что хроническое воспаление вызывает сильную чувствительность бронхов. И при наличии провоцирующих факторов возникает их спазм, во время которого человек чувствует удушье. Приступы бронхиальной астмы очень опасны тем, что реагировать на них нужно сразу, иначе больной начинает задыхаться, и без лекарства может наступить смерть. В последние десятилетия появились новые эффективные препараты для лечения этого заболевания. Лучше всего применять ингалятор от астмы, так как он обеспечивает самое быстрое проникновение лекарства в дыхательные пути. Тем более что сейчас существует много их разновидностей, и больной может выбрать подходящий для себя. Все люди, страдающие от астмы, должны носить с собой постоянно ингалятор, чтобы в случае приступа иметь возможность быстро отреагировать.
- Воспалительный процесс в бронхах имеет хронический характер.
- Астматика часто мучает кашель и затрудненное дыхание.
Ингаляторы – это лучший способ мгновенной доставки лекарства сразу в дыхательные пути. Во время приступа астмы часто у больного нет времени ждать, когда подействует укол или таблетка. Поэтому ингаляторы используют в экстренных случаях. А в период между приступами для лечения применяются обычные средства: таблетки, сиропы или инъекции. Для профилактики приступов часто используются «Вентолин» или «Брикаил». Маленьким детям также редко делаются ингаляции, а лекарство для них применяется в виде сиропа. Все препараты от астмы можно разделить на две группы:
- бронхолитики, которые снимают спазм мускулатуры бронхов, расширяют сосуды и этим облегчают дыхание больному;
- противовоспалительные препараты используются курсами для снятия воспаления и отека в бронхах.
Кроме того, в последнее время получил распространение гормональный ингалятор при астме. Благодаря тому, что лекарственное средство подается малыми дозами и сразу в дыхательные пути, он лишен всех негативных последствий гормональных таблеток, а эффект от него выше, чем от других препаратов.
Об ингаляциях как способе лечения заболеваний дыхательных путей известно еще с древности. Люди вдыхали дым от сжигаемых целебных растений или пар от их отвара. Со временем процедура совершенствовалась: от сжигания листьев на костре до глиняного горшка со вставленной в него соломинкой. Современный же ингалятор от астмы не имеет ничего общего с такими способами, так как он должен отвечать многим требованиям. Первый прибор для этих целей появился еще в 1874 году, сейчас же существует много его разновидностей. Каждый из них имеет свои плюсы и минусы, и какой ингалятор лучше при астме для конкретного пациента, может решить только врач. Но все они предназначены для того, чтобы как можно быстрее доставить препарат в бронхи и облегчить дыхание больного. Лекарство в приборе разбивается на очень мелкие частицы, которые быстро проникают в легкие. Поэтому сейчас ингалятор от астмы – самое лучшее средство. Эффективную замену ему пока еще не придумали.
Сейчас применяется много средств для купирования приступов астмы. Различаются они по размеру, способу подачи препарата и виду лекарственного средства. Наиболее распространены карманные ингаляторы. При бронхиальной астме чаще всего используются такие:
- Порошковые ингаляторы с дозатором позволяют точно ввести необходимую дозу препарата. Ими очень просто пользоваться, но стоят они дороже других.
- Жидкостные аэрозоли — самые недорогие и распространенные ингаляторы. Недостатком их является то, что эффективны они только в том случае, если пациент сделает вдох одновременно с выбросом препарата.
Кроме того, существуют стационарные ингаляторы, которые во время приступов использовать неудобно, но они применяются для их предотвращения:
- Небулайзеры – с помощью компрессора или ультразвука разбивают лекарственное средство на очень мелкие частички, которые достигают самых отдаленных уголков дыхательных путей.
- Адаптер к обычному ингалятору также может применяться в стационарных условиях. Он называется спейсер и помогает подавать лекарство только на вдохе.
Врач после обследования пациента назначает ему лекарство, которое призвано помочь в профилактике и купировании приступов. При выборе ингалятора нужно ориентироваться именно на рекомендации доктора. Но при покупке стоит обращать внимание еще и на такие характеристики:
- ингалятор должен быть удобным в применении, лучше всего – карманный;
Список их постоянно расширяется, создаются новые препараты, они становятся более удобными и безопасными. Обычно врач назначает какой-либо препарат, который больше подойдет пациенту. Это могут быть бронхолитики или противовоспалительные средства. Они выпускаются уже в виде ингалятора или раствора для применения в небулайзере. К бронхолитикам относятся:
- адреномиметики стимулируют рецепторы бронхов и расширяют капилляры. Они обладают быстрым действием и часто используются для купирования приступа. Это «Сальбутамол», «Левалбутерол», «Тербуталин» и другие;
Противовоспалительные средства применяются в основном для лечения и профилактики приступов. Это могут быть:
- глюкокортикоиды эффективно снимают отек бронхов. Это «Флутиказон», «Бекламетазон» или «Будесонид»;
- стабилизаторы мембран тучных клеток чаще всего используются в педиатрии: «Кромолин» и «Недокромил»;
- в тех случаях, когда астма не поддается лечению другими препаратами, используется «Омализумаб», содержащий антииммуноглобуллин Е.
Ответить на этот вопрос сложно, так как подход должен быть строго индивидуальный. Только врач после полного обследования пациента может определить, какой препарат и в каком виде окажется эффективным. Лучший ингалятор при астме – это тот, который быстро купирует приступ, не вызывает побочных действий и удобен в применении. Какие же из них самые распространенные?
- «Симбикорт Турбухалер» содержит будесонид и формотерол. Оба эти вещества оказывают быстрый эффект, обладают противовоспалительным действием и хорошо переносятся. Этот ингалятор от астмы порошковый, со строгим дозированием препарата.
Он имеет форму баллончика, в котором препарат находится под высоким давлением и при нажатии на колпачок выбрасывается в дыхательные пути. Именно в такой форме удобнее всего использовать лекарственные средства для купирования приступов астмы. Ведь во многих случаях очень важно применить лечение уже в первые секунды. А карманный ингалятор можно всегда носить с собой – он невелик по размеру и совсем мало весит. Особенно это удобно для тех, кто редко бывает дома и ведет активный образ жизни. Пользоваться таким ингалятором довольно легко, и с ним справляются даже дети. Приступ может случиться в любой момент, поэтому очень важно, чтобы лекарство было всегда под рукой. Карманные ингаляторы бывают порошковыми и жидкостными. Какой лучше выбрать, может подсказать врач. К преимуществам такого вида ингаляторов относится также то, что препарат подается строго определенными порциями, что позволяет не допустить его передозировки.
Уже с трех лет дети могут пользоваться ингалятором. Обычно это не вызывает у ребенка отрицательных эмоций, чего нельзя сказать об инъекциях.
- снять крышку с баллончика;
- перевернуть его дном вверх;
- большой палец должен располагаться снизу, а средний или указательный – на дне баллончика;
- хорошо встряхнуть, а в некоторых видах ингаляторов нужно повернуть диск несколько раз туда-сюда;
- сделать выдох;
Через минуту можно при необходимости впрыснуть вторую дозу препарата.
источник
Заболевания дыхательных путей и легочной ткани, которые протекают с воспалением и сужением бронхов — сопровождаются астмой (удушьем).
Эпителий, выстилающий бронхиальное дерево очень чувствителен к вдыхаемым веществам. Они раздражают бронхи, вызывая гиперсекрецию и отек, что препятствует поступлению воздуха в легкие. Рефлекторный бронхоспазм дополнительно ограничивает дыхательную функцию.
Астма – это заболевание бронхиальных структур неинфекционного характера, характеризующаяся приступами удушья и бронхообструктивного синдрома. Болезни свойственно хроническое течение, причем примерно в трети случаев является наследственной.
Если астма диагностируется в детском возрасте — существует вероятность от нее избавиться. У взрослых болезнь протекает гораздо сложнее. Ухудшение экологической обстановки приводит к увеличению заболеваемости. Показатель среди детей достигает 10%, а у взрослых 6%.
Выделяют три основных вида заболевания, сопровождающихся астматическим состоянием. Они следующие:
Бронхиальная астма – это хроническое поражение слизистой бронхов с развитием гиперчувствительности к вдыхаемым (триггерным) веществам. Проявляется периодическими приступами удушья. В отличие от бронхита, инфекция играет пусковую роль, а ведущей причиной заболевания бронхиальной астмой является генетическая предрасположенность.
Лекарственная астма – возникает как побочное действие на прием определенных медикаментозных препаратов. Существуют два механизма – либо препарат вызывает аллергию, что и приводит к болезни либо побочное действие медикамента вызывает спазм бронхиол и приступ удушья.
Сердечная астма – возникает в результате отека легочной ткани при сердечной недостаточности. Механизм – снижение сократительной функции миокарда или повышения давления в легочной системе.
Наиболее частой причиной болезни является бронхиальная патология.
Основные причины возникновения астмы неизвестны, но считается, что это сочетание двух факторов: генетического и влияния внешней среды. Существуют другие факторы риска, которые могут спровоцировать возникновение болезни. К ним относятся:
- Постоянный контакт с веществами, вызывающими аллергические реакции – это шерсть животных, пыль, плесень;
- Прием некоторых лекарственных препаратов (побочные действия бетаблокаторов, которые вызывают спазм бронхов);
- Респираторные и вирусные инфекции;
- Пассивное курение;
- Экологическая обстановка;
- Работа в помещениях с грязным воздухом, с химическими веществами, мукой;
- Продукты, содержащие сульфаты;
- Физические нагрузки;
- Постоянные стрессы и нервозность;
- Резкое изменение погодных условий;
- Наследственный фактор.
Больные с проявлением всех аллергических реакций нуждаются в обращении к аллергологу для установлений точных причин.
Так как астма бывает сердечной, бронхиальной или лекарственной, то и симптомы различаются. Однако первые признаки астмы одинаковы – сильный сухой кашель и затрудненное дыхание.
При аллергической астме симптомы следующие:
- Появляется кашель;
- При дыхании возникает свист;
- Человек совершает вдохи и выдохи с частотой более 16/минуту;
- В области грудной клетки возникают болезненные ощущения;
- Эти признаки очевидны при контакте пациента с аллергеном.
Для сердечной астмы характерны следующие симптомы:
- Приступы кашля и удушья возникает ночью во сне;
- В горизонтальном положении дыхание становится затрудненным, поэтому человек принимает положение полусидя;
- Могут возникать и другие признаки, характерные для сердечной недостаточности (отеки, затрудненный вдох);
- При физических нагрузках возникает одышка, живот увеличивается, кожа вокруг носа и губ принимает синюшный оттенок.
Ингалятор при приступе, фото 2
Симптомы бронхиальной астмы ярко выражены:
- Сухой сильный кашель;
- Одышка, которая становится сильнее при возникновении приступа;
- Для приступов характерны сильный кашель и одышка, после чего выделяется обильная мокрота;
- Сдавленность и тяжесть в грудной клетке;
- Приступы заканчиваются резко, как и начинаются;
- Ночью происходят обострения из-за затрудненного дыхания в горизонтальном положении. В результате пациент может всю ночь задыхаться от кашля;
- Во время дыхания слышны характерные свисты.
При обнаружении любых симптомов нужно обязательно обратиться к специалисту для верной постановки диагноза и, при необходимости, начать лечение.
Астматические приступы – главный симптом этой болезни. И родственники человека с заболеванием должны знать, что делать для купирования приступа бронхиальной астмы. Это состояние диагностируют у пациента по следующим проявлениям:
Признаки приступа бронхиальной астмы
- Человек принимает такое положение, при котором в дыхательный процесс включается мускулатура. Для этого он ставит ноги на ширине плеч, а руками упирается о край кровати либо стула.
- Вдох – быстрый, а выдох длинный и мучительный, сопровождающийся кашлем.
- Во время выдоха слышен сильный свист.
- Кожа принимает синюшный оттенок и становится прохладной.
- Кашель сильный и тяжелый.
Что делать при приступе бронхиальной астмы? — Алгоритм действий такой:
- Обеспечить больному доступ свежего воздуха. Лучше, чтобы он принял положение сидя, это облегчит отхождение мокроты во время кашля.
- Нужно расстегнуть одежду, чтобы не возникало давления на грудную клетку.
- Пациенту нужно обязательно дать ингалятор .
- Необходимо убрать аллергены, которые могут спровоцировать усиление приступа.
- Больному нужно выпить успокоительное средство (кораволол, валериану). Необходимо принять бронхорасширяющие аэрозольные препараты, которые находятся в аптечке астматика.
- Если ситуация тяжелая, то стоит вызвать скорую помощь. При среднем состоянии можно обратиться к лечащему врачу.
- При отсутствии улучшений медики прибегают к инфузии стероидных препаратов.
- Правила оказания помощи при приступе астмы обязательно должны знать родственники и близкие люди пациента, чтобы в нужный момент оказать помощь.
К сожалению, вылечить это заболевание в настоящее время невозможно. На протяжении всей жизни человек с таким диагнозом должен соблюдать и выполнять назначения врачей.
Лечение бронхиальной астмы у взрослых включает в себя устранение приступов и предотвращение их возникновений снова.
- Медикаментозные средства противовоспалительного, антигистаминныого характера.
- Бронхолитические препараты, которые расширяют бронхи для улучшения воздушной проходимости. Все лекарственные средства должны назначаться врачом.
- Дыхательная гимнастика также необходима, она помогает убрать острое воспаление бронхов.
- Для лечения астмы используют и народные средства. Однако перед этим стоит посоветоваться с лечащим врачом.
Для улучшения состояния при сердечной форме необходима коррекция кардиальных заболеваний. Астма – хроническая патология, поэтому терапия продолжается всю жизнь. При соблюдении медицинских рекомендаций качество жизни страдает незначительно.
Если не лечить астму, возникают осложнения, а именно:
- Пульмональные болезни: пневмония, дыхательная недостаточность, пневмосклероз, эмфизема, хронический обструктивный бронхит.
- Кардиальная патология – гипотония, инфаркты, сердечная недостаточность, аритмия.
- Желудочно-кишечный тракт может пострадать из-за приема медикаментов, необходимых для терапии.
- Возможны обмороки, нервные расстройства, астения, эмоциональная нестабильность.
Чтобы болезнь не прогрессировала, нужно соблюдать следующие правила:
- Оказаться от курения;
- Как можно чаще делать уборку в жилых помещениях;
- Постараться меньше бывать в местах с загрязненным воздухом;
- Ограничить контакты с веществами, которые вызывают аллергические реакции;
- Вовремя лечить респираторные заболевания;
- Отказаться от продуктов с химическим составом;
- Домашние животные должны быть чистыми. Если же диагноз уже поставлен, то лучше их не заводить;
- Лекарственные средства принимать только по назначению врачей.
Лечение больных бронхиальной астмой считается обязательным. Это трудный процесс, затягивающийся на всю жизнь. Однако при соблюдении всех назначений врачей, прогноз благоприятный.
В международной классификации болезней МКБ 10 астма находится:
Класс X. Болезни органов дыхания (J00—J99)
J40-J47 — Хронические болезни нижних дыхательных путей
- J45.0 Астма с преобладанием аллергического компонента
- J45.1 Неаллергическая астма
- J45.8 Смешанная астма
- J45.9 Астма неуточненная
источник
Под бронхиальной астмой подразумевается хроническое воспалительное заболевание, касательно дыхательных путей. Заболевание проявляется приступами одышки, которые сопровождаются кашлем и часто заканчиваютс приступами удушья.
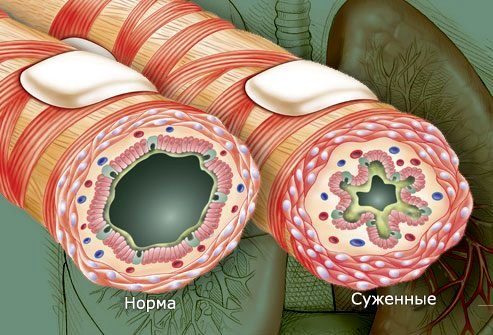
Подобное происходит вследствие реагирования на различные раздражители дыхательных путей. Они сужаются и начинают вырабатывать чрезмерное количество слизи, что приводит к нарушению нормального тока воздуха при дыхании.
Существует наследственная предрасположенность к данному недугу, особо проявляющаяся в связи с инфекционными заболеваниями верхних и нижних дыхательных путей.
Заболевание встречается у людей буквально всех возрастов, но более всего, ему подвержены дети. Правда, половина из них «перерастает» болезнь. В настоящее время этим заболеванием страдает свыше 300 млн. человек и их ряды постоянно пополняются.
Мировая общественность крайне обеспокоена прогрессированием данного заболевания и постоянно разрабатывает различные программы по борьбе с заболеванием. В Великобритании, например, ежегодно выделяется на подобные программы — миллиарды фунтов стерлингов.
У больных бронхиальной астмой хронического течения наблюдается особая чувствительность дыхательных путей к аллергенам, табачному дыму, химическим раздражителям. Происходит под их воздействием спазм и отек бронхов, в большом количестве вырабатывается бронхиальная слизь, что делает затруднительным во время дыхания нормальное функционирование воздуха по дыхательным путям.
Выделяют в зависимости от причины приступа астмы — неаллергическую астму и с преимущественным преобладанием аллергического компонента.
То, что бронхиальная астма аллергического характера, свидетельствуют возникающие обострения при контакте с какими-либо аллергенами, например, шерсть, пыльца, некоторые продукты и домашняя пыль. Часто носит сезонный характер. Приступ, как правило, сопровождается раздражением слизистой оболочки носа, крапивницей, признаками вегетативной дистонии.
Воспаленные дыхательные пути при неаллергической астме очень чувствительны. Спазм бронхов вызывается любым раздражением, при этом происходит ограничение потока воздуха, приводящее к приступам удушья и кашлю.
Причин для возникновения приступов очень много. В этом списке: парфюмерия, бытовая химия, мыло, табачный дым, выхлопные газы. Исследователи заболевания пришли к неутешительному выводу: профессия оказывает свое губительное влияние на каждого пятого астматика.
Заболевание по видам подразделяют:
- по причине, вызывающей обострение — диагностируется атопическая бронхиальная астма, да еще и инфекционно-зависимая бронхиальная астма;
- по тяжести течения – наблюдается легкое, средней тяжести, тяжелое.
- гормонально-зависимую, когда требуется длительное, порою и регулярное примененение глюкокортикостероидных гормонов;
- аспириновую бронхиальную астму, которую связывают с особой непереносимостью аспирина и многих других противовоспалительных препаратов. Обычно сопровождается полипозом носа.
Достаточно нескольких минут, после какой-либо физической нагрузки, для проявлений бронхиальной астмы. Например, такие физические упражнения, как пробежка в зимний период года, при которой происходит вдыхание сухого холодного воздуха.
Каким образом проявляется?
Кашель – самый характерный симптом бронхиальной астмы. Может быть частым, постоянным и довольно мучительным.
Человек, при острой либо тяжелой бронхиальной астме, дышит во время приступа ртом. При этом задействованы для облегчения дыхания сквозь суженные дыхательные пути мускулатур шеи, плеч и туловища.
Следует отметить, что при суженных дыхательных путях, вдыхать намного легче, чем выдыхать. И, все, по причине того, что данная физиологическая особенность организма более природна нашему организму, к тому же, на это движение натренированы и мышцы груди.
Выдох же, производится без особых усилий и довольно пассивно. Для удаления воздуха мышцы развиты недостаточно, в связи с чем, воздух задерживается в легких и они становятся раздутыми. Это является причиной развития «голубиной груди» у молодых людей, продолжительное время страдающих астмой.
При острой бронхиальной астме, которая протекает тяжело, «свистящая» грудная клетка делается словно «немой». Причина — количество воздуха вдыхаемого и выдыхаемого настолько мало, что звуки совершенно не слышны.
Диагностику бронхиальной астмы назвать простой, никак нельзя. На приеме у врача вы должны подробно, ничего не упуская, поведать об имеющихся симптомах.
Для диагностики часто проводятся исследование функции дыхания с применением лекарственных препаратов. Наиболее популярным в последние годы является контроль показателя — «пик-флоу», максимальной скорости выдоха.
Показания самостоятельно измеряет каждое утро и вечер сам пациент, с помощью простого измерителя. Полученные цифры фиксируются в специальном дневнике. Врач, тщательно проанализировав все рзультаты, подберет для пациента эффективное лечение. Вообще, фиксирование результатом играет большую роль в диагностике бронхиальной астмы.
В семьях, в которых существует предрасположенность к аллергическим заболеваниям, профилактика бронхиальной астмы должна стоять на первом месте, причем с самого детства.
Лечение всех заболеваний хронического характера верхних и нижних дыхательных путей – должно происходить в обязательном порядке и своевременно. Также следует отказаться от курения, соблюдать определенную диету и не избегать закаливающих процедур.
Также профилактикой служит избежание контакта с раздражителями, например, нахождение в накуренных и плохо проветриваемых помещениях. Это должно быть первым и необходимым условием профилактики заболевания.
Лечение, подразумевает под собой, следующие направления:
- избегать по возможности прямого контакта с факторами, вызывающими приступ. Совместно с врачом больной должен тщательно, ничего при этом не забывая, составить перечень данных факторов;
- своевременное и обязательное лечение болезней дыхательных путей. Кроме них, необходимо учитывать и болезни органов пищеварения. Также необходимо использовать лекарственные препараты, четко прописанные врачом.
При бронхиальной астме все используемые лекарственные препараты подразделяются, на:
- средства быстрого действия, оказывающие моментальное воздействие на прекращение астматического приступа. К ним относятся ингаляционные формы, как вентолин, сальбутамол, беродуал, беротек и др.;
- профилактические средства, снижающие признаки воспаления в бронхах.
Необходимые дозировки и последовательность приема лекарств определяются исключительно врачом. Самостоятельная корректировка доз недопустима. Больные бронхиальной астмой обязаны при себе иметь препарат быстрого реагирования.
Каждый пациент не должен забывать, что использование более 4-х раз в сутки быстродействующих ингаляторов – просто недопустимо. Обратное может вызвать тяжелейший приступ удушья — астматический статус.
Если больной заметил снижение эффекта от назначенных врачом препаратов, необходимо срочно наведаться в больницу.
Методы лечения с каждым днем совершенствуются. Сегодня применяется дыхательная гимнастика, лечебное голодание, иглорефлексотерапия. Но их применение должно в обязательном порядке согласовываться с лечащим врачом.
С детства страда бронхиальной астмой и проявлялась болезнь в крайне тяжелой форме. Назначали многое — преднизолон, полькортолон в таблетках, принимала беротек, а также астмопент в аэрозолях.
О эуфедринах, теофедринах, теброфенах и др. и говорить нечего. Сейчас мое заболевание в стойкой ремиссии и мне намного лучше. Результативное лечение, благодаря которому у меня произошла стабилизация
заболевания и прекратились приступы удушья, я получила в клинике хрономедицины в Киеве. Лечилась только травами, но они подбирались индивидуально и я принимала их в точно подобранное время и в точно назначенных дозах. Прошло 7 месяцев и мое самочувствие другое, намного лучше. Спасибо врачам.
источник
Бронхиальная астма – это легочное заболевание, которое препятствует нормальному дыханию. Она может стать причиной тяжелых, рецидивирующих эпизодов хрипов (свистящего дыхания) и одышки, которые называются астматическими приступами.
Заболевание связано с хроническим воспалением в бронхах, через которые воздух попадает в легкие. Хотя излечить полностью астму нельзя, существуют высокоэффективные методы борьбы с ее симптомами.
Симптомы приступа бронхиальной астмы могут включать:
- Свистящее дыхание;
- Кашель, который не останавливается;
- Одышка;
- Ощущение сдавливания в груди.
В тяжелых случаях при отсутствии лечения приступ астмы может быть опасным для жизни.
Некоторые астматические приступы нуждаются в немедленном оказании медицинской помощи. Позвоните на скорую, если:
- Из-за одышки Вам тяжело говорить или ходить.
- Ваши ногти или губы имеют синий цвет.
- Использование ингаляторов для облегчения приступа не помогает.
Эти признаки свидетельствуют о том, что Ваш организм не получает достаточного количества кислорода. Неотложная медицинская помощь может открыть дыхательные пути и возобновить уровни кислорода.
Иногда бронхиальная астма имеет более легкие симптомы, которые не препятствуют ежедневной деятельности. Но они могут быть предостерегающими признаками того, что полноценный приступ астмы – неизбежен. Эти симптомы опасности включают частый кашель (особенно в ночное время), проблемы со сном, необъяснимая усталость, ощущение нехватки воздуха.
У людей, страдающих астмой, дыхательные пути хронически воспалены. Определенные триггеры могут ухудшить это воспаление и привести к сужению дыхательных путей. В то же время организм может вырабатывать избыточное количество слизи, которая забивает бронхи. Эти вместе взятые изменения ограничивают поступление воздуха в легкие. Так как в легкие попадает недостаточное количество воздуха, возникают свистящее дыхание и одышка.
Аллергены, которые могут запустить астматический приступ, включают:
- Плесень;
- Пылевые клещи;
- Тараканы;
- Пыльца из деревьев или цветов;
- Продукты питания (например, арахис, яйца, рыба).
Если пыльца является одним из триггеров приступа астмы, Вы, вероятно, заметили, что симптомы заболевания ухудшаются в определенную пору года.
Аллергия на домашних животных – еще один распространенный триггер бронхиальной астмы. Проблемой является перхоть – отмершие клетки кожи, которые собираются на одежде, мебели и стенах. Когда пациент вдыхает перхоть домашнего животного, она может вызвать приступ астмы через всего лишь 15 минут. Люди с аллергией на котов реагируют на белок, который содержится в слюне, коже и моче домашнего животного. Этот белок накапливается в воздухе или на поверхностях и может вызвать приступы астмы у 20-30% с этим заболеванием.
Загрязнение атмосферы и воздуха внутри помещений может ухудшить симптомы астмы.Сильные раздражители – смог, сигаретный дым, запах краски и даже лак для волос. Они считаются неаллергическими триггерами астмы. Они не вызывают аллергическую реакцию, но могут привести к возникновению приступа астмы, так как раздражают дыхательные пути.
Хорошоизвестно, чторегулярные занятия физическими упражнениями полезны для здоровья. Но физическая нагрузка также может запустить астматический приступ у многих людей. Иногда это называют бронхиальной астмой, вызванной физической нагрузкой. К счастью, это не значит, что Вам нужно отказаться от физических упражнений. Существуют способы контролирования астмы, так что болезнь не будет препятствовать Вам наслаждаться физической деятельностью.
Люди, страдающие астмой, могут заметить, что симптомы ухудшаются во время определенной погоды. Шансы на развитие астматического приступа повышаются, когда температура воздуха снижается. Другие триггеры включают очень влажный или очень сухой воздух.
Астма может появиться в любом возрасте, но обычно она развивается в детстве. Риск ее появления самый высокий у людей с аллергическими заболеваниями и с семейным анамнезом астмы. Если у кого-то из родителей есть это заболевание, их дети более склонны к развитию бронхиальной астмы. Пол также имеет определенную роль. Астма более распространена в детстве у мальчиков, а у женщин – в зрелом возрасте.
Некоторые виды профессиональной деятельности могут повысить Ваш риск развития астмы во взрослом возрасте. Эти виды включают работу на заводах или в других местах, где Вы постоянно подвергаетесь воздействию определенных химических веществ или промышленной пыли.
Некоторые научные исследования показали, что взрослые и подростки, которые курят, более склонны к развитию бронхиальной астмы. Есть веские доказательства для того, чтобы обвинять в этом и пассивное курение. Дети, находящиеся рядом с курящими людьми, имеют более высокий риск развития бронхиальной астмы в раннем возрасте.
Астма также чаще встречается у людей с избыточным весом или ожирением. Центры по контролю и профилактике заболеваний (США) обнаружили, что распространенность ожирения среди людей, страдающих астмой, составляет почти 39%, тогда как эти показатели среди взрослых без астмы составляли почти 27%.
Распространенность астмы неуклонно растет в течение нескольких десятилетий. Некоторые исследователи предполагают, что этот рост является результатом лучшей гигиены, которая сократила количество детских инфекционных заболеваний. Теория состоит в том, что меньшее количество инфекций может привести к более плохому развитию иммунной системы и повышению риска развития бронхиальной астмы. Другими возможными объяснениями роста распространенности болезни являются более широкое использование бытовых чистящих спреев, уменьшение применения аспирина, более низкие уровни витамина Д.
Если у Вас есть симптомы бронхиальной астмы, Ваш врач захочет проверить, насколько хорошо функционируют Ваши легкие. Легочной функциональный тест, также называемый спирометрией, – измерение количества воздуха, которое Вы можете вдохнуть и выдохнуть. Результаты помогут определить, есть ли у Вас симптомы астмы и каковатяжесть заболевания. Ваш врач также может рекомендовать аллергическое тестирование, чтобы определить некоторые триггеры Вашего заболевания.
Первым шагом в борьбе с астмой является попытка выявить и избегать триггеров Вашего заболевания. Это может значить пребывание в помещениях, если уровень смога слишком высок, использование специального постельного белья для борьбы с пылевыми клещами. Наиболее эффективный способ борьбы с аллергенами в доме – устранение их источника, которыми могут быть домашние животные, ковры, мягкая мебель. Также могут помочь регулярное вытирание пыли и использование пылесоса с HEPA-фильтром.
Если Вы не можете избегать действия некоторых аллергенов, которые вызывают у Вас приступы астмы, Ваш врач может рекомендовать проведение специфической иммунотерапии (специфической аллерговакцинации). Этот метод лечения помогает уменьшить Вашу чувствительность к конкретным триггерам и может уменьшить симптомы бронхиальной астмы. Аллерголог поможет определить, какая именно специфическая аллерговакцинация подходит Вам.
Людям, страдающим бронхиальной астмой, практически невозможно полностью и постоянно избегать воздействия триггеров. По этой причине многим людям необходимо ежедневно принимать препараты для профилактики приступов бронхиальной астмы. Наиболее распространенными средствами для борьбы с астмой являются ингаляционные кортикостероиды. Они снижают воспаление в дыхательных путях, делают бронхи менее чувствительными к раздражителям в воздухе.
Даже при использовании препаратов для длительного приема симптомы астмы иногда могут обостриться. Когда это случается, Вам необходим другой вид ингалятора, чтобы быстро облегчить астматический приступ. Бета-2 агонисты короткого действия – наиболее распространенный выбор. Эти ингаляторы для неотложной помощи быстро расслабляют мышцы вокруг суженных дыхательных путей, восстанавливая поступление воздуха в легкие. В большинстве случаев астматические приступы поддаются лечению этими препаратами, что устраняет необходимость посещения больницы.
Чтобы определить, контролируете ли Вы тяжесть своего заболевания, Ваш врач может рекомендовать Вам использовать пикфлоуметр. Вы дуете в устройство, а оно измеряет, насколько хорошо воздух выходит из легких. Изменения его показаний может предупредить Вас о том, что в ближайшее время возможен приступ бронхиальной астмы.
Большинство людей, страдающих бронхиальной астмой, могут держать свое заболевание под контролем. Важно принимать активное участие в разработке плана лечения. Поговорите с Вашим врачом, чтобы обсудить план действий при астме. Этот план определяет Ваши триггеры, список ежедневно принимаемых препаратов, намечает, что делать при астматическом приступе. Следуя этому плану (и корректируя его по мере необходимости), Вы сможете устранить большинство симптомов бронхиальной астмы.
Астматические клетки толкаются, как будто они «на учениях по противопожарной безопасности»
источник
На сегодняшний день, для облегчения приступов, разработаны всевозможные лекарства от бронхиальной астмы, но назначить их может только врач. Так как важно разбираться во всех группах и понимать, какие препараты для лечения будут лучшим выбором для конкретного пациента. Рассмотрим основные группы лекарств и их особенности.

- своевременная профилактика болезни;
- прием симптоматических средств для быстрого устранения проявлений болезни;
- препараты от бронхиальной астмы для нормализации дыхания;
- средства, экстренно купирующие астматический приступ;
- выбор препаратов, которые при минимальном применении дают стабильный эффект и практически не имеют побочных эффектов.
Только врач может определить схему из нескольких препаратов. Комплексная терапия подразумевает использование средств различных групп, поэтому важно, чтобы подбор конкретных лекарств от бронхиальной астмы осуществлял специалист, ведь многие группы часто между собой несовместимы.
Различают 4 стадии бронхиальной астмы, каждая из которых имеет свои подходы к лечению. Принята следующая классификация:
- I стадия — это самая легкая ступень болезни, которая даже не требует длительного лечения. Больной употребляет только препараты кратковременного действия (например, аэрозоль или спрей от бронхиальной астмы) для снятия редких приступов.
- II стадия — базисная терапия подразумевает применение гормональных ингаляционных средств. Если они противопоказаны или неэффективны, назначают теофиллины и кромоны.
- III стадия — для нее характерно использование комбинаций бронхорасширяющих и гормональных средств.
- IV стадия — наиболее выраженная ступень бронхиальной астмы. При ней нужно принимать не только ингаляционные формы гормонов и бронхорасширяющих средств, но и таблетированные гормональные препараты.
Под базисными препаратами подразумевают те противоастматические средства, которые необходимо принимать больному каждый день на протяжении длительного срока. Они не только купируют возможные приступы, но и облегчают общую картину заболевания, подавляют развитие астмы.
Базисные лекарственные препараты снимают воспаление в бронхах, борются с отеками, уменьшают аллергические симптомы. К этой группе препаратов можно отнести глюкокортикоиды, антигистаминные, антилейкотриеновые препараты, бронхолитики, кромоны.
Рассмотрим эти противоастматические препараты подробнее.
К гормональным базисным средствам относят такие препараты:
- Кленил;
- Синтарис;
- Симбикорт;
- Фликсотид;
- Буденофальк;
- Сальмекорт;
- Серетид;
- Симбикорт Турбухалер;
- Альдецин и др.
Львиную долю базисных средств для лечения бронхиальной астмы составляют негормональные препараты, такие как:
Эти препараты сделаны на основе кромоновой кислоты. Широкий ряд средств включает такие лекарства:
- Кромогексал;
- Кетотифен;
- Кетопрофен;
- Кромогликат натрия;
- Недокромил;
- Кромолин;
- Интал;
- Тайлед.
Кромоновая кислота и ее аналоги блокируют воспалительный процесс, что позволяет остановить развитие астмы. Препараты тормозят образование провоспалительных тучных клеток и нормализуют размер бронхов.
Следует помнить, что кромоны противопоказаны детям до 6 лет и не используются для экстренного лечения астмы, так как их эффект проявляется со временем. При приступе бронхиальной астмы используются другие средства — аэрозоль с гормональными веществами, антигистаминные препараты.
Эти препараты борются с воспалительным процессом и снимают бронхоспазм. Представители группы:
Любое средство указанной группы используется как дополнение к основной терапии. Могут применяться лекарства и для детей.
Это самая тяжелая группа средств, которые назначают в особо тяжелых случаях, когда основная терапия не помогает. Принцип работы глюкокортикоидов заключается в блокировании воспалительных процессов в бронхах и недопущении развития приступа.
Гормоны обладают наилучшим лечебным эффектом. Но, несмотря на хороший результат после их приема, препараты имеют много побочных действий. Поэтому эффективнее принимать их только в крайнем случае, когда другие таблетки уже не действуют.
Гормоны могут применяться в качестве ингаляционных и системных средств. К системным препаратам относят таблетки Преднизолон и Дексаметазон.
Глюкокортикостероиды противопоказаны для длительного применения детям, поскольку они могут вызывать стероидных диабет, катаракту, гипертонию, язву желудка и другие патологии.
Данные средства используются для купирования приступов астмы, а также в базисном лечении. Перечень группы следующий:
- Саламол Эко Легкое Дыхание;
- Беротек Н;
- Релвар Эллипта ;
- Форадил Комби;
- Форатил;
- Допамин;
- Фенотерол.
Они вызывают расширение бронхов, чем снимают приступ астмы. Входят в состав множественных вариантов комплексной терапии.
Ингаляции являются одним из лучших подходов для лечения астмы. Лекарственные средства через баллончик или ингалятор быстро попадают непосредственно в дыхательную систему. Таким образом, при помощи ингаляторов купируется приступ астмы. Но возможно и базисное лечение таким образом. Применяются следующие препараты:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид;
- Альвеско;
- Фликсотид и др.
Ингаляции применяются для лечения детей с астмой, возраст которых может быть меньше 3 лет. Такое средство для лечения астмы считается самым безопасным. Больным рекомендуется всегда носить с собой ингалятор от астмы или соответствующий аэрозоль, чтобы купировать возможный приступ. Кроме того, ингаляции применяются при бронхите, заболеваниях горла, поэтому для ребенка рекомендуется их иметь — это лучший профилактический способ предупреждения многих болезней.
Не стоит ожидать от базисной терапии полного излечения от астмы. У нее другие задачи:
- попытка избежания учащения приступов;
- снижение необходимости в ультракоротких препаратах;
- улучшение дыхания.
Базисные препараты необходимо применять всю жизнь и периодически корректировать их дозу. При этом все корректировки осуществляет врач. Он оценивает, насколько сократились приступы, как часто больному приходится применять короткодействующие средства, насколько выражены побочные эффекты и др.
Даже при приеме базисных средств иногда может начинаться приступ удушья. Его нужно купировать препаратами указанных ниже групп.
К симпатомиметикам короткого действия относят следующий список:
- Сальбутамол;
- Изопреналин;
- Орципреналин;
- Пирбутерол и др.
Действие препаратов заключается в немедленном расширении бронхов. Средства нужно всегда иметь при себе и принимать, чтобы оказать первую помощь при начале приступа.
- Бекарбон;
- Ипратропий;
- Белластезин;
- Атровент и др.
М-холиноблокаторы не рекомендуется применять детям, поскольку это может вызвать тяжелые сердечные патологии вплоть до смерти.
Бронхиальная астма чаще всего имеет симптомы, схожие с аллергической реакцией немедленного типа, поэтому рекомендуется параллельно принимать Дезоратадин, Левоцетиризин, Фексофенадин и другие антигистаминные средства.
Бронхиальная астма считается неизлечимой патологией. Это означает, что препараты астматику придется принимать пожизненно, иначе дыхательная функция будет сильно угнетаться, а удушье приведет к смерти. Необходимо постоянно наблюдаться у врача, не пропускать медосмотры — тогда картина болезни будет улучшаться.
Также рекомендуется соблюдать следующие советы:
- Всегда при себе носите запас лекарств на случай приступа.
- Вовремя пополняйте домашние лекарства от астмы, так как в аптеке они могут не оказаться в нужный момент.
- Знайте схему лечения, какие средства вы принимаете, и не пропускайте время приема. Чем точнее вы будете соблюдать схему, разработанную врачом, тем меньше будет приступов астмы.
- Проверяйте названия препаратов, которые вы собрались принимать, а также их дозировку.
- Соблюдайте принципы хранения препаратов.
- Если вы собрались менять схему лечения, врач должен знать об этом. Это же касается и использования различных народных методик и процедур.
- Сообщайте врачу о приеме других средств. Они могут влиять на эффективность противоастматических препаратов при одновременном приеме.
- Помните, что все лекарства имеют побочные эффекты. При их наличии необходимо немедленно прекратить прием и получить консультацию врача.
Помните, что профилактические мероприятия и базисная терапия играют куда более важную роль, чем средства для купирования приступа бронхиальной астмы. Поэтому соблюдайте все рекомендации врача и это поможет вам получить длительную ремиссию.
источник
Астма у детей бронхиального типа развивается в результате воздействия факторов окружающей среды. Для оказания правильной первой помощи необходимо знать все факторы, которые могут провоцировать развитие болезни.
К основным причинам, что способны вызывать данное заболевание, относятся:
- воздействие на организм ребенка различных аллергенов. Они запускают аллергическую реакцию в бронхиальном дереве. Наиболее часто в роли аллергена выступает бытовая пыль, цветочная пыль, шерсть животных или перья птиц. Именно такая причина встречается чаще всего. Нередко бронхиальную астму вызывают сразу несколько аллергенов;
- употребление в пищу в больших количествах таких продуктов как шоколад, цитрусовые, рыба, орехи и молоко;
- наличие плесени в доме;
- употребление некоторых лекарственных препаратов. В группу таких препаратов входят отдельные антибиотики, нестероидные противовоспалительные препараты и аспирин.
Кроме этого, привести к развитию бронхиальной астмы могут внутренние факторы, к которым относятся:
- наследственность. Если у ближайших родственников было диагностировано данная болезнь, то имеется высокая вероятность того, что у ребенка она тоже проявится. Также могут проявляться и определенные формы аллергий;
- наличие избыточного веса. Может вызывать астму из-за недостаточной вентиляции легких, так как при ожирении диафрагма располагается несколько выше нормы;
- гормональные изменения;
- пол. Наиболее часто этой болезнью страдают мальчики из-за анатомических особенностей строения бронхиального дерева. У мальчиков просветы бронхов более узкие, чем у девочек.
Помимо этого к развитию болезни могут привести следующие факторы:
- вдыхание табачного дыма, выхлопов машин;
- физические нагрузки. Часто астма у ребенка обнаруживает свои первые симптомы после продолжительного бега;
- контакт со средствами бытовой химии: порошки, различные чистящие средства, а также парфюмерия;
- дыхание чрезмерно сухим или холодным воздухом.
Спровоцировать появление бронхиальной астмы могут и ОРВИ (респираторные вирусные инфекции), которыми очень часто болеют именно дети.
Как видим, причин, которые способны спровоцировать данную болезнь, более чем достаточно. Но самой распространенной причиной развития болезни все же является выраженность в детском возрасте аллергических реакций.
Бронхиальная астма у ребенка представляет собой воспаление дыхательных путей хронического типа. Болезнь развивается из-за того, что происходит увеличение активности бронхов, проявляющееся в спазматических явлениях. В результате происходит избыточная секреция слизи, развивается воспалительный отек, что приводит к спазматическому сужению просвета бронхов. Сужение просвета приводит к недостаточному газообмену и как результат у ребенка появляется приступ удушья, а также хрипы, кашель и одышка.
Гиперреактивность бронхов возникает в результате влияния определенных факторов окружающей среды на организм ребенка. Поэтому признаки болезни могут иметь различные проявления.
Самыми распространенными симптомами болезни являются:
- периодические приступы удушья;
- появление во время кашля свистящих хрипов;
- сухой кашель;
- одышка. Обычно затруднен выдох.
Начинается болезнь именно с этих приступов. Подобные симптомы наиболее часто возникают ранним утром или поздней ночью. Возможно появление вышеописанных симптомов и утром и вечером. Обычно такие приступы проходят самостоятельно, хотя их можно купировать с помощью лекарственных препаратов. После окончания приступа возможно выделение небольшого количества желтой вязкой мокроты.
Приступы бронхиальной астмы сопровождаются чувством нехватки воздуха. Иногда появляется ощущение заложенности в области груди.
Чаще всего вызывать такие симптомы могут пищевые и бытовые аллергены, а также лекарственные препараты, физические нагрузки, ОРВИ и холодный воздух.
Самым легким вариантом астмы считается кашлевая бронхиальная астма. Ее признаки из вышеприведенных симптомов включают только кашель, который не сопровождается приступами удушья и одышки.
Очень часто у детей проявляется аллергическая форма. Такая бронхиальная астма у детей симптомы которой включают выраженные аллергические признаки, занимает самый высокий процент среди всех форм данного заболевания, диагностируемых у детей.
Для этой формы болезни характерны следующие дополнительные симптомы:
- появление аллергической кожной сыпи. Обычно сыпь имеет красный цвет и возвышается над поверхностью кожи;
- аллергическое воспаление, которое поражает слизистую полость носа (поллиноз).
Симптомы болезни могут разниться и отличаться в зависимости от того, какая форма болезни имеется у ребенка.
Так, перемежающаяся (интермиттирующаяся) форма болезни в легкой степени имеет следующие признаки:
- приступы одышки возникают крайне редко – один раз в неделю;
- приступы отсутствуют в ночное время;
- при диагностике (спирометрия и пикфлоуметрия) у ребенка показатели функции внешнего дыхания в пределах нормы.
Постоянная (персистирующая) форма бронхиальной астмы в легкой степени имеет следующие симптомы:
- приступы проявляются немного чаще, чем один раз в неделю. При этом они не должны повторяться более одного раза в течение дня;
- приступ начинается утром, но может повториться и в ночное время;
- по данным спирометрии показатели дыхания находятся в норме, но при исследовании методом пикфлоуметрии наблюдаются незначительные нарушения.
Постоянная форма в средней тяжести характерна следующими проявлениями:
- приступы встречаются уже чаще, чем один раз в неделю (особенно приступы ночью);
- наблюдается обострение работоспособности дыхательной системы, так как все чаще приступы проявляются и ночью и днем;
- при исследованиях регистрируются умеренные отклонения в дыхательной функции.
В тяжелой степени постоянная форма имеет такие проявления:
- приступы постоянны и происходят на протяжении всего дня;
- сниженная работоспособность. Дети вялые, малоподвижные и не активные;
- часто приступы активизируются именно по ночам;
- регистрируются значительные нарушения дыхательной функции.
Кроме этого у детей нередко встречается атопическая аллергическая бронхиальная астма. Ее первые признаки появляются в раннем детстве, что объясняется повышенной чувствительностью к компонентам бытовых чистящих средств, стиральных порошков и т.д.
Кроме вышеприведенной классификации симптомов, связанных с формами болезни, существует еще и другая классификация. Здесь симптомы подразделяются по уровню контролируемости болезни.
Для контролируемой формы характерны следующие признаки:
- дневные приступы отсутствуют или встречаются не более двух раз в неделю;
- ночные приступы вообще отсутствуют;
- физическая активность детей не снижена;
- отсутствуют годовые обострения;
- нормальные показатели дыхательной функции.
Для частично контролируемой формы характерны:
- наличие нечастых дневных приступов;
- появляются ночные приступы;
- наблюдается снижение физической активности детей;
- имеются ежегодные обострения;
- диагностируется снижение дыхательной функции.
Неконтролируемая форма диагностируется в ситуации, когда сочетаются минимум три признака частично контролируемой формы.
Поскольку бронхиальная астма у детей может приводить к тяжелым состояниям, то каждый родитель обязан знать хотя бы основные признаками начала болезни. Ведь лечить болезнь гораздо эффективнее на самых ранних стадиях ее развития. Кроме того, определить форму болезни можно будет самостоятельно, что поможет вам вовремя обратиться к врачу за лечением.
Очень важно знать, как реагировать при появлении у ребенка приступа бронхиальной астмы. Первая помощь в такой ситуации предполагает совершение следующих действий:
- успокоить, начавшего паниковать, ребенка;
- усадить его на ровную поверхность. Упор должен приходиться на руки, если это стол или на сиденье стула;
- обеспечить для ребенка приток свежего воздуха. Для этого можно открыть окно, снять с ребенка стягивающую его одежду и освободить шею, чтобы создать условия для свободного дыхания;
- сделать минимум 1-2 дозы бронолитика из ингалятора.
- после этих действий в течение 10 минут приступ пройдет. В ситуации, когда это время истекло, а приступ продолжается, следует повторить процедуру с ингалятором.
При сильном приступе, который не удалось быстро купировать, необходимо немедленно обращаться к врачу за квалифицированной медицинской помощью. При необходимости нужно вызывать скорую помощь.
Лечение бронхиальной астмы у детей может происходить двумя способами:
- немедикаментозное;
- с применением лекарственных препаратов.
Рассмотрим детально каждый способ лечения.
Немедикаментозная терапия предполагает организацию процедуры элиминации, т.е. устранения причины, вызывающей приступ. Для этого назначают:
- диету, которая исключает все пищевые аллергены;
- исключение из дома всех домашних животных;
- проведение влажной уборки в доме;
- при необходимости – врачи рекомендуют сменить климат проживания.
Также ребенку прописывают умеренные физические нагрузки, занятие плаванием, дыхательной гимнастикой. Родители вместе с ребенком могут посещать и специальные курсы, где в доступной форме излагается информация касательно течения болезни, и даются рекомендации по предупреждению приступов. На курсах можно обучиться правильно пользоваться ингалятором.
Лечить подобной терапией можно только самые легкие и начальные стадии бронхиальной астмы.
Тяжелые формы можно лечить только комбинированием немедикаментозной и лекарственной терапии. В такой ситуации маленьким пациентам наряду с вышеприведенными процедурами врачи назначают дополнительный прием лекарственных препаратов.
Для лечения бронхиальной астмы назначают следующие препараты:
- средства, которые способствуют расширению просвета бронхов. Это могут быть бета-2-агонисты (являются основными препаратами), М-холинолитики, теофиллины и глюкокортикостероидные гормоны. Гормоны могут назначить, как внутримышечно, так и в таблетках для внутреннего применения. Эти лекарства позволяют только снять приступ, но они не могут навсегда устранить причину его возникновения;
- противовоспалительные базисные препараты. Они идут как дополнение к вышеуказанным средствам. Их используют для устранения возникшего приступа. Прием таких лекарств возможен только через 6-8 часов после последнего употребления. В данную группу в основном входят глюкокортикостероидные гормоны, принимаемые пациентами в виде таблеток или в ингаляционной форме.
Прием препаратов дает возможность быстро купировать приступ и вернуть ребенку в нормальное состояние.
Обратите внимание, что длительный прием гормональных препаратов, который просто необходим в данной ситуации, может привести к появлению побочных реакций.
Минимальный срок приема лекарств, необходимый для оценки их влияния, составляет три месяца.
Помните, что преждевременный отказ от назначенных врачом препаратов может повлечь за собой ремиссию и переход болезни в более тяжелую форму. Поэтому здесь риск приема гормональных препаратов является оправданным и неизбежным.
Также врачи могут назначать препараты-контроля. Их прием дает возможность продолжительное время сохранять бронхи в раскрытом состоянии. К препаратам-контроля относятся бета-2-агонисты и теофиллины с более длительным периодом действия.
При назначении препаратов детям следует быть более внимательным, так как лекарства могут не подходить под возрастную группу ребенка. Врач должен назначать только те препараты, которые разрешено принимать ребенку по возрасту.
Кроме основных средств, лечить бронхиальную астму можно следующими дополнительными способами:
- санаторно-курортное лечение. Дети могут посещать дополнительно соляные комнаты или ездить на отдых на море;
- проведение аллергенспецифической иммунотерапии, которая снижает у ребенка чувствительность к аллергенам. Для этого детям вводят небольшие дозы аллергенов, чтобы ускорить процесс адаптации организма.
Существует большое разнообразие способов лечения бронхиальной астмы. Но только квалифицированный специалист может назначить именно то, что будет иметь наилучший результат. Поэтому не стоит заниматься самолечением своего ребенка, а надо доверить его здоровье дипломированному специалисту.
Врачи, из-за большой распространенности бронхиальной астмы среди детей, рекомендуют родителям заниматься профилактикой болезни. Ведь болезнь, как известно, проще предупредить, чем вылечить.
Профилактика бронхиальной астмы у детей включает следующие процедуры:
- правильное питание;
- избегание чрезмерного употребления в пищу продуктов, богатых аллергенами;
- частые прогулки на свежем воздухе;
- избегание контакта ребенка с потенциальными аллергенами.
Такой простой перечень профилактических мероприятий позволит вам значительно снизить риск проявления этой болезни.
Главной процедурой в профилактических мероприятиях, направленных на предупреждение развития у ребенка бронхиальной астмы, является организация гипоаллергенного быта. Чтобы организовать такой быт, необходимо минимизировать присутствие в вашем доме аллергенов. Для этого нужно:
- исключить покупку подушек, имеющих синтетический наполнитель;
- не содержать в большом количестве в доме предметы, которые накапливают пыль — ковры, пуховые подушки и т.д.;
- минимизировать применение в быту чистящих средств;
- использовать закрытую мебель, на которой накапливается минимум пыли;
- ежедневно проводить влажную уборку;
- менять постельное белье один раз в неделю;
- в период цветения аллергических растений минимизировать выход на улицу. Если же необходимо выйти, то по возвращению домой ребенку нужно сменить всю одежду, прополоскать горло и принять душ.
Следование этим нетрудным правилам позволит свести риск появления бронхиальной астмы к минимуму.
Ночные приступы. Что делать не желательно. Лечение травами. Поддерживающая терапия. Дыхательная гимнастика.