1. Бытовая сенсибилизация – обострения круглогодичные, ухудшения наступают ночью в своей кровати, вне дома наступает улучшение.
2. Эпидермальная астма – ухудшение наступает после посещения цирка, зоопарка, игры с домашними животными.
3. Грибковая астма – ухудшение наступает в сырых помещениях, особенно осенью и весной, дети не переносят антибиотики, производные грибов, продукты, которые содержат компоненты грибов (некоторые кисломолочные продукты, пиво, красное вино, сдобное тесто и др.)
4. Пыльцевые аллергены – сезонность (конец апреля – сентябрь)
5. Пищевая аллергия – приступ начинается через 20-30 минут после приема аллергенного продукта
Неатопическая бронхиальная астма. Чаще инфекционно-аллергическая. Сенсибилизация к бактериальным аллергенам, реже в результате нейроэндокринных нарушений и при заболеваниях других органов.
Инфекционно-аллергическая астма. Заболеванию предшествуют очаги хронической инфекции в носоглотке, бронхах, легких. Развиваются у детей старше 6 лет. Приступ начинается с активации очага инфекции: повышение температуры (37-38°С), интоксикация и клиника активации очага инфекции. В патогенезе преобладают гиперсекреция и отек, поэтому приступ носит затяжной характер, он неярко выражен, в легких много влажных хрипов, трудно лечиться, т.к. бронхолитики малоэффективны. Положительный эффект наблюдается при применении антибактериальных средств и противовоспалительной терапии. Уровень общего IgE в норме, наследственность не отягощена. Отсутствуют проявления атопического марша.
Клиника астмы в зависимости от тяжести приступа:
1. Легкий приступ: одышка незначительная, тахипноэ, в легких небольшое количество сухих хрипов, приступ купируется спонтанно либо после применения бронхолитиков в ингаляциях.
2. Приступ средней тяжести: выраженная одышка, втяжение уступчивых мест грудной клетки, ЧДД более 50% от нормы, вынужденное положение, в легких обилие хрипов, приступ купируется тяжелее после небулайзерной терапии.
3. Тяжелый приступ: резко выраженная одышка, тахипноэ, нарастающий цианоз, дыхание ослаблено, возбуждение, приглушение тонов сердца. Приступ купируется тяжело, требует повторной небулайзерной терапии и парентерального введения ГКС.
Тяжелый приступ может перейти в астматический статус – максимально выраженный тяжелый приступ бронхиальной астмы, не купирующийся более 6-8 часов. Причины: Передозировка β2-адреномиметиками (сначала их перевозбуждение, затем торможение), Массивный контакт с аллергеном, Наслоение ОРЗ, Воздействие ирритантов
Течение астматического статуса:
1. Первая стадия (компенсации) – приступ тяжелой затяжной одышки с выраженными признаками дыхательной недостаточности, дренажная функция легких резко нарушена (мокрота не отходит), бронхолитики неэффективны.
2. Вторая стадия (субкомпенсации) – тотальная обструкция бронхов, гипоксия, гиперкапния, выраженная одышка, дистантные хрипы, появление над легкими «немых зон».
3. Третья стадия (декомпенсации, «немого легкого») – потеря сознания, цианоз, признаки сердечно-сосудистой недостаточности, пациента переводят на ИВЛ
Критерии тяжести течения бронхиальной астмы по GINА, 2004
1. Легкая интермиттирующая бронхиальная астма (эпизодическая): кратковременные симптомы (реже 1 раза в неделю), короткие обострения, ночные симптомы менее 2 раз в месяц, между приступами показатели ФВД в норме, ОФВ1 более 80% от долженствующих.
2. Легкая персистирующая бронхиальная астма: симптомы 1 раз в неделю и чаще, обострения снижают физическую активность, ночные симптомы более 2 раз в месяц, ОФВ1 более 80% от долженствующих.
3. Средняя персистирующая бронхиальная астма: ежедневные приступы, обострения приводят к ограничению физической активности, ночные симптомы более 1 раз в неделю, ОФВ1 60-80% от долженствующих.
4. Тяжелая персистирующая бронхиальная астма: постоянное наличие симптомов, частые ночные симптомы (до нескольких раз за 1 ночь), сильное ограничение физической активности, ОФВ1 менее 60% от долженствующих.
Диагностика
1. Анамнез: аллергологический анамнез, семейный анамнез, патология беременности и др. факторы, которые могли приводить к внутриутробной сенсибилизации; жилищно-бытовые условия; частые заболевания; предположительно «виновный» аллерген.
3. Лабораторно-инструментальная диагностика: микроскопия мокроты (эозинофилия); ОАК (эозинопения во время приступа, эозинофилия после приступа), рентгенография (эмфизематозное вздутие легких). Исследование ФВД проводят с 4-5 лет: используется спирометрия, гистаминная проба, проба с аллергеном; оценивают ФЖЕЛ, ОФВ1 (в норме более 80%), ПСВ.
Специфическое аллергологическое обследование: определение уровня общего IgE (в норме менее 100, резко повышен при глистных инвазиях). Кожные пробы с аллергеном проводят только в период ремиссии. По показаниям проводят провокационную пробу: закапывают в нос диагностический аллерген. Иммунограмма.
Существует 2 вида терапии бронхиальной астмы:
1. Базисная контролирующая терапия – противовоспалительная терапия, которая проводится после приступа в периоде ремиссии и направлена на купирование аллергического воспаления. Основная (базисная) терапия проводится вне приступа, т.к. воспаление все равно продолжается.
2. Симптоматическая терапия или неотложная терапия приступов бронхиальной астмы проводится в период обострения.
Лекарственные средства, применяемые для базисной (контролирующей) терапии:
1. Кромоны (кромоглициевая кислота, недокромил) – стабилизаторы мембран тучных клеток. Назначаются в ингаляторах или через небулайзер (лучше).
2. ИГКС (беклометазон, будесонид, флунисолид, флутиказон, триамциналон) – мощное противовоспалительное действие (ингибирование фосфолипазы А2), основа контролирующей терапии. Применяются через ингаляторы. Пульмикорт турбухалер (будесонид) может применяться через небулайзер.
3. β2-адреномиметики пролонгированного действия (формотерол, сальметерол, кленбутерол). Применяются 2 раза в сутки для контроля (профилактики) приступов.
4. Пролонгированные теофиллины (Эуфилонг, Теостат, Теотард – торговые названия). Назначается детям с 12 лет 2 раза в день или только на ночь.
5. Комбинированные лекарственные препараты (2 в 1): Симбикорт (Будесонид + Формотерол), Серетид (Флутиказон + Сальметерол).
6. Антилейкотриеновые лекарственные средства: Монтелукаст, Зафирлукаст. Применяются для усиления контролирующей терапии.
В базисной терапии применяется ступенчатый подход:
1. Первая ступень – легкая интермиттирующая астма. Ежедневный прием лекарственных средств не требуется; если это сезонная астма, то в сезон обострения назначаются кромоны в ингаляциях (4-6 раз в день).
2. Вторая ступень – легкая персистирующая астма. У детей начинают с кромонов, при их неэффективности (возобновление приступов на фоне лечения) назначаются ИГКС в низких дозах, при неэффективности терапия усиливается антилейкотриеновыми препаратами или пролонгированными теофиллинами.
3. Третья ступень – средне тяжелая персистирующая астма. Назначаются низкие дозы ИГКС, если симптомы не купируются, то переходят на средние дозы ИГКС в комбинации с пролонгированными β2-адреномиметиками или сразу назначаются комбинированные препараты (Симбикорт, как правило, эффективнее Серетида). Если симптомы не контролируются, то терапия усиливается антилейкотриеновыми препаратами.
4. Четвертая ступень – тяжелая персистирующая астма. Назначаются высокие дозы ИГКС + пролонгированные β2-адреномиметики или комбинированные лекарственные препараты с расчетом по высоким дозам гормонов. При необходимости терапия усиливается пролонгированными теофиллинами или антилейкотриеновыми препаратами.
Длительность базисной терапии определяется возможностью достижения стабильного состояния и может продолжаться от нескольких месяцев (минимум 6) до нескольких лет, иногда пожизненно. В случае стабилизации состояния назначается терапия, соответствующая предыдущим ступеням.
источник
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
источник
Сочетанная сенсибилизация — это результат поливалентной сенсибилизации к 3 — 4 группам аллергенов.
Сочетанная аллергия создает трудности как в процессе диагностики заболевания — определения спектра аллергенов, так и в правильном выборе тактики лечения и последовательности лечения аллергенами при проведении специфической иммунотерапии.
Проявления сочетанной аллергии могут протекать по замедленному, немедленному, а также смешанному типам аллергических реакций и включать сенсибилизацию к разнородным аллергенам.
Сочетанная сенсибилизация пыльцевой этиологии отмечается при широко распространенных заболеваниях: атопическая бронхиальная астма, поллинозы, аллергический ринит, пищевая и лекарственная аллергия.
Значительный рост числа больных с одновременной сочетанной повышенной чувствительностью к различным аллергенам немикробного происхождения (бытовые, эпидермальные, пыльцевые и пищевые), вызывающим в организме формирование повышенной чувствительности немедленного типа с длительными периодами обострения и тяжелым течением аллергического процесса, составляют проблему разработки методов коррекции этих состояний. Проблема полисенсибилизации к пыльцевым и пищевым аллергенам подробно представлена в исследованиях С. X. Хутуевой.
При аллергии к пыльце растений встречается аллергия к фруктам и овощам. У больных с повышенной чувствительностью к пыльце березы в качестве пищевых аллергенов выступают яблоки, вишня, персики, абрикосы, груши, морковь, сельдерей. В наших исследованиях описывается острая аллергическая реакция в виде анафилактического шока, развившегося при употреблении виноградного сока у больного с сенсибилизацией к пыльце сложноцветных и к пыльце амброзии.
Несмотря на отдельные исследования, проведенные по изучению сочетанной сенсибилизации к неинфекционным аллергенам, в настоящее время остаются неизученными особенности клинического течения бронхиальной астмы с сочетанной аллергией в зависимости от аллергенного спектра. Не разработаны вопросы взаимосвязи клинических и иммунологических диагностических критериев.
Под нашим наблюдением находилось 213 больных с сочетанной сенсибилизацией к 3 и 4 различным группам неинфекционных аллергенов. Из них 50,2% больных имели сочетанную аллергию к бытовым эпидермальным и пищевым аллергенам; у 25,3% была обнаружена сенсибилизация к бытовым, эпидермальным и пыльцевым аллергенам, а у 24,5% — к 4 группам аллергенов (бытовым, эпидермальным, пищевым и пыльцевым) (табл. 13).
Сочетанная сенсибилизация к бытовым, эпидермальным и пыльцевым аллергенам определена у 25% больных с бронхиальной астмой.
Особенности клинического течения бронхиальной астмы зависели от аллергенного спектра и клинических проявлений пыльцевой сенсибилизации.
При сочетанной бытовой и эпидермальной аллергии с сопутствующей сенсибилизацией к пыльце луговых трав, как правило, астма имела доброкачественное течение, так как пыльцевая аллергия сопровождалась только риноконъюнктивальным синдромом.
При сочетании бытовой и эпидермальной аллергии с сенсибилизацией к пыльце сорных трав, а именно к пыльце амброзии, астма приобретала рецидивирующее злокачественное течение, так как у большинства больных аллергия к пыльце амброзии сопровождалась пыльцевой астмой.
Если бытовая астма сочеталась с аллергией к пыльце луговых и сорных трав, то в период цветения луговых трав отмечался риноконъюнктивный синдром, а в период цветения сорных трав присоединялись тяжелые приступы удушья из-за аллергии к амброзии.
Пыльцевая сенсибилизация в большинстве случаев сопровождалась пыльцевой астмой: в период цветения амброзии у больных приступы удушья имели тяжелое течение, с трудом купировались из-за высокой концентрации амброзии в воздухе. Приступы удушья продолжались и зимой за счет имевшейся бытовой аллергии, но протекали легче и не сопровождались выраженным риноконъюнктивальным синдромом. У больных пыльцевая астма соответствовала периоду цветения луговых трав.
Появление пыльцевой аллергии было подтверждено наличием положительного провокационного назального теста с аллергеном амброзии, положительными результатами в PACT и позитивным базофильным тестом. У тех больных, у которых летняя сезонность заболевания была обусловлена и сенсибилизацией к клещам, имели место различия в клинических проявлениях болезни. Если при аллергии к амброзии на фоне риноконъюнктивального синдрома развивались приступы астмы, то состояние больных резко ухудшалось днем, особенно в солнечную погоду.
При выраженном же клещевом компоненте превалировали приступы удушья дома ночью, в постели. В течение суток больные отмечали постоянное, временами усиливающееся, затрудненное дыхание. Состояние больных резко ухудшалось за счет воздействия «виновных» аллергенов: днем — высокая концентрация пыльцы амброзии в воздухе, ночью — тесный контакт с клещевым аллергеном. Наличие «клещевого» компонента при пыльцевой бронхиальной астме затрудняло дифференциальную диагностику атопических и инфекционно-зависимых форм болезни.
Приводим пример тяжелого течения бронхиальной астмы с сочетанной бытовой, эпидермальной и пыльцевой сенсибилизацией.
Больной Б. А. направлен в аллергологическнй центр участковым врачом с диагнозом бронхиальная астма инфекционно-аллергической формы.
Жалобы больного на приступы удушья зимой и летом, насморки, заложенность носа, одышку, кашель с отделением мокроты слизистого характера.
Заболел впервые в 7-летнем возрасте, когда летом стали беспокоить насморки, чихание, зуд глаз, затем появились приступы удушья. До 15-летнего возраста болел только летом. Лечился у участкового врача амбулаторно и стационарно. С 23-летнего возраста болезнь стала беспокоить и зимой, заболевание приобрело круглогодичный характер. Зимой приступы Удушья беспокоили чаще дома ночью. В летнее время особенно тяжелым периодом считал август-сентябрь-октябрь. Необоснованные насморки, чихание, периодическая заложенность носа беспокоили и зимой, и летом.
Особенно состояние больного ухудшилось в 37 лет, когда частые астматические состояния явились основанием для назначения в участковой поликлинике преднизолона (30 мг в сутки по схеме). Приступы удушья протекали тяжело, с трудом купировались. Больной потерял трудоспособность, и в 40 лет больному определена 2 группа инвалидности. Несмотря на то, что поддерживающая доза гормональных препаратов была 4 таблетки преднизолона в сутки, приступы удушья продолжали беспокоить. Пользовался ингаляционными симпатомиметиками и теофедрином.
В детстве часто болел пневмониями, другие заболевания отрицает. Аллергологический анамнез не отягощен.
В условиях аллергологического кабинета больному проведено общеклиническое и аллергологическое обследование.
На флюорограмме органов грудной клетки: усиление легочного рисунка в прикорневых зонах и нижних легочных полях, корни уплотнены, сердце без особенностей; на флюорограмме гайморовых пазух: пристеночное снижение пнев-матизации гайморовых пазух; заключение ЛОР-врача: хронический ринит с аллергическим компонентом; ЭКГ: 1) ритм синусовый правильный, 2) гипертрофия правого предсердия и правого желудочка, 3) диффузные изменения миокарда.
Аллергологическое обследование методом постановки кожно-аллергических скарификационных проб, а также базофиль-ного теста позволило выявить аллергию к клещевым, эпидермальным, пыльцевым аллергенам — луговым травам и пыльце амброзии. Определены специфические IgE-антитела к амброзии методом PACT (++). Атопический генез заболевания подтвержден определением общего иммуноглобулина Е, который равен 2000 МЕ/мл.
Окончательный диагноз: бронхиальная астма, атопическая форма, тяжелое течение. Гормонозависимый вариант. Аллергия к клещевым, эпидермальным аллергенам. Поллиноз: аллергический ринит, конъюнктивит, сенсибилизация к пыльце амброзии. ДН II ст., хроническое легочное сердце в стадии компенсации.
Таким образом, трактовка диагноза (инфекционно-аллергическая — атопическая форма бронхиальной астмы) у данного пациента, отсутствие своевременной аллерген-специфической иммунотерапии привели к тяжелому течению бронхиальной астмы, инвалидизации этого больного.
Сочетанная сенсибилизация к бытовым, эпидермальным, пищевым аллергенам определена у 50,2% (из 213) больных с бронхиальной астмой. У 23,4% из них клинические проявления пищевой аллергии были только в раннем детстве, как только стихала пищевая аллергия, течение бронхиальной астмы у них приобретало доброкачественный характер. У 75,7 ± 4,12% больных проявления пищевой аллергии сохранялись многие годы, они четко знали «свои» аллергены.
Больные в большинстве своем указывали на аллергию к яйцу, рыбе, молоку, меду, шоколаду, реже — к цитрусовым и клубнике. Отмечались кожные проявления — крапивница, отек Квинке, респираторный рино-трахеобронхиальный синдром (заложенность носа, кашель, свистящее дыхание). У некоторых больных пища оказывала астмогенное действие.
При пищевой аллергии на первом месте по аллергенности стояли яйца, мед, клубника, цитрусовые. Аллергические реакции на продукты протекали по немедленному типу, поэтому больные четко определяли значение пищевой аллергии в возникшем приступе астмы. Из них у большинства (62,0 ± 9,1%) имела место поливалентная сенсибилизация к пищевым продуктам, проявляющаяся в виде приступов бронхиальной астмы.
Сочетание «пищевой» и «бытовой» астмы формировало рецидивирующее течение, причем предупредить этот рецидив обычно не всегда удавалось, так как круг пищевых аллергенов с каждым годом расширялся, особенно в группе больных, не проходивших аллерген-специфическую иммунотерапию.
Высокие показатели IgE-антител выявлены у больных с имеющимися кожными проявлениями аллергии (718,7 МЕ/мл). Уровень общего IgE у больных с респираторными проявлениями пищевой аллергии был ниже (377,1 ME/мл). При астмогенном действии «аллергенной» пищи отмечены частые приступы удушья, формируя этим рецидивирующее и более тяжелое клиническое течение бронхиальной астмы.
Рецидивирующее течение бронхиальной астмы при сочетании бытовой, эпидермальной и пищевой аллергии у 54,2% больных поддерживалось также наличием выраженной сенсибилизации к клещу.
Больная Д. Ф. обратилась в аллергологический кабинет с жалобами на приступы удушья, свистящее дыхание, сухой кашель, чаще ночью. Выявлена сенсибилизация к клещевому и эпидермальному аллергенам.
Диагноз: атопическая бронхиальная астма. В анамнезе: пищевой аллергией страдает с 3 лет. После употребления шоколада, меда, цитрусовых была крапивница, а после яблок, помидоров, дыни, фиников возникли приступы удушья.
В 1985 году летом у больной после употребления вишни развился приступ удушья. Утром она обратилась к аллергологу; в момент осмотра отмечен бронхоспазм, прослушивались сухие хрипы. Однако мать решила убедиться в этом еще раз и вновь дала ей вишню в чае (дочь об этом не знала), тут же развилась немедленная аллергическая реакция в виде гиперемии лица, зуда и удушья. Атопический генез бронхиальной астмы, помимо резко положительных кожных проб с аллергеном домашней пыли, пера подушки, вишни, подтвержден также высоким уровнем общего иммуноглобулина Е (800 МЕ/мл).
Специфические IgЕ-антитела к вишне определены методом постановки прямого базофильного теста. Реакция была резко положительной — 30% (+++).
Все вышеизложенное позволяет утверждать наличие у ребенка помимо бытовой, эпидермальной аллергии, также аллергию и к пищевым продуктам с проявлениями крапивницы и пищевой астмы.
Следовательно, клинические проявления пищевой аллергии оказывали воздействие на клиническое течение бронхиальной астмы. При наличии этих проявлений бронхиальная астма имела рецидивирующее течение.
Анализ причин, обусловивших тяжесть течения бронхиальной астмы при сочетании бытовой, эпидермальной и пищевой аллергии, показал важное значение при наличии сочетанной сенсибилизации провокационного влияния на частоту обострений употребление аллергенных продуктов.
Особый интерес представляла группа больных, имевшая сочетанную сенсибилизацию к 4 группам неинфекционных аллергенов — бытовым, эпидермальным, пищевым и пыльцевым. Она выявлена у 24,5% больных. Длительность наблюдения большинства больных составляла от 15 до 30 лет. Сочетанная аллергия формировалась в сроки от 3 до 18 лет.
Поливалентная сенсибилизация не всегда своевременно диагностировалась. При позднем присоединении пыльцевой аллергии чаще на фоне уже имеющейся бытовой или пищевой сенсибилизации кожно-аллергические пробы с пыльцевыми аллергенами на раннем этапе были отрицательными. Кожная чувствительность у этих больных появлялась значительно позже клинических проявлений.
Так, из 7 больных у 2 кожно-аллергические пробы стали положительными через 4 года, а у 5 — через 6-10 лет, что также приводило к поздней диагностике пыльцевой аллергии. В этих случаях только использование дополнительных методов диагностики, таких как PACT, базофильный тест Шелли и провокационные эндоназальные тесты, позволили подтвердить наличие истинной сенсибилизации.
Диагностика пищевой аллергии у больных с поливалентной сенсибилизацией встречала дополнительные трудности, так как хорошо известно, что диагностическая ценность кожных проб при пищевой аллергии невелика. Поэтому данные аллергологического анамнеза неоднократно проверялись составлением пищевых дневников, проведением элиминационных тестов. Больного обучали методам ведения пищевого дневника и составлению элиминационных диет и с последующим провокационным тестом — употреблением аллергенных продуктов.
Данные анамнеза о наличии пищевой аллергии в последующем проверялись и подтверждались результатами аллергологического обследования. Для подтверждения атопии у больных в этой группе определялся общий IgE, уровень которого колебался от 211 до 2400 МЕ/мл, средний показатель составил 718,6 ± 45,2 МЕ/мл.
Для примера приводим клиническое наблюдение больной с сочетанной сенсибилизацией.
Больная П. Н. обратилась к аллергологу с жалобами на приступы удушья в течение всего года, чаще дома, ночью, заложенность носа, чихание, зуд глаз, их гиперемию и зимой, и летом. Заболела впервые в 1973 году, в июне появился насморк, чихание, повышение температуры, а в августе — первый приступ удушья. В сентябре еще продолжал беспокоить насморк, чихание, зуд глаз. Зимой насморк продолжал беспокоить, приступы удушья имели место, но протекали легче. В июле 1974 года вновь риноконъюнктивальный синдром, в августе-сентябре — тяжелые приступы удушья, и так ежегодно клинические проявления довольно стабильно беспокоили больную. В последующем частые простудные заболевания, холецистит.
Аллергологический анамнез: у отца аллергический ринит, у дедушки по линии матери — крапивница, у родной старшей сестры — отек Квинке, поллиноз. У самой больной с детства аллергический диатез, пищевая аллергия, удушье после употребления куриного бульона, мяса курицы. Больная четко отмечает элиминационный характер бронхиальной астмы, так как живя в Ленинграде у сестры чувствовала себя хорошо, приступов удушья не было.
При постановке кожно-аллергических проб с бытовыми, эпидермальными и пыльцевыми аллергенами, реакции были резко положительные: с аллергеном домашней пыли +++, пера подушки +++, шерсти овцы +++, пробы пыльцевыми аллергенами были положительные. Девочке проводили ежегодно по одному курсу специфической иммунотерапии бытовыми и эпидермальными аллергенами, после чего в зимнее время приступы удушья прекратились, но летняя сезонность в заболевании сохранялась, т. е. в июне, июле, августе, сентябре беспокоил выраженный риноконъюнктивальный синдром и астма.
Дополнительно больной проведено специфическое лечение пыльцевыми аллергенами, и впервые в 1985 г. в летнее время у девочки не было приступов удушья, лишь беспокоили незначительные проявления риноконъюнктивального синдрома. СИТ проводилась на фоне элиминационной диеты. Бронхиальная астма в этом случае расценена как атопическая с сочетанной аллергией: пищевой, бытовой, эпидермальной. Только упорная аллерген-специфическая иммунотерапия в сочетании с элиминационной диетой позволила добиться хорошего терапевтического эффекта.
Таким образом, с первого дня обращения в аллергологический кабинет имела место полиаллергия — пищевая, пыльцевая, бытовая и эпидермальная с сохранившейся пищевой аллергией по настоящее время.
Клинические проявления пищевой аллергии у больных в этой группе оказывали влияние на течение бронхиальной астмы. Если пищевая аллергия имелась только в прошлом, то по мере угасания пищевой аллергии астма приобретала доброкачественное течение. Пищевая аллергия с кожными проявлениями мало влияла на течение бронхиальной астмы.
Респираторные проявления пищевой аллергии способствовали изменению характера астмы, учащались приступы удушья, беспокоил постоянный аллергический ринит. У 30,0 ± 6,3% обследованных больных пища оказывала прямое астмогенное действие, и бронхиальная астма принимала рецидивирующий характер, крут пищевых аллергенов расширялся, и трудно было предугадать, какой из них спровоцирует приступ удушья.
При кожных проявлениях пищевой аллергии превалировала моно- и бивалентная аллергия (68,2%), при респираторных проявлениях — поливалентная сенсибилизация, 60% больных указывали на 3 — 8 причинно-значимых пищевых аллергенов. Они четко знали «свои» пищевые аллергены и старались выдерживать элиминационную диету, так как при малейших погрешностях диеты начинались проявления пищевой аллергии.
Пыльцевая сенсибилизация сопровождалась пыльцевой астмой у 57,7 ± 9,0% больных, у остальных 42,3 ± 6,8% больных имели место проявления ринита, конъюнктивита, симптомы пыльцевой интоксикации (головная боль, плохой сон, разбитость, слабость, ознобы).
Нами рассмотрена пищевая аллергия и ее взаимосвязь с различными формами сопутствующей сенсибилизации.
При наличии аллергии к луговым и сорным травам больные чаще указывали на аллергию к яйцу, рыбе, арбузам, а при наличии аллергии к пыльце деревьев в сочетании с аллергией к травам имелись указания на аллергию к косточковым фруктам, из них 9 больных имели аллергию к фруктам (яблокам, персикам, вишне, орехам, гранатам).
Наличие пищевой аллергии к косточковым фруктам у больных с аллергией к пыльце деревьев (ольхи, орешника, березы, дуба, вяза и др.) объясняется структурной связью между аллергенами пыльцы березы и пищевыми продуктами. При аллергии к пыльце растений довольно часто встречается аллергия к фруктам и овощам. Наиболее часто в качестве пищевых аллергенов выступают яблоки, вишня, персики, абрикосы, груши, морковь, сельдерей. Нами описана острая аллергическая реакция, развившаяся при употреблении меда у больного с сенсибилизацией к пыльце амброзии и анафилактический шок, развившийся при приеме стакана виноградного сока.
При наличии аллергии к пыльце деревьев, луговых и сорных трав, бытовым и эпидермальным аллергенам заболевание имело непрерывно рецидивирующее течение. Приступы удушья зимой беспокоили за счет сенсибилизации к бытовым эпидермальным аллергенам, в апреле-мае присоединялась аллергия к пыльце деревьев, в июне-июле аллергия к пыльце луговых трав, а в августе-сентябре за счет аллергии к амброзии. Именно эта группа больных была чрезвычайно сложной как в диагностическом, так и в лечебном плане.
Одна форма сенсибилизации присоединялась к другой, и бронхиальная астма приобретала тяжелое течение, к тому же у них у всех имелась поливалентня сенсибилизация с указанием от 3 — 8 аллергенных пищевых продуктов, а в спектр пыльцевых аллергенов включался аллерген амброзии. У 61,4% больных, помимо пыльцевой аллергии и пищевой аллергии, бытовая и эпидермальная аллергия сопровождалась выраженной сенсибилизацией к клещу.
Следовательно, тяжелое течение астмы зависело не только от аллергенного спектра, но и от клинических проявлений сопутствующих форм сенсибилизации. Сочетание у больного амброзийной, клещевой и пищевой астмы формировало тяжелое непрерывно рецидивирующее течение.
Следует отметить, что в этой группе длительность заболевания астмой у 95% составляла от 3 — 18 лет, и только у 5% больных длительность астмы была до 5 лет.
Приводим выписку из истории болезни больной бронхиальной астмой с полиаллергией к 4 группам аллергенов.
Больная Л. Н. обратилась к аллергологу в 6-летнем возрасте с жалобами на приступы удушья экспираторного характера больше дома, ночью (дом частный, одноэтажный, темный), кашель с отделением слизистой мокроты, необоснованные насморки. Заболела впервые после перенесенной пневмонии. В последующем приступы удушья участились. Лечилась амбулаторно и стационарно. Аллергологический анамнез: у матери пищевая аллергия. В прошлом у самой больной аллергический диатез с двух месяцев, затем сыпь по телу при употреблении цитрусовых, шоколада, яиц, приступ удушья — после употребления мяса утки и рыбы.
Состояние больной стало резко ухудшаться в период с августа по сентябрь и даже октябрь, и проявлялось это риноконъюнктивальным синдромом в сочетании с приступами удушья. Больную обследовали в аллергологическом кабинете, выявили сочетанную бытовую, эпидермальную и пыльцевую аллергию. В период цветения амброзии (август-сентябрь) больная выезжала в Приэльбрусье, где чувствовала себя хорошо и возвращалась в г. Нальчик, когда амброзия уже отцветала.
Таким образом, бронхиальная астма началась в детском возрасте, полиаллергия формировалась поэтапно следующим образом: пищевая аллергия, бытовая, эпидермальная, пыльцевая аллергия к сорным травам.
Аллергологическое обследование подтвердило атопический характер заболевания, общий IgE — 500 МЕ/мл, кожно-аллергические пробы выявили аллергию к домашней пыли (++++), перу подушек (+++), шерсти овцы (++), к пыльце сорняков — амброзии ++++, полыни +++, лебеде ++, с пищевыми аллергенами — резко положительные реакции с аллергеном молока +++, яйца ++, утки ++. Специфический IgE, определенный методом PACT, подтвердил аллергию к пищевым аллергенам — молоку ++, яйцам ++, амброзии ++. Следовательно, у данной больной клинически и при специфическом аллергологическом обследовании подтверждена аллергия к 4 группам неинфекционных аллергенов.
Таким образом, при аллергии к 4 группам аллергенов — бытовым, эпидермальным, пищевым и пыльцевым астма часто приобретала тяжелое рецидивирующее течение, что затрудняло этиологическую диагностику.
источник
Определение понятия – сенсибилизация организма, лечение аллергии по методам специфической и неспецифической гипосенсибилизации
Аллергия в современном мире — распространенная болезнь. Медики утверждают, что около 90% населения планеты болеют аллергией. Однако не у всех она проявляется одинаково и диагностирована. В основе проблемы лежит сенсибилизация организма. Попробуем разобраться в сути этого процесса и его видах.
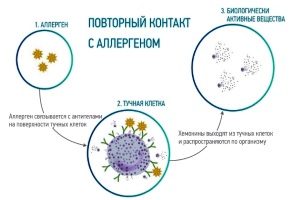
Врачи выделяют несколько разносторонних причин, которые могут провоцировать сенсибилизацию:
- Часть людей, страдающих аллергией склонна к этому на генетическом уровне. В этом случае симптом заболевания часто проявляется на коже.
- Аллергия может развиваться на фоне дисфункций центральной и периферической нервных систем врожденного или приобретенного типа.
- Гормональные нарушения — еще одна причина заболевания. К ним относятся нарушения функций гипоталамуса, гипофиза, надпочечников и желез половой системы.
- и хронические заболевания инфекционного происхождения, которые рецидивируют «помогают» сенсибилизировать организм к некоторым веществам.
- При болезнях почек и пищеварительной системы количество токсинов в крови растет. Из-за этого развивается аллергия.
Существует несколько видов сенсибилизации:
- Вид сенсибилизации, вызывающий астму в запущенном состоянии — бытовой.
- К грибковой сенсибилизации приводит контакт с грибками. Это явление приводит к бронхиальной астме.
- Пищевая сенсибилизация возникает в результате наследственности или заболеваний желудочно-кишечного тракта.

- Довольно часто причиной аллергии становятся вещества эпидермального происхождения. Эти аллергены биологического происхождения, к ним относят эпидермис, волосы, шерсть, пух и перья. Избежать этих раздражителей крайне трудно.
- Бытовой аллерген тоже постоянно находится в контакте с людьми. Иногда определить, что именно стало причиной бурной реакции организма сложно. К этому типу раздражителей относят пыль, дерево, ткань, пластик и различные другие материалы, с которыми человек контактирует в быту. Они вызывают аллергенный ринит или кашель.
- Ограничить контакт с пищевыми аллергенами проще. К тому же, они не так многочисленны. Чаще всего организм чувствителен к фруктам, орехам, меду, молочным продуктам, красителям и добавкам.
- Высыпания на теле часто провоцируют лекарственные препараты. Это не останавливает больных перед покупкой без рецепта и самолечением. Однако некоторые группы лекарств не ограничиваются высыпаниями и вызывают отеки и другие, более тяжелые формы проявления аллергии.
- Грибы и бактерии тоже вызывают раздражение.
- Причиной сенсибилизации нередко становятся паразиты внутри организма.
- С химическими аллергенами люди контактируют не реже. К ним относятся лаки, краски, синтетика. Попадание химикатов на орган приводит к ожогам и покраснениям.
- Сезонную аллергию вызывают растительные раздражители. К ним относятся пыльца деревьев и травы. Частое проявление – удушье.
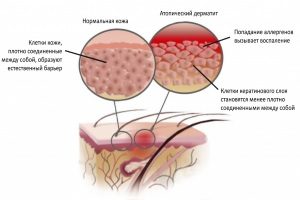
Заболевание развивается в результате взаимодействия с определенными внешними раздражителями.
Провоцируют ее такие факторы:
- Употребление лекарственных средств без контроля врача, соблюдения правил дозировки.
- Прием БАДов.
- Затяжное лечение одним лекарством.
- Бесконтрольный прием антибиотиков.
- Плохая экологическая ситуация.
- Слабый иммунитет влияет на появление аллергических реакций.
- Неправильный прием сильнодействующих веществ.
- Воздействие вакцин и антибиотиков.
- Реакция на снотворное.
- Прием аспирина и подобных веществ.
- Игнорирование повышенной чувствительности к применяемым препаратам.
Кожная сенсибилизация — заболевание с ярко-выраженным симптомом. Многих волнует вопрос о том, заразна ли она.
Известно, что это заболевание аллергического происхождения, в его основе лежит не инфекционный процесс. Исходя из этого, можно сделать вывод, что оно не может передаваться.
Лечение аллергической реакции на коже требует много времени, так как проводится в несколько этапов. Основной общий способ избавиться от нее — прием антигистаминных средств, кортикостероидов и наружных препаратов.
Второй этап состоит из приема гормональных препаратов — кортикостероидов. Они отвечают за подавление аллергических реакций. Однако гормоны принимать нужно крайне осторожно.
Наружные препараты снимают покраснения, зуд и отеки, появившиеся в результате чувствительности к аллергену. В отличие от гормональных лекарств гели и мази принимают продолжительное время.
Для избавления от аллергии применяется гипосенсибилизирующая терапия. Приставка гипо – говорит сама за себя. Гипосенсибилизация — это снижение чувствительности организма к раздражителю. В медицинской практике различают специфическую и неспецифическую гипосенсибилизацию.
Десенсибилизация — уменьшение чувствительности организма.
Неспецифическая гипосенсибилизация — это лечение, направленное на снижение чувствительности с помощью лекарств. Аллергопротекторы употребляют строго в назначенное время суток и в определенной дозировке. Для лечения используют Ломузол, Оптикорм, Дитек, Налкром, Кетотифен. Эти препараты помогают десенсибилизировать организм к раздражителю.
Внимание! Каждый лечебный препарат имеет ряд противопоказаний, их игнорирование приводит к появлению побочных эффектов и ухудшению самочувствия.

- Пациент должен знать правила приема лекарств и введения устройств. Кроме этого, нужно контролировать пиковую скорость выхода самостоятельно. Важно избегать триггеры астмы, купировать приступы. Больной достаточно долго учится определять препараты и запоминает правила приема, но это сделать важно. Консультации аллерголога должны происходить на постоянной основе.
- Противовоспалительная терапия должна происходить постоянно для эффективного лечения астмы. Она не только уменьшает проявления, но и предупреждает обострения. Для ее проведения используют адреноагонисты короткого действия и глюкокортикостероиды.
- Следующий этап — контроль над заболеванием. Симптом контролируют при помощи приема специальных препаратов. Основной метод — прием преднизолона и кортикостероидов. При соблюдении всех принципов бронхиальная астма лечится не так долго.
Методы гипосенсибилизации при бронхиальной астме у детей не отличаются.
Сенсибилизация — повышение чувствительности к раздражителям. Она происходит в результате неоднократного контакта с аллергенами. Также есть ряд факторов, которые провоцируют этот процесс. Специфическая сенсибилизация — введение раздражителя в организм с постепенным увеличением дозы. А неспецифическая — лечение медикаментами. Прибегать к десенсибилизации нужно только под контролем врача. Из принципов лечения бронхиальной астмы выделяют контроль над заболеванием, противовоспалительную терапию и самостоятельный прием лекарств.
источник
Бронхиальная астма, вызванная грибковой сенсибилизацией, у детей обычно развивается в результате длительного проживания в сырых жилых помещениях или климатических зонах с повышенной влажностью. Приступы бронхиальной астмы у таких детей могут возникать при посещении нежилого помещения, подвала, склада, при прогулке в сыром хвойном лесу, вблизи водоемов.
В анамнезе этих детей нередко имеются указания на пищевую (непереносимость продуктов, содержащих грибы или произведенных с помощью грибов:сыр, кефир, дрожжевое тесто) и лекарственную аллергию (непереносимость антибиотиков пенициллинового ряда).
В случаях бронхиальной астмы, обусловленной сенсибилизацией к эпидермальным аллергенам, в анамнезе можно найти указания на приступы бронхиальной астмы при контакте с животными, чаще с кошкой, собакой, а также при посещении цирка, зоопарка. После удаления животного из домашних условий обычно отмечается урежение, а при моновалентной сенсибилизации и прекращение приступов бронхиальной астмы.
Данные аллергологического анамнеза у некоторых детей указывают на значение лекарственной аллергии в возникновении бронхиальной астмы. Наиболее часто этиологически значимыми бывают антибиотики пенициллинового и тетрациклинового ряда, препараты крови.
У ряда этих детей развитие сенсибилизации к антибактериальным препаратам возможно во внутриутробном периоде; оно связано с назначением матерям во время беременности антибактериальных препаратов по поводу присоединившихся острых или обострения хронических воспалительных процессов.
Выяснение при сборе аллергологического анамнеза бытовых условий, в которых живет больной ребенок, позволяет выявить и относительно редкую форму бронхиальной астмы, связанную с сенсибилизацией к дафниям, входящим в сухой корм для рыб, содержащихся в аквариуме.
Весьма ценная информация может быть получена из данных анамнеза относительно участия инфекционной аллергии в формировании бронхиальной астмы. На инфекционно-аллергическую природу бронхиальной астмы у детей указывает возникновение приступов бронхиальной астмы на высоте интеркуррентного острого заболевания дыхательных путей, обострения очагов хронической инфекции верхних дыхательных путей или в периоде стихания их клинических проявлений.
«Бронхиальная астма у детей», И.И. Балаболкин
Гиперчувствительность к лекарственным препаратам в значительной мере развивается после соединения их или продуктов распада лекарственных соединений с белковыми структурами организма. В связи с этим кожное тестирование непосредственно с лекарственными веществами не всегда дает возможность выявить лекарственную аллергию. У ряда детей бывают отрицательными кожные пробы со стандартными аллергенами домашней пыли, тогда как в анамнезе имеются четкие…
В случаях, когда при постановке кожных проб выявляется гиперчувствительность к определенным аллергенам, а в анамнезе не обнаруживаются веские указания на их значение в развитии приступов бронхиальной астмы, а также при отрицательных результатах кожного тестирования при положительных данных анамнеза возникает необходимость в проведении провокационного ингаляционного теста с этими аллергенами. Провокационный ингаляционный тест может рассматриваться как наиболее…
Использование кожных проб и ингаляционных провокационных тестов с учетом данных аллергологического анамнеза позволяет установить причинную значимость тех или иных аллергенов у большинства обследуемых с бронхиальной астмой детей. Однако у части из них применение этих методов аллергодиагностики невозможно в связи с частыми и тяжелыми обострениями болезни, которые требуют продолжительного лечения бронхоспазмолитиками и другими лекарственными средствами. Ограничена…
Изучение диагностической значимости RAST выявило высокую степень корреляции результатов его и кожных проб — 54 — 78% [Соколова Т. С, 1976; Адо А. Д., 1978; Каганов С. Ю. и др., 1980; Johansson S. et al., 1971; Ishizaka Т., 1978; Rapoport J. et al., 1979; Leopold W. et al, 1980; Dockhorn R. J., 1982], при этом…
Проведенное А. А. Польнером (1971) всестороннее изучение аллергических реакций к пыльцевым антигенам у больных поллинозами с использованием этого теста позволило установить прямую коррелятивную связь между степенью дегрануляции базофилов и уровнем реагинов. В последующем была доказана возможность использования непрямого базофильного теста при аллергических заболеваниях у детей и, в частности, при бронхиальной астме для подтверждения сенсибилизации к…
источник
История болезни
Бронхиальная астма, экзогенная, лёгкая персистирующая, ступень 1. Круглогодичный аллергический ринит, сенсибилизация к шерсти животных, домашней пыли
ГОУ ВПО Кемеровская государственная медицинская академия.
Министерство здравоохранения и социального развития Российской Федерации.
Кафедра факультетской терапии, профессиональных болезней, клинической иммунологии и эндокринологии.
Диагноз: Бронхиальная астма, экзогенная, лёгкая персистирующая, ступень 1.
Сенсибилизация к шерсти кошки и перхоти лошади, домашней пыли, клещу домашней пыли. Круглогодичный аллергический ринит, сенсибилизация к шерсти животных, домашней пыли, клещу домашней пыли. Латентная сенсибилизация к пыльце злаковых трав.
Куратор: студентка 406 группы
Курация с 04.07.12 по 06.07.12.
— Дата поступления: 03.07.2012г. в плановом порядке по рекомендации военкомата.
Жалобы на момент поступления и курации
Сон, аппетит, физиологические отправления в норме.
Страдает бронхиальной астмой с 1998 года: одышка, чихание при контакте с домашними животными, на морозе, во время бега. Выявлена сенсибилизация к антигенам злаков, перхоти лошади. Пользуется тавегилом, эуфиллином, сальбутамолом. Имел группу инвалидности с 1998 по 2004 год по бронхиальной астме. Принимает Эуфиллин 2 раза в неделю, Сальбутамол 2 раза в месяц. Базисной терапии нет. Госпитализирован в отделение в плановом порядке по рекомендации военкомата.
Других хронических заболеваний нет.
Туберкулёз, ВИЧ, гепатит отрицает.
Операции: аппендектомия в 2007г.
Переливаний крови не было.
Аллергологический анамнез отягощён: непереносимость лекарственных препаратов, каких именно не помнит.
Данные объективного осмотра
Общее состояние удовлетворительное, сознание ясное, положение активное. Нормостеник. Рост 190 см, вес 70 кг. Кожные покровы телесного цвета, чистые, сыпи нет, тургор в норме. Периферические лимфатические узлы не увеличены, безболезненные. Щитовидная железа не пальпируется.
Дыхание не затруднено, пальпация безболезненна, голосовое дрожание проводится равномерно, грудная клетка равномерно участвует в акте дыхания, голос не изменён. Перкуторно-легочной звук. При аускультации выслушивается везикулярное дыхание, хрипов, крепитации, шума трения плевры нет, ЧД=18 в минуту.
Шейные вены не изменены. Пульс на обеих лучевых артериях одинакового наполнения, ЧСС=60 ударов в минуту, АД=120/80 мм.рт.ст., ЧП=60 в минуту. Видимой пульсации в области сердца нет. Границы относительной сердечной тупости: правая- на 0 см от правого края грудины, левая – на 1 см левее левой среднеключичной линии, верхняя – на уровне 3 ребра. Тонны сердца ритмичные, ясные, шумов нет.
Язык чистый, влажный, живот не увеличен, безболезненный, мягкий, перистальтика активная. Пузырные симптомы отрицательные. Стул регулярный. Мочеиспускание безболезненное.
Синдромы ринита и бронхоспазма (удушье) при контакте с шерстью животных, при беге, на холодный воздух с эффектом от эуфиллина, тавегила, сальбутамола.
Синдром аллергии по данным аллергологического обследования.
Бронхиальная астма, зкзогенная, лёгкая персистирующая. Эпидермальная, пыльцевая сенсибилизация.
Рекомендации по обследованию: ОАК, ОАМ,АСТ, АЛТ, ФВД+проба на обратимость, общий анализ мокроты, рентгенография ОГК, ФБС, Кровь на RW, сахар крови, общий белок, общий билирубин, кал на яйцеглист, пикфлуометрия, ЭКГ, аллерголог.
Лечение: стол ОВД, палатный режим. Сальбутамол 100 мкг 2 вдоха при необходимости.
Rp.: Aerosolum Salbutamoli № 1 (a 0,000001)
D.S.: По 1-2 вдоха при приступе удушья.
Высокоизбирательный бета-2-адреноблокатор длительного действия, оказывает выраженное бронхорасширяющее и токолитическое действие.
Данные клинико-лабораторного обследования
Эритроциты 2,5 в мкл, эритроциты 0,4 а п/зр; лейкоциты 1,5 в мкл, лейкоциты 0,2 в п/зр; эпителиальные клетки 0,8 в мкл/ 0,14 в п/зр; цилиндры гиалиновые 0,2 в п/зр, бактерии 6,3 в мкл, кристаллы 0,1 в мкл., патологические цилиндры 0.25 в мкл, слизь 2,6 в мкл. Прозрачная. Белок=1.151 г/л, глюкоза отрицательная, скрытая кровь отрицательная, билирубин немного, уробилин 3.2 мкмоль/л, кетоновые тела отрицательные. Реакция рН=5,5,удельный вес=1020,остаточный азот отрицательный ,лейкоциты отрицательные, цвет=темно-желтый.
Билирубин общий= 12,7 мкмоль/л, глюкоза крови=5,5 ммоль/л, общий белок=75 г/л, АСаТ=16 Е\л, АЛаТ=8 Е/л.
04.07.12. 11 14 Рентгенография органов грудной клетки
Область исследования: легочные поля прозрачны. Корни не расширены, структурны. Диафрагма расположена обычно. Синусы свободны. Сердце в отделах не увеличено.
Заключение: Ритм-синусовая брадикардия, ЧСС=54 в минуту. Электрическая ось сердца-вертикальная.Синдром ранней реполяризации желудочков.
04.07.12. 9 40 Проба на обратимость (спирография с бронхолитиком)
До: ЖЕЛ-103, ФЖЕЛ-103, ОФВ1-99, ТИФФНО -80
После: ЖЕЛ-102, ФЖЕЛ-107, ОФВ1-113, ТИФФНО-89
Заключение: спирограмма в норме. Проба с беротеком положительная(+15%).
Местная анестезия Sol. Lidokaini 10%-10,0
Просвет трахей сохранен. Кольца трахей просматриваются.Слизистая розовая, гладкая, значительно отёчная. Сосудистый рисунок стёрт.Устья бронхов проходимы, подвижны, равномерно умеренно сужены во всех отделах. В просвете бронхов мокрота не определяется.Выводные протоки бронхиальных желез не просматриваются. Подслизистые фиброзные изменения не выражены.
Заключение: Катаральный эндобронхит. Эндоскопические признаки бронхоспазма.
04.07.12. Исследование кала на яйца гельминтов
Яйца гельминтов не найдены. Простейшие не найдены.
04.07.12. Исследование крови на сифилис
Микрореакция с КЛА=отрицательно(норма), Суммарные антитела=отрицательно (норма).
04.07.12 Клинический анализ крови
СОЭ=4 мм/час, лейкоциты=5,2х10 9 /л, Эритроциты=4,74х10 12 /л, гемоглобин=153 г/л, гематокрит=44%, MCV=95фл, MCH=32Пг, MCHC=340 г/л, Тромбоциты= 180х10 9 /л, MPV=8фл,эозинофилы=9%,палочкоядерные=1%,сегментоядерные=47%,лимфоциты= 37%, моноциты=6%.
05.07.12. 9 45 Провокационная спиропроба с физ.нагрузкой
До: ЖЕЛ-105 ФЖЕЛ-103 ОФВ1-94 ТИФФНО-76
После: ЖЕЛ-104 ФЖЕЛ-107 ОФВ1-97 ТИФФНО-76
Заключение: спирограмма в норме. Проба с физ.нагрузкой отрицательная(+3%).
06.07.12. Консультация аллерголога.
Кожные АГ-пробы: положительные с АГ домашней пыли, клеща домашней пыли, АГ шерсти кошки и перхоти лошади, пыльцы злаковых трав.
Подтверждена атопия положительными кожными АГ- пробами.
Рекомендации: гипоаллергенное окружение в доме соблюдать постоянно, нельзя держать домашних животных. Протовопоказана простивостолбнячная сыворотка(риск “перекрёстной” аллергии при сенсибилизации к перхоти лошади. Сальбутамол — при одышке. Осмотр аллерголога через 6 месяцев.
Общее состояние удовлетворительное. Сознание ясное. Положение активное. АД=120/80 мм.рт.ст., температура 36,6 0 С. ЧД=18 в минуту, ЧСС=74 уд./мин.
Начато обследование больного. Жалоб нет. Ночь провел спокойно.
Объективно: Дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные.
Параклинически: Рентген ОГК – норма. ФБС: Катаральный эндобронхит. Эндоскопические признаки бронхоспазма.
ЭКГ: Ритм — синусовая брадикардия, ЧСС=54 в 1 минуту. Электрическая ось сердца – вертикальная. Синдром ранней реполяризации желудочков.
ФВД: спирограмма в норме, явление скрытого бронхоспазма.
Назначено: ФВД+проба с физической нагрузкой.
Общее состояние удовлетворительное. Сознание ясное. Положение активное. АД=120/80 мм.рт.ст., температура 36,7 0 С. ЧД= 6 в мнуту, ЧСС= 78 уд/мин.
Состояние больного стабильное. Жалоб нет.
Объективно: дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные.
Параклинически: Провокационная спиропроба с физической нагрузкой: спирограмма в норме. Проба с физ.нагрузкой отрицптельная.
Назначено: консультация аллерголога.
Лечение и обследование продолжать.
Общее состояние удовлетворительное. Сознание ясное. Положение активное. АД=110/70 мм.рт.ст., температура 36,6 0 С. ЧД=18 в минуту. ЧСС=66 уд/мин.
Объективно: в лёгких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные.
Больной консультирован аллергологом. Выявлена сенсибилизация к шерсти кошки, перхоти лошади, домашней пыли, клещу домашней пыли. Уточнён диагноз бронхиальная астма в сочетании с аллергическим ринитом.
Выставлен на основании жалоб, анамнеза заболевания, данных объективного осмотра, выделенных синдромов.
Диагноз: Бронхиальная астма, экзогенная, лёгкая персистирующая, ступень1.
Сенсибилизация к шерсти кошки и перхоти лошади, домашней пыли, клещу домашней пыли. Круглогодичный аллергический ринит, сенсибилизация к шерсти животных, домашней пыли, клещу домашней пыли. Латентная сенсибилизация к пыльце злаковых трав.
Лечение: Сальбутамол 100мкг/доза, 1 раз в день ингаляционно.
Rp.: Aerosolum Salbutamoli № 1 (a 0,000001)
D.S.: По 1-2 вдоха при приступе удушья.
Высокоизбирательный бета-2-адреноблокатор длительного действия, оказывает выраженное бронхорасширяющее и токолитическое действие.
1. Диспансерное наблюдение участкового терапевта по месту жительства.
2. Выполнение рекомендаций аллерголога.
Атопическая бронхиальная астма вызывается аллергенами животного и растительного происхождения, а также относящимися к простым химическим веществам, которые сенсибилизируют дыхательные пути обычно ингаляционным путем. Пищевые и паразитарные аллергены могут вызвать сенсибилизацию гематогенным путем. Наиболее часто при атопической бронхиальной астмы у взрослых выявляется аллергия к домашней пыли (около 90% случаев), в которой сенсибилизирующим агентом является в основном клещ Dermatophagoides pteronissimus. Реже атопическая бронхиальная астма бывает проявлением поллиноза — аллергии к пыльце ветроопыляемых растений. В части случаев атопической бронхиальной астмы значительная роль принадлежит сенсибилизации к спорам плесневых грибков. Встречается сенсибилизация к шерсти и перхоти домашних животных, перу птиц, сухому корму для аквариумных рыбок (дафнии), эманациям насекомых (пчел, тараканов, саранчи, бабочек), муке, различным пищевым продуктам, солям платины и некоторым другим химическим веществам, в т.ч. лекарствам (обычно при профессиональном контакте).
К предрасполагающим факторам развития бронхиальная астмы, в первую очередь, относят наследственность, значение которой более выражено при атопической бронхиальная астма, наследуемой по рецессивному типу с 50% пенетрантностью. Предполагают, что способность к выработке аллергических lgE-антител (иммуноглобулинов Е) при атопической астме, как и при других проявлениях атопии, связана с уменьшением числа или снижением функции Т-лимфоцитов-супрессоров. Существует мнение, что развитию Б. а. способствуют некоторые эндокринные нарушения и дисфункция системы гипофиз — кора надпочечников; известны, например, обострения болезни в климактерический период у женщин. Вероятно, к предрасполагающим факторам следует отнести холодный сырой климат, а также загрязнения атмосферного воздуха.
Патогенез любой формы бронхиальная астмы состоит в формировании гиперреактивности бронхов, проявляющейся спазмом бронхиальных мышц, отеком слизистой оболочки бронхов (вследствие повышения сосудистой проницаемости) и гиперсекрецией слизи, что приводит к бронхиальной обструкции и развитию удушья. Бронхиальная обструкция может возникать как в результате аллергической реакции, так и в ответ на воздействие неспецифических раздражителей — физических (вдыхание холодного воздуха, инертной пыли и др.), химических (например, озона, сернистого газа), резких запахов, изменений погоды (особенно падение барометрического давления, дождь, ветер, снег), физической или психической нагрузки и т.д. Конкретные механизмы формирования гиперреактивности бронхов изучены недостаточно и, вероятно, неодинаковы для разных этиологических вариантов бронхиальная астмы с различным соотношением роли врожденных и приобретенных нарушений регуляции бронхиального тонуса. Важное значение придают дефекту b-адренергической регуляции тонуса бронхиальной стенки, не исключается и роль гиперреактивности a-адренорецепторов и холинорецепторов бронхов, а также так называемый неадренергической-нехолинергической системы. Острая бронхиальная обструкция в случае атонической бронхиальная астмы развивается при воздействии на бронхиальные стенки медиаторов аллергической реакции I типа. Обсуждается возможная патогенетическая роль в реакции иммуноглобулинов G (субкласса lgG4). С помощью ингаляционных провокационных тестов с атопическими аллергенами установлено, что они могут индуцировать как типичную немедленную реакцию (через 15—20 мин после контакта с аллергеном), так и позднюю, которая начинается через 3—4 ч и достигает максимума через 6—8 ч (примерно у 50% больных). Генез поздней реакции объясняют воспалением бронхиальной стенки с привлечением нейтрофилов и эозинофилов хемотаксическими факторами аллергической реакции I типа. Есть основания полагать, что именно поздняя реакция на аллерген значительно усиливает гиперреактивность бронхов на неспецифические раздражители. В ряде случаев она является основой развития астматического статуса, но последний может быть обусловлен и другими причинами, возникая, например, после приема нестероидных противовоспалительных средств у больных аспириновой бронхиальной астмой, при передозировке адреномиметиков. после неправильной отмены глюкокортикоидов и т.д. В патогенезе астматического статуса наиболее значимыми считают блокаду b-адренорецепторов и механическую обструкцию бронхов (вязкой слизью, а также вследствие отека и клеточной инфильтрации их стенок).
Длительно протекающая бронхиальная астма осложняется эмфиземой легких, нередко хроническим неспецифическим бронхитом, пневмосклерозом, развитием легочного сердца, с формированием в последующем хронической легочно-сердечной недостаточности. Значительно быстрее эти осложнения возникают при инфекционно-зависимой, чем при атопической форме заболевания. На высоте приступа удушья или затяжного приступа кашля возможна Кратковременная потеря сознания (беттолепсия). При тяжелых приступах иногда отмечаются разрывы легких в участках буллезной эмфиземы с развитием пневмоторакса и пневмомедиастинума. Нередко наблюдаются осложнения в связи с длительной терапией бронхиальной астмы глюкокортикоидами: ожирение, артериальная гипертензия, выраженный остеопороз, который может быть причиной возникновения во время приступов бронхиальной астмы спонтанных переломов ребер. При непрерывном применении глюкокортикоидов в относительно короткий срок (иногда за 3—5 недель) формируется гормонозависимое течение бронхиальной астмы; отмена глюкокортикоидов может стать причиной тяжелого астматического статуса, угрожающего смертельным исходом.
У заболевших бронхиальной астмой взрослых выздоровление наблюдается редко. В отношении трудоспособности и жизни больных прогноз зависит от формы и тяжесги бронхиальной астмы. При атопической форме бронхиальной астмы возможны длительные ремиссии — спонтанные (при прекращении контакта с аллергеном) или после специфической иммунотерапии. При легком течении заболевания трудоспособность обычно сохранена, при среднетяжелом нарушается в фазах обострения, при тяжелом течении нередко бывает стойкое нарушение трудоспособности (инвалидность III или II группы). Развитие повторных астматических состояний ухудшает витальный прогноз; при астматическом статусе III стадии даже в условиях применения ИВЛ нередко наступает летальный исход.
Общее снижение заболеваемости бронхиальной астмы считается возможным при сочетанном применении социально-гигиенических и медицинских мероприятий. Улучшение условий труда и быта населения, снижение загрязненности атмосферного воздуха в городах и на промышленных предприятиях, борьба с курением, развитие физкультуры и спорта имеют прямое отношение к профилактике бронхиальной астмы. Медицинские аспекты проблемы профилактики бронхиальной астмы включают рациональное ограничение прививок, борьбу с самолечением, полипрагмазией (особенно для лиц с атопической конституцией). Очень важно правильное и своевременное лечение так называемых предастматических заболеваний — острого и хронического бронхита, пневмоний, воспалительных заболеваний верхних дыхательных путей, поллиноза, круглогодичного аллергического ринита. У лиц, страдающих такими заболеваниями, для индивидуальной профилактики бронхиальной астмы большое значение имеют закаливание организма, занятия физкультурой, трудоустройство на предприятия с чистым и нормальным по режиму температур и влажности воздухом. Особенно дифференцированно следует подходить к выбору профессии и организации бытовой обстановки лицам с признаками атопической конституции и наличием астмы в семейном анамнезе, чтобы избежать их массивного контакта с высокоантигенными веществами.
источник