Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
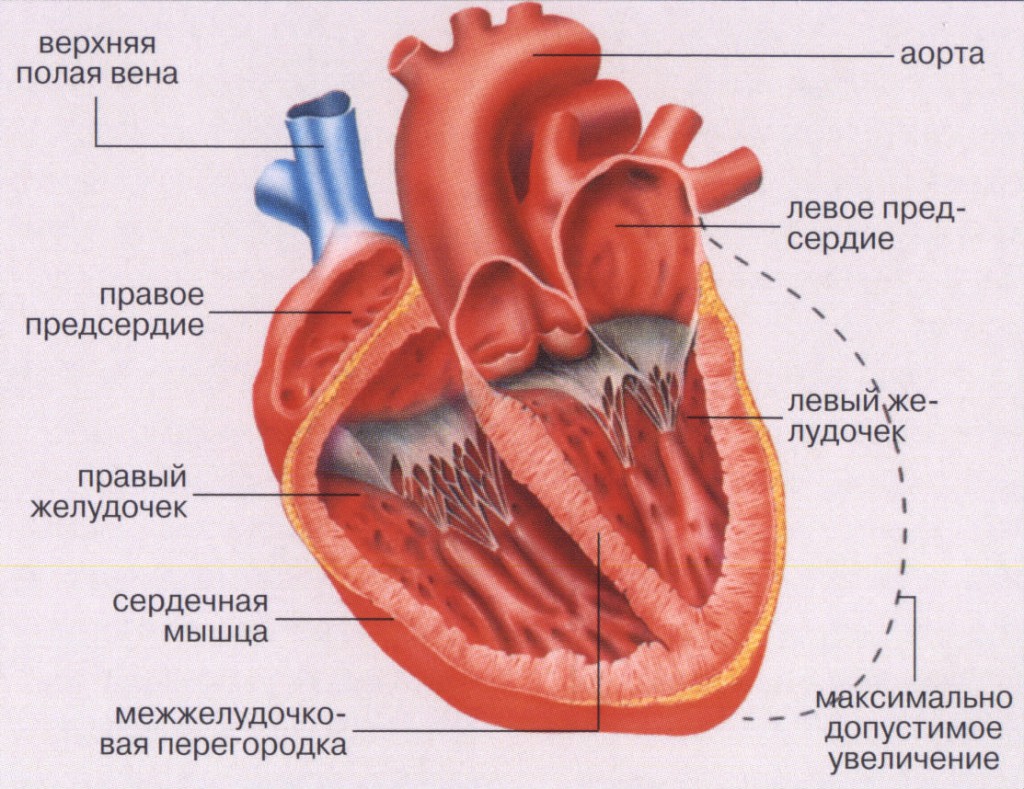
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| |
| Седативные препараты | Сибазон, реланиум | Внутримышечно или внутривенно | |
| Наркотические аналгетики |
| Подкожно, внутримышечно или внутривенно | |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты |
| ||
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Ингаляционно через носовые катетеры | |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
| Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
источник
Сердце и легкие связаны между собой, поэтому часто болезни одного органа отражаются на состоянии другого. Яркий пример такого взаимодействия — сердечная астма. Острое состояние, которое проявляется выраженным затрудненным дыханием и в тяжелых случаях может вызвать отек легких, на самом деле вызвано проблемами с миокардом. MedAboutMe расскажет, что провоцирует приступ, в какой неотложной помощи нуждается больной и как предотвратить обострения.
Сердечная астма — это острое состояние, которое возникает на фоне недостаточности левых камер сердца. Эти отделы отвечают за забор артериальной крови из легких. Если сократительная способность миокарда понижается, в левом желудочке может задерживаться определенное количество крови. Это приводит к нарушению гемодинамики в малом круге сердечно-сосудистой системы, вследствие чего в венах легких повышается давление, стенки капилляров становятся более проницаемыми, и через них в ткань легких попадает плазма крови. Эта жидкость вызывает отек, нарушает работу органов дыхания, сказывается на газообмене и приводит к характерным симптомам — приступам удушья. Чаще всего они развиваются ночью, поскольку застой крови в легких образовывается быстрее в лежачем положении. Но в некоторых случаях сильная одышка может развиться во время бодрствованья, после стрессов или чрезмерных физических нагрузок.
По статистике, такие приступы тревожат 1-5% всего населения и чаще возникают у пациентов старше 60 лет. Связано это с тем, что к пожилому возрасту сердечно-сосудистая система начинает работать хуже, возникают различные заболевания, а миокард просто не может справляться со своими функциями.
Поскольку кардиальная астма непосредственно связана с патологией левого желудочка, приступы могут говорить о первичном заболевании — левожелудочковой недостаточности. Однако чаще всего это все же следствие других проблем с сердцем. Удушье может возникать у пациентов со следующими диагнозами:
- Ишемическая болезнь сердца. При этом приступ может развиться и во время инфаркта миокарда.
- Пороки, в частности, патологии клапанов и аорты.
- Хроническая сердечная недостаточность.
- Воспалительные заболевания, прежде всего, миокардит.
- Опухоли, тромбы в полостях сердца или сосудах малого круга.
- Кардиосклероз.
- Артериальная гипертензия.
- Аневризма сердца.
Развитие сердечной астмы могут вызывать болезни, приводящие к задержке жидкости. Прежде всего, речь идет о заболеваниях почек. В результате таких нарушений увеличивается объем крови в сердечно-сосудистой системе и в легких может повыситься давление.
Перечисленные болезни не всегда приводят к выраженной одышке. Врачи обращают внимание, что чаще всего обострения встречаются на фоне провоцирующих факторов. Среди них:
- Переутомление.
- Чрезмерная физическая нагрузка.
- Стрессы, нервное напряжение.
- Алкоголь.
- Чрезмерное потребление жидкости.
Приступ сердечной астмы, как правило, развивается ночью. Связано это с тем, что в лежачем положении сердце хуже справляется с перекачиванием крови, и давление в сосудах легких повышается. При этом многие пациенты отмечают, что перед обострением за 2-3 дня наблюдаются предвестники — первые незначительные симптомы. Среди них:
- Давящее дискомфортное ощущение в грудной клетке.
- Незначительная одышка, которая может возникать после плотной еды, ходьбы в быстром темпе и прочего.
- Кашель, особенно после физической нагрузки.
Во время самого приступа у пациента развиваются такие признаки астмы:
- Сильная одышка, переходящая в удушье. При этом дыхание затруднено именно на вдохе, человеку сложно наполнить легкие воздухом, он с трудом может говорить. Симптом существенно усиливается, если человек принимает горизонтальное положение (ортопноэ) — так сердечно-сосудистая система не может правильно перераспределить кровь.
- Сильный сухой кашель. Это рефлекторная реакция на отек слизистых дыхательных путей — так организм пытается очистить бронхи и легкие. Но поскольку дыхание затруднено не по причине застоя слизи, кашель не приносит облегчения и может быть достаточно продолжительным.
- Изменение цвета кожи. У человека белеет лицо, если дыхательная недостаточность выражена сильно, может синеть носогубный треугольник.
- Обильный холодный пот.
- Набухание вен в области шеи (признак недостаточной работы сердца).
Кроме того, во время приступа человек крайне возбужден, он может впадать в панику, у него возникает страх смерти. Такие эмоциональные реакции вполне естественны, поэтому близким важно успокоить больного и быстро оказать первую помощь.
Первое, что должны сделать окружающие при приступе сердечной астмы — вызвать скорую помощь. Нужно быть готовым к тому, что больной будет госпитализирован — стационарное лечение показано практически при всех случаях сердечной астмы.
От тяжелого приступа ортопноэ человек резко просыпается и садится. Очень важно, чтобы такое положение тела сохранялось, ведь в положении лежа симптомы сердечной астмы будут только нарастать. Ноги должны быть обязательно спущены с кровати — так можно обеспечить отток крови из легких к конечностям. Больному не стоит пытаться встать, во время дыхательной недостаточности может проявляться мышечная слабость, человек просто не устоит и может упасть.
Горячая ванночка для ног также поможет уменьшить давление в сосудах легких. Повышение температуры способствует притоку крови, поэтому значительное ее количество спустится в нижнюю часть тела.
В некоторых случаях рекомендовано наложение жгутов — они помогают задержать кровь в конечностях и снизить давление в малом круге сердечно-сосудистой системы. Однако если близкие не умеют делать процедуру, от нее лучше отказаться, поскольку неправильное наложение жгута может ухудшить ситуацию. Когда человеку немного полегчает и он может принять лекарство, можно дать таблетку нитроглицерина.
Чтобы избежать новых приступов, человеку необходимо уделить внимание здоровью сердца. Важно пройти полное обследование и выявить причину левожелудочковой недостаточности, ведь лечение основного заболевания — главная составляющая правильной терапии.
Немаловажную роль играет и образ жизни. Устранить риск сердечной астмы и ее осложнений помогут общие правила профилактики:
- Снижение избыточного веса.
- Достаточный сон (лучше использовать высокие подушки).
- Умеренные физические нагрузки (какие именно подойдут, может посоветовать лечащий врач).
- Отказ от курения, алкоголя.
Очень важно обратить внимание на рацион питания больного. При сердечной недостаточности рекомендуется соблюдать правильный питьевой режим — общее количество жидкости в день не должно превышать 1,5 литра. Кроме этого, стоит оказаться от слишком соленых блюд, устраивать бессолевые дни, поскольку избыток натрия задерживает воду в организме и увеличивает риск отеков. Крайне вредно переедание.
Людям, у которых были приступы, важно обратить внимание на артериальное давление. Гипертония плохо влияет на сердце в целом и существенно увеличивает риск развития астмы.
источник
Синдром, возникающий внезапно при левожелудочковой сердечной недостаточности, – сердечная астма. Застой крови в кровеносной системе провоцирует приступы затрудненного дыхания, переходящие в удушье.
Так как этот синдром может привести к смерти, в первые минуты приступа нужно срочно обращаться за неотложной помощью. Лечение должно быть комплексным и проводиться в рамках стационарного режима. Кардиолог проводит необходимые обследования, собирает анамнез и на основе полученных данных выбирает схему лечения.
Сердечная астма — это тяжелое состояние организма, для которого характерны резкие приступы осложненного дыхания вплоть до удушья. Случаются такие приступы чаще ночью, длятся они 3-5 минут, но бывают и более долгие, до часа. Кардиологи относят этот вид астмы к симптомам острой сердечной недостаточности на малом круге кровообращения (сердце-легкие-сердце).
По своей сути каждый приступ – это попадание жидкости в органы дыхания. Застой крови в сосудах легких становится причиной затрудненного вдоха, потери сознания, тахикардии и иных нарушений. Без принятия мер на фоне синдрома развивается масштабный альвеолярный отек легких, который приводит к смерти.
По внешним признакам различия между сердечной астмой и бронхиальной незначительны. Даже специалист на первый взгляд не сможет точно определить природу приступа. Но обычно известна первопричина – заболевание в анамнезе. Бронхиальная, как правило, начинается с аллергии и нарушений работы дыхательной системы, а сердечная – с патологий в области кровеносной системы и сердца.
Трудности при вдохе — главное отличие сердечной астмы от бронхиальной астмы, для которой характерно затруднение при выдохе.
Признаки сердечной астмы также нужно отличать от состояний нервного припадка, сужения дыхательных путей и гортани из-за отека Квинке или сдавливания вен средостения в результате травмы.
Причин возникновения синдрома много. Сердечную астму могут спровоцировать такие состояния, как:
- кардиомиопатия;
- острое воспаление сердечной мышцы;
- аневризма;
- ишемическая болезнь;
- стеноз (сужение) митрального клапана;
- истончение миокарда, инфаркт;
- аритмия, тахикардия;
- избыток крови в системе и, как следствие, – высокое артериальное давление (гипертония);
- нарушения работы левых отделов сердца
- также провоцируют приступы образования, перекрывающие ток крови – опухоли, тромбы.
Кроме непосредственно сердечных патологий, повлиять на ухудшение дыхания могут аллергические реакции, пневмония, нарушения циркуляции крови в головном и спинном мозге — инсульты (ишемический, геморрагический).
Провоцирующими факторами являются прежде всего:
- длительное нахождение в неподвижном состоянии;
- злоупотребление алкоголем;
- гестоз у беременных;
- употребление большого количества жидкости и соли, особенно в вечернее время (соль дополнительно задерживает воду, это становится причиной отека легких и нарушений работы сердца);
- постоянные стрессы, из-за которых повышается давление, возникает аритмия, сердце перестает работать в привычном ритме.
Так или иначе, во всех случаях причиной сердечной астмы становится избыточная нагрузка на сердце. Невозможность вдохнуть полной грудью может быть спровоцирована чрезмерной физической нагрузкой, стрессом либо появляется внезапно, без особых причин, на фоне серьезных проблем с кровеносной системой.
Спрогнозировать приступ заранее невозможно. Развивается он стремительно. Пациенты с заболеваниями сердца должны знать о риске кардиальной астмы, о том, что может положить начало приступу, его первые признаки и правила оказания первой помощи. Обычно приступ случается, когда человек ложится: меняется положение тела, а вместе с ним интенсивность движения крови. Кровь активнее приливает к легким и там задерживается:
- левое предсердие, которое должно принять объем крови из легких, не справляется с этой задачей;
- митральный клапан между предсердием и желудочком дает сбой, и нарушается направление тока крови;
- левый желудочек не в состоянии протолкнуть кровь в большой круг кровообращения.
Кровь остается в системе малого круга, застой в легких нарастает. Начинаются проблемы с дыханием, повышается давление. Чем серьезнее нарушения в работе сердца, тем меньше провоцирующей физической или эмоциональной нагрузки нужно, чтобы начался приступ.
Малый круг кровообращения в организме человека выглядит так: из правого желудочка кровь проходит через легкие, обогащается кислородом и возвращается в левое предсердие. Механизм развития сердечной астмы связан с неправильной работой именно левой стороны сердца. Если левое предсердие из-за спазма, слабости или по каким-то другим причинам не способно принять в себя объем крови, то происходит ее застой в легочных венах.
Дальнейший патогенез сердечной астмы — интерстициальный отек легких из-за того, что в сосудах возрастает давление, и плазма крови через капилляры попадает в легкие. Именно поэтому кардиальная астма считается жизнеугрожающим состоянием: если не помочь пациенту вовремя, последствия могут быть необратимыми, пациент задохнется из-за жидкости в легких.
Приступ при сердечной астме обычно начинается внезапно. Но предпосылками могут стать постепенно нарастающие проблемы незадолго до появления синдрома. Предвестники появляются на протяжении 2-3 дней: пациент может жаловаться на нарушения дыхания, дискомфорт в грудной клетке при перемене положения тела из вертикального в горизонтальное.
Появляется непривычная одышка даже после небольшой нагрузки или стресса. Признаки могут быть разной степени выраженности, и пациенты, не имевшие ранее серьезных проблем с сердцем, зачастую не обращают на это внимание, ссылаясь на сильную усталость или стрессы.
Сам приступ астмы начинается с внезапной нехватки воздуха. Чаще это происходит во время сна, пациент просыпается от того, что не может вдохнуть. Клинические проявления сердечной астмы:
- каждый вдох дается с трудом. Основной симптом – шумное дыхание и отсутствие ощущения наполненности легких кислородом;
- дыхание учащается, но не приносит облегчения, оставаясь поверхностным;
- кожа бледнеет из-за недостатка крови в капиллярах, вокруг губ появляется заметная синюшность, синеют кончики пальцев;
- человек принимает специфическое положение ортопноэ: садится, выпрямляет и немного наклоняет вперед верхнюю часть тела, шею изгибает. Если сесть некуда, пациент упирается руками в стол, спинку кровати, стену. Таким образом он инстинктивно снижает нагрузку на дыхательную систему, чтобы в легкие поступало больше кислорода;
- пульс учащается, сердце бьется в непривычном ритме: слишком быстро или сбивчиво (аритмия);
- вены на шее набухают из-за нарушения оттока крови из верхней части тела;
- через некоторое время (10-15 минут) появляется сухой кашель, который облегчения не приносит. Хрипы при этом влажные и хорошо слышны.
Эти симптомы сердечной астмы вызывают панику, которая усугубляет состояние. Страх появляется из-за кислородного голодания мозга, он заставляет еще больше сжиматься мышцу предсердия, попытки откашляться не дают кислороду попадать в легкие. Поэтому пациентам во время приступа нужно постараться успокоиться и не поддаваться страху.
Главное осложнение сердечной астмы при длительном застое крови в легких – это обширный отек:
- при кашле начинает отделяться мокрота в небольших количествах;
- кожные покровы приобретают сероватый оттенок, появляется обильный холодный пот из-за нарушения терморегуляции;
- состояние, которое угрожает жизни больного, сопровождается сильной аритмией, тахикардией, розовой пеной изо рта. Кожа синеет из-за длительной нехватки воздуха. Больной не может дышать.
Поэтому уже при первых признаках кардиальной астмы нужно сразу вызывать врача, чтобы не доводить до заполнения альвеол жидкостью и удушья.
При прослушивании стетоскопом врач замечает хрипы в нижней части легких, специфические шумы в сердце и чрезмерное напряжение тех мышц спины и межреберных пространств, которые в обычном состоянии в процессе дыхания не участвуют.
Чтобы подтвердить диагноз «кардиальная астма», после купирования приступа врач назначает:
Для диагностики сердечной астмы достаточно результатов этих обследований. Дополнительно можно сдать анализ крови. Если приступ произошел на почве сердечной недостаточности, то в результатах будут видны последствия серьезных нарушений в работе кровеносной системы.
Первым пунктом алгоритма действий является звонок в скорую помощь с четким, быстрым и понятным описанием симптомов состояния больного. Затем меры по оказанию неотложной помощи при сердечной астме должны быть направлены на облегчение дыхания и восстановление работы сердечной мышцы.
Исход приступа во многом зависит от тех людей, которые находятся рядом с пациентом: в тяжелом состоянии больной редко может добраться до телефона, вызвать врача, открыть окно, не говоря уже об остальных мерах. Окружающие должны действовать быстро, четко и без паники:
- Первый пункт доврачебной помощи при сердечной астме – помочь пациенту сесть. Ноги опустить на пол, под спину организовать опору (подушки, спинка стула). При таком положении воздух лучше проникает в легкие и активизируется движение крови по большому кругу кровообращения в нижние конечности.
- Освободить грудную клетку больного от стесняющей одежды.
- Приток свежего воздуха поможет больному меньше паниковать. Поэтому открытое окно будет оптимальным вариантом. Иногда под рукой может оказаться баллон с кислородом – в этом случае он будет как нельзя кстати.
- Через 10 минут поместить ноги пациента в тепло: таз с водой, грелка, одеяло. Сухое или влажное тепло усилит приток крови в нижнюю половину тела и отток из верхней.
- При высоком давлении применяются препараты с сосудорасширяющим действием.
- Если давление высокое, а препаратов под рукой нет, накладывают жгут на бедро поверх одежды в 15 см от паха. Держат такой жгут не более 30 минут. Снимают, как только давление стабилизируется. Жгут уменьшает нагрузку на верхнюю половину тела, не пропуская кровь из большого круга кровообращения в сердце и далее в малый круг. Жгут может накладывать только человек, имеющий необходимые навыки. Неправильное наложение приводит к нарушению кровообращения и иннервации конечности.
- Избежать отека легких помогает вдыхание паров этилового спирта. Его достаточно нанести на вату, ткань или марлю и держать возле лица больного.
Бригада скорой помощи обеспечивает больного кислородной маской, вводит нейролептики внутримышечно для купирования панической атаки и сильные анальгетики, чтобы устранить сердечные боли. Одним из способов снизить давление является кровопускание.
В сложных случаях добавляются препараты для снижения уровня жидкости в организме (мочегонные). Препараты из группы гликозидов помогают снять спазмы сердечной мышцы и наладить ток крови. Экстренно проводится электрокардиостимуляция для выравнивания ритма.
Сразу после приезда бригады скорой помощи и купирования приступа больной либо остается на амбулаторном лечении, либо отправляется в стационар. Решение принимается врачами совместно с пациентом. Лучше соглашаться на госпитализацию, ведь в условиях больницы все обследования проведут быстрее, чем в поликлинике. В любом случае нельзя оставлять кардиальную астму без внимания. Приступ может повториться, когда и где это произойдет, неизвестно.
Лечение сердечной астмы комплексное. Сначала проводятся необходимые анализы и обследования. Врач-кардиолог оценит состояние сердца и легких после приступа и выберет тактику лечения.
Обычно при сердечной астме показаны лекарства, которые:
- устраняют отеки, выводят лишнюю жидкость из организма;
- укрепляют сердечную мышцу;
- восстанавливают ритм сердца и нормализуют давление.
Помимо лекарственных препаратов, назначается строгая диета. Рацион должен быть разнообразным, пища приготовлена с максимальным сохранением полезных веществ, витаминов и микроэлементов. Общие правила диеты таковы:
- практически полный отказ от соли;
- пища должна быть легкой, чтобы не задерживалась в организме: супы, мелкорубленые и пюрированные продукты, тушеные и приготовленные в пароварке овощи;
- как можно меньше жиров, подвергшихся тепловой обработке. Идеальными будут блюда отварные и на пару, совсем без масла;
- каши на воде и молоке;
- легкие молочные продукты;
- отварные яйца, свежие овощи и фрукты;
- питьевой режим умеренный. Сразу после приступа лучше ограничивать употребление жидкости (не более 1,5 л в сутки). В дальнейшем можно оставить стандартную норму — 2 л в день.
Не наедаться и не напиваться перед сном. От ужина до сна должно пройти 3 часа.
В первую очередь дальнейшее лечение фокусируется на устранении причины, которая вызвала приступ астмы. Если сердечная недостаточность была вызвана более серьезным заболеванием, врач назначает специфические препараты для его лечения и продолжает наблюдение. После обследования может выясниться, что пациенту необходима операция на сердце. Не стоит отказываться от этого шанса на полноценную жизнь.
Исход приступа сердечной астмы зависит от причин ее возникновения и от того, насколько серьезно отнесется сам пациент к своему состоянию. Выполнение всех рекомендаций кардиолога и прием всех прописанных лекарств в некоторых случаях – мера достаточная для того, чтобы приступ больше не повторился. Но все же этот синдром не возникает без серьезного заболевания, которое требует постоянного контроля, смены образа жизни и привычек.
Даже при общем отличном состоянии пациента прогноз остается неблагоприятным. Считается, что приступ может начаться в любой момент. Состояние, угрожающее внезапной смертью, требует тщательного контроля и бережного отношения пациента к своему здоровью.
Пациент с любыми болезнями сердца должен знать о риске возникновения сердечной астмы и принимать меры по ее профилактике.
В первую очередь нужно следить за состоянием сердца. Регулярное наблюдение у врача-кардиолога и выполнение всех его предписаний поможет выявить нарушения на ранних этапах. Даже если внешних проявлений сердечных болезней еще не возникало, здоровые люди должны раз в три года проходить диспансеризацию и проверять работу сердечной мышцы.
Здоровый образ жизни позволит сохранить здоровье:
- регулярный восьмичасовой сон;
- прогулки пешком на большие расстояния;
- физические нагрузки в соответствии с состоянием организма;
- отказ от вредных привычек.
При внимательном отношении к своему здоровью каждый сердечник может снизить риск возникновения этого синдрома до минимума.
источник
Сердечная астма проявляется в приступе удушья, который может стоить больному жизни.
Сердечная астма не рассматривается как независимое заболевание, а является осложнением после:
Самый основной признак сердечной астмы — одышка в виде приступа с превалированием шумного долгого вдоха.
В процессе приступа сердечной астмы больной должен лечь, приподняв на подушки верхнюю часть туловища. Неотложная помощь заключается в купировании возбужденного состояния центра дыхания и снятия напряжения с малого круга кровотока.
С целью сокращения состояния возбуждения центра дыхания выполняют инъекцию морфина, с введения которого и начинается лечение сердечной астмы и купирование ее приступа. Кроме локализованного воздействия на центр дыхания, морфин сокращает количество притекающей к сердцу крови и застойные явления в легких за счет уменьшения возбужденного состояния центров двигательных сосудов, успокаивает больного.
Инъекция морфина выполняется подкожно по 1 мл однопроцентного раствора препарата в комплексе с 0,5 мл раствора препарата атропин, угнетающего рвотные позывы, которые провоцирует введение морфина. Кроме того, атропин снимает мышечные судороги. Если у больного во время приступа отмечается учащенный пульс, то лучше выполнить инъекцию пипольфена или димедрола. Кроме этого, можно колоть супрастин.
Инъекции выполняются внутримышечно. Буквально минут через десять наступает облегчение, дышать становится проще, состояние больного стабилизируется. Если у больного во время приступа сердечной астмы наблюдается низкое кровяное давление, то вместо морфина делают инъекции промедола. Он воздействует немного слабее.
Непосредственным способом снятия напряжения с малого круга кровотока считается метод кровопускания. Использование кровопускания непременно необходимо при явном застойном процессе в области легких, в частности при отечности. Помимо кровопускания, можно затянуть жгуты на руке, сильно сжав вены, но пульс в любом случае должен прощупываться.
Максимальное время ношения жгута — полчаса. Снимаются жгуты осторожно и не резко, так как в противном случае поток крови к сердцу быстро возрастет. К наложению жгутов существуют противопоказания, состоящие в склонности конечностей к отекам, тромбофлебите, диатезе геморрагического происхождения, стенокардических приступах или сердечных приступах, при коллапсе сердца.
Второе экстренное мероприятие при приступе сердечной астм, применяемое практически для всех больных, — это внутривенная инъекция строфантина. Данный препарат вводится при сердцебиении менее чем шестьдесят ударов в минуту и отсутствии под рукой препаратов из наперстянки. Инъекция делается медленно и аккуратно. Возможна комбинация с раствором глюкозы.
Часто с целью купирования приступа сердечной астмы вместе со строфантином вводится препарат эуфиллин. Данный препарат снимает бронхиальные спазмы, понижает легочно-артериальное давление и давление в большом круге кровотока. Он же способствует стимуляции работы сердца, расширению артерий, является мочегонным препаратом.
При приступе больной должен находиться в состоянии предельного покоя. Больного нельзя перемещать, а экстренная помощь выполняется на месте. Когда приступ сердечной астмы отступит, больного нужно как можно быстрее доставить в больницу или пункт скорой помощи.
Для снятия сердечных приступов, бронхоспазма, купирования острых болей применяется Аппликатор «Малыш». Он удобен для длительного ношения при хронических болевых и сосудистых синдромах.
источник
Сердечная астма – острая левожелудочковая недостаточность, обусловленная застоем крови в малом круге кровообращения и интерстициальным отеком легких. Приступы сердечной астмы сопровождаются ощущением острой нехватки воздуха, ортопноэ, надсадным сухим кашлем, цианозом лица, тахикардией, повышением диастолического АД, возбуждением, страхом смерти. Диагноз сердечной астмы основан на оценке клинических симптомов, данных осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ. Приступ сердечной астмы купируется с помощью нитроглицерина, наркотических анальгетиков, гипотензивных и мочегонных препаратов, кровопускания, наложения венозных жгутов на конечности, кислородотерапии.
Сердечная (кардиальная) астма – клинический синдром, характеризующийся внезапными приступами инспираторной одышки, перерастающей в удушье. В кардиологии сердечная астма относится к тяжелым проявлениям острой недостаточности левых отделов сердца, осложняющей течение ряда сердечно-сосудистых и других заболеваний. При сердечной астме отмечается резкое снижение сократительной способности миокарда и застой крови в системе малого круга кровообращения, приводящие к острым нарушениям дыхания и кровообращения. Сердечная астма может предшествовать развитию альвеолярного отека легких (нередко молниеносного), часто приводящего к летальному исходу.
Сердечная астма может быть связана с непосредственным поражением сердца или развиваться на фоне некардиогенных заболеваний и состояний. Причинами сердечной астмы могут быть первичная острая или хроническая (в стадии обострения) левожелудочковая недостаточность. Сердечная астма может осложнять течение различных форм ИБС (в т.ч. острого инфаркта миокарда, нестабильной стенокардии), постинфарктного и атеросклеротического кардиосклероза, острого миокардита, послеродовой кардиомиопатии, аневризмы сердца. Пароксизмальные формы артериальной гипертензии с высокими подъемами АД и чрезмерным напряжением миокарда левого желудочка, приступы мерцательной аритмии и трепетания предсердий являются потенциально опасными в плане развития сердечной астмы.
К сердечной астме нередко приводят декомпенсированные митральные и аортальные пороки сердца (митральный стеноз, аортальная недостаточность), связанные с препятствием для оттока крови. Нарушению кровотока в левых отделах сердца может способствовать наличие крупного внутрипредсердного тромба или внутриполостной опухоли сердца — миксомы.
Развитие сердечной астмы могут вызывать инфекционные заболевания (пневмония), поражение почек (острый гломерулонефрит), острое нарушение мозгового кровообращения. К факторам, провоцирующим возникновение приступа сердечной астмы, относятся неадекватная физическая нагрузка, сильное эмоциональное напряжение, гиперволемия (при внутривенном введении большого количества жидкости или ее задержке, лихорадке, беременности), обильный прием пищи и жидкости на ночь, переход в горизонтальное положение.
Механизм развития приступа сердечной астмы связан с затруднением внутрисердечной гемодинамики в левых отделах сердца, приводящим к избыточному кровенаполнению легочных вен и капилляров и внезапному повышению гидростатического давления в малом круге кровообращения. Вследствие увеличения проницаемости стенок капилляров происходит активный выход плазмы в ткань легких (в первую очередь в периваскулярные и перибронхиальные пространства) и развитие интерстициального отека легких. Это нарушает вентиляцию легких и ухудшает нормальный газообмен между альвеолами и кровью.
Определенную роль в развитии клинических симптомов сердечной астмы играют нейрорефлекторные звенья регуляции дыхания, состояние мозгового кровообращения. Вегетативная симптоматика, сопутствующая приступу сердечной астмы, развивается при возбуждении дыхательного центра в результате нарушения его кровоснабжения или рефлекторно, в ответ на импульсы из различных очагов раздражения (например, с корня аорты).
Предвестниками приступа сердечной астмы могут быть появившиеся в предшествующие 2-3 суток одышка, стеснение в груди, покашливание при небольшой физической нагрузке или переходе в горизонтальное положение. Приступы сердечной астмы чаще наблюдаются ночью, во время сна вследствие ослабления адренергической регуляции и увеличения притока крови в систему малого круга в положении лежа. В дневное время приступ сердечной астмы обычно связан с физическим или нервно-психическим напряжением.
Обычно приступы сердечной астмы возникают внезапно, заставляя больного проснуться от ощущения острой нехватки воздуха и нарастания одышки, переходящей в удушье и сопровождающейся надсадным сухим кашлем (позднее — с небольшим отделением прозрачной мокроты). Во время приступа сердечной астмы больному трудно лежать, он принимает вынужденное вертикальное положение: встает или садится в постели, опустив вниз ноги (ортопноэ); дышит обычно через рот, с трудом говорит. Состояние больного сердечной астмой возбужденное, беспокойное, сопровождается чувством панического страха смерти. При осмотре наблюдается цианоз в области носогубного треугольника и ногтевых фаланг, тахикардия, повышение диастолического АД. При аускультации могут отмечаться сухие или скудные мелкопузырчатые хрипы, преимущественно в нижних участках легких.
Продолжительность приступа сердечной астмы может быть от нескольких минут до нескольких часов, частота и особенности проявления приступов зависят от специфики основного заболевания. При митральном стенозе приступы сердечной астмы наблюдаются редко, так как застою в капиллярах и венозном русле малого круга кровообращения препятствует рефлекторное сужение легочных артериол (рефлекс Китаева).
При развитии правожелудочковой недостаточности приступы сердечной астмы могут исчезнуть совсем. Иногда сердечную астму сопровождает рефлекторный бронхоспазм с нарушением бронхиальной проходимости, что осложняет дифференциальную диагностику заболевания с бронхиальной астмой.
При длительном и тяжелом приступе сердечной астмы появляется «серый» цианоз, холодный пот, набухание шейных вен; пульс становится нитевидным, падает давление, больной ощущает резкий упадок сил. Трансформация сердечной астмы в альвеолярный отек легких может происходить внезапно или в процессе нарастания тяжести заболевания, о чем свидетельствует появление обильной пенистой, с примесью крови мокроты, влажных мелко- и среднепузырчатых хрипов над всей поверхностью легких, тяжелого ортопноэ.
Для правильного назначения лекарственной терапии важно дифференцировать приступ сердечной астмы от приступа удушья при бронхиальной астме, остром стенозе гортани, от одышки при уремии, медиастинальном синдроме, истерическом припадке. Установить точный диагноз помогают оценка клинических проявлений сердечной астмы, данные объективного осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ.
Аускультация сердца во время приступа сердечной астмы затруднена из-за наличия дыхательных шумов и хрипов, но все же позволяет выявить глухость сердечных тонов, ритм галопа, акцент II тона над легочным стволом, а также признаки основного заболевания — нарушение ритма сердца, несостоятельность клапанов сердца и аорты и др. Отмечается частый, слабого наполнения пульс, повышение, а затем снижение АД. При выслушивании легких определяются единичные или рассеянные сухие (иногда единичные влажные) хрипы.
На рентгенограмме грудной клетки при сердечной астме отмечаются признаки венозного застоя и полнокровия в малом круге, понижение прозрачности легочных полей, расширение и нерезкость корней легких, появление линий Керли, свидетельствующих об интерстициальном отеке легких. На ЭКГ во время приступа сердечной астмы наблюдается снижение амплитуды зубцов и интервала ST, могут регистрироваться аритмии, признаки коронарной недостаточности.
При сердечной астме, протекающей с рефлекторным бронхоспазмом, обилием свистящих хрипов и повышенной секрецией мокроты, для исключения бронхиальной астмы учитывают возраст первого проявления заболевания (при сердечной астме – пожилой возраст), отсутствие у больного аллергологического анамнеза, хронических воспалительных заболеваний легких и верхних дыхательных путей, наличие острой или хронической сердечно-сосудистой патологии.
Несмотря на то, что приступ сердечной астмы может купироваться самостоятельно, ввиду высокого риска развития отека легких и угрозы жизни больного необходимо экстренное оказание медицинской помощи на месте. Проводимые терапевтические мероприятия должны быть направлены на подавление нейрорефлекторного возбуждения дыхательного центра, снижение эмоционального напряжения и разгрузку малого круга кровообращения.
Чтобы облегчить течение приступа сердечной астмы, больному необходимо обеспечить максимальный покой, удобное полусидячее положение со спущенными ногами, организовать горячую ножную ванну. Показан прием нитроглицерина сублингвально с повторами каждые 5-10 мин. или нифедипина с обязательным мониторингом АД до субъективного облегчения состояния.
При сердечной астме с сильной одышкой и болевым синдромом применяются наркотические анальгетики. В случае угнетения дыхания, бронхоспазма, хронического легочного сердца, отека мозга, они могут быть заменены нейролептаналгетиком — дроперидолом.
Методом срочной разгрузки малого круга кровообращения при артериальной гипертензии и венозном застое является кровопускание (300–500 мл крови). При отсутствии противопоказаний возможно наложение на конечности жгутов, сдавливающих вены и искусственно создающих венозный застой на периферии (продолжительностью не более 30 мин. под контролем артериального пульса). При сердечной астме показаны длительные повторные ингаляции кислорода через этиловый спирт (с помощью носовых катетеров или маски, при отеке легких – ИВЛ), способствующие уменьшению отека легочной ткани.
При развитии приступа сердечной астмы проводится коррекция АД гипотензивными средствами и мочегонными препаратами (фуросемид), Практически во всех случаях сердечной астмы необходимо в/в введение растворов сердечных гликозидов — строфантина или дигоксина. Эуфиллин может быть эффективен при смешанной форме астмы сердечной и бронхиальной, при митральном стенозе за счет расширения коронарных сосудов и улучшения кровоснабжения миокарда. При сердечной астме с нарушением ритма сердечной деятельности применяется электроимпульсная терапия (дефибрилляция). После купирования приступа сердечной астмы проводится дальнейшее лечение с учетом причины заболевания.
Исход сердечной астмы в значительной степени определяется основной патологией, приводящей к развитию приступов удушья. В большинстве случаев прогноз сердечной астмы неблагоприятный; иногда комплексное лечение основного заболевания и строгое соблюдение больными ограничительного режима позволяют предупреждать повторные приступы, поддерживать относительно удовлетворительное состояние и даже работоспособность на протяжении нескольких лет.
Профилактика сердечной астмы состоит в своевременном и рациональном лечении хронической ИБС и сердечной недостаточности, артериальной гипертензии, предупреждении инфекционных заболеваний, соблюдении водно-солевого режима.
источник

Патология заключается в выпотевании в легочную ткань серозной жидкости и формировании интерстициального отека. В некоторых случаях сердечная астма возникает на фоне артериальной гипертонии, кардиосклероза, острого нефрита или миокардита, митрального стеноза. Встречается и сердечная астма, развившаяся в результате острых приступов хронической левожелудочковой недостаточности. Ее образование обусловлено быстрым падением сократительной способности миокарда, снижением ударного сердечного объема, застоем в легочных венах и левом предсердии кровообращения. Все это влечет нарушение кровообращения в малом круге, рефлекторную гипертонию, увеличение проницаемости стенок сосудов и пропотевания жидкости из капилляров в межклеточную ткань и альвеолы. Результатом является нарушение тканевого и внешнего дыхания, а также развитие респираторного и метаболического ацидоза.
Приступ сердечной аритмии характеризуется возбуждением больного, повышением артериального давления, тахипноэ и тахикардией, усилением работы дыхательной мускулатуры, повышением нагрузки на сердце.
Сердечная астма имеет следующие клинические признаки:
• выраженная одышка, особенно по ночам;
• затрудненное дыхание, в том числе в ночное время, вызывающее нарушения сна;
• длительность приступа обычно составляет несколько минут, приступы могут проходить самостоятельно.
Кроме того, могут появляться кашель с отхождением небольшого количества слизистой мокроты, посинение кожных покровов, учащение пульса.
В некоторых случаях во время приступов сердечной астмы появляются влажные или сухие хрипы, признаки отека легких.
Причины развития сердечной астмы
Сердечная астма нередко развивается у людей, страдающих атеросклерозом, гипертонией, а также сифилитическим артритом. Начальные этапы болезни характеризуются тем, что приступы возникают при чрезмерном употреблении алкоголя или при переедании на ночь, а также на фоне переутомлений. У пациентов с митральным стенозом приступы связаны с повышенной физической активностью, а при артериальной гипертонии, нефросклерозе, сифилитическом аортите — с чрезмерным волнением или эмоциональными нагрузками.
Быстрота и эффективность помощи при приступах сердечной астмы во многом определяют их исход. Несвоевременно оказанная или неграмотная помощь может стать причиной отека легких и последующего летального исхода. При выборе препарата, призванного купировать приступ, важно понимать механизм заболевания.
Если предполагается, что провоцирующим фактором послужило нервно-рефлекторное воздействие, лечение заболевание должно основываться на введение пантопона или морфина. Это средства снижают симпатический тонус, снимают спазмы артерий и вен, оказывают успокаивающее воздействие. Если у пациента проявляются симптомы нарушения мозгового кровообращения, сопровождаемые приступами удушья, применения морфина может лишь ухудшить ситуацию, так как уменьшит возбудимость дыхательного центра.
Дальнейшее лечение заболевания, как правило, заключается в усилении сократительной способности миокарда, а также снижении постнагрузки и преднагрузки.
Чтобы снизить нагрузку на сердечную мышцу, физическую активность больного ограничивают, вплоть до назначения постельного режима. Кроме того, пациентам рекомендуют придерживаться бессолевой диеты.
Кроме того, терапевтическое лечение бывает направлено на профилактику или же замедление развития патологии. Довольно эффективными средствами считаются нитраты, вазодилататоры, ингибиторы ангиотензинпревращающего фермента. Использование сердечных гликозидов увеличивает сердечный выброс и повышает сократимость миокарда. А диуретики контролируют количество ионов натрия и воды в организме больного.
Действия при приступе сердечной астмы
Первоочередная задача при приступе сердечной астмы — снижение эмоционального напряжения, спровоцировавшего это состояние. Врач должен убедительно объяснить больному, что осознает серьезность заболевания. Пациенту необходимо принять сидячее положение со спущенными ногами. Показан прием 2-3 таблеток нитроглицерина под язык и контроль артериального давления. Нитроглицерин можно ввести внутривенно, скорость – 5 мг в минуту.
Иногда этого препарата оказывается достаточно для того, чтобы купировать приступ. Улучшение обычно наступает в течение 5–15 минут. Если эффект лечения отсутствует, можно ввести подкожно или внутривенно 1%-ый раствор морфина (1–2 мл). Морфин вводится медленно, разбавленным в растворе глюкозы, хлорида натрия.
Если у больного существуют противопоказания к применению морфина, вводится 2 мл дроперидола, внутривенно или внутримышечно. При этом обязательно контролируется артериальное давление.
Кроме того, при приступах сердечной астмы рекомендуется внутривенно вводить фуросемид (2–8 мл), а также проводить ингаляции кислорода. При гипотонии и поражении альвеолярной мембраны назначаются преднизолон и гидрокортизон.
Пациентов на этапе предвестников заболевания или после выведения из приступа госпитализируют. Сердечная астма в любом случае является опасным для здоровья и жизни человека состоянием, его течение часто зависит от основного диагноза больного, а также от грамотности и адекватности лечебных мероприятий, направленных на купирование приступа.
(са) и отек легких (ол) — пароксизмальныв формы тяжелого затруднения дыхания, обусловленного выпотеванием в легочную ткань серозной жидкости с образованием (усилением) отека — интерстициального (при сердечной астме) и альвеолярного, со вспениванием богатого белком транссудата (при отеке легких).
Этиология, патогенез.
Причинами СА и ОЛ являются первичная острая левожелудочковая недостаточность (инфаркт миокарда, другие острые и подострые формы ИБО, гипертонический криз и другие пароксизмальные формы артериальной гипертензии, острый нефрит, острая левожелудочковая недостаточность у больных с миокардиопатией и др. ) либо острые проявления хронической левожелудочковой недостаточности (митральный или аортальный порок, хроническая аневризма сердца, другие хронические формы ИВО и пр. ). К основному патогенетическому фактору — повышению гидростатического давления в легочных капиллярах обычно присоединяются провоцирующие приступ дополнительные: физическое или эмоциональное напряжение, гиперволемия (гипергидратация, задержка жидкости), увеличение притока крови в систему малого круга при переходе в горизонтальное положение и нарушение центральной регуляции во время сна и другие факторы. Сопровождающие приступ возбуждение, подъем АД, тахикардия, тахипноэ, усиленная работа дыхательной и вспомогательной мускулатуры повышают нагрузку на сердце и снижают эффективность его работы. Присасывающее действие форсированного вдоха ведет к дополнительному увеличению кровенаполнения легких. Гипоксия и ацидоз сопровождаются дальнейшим ухудшением работы сердца, нарушением
центральной регуляции, повышением проницаемости альвеолярной мембраны и снижают эффективность медикаментозной терапии.
Симптомы, течение.
1. Предвестники истертые формы: усиление (появление) одышки, ортопноэ. Удушье, покашливание или только саднение за грудиной при небольшой физической нагрузке или при переходе в горизонтальное положение. Обычно — ослабленное дыхание и скудные хрипы ниже лопаток
2. Сердечная астма (СА): удушье с кашлем, свистящим дыханием. Ортопноэ, форсированное учащенное дыхание. Возбуждение, страх смерти. Цианаз, тахикардия, часто — повышение ДД. Аускультативно — на фоне ослабленного дыхания сухие, нередко — скудные мелкопузырчатые хрипы. В тяжелых случаях — холодный пот, «серый» цианоз, набухание шейных вен, прострация. Набухание слизистой бронхов может сопровождаться нарушением бронхиальной проходимости («смешанная астма»). Дифференциальный диагноз с бронхиальной астмой (см. ) очень важен, поскольку при бронхиальной астме (в противоположность СА) противопоказаны (опасны) наркотические анальгетики и показаны (-адренергические препараты. Следует оценить анамнез (заболевание сердца или легких, эффективность (-адренергических препаратов) и обратить внимание на затрудненный, удлиненный выдох (при бронхиальной астме). 3. О т е к л е гк и х (ОЛ): возникает более или менее внезапно, либо в результате нарастания тяжести ОА. Появление при ОА обильных мелко- и среднепузырчатых хрипов, распространяющихся на передневерхние отделы легких, указывает на развивающийся («И степень») ОЛ. Появленив пенистой, обычно розовой мокроты (примесь эритроцитов) является достоверным признаком ОЛ. Хрипы отчетливо слышны на расстоянии («И! степень»). Прочие объективные и субъективные признаки как при тяжелой СА (см. выше). Для 1Ч стадии ОЛ характерны тяжелое ортопноэ, холодный пот. Различают молниеносное (смерть в течение нескольких минут), острое (продолжительность приступа от О,б до 2 — 3 ч) и затяжное (до суток и более) течение. Пенистую мокроту при ОЛ следует отличать от пенистой, нередко окрашенной кровью, слюны, выделяемой при эпилептическом приступе и при истерии. «Клокочущее» дыхание у крайне тяжело (агонизирующих) больных не является специфическим признаком ОЛ.
Лечение — экстренное уже на стадии предвестников (возможный летальный исход). Последовательность терапевтических мероприятий во многом определяется их доступностью, временем, которое потребуется для их осуществления. 1. Купирование эмоционального напряжения. Значительная при этой патологии роль эмоционального фактора определяет повышенные требования к образу действий врача. При ОА и ее предвестниках попытки успокоить больного, оценивая его состояние как относительно безобидное, приводят к обратному результату. Больной должен убедиться, что врач со всей серьезностью относится к его жалобам и состоянию, действует решительно и уверенно. 2. Больного усадить (со спущенными ногами). 3. Нитроглицерин 1 — 1,5 мг (2 — 3 таблетки или 5 — 10 капель) под язык каждые 5 — 10 мин под контролем АД до наступления заметного улучшения (хрипы становятся менее обильными и перестают выслушиваться у рта больного, субъективное облегчение) или до снижения АД. Возможно внутривенное введение нитроглицерина со скоростью 5 — 0 мг в 1 мин. В ряде случаев монотерапия нитроглицерином оказывается достаточной, заметное улучшение наступает через 5 — 1 5 мин. При недостаточной эффективности нитроглицерина или невозможности его применения лечение проводится по приведенной ниже схеме. 4. 1% раствор морфина от 1 до 2 мл вводят под кожу или в вену (медленно, в изотоническом растворе глюкозы или хлорида натрия). При противопоказаниях к назначению морфина (угнетение дыхания, бронхоспазм, отек мозга) или относительных противопоказаниях у пожилых больных — вводят 2 мл 0,25’1
раствора дроперидола вlм или в/в под контролем АД. 5. Фуросемид — от 2 до 8 мл 1’Ь раствора в/в (не применять при низком АД, гиповолемии); при низком диурезе — контроль эффективности с помощью мочевого катетера. 6. Применяют ингаляцию кислорода (носовые катетеры или маска, но не подушка). В тяжелых случаях ОЛ — дыхание под повышенным давлением (ИВЛ, наркозный аппарат). 7. Растворы дигоксина 0,025 % в дозе 1 — 2 мл или строфантина — 0,05% в дозе 0,5 — 1 мл вводят в вену одномоментно или капельно в изотоническом растворе натрия хлорида или глюкозы. По показаниям производят их повторное введение в половинной дозе через 1 и 2 ч. Ограниченные показания при острых формах ИБС. 8. При поражении альвеолярной мембраны (пневмония. аллергический компонент) и при гипотонии применяют преднизолон или гидрокортизон. 9. При смешанной астме с бронхоспастическим компонентом вводят преднизолон или гидрокортизон; возможно медленное введение в вену 10 мл 2,4 % раствора эуфиллина (иметь в виду возможную угрозу возникновения тахикардии, экстрасистопии). 10. По показаниям — отсасывание пены и жидкости из трахеобронхиального дерева (электроотсос), ингаляция пеногасителя (10% раствора антифомсилана), антибиотики.
Лечение проводят под постоянным (с интервалом 1 — мин) контролем систолического АД, которое не должно снижаться более чем на 1/3 от исходного или ниже 100 — 110 мм рт. ст. Особая осторожность требуется при сочетанном применении препаратов, а также улиц пожилого возраста и при высокой артериальной гипертензии в анамнезе. При резком снижении систолического АД необходимы экстренные мероприятия (опустить голову, поднять ноги, начать введение мезатона с помощью заранее подготовленной резервной системы для капельной инфузии). При низком АД наибольшее значение в терапии ОЛ имеет длительное (до 1 — 2 сут и более) введение больших доз (до 1,5 г/сут) преднизолона и в ряде случаев ИВЛ под повышенным давлением.
Венозные жгуты на конечности (попеременно по 15 мин) или венозное кровопускание (200 — 300 мл) могут быть рекомендованы в качестве вынужденной замены «внутреннего кровопускания» перераспределения кровенаполнения, проводимого с помощью нитроглицерина, фуросемида или (и) ганглиоблокаторов. Ингаляция паров этилового спирта малоэффективна и сопровождается нежелательным раздражением слизистой дыхательных путей. Объем инфузионной терапии и введения солей натрия должны ограничиваться необходимым минимумом.
Показания к госпитализации могут возникать в стадии предвестников и после выведения из приступа СА.
Выведение из ОЛ проводится на месте силами специализированной реанимационной кардиологической бригады скорой помощи. После выведения из ОЛ госпитализация осуществляется силами этой же бригады (угроза рецидива ОЛ).
О лечении СА и ОЛ см. также Иифаркт миокарда, Сердечная недостаточность и (в главе «Заболевания органов дыхания») ОЛ не сердечный.
Прогноз серьезный во всех стадиях и во многом определяется тяжестью основного заболевания и адекватностью лечебных мероприятий. Особенно серьезен прогноз при сочетании развернутого ОЛ с гипотензией.
Уникальные исцеляющие видео-сеансы.
Лечение астмы , лечение хронических бронхитов, а также других легочных заболеваний апиминами, апипромином и апилонами быстро восстановливает проходимость бронхов, снимает удушье и воспаления, убирает спазм. Суть лечения астмы апитерапией, хронических бронхитов, др. легочных заболеваний в многократном усилении клеточного обмена, активации гемоглобина и лейкоцитов генными прграммами активированных продуктов пчеловодства.
Инфекционные воспалительные процессы бронхов, альвеол и сосудистой системы с последующим нарушением проходимости бронхов и приступами удушья — этапы разрушения местного иммунитета легочных тканей, приводящие, в конце концов, к устойчивому синдрому астматического стереотипа. При астматических приступах сужающие бронхи спазмы и образующаяся мокрота, резко ухудшают обмен воздуха в легких, а провокаторами запуска этих приступов выступают уже, теперь аллергические или психические расстройства. Лечение легочных заболеваний фармацевтическими средствами – это изнурительный, длительный процесс, как правило, заканчивающийся инвалидностью.
При лечении бронхиальной астмы в фармацевтической медицине основной упор делается на бронхорасширяющие средства, но проблема не решается, а астма переходит в хроническую форму. В апитерапии резко повышается активность гемоглобина, что позволяет даже при поверхностном дыхании обеспечить организм кислородом, а затем с помощью кремов др. продуктов пчеловодства тонкой переработки полностью прекратить воспалительные процессы в легких. Уже через 3-5 дней приступы прекращаются, и больной становится практически здоровым.
Апитерапия позволяет исключить переход острой формы легочных заболеваний в хроническую, а хроническую форму существенно облегчить и далее убрать полностью. Многолетние исследования и уникальная тончайшая технология производства препаратов позволили донести опыт борьбы с болезнями реликтовых насекомых до человеческого организма. Организм получает, наконец, долгожданный комфорт здорового самочувствия, поврежденные генные программы восстанавливаются и постепенно начинают работать в полную силу.
Из легочных заболеваний наибольшее распространение имеют три вида – бронхиты, пневмония и бронхиальная астма. Бронхиты, связанны с инфекционно-воспалительным поражением бронхов, пневмония определяется воспалительными поражениями альвеол и сосудистой системы легких, а бронхиальная астма связана с нарушением проходимости бронхов и характеризуется приступами удушья. Причинами нарушений проходимости бронхов могут быть воспалительные процессы, психические расстройства, аллергия. Во всех случаях возникающие спазмы ведут к сужению бронхов, ухудшению обмена воздуха в легких и к приступам удушья.
Для клиники всех легочных заболевания в острый период характерны высокая температура, сильный кашель в начале сухой, а затем с гнойной мокротой с примесью крови, слабость, озноб.
Высокая температура нарушает работу сердечной мышцы, головного мозга, появляются боли в суставах и, если не принять меры, возможны тяжелые последствия. Эффективное лечение астмы и легочных заболеваний фармацевтическими средствами – это длинный процесс, нередко заканчивающийся переходом в хроническую форму. Генная апитерапия позволяет существенно облегчить тяжесть заболевания, сократить длительность и исключить хронику. При лечении используют АПИМИН А, АПИПРОМИН и крем АПИЛОН А, которые выполняют те же функции, что и при гриппе. При тяжелом течении болезни АПИМИН А принимают 3-5 раз в день через каждые 1,5 –2 часа, кремом АПИЛОН А 2-3 раза в день натирают лицо, шею, грудь, спину, суставы рук и ног. АПИПРОМИН необходимо держать во рту практически постоянно, делая перерывы на отдых.Из физиотерапии в это время следует ежедневно принимать горячие комфортные ванны продолжительностью 20 – 25 минут. При нормализации температуры тела рекомендуется совершать интенсивные пешеходные прогулки, постепенно увеличивая их продолжительность и делать физические упражнения на развитие грудной клетки. При хронических бронхитах, пневмонии или бронхиальной астме АПИМИН А, крем АПИЛОН А и АПИПРОМИН используются как обычно. Ежедневно принимаются горячие комфортные ванны, обеспечивающие прогревание нижней части груди. Повышается интенсивность и продолжительность прогулок. Подвижные игры детям не ограничиваются, а подросткам и молодым людям следует включать бег «трусцой». В качестве примера эффективности лечения бронхиальной астмы приведём Ирину К. 43 года, прапорщика ВС. Последние 10 лет она страдала бронхиальной астмой, ежегодно проходила курс лечения в Военно-Медицинской Академии, но приступы удушья преследовали её регулярно. Последний раз она пролежала в Академии целый месяц и была выписана «практически здоровой». Но, как только она вышла из больницы, новый приступ удушья чуть не стоил ей жизни. Ирина решила обратиться к апитерапии. В соответствии с методикой ей были назначены АПИМИН А, АПИЛОН А и АПИПРОМИН. Физиотерапия включала в себя ежедневную ходьбу продолжительностью не менее часа и комфортные горячие ванны. После начала апитерапии приступы удушья ослабли и через пять дней исчезли полностью. Ещё через неделю прошла аллергия на запахи и впервые за много лет Ирина сама сделала косметический ремонт квартиры с побелкой потолков, окраской окон и дверей. Бронхиальная астма прекратилась и больше не беспокоила. В дальнейшем при простуде рецидивы бронхиальной астмы имели место, но они быстро ликвидировались по вышеизложенной методике. См.методику № 11 лечения бронхитов и астмы.
источник