Под лейкозом понимают один из видов опухоли, которая поражает кроветворную систему. В первую очередь происходит поражение кроветворных клеток, находящихся в костном мозгу. Лейкоциты теряют способность достигать зрелого, то есть функционального состояния, их количество резко увеличивается и начинается процесс блокирования работы клеток, которые способны выполнять соответствующие функции. Данное нарушение работы лейкоцитов в организме вызывает первые проявления симптомов заболевания лейкозом.
Лейкоз подразделяется на острый и хронический. Клеточный субстрат острого лейкоза – это один из видов клеток, которые называются бластными. Для хронического лейкоза характерен клеточный субстрат зрелых элементов. Большинство случаев лейкоза сопровождаются таким сопутствующим заболеванием как анемия, при которой резко снижается уровень гемоглобина в крови.
Сегодня четко выраженных причин, указывающих на развитие острого лейкоза у взрослых, нет. Но некоторые формы данного заболевания выявляют еще до рождения. Например: хроническая форма миелобластного лейкоза. Беременность возможна в данном случае, но изменение генетического состава хромосом, обычно, оставляет последствия, которые дают о себе знать в возрасте тридцати сорока лет. Поэтому когда появляются первые признаки, характерные для данного заболевания стоит немедленно обращаться к врачу. До семидесяти процентов больных, которые имеют диагноз лейкоз, живут многие годы. Своевременный и квалифицированный подход к проблеме способен перевести заболевание в стойкую ремиссию или же полностью избавиться от него.
Одним из наиболее характерных ранних признаков лейкоза является частое проявление сильной потливости, которая не наблюдалась ранее. Потливость, которая возникает внезапно, при относительном благополучии или общем недомогании, а именно ночью, рассматривают как важный диагностический признак, которым характеризуется анемия. Профузная потливость, как гласит медицинская терминология, является следствием, в процессе которого поражается вегетативная нервная система. Лейкозные клетки непосредственно инфильтрируют кожный покров и потовые железы.
Следующим, не менее важным признаком данного заболевания, являются увеличенные лимфатические узлы, которые находятся под челюстью, в области шеи, над ключицами, под мышками и в паху, то есть типичные места, где есть физиологические складки кожи. Самое главное, что их очень легко заметить! Так как лейкоциты живут в лимфатических узлах, то образование так называемых опухолей неизбежно. Ведь анемия сопровождается резким увеличением лейкоцитов в крови. В итоге ткани переполняют незрелые формы и внешние размеры лимфатических узлов, естественно, увеличиваются. Аномальное новообразование в вышеперечисленных областях, имеющее мягко-эластичную структуру и вызывающее болезненные ощущения является показателем для немедленного обращения к специалисту в этой области. Уже при увеличении размера лимфатического узла до двух сантиметров, стоит немедленно приступить к обследованию.

К первым признакам лейкоза нужно отнести костно-суставную боль. Несомненно, ее нельзя считать основным показателем заболевания, так как она характерна для многих заболеваний. Но стоит отметить тот факт, что дети в первую очередь реагируют на данный признак. Костно-суставная боль может быть такой интенсивной, что ребенок теряет способность ходить. Процесс рентгенографического исследования, врач невропатолог и ортопед-травматолог, обычно не видят причину данного отклонения сразу, поэтому зачастую данная патология считается симптомом острого лейкоза только после лабораторного подтверждения подозрений заболевания. Костно-суставная боль возникает в случае избыточного уровня лейкоцитов, которые потеряли способность развиваться и функционировать, но постоянное увеличение их количества заставляет мигрировать в ткани, где интенсивное кровообращение. В данном случае это концевой или метаэпифизраный отдел трубчатой кости.
Для первых признаков лейкоза характерно проявление гипертермии, то есть нестойкое и периодическое изменение температуры тела от тридцати семи градусов до тридцати восьми. Нельзя сказать, что данное изменение температуры слишком специфическое и требует особого внимания, но продолжительное такое состояние человеческого организма является реакцией на какую- либо инфекцию, поэтому нельзя считать его нормальным. В этом случае следует обратиться к специалисту и пройти ряд исследований, чтобы выяснить причину появления периодического повышения температуры тела.
Рекомендуют обращать внимание на постоянно заложенный нос и кашель, раздирающий горло, то есть затяжные простудные заболевания, которые может вызывать анемия. Для детей данный признак является обычным явлением, а вот для взрослых это явление может стать симптомом острого лейкоза. Если простудные заболевания организма стают затяжными и частыми это можно объяснить тем, что иммунокомпетентные лейкоциты теряют свою способность функционировать. В результате организму тяжело бороться с возбудителями простуды, которые живут во внешней среде, и она приобретает длительный характер. Также при снижении функциональных способностей лейкоцитов организм не может контролировать состояние нормальной микрофлоры в организме, поэтому стает слабым, и подвергается различного рода ущербам.
Лейкоз может вызывать общую слабость и потерю аппетита у больного, но недомогание такого рода зачастую сопровождается рядом других первых признаков заболевания, поэтому данные характерные особенности болезни помогают поставить правильный диагноз. Такие признаки возникают у взрослых людей, когда поражены органы пищеварения, поэтому организму нужны огромные энергетические затраты для опухолевой трансформации кровяных клеток. В результате он быстро ослабевает.
Самым тяжелым признаком острого лейкоза являются головная боль и неврологическое нарушение в организме. Это происходит, когда аномальные клетки начинают прорастать в головной мозг. Их локализация вызывает разного рода признаки. Может нарушиться зрение, сознание, речь, координация движений и так далее.
Лейкоз у взрослых людей может вызвать ощущение тяжести в области правого подреберья, которое может усиливаться при малейшей физической нагрузке на организм. Это объясняется тем, что печень и селезенка переполняются кровью, в которой есть большое количество опухолевых клеток.
Миелоидный лейкоз вызывает повышенную кровоточивость, образование синяков и гематом при минимальном повреждении. Это можно объяснить тем, что в процессе приобретения тромбоцитами аномального строения, кровь теряет способность адекватно свертываться. Количество эритроцитов резко снижается. Этот процесс называется анемия. Анемия также является причиной проявления бледного окраса кожного покрова, который не имеет ничего общего со здоровым состоянием.
Отдельное внимание стоит уделить влиянию острого лейкоза на беременность взрослых женщин. Это сочетание встречается довольно редко, но, все же, ему есть место. Беременность женщин, которые имеют острый лейкоз, практически не реальна, но бывает. Обычно это миелоидный хронический лейкоз, так как именно он провоцирует срочные роды.
Беременность при хроническом лейкозе имеет лучшие прогнозы для общего состояния матери, чем при остром, но и в том и другом случае ее будет сопровождать анемия. Она бывает нормохромная и гиперхромная. Анемия не считается заболеванием, а следствием, поэтому нужно выяснить причины, благодаря которым она развивается. Нельзя симптомы, которые вызывает беременность списывать на нормальное положение дел, так как любой из вышеперечисленных симптомов свойственен данному состоянию женщины. Беременность, при которой уровень гемоглобина в крови не превышает 110 г/л., считается сложной. Такое состояние женщины вызывает железодефицитная анемия. Она характерна для, минимум, десяти процентов женщин, которые достигли детородный возраст, поэтому является часто проявляющимся симптомом у беременных. Анемия провоцирует тяжелые роды и практически всегда является причиной возникновения дефицита железа у новорожденного ребенка. Первая причина, благодаря которой можно заподозрить анемию это не здоровая бледность кожного покрова. Поэтому для того чтобы исключить возможность развития данного заболевания следует регулярно делать анализ крови и в случае наличия анемии предпринять комплекс соответствующих мероприятий.
- диагноз гипо и аплазия костного мозга;
- диагноз острого лейкоза;
- при гемолитической анемии;
- при хронической железодефицитной анемии с 3 или 4 степенью.
В данных случаях беременность считается противопоказанной, и ее рекомендуют прерывать.
источник
Лейкоз – это онкологическое заболевание, являющееся разновидностью рака крови или костного мозга, характеризующееся патологическим увеличением количества лейкоцитов (белых клеток) в крови. Около 90% лейкозов диагностируется у взрослых пациентов. В 2000 году во всем мире диагноз «лейкоз» был подтвержден приблизительно у 256 000 больных. Из них от данного заболевания (и его осложнений) скончались 209 000.
Примерно каждые 4 минуты в США лейкоз подтверждается у очередного больного. В данный момент в США проживает более 1 миллиона людей, страдающих от той или иной формы рака крови, в том числе лейкоза. У людей старше 50 лет значительно возрастает частота заболеваемости хроническим лимфобластным и острым миелобластным лейкозом. Старше 65 лет – хроническим миелобластным лейкозом.
Наиболее подверженными заболеванию остаются европейцы (13,6 на 100 000 населения). Наименьшая частота заболеваемости лейкозом отмечается среди азиатов и жителей тихоокеанских островов (7,4 на 100 000), а также среди американских индейцев и представителей коренных национальностей Аляски (7,3 на 100 000).
Лейкоз – самая распространенная форма рака у детей и подростков, занимая по частоте, в различных странах, одну из трех лидирующих позиций. Примерно 75% лейкозов у детей составляет острый лимфобластный лейкоз. Данная форма чаще диагностируется у детей в возрасте от 2 до 4 лет. Чаще болеют мальчики.
Острый миелобластный лейкоз занимает большую часть из оставшихся 25%. Этот тип распространен в более широком возрастном диапазоне, но частота его выявления несколько увеличивается в первые 2 года жизни, а также у подростков.
В период с 2006 по 2010 годы частота развития острого лимфобластного лейкоза среди тинейджеров 15-19 лет вдвое превысила частоту острого миелобластного лейкоза. В то же время, в возрастной группе от 25 до 29 лет частота развития острого миелобластного лейкоза оказалась на 57% выше, чем лимфобластного.
Установить конкретную причину развития лейкоза до сих пор не удалось. Отмечается некоторая связь заболевания с хромосомными аномалиями. В частности, у всех больных хроническим миелобластным лейкозом и у некоторых больных острой формой данного заболевания в лейкоцитах и костном мозге обнаруживается патологическая «Филадельфийская хромосома». Данная патология относится к разряду приобретенных. Она не является врожденной и не передается от родителей к детям.
Также выявлена связь с острым миелобластным лейкозом таких заболеваний, как:
- Синдром Дауна;
- Синдром Блума;
- Анемия Фанкони;
- Синдром Вискотта-Олдрича и другие иммунодефицитные состояния.
Факторами риска развития лейкоза являются:
- Радиация. Люди, подвергшиеся воздействию высоких доз радиации, имеют повышенный риск развития различных форм лейкозов. В данный момент проводится ряд исследований, призванных определить степень влияния рентгеновского излучения (рентгенологическое исследование и компьютерная томограмма) на развитие лейкоза;
- Курение повышает риск развития острого миелобластного лейкоза;
- Бензин. Длительное воздействие паров бензина повышает риск развития хронического или острого миелобластного лейкоза;
- Химиотерапия. Онкологические больные, получающие лечение специальными противораковыми препаратами, имеют повышенный риск развития острого миелобластного или лимфобластного лейкоза;
- Миелодиспластический синдром и другие гематологические заболевания.
Наличие одного или даже нескольких факторов из перечисленных не означает, что человек заболеет лейкозом. У большинства таких людей никогда не отмечается развитие характерных для лейкоза симптомов.
Симптомы лейкоза варьируют в зависимости от типа и течения заболевания. Лейкозы классифицируются на 4 основных группы:
- Острый миелобластный лейкоз
- Хронический миелобластный лейкоз
- Острый лимфобластный лейкоз
- Хронический лимфобластный лейкоз
Кроме того, течение лейкоза во многом зависит от таких факторов, как возраст больного и причина, приведшая к заболеванию.
Симптомами, общими для всех типов лейкоза, являются:
- Частые инфекционные заболевания
- Простуда, лихорадка
- Озноб
- Потеря аппетита, истощение, снижение массы тела
- Боль в животе
- Увеличение лимфатических узлов
- Общее недомогание
- Частые боли в костях и суставах
Первые симптомы лейкоза являются неспецифичными и могут не восприниматься, как серьезное заболевание.
Начало лейкоза обычно напоминает простуду. Кроме симптомов перечисленных выше, больной отмечает появление сыпи в виде небольших красных пятен на коже и увеличение печени или селезенки. Обычно этого достаточно, чтобы обратиться за помощью к врачу. Характерными дополнительными симптомами для лейкоза на данном этапе являются анемия и повышенная потливость.
При постановке диагноза острый лейкоз симптомы у детей проявляются по типу неврологических расстройств (сонливость, вялость, ухудшение аппетита, недостаток массы тела), после чего состояние ребенка резко ухудшается и развивается характерная картина заболевания.
При подозрении на лейкоз у детей симптомы могут проявляться в виде:
- Рвоты
- Потери аппетита
- Снижения массы тела без видимой причины
- Головной боли
- Неконтролируемых припадков, сопровождаемых кожными проявлениями (подкожные кровоизлияния)
В некоторых случаях отмечается увеличение печени и селезенки, которое внешне проявляется выпячиванием и уплотнением живота.
Дети с лейкозом в большей степени подвержены различным инфекционным заболеваниям, при этом применение антибактериальных препаратов может не привести к улучшению состояния больного.
Такие больные более тяжело переносят даже мелкие царапины и порезы. Кровь сворачивается гораздо дольше, чем у здорового человека, что приводит к частым кровотечениям.
Если у ребенка, больного лейкозом, появились боли в суставах и костях, то это может указывать на распространение раковых клеток в эти участки тела.
Симптомы лейкоза у взрослых схожи с описанными выше симптомами у детей. Лейкоз начинается с гриппоподобных проявлений. Больной подвержен частым инфекционным заболеваниям, появляется лихорадка, озноб, повышенная утомляемость.
Частые инфекции являются следствием нарушения функций лейкоцитов. Патологические иммунные клетки, продуцируемые в большом количестве, являются неактивными и не способны адекватно бороться с вирусами и бактериями, поступающими в организм. Накопление таких клеток в красном костном мозге является причиной снижения продукции тромбоцитов. В результате их недостаток приводит к повышенной кровоточивости и появлению подкожных кровоизлияний (петехиальная сыпь).
Симптомы острого лимфобластного лейкоза на ранней стадии проявляются в виде ОРВИ (общее недомогание, слабость, лихорадка). В дальнейшем появляются характерные признаки онкологического заболевания. Боль в костях и суставах постепенно усиливается и становится более выраженной, чем у детей. Отмечается ухудшение аппетита, снижение массы тела и боль в животе из-за увеличения печени и селезенки. У больного увеличиваются лимфатические узлы. Их пальпация может быть болезненной. Также, повышается кровоточивость из мест травм и порезов.
Симптомы лейкоза развиваются в зависимости от места накопления патологических клеток. По мере прогрессирования лейкоза появляется мозговая симптоматика, характеризующаяся размытостью зрения, рвотой и вестибулярными расстройствами. У всех больных развивается одышка, продолжительные приступы кашля.
Симптомы острого лейкоза включают:
- Головные боли
- Рвота
- Спутанность сознания
- Снижение тонуса мышц, невозможность контролировать движения конечностей
- Судороги
В зависимости от поражаемого органа отмечаются признаки поражения пищеварительной системы, почек, легких, сердца и половых органов.
Отличием острого лейкоза является стремительное развитие симптомов и, как следствие, быстрая диагностика заболевания. У больных хроническим лейкозом симптомы проявляются только в поздних стадиях, что обусловливает запоздалую диагностику. Основываясь на собственном опыте и на многочисленных исследованиях, исследователи выяснили, что патологические лейкоциты обнаруживаются в крови пациентов уже за 6 лет до развития клинических проявлений лейкоза.
Характеризующие хронический лейкоз симптомы развиваются постепенно, что делает данное заболевание непохожим на другие виды рака. Начальными признаками хронического лейкоза являются:
- Частые инфекционные заболевания (снижение уровня гаммаглобулинов, отвечающих за поддержание работы иммунной системы, приводит к развитию ее несостоятельности и делает невозможным сопротивление болезнетворным возбудителям)
- Кровоточивость, сложно останавливаемые кровотечения (из-за снижения количества здоровых тромбоцитов)
- Увеличение селезенки
- Чувство распирания в желудке, быстрое насыщение
- Беспричинное снижение веса
У больных хроническим миелобластным лейкозом клинические проявления развиваются на более поздних стадиях. Среди них выделяют (в дополнение к описанным выше):
- Высокий уровень лейкоцитов в крови и костном мозге
- Повышенное потоотделение, особенно в ночное время
- Головная боль, лихорадка
- Бледность кожных покровов
Единственным ранним признаком хронического лимфобластного лейкоза является повышенный уровень лимфоцитов в крови. По мере прогрессирования заболевания больные отмечают ухудшение самочувствия и увеличение лимфатических узлов.
При переходе к более поздним стадиям к описанным симптомам присоединяется анемия. Из-за недостаточного количества производимых антител к патогенным микроорганизмам риск развития инфекционных осложнений значительно повышается. Эта стадия также характеризуется увеличением и ощущением болезненности в области селезенки.
Патологически высокий уровень лейкоцитов может привести к развитию нарушений зрения (кровоизлияние в сетчатку), появлению «звона в ушах», появлению неврологических изменений, продолжительной эрекции (приапизм) и развитию инсульта.
Лечение лейкоза должно проводиться только в специализированных центрах врачом, имеющим соответствующий сертификат. Если выполнить данные правила не представляется возможным, лечащий врач должен обязательно обсудить и составить план лечения совместно с таким специалистом.
Выбор плана лечения зависит от типа лейкоза, возраста пациента, наличия патологических лейкоцитов в спинномозговой жидкости, а также от проводившегося ранее лечения.
К основным методам лечения лейкоза относятся:
- Химиотерапия
- Биологический метод лечения
- Лучевая терапия
- Трансплантация костного мозга (стволовых клеток)
Если заболевание диагностировано на поздних стадиях, и у пациента отмечается увеличение селезенки, то дополнительным методом лечения является удаление селезенки.
Лечение больных острым лейкозом необходимо начинать незамедлительно. Цель терапии – достижение ремиссии. В последующем, после исчезновения клинических проявлений заболевания, пациент продолжает получать профилактическое лечение. Это называют поддерживающей терапией.
Больные бессимптомным хроническим лейкозом могут не нуждаться в немедленном лечении. Таким пациентам назначается наблюдение и тщательный мониторинг состояния. Лечение начинают при появлении или ухудшении симптомов заболевания.
В настоящее время проводится ряд крупных клинических исследований по применению новых методов и препаратов для лечения лейкоза. По желанию пациента, он может принять участие в исследовании. Для получения большей информации проконсультируйтесь с лечащим врачом.
В дополнение к основному курсу пациенту может понадобиться прием анальгетиков и другое симптоматическое лечение для борьбы с проявлениями заболевания, побочными эффектами химиотерапии или нормализации эмоционального состояния.
Химиотерапия- наиболее распространенный метод лечения лейкоза. Он предполагает применение лекарственных средств для подавления роста или разрушения измененных раковых лейкоцитов. В зависимости от типа лейкоза пациенту назначается одно- или многокомпонентная химиотерапия.
Введение препаратов может производиться различными методами, в том числе и напрямую в спинномозговой канал. Это может осуществляться двумя способами:
- Спинномозговая пункция (введение лекарственного средства через специальную иглу в нижней, поясничной, части спинномозгового канала)
- Резервуар Оммайя – специальный катетер, устанавливаемый в спинномозговой канал, конец которого выводится и укрепляется на волосистой части головы. Он позволяет производить многократное введение препаратов без необходимости повторных пункций спинномозгового канала
Химиотерапия проводится в виде циклических курсов: между курсами лечения обязательно присутствуют восстановительные паузы. Допускается проведение химиотерапии амбулаторно или на дому (в зависимости от типа и методов введения лекарств).
Новое слово в лечении лейкоза – направленная терапия – это метод, при котором производится воздействие только на патологические клетки без нанесения вреда здоровым тканям организма. Первый разрешенный метод направленной терапии получил название Gleevec.
Данный метод предполагает стимуляцию естественных защитных механизмов для борьбы с раком. В зависимости от типа лейкоза применяются:
- Моноклональные антитела (связываются с патологическими лейкоцитами в крови и костном мозге и вызывают их гибель)
- Интерферон (натуральный препарат, тормозящий рост раковых клеток)
Это метод, основанный на применении высокочастотного радиационного облучения для воздействия на раковые клетки. В ходе облучения специальное устройство посылает пучки сквозь селезенку, мозг и другие части тела, где накапливаются лейкемоидные клетки. Некоторые пациенты получают облучение всего тела. Обычно тотальное облучение производится перед пересадкой костного мозга.
Пересадка стволовых клеток позволяет проводить лечение повышенными дозами химиопрепаратов или усиленной радиотерапии. После того, как были разрушены и патологические, и нормальные клетки, производится пересадка здоровых стволовых клеток в костный мозг. В дальнейшем пациенту переливают стволовые клетки через катетер, устанавливаемый в крупную вену (на шее или в области груди). Из пересаженных клеток развиваются новые, здоровые клетки крови.
Среди методов трансплантации выделяют:
- Пересадку костного мозга
- Пересадку стволовых клеток периферической крови
- Переливание крови из пуповины (для детей без подходящего донора)
Кроме донорских могут быть использованы собственные клетки больного. Перед началом лечения производится забор стволовых клеток из костного мозга пациента. После проведения химио- или радиотерапии клетки размораживают и пересаживают обратно пациенту.
- Клеток крови. Результат – повышение частоты инфекционных заболеваний, кровточивость, анемия;
- Волосяных фолликулов. Химиотерапия часто приводит к облысению. Обычно волосы отрастают заново, но могут иметь другой цвет и структуру;
- Клеток, выстилающих слизистую кишечника. Результат – появление язв на губах, тошнота, рвота, ухудшение аппетита.
Остальные последствия зависят от области облучения.
Как сам лейкоз, так и его лечение могут вызывать различные серьезные проблемы со здоровьем. Для контроля данных проявлений и улучшения качества жизни больным назначается поддерживающая терапия. Она включает применение:
- Антибактериальных препаратов
- Антианемического лечения
- Переливания препаратов крови
- Стоматологического лечения
- Специального питания
В целом, пятилетняя выживаемость увеличилась в четыре раза по сравнению с показателями 1960 года (от 14% до 59,2%). Пятилетняя выживаемость по типам лейкозов составляет:
- Острый лимфобластный лейкоз – 68,8%
- Хронический лимфобластный лейкоз – 83,1%
- Острый миелобластный лейкоз – 24,9%
- Хронический миелобластный лейкоз – 58,6%
Пятилетняя выживаемость детей с острым лимфобластным лейкозом составляет более 85% и продолжает повышаться с каждым годом. Сейчас считается, что дети, перенесшие лейкоз и достигшие выздоровления, имеют положительный прогноз, так как вероятность рецидива данного вида рака через такой промежуток времени приближается к нулю.
Пятилетняя выживаемость детей с острым миелобластным лейкозом также продолжает постепенно повышаться, и на данный момент составляет 60-70%.
Показатели выживаемости больных с хроническим лейкозом менее достоверны, так как некоторые пациенты живут с таким диагнозом в течение длительного времени. Пятилетняя выживаемость при данном типе лейкоза составляет, по различным данным от 60% до 80%. Учитывая недавнее появление новых лекарств для лечения лейкоза, в последующие годы показатели выживаемости значительно повысятся, но на данный момент нет достоверных данных, подтверждающих это утверждение.
источник
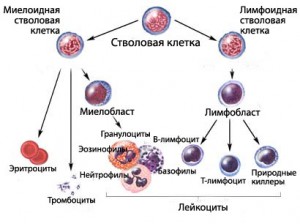
В крови содержится три основных типа клеток. Красные кровяные клетки несут кислород; тромбоциты важны для свертывания крови; белые кровяные клетки борются с инфекционными болезнями и составляют часть иммунной системы организма. Белые клетки в свою очередь подразделяются на два типа. Клетки, вырабатываемые костным мозгом, уничтожают бактерии и другие инородные организмы, окружая их; клетки, производимые лимфатической системой, вырабатывают антитела, которые уничтожают носителей инфекций. Незрелые белые кровяные клетки, которые называются бластные клетки, вырабатываются костным мозгом и лимфатической системой, но не выделяются в поток крови, пока они не созреют. Обычно организм производит только такое количество белых кровяных клеток, которое необходимо, чтобы заменить отмершие клетки. При лейкозе производится слишком много бластных клеток и зрелых белых клеток. Чрезмерное количество белых кровяных клеток в костном мозге мешает производству других типов кровяных клеток. В результате недостатка красных кровяных клеток ткани организма испытывают кислородное голодание, дефицит тромбоцитов сильно увеличивает риск кровотечений, а недостаток зрелых белых кровяных клеток может ослабить иммунную систему.
Различные типы лейкоза делятся на острые и хронические в зависимости от того, как быстро прогрессирует болезнь, и какие белые кровяные клетки подверглись воздействию.
Острый лейкоз — быстро прогрессирующее заболевание, характеризующееся разрастанием наиболее молодых, недифференцированных клеток, потерявших способность к созреванию, обычно требует немедленного лечения.
Симптомы. Заболевание протекает с высокой лихорадкой, слабостью, развитием тяжелых проявлений геморрагического диатеза. Присоединяются инфекционные осложнения, некротическая ангина. Больной отмечает боли в конечностях; болезненно постукивание по грудине. В крови увеличивается число лейкоцитов, особенно резко число патологических молодых их форм, так называемых бластных клеток. При этом в мазке крови имеется также небольшое количество зрелых форм, а промежуточные формы обычно отсутствуют. При сомнительных результатах исследований периферической крови проводят пункцию костного мозга, в котором обнаруживается разрастание бластных клеток.
Лечение острого лейкоза проводят назначением сочетания нескольких цитостатиков: винкристина, 6-меркаптопурина, метотрексата и больших доз преднизолона (60— 100 мг). По соответствующим показаниям назначают симптоматические средства (антибиотики, кровоостанавливающие препараты, витамины). При необходимости переливают кровь. После достижения клинико-гематологической ремиссии длительно проводят поддерживающую химиотерапию.
Хронический лейкоз имеет две стадии развития: постепенную и острую. В течение стадии постепенного развития, которая может длиться многие годы, симптомы часто отсутствуют, и лечение может не требоваться; однако симптомы и быстрое развитие болезни на второй стадии, острого развития хронического лейкоза, напоминают симптомы острого лейкоза.
Лейкозы также разделяют по типу белых кровяных клеток, которые подверглись воздействию, на острый миелобластный лейкоз, хронический миелолейкоз и моноцитарный лейкоз, которые захватывают миелоидные клетки; а также на острый и хронический лимфолейкоз, когда затронуты клетки лимфатической системы.
Хронический миелолейкоз сопровождается нарушением созревания гранулоцитов, усиленным их размножением, появлением очагов вне-костномозгового кроветворения.
Симптомы. Болезнь может развиваться постепенно с появлением жалоб на повышенную утомляемость, плохой аппетит, похудание. При обследовании выявляют увеличение размеров печени, селезенки, лимфатических узлов. Возможна повышенная кровоточивость. Диагноз ставят при исследовании крови, в которой находят значительное увеличение числа лейкоцитов до 500 000 и более. При исследовании мазка крови обнаруживается большое число молодых форм нейтрофилов: миелобластов, миелоцитов. Может быть небольшая анемия и изменение числа тромбоцитов. Нередко повышается содержание мочевой кислоты в крови, что может привести даже к вторичной подагре. На поздних стадиях болезни возникают инфекционные осложнения, имеется склонность к тромбозам.
Лечение. В развернутой стадии болезни основным средством лечения является миелосан, который применяют в дозе 4—6 мг/сут. При снижении уровня лейкоцитов на половину от исходной величины дозу уменьшают вдвое. Когда уровень лейкоцитов становится близким к нормальному, переходят на поддерживающую дозу, например по 2 мг 1—3 раза в неделю. При малой эффективности такой терапии и прогрессировании болезни проводят лечение по принципам, аналогичным лечению острого лейкоза, т.е. применяют комбинацию цитостатических средств. Внекостномозговые лейкемические инфильтраты, нередкие в терминальной стадии, лечат чаще всего облучением. Одновременно применяют симптоматическую терапию.
Хронический лимфолейкоз представляет собой доброкачественную опухоль лимфатической ткани. Характеризуется лимфатическим лейкоцитозом, усиленным размножением лимфоцитов в костном мозге, увеличением лимфатических узлов, селезенки, печени. Болезнь обычно возникает в пожилом возрасте. При исследовании крови часто в течение ряда лет отмечается лишь лимфоцитоз (40—60 %), хотя общее число лейкоцитов колеблется около верхнего предела нормы. Постепенно начинают увеличиваться лимфатические узлы, в первую очередь обычно на шее, в подмышечных впадинах, затем процесс распространяется на другие области. Появляются повышенная утомляемость, потливость, слабость, иногда повышение температуры. При исследовании лимфатические узлы плотны, подвижны, безболезненны. Рентгенологически можно обнаружить увеличение лимфатических узлов средостения со смещением его органов. Селезенка и печень, как правило, нередко увеличены. В периферической крови число лейкоцитов увеличено в основном за счет малых лимфоцитов. Характерный признак хронического лимфолейкоза — полуразрушенные ядра лимфоцитов (тени Гумпрехта). Хронический лимфолейкоз может осложняться бактериальными инфекциями, аутоиммунной гемолитической анемией и тромбоцитопенией, опоясывающим лишаем, экссудативным плевритом, поражением нервной системы.
Лечение. В более легких случаях при наличии лишь умеренных изменений крови активное лечение может не проводиться. Показаниями к началу терапии являются: ухудшение общего состояния, быстрое увеличение лимфатических узлов, селезенки и печени, появление лейкемической инфильтрации органов. Назначают хлорбутин (лейкеран) в дозе по 2 мг 2—6 раз в день (в зависимости от числа лейкоцитов в крови) в течение 4—8 нед. Для поддерживающей терапии хлорбутин применяют в дозе 10—15 мг 1—2 раза в неделю. При резистентности к этому препарату повторно его не используют, а назначают циклофосфан прерывисто большими дозами — 600—800 мг 1 раз в неделю. Эту терапию, особенно при наличии цитопении, сочетают с преднизолоном в дозе 15—20 мг ежедневно. При лечении цитостатиками, особенно хлорбутином, необходимо часто контролировать периферическую кровь ввиду возможности развития цитопении. Эффективной при хроническом лимфолейкозе может быть также локальная лучевая терапия.
Половину случаев лейкоза составляют острые лейкозы. Острый лимфолейкоз наиболее часто встречается у детей, в то время как более 80 процентов случаев острого миелобластного лейкоза наблюдается у взрослых. Из видов хронического лейкоза в целом наиболее часто встречается хронический лимфолейкоз и миелолейкоз.
Хотя лейкоз считается детской болезнью, он главным образом затрагивает людей в возрасте за 60 лет, особенно мужчин. Лечение может привести к выздоровлению, хотя повторение болезни является частым. В настоящее время лечение острого лимфолейкоза у детей проводится успешно: 50-70 процентов детей надолго избавляются от симптомов болезни.
• Для лечения острых лейкозов и хронических лейкозов на стадии острого развития используется химиотерапия. Вначале используются большие дозы, чтобы стимулировать выздоровление, а в случае острого лимфолейкоза более низкие дозы лекарств могут использоваться в течение месяцев или лет, чтобы предотвратить повторение болезни. У пациента может быть извлечен костный мозг для хранения в замороженном состоянии. Удаление костного мозга позволяет защитить его от повреждения при лечении высокими дозами химиотерапевтических лекарств; затем сохраненные клетки костного мозга возвращают на место.
• Лучевая терапия может использоваться, чтобы уничтожить лейкозные клетки в спинномозговой жидкости, центральной нервной системе, селезенке и лимфатических узлах (при остром лимфолейкозе, а также при хронических миелолейкозе и лимфолейкозе).
• Кортикостероиды (обычно преднизон) могут быть прописаны до химиотерапии или в дополнение к ней (при остром лимфолейкозе и хроническом лимфолейкозе и на стадии острого развития хронического миелолейкоза).
• Трансплантация костного мозга может использоваться, чтобы лечить (и возможно вылечить) острые лимфоидный и миелобластный лейкозы и хронический миелолейкоз (если удастся найти совместимого донора). Лучшие результаты достигаются, когда донором является близкий родственник. До пересадки больной подвергается интенсивной химиотерапии, иногда вместе с полным облучением тела, чтобы уничтожить лейкозные клетки. У пациента могут также извлечь костный мозг, чтобы подвергнуть его лечению для уничтожения лейкозных клеток, а затем после химиотерапии или сочетания химиотерапии и облучения вернуть его на место.
• Операция по удалению увеличенной селезенки, одного из органов, где производятся белые клетки, может быть необходима при хроническом лимфолейкозе.
• При всех формах лейкоза во время лечения может использоваться переливание красных кровяных клеток или тромбоцитов, чтобы поддержать адекватные уровни компонентов крови. Анальгетики могут быть прописаны при всех формах лейкоза.
• Антибиотики или антигрибковые препараты могут быть необходимы для лечения инфекционных заболеваний при всех формах лейкоза. Обычные заразные болезни опасны для больного лейкозом, поскольку и рак, и его лечение подавляют иммунную систему организма.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
- Ежегодно на каждый миллион жителей приходится 35 больных лейкемией, 5 из которых дети.
- Лейкемия (лейкоз) – это рак кровообразующих клеток.
- Одна незрелая клетка, преобразовавшаяся в патологическую, начинает бесконтрольно размножаться. Таким образом начинается развитие недуга.
- Лейкемия классифицируется в зависимости от скорости развития заболевания и вида пораженных клеток.
- Процесс лечения проходит сложно. Методы терапии подбираются индивидуально, соответственно типу лейкемии.
Лейкемия – онкологическое заболевание кроветворных клеток. Начало этой болезни кладет единственная клетка, ставшая лейкемической в результате отклонений. Постепенно такая клетка претерпевает ряд изменений и становится злокачественной. Она непрерывно продуцирует злокачественные зрелые дочерние клетки и клетки, которые так и остаются незрелыми.
Для того чтобы понять суть этой болезни, полезным будет узнать, как образуется кровь, какие существуют виды кровяных клеток и что происходит во время лейкемии.
У здорового человека:
- Кровь состоит из жидкости, называемой плазмой, и трех видов кровяных клеток, каждый из которых выполняет свои функции.
- Белые кровяные клетки (БКК) или лейкоциты помогают организму бороться с инфекциями и болезнями. Существуют различные виды лейкоцитов с присущими им функциями. Например, назначение нейтрофилов и моноцитов – справляться с острыми инфекциями, вызванными бактериями. Кроме того, моноциты играют важную роль в противостоянии хроническим инфекциям. В этом им помогают лимфоциты, которые вырабатывают антитела, направленные против возбудителей инфекции. Эозинофилы и базофилы – еще одни представители лейкоцитов – играют важную роль при аллергических реакциях и паразитарных инфекциях.
- Красные кровяные клетки (ККК) или эритроциты переносят кислород от легких к тканям организма и углекислый газ в обратном направлении. Гемоглобин, содержащийся в красных кровяных клетках, придает им красный цвет.
- Кровяные пластинки – тромбоциты – можно сравнить с крошечными пробками, закрывающими повреждения сосудов. Они образуют кровяные сгустки, предотвращающие потерю крови.
- Кровяные клетки формируются в костном мозге – губчатом центре кости темно-красного текста. Бластами называют новые (незрелые) кровяные клетки. Они созревают и превращаются в лейкоциты, эритроциты или тромбоциты. В норме процесс образования кровяных клеток носит организованный характер: новые клетки продуцируются тогда, когда они нужны организму.
В случае лейкемии:
- Клетка, претерпевшая патологические изменения, начинает хаотически производить большое количество бластов. В зависимости от вида лейкемии бластные клетки либо не созревают, либо вырастают в слабо функционирующие подобия основных видов кровяных клеток.
По темпу развития лейкемия делится на острую и хроническую. Первый вид лейкемии развивается стремительно, лейкозные клетки при этом не созревают, оставаясь бластами. При хронической форме болезнь прогрессирует медленнее, а большинство лейкемических клеток становятся практически нормальными зрелыми лейкоцитами.
Ещё одним фактором, лежащим в основе классификации лейкемии, является тип пораженных клеток. Если патологические изменения затронули лимфоциты, это лимфоидная (или лимфоцитарная) лейкемия. При миелоидном лейкозе поражаются миелоидные клетки.
Таким образом, выделяют четыре вида лейкемии:
- Острая лимфоцитарная лейкемия (ОЛЛ) чаще всего встречается у детей, но поражает и взрослых.
- Острая миелоидная лейкемия (ОМЛ) распространена среди детей и взрослых. Иногда эту форму болезни называют ещё острой нелимфоцитарной лейкемией. Далее ОМЛ делится на подгруппы в зависимости от вида миелоидных клеток и от того, присутствуют ли какие-либо мутации хромосом. Лечение острой промиелоцитарной лейкемии существенно отличается от лечения других видов ОМЛ.
- Хроническая лимфоцитарная лейкемия (ХЛЛ) наблюдается главным образом у людей старше 55 лет. В некоторых случаях возраст больного может быть меньше. Дети редко заболевают этим видом лейкоза.
- Хроническая миелоидная лейкемия (ХМЛ) поражает в основном взрослых. Она наблюдается лишь у небольшого числа детей. ХМЛ стала первым выявленным злокачественным заболеванием крови. Из-за обнаруженных в крови лейкоцитов этот недуг получил название «лейкемия» от греч. leuk – белый и aemia – кровь (дословно — «белая кровь»).
К другим, менее распространенным видам хронической лейкемии (именуемым также хроническими лимфопролиферативными состояниями) относятся волосатоклеточный лейкоз, пролимфоцитарный лейкоз, Т-клеточная лейкемия (лимфома) взрослых, ретикулез Сезари, хронический миеломоноцитарный лейкоз, лейкоз из больших гранулярных лимфоцитов и лейкемия тучных клеток. Эти разновидности не будут описаны в данной статье. Но многие изложенные здесь принципы могут быть применимы по отношению к ним.
При лейкемии клетки костного мозга замещаются лейкозными, что препятствуют нормальному образованию кровяных клеток.
Таким образом, происходит сбой в создании клеточных линий и нарушение их функций:
- Лейкозные клетки – аномальные клетки, которые не могут выполнять функции здоровых клеток. Они не борются с инфекциями. Поэтому люди, болеющие лейкемией, часто заражаются инфекциями и простужаются.
- Такие клетки вытесняют нормальные кроветворные клетки. Следствием этого является уменьшение красных кровяных клеток (эритроцитов) и тромбоцитов. Как известно, эритроциты транспортируют кислород, а недостаток этих важных составляющих крови ведёт к развитию анемии у пациентов, характерными признаками которой выступают бледность и утомляемость. Недостаток тромбоцитов также несёт за собой серьёзные последствия: кровоточивость и произвольное появление синяков.
Острая лейкемия характеризуется стремительным развитием симптомов. А при хронической форме симптомы могут не обнаруживать себя в течение продолжительного периода времени. Поначалу они слабо выражены, но затем постепенно ухудшаются. Как правило, врачи выявляют хроническую лейкемию во время обычного осмотра.
Лейкемии присущи следующие симптомы:
- Жар, озноб, боль в горле и другие симптомы простуды
- Слабость и утомляемость
- Подверженность инфекциям
- Потеря аппетита и/или веса
- Болезненные опухшие лимфатические узлы, печень или селезенка
- Кровоточивость и образование синяков от малейшего прикосновения
- Маленькие красные пятнышки под кожей (именуемые точечным кровоизлиянием или петехией)
- Опухшие и кровоточащие десна
- Потоотделение, особенно в ночное время суток
- Боли в суставах или костях
При острых формах лейкоза аномальные клетки могут скапливаться в головном и спинном мозге, в результате чего возможны головные боли, рвота, помрачнение сознания, потеря контроля над мышцами и судороги, похожие на эпилептические (их называют конвульсиями). Помимо этого, лейкозные клетки образуют опухоли в различных частях тела, даже в яичках. Если лейкемия носит хронический характер, аномальные кровяные клетки постепенно могут аккумулироваться в разных органах, включая печень, селезенку, центральную нервную систему, яички и кожу.
Если число белых кровяных клеток крайне высоко, кровь становится густой и напоминает по консистенции сироп. Из-за этого приобретенного свойства крови меньше кислорода переносится к органам, в том числе к головному мозгу. Больные, в крови которых обнаружено такой высокий уровень лейкоцитов, страдают забывчивостью, помрачнением сознания, вялостью, сонливостью и даже могут стать жертвой инсульта. Это состояние требует незамедлительного лечения.
Так как симптомы лейкоза, как правило, не отличаются яркой выраженностью, люди могут подумать, что это тяжелый случай гриппа, который никак не проходит.
Вам стоит посетить кабинет врача, если:
- боль в горле длится больше одной-двух недель;
- по непонятной причине кровоточат десна, нос, глаза, появилась кровь в моче и каловых массах, на коже;
- частые инфекционные заболевания, необъяснимая лихорадка и потоотделение;
- лимфатические узлы не проходят в течение двух недель;
- чувствуется необычная усталость или нехватка энергии;
- вы неожиданно потеряли в весе.
Большинство пациентов, испытывающих такие проблемы, не страдают лейкемией. Но, если данное злокачественное заболевание крови всё-таки присутствует, а человек об этом и не подозревает, его коварная манера проявления может привести к тому, что будет установлен ошибочный диагноз.
Любой диагноз ставят на основе подробной истории болезни (т.е. хроники развития болезни), осмотре и результатах анализа, назначаемых исходя из первых двух факторов. Если есть подозрения на лейкемию, при осмотре врач обратит особое внимание на признаки кровотечения и петехии, увеличенные лимфатические узлы (на шее, под руками, в паху), степень бледности языка и глаз, размер печени и селезенки. Также доктор может осмотреть яички для определения их размера и кровеносные сосуды глазного дна на наличие каких-либо изменений. Глазное дно – единственное место, где можно рассмотреть сосуды не сквозь кожный покров.
Важную роль в диагностике лейкемии играет анализ крови. Образец крови исследуют под микроскопом, чтобы изучить, как выглядит клетка, и определить количество зрелых клеток и бластов. По анализу крови можно обнаружить лейкемию у больного, но точно определить вид этого заболевания нельзя.
Для дальнейшего изучение лейкемических клеток или выяснения вида лейкемии гематолог, онколог или патологоанат делает биопсию костного мозга. Врач вводит иглу в большую кость (как правило, тазовую) и забирает небольшое количество костного мозга, представляющего собой жидкость. Данный материал является пробой. Процедуру именуют медицинским термином «аспирация костного мозга». Биопсию же делают иглой большего размера, и удаляют маленькую часть кости и костного мозга. Отбор пробы проводят обычно под местной анестезией, как правило, с седативным (успокаивающим) эффектом.
Затем костный мозг исследуют под микроскопом. В случае если лейкемия обнаружена в пробе костного мозга, проводят дальнейшие анализы для уточнения вида лейкемии. Лечащий врач пациента назначает различные анализы, которые покажут степень заболевания. Поясничный прокол (известный как люмбальная пункция) производится для выявления лейкозных клеток в цереброспинальной жидкости (т.е. жидкости, заполняющей полости головного и спинного мозга). Флюорография может помочь обнаружить признаки заболевания в груди.
Лечение лейкемии – сложный процесс. Методы терапии зависят от вида лейкемии и подбираются индивидуально, отталкиваясь от потребностей организма пациента и целей, которые ставятся при проведении терапии. Кроме того, учитываются возрастной фактор, симптомы и общее состояние здоровья. Если есть возможность, больные лейкемией должны проходить лечение в специальных медицинских центрах, где работают опытные специалисты.
Острые формы этого недуга требуют незамедлительного лечения. Его целью является достижение ремиссии. Необходима более интенсивная терапия, которая предотвратит возвращение болезни. Многих людей с острой лейкемией можно вылечить. Однако такое радикальное лечение физически и психологически перенести достаточно тяжело. Паллиативное лечение, которое нацелено на облегчение состояния больного (такую терапию называют ещё поддерживающей), может обеспечить хорошее качество жизни на многие месяцы некоторым пациентам, в частности пациентам старшего возраста, чьи шансы преодолеть эту болезнь ниже.
Люди, страдающие хроническими видами лейкемии, могут не нуждаться в экстренном лечении. Но необходимо регулярно обследоваться, для того чтобы определить момент, когда стоит начать лечение. Терапия, как правило, проводится в амбулаторных условиях и может ограничиваться приёмом нескольких таблеток в день. Нужно отметить, что лечение в данном случае выполняет функцию контроля над болезнью и не призвано исцелить человека от лейкемии. Победить эту коварную болезнь возможно в большинстве случаев при помощи трансплантации (пересадки) костного мозга. Но по ряду причин лишь немногие пациенты подходят для такой операции.
Диагноз «лейкемия» воспринимается человеком как гром среди ясного неба. Поэтому поддержка семьи и друзей очень важна в этот сложный период жизни. Доктора и медсестры предоставляют информацию и отвечают на вопросы людей, оказавшихся рядом в такую минуту. Полезным будет составить список вопросов, которые хочется задать врачу. Как часто бывает, люди не запоминают все сведения с первого раза. Врачи понимают это, поэтому в случае необходимости обязательно повторяют. Почерпать дополнительные сведения можно из буклетов и Интернета.
Как правило, лейкемию лечат химиотерапией, в некоторых случаях лучевой и биологической терапиями. Пересадку костного мозга предпринимают, только если виден положительный эффект от начального лечения. При химиотерапии используют лекарства, убивающие раковые клетки. Существует много различных видов данного метода лечения, применяемых для такого же множества форм раков. Побочные эффекты также разнообразны. Легкий курс лекарственной терапии может включать приём капсул, введение инъекций и применение капельниц в течение нескольких дней. В зависимости от вида лейкемии назначают соответствующее лечение.
Больным, нуждающимся в повторных курсах внутривенной химиотерапии, врач может предложить установить полупостоянный катетер (известный также под названием катетер типа Хикман) в вену. Это тонкая пластическая трубка, которую вводят в вену шеи или груди. Болевые ощущения возникают сразу же после установки катетера, но быстро проходят. Пациенту могут делать инъекции, брать анализы крови и переливать кровь через данную гибкую трубку. Он позволяет избежать следов от уколов и капельниц на руках.
В лечении острой лейкемии важную роль играет химиотерапия цереброспинальной жидкости (ЦСЖ), окружающей головной и спинной мозг. Внутривенная и оральная лекарственная терапии беспомощны, так как лекарственные препараты не смогут достичь этой жидкости из-за гематоэнцефалического барьера – защитного механизма организма, оберегающего головной мозг. Поэтому врачи вводят лекарства внутритекально (что означает непосредственно в спинномозговую жидкость) путем люмбальных пункций. Поскольку вся химиотерапия сопровождается высокой токсичностью, врачи разбивают её на курсы, после завершения которых пациенту дается время оправиться от побочных явлений, а его иммунной системе восстановиться. В некоторых случаях пациента помещают в больницу для прохождения курса лечения.
При проведении радиотерапии, именуемой также лучевой терапией, используют высокоэнергетические лучи (к которым, в частности, относятся рентгеновские лучи), останавливающие рост и размножение раковых клеток. Облучению подвергают какой-либо орган (например, селезенку) или всё тело, как правило, перед операцией по трансплантации костного мозга.
Биологическая терапия или иммунотерапия заключается в применении веществ, которые оказывают влияние на способность иммунной системы организма разрушать раковые клетки. Выделяют две разновидности этого способа борьбы с лейкемией: терапия с участием интерферонов, стимулирующих иммунную систему к уничтожению раковых клеток, и моноклональных антител, связывающих онкологическую клетку и помогающих этим защитному механизму организма распознать её. Описанный метод, как правило, используют для лечения хронических видов лейкемии.
Во время подготовки к трансплантации костный мозг пациента подвергается мощной химиотерапии и радиационному облучению для уничтожения лейкозных клеток. В настоящее время некоторые медицинские центры предпочитают пересаживать стволовые клетки периферической крови донора. Новый костный мозг донора распознает лейкемические клетки и убивает их. Такой механизм называется эффектом «трансплантат против лейкоза». За несколько дней до пересадки костный мозг пациента разрушают, а затем заменяют его новым. Здоровый костный мозг вводят в кровь через специальный мешок, как при переливании крови через капельницу. Клетки нового костного мозга поступают с кровью в кости и начинают расти. Должно пройти несколько недель перед тем, как трансплантированный мозг сможет производить достаточное для борьбы с инфекцией количество клеток и останавливать кровотечение. В течение этого времени больному следует оставаться в больнице, чтобы избежать заражения различными инфекциями и находиться под неусыпным контролем специалистов, которые будут следить за тем, чтобы у него не открылось кровотечение.
Здоровые клетки костного мозга берут у донора или самого пациента до начала лечения большими дозами облучения. Донорами чаще всего являются брат или сестра или добровольцы из реестра доноров костного мозга.
Ещё несколько лет назад процесс донации костного мозга состоял в многократном откачивании крови под действием общей анестезии. На сегодняшний день донорам вводят колониестимулирующий фактор под кожу в течение нескольких дней подряд (на подобие инъекций инсулина). Врач или медсестра могут научить донора делать уколы самостоятельно. Эти инъекции стимулируют выход стволовых (очень молодых) клеток из костного мозга в кровь.
Иглу вводят в вену руки, выкачивают немного крови и помещают в аппарат, который разделяет полученную кровь на плазму и остальные виды кровяных клеток. Молодые клетки хранят особняком, а все остальные составляющие (плазму и основную часть клеток) возвращают донору тем же путем, т.е. вводят шприц с той же или новой иглой в вену другой руки. Эту процедуру проделывают много раз, и длится она несколько часов. После её благополучного завершения донор может идти домой и не переживать за своё самочувствие.
Костный мозг донора хранит в себе резервный потенциал и нормально функционирует после сдачи крови. Не каждый может выполнять эту благородную миссию, так как необходимым условием является совместимость костного мозга донора и пациента. Вероятность того, что клетки брата или сестры подойдут для трансплантации составляет 25 процентов. Если у больного нет родственников, чей костный мозг будет пригоден для пересадки, возможно найти подходящего человека из реестра доноров костного мозга. Реестр – это список жителей страны, которые изъявили свое желание стать донорами своего костного мозга в случае, если он окажется совместимым.
Поскольку люди, страдающие лейкемией, очень подвержены инфекциям, им могут назначить приём антибиотиков или других лекарств, которые защитят их от заражения. Как правило, таким людям рекомендуют не посещать многолюдные места и избегать контакта с теми, кто заболел простудой или другими инфекционным заболеваниями. Заражение инфекцией может иметь серьезные последствия и требует срочного лечения. Скорее всего, пациентам с обнаруженной инфекцией придётся лечь в больницу для прохождения оздоровительного курса.
Анемия и кровотечение – не новость для людей с диагнозом «лейкемия». Для их лечения делают переливания тромбоцитов и эритроцитной массы.
Так как изначально раковая клетка была обычной, она использует те же механизмы, которые функционируют в нормальных тканях. Поэтому очень трудно уничтожить опухолевые клетки, не затронув при этом здоровые. Врачи и производители лекарств прилагают большие усилия для того, чтобы минимизировать эти побочные явления и предложить другие препараты, при помощи которых можно контролировать посторонние эффекты. У каждого пациента они разные, также как их степень тяжести. Можно точно сказать, что невозможно предотвратить появление всех побочных эффектов у всех пациентов.
Как правило, действие химиотерапии направлено на разрушение быстро размножающихся клеток. Потому что раковые клетки, как правило, делятся очень активно. К сожалению, в организме есть и здоровые быстро делящиеся клетки: это клетки слизистой оболочки рта и глотки, спермопроизводящие клетки яичек, клетки в корнях волос и здоровые клетки костного мозга.
От лекарств и дозировки зависит то, какие нормальные клетки будут поражены. А побочные эффекты, которые затем проявятся, в свою очередь, обуславливаются степенью поражения здоровых клеток. Например, если химиотерапия отразилась на клетках корней волос, они могут выпасть. Но не всегда в результате химиотерапии нужно ожидать потерю волосяного покрова. Во многих случаях препараты поражают слизистую оболочку желудка и вызывают тошноту, потерю аппетита и даже рвоту.
Большинство побочных эффектов проходит во время реабилитации. Иногда в результате применения препаратов кожа приобретает особую чувствительность к солнечному свету и не теряет её после прохождения периода восстановления. Поэтому необходимо проконсультироваться с врачом перед тем, как выйти на солнце.
Если курс химиотерапии оказывает неблагоприятное влияние на яички, у мужчин может перестать образовываться сперма. Однако к своему радостному удивлению, будущие отцы обнаружили, что яички могут восстановить свою функцию. Так как нельзя предвидеть, каким будет побочный эффект, многие мужчины предпочитают сдать свою семенную жидкость в банк спермы, если они хотят иметь детей в дальнейшем.
Яичники женщин также могут пострадать. Возникают изменения, похожие на менопаузу с характерными приливами и нерегулярным менструальным циклом. В таких случаях назначают гормонозаместительную терапию (ГЗТ) как временную или постоянную меру, если яичники не восстановятся. Большинство детей, проходивших лечение лейкемии, когда вырастают, не имеют проблем с зачатием. Но опять-таки всё зависит от лекарств, дозировки и того, применялась ли радиотерапия.
У пациентов, получивших радиационное облучение, часто выпадают волосы. Скальп или участок кожи, подвергшийся облучению, может покраснеть, начать болеть и зудеть. Нанесение лосьонов и кремов может лишь усугубить положение. Поэтому необходимо поговорить с врачом перед тем, как наносить какие-либо средства на тот участок.
Очередными побочными эффектами радиотерапии могут быть тошнота и потеря аппетита. На помощь придут современные мощные противотошнотные средства. После лучевой терапии пациенты чувствуют сильную усталость. Им нужно больше отдыхать, чем раньше. Не стоит забывать о физических упражнениях. Они помогут поддерживать мышцы в тонусе и организм в целом в хорошем состоянии. Некоторые побочные эффекты либо не проходят, либо проходят после длительного периода лечения.
У детей (в особенности, маленьких), прошедших радиационное лечение головного мозга, могут появиться трудности с обучением и координацией. Учитывая это, врачи применяют минимально возможные дозы радиации и только тогда, когда химиотерапия не даёт положительных результатов. Более того, есть вероятность того, что радиотерапия яичек может сказаться на детородной функции и процессе выделения гормонов. Многие мальчики, лечение которых проходило данным способом, впоследствии не смогут иметь детей. Некоторым может понадобиться приём гормонов, которые способствуют нормальному росту и развитию.
У пациентов, которым сделали трансплантацию костного мозга, обычно наблюдается больше побочных эффектов, чем их могло быть до операции. Это объясняется тем, что предоперационное лечение отличается большей интенсивностью. Кроме того, есть возможность развития вторичной болезни или реакции «трансплантат против хозяина» (РТПХ), особенно, если костный мозг был донорским. Это состояние возникает из-за того, что иммунокомпетентные клетки трансплантата реагирует против тканей пациента (зачастую поражается печень, кожа и пищеварительный тракт).
РТПХ может проявиться в легкой или очень тяжелой форме в любой момент после операции по пересадке (даже спустя несколько лет). Новые препараты сокращают риск развития этого состояния и применяются для лечения последствий в случае их возникновения.
Онкологическим больным трудно нормально питаться, они теряют аппетит. К тому же, тошнота, рвота и боли в горле – распространенные побочные эффекты – усложняют процесс приёма пищи. Для некоторых пациентов вкус еды меняется. А усталость и плохое самочувствие не способствуют появлению желания чего-нибудь изведать.
Хорошее питание означает получение достаточного количества калорий для поддержания веса и восстановления сил. Пациенты, которые полноценно питаются во время лечения рака, как правило, чувствуют себя лучше и энергичнее. Они могут справиться с побочными эффектами терапии (что немаловажно). Врачи, медсестры и диетологи могут рассказать о здоровом питании во время лечения рака.
После лечения лейкемии очень важно проходить регулярные контрольные обследования и находиться под наблюдением врача. В ходе осмотров врач проверяет, как проходит процесс восстановления после химиотерапии, и убеждается в том, что заболевание находится под контролем и не собирается возвращаться. Обследование включает анализ крови, периодическую биопсию костного мозга и, возможно, люмбальные пункции.
В результате лечения рака побочные эффекты могут появиться спустя много лет. По этой причине пациентам следует проходить регулярные осмотры и сообщать без промедлений врачу о каких-либо изменениях или проблемах с состоянием здоровья.
Как ранее упоминалось, для большинства людей диагноз «лейкемия» является большим потрясением. Болезнь сталкивает людей лицом к лицу со страхом смерти. Их одолевает рой тревог, связанных со способностью работать, оплачивать счета, заботиться о родных и выполнять свои ежедневные обязанности.
Родители детей, заболевших лейкемией, беспокоятся о том, смогут ли их чада быть полноценными участниками школьной и общественной жизни. Самих детей может расстроить невозможность проводить с друзьями столько времени, как раньше.
Людей, узнавших о своем страшном диагнозе, часто охватывают переживания об анализах, методах лечения, пребывании в больнице и оплате за медицинскую помощь. Врачи, медсестры и другие сотрудники могут ответить на волнующие вопросы и посоветовать специалистов, которые помогут решить специфические проблемы.
Во многих медицинских центрах по лечению лейкемии работают специалисты, которые помогут проработать чувства пациента и справиться с их проблемами.
Участие друзей, родственников и членов семьи имеет большое значение в этот нелегкий период жизни больного. Желание выразить свои чувства и мысли о смерти вполне естественно для него. Поэтому родным и друзьям нужно проявлять чуткость и внимание. В тоже время нужно помнить, что для семьи и близких людей это период огромного стресса, и они также нуждаются в поддержке.
Автор: Пашков М.К. Координатор проекта по контенту.
источник