Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Голова является стойко повернутой или наклоненной в ту или другую сторону. Представленный список заболеваний не является полным. Здесь не анализируются нарушения позы головы у больных в коме или тяжелом состоянии вследствие обширного повреждения полушарий мозга и (или) ствола мозга.
- Односторонний паралич блокового нерва (IV нерв, n. trochlearis).
- Односторонний паралич отводящего нерва (VI нерв, n. abducens).
- Полная гомонимная гемианопсия.
- Паралич горизонтального взора.
- Уклонение глаз в сторону.
- Опухоль задней черепной ямки.
- Паралич добавочного нерва (XI нерв, n. accessorius).
- Ретрофлексия головы при окулярной миопатии.
- Спастическая кривошея.
- Вертеброгенная кривошея (в том числе в картине неврологических осложнений шейного остеохондроза).
- Миогенная кривошея (миофасциальный болевой синдром; опухоли, травмы, врождённые ретракции кивательной мышцы и т.п.).
- Гризеля (Grisel) синдром.
- Менингеальный синдром.
- Тремор головы.
- Нистагм.
- Сандифера синдром.
- Доброкачественный тортиколлис у младенцев.
- Прогрессирующий супрануклеарный паралич.
- Психогенная кривошея.
- Сочетание (микст) психогенных и органических гиперкинезов в мышцах шеи.
- Периодическая альтернирующая девиация взора с вторичными диссоциированными поворотами головы.
- Клещевой энцефалит.
- Боковой амиотрофический склероз.
- Полимиозит.
- Дерматомиозит.
- Миастения.
- Миопатия.
- Недостаточность карнитина.
- Эндокринная миопатия.
- ХВДП.
- Паркинсонизм.
- Болезнь Бехтерева.
- Гипокалиемия.
Односторонний паралич блокового нерва (IV краниальный нерв, n. trochlearis).
Бывает трудно выявить вертикальное расхождение глаз, возникающее при параличе блокового нерва. Часто пациенты не могут четко описать двоение при взгляде вниз, например, когда спускаются вниз по лестнице. Большинство из них, тем не менее, держат свою голову повернутой или отклоненной к непораженной (здоровой) стороне для компенсации нарушенной функции верхней косой мышцы. Если голова и взгляд удерживаются прямо, то можно заметить легкое отведение пораженного глаза кверху, которое усиливается при отведении глаза, потому что в этой позиции верхняя косая мышца должна двигать глаз вниз. Вертикальное расхождение глаз становится наиболее очевидным при отклонении головы к пораженной стороне, так как в этом положении действие верхней прямой мышцы не уравновешивается полностью верхней косой мышцей — симптом Бильшовского (Bielschowskys).
Односторонний паралич отводящего нерва (VI краниальный нерв, n. abducens).
Многие, но не все пациенты с параличом отводящего нерва, пытаются избежать двоения, поворачивая голову в пораженную сторону, компенсируя парализованное наружное отведение глаза. В исходной позиции (при взгляде вперёд) может наблюдаться сходящееся косоглазие, которое усиливается при движении глаз в пораженную сторону, также как и двоение. Изолированный парез VI нерва у взрослых описан при сахарном диабете, аневризмах, саркоидозе, метастазах, аденоме гипофиза, гигантоклеточном артериите, рассеянном склерозе, сифилисе, менингиоме, глиоме, травме и других поражениях.
Довольно трудную проблему представляет синдром изолированного хронического поражения отводящего (VI) краниального нерва. В качестве критерия хронического течения предложен срок 6 месяцев. Причины хронических парезов VI нерва условно делят на первичные и вторичные. Первичные параличи не имеют очевидной причины. Крайне важно обращать внимание на их стационарное или прогрессирующее течение. Вторичные парезы VI нерва включают известные причины (например, после миелогорафии или после люмбальной пункции, при повышении внутричерепного давления, на фоне черепно-мозговой травмы, опухоли и других заболеваний мозга).
У детей и взрослых изолированные хронические параличи VI нерва часто имеют разное происхождение. У детей парез VI нерва примерно в 30 % случаев может быть первым проявлением опухоли. У большинства этих детей в течение нескольких недель развиваются другие неврологические знаки.
У взрослых при изолированном параличе VI нерва и соответствующей диплопии при обследовании часто выявляется сахарный диабет или артериальная гипертензия. При этих заболеваниях паралич VI нерва обычно имеет доброкачественное течение и в значительной степени подвергается обратному развитию в течение 3-х месяцев. Однако, даже если у больного с диабетом паралич VI нерва персистирует более 3-х месяцев без существенного восстановления, необходимо рассматривать какую-либо альтернативную причину этого паралича VI нерва.
Необходимо также помнить, что существуют синдромы «псевдопаралича абдуценса» или синдромы «псевдоабдуценса»: дистиреоидная орбитопатия, спазм конвергенции может породить иллюзию двустороннего паралича отводящего нерва, врождённый синдром Дауна, миастения и другие причины.
Полная гомонимная гемианопсия.
Повреждение зрительных путей после их частичного перекреста в хиазме (чаще сосудистого или опухолевого происхождения) приводит к полной гомонимной гемианопсии. Пациенты являются «слепыми» в поле зрения, контралатеральном стороне поражения.
Некоторые из них инстинктивно компенсируют отсутствие одного из полей зрения поворотом головы к «слепой» стороне. Наклона головы нет. Движения глаз не нарушены, если гемианопсия не сопровождается параличом горизонтального взора или контралатеральным невниманием (neglect). В обоих случаях пациент не способен или по крайней мере достаточно неохотно двигает глазами по направлению к гемианоптическому полю. Иногда очень трудно дифференцировать паралич взора от синдрома невнимания. Гемианопсия выявляется при помощи так называемого метода конфронтации. Пациента просят смотреть на экзаменатора, который держит свои руки вытянутыми в обе стороны на уровне своей головы. Пациент должен увидеть движения пальцев экзаменатора — на одной или другой руке, или одновременно с обеих сторон.
Паралич горизонтального взора.
Поражение лобной доли мозга или ствола мозга может приводить к параличу горизонтального взора. Как правило, при этом сохранные церебральные глазодвигательные центры «толкают» взор к контралатеральной стороне. При повреждении полушарий глаза будут отклонены к непарализованным конечностям (больной «смотрит на очаг»). Повреждение проводящих путей в стволе мозга наблюдается отклонение глаз к пораженной стороне (больной «смотрит на паралич»). В противоположность гемианопсии, пациенты не компенсируют паралич взора поворотом головы к парализованной стороне, то есть прочь от повреждения. Наоборот, достаточно часто не только глаза, но и голова повернуты к пораженной стороне. Полушарный паралич взора обычно является преходящим, стволовой — также, но сохраняется более длительно.
Уклонение глаз (Ocular tilt).
Редкое состояние, включающее ипсилатеральный боковой наклон головы, содружественный поворот глаз в ту же сторону и медленную девиацию с отведением ипсилатерального глаза книзу (один глаз располагается ниже другого). Синдром указывает на ипсилатеральное повреждение мозгового ствола на уровне покрышки среднего мозга. В редких случаях синдром возникает при повреждении преддверия улитки, части периферического вестибулярного органа (лабиринта), который участвует в регуляции позы тела. Реакция уклонения глаз может быть тонической (персистирующекй) и фазической.
Причины: повреждение вестибулярного нерва, баротравма, латеральный инсульт ствола (синдром Валленберга-Захарченко), латеральная медуллярная компрессия, понтомедуллярная ишемия и мезодиенцефальные повреждения.
Опухоль задней черепной ямки.
В случае опухоли в области образований задней черепной ямки может наблюдаться вынужденное положение головы в виде лёгкого её наклона или ротации в сторону поражения, которое не сопровождается явными глазодвигательными нарушениями или какими-либо дефектами поля зрения. В старой литературе феномен назывался «вестибулярный наклон». Головная боль, ригидность шеи и отёк диска зрительного нерва являются достаточными для диагноза, который легко подтверждается при нейровизуализации.
Паралич добавочного нерва.
Обе кивательные мышцы и верхняя часть трапецивидных мышц иннервируется добавочным нервом (XI краниальный нерв). Поскольку кивательные мышцы поворачивают голову в противоположную сторону, паралич одной из них вмешивается в физиологический баланс между ними. Результатом является положение головы с незначительным поворотом в сторону парализованной мышцы и приподнятым подбородком в том же направлении; при этом плечо на стороне поражения чуть опущено.
Причины: изолированный парез XI пары наблюдается при низких (подъядерных) повреждениях в области шеи и встречается в качестве осложнения хирургического вмешательства на внутренней яремной вене, после каротидной эндартериоэктомии, травмы в области шеи и плеча, радиационной терапии.
Ретрофлексия головы при глазных формах нервно-мышечных заболеваний.
Любые формы глазной миопатии, при которых ослабляется поднимание век и/или глаз, приводят к компенсаторной ретрофлексии головы. В этом случае рассматривается несколько диагнозов. Myasthenia gravis характеризуется слабостью при выполнении повторных движений, которая уменьшается при подкожном или ином введении ингибиторов холинэстеразы. Дистиреоидная орбитопатия не всегда диагностируется по патологическим изменениям лабораторных данных. Достаточно часто нейровизуализационное обследование орбит выявляет характерные изменения в экстраокулярных мышцах, что позволяет установить точный диагноз. В некоторых случаях имеются варианты мышечной дистрофии, в других — слабость мышц глаза является нейрогенной, что сочетается с нарушениями в других отделах центральной и периферической нервной системы («офтальмоплегия плюс» или синдром Кирнса-Сейра; вариант митохондриальной цитопатии).
Спастическая кривошея (тортиколлис, ретроколлис, антеро-коллис, латероколлис, «кривошея без кривошеи») не всегда сопровождается гиперкинетическим компонентом, который значительно облегчает диагноз. Существуют чисто тонические формы («запертая голова», «вколоченная голова»).
Диагноз доказателен при наличии в анамнезе таких феноменов, как корригирующие жесты, парадоксальные кинезии, изменчивость кривошеи в разных фазах суточного цикла, в положении лёжа, при алкогольной нагрузке, феномен инверсии ротации, дистонические синдромы в других частях тела.
Эта форма кривошеи развивается в силу механического ограничения подвижности шейного отдела позвоночника (болезнь Бехтерева, другие спондилиты и спондилопатии, в том числе компрессионная радикулопатия и мышечно-тонические рефлекторные проявления остеохондроза, спондилёза и других возрастных изменений шейного отдела позвоночника). Имеет место болевой синдром, мышечное напряжение в области шеи, неврологические (двигательные, рефлекторные и чувствительные) и нейровизуализационные признаки заболевания позвоночника. В отличие от спастической кривошеи здесь нет характерной для дистонии динамичности симптомов.
Миогенная кривошея характерна для врождённых ретракций кивательной и других мышц шеи, травматических, опухолевых, воспалительных и прочих заболеваний отдельных мышц шеи.
Синдром Гризеля (Grisel) развивается при воспалительном процессе в области атланто-эпистрофеального сочленения (torticollis atlanto-epistrophealis), часто у девочек с астеническим телосложением. Имеет место болезненная кривошея на фоне тонзилэктомии, ангины, воспалений придаточных пазух носа. Кривошея развивается вследствие расслабления суставной капсулы или разрыва поперечной связки.
Диагноз обеспечивается главным образом рентгенологическим исследованием краниовертебральной области.
Выраженный менингеальный синдром иногда проявляется ретрофлексией головы и даже изменением позы всего тела. Характерны симптомы раздражения оболочек (Кернига, Брудзинского и др.) и ликворный синдром.
Вынужденное положение головы иногда формируется как компенсаторная произвольная реакция при треморе головы (особенно при асимметричных колебаниях головы с большим смещением её в одну сторону — тремор с ротаторным компонентом), при некоторых формах нистагма (spasmus nutans). Больной произвольно изменяет положение головы, чтобы без помех пользоваться своим зрением.
При грыже пищеводного отверстия диафрагмы и гастро- эзофагальном рефлюксе у детей иногда развиваются «дистонические» позы (несколько случаев описано только с тортиколлисом). Дети принимают самые невероятные позы (перекручивают тело, запрокидывают голову и т.д.), чтобы пища без задержки прошла из пищевода в желудок. Эзофагоскопия подтверждает диагноз. Нередко дети с этим расстройством ошибочно рассматриваются как больные с первично неврологическим заболеванием.
Доброкачественный тортиколлис у младенцев.
Заболевание проявляется приступами тортиколлиса продолжительностью от нескольких минут до нескольких часов, которые развиваются обычно на первом году жизни и спонтанно прекращаются на 2-5 годах жизни. У некоторых из этих детей в дальнейшем развивается мигрень, по которой в этих семьях обычно выявляется генетическая предрасположенность.
Клинические особенности психогенной дистонии, в том числе психогенной кривошеи: внезапное (часто эмоциогенное) начало с дистонии покоя; часто фиксированный спазм мышц без той динамичности, которая свойственна органической дистонии (нет корригирующих жестов, парадоксальных кинезий, эффекта ночного сна (утреннего); клинические проявления не зависят от положения тела). У этих больных часто выявляется избирательная несостоятельность поражённых мышц (больные отказываются от выполнения некоторых действий, ссылаясь на невозможность их выполнить, и в то же время легко выполняют другие действия с участием тех же мышц при отвлечении внимания; для такого рода больных характерно наличие других пароксизмальных состояний, а также множественные двигательные расстройства (в статусе на момент осмотра или в анамнезе) в виде псевдопарезов, псевдозаикания, псевдоприпадков и т.д. Больные часто откликаются на плацебо. Психогенная дистония, как правило, сопровождается болью в поражённой зоне при пассивных движениях. Больные отличаются множественной соматизацией (множество соматических жалоб при отсутствии объективно выявленной висцеральной патологии).
Изолированная (моносимптомная) психогенная кривошея в настоящее время встречается исключительно редко.
Сочетание психогенных и органических гиперкинезов.
Возможно также сочетание психогенных и органических гиперкинезов (микст) у одного и того же больного (в том числе и в мышцах шеи). Для этих, диагностически очень не простых случаев, в литературе сформулированы наиболее характерные особенности клинической картины такого сочетания синдромов.
Периодическая альтернирующая девиация взора с вторичными диссоциированными поворотами головы.
Это редкий и уникальный по своим клиническим проявлениям синдром, который невозможно спутать с другими неврологическими синдромами.
В неврологической литературе нередко выделяют в качестве самостоятельного симптомокомплекса синдром «свисающей головы», при котором ведущим клиническим проявлением является слабость мышц-разгибателей шеи с характерной «опущенной» головой (floppy head syndrome, dropped head syndrome).
При клещевом энцефалите болезнь начинается с общеинфекционных симптомов (лихорадка, общая слабость, головная боль, воспалительные изменения в крови) с последующим присоединением менингеального синдрома и атрофических параличей в мышцах шеи, плечевого пояса и проксимальных отделов рук. «Свисающая», бессильно падающая голова — один из самых характерных признаков острого периода клещевого энцефалита. Иногда вовлекается бульбарная мускулатура. На ногах могут выявляться симптомы вовлечения пирамидных путей.
Дифференциальный диагноз в остром периоде проводят с эпидемическим менингитом, острым полиомиелитом. В диагностике учитываются такие факторы, как укус клеща, эпидемическая обстановка, серологические исследования.
Боковой амиотрофический склероз.
Боковой амиотрофический склероз поражает преимущественно мышцы разгибатели и при его редком дебюте с мышц шеи больной начинает испытывать трудности по удержанию головы в обычном вертикальном положении; в конце концов он начинает поддерживать голову, опираясь подбородком на свою кисть или кулак. Выявляются характерные атрофии с фасцикуляциями и ЭМГ-признаки поражения передних рогов, в том числе в клинически сохранных мышцах. Рано обнаруживаются симптомы поражения верхнего мотонейрона («атрофия с гиперрефлексией»), имеет место неуклонно прогрессирующее течение с нарушением бульбарных функций.
Полимиозит и дерматомиозит.
Полимиозит и дерматомиозит часто приводят к картине «свисающей головы», что сопровождается миалгическим синдромом, уплотнением мышц, проксимальной мышечной слабостью, повышением уровня КФК в крови, характерными изменениями на ЭМГ (потенциалы фибрилляций, позитивные волны, снижение длительности потенциалов действия двигательных единиц) и в биоптате мышечной ткани.
Миастения может проявляться слабостью мышц-разгибателей шеи, которая восстанавливается в ответ на введение антихолинес-теразных препаратов; диагноз подтверждается ЭМГ-исследованием и пробой с прозерином.
Некоторые формы миопатии проявляются стойким синдромом «свисающей головы». Как правило, наблюдается вовлечение и других мышц туловища и конечностей. Описана миопатия неизвестной этиологии с изолированной слабостью мышц-разгибателей шеи и выраженной свисающей головой («голова на груди»).
Тяжёлые формы хронической воспалительной демиелинизирующей полиневропатии (ХВДП) также могут (редко) приводить к параличу мышц шеи, который наблюдается в картине генерализованного двигательного дефекта и тяжёлой миелинопатии при ЭМГ-исследовании.
При различных формах паркинсонизма и болезни Бехтерева наблюдается сгибание не только головы, но и позвоночника (поза «сгибателей», поза «просителя») на фоне других неврологических (паркинсонизм) и рентгенологических (болезнь Бехтерева) проявлений этих заболеваний.
Относительно острое развитие синдрома свисающей головы описано также при тяжёлой гипокалиемии, обусловленной диареей в связи с химиотерапией.
Среди прочих причины синдрома свисающей головы, которые описаны в литературе, редко упоминаются другие формы полинейропатии, гиперпаратиреоз, парциальные формы катаплексии.
источник
Кривошея – это группа патологических заболеваний, сходных по клиническим проявлениям, но имеющих различные причины. Возникает кривошея вследствие изменения мягких тканей, нервов шеи и скелета. Внешние проявления этого заболевания – наклоненное положение головы, ее поворот в противоположную сторону.
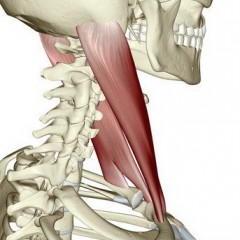
Изменение формы шеи может быть последствием поражения любой ее анатомической структуры, но чаще всего это возникает при патологии грудино-ключично-сосцевидной мышцы, которая является парной: прикрепляется одним концом к сосцевидному отростку черепа за ухом, а другим концом – к ключице. Именно эта мышца отвечает за наклон, повороты и круговые движения головы.
По способу происхождения выделяют два типа болезни: врожденная (кривошея новорожденных) и приобретенная, а причин появления данной патологии много.
Врожденная кривошея новорожденных появляется у младенцев во внутриутробном периоде в результате:
- патологии строения таза матери;
- инфекционного заболевания плода и/или матери;
- хромосомных или генетических заболеваний;
- неправильного положения ребенка относительно таза;
- нервных болезней;
- неправильного внутриутробного развития плода.
Приобретенная спастическая кривошея у грудничков может появиться вследствие родовых травм, вывихов, ишемии, обвития пуповиной, а в более позднем возрасте – вследствие травм, инфекций, заболеваний нервной системы.
Признаки данной патологии проявляются уже на первых стадиях развития заболевания в виде характерного положения головы.
Чтобы своевременно выявить кривошею у новорожденного, врачи настоятельно рекомендуют следить за его поведением. Здоровый ребенок на 2-3 неделе жизни свободно поворачивает головку в обе стороны, но если при постоянном наблюдении становится заметно, что малыш предпочтительно поворачивает голову в одну из сторон, правую или левую, стоит обратиться к врачу для осмотра.
Начальным симптомом кривошеи у грудничка в этом возрасте является небольшое утолщение булавовидной формы в области грудино-ключично-сосцевидной мышцы, а точнее – в середине мышечного волокна или в нижней его части.
Что касается взрослых пациентов, то они, как правило, жалуются на внезапно появляющиеся боли в шее или спазмы мышц, которые могут быть как постоянными, так и периодическими. При этом мышцы спазмируют только с одной стороны.
Направление наклона головы зависит от того, какая мышца страдает. Согласно статистике, примерно у трети больных также возникают спазмы в других мышцах. Чаще всего это мышцы лица, век, челюсти или рук.
Для подтверждения диагноза пациентам в обязательном порядке делают рентгенографию шейного отделения позвоночника. Именно на основе этого результата, установив причину и степень заболевания, врач подбирает курс лечения кривошеи.
Конкретный метод терапии данного заболевания зависит от причины кривошеи. Если причиной, например, является патологическое разрастание кости, то патологию можно успешно ликвидировать. Однако, если болезнь возникает вследствие заболеваний нервной системы или по причине других неизвестных факторов, терапия редко приводит к положительному эффекту.
Для лечения кривошеи новорожденным и малышам до месяца рекомендуют:
- Периодический массаж в сочетании с прогревающими процедурами.
- Специальную гимнастику, направленную на растяжение и укрепление патологически измененной мышцы.
- Правильный сон. В данном случае речь идет о правильном укладывании ребенка в кровати, для этого его укладывают на ту сторону, чтобы при звуковых раздражителях он пытался повернуть голову, придавая ей правильное положение.
- Каркас или кольцо из пеноматериала, либо картонный воротник с ватно-марлевой подкладкой. Они помогут малышу держать головку прямо.
Для лечения кривошеи у грудничков с 1,5 месяцев дополнительно назначают физиотерапевтические процедуры с применением йодида калия, способствующего рассасыванию твердого уплотнения пораженной мышцы.
После 2-летного возраста ребенку могут назначить гипсовый шейный воротник для фиксации головы, шеи и туловища. Через равные промежутки времени его меняют на новый в зависимости от успешности исправления положения головы.
В случае, если консервативное лечение кривошеи у новорожденного не дает результат, возникает необходимость хирургического вмешательства, но не ранее, чем ребенок достигнет возраста 1 год.
Суть операции, которую проводят под общим наркозом, заключается в отсечении ножек грудино-ключично-сосцевидной мышцы, за счет чего создаются условия для ее удлинения.
После оперативного вмешательства пациенту на несколько дней надевают фиксирующий воротник, после чего гипсовую повязку и назначают легкие занятия. После снятия гипсовой повязки проводят курсы массажа и лечебной физкультуры.
Для лечения кривошеи у взрослых назначают препараты, уменьшающие спазмы мышц и уменьшающие болевые ощущения. Чаще всего это антихолинергические средства, блокирующие нервные импульсы, и бензодиазепины (седативные лекарства). В некоторых случаях могут потребоваться антидепрессанты и релаксанты.
Обязательно рекомендованы курсы массажа, физиотерапевтические процедуры, лечебная гимнастика.
Если другие методы лечения кривошеи оказались неэффективными, проводят хирургическое удаление тех нервов, которые иннервируют соответствующие шейные мышцы.
В случаях спастической кривошеи, связанной с эмоциональными расстройствами, назначают психотропные препараты.
Негативные последствия кривошеи, врожденной или приобретенной, если ее не лечить, усиливаются прямо пропорционально времени развития патологии.
У детей заболевание приводит к дистрофическим изменениям в шейных мышцах и перерождению мышечной ткани в соединительную. Происходит нарушение развития лицевого черепа: кости со стороны поражения развиваются неправильно, глазная щель становится меньше, бровь и ушная раковина опускаются, с возрастом черты лица становятся более несимметричными.
Также спастическая кривошея приводит к нарушению:
- мозгового оттока крови, в результате чего появляются постоянные головные боли;
- мозговых функций у взрослых (внимание, память) и интеллектуальному развитию у детей;
- функции внешнего дыхания по причине того, что изменяется положение трахеи, а одна часть грудной клетки отстает в развитии;
- сердечной деятельности вследствие деформации грудной клетки.
Кроме того, кривошея может стать причиной снижения слуха, нарушения речи, развития косоглазия.
источник
Кривошея – это заболевание, при котором наблюдается наклон головы с ее одновременным поворотом в противоположную сторону. Возникает вследствие патологических изменений костей, нервов и мягких тканей шеи. Может быть врожденной или приобретенной. Проявляется фиксированным или нефиксированным изменением положения головы. Следствием патологии могут стать деформации черепа и позвоночника, неврологические нарушения, нарушения интеллектуального развития, снижение памяти и внимания и ухудшение функции дыхания. Диагноз выставляется на основании данных осмотра, результатов рентгенографии и других исследований. Лечебная тактика зависит от причины кривошеи, возможно как консервативное, так и оперативное лечение.
Кривошея – патологическое состояние, сопровождающееся наклоном головы с ее одновременным поворотом в другую сторону. Является широко распространенной патологией новорожденных, однако может встречаться и в старшем возрасте. Включает в себя группу заболеваний со сходной симптоматикой. Причиной кривошеи становится поражение одной или нескольких анатомических структур шеи, чаще всего данное состояние возникает при патологических изменениях в области грудино-ключично-сосцевидной мышцы. В зависимости от причины развития болезни лечением кривошеи могут заниматься детские ортопеды, детские хирурги, инфекционисты, неврологи и другие специалисты.
Врожденная кривошея формируется во внутриутробном периоде. Причиной развития может быть неправильное положение плода, неправильное строение таза матери, инфекционные заболевания, некоторые наследственные болезни и хромосомные мутации. Является третьей по распространенности врожденной аномалией костно-мышечной системы после косолапости и врожденного вывиха бедра. Девочки страдают чаще мальчиков.
Причиной развития приобретенной кривошеи могут стать патологические роды, сопровождающиеся обвитием пуповиной, ишемией или травмой мышц шеи. В старшем возрасте искривление шеи может возникать в результате травм, инфекционных заболеваний и болезней нервной системы. Самой распространенной и самой легко излечиваемой формой приобретенной кривошеи является искривление шеи в результате ротационного подвывиха С1.
Врожденные варианты болезни включают идиопатическую, миогенную, остеогенную, нейрогенную и артрогенную формы патологии.
Идиопатическая кривошея – выявляется незначительный нефиксированный наклон головы. Причины формирования неизвестны, однако установлено, что патология чаще возникает при осложненных родах и патологической беременности. При пальпации определяется грудино-ключично-сосцевидная мышца нормальной длины и формы, находящаяся в состоянии чрезмерного напряжения. У детей с идиопатической кривошеей часто также выявляется сегментарная недостаточность шейного отдела позвоночника и перинатальная энцефалопатия.
Миогенная кривошея – самая распространенная форма кривошеи. Развивается в результате уплотнения и укорочения грудино-ключично-сосцевидной мышцы. Врожденная мышечная кривошея может быть ранней и поздней. Ранняя выявляется при рождении, поздняя – в возрасте 3-4 недели. Причиной развития может стать поперечное положение или тазовое прилежание плода, при котором головка ребенка длительное время остается склоненной к плечу – такое положение вызывает снижение эластичности и фиброз мышцы. При осмотре головка ребенка наклонена в сторону пораженной мышцы и развернута в противоположную сторону.
При пальпации выявляется равномерное уплотнение мышечной ткани либо локальное уплотнение округлой формы на границе средней и нижней трети мышцы. Попытки пассивных движений болезненны. Нелеченная миогенная кривошея является причиной искривления позвоночника, нарушения развития черепа и области плечевого пояса. Лицо ребенка становится асимметричным, кости со стороны поражения уплощаются, ухо, бровь и глаз опускаются по сравнению со здоровой половиной. Иногда наблюдается двухсторонняя миогенная кривошея, сопровождающаяся наклоном головы к грудине и резким ограничением движений.
Остеогенная кривошея (болезнь Клиппеля-Фейля) развивается при врожденной патологии шейных позвонков. Возможно уменьшение размера и/или формы позвонков либо их сращение в единый блок. При осмотре выявляется укорочение и деформация шеи; втянутая в плечи голова, нередко повернутая в сторону; ограничение подвижности шеи; снижение линии роста волос на затылке. Искривление шеи нередко сочетается с другими аномалиями развития скелета. Сама по себе остеогенная кривошея, как правило, не вызывает болей, однако может становиться причиной развития радикулитов шейного отдела позвоночника.
Нейрогенная кривошея возникает вследствие дистонического синдрома, при котором наблюдается повышение тонуса мышц в одной половине тела при снижении в другой. Патология сопровождается аналогичными нарушениями в области туловища и конечностей: ножка на стороне поражения согнута, ручка согнута и сжата в кулак, туловище искривлено. Активные и пассивные движения в шее сохранены, однако в состоянии покоя головка ребенка «уходит» в порочное положение.
Артрогенная кривошея развивается вследствие врожденного ротационного подвывиха I шейного позвонка.
Приобретенная кривошея может быть установочной, компенсаторной, рефлекторной, травматической и инфекционной. Кроме того, выделяют кривошею при опухолях позвоночника; истерическую форму болезни, которая в отдельных случаях может выявляться при истерическом психозе; дерматогенную кривошею, возникающую при грубых рубцах на коже; десмогенное искривление шеи, образующееся в результате воспаления и рубцового перерождения тканей (мышц, связок, клетчатки, лимфоузлов); миогенную кривошею, формирующуюся после воспаления мышц шеи (миозита), и нейрогенную форму заболевания, которая может развиться при детском церебральном параличе или стать исходом перенесенной нейроинфекции.
Установочная кривошея – развивается, если младенец длительное время находится в неправильном положении в кроватке. Патологические изменения органов и тканей отсутствуют.
Компенсаторная и рефлекторная кривошея. Рефлекторное искривление шеи может возникать при гнойных процессах в области шеи, перихондрите ребер, воспалении сосцевидного отростка (мастоидите) и среднего уха (отите) – в таких случаях, чтобы уменьшить боль, пациент наклоняет голову в сторону. Компенсаторная кривошея может развиваться при косоглазии и болезнях внутреннего уха (лабиринтите). В первом случае наклон головы позволяет лучше использовать имеющееся поле зрения, во втором – уменьшить головокружение. Движения в шейном отделе позвоночника при компенсаторной и рефлекторной формах кривошеи сохранены в полном объеме.
Травматическая костно-суставная кривошея – возникает остро, причиной является перелом I шейного позвонка. Сопровождается резкой болезненностью, ограничением движений в шейном отделе, болями при пальпации, развитием пирамидной недостаточности и бульбарного синдрома. Еще одной разновидностью приобретенной костно-суставной кривошеи является подвывих C1, который может образоваться в любом возрасте, но чаще выявляется у детей. Причиной подвывиха становится резкий поворот головы в быту или во время занятий спортом.
Нетравматическая (инфекционная) костно-суставная кривошея – может выявляться при остеомиелите, костном туберкулезе и третичном сифилисе. Причиной развития является расплавление или патологические переломы шейных позвонков.
Диагноз врожденной кривошеи устанавливается специалистом в области травматологии и ортопедии, педиатрии, детской хирургии на основании анамнеза, данных осмотра и результатов рентгенографии шейного отдела позвоночника. При обследовании младенца врач выясняет, какими были роды – нормальными или патологическими, были ли проблемы во время беременности, когда родители заметили искривление шеи – с первых дней жизни или через определенный период времени и т. д. Для исключения нарушений со стороны нервной системы назначают осмотр невропатолога. При необходимости оценить состояние мягкотканных структур шеи ребенка направляют на МРТ.
Перечень диагностических методик при подозрении на приобретенную кривошею зависит от анамнеза и характера патологии. Рентгенологическое исследование входит в обязательный план обследования, при этом может быть назначена как рентгенография шейного отдела, так и рентгенография первого-второго шейных позвонков. При косоглазии показана консультация офтальмолога, при подозрении на туберкулез – консультация фтизиатра, при подозрении на сифилис – консультация венеролога, при истерической форме – консультация психиатра.
Лечение врожденной миогенной патологии может быть как консервативным, так и оперативным. На ранних стадиях применяется электрофорез с лидазой и йодидом калия, УВЧ, специальные корректирующие упражнения и массаж. В большинстве случаев для полного устранения патологии требуется 5-6 месяцев. При неэффективности консервативной терапии выполняют хирургическую операцию, пересекая головки грудино-ключично-сосцевидной мышцы. Если укорочение пораженной мышцы составляет 40 и более процентов по сравнению со здоровой стороной, проводят пластику. В послеоперационном периоде накладывают гипс, который через месяц заменяют воротником Шанца. При приобретенной мышечной кривошее используются аналогичные лечебные методики.
При врожденной нейрогенной кривошее применяют медикаментозную терапию, физиолечение, ЛФК и массаж. При искривлении шеи, возникшем в результате нейроинфекции, назначают антибиотики, миорелаксанты и противосудорожные препарата. После стихания воспаления больному рекомендуют носить воротник Шанца и направляют на ЛФК. В тяжелых случаях осуществляют хирургическую коррекцию.
При врожденной остеогенной кривошее (болезни Клиппеля-Фейля) назначают ЛФК и массаж. Для уменьшения косметического дефекта иногда удаляют высоко расположенные верхние ребра. При травматическом искривлении шеи, развившемся в результате перелома, применяют вытяжение петлей Глиссона и гипсовые повязки, в случае необходимости проводят хирургические операции. При кривошее вследствие подвывиха С1 врачи-травматологи осуществляют закрытое вправление с использованием петли Глиссона и накладывают воротник Шанца. В отдаленном периоде после травмы при наличии органических изменений в позвоночнике, шее и плечевом поясе назначают электроимпульсную терапию, электрофорез, массаж и ЛФК.
Десмогенные и дерматогенные кривошеи устраняют оперативным путем, иссекая рубцовые ткани и проводя пластику ауто-, алло- или ксенотрансплантатами. При опухолях и инфекционном поражении костей осуществляют лечение основной патологии, а в последующем выполняют восстановительные операции.
Профилактика определяется этиологией заболевания. Прогноз зависит от причин развития и длительности существования патологии. Большинство врожденных и приобретенных форм кривошеи при раннем адекватном лечении хорошо поддаются коррекции. Исключение – болезнь Клиппеля-Фейля, при которой сохраняется выраженное ограничение движений. Нелеченное искривление шеи может стать причиной нарушения развития ребенка, образования грубых косметических дефектов и последующей инвалидности. Порочное положение шеи приводит к дистрофическому перерождению мышц, препятствует нормальному развитию черепа и вызывает прогрессирующую асимметрию лица.
Излишнее давление на сосуды шеи, доставляющие кровь к головному мозгу, вначале становится причиной мигренеподобных головных болей, а затем – и нарушения мозговых функций. У детей страдает интеллектуальное развитие. У взрослых ухудшается внимание и память. Из-за изменения положения трахеи снижаются функции внешнего дыхания, при врожденной патологии и кривошее, возникшей в раннем возрасте, возможно отставание роста грудной клетки на стороне поражения. Часто развиваются отиты и синуситы, ухудшается слух, формируется косоглазие.
источник
Кривошея – это врожденное или приобретенное заболевание младшего детского возраста, при котором возникает искривление шеи в виде неправильного положения головы набок и в сторону.
Врожденная кривошея встречается чаще приобретенной. Частота появления данной аномалии занимает одно из ведущих мест среди всех пороков развития опорно-двигательного аппарата. Статистические данные говорят о том, что кривошея возникает в несколько раз чаще у мальчиков, причем поворот шеи в правую сторону преобладает.

Чем больше проходит времени без принятия каких-либо лечебных процедур, тем явнее и отчетливее начинают проявляться симптомы врожденной мышечной кривошеи. Примерно на третьем месяце жизни патологически измененная мышца претерпевает значительные изменения, сильно отстает в росте и укорачивается. Это незамедлительно отражается не только на сгибании головы в сторону пораженной мышцы и поворачивании лица в противоположную сторону, но и начинают проявляться другие характерные симптомы.
- Появляется ассиметрия шеи, лица.
- Надплечье со стороны поражения стоит выше, по сравнению с противоположной стороной.
- Может развиваться искривление позвоночного столба в виде шейно-грудного сколиоза.
Укороченная грудино-ключично-сосцевидная мышца тянет за собой ключицу и сосцевидный отросток, вследствие чего, они деформируются. Неправильно развиваются верхняя и нижняя челюсти.
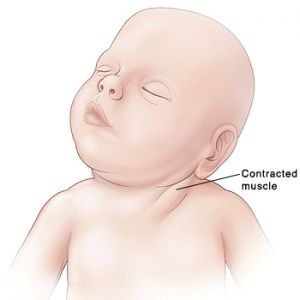
Раннее, на 2-3 неделе, появление первых симптомов болезни ясно будет указывать на врожденную патологию.
При физическом обследовании педиатр ощупывает область шеи на наличие уплотнения в области расположения грудино-ключично-сосцевидной мышцы. При более позднем обращении за помощью к врачу, при попытке повернуть голову в прямое положение, ребенок начинает плакать, кричать. Полностью выпрямить положение головы не удается вследствие значительного укорочения грудино-ключично-сосцевидной мышцы.
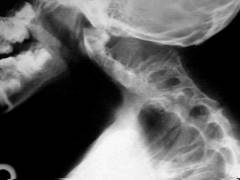
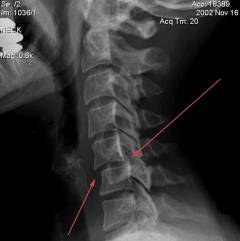
Рентгенологическое исследование
Для уточнения диагноза, а также для выяснения возможных костных патологий, вызвавших появление кривошеи, делают несколько рентгеновских снимков.
На рентгенограммах можно увидеть неправильное строение шейных позвонков (наличие дополнительного клиновидного позвонка, или деформацию других шейных позвонков). Также на снимках можно заметить частичное сращение шейных позвонков, что соответственно ведет к появлению кривошеи.
Приобретенные отклонения шеи встречаются в следующих случаях:
- При спазме шейной мускулатуры, ограничивающей повороты головы. Движения таких больных не подчиняются их воле.
- При ожогах и других повреждениях кожи в области шеи.
- В результате воспалительных процессов в шейных лимфоузлах.
- При болезни Гризеля. Изменение нормального положения первого шейного позвонка (атланта) при воспалительных заболеваниях зева и носоглотки. Смещение атланта влечет за собой и наклонное положение головы.
- Реже встречается кривошея при воспалительных болезненных состояниях шейных мышц (миалгиях).

Лечение следует начинать сразу же после установления точного диагноза. Если патология не связана с деформацией шейных позвонков, то начинают с простых методов консервативной терапии.
Консервативное лечение осуществляется поэтапно в зависимости от сроков начала проведения лечебных процедур.
Новорожденным и детям до месяца рекомендуют:
- Проводить специальные гимнастические упражнения, направленные на укрепление и растяжение патологически измененной грудино-ключично-сосцевидной мышцы. Гимнастика осуществляется 3-4 раза в день на протяжении примерно 5-10 минут, и заключается в поворотах головы в правую и левую сторону.
- Периодический легкий массаж шейно грудной области в сочетании с прогревающими процедурами замедлит развитие патологического укорочения пораженной мышцы.
- Ребенка необходимо правильно укладывать в кроватке. Для этого ребенка укладывают к тому краю кровати в сторону, которой он поворачивает голову, то есть в сторону здоровой мышцы. При звуковых раздражителях ребенок будет пытаться повернуть голову в сторону укороченной мышцы, при этом голове придается правильное положение. Длительное нахождение в такой позе позволит правильно одинаково развиваться грудино-ключичным мышцам с обеих сторон.
- Использование воротника изготовленного из картона с ватно-марлевой подкладкой позволит держать голову прямо.
С полутора месяца, начинают применять физиотерапевтические процедуры с использованием йодида калия, который помогает рассасывать твердое уплотнение пораженной мышцы. Рекомендуют также привязывать небольшие мешочки с песком к голове, когда ребенок находится в постели. Это проделывают с целью удержания головы в правильном физиологическом положении. Лечебные мероприятия выполняют с перерывами в 3-4 месяца.
Если до двух летнего возраста проводимое консервативное лечение не дало ощутимых результатов или родители ребенка не обращались за помощью к педиатру, то в таком случае прибегают к использованию гипсовых шейных воротников. Гипсовые шейные воротники фиксируют голову, шею и туловище, и меняются через равные промежутки времени на новые, в зависимости от успешности происходящего исправления положения головы.
При безуспешности проводимого консервативного лечения ставится вопрос о необходимости хирургического вмешательства. Операция осуществляется под общим наркозом, и не представляет, каких бы то ни было трудностей.
Сущность операции заключается в отсечении ножек грудино-ключично-сосцевидной мышцы, при котором создаются условия для ее удлинения. При необходимости осуществляют пластическую операцию на патологически измененной мышце.
После операции на несколько суток надевают картонный ватно-марлевый воротник. Затем подбирают соответствующую гипсовую повязку.
Послеоперационное ведение пациента заключается в периодических поворотах головы (через каждые 7-10 дней), наклонах в противоположную деформации сторону. Данные мероприятия проводят до тех пор, пока не произойдет полное заживление операционной раны и не произойдет стойкая фиксация головы в нормальном положении. После чего снимают гипсовую повязку и проводят курсы массажа и занятия лечебной физкультурой.
Восстановительный период достигает нескольких месяцев, пока не выработаются новые для ребенка двигательные навыки и не восстановится координация движений головы и тела.
- врожденное недоразвитие кивательной мышцы;
- разрыв волокон кивательной мышцы во время рождения – родовая травма;
- воспаление кивательной мышцы;
- нарушение кровоснабжения кивательной мышцы на одной стороне.
Мышечная кривошея – наиболее распространенная, но не единственная форма кривошеи у новорожденных. Более редкие причины заболевания:
- Аномалии шейных позвонков. Они могут иметь неправильную (клиновидную) форму, иногда соседние позвонки срастаются между собой.
- Синдром Клиппеля-Фейля – наследственное заболевание, при котором шейные позвонки срастаются между собой или уменьшается их общее количество. Обращает на себя внимание короткая и малоподвижная шея у ребенка. Синдром Клиппеля-Фейля важно вовремя диагностировать, так как он может сопровождаться другими пороками развития.
- Тяжелые заболевания нервной системы. Например, опухоли головного или спинного мозга.
Лечение кривошеи всегда должно зависеть от ее причины. Например, гимнастика, которая помогает при мышечной кривошее, неэффективна и даже опасна, если применяется у детей с синдромом Клиппеля-Фейля.
- Недоразвитость мышц шеи – трапециевидной и грудинно-ключично-сосцевидной, — на одной стороне.
- Подвывих шейных позвонков – артрогенная (связанная с патологией суставов) кривошея.
- Снижение зрения или слуха. При этом человек постоянно вынужден поворачивать и наклонять голову в одну и ту же сторону, чтобы лучше видеть и слышать. В данном случае кривошея представляет собой компенсаторную реакцию.
- Рубец на коже. Например, после ожогов. Он ограничивает движения шеи и головы, заставляет постоянно держать их согнутыми в одну сторону.
- Неврологические заболевания. При поражении головного или спинного мозга, нервов с одной стороны, на пораженной стороне снижается мышечный тонус и ограничивается подвижность.
- Спастическая кривошея.
- Длительное вынужденное положение головы, когда приходится постоянно держать ее наклоненной и повернутой в одну сторону. Это бывает у людей некоторых профессий.
Лечение приобретенной кривошеи, так же, как и врожденной, определяется причинами заболевания.
Спастическая кривошея, или цервикальная дистония, — заболевание, возникающее в результате напряжения мышц шеи. Его причины недостаточно хорошо изучены. Считается, что спастическая кривошея возникает в результате поражения определенных структур головного мозга.
Спастическая кривошея в цифрах и фактах:
- Заболевание возникает у 1 человека из 10 000.
- Женщины болеют примерно в 1,5 раза чаще, чем мужчины.
- Цервикальная дистония может возникать в любом возрасте. Чаще всего страдают люди 30-60 лет.
Цервикальная дистония поддается лечению с трудом. Многие лекарственные препараты, которые применяются при этом заболевании, имеют выраженные побочные эффекты. Хирургическое лечение приносит результат не всегда.
| Метод лечения | Описание |
Ботулинотерапия:
| Ботулинический токсин, который входит в состав этих препаратов, расслабляет мышцы и приносит облегчение. Ботулинотерапия обеспечивает при спастической кривошее хороший, но недолгий эффект. Обычно инъекции приходится делать через каждые 3-4 месяца. |
| Препараты против болезни Паркинсона | Часто применяются в сочетании с ботулинотерапией. Улучшают эффект, но часто дают побочные эффекты:
|
Миорелаксанты (препараты, снижающие тонус скелетных мышц):
| Применяются нечасто, так как не очень эффективны и дают побочные эффекты, наиболее распространенные из которых:
|
Обезболивающие препараты (анальгетики) | Применяются, когда спастическая кривошея сопровождается болями. Обычно врач назначает препараты безрецептурного отпуска, а при сильных болях – более мощные средства, которые отпускаются по рецепту. |
Лечебная физкультура (ЛФК) | Правильно подобранная программа упражнений помогает уменьшить напряжение мышц и сделать шею более гибкой. |
Хирургическое лечение | Если медикаментозное лечение не помогает, врач может назначить операцию, во время которой рассекают мышцы и нервы. Это помогает, но не всем. |
Глубокая стимуляция мозга | Применяется в тяжелых случаях, когда другие методы лечения не помогают. Хирург вводит в зону головного мозга, отвечающую за движения спазмированной мышцы, тонкий электрод и пытается прервать патологические импульсы. |

Несмотря на пользу ортопедических подушек для маленьких детей, они имеют и некоторые недостатки. Например, некоторые из них имеют такую форму, как будто у ребенка уже есть шейный изгиб позвоночника, хотя на самом деле в норме его формирование начинается, когда ребенок удерживает головку. В более младшем возрасте такая подушка будет вызывать лишнее напряжение мышц шеи и принесет скорее вред, чем пользу.
Ортопедическая подушка фиксирует ребенка в положении на спине – это не совсем хорошо, если у малыша часто происходят срыгивания.
Учитывая все вышеописанное, применять ортопедическую подушку стоит только по назначению врача. Подходящую модель тоже должен подсказать доктор.
Рекомендации по выбору ортопедической подушки:
- Наполнитель должен легко пропускать воздух – во сне ребенок может перевернуться лицом вниз.
- Если ребенок часто срыгивает – обязательно скажите об этом врачу. Доктор либо посоветует не применять подушку совсем, либо порекомендует подходящую модель.
- Швы подушки должны быть достаточно частыми и заправленными вовнутрь. Проверьте, чтобы наполнитель нигде не выглядывал наружу.
- Наполнитель подушки должен быть гипоаллергенным. Предпочтительны такие материалы, какпенополиуретан, холлофайбер, комфорель, синтепон, латекс.
- Чехол подушки должен быть изготовлен из натурального материала, который можно легко стирать: ситца, льна, хлопка.

Задачи гимнастики при кривошее у детей:
- удлинение мышцы;
- устранение спазмов;
- улучшение кровообращения и обменных процессов в мышце;
- выравнивание тонуса грудинно-ключично-сосцевидных мышц справа и слева, устранение асимметрии.
ЛФК при кривошее у ребенка можно начинать примерно с месяца жизни. Комплекс упражнений подбирает врач в зависимости от возраста малыша. Гимнастика может быть пассивной (когда все движения выполняет массажист или мама ребенка) и активной (в более старшем возрасте – ребенок выполняет движения сам). Обычно лечебные упражнения сочетают с массажем.

Правила выбора и ношения воротника Шанца:
- Применять его стоит только по назначению врача. Если надевать ребенку воротник Шанца, когда в нем нет необходимости, на слишком длительное время, то это может привести к ослаблению мышц шеи. Малыш начнет позже держать голову.
- Следуйте рекомендациям врача по поводу того, когда нужно надевать ортопедический воротник и на сколько времени. Обычно доктор рекомендует использовать его после физиопроцедур, массажа, ЛФК.
- Воротник Шанца должен быть подобран строго по размеру. Если он будет слишком маленьким или большим, то не сможет обеспечить достаточную фиксацию головы. Обычно в ортопедических салонах представлены модели для новорожденных шириной от 3 до 5 см.
- Смотрите, из каких материалов изготовлен воротник. Он должен быть достаточно, но не слишком жестким, с чехлом, который легко стирается и не вызывает раздражения кожи.
- Тщательно соблюдайте гигиену. Воротник Шанца всегда должен быть чистым, между ним и кожей не должно быть катышков и грязи. Следите, чтобы на коже ребенка не было раздражения.
Воротник Шанца хорошо работает при кривошее у детей младшего возраста только в сочетании с другими видами лечения.

При костной кривошее электрофорез бесполезен. При мышечной и неврогенной может быть эффективен в сочетании с другими методами лечения. Обычно применяют препараты: папаверин, эуфиллин, лидазу, йод. Первые два препарата помогают расслабить грудинно-ключично-сосцевидную мышцу, вторые два – способствуют рассасыванию рубцово измененной ткани.
Другие методы физиотерапии, которые применяются при кривошее:
- Инфракрасное облучение специальными лампами.
- Теплотерапия: парафинолечение.
Нелеченая кривошея у детей грозит различными последствиями:
- С возрастом лечить ее становится сложнее, так как рубцовые изменения в грудинно-ключично-сосцевидной мышце нарастают.
- Нарушается рост и развитие черепа на стороне поражения. Со временем лицо ребенка становится всё более асимметричным.
- При кривошее нарушается приток крови по шейным сосудам к головному мозгу. Это проявляется в виде головных болей, нарушения памяти, внимания, мышления. Ребенок отстает в интеллектуальном развитии от сверстников.
- Из-за постоянного наклона головы происходит деформация трахеи. Нарушаются функции дыхательной системы, ребенок становится более склонен к респираторным заболеваниям.
- Если кривошея возникает в раннем возрасте, нарушается симметричность грудной клетки.
- Деформация черепа приводит к частым воспалениям придаточных пазух носа (синуситам), нарушению слуха, косоглазию.
Чем раньше начато лечение – тем лучшего эффекта удается достичь.
Различают такие виды кривошеи, как истинная мышечная и ложная. При истинной в грудинно-ключично-сосцевидной мышце имеются патологические изменения, она укорочена и за счет этого наклоняет голову в одну сторону. При ложной кривошее мышца напряжена, но в ней самой нет патологических изменений, первопричина проблемы находится в нарушении функций нервной системы.
Во время осмотра для врача важно разобраться, является ли кривошея истинной или ложной. От этого будет зависеть лечение.
источник

