Головная боль – это то, что случалось с каждым. Она не является болезнью, проявляется по-разному, и при желании легко устраняется в домашних условия. Стоит заметить, что это явление сигнализирует о присутствии в организме более серьезной проблемы. Периодически возникающий либо постоянно присутствующий симптом, подходит под описание многих патологий.
Важно понимать! Не существует одной таблетки от головной боли, способной вылечить болезнь. Таким образом можно лишь облегчить состояние больного.
Частые головные боли, это то, на что жалуется большая часть земного шара. Она не обязательно интенсивная либо пульсирующая. Когда симптом сохраняется час, день или неделю, это выводит из строя, приносит мучения. Причин ее появления много, и чтобы избавиться от признака, следует пройти обследование и выявить истинный источник неприятных ощущений.
Когда «раскалывается» голова, во многих семьях, это не считается чем-то особенным. Патология поражает людей не зависимо от возраста, гендерного типа, социального статуса, географического места проживания.
Если сильная головная боль, докучающая годами, становится менее интенсивной либо наоборот усиливается с каждым приступом, посещение врача откладывать нельзя – это может указывать на прогрессирование первичной болезни.
В зависимости от этиологии, головную боль подразделяют на две группы: первичную и вторичную.
- Мигрень.
- Напряжения.
- Кластерная цефалгия.
- Другие первичные боли головы.
- Головные боли при остеохондрозе шейного отдела.
- Симптом проявляется при расстройствах нервной системы, психических недугах.
- Головные боли после травмы.
- Признаки дают о себе знать при дисфункции сосудов черепа, шейного отдела, из-за патологического нарушения кровотоков.
- Несосудистые внутричерепные поражения могут быть негативным фактором влияния.
- Резкая головная боль может появиться при прохождении курса терапии медикаментозными препаратами либо из-за их отмены.
- Природой дискомфорта, часто бывает инфекционное заражение.
- Нарушение гомеостаза, приводит к болезненному состоянию.
- Поражение головы, лицевой части, вполне могут проявляться при деструкции черепа, шейного отдела, глаз, ушей, изменений структуры носа, рта, зубов.
Это вид головной боли, который проявляется при перестройке организма, в период полового созревания. Пик болевых ощущений приходится на 35 – 45 лет. Женщины более предрасположены к такому типу болезни. Мужчины испытывают мигрень в два раза реже.
Причиной спазма является запуск механизма в глубоких слоях мозга, высвобождающий возле нервных пучков и кровотоков воспалительные вещества.
Течение мигрени проходит с частыми повторами. Рецидивы повторяются пожизненно.
- Проявляет себя как: интенсивная либо умеренная пульсирующая головная боль, или односторонняя; более сильная при избыточной подвижности.
- Продолжительная (часы, возможно несколько суток).
- Приступы тошноты, рвота.
- Может давать о себе знать раз в год либо в неделю.
- В детском возрасте головная боль докучает недолго, но основные проблемы связаны в этот период с дискомфортом в животе.
Для людей, страдающих мигренью первым признаком подступающего недуга может быть изменение в зрительной функции. Часто у пациентов синдром сопровождается светобоязнью. Стоит заметить, что точную причину симптома научным путем не определили, но велика вероятность, что происходит дисфункция мозга и на корке возникает необъяснимая электрическая активность.
Важно! Мигрень не относится к патологиям психической природы.
При нервном напряжении – на ее долю приходится до 70% жалоб пациентов. Боль более активно проявляет себя при половом созревании. На 2/3 пациентами становятся женщины. Состояние может спровоцировать стресс, скелетно-мышечные проблемы в шейном отделе. Продолжительность приступов варьирует от нескольких часов, до пару дней.
Если речь идет о затяжных, постоянных признаках с резким дискомфортом, хроническая головная боль может не прекращаться и мешать полноценному развитию. Эпизодическая — менее негативно сказывается на функциях организма.
Кластерная цефалгия – редкое явление. От этого вида страдает один на тысячу человек. Признаки впервые появляются после 20 лет, в виде частых, интенсивных проявлений с короткой продолжительностью.
Ощущается концентрация головной боли в области глаз, текут самопроизвольно слезы, наблюдается покраснение. По ту сторону лица, где более болезненные места, закладывает нос, выделяются сопли. С той же стороны возможно опущение века. Если не заниматься терапией своевременно, не выполнять рекомендации врача, эпизодические кластерные боли переходят в хроническую форму.
Очень часто причиной боли головы является длительный прием медикаментозных препаратов. Из вторичного типа, это самый распространенный вид. При этом часто проявляется устойчивая головная боль после сна утром.
Из-за разнообразия видов, симптоматика может быть неоднозначной. По некоторым признакам делают предположение с чем связан дискомфорт.
- Головная боль в висках частое явление при:
- гипертензии;
- низком АД (артериальном давлении);
- отравлениях;
- инфекционных заболеваниях.
- При шейном остеохондрозе, гипертензии, пациент ощущает головную боль в затылке . Чтобы облегчить симптом, следует проводить поддерживающую терапию позвоночника.
- Назойливая головная боль в области лба — признак воспалительных процессов (фронтит, внутричерепное давление, защемление нерва). Такой же симптом указывает на: тиф, менингит, пневмонию.
- Стоит поспешить к окулисту, если цефалгия сконцентрирована в области глаз . Симптом сигнализирует о возможной серьезной проблеме со зрением, глаукоме, вегетативном нарушении.
Сильные беспокойства могут спровоцировать следующие негативные факторы:
- психоэмоциональные встряски;
- умственные напряжения;
- инфекционные заболевания;
- воспалительные процессы;
- невосприимчивость пищевых продуктов;
- перемена климата.
Список причин достаточно обширный. Кроме того, если интенсивные головные боли спровоцированы мигренями, нестабильностью давления, воспалением гайморовых пазух, травмами, патологиями инфекционного характера и постепенно нарастают — это сигнал организма о дисфункции какой-либо системы в организме.
Продолжительные боли — опасный признак, так как они могут указывать на менингит, заболевания поражающие нервную систему, присутствие в организме палочки Коха, сифилиса, глистной инвазии. Если симптом нарастает и удерживается длительное время, важно исключить новообразование в мозге.
Стоит заметить, что пульсирующая цефалгия, не обязательно признак мигрени, она так же может быть симптомом отита, патологий зрительного органа, синуситов. Следует исключить проблемы с кровотоками, инфекции. При визите к специалисту необходимо четко указывать место концентрации очага, как долго он удерживается и на сколько часто дает о себе знать.
Головная боль при давлении возникает неожиданно. Также резкие приступы сопровождают спазмы сосудов в мозге либо шейном отделе. Не стоит игнорировать симптом, так как это приводит к аневризме, кровоизлияниям в мозг. Вероятной причиной резко возникающих спазмов может быть стресс, напряженная умственная деятельность. Вызвать недомогание способны медикаменты и вредная пища.
Головная боль при беременности, вызывается преимущественно перестройкой гормонального фона, но также женщине в период вынашивания плода могут создавать дискомфорт выше изложенные причины.
Колебания прогестерона и эстрогена, вызывает головные боли после родов, даже если ранее у женщины не было приступов.
Не обязательно причины существенно влияющие на качество жизни, носят патологический характер. Головная боль после сна — результат недосыпаний, пересыпаний, нехватки эндорфинов.
Симптомы при разных видах патологии отличаются. При цефалгии вызванной напряжением, пациент ощущает:
- постоянную, не пульсирующую болезненность;
- тонус в шее, в области головы;
- дискомфорт при движениях.
Если примерно в одно и то же время суток болят глаза, отекают веки, появляется чрезмерная слезоточивость, то это указывает на кластерную головную боль.
Если спазм односторонний, усиливается при ходьбе, головная боль и тошнота, светобоязнь — несомненно речь идет о мигрени.
Не стоит проводить эксперименты с домашним лечением. Если повышена температура и головная боль, а также тошнит и присутствуют приступы рвоты, проявляется ригидность мышц затылка, нарушается зрительная функция, путается речь — нельзя медлить, срочно вызывают скорую помощь.
Головная боль, повод обратиться за выяснением причин к врачу. Только так можно определить негативный фактор влияния и правильно разработать схему лечения. Алгоритм действий врача:
- ведущий специалист выслушивает жалобы, изучает историю болезни, задает наводящие вопросы, знакомиться с анамнезом пациента;
- измеряет артериальное давление, проводит перкуссию, аускультацию, замеряет температуру;
- если считает целесообразным, привлекает узких специалистов;
- назначает инструментальные методы исследования, для уточнения своих версий:
- ЭЭГ — позволяет получить представление о головном мозге и его функционировании, сосудах и возможных новообразованиях.
- Рентген — информативное исследование дающее возможность исключить гидроцефалию, следствие травм, синусит.
- МРТ — диагностирует новообразования, острые, хронические дисфункции циркуляции крови, нарушения вследствие инсульта, синуситов.
- КТ — выявляет проблему и анализирует ее на клеточном уровне. Обнаруживает кровоизлияния, структурные изменения тканей. Точность метода позволяет найти кисты, опухоли, аневризмы, признаки атеросклероза.
- ЭМГ — позволяет определить места нарушения нервов, патологии нейромышечной системы.
- УЗИ — посредством ультразвука головы диагностируют атеросклероз, аномальные изменения в кровотоках.
Методы лабораторных исследований, дают возможность увидеть какие патологические процессы протекают в организме (воспалительные процессы, результат развития инфекционных, аутоиммунных процессов, дисбаланса плохого и хорошего холестерина).
Как правильно устранять симптом, может определить только врач. Лишь выявив причину головной боли грамотно составляют схему лечения, для устранения первопричины. На усмотрение ведущего специалиста, назначают подходящий метод:
- медикаментозная терапия;
- мануальный способ устранять симптом;
- массаж;
- остеопатию;
- иглорефлексотерапию;
- физиотерапевтические воздействия;
- ЛФК;
- инъекции ботокса в участки спазма;
- ЭГ;
- альтернативные методы терапии.
В домашних условиях избавляются от головной боли приемом одной таблетки из аптечки. Дискомфорт разной локации, этиологии устраняют одним способом, что противоестественно и опасно, так как чревато последствиями.
Лечение головной боли не всегда требует приема медикаментов. Нехитрые способы решения проблемы иногда вполне способны выручить:
- появление несильной боли, устраняют упражнениями для спины и шейного отдела позвоночника;
- прислушиваться к своему состоянию, при сильном напряжении, следует отвлечься, расслабиться, снять тонус с мышц;
- даже если работы слишком много, следует делать перерывы и пятиминутную зарядку — это поможет избежать боли головы;
- следует соблюдать питьевой режим, сократить употребление кофеин содержащих напитков;
- быстро снять головную боль, можно устранением источников яркого света, защищая глаза от солнечных лучей;
- краткосрочно прикладывая к болезненным участкам компрессы со льдом, несущественный, ноющий симптом снижают;
- важно соблюдать режим, высыпаться, но не пересыпать. Переизбыток сна — также одна из причин проявления докучающего признака;
- если начинается ощущение дискомфорта, лучше принять положение лежа на спине, чтобы шея и туловище располагались непринужденно, это поможет снять головную боль.
Устранение симптома без применения лекарств предполагает тишину, покой, отсутствие света, полноценное проветривание помещения. Прибегая к средствам от головной боли, рецептам травников и другим нетрадиционным методам лечения, следует предварительно проконсультироваться с врачом. Лекарственные сборы назначают как сопутствующий метод терапии, они могут включаться в комплексные схемы консервативной медицины.
Беременным женщинам медикаменты назначают с осторожностью. Если есть возможность обойтись без таблеток, то применяют альтернативные методы, обязательно согласовав действия с врачом.
Головная боль при беременности на ранних сроках, устраняется отдыхом, прогулкой на природе. При низких показателях давления, рекомендуют выпить сладкий чай.
Препараты от головной боли, что именно назначить, определяет лечащий врач, с учетом клинической картины, возраста пациента, физиологических особенностей организма, сопутствующих патологий.
- Если появилась головная боль при простуде, то терапия первопричины, повлечет за собой устранение симптома. В таких случаях назначают противовирусные, жаропонижающие, иммуностимулирующие, нестероидные противовоспалительные препараты («Нурофен», «Ибуфен», «Фаспик»).
- Головная боль при месячных быстро и эффективно устраняется препаратом «Триган-Д». Прием разрешен с 15 лет, что позволяет снимать спазм и избавлять от цефалгии одним — двумя приемами таблеток (допускается до 4-х в сутки). Также справиться со спазмами помогает таблетка «Новиган», принятая за час до приема пищи.
- Если дискомфорт ощущается в период вынашивания плода и от головной боли при грудном вскармливании, чаще всего подбирают средства с менее агрессивным действием. Это могут быть гомеопатические препараты, растирание висков бальзамом «Звездочка».
Во втором, третьем триместре и при кормлении грудью, допускается применение медикаментов на основе парацетамола («Панадол», «Эффералган»). - После праздничных застолий, после чрезмерного употребления алкоголя, головная боль указывает на интоксикацию организма, следовательно, на ряду со спазмолитиком либо обезболивающим, следует принимать препараты для выведения токсинов («Атоксил», активированный уголь, «Энтеросгель»).
Далее рекомендуют включить в лечение аскорбиновую кислоту. Янтарная кислота, восстанавливает функцию органов пищеварения. Для предотвращения обезвоживания, стоит пить больше воды. - Головные боли после анестезии, собственно, как и другие неприятные явления (глухота, галлюцинации), проходят сами и не требуют включения в лечение дополнительных обезболивающих. Период дискомфорта обычно занимает короткий промежуток времени.
Нельзя облегчать себе состояние самостоятельно, если беспокоит головная боль при высоком давлении, так как механизмов, ее вызывающих много. Врач, на свое усмотрение, руководствуясь опытом и знаниями, назначает анальгетики, спазмолитики, диуретики, селективные бета-блокаторы.
Лечение головных болей всегда должно быть направлено на лечение основного заболевания. При гипертонической болезни и возвратной гипертонии лечение должно быть направлено на нормализацию тонуса артерий, при атеросклерозе необходимо добиться очищения и расширения артерий.
Народная медицина рекомендует множество надежных растительных средств для снятия головных болей:
- Картофельный сок.
При систематических головных болях рекомендуется пить сок свежего сырого картофеля по 50 мл 3 раза в день в течение 7-10 дней.
Это рецепт исследователя океана Жака-Ива Кусто.
Если заболела голова, следует стать под теплый душ. Опустить голову на грудь, набросить на плечи небольшое махровое полотенце. Постоять 10 минут. Мышцы шеи расслабятся. А затем необходимо завершить процедуру 10-секундным холодным душем. И головная боль пройдет.
- В первую неделю клизмы делать ежедневно.
- Во вторую — через день.
- В третью — через 2 дня.
- В четвертую — через 3 дня.
Для клизмы использовать 2 литра кипяченой теплой воды с добавлением 2-х столовых ложек яблочного уксуса. После подготовки кишечника делать массаж.
Для этого нужна одна литровая банка засахаренного пчелиного меда. Мед накладывать на позвоночник и растирать с похлопываниями, пока мед не превратиться в вещество подобное клею. Затем мед смывать водой. Таких массажей необходимо сделать 10-12.
- Настой крапивы.
1 ст. л. сухих измельченных листьев крапивы двудомной заварить 200 мл кипятка, настоять 10-15 мин., процедить.
Принимать по 1 ст. л. 3 раза в день перед едой.
Помните! Препарат противопоказан людям с повышенной свертываемостью крови, больным гипертонией и атеросклерозом, при кровотечениях, вызванных цистой, полипами и другими опухолями матки и ее придатков.
Внимание! Настой противопоказан беременным!
Помните! Настой противопоказан при беременности и болезни почек.
Помните! Горицвет — растение ядовитое. Соблюдать дозировку. Настой противопоказан при язве желудка и 12-перстной кишки, гастритах, энтероколитах, стенокардии и детям до 3-х лет.
Помните, барвинок ядовит! Соблюдать дозировку.
Внимание! Настой противопоказан при повышенном кровяном давлении.
- Настойка клевера.
Рекомендуется применять при устойчивых головных болях.
20 г измельченных соцветий клевера лугового (конюшина) с листочками залить 500 мл водки, настоять 10 дней, процедить.
Принимать по 1 ст. л. 1 раз в день перед обедом или перед сном.
Помните! Пион — растение ядовитое. Соблюдать дозировку.
Помните! Барвинок ядовит. Соблюдать дозировку.
- Отвар полыни.
1 ст. л. измельченных корней полыни горькой залить 200 мл белого виноградного вина. Томить на малом огне 5-7 мин. Процедить и принимать по 2 ст. л. через каждые 15 мин. в течение часа. Принимать отвар в охлажденном виде.
Помните! Полынь — растение ядовитое. Соблюдать дозировку. Отвар противопоказан при беременности и язвенной болезни.
Помните! Зверобой — растение ядовитое. Соблюдать дозировку. Длительно принимать не рекомендуется, так как может вызвать сужение сосудов и повышение кровяного давления.
Помните! Растение ядовито. Соблюдать дозировку. Противопоказана при беременности и детям.
Помните! Донник и хмель — растения ядовитые. Соблюдать дозировку. Длительное применение не рекомендуется.
- Соляной компресс.
Взять емкость и налить в нее 1 литр воды, затем бросить туда 100 г поваренной соли. Раствор прокипятить. Подготовить стерильные повязки. Повязку опустить в горячий раствор соли, затем вынуть и остудить, слегка отжать.
При головной боли повязка накладывается на лоб и затылок, причем повязка должна быть круговая. Прикладывать ее лучше на ночь.
- Соколечение.
При головной боли рекомендуется пить соки калины и черной смородины по 50 мл 3 раза в день в течение 3-5 дней.
Рекомендуется прикладывать к голове ребенка компресс из квашеной капусты или полотенце, смоченное в капустном рассоле (зимой).
Летом же делать компресс, приготовленный по следующему рецепту: 150 мл сухого виноградного вина и 5 г камфары размешать и использовать по назначению. Компрессы менять через 15-20 мин. — до исчезновения боли.
Как это не парадоксально, существуют продукты, являющиеся спусковым механизмом цефалгии. Если дискомфорт дает о себе знать, то не следует употреблять в пищу:
- моцареллу, пармезан, голубые сыры, бри, фета, горгонзолу;
- некачественный алкоголь и отсутствие меры в употреблении;
- продукты, в составе которых есть нитраты, нитриты и глутамат натрия (соевый соус)
- бананы из-за избытка тирамина в кожуре.
Стоит заметить, что орех — противоречивый продукт. Он содержит тирамин — провокатор спазмов и магний в миндале, предотвращающий появление синдрома.
К продуктам с аналогичным действием относятся напитки с кофеином. Выпив кофе, избавляются от боли головы, так как чуть повышается низкое давление. При гипертензии ситуация может усугубиться.
Чтобы предотвратить появление неприятного симптома, стоит включить в привычное питание:
- рыбу богатую Омега-3;
- арбуз — восстановитель водного баланса и источник магния;
- шпинат — насыщен рибофлавином, витамином В, отменно справляется с устранением симптома.
Сочные овощи должны преобладать в продуктовой корзине, так как они источник магния и защита от мигреней.
Предотвратить появление цефалгии не сложно. Следует заметить, что активные, позитивные, стрессоустойчивые люди не жалуются на неприятный симптом. Чтобы не дожидаться проявления докучающих признаков стоит:
- Больше ходить пешком, гулять на свежем воздухе.
- Соблюдать режим дня, высыпаться.
- Избегать негатива, стрессовых ситуаций.
- Своевременно и до конца вылечивать заболевания.
- Укреплять барьерные функции организма.
Чтобы почувствовать быстрые изменения в лучшую сторону, следует полностью исключить пагубные привычки.
Причин, запускающих механизмы головной боли много. Устранить ее одной таблеткой, не составляет труда. Добившись облегчения, не следует расслабляться. Узнать, что спровоцировало появление симптоматики важно, чтобы не пропустить начало чего-то более масштабного, влекущего за собой угрозу жизни.
источник
Причины головной боли разнообразные, головную боль может вызывать перепад артериального давления, заболевания сосудов мозга, опухоли мозга, интоксикация организма, заболевания позвоночника и другие причины. В Международном классификаторе болезней головная боль имеет код по МКБ 10 — R51, класс XVIII (R00-R99), общие симптомы и признаки заболеваний (R50-R69). При появлении постоянных или сильных головных болей следует обращаться к врачу неврологу.
В Юсуповской больнице для исследования причин головных болей применяют современное диагностическое оборудование. Лечение заболеваний можно пройти в стационаре больницы.
В зависимости от вида головной боли определяются причины, которые их вызывают. Головные боли в лобной части, причины которых разнообразные, могут беспокоить больного гайморитом, мигренью, фронтитом, инфекционными заболеваниями, гипертонией. Такие же разнообразные причины у болей в области виска, затылка, глаз. Выявлением причин головной боли и назначением лечения занимается врач-невролог. Головные боли, причины и симптомы:
- Сильные головные боли. Причиной могут стать мигрень, опухоль, травма головного мозга, инфекционное заболевание;
- Резкая боль чаще всего вызывается спазмами сосудов мозга. Такая боль развивается при кровоизлиянии в мозг, разрыве аневризмы сосудов мозга, гипертоническом кризе, нередко причиной становится остеохондроз шейного отдела позвоночника;
- Пульсирующая боль. Частой причиной пульсирующей боли становится мигрень, но также такой вид боли может развиться при отите, нарушении работы сосудистой системы, инфекциях, глаукоме и других заболеваниях;
- Длительная головная боль – это симптом тяжелых поражений нервной системы, заболеваний (менингита, туберкулеза, энцефалита, арахноидита и других нарушений).
Заведующая отделением восстановительной медицины, врач-невролог, рефлексотерапевт
90 % населения хотя бы раз в жизни испытывало симптомы головной боли. Такие данные предоставляет всемирная организация здравоохранения. В 20 % случаев головная боль носит постоянный характер. Соотношение в структуре заболеваемости среди мужчин и женщин составляет 1:3. Неврологи выделяют различные причины головной боли. Самыми распространенными этиологическими факторами считаются мигрень и головная боль напряжения. Мигрень диагностируется в 20–30 % случаев, на долю ГБН приходится 50–70 %.
Головная боль может быть симптомом серьезного заболевания. Поэтому при частом появлении патологического признака, а также при наличии других симптомов необходимо обратиться к врачу. В Юсуповской больнице неврологи уделяют пристальное внимание лечению различных видов головной боли. Диагностика возможных причин осуществляется с помощью рентгена, МРТ, КТ, ЭЭГ, ангиографии и лабораторных анализов. В случае необходимости назначаются дополнительные исследования. Индивидуально подобранная терапия позволяет купировать острый приступ и не допустить повторного развития патологического симптома. Используемые препараты проходят поверку качества и безопасности. Схемы лечения соответствуют мировым рекомендациям по терапии головной боли.
Причины, которые наиболее часто вызывают головные боли у женщин:
- Гормональные изменения в организме женщины становятся причиной появления головной боли;
- Мигрень. Пульсирующая головная боль и тошнота – причина у женщин чаще всего связана с развитием мигрени;
- Стресс;
- Гипертония. Головная боль резкая, появляются мушки перед глазами, усиливается сердцебиение, может появиться тошнота и рвота;
- Гипотония. При низком давлении боль может беспокоить в области висков и лба;
- Вегетососудистая дистония. Головная боль при ВСД может быть сосудистой, мигренеподобной и психогенной. Если задействована психоматика, головная боль чаще возникает у людей впечатлительных и мнительных, может локализоваться в любой части тела, быть жгучей, ноющей или слабой. Мигренеподобная головная боль при вегетососудистой дистонии – это сочетание сосудистой и психогенной боли. Она чаще всего резкая и изнуряющая. Сосудистая боль сопровождается скачками артериального давления, зависит от погодных изменений;
- Сахарный диабет;
- Инфекционные заболевания. Менингит, энцефалит, туберкулез и другие заболевания становятся причиной развития головной боли;
- Воспалительные процессы;
- Остеохондроз шейного отдела характеризуется частыми головными болями, причинами которых становится ущемление нервных корешков;
- Опухоль. Как болит голова при опухоли головного мозга? Головные боли при опухоли мозга беспокоят больного ночью или утром, они возникают внезапно во время сна или при пробуждении. Такой вид боли может быть пульсирующий, распирающий или давящий. Со временем постоянные головные боли, причина которых разрастание опухоли, все хуже купируются, становятся мучительными.
Частые головные боли у мужчин причины имеют разнообразные. У мужчин чаще всего наблюдается пучковая боль, которая развивается в области виска и глаза. Различные по интенсивности боли возникают во время простуды, после травмы, во время инфекционного поражения организма, при развитии опухолей, нарушении гормонального баланса. Нередко встречается нарушение в виде сильной головной боли и кровотечения из носа. Головная боль и кровь из носа, причины заболевания:
- Заболевания кровеносной системы;
- Сбой в работе эндокринных органов;
- Сердечно-сосудистые заболевания;
- Менингит.
- Инсульт;
- Опухоли мозга или носовой полости;
- Гипертония;
- Переутомление.
Головные боли в области затылка могут говорить о гипертонии, инсульте, травме и других нарушениях. Если беспокоят сильные боли в затылке, причины и лечение взаимосвязаны, самолечение не допускается. Препараты от головной боли назначаются в зависимости от причины, вызвавшей её. Если постоянно болит голова, причины и лечение заболевания определит врач-невролог, пациент пройдет полное обследование. Пациенту назначают исследования с помощью МРТ, ЭМГ, КТ и других современных методов диагностики заболеваний. Если появилась боль в затылке головы, причины и лечение определит врач после полного обследования. Головная боль – это показатель неблагополучия в организме, она может быть симптомом тяжелого и опасного недуга.
Классификация головной боли и причины ее развития:
- Мигрень. Вызывается нарушением работы сосудистой системы;
- Головная боль напряжения. Вызывается напряжением мышц головы и шеи;
- Хроническая пароксизмальная гемикрания, кластерная головная боль;
- Головная боль, не связанная с поражением структур;
- Головная боль после черепно-мозговой травмы;
- Головная боль при заболеваниях сосудистой системы;
- Головная боль, возникающая при внутричерепных расстройствах несосудистого происхождения;
- Развитие головной боли при приеме и отказе от приема определенных веществ;
- Головная боль при поражении организма инфекцией;
- Головная боль, возникающая при метаболических нарушениях;
- Головная боль при патологических нарушениях структур черепа, различных тканей черепа, шеи;
- Деафферентационная боль, невропатии, краниальные невралгии;
- Головная боль неклассифицируемая.
Самый распространенный вид головной боли – это мигрень, затем лидируют головная боль напряжения и посттравматическая головная боль.
Мигрень диагностируется у женщин от момента начала полового созревания (11-13 лет) и до 35 лет. Мигрень бывает простая или с аурой. Она может возникать как головная боль в виске, темени, затылке, головная боль в области лба. Причины заболевания связаны с наследственным нарушением вазомоторной регуляции интракраниальных и экстракраниальных артерий. Приступ тошноты и головной боли, причиной которых является мигрень, повторяются у женщины несколько раз в месяц. Приступ вызывает проблемы со зрением, сильную тошноту, очень часто рвоту. Боль локализуется в области глаза, виска, лба, отдает в затылок, чаще развивается с одной стороны головы. Причины заболевания неврологические, считается, что приступ провоцируют следующие факторы:
- Хронический стресс;
- Переутомление;
- Напряженная умственная работа;
- Гормональные нарушения.
Так же возможна наследственная предрасположенность к развитию мигрени. Но не всегда при развитии головной боли и тошноты причиной становиться мигрень, похожие симптомы могут появиться при менингите, опухолях и других заболеваниях.
Симптомы головной боли указывают на заболевание. В зависимости от болевых проявлений врач определяет причину нарушения. Симптомы заболевания могут проявляться как боль в глазах и головная боль в висках, сильная головная боль в области лба, головная боль в области затылка, головная боль и головокружение, тошнота.
Головная боль в лобной части может быть спровоцирована различными причинами. Кластерная или пучковая боль возникает в области глаз, мучительная боль может возвращаться через время, приступы продолжаются иногда в течение нескольких часов. Если головная боль отдает в глаз – это может быть симптомом мигрени, заболеваний глаза, неврологических заболеваний мозга, опухоли мозга, такой вид боли может возникнуть после сильного или длительного стресса. Синусная головная боль вызывается воспалением носовых пазух, сопровождается отеками слизистой носа, насморком, проявляется в области носа, лба, может отдавать в глаза. Синусная головная боль исчезает после излечения заболевания. Боль в области лба может быть симптомом менингита, тифа, малярии, может указывать на фронтит, пневмонию и другие заболевания.
Сильная головная боль в затылочной части головы нередко сопровождает повышение артериального давления, причиной боли часто становятся различные заболевания – спондилез, остеохондроз, спондилолистез, аномалии развития сосудов шеи или головы. Сильная боль в затылке может возникнуть после нервного перенапряжения, в результате спазма мышц шеи и головы, спазма артерий головы и шеи, нарушения оттока венозной крови из головы. Причиной боли может стать невралгия затылочного нерва, вертебробазилярная недостаточность, заболевания позвоночника, мигрень.
Резкая головная боль в затылочной части головы нередко возникает при высокой артериальной гипертонии. Резкие, распирающие, пульсирующие головные боли в затылочной части головы сопровождаются бледностью лица больного, генерализованным гипергидрозом, сухостью во рту, болью в сердце и тахикардией. Хроническая артериальная гипертония с небольшим повышением артериального давления также характеризуется развитием боли преимущественно в затылочной части головы. Головная боль беспокоит больного сразу после пробуждения, усиливается при физических нагрузках, нередко сопровождается отеками нижних век. Вызывается боль нарушением оттока венозной крови из сосудов головы.
Головная боль в области лба и висков может быть вызвана мигренью, изменением артериального давления, воспалением придаточных пазух носа и другими причинами. Грипп вызывает сильную головную боль в области лба, висков, также сильную боль в этой части головы вызывают: повышение внутричерепного давления, воспалительные процессы в ушах и носоглотке, ангина, пневмония, гайморит, воспаление лобной пазухи, опухоль мозга. Область лба является «немой зоной», растущая опухоль достигает больших размеров прежде, чем начинает проявляться симптомами, головной болью. Нередко первые признаки опухоли – это снижение зрения, головная боль появляется гораздо позже.
Головная боль в лобной части может быть вызвана перенапряжением глаз, когда зрение больного не скорректировано или больной страдает астигматизмом. Очень часто такой вид боли беспокоит людей, работающих за компьютером, с документами. Нередко в лобной доле возникает кластерная боль, которая поражает одну сторону головы. Кластерной боли сопутствуют выделения из носа, может отекать глаз, больной испытывает чувство беспокойства. Боль начинается внезапно, может беспокоить в течение нескольких часов. Причины боли не известны до конца, способствуют их появлению курение и алкоголь.
Сильная головная боль и тошнота наиболее часто вызваны мигренью, перепадами артериального давления, они могут быть симптомами острого менингита. Нередко причиной становится интоксикация организма или гайморит. Тошнота, головная боль, головокружение могут быть симптомом черепно-мозговой травмы, инфекционного поражения организма. При гриппе и других инфекциях уже на начальном этапе развития заболевания беспокоит головная боль, тошнота, слабость, поднимается температура. Рябь в глазах, потом головная боль и тошнота могут сигнализировать о развитии мигрени, а также быть симптомом многих заболеваний и нарушения.
Одной из причин такого нарушения может стать неправильно подобранные линзы или очки, заболевания глаз. В большинстве случаев симптомы вызваны нарушением работы сосудистой системы. Головная боль и мушки в глазах могут беспокоить из-за усталости и нервного истощения, перемены погоды, стресса, при гиподинамии, травме головы или позвоночника, заболеваниях позвоночника. Если симптомы связаны с мигренью, то головной боли сопутствуют: отсутствие аппетита, отвращение к резким запахам, тошнота, раздражительность, онемение определенных участков тела, светобоязнь.
Также мелькание мушек и сильная головная боль могут быть симптомом гипертонического криза. Гиперкинетический криз (разновидность гипертонического криза) начинается резко с головной боли, мелькания мушек перед глазами, тошноты и в некоторых случаях рвоты. Больному становится жарко, усиливается сердцебиение, потоотделение, во всем теле ощущается дрожь. Такое состояние требует оказания срочной медицинской помощи. Высокая артериальная гипертония может привести к гипертонической энцефалопатии, которая проявляется очень сильной головной болью, головокружением, рвотой, тошнотой, мельканием мушек в глазах, может привести к потере сознания и смерти.
Головные боли по утрам после сна могут указывать на развитие опухоли, абузусную цефалгию, боль напряжения, мигрень. Абузусная головная боль возникает при длительном приеме анальгетиков, усиливается утром, интенсивность боли постоянно меняется в течение дня. Усиление абузусной головной боли происходит при умственном напряжении, стрессе, большой физической нагрузке, при отмене препарата, купирующего боль. Абузусная цефалгия становится постоянной, если больной страдает депрессией, сильно устает, часто раздражается. У больного из-за постоянной головной боли снижается концентрация внимания, падает работоспособность, он постоянно чувствует усталость, плохо спит.
Сильная головная боль в висках может быть вызвана отитом, мигренью, повышением внутричерепного давления, изменением артериального давления и другими причинами. Одной из причин появления боли в области виска становится патология височно-челюстного сустава или травма сустава. Боль возникает в области виска, отдает в глаз и ухо, в некоторых случаях болезненные ощущения возникают в шее, плече, лопатке. Неправильное положение височно-челюстного сустава приводит к развитию мышечного спазма, что вызывает усиление головной боли. После лечения заболевания боль проходит.
Также головную боль в области виска вызывает воспалительный процесс – артериит, который поражает сосуды височной области головы. Происходит иммунное воспаление стенок артерии и крупных сосудов в височной области – на стенках сосудов оседают клетки иммунной системы и иммунные комплексы, которые вырабатывает организм в ответ на инфекцию. Вирусы имеют способность изменять антигенный состав клеток человеческого организма, что вызывает ответ иммунной системы, которая воспринимает их как чужие. Стенки сосудов утолщаются, происходят сегментные повреждения сосудов, образуются тромбы. Симптомы такого нарушения проявляются в виде сильной головной боли в области виска, общей слабости, патологиям со стороны глаз, появляются признаки недостаточности функциональности органов из-за поражения артерий.
Стресс нередко приводит к развитию боли в виске, в области глаза и сильной давящей боли в черепе. При ухудшении зрения, слуха, памяти и постоянной пульсирующей сильной боли в области виска врач может заподозрить развитие опухоли мозга у пациента. Резкая боль в области виска может указывать на инсульт, она сопровождается онемением одной стороны тела, лица, больной может потерять речь. Инсульт может быть геморрагический или ишемический. Геморрагический инсульт часто происходит из-за разрыва аневризмы сосуда мозга. Причиной инсульта нередко становится стресс, предвестником может быть сильная головная боль. Головная боль возникает, когда кровь из разорванного сосуда попадает в полость мозга и смешивается с ликвором.
Головная боль и шум в ушах могут быть симптомами развития отита, гайморита, сопровождаются повышением температуры тела, боль отдает в область глаза, зубов, челюсти. Головная боль в области макушки нередко возникает после сильного стресса, во время приступа мигрени, в результате перенапряжения мышц шеи и головы, после злоупотребления алкоголем и курением, травмы головы, причиной головной боли в области макушки может стать опухоль мозга. Цервикогенная головная боль, симптомы которой указывают на проблемы с позвоночником, считается вторичным явлением. Появление такой боли указывает на развитие протрузий и межпозвоночных грыж шейного отдела, повышенное напряжение мышц шеи и головы, изнашивание позвонков, компрессию нервного корешка. Опухоль позвоночника шейного отдела также может вызвать развитие сильной головной боли.
Виды и формы головной боли
Виды головной боли включают:
- Боли при мигрени (пульсирующая головная боль) – мигрень с аурой, мигрень без ауры, мигренозный статус, мигренозный инсульт;
- Хроническая головная боль (абузусная, постоянная головная боль) на фоне мигрени. Боль менее интенсивная, не сопровождается тошнотой;
- Боль напряжения – эпизодическая, хроническая. Развивается в результате перенапряжения мышц шеи и головы, спазма сосудов;
- Кластерная головная боль (пучковая) – объединяет мигренозную, цилиарную невралгию, крылонебного узла невралгию и другие виды невралгии;
- Эпизодическая пучковая головная боль (сильная головная боль с одной стороны головы) – частые головные боли, которые повторяются каждый день, в течение длительного времени. Боль жгучая, сверлящая, приступ продолжается от 15 минут до трех часов. Хронические кластерные боли – это частые головные боли, в течение суток может произойти до 30 приступов;
- Пароксизмальная гемикрания (хроническая и эпизодическая форма) – боль в области глаза, лобно-височной области, острая головная боль высокой интенсивности, частая головная боль у женщин. Продолжительность приступа от 3 до 30 минут;
- Головная боль, не связанная со структурными повреждениями – к ней относится острая головная боль (идиопатическая стреляющая резкая головная боль), которая проявляется долями секунды на разных участках головы. Боль может вызвать переохлаждение, физическое перенапряжение (головная боль имеет пульсирующий характер, отличается от мигрени отсутствием тошноты и других симптомов);
- Головные боли после травмы носят острый или хронический характер. Это может быть давящая головная боль, упорная и длительная или острая, проходящая со временем боль.
Тензорная головная боль чаще поражает женщин, возникает после стресса или потрясения. От такого вида боли помогают избавиться положительные эмоции, успокоительные чаи на травах, контроль состояния своего здоровья, своевременное лечение высокого артериального давления. Не рекомендуется самостоятельный прием лекарственных препаратов от головной боли. Каждый препарат рассчитан на купирование определенных видов боли, имеет ряд противопоказаний, которые при назначении пациенту учитывает врач. Основные виды головной боли в картинках, которые поясняют, в какой области головы проявляется каждый вид боли можно найти в интернете. Картинки наглядно показывают в цвете области поражения болью и дают краткие пояснения о причине возникновения таких видов боли.
В Москве лечением и изучением головной боли занимаются: Университетская клиника головной боли, различные медицинские центры по лечению неврологических заболеваний, научно-исследовательские институты головной боли, институты нейрохирургии, неврологические отделения больниц. Пациент проходит обследование, которое помогает установить причину головной боли с помощью МРТ головного мозга, Эхо-ЭГ, РЭГ, ЭЭГ, КТ и других диагностических исследований.
Врач рекомендует пациенту завести дневник головной боли, в котором он указывает: когда возникла боль, какая интенсивность боли, какой период времени длился приступ, поднималось ли артериальное давление. С дневником пациент приходит на прием к врачу-неврологу. Врач проводит осмотр, направляет пациента на определенные исследования. МРТ помогает визуализировать мозговые структуры, определить состояние церебральных тканей. Исследования с помощью РЭГ, ЭЭГ, Эхо-ЭГ позволяют исключить органические причины боли (опухоли мозга, кисты, гидроцефалии). Результаты исследований и дневник пациента помогают врачу установить причину головной боли, назначить эффективное лечение.
Нередко пациенты не знают, к какому врачу обращаться при головной боли. Чаще всего первичное обращение происходит к врачу-терапевту. Если головная боль постоянная и сильная следует обращаться к врачу-неврологу. В дальнейшем может понадобиться консультация и помощь других специалистов. В процессе обследования пациенту может понадобиться помощь хирурга, окулиста, отоларинголога, онколога и других специалистов. Лечение головной боли начинается с устранения причины. Таблетки от головной боли назначаются в зависимости от причины, вызвавшей ее. После полного обследования пациента врач назначает препараты, которые помогут уменьшить количество приступов боли, облегчить состояние пациента. На консультации в больнице врач расскажет:
- Как избавиться от головной боли при артериальной гипотонии и нарушении венозного оттока крови;
- Как облегчить состояние при мигрени с помощью не только лекарственных средств, а также массажей, упражнений от головной боли, дыхательной гимнастики;
- Как снять головную боль с помощью народных средств;
- Какую таблетку выпить от головной боли в зависимости от симптомов;
- Почему лекарство от головной боли не поможет, если пациент не придерживается всех рекомендаций врача. Курение, алкоголь, эмоциональное напряжение, сильное переутомление способствуют развитию болевого приступа.
В качестве домашнего лечения применяют народные средства от головной боли. Такие препараты от головной боли следует применять после консультации с врачом и не замещать ими назначенное специалистом лечение. Хорошей эффективностью обладает массаж от головной боли, точечный массаж. В реабилитационном отделении Юсуповской больницы проводят лечение головной боли с помощью разных видов массажа, в том числе точечного массажа. Специалист по массажу воздействует на точки для снятия головной боли и давления. Только специально обученные специалисты по массажу обладают знаниями об акупунктурных точках на теле от головной боли. Проведение массажа в клинике гарантирует эффективность и качество лечения.
Что принять от головной боли не следует решать самому. Многие препараты могут больше навредить, чем помочь. При лечении абузусной боли не разрешается принимать обезболивающие препараты, которые провоцируют развитие абузусной боли. Спазмолитики от головной боли при мигрени не помогают, так как причина боли – это расширение сосудов. Чтобы лечение было эффективным, следует принимать препараты, направленные на лечение вашей индивидуальной проблемы. Таблетки от головной боли (список) — это препараты группы НПВП, спазмолитики, анальгетики, седативные, комплексные препараты. Выбор препарата зависит от вида боли, продолжительности, степени тяжести, отягощающих симптомов.
Врач-невролог проведет полное обследование, назначит эффективное лечение заболевания, вызывающего головную боль, препараты для купирования боли. В больнице пациент сможет пройти курс массажей, заниматься лечебной физкультурой, дыхательной гимнастикой. Записаться на консультацию к врачу можно по телефону Юсуповской больницы.
источник
Цефалгия, или головная боль – патологическое состояние, имеющее различные причины и часто являющееся симптомом серьезных заболеваний. Если она носит временный характер, для избавления от страданий можно ограничиться приемом анальгетиков. Боль, возникающая постоянно, свидетельствует о наличии патологии и требует лечения.
Это знакомое каждому человеку патологическое состояние возникает как реакция организма на происходящие в нем физиологические или психофизиологические изменения. Патологическое состояние связано с одним из трех физиологических нарушений:
- раздражение нервных волокон в костной ткани и черепе;
- нарушение тонуса мозговых сосудов головы, вызванное изменениями кровяного давления;
- повреждения мышц черепа и шеи.
Любые признаки цефалгии – особенности поведения человека, страдающего от этого состояния. Младенцы, глухонемые, больные пожилые люди неспособны пояснить, что их беспокоит. Признаками цефалгии являются:
- плач, стон;
- частое моргание, прищуривание глаз;
- надавливание ладонями, пальцами на переносицу, затылок, темечко, область бровей, висков;
- беспричинные вращения головой или шеей;
- непривычная мимика.
Цефалгия может иметь четко локализованный характер (когда человек способен точно сказать, где у него возникают неприятные ощущения), а может «отдавать» в другие части тела, и тогда больной говорит, что у него «болят глаза», «ноют виски», «давит шею» и т.д. Выделяют следующие симптомы цефалгии:
- ощущения стягивания в области головы и шеи;
- болезненная реакция на свет;
- повышение температуры;
- головокружение;
- учащенное сердцебиение;
- нарушения зрения, приступы помутнения в глазах;
- тошнота, рвота.
Боли в голове появляются по следующим причинам:
- чрезмерное употребление алкоголя, кофе или курение – кофеин и никотин вызывают спазмы сосудов и нарушение кровообращения сосудов головного мозга;
- хронические стрессы, депрессии и психосоматические расстройства (фобии, нервозы);
- инфекции дыхательных путей, внутренних органов;
- отравление химическими препаратами, вредными газами;
- чрезмерные физические нагрузки, травмы головы, шеи;
- повреждение или искривление позвоночника;
- заболевания сердечно-сосудистой системы, перенесенные ранее инсульты;
- остеохондроз шейного отдела позвоночника, радикулит.
Часто сильные резкие (пучковые) боли, которые сопровождаются тошнотой, лихорадкой и ощущением «давления» на глаза, нередко указывает на начало менингита – воспаления оболочек мозга. Периодически возникающая пучковая боль с отдачей в висках – частый признак мигрени. Заболевание сопровождается головокружениями, рвотой, временным исчезновением зрения. По характеру боль имеет одностороннюю локализацию и усиливается при резких движениях. Патология возникновения мигрени неизвестна, однако больше всего этой болезни подвержены молодые женщины.
Гипотония – заболевание, характеризующееся пониженным давлением в артериальных сосудах, – почти всегда сопровождается периодической цефалгией, которая возникает рано утром или по вечерам после рабочего дня. Боль отличается височной локализацией, имеет пульсирующий или ноющий характер и проходит после принятия пищи, чашки черного чая, отдыха, здорового сна.
Необходимо провести лабораторное исследование и обследования, если цефалгия возникает в течение дня, долго не проходит, влияет на зрение, имеет тупой, постоянный характер. Такие симптомы могут указывать на:
- гормональные нарушения;
- проблемы с обменом веществ;
- воспалительные процессы во внутренних органах;
- развитие злокачественных внутричерепных опухолей.
При повышенном давлении возникает ноющая длительная боль в области затылка. Для облегчения неприятных ощущений рекомендуется принять обезболивающее, выйти на свежий воздух или открыть окно. Лобная цефалгия ноющего характера может быть результатом осложнений ангины, отита, гайморита (см. видео в конце статьи). В этом случае необходимо немедленно обратиться к врачу, который для предотвращения менингита назначит антибиотики.
Чувство, когда голова «раскалывается», будто изнутри ее что-то распирает в обе стороны, возникает при следующих патологических состояниях:
- Депрессии, нервозы. Психический дисбаланс влияет на работу абсолютно всех систем организма, в том числе нервной. Цефалгия вызывается нарушением притока крови в мозг и ее нормальной циркуляции.
- Сильные эмоциональные стрессы. В этом случае боль появляется не сразу, а через определенное время после пережитого расстройства как защитная реакция организма – сигнал к немедленному отдыху.
- Гормональные сбои вызывают нарушения кровообращения и нормальной регенерации. Цефалгия появляется как результат этих изменений.
- Повышение внутричерепного давления, которое происходит в результате травм, принятия неудобной позы во сне, сдавливания шейных мышц, ношения на волосах тяжелых заколок, обручей, неудобных головных уборов.
- Опухоли мозга. Цефалгия при раковом заболевании в большинстве случаев является резкой, пульсирующей, но встречаются и распирающие боли.
- Инфекционные заболевания, интоксикация в результате вдыхания вредных веществ, пищевом отравлении, принятии алкоголя (похмелье).
По степени и характеру болевых ощущений выделяют следующие типы болей:
- «Боль напряжения» – имеет сдавливающий, ноющий характер, появляется после тяжелых физических и умственных нагрузок.
- Кластерная – очень сильная односторонняя острая цефалгия. При кластерных головных цефалгиях возникает слезотечение, насморк, глаза краснеют, терпеть такое состояние очень сложно. Мужчины страдают от этих болей чаще женщин.
- Мигрень – тоже интенсивная боль с одной стороны головы, но мигрень, в отличие от кластерной цефалгии, носит пульсирующий характер.
- Жгучая – затрагивает все область головы, появляется при начале рассеянного склероза, остеохондрозе. Нелокализованное жжение может быть результатом психических расстройств.
Начать обследование следует с обращения к терапевту, который, выслушав ваши жалобы, направит вас к невропатологу, отоларингологу, ортопеду, остеопату или окулисту. После общего осмотра назначают диагностику, методы которой зависят от конкретной симптоматики. Пациенту назначают:
- анализ крови на антитела: дает информацию о наличии воспалений;
- офтальмоскопию: позволяет определить, имеют ли место изменения глазного дна;
- энцефалограмму: проводится при подозрении на остеохондроз, гипертонию;
- ангиографию: помогает отследить изменения в функционировании сосудов мозга;
- пункцию люмбальную – забор жидкости из костной ткани: назначают при подозрении на менингит.
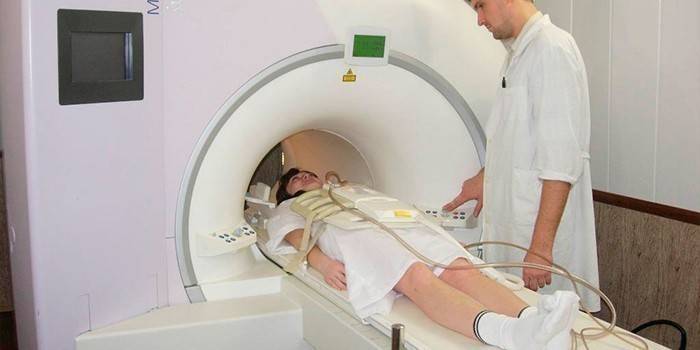
Магнитно-резонансная томография (МРТ) – способ медицинского обследования, применяемый для выявления заболеваний центрально-нервной, опорно-двигательной, кровеносной систем. При помощи МРТ доктор получает трехмерное изображение органа или части тела (в данном случае – мозга), что помогает увидеть любые изменения в его функционировании. Процедура МРТ почти полностью исключает вероятность ошибочной постановки диагноза.
Проведению МРТ предшествует консультация с врачом, в ходе которой доктору узнает, были ли у пациента ранения головы, какой был тяжесть травмы, были ли операции, есть ли у него зубные имплантаты. В некоторых случаях назначают дополнительные анализы. Непосредственно перед процедурой необходимо снять с себя все металлические предметы, выложить из кармана монеты, снять брошки, булавки, запонки, убрать средства, передающие данные: телефоны, планшеты, плееры.
- Пациент ложится, доктор фиксирует его голову специальной подушкой.
- Кушетку, на которой лежит пациент, выкатывают в помещение для МРТ, где стоит томограф.
- МРТ длится всего 15-30 минут. Диагностика проходит безболезненно, но людям, страдающим повышенной чувствительностью, клаустрофобией, врач делает укол успокоительного.
Первое, что делает врач – ищет причину, по которой возникает приступ головной боли. Лечение головной боли всегда комплексное. Перед постановкой диагноза требуется:
- сдача анализа крови, мочи;
- проведение МРТ;
- проверка зрения;
- иногда до постановки диагноза назначают сосудистые препараты.
При кластерной цефалгии и мигрени необходимо принятие обезболивающего. Внезапный приступ боли в голове, особенно если он вызван переутомлением и стрессом, можно попытаться ослабить без использования лекарственных средств:
- откройте окно, проветрите помещение;
- расслабьтесь, примите удобную позу (лучше сесть в кресло или лечь);
- закройте глаза;
- слегка помассируйте виски и глаза;
- выпейте настойку из трав (например, ромашки), зеленый чай.
Применения любого сильного обезболивающего противопоказано при заболеваниях печени и почек, серьезных нарушениях желудочно-кишечного тракта и болезнях сердца. Большинство анальгетиков запрещено во время беременности, лактации. В таблице ниже представлен список лекарственных средств, эффективно купирующих приступ цефалгии:
источник
Головные боли на протяжении всей жизни неоднократно возникают практически у каждого человека. В большинстве случаев они не представляют серьезной опасности и являются характерным признаком перенапряжения или общего переутомления организма. Однако в ряду случаев головные боли могут свидетельствовать о достаточно серьезных патологиях, требующих квалифицированной медицинской помощи.

Головные боли часто возникают в результате снижения или повышения артериального давления. При пониженном артериальном давлении головные боли обычно тупые, давящие, могут локализоваться в области глаз и переносицы, у основания шеи. Иногда они имеют приступообразный характер, сопровождаться пульсацией в височной области или в области темени. Нормализации артериального давления при гипотонии способствует употребление кофеина (содержится в таких препаратах, как цитрамон, пирамеин, кофетамин, аскофен), а также регулярное пребывание на свежем воздухе.
Повышение артериального давления часто сопровождается таким состоянием, как сильные головные боли, которые могут сопровождаться носовым кровотечением и головокружением. Опасность данного заболевания состоит в том, что оно значительно повышает риск развития инсульта. Для лечения повышенного артериального давления назначаются лекарственные препараты, входящие в группу диуретиков, ингибиторов АПФ, блокаторов рецепторов ангиотензина, бета-адреноблокаторов. Применение таких препаратов возможно только по назначению врача с учетом индивидуальных особенностей организма, этиологии заболевания и возрастных факторов. При резком повышении давления необходимо принять таблетку мочегонного средства, например, трифас, фуросемид. В аптечке также желательно иметь фармадипин (принимать внутрь не более трех-четырех капель) и каптоприл.
Артериальная гипертония может служить причиной головной боли, если:
- диастолическое давление быстро повышается более чем на 25 % от исходного значения; постоянный уровень диастолического артериального давления составляет 120 мм ртутного столба;
- головные боли возникают на фоне острой гипертонической энцефалопатии или если подъём артериального давления произошёл на фоне эклампсии;
- эти головные боли купируются препаратами, нормализующими давление.
Острые нарушения мозгового кровообращения (особенно геморрагические инсульты, субарахноидальное кровоизлияние) сопровождаются головной болью, длительность которых составляет обычно несколько недель. Причины этих головных болей обычно не вызывают сомнений. У больных с давним инсультом в анамнезе головные боли обычно обусловлены другими, в частности психогенными факторами. Часто у этих больных недооцениваются другие возможные формы головной боли: мигрень, головная боль напряжения, абузусные и психогенные (депрессия) головные боли.
Диагностические критерии височного артериита:
- возраст 50 лет и старше;
- больной говорит о новом типе локальной головной боли;
- напряжённость височной артерии и снижение её пульсации;
- подъём СОЭ до 50 мм в час и выше;
- биопсия артерии обнаруживает некротизирующий
- артериит.
Опухоли головного мозга, как правило, сопровождаются очаговой неврологической симптоматикой, признаками повышения внутричерепного давления, соответствующей картиной при компьютерной и магнитно-резонансной томографии.
Инфекционные внутричерепные процессы (энцефалиты, менингиты, абсцессы) сопровождаются общеинфекционными проявлениями, симптомами раздражения мозговых оболочек, воспалительными изменениями ликвора.
Независимо от характера указанных заболеваний предложено три обязательных критерия для диагностики таких цефалгий:
- В клинической картине болезни должны иметь место симптомы и знаки внутричерепной патологии;
- Параклиничнеские методы обследования обнаруживают отклонения, подтверждающие эту патологию;
- Головные боли оцениваются больным и врачом как новый симптом (не свойственный данному пациенту раньше) или как новый тип головной боли (больной говорит, что голова стала болеть «по-другому», а врач констатирует изменение характера цефалгий).
- Должны быть клинические и параклинические указания на заболевания черепа, глаз, ушей, носа, нижней челюсти и других краниальных структур
- Головная боль локализована в области поражённых лицевых или краниальных структур и распространяется на окружающие ткани.
- Головные боли исчезают спустя 1 месяц после успешного лечения или спонтанного разрешения указанных заболеваний.
Такое заболевание, как мигрень, сопровождается довольно сильными приступообразными головными болями. Считается, что данная патология имеет связь с наследственными факторами. Спровоцировать приступ мигрени и, соответственно, головные боли, может длительное пребывание на солнце, в слабо вентилируемом помещении, недостаточная продолжительность сна и отдыха, наступление менструации у женщин, слишком резкое воздействие раздражающих факторов, таких как шум, яркий свет, а также состояние взволнованности и умственного перенапряжения. Головные боли при мигрени может сопровождаться появлением перед глазами светящихся точек, имеет пульсирующий характер, локализуется чаще в одной части головы, хотя может и распространяться на обе половины. Сильные головные боли могут сохраняться до нескольких часов, во время приступа больному рекомендовано соблюдение тишины и состояние покоя. После того, как приступ миновал, человек обычно ощущает себя полностью здоровым. Для купирования болевого синдрома могут быть использованы такие лекарства как парацетамол, анальгин, аспирин. Также в комплексной терапии мигрени используют препарат мигренол, седалгин, метамизол, суматриптан, витамины, минералы и др. Выбор препаратов для лечения мигрени может быть осуществлен только врачом на основе полной симптоматики заболевания и с учетом индивидуальных особенностей организма.
Основные диагностические критерии мигрени без ауры:
- У больного должно быть, по крайней мере, пять приступов головной боли продолжительностью от 4 до 72 часов.
- Головные боли должны иметь, по крайней мере, две из нижеперечисленных характеристик:
- односторонняя локализация; пульсирующий характер;
- средняя или выраженная интенсивность (препятствующая выполнению привычной ежедневной деятельности);
- усиление головной боли при обычной физической нагрузке или ходьбе.
- Должен быть, по крайней мере, один из следующих симптомов во время головной боли:
- тошнота и (или) рвота; фотофобия или фонофобия.
- Неврологический статус без отклонений от нормы, а обследование не выявляет органического заболевания, которое может вызвать головную боль.
Большинство больных указывает на те или иные факторы, провоцирующие мигренозные атаки: эмоциональный стресс, особенности диеты (зрелый сыр, шоколад, алкоголь), физические стимулы (яркий или мелькающий свет, запах, сигаретный дым, автомобильные выхлопные газы, изменения атмосферного давления), изменения в гормональном профиле (менструация, беременность, оральные контрацептивы), недостаток сна или его избыток, нерегулярный приём пищи, введение некоторых препаратов (нитроглицерин, резерпин).
Дифференциальный диагноз проводится с головной болью напряжения (ГБН) и кластерной головной болью (описание их диагностических критериев см. ниже).
Основные диагностические критерии мигрени с аурой:
- У больного должно быть, по крайней мере, две мигренозные атаки.
- Аура должна иметь, по крайней мере, три из нижеперечисленных характеристик:
- полная обратимость и указание на фокальную церебральную (корковую или стволовую) дисфункцию с постепенным (более 4 мин) началом и градуальным развитием;
- продолжительность ауры менее 60 минут;
- головные боли начинаются вслед за аурой через любой интервал времени в пределах 60 минут (они могут также возникать перед аурой или одновременно с ней).
- Неврологический статус без отклонений от нормы, а обследование не выявляет органическое заболевание, которое может вызвать головную боль.
Провоцирующие факторы и дифференциальный диагноз такие же как при мигрени без ауры.
Самым частым вариантом типичной ауры являются зрительные расстройства (сверкающие зигзаги, точки, шары, вспышки, нарушения поля зрения), но не преходящей слепоты.
Редким исключением является мигрень с длительной аурой (более 1 часа, но менее недели); при этом КТ или МРТ не выявляет очагового поражения мозга. Как правило, такие приступы отмечаются на фоне мигренозных атак с типичной аурой.
Гемиплегическая и (или) афатическая мигрень встречается в форме семейного и несемейного варианта и проявляется эпизодами гемипареза или гемиплегии (реже — парезом лица и руки). Двигательный дефект нарастает медленно и распространяется по типу «марша». В большинстве случаев двигательные симптомы сопровождаются гомолатеральными сенсорными расстройствами, особенно хейро-оральной локализации, распространяющимися также по типу «марша». Редко гемипарез может чередоваться от одной стороны тела к другой даже в пределах одной атаки. Возможны миоклонические подёргивания (редко). Типичны зрительные расстройства в форме гемианопсии или типичной зрительной ауры. Если развивается афазия, то она чаще бывает моторной, чем сенсорной. Эти неврологические симптомы длятся от нескольких минут до 1 часа, после чего развиваются тяжёлые пульсирующие головные боли, захватывающие половину или всю голову. Головные боли сопровождаются тошнотой, рвотой, фотофобией или фонофобией. В некоторых случаях аура может персистировать в течение всей фазы головной боли. Описаны такие необычные проявления тяжёлой гемиплегической мигрени как лихорадка, сонливость, спутанность и кома, которые могут продолжаться от нескольких дней до нескольких недель.
Семейные формы могут сочетаться с пигментным ретинитом, нейросенсорной тугоухостью, тремором и глазодвигательными нарушениями (эти неврологические знаки перманентны и не имеют отношения к мигренозным атакам). Гемиплегическая мигрень описана как составная часть других наследственных заболеваний (МЕЛАС, ЦАДАСИЛ
Осложнения гемиплегической мигрени, хотя и редки, но могут быть достаточно серьёзными. Инсульт, индуцированный мигренью, встречается, когда типичная мигренозная аура с гемипарезом персистирует после мигренозной атаки, а нейровизуализация обнаруживает инфаркт мозга, объясняющий наблюдаемый неврологический дефицит. В редких случаях тяжёлые атаки гемиплегической мигрени могут приводить к персистирующей неврологической микросимптоматике, которая нарастает с каждой атакой до грубого мультифокального неврологического дефицита и даже деменции.
Дифференциальный диагноз гемиплегической мигрени проводят с ишемическим инсультом, транзиторными ишемическими атаками (особенно при появлении гемиплегической мигрени в позднем возрасте), антифосфолипидным синдромом, субарахноидальным кровоизлиянием, а также такими формами как МЕЛАС и ЦАДАСИЛ. Гемиплегическая мигрень описана при системной красной волчанке и представляет в этом случае, скорее всего «симптоматическую» мигрень.
Диагностические критерии базилярной мигрени аналогичны общим критериям диагностики мигрени с аурой, но включают также два или более симптомов из нижеперечисленных: зрительные симптомы в обоих височных или назальных полях зрения, дизартрия, головокружение, звон в ушах, снижение слуха, двоение, атаксия, двусторонние парестезии, двусторонний парез и снижение уровня сознания.
Болезнь начинается во второй или третьей декаде жизни и может сочетаться с другими формами мигрени. Женщины болеют в три раза чаще мужчин. Провоцирующие факторы такие же, как при других формах мигрени. В большинстве случаев аура длится от 5 до 60 минут, но иногда может продолжаться до 3-х дней. Нарушения сознания могут напоминать сон, из которого больного легко вывести внешними стимулами; редко развивается ступор и пролонгированная кома. Другие формы нарушения сознания включают амнезию и обморок. Дроп-атаки с кратковременным нарушением сознания также описаны в качестве редкого симптома. Возможны эпилептические припадки, следующие за мигренозной аурой. Головные боли почти у всех больных имеют затылочную локализацию, пульсирующий («бьющий») характер, сопровождаются тошнотой и рвотой. Необычными проявлениями являются односторонний характер боли или локализация её в передних отделах головы. Фотофобия и фонофобия обнаруживаются примерно в 30 — 50 % случаев. Как и при других формах мигрени здесь также иногда могут встречаться симптомы ауры без головной боли.
Дифференциальный диагноз базилярной мигрени проводят с ишемическим инсультом в бассейне базилярной артерии, задней мозговой артерии, транзиторными ишемическими атаками в вертебрально-базилярном сосудистом бассейне. Необходимо исключать антифосфолипидный синдром, кровоизлияние в ствол мозга, субарахноидальное кровоизлияние, артериовенозную мальформацию в области затылочной коры, иногда — менингоэнцефалит, компрессионные поражения мозга в области краниоцеребрального перехода и рассеянный склероз. Базилярная мигрень также описана при синдромах ЦАДАСИЛ и МЕЛАС.
Синдром Алисы в стране чудес характеризуется явлениями деперсонализации, дереализации (с искажением представлений о пространстве и времени), зрительными иллюзиями, псевдогаллюцинациями, метаморфопсиями. Предположительно этот синдром может быть аурой мигрени в редких случаях и появляется до, во время, после приступа цефалгии или без неё.

Мигренозная аура без головной боли (мигренозные эквиваленты позднего возраста, ацефалгическая мигрень) обычно начинается в зрелом возрасте и чаще наблюдается у мужчин. Проявляется преходящими зрительными («туман», «волны», «туннельное зрение», гомонимная гемианопсия, микропсия, скотомы, феномен «короны», сложные зрительные галлюцинации и др.), сенсорными, двигательными или поведенческими нарушениями, идентичными ауре при классической мигрени (мигрени с аурой), но без последующей головной боли. Длительность ауры 20-30 минут.
Дифференциальный диагноз требует тщательного исключения инфаркта мозга, транзиторных ишемических атак, гипогликемических эпизодов, височного артериита. Эта редкая форма трудна для диагностики и часто является «диагнозом исключения».
Диагноз облегчается в случае смены ацефалгической мигрени типичными приступами мигрени с аурой.
Некоторыми авторами выделяются мигренозные эквиваленты детского возраста: циклическая рвота младенцев; альтернирующая гемиплегия младенцев; доброкачественное пароксизмальное головокружение; дисфреническая мигрень (аффективные нарушения, расстройства поведения с агрессивностью, иногда — головные боли); синдром «Алисы в стране чудес»; абдоминальная мигрень.
Среди вариантов мигрени с аурой у детей дополнительно (помимо описанных у взрослых) выделяют: острую конфузионную мигрень (мигрень со спутанностью сознания), мигренозный ступор и транзиторную глобальную амнезию, абдоминальную мигрень.
Дифференциальный диагноз мигрени у детей: мигренеподобные головные боли у детей описаны при таких заболеваниях как опухоль мозга, сосудистые мальформации, гидроцефалия, pseudotumor cerebri, системные воспалительные заболевания типа красной волчанки, MELAS, комплексные парциальные эпилептические припадки.
Офтальмоплегическая мигрень может начинаться в любом возрасте, но чаще всего — в младенческом и детском (моложе 12 лет). Она может протекать в виде единственного эпизода или, что более типично, повторными (иногда еженедельными) атаками офтальмоплегии. Головные боли односторонние и наблюдаются на стороне офтальмоплегии. Сторона головной боли может иногда чередоваться, но двусторонняя офтальмоплегия встречается исключительно редко. Фаза головной боли может предшествовать офтальмоплегии за несколько дней или начинается вместе последней. Офтальмоплегия обычно полная, но может быть и парциальной. Наблюдается вовлечение зрачка (мидриаз), но иногда зрачок остаётся сохранным.
- Должно быть, по крайней мере, 2 типичных приступа.
- Головные боли сопровождаются парезом одного или более глазодвигательных нервов (III, IV, VI краниальные нервы).
- Исключены параселлярные повреждения.
Описаны эпизоды безболевой офтальмоплегии у детей в качестве ацефальгического варианта мигрени.
Дифференциальный диагноз проводится с синдромом Толосы-Ханта (Tolosa-Hant), параселлярной опухолью, апоплексией гипофиза. Необходимо исключать грануломатоз Вегенера, орбитальный псевдотумор, диабетическую нейропатию, глаукому. У пациентов старше 12 лет необходимо исключать аневризму.
Ретинальная мигрень проявляется снижением остроты зрения, скотомой, концентрическим сужением поля зрения или слепотой на один глаз. Снижение зрения может предшествовать головной боли, или появляется во время цефалгического приступа, либо после головной боли. Диагностические критерии такие же, как при мигрени с аурой.
Дифференциальный диагноз проводят с преходящим нарушением кровообращения в сетчатке (amaurosis fugax), окклюзией ретинальной артерии или центральной вены сетчатки, ишемическои оптической нейропатией. Необходимо исключать pseudotumor cerebri, височный артериит.
Осложнённая мигрень проявляется двумя формами: мигренозным статусом и мигренозным инфарктом мозга.
Мигренозный статус характеризуется серией тяжёлых, следующих друг за другом приступов мигрени с интервалом менее 4 часов, либо одним необычно длительным (более 72 часов) и тяжёлым приступом сильной головной боли. Это состояние сопровождаются многократной рвотой, резкой слабостью, адинамией, иногда — менингизмом и лёгким оглушением.
Мигренозный инфаркт мозга (мигренозный инсульт). Мигренозные атаки иногда сопровождаются инсультом. Диагноз основывается на выявлении связи между внезапно начавшейся мигренозной атакой и появлением стойких неврологической симптомов (не проходящих в течение 7 дней), а также на результатах нейровизуализационного исследования, показывающего развитие инфаркта мозга. У таких больных в анамнезе выявляется типичная мигрень, а инсульт развивается во время типичного приступа мигрени. В неврологическом статусе часто выявляется гемианопсия, гемипарез или монопарез, гемисенсорные расстройства (с тенденцией к хейро-оральной локализации); реже наблюдается атаксия и афазия. Это осложнение может развиваться как при мигрени с аурой, так и при мигрени без ауры. Описана смерть как результат ишемии ствола головного мозга мигренозного происхождения.
Должны быть исключены все другие возможные причины инсульта (ревматическое поражение клапанов сердца, фибрилляция предсердий, кардиогенная церебральная эмболия, васкулит, артериовенозная мальформация и т.д.) и заболевания, способные имитировать инсульт.
При описании пучковой головной боли используют следующие термины. Под термином «атака» понимают отдельный приступ головной боли; словом «пучковый период» (или «кластерный период») обозначают период времени, во время которого наблюдаются повторные атаки; «ремиссия» означает период свободный от атак; «мини-пучком» иногда обозначают серию атак, которая длится менее 7 дней.
Выделяют эпизодические и хронические пучковые головные боли. При эпизодической пучковой головной боли пучковый период продолжается от 7 дней до 1 года, а период ремиссии — более 14 дней; иногда наблюдаются мини-пучки.
При хронических пучковых головных болях кластерный период протекает без ремиссий более года или наблюдаются короткие ремиссии (менее 14 дней). Каждому больному свойственна своя циркадная ритмичность атак, кластерных периодов и ремиссий.
Атака характеризуется быстрым началом и быстрым достижением пика интенсивности (10-15 мин) головной боли, которая продолжается примерно 30-45 минут. Боль почти всегда односторонняя и носит сверлящий или жгущий, трудно терпимый, характер. Наиболее частая локализация: орбитальная, ретро-орбитальная, параорбитальная и височная область. Число атак в день — от одной до трёх (вариации от одной в неделю до 8 и более в день). Более половины приступов наступают ночью или утром. Боль очень сильная, во время атаки больной обычно не может лежать, он предпочитает сидеть, надавливая рукой на больное место или прислонясь головой к стене, пытаясь найти позу, облегчающую боль. Атака сопровождается парасимпатической активацией в зоне боли: усиление слезотечения, инъекция конъюнктивы, заложенность носа или ринорея. Частичный симпатический паралич проявляется парциальным синдромом Горнера (небольшой птоз и миоз). Наблюдается гипергидроз в области лица, бледность, иногда — брадикардия и другие вегетативные проявления.
Алкоголь, нитроглицерин и гистамин могут спровоцировать атаку во время кластерного периода.
Дифференциальный диагноз проводят с мигренью, невралгией тройничного нерва. Необходимо исключать такие болезни как параселлярная менингиома, аденома гипофиза, кальцифицирующие процессы в области третьего желудочка, аневризма передней мозговой артерии, назофарингеальная карцинома, ипсилатеральная полушарная артериовенозная мальформация и менингиома в области верхнего шейного отдела спинного мозга (симптоматические варианты пучковой головной боли). О симптоматической природе пучковых болей могут говорить: отсутствие типичной периодичности, наличие «фоновой» головной боли между атаками, другие (помимо синдрома Горнера) неврологические знаки.
Головные боли при хронической пароксизмальной гемикрании относятся к варианту пучковой головной, которая встречается преимущественно у женщин. Атаки обычно более короткие (5-10 минут), но более частые (до 15-20 в день), встречаются почти ежедневно и хорошо откликаются на индометацин (что имеет важное диагностическое значение).

Могут наблюдаться при конверсионных расстройствах, ипохондрическом синдроме, депрессиях разного происхождения. При тревожных расстройствах головные боли носят характер головных болей напряжения и часто провоцируются стрессогенными факторами. Конверсионные головные боли наблюдаются в картине полисиндромных демонстративных расстройств и имеют соответствующий психолингвистический коррелят в жалобах и описаниях больного. Депрессия и аффективные расстройства, как правило, сопровождаются хроническими, часто генерализованными болевыми синдромами, в том числе головной болью.
В диагностике этих форм решающее значение имеет распознавание эмоционально-аффективных и личностных расстройств и терапия ex juvantibus — с одной стороны и исключение соматических и неврологических заболеваний — с другой.
Наиболее распространённый тип головных болей. Головные боли, возникающие вследствие перенапряжения, часто сопровождаются дискомфортными ощущениями в области спинных, шейных и плечевых мышц. Боль часто монотонная, давящая. Такие головные боли могут быть спровоцированы стрессовыми ситуациями, депрессией, чувством тревожности. Для снятия болевого синдрома рекомендуется провести сеанс общего расслабляющего массажа с использованием ароматических масел, а также точечный массаж.
Выделяют эпизодические головные боли напряжения (менее 15 дней в месяц) и хронические головные боли напряжения (более 15 дней в месяц с головными болями). И первые, и вторые могут сочетаться с напряжением перикраниальных мышц и мышц шеи.
Боль характеризуется отсутствием чёткой локализации, диффузным сжимающим характером по типу «каски» или «шлема» и иногда сопровождается болезненностью и повышением тонуса перикраниальных мышц, что выявляется при их пальпации и ЭМГ- исследовании. При эпизодической форме головные боли длятся от получаса до 7-15 дней, при хронической форме они могут быть почти постоянными. Головные боли напряжения сопровождаются выраженными эмоциональными расстройствами и синдромом вегетативной дистонии. Не типична тошнота или рвота, но может быть анорексия. Может наблюдаться фотофобия или фонофобия (но не их сочетание). Клиническое и параклиническое обследование не выявляет заболеваний, способных вызвать головную боль.
Для диагностики головной боли напряжения должно быть не менее 10 эпизодов указанной головной боли. Иногда эпизодическая головная боль напряжения может перейти в хроническую головную боль напряжения. Возможно, также сочетание головной боли напряжения и мигрени, а также других типов головной боли.
Дифференциальный диагноз проводят с мигренью, височным артериитом, объёмными процессами, хронической субдуральной гематомой, доброкачественной интракраниальной гипертензией. Иногда требуют исключения глаукома, синуситы, заболевание височно-нижнечелюстного сустава. В вышеперечисленных случаях используют методы нейровизуализации, офтальмоскопию, исследование ликвора.
Цервикогенные головные боли характерны для людей зрелого возраста и поначалу возникает после ночного сна или после длительного лежания; позже боль может стать постоянной, но в утренние часы она выражена сильнее. Цервикогенные головные боли в основном связаны с дисфункцией в суставах, связках, мышцах и сухожилиях преимущественно верхних шейных сегментов позвоночника. Боль локализуется в верхне-шейном отделе и затылочной области; при усилении она принимает вид приступа, длящегося обычно несколько часов. При этом она распространяется на теменно-височно-лобные отделы, где и проявляется с максимальной силой. Боль, как правило, односторонняя или асимметрично выраженная; она усиливается при движениях в шейном отделе или при пальпации в этой зоне. В момент приступа возможна тошнота, рвота и мягко выраженная фоно- и фотофобия, при натуживании или физическом напряжении на высоте приступа иногда возможна сильная пульсирующая боль. Выявляются ограничения подвижности в шейном отделе позвоночника, напряжение отдельных мышц, болезненные мышечные уплотнения. Нередко имеет место тревога и депрессия; при длительном течении возможно сочетание цервикогенных головных болей и ГБН у одного больного.
Дифференциальный диагноз проводят с височным артериитом, головной болью напряжения, мигренью, объёмными процессами, мальформацией Арнольда-Киари, доброкачественной внутричерепной гипертензией, абузусными головными болями (при длительном течении), объёмными процессами в головном мозге (опухоль, абсцесс, субдуральная гематома).

- Должны быть симптомы и знаки метаболического расстройства;
- Последнее должно быть подтверждено лабораторными исследованиями;
- Интенсивность и частота головных болей коррелирует с колебаниями выраженности метаболического расстройства;
- Головные боли исчезают в течение 7 дней после нормализации метаболизма.
Достаточно хорошо изучены головные боли при гипоксии (высотная головная боль, гипоксические головные боли при заболеваниях лёгких, при сонных апноэ); головная боль при гиперкапнии, сочетании гипоксии и гиперкапнии; головные боли при диализе. Менее изучены головные боли при других метаболических расстройствах (ишемические головные боли при анемиях, артериальной гипотензии, заболеваниях сердца и др.).
Невралгия тройничного нерва проявляется типичными болями, которые носят стреляющий характер (боли начинаются сразу с максимальной интенсивности как удар электрическим током и так же мгновенно заканчиваются), отличаются исключительно высокой («кинжальной») интенсивностью, появляются чаще в зоне второй или третьей ветвей тройничного нерва, характеризуются наличием триггерных («курковых») точек, провоцируются дотрагиванием до этих точек, а также едой, разговором, движениями в лице и отрицательными эмоциями. Болевые приступы стереотипны, длятся обычно от нескольких секунд до 2 мин. При обследовании неврологические симптомы не выявляются.
Чаще всего встречается «идиопатическая» форма невралгии тройничного нерва, в последнее время она относятся к туннельно-компрессионным поражениям V пары. При диагностике должны быть исключены симптоматические формы невралгии тройничного нерва (при сдавлении корешка или гассерова узла; при центральных поражениях — нарушения мозгового кровообращения в области ствола мозга, внутримозговые и внемозговые опухоли, аневризмы и другие объёмные процессы, демиелинизация), а также другие формы лицевых болей.
Отдельные формы представляют герпетическая невралгия и хроническая постгерпетическая невралгия тройничного нерва. Эти формы являются осложнением герпетического ганглионита гассерова узла и распознаются по характерным кожным проявлениям на лице. Особенно неприятен офтальмический heroes zoster (поражение первой ветви тройничного нерва), если высыпания затрагивают роговую оболочку глаза. Если боли не стихают через 6 месяцев от острого начала герпетического поражения, то можно говорить о хронической постгерпетической невралгии.
Невралгия языкоглоточного нерва характеризуется типичными простреливающими болями в области корня языка, глотки, нёбных миндалин, реже — на боковой поверхности шеи, за углом нижней челюсти, Здесь также выявляются курковые зоны. Боли всегда односторонние, могут сопровождаться вегетативными симптомами: сухостью во рту, гиперсаливацией и иногда — липотимическими или типичными синкопальными состояниями. Приступы провоцируются разговором, глотанием, зеванием, смехом, движениями головы. Страдают преимущественно женщины пожилого возраста
Чаще встречается идиопатическая форма невралгии языкоглоточного нерва. Больные нуждаются в обследовании для исключения симптоматических форм (опухоли, инфильтраты и др. процессы).
Невралгия промежуточного нерва (nervus intermedius) обычно связана с герпетическим поражением коленчатого узла промежуточного нерва (невралгия Ханта). Заболевание проявляется болью в ухе и околоушной области и характерными высыпаниями в глубине слухового прохода или в полости рта около входа в евстахиеву трубу. Поскольку промежуточный нерв на основании мозга проходит между лицевым и слуховым нервами, возможно развитие пареза мимических мышц, а также появление слуховых и вестибулярных расстройств.
Синдром Толосы-Ханта (синдром болевой офтальмоплегии) развивается при неспецифическом воспалительном процессе в стенках кавернозного синуса и в оболочках интракавернозной части сонной артерии. Проявляется постоянной сверлящей болью пери- и ретро-обитальной локализации, поражением III, IV и VI краниальных нервов с одной стороны, спонтанными ремиссиями и рецидивами с интервалами в месяцы и годы, отсутствием симптомов вовлечения образований нервной системы за пределами кавернозного синуса. Отмечается хороший эффект кортикостероидов. В настоящее время назначение кортикостероидов до выяснения причины этого синдрома не рекомендуется.
Распознавание синдрома Толосы-Ханта чревато диагностическими ошибками. Диагноз синдрома Толосы-Ханта должен быть «диагнозом исключения».
Шейно-язычный синдром развивается при компрессии С2 корешка. Основные клинические проявления: боль в области шеи, онемение и парестезии в половине языка при поворотах головы. Причины: врождённые аномалии верхних отделов позвоночника, анкилозирующий спондилит, спондилоз и др.
Затылочная невралгия характерна для поражения С2 корешка и большого затылочного нерва. Выявляются периодические или постоянные онемение, парестезии и боли (последние не обязательны; в этом случае предпочтительнее термин затылочная нейропатия) и снижение чувствительности в зоне иннервации большого затылочного нерва (боковая часть затылочно-теменной области). Нерв может быть чувствителен при пальпации и перкуссии.
Herpes zoster иногда поражает ганглии на корешках С2 — С3. Другие причины: хлыстовые травмы, ревматоидный артрит, нейрофиброма, шейный спондилоз, прямая травма или компрессия затылочного нерва
Болевые ощущения возможны также в картине демиелинизирующего поражения зрительного нерва (ретробульбарный неврит), инфарктах (микроишемических поражениях) черепных нервов (диабетическая невропатия).
Центральная постинсультная боль может иногда локализоваться в лице, характеризуется неприятным тянущим и ломящим характером. Её распознавание облегчается наличием похожих ощущений в конечностях (по гемитипу). Но описан комплексный регионарный болевой синдром (рефлекторная симпатическая дистрофия) с локализацией исключительно в лице.
Болевые синдромы в картине других поражений краниальных нервов (синдром кавернозного синуса, синдром верхней глазничной щели, синдром вершины орбиты и т.д.).
Идиопатическая колющая боль (stabbing) проявляется короткой острой сильной болью в виде единичного эпизода или коротких повторяющихся серий. Головные боли напоминают укол острой льдинкой, гвоздём или иглой и в типичных случаях продолжается от нескольких долей секунды до 1-2 секунд. Идиопатическая колющая боль обладает самой короткой продолжительностью среди всех известных цефальгических синдромов. Частота приступов очень вариабельна: о 1 раза в год до 50 приступов в день, появляясь через нерегулярные интервалы. Боль локализуется в зоне распределения I ветви тройничного нерва (главным образом орбита, несколько реже — висок, теменная область). Боль обычно односторонняя, но может быть и двусторонней.
Идиопатическая колющая боль может наблюдаться как первичное страдание, но чаще сочетается с другими типами головной боли (мигрень, головные боли напряжения, пучковые головные боли, височный артериит).
Дифференциальный диагноз проводят с невралгией тройничного нерва, САНКТ (SUNCT) — синдромом, хронической пароксизмальной гемикранией, кластерной головной болью.
Этот термин отражает реальный клинический феномен и предназначен для обозначения некоторых вариантов смешанных цефалгических синдромов.
Хроническая ежедневная головная боль развивается у больных, уже страдающих какой-либо первичной формой цефалгий (чаще всего это — мигрень или/и хроническая головная боль напряжения). По мере течения этих первичных заболеваний иногда наблюдается трансформация клинической картины мигрени («трансформированная мигрень»), под влиянием таких «трансформирующих» факторов как депрессия, стресс и злоупотребление аналгетиками. Кроме того картина иногда осложняется присоединением цервикогенных головных болей. Таким образом, хронические ежедневные головные боли отражают различные комбинации трансформированной мигрени, головной боли напряжения, абузусных и цервикогенных головных болей.

Этот необычный тип головных болей наблюдается главным образом у людей старше 60 лет. Больные просыпаются 1-3 раза каждую ночь с пульсирующей головной болью, которая иногда сопровождается тошнотой. Она появляется главным образом ночью, продолжается около 30 минут и может совпадать с фазой быстрого сна.
Этот синдром отличается от хронической пучковой головной боли возрастом начала болезни, генерализованной локализаций и отсутствием характерных вегетативных симптомов. У таких больных не выявляется каких-либо соматических и неврологических отклонений и заболевание относится к доброкачественным.
Головные боли в остром периоде черепно-мозговой травмы фактически не нуждаются в диагностической интерпретации. Более трудны для оценки те головные боли, которые появляются после лёгкой («минорной») черепно-мозговой травмы. Они связаны с развитием посткоммоционного синдрома. Последний встречается у 80-100 % больных в первый месяц после лёгкой черепно-мозговой травмы, но иногда (10-15 %) он может персистировать спустя год и более после травмы. При сохранении симптомов после 3-хмесяцев и особенно после 6 месяцев необходимо исключать соматические осложнения, либо расстройства в психической сфере.
Согласно международной классификации головных болей, посттравматические головные боли развиваются не позже 14 дня после травмы. К острой посттравматической цефалгии относят головные боли, продолжающиеся до 2-х месяцев; хронические посттравматические головные боли — это боли, длящиеся более 2-х месяцев. В целом для посттравматических головных болей характерно регрессирующее течение с постепенным улучшением самочувствия. Отставленная головная боль, появившаяся через 3 месяца после черепно-мозговой травмы, скорее всего не связана с черепно-мозговой травмой.
Хронические посткоммоционные головные боли по своим клиническим характеристикам напоминают головную боль напряжения: они могут быть эпизодическими или ежедневными, часто сопровождаться напряжением перикраниальных мышц, локализуются на стороне травмы или (чаще) носят диффузный характер. Она резистентна к анальгетикам. При этом пара клинические исследования (КТ, МРТ, СПЕКТ или ПЭТ) не выявляют никаких отклонений от нормы. Лишь психологическое тестирование обнаруживает эмоциональные расстройства и характерный набор жалоб (тревожные, депрессивные, ипохондрические и фобические расстройства разной степени выраженности или их сочетания.). Имеет место синдром вегетативной дистонии, нередко рентные установки и тесно с ними связанная тенденция к агравации.
Необходимо всегда исключать возможность хронической субдуральной гематомы (особенно у пожилых людей), и дополнительную травму шейного отдела позвоночника, которая сопряжена с угрозой цервикогенных головных болей или других более серьёзных осложнений. В связи с возможной недооценкой тяжести травмы такие больные должны быть тщательно обследованы с применением методов нейровизуализации.
Головные боли могут быть сопутствующим симптомом при гриппе, простуде, острых респираторных вирусных инфекциях. В таких случаях болевой синдром устраняется с помощью обезболивающих препаратов, содержащих в своем составе парацетамол, ибупрофен, др.
Обилие причин и клинических форм болевого синдрома затрудняют быструю этиологическую идентификацию. Здесь кратко изложены основные критерии клинической диагностики головных болей, основанные на их последней международной классификации.
- Головные боли при мигрени без ауры.
- Головные боли при мигрени с аурой:
- гемиплегическая мигрень и (или) афатическая;
- базилярная мигрень;
- синдром Алисы в стране чудес;
- мигренозная аура без головной боли.
- Офтальмоплегическая мигрень.
- Ретинальная мигрень.
- Осложнённая мигрень:
- мигренозный статус;
- мигренозный инфаркт.
- Пучковые головные боли.
- Хроническая пароксизмальная гемикрания (ХПГ).
- Головные боли, связанные с воздействием определённых физических факторов (физическая нагрузка, кашель, коитус, внешнее сдавление, холодовые головные боли).
- Головные боли, связанные с гормональными флюктуациями (цефалгии, приуроченные к беременности, менопаузе, менструации, применению оральных контрацептивов).
- Психогенные головные боли.
- Головные боли напряжения (ГБН).
- Цервикогенные головные боли.
- Головные боли, связанные с сосудистыми заболеваниями (артериальная гипертензия, артериосклероз, васкулиты).
- Головные боли при несосудистых внутричерепных заболеваниях.
- Головные боли, связанные с приемом лекарств, в том числе абузусные.
- Головные боли при метаболических расстройствах.
- Головные боли, связанные с заболеваниями черепа, глаз, ушей, носа, нижней челюсти и других краниальных структур.
- Краниальные невралгии.
- Идиопатические колющие головные боли.
- Хронические ежедневные головные боли.
- Гипнические головные боли.
- Головные боли при черепно-мозговой травме и посткоммоционном синдроме.
- Неклассифицируемые головные боли.
Головные боли, связанные с воздействием определённых физических факторов (физическая нагрузка, кашель, коитус, внешнее сдавление, холодовая головная боль)
В большинстве перечисленных случаев больные либо страдают мигренью, либо отмечают её в семейном анамнезе.
Доброкачественные головные боли при физическом напряжении провоцируются физическими нагрузками, они носят двусторонний пульсирующий характер и могут приобретать черты мигренозного приступа. Их длительность варьирует от 5 минут до суток. Эти головные боли предотвращаются избеганием физических нагрузок. Они не связаны с каким-либо системным или внутричерепным заболеванием.
Однако полезно помнить, что головные боли при многих органических заболеваниях (опухоли, сосудистые мальформации) могут усиливаться под влиянием физического напряжения.
Доброкачественная кашлевая головная боль — двусторонняя непродолжительная (около 1 минуты) головная боль, которая провоцируется кашлем и связана с повышением венозного давления.
Головные боли, связанные с сексуальной активностью развиваются при половых сношениях или мастурбации, нарастая и достигая пика интенсивности в момент оргазма. Боль носит двусторонний довольно интенсивный, но быстро проходящий характер.
Головные боли проявляются двумя вариантами: они могут напоминать либо головную боль напряжения, либо сосудистые головные боли, связанные с резким подъёмом артериального давления. При дифференциальном диагнозе необходимо помнить, что коитус может спровоцировать субарахноидальное кровоизлияние. В некоторых случаях необходимо исключать интракраниальную аневризму.
Головная боль от внешнего сдавления головы провоцируется тесным головным убором, повязкой или очками для плавания. Она локализуется в месте сдавления и быстро проходит при устранении провоцирующего фактора.
Холодовая головная боль провоцируется холодной погодой, плаванием в холодной воде, употреблением холодной воды или пищи (чаще всего — мороженого). Боль локализуется в области лба, часто по средней его линии, носит интенсивный, но быстро проходящий характер.
Головные боли, связанные с гормональными флюктуациями (беременность, менопауза, менструации, применение оральных контрацептивов)
Обычно связаны с колебаниями уровня эстрогенов в крови у больных, страдающих мигренью.
Головные боли, связанные исключительно с менструальным периодом почти всегда носят доброкачественный характер.
Головные боли, начавшиеся во время беременности, иногда могут быть связаны с такими серьёзными заболеваниями как эклампсия, pseudotumor cerebri, субарахноидальное кровоизлияние на фоне аневризмы или артериовенозной мальформации, опухоль гипофиза, хориокарцинома.
Головные боли в послеродовом периоде встречаются часто и обычно связаны с мигренью. Однако при наличии лихорадки, оглушения и неврологических симптомов (гемипарез, припадки) или отёка на глазном дне необходимо исключать синус-тромбоз.
Диагностические исследования (главный метод — клинический опрос и осмотр больного) при жалобах на головные боли:
- Клинический и биохимический анализ крови
- Анализ мочи
- ЭКГ
- Рентгенограмма грудной клетки
- Исследование ликвора
- КТ или МРТ головного мозга и шейного отдела позвоночника
- ЭЭГ
- Глазное дно и поле зрения
Могут понадобиться: консультация стоматолога, окулиста, отоларинголога, терапевта, ангиография, оценка депрессии, и другие (по показаниям) параклинические исследования.

Некоторые вещества (окись углерода, алкоголь и др.) и препараты с выраженным сосудорасширяющим действием (нитроглицерин) могут вызывать головную боль. Длительное применение обезболивающих средств может стать фактором, активно способствующим хронизации болевого синдрома (так называемые абузусные головные боли).
Диагностические критерии абузусной головной боли:
- Наличие первичной головной боли в анамнезе (мигрень, головные боли напряжения, длительная — более 6 месяцев посттравматическая головная боль).
- Ежедневные или почти ежедневные головные боли.
- Ежедневное (или каждый 2-й день) применение анальгетических средств.
- Неэффективность медикаментозных и поведенческих средств в профилактике головной боли.
- Резкое ухудшение состояния в случае прекращения лечения.
- Длительное улучшение после отмены анальгетических препаратов.
Головная боль может быть также проявлением абстиненции (алкогольной, наркоманической).
Лечение головных болей, прежде всего, включает в себя медикаментозную терапию с использованием обезболивающих препаратов (анальгин, дексалгин, парацетамол, ибупрофен). В некоторых случаях применяются легкие техники мануальной терапии, а также иглорефлексотерапия, практикуется проведение общеукрепляющего и точечного массажа. В зависимости от специфики заболевания (например, при мигрени, гипотонии, гипертонии) выбор лекарственного препарата осуществляется терапевтом, исходя из общей клинической картины заболевания. Продолжительность лечения в каждом конкретном случае индивидуальна и может составлять от двух недель до одного месяца.
Для профилактики головных болей рекомендуется ежедневно бывать на свежем воздухе, заниматься гимнастикой, избегать стрессов и перенапряжений, можно использовать ароматические эфирные масла, нанося одну-две капли на область запястья, шеи или висков. При индивидуальной непереносимости запахов использование средств ароматерапии противопоказано. Хорошим способом профилактики головных болей является ежедневный массаж, разминка мышц спины, шеи, плеч. Полноценный отдых и здоровый сон также являются ключевым моментом в профилактике головных болей.
Чтобы предотвратить головные боли, старайтесь правильно и сбалансировано питаться, желательно в одно и то же время, выделяйте достаточное время для сна, избегайте стрессовых ситуаций, не забывайте об общеукрепляющей ежедневной зарядке, исключите потребление алкоголя и никотина.
источник