Затылочный нерв, воспаление которого вызвано защемлением близлежащими тканями, причиняет заболевшему человеку множество страданий. При прогрессировании болезни поражаются корешки в области шеи. Боль становится мучительной, а движения в период приступа сопровождаются тошнотой, а иногда и обморочным состоянием. Симптоматика крайне индивидуальна. Зачастую пациент жалуется на распространение боли в глазную, височную и лобную часть.
Как проявляется патологический процесс в такой области, как затылочный нерв? Воспаление подразделяется на две формы, в зависимости от причины, его вызвавшей:
- Первичная или идиопатическая. Ее развитие происходит без каких-либо предпосылок.
- Вторичная форма вызвана травмами, опухолями и другими патологическими процессами.
Как проявляется воспаление затылочного нерва? Симптомы и лечение, фото представлены в этой статье.
Сенсорные нервные ветви в сплетении в области шеи, между грудным отделом и ключицей, тянутся далее под мышцу в шее. За вторым шейным позвонком расположен затылочный нерв. Он связывает ткани и органы с центральной нервной системой, обеспечивая поступление импульсов.
Затылочный нерв, воспаление которого провоцируется раздражением его корешка, обладает повышенной чувствительностью. Волокна в корешках при появлении нарушений структурного характера начинают подавать импульсы повышенной частоты, которые и вызывают болевые ощущения.
Воспаление затылочного нерва, симптомы и лечение которого описаны в этой статье, имеет свои пусковые механизмы.
- Самой частой причиной появления недуга является наличие остеохондроза в шейном отделе позвоночника. При этом повреждается ядро в диске позвонка.
- Травма в области спины или шеи, которая вызывает сдавливание нервных волокон.
- Простуда затылочного нерва.
- Наличие артрита шейного отдела позвонка.
- Перенапряжение мышц шеи и плеча.
- Сидячий образ жизни, постоянное нахождение за рулем автомобиля, пребывание за монитором компьютера, партой. Мышцы сковывают спазмы, что способствует развитию хронической невралгии.
- Инфекционные поражения, которые воздействую на нервные волокна.
- Наличие таких заболеваний, как энцефалит и менингит.
- Доброкачественные и злокачественные новообразования различной этиологии и их расположение в области шейных позвонков и головного мозга.
- Аутоиммунные заболевания, которые провоцируют уничтожение иммунитетом нервных клеток организма.
- Наличие рассеянного склероза.
- Ревматическое поражение суставов.
- Наличие красной волчанки.
- Подагрические соли.
- Сахарный диабет.
- Воспаление в сосудах.
- Нервное перенапряжение.
- Отрицательные эмоции.
- Спондилит на фоне туберкулеза.
- Тяжелое течение простудного заболевания или гриппа.
Воспаление затылочного нерва, симптомы которого разнообразны, проявляется на уровне ощущений.
Основным признаком воспаления затылочного нерва является острая боль, появляющаяся приступообразно. Боль локализуется в области иннервации нервов в затылке. Она может распространиться на шею или ухо, поразить как одну сторону (встречается довольно часто), так и обе, в зависимости от обширности распространения воспалительного процесса.
Болевые ощущения носят своеобразный характер. Больные сравнивают свои ощущения с прострелами, прохождением электрического разряда, жгучей пульсацией. Ощущения распространяются по ходу расположения нервных волокон. Боли носят острый характер, довольно интенсивны, зачастую приносят пациенту мучения. Провокаторами выступают поворот головы, чихание, кашель. Чтобы неприятные ощущения утихли, больные держат голову в удобном для них положении, слегка наклонив ее назад или вбок.
Продолжается каждый приступ от нескольких секунд до нескольких минут. Количество приступов за день варьируется от единичного случая до сотен. Большое количество приступов мешает больному вести полноценный образ жизни, становится причиной падения трудоспособности. В некоторых случаях в период между приступами в области затылка отмечается ноющая тупая боль.
Ярким признаком болезни является наличие тригерных пусковых точек. При надавливании на них вызывается острая боль.
От крупного нерва, проходящего в затылке, проводится условная линия, которая соединяет сосцевидный отросток и затылочный бугор. Она делится на три части. Расположение точки находится между средней и внутренней третью.
Для малого нерва в затылке в области прикрепления грудинной мышцы к сосцевидному отростку, по ее краю сзади (точка Керера).
Еще одним показательным симптомом заболевания является понижение чувствительности в раздраженной области. Укол расценивается пациентом как прикосновение, а легкое нажатие рукой вообще не ощущается.
Как еще может проявлять себя воспаление затылочного нерва? Симптомы могут выразиться в покалывании, ползании мурашек, жжении и других ощущениях. Структура кожи в этой части может стать видоизмененной. Отмечается ее бледность или же, наоборот, покраснение.
Также характеризует заболевание повышенная чувствительность к свету. Яркий свет провоцирует ноющую боль во внутренней части глаз.
Признаки воспаления затылочного нерва схожи с симптомами мигрени. Однако при их постоянном проявлении следует обратиться за помощью к специалисту.
Провести диагностику невралгии достаточно сложно. Причины мигрени могут быть разными. Поэтому врач проводит тщательный осмотр, составляет анамнез, выявляет наличие или отсутствие невралгии следующими методами:
- Компьютерная томография. Она позволяет дать послойное отображение тканей посредством рентгеновских лучей. Этот метод отличается особой точностью при постановке диагноза различных заболеваний.
- Проведение рентгена. Этот способ дает возможность оценить состояние суставов и костей.
- Магнитно-резонансная томография (МРТ) может дать картину состояния мягких тканей и костей посредством облучения предполагаемой зоны поражения электромагнитными волнами.
Многие интересуются, как лечить воспаление затылочного нерва в подостром периоде. В этом случае можно проводить согревающие процедуры. В домашних условиях можно сделать компрессы со спиртом, настойкой лаванды или салициловым спиртом. Прекрасно зарекомендовало себя иглоукалывание и физиопроцедуры. Следует отметить лазерное облучение и ультразвуковую терапию.
Лечить воспаление затылочного нерва можно консервативным или хирургическим методом. В первую очередь врачи пытаются всячески избежать операции.
Как купировать воспаление затылочного нерва? Что пропить?
Консервативные методы лечения предполагают:
- Применение нестероидных препаратов, обладающих противовоспалительным воздействием. К примеру, таких как «Диклофенак», «Ибупрофен», «Мелоксикам», «Напроксен» и другие. Препараты снимают боль и оказывают противовоспалительное действие.
- Также применяются миорелаксанты. Это лекарственные средства, способствующие снижению мышечного тонуса. Их применение дает прекрасные результаты при условии, что развитие воспаления нерва в затылке вызвано спазмом мышц на пути его пролегания. Самой высокой эффективностью обладают такие препараты, как «Тизанидин» («Сирдалуд») и «Мидокалм».
- Употребление средств против конвульсий и антидепрессантов.
- Блокада нерва в затылочной части. Эта процедура предполагает введение в точки выхода нерва на кожу смеси лекарств. Это могут быть такие гормональные препараты, как «Гидрокортизон», «Дипроспан», «Дексаметазон» или анестетики -«Лидокаин», «Новокаин». При правильном выполнении блокады болевой синдром утихает. Иногда через некоторое время требуется вторичное проведение процедуры.
- Физиотерпевтические методы. Применение ультразвука, терапии лазером, электрофореза, магнитотерапии.
- Применение массажа в комплексе с лечебной физкультурой.
- Рефлексотерапия.
- Мануальная терапия. К примеру, вытяжение позвоночного столба. Такая мера оправдана при дегенеративных дистрофических процессах в шейном отделе позвоночника.
В случаях когда боль беспокоит хронически или наблюдается отсутствие положительной динамики при консервативном лечении, врачи рекомендуют проведение операции.
Хирургическое вмешательство бывает двух видов:
- Стимулирование нервов в области затылка. К их окончаниям подводятся проводки, через которые проходят импульсы тока, купирующие болевые ощущения. На болезненном месте пациентом ощущается вибрация или же чувство распространения тепла. Подобное вмешательство обладает большим плюсом. Оно не вызывает побочных эффектов и приносит малые повреждения механического характера организму. Эта процедура создает препятствие передаче импульсов боли от нервных клеток к мозгу. После достижения ремиссии необходимо провести лечение причины болезни, так как эта методика относится к разряду симптоматической.
- Микроваскулярная декомпрессия проводится посредством микрохирургических приспособлений. Она способствует деактивации самого сдавливания нервов. Суть операции заключена в корректировке кровеносных сосудов, которые давят на нервные окончания. Это вызывает купирование боли.
Если оперативное вмешательство не возымело должного результата, пациента повторно обследуют. Однако такие случаи встречаются крайне редко.
Как самим лечить воспаление затылочного нерва? Лечение народными средствами окажется недостаточным. Они должны употребляться в комплексе с основной медикаментозной терапией, схема которой составляется врачом.
Как проводится лечение воспаления затылочного нерва в домашних условиях? Существует ряд проверенных методов, способствующих купированию или же полному устранению болей, вызванных воспалением затылочных нервов:
- Использование ванны на травах. Основой ее являются душица, чабрец, перечная мята. Травы должны быть взяты в равных долях. Берется около одной столовой ложки с верхом на стакан кипятка. Смесь следует процедить через марлю и добавить в ванну. Продолжительность водной процедуры должна составлять 10 минут. Интенсивность лечения зависит от степени поражения нервов. Как правило, процедуры проводятся месяц.
- Применение компрессов. Берется измельченный соленый огурец, картофель, луковица. Овощи следует залить винным уксусом и дать настояться два часа. При этом смесь периодически помешивается. Компресс ставится на лоб и затылок два раза в день, утром и вечером. Держится один час.
- Капли для ушей. В каждое ухо закапывается по несколько капель сырой свеклы. Бурак можно натереть на мелкой терке, положить его в марлю. Полученный тампон кладется внутрь уха.
- Прием отвара внутрь. Две чайные ложки прострела (следует использовать только сухую траву, так как свежая насыщена ядовитыми маслами) заливается стаканом кипятка. Следует принимать в течение дня по 50 мл.
Можно ли устранить этими способами воспаление затылочного нерва? Лечение в домашних условиях обладает высокой степенью эффективности, но как уже отмечалось, оно проводится в совокупности с медикаментозной терапией, предписанной врачом.
При отсутствии соответствующего лечения боль начинает прогрессировать. Затылочные нервы подвергаются разрушению. Помимо возникновения перманентной боли можно получить такое серьезное осложнение, как слепота.
Интенсивная боль возникает при трансформации воспаления затылочного нерва в невропатию. При этом близлежащие мягкие ткани становятся чувствительными и восприимчивыми даже без движения головы. Может деформироваться шея.
Устранение последствий представляет большую трудность, нежели лечение основного заболевания. Исправить искривление шеи не всегда удается. Зачастую человек превращается в инвалида.
В статье был рассмотрен патологический процесс в такой области, как затылочный нерв. Воспаление его является серьезным заболеванием, требующим неотложного лечения. Оно характеризуется острыми болями в области затылка, которые могут распространяться на глаза и уши.
Как купируется воспаление затылочного нерва? Лечение следует проводить своевременно, так как недуг способен повлечь необратимые соложения.
Ни в коем случае не следует прибегать к самостоятельной постановке диагноза, так как невралгия может быть спутана с невритом, который напоминает ее по своей симптоматике, но требует абсолютно других подходов при лечении.
источник
Наиболее частая причина лицевой и головной боли – воспаление нерва на голове. Невриты затылочного и тройничного нервов приносят больным наибольший дискомфорт. Стреляющая боль в затылке, приступообразное ощущение разряда тока в лице, зубах все это симптомы невралгии и непременный повод для обращения к врачу. Поэтому более подробно стоит рассмотреть тройничную невралгию.
До настоящего времени нет однозначного мнения о причинах тройничного неврита. Иногда можно найти взаимосвязь между воспалением и вызвавшим его недугом. В остальных случаях причину выяснить не удается. Среди главных факторов выделяют такие.
- Вирусные инфекции. При этом почти любой вирус может вызвать этот недуг. Частой причиной считаются вирусы герпеса. Лидером среди болезней является опоясывающий лишай.
- Местное и общее переохлаждение. Пребывание на сквозняке или другое воздействие низкой температуры на лицо.
- Снижение общего иммунитета организма способствует тому, что активизируются вирусы и другие вредные микробы.
- Сильные стрессовые факторы или чрезмерные физические нагрузки.
- Общие инфекции, если они имеют тяжелое течение.
- Плохое питание, что также снижает иммунитет.
- Сдавление тройничного нерва опухолью головы.
- Попадание инфекции из кариозных зубов.
- Хронические болезни (туберкулез).
- Гайморит.
- Нарушения обмена веществ при сахарном диабете.
- Неврологические болезни (рассеянный склероз).
Хотя указанные причины являются основными, не всегда удается найти достоверную.
Симптомы воспаления тройничного нерва обычно связаны с его сдавливанием. В начале болезни боль не явная, продолжается недолго. Далее она равномерно нарастает, стает все ярче выраженной и ощутимой и по мере развития болезни проявляются мучительные приступы болей в лице.
Общие симптомы неврита тройничного нерва:
- боль мучительная, стреляющего характера, напоминает разряд электричеством;
- приступы боли в несколько секунд, минут;
- боль локализуется в районе нижней челюсти, десен, щек, отдает в лоб и глаза;
- болит, как правило, одна половина лица;
- приступ боли тянется от нескольких дней до полумесяца, а иногда – месяцев;
- частота приступов разная: от редких и эпизодических, до нескольких десятков в сутки;
- между приступами есть период улучшения;
- при похолодании болезнь обостряется;
- приступы по мере ухудшения происходят все чаще и интенсивнее.
Кроме этого, невропатологи выделят так называемые триггерные факторы. Эти причины провоцируют приступ боли:
- гигиенические процедуры: чистка зубов, бритье;
- от прикосновения к лицу;
- при лечении зубов;
- питье и прием еды;
- во время разговора;
- охлаждение лица ветром;
- улыбка.
Диагностировать и подбирать лечение невралгии тройничного нерва на голове должен делать невропатолог. Когда есть симптомы этого заболевания, врач соберет анамнез и описание боли: интенсивность, в каком месте лица она появляется, длительность и причины, которые вызывают. Также врач сделает пальпацию лица и выявит пораженную ветвь.
Возможно, нужно будет пройти МРТ головы. Это обследование помогает в диагностике. С его помощью доктор выявит (исключит) опухоль в голове или на лице, которая сдавливает нерв.
Для уменьшения болевого синдрома препаратом выбора является Карбамазепин. Лекарство имеет свои особенности, поэтому дозировку подбирает только врач. Лечение длительное, но уже через несколько суток отмечается улучшение. Подбирают такую дозу, при которой пациенту не больно жевать и разговаривать больше месяца, а потом постепенно снижают. Лечение длится, пока приступы не прекратятся в течение 6 месяцев.
Если причиной является герпес, назначаются противовирусные лекарства. Золотым стандартом является препарат Ацикловир или его аналоги (Лавомакс, Герпевир).
Для обезболивания используют противовоспалительные препараты (Диклофенак, Анальгин, Кеталгин, Кетанов). В случае особо сильных болей временно назначают наркотические анальгетики Трамадол, Промедол и другие.
Для уменьшения воспаления, снятия отека и мышечного спазма применяют препараты, оказывающие быстрый эффект: Преднизолон, Гидрокортизон, Дексаметазон, Мидокалм.
С целью укрепления общего иммунитета и ускорения выздоровления назначаются витамины: группы В, Мильгамма, Нейрорубин, Нейровитан, никотиновая кислота.
В комплексной терапии неврита используется физиотерапевтическое лечение. Физиотерапия уменьшает симптомы болезни. Применяют следующие методики:
- электрофорез с анальгетиками, сосудорасширяющими и противовоспалительными средствами;
- в остром периоде используют тепло – УФ-облучение, лампа соллюкс;
- парафиновые аппликации;
- лазеротерапия;
- лечение ультразвуком;
- СМТ-терапия (амплипульс);
- короткоимпульсная электроаналгезия.
Эти методы уменьшают болевой синдром, улучшают кровоснабжения нервов, ускоряют заживление, нормализуют функции нервно-мышечных волокон.
Если результата от консервативного лечения нет или симптомы остаются, для решения проблемы используются хирургические методы.
Микрососудистая декомпрессия – операция, удаления или отведения сосудов, сдавливающих нерв. За ухом делают небольшой разрез, от нерва отодвигают сосуды. Способ достаточно эффективный, но имеет риск снижения слуха, онемения и слабости лицевых мышц. Серьезным осложнением может быть инсульт.
Ризотомия и баллонная компрессия. С помощью первой операции рассекают тройничный нерв через небольшой кожный разрез за ухом. При втором методе с помощью гибкого катетера вводят специфическую надувную емкость, который разрушает нерв. Эти методы убирают симптомы на определенный период. Среди побочных явлений временное онемение и слабость мышц лица.
Инъекции глицерина под контролем МРТ: через овальное отверстие головы иглой вводят стерильный глицерин. Через несколько часов тройничный нерв частично разрушается, блокируются импульсы и наступает облегчение. Продолжительность обезболивания от 2 до 5 лет.
Спиртовые блокады делаются в области воспаленной части тройничного нерва. Процедура оказывает замораживающий эффект. Это приносит временное облегчение. Имеет выраженный, но непродолжительный обезболивающий эффект, что и является главным недостатком.
Прогрессивные способы лечения тройничной невралгии – это операции с применением гамма и кибер-ножа. При этом лечении пациенту не нужно делать прямое хирургическое вмешательство. Не требуется обезболивания, результат самый высокий. Процедура безопасная, а выздоровление комфортное и быстрое. Серьезных ухудшений не бывает, а лечение осуществляется в амбулаторных условиях.
Гамма-нож – это особый шлем с радиоизотопом кобальта, который производит гамма-излучение. Особой рамкой излучение направляется точно на пораженную часть тройничного нерва, не облучая здоровых участков. Низкая доза радиации разрушает пораженный тройничный нерв и оказывает лечебный эффект.
Кибер-нож – это тоже сконцентрированное облучение участка воспаления, но при этом шлем не используется. Специальная головка испускает низкую дозу радиации, меняя положение относительно головы. Но при этом все равно облучается только нужное место.
Воспаление тройничного нерва – серьезное заболевание, симптомы которого приносят сильный дискомфорт больному. Медлить с его лечением нельзя, следует отправляться к врачу, который назначит соответствующее обследование. Появление приступов лицевых болей, которые возникают от прикосновения, гигиенических процедур или просто во время разговора – может свидетельствовать о наличии этого недуга.
источник
Воспаление затылочного нерва может протекать в виде двух различных заболеваний – воспаления большого и малого нервов затылка.
Большой нерв затылка есть ветвью второго шейного нервного ствола (С2). Он проходит сквозь фасциальное влагалище и в толще нижней косой головной мышцы. Именно на этих фасциально-мышечных участках нередко развивается воспаление затылочного нерва.
Патогенетическим фактором являются аномалии строения верхних шейных позвонков, возрастные изменения предпозвоночной пластинки фасций шеи, которые могут подвергаться дистрофическим изменениям после 10-летнего возраста (особенно коллагеновые волокна), что снижает защитную функцию для прилежащих нервно-сосудистых образований. Наиболее частой причиной нарушения микроциркуляции в большом нервном стволе затылка является спастичность, или воспалительная инфильтрация мышц головы. Способствует этому длительное нахождение головы и шеи в состоянии с перерастяжением (при наклонах) или активная фиксация этих мышц (запрокидывание головы назад) при чтении, игре на различных инструментах, строительных, малярных, слесарных, электромонтажных и других работах. Нередко проявления нейропатии возникали ночью или после сна. При дегенеративно-дистрофических поражениях позвоночника (деформирующий спондилоартроз) могут развиваться ирритативно-рефлекторное сокращение нижней косой мышцы и одноименный мышце синдром с признаками поражения большого нерва затылка. У исследованных 43 больных компрессионно-ишемическим воспалением затылочного нерва определена спондилогенно-мышечная природа заболевания (30 человек), миозитная (8), травматическая (3), опухолевая (2). Возраст больных был от 23 до 68 лет, мужчин — 19, женщин — 24. Клиническая картина характеризовалась ломотной ноющей болью в верхнешейной и затылочной областях, чувством онемения, стягивания, покалывания и ползания мурашек. Вначале боль и парестезии возникали ночью или после длительного сна и проходили через 30-40 мин после самомассажа шеи. Однако через несколько дней или недель они появлялись и днем при наклонах головы или запрокидывании ее назад. Выявлялось снижение болевой, температурной, тактильной чувствительности в коже затылочной области соответственно зоне большого нерва затылка. У 23 пациентов был поражен левый нервный ствол, у 17 — правый, у 3 — с двух сторон. У всех отмечена болезненность при пальпации выхода большого нерва затылка подкожно (на внутренней 1\3 линии между сосцевидным отростком и затылочным бугром) и места крепления нижней косой мышцы к аксису (у 37 больных).
Введение новокаина с гидрокортизоном при воспалении затылочного нерва в нижнюю косую мышцу снимало боли и парестезии у 3 /4 больных. Это являлось и диагностическим приемом. Лечебные комплексы включают вазоактивные препараты (компламин, теоникол, никотиновая кислота), аналгетики, мидокалм, баклофен, витамины, антиагреганты (курантил, ацетилсалициловая кислота), массаж, ЛФК.
Компрессионно-ишемическое поражение малого нерва затылка встречается редко (мы исследовали только 5 таких больных).
Симптомы воспаления затылочного нерва представлены болью и парестезиями по наружной затылочной области. Эти ощущения возникали ночью после сна («отлеживался затылок»). Выявлялась болезненность пальпации точки его выхода — у заднего края верхней трети кивательной мышцы. Лечение проводилось по такой же схеме, как и при большезатылочной невропатии.
Сходная клиническая картина изредка встречалась с локализацией в заушной области. Диагностировали поражение большого ушного нерва, состоящего из волокон СIII нервного ствола. Если парестезии, боли локализовались по боковой поверхности шеи, можно было предполагать нейропатию поперечного нерва шеи — ветвь СII-СIII нервных стволов. У 2 больных такие парестезии захватывали над- и подключичную области, над плечевым суставом. Диагностировали компрессионно-ишемическую нейропатию надключичных нервов nn. supraclavicular, которые формируются волокнами СIII спинномозговых корешков. Избирательного компрессионно-ишемического поражения двигательных нервов шейного сплетения неврологи не встречали.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
источник
Боль на лице возникает по самым разным причинам. По характеру боли и по внешним признакам не всегда возможно определить сразу, какое нарушение вызвало данный симптом.
Боли на правой или левой части лица по своему происхождению классифицируются следующим образом:
- головные боли;
- неврология;
- невралгия;
- патология костей черепа;
- ушибы;
- патологии пазух носа;
- патология глаз;
- зубные боли;
- атипичные боли.
Боли на лице являются следствием инфицирования или механического повреждения тканей с правой стороны.
В результате нарушения тканей возникает воспаление. Так как все кости, мышцы, кровеносные сосуды, нервные узлы, нервы, которые могут быть затронуты воспалительным процессом, на лице располагаются симметрично, болевой симптом возникает либо с одной, либо с другой стороны.
Обратите внимание! При расположении очага воспаления справа, соответственно, боль распространяется в правой части.
При возникновении очага инфекции слева, боль возникает на левой стороне лица. Возможно также причина боли зависит от воспалительных процессов в глазу, при этом боль распространяется на всю половину лица.
В редких случаях воспалением и болью бывают затронуты обе половины лица.
Для некоторых методов лечения важным фактом является именно сторона локализации боли.
Важно! Особенно это касается лечения гомеопатией. Многие гомеопатические препараты назначаются при локализации боли с той или иной стороны, такая симптоматика диктует и выбор гомеопатического средства, поэтому столь важно бывает то, где именно локализуется боль.
Латинское название этого заболевания – hemicrania – переводится как «половина головы». Это неврологическая патология, влияющая на кровоснабжение головного мозга. Мигрень характеризуется постоянной сильной болью одной половины головы и лица, часто – пульсирующей. Боль усиливается от яркого звука или света, при любом движении головы. Сопровождается тошнотой.
Это сильная приступообразная боль, возникающая без выявленных причин. Боль возникает в области правого или левого глаза приблизительно в одно и то же время каждый день. Приступы более характерны для мужчин.
Боли, возникающие в мышцах на лице, обычно имеют неврологические причины и связаны с повышенным тонусом.
При этих состояниях нередко нарушается функция нервных центров, участвующих в регуляции работы мышц. В связи с чем в постоянно напряженной мышце возникает боль. Часто это происходит только с правой или с левой стороны.
Развивается вследствие нарушения метаболизма и потери прочности межпозвоночных дисков. Боль, возникающая в шее, может распространяться в область лица. Кроме того, повышается тонус нескольких групп мышц: поддерживающих позвоночный столб, подзатылочных, а также лицевых, из-за чего тоже возникают боли.
Невралгия – это синдром, связанный с воспалением или сдавлением нерва. При этом на лице возникает сильная боль с одной стороны, за ухом, часто сопровождается герпетическими высыпаниями.
- нарушение мимики на одной половине, асимметрия во время смеха и выражения остальных эмоций;
- увеличение глазной щели, лагофтальма (сухость глаза);
- нарушение вкуса.
Важно! От расположения нерва, затронутого патологией, зависит характер боли и ее локализация.
Это основной чувствительный нерв на лице. Тройничным он называется, потому что имеет три ответвления. Симптомы: сильная стреляющая боль кратковременного характера только справа или слева. Боль распространяется на ухо, челюсть, в область шеи, в указательный палец руки. Приступ боли провоцируется слабым прикосновением, сопровождается тиком (сокращением мышц).
Приступы боли в районе миндалин и корня языка. Приступы возникают от холодного, горячего. Боли сопровождаются тахикардией, потерей сознания, резким понижением давления.
Боль в гортани с одной стороны, отдает в плечо. Приступ провоцируется кашлем, резким движением.
При воспалении этого узла пациента мучает обильное слезотечение, отеки, выделения из носа. Боли возникают с одной стороны в области скулы, челюсти, глаза, виска, уха.
Крайне редкая патология. Приступообразные односторонние боли у основания носа, насморк.
Гнойные процессы в костном мозге. Чаще всего является осложнением гнойного пульпита или периодонтита. Боль пульсирующая, сопровождается повышением температуры, общей слабостью, отеками на лице, воспалением лимфоузлов. Боль распространяется по той же стороне, на которой произошло воспаление.
Резкая боль, отечность, изменение цвета кожи в поврежденном месте, смещение или западение кости. Локализация и симптомы перелома:
- Глазница: тупая боль, усиливающаяся при движении глаз, двоение, ограниченность подвижности или западение глазного яблока.
Эта патология возникает из-за:
- перелома;
- вывиха;
- воспаления вследствие инфицирования.
Боль распространяется на всю боковую область лица, ощущается в ухе. Боли разнообразного характера: ноющие или пульсирующие, приступообразные или постоянные.
Боли на лице также возникают из-за травмы мягких тканей: резкие, сопровождающиеся отеком и подкожным кровоизлиянием.
Воспаление, возникающее в носовых пазухах. При синусите боль в области скулы, глаза, уха сопровождается шумом в ухе, ухудшением общего состояния, повышением температуры.
Боли, возникающие при заболевании глаз, нередко передаются в другие части соответствующей половины лица.
Вызывается гормональными нарушениями, инфицированием. Сопровождается отеками, ноющими болями.
Необратимые нарушения вследствие высокого давления внутри глаза. Сопровождается покраснением глаз, расширением зрачков, болью, которая переходит в височную часть лица.
Развивается вследствие инфицирования конъюнктивы либо по причине аллергических реакций. Симптомы: покраснение, зуд, гнойные выделения из слезного канала.
Стоматологические заболевания чаще других становятся причиной возникновения несимметричной боли на лице. Болезни зубов верхней челюсти часто отдают в глаз и локализуются только с одной стороны:
- глубокий кариес;
- пульпит (воспаление внутри зуба – в мягких тканях);
- периодонтит (воспаление возле корня зуба);
- абсцесс (скопление гноя в полостях);
- остеомиелит (воспаление в челюсти с образованием гноя – описан выше).
Этим термином называют боли на лице, причины которых не выявлены. Диагноз ставится в случае исключения остальных патологий в результате полного обследования пациента.
- Затрагивают только одну сторону лица либо несимметричны с двух сторон.
- Постоянного характера, усиливаются от тепла, стресса.
- Поверхностные, различного характера (сильные жгучие, ноющие; зуд и другие ощущения).
- Иногда ощущаются как зубные боли или боли языка.
- Могут исчезать на длительные сроки и вновь возникать.
При следующих симптомах после травмы головы необходимо незамедлительно вызвать врача на дом:
- потеря сознания;
- внезапно начавшиеся носовые выделения;
- неостанавливающееся носовое кровотечение;
- нарушения зрения (двоящееся изображение, размытость и др.);
- нарушения слуха;
- асимметричность лица;
- нарушение прикуса, невозможность свести челюсти, закрыть рот;
- любые боли и другие непривычные ощущения;
- открытые раны.
Важно! При любых болях на лице самолечение опасно! Чтобы избежать осложнений любого из перечисленных выше заболеваний, необходимо обратиться к врачу: неврологу, ЛОР или стоматологу. После осмотра специалист назначает курс лечения в зависимости от характера боли и поставленного диагноза.
Гомеопатическое лечение хорошо снимает симптомы при неврологических, невралгических и других видах патологии.
источник
Болезненные ощущения могут появляться во всех местах головы, но если они локализуются в основном в задней ее части, то вполне вероятно, что виной тому воспаление затылочного нерва. Иначе говоря, невралгия. Этим термином в медицине называются боли, появляющиеся вследствие защемления или воспаления нервных волокон.
Большой и малый затылочные нервы располагается в задней части шеи: возле второго и третьего позвонков. Во время воспаления какого-либо из них происходит патологическое передавливание нервных окончаний. В связи с тем, что нервные волокна при этом становятся очень чувствительными, они постоянно передают болевые сигналы ЦНС, и человек начинает испытывать сильнейшую головную боль.
Данная патология не только доставляет физический дискомфорт, но и влияет на психическое состояние, снижая качество жизни в целом. Иногда она может являться самостоятельным заболеванием, но чаще связана с наличием других проблем со здоровьем.
Патология подразделяется на первичную (идиопатическую) и вторичную (симптоматическую):
- первая возникает спонтанно, без особых предпосылок;
- при второй уже происходят обусловленные сопутствующим заболеванием изменения в шейной области.
В отличие от первичного, вторичное воспаление не проходит без лечения основного заболевания. Более того, иногда проявления неврита затылка служат первым сигналом о наличии другой болезни.
Основной причиной патологии является передавленный нерв. Это может произойти по разным причинам. Например, если человек в течение долгого времени находится в напряженном статическом состоянии (при длительном нахождении за рулем, работе за компьютером).
Иногда боли возникают по утрам, из-за того, что положение тела во сне было неудобным. Еще одним распространенным фактором, способным вызвать неврит затылочного нерва, является переохлаждение. Заболевание часто проявляется у людей, не любящих носить зимой головной убор.
Помимо вышеперечисленных, причинами неврита могут становиться:
- Остеохондроз. Он способен спровоцировать патологические процессы в межпозвоночных дисках и, таким образом, повлиять на корешки нервов в затылочной области.
- Стрессовые состояния, нервно-эмоциональные перегрузки, шок.
- Напряженные физические усилия, особенно связанные с постоянными наклонами или переносом тяжестей.
- Травмы шеи, часто приводящие к компрессии нервных окончаний.
- Подагра, сопровождающаяся заболеваниями суставов и почек.
- Остеоартрит с локализацией в шейном отделе позвоночника.
- Онкологические заболевания, если очаг находится в области головного или шейного отдела спинного мозга.
- Вирусные и инфекционные патологии: менингит, энцефалит и др.
- Сахарный диабет и другие нарушения эндокринной системы организма.
- Общее снижение иммунитета.
- Тяжело протекающие простудные заболевания.
- Воспаления сосудов различной этиологии.
- Аутоиммунные патологии: красная волчанка, рассеянный склероз, миастения, ревматоидный артрит и др.
- Туберкулезный спондилит.
Также симптомы данного вида неврита могут возникать в период беременности и сразу после ее окончания, при наличии нарушений метаболизма или присутствии токсических веществ в организме.
Главное проявление болезни – сильная головная боль. Если задет основной нерв, она локализуется в основном в области затылка. Кроме этого, характерны и другие симптомы:
- болевые ощущения начинаются и исчезают внезапно;
- если затронут малый затылочный нерв, болезненные проявления возникают в нижней части шеи или за ушными раковинами;
- прикасания к коже головы и проблемному участку шеи доставляют неприятные, болезненные ощущения;
- боль может иметь разный характер: жжение, пульсация, прострел и др.;
- боль усиливается при попытках наклонить или повернуть голову, при кашле или чихании;
- иногда возникает тошнота.
Наблюдаются также ощущения онемения или мурашек, кожа в пораженном месте меняет цвет. Длительность одного болевого приступа может варьироваться от нескольких секунд до нескольких часов.
За день происходит различное их количество: от одного до нескольких десятков. Такое состояние крайне тяжело переносится больными. В период между приступами в затылке может сохраняться постоянная тупая, ноющая боль.
Иногда из-за схожести симптоматики с другими заболеваниями бывает затруднительно сразу поставить правильный диагноз. Неврит затылочного нерва путают с мигренью или отоларингологическими воспалениями, если боль ощущается за ушами.
Необходимо проведение грамотной и тщательной диагностики, чтобы не пропустить наличие более серьезного заболевания (например, опухоли мозга).
Осмотр обычно проводится неврологом и ортопедом, но при необходимости могут быть получены консультации и других специалистов. Болевой синдром в области головы и шеи, кроме воспалительного процесса затылочного нерва, может сигнализировать о проблемах с сосудами, позвоночником и головным мозгом.
Поскольку болезненные проявления могут носить разнообразный характер, нужно постараться описать их врачу с максимальной точностью, чтобы он мог сопоставить имеющиеся признаки и назначить необходимые исследования, в том числе и с целью исключить иные патологии.
Как правило, в качестве основных методов диагностики используют:
- КТ. Она дает возможность четко рассмотреть шейные позвонки, с учетом послойного изучения ткани.
- Рентгенографию зоны шеи и затылка.
- МРТ. С помощью данного исследования досконально изучается костная и мягкая ткань проблемного участка.
источник
Боль в одной половине головы — неспецифический симптом разнообразных заболеваний и патологических состояний, который проявляет себя ограниченной болью, направленной в одну сторону: правую, левую, теменную или затылочную область, макушку, лобную часть, височную мышцу. Возникает вследствие воздействия на области в шеи и голове, чувствительные к болезненным ощущениям: ротовую и носовую полость, сосуды, вены, слизистые, череп, мышечную и подкожную ткань.
Причины боли с одной стороны разнообразны — от безобидных до угрожающих здоровью и жизни человека. Среди частых причин, почему болит левая сторона головы или правая, называют такие заболевания и патологические состояния, как:
- нарушение биологических ритмов;
- опухоль мозга, внутричерепные гематомы;
- болезни зубов, как кариес, пульпит, пародонтоз, пародонтит;
- травмы головы и шеи;
- мигрень;
- болезнь Хортона.
Боль в лобной области вызывают заболевания сосудов головного мозга, нестабильное артериальное давление и повышенное внутриглазное давление. Часто подобный симптом возникает на фоне гриппа, ОРВИ, ОРЗ, инфекционно-воспалительных болезней уха, горла, носа, нервных заболеваний.
Боль в затылочной части головы обусловлена гипертонической болезнью, шейным спондилезом и остеохондрозом, грыжей позвонков, мышечным перенапряжением шеи и головы, стоматологическими заболеваниями, невралгией затылочного нерва.
Риск развития односторонней боли разной локализации увеличивает чрезмерное употребление алкоголя, табака, наркотических веществ, воздействие высокими температурами, неблагоприятные экологические условия, психоэмоциональное и физическое напряжение, стрессы, прием или отмена некоторых лекарств, черепно-мозговые травмы.
Односторонняя головная боль начинается внезапно или с признаков, предупреждающих о её появлении: зевота, слабость, быстрая утомляемость, снижение концентрации внимания, бледность кожи. Ощущается боль в левой части головы или правой, височной, затылочной, теменной или лобной зоне. Может сначала поражать одну сторону головы, потом переходить на другую, отдавать в близко лежащие части тела: шею, носовые пазухи, челюсть, уши, щеки.
Различают первичную одностороннюю головную боль, которая не связанная с органическими и наследственными заболеваниями, и вторичную, как следствие системных патологий. Первичная боль представлена тремя видами, как:
- головная боль напряжения. Беспокоит обычно в утренние часы после пробуждения и сохраняется в течение дня, не сопровождается тошнотой. Пациенты описывают, как умеренную или слабо выраженную одностороннюю или двухстороннюю сжимающую головную боль, жалуются на дискомфорт и жжение в области затылка, слезотечение, покраснение глаз;
- мигрень. Типичны приступообразные пульсирующие головные боли, захватывающие одну половину головы, чаще висок, лоб или глаза. Больные жалуются на тошноту, снижение аппетита, повышенную сонливость. Может протекать с двигательными, чувствительными, зрительными и речевыми расстройствами;
- кластерная головная боль. Характеризуется спонтанностью и нерегулярностью, проявляется резкой выраженной болезненностью в течение 15 минут до часа, потом внезапно проходит. Как правило, возникает в одно и то же время болью в правой части головы или левой, распространяется на лоб, виски, глаза, щёки.
Среди вторичных форм выделяют сосудистую, неврологическую, центральную, боль мышечного напряжения, боль, связанную с инфекцией, механическим воздействием на отделы в шее и голове. В таких случаях одновременно с односторонней головной болью наблюдаются другие симптомы основного заболевания.
Выяснить причину и назначить правильный курс лечения помогает описание болезненных ощущений пациентом, данные неврологического осмотра, сведения о ранее перенесенных заболеваниях, травмах. Для выяснения происхождения головной боли может понадобиться длительное наблюдение за пациентом, консультация другого специалиста, дополнительные лабораторно-инструментальные исследования. При выраженных затяжных болях назначают томографию головы, спинномозговую пункцию, электроэнцефалографию, рентгенографию шейного отдела позвоночника, компьютерную томографию головного мозга. По показаниям выполняют обследование уха, горла, носа, глаз, органов сердечно-сосудистой системы.
В сети клиник ЦМРТ пациентам с жалобами, что болит правая сторона головы или левая, назначают разноплановые методы диагностики, как:
источник
В теле человека присутствует 12 парных черепно-мозговых нервных волокон. Тройничный нерв – часть пятой пары, который имеет окончания в глазной области, а также возле челюстей. Невралгическое заболевание тройничного нерва сопровождается болевыми синдромами в области головы. Локализация боли будет зависеть от ветки, которая была поражена, но преимущественно задевает лицо и иногда шею, более подробно симптомы рассмотрим далее.
Симптоматика невралгии достаточно характерная и практически всегда дифференциальная диагностика выявляет наличие патологии. Болезнь всегда имеет главную особенность – это болевые ощущения в области головы . Для болезни свойственно появление болевого синдрома в резкой форме, по ощущениям будто лицо жжет, боль появляется неожиданно. Продолжительность приступа боли небольшая, чаще всего все заканчивается в течение 2 минут, а может и 10-20 секунд. Для устранения приступа боли человеку делать ничего не нужно, она проходит сама.
Боли появляются в зависимости от участка патологии нерва. Симптомы невралгии тройничного нерва различаются. Они зависят от участка поражения нерва, и лечение назначается правильно, только после определения участка воспаления.
Всего существует 3 ветви, которые отвечают за болевые ощущения в области:
- Глазная ветвь – поражение первой ветви сопровождается болезненными ощущениями, которые будут находиться в области виска, лба ил сверху брови.
- Верхняя челюстная ветвь – если здесь наблюдается невралгия, болевой синдром будет находиться в лицевой части мышц, носа, а также верхней челюсти.
- Нижняя челюстная ветвь – появляются боли снизу челюсти, на подбородке или шее.
Часто, если поражены 2 последние ветки, появляется очень сильная зубная боль. Самые сильные боли провоцирует невралгия тройничного нерва всех 3-х ветвей одновременно. Этиология болей всегда указывает на поражение с одной стороны лица.
Болевой синдром может иметь мигрирующую форму. При этом патология лицевого нерва может находиться на: затылке, шее, ухе, глазе, сами больные идентифицируют данные боли как стреляющие, что-то подобное электрическому току.
Невралгия тройничного нерва ее симптоматика и лечение предусматривает судорожные, неконтролируемые сокращения мимических и желательных мышц лица. Больной при этом не столько подвергается боли, сколько пытается удерживать непроизвольные движения лица. Клиника болезни также указывает на излишнее отделение слюны, слезоточивость глаз и выделение пота. Кожа при этом становится красной. В ходе диагностических процедур может проводиться надавливание на участки болей, что часто сопровождается неприятными ощущениями. Процесс одонтогенной невралгии тройничного нерва — достаточно устойчивое заболевание, болезненные симптомы не меняются несколько лет, затем может перейти на другой участок.
Самый главный симптом, который требует лечение невралгии тройничного нерва – это мучительные головные боли. Перед тем, как лечить невралгию, проводится сбор анамнеза. Специалисты уже на этапе осмотра могут достоверно определить вид болезни и характер проявлений. Пациент очень сложно переносит боль от невралгии, потому что она обладает мучительным характером, а принимать обезболивающие препараты бесполезно. Препараты, назначаемые при невралгии тройничного нерва, подбираются индивидуально.
Сейчас болевой синдром рассматривается, когда появилась невралгия тройничного нерва, соответственно, причина болей напрямую зависит от причины появления самого недуга. Также, чтобы устранить недуг, придется вылечить само заболевание.
Для лечения невралгии, необходимо определить истинные причины невралгии. Существует 2 вида – первичная и вторичная невралгия. Первичная форма – это самостоятельная болезнь, которая возникает из-за анатомического строения организма или отклонения циркуляции крови. Вторичная форма становится следствием других заболеваний, при которых происходит сдавливание нерва. Невралгия тройничного нерва (воспалительная реакция) чаще всего становится следствием вторичной формы.
Патогенез и причины возникновения невралгии:
- Давление на отдельные ветви тройничного нерва, возможно, поражен только один участок или несколько сразу.
- Воспалительная реакция в области придаточных пазух.
- Аневризма сосудистой сетке головного мозга.
- Заболевания инфекционного происхождения, протекающие в хронической форме – бруцеллез, туберкулез, малярия.
- Зубные заболевания.
- Отклонения в метаболизме – подагра, сахарный диабет, опухоль мозга.
Существует 3 основных направления для устранения невралгии: медикаментозное, лечение народными средствами и хирургическое вмешательство. Невралгия тройничного нерва подразумевает лечение на основе индивидуальных показателей больного.
Карбамазепин при невралгии выступает основным средством, выписывается в большинстве случаев. Карбамазепин обладает воздействием, что угнетает процессы в нервных сообщениях, которые провоцируют болевую деятельность. Лечить невралгию тройничного нерва следует под контролем доктора, который и выписывает препарат, а также указывает дозировку.
Рекомендации в отношении употребления капбамазепин – курс лечения составляет до 2-х месяцев, при этом вещество весьма токсичное, поэтому может оказывать побочные эффекты на печень, мочевыводящую, а также дыхательную системы. Побочными эффектами могут быть психические отклонения, угнетается деятельность памяти, а также сонливость. Карбамазепин (финлепсин при невралгии) противопоказан беременным, больным глаукомой, недугами крови, а также с блокадой сердца.
Лекарства для излечения невралгии троичного нерва:
- Антиконвульсанты. Лечение подразумевает подход к терапии комплексным методом на основе препаратов Фенибут, Баклофен, Пантогам.
- Обезболивающие препараты принимать для быстрого устранения болевого ощущения. Прежде чем лечить болезнь, можно вколоть оксибутират натрия, для быстрой помощи, но, к сожалению, действие непродолжительное, всего пара часов.
- Антигистаминные лекарства. Благодаря эффекту от лечения антигистаминными средствами можно усилить карбамазепин. Популярные лекарства – Пипольфен, Димедрол.
- Транквилизаторы и нейролептические средства. Для лечения заболевания могут использоваться Тазепам, Диазепам, а также Пимозид. Дополнительным средством может использоваться Глицин.
- Вазотоники – Кавинтон, Никотиновая кислота, Трентал.
- Терапия витамина – самыми важными витаминами являются C и элементы группы B. Применяется в качестве инъекций при остром течении заболевания.
- Противовоспалительные препараты, преимущественно нестероидного происхождения.
Препарат финлепсин составляет основу лечения, а описанные остальные вещества лишь дополняют курс.
Для использования физиотерапии необходима консультация лечащего невропатолога, который назначит самое подходящее лечение. Чаще всего физиотерапия используется параллельно с медикаментозным лечением. Невралгия тройничного нерва подразумевает диагностику на начальных этапах проявления недуга.
- Иглорефлексотерапия. Использование рефлексотерапии обеспечивает постепенное восстановление на фоне дополнительного лечения.
- Применение иглотерапии. Иглоукалывание и акупунктура способны устранить болезненные ощущения от невралгии только при правильном проведении процедуры, самолечение здесь недопустимо.
- Магнитотерапия тройничного нерва является нераспространенной процедурой, но позволяет усилить кровоток в пораженной области и ускорить восстановление.
- Ультразвук.
- Массаж при невралгии тройничного нерва.
- Электроферез.
- Гимнастика. Активный образ жизни и гимнастика помогают облегчить болевой синдром на начальной стадии болезни.
- Лазеролечение.
Своевременная диагностика невралгии тройничного нерва позволяет быстро преодолеть болезнь. Лечение в домашних условиях подразумевает следование рекомендации в отношении употребления препаратов и дополнительных процедур. Упражнениями и медикаментами можно победить головную боль из-за невралгии, только в крайнем случае назначается хирургическое вмешательство.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
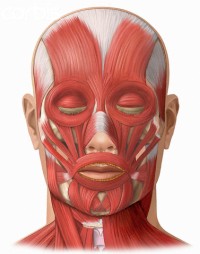
- мимические мышцы;
- жевательная мускулатура;
- в нижней части лица под кожей прикрепляются некоторые мышцы шеи.
Чаще всего мышцы лица болят в результате следующих причин:
1.Нарушение прикуса. Если зубы смыкаются неправильно, то это приводит к нарушению всего механизма жевания. За счет нарушенной механики жевательная мускулатура постоянно находится в повышенном напряжении. Как правило, большее давление испытывают зубы и челюсти, быстрее изнашивается височно-нижнечелюстной сустав. Все это и приводит к возникновению болей.
2.Частые стрессы. Некоторые люди очень сильно сжимают челюсти в те моменты, когда они находятся в состоянии гнева, тревоги, страха, раздражения и пр.
3.Неврологические и психические заболевания. При нервном истощении, неврозах, депрессиях и некоторых других состояниях происходят изменения в работе нервных центров, которые отвечают за регуляцию мышечного тонуса. В итоге мышцы лица и жевательная мускулатура находятся в состоянии повышенного тонуса, в них возникают боли.
4.Остеохондроз шеи. Во-первых, дегенеративные изменения в позвоночном столбе сами по себе являются источниками болей, способных распространяться в область лица. При остеохондрозе повышается тонус мышц шеи, подзатылочных мышц и лицевой мускулатуры.
5. Иногда мышцы лица болят из-за перенесенных травм , например, височно-нижнечелюстного сустава.
Диагностикой и лечением миофасциального болевого синдрома в области лица чаще всего занимаются неврологи. Назначаются лекарственные препараты, которые помогают справиться со стрессом и повышенным мышечным тонусом, физиопроцедуры.

Угревая болезнь проявляется по-разному. Если прыщи находятся поверхностно под кожей, то они легко выдавливаются. Это можно сделать самостоятельно или, еще лучше, обратиться в специализированный косметологический салон.
Глубокие угри всегда причиняют намного больше беспокойств. Именно эти прыщи чаще всего болят, и заставляют пациента обращаться к врачу.
Для лечения глубоких болезненных угрей применяют медикаментозные препараты, кремы и мази, лосьоны и различные специальные гигиенические средства, физиопроцедуры.
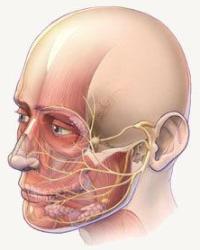
Характер лицевых болей отличается в зависимости от того, какой нерв области лица поражен.
Вообще боли лицевого нерва являются редким симптомом, так как сам нерв выполняет двигательную, а не чувствительную функцию. Он отвечает за движения лицевой мускулатуры. Иногда при неврите лицевого нерва отмечается боль в одной половине лица и за ухом. Другие симптомы, характерные для данного заболевания:
1. Наиболее характерно нарушение движений мимических мышц в одной половине лица. При этом правая или левая часть лица пациента как бы отвисает, в ней отсутствуют какие-либо движения и мимика.
2. Во время смеха выражения других эмоций лицо становится асимметричным.
3. Отмечается расширение глазной щели на стороне поражения, сухость глаза (симптом, которых носит среди врачей-неврологов название лагофтальма).
4. Многие пациенты отмечают нарушения чувства вкуса.
5. В редких случаях неврит лицевого нерва проявляется в виде сильных болей в области лица и уха, с одновременным появлением герпетических высыпаний.
Диагностика и лечение неврита лицевого нерва осуществляются врачом-неврологом. 90% больных в конечном итоге полностью выздоравливают, а все имеющиеся у них симптомы бесследно проходят.
Для лицевых болей, обусловленный невралгией тройничного нерва, характерны следующие особенности:
1. Боль возникает в виде кратковременных приступов. Чаще всего они продолжаются не более 2 минут.
2. Боль в лице носит колющий, простреливающий характер. Она всегда сильна, и причиняет пациенту выраженные страдания.
3. Для невралгии тройничного нерва характерны боли только в правой или левой половине лица. Они бывают двухсторонними крайне редко.
4. Болевой синдром может распространяться на область головы, шею, зубы, в ухо и другие области. Иногда боли возникают в области лица и в указательном пальце. Все зависит от того, как проходит лицевой нерв у конкретного человека, и как он контактирует с другими нервами.
5. Лицевая боль, связанная с тройничным нервом, может быть спровоцирована даже слабыми раздражителями: прикосновением, трением одежды, бритьем и пр. Чаще всего наиболее чувствительная зона расположена между носом и верхней губой.
6. Возникает болевой тик – непроизвольное сокращение лицевой мускулатуры, вызванное болевым синдромом.
7. Вне приступа пациента ничего не беспокоит.
Лечением заболевания занимается врач-невролог. Назначаются противоэпилептические и другие лекарственные препараты. Если эффект от медикаментозного лечения отсутствует, то пациента направляют на хирургическое лечение.
Кроме тройничного и лицевого, в области лица проходит еще несколько крупных нервов. Их раздражение также способно проявляться лицевыми болям.
Невралгия языкоглоточного нерва проявляется в виде болей в области корня языка, горла, миндалин, лица. Обычно болевой приступ провоцируется приемом холодной или горячей еды. Болевой синдром развивается в виде приступов. У некоторых пациентов они проявляются достаточно бурно, сопровождаются учащенным сердцебиением, резким снижением артериального давления, потерей сознания.
Невралгия верхнего гортанного нерва. Это заболевание проявляется в виде односторонних болей в лице и гортани, справа или слева. Они отдают в ухо, шею и плечо, сопровождаются кашлем, повышенным слюнотечением, икотой. Боль в лице возникает в виде приступов во время кашля, приема пищи, резких поворотов головы.
Невралгия крылонебного нервного узла. Связана с раздражением крупного нервного узла, который расположен внутри черепа. Ряд врачей ставят такой диагноз под сомнение, рассматривая его симптомы, как проявление мигрени и кластерной головной боли. Болевой синдром возникает в области лица, уха, зубов, челюсти, глаза. Пациент жалуется на постоянный насморк, слезотечение, отеки на лице, покраснение глаз.
Невралгия назоцилиарного нервного узла. Это состояние является очень редким. Возникают приступообразные лицевые боли в области внутренней части глаза, у основания носа. Одновременно пациента беспокоит насморк и постоянные выделения из носа, покраснение глаз и сужение глазной щели (блефароспазм). Боль в лице при данном виде невралгии всегда односторонняя, беспокоит пациента справа или слева.
Все описанные выше заболевания диагностирует и лечит врач-невролог. Он назначает медикаментозные средства, физиотерапию, дает рекомендации по поводу образа жизни.
Считается, что атипичная лицевая боль связана с тем, что в головном мозге нарушается выработка некоторых важных нейромедиаторов – веществ, которые необходимы для передачи нервных импульсов. Определенную роль играют стрессы, другие неврологические и психические нарушения, частое раздражение нервов области лица и головы (например, при частом лечении зубов).
По своим проявлениям они сильно напоминают атипичную лицевую боль. Этот диагноз также может быть установлен только в том случае, если были исключены все остальные.
Наиболее распространенные причины психогенных болей области лица – депрессии, неврастения, истерия, навязчивые состояния (фобии) и пр.
Диагностикой и лечением данного симптома занимаются неврологи, психотерапевты и психиатры. Чтобы исключить более серьезные заболевания, нужно провести обследование и направить пациента на консультации к другим специалистам.
Если после удаления зуба болит лицо и челюсть, то это может быть нормальным состоянием, при условии того, что боль выражена не очень сильно, и самостоятельно стихает спустя пару дней. Нет ничего страшного и в том, что зуб некоторое время немного болит после сложных массивных стоматологических вмешательств.
Если боль в лице сильна, и продолжается в течение длительного времени, то она может быть симптомом одного из осложнений:
- невропатия тройничного нерва при поражении его ветвей;
- некачественное стоматологическое лечение: недостаточно хорошая обработка корневого канала, его неполная обтурация пломбировочным материалом;
- развитие воспалительного или гнойного процесса;
- оставление в корневом канале мелких осколков стоматологических инструментов;
- неполное удаление зуба, когда осколки корня остаются в лунке.
Если после удаления зуба болит лицо, и эта боль не утихает в течение достаточно длительного времени, то нужно срочно обратиться к стоматологу.
Мигрень – заболевание, которое проявляется в виде сильных головных болей. Но иногда его основным симптомом способна стать именно боль в области лица. Болевой синдром характеризуется следующими особенностями:
1. Характерны боли одной половины лица и головы. Они всегда возникают только справа или слева, и никогда не распространяются на другую сторону.
2. Боль очень сильна. Часто пациенты предъявляют жалобы на болевые ощущения сверлящего характера.
3. Приступ продолжительный. Как правило, он длится от 18 до 36 часов.
4. Мигренозные боли в голове и лице намного чаще беспокоят женщин в возрасте 20 -30 лет. С возрастом они ослабевают.
5. Для заболевания характерна аура. Перед тем, как появляется боль, пациент испытывает какие-либо непонятные ощущения, чувствует запахи и пр.
При одновременном возникновении головных болей и болей в лице следует обратиться к неврологу. Врач проведет обследование и назначит соответствующее лечение.
Подробнее о мигрени
Головные боли в сочетании с чувством жара и покраснением кожи лица характерны для гипертонической болезни. Особенно эти симптомы выражены во время гипертонического криза – резкого подъема артериального давления. Помимо того, что у пациента горит лицо и болит голова, его беспокоят и другие симптомы:
- тошнота, рвота, головокружение;
- «мушки перед глазами», шум и звон в ушах;
- ощущение пульсации в висках;
- боль в сердце;
- шаткость походки;
- утомляемость, желание прилечь.
У некоторых больных эти симптомы сведены к минимуму, и человек переносит один гипертонический криз за другим, не подозревая, что у него имеется заболевание. Это опасно, так как без лечения в дальнейшем гипертоническая болезнь чревата такими осложнениями, как инфаркты и инсульты. Диагностика и назначение лечения осуществляются неврологом.
У подростков краснеет лицо и болит голова зачастую из-за другого заболевания – вегето-сосудистой дистонии. Особенно если она протекает по симпатикотоническому типу, то есть с повышением артериального давления.
Онемение лица – это симптом, связанный со снижением кожной чувствительности. Причиной такого состояния могут быть нервные или сосудистые нарушения. Они имеют место при следующих заболеваниях:
1. Инсульт – тяжелое острое состояние, при котором требуется экстренная медицинская помощь. Онемение лица может стать первым признаком начинающегося паралича половины тела.
2. Иногда в виде такой симптоматики проявляется невралгия тройничного нерва.
3. Гипертонический криз. Онемение лица при данном состоянии чаще всего связано с переходящим нарушением мозгового кровообращения.
4. Вегето-сосудистая дистония.
5. Мигрень. У некоторых больных лицо немеет перед приступом головной боли – своеобразное проявление ауры.
6. Шейный остеохондроз. Онемение лица и головная боль имеют при шейном остеохондрозе одну и ту же причину – защемление нервных корешков.
7. Неврозы, различные психические нарушения и болезни нервной системы.
Часто, когда пациент приходит к врачу с жалобами на то, что у него болит голова и немеет лицо, не удается сразу разобраться в причине данного симптома. Приходится проводить тщательное обследование и назначать консультации других специалистов.
О некоторых патологиях сердечнососудистой системы, которые могут приводит к лицевым болям, было рассказано выше (мигрень, артериальная гипертония). Ниже мы опишем менее распространенные заболевания.
Височный гигантоклеточный артериит. Это васкулит (воспаление стенки сосуда), который поражает височную артерию, находящуюся под кожей в височной области. Заболевание характеризуется болями жгучего характера в области виска и верхней челюсти. Если поражение распространится на глазные сосуды, то может наступить полная слепота.
Каротидиния. Представляет собой патологию сонной артерии, при которой пациента беспокоят боли в области верхней части шеи, в лице, зубные боли, боли в челюстях, ушах. Болевые ощущения значительно усиливаются при ощупывании места, в котором проходит сонная артерия.
При переутомлении и болях в глазах болевые ощущения часто распространяются на область лица. Это бывает при следующих заболеваниях:
1. Переутомление при длительных зрительных нагрузках. Особенно распространен в настоящее время так называемый «синдром компьютерных глаз».
2. Заболевания глазничных нервов.
3. Патологии хрусталика.
4. Конъюнктивиты – воспалительные поражения конъюнктивы вирусной, бактериальной или аллергической природы.
5. Патологии глазницы: воспалительные процессы, опухоли, гормональные заболевания.
При подозрении на то, что боль в лице обусловлена глазным заболеванием, нужно обратиться к офтальмологу.
источник








