Насморк не является постоянным спутником бронхиальной астмы. Тем не менее, многие пациенты отмечают его как основной симптом, который проявляется при каждом астматическом приступе. Чаще всего это происходит при аллергическом типе астмы.
Аллергия на определенные раздражители проявляется по-разному, и одним из способов такого проявления можно назвать ринит. Это объясняется тем, что при попадании раздражающего вещества в дыхательные пути происходит раздражение слизистых оболочек не только бронхов, но и носовых пазух. В результате слизь накапливается и там, и там.
Другой случай, когда астма и насморк могут сочетаться, – это развитие инфекционного заболевания. Бронхиальная астма не вылечивается полностью, от простудных болезней никто не застрахован, а большая их часть сопровождается насморком.
Проявление этого симптома в момент обострения обусловлено раздражением дыхательных путей, которое провоцируют бактерии или вирусы. В результате к признакам астматического приступа присоединяется насморк.

Также встречается ситуация, когда у больного идет одновременное развитие аллергического ринита и бронхиальной астмы. Эти две болезни являются наиболее распространенными заболеваниями аллергического типа, и их совместное течение – совсем не редкость.
В любом из этих случаев пациенты при спазме бронхов, помимо основных симптомов, могут упоминать насморк. В некоторых случаях он является одним из признаков приближающегося бронхоспазма, за счет которого можно предупредить очередной приступ астмы.
Наличие насморка при астме нередко является признаком развивающихся осложнений. При неэффективном лечении болезни к основным ее проявлениям присоединяется заложенность носа. Если ее не устранить, может развиться воспаление околоносовых пазух, которое называется синуситом.
Синусит и астма нередко протекают совместно, при этом оба способны оказывать воздействие друг на друга. Чтобы избежать ухудшений, вызванных таким воздействием, нужно предпринять необходимые меры, а для этого следует узнать, что собой представляет синусит.
Слизистые оболочки носа тоже склонны к воспалительным процессам из-за внешних раздражителей (как и бронхи). В этом и заключается сущность данного осложнения. Его могут вызвать следующие факторы:
- простудные заболевания;
- неблагоприятная экологическая обстановка;
- аллергены;
- холод;
- озон.
При воспалении слизистой околоносовых пазух начинается повышенная выработка слизи, которая скапливается в пазушных полостях. Это провоцирует сильные боли в области лба, шеи, затылка, ушей, верхней челюсти и вокруг глаз.
Кроме этого при синусите наблюдаются следующие симптомы:
- кашель;
- лихорадка;
- слабость;
- снижение работоспособности.
Если синусит не лечить, он может перерасти в хроническую форму, от которой не удается избавиться в течение нескольких месяцев. Это заболевание способно существенно осложнить течение бронхиальной астмы. При наличии синусита астматические симптомы усиливаются. Кроме этого, есть риск возникновения более тяжелых обострений бронхиальной астмы. Это означает, что при синусите болезнь прогрессирует более быстрыми темпами.

Последствия дальнейшего развития бронхиальной астмы представляют серьезную опасность, поскольку могут вызвать патологические изменения во многих органах и системах за счет кислородного голодания. Поэтому важно избегать обстоятельств, которые способствуют ее прогрессированию, или своевременно нейтрализовывать их воздействие.
Терапевтические меры должны учитывать особенности обоих заболеваний, а также индивидуальные свойства пациента, такие как склонность к аллергическим реакциям, условия труда и проживания и пр. Самостоятельный подбор препаратов может быть опасен. Обычно врачи назначают:
-
противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд);
- антигистаминные (Супрастин, Тавегил);
- противоотечные (бронхолитики для лечения астмы – Сальбутамол, Будесонид, и для лечения синусита – Нафтизин, Ксилен);
- растворы для промывания носа (Аква-Марис, Маример);
- анальгетики (Нурофен, Парацетамол).
При наличии вторичной бактериальной инфекции, которая может развиться из-за синусита, пациенту могут потребоваться антибиотики (Цефтриаксон, Цефиксим).
Допустимо также использование простых домашних средств – промываний носа при помощи солевых растворов или паровых ингаляций. Но перед их использованием желательно проконсультироваться с врачом.
Также при наличии дефектов носового канала есть смысл оперативного вмешательства, чтобы не допустить развития хронического синусита.
Для того чтобы избежать насморка и связанных с ним осложнений, нужно выполнять те же меры профилактики, что предусмотрены при бронхиальной астме. Это:
- Избегание взаимодействий с аллергенами-раздражителями.
-
Отказ от курения.
- Укрепление иммунной системы (разнообразное питание, прием витаминов, умеренные физические нагрузки).
- Выполнение норм гигиены.
- Прогулки на свежем воздухе, проветривание спальни.
- Избегание переохлаждений.
- Лечение простудных заболеваний.
- Соблюдение рекомендаций врача.
Данные правила помогут не только сократить длительность заболевания, но и предупредить его появление.
Насморк не считается одним из основных симптомов астмы. Чаще всего он возникает как осложнение, которое усугубляет клиническую картину. Также его появление может быть обусловлено аллергической реакцией. Чтобы избежать ухудшений, необходимо обратиться к специалисту, который поможет выявить причины такого явления и назначит подходящее лечение.
источник
Если простуда и грипп сами по себе не столь опасные заболевания, то осложнения, которыми они чреваты, могут нанести организму значительный ущерб. Бронхиальную астму часто не замечают, так как она скрывается под маской простуды, и столь же часто она сама может быть вызвана этим распространенным заболеванием. Согласно статистике, примерно каждый 20-й перенесший ОРВИ рискует встретиться с этим заболеванием.
«На первый взгляд, связь между этими двумя заболеваниями установить не просто. Простуды (или на медицинском языке ОРВИ) представляют собой острые заболевание верхних дыхательных путей. Вызываются они аденовирусами, риновирусами и еще 200 разновидностями вирусов. Бронхиальной астмой называют хроническое воспаление нижних дыхательных путей — бронхов. Возникает данное воспаление не само по себе, а под воздействием каких-либо раздражителей — триггеров. В большинстве случаев ими являются аллергены, но примерно в 70% у взрослых и 85% случаев у детей провокатором болезни становятся те или иные вирусы», — рассказывает Андрей Пермиловский, пульмонолог, врач первой категории, заместитель директора автономной некоммерческой организации «Легочный альянс», эксперт программы «Свободное дыхание». — Врачи до сих пор выявляют механизмы воздействия вирусов на развитие бронхиальной астмы. Однако для рядовых пациентов, страдающих так называемой эндогенной астмой, т.е. обусловленной воздействием вирусов разновидностью заболевания, связь прямая: заболел простудой — жди обострения бронхиальной астмы. Опасны вирусные инфекции и для людей с атопической (аллергической) бронхиальной астмой. Кашель, насморк и другие проявления инфекции раздражают слизистую оболочку дыхательных путей и делают ее более восприимчивой к воздействию аллергенов. В результате, астматик может сильнее реагировать на домашнюю пыль, шерсть животных и другие вещества. Необходимо также помнить, что обострение бронхиальной астмы вызывают некоторые препараты, предназначенные для лечения простудных заболеваний. Чаще других виновниками приступов оказываются нестероидные противовоспалительные препараты».
Большинство не встречавшихся с астмой людей полагают, что им вряд ли предстоит с ней столкнуться. Между тем, по оценкам ученых, бронхиальной астмой страдает до 5% взрослого и 10% детского населения страны — многие просто не знают о своей болезни! А это означает, что астматические осложнения после простуды рискует приобрести каждый 10-ый юный россиянин.
Проблема часто осложняется тем, что пациент может длительное время не догадываться о своем заболевании. Ведь ночной кашель, хрипы в груди, свистящее дыхание и другие симптомы начальной стадии бронхиальной астмы так похожи на «обычные» последствия простудных заболеваний! Если оставить их без внимания, болезнь может прогрессировать и спустя какое-то время проявиться в тяжелых формах, которые трудно будет не заметить.
Если же вовремя обратиться к врачу и начать правильное лечение, с большой долей вероятности астма отступит на долгие годы. Но даже в этом случае всегда нужно помнить о мерах предосторожности – быть готовым к неожиданному приступу и иметь при себе эффективный бронхорасширяющий препарат быстрого действия. Помимо лекарственных средств организм пациента с бронхиальной астмой благодарно откликнется на правильное питание, умеренные физические нагрузки вкупе со специальными дыхательными упражнениями, а также регулярный отдых в подходящей климатической зоне.
В международном документе «Глобальная стратегия по лечению и профилактике бронхиальной астмы» (GINA, 2007) представлено следующее рабочее определение бронхиальной астмы:
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы.
Хроническое воспаление обуславливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля, особенно ночью и ранним утром.
Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности обструкцией дыхательных путей в легких, которая часто бывает обратимой либо спонтанно, либо под действием лечения.
В основе развития симптомов бронхиальной астмы лежат: спазм гладкой мускулатуры бронхов, отек слизистого слоя бронхов, выработка повышенного количества густой, вязкой мокроты. Эти изменения приводят к функциональным нарушениям дыхания: ухудшению бронхиальной проходимости бронхов.
Факторы риска развития бронхиальной астмы:
— семейный анамнез атопии,
— высокий уровень сывороточного IgЕ,
— малый или чрезмерный вес при рождении,
— недоношенность,
— курение матери во время беременности,
— аллергены помещений ( домашний клещ, тараканы, грибы, кошки, собаки) ,
— внешние аллергены (пыльца, грибы, профессиональные аллергены),
— загрязнение воздуха,
— респираторные инфекции,
— ожирение.
Факторы, которые провоцируют обострения бронхиальной астмы:
— домашние и внешние аллергены,
— поллютанты помещений и аэрополлютанты,
— респираторные инфекции,
-физическая нагрузка и гипервентиляция,
— изменение погодных условий,
— двуокись серы,
— пища, пищевые добавки, лекарства.
Диагностика бронхиальной астмы. Диагностика бронхиальной астмы основывается прежде всего на правильной интерпретации ключевых симптомов: появления у больного эпизодов свистящих хрипов в грудной клетке, появления дыхательного дискомфорта, одышки, наличие приступообразного кашля со светлой, вязкой мокротой, особенно по ночам. Все реже встречается классический приступ бронхиальной астмы с периодом предвестников (чихание, насморк), собственно приступом удушья с затрудненным выдохом и хрипами и периодом разрешения (облегчение дыхания, отхождение мокроты).
Физикальное обследование. Выслушивание у больного свистящих хрипов указывает на обструкцию дыхательных путей, связанную с бронхиальной астмой. Однако свистящее дыхание может отмечаться и при ряде других заболеваний. Отсутствие свистящих хрипов отмечается у больных с легкой астмой вне обострения и при адекватном лечении бронхиальной астмы.
Исследование функции легких. Спирографическое исследование функции внешнего дыхания позволяет оценить тяжесть обструктивных нарушений. Использование пикфлоуметра с целью мониторинга пиковой скорости выдоха является полезным в первичной диагностике бронхиальной астмы и оценке эффективности лечения.
Кашлевой вариант бронхиальной астмы (КВБА). Существует традиционное представление (положение), что хронический, упорный, ночной кашель может являться проявлением кашлевого варианта бронхиальной астмы (КВБА). Кашель может быть достаточно настойчивым и у больных с классической астмой. Кашель может являться как предиктором, так и индикатором бронхиальной астмы. Следует понимать чрезвычайно запутанный клубок взаимоотношений различных синдромов у больных бронхиальной астмой: гиперреактивность бронхов, хронический кашель, атопический кашель, аллергический ринит, трахеобронхиальная дискинезия, дисфункция вокальных хорд, воздействия лекарственных форм (порошковые ингаляторы, пропелленты), психогенные особенности, гипервентиляция, коморбидные состояния (гастроэзофагеальная рефлюксная болезнь, ожирение, метаболический синдром, гипертоническая болезнь). Эти синдромы могут встретиться у одного больного.
Лечение бронхиальной астмы включает установление партнерских отношений между пациентом и врачом, контроль окружающей среды, гипоаллергенная диета, немедикаментозные и медикаментозные методы лечения.
Решающим в адекватной терапии бронхиальной астмы, является рациональное применение медикаментозных препаратов, которые подразделяются на два класса: средства базисной терапии и симптоматические средства.
Базисные препараты (позволяют установить длительный контроль над заболеванием).
Ингаляционные глюкокортикостероиды: беклометазон, будесонид, флутиказон. Это наиболее эффективные препараты для контроля бронхиальной астмы. Ингаляционные глюкокортикостероиды (ИГКС) при педантичном применении уменьшают воспаление в бронхах, бронхиальную гиперреактивность и тем самым устраняют симптомы и уменьшают частоту обострений астмы.
Важным для достижения конечных целей лечения ИГКС является правильная ингаляционная техника, использование современных средств доставки препарата в дыхательные пути, применение спейсеров.
Антилейкотриеновые препараты: монтелукаст, зафирулкаст. Применяются перорально. Препараты уменьшают активность воспаления путем ингибирования лейкотриенов. Относятся к препаратам второй линии для лечения взрослых с легкой персистирующей астмой и аспириновой астмой. Эффективны при аллергическом рините.
Длительно действующие ингаляционные селективные бета-2-агонисты: сальметерол, формотерол. Действие формотерола начинается через 1-3 минуты после ингаляции и длится 12 часов. Быстрое начало бронхолитического действия является одним из достоинств препарата. Сальматерол в последние годы применяется только в комбинации с ИГКС.
В настоящее время начинается внедрение бета-2-адреномиметиков 24 часового действия, одним из представителей которых является индакатерол. Комбинированные препараты для ингаляционного введения, содержащие в своем составе ингаляционные глюкокортикостероиды и длительно действующие ингаляционные селективные бета-2-агонисты. Это так называемые двухкомпонентные системы: будесонид+формотерол, флутиказон+сальметерол, беклометазон+формотерол. Применение комбинированных препаратов позволяет снизить дозу применяемях ИГКС, существенно улучшить функцию легких, снизить число ночных приступов и уменьшить потребность в препаратах неотложной терапии. Комбинированные препараты в настоящее время занимаю центральное место в лечении бронхиальной астмы.
Антитела к иммуноглобулину Е: омализумаб. Лечение гуманизированными моноклональными анти-IgE-антителами показанобольным с повышенным уровнем IgE в сыворотке крови, стероидозависимой бронхиальной астмой.
Системные глюкокортикостероиды: преднизолон, полькортолон. Пероральные глюкокортикостероиды используются при лечении тяжелой, неконтролируемой бронхиальной астмы. Длительное применение этих препаратов вызывает риск развития нежелательных эффектов, к которым относят остеопороз, сахарный диабет, ожирение, артериальную гипертонию, катаракту, стрии.
Ингаляционные бета-2-агонисты быстрого действия: сальбутамол, тербуталин, фенотерол. Являются препаратами скорой помощи и используются для купирования приступа бронхиальной астмы, для предотвращения бронхоспазма при астме физического усилия.
Хроническое воспаление, делает дыхательные пути чувствительными к аллергенам, химическим раздражителям и т.п. Это затрудняет нормальное прохождение воздуха по дыхательным путям.
Бронхиальная астма — это хроническое воспалительное заболевание дыхательных путей, проявляющееся приступами одышки, которые зачастую сопровождаются кашлем и могут перерастать в приступы удушья. Это происходит из-за того, что дыхательные пути чрезмерно реагируют на разные раздражители. В ответ на раздражение они сужаются и вырабатывают большое количество слизи, что нарушает нормальный ток воздуха при дыхании.
Бронхиальная астма встречается у людей всех возрастов, однако чаще всего она проявляется у детей — половина из них потом «перерастает» свою болезнь. Сейчас более 300 млн. человек в мире страдает этим заболеванием и число их постоянно возрастает.
В связи с большой распространенностью бронхиальной астмы, ее способностью снижать трудоспособность и вызывать инвалидность, существует множество всемирных и национальных программ по борьбе с этим заболеванием. Например, в Великобритании на подобную программу выделяется около миллиарда фунтов стерлингов в год. По инициативе Всемирной организации здравоохранения (ВОЗ) ежегодно 4 мая проводится всемирный день борьбы с бронхиальной астмой.
Хроническое воспаление, которое наблюдается у больных бронхиальной астмой, делает дыхательные пути чувствительными к аллергенам, химическим раздражителям, табачному дыму и т.д. При их воздействии возникают отек и спазм бронхов, в этот момент бронхиальная слизь вырабатывается в большом количестве. Это затрудняет нормальное прохождение воздуха по дыхательным путям во время дыхания.
В зависимости от причины возникновения приступа астмы выделяют астму с преобладанием аллергического компонента и неаллергическую астму.
Показателем того, что бронхиальная астма носит аллергический характер, является то, что обстрения возникают при контакте с определенными аллергенами (пыльца, шерсть, домашняя пыль, некоторые продукты), носят сезонный характер. Приступ аллергической астмы у человека нередко сопровождается насморком, симптомами вегетативной дистонии, крапивницей.
При неаллергической астме хронически воспаленные дыхательные пути чрезмерно чувствительны. Любое раздражение вызывает спазмы бронхов, и поток воздуха по ним ограничивается, что приводит к кашлю и приступам удушья.
Существует множество причин возникновения приступа бронхиальной астмы. Например, резкие запахи — табачный дым, средства бытовой химии, мыло, парфюмерия, выхлопные газы и др. Исследователи в разных странах мира пришли к неутешительному выводу: каждый пятый астматик обязан своей болезнью профессии.
Симптомы бронхиальной астмы могут также проявиться через несколько минут после физической нагрузки — это могут быть, например, физические упражнения, связанные с вдыханием холодного, сухого воздуха — такие как бег на улице зимой. В таких случаях говорят об астме физического усилия.
Приступ, возникающий при приеме аспирина или других противовоспалительных препаратов свидетельствует о так называемой аспириновой астме.
Причиной астмы, вызываемой пищевыми добавками, может быть, например, прием сульфитов (консервантов пива, вина).
Если приступ развивается как при контакте с аллергеном, так и при воздействии других факторов, астма называется смешанной. Именно эта форма является наиболее распространенной, особенно на поздних стадиях заболевания.
В тех случаях, когда астма не имеет четкой причины, она называется неуточненной.
Наиболее характерными признаками бронхиальной астмы являются:
- кашель — может быть частым, мучительным и постоянным. Кашель может ухудшаться ночью, после физического усилия, после вдыхания холодного воздуха;
- экспираторная (с преимущественным затруднением выдоха) одышка — дыхание может быть настолько ограничено, что это вызывает страх невозможности выдохнуть;
- свистящие хрипы, слышные на расстоянии — вызываются вибрацией воздуха с силой проходящего через суженные дыхательные пути;
- удушье.
При тяжелой или острой бронхиальной астме человек во время приступа дышит ртом, используя для облегчения дыхания через суженные дыхательные пути мускулатуру плеч, шеи и туловища. Кроме того, когда дыхательные пути сужены, вдыхать легче, чем выдыхать. Происходит это потому, что вдох — процедура привычная для нашего организма, и мышцы груди натренированы на это движение.
Выдох, напротив, в норме происходит пассивно, т.е. без специальных усилий, поэтому мышцы недостаточно развиты для удаления воздуха через суженные дыхательные пути. В результате этого в легких остается воздух, и они становятся раздутыми.
Кстати, у молодых людей, долгое время болеющих астмой, именно из-за этого развивается так называемая «голубиная грудь». При тяжелой острой бронхиальной астме, ранее «свистящая» грудная клетка, может становится «немой», без звуков свиста. Это происходит из-за того, что количество вдыхаемого и выдыхаемого воздуха столь мало, что звуки не могут быть слышны.
Сначала насморк, а потом приступы удушья. Чтобы произошел коварный переход от аллергического ринита к бронхиальной астме, не нужно никакого спускового крючка, только невнимание к собственному здоровью и ошибочная мысль, будто насморк — это безобидная неприятность, на которую можно махнуть рукой.
«Несмотря на все успехи в лечении аллергического ринита, больных людей становится все больше, — рассказывает доцент кафедры болезней уха, носа и горла ММА им. И. М. Сеченова, врач высшей категории Андрей Юрьевич ОВЧИННИКОВ. — Из-за резкого ухудшения экологии увеличилось количество аллергенов, способных провоцировать развитие заболевания. Сегодня аллергическим ринитом, по разным данным, страдает 15-30% людей. Правильнее называть заболевание риносинусит, поскольку практически всегда оно сопровождается воспалением околоносовых пазух — синусов. В зависимости от аллергена болезнь носит сезонный или круглогодичный характер. Сезонный ринит возникает в определенное время года и, как правило, связан с цветением растений. Круглогодичный привязан к тем факторам, которые окружают человека в его повседневной жизни: шерсть животных, бытовая пыль, производственные вещества или вообще нечто неизвестное».
Картина аллергического ринита очень типична: приступообразная заложенность носа, чиханье, из носа течет, как вода из крана, но, сколько ни вытирайся, платок остается чистым. Все эти «радости» усиливаются по утрам, а дополняют их головная боль, покраснение глаз и носа из-за частого сморкания, нередко — кожные аллергические проявления.
Анализируй это
БУДЬТЕ внимательны. Если возник насморк, а температуры нет и голова не болит, если он не проходит и связан с какими-то внешними факторами (появляется по утрам, или в определенном месте, или после приема какой-то пищи, или на работе, или после переезда из деревни в город и т. д.), это указывает на аллергический ринит. Лечить его, как обычный насморк, капая в нос то, что завалялось в аптечке после последней простуды, нельзя. Так как воспаление распространяется на околоносовые пазухи, его нередко пытаются лечить антибиотиками, которые, вместо того чтобы лечить, еще больше портят состояние, так как сами по себе являются аллергенами. «Важно помнить, что за спиной больного аллергическим ринитом может стоять бронхиальная астма, — напоминает Андрей Юрьевич. — Обследовать такого больного, даже если он не предъявляет никаких жалоб на легкие, должны несколько врачей: оториноларинголог, пульмонолог и аллерголог. Ведь астма не начинается сразу с приступа, который приводит в реанимацию. Сначала развивается так называемая астма легкого течения, которую больной порой не замечает и которую можно выявить только во время исследования функции внешнего дыхания, в том числе с применением провокационного теста. Обследование позволяет поймать астму на доклинической стадии, когда можно обойтись «легким» лечением. Это время будет потрачено не зря, потому что, запустив болезнь, человек превратится в инвалида и просидит у врачей гораздо дольше».
Чтобы поставить правильный диагноз, нужен опрос «с пристрастием» со стороны врача и очень тщательный анализ самим больным своего состояния. Доктор спросит: «Вы аллергик?» — и услышит чистосердечное: «Нет, я не аллергик, я Иванов». Человек может просто не знать, что такое аллергия. Лучший способ вылечиться — устранить из жизни аллерген. Но, во-первых, его еще надо выявить, а это не всегда удается даже с помощью специальных аллерготестов. Во-вторых, не от всякого аллергена сбежишь. Если в его роли выступает корм для аквариумных рыбок, можно подарить друзьям аквариум со всеми прибамбасами — и избавишься от аллергена. А от бытовой пыли никуда не денешься, даже если круглосуточно носиться по квартире с моющим пылесосом. Зато к ней можно «привыкнуть» во время курсов специфической гипосенсибилизации, которые назначает аллерголог, чтобы выработать у человека снижение чувствительности к аллергену с помощью системы дозированной вакцинации. Хуже всего, если аллерген так и остается неизвестным. Тогда приходится заходить с тыла — пить лекарства.
«СУЩЕСТВУЕТ лечебная и поддерживающая доза лекарств, — объясняет доктор Овчинников. — Лечебная доза довольно большая и необходима для того, чтобы снять обострение состояния. Поддерживающая доза во много раз меньше и служит профилактическим целям, чтобы не допустить повторение приступа. При сезонных ринитах, если человек знает, когда начинает цвести «его» аллерген, этот курс начинается чуть раньше, а заканчивается чуть позже опасного периода. Но самому во всем этом разобраться трудно и нужно обратиться к опыту врачей.
Уже появились антигистамины второго (кларитин) и третьего поколения (эриус), которые в отличие от препаратов первого поколения (супрастин, тавегил) надо принимать всего один раз в день и которые лишены побочных действий, не вызывают сонливости, заторможенности. Особенно эффективны они в борьбе с сезонной аллергией. Зная, что его ожидает во время цветения, аллергик легко может «проскочить» на них «линию фронта».
Другая группа препаратов, необходимых аллергикам, — это гормоны, топические глюкокортикостероиды (назонекс, альдецин). Не надо бояться слова «гормоны», потому что эти лекарства не попадают в организм и не действуют на надпочечники. Препараты выпускаются в виде аэрозолей, у них низкая биодоступность, и «работают» они только в пределах слизистой оболочки полости носа, в лучшую сторону действуя также на состояние и верхних, и нижних дыхательных путей. Восстановление носового дыхания приводит к тому, что человек перестает дышать ртом и улучшается вентиляция легких. Так как заболевания носоглотки очень тесно связаны с болезнями легких, то, вылечивая одни, мы предупреждаем другие».
В феврале заводила тему. [ссылка-1] Дошли мы тогда до врача, все прошло. В апреле был такой же кашель, вылечили. Май, все лето ничего не было абсолютно. Три недели сейчас кашляет. Врач ставит ларинготрахеит. Уверяет, что в легких все чисто. Послала к лору. Лор ставит синусит и говорит , что такой кашель от горла быть не может. Пили антибиотики , дышали через небулайзер пульмикортом, лазолваном и всем подряд. День -два не было кашля. И вот опять. Нечасто, но слушать страшно. Я записала на.
Бронхиальная астма это хроническое заболевание дыхательной системы, связанное с хроническим воспалением в стенке бронхов и повышенной чувствительностью бронхов к различным раздражителям. Симптомами болезни являются периодически возникающее затрудненное дыхание, одышка, длительный кашель, свистящее дыхание, слышное на расстоянии. Все симптомы появляются из-за временного сужения просвета бронхов и ограничения потока воздуха по бронхам. Бронхиальная астма может возникнуть в любом возрасте.
(Ситуация подруги) Есть аллерген(предположительно домашняя пыль), вызывающий бронхоспазм(астматический). Мальчику 3 года. Сейчас ложимся на обследование. В конце нужно будет принимать решение, лечить или не лечить? На сегодняшний день мнения разделились. Одни говорят, что перерастет, другие — нужно лечить. С июня по апрель — 8 бронхитов разной сложности, 1 астматический приступ. Зимой бронхиты с температурой, начинается соплями, потом покашливание, кашель с температурой — бронхит. Что.
Еще раз привет! Если у кого-нибудь из деток есть такой гадкий диагноз, расскажите где наблюдаетесь, чем снимаете приступ, ну и вообще что-нибудь по этой теме.Можно на мыло muha-kozh@mtu-net.ru А можно здесь. СПАСИБО ОГРОМНОЕ.
Кашляем, сопим носом с позапрошлой пятницы(уже 10 дней). Пропили/прокапали: виферон, гриппферон, протаргол, називин,геделикс. С пятницы(тк врач услышал хрипы) стали давать антибиотик Супракс+Линекс+эреспал. Ну конечно у нас пошли зеленые какашки, а сегодня пошла крапивница(волдыри) по животику и попке. Врач вколола пипольфен с ношпой, вроде прошло. Но что теперь пить не понятно, аллергия у нас явно на какое-то лекарство. в особенности грешу на АБ или эреспал. Врач заговорила о больнице(чтобы.
Вопрос от участницы группы: «Ребенок саду очень часто болеет, из-за того, что в группу водят вечно не долеченных детей. Все это привело к астме, за 2,5 года до садика мы болели реально один раз в год ОРВИ. Хочу бросить сад, но переживаю, что не переболев в саду, ребенок будет так болеть в школе, как быть? А если я поведу ребенка на плавание, это нам поможет?» Вопросы в группу принимаются на почту medpub@clinicaltrial.ru Будем всегда рады помочь! [ссылка-1] Активно участвуем, обсуждаем.
у моего 5 летнего сына астма. правда официально поставленного диагноза у нас нет, так как не доверяю официальной медицине, отчасти считаю она нас и довела до этого,т.к. это у нас точно не наследственная история.вобщем по обычным больницам не хожу, боюсь подсадки на антигистаминные и гормоны. вобщем ребенок у меня оч часто болеет, вот и сейчас 3 месяца выгуливали его на юге на солнце, пичкали витаминами, приехали в Москву и понеслось, уже неделю сидим болеем, из дома не вылезаем.наблюдаемся у.
В Москве в ЦВЛД лечат астму(точнее, снимают острую форму на 3-6 мес.), всякие астматические явления, угрозу астмы, все бронхиты и вообще, все бронхо-легочные заболевания у детей.
Лечение у них бесплатное. Жителей САО обслуживают бесплатно. Есть соляная пещера, массаж, дых.гимнастика, ЛФК, фито-бар с солодкой и пр. принимают врачи — аллерголог, врач ЛФК, лор.
Адрес ЦВЛД центр восстановительного лечения детей с бронхо-легочной патологией:
г. Москва, м. Полежаевская. ул. Куусинена, д.6, к.1
тел. (499)195-99-31, 195-90-72.
Чтобы получить у них курс лечения необходимо взять у Вашего участкового врача заключение с диагнозом и направление плюс ребенкин страх.полис. И все!
Удачи и здоровья!
Открыла тему в «другие дети» — но там очень мало народу ходит. Продублировала в «от 3 до 7» — но боюсь вопросов типа «как протекала беременность». Тематическая конфа все же роднее, может вы были в такой ситации? Очень жду опытных советов. Вот и мы с Машей «попали» :(. Ребенку 3,5. После 5 обструктивных бронхитов за год и недавнtго приступа удушья на фоне ОБ — аллерголог ставит диагноз «бронхиальная астма». Сказать, что я в шоке — ничего не сказать. Сижу сейчас дома, Маша на ингаляциях.
Никак не можем окончательно поправиться, то насморк, то кашель, то все сразу. ТЕмпературы нет, насморка сейчас нет, чувствует себя хорошо, но время от времени все равно покашливает. Хрипов нет, анализ крови хороший. Была аллергия на цветение. УЖе не знаю что делать, к ЛОРУ идти , что ли? НАш врач сказала, что кашель из за увеличевшихся во время болезни аденоидов, так как он чаще всего после сна.
Навеяло. Врач осматривает ребенка, внимательно высправшивает маму. «Ну что вы! У нее обструктивный бронхит. Вы сама асматик? Тогда, да, тогда у нее действительно астма». И чем больше врачей и моих размышлений тем четче в голове вырисовыется что к этим диагнозам можно добавить и полиноз и все их вычеркнуть, потому как суть это все одно и то же. Что-то вроде того, что если в легких повышается активность, (обструкция) только от вируса/простуды вроде как еще бронхит, а если причиной и аллергия.
Девочки,у дочки аденоиды 3 степени.Советуют найти врача-гомеопата,который подберет гомеопатическое лечение.Скажите,кто как справляется с аденоидами?Может кто то посоветует куда лучше обратиться.Спасибо.
Кто может проконсультировать помогите. Предыстория такая ребенку сейчас 6лет.: 1. В 4 года удалили аденоиды, т.к. из-за узких проходов ребенок стал глохнуть. 2. Прошлой зимой много болел и у меня возникло предположение по некоторым признакам, что у него не просто сопли и кашель, а аллергические симптомы соплей. (т.к. у старшего ребенка есть аллергия). 3. Весной показали лору, которая оперировала, поставили аденоиды 2-3 степени, назначили лечение противоаллергическое на все лето, стало намного.
Может кто подскажет? У нас аденоиды 3 ст. Мальчику 6 лет. Мучаемся уже больше трех лет. В лучшем случае- в результате длительного приема назонекса носик просто постоянно заложен, но соплей нет. ЛОР говорит не удалять, т.к. мы аллергики. Но так устали- постоянно гнусавить, насморк заканчивается частенько обструктивными бронхитами, постоянная усталость. Может есть кто аллергику удалял аденоиды- хуже не стало? Врач пугает астмой
Так охарактеризовал всю эту восторженную истерику господин Борис Вишневский, питерский депутат законодательного собрания: «Военно-патриотический экстаз, охвативший множество граждан после аннексии Крыма, напоминает мне старый анекдот. Жена читает медицинский справочник, и говорит мужу: «знаешь, то, что мы с тобой двадцать лет принимали за оргазм, на самом деле было приступом бронхиальной астмы». И в 1968-м, и в 1979-м, и в 1994-м, и в 1999-м, и в 2008-м многие думали, что это оргазм. И сейчас.
Любые сопли или легкий катар при любом лечении за сутки переходит в астматический бронхит (пару раз в восполение легких),после чего лечим все скопом. В прошлом году сделали укол какой-то блокирующий — 5 месяцев все было хорошо, сопли лечились за пару дней. Теперь опять сопли- астматич. бронхит. Папа у нас астматик и аллергетик — от наследственности никуда не денешся. Но после 1,5-2 летнего возраста аллергия нас попустила, до 1,5 лет астматический компонент не проявлялся.В этом году (с 2-х лет.
Средний сын сейчас у родителей в Белоруссии. Мама сегодня пожаловалась, что кашляет каждую ночь. Днем очень редко. Соплей нет, но нам весной поставили диагноз аденоиды 3 степени, 2/3 носоглотки закрыто. Все что ему дает от кашля (народные средства) не помогают. Я думаю и не помогут, надо убирать аденоиды. В общем, такое бывает? И что им там попринимать, пока он в Москву не вернется? К врачу там не знаю, как смогут попасть, ребенок не местный. ?
ИМХО, прежде всего надо выспросить у бабушки, не поит ли она, между прочим, ребенка на ночь теплым молоком с медом или, еще хлеще, с содой. Потому что это реально разрыхляет горло может вызывать ночной кашель. Есть и другие народные средства, которые только усугубляют ситуацию при некорректном применении. ТАк что советую начать с того, что отменить напрочь все лечение и несколько дней понаблюдать что будет.
Потом надо бы поменять подушку, если сейчас перовая, то на синтепоновую, если старая — на новую синтепоновую и выбить матрас на влажную простынь (ну, знаете, мочится простынь, кладется на матраз и выбивалкой лупим, из матраса вся пыль оседает на мокрой простыне). То есть убираем по-возможности аллергический компонент.
Потом стоит разобраться с тем, в каком месте горла сидит кашель (если он останется, если будет резкое улучшение, то нужен список отмененных «средств»). РАзобраться довольно просто, надо спросить у ребенка во-первых и пригласить врача, чтобы врач внимательно прослушал — во-вторых. Врач исключит (или не исключит) бронхит, который лечится совершенно отдельным от аденоидов образом. Да и посмотрит, может там сопли все же есть и текут во сне по задней стенке горла, тоже нельзя исключить как вариант.
Если кашель совсем верхний, то жженый сахар (сосать на ночь), при приступах кашля во сне — давать жженый сахар, разболтанный в теплой воде (да, зубы жалко, но за неделю они особо не попортятся, я уверена). Можно попробовать леденцы с шалфеем, обычно очень эффективно.
Если кашель ниже, ближе к основанию шеи, то можно делать компрессы из капустных листьев. Не меньше, чем на 2 часа капустные листья, ошпаренные кипятком и остуженные, кладут вокруг шеи под тонкую ткань, держать, пока капуста не станет пахнуть, как при тушении и еще немного. Это не согревающий компресс, так что шарфиком кутать сверху не надо.
Если кашель внизу горла и сухой, то врач выпишет мукалтин или что-то такое, отхаркивающее, но главное вовремя прекратить прием, а то будет как с молоком :((
Ну и т.д., кашель — понятие растяжимое. Да, и поговорите с ребенком по телефону, возможно ему надо Вам пожаловаться на жизнь, это иногда тоже способствует кашлю.
Более 300 миллионов пациентов в мире и 900 тысяч в России – такова официальная статистика заболеваемости бронхиальной астмой. Чаще всего этот диагноз встречается в больших городах. Несмотря на бурное развитие медицины, количество астматиков повсеместно растет. В данной ситуации очень важно повысить уровень ранней выявляемости бронхиальной астмы, что при правильно подобранном лечении позволяет продлить период высокого качества жизни пациентов и снизить затраты на их лечение. Об этом заявили на.
Обструктивный бронхит очень распространенное и серьезное заболевание дыхательной системы. Опасен он тем, что может часто вновь возникать и приводить к развитию бронхиальной астмы у детей. Именно из-за этого к обструктивному бронхиту нужно относиться крайне серьезно. При первых симптомах бронхообструкции, таких как: Кашель сухой и навязчивый, практически постоянный, он может возникать внезапно. Кашель не приносит ребенку облегчения, часто он усиливается в ночное время. Одышка — увеличение.
Не могу больше крик души просто. Мы ходим в садик с сентября и еще не разу не ходили два понедельника подряд. Что происходит, чем помочь ребенку Я вся в растерянности Вчера надеялась что наконец то она акклиматизировалась к саду не было ни каких предпосылок. сегодня просыпаемся сопли ;( прям плачу руки опускаются. Неделю назад выписались после бронхита 4 недели не ходили. и опять Может вообще ее в сад не водить, там ходит только 1/3 группы и из тех половина кашляет . Я.
Обструктивный бронхит у ребенка — советы одной мамы
Где-то слышала (читала)что аденоиды и аллергия как-то связаны. То ли удалять нельзя при аллергии, то ли наоборот аллергия провоцирует рост аденоидов. Подскажите кто знает что-нибудь конкретно по этому вопросу
Народ, подскажите, какая группа здоровья у ваших деток с бронхиальной астмой? если у нас приступов не бывает, но мы уже 2 года делаем ингаляцию фликсотида утром, можем мы расчитывать на 2 группу или бронх.астма-это однозначно 3я? что-то меня начали пугать, что с 3ей группой у нас будут трудности со школой, т.е. могут и не взять в ту, которую я выбрала. конечно никто не скажет нам в глаза, что не взяли из-за здоровья, но тем не менее это будет так.
. Какие же болезни можно лечить при помощи ингаляций? В первую очередь — это острые респираторные заболевания, сопровождающиеся такими симптомами, как кашель, сухость, першение или боли в горле, выделением мокроты. Другая группа заболеваний, при которых ингаляции просто незаменимы, — хронические воспалительные процессы дыхательных путей, такие как хронический бронхит, бронхиальная астма, хронический фарингит. В настоящее время в медицинской практике используются три основных типа ингаляторов: паровые , ультразвуковые и струйные . Последние два объединены термином «небулайзеры» от латинского слова nebula — туман, облако. Они генерируют не пары, а поток аэрозоля, состоящего из микрочастиц ингалируемого раствора. Действие паровых ингаляторов ос.
. Если же вы по тем или иным причинам остались дома, не ложитесь спать — подпаивайте ребенка теплой водой, давайте муколитические и отхаркивающие средства и прочие препараты, назначенные врачом, сделайте ему пару раз паровую ингаляцию. Кашель при обструктивном бронхите При обструктивных бронхитах — так же, как и при бронхиальной астме — кашель возникает так же постоянно, как и одышка. Суть этого состояния, возникающего чаще всего у аллергически настроенных детей, в том, что образующаяся в бронхах мокрота очень вязкая, и ребенок не может ее откашлять. Бронхи спазмируются вокруг этой вязкой мокроты, при этом особенно страдает выдох. В отличие от «ложного крупа», где затруднен и удлинен вдох, зде.
. 2 чайные ложки измельченных листьев эвкалипта, четверть брикетика хвойного экстракта, 1 таблетку валидола (как источник ментола) и 1 чайную ложку свежеприготовленной кашицы чеснока положить в только что вскипевшую воду. 2-3 столовые ложки обычной питьевой соды положить в литр крутого кипятка. Содовые ингаляции облегчают спастический кашель при бронхите и бронхиальной астме, не вызывают аллергии. В настоящее время в продаже появились ультразвуковые ингаляторы, в которых используется «холодный» пар. Ими можно пользоваться при повышенной температуре тела. Но ультразвуковые ингаляторы можно заправлять только лекарствами, специально для этого подготовленными. Поэтому, прежде чем приступить к лечению при помощи данной техники, надо убеди.
. Хронический кашель может быть также следствием пассивного курения (табак, марихуана), хотя эта причина большинством педиатров не принимается во внимание. Кроме того, вызвать у детей кашель могут аспирин, аэрозольные антибиотики, бронходилататоры, бета-адреноблокаторы и т. д. Особо следует отметить причины рецидивирующего кашля: повышенная бронхиальная реактивность, включая бронхиальную астму; аспирационный синдром; часто повторяющееся инфицирование дыхательных путей; идиопатический легочный гемосидероз. Назовем также причины продолжительного кашля: постинфекционная гиперчувствительность кашлевых рецепторов; реактивные заболевания дыхательных путей (астма), астматический бронхит; хронический синусит или.
. Родителям стоит дать школьнику лекарство или сделать ингаляцию, назначенную врачом. И очень важно обеспечить покой. Никаких подвижных игр, прогулки отменяются, контрольные, проверочные работы, экзамены, олимпиады и прочие соревнования — тоже. Малейшее волнение может спровоцировать приступ! Знать причину Вспомните последние случаи обострения бронхиальной астмы у ребенка и проанализируйте их причины. Приступы возникают в любой сезон или только в какой-то определенный — зимой, весной, летом? В холодное время хуже себя чувствуют дети, страдающие инфекционно-аллергической формой болезни: простуда и грипп запускают у них механизм бронхоспазма. Проблемы с дыханием возникают на улице? В холодную, ветреную и сырую погоду астма может обос.
. Школьник отчего-то огорчился, расстроился, переволновался, перевозбудился или, возможно, много смеялся? Эмоциональный всплеск также может привести к приступу. Съел цитрус, шоколад, орехи, яйцо, рыбу или другой аллергенный продукт? Пищевая аллергия приводит к затяжным, порой очень тяжелым астматическим атакам, которые не всегда развиваются сразу после еды. Иногда после приема продукта-провокатора проходят сутки. Отреагировал на букет хризантем, принесенный в дом гостями? Значит, у него аллергия на пыльцу сложноцветных растений. Держать их в доме нельзя даже в сухом виде — в составе икебаны или аптечных фитосборов. Это же относится к полыни, календуле. Где чаще всего начинается бронхоспа.
Кто-нибудь удалял аденоиды у ребенка аллергика с поллинозом и конъюнктивитом аллергическим? Просто сегодня разговаривала с врачом, и она мне еще раз напомнила, что у таких детей они снова отрастают и иногда развивается бронхиальная астма. Спасибо за ответы.
Уважаемые, кто на эту тему подкован, скажите. Опять заболела по схеме своей( Вот я болею всё время одинаково — с ларингитами или трахеитами как их там. Когда заболеваю — першит сильно в ямке где шея начинается, потом выше горло начинает болеть, а потом наоборот, ниже спускается и «закладывает» всю трахею и наверное бронхи (?) потому что дышать становится тяжело (особенно ночами), отёк, глотать больно именно по гортани-трахее. Кашель сухой, иногда немного «подлаивающий» даже. И ужасно.
Девчонки помогите ПЛИЗ! Уж незнаю чего делать! Начну издалека (коротко) — полтора года назад первый раз переболели ложным крупом и пошло поехало за все это время раз семь- восемь был.В мае прошлого года пульмонолог поставил угрозу бронхиальной астмы. Сдавали анализы на несколько аллергенов — нашли на пыльцу деревьев.Стали давать сироп(кетотифен) сразу все прошло — летом побывали на море — стало еще лучше. Сентябрь — опять все заново — насморк и круп! и так весю зиму. Весной кетотифен не.
Вот мы и заболели. Поездка на юг сорвалась. Да и непонятный кашель у КАтюшки. Хрипит страшно, кашляет только во сне, немножко сопли, но не так как обычный насморк, температура второй день 37,2-37,6. Врач приходила- бронхи чистые. Но обронила фразу, что может быть аллергия. Выписала Биссептол, так как месяца не прошло как Катюша циститом проболела, чтобы не возобновился; антигистаминное; кленбутерол- это при бронхиальной астме пьют, а от него Катюшка до 2-х часов ночи не спала, плакала.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Удушье во всех проявлениях никогда не появляется просто так. Это довольно опасный симптом, в некоторых случаях даже смертельный. При удушье человек испытывает острую нехватку воздуха, резкую одышку, сильную боль в груди. В медицине такое состояние называют «асфиксией».

Приступы удушья могут возникать как у больных, так и у вполне здоровых людей, поэтому в первую очередь необходимо выяснить причину их появления.

В основе патогенеза бронхиальной астмы – каскад аллергических и иммунопатологических реакций, которые разделяют на три этапа:
- иммунологический;
- патохимический;
- патофизиологический.
Иммунологическая фаза возникает при повторном проникновении аллергена в слизистую оболочку бронхиального дерева.
Во время патохимической фазы в тканях и в крови активно повышается концентрация ацетилхолина, гистамина, медленно реагирующая субстанция анафилаксии (MRS-A).
Патофизиологическая стадия аллергической реакции характеризуется синергическим действием биологических веществ, что вызывает спазм гладкой мускулатуры, расслабляет тонус стенок сосудов, увеличивает их проницаемость, вызывает отечность окружающих тканей. При этом увеличивается секреция слизи бронхиальными бокаловидными клетками, повышается уровень гистамина, что способствует притоку эозинофильных гранулоцитов в очаг аллергического воспаления.
Все факторы заболевания провоцируют нарушение вентиляции, газообмена в легких, провоцируют приступ удушья.

Симптомы приступов удушья разделяют на несколько этапов.
На первом этапе заболевания наблюдаются следующие симптомы:
- повышается артериальное давление;
- головокружение;
- потемнение в глазах;
- психомоторное возбуждение;
- учащаются сердечные сокращения.
Второй этап симптомов заболевания:
- нарушения ритма дыхания;
- невозможность выполнить усиленный выдох;
- дыхание замедленное;
- артериальное давление падает;
- урежение сердечных сокращений;
- появляется синеватый окрас пальцев рук, ног, на кончике носа, губах.
Третий этап: симптомов, при котором больной впадает в кому:
- сбой работы дыхательного центра с остановкой дыхания от нескольких секунд до нескольких минут;
- ослабевают спинальные и глазные рефлексы;
- артериальное давление понижается вплоть до колапса;
- потеря сознания.
Четвертый этап — появление резких судорожных вдохов, которые могут продолжаться несколько минут.
С течением времени при частых приступах удушья может наблюдаться патогномоничный симптом под названием «бочкообразная грудная клетка». Тяжелое, затрудненное дыхание увеличивает объем легких, в результате чего расширяется грудная клетка. Развивается эмфизема легких – заболевание, при котором альвеолы легких не способны сокращаться полностью, в результате чего в кровь не поступает достаточное количество кислорода.
В медицине существует такое понятие, как «аутоэротическая асфиксия». Это достаточно скрытый симптом приступа удушья, так как летальный исход наступает случайно. Таких больных называют аутоасфиксиофилами, так как они сами вызывают искусственное удушье, пытаясь достичь оргазма.
Существует амфибиотропная асфиксия, вызванная внезапной болью в области грудной клетки и тяжелым затрудненным дыханием.

К первым признакам удушья относятся:
- Одышка. Приступы могут быть на фоне аллергической реакции, от комнатной пыли, растений животных, длительного пребывания на улице. Особое внимание следует обратить на внезапное появление одышки.
- Кашель. В данном случае опасен сухой кашель. У человека такое чувство, что он не может откашляться, и только после длительного кашля появляется скудная мокрота. В некоторых случаях кашель появляется вместе с одышкой.
- Учащенное дыхание с удлиненным выдохом. Во время приступа удушья человеку тяжело не только вдохнуть в себя воздух, но и выдохнуть. Более того, дыхание задерживается и создается впечатление невозможности выдоха. При этом может быть паника.
- Внезапные хрипы во время дыхания. По характеру хрипы свистящие, иногда слышны на расстоянии.
- Боль в груди. Появляется ощущение скованности и боли в груди. Происходит мнимая ретракция (уменьшение объема) мышц.
- Изменение внешнего вида. Лицо становится бледным, синеют губы и кончики пальцев, при этом может быть затрудненная речь.

В медицине есть определение «кашлевая астма», причиной которой могут быть острые респираторные заболевания, грипп, аллергический ринит, синусит. Также проявление кашля с приступами удушья наблюдается у курильщиков, при физических нагрузках.
Приступы кашля с признаками удушья появляются в любое время суток, но чаще всего наблюдаются ночью. Сначала может быть храп, затем дыхание сопровождается специфическим свистом, вызывая сильный кашель.
Провоцировать кашель могут аллергены, поллютаннты (загрязнители окружающей среды), частая простуда, холодный воздух, резкие запахи и т.д.
У пациентов, страдающих сильным кашлем с астматическим компонентом, наблюдается эозинофилия и лейкоцитоз. Нормальный уровень эозинофилов в сыворотке крови составляет от 1 до 5%, однако в некоторых случаях их количество достигает свыше 15%. Такой показатель считается основным диагностическим признаком аллергического кашля при астме.

Самым распространенным симптомом аллергии является удушье. Аллергический приступ удушья часто сопровождается другими признаками, такими как:
- непрерывный кашель;
- воспаление и отечность слизистой оболочки гортани;
- интенсивная гиперемия тела;
- появление сыпи, зуда кожи;
- тяжелое скованное дыхание (гипоксия);
Причиной развития аллергического приступа удушья могут быть следующие респираторные аллергены:
- пыльца и цвет растений;
- шерсть домашних животных;
- пылевые клещи;
- продукты питания;
- бытовая химия;
- лекарственные препараты и др.
Приступ удушья при аллергии появляется внезапно. Человек может находиться в полном покое и не подвергаться физическим нагрузкам. Дыхание мгновенно становится жестким, постепенно затрудняется, появляется сухой кашель с отхаркивающей белой мокротой.
Реакция организма на аллерген может быть разной. Это:
- легкая одышка;
- сильный отек гортани;
- тяжелое удушье.

Пароксизмальное (ночное) удушье сопровождается страхом и паникой. Больной просыпается от недостатка воздуха. Приступ сопровождается сильным кашлем, переходящим в тяжелое дыхание со свистом. Подобные симптомы являются сигналом первых признаков хронических заболеваний, таких как:
- Хроническая сердечная недостаточность (ХСН).
- Бронхиальная астма.
- Аритмия. Ночное удушье может быть следствием мерцательной аритмии, при которой наблюдается бессистемное возбуждение сердечных мышечных волокон. При этом наблюдается нарушение частоты пульса.
- Избыточный вес. Нехватка воздуха ночью часто бывает у людей с лишним весом.
Приступ удушья с затрудненным выдохом может быть вызван спазмами мелких бронхов и бронхиол. Причиной затрудненного выдоха, вызывающего удушье может быть:
- резкая перемена температуры воздуха;
- аллергическая реакция;
- заболевания дыхательной, сердечной системы, простуда;
- нестабильное эмоциональное состояние, стресс.
Существует легкая, средняя и тяжелая форма приступов удушья, сопровождаемых затрудненным выдохом.
При легкой форме наблюдается одышка, возникающая при быстрой ходьбе, легком возбуждении и т.д. Учащается частота дыхания, появляются свистящие хрипы при выдохе.
Средняя форма подразумевает сильное возбуждение, при котором задействована вспомогательная мускулатура. Частота дыхания значительно увеличивается, при этом появляются звонкие хрипы, которые слышны на расстоянии.
Тяжелая форма наблюдается во время приступа удушья, когда ритм частоты дыхания превышает более 30 за 1 минуту. Пациент находится в возбужденном состоянии, наблюдается сухой кашель, дыхание затруднено, особенно при выдохе.
Следует отметить, что приступ удушья с затрудненным выдохом является одним из основных диагностических признаков бронхиальной астмы. Более того, при учащенных приступах удушья развивается астматический статус, который характеризуется обструкцией (непроходимостью) бронхов. Астматический статус развивается при длительном приступе бронхиальной астмы. У больного появляется громкое дыхание с затрудненным выдохом. Развивается приступ экспираторной одышки, нарастающего цианоза, тахикардии. Иногда появляются симптомы сердечной недостаточности. Это очень опасное состояние, угрожающее жизни больного.

Внезапно возникший приступ удушья сильно пугает как самого больного, так и окружающих. Если приступ появился впервые, то необходимо выяснить причину его появления. Внезапный приступ удушья может быть первым сигналом развития таких заболеваний как:
- бронхиальная астма;
- сердечная астма;
- аллергия;
- болезни сердечно-сосудистого характера и т.д.
Внезапные приступы удушья однотипны и проходят постепенно, практически всегда вызывая у человека чувство сильного страха.
Причиной удушья может быть сильный стресс, физическая нагрузка, переедание. Часто приступ возникает ночью. Человек просыпается от нехватки воздуха. Он не в состоянии сделать вдох, после чего начинается одышка.
Внезапный приступ удушья может возникнуть у вполне здорового человека. Причиной может быть инородное тело, при котором возникает рефлекторный спазм бронхиол. Окончательное заключение может быть только после бронхоскопии. Также инородное тело может вызвать стеноз гортани с приступом внезапного удушья.
Периодические приступы удушья могут возникать в любое время суток. Больной ощущает резкий спазм в горле, дыхание становится тяжелым, сопровождаемое свистом. В некоторых случаях появляется сухой кашель.
Подобные приступы возникают при нарушении функции щитовидной железы, поэтому необходима консультация эндокринолога. Также следует обратиться к лору (отоларинологу), пульмонологу и кардиологу, так как подобные симптомы могут быть связаны с патологией сердца, болезнями дыхательной системы и спазмами мышц гортани.
Периодические приступы удушья могут быть вызваны аллергической реакцией, психологическими причинами и различными инфекционными заболеваниями.
Болезни, возникающие на почве стресса, в медицине называют психосоматическими расстройствами. Согласно медицинской статистике, примерно 50% случаев бронхиальной астмы и аллергических заболеваний возникает на нервной почве. Нервно-психические заболевания в большинстве случаев вызывают приступы удушья.
Нейрогенные расстройства дыхания, такие как гипервентиляционный синдром, панические атаки, реактивные психозы, паранойя нарушают регуляцию дыхательной системы. Также приступы удушья наблюдаются у людей, страдающих клаустрофобией.
Стрессовые ситуации, возникающие дома, на работе, связанные с проблемами детей часто вызывают чувство беспокойства, паники, страха. На фоне этих событий возникает, сухой кашель, свистящее дыхание, одышка и приступ удушья. Стрессовые ситуации считают самым распространенным симптомом бронхиальной астмы. Астмоидное состояние или нервная астма сначала вызывает срыв нервной системы, и только после этого наблюдаются существенные изменения в бронхах и легких.
Приступ удушья могут провоцировать патологические состояния пищеварительной системы. В результате расстройства на нервной почве нарушается мышечная активность пищевода. Наблюдается спазм гортани, появляется «комок в горле», что вызывает удушье.
Часто во время невротического расстройства наблюдается боль в межреберном пространстве, которую пациенты ошибочно считают сердечным приступом.
Приступы удушья на нервной почве уменьшаются, если человек не думает о проблемах, отвлекается другими делами.

Приступы удушья детей могут быть вызваны:
- нестабильным эмоциональным состоянием (плач, смех, испуг);
- сильным кашлем;
- попаданием инородного тела в организм;
- аллергической реакцией;
- последствием вирусной инфекции;
- заболеваниями горла, бронхов, легких, сердца и др.
Удушье может развиваться на фоне недостатка в организме солей кальция, при рахите, послеродовой травме.
Во время приступа удушья у ребенка напрягаются мышцы лица, шеи, голова запрокидывается назад. Лицо становиться красным, постепенно приобретающим оттенок синего цвета, на котором выступают мелкие капли холодного пота. Появляются такие симптомы, как: рвота, кашель, повышенное слюноотделение, одышка. Бывают случаи потери сознания, временной остановки дыхания.
Удушье у детей на почве неконтролируемых эмоций возникает из-за спазма мышц гортани. Обычно такие приступы проходят самостоятельно и заканчиваются на удлиненном вдохе. Рекомендуется помощь детского психолога.
Сильный кашель провоцирует отек гортани, в результате чего может наступить приступ удушья. Не следует оставлять ребенка одного, особенно ночью. Требуется консультация врача отоларинголога.
Инородное тело в гортани или трахеи опасно для жизни, так как вследствие обструкции (непроходимости) респираторного тракта дыхательных путей возможно развитие асфиксии. Большую роль играет природа и размер инородного тела. Металлические, пластмассовые предметы представляют меньшую угрозу, чем предметы растительного происхождения, такие как орехи, семечки, фрагменты листьев, и т.д. Начинается резкий кашель, одышка, охриплость голоса, дыхание сопровождается свистом и тяжелым вдохом.
Ребенку нужно оказать первую помощь. Переверните его через колено и хлопните несколько раз по спине в зоне лопаток. Если приступ не прошел, поверните ребенка лицом к себе и ладонью надавите на грудную клетку. В противном случае инородное тело придется удалить с помощью ригидной трахеобронхоскопии. От правильных действий, скорости оказания помощи зависит жизнь ребенка.
Аллергия может возникнуть с первых дней жизни. Приступы удушья на почве аллергии обычно являются сигналом опасного хронического заболевания. Дети, болеющие бронхитом, подвержены состоянию, которое в медицине называют бронхоспазм. Ребенок задыхается, не может сделать вдох, пытается откашляться. Обструкция возникает внезапно, вследствие реакции бронхов на раздражители, которые выявить достаточно сложно. Это может быть реакция на плесень, резкие запахи, средства бытовой химии, домашних животных и т.д. В таких случаях медики рекомендуют ничего не предпринимать, а немедленно вызывать скорую помощь. Часто в реанимацию поступают дети со спазмом бронхов, которые приняли дозу противоаллергических препаратов. Поэтому, помощь должен оказывать только врач. В каждом конкретном случае к методам лечения требуется индивидуальный подход.
Последние медицинские исследования доказали связь заболеваний аллергического характера у детей с вирусными инфекциями. Увеличивает риск плохая экология, перепады погоды. Эти факторы могут провоцировать приступы удушья у детей.

Последствия приступа удушья проявляются в следующем:
- в легких задерживается воздух, в результате чего происходит нарушение ритма дыхания, особенно при выдохе. Темп дыхания ускоряется, так как организм старается восполнить недостаток кислорода;
- снижается продуктивность дыхательных мышц. Организм пытается восстановить дыхание за счет вспомогательных мышц;
- учащается пульс и сердцебиение;
- в связи с пониженным содержанием кислорода резко поднимается уровень углекислого газа в крови. Кожный покров приобретает синий оттенок;
- вследствие недостатка кислорода в крови, мозг не может выполнять свои функции, происходит потеря сознания;
- начинаются судороги, у рта может появиться пена;
Возможные осложнения разделены на две группы. Это легочные (дыхательные) осложнения, касающиеся только легких, и внелегочные, которые в процессе заболевания затронули другие важные органы и системы.
К легочным осложнениям относятся:
- гиперинфляция легких;
- пневмоторакс;
- эмфизема легких;
- астматический статус;
- ателектаз;
- и другие.
Внелегочные осложнения это:
- нарушения функции мозга;
- сердечная недостаточность;
- нарушения работы желудочно-кишечного тракта;
- другие нарушения.
Легочные осложнения наблюдаются у больных намного чаще, более того, если болезнь протекает на протяжении трех лет, осложнения бывают практически во всех случаях заболевания.
Гиперинфляция (резкое вздутие) характеризуется необратимым потоком воздуха в легких. Болезнь не подлежит лечению, ее только можно приостановить.
При пневмотораксе у больных присутствует постоянный сухой кашель, одышка, боль в области груди. Происходит резкое снижение жизненной активности, веса, вялость организма.
Эмфизема легких – недостаточное расширение альвеол легких, в результате чего происходит нарушение поступления кислорода в кровь и выведения углекислого газа. Последствием заболевания может быть сердечная недостаточность.
Астматический статус – тяжелый и длительный приступ удушья. В бронхиолах легких накапливается мокрота, что влечет за собой отек, гипоксию, удушье.
Ателектаз — нарушение работы альвеол в бронхах, в результате скопления слизи, вследствие чего нарушается вентиляция легких. У больных наблюдается постоянная одышка, с характерными признаками удушья.
Происходит нарушение кровообращения, резкое снижение артериального давления, аритмия, что может вызвать инфаркт миокарда, остановку сердца.
Самой тяжелой патологией медики считают нарушения функции головного мозга. Дело в том, что при любых изменениях состава крови, (недостаточное насыщение кислородом, повышенное содержание углекислого газа), происходит нарушение деятельности головного мозга, потеря сознания, памяти, обморочные стояния и т.д. Часто происходят необратимые процессы, такие как слабоумие (энцефалопатия), нарушение процессов восприятия, мышления, психики.
Нарушения работы желудочно-кишечного тракта происходят в результате побочных действий лекарств, используемых для лечения и остановки приступов удушья.
Во время приступа одышки, сильного кашля, удушья у больного могут наблюдаться случаи недержания кала и мочи. Это связано с повышенным внутрибрюшным давлением и ослабления сфинктеров. Слабые мышцы промежности могут провоцировать выпадение прямой кишки. Также наблюдается появление грыжи, в некоторых случаях может произойти разрыв внутренних органов, с последующим кровотечением.

Диагностику заболеваний, вызывающих приступы удушья разделяют на три этапа:
- осмотр пациента, выявление жалоб и симптомов заболевания;
- лабораторные исследования;
- инструментальная диагностика.
На первом этапе диагностики производится осмотр пациента методом аускультации легких, измерение артериального давления, пульса. На основе жалоб выявляются основные признаки заболевания, данные анамнеза, определяется предварительный диагноз. Сбор анамнеза предполагает информацию о генетических данных близких родственников, болеющих бронхиальной астмой или аллергическими заболеваниями. Также приступы удушья можно связать с конкретными факторами, такими как повышенные физические нагрузки, сезонные цветения растений, шерсть животных, холодный воздух и т.д. Не всегда удается поставить правильный диагноз в начальной стадии заболевания. Важным моментом при осмотре пациента является аускультация дыхания, когда прослушиваются сильные хрипы легких особенно в момент обострения. Во время стихания приступов хрипы возникают при сильном вдохе, а прослушиваются в базальном отделе легких. Во время простукивания легких (перкуссии) появляется звук с коробочным оттенком.
Лабораторные методы диагностики – это сбор анализов крови, мочи, мокроты, спирография, провокационные пробы, тесты на аллергию. Так, например, анализ крови поможет выявить зозинофилию, а с помощью исследования функций внешнего дыхания, проведения аллергических проб можно исключить другие возможные болезни.
Инструментальная диагностика подразумевает обязательное рентгеновское, бронхоскопическое обследование, ЭКГ, компьютерную томографию легких, а также радиологические методы обследования.
Основными процедурами в диагностике приступов удушья считают спирографию и пикфлоуметрию. При помощи спирографии можно оценить состояние легких больного, путем определения скорости и объема выдыхаемого воздуха. Пикфлоуметрия определяет пиковую скорость выдоха. Измерение проводят утром с помощью пикфлоуметра. Всего за несколько минут можно предположить или определить правильный диагноз заболевания.
Диагностика на начальном этапе имеет огромное значение, так как лечение может быть более эффективным в ранней стадии заболевания.

Лабораторные методы исследования заболеваний, вызывающих приступы удушья являются обязательными. Результаты анализов позволяют врачу оценить состояние больного, определить точный диагноз и назначить эффективное лечение. Во время медицинского осмотра врач предлагает больному сделать следующие анализы.
- Общий анализ крови, который определяет количество зозинофилов в крови. При бронхиальной астме, вызывающей приступы удушья характерны высокие показатели зозинофилов, эритроцитов и гемоглобина, и низкий уровень лейкоцитов. Во время приступов удушья СОЭ практически всегда остается в норме, увеличение этого показателя наблюдается только в случаях присутствия инфекции, числа нейтрофилов и смещения лейкоцитарной формулы влево.
- Анализ мокроты проводят в обязательном порядке, так как в мокроте выявляется высокая концентрация эпителиальных клеток, кристаллов Шарко-Лейдена (тонкие кристаллы, образованные из фермента зозинофилов), спиралей Куршмана, образованные из вязкой слизи, закрученные спиралью. Повышенное содержание нейтрофилов характеризует инфекционный характер заболевания, а зозинофилов – аллергический. Мокрота бывает слизистая, в некоторых случаях с гноем и кровью.
- Аллергопробы методом аппликационных кожных проб, скарификационных тестов довольно эффективны. Они выявляют аллерген, запускающий цепочку аллергической реакции, в результате которой происходят приступы удушья.
- Общий анализ кала, в результате которого может обнаружиться паразитарная инвазия. Аскариды (раздельнополые черви, способные нанести вред стенкам тонкой кишки), в стадии развития проходят через кровеносную систему легких, вызывая ослабление иммунитета, интоксикацию, аллергическую реакцию организма.

Инструментальная диагностика позволяет получить объективные данные для установления правильного диагноза и последующего лечения приступов удушья. Инструментальные методы исследования это:
- рентгенография;
- томография;
- флюорография;
- бронхоскопия;
- торакоскопия;
- электрокардиограмма.
Самым распространенным методом инструментальной диагностики можно назвать рентгенографию, с помощью которой можно обнаружить следующие отклонения:
- изменения легочной ткани;
- очаги уплотнения;
- наличие в плевральной полости воздуха или жидкости;
- увеличение сосудов, находящихся в корнях легких;
- интенсивность легочного рисунка;
- другие патологические процессы.
Томография – один из методов рентгенографии, с помощью которого производится поэтапное исследование легких, бронхов, инфильтратов (повышенная концентрация в тканях клеточных элементов, содержащих примеси крови и лимфы), каверн и т.д.
Флюорография позволяет получить рентгеновский снимок, на котором можно увидеть изменения, происходящие в бронхах и легких. Например, если у больного частые приступы удушья, то снимок покажет утолщение стенок бронхов.
Бронхоскопия диагностирует состояние бронхов при подозрении на наличие опухолей или инородных тел, а также каверн и абсцессов легких.
Торакоскопия выполняется путем введения торакоскопа в плевральную полость через грудную стенку. Процедура безболезненна, не имеет осложнений и травм.
Электрокардиограмма (ЭКГ) – выявляет сердечные перегрузки, особенно у пожилых людей. Это может быть блокада правой ножки пучка Гиса, нагрузка правого отдела сердца, ишемия, экстрасистолия дисфункция левого отдела.
Дифференциальная диагностика должна учитывать все клинические симптомы – одышку, кашель, приступы удушья, свойственные другим заболеваниям. Не всегда приступ удушья связан с бронхиальной астмой. Подобные симптомы имеют другие заболевания, такие как:
- пневмоторакс;
- опухоль бронхов;
- хроническое обструктивное заболевание легких (ХОЗЛ);
- наличие инородного тела в бронхах;
- сердечно сосудистые заболевания;
- эпилепсия;
- отравления наркотическими веществами;
- острый нефрит;
- сепсис;
- другие заболевания.
Рассмотрим некоторые перечисленные заболевания более подробно.
Чаще всего бронхиальную астму дифференцируют с сердечной патологией. Признаки сердечной недостаточности развиваются на фоне высокого давления, после психологического стресса, физической нагрузки и т. д. Больной задыхается, ему сложно сделать глубокий вдох.
При наличии инородного тела могут возникать приступы удушья, подобные бронхиальной астме, при этом хрипы в легких не прослушиваются.
В медицине существует состояние под названием истероидная астма. Это состояние знакомо молодым женщинам, у которых нарушена нервная система. В этом случае приступ удушья связан с истерическим плачем, смехом или сильным стоном. В процессе активного движения грудной клетки появляются усиленные вдохи и выдохи. Признаки обструкции и хрипы в легких отсутствуют.
Последовательность действий врача при оказании неотложной помощи:
- диагностировать больного;
- зафиксировать длительность и степень тяжести приступа удушья;
- подобрать препарат, правильную дозу и форму введения.
- определить дальнейший план госпитализации и лечения больного.
Начальный этап оказания неотложной помощи:
- Экстренно вызвать скорую помощь;
- Освободить от одежды область грудной клетки и горло, обеспечить доступ свежего воздуха;
- Контроль температуры тела, частоты дыхательных движений (количество вдохов и выдохов за минуту), пиковой скорости выдохов (фиксируется после глубокого вдоха);
- Ингаляционное вдыхание препаратов беродуала, ипратропиума бромида или других бронхорасширяющих препаратов с помощью аэрозольного ингалятора
- Ингаляция с помощью небудайзера, 20-40 капель беродуала на 3 мл физраствора.
- Оксигенотерапия (теплый и увлажненный кислород).
Эффект терапии оценивается через 20 минут.
Терапия приступа средней тяжести:
- Оксигенотерапия;
- Ингаляции бронхоспазмолитических препаратов, (вентолин 1 ампула 2,5 мг; беродуал 10 капель);
- При недостаточном эффекте рекомендуется эуфиллин 2,4%.
Облегчение наступает через 20 минут.
- беродуал от 40 до 60 капель развести физраствором , вдыхать в течение 5-10 минут.
- пульмикорт 1-2 мг;
- преднизолон 60-120 мг внутривенно.
При развитии приступа удушья необходима срочная госпитализация в отделение стационара.
Для снятия приступа удушья эффективен адреналин. Если у больного развивается шоковое состояние или анафилактический шок, введение адреналина является обязательным, так как в данном случае он является первым реанимационным средством. Данный препарат оказывает стимулирующее действие на адренергические рецепторы. Для купирования приступа удушья адреналин вводится подкожно. Доза препарата определяется массой тела больного. Меньше 60 кг – 0,3 мл 0,1% раствора (0,3 мг). Если улучшение состояния не наблюдается, можно повторить инъекцию через 20 минут. Повторять можно не более трех раз. Хороший эффект оказывает адреналин в комплексе с питуитрином Р (астмолизином). Вводится подкожно 0,2 мл.
Для облегчения состояния больного при оказании первой медицинской помощи применяют эфедрин. Препарат начинает действовать через 30 минут после введения, но эффект длиться до 4 часов. Вводится внутримышечно или подкожно по 0,5 – 1,0 мл 5% раствора. Эфедрин применяют для профилактики приступов удушья и при первых симптомах заболевания. Достаточно принимать таблетки по 0,025 г. 2 раза в день. Возможны побочные эффекты, такие как повышенное возбуждение, учащенное сердцебиение, потоотделение, повышение артериального давления.
Эуфиллин расслабляет мускулатуру бронхов, сокращает диафрагму легких, стимулирует дыхательный процесс, улучшает альвеолярную вентиляцию, что в значительной мере снижает приступ удушья. Также эуфиллин положительно влияет на сердечно-сосудистую систему организма, снижает тонус кровеносных сосудов, понижает давление в «малом» круге кровообращения, оказывает периферическое венодилатирующее действие. Эуфиллин играет важную роль в терапии бронхоспазма. Вводится внутривенно 3 мг на 1 кг веса или капельно.
При снятии приступов удушья используют группу препаратов ингаляционных глюкокортикостероидных гормонов. Препараты обладают противовоспалительным свойством, регулярное применение значительно улучшает состояние больных, уменьшая частоту приступов удушья. Самые востребованные и популярные препараты:
Будесонид (Бенакорт, Пульмикорт,). Одна доза содержит 50 мкг (Мите) либо 200 мкг препарата (форте). Выполнять 1-2 вдоха 2 раза в сутки.
Беклометазона дипропионат (Альдецин, Беклоджет, Бекотид, Кленил, Беклазон, Насобек, Эко Легкое Дыхание). Одна доза ингалятора содержит 50, 100 или 250 мкг. Применять 2-4 раза в сутки. (200-1000 мкг/сут.).
Флутиказона пропионат (Фликсотид) 1 доза содержит 50, 100 или 250 мкг препарата. Назначают по 1-2 дозы 2 раза в сутки.
Чтобы облегчить состояние больного во время приступов удушья, организму необходимы витамины и минералы. Перечислим некоторые из них.
- Витамин С (аскорбиновая кислота). Результаты клинических исследований показали, что недостаток витамина С усиливает приступы удушья. При бронхиальной астме, сердечных и аллергических приступах удушья рекомендовано принимать 1-4 грамма аскорбиновой кислоты в день. Сочетание никотиновой и аскорбиновой кислоты увеличивает действие компонентов, что в значительной мере облегчает приступ. Рекомендуемая доза: 90-110 мг никотиновой кислоты и 250-300 мг аскорбиновой кислоты 1 раз в день. Желательно включать в рацион питания продукты, богатые витамином С. Это цитрусовые, клубника, шиповник, красный и зеленый перец, капуста, ягоды черной смородины и т.д.
- Витамин В6 (пиридоксин). У больных бронхиальной астмой наблюдается низкий уровень пиридоксина (В6). Это связано с применением препаратов, расширяющих воздушные пути (бронходилататоры), в основе которых содержится теофиллин. Применение В6 снижает одышку. Рекомендуемая доза приема – 50 мг 1 раз в день. Дозу можно увеличивать до 100 мг 2 раза в день. Передозировка может вызвать покалывание и онемение конечностей. В некоторых случаях наблюдается нервное возбуждение. Продукты, богатые витамином В6 – орехи, фасоль, печень, мясо курицы, рыба (скумбрия, тунец), гранат и т.д.
- Витамин В12. Согласно медицинским исследованиям витамин В12 помогает облегчить дыхание больным астмой. Рекомендуется принимать 1 мг препарата 1 раз в неделю. Лечение продолжать в течение 4-х недель, затем дозу постепенно снизить до одного приема в месяц. Периодичность приема – не более 4-х месяцев. Витамин В12 рекомендовано принимать только под наблюдением врача. В пищу желательно употреблять такие продукты как мясо, яйца, сметану, печень, рыбу, сыр и т.д.
- Витамин Е (токоферол). В последнее время во время лечения больным астмой назначают витамин Е. Препарат оказывает положительное воздействие на сердечную мышцу. Избыточное применение витамина Е повышает кровяное давление. Рекомендуется принимать 200-400 МЕ взрослым и 50-100 МЕ детям. Больным астмой рекомендуют включать в рацион питания пищу, богатую витамином Е. Это говяжья печень, яйца, злаковые, растительное масло и т.д.
Уменьшить воспалительные процесс в организме помогут витамины Омега 3, Омега 9, магний, селен, флавониды, которые способны защитить клетки организма от повреждений. Наукой доказано, что люди, употребляющие в пищу продукты, содержащие витамины вышеперечисленных групп, меньше предрасположены к болезням легких, бронхов, сердца, которые могут вызывать приступы удушья.
Относительно витамина D в медицинской практике имеется много разногласий. Некоторые источники информации утверждают, что витамины класса D облегчают состояние больных астмой. Однако, последние исследования показали, что его действие абсолютно не влияет на эффективность терапии, характер и течение болезни.
Продукты, содержащие щавелевую кислоту необходимо убрать из рациона, так как они выводят из организма кальций. Следует также сократить употребление витаминов класса Омега 6 и гидрогенизированные жиры. За счет этих продуктов в крови ухудшается обмен арахидоновой кислоты, что вызывает в бронхах спазм гладкомышечных волокон и усиливает воспаление.
При лечении заболеваний дыхательных путей хорошие результаты дает физиотерапия, применение которой зависит от характера и стадии заболевания.
Во время обострения приступов применяется аэрозольтерапия (ингаляция), с помощью которой в организм больного вводятся лекарства путем вдыхания. Самыми эффективными считаются аэрозоли, генерируемые ультразвуком и электроаэрозоли. Результат аэрозольтерапии достигается улучшением состояния слизистой оболочки, бронхиальных желез, функции дыхания.
Для восстановления работы органов дыхания хорошо подходит электрофорез, ультразвук, фонофорез, магнитотерапия, в результате чего повышается иммунобиологическая реактивность организма и улучшение общего состояния больного.
Во время обострения заболеваний назначают электросон и электроанальгезию, а также положительный эффект дает водолечение.
Хорошее действие оказывает метод спелеотерапии – лечение в условиях соляных шахт, воздух которых пропитан солями кальция, натрия, магния и отрицательных ионов. Сеанс может длиться от 2 до 9 часов, все зависит от степени болезни. Во время процедуры пациент может спокойно сидеть, ходить, выполнять элементарные гимнастические или дыхательные упражнения. С помощью микроклимата в процессе лечения у больных происходит очищение легких, улучшение иммунной системы организма, стимуляция дыхания, улучшается работа сердца, нормализуется кровообращение.
Также применяются комплексные методы рефлексотерапии (иглоукалывание), лечебный массаж, занятия в бассейне, при температуре воды 38 0 С. Лечебная физкультура позволяют укрепить дыхательные мышцы, улучшить вентиляцию отделов легких и бронхов, что положительно влияет на состояние больного.
Не всегда под рукой есть необходимые лекарства, поэтому снять приступ удушья в домашних условиях можно при наличии домашних средств. Так, например, состояние значительно улучшиться, если:
- сделать теплую ванночку. Опустить ноги больного в таз с водой и горчицей на 10-15 минут (температура воды около 45°, горчица – 2 столовые ложки). Можно просто поставить горчичник на икры ног и грудную клетку;
- выпить стакан теплого молока с добавлением 1 чайной ложки соды. Также хорошо помогает настойка валерианы (15-20 капель) с добавлением небольшого количества соды. Эти два компонента разжижают мокроту, дышать становится легче. Хорошо помогает обильное теплое питье;
- поджечь сухую крапиву, мать-и-мачеху, полынь и вдыхать дым до тех пор, пока не почувствуется облегчение. Этот рецепт снимает самые сильные приступы удушья. Отвары трав во время приступов принимать не рекомендуется, так как в некоторых случаях они могут усугубить приступ из-за концентрации в крови противоастматического средства.
- сделать баночный массаж. Спину больного нужно смазать вазелином, поставить банку на область легких и медленно ее вращать. Длительность массажа – 1-2 минуты с каждой стороны.
Если приступ продолжается не один день, следует обратиться за помощью к врачу, так как могут возникнуть необратимые изменения в бронхах, легких, сердце, что влечет за собой приступ удушья и кому. Полностью купировать приступ может только врач.
Во многих странах мира ученые медики признают эффективность народных методов лечения и относятся к ним с уважением. Конечно, не следует избегать квалифицированной помощи врачей, однако можно объединить методы современной медицины с нетрадиционными бабушкиными рецептами. Так, например, предотвратить приступы удушья можно при помощи следующих рецептов:
- Луковый компресс. Натрите лук на терке или измельчите с помощью мясорубки, мякоть нанесите между лопатками, сверху положите компрессную бумагу, укутайте теплым платком. Компресс не снимайте в течение 3-х часов.
- Мумие. Растворите 1 грамм мумие в 1/3 стакана теплого молока и добавьте половину чайной ложки меда. Принимайте смесь перед сном.
- Спиртовая настойка прополиса. Принимать 30 капель за 30-40 минут до еды.
- Хрен с лимонным соком. 150 грамм хрена натереть на терке и добавить сок из 2-х лимонов. Все перемешать. Принимать во время еды по чайной ложке. Можно запивать водой или чаем.
Во время сильного приступа удушья необходимо:
- смочить хлопчатобумажную салфетку водой, приложить ко рту и дышать через нее;
- руки и ноги опустить в горячую воду на 10-15 минут.
- положить под язык щепотку морской соли и запить прохладной водой.
Бывают случаи, когда народные методы лечения дают больному последний шанс, поэтому их применение позволяет добиться желаемых результатов.

Издавна для лечения органов дыхания применяли лекарственные травы. В природе существует много трав, которые улучшают работу дыхательной системы организма. Некоторые виды оказывают отхаркивающее, противовоспалительное, антибактериальное действие, разжижают мокроту и расслабляют мышцы дыхательных путей. В народной медицине широкое применение получили такие травы как чабрец, мать и мачеха, алтей лекарственный, багульник, девясил, душица, тысячелистник, и т.д. Нет необходимости перечислять все виды трав и говорить об их целебных свойствах. Отметим некоторые виды трав, которые помогут дыхательной системе организма справиться с приступами удушья.
Медуница (пульмонария). Листья этого растения напоминают легкие человека, и это символично, так как медуницу используют для лечения органов дыхания, в том числе и лечения легких. Медуница содержит большое количество безазотистых органических соединений растительного происхождения (сапонинов), что облегчает работу бронхиальных желез, способствует разжижению мокроты, снимает воспаления. В лечебных целях используют цветы, листья, корень и сок медуницы. При длительном кашле с приступами удушья, бронхиальной астме, болезнях легких применяют отвар из листьев медуницы. Измельченные листья (3 столовые ложки) залейте кипятком (400 мл) и настаивайте 3 часа. Принимать по 100 мл 4 раза в день.
Душица. Благодаря высокому содержанию корвакрола и розмариновой кислоты обладает незаменимым антигистаминным и противоотечным действием. Применяется как отхаркивающее и противовоспалительное средство при простуде, кашле, удушье. Положите в термос 2 столовые ложки измельченной травы душицы и залейте 2 стаканами кипятка. Принимать по ½ стакана 2 раза в день. Широкое применение получили спиртовая настойка и масло душицы.
Мята перечная. Растение содержит большое количество ментола, что позитивно влияет на дыхательную систему организма, особенно во время приступов удушья при выдохе. Огромной популярностью пользуются ингаляции, леденцы, мятные таблетки, бальзамы, которые облегчают состояние больного. Препараты, имеющие в своем составе мяту перечную, расслабляют гладкую мускулатуру дыхательных путей, значительно облегчая дыхание. Для лечения используют чай, настойки, отвары.
Девясил. Для снятия приступов удушья используется корень растения, в котором содержится два значимых элемента — инулин, оказывающий успокаивающее действие на проходимость бронхов и алантолактон, незаменимый отхаркивающий и противокашлевый компонент. Отвары, настойки из корня девясила оказывают расслабляющее действие на гладкие мышцы трахеи. Хорошо помогает сок корня девясила, и мед, в равных пропорциях. Принимать по чайной ложке за 20 минут до еды 3 раза в день.
Следует отметить, что фитопрепараты не заменяют медикаментозное лечение. В терапии они применяются для поддержки и профилактики приступов.
Больные бронхиальной астмой или другими заболеваниями, вызывающими приступы удушья, относятся к гомеопатическим препаратам крайне осторожно, можно сказать, с недоверием. Это ошибочное мнение, так как эффект лечения зависит от квалифицированного врача-гомеопата, назначающего лечение и от самого больного, который должен выполнять все рекомендации врача. Медикаментозные препараты, снимающие приступы удушья, имеют много побочных эффектов, которых невозможно избежать. Задача гомеопатических средств – избавиться от симптомов заболевания. При лечении необходимо учитывать три основных фактора – спазм, страх, аллергические реакции. Назначая лечение, врач-гомеопат уделяет особое внимание, психическому состоянию больного, учитывая панику и страх во время приступов удушья. Сбор анамнеза дает возможность выяснить все подробности и симптомы приступа и подобрать правильный препарат.
Препарат Бриония (Bryonia alba L) назначают при бронхите, бронхиальной астме, бронхопневмонии, плеврите и других заболеваниях. Бриония поможет снизить сухой кашель, приступы одышки, кашель с отхаркиванием мокроты, а также уменьшить раздражительность и успокоить нервную систему организма. Форма выпуска – гранулы D3, C3, и выше, мазь, масло.
Дозы: при бронхиальной астме детям от 3-х лет гранулы D3 до 6 делений, взрослым от 6 делений и выше. При болезни легких рекомендуется применить мазь и масло, растирая грудь и спину больного.
Тартафедрель Н применяется при воспалении верхних дыхательных путей. Форма выпуска: прозрачные капли с приятным запахом, назначают от 10 капель 3 раза в день. При обострении заболевания принимать по 10 капель каждые 15 минут на протяжении 2-х часов. Лечение продолжать 4 недели, увеличение курса возможно только по назначению врача.
Траумель С – противовоспалительный, аналгезирующий, антиэкссудативный гомотоксичный препарат комплексного действия, применяется при воспалении дыхательной системы организма. Препарат назначают внутримышечно по 1 ампуле в сутки, при обострении заболевания можно применять по 2 ампулы в сутки. После купирования заболевания назначают таблетки траумеля С (1 таблетка 3 раза в день).
Дулькамара (Dulcamara) — комплексный препарат гомеопатического действия применяется при хроническом бронхите, сухом кашле, астме, сопровождающейся влажным кашлем. Основа препарата – вытяжка из листьев и стеблей сладко-горького паслена. Дулькамара пользуется хорошими отзывами у людей, находящихся в суровых климатических условиях, связанных с сыростью, холодом, а также подверженных к частым заболеваниям дыхательной системы организма от сырого свежего воздуха.
Для снижения частоты приступов удушья и предупреждения заболеваний необходимо соблюдать профилактику, которая заключается в следующем:
- проводить влажную уборку, регулярно проветривать помещение;
- избавиться от ковров и ковровых покрытий, регулярно менять постельное белье, подушки;
- придерживаться строгой диеты, исключить из рациона продукты питания, вызывающие аллергию;
- применять электронные системы очистки воздуха, используя кондиционеры, вентиляторы, ионизаторы и увлажнители воздуха;
- определить аллерген, вызывающий приступы удушья и избавиться от него;
- регулярно заниматься дыхательной гимнастикой, можно надувать воздушные шары;
- больше времени проводить на свежем воздухе;
- не допускать простудных заболеваний, вирусной инфекции и т.д.;
- для защиты слизистой оболочки от внешних факторов перед сном принять таблетку бромгексина или амброксола;
- внимательно следить за организмом, учитывать первые симптомы болезни, осуществлять своевременную диагностику и лечение заболеваний, вызывающих удушье.

Прогноз определяется частотой, характером приступа, но в большей степени акцент делается на основное заболевание, вызвавшее приступ удушья. Благоприятный прогноз наблюдается при систематическом диспансерном наблюдении и правильно подобранном лечении, что позволяет больным сохранить работоспособность и удовлетворительное состояние здоровья. При тяжелых инфекционных осложнениях, прогрессирующей легочно-сердечной недостаточностью, в большинстве случаев наблюдается летальный исход.
источник
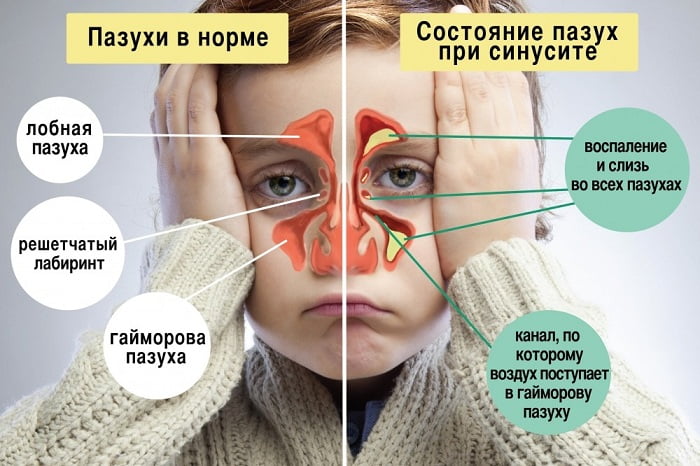
 противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд);
противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд); Отказ от курения.
Отказ от курения.