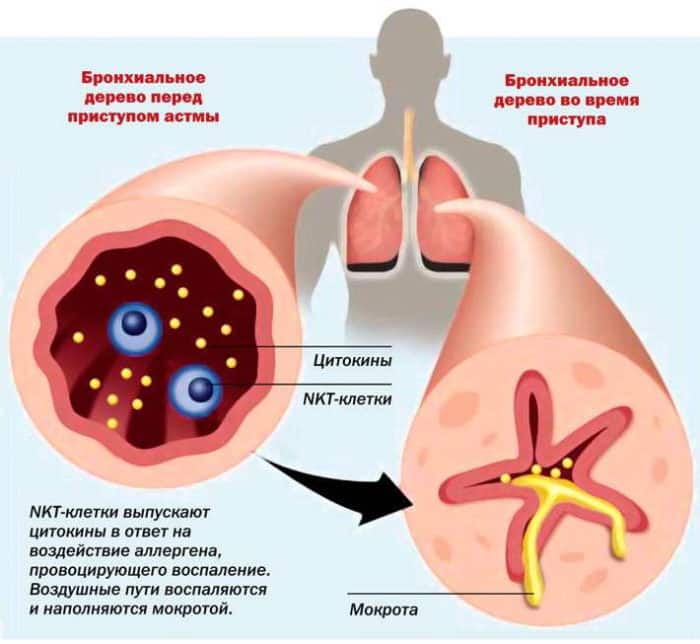
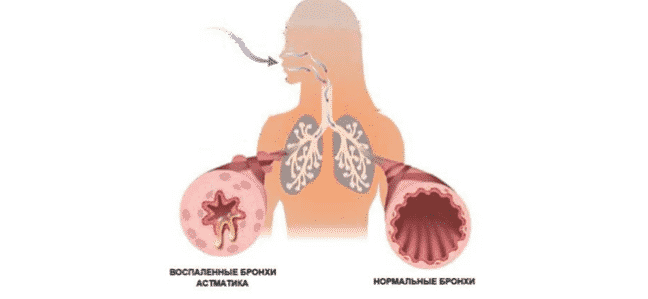
Бронхиальная астма – это хроническое заболевание, которое может привести к печальным последствиям, вплоть до летального исхода. Данное заболевание является последствием бронхитов, лечение которых выполнялось ненадлежащим образом. Причиной недуга является наличие воспалительного процесса в бронхах. Бронхиальная астма относится к заболеваниям, от которого полностью излечиться невозможно. Терапевтические мероприятия лишь снижают периодичность приступов, их интенсивность и не позволяют болезни прогрессировать.
Наиболее эффективным способом, позволяющим облегчить состояние больного астмой, является ингаляционная терапия. Ингаляции можно делать с помощью специального прибора – небулайзера. О нем, его разновидностях и использовании для лечения бронхиальной астмы и пойдет речь в данной статье.
Многие астматики, применяющие ингаляционную терапию при астматическом приступе, отмечают их эффективность. Это обусловлено особенностью проникновения целебного препарата в организм и уникальным целебным воздействием на дыхательную систему во время процедуры. Преимуществами ингаляционных процедур с использованием небулайзера являются:
- Лекарственное вещество попадает в кратчайшие сроки непосредственно на бронхи. Это оберегает внутренние органы от появления побочных эффектов.
- Большее количество лекарства попадает на пораженную зону. При приеме лекарственного средства другими способами оно изначально поступает в кровь, а уже потом и на область поражения. Это значительно уменьшает концентрацию препарата на воспаленном участке, что приводит к снижению терапевтического эффекта.
- Воздействие аэрозоля на воспаленные бронхи длится дольше, поскольку лекарственное средство сохраняется в них более продолжительное время.
- При использовании небулайзера для ингаляционных процедур можно купировать приступ, как в домашних условиях, так и находясь в пути.
- Благодаря конструктивным особенностям небулайзера, можно не контролировать выполнение вдохов и выдохов. Нужно дышать, придерживаясь обычного ритма. Поэтому небулайзер – это идеальный вариант для лечения детей.
Если грамотно делать ингаляции, то положительный эффект будет заметен почти сразу. Достаточно сделать процедуру 1 или 2 раза, чтобы страдающий бронхиальной астмой почувствовал значительно лучше.
Сегодня выпускают небулайзеры трех разновидностей:
- Компрессорные (струйные);
- Ультразвуковые;
- Электронно – сетчатые.
Одним из самых популярных и бюджетных вариантов является компрессорный небулайзер. Лекарственный препарат в нем преобразуется в форму аэрозоля с помощью компрессора, создающего мощный воздушный поток. Такой прибор обладает следующими плюсами:
- Он прост в применении;
- В ходе распыления лекарственного препарата его структура не изменяется;
- Благодаря встроенному экономайзеру подача лекарственного средства происходит только при его вдыхании;
- Приемлемая цена.
Ультразвуковой небулайзер оборудован генератором ультразвука, который преобразует целебный раствор в аэрозольную форму путем воздействия на него ультразвуковой волны. Это довольно компактный прибор, который работает почти бесшумно. Поскольку под воздействием ультразвука в лекарственных препаратах изменяется структура крупных молекул, далеко не все распыляемые растворы могут применяться для лечения небулайзером при бронхиальной астме. Это один из существенных минусов устройства.
В электронно – сетчатом устройстве целебный раствор приобретает форму аэрозоля путем его подачи на вибрирующую мембрану. Этот прибор объединяет в себе все преимущества, которыми обладают предыдущие разновидности небулайзера. Однако и у него есть один существенный минус – дороговизна.
Ингаляционная терапия с помощью небулайзера – это распространенный способ лечения астмы. Его неоспоримыми преимуществами являются:
- Использовать устройство можно тогда, когда приступ только начинается;
- Процедура может проводиться даже пациентами, подключенными к аппарату искусственной вентиляции легких;
- Возможно использование прибора, находясь в транспортном средстве;
- Дышать во время процедуры можно как с помощью носа, так и ртом;
- Можно вводить сразу большие дозы лекарственных средств за одну процедуру.
Простота применения устройства способствует тому, что пользоваться им легко смогут даже дети от 7 лет и старше.
При лечении астмы ингаляции выполняют с помощью ультразвукового или компрессорного небулайзера. Терапевтические процедуры могут продолжаться в течение многих лет, поэтому нужно максимально осторожно подходить к подбору лекарств. Для лечения астматического приступа рекомендуется применять следующий перечень лекарств:
- Бронходиляторы – лекарственные средства, которые способствуют расширению бронхов. Они обеспечивают скорейшее купирование приступа астмы. К ним принадлежат беродуал, атровент, беротек и раствор люголя
- Препараты, разжижающие мокроту и облегчающие ее отхождение. К муколитикам относятся физраствор, флуимуцил и лазолван. Их применение необходимо, поскольку при бронхиальной астме скапливается вязкая мокрота, которая плохо выводится. В результате просвет бронхов сужается и начинается астматический приступ. Лазолван – это еще и хороший профилактический препарат.
- Кромогликат натрия – лекарственное средство, являющееся стабилизатором мембран тучных клеток. С его помощью купируют начинающийся приступ удушья.
- Глюкокортикостероиды – противовоспалительные средства. Нормализуют работу легких, способствуют снижению активности бронхов.
- При наличии инфекции назначают препараты с антибактериальным эффектом.
Внимание! Нельзя разводить лекарственное средство минеральной или дистиллированной водой! Это может стать причиной астматического приступа. Для приготовления лекарства может быть использован только физраствор.
Если человек, больной бронхиальной астмой, предпочитает для проведения ингаляционной терапии пользоваться небулайзером, для начала он должен обратиться за консультацией к лечащему врачу. Выбирать подходящую модель небулайзера следует с учетом особенностей протекания заболевания и перечня назначенных медикаментов. Покупая аппарат, нужно внимательно изучить его следующие характеристики:
- Величину частиц лекарственного средства в аэрозоле;
- Совместимость с другими лекарствами;
- Комплектацию прибора;
- Возможность устройства работать в автономном режиме.
Размер создаваемых частиц особенно важен при покупке ультразвукового небулайзера, поскольку в большинстве из них не предусмотрена возможность регулирования размера продуцируемых частиц.
Лечить бронхиальную астму рекомендуется с помощью небулайзера, который может создавать аэрозольные частички величиной 2 – 5 мкм. Такие молекулы отличаются лучшим проникновением в верхние дыхательные пути. Частички большего размера не достигают цели, а оседают в области ротоглотки, гортани и трахеи. Слишком маленькие частички оседают в альвеолах, минуя бронхи.
Многим астматикам рекомендуют ингаляционные процедуры с добавлением топических кортикостероидных медикаментов, которые не предназначены для применения в ультразвуковых небулайзерах. Устройства этого типа не могут применяться и при наличии в дыхательных путях инфекции, которую лечат ингаляциями с добавлением антибиотиков.
При покупке небулайзера ребенку, устройство должно быть укомплектовано респираторной маской, она не дает аэрозолю распыляться вокруг.
При тяжелой форме астмы проведение ингаляций может понадобиться в любую секунду и в любом месте, значит следует выбирать прибор, который может работать в автономном режиме.
Срок эксплуатации любого небулайзера составляет приблизительно 100 ингаляций, затем требуется замена распылителя. Чем дольше эксплуатационный период, тем выше цена устройства.
Приступая к лечению бронхиальной астмы с помощью ингаляционных процедур, нужно помнить, что у них есть целый ряд противопоказаний. Исключить ингаляции нужно:
- При высокой температуре тела;
- При имеющихся новообразованиях в органах дыхания;
- В период обострения заболевания, когда за неделю бывает более двух приступов;
- При наличии опухолей в головном мозге;
- При частых приступах гипертонии;
- Если есть проблемы в работе сердца;
- При наличии гнойных воспалений в дыхательной системе;
- Если периодически случаются носовые и легочные кровотечения.
Если у астматика данные симптомы отсутствуют, то он может спокойно лечиться ингаляциями для избавления от своего заболевания.
Внимание! При бронхиальной астме ингаляции через небулайзер необходимо проводить только после консультации с врачом.
Выполняя ингаляции при приступе бронхиальной астмы нельзя заниматься самолечением, лучше доверить это опытному врачу. Только он сможет рассчитать частоту выполнения процедур и время их проведения. Грамотный подход к лечению астмы дает возможность постепенно минимизировать количество приступов. Проведение ингаляционных процедур удлиняет период ремиссии и облегчает дыхание, что позволяет астматикам жить полноценной жизнью.
источник
Бронхиальная астма – недуг с воспалительным процессом, который имеет хронический характер и связан с гиперреактивностью бронхов. Оптимальным методом, который доставляет средство к цели и ликвидирует симптоматику болезни – это ингаляции небулайзером. Распылитель, он же небулайзер – это специальное устройство, способное превращать жидкость в состояние аэрозольного облака. Но для максимальной эффективности ингаляции необходимо правильно его выбрать и научиться им пользоваться.
Краткое содержание статьи
Небулайзер представляет собой незамысловатое устройство, функционирующей частью которого является 
Пользуясь этим аппаратом, необходимо придерживаться 2-х основных рекомендаций:
- После использования резервуар для растворов, мундштук и трубки нужно тщательно промыть и высушить.
- Если ингаляция проводилась с применением глюкокортикостероидных медикаментов, то обязательно необходимо умыть лицо и прополоскать рот.
Различают три основных типа небулайзеров: компрессорные, ультразвуковые и электронно-сетчатые.
Самый распространенный и дешевый вид – это компрессорный (струйный). Переход лекарственного раствора в аэрозольную форму происходит по средствам компрессора, генерирующего сильный поток воздушных масс. Этот вид устройства имеет такие достоинства использования как:
- простота эксплуатации;
- сохранение структуры лекарственных веществ при распылении;
- оснащение экономайзером, обеспечивающим подачу аэрозоля исключительно во время вдоха;
- доступная цена.

специфическую волну, способную превратить раствор в состояние аэрозоля. Он не занимает много места и работает довольно тихо. Существенный его недостаток – это лимитированный перечень распыляемых средств, ведь ультразвук может менять структуру крупных молекул в лекарственных веществах.
Относительно новой разработкой являются электронно-сетчатые приборы, создающие аэрозольное облако по средствам вибрирующей мембраны. Такой аппарат совмещает все достоинства предыдущих модификаций, но имеет достаточно большую стоимость, что является существенным недостатком.
ВАЖНО! Небулайзер для ингаляции необходимо содержать в чистоте в силу его индивидуального использования. Кроме того, это продлит срок его эксплуатации.
Главными достоинствами ингаляции с небулайзером при бронхиальной астме считаются:
- Результативность купирования приступа удушья в силу скорого проникновения препарата в бронхи.
- Прибор можно использовать при развитии симптомов астмы, которые чреваты летальным исходом.
- Незамысловатость эксплуатации.
- Ингаляция может проводиться даже грудному ребенку.
- Отсутствие особой координации вдоха/выдоха при проведении процедуры.
- Подобная ингаляция фактически не воздействует на прочие органы и системы.
- Отличная сочетаемость препаратов и использование больших дозировок для лечения астмы.
- Прибор можно использовать дома, в больнице, в дороге.
- Нет пропеллентов и фреона.
- Прибор можно соединить с контуром подачи кислорода либо использовать для пациентов на ИВЛ.
В основном ингаляции небулайзером при бронхиальной астме назначают в таких случаях:
- лекарственный препарат должен доставляться в тракт дыхательной системы именно этим способом;
- пациент не может воспользоваться другим видом ингаляторов (тяжелые или слабые больные, а также маленькие дети);
- при серьезных поражениях легких, когда требуется доставить активный препарат именно в альвеолы;
- раздражения тракта дыхательной системы при использовании обычных ингаляторов;
- тяжелого течения астмы, долгих удушливых приступах и при астматическом статусе;
- если при лечении болезни необходимо увлажнить слизистую;
- если больной не может научиться одновременно делать вдох и нажимать на баллончик карманного ингалятора.
Медицинская практика последних лет показывает, что все больше пациентов выказывают желание пользоваться небулайзерами, потому что считают их современным удобным медицинским средством.
Если больной хочет делать ингаляции при бронхиальной астме с помощью этого аппарата, то изначально необходимо проконсультироваться со специалистом. Ведь выбор зависит от особенностей протекания астмы и назначенных лекарственных препаратов.
Перед покупкой необходимо тщательно изучить 4 основные характеристики прибора:
- Размер частиц лекарства в аэрозольном виде.
- Совместимость с различными медикаментами.
- Комплектация.
- Возможность работать автономно.
ВАЖНО! Устройство аппарата влияет на время проведения ингаляции. Чем прибор проще, тем больше времени будет занимать процесс. Среднее время проведения процедуры – 5-30 минут.
На размер аэрозольных частиц нужно обратить внимание в первую очередь. Особенно если планируется покупка ультразвукового аппарата, потому что у них зачастую нет функционала настройки размеров распыляемых молекул.
Для лечения бронхиальной астмы необходимо приобрести прибор, продуцирующий аэрозольные молекулы размером 2-6 мкм. Молекулы такого размера легко проникают в верхние дыхательные пути. Если частицы будут больше, то они не достигнут цели, осев в ротоглотке, гортани и трахее. Относительно мелкие же молекулы пройдут мимо и осядут в альвеолах.
Относительно «совместимости» можно сказать, что врачи часто прибегают к специфическим топическим кортикостероидным препаратам, которые нельзя использовать в ультразвуковых устройствах. Этот вид прибора также не подходит при присутствии инфекции в дыхательном тракте, для устранения которой используют ингаляции с раствором антибиотиков.
Если покупка осуществляется для ребенка, то комплект обязательно должен включать респираторную маску, которая ограничивает распыление аэрозоля во вне.
При тяжелом протекании недуга ингаляция может потребоваться внезапно и в любом месте, поэтому лучше остановиться на покупке прибора с автономной работой. Кроме того, любое устройство требует периодической замены распылителя, срок эксплуатации которого приблизительно 100 процедур. Чем больше срок эксплуатации распылителя, тем дороже будет стоить сам аппарат.
С помощью этого аппарата можно проводить как экстренную помощь во время удушья, так и основную терапию недуга, которая способна держать заболевание под контролем и не допускать новых бронхоспазмов.
К экстренным препаратам, которые быстро купируют бронхоспазм, относят:
- «Сальбутамол»;
- «Фенотерол»;
- «Ипратопия бромид»;
- «Беродуал»;
- аналоги выше перечисленных препаратов.
Для поддерживающей терапии чаще всего прибегают к кортикостероидным медикаментам местного назначения: «Будесонид-натив», «Кромогексал», «Беклазон».
Также специалисты практикуют назначение астматикам ингаляционных медикаментов, направленных на разжижение мокроты. Но использовать подобные лекарства необходимо осторожно, так как большой объем мокроты в бронхах может привести новому бронхоспазму и удушью. С целью выведения мокроты при ингаляции можно воспользоваться раствором натрия хлорида.
ВАЖНО! Процедура должна начинаться с применения бронхорасширяющих медикаментов. Только после них можно использовать кортикостероидные и муколитические лекарства.
| Медикаменты | Показания | Использовать в компрессорном | Использовать в ультразвуковом |
|---|---|---|---|
| Бронходиляторы: (расширяют бронхи) беротек, сальбутамол, беродуал, атровент, сульфат магния. | Бронхиты, бронхиальная астма. | можно | можно |
| Муколитики: (разжижают мокроту) лазолван, флуимуцил, физ- раствор натрия хлорида (0,9%),. | Пневмонии, бронхиты, бронхиальная астма, муковисцидоз. Различные процессы в бронхах, где имеется вязкая трудноотделяемая мокрота. | можно | можно |
| Антибиотики: флуимуцил-антибиотик, гентамицин, диоксидин. | Тонзиллит, фарингит, бронхиты бактериального происхождения, пневмониии, нагноительные заболевания лёгких — абсцессы, бронхоэктазы, муковисцидоз. | можно | нельзя |
| Стабилизаторы мембран тучных клеток: кромоглициевая кислота. | Бронхиальная астма | можно | можно |
| Вещества легочного сурфактанта: порактант альфа, сурфактант. | РДС и бронхолегочная дисплазия у детей, в т.ч. новорожденных | можно | нет |
| Противовоспалительные препараты: гормоны — дексаметазон, будесонид, пульмикорт и растительные — ротокан. | Острые и хронические воспалительные болезни дыхательного тракта | можно | только растительное сырье |
| Блокирующие интенсивный кашель: лидокаин 2%. | Рефрактерный кашель: чаще всего при вирусных трахеитах, ларингитах, раке лёгких. | можно | можно |
| Антигрибковые средства: амфотерицин. | Системные микозы (кандидомикоз, аспергиллез и др.), лейшманиоз. | можно | можно |
Неверный подбор препарата для аппарата чреват не только его поломкой, но и ухудшением здоровья больного. Следовательно, для проведения процедуры есть определенные ограничения.
- Нельзя пользоваться раствором, ампула которого была вскрыта более чем 24 часа назад.
- Не допускается разбавление растворов кипяченной/дистиллированной/минеральной водой, которая при попадании в бронхи провоцирует отек слизистой и удушье.
- Без консультации врача запрещается использование содового раствора. Он может «высушить» дыхательный тракт или привести отеку при недостаточной концентрации.
- В силу содержания крупных молекул, не рекомендуют применять отвары и настойки трав.
- Для среднего дыхательного тракта процедуру не рекомендуют проводить с эфирными суспензиями, которые образуют специфическую пленку, затрудняющую вдох/выдох и устранение мокроты.
- растворы, содержащие масла (исключение – лечение ЛОР-органов с применением назальных канюль);
- растворы с содержанием взвешенных частиц, в частности растительные отвары и настойки;
- димедрол, эуфиллин, платифиллин, папаверин и похожие им препараты, не имеющие субстрата воздействия на слизистые оболочки.
Выбор прибора, как и подходящих к нему медикаментов, должен осуществляться параллельно с индивидуальной консультацией у специалиста. Ведь совместное использование устройства и правильно назначенных медикаментов – это залог улучшения состояния, а может быть и к полному возвращению к обычному образу жизни.
Моему сыну уже 6 лет. До 4 лет мы не выходили из больницы. Как только заболеет, так и одышка. Полного обследования мы не проводили. Во время лечения в больнице лекарства уходили тоннами. И кроме антибиотиков нам проводили процедуру – ингаляции небулайзером. Я подумала, почему бы и нет? Астмы, как таковой у нас не наблюдается, только частые бронхиты. Купили небулайзер, и уже 2 года в больницу не ходим вообще.
Вот не знаю. Мы брали самый дешевый, обычный паровой ингалятор Ромашка 3, производства РОССИЯ. Обошелся нам в 1400 руб. всего. Племяннику кашель вылечил за 5 дней. Ингаляции делали на воде с солью и содой, и ромашковый сбор. Брали его в инет-магазине. Доставили быстро. Теперь лечимся всей семьей. Я обычно беру распаривать лицо перед чисткой. Удачная и бюджетная покупка. Там были еще небулайзеры: компрессорные и ультразвуковые, по разным ценам. Но мы выбирали по карману. И к тому же племяннику 10 лет, нет страха, что может обжечься или перевернуть на себя ингалятор. Уже достаточно взрослый.
Не лечите себя сами, если не знаете как сделать простую ингаляцию. А она не такая уж и «простая», оказывается. Знания нужны, а то будет как у меня. Раз-два, боржоми залила, поглубже вдыхаю… И тут так вдохнула что и дальше только кашляла и задыхалась покуда неотложка укол не сделала (эуфилин, кажется). Спазмировали пары от солей бронхи. Так что не стоит, наверное это делать с минералкой, лучше покупать раствор специальный и следовать инструкции.
Друзья, хочу поделиться с вами интересной статьей, в которой доктор Комаровский объясняет насколько вредно заливать в небулайзер минеральные воды. Для всех кому не безразлично собственное здоровье, почитайте! Я раньше тоже думала, что минералка безопасна в небулайзере, пока сама чуть не угробила собственного ребенка. Короче не стоит экспериментировать, люди лейте в аппарат специальные растворы и Боржоми лучше просто пить.
Ребята! Кашель, насморк – лечите, как врач рекомендует. Самолечением не занимайтесь! А то, тут вот, то ли от своей лени (ну проще же в небулайзер хлюпнуть минералочки и дешевле!), то ли в надежде, что от «боржоми» же априори ничего быть не может плохого! Ну мы и лечимся, а потом выдыхаем такое лечение… Хорошо еще, если все хорошо кончается (углекислый газ, бактерии, соли – всё это попадает к нам в легкие). Рекомендую посмотреть на Ютуб ролик, называется «Разрушители мифов: “Можно ли заливать Боржоми в небулайзер”. Наглядно показано, чем именно это опасно.
Все правильно говорите Саша!
Читайте инструкцию к небулайзеру. Используйте только специальные растворы, а не ставьте эксперименты над собственным здоровьем. Не заливайте в небулайзер минеральную воду, а лучше посмотрите видео, в котором эксперты объяснили, можно ли заливать Боржоми в ингаляторы и какие последствия могут быть, насколько это опасно https://www.youtube.com/watch?v=jl-kjLyU3RE&feature=youtu.be
Да, все правильно – хорошее, полезное видео…
источник
Небулайзером называет устройство, которое переводит жидкость в аэрозольное облако. Бронхиальная астма является одним из самых распространенных показаний для применения этого приспособления.
Чтобы ингаляции небулайзером при бронхиальной астме приносили максимум пользы, нужно правильно его выбирать и уметь пользоваться таким устройством.
Небулайзер состоит из функционирующей части (обычно это компрессор), переводящей лекарственный раствор в аэрозоль. От компрессора отходит воздушная трубка, которая заканчивается небулайзерной камерой. В ней имеется специальный резервуар для лекарственных средств. К небулайзерной камере присоединяется загубник или маска. Применение такого прибора позволяет доставить действующие вещества непосредственно в бронхи. Такое местное лечение имеет несколько важных преимуществ:
- достижение желаемого эффекта через небольшой промежуток времени;
- возможность существенно уменьшить дозировки системных препаратов или отказаться от их использования;
- отсутствие или уменьшение побочных эффектов.
Используя это устройство, нужно соблюдать несколько простых правил. Одним из них является тщательное промывание и просушивание резервуара для растворов, трубки, мундштука или насадки после процедуры. После ингалирования кортикостероидных средств необходимо умыться и прополоскать ротовую полость.
Компрессионный или струйный небулайзер — самый распространенный и доступный прибор. В нем преобразование лекарственного раствора в мелкодисперсный аэрозоль происходит за счет работы компрессора, который генерирует мощный поток воздуха. Устройства этого типа имеют следующие преимущества:
- простота использования;
- способность распылять любые лекарственные растворы, сохраняя их структуру;
- наличие экономайзера, который обеспечивает подачу аэрозоля только в момент вдоха;
- невысокая цена.
Электронно-сетчатый небулайзер создает аэрозольное облако, подавая раствор на вибрирующую мембрану. Помимо достоинств, присущих струйному небулайзеру, этот прибор характеризуется компактностью и практически бесшумной работой. Однако высокая стоимость такого устройства для многих является большим недостатком.
Небулайзер ультразвукового типа имеет генератор ультразвука. Воздействуя на лекарственный раствор, ультразвуковая волна создает аэрозоль. Как и электронно-сетчатый прибор, он имеет малые размеры и работает очень тихо. Стоимость ультразвукового небулайзера вполне приемлема, но большой недостаток этого устройства — ограниченность списка распыляемых средств из-за способности ультразвука нарушать структуру некоторых лекарственных форм и крупных молекул.
Желающим делать ингаляции при бронхиальной астме через этот прибор, крайне желательно проконсультироваться у врача. Небулайзер рекомендуется выбирать в зависимости от особенностей течения болезни и назначенных препаратов. Перед покупкой нужно обратить внимание на следующие характеристики:
- размер продуцируемых частиц;
- «совместимость» с различными препаратами;
- комплектация;
- возможность автономной работы.
Размер частиц, которые создает прибор — первое, что следует оценить. Особенно это касается ультразвуковых небулайзеров, так как у них часто отсутствует функция регулировки размера распыляемых частиц.
Для терапии при бронхиальной астме подходит устройство, которые создает аэрозольные частицы размером от 2 до 5 мкм. Они с легкостью проходят в верхние дыхательные пути, оседая в органах-мишенях — бронхах среднего и мелкого калибра. Более крупные частицы будут оставаться в ротоглотке, гортани и трахее, а более мелкие минуют бронхи и остаются в альвеолах. В характеристиках многих небулайзеров указано процентное соотношение продуцируемых аэрозольных частиц. Людям с астмой рекомендуется отдавать предпочтение моделям, которые генерируют наибольшее количество частиц диаметром 2 – 5 мкм (оптимально 3 мкм).
Большинству людей с астмой назначают топические кортикостероидные средства «Пульмикорт» или «Будесонид». Ультразвуковые ингаляторы не подходят для применения этих суспензий. Стоит отметить, что у некоторых пациентов течение астмы усугубляется из-за наличия инфекции. В таких случаях врач может назначить специальный раствор антибиотиков, предназначенный для ингаляций. Ультразвуковой прибор для них использовать нельзя.
Помимо этого при выборе стоит обратить внимание на комплектацию аппарата. Если он приобретается для ребенка, то в наличии обязательно должна быть респираторная маска. В противном случае большая часть аэрозоля будет распыляться в окружающую среду. При тяжелом течении заболевания ингаляции могут потребоваться в любое время и в любом месте, поэтому имеет смысл отдать предпочтение портативному прибору, который работает автономно.
При помощи этого устройства можно осуществлять как неотложную помощь при развитии приступа, так и базовую терапию, которая помогает контролировать болезнь и избегать выраженного бронхоспазма в дальнейшем. К препаратам первой помощи, устраняющим спазм бронхов, относятся следующие растворы для ингаляций:
- сальбутамол («Вентолин Небулы», «Сальбутамол-натив», «Сальгим»);
- фенотерол («Беротек»);
- ипратропия бромид («Атровент»);
- комбинированный бронходилатирующий препарат «Беродуал».
В качестве поддерживающей терапии для ингаляций через небулайзер назначают кортикостероидные средства местного действия:
В некоторых случаях врачи назначают астматикам ингаляции средствами, разжижающими мокроту. Однако применять их следует с осторожностью, поскольку присутствие большого количества мокроты в бронхах может стать причиной спазма и развития приступа. Чтобы облегчить выведение мокроты можно использовать для ингаляций физиологический раствор хлорида натрия. Обратите внимание, что сначала следует ингалировать средства, расширяющие бронхи, и только потом кортикостероидные и муколитические препараты.
Выбор лекарственных средств и определение их дозировок осуществляется в индивидуальном порядке в зависимости от возраста, течения и типа бронхиальной астмы. Большую роль играет прием других препаратов, например, использование системных кортикостероидов приводит к выбору минимальной дозировки гормональных препаратов местного назначения.
Для проведения ингаляций через небулайзер подходят далеко не все лекарственные средства. Неподходящий раствор в лучшем случае может привести к поломке прибора, а в худшем — к ухудшению состояния, вплоть до летального исхода. Для ингалирования через небулайзер нельзя использовать следующие средства.
- Раствор из вскрытой ампулы, который хранился более 24 часов, принесет больше вреда, чем пользы, так как в него уже успели попасть патогенные микроорганизмы. Ампулу с раствором на время хранения рекомендуется закрывать ватным шариком, смоченным в спирте.
- Кипяченая или дистиллированная вода (также она не подходит для разбавления лекарственных растворов), попадая в бронхи, может вызвать сильный отек слизистой и спровоцировать развитие приступа.
- Минеральная вода тоже может стать причиной развития отека, кроме того, истинный состав бутилированной минералки от недобросовестных производителей может оказаться весьма неожиданным.
- Раствор с содой «сушит» дыхательные пути, а если он не достаточно концентрирован, то вызовет развитие отека в бронхах. Проводить ингаляции с содой без разрешения врача не желательно. Помимо этого такой раствор не рекомендуется использовать с некоторыми моделями небулайзеров.
- Отвары и настои лекарственных трав содержат крупные частицы. Кроме того, попадая в бронхи, такой раствор с высокой долей вероятности вызовет у астматика сильную аллергическую реакцию.
- Суспензии с эфирными маслами ингалировать в средние дыхательные пути не желательно. Попадая в бронхи, они образуют пленку, которая закрывает просвет, затрудняет дыхание и выведение мокроты.
- Раствор кортикостероидов, предназначенный для системного применения, вызывает такие же побочные эффекты при ингаляциях. Целесообразно заменять его топическими кортикостероидами, которые реже провоцируют развитие нежелательных реакций.
- Раствор эуфиллина или магнезии ингалировать не имеет смысла, так как в бронхах нет рецепторов, которые могли бы контактировать с действующими веществами этих лекарств.
Благодаря небулайзеру многие люди с бронхиальной астмой возвращаются к нормальному образу жизни. Однако экспериментировать с этим прибором не стоит, используйте для проведения ингаляций только специально предназначенные растворы.
источник
Лечение бронхиальной астмы всегда начинают с применения ингаляторов. Обусловлено это тем, что ингаляции при астме показывают высокую эффективность в борьбе с бронхоспазмами.
Препараты, используемые в ингаляторах, способствуют расширению бронхов и уменьшению отека слизистой. Благодаря этому удается избежать обострений, применив небольшие дозы лекарства.
Часто больным не объясняют правила пользованиями ингаляторами, а от этого зависит эффективность лечения. Кроме того, разнообразие методов ингаляции позволяет найти индивидуальный подход к терапии астмы.
Ингаляции при бронхиальной астме – это самый эффективный метод лечения. Главное – это способность приборов доставлять средство точно к очагу воспаления, что позволяет избежать системного влияния.
Кроме того, прямое влияние на бронхи дает возможность купировать удушье в самые короткие сроки, а также избавить от изнуряющего кашля, который довольно часто наблюдается у астматиков.
При других способах введения лекарство сначала подвергается биотрансформации в организме, некоторая часть его активных веществ нейтрализуется ферментами.
Помимо этого, распыление средства при ингаляции позволяет распределить его равномерным слоем и воздействовать на большую площадь пораженного органа.
Важное преимущество – возможность самостоятельного использования ингаляций маленькими детьми и пожилыми людьми. При правильной технике проведения манипуляции улучшение наступает после 1–2 использований.
Применение ингаляторов при бронхиальной астме – важная и необходимая часть лечения. Но всегда нужно помнить, что у каждого препарата есть свои противопоказания, и ингаляторы не исключение.
Все противопоказания или побочные эффекты связаны с воздействием активных веществ, входящих в состав используемых для процедуры лекарств.
Кроме того, есть состояния, при которых проводить ингаляцию просто запрещено. Например:
- легочные кровотечения, а также эпизоды кровохарканья, особенно если не установлена их природа;
- эмфизема легких;
- пневмоторакс;
- наличие болезней сердца и/или сосудов;
- гипертоническая болезнь разной этиологии;
- постинфарктное состояние;
- постинсультное состояние;
- повышение температуры тела – от 38,3 °С;
- индивидуальная непереносимость основного действующего вещества.
Также некоторые ингаляции не рекомендуется проводить больше 8 раз в сутки. Если интенсивность приступов астмы вынуждает часто проводить ингаляции, то нужно обратиться к доктору для коррекции базисной терапии.
- Воздушные: суть заключается в распылении вещества из баллончика при помощи сжатого воздуха. Обычно для этого используют муколитические или брохолитические средства.
- Паровые: самые доступные, т. к. для их проведения требуется только паровой небулайзер. Показаны для лечения острых респираторных инфекций трахеи и бронхов, терапии профессиональных заболеваний. Противопоказаны при полипозе слизистой оболочки дыхательных путей.
- Ультразвуковые: принцип основан на разбивании лекарственного вещества на микрочастицы. Часто для таких ингаляций используют бронхолитики. Показаны в основном для лечения астмы.
- Влажные: используется портативный ингалятор, лекарство распыляется без предварительного подогрева или иного воздействия. Используют в основном антигистаминные препараты, а также антибиотики, солевые растворы и бронхолитики.
- Тепловлажные: при проведении процедуры используются растворы, нагретые до температуры 39-43 °С. Обычно используются для улучшения мукоцилиарного клиренса. Вместо лекарства применяют минеральную воду.
- Инсуффляции: вдыхание сухих частиц лекарства, для этих средств используют специальные ингаляторы – инсуффляторы. Часто такие ингаляторы используют для лечения бронхиальной астмы в период обострения.
- Масляные: вдыхание частиц подогретого масла растительного происхождения. Минеральные масла использовать нельзя. При использовании этих ингаляций слизистая покрывается тонким слоем масла, защищающего от вредного действия факторов внешней среды. Нельзя применять людям, которые контактируют с пылью, т. к. пыль смешивается с маслом и происходит закупорка мелких бронхов.
Небулайзер преобразовывает лекарство в мелкодисперсную пыль, что позволяет в сочетании с равномерной подачей в равной степени распределить его между верхними и нижними отделами бронхов. Преимущества небулайзера:
- ингаляции можно проводить всем пациентами, вне зависимости от возрастной категории;
- при небулайзерной терапии дыхание должно быть нормальным, нет необходимости делать вдох глубже;
- возможность купировать астматический приступ за короткий промежуток времени, так как препарат сразу поступает в очаг воспаления;
- небулайзер можно использовать даже при тяжелом состоянии пациента;
- возможность использовать прибор самостоятельно;
- в емкость для лекарства можно поместить несколько средств одновременно;
- постоянная подача лекарства, пока работает компрессор.
Необходимо помнить о соблюдении чистоты прибора и его деталей: после эксплуатации небулайзера маску следует хорошо промыть асептическим раствором, а затем высушить.
Часто применяют этот прибор при бронхиальной астме во время прохождении курса лечения дома. Также рекомендуются периодические ингаляции людям, работающим в условиях повышенного загрязнения воздуха, для профилактики развития профессиональных заболеваний, к которым относится и астма.
Чтобы предотвратить нежелательные последствия ингаляций, перед использованием небулайзера стоит пройти обследование и проконсультироваться со специалистом. Самостоятельное лечение не рекомендуется.
При бронхиальной астме ингаляторы заправляются лекарством, которое назначил врач, с учетом тяжести состояния:
- легкое обострение: разовая ингаляция с применением бронходилататоров, для профилактики приступов и осложнений можно повторить процедуру через 4–5 часов;
- средней или тяжелой степени: 2-3 дозы с интервалом в 20 минут, повторение цикла – спустя 4–6 часов.
Если после небулайзерной терапии улучшения дыхания не наступило, то пациенту рекомендуется госпитализация в стационар.
Эти препараты назначают при легких приступах для облегчения дыхания. Такой эффект достигается за счет активации бета2-адренорецепторов, находящихся в стенках бронхов.
Под их воздействием актин и миозин — белки, отвечающие за сокращение мышц — не взаимодействуют друг с другом, и происходит расслабление гладких мышц бронхов.
В результате просвет дыхательных путей увеличивается, и дыхание восстанавливается. Из этой группы применяют для ингаляции такие вещества, как сальбутамол, салметерол, фенотерол и орципреналин.
Но также бронходилатирующим эффектом обладает ипратропия бромид, который блокирует мускариновые рецепторы в стенках бронхов.
Угнетение этих рецепторов препятствует проникновение ионов кальция внутрь клетки. Так как кальций вызывает сокращение мышц, его дефицит вызывает расслабление.
Для ингаляций применяют комбинированные средства, которые оказывают более выраженное действие. Например, препараты, содержащие фенотерол и ипратропия бромид, часто назначаются пульмонологами ввиду их эффективности для снятия приступов любой степени.
Для ингаляций применяются чаще всего только дексаметазон и триамциналон. Их противовоспалительный эффект обусловлен сужением мелких сосудов, при этом образование жидкости уменьшается, прекращается накопление в зоне воспаления лейкоцитов, уменьшается активность макрофагов, снижается продукция медиаторов воспаления.
Таким образом, глюкокортикостероиды снижают активность местного клеточного ответа иммунной системы, уничтожая центральное звено в патогенезе бронхиальной астмы.
Кроме того, используют лекарства, содержащие такие вещества, как флутиказон, будесонид и беклометазон. Применение этих препаратов в момент приступа астматику не поможет.
Но современные комбинации глюкокортикостероидов и бронходилататоров, применяемые в качестве базисной терапии, помогают избежать серьезных обострений и нормализовать дыхание.
Препараты этой группы предотвращают высвобождение из тучных клеток гистамина, который способствует развитию удушья и продукции мокроты.
В норме гистамин участвует в иммунных реакциях, изменяя тонус сосудов и привлекая другие иммунные клетки. Но в патогенезе астмы он является частью механизма развития аллергической реакции.
Во время приступа и при обострении заболевания эта группа препаратов не поможет, потому что гистамин уже успел выделиться. Поэтому астматики принимают эти медикаменты в профилактических целях.
На сегодняшний день только кромолин-натрий используется в терапии астмы.
Действие этих препаратов заключается в снятии отека и улучшении отхождения мокроты. Они особенно важны при астме, потому что из-за спазма и слишком вязкой консистенции секрет не выводится из бронхов.
Мукоцилиарный клиренс в бронхах при астме нарушен, и формируется вторичное воспаление. К муколитикам, применяемым посредством небулайзера, относятся ацетилцистеин.
Используется он только после консультации с врачом. Кроме того, препарат нельзя применять в моменты приступов астмы, потому что он усиливает бронхоспазмы.
Для проведения паровых ингаляций не нужен небулайзер. Для ингаляции этого вида достаточно выбрать емкость, которая хорошо держит тепло и не дает пару рассеиваться.
Паровые ингаляции нельзя проводить в период обострений и детям до 7 лет. Народная медицина предлагает много рецептов от астмы.
- С использованием листьев эвкалипта. Для этого берут 1 столовую ложку высушенных листьев и заливают 2 стаканами воды. Затем ставят на огонь, доводят до кипения и варят около 15 минут. После этого отвару необходимо настояться еще 15 минут. Рекомендуется вдыхать пар под полотенцем в течение 10–15 минут до 3 раз в сутки. Полный курс составляет 20 процедур.
- Ингаляции с аптечной ромашкой. Берут 2 столовые ложки высушенных цветков и заливают 250 мл кипятка, настаивают в термосе 2 ч. Перед применением подогреть и дышать паром под полотенцем в течение10–15 минут с частотой 1–2 раза в сутки. Курс длится до 14 дней.
- Настой мать-и-мачехи часто помогает снять спазм и способствует отхождению мокроты. Для ингаляции необходимо взять 1 столовую ложку высушенных листьев и залить 2 стаканами кипятка, затем настоять в течение 10 минут. Процедура проводится под полотенцем течение 10 минут до 2 раз в сутки на протяжении 10 дней.
Перед применением народных средств необходимо проконсультироваться с врачом, так как компоненты, входящие в их состав, могут привести к бронхоспазму, ведь многие цветы и травы являются мощными аллергенами.
Эффективность ингаляций при астме зависит от правильности ее проведения. Если это небулайзер или паровые ингаляторы, то особых сложностей нет.
Правда, стоит помнить, что при использовании глюкокортикостероидных растворов для ингаляций небулайзером при бронхиальной астме необходимо прополоскать рот после процедуры, так как возможно развитие грибковой инфекции.
Общие правила проведения ингаляций:
- дыхание должно быть ровным и спокойным;
- одежду следует выбирать свободную, чтобы не мешала дыханию;
- не допускается неправильное положение туловища;
- перерыв между ингаляцией и приемом пищи должен составлять 1 час, это же относится к физической нагрузке;
- после процедуры следует отдохнуть в течение 15-20 минут, в зимнее время — до 40 минут. В это время нельзя разговаривать, принимать пищу, курить или петь;
- при бронхиальной астме вдыхать нужно через нос, затем задерживается дыхание на 2 секунды и делается медленный выдох через нос;
- при одновременном использовании нескольких лекарств следует принимать во внимание их совместимость;
- перед манипуляцией прочистить дыхательные пути помогает дыхательная гимнастика;
- растворы готовятся непосредственно перед процедурой.
Соблюдение этих простых правил, а также простейших мер безопасности способствует большей эффективности процедуры и поможет избежать осложнений.
Несмотря на то что ингаляция считается очень простой процедурой, знание ее особенностей и правил проведения позволит добиться наилучшего результата в лечении и профилактике бронхиальной астмы.
источник
Астма – это невероятно тяжелое и сложное для лечения заболевание дыхательных путей, вызванных воздействием аллергических и иммунологических факторов. Астма может появиться, если:
- есть наследственная предрасположенность;
- вы родились женщиной, так как по статистике женская половина болеет этим заболеванием в два раза чаще мужчин;
- есть чрезмерно большой вес;
- существует предрасположенность к сильной восприимчивости воздействия аллергенов: шерсть животных, пыль, плесень, грибок, курение, частые простудные заболевания.
| Симптомы | Диагностика | Лечение |
| Одышка, свистящие хрипы, заложенность в грудной клетке | Проводится врачом. Для этого необходимо сделать выдох в мундштук спирографа | Проводится под строгим контролем врача при соблюдении определенных правил: исключение всех аллергенов, постоянная диета, назначенная врачом; нередко помогает смена климата; применение гормональных препаратов |
Если пустить все на самотек и не заниматься лечением, то возможны серьезные осложнения. При прохождении курса выздоровления внутренняя дисциплина должна быть невероятно жесткой. Нельзя не только пропустить прием препарата, но даже сам поход к специалисту.
Ингаляции при бронхиальной астме имеют архи важное значение. Ингалирование может проходить с использованием стандартного ингалятора или же небулайзера. Возникает вопрос: какой небулайзер лучше при астме.
Каждая модель представленных сегодня на рынке аппаратов имеет свои плюсы и минусы. Стоит обратить внимание и учитывать, что размер частиц лекарственного препарата должна быть 2-2,5 микрон. Если частицы будут меньше, то они могут вылететь обратно, если больше, то осядут на трахее или носоглотке, не долетая до мелких бронх или альвеол.
Так как для лечения бронхиальной астмы лекарства, как правило, имеют очень высокую стоимость, то разумнее выбрать небулайзеры с клапанами вдоха-выдоха, так как они имеют потери 20-25%. Управление производится дыханием, клапана активируются вдохом.
Лечение астмы небулайзером будет длительное, а установка при постоянном режиме работы имеет такое свойство «выходить из строя», т.е. в последствии частицы производятся большего размера (подробно об этом было описано ранее), что оказывает отрицательный эффект.
Небулайзеры при астме невероятные выручалочки, так сказать «доктор на дому». Препараты для небулайзера при астме должны содержать в себе такое вещество, как сальбутомол. Оно способствует увеличению просвета в бронхах и убирает в них спазмы.
Данное вещество содержится в таких лекарственных препаратах, как «Асталин», «Вентолин небулы», «Сальгим» и др. Помимо этого необходимы препараты, которые разжижают мокроту, так называемые муколитики (действующее вещество Амброксол).
Помимо вышеописанных препаратов назначаются антибактериальные лекарства, а также иммуномодуляторы.
| Препарат | Назначение | Принцип действия | Описание процедуры | Продолжительность, периодичность |
| Амброгексал | Муколитики | Производят разжижение мокроты, улучшение отхаркивания, как следствие | ||
| Лазолван | На одну процедуру необходимо 2-3 мл | 2-4 раза в день | ||
| Амбробене | ||||
| Флуимуцил | Не требуется использовать растворитель, препарат готов к использованию. 3 мл раствора на 1 процедуру | 2 раза в день | ||
| Беродуал | Бронхолитики | Активно воздействуют расширяя бронхи | ||
| Вентолин Небулы | ||||
| Беротек | В период обострения количество процедур увеличивается, объем 1-2 мл, так как лекарство выпускается в виде готового раствора | В период ремиссии 1-2 раза в день, в период обострения 3-4 | ||
| Сальбутамол | Используется чистый препарат. Дозировка в зависимости от степени заболевания варьируется от 1 мг до 5 мг. | В зависимости от сложности протекания заболевания от 1-2 раз в день до 3-4 | ||
| Кромогексал Небулы | Кромоны | Противоаллергические препараты, которые еще являются стабилизаторами мембран тучных клеток | ||
| Флуимуцил — антибиотик | Антибиотики | Уничтожение главных бактерий-возбудителей | Препарат требует доведения до готовности. Для приготовления раствора необходимо 5 мл. физраствора, который вносят в колбу с сухим порошком препарата. На одну процедуру необходимо взять половину полученной массы. | В лечебных целях ингалирование 2 раза в день, в профилактических 1 |
| 0,9%-й физ. раствор | Щелочные и солевые растворы | Действие направлено на увлажнение слизистой оболочки с целью ускорения процесса выведения мокроты | 3-4 мл | 3-4 раза в день |
| Минеральная вода Боржоми | 3-4 мл | 3-4 раза в день |
В случае передозировки лекарственными препаратами возможны тахикардия, колебания давления, аритмия и прочее. Поэтому при наличии заболеваний сердечно-сосудистой системы необходимо обязательно сообщить об этом лечащему врачу для назначения соответствующего лечения.
Обратите внимание на то, что антибиотики категорически запрещается использовать в ультразвуковых ингаляторах.
Люди, уже излечившиеся и многое испробовавшие, советуют покупать менее дорогие модели, так как будет возможность поменять или докупить необходимые составные части. Многие распылители совместимы с компрессорами других фирм.
Также следует учитывать, что чем проще комплектующие небулайзера, тем длиннее сама процедура. В среднем время варьируется от 5 до 30 минут. Небулайзер при астме просто жизненно необходим, однако ОБЯЗАТЕЛЬНО уточните у лечащего врача последовательность приема всех лекарственных препаратов, а также интервал между ними и ингаляциями в целом.
источник
Существуют различные виды устройств, которые можно обозначить общим названием “ингаляторы при астме”. При бронхиальной астме и хронической обструктивной болезни легких основной путь введения лекарств в бронхи и легкие – ингаляционный. Лекарства попадают сразу в очаг патологии, поэтому требуется более низкая дозировка, следовательно, уменьшается выраженность побочных явлений. Небулайзер при астме необходим практически каждому пациенту. Однако существуют и другие виды устройств для ингаляций, каждое из которых имеет особенности.
Эти устройства созданы еще в XIX веке для лечения туберкулеза. Их принцип основан на превращении лекарственного раствора в аэрозоль с мелкими частицами, которые оседают в бронхах и легких. Существует 2 вида небулайзеров: компрессорные (для создания аэрозоля используется сжатый газ) и ультразвуковые, в которых используется энергия генерируемых особым пьезокристаллом волн.
Преимущества небулайзера при астме:
- спокойное дыхание в течение ингаляции, что позволяет применять это устройство у пациентов любого возраста и состояния, в том числе и находящихся без сознания;
- возможность применения при осложнениях, например, при астматическом статусе, а также одновременно с подачей кислорода;
- возможность изменять дозу вводимого лекарства.
Особенности ультразвуковых небулайзеров по сравнению с компрессорными видами:
· Более быстрое образование аэрозоля
· Практически бесшумная работа
· Портативность, меньший вес и легкость очистки
· Возможность работы от аккумулятора
· Меньший размер образуемых аэрозольных частиц, следовательно, более глубокое проникновение в легкие
· Для улучшения состояния достаточно 5 – 7 минутной ингаляции
· Невозможность применения вязких растворов и суспензий, прежде всего Пульмикорта
· Большее количество лекарства остается неиспользованным
· Вероятность распада молекул лекарства из-за повышения температуры раствора при образовании аэрозоля
· Необходимость соблюдения стерильности, поскольку если в раствор попадут микроорганизмы или пыль, их очень мелкие частицы также проникнут в легкие
· Более короткий срок эксплуатации
В таких небулайзерах применяется источник ультразвуковых волн, которые разбивают частицы жидкости в мельчайшие капли, которые затем с помощью вентилятора подаются в легкие пациента при астме.
В таком небулайзере можно использовать сальбутамол и беродуал. Суспензию Пульмикорт так вводить нельзя!
Распространенные модели ультразвуковых небулайзеров:
- ингаляторы ультразвуковые Муссон (Россия) – 2300 – 2800 руб;
- ингалятор amnb-510 ультразвуковой (США) – 3000 руб;
- ингалятор b.well wn-119 u (Великобритания) – 3245 руб;
- ингалятор Little Doctor LD-250U (Little Doctor, Сингапур) – 3300 руб;
- ингалятор UN-231 (AND, Япония) – 3350 руб.
Также разработаны MESH-ингаляторы, в которых образование аэрозоля происходит за счет проникновения лекарственного раствора через сито с мельчайшими порами. Это позволяет избежать дополнительного действия на молекулы лекарства. Производится такой вид аппарата для ингаляций фирмой B. Well (Великобритания) – это устройства WN-114 для взрослых и детей. Они лишены многих недостатков ультразвуковых небулайзеров, например, нет ограничений по применяемым препаратам для лечения астмы. Их стоимость составляет около 4800 рублей.
MESH-небулайзеры выпускают и другие известные производители медицинской техники – Omron, AND. В этом виде устройств нельзя использовать лекарства на масляной основе.
В этом виде устройств для создания аэрозоля используется струя газа. Основное преимущество такого небулайзера при астме перед ультразвуковым – возможность ингаляции гормональных препаратов, прежде всего суспензии Пульмикорта.
Виды струйных небулайзеров:
- конвекционный – самый распространенный вид, аэрозоль генерируется постоянно и при выдохе попадает в окружающую среду, что приводит к потере части препарата (Microlife NEB 100 new – 3000 руб);
- активируемый вдохом – аэрозоль образуется постоянно, но на вдохе c помощью клапана он в 2 раза активнее подается в легкие (Microlife NEB 10 new – 4000 руб);
- синхронизированный с дыханием – аэрозоль образуется только на вдохе, в результате практически весь препарат попадает в легкие, а его потери вовне отсутствуют (Microlife NEB 50 new – 4000 руб).
Это простые в применении приборы, основным недостатком которых является довольно крупный размер и шум при работе. Но для обычного домашнего использования такой вид небулайзера при астме вполне подойдет, учитывая, что он позволяет использовать глюкокортикоидные гормоны, а не только бронхолитики.
Дозированные аэрозольные ингаляторы выпускаются с середины ХХ века. В их состав, помимо лекарственного препарата, входит фреон и сурфактант. Лишь половина частиц, образуемых в таком виде устройства, достигает легких.
Особенности дозированных аэрозольных ингаляторов при астме:
· Быстрая скорость потока, что приводит к оседанию большого количества препарата на задней стенке глотки
· Низкая температура фреона, которая может привести к внезапному рефлекторному прекращению вдоха
· Сложность технически правильно провести ингаляцию, необходимость обучения пациента
· Снижение эффективности при хранении
· «Феномен остатка»: после использования 200 доз в баллончике остается ее около 20 доз, но концентрация препарата в них меняется непредсказуемо
Этапы ингаляции при астме:
- снять колпачок;
- встряхнуть флакон;
- выдохнуть;
- установить баллончик у рта;
- нажать кнопку аэрозоля и медленно вдохнуть;
- прекратить введение препарата, задержать дыхание на 10 секунд;
- медленно выдохнуть.
- вместо фреона используется более безопасный пропеллент HFA;
- препарат находится в виде не суспензии, а раствора, и нередко содержит этанол;
- нет феноменов «потери дозы» и «остатка»;
- нет необходимости встряхивать баллончик перед употреблением;
- аэрозоль не осаждается на глотке;
- частицы более мелкие и при астме проникают в легкие в большем количестве.
Для маркировки такого вида устройств используется аббревиатура, например «Беклометазон – HFA». Нередко после перехода на бесфреоновый аэрозоль требуется снижение дозировки препарата от астмы.
Главное отличие этого вида от обычных – активация выброса препарата после срабатывания пружинного механизма. Существует 2 вида таких ингаляторов при астме:
- аутохалер (активируется специальным рычажком), разработан для флутиказона и беклометазона;
- «легкое дыхание» (активируется при открывании колпачка), например, для сальбутамола.
Ингаляторы, активируемые вдохом, нельзя применять вместе со спейсером. Однако проникновение лекарства в легкие при их использовании в 2 раза выше, чем для обычных аэрозольных ингаляторов.
Это устройства, позволяющие не соблюдать точную технику ингаляции при астме. Это специальные камеры, в которые поступает аэрозоль из ингалятора, а уже потом из такой камеры пациент делает вдох. Кроме легкости применения, преимущество спейсера – отсутствие осаждения лекарства на задней стенке глотки.
Спейсер присоединяется к обычному баллончику с лекарством, в него делается впрыскивание одной дозы. В течение 5 – 10 секунд после этого следует сделать медленный вдох из камеры, для детей допустимо делать 2 вдоха. В легкие поступает в 2 – 4 раза больше препарата по сравнению с обычной ингаляцией.
Эффективность спейсера при астме мало зависит от объема этого вида устройства. Но она тем выше, чем больше его длина.
Спейсер нередко оснащается лицевой маской, что облегчает его использование при астме у маленьких детей (Бебихалер, Glaxo Wellcome).
Основной недостаток такого устройства – относительно большая величина, затрудняющая использование при астме вне дома. Более компактна система Джет, продающаяся для ингалятора Беклоджет-250.
Для ингаляторов одной фирмы нужен вид спейсера того же производителя, например:
- Беротек, Беродуал, Атровент, Ингакорт – спейсер фирмы Boehringer Ingelheim;
- Вентолин, Фликсотид, Бекотид, Беклофорте, Серевент – спейсер Волюматик (Glaxo Wellcome);
- Пульмикорт, Бриканил – Небухалер (ASTRA);
- Интал, Спинкапс – Спинхалер (Rhone-Poulenc Rorer).
Для введения Тайледа можно использовать мини-спейсер – синхронер. Он открыт сверху и позволяет видеть процессы распыления и вдоха.
В этих устройствах вместо раствора или суспензии имеется сухой порошок. При вдохе он проходит через специальный распылитель и со скоростью дыхания попадает в легкие. Это увеличивает концентрацию вещества в легких. Кроме того, решается проблема координации ингаляции с дыханием. Вдыхать такой аэрозоль следует с усилием, но довольно медленно.
Преимущества порошковых видов при астме – портативность, удобство, отсутствие фреона. Однако проблемой является зависимость поступления лекарства от скорости вдоха и просвета бронхов. Это важно у детей, для которых больше подходят Аэролайзер, Дискхалер и Ротахалер. Однако Дискхалер сложен в использовании.
Виды порошковых ингаляторов: капсульные, резервуарные и блистерные.
Используются желатиновые капсулы, каждая из которых содержит 1 дозу препарата. Капсула устанавливается на минитурбину и прокалывается иглами, а затем раскручивается потоком воздуха. Порошок попадает в этот поток и вдыхается.
Ранние модели – Ротахалер и Спинхалер, современные виды – Аэролайзер и Хандихайлер.
Рекомендуется использовать Форадил Аэролайзер и Спирива Хандихалер. Это бронхолитики продленного действия, введение которых при астме необходимо 1 – 2 раза в сутки. Кроме того, применяется Интал Спинхалер.
· Защита лекарства от влаги
· Возможность использования больших доз
Необходимость заправки перед каждым применением
Технические трудности – застревание капсул в устройстве и так далее
Это многодозовые порошковые устройства. Они удобнее в применении, чем капсульные, однако обладают рядом недостатков:
- изменчивость дозы при последующих ингаляциях;
- невозможность применения высоких доз;
- сложность и высокая цена;
- нет защиты лекарства от влаги.
Турбухалер состоит из отделения с лекарством, дозатора и диспергатора. При вдохе порошок через дозатор попадает в диспергатор и измельчается. Однако значительная его часть все же оседает во рту. Турбухалер применяется для ингаляций Пульмикорта, Бриканила, Оксиса и Симбикорта.
Циклохалер – аппарат российского производства, не уступающий импортным аналогам в эффективности, а то и превосходящий их. Он имеет уникальную конструкцию, позволяющую большому количеству лекарства достигать легких. Циклохалер содержит 200 доз медикамента и применяется для ингаляций Сальбена и Бенакорта.
Это системы, лишенные недостатков капсульных и резервуарных устройств. В них заправляются блистеры с упакованными дозами в виде диска (Дискхалер) или полоски (Мультидиск). Ячейка с одной дозой прокалывается, и ее содержимое попадает в легкие. Однако в этих устройствах отсутствует диспергатор, поэтому многие частицы имеют более крупный размер, чем необходимо при астме. Применение Дискхалера связано с выполнением сложного алгоритма, что вызывает неудобство у пациента.
Дискхалер применяется для ингаляций сальбутамола (Вентодиск), беклометазона (Бекодиск) и флутиказона (Фликсотид).
Мультидиск содержит 60 доз препарата, но в отличие от Дискхалера, содержащего всего 4 – 8 доз, является одноразовым устройством. Поэтому он имеет довольно высокую стоимость. В России используется в основном Серетид Мультидиск.
У некоторых видов порошковых ингаляторов есть счетчик доз: Турбухалер, Изихалер, Кликхалер, Новолайзер, Мультидиск. С учетом простоты применения наибольшее распространение получили Изихалер, Кликхалер и система Airmax™.
Современная система доставки лекарств в легкие при астме – Респимат. Образование аэрозоля в нем происходит при столкновении двух струй лечебных растворов. Формируется облако частиц, движущееся с небольшой скоростью и хорошо проникающее в легкие. К сожалению, пока этот вид устройства для ингаляций не получил широкого применения.
Ни один из перечисленных аппаратов для ингаляций не является идеальным. Разработка новых устройств продолжается. Выбрать небулайзер при астме или другой аппарат лучше всего с помощью лечащего врача, который владеет информацией о всех достоинствах и недостатках устройств для доставки лекарств в легкие.
источник