Бронхиальная астма является воспалительным заболеванием дыхательных путей, характеризующимся хроническим течением, связанным с повышенной реактивностью бронхов. Распространенность этой патологии на сегодняшний день составляет приблизительно 5-6 %, каждый год она является причиной 0.5 % смертей. Заболеваемость астмой растет ежегодно во всем мире, особенно среди лиц детского возраста. О том, что представляет собой это заболевание, по каким причинам оно возникает, и каковы симптомы, а также об особенностях диагностики и лечения бронхиальной астмы (в частности, о методах физиолечения) мы и расскажем в этой статье.
Повышенная реактивность (или гиперреактивность) бронхов, как правило, возникает в ответ на попадание в организм того или иного аллергена – развивается реакция гиперчувствительности I типа. Спровоцировать развитие приступа заболевания могут:
- пыльца цветов и иных растений;
- домашняя пыль (а точнее, клещи, находящиеся в ней);
- плесень, шерсть домашних животных;
- продукты питания;
- бытовая химия и косметика;
- лекарственные препараты;
- производственные вредности;
- инфекции;
- активное и пассивное курение.
Несомненно, играют роль и неблагоприятная экологическая обстановка, и наследственный фактор, и психосоциальные условия.
Итак, аллерген попадает в организм и вызывает в нем целый каскад биохимических реакций, в результате которых стенка бронхов спазмируется, слизистая их отекает и выделяет большое количество секрета, а просвет существенно сужается. Эти изменения и вызывают ряд симптомов, характерных для бронхиальной астмы.
Бронхиальная астма протекает приступообразно – периодически, на ранних стадиях болезни. После непосредственного контакта с аллергеном возникают характерные приступы, сопровождающиеся внезапно возникшей одышкой, влажными свистящими хрипами, которые слышны на расстоянии, затрудненным выдохом, ощущением заложенности в грудной клетке. Завершается приступ кашлем с отхождением густой вязкой «стекловидной» мокроты.
При длительном течении болезни в бронхах развиваются воспалительные изменения, и приступы возникают чаще даже без связи с аллергеном, а под воздействием каких-либо провоцирующих факторов – резкого запаха, холодного воздуха, физической нагрузки, вдыхания дыма сигарет, а также на фоне вирусных инфекционных заболеваний.
В период ремиссии симптоматика болезни минимальная либо же полностью отсутствует.
В зависимости от частоты возникновения приступов удушья различают 4 стадии бронхиальной астмы:
- I – интермиттирующая (приступы удушья возникают реже, чем 1 раз в 7 дней, исключительно после контакта с аллергеном; ночные – 2 раза в месяц или реже; обострения заболевания кратковременные, без труда купируются; показатели функции дыхания в пределах нормы (ОФВ1 ≥ 80% от должного значения, вариабельность ОФВ1 Принципы диагностики
Врач заподозрит наличие у больного бронхиальной астмы еще на этапе сбора жалоб, данных анамнеза жизни и заболевания (его при подозрении на эту патологию собирают очень подробно, чтобы сформировать полноценную ее картину; также для этих целей разработаны специальные опросники).
Подтвердят опасения врача данные объективного статуса больного, а именно аускультации (выслушивания) легких: будут обнаружены свистящие влажные хрипы (непосредственно во время приступа они слышны не только через фонендоскоп, но и на расстоянии от больного), а также удлиненная фаза выдоха. В периоде ремиссии эти признаки могут не определяться, к тому же интенсивность хрипов снижается или же они вовсе отсутствуют в случае выраженной закупорки (обструкции) просвета бронхов.
Кроме того, на коже больного могут быть обнаружены признаки аллергического дерматита или другие проявления аллергии.
Дополнительными методами исследования, позволяющими подтвердить или опровергнуть диагноз «бронхиальная астма», являются:
- спирометрия (это основной и наиболее информативный метод диагностики этого заболевания; именно он позволяет зарегистрировать показатели ОФВ1 (и их вариабельность), характеризующие стадию патологического процесса; кроме того, при его помощи определяют обратимость процесса в бронхах – сначала делают просто спирометрию, фиксируют ее результаты, а затем дают больному препарат, расширяющий бронхи, и повторяют исследование; если результаты его улучшились на 20 % и более, это свидетельствует именно о наличии у больного бронхиальной астмы, а если практически не изменились, это говорит в пользу другой патологии легких, именуемой ХОЗЛ);
- плетизмография (позволяет выявить повышение сопротивления дыхательных путей, имеющее место при бронхиальной обструкции);
- пикфлуометрия (метод самоконтроля, позволяющий больному самостоятельно отслеживать показатели функции дыхания (а именно пиковую скорость выдоха) и на основании результатов делать выводы о провоцирующих приступ факторах и эффективности проводимой терапии; для этого используют специальный прибор – пикфлуометр);
- исследование уровня газов крови (помогает обнаружить нарушение газового баланса крови, связанное с заболеванием – снижение содержания в ней кислорода (гипоксемия) и повышение – углекислого газа (гиперкапния));
- исследование бронхиальной реактивности (чувствительности бронхов к воздействию провоцирующих факторов; проводится в случаях характерных жалоб больного в сочетании с нормальными показателями функции дыхания);
- оценка аллергического статуса (как правило, проводят кожные пробы с аллергенами или же определяют IgE в сыворотке крови);
- исследование мокроты под микроскопом (в ней определяются спирали Куршмана (мокрота из нижних дыхательных путей, принявшая их форму) и кристаллы Шарко-Лейдена, а также слепки бронхиол, скопления эпителия, бактерии и повышенное содержание нейтрофилов и эозинофилов);
- общий анализ крови (в нем может быть обнаружена эозинофилия (более 5 % этих клеток)).
Полностью избавиться от бронхиальной астмы на сегодняшний день, увы, невозможно. Однако если больной соблюдает все рекомендации врача и получает адекватную терапию, состояние его значительно улучшается и зачастую наступает устойчивая ремиссия. То есть смыслом лечения является поддержание удовлетворительного качества жизни больного.
Суть его сводится к устранению воздействия на организм всех возможных аллергенов. Особенно эффективны эти мероприятия на ранней стадии болезни – прекращение контакта с веществами, провоцирующими приступ, может привести даже к стойкой ремиссии.
Больному следует осуществить следующие действия:
- ограничить возможные контакты с пыльцой растений (вероятно, даже уезжать с постоянного места жительства в другой регион на период цветения растения, вызывающего аллергическую реакцию);
- убрать из жилья ковры и мягкие игрушки, книги держать в закрытых шкафах, ежедневно мыть полы, вытирать пыль;
- производить регулярную смену постельного белья;
- не заводить домашних животных;
- исключить из пищевого рациона продукты – потенциальные или ранее выявленные аллергены;
- сменить место работы (если имеется аллергия на какие-либо производственные вещества).
Препараты каких групп будут назначены больному врачом, зависит непосредственно от стадии и особенностей течения его заболевания. Они могут вводиться в организм различными путями – ингаляционно, путем инъекций/инфузий (в народе – капельниц) или в форме таблеток через рот.
Существует такое понятие, как базисная терапия БА. Препараты, которые применяются при этом, оказывают непосредственное воздействие на слизистую бронхов, устраняя патологические изменения их. Они должны применяться на постоянной основе – не курсами, а постоянно, долгосрочно, часто и пожизненно. Именно эти препараты позволяют контролировать течение БА, не допуская ее прогрессирования.
Такими медикаментами являются:
- препараты выбора – ингаляционные глюкокортикоиды (беклометазон, флутиказон, будезонид и другие);
- системные глюкокортикоиды (метилпреднизолон, преднизолон);
- бронхолитики длительного действия (ингаляционные бета2-агонисты (формотерол, сальметерол) и ксантины (теофиллин, аминофиллин и прочие));
- кромоны (основными из них являются кромогликат натрия, недокромил натрия);
- модификаторы лейкотриенов (монтелукаст, зафирлукаст).
С целью устранения симптомов обострения БА используют препараты так сказать «скорой помощи», главными среди которых являются бета2-агонисты короткого действия (сальбутамол, фенотерол) и холинолитики короткого действия (ипратропия бромид), а также их комбинации. Они используются больным в начале приступа удушья для его купирования.
Также с целью снижения гиперреактивности организма применяют антигистаминные препараты – лоратадин, цетиризин, терфенадин и другие.
Физические методы лечения являются незаменимым компонентом терапии БА. При атопической форме болезни они нормализуют деятельность парасимпатической нервной системы, уменьшают проявления бронхоспазма, разжижают и ускоряют выделение мокроты, повышают устойчивость организма к воздействию аллергенов.
При приступе БА больному рекомендованы:
- эуфиллин, атропин, алупент в виде 10-минутных ультразвуковых аэрозольных ингаляций; курс – 10 ингаляций;
- магнитотерапия высокоинтенсивная импульсная (применяют аппараты «АМТ2 АГС» или «АМИТ-01»; воздействие проводят по 10 минут, лечебный курс состоит из 6-8 сеансов);
- диадинамотерапия (в течение 2 минут воздействуют двухполупериодным током, после чего 2-3 минуты – модулированным; затем меняют полярность и повторяют лечение; курс состоит из 5-6 сеансов);
- инфракрасная лазеротерапия (контактная сканирующая методика; воздействуют лазером на область 3-10-го грудных позвонков по бокам позвоночника, а также по срединной линии на уровне средней трети грудины и в области надпочечников; продолжается сеанс 10-12 минут, курс состоит из 10 процедур);
- ДМВ-терапия на зону надпочечников (длительность – 10-12 минут, частота – 1 раз в сутки, курс – 10 сеансов);
- транскраниальная электростимуляция (электроды располагают в области затылка и лба; длительность сеанса – 20 минут, кратность проведения – 1 раз в сутки, в курс включены 10 воздействий);
- массаж воротниковой зоны и грудной клетки (применяют приемы поглаживания, растирания, разминания, а также сдавление в период выдоха больного его грудной клетки; вибрационные воздействия противопоказаны; осуществляют массаж утром и вечером, курс – 12 процедур).
В период между приступами применяют:
- ингаляции аэрозолей эуфиллина, папаверина (ингаляции проводят по 10 минут, частота – каждый день, курс – 10 сеансов);
- аэроионотерапия;
- ультрафонофорез эуфиллина (длительность манипуляции равна 10-12 минутам, проводят их 1 раз в сутки курсом из 12 воздействий);
- низкоинтенсивная магнитотерапия (применяют аппарат «Полимаг-01», частота манипуляций – 1 раз в сутки по 20 минут, курс – 12 сеансов);
- индуктотермия области селезенки и надпочечников (применяют аппарат «ИКВ-4», индуктотермию осуществляют ежесуточно по 12-15 минут, терапевтический курс – 12 процедур);
- электростимуляция (воздействуют на зону мышц диафрагмы и диафрагмального нерва, а также межреберных мышц; применяют аппараты «Амплипульс» и «Эль Эскулап МедТеКо»);
- электрофорез кальция через нос (сеанс продолжается от 6 до 12-15 минут, проводят его ежесуточно, лечебный курс состоит из 3-5 воздействий);
- электрофорез эуфиллина или адреналина (применяют общую методику с частотой каждый день по 20 минут, терапевтический курс – 10 сеансов);
- УФО (доза составляет 2 биодозы; облучение проводят ежесуточно, курс – 12 воздействий);
- гипокситерапия (проводят 1 раз в сутки по полчаса-часу, терапевтический курс – 15-20 процедур);
- криотерапия общая (температура смеси -160 °С, продолжают сеанс 2-3 минуты, осуществляют каждый день, курс – до 15 процедур).
При инфекционно-аллергической форме заболевания физиотерапия способствует устранению очагов инфекции в бронхах и во всем организме, улучшает функции бронхов и кровообращение в них, снижает восприимчивость организма к действию аллергенов и оказывает противовоспалительное действие.
С момента установления диагноза больному могут быть рекомендованы:
- эуфиллин и другие расширяющие бронхи лекарственные средства, вводимые путем ультразвуковых аэрозольных ингаляций (длится такая ингаляция 5 минут, сеансы осуществляют 1-2 раза в сутки, терапевтический курс – 15 воздействий);
- антибиотики, вводимые аналогичным описанному в предыдущем пункте путем (проводят ингаляции 2 раза в день, каждую по 10 минут, курс – 12-15 процедур);
- ультразвуковые аэрозольные ингаляции муколитиков (трипсин, хемотрипсин) – применяются, если в бронхах обнаружено большое количество вязкого секрета; продолжают сеанс 6-8 минут, проводят его ежесуточно курсом в 5-8 воздействий; после процедуры следует полоскать рот водой;
- амплипульстерапия (воздействуют на грудной отдел позвоночника по бокам него; длительность манипуляции до 10 минут, частота их проведения – 1 раз в сутки, для достижения эффекта необходимы 10 воздействий);
- амплипульстерапия со стимуляцией мышц диафрагмы и диафрагмального нерва (общая длительность манипуляции – 13-15 минут, проводят их ежесуточно, лечебный курс – 10 воздействий);
- магнитотерапия высокоинтенсивная импульсная (длительность одного сеанса – до 15 минут, кратность проведения – 1 раз в сутки, для достижения эффекта необходимы 10 сеансов);
- ДМВ-терапия (воздействуют на зону проекции корней легких; продолжается манипуляция 10-12 минут, проводят их 1 раз в сутки, курс – 10 сеансов);
- УФО кожи грудной клетки (доза равна 2-3 биодозам, облучают 1 раз в 2 суток курсом в 4-5 облучений);
- массаж воротниковой зоны игольчатыми валиками;
- массаж грудной клетки.
При ремиссии этой формы бронхиальной астмы применяют:
- ингаляции раствора эуфиллина (воздействуют по 10 минут ежесуточно, терапевтический курс – 13-15 воздействий);
- электрофорез кальция по общей методике (продолжается манипуляция 20 минут, проводят лечение ежесуточно, для достижения эффекта необходимо проведение 10 сеансов);
- магнитотерапия низкоинтенсивная (применяют аппарат «Полимаг-01»; длительность 1 сеанса – 20 минут, повторяют его ежесуточно, курс состоит из 12 воздействий);
- индуктотермия на область корней легких (проводят по 15 минут ежесуточно; терапевтический курс – 10 сеансов);
- гипокситерапия (длится полчаса-час, проводится ежесуточно; лечебный курс включает в себя 15 воздействий);
- криотерапия общая (температура смеси -160 °С; длительность сеанса – 2-3 минуты, повторяют их 1 раз в сутки курсом в 10-15 сеансов);
- УФО общее (проводят ежесуточно, курс – 20 облучений);
- физические методы санации очагов инфекции ЛОР-органов и верхних дыхательных путей (ультразвуковое, УФ-, лазерное излучение).
Также весьма эффективными направлениями терапии больных с БА являются спелеотерапия, дыхательная гимнастика и закаливание.
В завершении статьи хотим повторить, что бронхиальную астму, к сожалению, невозможно полностью устранить, однако адекватное комплексное лечение, в состав которого включены и методы физиотерапии, позволяет предотвратить прогрессирование заболевания и существенно улучшить качество жизни пациента.
Медицинская анимация на тему «Бронхиальная астма»:
Gubernia TV, программа «Школа здоровья» на тему «Самопомощь при бронхиальной астме»:
источник
Медицинской промышленностью выпускается большое количество индивидуальных ультразвуковых ингаляторов. Многих больных астмой интересует вопрос: что представляют из себя эти устройства и как их можно использовать для лечения астмы? Ультразвуковой ингалятор — это прибор, позволяющий распылять лекарственные препараты в виде мелкого аэрозоля, который при вдыхании проникает в самые труднодоступные участки легких. Если вы помните, диаметр мелких бронхов, где развивается воспалительный процесс, составляет всего 1-2 мм. Поэтому только очень мелкие частицы лекарственного препарата ( размером 5-10 микрон) могут проникнуть в эти отделы дыхательных путей и оказать свое лечебное воздействие. К тому же поверхность воспаленной слизистой оболочки бронхиального дерева составляет 5-10 кв.м., и для эффективного воздействия необходим объем лекарственного препарата не менее 10-30 мл. Только ультразвуковой ингалятор за 10-15 мин работы способен развить такую производительность и оказать мощное лечебное воздействие на дыхательные пути. По сравнению с обычными методами, терапия с помощью ультразвуковых ингаляторов позволяет значительно повысить эффективность лечения бронхиальной астмы. В отличие от приема большого количества лекарств внутрь, часто вызывающих аллергические, токсические и метаболические расстройства, лекарственные аэрозоли действуют преимущественно местно, в патологическом очаге, что позволяет сократить количество препарата, повысить его эффективность и уменьшить вероятность осложнений медикаментозной терапии. Ультразвуковые ингаляции оказывают положительное воздействие и на сопутствующие астме заболевания: аллергическую риносинусопатию, хронический ринит, хронический фарингит и ларингит, грибковые поражения верхних дыхательных путей.
Продолжительность курсового лечения бронхиальной астмы и схемы ингаляций могут быть различными. Наиболее эффективной является комплексная ингаляционная терапия, основу которой составляет последовательное введение лекарственных аэрозолей в 3 этапа:
На 1 этапе для улучшения проходимости дыхательных путей, профилактики бронхоспастических реакций на последующее введение аэрозолей и более глубокого их проникновения ингалируются бронхорасширяющие препараты или смеси.
На 2 этапе ингалируются отхаркивающие средства: щелочные смеси, сборы лекарственных трав, минеральная вода, позволяющие очистить дыхательные пути от мокроты.
На 3 этапе ингалируются противовоспалительные, антиаллергические и антисептические смеси, позволяющие уменьшить воспаление и воздействовать на вторичную инфекцию. Режим проведения ингаляций заключается в последовательном введении 1, 2 и 3 растворов до полного их объема. Оптимальный объем каждого раствора составляет 10-20 мл в зависимости от типа ингалятора.
Продолжительность курсового лечения по такой схеме составляет 2-3 месяца. Лечение проводится преимущественно в периоды обострений заболевания,а также профилактически в периоды острых респираторных инфекций.
Пример составления ингаляционной программы для больного, получающего бронхорасширяющий и противовоспалительный аэрозоли (например, вентолин и флексотид):
а) за 10 мин до инглаяций вдохнуть 1-2 инг. доз вентолина;
б) отхаркивающая щелочная смесь — 10-15 мл на ингаляцию; дополнительно в отхаркивающую смесь можно добавить раствор антисептика;
в) флексотид — назначенное врачом количество инг. доз препарата.
В тяжелых случаях заболевания с помощью ультразвукового ингалятора можно вводить в дыхательные пути гормональные препараты и противоаллергические средства, что позволяет уменьшить количество принимаемых лекарственных препаратов в виде таблеток и капельниц. Однако пациентам с тяжелым течением бронхиальной астмы не следует самостоятельно пытаться проводить ингаляционное лечение с помощью ультразвуковых ингаляторов, так как при неправильном их применении состояние их может ухудшиться, вплоть до развития тяжелого приступа удушья. Поэтому, если вы хотите получить от ингаляционной терапии не вред, а пользу — запомните совет:
ЕСЛИ ИНГАЛЯЦИЯ НА УЗИ ВЫЗЫВАЕТ У ВАС ЗАТРУДНЕНИЕ ДЫХАНИЯ, ОБРАТИТЕСЬ ЗА ПОМОЩЬЮ К СПЕЦИАЛИСТУ!
источник
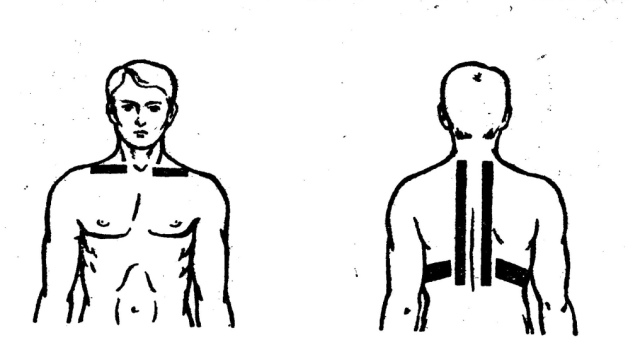
Воздействие на нервы руки (рис. 299): на область плечевого сплетения, плеча, предплечья, по ходу локтевого, лучевого нервов применяют воздействие интенсивностью 0,2-0,4 Вт/см2.
Режим непрерывный или импульсный, методика лабильная, способ контактный (на предплечье можно воздействовать и через воду).
Продолжительность процедуры 5-10 мин; ежедневно или через день; на курс лечения 6—10 процедур.
Воздействие ультразвуком на грудную клетку при лечении бронхиальной астмы (рис. 300) проводят на три зоны. Первая зона включает два паравертебральных поля грудного отдела позвоночника (справа и слева) на уровне позвоночников ТhI-ТhXII. Интенсивность 0,2 Вт/см2, режим непрерывный или импульсный.
Положение больного — сидя на стуле лицом к спинке стула, руки согнуты в локтевых суставах и положены на спинку стула, подбородок упирается в руки. Вторая зона — область шестого-седьмого или седьмого-восьмого межреберий, начиная от паравертебральной линии до средней подмышечной.
Интенсивность 0,4 Вт/см2, режим непрерывный или импульсный, методика лабильная, способ контактный по 2 мин справа и слева. Третья зона — подключичная область от грудино-ключичного сочленения до плечевого сустава. Интенсивность 0,2 Вт/см2, режим непрерывный или импульсный, методика лабильная, способ контактный, продолжительность справа и слева по 1 мин.
Положение больного — лежа на спине или сидя на стуле лицом к человеку, проводящему процедуру. Воздействие на первую зону проводят в первый день лечения. Во второй день воздействуют на первую и вторую зоны. В третий день — последовательно озвучивают все три зоны. 8-10 процедур проводят ежедневно, а затем — через день. На курс лечения назначают 12-15 процедур.
Воздействие на область межреберных нервов проводят по ходу межреберья и паравертебрально справа и слева соответственно пораженному сегменту. Положение больного лежа или сидя. Интенсивность 0,2-0,4 Вт/см2, режим непрерывный или импульсный, лабильная методика, контактный способ. Продолжительность процедуры 3-5 мин на каждое поле, ежедневно или через день, на курс лечения 6-8 процедур.
Воздействие на молочные железы (рис. 301) проводят с исключением зоны соска и венчика. Интенсивность 0,2-0,4 Вт/см2, режим непрерывный или импульсный, методика лабильная, способ контактный. Продолжительность процедуры 3-6 мин на каждую железу, через день, в количестве 6-10 процедур на курс.
При воздействии на левую молочную железу с целью исключения влияния на сердце массирующие движения излучателя рекомендуется проводить тангенциально, только к области наружных квадрантов железы. В случае необходимости воздействовать на область соска молочной железы используют аппарат «УЗТ-31». Контактной средой служит вазелин, который тонким слоем наносят на излучающую поверхность головки и без надавливания прикладывают ее к соску. Интенсивность 0,2-0,4 Вт/см2, методика стабильная, продолжительность 5 мин, ежедневно, на курс 10 процедур.
При лечении язвенной болезни желудка и двенадцатиперстной кишки (рис. 302) последовательно проводят воздействуя на три поля: эпигастральную область при интенсивности 0,4-0,6 Вт/см2 и паравертебрально (справа и слева) в пределах Тh7-Тh12 позвонков при интенсивности 0,2 Вт/см2. Режим непрерывный или импульсный, методика лабильная, способ контакный. Продолжительность воздействия — 2-4 мин на каждое поле.
Первые 4 процедуры проводят через день, а последующие ежедневно. На курс лечения 10-12 процедур. Перед процедурой необходим прием 1-2 стаканов жидкости (сладкого чая, киселя, кефира) для оттеснения газового пузыря в верхние отделы желудка. Воздействие на эпигастрагтьную область осуществляют при положении больного стоя или лежа на кушетке.
При лечении заболеваний мочевого пузыря (рис. 303) воздействие проводят на живот в надлонной области.
Интенсивность 0,2-0,6 Вт/см2, режим непрерывный или импульсный, лабильная методика, способ контактный.
Продолжительность процедуры 5-10 мин. Их проводят ежедневно или через день. На курс лечения назначают 8-10 процедур. В ряде случаев используются полостные методики (ректальная, вагинальная, внутриуретральная) с помощью специальных излучателей аппаратов «УЗТ-103», «УЗТ-305».
При лечении заболеваний черепно-мозговых нервов (лицевого, тройничного) воздействия ультразвуком проводят на область выхода пораженных нервных стволов и по ходу их разветвлений. Процедуры проводят при положении больного лежа на кушетке (голова повернута в здоровую сторону) или сидя на стуле с подголовником.
Используют контактный способ, лабильную методику, при которой ультразвуковой излучатель плавными массирующими круговыми, легкими движениями передвигают по коже над областью проекции ствола пораженного нерва, его ветвей, мимических мьшц, а при неврите лицевого нерва и над областью проекции шилососцевидного отверстия (под мочкой уха).
При лечении неврита лицевого нерва (рис. 304) воздействие проводят на пораженную половину лица и область сосцевидного отростка.
Интенсивность 0,05-0,4 Вт/см2, режим непрерывный или импульсный, методика лабильная, способ контактный. Продолжительность процедуры составляет 3-4 мин через день, на курс лечения 8-10 процедур. При лечении глоссальгии методом фонофореза анальгина на область передней поверхности языка наносят смесь 2 мл — 50% раствора анальгина и 20 мл вазелинового масла.
Процедура производится в положении больного сидя; язык больного удерживает медицинская сестра с помощью марлевой салфетки. Интенсивность 0,1-0,2 Вт/см2, режим непрерывный, методика лабильная, способ контактный, продолжительность процедуры 2-4 мин через день, 12 процедур на курс.
При лечении парадонтоза после тщательного удаления зубных отложений и местной противовоспалительной терапии проводят воздействие ультразвуком с помощью специального излучателя с боковой излучающей поверхностью от аппаратов «УЗТ-102», «УЗТ-304», «УЗТ-31».
Перед процедурой рекомендуют орошение полости рта теплым раствором (36-37 °С) цитраля или ромазулана или водой, насыщенной углекислотой. Воздействие ультразвуком на область десен проводят последовательно сначала на верхнюю, а затем на нижнюю челюсть. В первые две процедуры применяют интенсивность 0,2, а затем 0,4 Вт/см2, непрерывный режим, лабильная методика, контактный способ (контактная среда — персиковое или абрикосовое масло).
Продолжительность процедуры 4 мин на каждую челюсть, через день, на курс лечения 12 процедур. Дезинфекцию излучателя после процедуры орального воздействия проводят погружением его в специальный раствор с последующей обработкой спиртом.
Для лечения парадонтоза применяют фонофорез аскорбиновой кислоты. Контактную среду готовят из 2 мл 5% раствора ампутированной аскорбиновой кислоты и 20 мл вазелинового, персикового или абрикосового масла. Этой смесью обильно смазывают десны и проводят процедуру по той же методике и в тех же параметрах.
В зависимости от локализации процесса применяют два способа. Первый способ (прямой, контактный) показан при заболеваниях кожи век, придаточных органов глаза. Преимущественно применяют аппараты «УЗТ-306», работающие на частоте 2640 кГц, и «УЗТ-1040». Второй способ (ванночковый) показан для лечения заболеваний глазного яблока (рис. 305). Глазная ванночка, изготовленная из органического стекла, герметически навинчивается на головку излучателя. Она заполняется водой или лекарственным раствором, которые и служат контактной средой.
Выбор интенсивности и времени воздействия находится в зависимости от величины площади ультразвукового излучателя, т. е. от того аппарата, который используется для лечения. При излучателе площадью в 1 см2 процедуры проводят интенсивностью 0,1 Вт/см2, продолжительностью 3-4 мин. Через 3-4 процедуры интенсивность повышают до 0,2-0,3 Вт/см2, а время удлиняют до 6 мин.
При использовании излучателя с большей площадью (4 см2) интенсивность в течение всего курса сохраняют 0,05-0,1 Вт/см2, а продолжительность процедуры повышают от 4 до 8 мин. На курс лечения назначают 8-10 процедур. Курсы лечения можно повторять через 1,5-2 месяца.
При воздействии ультразвуком через ванночку интенсивность в течение всего курса лечения составляет 0,2-0,3 Вт/см2, продолжительность процедуры 5 мин. Для фонофореза в этом способе воздействия используют 1% раствор гидрокортизона.
Боголюбов В.М., Васильева М.Ф., Воробьев М.Г.
источник
Бронхиальная астма — рецидивирующее заболевание, в основе которого лежит хроническое аллергическое заболевание бронхов, сопровождающееся их гиперактивностью и периодически возникающими приступами затрудненного дыхания или удушья в результате обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронхов.
Задачи физиотерапии в приступном периоде: снятие спазма бронхов, уменьшение одышки, купирование приступа и облегчение дыхания, разжижение мокроты, подавление воспаления, нормализация психовегетативного статуса, гипосенсибилизация
В приступный период показано
1. Ингаляции бронхоспазмолитических, антигистаминных средств, муколитиков (эуфиллин 2% — 2мл, эфедрина гидрохлорид 3% — 2мл, димедрол 1% — 2мл, ацетилцистеин 10% — 4мл), на одну ингаляцию используют 3-5 мл лекарственной смеси в зависимости от возраста, продолжительность процедуры 10 -15 минут, 1-2 раза в день, на курс 10 – 30 ингаляций
2. На фоне ОРВИ, при наличии температуры до37,5 С, обилии сухих и влажных хрипов УВЧ-терапия на грудную клетку, доза слаботепловая, продолжительность процедуры 6 – 10 минут в зависимости от возраста на курс 5 ежедневных процедур или
3. ЭВТ от аппарата УВЧ детям до 5 лет или ИКВ детям с 5 лет на межлопаточную область, 3 или 4 ступень интенсивности на курс 6 – 8 – 10 ежедневных процедур или
4. ДМВ межлопаточной области детям с двух лет 5 – 15 Вт, продолжительность процедуры 8 – 10 – 12 – 15 минут в зависимости от возраста, на курс 6 – 10 ежедневных процедур или
5. УВЧ-терапия битемпорально через день 15 – 20 Вт доза слаботепловая или нетепловая, продолжительность процедуры 6 – 10 минут на курс до 10 процедур или
6. УФО воротниковой, межлопаточной, поясничной областей по полям, начиная с 1 – 2 биодоз, через день, на курс 6 – 8 облучений
В период стихания приступа показано
1. Все выше перечисленные методики, если они не были использованы в период приступа
2. СМТ –форез эуфиллина на грудную клетку паравертебрально или билатерально режим выпрямленный, род работы I и IV, частота 100 Гц, глубина модуляции 50% , продолжительность процедур по 5 минут на каждый род работы, на курс 10 ежедневных процедур или
3. ДДТ- форез 2% раствора эуфиллина на грудную клетку паравертебрально или билатерально ток двухтактный непрерывный продолжительность процедуры 10 минут сила тока до ощущения умеренной вибрации под электродами на курс до 10 ежедневных процедур или
4. Электрофорез 2% раствора эуфиллина, или 2% раствора ZnSO4 , или 2% раствора СuSO4, аскорбиновой кислоты, 2% раствора КJ на грудную клетку поперечно cила тока до ощущения умеренной вибрации под электродами, продолжительность процедуры 8 – 10 – 12 – 15 минут в зависимости от возраста, на курс до 10 ежедневных процедур или
5. УФО грудной клетки по 5 полям: 1 и 2 поля – половина задней поверхности грудной клетки (правая или левая, верхняя или нижняя), 3 и 4 поля – боковые поверхности грудной клетки, 5 поле – передняя поверхность грудной клетки справа, доза облучения от 1 биодоз до 3 биодоз, в один день облучают одно поле, процедуры проводят ежедневно, каждое поле облучают 2 – 3 раза или
6. УФО фракционированным методом передней и задней поверхности грудной клетки, по два поля в день, от 1 биодозы, на курс до 3 – 5 процедур или
7. Ультразвуковая терапия на грудную клетку на 3 зоны: 1 – два паравертебральных поля грудного отдела позвоночника на уровне Th1 – Th12, интенсивность 0,2 Вт\см2, режим импульсный от 2 до 10 мс по 1 — 2 минуты справа и слева; 2 – область шестого – седьмого или седьмого – восьмого межреберий, начиная от паравертебральной линии до средней
подмышечной интенсивность 0,4 Вт\см2 по 1 — 2 минуты справа и слева; 3 – подключичная область от грудино-ключичного сочленения до плечевого сустава интенсивность 0,2 Вт\см2 по 1 минуте справа и слева, методика лабильная, способ контактный, в 1 день – 1 поле, во 2 день – 1 и 2 поле, в 3 день – последовательно озвучивают все три поля на курс 10 ежедневных процедур или
8. ЭВТ или ИКВ проекции надпочечников (на уровне между XI грудным позвонком и I поясничным позвонком) по 4 – 7 минут на каждую сторону в зависимости от возраста на курс от 6 до 10 ежедневных процедур или
10.Электрофорез 2% раствора NaBr или CaCl2 на ШОП по продольной методике продолжительность процедуры 10 – 12 – 15 минут в зависимости от возраста на курс до 10 ежедневных процедур или
11. Электросонтерапия при глазнично – сосцевидном расположении электродов частота 5 – 10 Гц продолжительность процедуры до 30 минут
Задачами физиотерапии в межприступный период являются гипосенсибилизация, рассасывание остатков воспаления, устранение обструкции бронхов, нормализация психовегетативного статуса, повышение сопротивляемости организма.
1. УФО-общее по замедленной схеме на курс до 20 ежедневных процедур или
2. УВЧ на область шейных симпатических узлов КП №1 доза слаботепловая, продолжительность процедуры 6 – 10 минут, на курс до 5 – 8 ежедневных процедур или
3. Парафин, озокерит на межлопаточную область, температура для детей составляет 40-42 С, время воздействия от 10 минут для детей до 1 года, 1-7 лет-12-15 минут и до 20-30 минут для детей старшего возраста, на курс до 10 ежедневных процедур или
4. Электрофорез 2% раствора CaCl2 и аскорбиновой кислоты на область задней поверхности плеч, на курс до 10 ежедневных процедур или
5. Спелеотерапия, продолжительность процедур от 8-10 минут в первый день до 30 минут в четвертый. При хорошей переносимости процедур, в дальнейшем ребенок пребывает в спелеокамере 30 минут. Курс лечения составляет 15 – 20 процедур или
6. Кумысолечение – прием натурального кумыса средней крепости с постоянной кислотностью 61 – 80С по Тернеру по 100 – 150 – 200 мл за 30-45 минут до еды 3 раза в день в течение 21 дня
7. Электросонотерапия при глазнично – сосцевидном расположении электродов частота 5 – 10 Гц продолжительность процедуры до 30 минут на курс 10-15 ежедневных процедур или
8. Ингаляционная терапия минеральных вод продолжительность процедуры 10 -15 минут, 1-2 раза в день, на курс 10 – 30 ингаляций или
9. Бальнеолечение – хлоридно-натриевые ванны с концентрацией солей 10 – 20 г/л, температура ванн 37 — 36С, продолжительность приема ванн 5-8-10 минут, на курс до 10 процедур, отпускаемых через день
10. Аэроионотерапия 10-30 минут на курс от 10 до 20 ежедневных процедур
Физиотерапию применяют для улучшения кровоснабжения пораженной области (сосудорасширяющие методы), уменьшения болевого синдрома (анальгетические методы), ускорения регенерации в области поражения — уменьшение выраженности дистрофии, деминерализации костной ткани (трофостимулирующие и репаративно-регенеративные методы), восстановления функции сустава (дефиброзирующие методы).
Применение рекомендуемых физиотерапевтических воздействий зависит от клинической картины и стадии заболевания.
Электрическое поле УВЧ на область пораженного сустава показано с целью противоотечного и противовоспалительного действия в первой стадии заболевания. Положение пациента лежа на боку. Конденсаторные пластины устанавливают на задней и передней поверхности тазобедренного сустава. Зазор 2 — 2,5 см, мощность 40 Вт, доза слаботепловая, продолжительность процедуры 6 — 10 мин в зависимости от возраста, на курс лечения до 6 процедур, проводимых через день.
Гальванизацию и лекарственный электрофорез сосудистых препаратов (эуфиллин, папаверин), ганглиоблокаторов (бензогексоний) при болезни Пертеса проводят на вегетативные ганглии пояснично-крестцового отдела позвоночника во всех стадиях заболевания. Положение пациента лежа. Расположение электродов продольное. Один электрод помещают на уровне L3-S4 и соединяют с одним полюсом, другой электрод той же площади – на верхнегрудной отдел позвоночника и соединяют с другим полюсом, лекарственное вещество вводят с электрода, расположенного в пояснично-крестцовой области. Плотность тока для дошкольников – 0,03 — 0,05 мА\см2, для детей школьного возраста – 0,05 – 0,08 мА\см2. Продолжительность процедуры 12 – 15 – 20 минут в зависимости от возраста. Курс составляет 15 – 20 процедур в зависимости от возраста.
Лекарственный электрофорез дефиброзирующих препаратов (лидазы, трипсина, иодида калия) на область тазобедренных суставов показаны в стадии импрессионного перелома, в стадии фрагментации с целью ускорения рассасывания некротической кости. Положение пациента лежа. Расположение электродов (раздвоенные — при двустороннем процессе) поперечное: один электрод располагают на передней поверхности бедра, второй электрод той же площади – на ягодичную область. Плотность тока для дошкольников – 0,03 — 0,05 мА\см2, для детей школьного возраста – 0,05 – 0,08 мА\см2. Продолжительность процедуры 12 – 15 – 20 минут в зависимости от возраста. Курс составляет 15 -20 процедур в зависимости от возраста.
Лекарственный электрофорез хлорида кальция и препаратов, содержащих фосфор показаны в стадиях восстановления с целью ускорения восстановления костной ткани. Кальций обладает выраженным остеопротективным действием. Применяется комбинация кальция с фосфором или с аскорбиновой кислотой, по 20-30 процедур на курс, 1-2 курса в год.
Лекарственный электрофорез новокаина по поперечной методике на тазобедренный сустав проводят с целью уменьшения болей.
Ультразвуковая терапия способствует нормализации кровотока в глубине тканей и активирует рассасывание некротической костной ткани. Ультразвук применяют во всех стадиях заболевания. Виброакустическое воздействие проводят в дозе 0,2 Вт/см 2 по 8 мин, в непрерывном режиме, озвучивают переднюю поверхность тазобедренного сустава (ниже пупартовой связки) по лабильной методике через день, курс лечения 12 процедур. Проводят два курса лечения с промежутком между ними 2 — 3 месяца.
Лазеротерапия применяется с целью уменьшения болевого синдрома, локального воспаления, ускорения начала восстановительного процесса, улучшения трофики пораженного сустава. Применяют низкоэнергетическое лазерное излучение в красном и ближнем инфракрасном диапазоне света. Воздействуют на 1. проекцию головки бедренной кости – средняя треть паховой связки кнаружи от бедренной артерии; 2. область большого вертела; 3. по наружной поверхности: середина расстояния верхней части большого вертела и spina iliaca anterior superior; 4. паравертебрально на стороне поражения: поперечные отростки L4-S1; 5. проекцию подвздошно-кресцового сочленения. Время облучения за 1 сеанс лечения не более 5 минут, число сеансов от 10 до 20, мощность потока облучения — 100 мВт/см2, на курс до 10 ежедневных процедур.
По второй методике на область головки и большого вертела бедренной кости наносят 0,3% гель-пенетратор фотодитазин из расчета 0,1 мл на 1 см 2 . Через 2 часа препарат удаляют с кожных покровов теплой водой. Затем обработанную зону в течение 10-15 мин однократно облучают диодным лазером в непрерывном режиме длиной волны 661±1 нм мощностью 2,0 Вт на расстоянии 5±1 см с дозировкой 150 Дж/см 2 . Процедуру повторяют с интервалом не менее 2 месяцев.
В начале заболевания и на 4-й стадии процесса показана также КВЧ-терапия. В 3-й стадии – стадии рассасывания – КВЧ-терапию не применяют, так как она ускоряет рассасывание и способствует большему уплощению головки. КВЧ – терапия способствует восстановлению губчатого костного вещества, уменьшению болевого синдрома, увеличению объема движений в тазобедренном суставе. Воздействие производится на точки акупунктуры, локализованные в области тазобедренного сустава. Диапазон частот 55—65 ГГц, интенсивность 0,1—1,0 мВт /см, продолжительность воздействия по 15—60 мин ежедневно на курс 10—12 процедур. Повторно курс КВЧ – терапии назначается через 1—2 мес от 2 до 5 раз в зависимости от клинических показаний. Длина волны излучения подбирается индивидуально для каждого пациента до получения «резонансных пороговых ощущений».
Тепловые процедуры (парафин, озокерит, грязи, ванны), температура которых составляет более 40°С, противопоказаны в связи с тем, что способствуют затруднению оттока венозной крови и связанному с этим повышению внутрикостного давления, замедляющему течение репаративного процесса. Можно применять парафин, озокерит, грязевые аппликации, ванны и укутывания температурой не выше 35-38 0 С. Эти методы наиболее рационально применять лишь начиная с III стадии патологического процесса: в стадии фрагментации, репарации и окончательного восстановления
Методика №1. Кюветно-аппликационное применение парафина. Расплавленный парафин разливают в кюветы глубиной 5 см, выложенные медицинской клеенкой, выступающей за ее края на 5 см. Толщина слоя парафина в кювете должна быть не менее 1 – 2 см. Остывающий, но еще мягкий парафин вынимают из кюветы вместе с клеенкой и накладывают на участок тела, подлежащий воздействию, а затем покрывают ватным или байковым одеялом. Длительность воздействия от 15—20 до 30 мин; курс лечения 15—20 процедур, проводимых ежедневно или через день;
Методика №2. Местные грязевые аппликации в виде трусов. На процедурной кушетке раскладывают байковое или суконное одеяло, а на нее простыню из грубого холста. В том месте где будет находиться часть тела, подлежащая воздействию, накладывают слой грязи при температуре 38—40С. Укладывают пациента. Затем грязь наносят на нижнюю часть туловища и конечности в виде трусов. Продолжительность процедуры 10—15 мин через день; на курс 10—12 процедур.
Лекарственный электрофорез с лекарственными прокладками «ПО-КУР» применяется у детей с болезнью Пертеса в 2-3-4 стадии заболевания для улучшения кровообращения и питания тканей. Методика аналогична вышеописанным.
Низкочастотную магнитотерапию применяют при выраженном травматическом отеке с целью купирования дисциркуляторного синдрома. Воздействие осуществляют на пояснично–крестцовый отдел позвоночника, величина магнитной индукции 10—30 мТл, длительность процедуры по 10—15 мин, ежедневно или через день; курс 10—20 процедур. По второй методике воздействие осуществляют на область тазобедренных суставов, величина магнитной индукции 10—30 мТл, длительность процедуры по 10—15 мин, ежедневно или через день; курс 10—20 процедур.
СМТ-терапию и ДДТ-терапию назначают при наличии болевых ощущений во время движения с целью обезболивающего эффекта.
Методика №1. СМТ на пояснично-крестцовую область. Электроды размером 6 на 12 см располагают в поясничной области паравертебрально. Режим переменный, род работы III – IV, продолжительность по 4 – 6 минуты для каждого рода работы; частота модуляции 100 – 30 Гц, глубина 50 – 75%, длительность полупериодов 2 – 3, на курс 10-15 ежедневных процедур.
Методика №2. СМТ на тазобедренные суставы по поперечной методике. Электроды располагают на область тазобедренных суставов. Режим переменный, род работы III – IV, продолжительность по 4 – 6 минуты для каждого рода работы; частота модуляции 100 Гц, глубина 50 – 75%, длительность полупериодов 2 – 3, на курс 10-15 ежедневных процедур.
Методика №3. ДДТ на пояснично-крестцовую область. Электроды располагают паравертебрально, катод на стороне поражения, ток двухтактный непрерывный 1 минуту, короткий период 3-4 минуты и длинный период 3-4 минуты, сила тока – до появления выраженных ощущений вибрации. Процедуры проводят ежедневно или через день; на курс лечения 5 – 7 процедур.
При развитии гипотрофии или атрофии мышц назначают СМТ на мышцы голени и бедра с целью оказания нейромиостимулирующего и трофического действия.
Методика №4. СМТ-терапия на мышцы ягодиц (большая и средняя ягодичные) и бедер (четырехглавая, приводящая, разгибатели бедра) раздвоенными электродами, режим I, род работы III, частота 30 Гц, глубина модуляции 75%, длительность посылок, пауз 2-3 секунды, по 5 минут на каждую группу мышц, на курс до 10-15 ежедневных процедур.
Индуктотермия применяется с целью противовоспалительного, спазмолитического и регенераторного действия. Индуктор-кабель от аппарата ИКВ-4 укладывают в виде петли на область тазобедренного сустава, продолжительность процедуры 10—12 мин через день; на курс 8—10 процедур. У детей дошкольного возраста используют резонансный индуктор диаметром 6—9 см, продолжительность воздействия 10 мин; на курс лечения 8—10 процедур, проводимых через день.
Светотерапия применяется во всех стадиях заболевания с целью оказания противовоспалительного, обезболивающего и общеукрепляющего действия.
В целях общеукрепляющего воздействия применяют общие УФ-облучения (в зимний и весенний период) по схеме и солнечно-воздушные ванны (в теплое время года). При болях применяют местные и рефлекторно-сегментарные методики.
Методика общего УФО. Больного облучают лежа на кушетке при расстоянии от лампы до обнаженного тела 75-100 см, предварительно надев защитные очки. Лампу облучателя устанавливают перпендикулярно верхней трети бедер. Облучение начинают с субэритемных доз с постепенным их увеличением. Используют замедленную схему облучения: начинают с 1/8 биодозы, увеличивая дозу каждой процедуры на 1/8 биодозы и доходя в конце курса до 2,5-3 биодоз, на курс до 20-23 ежедневных процедур. Во время курса рекомендован прием поливитаминов.
Методики местного УФО. Методика №1. При болевом синдроме проводят облучение УФ-лучами пояснично-крестцовой области паравертебрально ежедневно. Первое поле пояснично-крестцовая область до межъягодичной складки, второе поле ягодичная область до ягодичной складки, третье поле задняя поверхность бедра до подклеенной ямки, которую не подвергают облучению. Каждое поле облучают 4 – 5 биодозами. Четвертое поле задняя поверхность голени; облучают 6 биодозами. Пятое поле передняя поверхность бедра; облучение 4 биодозами. После облучения всех полей действие повторяют в том же порядке, увеличивая облучение каждый раз на 1 – 2 биодозы. В один день более 600 см2 облучать не следует. Курс облучений каждого участка включает 5 – 6 воздействий.
Методика №2. При болевом синдроме проводят облучение тазобедренного сустава. Облают три поля в день. 1 поле – верхняя треть бедра, положение на спине. 2 поле – наружная поверхность тазобедренного сустава, положение на боку. 3 поле – соответствующая ягодица и верхняя треть задней поверхности бедра, положение на животе. Доза облучения от 3 биодоз. Процедуры проводят через 1-2 дня. На курс лечения 3-4 облучения каждого поля.
Светотерапию видимым и инфракрасным излучением проводят на область тазобедренных суставов во всех стадиях заболевания.
Методика. Положение пациента лежа на боку, расстояние от поверхности тела 10- 20-30 см, облучают область тазобедренных суставов, продолжительность процедуры 6-10 минут на курс до 15-20 ежедневных процедур
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Физиотерапия в периоде обострения бронхиальной астмы
В периоде обострения бронхиальной астмы используются следующие процедуры.
Аэрозольтерапия. При лечении бронхиальной астмы применяют аэрозоли среднедисперсные (5-25 мкм) и высокодисперсные (1-5 мкм). Первые оседают в бронхах, вторые — в альвеолах. Для увеличения глубины инспирации и увеличения количества осажденных аэрозольных частиц применяют подзарядку аэрозольных частиц униполярным электрическим зарядом с помощью электроаэрозольных аппаратов. Лекарственные электроаэрозоли чаще всего имеют отрицательный заряд. Отрицательно заряженные аэрозоли не угнетают функцию мерцательного эпителия бронхов, повышают газообмен в альвеолярно-капиллярных зонах, способствуют снижению гипоксии.
Наиболее эффективны аэрозоли, генерируемые с помощью ультразвука, а также электроаэрозоли.
В. Н. Солопов рекомендует следующую ингаляционную программу
Расположение зон Захарьина-Геда
- 1 По средней линии грудины на уровне прикрепления IV ребра
- 2 Околопозвоночная линия на уровне прикрепления IV ребра к позвоночнику справа
- 3 Место прикрепления XII ребра к позвоночнику слева
- 4 Середина складки между большим и указательным пальцами правой руки
- 5 Место прикрепления ключицы к грудине слева
- 6 Над каротидным синусом справа
- 7 Середина верхнего края грудины
- 8 Второе межреберье слева кнаружи от края грудины на 2-3 см
- 9 Второе межреберье справа кнаружи от края грудины на 2-3 см
- 10 Место прикрепления правой локтевой кости к плечу латерально
- 11 Место прикрепления V ребра к позвоночнику слева
- 12 Нижний край мечевидного отростка
- 13 Латеральная область локтевого сгиба левой руки
- 14 Место прикрепления VI ребра к позвоночнику справа
- 15 Над углом нижней челюсти слева
- 16 Середина наружной поверхности правой голени латерально
- 17 Над левым ахилловым сухожилием медиально
- 18 4 см кнаружи от места прикрепления II ребра к позвоночнику справа
- 19 Околопозвоночная линия на уровне III поясничного позвонка слева
- 20 Область головки локтевой кости правого лучезапястного сустава
- 21 Край первого поясничного позвонка справа
- 22 Верхняя часть левого каротидного синуса
- 23 Правая носогубная складка
- 24 Левое крыло носа
Индуктотермия (переменное высокочастотное магнитное поле) на область легких (уменьшает бронхоспазм) и надпочечников (стимулирует глюкокортикоидную функцию надпочечников). Курс лечения 8-15 процедур по 10-30 мин.
Микроволновая дециметровая терапия (ДМВ-терапия) аппаратом «Волна-2» обладает выраженным противовоспалительным и бронхолитическим эффектами. При воздействии на надпочечники усиливается их глюкокортиковдная функция.
Магнитотерапия улучшает функцию внешнего дыхания и бронхиальную проходимость. Особенно эффективно магнитное поле с напряжением от 350 до 500 эрстед.
Аэроионотерапия отрицательно заряженными ионами повышает легочную вентиляцию, улучшает бронхиальную проходимость.
Лазерное излучение оказывает противовоспалительное действие, стимулирует глюкокортикоидную функцию надпочечников, активирует антиоксидантную систему, улучшает микроциркуляцию. Используется низкоинтенсивное излучение мощностью 25 мВт, генерирующее свет в красной части видимого спектра с длиной волны 632.8 нм.
- корпоральный (облучаются биологические активные точки в межлопаточной области, время экспозиции 15-20 мин, кратность 1-2 раза в день, курс — 10 процедур). Корпоральный метод применяется при легкой и среднетяжелой форме бронхиальной астмы;
- экстракорпоральный (в течение 25-30 мин облучается лазером взятая из вены кровь больного с последующей реинфузией, курс 4-5 процедур). Экстракорпоральный метод применяется при среднетяжелом течении бронхиальной астмы и при глюкокортикоидной зависимости.
Противопоказания к корпоральной лазерной терапии:
- обострение бронхиальной астмы;
- острые формы ИБС (нестабильная стенокардия, острый период инфаркта миокарда).
Противопоказания к внутривенной лазеротерапии: вирусный гепатит В в анамнезе или носительство HBsAg; подозрение на злокачественное новообразование; болезни системы крови (кромеанемий).
Аутотрансфузия ультрафиолетом облученной крови (АУОК) применяется в комплексной терапии бронхиальной астмы в периоде ремиссии. Механизм действия АУОК:
- активация перекисного окисления липидов клеточных мембран, что приводит к изменению их проницаемости, активности рецепторного аппарата клеток, мембраносвязанных ферментов;
- повышение активности антиоксидантной системы;
- повышение бактерицидной активности крови;
- улучшение микроциркуляции тканей и коллатерального кровообращения, уменьшение адгезии и агрегации тромбоцитов;
- иммуномодулирующее и десенсибилизирующее действие.
АУФОК проводится с помощью аппарата «Изольда», рекомендуется проводить процедуры через день, на курс — 3-5 процедур.
Лечение АУФОК удлиняет срок ремиссии, позволяет уменьшить дозы бронхолитиков и глюкокортикоидов. Метод более эффективен у больных инфекционно-зависимой бронхиальной астмой.
- возраст старше 80 лет;
- фотодерматозы;
- геморрагический инсульт;
- тяжелая сердечная недостаточность;
- гипокоагуляция;
- менструальный период.
Физиотерапия в период ремиссии
В межприступном периоде физиолечение направлено на предупреждение обострений бронхиальной астмы, лечение хронического бронхита. В этот период можно рекомендовать:
- электрофорез ионов кальция по методике общего воздействия;
- эндоназальный электрофорез;
- фонофорез гидрокортизона на сегментные зоны грудной клетки;
- процедуры электросна;
- водолечение;
- воздействие дециметровыми волнами на область надпочечников;
- аэроионотерапию отрицательно заряженными ионами;
- закаливающие процедуры;
- воздушные и солнечные ванны, сон на свежем воздухе;
- купание в бассейне и в море;
- УФО.
Лечебный массаж широко используется как для купирования приступов удушья (точечный массаж), так и для лечения в межприступном периоде и в периоде обострения. Более эффективен комплексный массаж.
Курс комплексного массажа составляет 10-12 дней. Наиболее эффективной является следующая последовательность выполнения массажа:
- Массаж задней стенки грудной клетки:
- поглаживание;
- приемы сегментарного массажа;
- классический массаж;
- точечный массаж биологически активных точек.
- Массаж верхней стенки грудной клетки:
- классический массаж;
- точечный массаж биологически активных точек.
- Массаж рук:
- классический массаж;
- точечный массаж биологически активных точек.
Вначале производится поглаживание задней стенки грудной клетки. Поглаживание выполняется в направлении от нижнего края ребер (XI, XII) к затылку, плечам и подмышечным впадинам. В поперечном направлении поглаживание производится от позвоночника по межреберным промежуткам к подмышечным линиям и обратно.
После выполнения различных видов поглаживания переходят к последовательному выполнению приемов сегментарного массажа.
- Подушечками III-IV пальцев руки, поставленных под углом 30-35°, проводят (с отягощением) вдоль позвоночника, как бы растягивая длинную мышцу спины. Движения выполняются от 8-го до 1-го грудного позвонка 2-3 раза.
- Большие пальцы рук устанавливают параллельно позвоночнику, надавливая ими на кожу, а остальные пальцы, захватывая кожу с подкожной клетчаткой, медленно перекатывают ее до задней аксиллярной линии. Этот прием выполняется 4-5 раз в пределах от 8-го до 1-го грудного позвонка.
- Концами III-IV пальцев, поставленных один за другим (под углом 85°) в углубления между остистыми отростками грудных позвонков и внутренним краем длинной мышцы спины, отодвигают ее короткими движениями в сторону на 1-1.5 см. Прием повторяют 2-3 раза. Затем осуществляют продвигание длинной мышцы спины к позвоночнику. При этом большой палец руки находится с противоположной стороны позвоночника по отношению к остальным пальцам, почти соприкасаясь с поверхностью спины. Прием повторяют 2-3 раза снизу вверх.
- Растяжение межреберных мышц выполняют от грудины к позвоночнику с отягощением (6-8 раз).
После выполнения приемов сегментарного массажа продолжают проводить массаж по классической методике.
Используются приемы растирания, разминания мышц спины, плечевого пояса в продольном и поперечном направлениях. Применяются приемы прерывистой и непрерывной вибрации. У больных с выраженной неспецифической гиперреактивностью бронхов целесообразно использовать прием непрерывной вибрации.
Массаж передней стенки грудной клетки проводится в положении на спине. Направление массажных движений — от нижнего края реберных дуг к ключицам, плечам, подмышечным впадинам с обходом молочных желез у женщин. Особенно тщательно выполняют массаж грудины, над- и подключичных зон. Используют приемы поглаживания, кругового растирания, продольного разминания.
- При выполнении приемов сегментарного массажа воздействуют на мышцы методом их растяжения.
- Все приемы массажа выполняются в щадящем режиме.
- При выполнении приемов сегментарного массажа вначале подвергается массированию одна половина спины, затем — другая.
- При выполнении классического массажа необходимо уделять должное внимание массированию участков кожи, на которых расположены биологически активные точки: массировать их мягко, без особых усилий, подготавливая к последующему специальному пальцевому воздействию.
- Важное значение при выполнении классического массажа, который одновременно является как бы подготовительным перед точечным массажем, придается тому, чтобы достичь максимальной релаксации мышц, от ее уровня зависит наибольшая эффективность рефлекторных изменений при воздействии на БАТ в соответствующих органах и системах организма.
- Приемы сегментарного и классического массажа выполняются 8-10 мин.
- При возникновении приступа бронхиальной астмы классический и сегментарный массаж по данной методике не проводятся, за исключением выполнения мягких, глубоких поглаживаний по ходу грудино-сосцевидной мышцы и вдоль линии прикрепления к грудине, а также вдоль ключицы с целью получения эффекта расслабления напряженных мышц шеи, плечевого пояса и грудной клетки для последующего выполнения точечного массажа.
Точечный массаж — наиболее специализированная форма массажа, при правильном использовании можно достичь наибольшего лечебного эффекта. В предлагаемой методике используется тормозной метод массирования БАТ в течение 10-12 дней.
Курс лечебного воздействия разделен на три периода (по дням), с подбором различного количества БАТ:
- 1-3-й день (схемы № 1 и 2);
- 4-6-й день (схемы № 3 и 4);
- 7-10-12-й день (схемы № 5 и 6).
- Помещение, в котором проводится точечный массаж, должно быть отдельным, шумонепроницаемым, без попадания прямых солнечных лучей через оконные проемы и, желательно, без искусственного освещения.
- При проведении точечного массажа мышцы тела больного должны быть максимально расслаблены, глаза закрыты.
- Специалист, выполняющий точечный массаж, должен концентрировать все внимание на точки воздействия.
- БАТ массируют от 50 секунд до 2 мин. Наиболее болезненные точки массируют длительнее.
- При массаже БАТ используют приемы пальцевого разминания. На точку надавливают I пальцем и производят круговые движения без смещения кожи (против часовой стрелки). Этот прием вызывает ощущение распирания, ломоты и действует на больного успокаивающе.
- Надавливание на БАТ необходимо осуществлять так, чтобы оно не было слабым и в то же время не вызывало сильной боли. Ощущение должно быть средним («комфортная боль»). В некоторых случаях больной ощущает как бы электрический ток, иррадиирующий на расстоянии от точки воздействия.
- Массаж симметричных точек выполняется одновременно двумя руками.
- Перед каждым воздействием на БАТ необходимо максимально расслабить пальцы рук, встряхнуть кистями и энергично потереть ладони в течение 3-4 секунд.
- Точку 17 XIV используют как дополнительную при приступах удушья, одышке, кашле, боли в грудной клетке.
- При бронхиальной астме точечный массаж выполняется даже в период острых бронхоспастических проявлений для их купирования.
Применение комплексного массажа при бронхиальной астме имеет свои специфические особенности по сравнению с его применением у больных хроническими бронхитами.
Особенности проведения точечного массажа
При лечении бронхиальной астмы точечный массаж, как и другие терапевтические методы воздействия, способствует купированию бронхоспастического состояния, уменьшает аллергические проявления у больного и в конечном результате способствует его выздоровлению.
Лечебное воздействие точечным массажем при бронхиальной астме условно можно разделить на два периода:
- купирование острых бронхоспастических проявлений;
- проведение курса комплексного массажа.
Для купирования приступа бронхиальной астмы используют два варианта точечного массажа:
1-й вариант. Если приступ возникает у больного в ночное время или в утренние часы, то для его купирования последовательно массируют точки: 14 XII; 13 VII; 15 VII; 22 XIV; 1 I; 5 I. Массаж точек в указанной последовательности можно выполнять 2-3 раза в зависимости от степени проявления бронхоспазма.
Воздействие на точки осуществляют успокаивающим методом. Успокаивающий (седативный) метод — непрерывное воздействие, мягкие, медленные вращательные движения без сдвигания кожи или надавливание подушечкой пальца (ввинчивание) с постепенным нарастанием силы давления.
2-й вариант. Если приступ возникает в первые 2-3 ч второй половины дня, массируют точки: 21 XI; 7 I; 4 I; 1 I; 13 VII; 15 VII и дополнительно массируют точку 4 II возбуждающим методом. Возбуждающий (тонизирующий) метод — короткие сильные надавливания и прерывистая вибрация. Выполняется в течение 1 мин.
Массаж БАТ проводят в течение 3-5 дней. В результате этого полностью или частично купируется бронхоспастическое состояние. В случае значительного улучшения состояния больного можно переходить к проведению комплексного лечебного массажа.
Клинический эффект обусловлен сочетанием различных видов массажа. Воздействие классического массажа вызывает выраженную релаксацию, а сегментарного и точечного массажа БАТ способствует (через рефлекторные механизмы) нормализации саморегуляции бронхолегочного аппарата.
Лечебный массаж способствует лучшему отхождению мокроты, расширению бронхов, оказывает положительное влияние на общую реактивность, резистентность организма.
Можно использовать и такие виды массажа, как вибрационный, перкуторный.
В 1979 году О. Ф. Кузнецов разработал интенсивный массаж асимметричных зон (ИМАЗ) для лечения больных хронической пневмонией, хроническим бронхитом и бронхиальной астмой. ИМАЗ проводят по двум вариантам. При первом варианте воздействие осуществляют в области проекции верхней доли левого легкого, средней и нижней долей правого легкого. Приемы растирания и разминания занимают 80-90% всего сеанса массажа, приемы прерывистой и непрерывной вибрации — 10-20%. По второму варианту массируют противоположные области. У больных бронхиальной астмой рекомендуют проводить ИМАЗ по второму варианту, что уменьшает или купирует бронхоспазм. Продолжительность сеанса ИМАЗ по второму варианту 30-40 мин. Процедуры проводят с интервалом 3-5 дней, курс лечения состоит из 3-5 сеансов массажа.
- острый воспалительный процесс в бронхопульмональной системе;
- астматический статус;
- легочно-сердечная недостаточность II-III ст.;
- гипертоническая болезнь ИБ-III ст.;
- возраст старше 55 лет у женщин и 60 лет у мужчин.
Массаж целесообразно проводить за 1.5-2 ч до лечебной гимнастики, так как он повышает функциональные способности органов дыхания и сердечно-сосудистой системы.
Электрофорез следует проводить через 30-60 мин после массажа или за 2-3 ч до него, УФО — после массажа, но лучше чередовать его с последним (по дням).
Водные процедуры (обтирания, обливания, плавание и др.) могут применяться как до, так и после массажа, тепловые процедуры должны предшествовать последнему. ИМАЗ нельзя сочетать с аппаратной физиотерапией. Сочетанное применение этих процедур может ухудшить состояние больных и повысить температуру тела.
Постуральный дренаж — лечебная процедура, облегчающая отхождение бронхиального секрета и повышающая продуктивность кашля путем придания телу специальных дренажных положений.
В этих положениях мокрота продвигается под действием силы тяжести по направлению к главным бронхам и трахее, достигает области бифуркации трахеи, где чувствительность Кашлевых рецепторов наибольшая, и удаляется с помощью кашля.
Постуральный дренаж показан при любых клинико-патогенетических вариантах бронхиальной астмы в период гиперпродукции мокроты.
Противопоказания к постуральному дренажу:
- легочное кровотечение;
- острый период инфаркта миокарда;
- выраженная дыхательная и сердечная недостаточность;
- тромбоэмболия легочной артерии;
- гипертонический криз;
- гипертоническая болезнь в периоде резкого повышения артериального давления.
Постуральный дренаж целесообразно использовать как лечебный компонент в четырехэтапной схеме нормализации дренажной функции бронхов.
1-й этап — нормализация реологических свойств мокроты:
- отхаркивающие средства;
- аэрозольная терапия (паровлажные или ультразвуковые ингаляции);
- гидратация больного (теплое питье — 300 мл на 70 кг массы тела, инфузионная терапия по показаниям).
Продолжительность этого этапа 10-15 мин.
2-й этап — отделение мокроты от стенки бронха:
- оптимальное дренажное положение для средних и нижних долей легких (лежа на животе или спине с опущенной головой);
- вибрационный массаж с использованием прерывистой и непрерывной вибрации. Прерывистую вибрацию или лечебную перкуссию выполняют ладонями (положение «лодочка») по грудной клетке с частотой 40-60 в мин в течение 1 мин с последующей паузой. Выполняют 3-5 циклов. Непрерывную вибрацию (ручную, аппаратную) выполняют в течение 10-30 секунд с короткими паузами;
- звуковые упражнения (больной произносит звонкие и глухие гласные и согласные, шипящие звуки);
- дыхание через вибратор «Инга» в течение 2-3 мин 2-3 раза.
Продолжительность этапа 15-25 мин.
3-й этап — мобилизация мокроты и ее проведение в зону кашлевого рефлекса:
- пребывание в дренажном положении;
- дренажная гимнастика;
- дыхательные упражнения (чередование полного вдоха и серии выдохов с коротким толчкообразным диафрагмальным дыханием);
- дыхательные упражнения с помощью инструктора, осуществляющего внешнее дополнительное усилие на нижнюю треть грудной клетки.
Продолжительность этапа — 10 мин. 4-й этап — выведение мокроты:
- пациент кашляет;
- делает плавный глубокий вдох, а на выдохе — 2-4 кашлевых толчка.
Продолжительность этапа 5-10 мин.
Полностью описанный комплекс мероприятий выполняется 2-3 раза в сутки.
Баротерапия — лечение в условиях искусственно создаваемого измененного барометрического давления.
При бронхиальной астме применяются две методики баротерапии: в условиях пониженного и повышенного барометрического давления.
Лечение в условиях пониженного барометрического давления
Методика лечения разработана П. К. Булатовым. Курс лечения состоит из 22-25 сеансов, проводимых 5 раз в неделю. Степень разрежения воздуха увеличивается в первую половину курса, а затем лечебный режим сохраняется постоянным до конца лечения. При первых 2-х сеансах снижение давления в камере соответствует подъему на высоту 2000 м над уровнем моря (596 мм рт. ст.). Во время 3-5-го сеансов максимальная «высота подъема» составляет 2500 м (560 мм рт. ст.), с 6-го по 12-й сеанс — 3000 м над уровнем моря (526 мм.рт.ст.), с 13 сеанса и до конца курса лечения — «высота» 3500 м (493 мм рт. ст.). Каждый сеанс длится около 1 ч и состоит из «подъема» (разрежение воздуха в барокамере в течение 8-10 мин), пребывания «на высоте» (25-30 мин при достигнутом максимальном разрежении) и «спуска» (постепенное повышение давления в камере до нормального атмосферного в течение 12-18 мин).
Механизм положительного терапевтического действия окончательно не выяснен. Снижение давления воздуха в барокамере облегчает дыхание, особенно выдох. Низкое парциальное давление кислорода приводит к гипоксии, которая вызывает ряд компенсаторных реакций организма (стимуляция сердечно-сосудистой и дыхательной систем, функции коры надпочечников, повышение тонуса симпатической нервной системы). На фоне лечения затухает патологическая доминанта бронхиальной астмы.
- атопическая иинфекционно-зависимая бронхиальная астма легкой и средней тяжести в фазе обострения у детей и взрослых в возрасте до 45 лет;
- бронхиальная астма в фазе ремиссии с признаками возможного обострения с целью его профилактики.
- возраст старше 42-45 лет;
- активный инфекционно-воспалительный процесс любой локализации;
- выраженные морфологические изменения в легких (диффузный пневмосклероз, плевральные спайки) со значительной легочной и легочно-сердечной недостаточностью;
- артериальная гипертензия и ИБС;
- воспаление среднего уха и нарушение проходимости евстахиевых труб;
- тяжелое течение бронхиальной астмы с использованием глюкокортикоидов в течение срока менее 6 месяцев до начала баротерапии;
- грыжи любой локализации;
- беременность всех сроков;
- фибромиома матки при наклонности к кровотечениям;
- органические заболевания нервной системы.
Лечение в условиях повышенного барометрического давления
Во время лечебных сеансов давление воздуха в камере повышается от 0.2 избыточной атмосферы (при первых 2-х сеансах) до 0.3 атм. (при 3-м и 4-м сеансах), а затем до 0.4 атм. до конца курса, состоящего из 22-25 сеансов. Каждый сеанс продолжается несколько более 1 ч (компрессия — 10-15 мин, пребывание под максимальным давлением — 40 мин, декомпрессия — 10-15 мин).
Механизм положительного терапевтического действия связан с тем, что при повышении давления кислород усваивается лучше и легче.
Кроме того, повышенное давление воздуха облегчает вдох и создает небольшое сопротивление выдоху, аналогично действию лечебной гимнастики, имеет значение и стимуляция функции гипофизарно-надпочечниковой системы.
Показания к баротерапии с использованием избыточного давления воздуха:
- больные с тяжелым течением бронхиальной астмы в возрасте до 55 лет, в т.ч. получающие небольшие дозы глюкокортикоидов;
- остальные показания те же, что для лечения в условиях пониженного атмосферного давления.
Оба вида баротерапии могут сочетаться с медикаментозным лечением, которое было назначено ранее (бронхолитики, интал и др.). По мере улучшения состояния под влиянием баротерапии потребность в лекарственной терапии, в т.ч. в глюкокортикоидах снижается.
В основу нормобарической гипокситерапии положено фракционированное дыхание газовой гипоксической смесью (ГГС-10), содержащей 10% кислорода и 90% азота. Смесь используется в условиях нормального барометрического давления.
Механизм положительного действия нормобарической гипокситерапии:
- улучшение функции внешнего дыхания у больных бронхиальной астмой;
- улучшение сократительной способности миокарда;
- повышение кислородной емкости тканей и их способности к утилизации кислорода;
- повышение физической работоспособности.
Перед проведением курса нормобарической гипокситерапии проводится гипоксическая проба. Если у больных появляется резко выраженная одышка, чувство нехватки воздуха, учащение пульса на 30-40 ударов в мин, повышение артериального давления на 25-30 мм. рт. ст., то это свидетельствует о гиперчувствительности к гипоксии. Таким больным нормобарическая гипокситерапия противопоказана.
Дыхание гипоксической газовой смесью (ГГС-10) осуществляется с помощью аппарата гипоксикатора в циклично-фракционированном режиме: дыхание ГГС-10 — 5 мин, дыхание атмосферным воздухом — 5 мин, что составляет один цикл. После первого цикла сразу же проводится второй. Количество циклов в одной процедуре может колебаться от 1 до 10.
Концентрация вдыхаемого кислорода за 5 мин прогрессивно снижается с 21 до 10%. Суммарное время дыхания ГГС-10 в течение 1 процедуры равно 30-60 мин, при общей продолжительности 60-120 мин. Рекомендуется ежедневное или через день дыхание ГГС-10, общая продолжительность курса — 12-24 процедуры. Курс нормобарической гипокситерапии проводится на фоне базисного лекарственного лечения. Положительный клинический эффект метода сохраняется около 4 месяцев.
Показания к нормобарической гипокситерапии: все клинико-патогенетические варианты бронхиальной астмы легкой и средней степени тяжести в фазу ремиссии при отсутствии артериальной гапоксемии.
Противопоказания к нормобарической гипокситерапии:
- тяжелое течение бронхиальной астмы;
- острые соматические и инфекционные заболевания;
- легочная недостаточность;
- сердечная недостаточность;
- кортикозависимая бронхиальная астма;
- возраст старше 70 лет.
Рациональная дыхательная гимнастика
Волевая ликвидация глубокого дыхания по К. П. Бутейко
При бронхиальной астме ведущим патофизиологическим механизмом недостаточности внешнего дыхания является нарушение бронхиальной проходимости.
Больные в связи с этим пытаются увеличить объем вентиляции путем более глубокого и частого дыхания (гипервентиляции), что приводит к более высокому напряжению кислорода в альвеолярном воздухе и низкому — углекислоты. Указанное обстоятельство имеет, с одной стороны, положительное значение, т.к. облегчает диффузию газов через альвеолярно-капиллярную мембрану. С другой стороны, гипервентиляция приводит к отрицательным последствиям, так как возрастают турбулентность воздушного потока в бронхах и бронхиальное сопротивление. Кроме того, увеличивается функциональное мертвое пространство, происходит избыточное выведение углекислоты из альвеол и организма, что рефлекторно повышает тонус мышц бронхов, усиливая их обструкцию. Увеличение бронхиальной обструкции резко повышает нагрузку на дыхательную мускулатуру. Работа ее становится избыточной и неэффективной. Форсированное дыхание способствует также испарению влаги и охлаждению бронхов, гиперосмолярносги их содержимого, что вызывает дегрануляцию тучных клеток бронхов и альвеолярных макрофагов и выход биологически активных медиаторов, формирующих обструкцию бронхов.
Метод волевой ликвидации глубокого дыхания (ВЛГД) или волевого управления дыханием К. П. Бутейко ликвидирует гипервентиляцию, сохраняет на оптимальном уровне содержание углекислоты, устраняет бронхоспазм.
К. П. Бутейко определяет ВЛГД как «способ волевой ликвидации глубокого дыхания, заключающийся в постепенном уменьшении глубины дыхания путем постоянного расслабления дыхательной мускулатуры, либо задержек дыхания до появления ощущения легкого недостатка воздуха».
Тренировки ВЛГД производятся в условиях покоя и мышечной релаксации. Дышать следует только через нос.
Основные этапы методики ВЛГД следующие:
- удобно сесть, расслабиться, сосредоточить внимание на дыхании;
- выполнить спокойный поверхностный вдох в течение 3 секунд (воздух от носа как бы доходит только до ключиц);
- произвести спокойный сдержанный выдох в течение 3-4 секунд;
- задержать дыхание после выдоха (вначале на 3-4 секунды, затем постепенно, по мере тренированности, длительность апное увеличивается). Задержка дыхания вызывает на короткое время гипоксемию и гиперкапнию;
- выполнить спокойный неглубокий вдох и т.д.
Время максимальной задержки дыхания больной должен ежедневно записывать в дневнике, который врач контролирует при повторных приемах, вначале через неделю, после улучшения состояния — 1 раз в месяц и далее 1 раз в квартал. Длительность задержки дыхания больной определяет с помощью мысленного счета секунд.
Тренировки дыхательных пауз проводятся следующим образом: в состоянии покоя с перерывами в 5 мин нужно повторно задерживать дыхание после неглубокого выдоха, стремясь удлинить паузу. Число таких задержек в течение дня определяется по суммарному времени дыхательных пауз, которое должно за день составлять около 10 мин. При дыхательной паузе в 15 секунд число повторений должно быть около 40, а при задержке на выдохе в 20 секунд — около 30.
При систематических тренировках задержки дыхания и при благоприятной динамике заболевания паузы постепенно удлиняются: в течение 1-2 недель задержка дыхания на выдохе достигает 25-30 секунд, а через 1.5-2 месяца доходит до 40-50 секунд.
Длительность первых занятий — по 15-20 мин 3-4 раза в сутки, по мере тренированности продолжительность занятий увеличивается до 45-60 мин 4-5 раз в сутки.
Терапевтический эффект ВЛГД наступает через 2-3 недели.
Метод ВЛГД может применяться при любом клинико-патогенетическом варианте бронхиальной астмы. Применение метода в период предвестников иногда позволяет предотвратить приступ бронхиальной астмы, в ряде случаев ВЛГД купирует его.
Во время приступа астмы больной должен сесть, опустить руки на колени или положить их на край стола, расслабить мышцы плечевого пояса, спины, живота, дышать спокойнее, менее глубоко, стараться уменьшить объем вдоха. Врач должен терпеливо и настойчиво повторять больному несколько раз: «Следите за глубиной дыхания, сделайте его спокойным, малозаметным, тихим, поверхностным, сдерживайте желание глубоко вздохнуть, старайтесь сдерживать кашель, не нужно разговаривать, молчите». Через 15-20 мин отмечается улучшение, дыхание становится менее шумным, облегчается кашель, отходит мокрота, исчезают цианоз и бледность.
Купированию астмы, помимо регуляции глубины вдоха, способствуют короткие задержки дыхания на 2-3 секунды.
- астматический статус;
- недостаточность кровообращения, вызванная декомпенсацией хронического легочного сердца или другими причинами;
- психические заболевания или психопатия с негативным отношением к ВЛГД;
- инфаркт миокарда.
В ряде случаев могут быть эффективны и другие методики дыхательной гимнастики (методика А-Н.Стрельниковой — короткие вдохи в сочетании со специальным комплексом физических упражнений, этот вид гимнастики нормализует продукцию углекислого газа и способствует его задержке в организме; длительные упражнения во время занятий лечебным плаванием в бассейне, в том числе удлиненный выдох над и под водой; методы тренировки диафрагмального дыхания и т.д.). Больным бронхиальной астмой рекомендуется также звуковая гимнастика — произнесение различных гласных, шипящих и прочих звуков и их рациональных сочетаний. Одновременно выполняются упражнения на расслабление, тренировку диафрагмального дыхания, задержку дыхания на выдохе. По мере улучшения состояния добавляются гимнастические упражнения в виде сгибаний и приведений конечностей, сгибания туловища. Большое внимание уделяется обучению по согласованию движений с дыханием.
Заслуживает внимания методика дозированной ходьбы Э. В. Стрельцова (1978). Она заключается в чередовании быстрой и медленной ходьбы. Каждый больной самостоятельно выбирает индивидуальную скорость ходьбы. Общее расстояние, которое он должен пройти за 1 ч занятий, увеличивают от 3-6 км в начале занятий до 4-10 км в конце занятий. Каждое занятие дозированной ходьбой заканчивается комплексом дыхательных и общеукрепляющих упражнений.
Стимуляция диафрагмального дыхания проводится путем определенной гимнастики, электростимуляции диафрагмы.
Искусственная регуляция дыхания (дыхание с сопротивлением)
Искусственная регуляция дыхания широко применяется в комплексной терапии хронических обструктивных бронхитов и бронхиальной астмы.
Сопротивление может быть создано в фазе вдоха, выдоха или в течение всего дыхательного цикла. Наиболее часто используется резистивное (аэродинамическое) сопротивление потоку воздуха, что достигается путем применения различных приспособлений и устройств (диафрагм, узких трубок, свистков, небуляторов, регуляторов дыхания).
Регулятор дыхания — миниатюрное устройство, по форме напоминающее свисток, имеющее канал вдоха и выдоха, клапан в торцовой части и диафрагму, с помощью которой можно изменить сопротивление на выдохе и создать на протяжении выдоха положительное давление 2-4 см вод. ст. Дыхательная гимнастика с использованием регулятора дыхания проводится в положении больного сидя за столом за 1-1.5 ч до еды. Нос закрывается зажимом, выдох медленный, визуально контролируется по показателям водяного манометра. Вдох неглубокий.
Курс лечения длится от 3 недель до 4 месяцев.
Лечение проводится в два этапа.
- 1-й этап — обучение произвольной регуляции дыхания. Контрольное занятие с регулятором дыхания.
- 2-й этап (основной) — ежедневные занятия с регулятором по 40-60 мин 3-4 раза в день до еды и перед ночным сном.
План занятия: 30-40 мин — дыхание через регулятор дыхания; 20-25 мин — произвольная регуляция глубины дыхания; 5 мин — дробный выдох через регулятор дыхания (дренажное упражнение).
Каждые 5 мин больной измеряет длительность задержки дыхания на глубине спокойного выдоха, записывая показатели в дневнике.
Дневные занятия проводятся с методистом, остальные — самостоятельно.
Искусственная регуляция дыхания применяется на фоне применения бронхолитиков с последующим уменьшением их дозы.
Перед назначением искусственной регуляции дыхания ставится проба: до и после занятий с регулятором дыхания продолжительностью 20-30 мин исследуется функция внешнего дыхания. Показанием к назначению метода является увеличение ЖЕЛ, ФЖЕЛ, резервного объема выдоха.
У больных с сопутствующей ИБС во время и после занятий рекомендуется проводить ЭКГ-контроль.
Механизм положительного терапевтического действия искусственной регуляции дыхания при бронхиальной астме:
- уменьшение экспираторного коллапса бронхов;
- раскрытие ателектазированных участков легких;
- уменьшение вентиляционно-перфузионного соотношения;
- уменьшение скорости потока воздуха в бронхах вследствие более редкого дыхания, что приводит к меньшему раздражению ирритативных рецепторов и бронходилатации;
- увеличение силы дыхательных мышц.
Наилучшие результаты отмечены у больных бронхиальной астмой с легкой и среднетяжелой формами и у больных бронхитом с умеренной дыхательной недостаточностью.
Дыхание через дозируемое мертвое пространство
Дыхание через дозируемое мертвое пространство (ДЦМП) является вариантом методики тренировки измененной (гиперкапнически-гипоксической) газовой средой. Механизм действия ДДМП аналогичен таковому при тренировках в горах, а также «при подъеме на высоту» в барокамере или при дыхании газовыми смесями с низким содержанием кислорода. При дыхании через ДДМП можно создавать парциальное давление кислорода в альвеолах, соответствующее любой «высоте» подъема в горах при оптимальном напряжении углекислого газа в крови.
В качестве ДДМП используют дыхание через негофрированные шланги или цилиндрические емкости диаметром 30 мм, соединяющиеся друг с другом. Каждая емкость может иметь объем 100, 150, 300, 600 мл, что позволяет создавать ДДМП объемом от 100 до 2000 мл. Дыхание осуществляется через ротовой мундштук, при этом носовое дыхание выключается с помощью носового зажима.
Начинают тренировки с объема 200-300 мл; минимальная продолжительность процедуры 5 мин, максимальная — от 20 до 30 мин.
В дальнейшем объем постепенно увеличивают и доводят до 1200-1500 мл. ДДМП рекомендуется проводитьв течение 20 мин 1 раз в день на протяжение 3-4 недель. В процессе лечения необходимо контролировать функцию внешнего дыхания и газы крови.
Под влиянием ДДМП улучшается общее самочувствие больных, уменьшается одышка, дыхание становится более редким, легким и свободным, приступы удушья возникают реже и протекают легче, улучшаются показатели внешнего дыхания.
- все клинико-патогенетические варианты бронхиальной астмы при легком течении заболевания;
- дыхательная недостаточность III степени при наличии признаков снижения чувствительности дыхательного центра к углекислому газу.
- тяжелое течение бронхиальной астмы;
- недостаточность кровообращения;
- уровень парциального напряжения кислорода в крови ниже 60 мм. рт. ст.;
- хроническая почечная недостаточность;
- нейромышечные заболевания с поражением диафрагмы;
- состояние после черепно-мозговой травмы; высокая температура тела;
- активация хронических очагов инфекции; острые респираторные заболевания;
- выраженная вегето-сосудистая дистония.
В основе иглорефлексотерапии лежит рефлекторный механизм регуляции соматовисцеральных взаимодействий. Хороший лечебный эффект получен у 50% больных. Метод наиболее эффективен у больных бронхиальной астмой, у которых в патогенезе большое значение имеют нервно-психические механизмы. Однако Иглорефлексотерапия эффективна и при атопической бронхиальной астме. Наилучший лечебный эффект отмечен у больных в состоянии предастмы (100%), при легком (96.3%) и среднетяжелом течении (91.4%) бронхиальной астмы. При тяжелом течении хороший эффект достигается у 66.7% больных.
Возможно сочетание иглорефлексотерапии с РДТ (начиная с 1-2 дня восстановительного периода в течение 8-12 дней).
Противопоказания: выраженная эмфизема легких, пневмосклероз, тяжелая дыхательная недостаточность. Относительное противопоказание — кортикозависимость.
Су-Джок терапия (по корейски Су — кисть, джок — стопа) — иглоукалывание в биологически активные точки стопы и кисти. В основе метода лежит соответствие кисти и стопы органам тела человека. Точки соответствия обнаруживаются по правилам топографической анатомии с соблюдением принципа трехмерности. Лечение больных бронхиальной астмой в соответствии с принципами Су-Джок терапии заключается в рефлекторном воздействии на лечебные корреспондирующие системы как самих легких, так и носоглотки, надпочечников, гипофиза, спинного и головного мозга.
Курс лечения составляет 10-15 сеансов. Су-Джок терапия может не только предупредить, но и купировать приступы бронхиальной астмы.
Горный климат оказывает благоприятное влияние на больных бронхиальной астмой. В механизме положительного влияния горного климата имеют значение:
- особая чистота горного воздуха;
- снижение барометрического давления и напряжения кислорода, что способствует развитию адаптивных реакций организма, повышению его резервных возможностей и резистентности к неблагоприятным факторам;
- стимулирующее действие гипоксии на глюкокортикоидную функцию надпочечников.
С лечебной целью при бронхиальной астме используется низкогорье (местность с высотой от 500 до 1200 м над уровнем моря), среднегорье (от 1200 до 2500 м над уровнем моря) и высокогорье (свыше 2500 м над уровнем моря). Рекомендуется метод ступенчатой акклиматизации: вначале, с целью адаптации, больной на несколько дней направляется в условия низкогорья, а затем в средне- и высокогорье.
Применяется также и метод горной спелеотерапии, когда наряду с горноклиматическим лечением используется микроклимат высокогорных шахт. Горноклиматическое лечение проводится в летние месяцы, длительность лечения — около месяца.
Показания к горноклиматическому лечению: атопическая и инфекционно-зависимая бронхиальная астма с легким и средней тяжести течением.
Противопоказания к горноклиматическому лечению:
- тяжелое течение бронхиальной астмы;
- активный воспалительный процесс в бронхиальной системе;
- снижение показателей функции внешнего дыхания более чем на 50% от должных величин;
- заболевание сердечно-сосудистой системы со стойкими нарушениями ритма и недостаточностью кровообращения;
- кортикозависимые формы бронхиальной астмы с суточной дозой преднизолона более 30 мг.
Относительными противопоказаниями к горноклиматическому лечению являются возраст старше 60-65 лет, глкжокортикоидная зависимость с дозой преднизолона не более 20-30 мг в сутки; артериальная гипоксемия.
Спелеотерапия — это лечение больных бронхиальной астмой в соляных пещерах (шахтах), копях. Основным лечебным фактором микроклимата соляных пещер является естественный сухой аэрозоль натрия хлорида. Основные лечебные факторы — комфортный температурно-влажностный режим и гипоаллергенная воздушная среда. Аэрозоль натрия хлорида, благодаря мелкому размеру, проникает до уровня мелких бронхов и оказывает секретолитическое, противовоспалительное действие, активирует мукоцилиарный транспорт, нормализует осмолярность бронхиального секрета и функциональное состояние клеток слизистой оболочки бронхов, проявляет бакгериостатическое действие.
Спелеотерапевтические стационары функционируют на Украине (пос. Солотвино, Закарпатская область), в Грузии (г. Цхалтубо), в Нахичевани (Дуз-Даг), в Киргизии (Чон-Туз), в Беларусии (г. Солигорск).
Основными показаниями к спелеотерапии являются атоническая и инфекционно-зависимая бронхиальная астма легкого и среднего течения в фазе полной и неполной ремиссии, а также кортикозависимая бронхиальная астма в фазе ремиссии.
Вначале назначаются 4 дня акклиматизации к региону расположения пещеры (шахты), с 5-го дня начинается акклиматизация к микроклимату шахт — 3 ч, 2-й день — 5 ч, 3-й день — перерыв, 4-й день — 5 ч, 5-й день — 12 ч, 6-й день — перерыв, 7-й день — 12 ч и далее 13-15 ежедневных спусков по 12 ч пребывания в шахте, последние 2-3 сеанса сокращаются до 5 ч.
У больных с кортикозависимой бронхиальной астмой применяется щадящий режим — спелеотерапия назначается по 5 ч ежедневно или по 12 ч через день.
Лечение в условиях соляных пещер приводит к значительному улучшению в течении бронхиальной астмы: у 80% больных на срок от 6 месяцев до 3 лет, у 30% больных удается устранить кортикозависимость. Результаты лечения улучшаются при повторении курса.
Противопоказания к проведению курса спелеотерапии:
- тяжелое течение бронхиальной астмы с выраженными морфологическими изменениями в бронхах и легких (эмфизема, пневмосклероз, бронхоэктазы, спайки) с дыхательной недостаточностью III степени;
- острый инфекционный процесс в дыхательных путях;
- тяжелая сопутствующая патология других органов и систем.
Аэрофитотерапия — это искусственное моделирование естественного фитофона над растениями в условиях лечебного кабинета путем насыщения воздуха парами эфирных масел. Необходимая концентрация эфирных масел создается в помещении с помощью специальных приборов аэрофитогенераторов.
Эфирные масла содержат комплекс природных летучих биологически активных веществ, определяющих аромат растений. Таким образом, аэрофитотерапия — это ароматерапия. В медицинской практике применяются эфирные масла мяты, лаванды, шалфея, фенхеля, пихты, эвкалипта, розы и др. Увеличение бронхиальной проходимости наиболее выражено при использовании эфирных масел мяты, лаванды и композиции из эфирного масла мяты, аниса, пихты. Антимикробную активность проявляют эфирные масла лаванды, пихты, полыни лимонной, фенхеля, шалфея.
Эфирные масла оказывают иммуномодулирующий эффект, повышают активность системы местной бронхопульмональной защиты, увеличивают содержание в бронхиальном секрете секреторного иммуноглобулина А — основного фактора противомикробной и противовирусной защиты.
Показанием для аэрофитотерапии служит бронхиальная астма легкой и средней степени тяжести в фазе ремиссии.
Продолжительность сеанса аэрофитотерапии — 30-40мин, курс лечения состоит из 12-15 процедур.
Противопоказания к аэрофитотерапии:
- повышенная индивидуальная чувствительность к запахам;
- обострение бронхиальной астмы;
- острые лихорадочные состояния;
- выраженная дыхательная и сердечная недостаточность.
КВЧ (крайне высокочастотная) терапия — лечение электромагнитным излучением мм-диапазона нетепловой интенсивности. Используется низкая, нетепловая мощность электромагнитного излучения от 10″ 18 до 10″ 3 Вт/см 2 , длина волны 1-10 мм. КВЧ терапия оказывает воздействие преимущественно на патологически измененные органы и системы, не влияя на нормально функционирующие. ММ-волны изменяют заряд клеточных мембран, влияют на мембрано-рецепторный комплекс, функционирование ионных каналов, меняют активность ферментов.
ММ-волны способствуют развитию межклеточных взаимоотношений, так как их диапазон совпадает с диапазоном ММ-волн, генерируемых самими клеточными мембранами. В зоне досягаемости КВЧ терапии находятся эритроциты и лимфоциты микроциркуляторного русла. При КВЧ терапии наблюдаются следующие основные эффекты:
- развивается общий адаптационный синдром и нормализуется функция системы гипоталамус-гипофиз-кора надпочечников;
- проявляется иммуномодулирующее действие, повышается резистентность к воздействию вирусов, бактерий, рентгеновского излучения, ионизирующей радиации, химиотерапии;
- ускоряется регенерация поврежденных тканей;
- нормализуется функция центральной и вегетативной нервной системы;
- улучшается микроциркуляция, реологические свойства крови, корригируется ДВС-синдром;
- нормализуется содержание в крови эндогенных опиатных соединений;
- нормализуется состояние системы протеазы — ингибиторы протеаз и микроэлементный состав крови;
- снижается пристрастие к курению и алкоголю;
- улучшается психоэмоциональный статус.
КВЧ терапия способствует купированию бронхообструктивного синдрома, улучшает функцию внешнего дыхания, удлиняет сроки ремиссии заболевания. Лечение проводится на фиксированных частотах с индивидуальным подбором частот (микроволновая резонансная терапия) или с использованием широкого набора частот (информационно-волновая терапия).
КВЧ терапия осуществляется с помощью аппаратов «Явь», «Электроника КВЧ», «Полигон». Наиболее эффективно воздействие на биологически активные точки, зоны Захарьина-Геда и крупные суставы. Подбор биологически активных точек проводится по правилам традиционной китайской медицины. Курс лечения состоит из 5-12 сеансов, проводимых ежедневно или через день.
- различные клинико-патогенетические формы бронхиальной астмы легкой и средней тяжести течения в фазе затихающего обострения, особенно при наличии нервно-психических изменений;
- сочетание бронхиальной астмы с язвенной болезнью желудка, 12-перстной кишки и другими заболеваниями желудочно-кишечного тракта;
- лекарственная непереносимость при бронхиальной астме.
КВЧ терапия высокоэффективна и безвредна, абсолютных противопоказаний не имеет. Относительными противопоказаниями являются эпилепсия, беременность, сердечно-легочная недостаточность II-III степени.
Гомеопатическая терапия основывается на следующих принципах.
- принцип подобия (подобное лечится подобным);
- исследование механизма действия лекарств на здоровых людях (гомеопатическая фармакодинамика);
- лечение малыми дозами лекарств, приготовленных по специальной технологии.
Гомеопатическая терапия осуществляется врачами, прошедшими специальную подготовку. Она наиболее эффективна у больных с предастмой, при начальных проявлениях бронхиальной астмы легкой и средней степени тяжести. Гомеопатическое лечение может применяться для предупреждения рецидивов заболевания, а также как дополнительный метод при недостаточной эффективности стандартной терапии. Включение гомеопатической терапии в комплекс лечебных мероприятий при кортикозависимой бронхиальной астме позволяет в ряде случаев снизить дозу глюкокортикоидных препаратов.
Термотерапия повышает неспецифическую резистентность, снижает вегетативную лабильность и метеозависимость при бронхиальной астме. Применяются следующие виды термотерапии:
- местное обливание;
- ручные и ножные ванны;
- горячее грудное обертывание.
Местное обливание. Процедура выполняется с помощью резинового шланга, надетого на водопроводный кран, или кувшина. Проводят обливание области позвоночника, рук, ног водой температуры 30-32 °С с последующим понижением ее в процессе курсового лечения до 20-22 °С Продолжительность процедуры — 2-3 мин, курс лечения состоит из 15-20 процедур. Более энергичное воздействие оказывают контрастные местные обливания, проводимые поочередно горячей водой (40-42 °С) в течение 20 секунд, а затем холодной (18-20 °С) в течение 15 секунд. Смену температур повторяют 4-5 раз в течение процедуры, продолжающейся 1.5-3 мин. В утренние часы процедуру начинают с горячей воды и заканчивают холодной, а вечером наоборот. После обливания необходимо растереть кожу махровым полотенцем до гиперемии и ощущения приятного тепла.
Местные обливания применяются только в фазе ремиссии.
Ручные и ножные ванны. Теплые и горячие ванны могут применяться как средство симптоматической терапии во время приступа астмы, а также в фазе ремиссии. Методика применения горячих ручных или ножных ванн такова: в таз, ведро с водой температурой 37-38 °С опустить обе руки по локоть (ноги — до середины голени). Плечи, спину и грудь больного следует закрыть большим полотенцем, чтобы вода в тазу не остывала (полотенце должно закрывать и таз). Затем в течение 10 мин температуру воды доводят до 44-45 °С и больной держит руки или ноги в ванночке еще в течение 10-15 мин. Общая продолжительность процедуры — 20-25 мин. Затем больной вытирает руки или ноги насухо, надевает теплое белье и ложится в постель на 20-30 мин. Процедуры проводят через день или 2 раза в неделю, курс лечения — 10-12 процедур.
Противопоказания к ручным и ножным ваннам:
- инфаркт миокарда;
- острые сердечно-сосудистые заболевания;
- острый плеврит;
- острые гнойные воспалительные заболевания органов брюшной полости.
Горячее грудное обертывание. Горячее грудное обертывание назначается больным бронхиальной астмой для усиления кровотока в легких, улучшения дренажной функции бронхов и наиболее показано при инфекционно-зависимой бронхиальной астме, а также как отвлекающая и бронхорасширяющая процедура при ночных приступах бронхиальной астмы. А. Залманов описывает методику выполнения грудного обертывания следующим образом. Большое махровое полотенце длиною 1.5 м складывают 2-3 раза так, чтобы оно закрывало грудную клетку больного от подбородка до конца ребер. Один конец сложенного полотенца при обертывании груди больного должен перекрывать другой на 30-40 см. Затем берут второе махровое полотенце длиной 1.5 м, но более широкое (сложенное в 2-3 слоя оно должно перекрывать по ширине первое полотенце). Далее складывают по длине в три слоя тонкое шерстяное или байковое одеяло, чтобы оно в сложенном виде перекрывало ширину второго полотенца. Затем больной раздевается до пояса. Шерстяное или байковое одеяло кладется поперек кровати, на него накладывается сухое махровое полотенце, поверх него — хорошо отжатое махровое полотенце, предварительно смоченное в горячей воде 65-70 °С. Больной ложится спиной на все три слоя и быстро заворачивает на грудь сначала концы влажного полотенца, затем сухого полотенца и одеяла, укрывается сверху ватным одеялом. Продолжительность процедуры — 20 мин. После процедуры следует отдыхать в постели около 1 ч. Курс лечения состоит из 10-12 процедур.
Противопоказания те же, что для горячих ручных и ножных ванн. Зарубежные физиотерапевты рекомендуют следующий перечень процедур термотерапии для больных бронхиальной астмой в фазе ремиссии:
- Теплая общая ванна (37 °С) 10 мин каждый вечер; после нее горячее обертывание груди;
- Прохладный душ каждое утро сразу после пробуждения;
- Клизмы с теплой водой;
- Горячая ножная ванна (40-42 °С) 10 мин с последующим обливанием холодной водой и энергичным растиранием воротниковой зоны;
- Сауна 1 раз в 2-3 дня при температуре 60-95 °С, на курс 6 процедур.
Таким образом, в настоящее время существует большое количество методов и направлений лечения больных атопической бронхиальной астмой. Приступая к лечению больного после купирования острого приступа удушья, следует учитывать особенности течения заболевания, результаты предыдущих методов лечения и выбирать наиболее эффективные и приемлемые методики.
Санаторно-курортное лечение при бронхиальной астме проводится в фазе ремиссии при удовлетворительных показателях функции внешнего дыхания в теплую и сухую пору года в санаториях Южного берега Крыма, в Кисловодске, Нальчике, Нагорном Алтае и др. Оно включает климатотерапию, аэротерапию, гелеотерапию, гидротерапию, кинезотерапию, бальнеотерапию, физиотерапию. Основные механизмы положительного влияния санаторно-курортного лечения: полифакторная элиминация, неспецифическая гипосенсибилизация, повышение резистентности организма.
Противопоказания к санаторно-курортному лечению:
- тяжелое течение бронхиальной астмы;
- кортикозависимая форма бронхиальной астмы.

источник