9. К бронхообструктивному синдрому при хроническом бронхите относится все, кроме:
Г. затруднения выделения мокроты
Д. спиралей Куршмана в мокроте
10. Механизм действия эуфиллина:
В. противоаллергическое действие
Г. адреномиметическое действие
Д. антигистаминное действие
11. При хронических обструктивных заболеваниях легких возможны все осложнения, кроме:
А. Правожелудочковой недостаточности
В. Дыхательной недостаточности
Г. Левожелудочковой недостаточности
12. У больного БА эмфизема легких. Какая основная жалоба будет при этом заболевании?
13. Для хр. обструктивного бронхита характерны следующие изменения при спирографии:
А. ЖЕЛ 5000 мл (100% должн.), ФЖЕЛ 3900мл (96% должн.), индекс Тиффно 78% (в Н до 70%)
Б. ЖЕЛ 5000 мл (98% должн.), ФЖЕЛ 2600мл (94% должн.), индекс Тиффно 52%
В. ЖЕЛ 4600 мл (87% должн.), ФЖЕЛ 4000мл (105% должн.), индекс Тиффно 87%
14. Для приступа бронхиальной астмы характерно все, кроме:
Б. дискантовых сухих хрипов
В. мелкопузырчатые влажные хрипы
Г. кашель с трудноотделяемой вязкой мокротой
15. Осложнениями БА при лечении глюкокортикоидами являются все, кроме:
Г. Патологические переломы костей
Е. Артериальная гипертензия
16. Нехарактерный симптом для БА:
Д. Частый непродуктивный кашель.
17. Следующие утверждения справедливы для бронхиальной астмы, кроме одного:
А. приступ купируется ингаляцией сальбутамола
Б. в мокроте могут быть найдены кристаллы Шарко-Лейдена
В. наличие эмфиземы легких
Г. при затянувшемся приступе выслушиваются влажные хрипы
Д. болезнь развивается в любом возрасте
18. Из ингаляционных глюкокортикостероидов самая низкая биодоступность у:
19. Каков механизм действия сальбутамола (беротека)?
Б. стимуляция бета-рецепторов
В. блокада альфа-рецепторов
Г. блокада гистаминорецепторов
Д. непосредственное влияние на гладкую мускулатуру бронхов
20. У 60-летнего больного, страдающего хроническим обструктивным бронхитом, в последнее
время стали возникать пароксизмы мерцания предсердий, проходящие самостоятельно или под
влиянием сердечных гликозидов. Обсуждается вопрос о назначении антиаритмических препаратов
для предупреждения пароксизмов. Какой из препаратов нецелесообразен в данной ситуации?
21. Для астматического состояния характерны все признаки, кроме:
Г. уменьшение дыхательных шумов
Д. признаки острого легочного сердца
22. Какой фактор не участвует в механизме удушья при бронхиальной астме?
Г. повышенная секреция слизи
Д. нарушение выделения мокроты
23. Компоненты бронхиальной обструкции следующие, кроме:
Д. отека слизистой оболочки
24. Что является противопоказанием для назначения бета-адреноблокаторов?
Б. желудочковая тахикардия
В. пароксизмальная наджелудочковая тахикардия
Д. артериальная гипертензия
25. При приступе бронхиальной астмы эффективны все препараты, кроме:
26. Какой показатель лучше всех показывает бронхиальную обструкцию при БА ?
А. диффузионная способность (по углекислому газу)
В. максимальная вентилляция легких (МВЛ)
Д. жизненная емкость легких (ЖЕЛ)
27. К ß2 — адреномиметикам короткого действия относятся все, кроме:
28. К противовоспалительным негормональным препаратам относятся все, кроме:
29. К противовоспалительным ингаляционным кортикостероидам относят все, кроме:
30. К ß2 — адреномиметикам короткого действия относятся все, кроме:
31.К механизмам действия негормональных противовоспалительных средств для лечения БА
А. снижают выделение медиатором воспаления ( цитокинов и тучных клеток );
Б. уменьшение чувствительности нервных окончаний бронхов;
В. производят дезагрегантный и антикоагуляционный эффекты
Г. тормозят активность эозинофилов, макрофагов, нейтрофилов.
32. К причинам развития астматического статуса относят все, кроме:
А. массивный контакт с аллергенами;
Б. лекарственная аллергия и полипрагмазия (бета-блокаторы и др.);
Д. передозировка муколитиков.
33. К причинам развития хронического легочного сердца относят все, кроме:
А. заболевания бронхолегочного аппарата ( БА. бронхит, фиброзы, гранулематозы)
В. Заболевания с поражением сосудов легких ( васкулиты);
Г. торакодифрагмальные поражения ( кифоз, Бехтерева, плевральные шварты)
Д. ожирение ( синдром Пиквика).
34. В лечение астматического статуса используют все препараты, кроме:
35. В лечении легочного сердца применяются все препараты, кроме:
А. ингибиторы АПФ и антагонисты рецепторов АТ II;
Г. периферические вазодилятаторы и нитраты ( корватон);
36. Какой препарат относят к 1 ступени лечения БА?
А. ß2 — адреномиметики короткого действия
В. ингаляционные кортикостероиды (ИКС)
37. Какие препараты относят к 2 ступени лечения и контроля БА?
А. ß2 — адреномиметики короткого действия, интал, теофиллины
В. ИКС, пролонгированные теофиллины.
Г. ß2 — адреномиметики короткого действия, ИКС, интал.
38. Какие препараты относят к 3 ступени лечения и контроля БА?
А. ИКС, пролонгированные теофиллины, интал;
Б. ИКС, пролонгированные теофиллины, антихолинергические, ß2 — адреномиметики короткого
действия и пролонгированного.
В. ß2 — адреномиметики короткого действия, ИКС, интал, пероральные кортикостероиды
Г. ИКС, пролонгированные теофиллины, пероральные глюкокортикостероиды (ГКС)
39. Какие препараты относят к 4 ступени лечения и контроля БА?
А. ИКС и пролонгированные теофиллины
В. пероральные ß2 — адреномиметики или ß2 — адреномиметики пролонгированные;
Д. ингаляционные антихолинергические средства и ß2 — адреномиметики короткого действия.
40. К методам элиминационной терапии БА относятся все, кроме:
Б. создание гипоаллергенности быта;
В. соблюдение гипоаллергенной диеты;
Д. сведение к минимуму лекарственной терапии.
ЭТАЛОНЫ ОТВЕТОВ ПО ТЕМЕ «БА, ЛЕГОЧНОЕ СЕРДЦЕ»
| 1.В | 9.Д | 17.Г | 25.А | 33.Б |
| 2.А | 10.А | 18.В | 26.Г | 34.А |
| 3.А | 11.Г | 19.Б | 27.Г | 35.Б |
| 4.Г | 12.Г | 20.Г | 28.В | 36.А |
| 5.Д | 13.Б | 21.В | 29.В | 37.Г |
| 6.Г | 14.В | 22.А | 30.Б | 38.Б |
| 7.Г | 15.А | 23.Б | 31.В | 39.Г |
| 8.Г | 16.Б | 24.Г | 32.Д | 40.А |
Ф.И.О.________________________ 5 К. ГР______
ТЕСТ «БРОНХИАЛЬНАЯ АСТМА» ОТВЕТ
ЗАПОЛНЯТЬ ПУСТЫЕ КЛЕТОЧКИ
| 1. | 9. | 17. | 25. | 33. |
| 2. | 10. | 18. | 26. | 34. |
| 3. | 11. | 19. | 27. | 35. |
| 4. | 12. | 20. | 28. | 36. |
| 5. | 13. | 21. | 29. | 37. |
| 6. | 14. | 22. | 30. | 38. |
| 7. | 15. | 23. | 31. | 39. |
| 8. | 16. | 24. | 32. | 40. |
Ф.И.О.________________________ 5 К. ГР______
Дата добавления: 2017-01-28 ; просмотров: 6084 | Нарушение авторских прав
источник
Диагностика бронхиальной астмы выполняется, ориентируясь на полное комплексное обследование организма пациента. От правильно проведенной диагностики зависит получение положительных результатов лечения.
Протоколы (стандарты) определения заболеваемости, а также дальнейшего лечения взрослого населения и детей учитывают различные методики: клинический осмотр, сбор анамнеза, выявление симптоматики, лабораторная диагностика.
После проведения необходимых мероприятий для каждого больного подбирается индивидуальная схема лечения, которая способствует снижению заболеваемости и облегчению состояния больного. Дифференциальная диагностика бронхиальной астмы учитывает все аспекты (анализы, симптоматику, анамнез, аллергологическое исследование и дыхательную функциональность.).
Современная диагностика при развитии бронхиальной астмы является важной задачей для врача, так как адекватное лечение способно обеспечить полный контроль над заболеванием при полной нейтрализации симптоматики у детей и взрослых. Для этого оцениваются все критерии астмы с исключением ХОБЛ и постановкой предварительного диагноза.
Протоколы диагностики проводятся в несколько этапов:
Бронхиальная астма, в зависимости от степени заболеваемости, определяется наиболее часто в детском и подростковом возрасте. Как правило, наблюдается генетическая предрасположенность к развитию астматических заболеваний. Кроме того, ее развитие возможно на фоне ХОБЛ.
Бронхиальный приступ нередко связан с воздействием определенных факторов, провоцируя характерную симптоматику (одышку, кашель, свистящее дыхание, слабость и т.д.). Приступ способен появиться внезапно. Его можно купировать при помощи ингаляционных бронхолитиков. Если после использования ингалятора приступ не снимается, необходимы дальнейшие протоколы диагностики, а также исключение ХОБЛ.
В начальной стадии заболевания профессиональная диагностика не способна определить какие-то определенные протоколы в определении бронхиальной астмы, кроме исключения ХОБЛ. Во время затяжного приступа может возникнуть симптом «бочкообразной грудной клетки», что связано с затрудненным выдохом. В результате этого возможно постепенное развитие эмфиземы, критерии и протоколы которой зависят от выраженности симптоматики и стадии заболеваемости. От результатов визуального осмотра может зависеть дальнейшее лечение.
Немаловажным способом профессиональной диагностики является перкуссия (выстукивание) и аускультация (выслушивание) легких. По мере развития приступа можно услышать свистящее дыхание и хрипы в легких. Перкуссия эффективна при длительном течении заболевания и эмфиземе.
Лабораторная диагностика предполагает назначение проведения различного вида анализов, среди которых:
- биохимический анализ крови — определяет количество эозинофилов, являющихся маркерами аллергического процесса. Кроме того, этот анализ в совокупности с аллергологической пробой, позволяет выявить конкретный аллерген, на который острее всего реагирует организм;
- общий анализ крови — позволяет выявить воспалительные процессы, ХОБЛ и интоксикацию в организме больного. Забор крови выполняется натощак;
- общий анализ мокроты — выявляет характерные астматические маркеры с характерными спиралями Куршмана и кристаллами Шарко – Лейдена. При этом определяется вязкая и густая мокрота, которая может расслаиваться двумя слоями. При микроскопическом исследовании определяются эозинофилы;
- анализ кала — способствует выявлению паразитарных инвазий, которые нередко провоцируют развитие бронхиальной астмы. Например, аскариды при своей цикличности развития способны проникнуть через легочную систему, вызывая общую интоксикацию организма, ослабление иммунной системы, повышенную аллергизацию пациента;
- аллергопроба (включая скарификационную) — критерии проведения аллергопробы позволяют уточнить наличие триггера в крови, который вызывает ответную цепь реакций в крови, приводя к бронхоспазму. При положительном ответе могут наблюдаться местные признаки воспаления (зуд, гиперемия, отек и т.д.).
Наиболее сложно диагностировать астму при наличии обструктивного бронхита (ХОБ). Этот процесс проявляется, как хроническая обструктивная болезнь легких (ХОБЛ).
Протоколы выполнения этого вида диагностики служат показателями для постановки итогового диагноза.
Профессиональная рентгенография способна выявить повышенную воздушность легочной ткани (эмфизему) и усиленный легочный рисунок за счет активного притока крови к легочной ткани. Тем не менее, следует учитывать, что иногда даже рентгенограмма не может выявить изменения. Поэтому принято считать, что методы рентгенографии глубоко неспецифичны.
Этот метод служит для определения ФВД (функций внешней дыхательной деятельности) и является достаточно эффективным. Профессиональная спирометрия способна определить ряд главных показателей дыхательной деятельности.
Диагностика спирометрии выглядит следующим образом:
- пациенту предлагается дышать через специальный прибор (спирометр), который обладает чувствительностью и фиксирует все изменения дыхания;
- анализ проведенного обследования сравнивается (врачом или пациентом) с рекомендуемыми показателями ФВД;
- на основании профессиональной сравнительной характеристики внешнего дыхания врач устанавливает предварительный диагноз (для 100% уверенности в диагнозе одной спирометрии недостаточно);
- если у больного наблюдается бронхообструктивные нарушения (исключая ХОБЛ) это может говорить о проявлении бронхиальной астмы.
Помимо этого, спирометрические данные позволяют определить тяжесть астматического приступа и эффективность проводимого лечения в том случае, когда оно использовалось.
Этот метод диагностирования относится к нововведениям для контроля и определения развития бронхиальной астмы у взрослого пациента. Мониторинговый протокол с участием пикфлоуметра обладает следующими преимуществами:
- позволяет определить обратимость бронхиальной обструкции;
- возможность оценки тяжести течения болезни;
- протоколы пикфлоуметрии позволяют спрогнозировать период, когда возникает астматический приступ, в зависимости от степени заболеваемости;
- возможность выявления профессиональной астмы;
- мониторинг эффективности проводимого лечения.
Пикфлоуметрию следует выполнять ежедневно. Это позволяет получить более точные результаты диагностики.
При помощи этого способа профессиональной диагностики определяется пиковая объемность и максимальная объемная скорость на различных уровнях, учитывая процентное соотношение ФЖЕЛ (форсированную жизненную емкость легких). Измеряют максимальную скорость на уровне в 75%, 50% и 25%.
Наиболее затруднительны протоколы определения профессиональной астмы, так как приступ могут вызвать некоторые химические соединение, присутствующие в воздухе. Для подтверждения
СТАТЬЯ НАХОДИТСЯ В РУБРИКЕ — заболевания, астма.
Copyright © 2015-2019 Аллергия. Материалы данного сайта являются интеллектуальной собственностью владельца интернет площадки. Копирование информации с данного ресурса, разрешено только при указании полной активной ссылки на источник. Перед применением материалов сайта, обязательна консультация с врачем.
источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник
Существует несколько ключевых тестов, которые используются для диагностики астмы. Некоторые из них, например, тесты легочной функции, определяют работоспособность легких. Другие выявляют чувствительность организма к аллергенам (пыльце, определенным видам продуктов и т.д.) Анализ крови может дать общую картину состояния организма. Специфические тесты используются для определения уровня иммуноглобулина Е (IgE) – основного показателя аллергических реакций. (скрининг уровня общего IgE применяется при диагностике астмы для дифференциации аллергической астмы от неаллергической).
Все эти тесты помогают врачу определить, являются ли имеющиеся симптомы признаком астмы или какого-либо сопутствующего заболевания: аллергии, ГЭРБ или синусита. После установления точного диагноза пациенту назначаются препараты, которые помогут ему управлять симптомами астмы и предотвратить приступы.
Тесты легочной функции
Тесты легочной функции призваны оценить работоспособность легких. Два самых распространенных из них – это спирометрия и провокационная проба с метахолином.
Спирометрия – несложный тест для измерения объема легких и максимальной скорости выдоха. Он также часто применяется, чтобы определить степень проходимости дыхательных путей.
Провокационная проба с метахолином применяется, если спирометрия не может точно подтвердить наличие астмы. Какой из тестов выбрать в каждом конкретном случае решает врач.
Рентгенография грудной клетки
Хотя рентгенография грудной клетки и не является непосредственно тестом для диагностики астмы, его иногда используют для подтверждения того, что симптомы вызваны именно астмой, а не другим заболеванием. Рентгенограмма представляет собой изображение какого-либо органа отраженное на специальной пленке или флюоресцирующем экране, которое получается благодаря небольшой дозе облучения соответствующей части тела. Рентгенография применяется для диагностики широкого ряда заболеваний от бронхита до перелома. Врач может назначить эту процедуру для осмотра внутренностей грудной клетки, включая сердце, легкие и кости и затем по полученным результатам определить вызваны ли ваши симптомы астмой или нет.
Определение изжоги и ГЭРБ
Гастроэзофагеальная рефлюксная болезнь, или ГЭРБ – еще одно заболевание, которое способно обострить симптомы астмы. Если врач предполагает наличие ГЭРБ, он назначает соответствующие тесты.
Аллергические пробы
Аллергические пробы необходимы для определения вида аллергенов, которые вызывают обострение астмы.
Обследование носовых пазух
Носовые полипы или синусит могут значительно утяжелить симптомы астмы и замедлить лечение. Синусит, которые еще называют инфекцией носовых пазух (синусов), – это воспаление и отек носовых пазух в результате инфекции. Когда они блокируются и наполняются жидкостью, бактерии начинают размножаться, распространяя инфекцию и вызывая воспалительные процессы. Врач может порекомендовать сделать компьютерную томографию синусов, чтобы определить состояние пазух. Если поставлен диагноз острый синусит, проводится лечение антибиотиками в течение 10-12 дней. Лечение синусита поможет предотвратить дальнейшее обострение астмы.
Диагностика степени тяжести астмы
Основываясь на симптомах астмы и на результатах тестов, врач ставит диагноз астма. Следующий этап – определение степени тяжести заболевания для того, чтобы выбрать эффективные методы лечения. Существует 4 степени тяжести астмы:
- Легкая интермиттирующая степень. Симптомы проявляются реже 2 раз в неделю, обострение происходят редко, приступы ночной астмы также редки. (На фоне соответствующих результатов тестов легочной функции).
- Легкаяперсистирующая степень. Симптомы проявляются более 2 раз в неделю, но менее одного раза в день и угнетают физическую активность больного. Приступы ночной астмы развиваются более 2 раз в месяц. (На фоне соответствующих результатов тестов легочной функции)
- Персистирующая степень средней тяжести. Симптомы обостряются практически ежедневно, приступы ночной астмы случаются более 1 раза в неделю, снижая физическую активность больного иногда на несколько дней. Пациенты со среднетяжелой степенью астмы нуждаются в ежедневном приеме потивоастматических препаратов быстрого действия. (На фоне соответствующих результатов тестов легочной функции)
- Персистирующая тяжелая степень. Продолжительность симптомов возрастает, астматически приступы обостряются постоянно, в любое время суток, физическая активность больного ограничена. (На фоне соответствующих результатов тестов легочной функции)
источник
(в скобках указано количество правильных ответов)
1. БРОНХИАЛЬНАЯ АСТМА — ЭТО ХРОНИЧЕСКОЕ ЗАБОЛЕВАНИЕ ДЫХАТЕЛЬНЫХ ПУТЕЙ, ХАРАКТЕРИЗУЮЩЕЕСЯ ВСЕМИ ПЕРЕЧИСЛЕННЫМИ ПРИЗНАКАМИ, КРОМЕ (1)
1. гиперреактивностью бронхов
2. стойкой бронхиальной обструкцией
3. обратимой бронхиальной обструкцией
4. приступами экспираторной одышки
5. воспалением слизистой бронхов
6. гиперсекрецией бронхиальной слизи
2. К МЕДИАТОРАМ ВОСПАЛЕНИЯ, ВЫЗЫВАЮЩИМ БРОНХОСПАЗМ ОТНОСЯТСЯ (4)
4. фактор активации тромбоцитов
3. ОБСТРУКЦИЯ ДЫХАТЕЛЬНЫХ ПУТЕЙ ПРИ БРОНХИАЛЬНОЙ АСТМЕ ОБУСЛОВЛЕНА (4)
1. спазмом гладкой мускулатуры бронхов
2. отеком слизистой бронхов
3. формированием слизистых пробок в просвете бронхов, а также
повреждением и слущиванием эпителия бронхов
4. деструктивными изменениями в стенке альвеол
5. инфильтрацией стенок бронхов лимфоцитами и эозинофилами
4. АЛЛЕРГИЧЕСКИЕ ТРИГГЕРЫ БРОНХОСПАЗМА ПРИ БРОНХИАЛЬНОЙ АСТМЕ (3)
5. НЕАЛЛЕРГИЧЕСКИЕ ТРИГГЕРЫ БРОНХОСПАЗМА ПРИ БРОНХИАЛЬНОЙ АСТМЕ (3)
6. К ФАКТОРАМ РИСКА, ПРЕДРАСПОЛАГАЮЩИМ К РАЗВИТИЮ БРОНХИАЛЬНОЙ АСТМЫ, ОТНОСЯТСЯ(2)
7. ДИАГНОСТИЧЕСКИЕ ПРИЗНАКИ БРОНХИАЛЬНОЙ АСТМЫ (3)
1. малопродуктивный кашель
2. постоянный кашель разной интенсивности
5. постоянная одышка без резких колебаний выраженности
8. БРОНХИАЛЬНАЯ АСТМА – ЭТО (1)
1. воспалительное заболевание
2. невоспалительное заболевание
3. гранулематозное заболевание
9. ЧТО ЯВЛЯЕТСЯ ПАТОГЕНЕТИЧЕСКИМ ФУНДАМЕНТОМ БРОНХИАЛЬНОЙ АСТМЫ? (2)
2. гиперреактивность бронхов
4. деформация и облитерация бронхов
10. ДЛЯ БРОНХИАЛЬНОЙ АСТМЫ ХАРАКТЕРНЫ (3)
11. ДЛЯ ОЦЕНКИ ТЯЖЕСТИ ОБОСТРЕНИЯ БРОНХИАЛЬНОЙ АСТМЫ ИМЕЮТ ЗНАЧЕНИЕ (4)
1. частота дыхательных движений
2. участие в дыхании вспомогательной мускулатуры
12. ЭОЗИНОФИЛИЯ КРОВИ МОЖЕТ НАБЛЮДАТЬСЯ ПРИ (1)
1. экзогенной бронхиальной астме
2. эндогенной бронхиальной астме
3. при обоих указанных вариантах
13. ОБРАТИМОСТЬ БРОНХИАЛЬНОЙ ОБСТРУКЦИИ ХАРАКТЕРНА ДЛЯ (1)
14. ИНГАЛЯЦИОННАЯ ПРОБА С БРОНХОЛИТИКМИ СЧИТАЕТСЯ ПОЛОЖИТЕЛЬНОЙ, ЕСЛИ ОБЪЕМ ФОРСИРОВАННОГО ВЫДОХА ЗА ПЕРВУЮ СЕКУНДУ УВЕЛИЧИВАЕТСЯ НЕ МЕНЕЕ, ЧЕМ НА (1)
15. ПРИ ПРОВЕДЕНИИ ДИФФЕРЕНЦИАЛЬНОГО ДИАГНОЗА БРОНХИАЛЬНОЙ АСТМЫ И ХРОНИЧЕСКОГО ОБСТРУКТИВНОГО БРОНХИТА О ВЫСОКОЙ ВЕРОЯТНОСТИ БРОНХИАЛЬНОЙ АСТМЫ СВИДЕТЕЛЬСТВУЮТ (2)
4. длительный стаж табакокурения
16. ВНЕЗАПНОЕ НАЧАЛО БОЛЕЗНИ ХАРАКТЕРНО ДЛЯ (1)
2. хронического обструктивного бронхита
17. К БРОНХОРАСШИРЯЮЩИМ СРЕДСТВАМ ОТНОСЯТСЯ (4)
18. К БЫСТРОДЕЙСТВУЮЩИМ β2-АГОНИСТАМ ОТНОСЯТСЯ (2)
19. β2-АДРЕНОМИМЕТИКИ ПРЕДПОЧТИТЕЛЬНО НАЗНАЧАТЬ ПРИ (1)
1. хроническом обструктивном бронхите
20. ПЛОТНОСТЬ β-АДРЕНЕРГИЧЕСКИХ РЕЦЕПТОРОВ ПРЕОБЛАДАЕТ НА УРОВНЕ (1)
21. ПЛОТНОСТЬ ХОЛИНЕРГИЧЕСКИХ РЕЦЕПТОРОВ ПРЕОБЛАДАЕТ НА УРОВНЕ (1)
22. АНТИХОЛИНЕРГИЧЕСКИЕ ПРЕПАРАТЫ ПРЕДПОЧТИТЕЛЬНО НАЗНАЧАТЬ ПРИ (1)
1. хроническом обструктивном бронхите
23. НА ПЕРВОЙ СТУПЕНИ ЛЕЧЕНИЯ БРОНХИАЛЬНОЙ АСТМЫ ПОКАЗАНЫ (1)
1. β2-агонисты короткого действия
2. системные кортикостероиды
3. пролонгированные β2-агонисты
24. ДЛЯ ЛЕЧЕНИЯ АСТМАТИЧЕСКОГО ПРИСТУПА ПОКАЗАНЫ (1)
2. β2-агонисты короткого действия
25. ПРИ НАЛИЧИИ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ У БОЛЬНОГО БРОНХИАЛЬНОЙ АСТМОЙ ДЛЯ КОРРЕКЦИИ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ ЦЕЛЕСОБРАЗНО НАЗНАЧИТЬ (2)
3. ингибиторы ангиотензин-превращающего фермента
26. КОМБИНИРОВАНЫЙ ПРЕПАРАТ, СОДЕРЖАЩИЙ АНТИХОЛИНЕРГИЧЕСКИЕ И АДРЕНОМИМЕТИЧЕСКИЕ СРЕДСТВА (1)
27. ПРОТИВОПОКАЗАНИЯ К НАЗНАЧЕНИЮ МЕТИЛКСАНТИНОВ (1)
2. артериальная гипертензия
4. нарушение мозгового кровообращения
5. аденома предстательной железы
28. К ИНГАЛЯЦИОННЫМ СРЕДСТВАМ ЛЕЧЕНИЯ БРОНХИАЛЬНОЙ АСТМЫ ОТНОСЯТСЯ (5)
29. ЛЕЧЕНИЕ БРОНХИАЛЬНОЙ АСТМЫ НА ТРЕТЬЕЙ СТУПЕНИ ВКЛЮЧАЕТ (1)
1. ингаляцию β2-адреномиметиков
2. ингаляцию кортикостероидов
3. применение пролонгированных теофиллинов
4. комплексное использование перечисленных препаратов
источник

Обследование, основанное на сборе анамнеза, внешнем осмотре, пальпации, прослушивании и простукивании называется физикальным. Именно с такого метода диагностики начинается определение типа болезни.

- В каком возрасте начались астматические приступы, возможно какие детские болезни привели к астме. Это может быть коклюш, корь и другие, которые могут негативно повлиять на дыхательную систему.
- Были ли среди родственников астматики, это позволяет проследить генетическую связь, возможно кто-то из близких имел сильные аллергии.
- С какими раздражителями связаны приступы. Такие раздражители называются триггерами, и среди них может быть физическая нагрузка, холодный влажный воздух, микроскопические частицы шерсти и кожи собак, кошек, пыльца цветов разных растений, запыленность в помещении пылью определенного типа, продукты питания.
- Нужно узнать, как именно проходят приступы. Ведь при астматическом кашле пациенты принимают положение, при котором вдох менее мучительный, например, опираются руками о стол, расслабляя при этом плечевой пояс.
- Есть ли звуки при кашле, ведь свист при дыхании — это признак астматического сужения бронхов. Чтобы услышать характерные звуки при дыхании и приступах, не нужно прослушивать грудь стетоскопом, их хорошо слышно и на небольшом расстоянии.
- Долго ли длится приступообразный кашель, пропадает ли он после приема бронхолитических лекарств.
- После приступа наблюдается выделения вязкой, но прозрачной, как стекло мокроты, которая освобождает бронхи, таким образом облегчается дыхание, такие особенности также нужно узнавать при опросе.
Внешний осмотр проходит следующим образом:
- Врач смотрит на грудную клетку, которая может иметь вид, похожий на бочку. Такую форму грудная клетка приобретает вследствие развития эмфиземы, расширения легких, и, как результат — увеличение размеров грудной клетки;
-
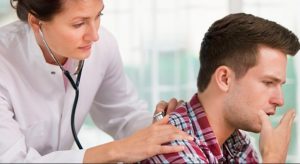
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
- Постукивание пальцами не может эффективно сообщить информацию на ранних этапах астмы. Но если болезнь длится долго, то пальпацией и постукиванием можно услышать пустоту (звук картонной коробки), которая образовалась из-за эмфиземного расширения легких.
Лабораторные исследования проводятся в следующих направлениях:
- анализ крови направлен на определение количества эозинофилов — этот вид лейкоцитов является показателем аллергических процессов в организме;
-
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
- в мокроте под микроскопом можно обнаружить эозинофилы;
- в анализе мокроты присутствуют кристаллические вкрапления — особенные кристаллы Шарко-Лейдена и спиралевидные кристаллы Куршмана;
- мокрота при астме специфическая, отличается от мокроты при бронхите, структура двухслойная, консистенция густая, по густоте вязкая;
- методом проделывания царапин на коже (скарификации) берут пробы на аллергены, по которым уточняют аллергический возбудитель (триггер) бронхоспазма, аллергены вызывают на коже покраснение и зудящие ощущения;
- кал берут для определения гельминтов, которые могут размножиться до инвазивного количества и вызвать аллергическую интоксикацию организма, что также может влиять на возникновение приступов.
С помощью специально разработанных аппаратов проводится инструментальная диагностика. На первом месте в аппаратной диагностики стоит пикфлуометрия. На пикфлоуметре, который являет собой трубочку с нанесенной шкалой, измеряется самая большая скорость потока воздуха при выдохе, сделанном с максимальным усилием (форсированный выдох). Такая пиковая скорость выдоха называется ПСВ. Этот тест доступен детям с четырех лет, также он применяется и для взрослых.
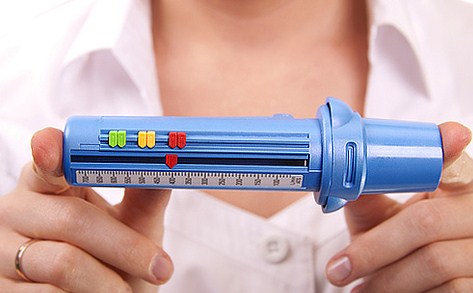
Измерительные процессы проводятся дважды в день, сутра и ближе к вечеру. Делаются три попытки, из которых выбирается та, которая сделана наиболее правильно. На трубку нанесена шкала с зеленой, желтой и красной зоной, которые обозначают степень проблемы. Но эта шкала не унифицирована, она подбираются путем индивидуальных двухнедельных исследований каждого больного. Если показатели в зеленой зоне, значит, что симптомы астмы под контролем, желтая зона — возможно обострение, при красной зоне нужно немедленно спешить человеку на помощь.
Больной должен зафиксировать лучшее значения ПСВ, и при дальнейшем использовании прибора при определении обструктивных изменений надобно соотносить с этим значениям другие показатели шкалы. Нужно правильно делать выдох форсированным способом, результаты записывать в дневник, чтобы с этими результатами ознакомить позже лечащего врача. Возможно, в вашем городе есть школа для больных астмой (где доктора рассказывают, как лечить это заболевание), поинтересуйтесь у доктора.

Спирограмма показывает форсированную жизненную емкость легких, сокращенно ФЖЕЛ, а также объем форсированного выдоха за одну секунду, сокращенно — ОФВ1, и так называемую пиковую скорость выдоха (ПСВ). Высчитывается индекс Тиффно, который составляет ОФВ1 поделить на ФЖЕЛ, у здоровых людей этот показатель выше 0,75.
Если при подозрениях на астму показатели спирографа в пределах нормы, делают медицинскую провокацию — дают больному метхолин или гистамин в виде ингаляций и сравнивают спирограмму с обычной обструкцией и под действием этих лекарств.
Но анализ дыхания может не дать четких результатов в случае, если заболевание являются профессиональным и приступ вызывает вещество, присутствующее только на работе. Чтобы диагностировать профессиональную астму, нужно кроме тестов дыхания изучить анализы и с помощью опроса выявить аллерген на рабочем месте пациента.
Если болезнь уже долго прогрессирует, развивается эмфизема, увеличение в объеме легких, которые на рентгенологической фотографии видимы как более прозрачные.
Томографию также назначают не во всех случаях, а только тогда, когда кашель и удушье не проходят длительное время, не смотря на лечение, и есть подозрения на наличие других болезней.
Диагностика астматических приступов у детей имеет особенности, поскольку они часто болеют респираторными и другими заболеваниями с похожими симптомами. Прежде всего у детей выясняют зависимость приступов от действий аллергенов, также возможную склонность к аллергии на генетическом уровне — есть ли близкие родственники с сильной аллергией на что-либо, это позволяет уточнить диагноз.

У детей исследуют внешнее дыхание с помощью приборов, предварительно дав бронходилататоры (препараты, расширяющие просвет в бронхах). Также сдают анализы, чтобы отследить наличие гельминтов и воспалительного процесса в организме, иногда проводят аллергологический тест. Но некоторые современные врачи отказываются от тестов на аллергены, резонно указывая на то, что в большинстве случаев аллергены вполне обычны и избежать их влияния довольно трудно.
У детей бронхиальная астма полностью излечима в большинстве случаев, однако для успешного лечения имеет большое значение своевременная диагностика бронхиальной астмы и правильное лечение, которое состоит не только в приеме медикаментов, но и в укреплении организма.
Люди пожилого возраста имеют множество заболеваний, которые могут хронически проходить долгие годы. Симптомы этих болезней могут накладываться на астматические, и клиническая картина становится нечеткой.

Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (это исследование нужно делать в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
источник
В последние десятилетия стремительно увеличивается число больных аллергическими заболеваниями, в том числе бронхиальной астмой. В настоящее время от бронхиальной астмы в мире страдает около 300 млн. человек. По прогнозам ученых, в XXI веке астма приобретет еще большую актуальность. К 2025 году число больных астмой увеличится на 100 млн. Во второй половине века каждый второй ребенок будет страдать астмой. Бронхиальная астма – хроническое воспалительное заболевание, характеризующееся периодическим сужением бронхов. Из-за воспаления дыхательные пути становятся очень чувствительными и начинают реагировать на многие аллергены и/или раздражающие вещества, на которые не реагируют здоровые дыхательные пути. Реакция дыхательных путей заключается в их сужении, которое затрудняет поступление воздуха в легкие. В результате этого появляются такие симптомы как хрипы (свистящие звуки в груди при дыхании), кашель, чувство «заложенности» в грудной клетке и затрудненное дыхание. Особенно часто эти симптомы возникают ночью и ранним утром. Важно, что симптомы исчезают сами по себе или после использования «бронхорасширяющих» препаратов (главное в астме – ее обратимость).
К факторам, способствующим развитию и обострению астмы относятся аллергены помещений (домашняя пыль, в том числе клещ домашней пыли, аллергены животных, тараканов, плесневые грибки), факторы вне дома (пыльца, плесневые грибки, профессиональные аллергены). Кроме этого к пусковым механизмам бронхоспазма относятся неаллергические причины: вирусные инфекции, холодный воздух, физическая нагрузка, нервный стресс, курение, в том числе и пассивное. У некоторых людей симптомы астмы появляются только во время ОРВИ или физической нагрузки. «Астматики» могут реагировать только на один «провокатор» или на многие. Очень важно понять, что провоцирует появление симптомов именно у Вас. Врач может помочь определить такие «провокаторы» и научить их избегать. Симптомы астмы могут возникать с разной частотой. Одни люди испытывают симптомы не чаще одного раза за несколько месяцев, другие – каждую неделю, а третьи – каждый день. Однако при правильном лечении большинство астматиков могут практически не испытывать симптомов астмы.
Наукой было доказано, что в основе бронхиальной астмы лежит развитие особого хронического воспаления дыхательных путей, и именно это приводит к формированию всех проявлений болезни. Это воспаление имеется при любой степени тяжести заболевания и сохраняется даже тогда, когда обострения нет. Поэтому во всех случаях, кроме самых легких, требуется базисная противовоспалительная терапия, а не только снятие отдельных симптомов. Это и позволит контролировать заболевание и избежать развития тяжелых обострений, попадания в больницу и применения системных гормонов. Эти лекарственные средства принимают ежедневно для предотвращения симптомов и приступов астмы. Их эффект можно почувствовать только через несколько дней или недель постоянного применения, поэтому их используют ежедневно и длительно, даже в периоды хорошего самочувствия.
При лечении астмы в настоящее время применяют «ступенчатый» подход, при котором интенсивность терапии меняется в зависимости от степени тяжести астмы. Ступенчатый подход к терапии астмы рекомендуется из-за того, что у разных людей и у одного и того же человека в разное время астма протекает по-разному. Цель состоит в достижении контроля астмы с помощью наименьшего количества препаратов. В соответствии с современной концепцией лечения, целью терапии астмы является достижение и длительное поддержание контроля над заболеванием.
Чтобы контролировать заболевание, необходимо:
- постоянно поддерживать контакт с врачом, который может подсказать, как поступать в той или иной ситуации;
- избегать «провокаторов», которые раздражают дыхательные пути;
- принимать лекарственные препараты – строго в соответствии с рекомендациями врача;
- регулярно оценивать свое состояние, чтобы при необходимости справиться с приступом или не допустить его развития, вовремя обратившись к врачу.
Ингаляционные гормональные препараты – самые эффективные средства для длительной терапии при бронхиальной астме. Они используются для лечения бронхиальной астмы у взрослых и детей. Длительное лечение с их помощью снижает частоту и тяжесть обострений, а значит, может уберечь от необходимости применять системные гормоны. Ингаляционные гормоны специально разрабатывались таким образом, чтобы действие их было местным (топическим): противовоспалительное там, где оно необходимо (в бронхах), причем при небольшой дозе, а системное (общее) действие – минимально. Некоторые люди беспокоятся, что применение ингаляционных гормонов может сопровождаться побочными эффектами. В действительности при приеме в рекомендованных дозах существует небольшой риск появления болей в горле, охриплости голоса и «молочницы» (кандидоза) полости рта. Если после ингаляции препарата чистить зубы и полоскать рот, возможно, избежать этих побочных эффектов. Использование спейсера (резервуарной камеры) также поможет уменьшить риск «молочницы» полости рта.
Страшные истории, родившиеся тогда, когда ингаляционных гормонов не было, и приходилось применять системные гормоны (гормоны в таблетках) для плановой терапии, к ингаляционным топическим гормонам не относятся. Чтобы назначить ингаляционные гормоны, не следует ждать попадания в реанимацию или прогрессирования заболевания до тяжелого. Чем раньше начато лечение, тем оно эффективнее. Гормональные ингаляторы не предназначены для того, чтобы снять уже развившийся приступ удушья! Они назначаются планово, и для того, чтобы они подействовали, нужно время. Уменьшение дозы и/или количества лекарств можно сделать только через 3 месяца хорошего контроля астмы, причем по рекомендации врача и «ступенчато».
Современная терапия бронхиальной астмы позволила перейти от борьбы с тяжелыми обострениями к достижению контроля, т.е снижению ежедневных проявлений болезни до возможного минимума. К сожалению, в настоящее время не существует критерия для оценки степени контроля бронхиальной астмы, который бы был единым, одинаково понятным для всех, количественным, достаточно чувствительным и специфичным. С этой целью используются различные аппаратные методы оценки функции дыхания. Но в настоящее время предложен и активно используется простой и удобный тест (тест по контролю над астмой — «АСТ»), с помощью которого сам пациент может оценить степень контроля у себя бронхиальной астмы. В России этот тест одобрен ведущими специалистами: Российским респираторным обществом, Союзом педиатров России, Российской ассоциацией аллергологов и клинических иммунологов. Тест разработан для регулярной оценки состояния и помогает астматику своевременно обратиться за консультацией к специалисту, чтобы в случае необходимости изменить терапию. Существует как взрослый, так и детский вариант Теста.
Тест по контролю над астмой состоит из 5 вопросов, ответы на которые представлены в виде пятибалльной оценочной шкалы. Пациент выбирает наиболее подходящие для него ответы и баллы суммируются. Тест позволяет интерпретировать итоги контроля астмы в рамках четырех недель наблюдения. Результаты теста (сумма ответов в баллах) используются для формулировки рекомендаций. Так, оценка 25 баллов соответствуют полному контролю, оценка в интервале 20-24 баллов соответствует хорошему контролю, и пациенту рекомендуется обратиться за консультацией к врачу, если он имеет желание достичь полного контроля, сумма менее 20 баллов свидетельствует о неконтролируемом течении заболевания и требует вмешательства врача для пересмотра (или составления) плана лечения. Тест по контролю над астмой (АСТ) очень прост и может быть пройден в любом месте – и в поликлинике, и дома.
Несмотря на простоту, он зарекомендовал себя как достоверный метод, результаты которого согласуются с результатами оценки состояния специалистами-пульмонологами и данными спирометрии. Важным достоинством Теста является то, что с его помощью можно оценить, как изменяется состояние под действием проводимой терапии.
Даже если Вам выставлен диагноз «бронхиальная астма», то нужно помнить, что это – не приговор. Бронхиальную астму нельзя излечить, но многие астматики могут контролировать свое заболевание – то есть иметь возможность жить полной жизнью и практически не испытывать симптомов и обострений. Главное – знать «свой» аллерген и избегать контакта с ним и регулярно использовать назначенную врачом базисную противовоспалительную терапию.
Статью подготовил: Дмитрий БУЗА, врач аллерголог-иммунолог высшей категории, кандидат медицинских наук, заведующий аллергологическим отделением УЗ «4-я городская детская клиническая больница» г. Минска.
источник
Диагностика бронхиальной астмы — трудная задача не только для врача на приеме, но и для самих пациентов. От того, насколько больной осведомлен и понимает, что его ждет во время диагностических процедур, зависит результат самих процедур. В некоторых случаях при установлении диагноза «бронхиальная астма» от пациентов требуются определенные навыки и умения, позволяющие выяснить, есть ли на самом деле астма или это другое, схожее заболевание, выяснить тяжесть патологии, и на какой стадии она находится. Немаловажная цель в диагностике бронхиальной астмы — установление непосредственной причины, вызвавшей астму и определение факторов, которые провоцируют приступы.
Очень часто решить последний вопрос просто невозможно, если пациент не идет на контакт с доктором или говорит заведомо ложную информацию. В результате чего диагностика бронхиальной астмы значительно усложняется, назначается не совсем правильное лечение и болезнь только прогрессирует.
Чтобы избежать подобных ситуаций, необходимо выполнять все предложенные доктором процедуры, выполнять их согласно инструкциям, осознанно отвечать на поставленные вопросы.
Тщательное наблюдение за своей болезнью, анализ того, что провоцирует приступ, в какое время года, какие продукты или вещества приводят к астме, или она появляется вне зависимости от них, возникает внезапно или развивается постепенно — все это имеет большое значение при выяснении истинной причины заболевания.
В некоторых случаях, когда бронхиальная астма несет семейный характер, целесообразно пройти медико-генетическое консультирование на предмет выяснения роли наследственности в этиологии болезни.
В целом, диагностика бронхиальной астмы, как и любого другого заболевания, начинается с опроса больного (сбор анамнеза). Врач выслушивает жалобы пациента (тяжелое дыхание, кашель, свист при дыхании), уточняет их (кашель по утрам, сухой, затруднен именно выдох), а также выясняет вопросы, описанные выше. Этот, самый простой и доступный метод диагностики позволяет доктору создать первичную картину заболевания и поставить предварительный диагноз.
Опрос, как правило, завершается осмотром пациента и перкуссией (простукиванием) легких. Выявить при осмотре какие либо особенные признаки, характерные для бронхиальной астмы чаще всего не удается. Лишь в некоторых случаях можно заметить ее косвенные признаки: атопический дерматит, экзему и другие аллергические проявления.
При простукивании слышен высокий, «пустой, коробочный» звук, который говорит о перезаполнении легких воздухом (из-за сужения бронхов воздух задерживается в них). Также за счет накопившегося воздуха и увеличения объема легких определяется их сниженная подвижность в грудной клетке. Однако данный признак появляется на более поздних стадиях и не типичен для начала заболевания.
Для исключения других болезней (обструктивной болезни легких, хронического бронхита) необходимо выслушивание легких (аускультация). Характерные хрипы, продолжительность вдоха и выдоха позволяют исключить или подтвердить ту или иную патологию.
Если же диагноз бронхиальной астмы очевиден и доктор в нем не сомневается уже после опроса, то приведенные выше физикальные методы обследования могут не проводиться. Это делается не только с целью экономии врачебного времени, но и в интересах самого пациента.
Обязательным этапом в диагностике бронхиальной астмы являются лабораторные и инструментальные методы исследования, которые можно разделить на две большие группы: общеклинические и специальные.
К общеклиническим методам относятся общий анализ крови, анализ мочи, биохимический анализ крови, анализ мокроты, рентгенография грудной клетки, электрокардиография. Они проводятся в обязательном порядке всем пациентам, которые обращаются за медицинской помощью с подозрением на бронхиальную астму.
В общем анализе крови изменения малоспецифичны, тем не менее, часто определяется анемия (из-за недостаточного поступления кислорода в легкие), эозинофилия (увеличения количества эозинофилов — вид кровяных телец, количество которых увеличивается при аллергических реакциях). Рекомендуется проводить 1 раз в 10 дней.
В общем анализе мочи при истинной бронхиальной астме не должно быть никаких патологических изменений.
В биохимическом анализе крови возможно увеличение количества общего белка.
Специфический признак бронхиальной астмы при исследовании мокроты – выявление под микроскопом спиралей Куршмана, кристаллов Шарко-Лейдена, большого числа эозинофилов и нейтрофилов (если есть инфекция). Однако сделать анализ мокроты иногда очень сложно из-за малого ее количества при БА.
При рентгенографии на ранних стадиях заболевания изменений нет. Однако проводить её необходимо для того, чтобы исключить другую патологию. В позднем периоде болезни, за счет накопившегося в легких воздуха, повышается их «прозрачность», легкие становятся более воздушными — эмфизема легких.
На ЭКГ — специфических изменений, характерных для бронхиальной астмы нет. Однако проводить ее следует для исключения сердечной астмы.
К специальным методам диагностики бронхиальной астмы относятся аллергические или провокационные пробы, пикфлоуметрия, исследование функции внешнего дыхания (ФВД), бронхоскопия и пробное лечение.
Аллергические пробы основаны на проверке повышенной чувствительности организма к определенным веществам (аллергенам), которые наиболее вероятно могут быть причиной аллергической бронхиальной астмы. Если установлен аллерген, значительно упрощается профилактика заболевания, пациент целенаправленно избегает одних аллергенов, свободно контактируя с другими. К данным пробам относят скарификационные, внутрикожные и уколочные тесты, т.е. в организм целенаправленно вводят поочередно аллергены, после чего следят за состоянием больного, появлением реакции на коже.
Подобно провокационным пробам проводят и нагрузочные тесты. Пациенту дают подышать холодным воздухом или предлагают небольшую физическую нагрузку. Тест считается положительным, если во время процедуры появляются признаки бронхиальной астмы.
Пикфлоуметрия — это измерение пиковой скорости выдоха (ПСВ), максимальной скорости потока воздуха, которую может создать пациент при сильном выдохе. Тест позволяет выявить болезнь на самых ранних этапах, поэтому пикфлоуметр необходимо иметь каждому человеку с риском развития астмы. Измерения необходимо проводить дважды в день, утром и вечером, а результаты записывать в специальном дневнике. Эти записи необходимо иметь с собой во время визита к врачу.
При исследовании ФВД (спирометрия) измеряется также объем форсированного выдоха за первую секунду (ОФВ1, объем воздуха, который проходит за одну секунду через бронхи при сильном выдохе, измеряется специальной аппаратурой) и жизненная емкость легких (ЖЕЛ, объем воздуха, который попадает в легкие на глубоком вдохе после глубокого выдоха). Отношение этих величин (индекс Тиффно) также является диагностическим критерием. Все перечисленные выше показатели при бронхиальной астме уменьшаются.
Часто при диагностике БА данные тесты проводят после предварительного приема бронхорасширяющих средств (сальбутамол, беротек). Признаком астмы в таком случае является увеличение ОФВ1 более чем на 12% и ПСВ — на 15%.
Бронхоскопия — введение в просвет бронха гибкого оптического прибора, с помощью которого можно непосредственно осмотреть стенку бронха. Процедура проводится в первую очередь для исключения других причин, из-за которых может уменьшиться диаметр дыхательных путей (опухоль, скопление вязкой мокроты, туберкулезный процесс и другие). Если не определяется никаких других патологических изменений, кроме сплошного сужения просвета, то это подтверждает диагноз бронхиальной астмы.
В случае, когда все выполненные процедуры дают отрицательный результат при положительной клинической картине, когда результат тестов сомнительный или нет времени (возможности) провести их, то проводится курс пробного лечения. Больному назначаются противоастматические препараты и контролируется его состояние. Если после этого становится легче дышать, улучшаются симптомы, то таким образом подтверждается диагноз бронхиальной астмы и начинается полноценное лечение согласно установленным схемам.
источник


 Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе. если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;