Астма и тахикардия – разные заболевания, однако нередко они взаимосвязаны. Астма представляет собой хронический воспалительный процесс в дыхательных путях, вследствие которого бронхи сужаются, начинает активно вырабатываться слизь. В результате бронхиальной обструкции нарушается поступление кислорода к органам и тканям.
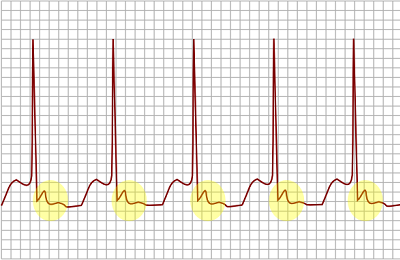
Аритмию констатируют, когда частота сердечных сокращений учащается и составляет больше 100 уд./мин (ударов в минуту). Здоровый человек работу своего сердца почти не ощущает.
Частота сердечных сокращений у него около 60-80 уд./мин. Однако при аритмии даже заметна пульсация сосудов в районе шеи. При проблемах с сердцем его удары ощутимы, они слишком сильные и отчетливые.
У пациентов, страдающих бронхиальной астмой, возникает аритмия, вызванная обструкцией бронхов.
У людей, которые болеют астмой, часто диагностируют легочную гипертензию. Нагрузка на правый желудочек сердца увеличивается, а это приводит к его гипертрофии. Одной из причин такого явления считается недостаток кислорода в организме.
Пульс у больного при бронхиальной астме во время приступа учащается. Он порой достигает отметки 140–160 уд./мин. Хотя известно, что уже при количестве ударов в минуту около 100 диагностируется тахикардия.
У пациентов, страдающих бронхиальной астмой, наблюдается учащенный ритм сердца. Между обоими этими явлениями существует взаимосвязь. К тахикардии приводит обструкция дыхательных путей, употребление при астматической патологии бета2-адреномиметиков.
Аритмия объясняется тем, что сердечные мышцы стараются возместить дефицит кислорода в организме, сокращаясь усиленно. Больной бронхиальной астмой даже ощущает биение своего сердца. Он жалуется на недомогание, вялость, разбитость, нехватку воздуха.
Тахикардия при астме – явление нередкое. Изменению сердечного ритма способствуют патологические нарушения в сердечно-сосудистой и дыхательной системе. Опасность аритмии у астматиков еще и в том, что в момент удушья возможно развитие различных осложнений.
При аритмии, вызванной приступом бронхиальной астмы, сердце бьется очень быстро. Тахикардию констатируют, когда биение пульса более 100 уд./мин. В тяжелых случаях этот показатель равен 200 уд./мин.
Подобное аномальное сокращение мышц слишком изнашивает сердце. У астматика кружится голова, слышится шум в ушах, темнеет перед глазами. Он жалуется на боль в районе сердца, разбитость, даже может упасть в обморок.
Признаки бронхиальной астмы, сопровождающейся тахикардией:
- сильное сердцебиение;
- невозможность вдохнуть полной грудью;
- одышка;
- приступы удушья;
- свистящее дыхание;
- дыхательная недостаточность;
- боли в груди;
- общее недомогание;
- бледные кожные покровы;
- синеватый цвет кожи возле рта и носа и на кончиках пальцев;
- вялость.
Дыхательная система человека чем-то напоминает дерево. Воздух вначале поступает в трахею, потом в бронхи крупные и мелкие (бронхиолы), а затем в альвеолы. Из последних кислород всасывается в кровь.
Однако при астме в органах дыхания происходят воспалительные процессы, ведущие к сужению бронхов. В их просвет выделяется слишком много слизи. Из-за этого человек постоянно чувствует нехватку воздуха. Неприятные ощущения то нарастают, то уменьшаются. Приступы удушья обычно случаются ночью.
Сопротивление воздушному потоку при обструкции усиливается при выдохе. Однако астматики обычно жалуются на то, что им с трудом удается сделать вдох. У больных наблюдается кашель, который обычно исчезает после приема бронхолитиков. Появление мокроты в момент приступа кашля предвещает его окончание.
При астме происходит воспаление, отечность и закупорка слизью бронхов. Такие процессы приводят к затрудненному поступлению воздуха в легкие. Концентрация кислорода в крови астматика снижается. Наступает кислородное голодание.
При ограниченном поступлении кислорода в кровеносную систему сердечная мышца работает учащенно, можно сказать, на износ. Патология дыхательной системы приводит к развитию сердечной недостаточности (правожелудочковой). Возрастает вероятность остановки сердца в момент приступа удушья, что является причиной внезапной смерти.
Осложненная аритмией астма при неправильном лечении может стать причиной пневмонии, затяжного астматического приступа, коллапса легкого, острой дыхательной недостаточности, пневмоторакса. Эти серьезные нарушения в большей степени развиваются из-за основного заболевания, однако тахикардия усугубляет общее состояние человека.
- Сбор анамнеза, подробный расспрос о самочувствии, образе жизни, деятельности человека.
- Аллергологический тест на выявление аллергенов, провоцирующих приступ астмы.
- Общий анализ крови (уровень лейкоцитов, эозинофилов повышается, СОЭ растет).
- Исследование мокроты на наличие в ней спиралей Куршмана, эозинофилов, нейтрофилов.
- Электрокардиография для определения ритма сердца.
- Спирография для исследования дыхательного объема легких.
- Рентгенография органов грудной клетки.
- КТ и МРТ.
Трудность в лечении тахикардии при астме в том, что лекарственные средства, эффективные при терапии одного из этих заболеваний, противопоказаны при другом. Так, при нарушении работы сердца применяются β-адреноблокаторы, которые нельзя использовать астматикам. Если их заменяют на блокаторы медленных кальциевых каналов или на блокаторы каналов синусового узла, не всегда удается добиться желаемого результата. К обострению астматического заболевания может привести и назначение дезагрегантов.
Ухудшить работу сердца могут глюкокортикостероиды, используемые для лечения астматиков. К аритмии может привести использование теофиллинов в комплексной терапии астмы. Частота сокращений сердца увеличивается и в случае использования метилксантинов.
Лечение аритмии у астматиков проводится с помощью лекарственных средств двух типов: седативных (с успокоительным действием) и антиаритмических. Успокоительные препараты бывают натуральными или синтетическими. Все они воздействуют на нервную систему и регулируют работу сердца.
Людям, страдающим астмой, назначают натуральные лекарственные препараты. Например, настойка боярышника уменьшает частоту сердцебиения, успокаивает нервную систему. Валериана расширяет сосуды, замедляет активность сердца. Улучшает состояние и нормализует пульс пустырник, пион.
Антиаритмические препараты понижают давление и частоту сердечных сокращений. Они восстанавливают синусовый ритм, уменьшают сократительную активность сердечной мышцы, а также потребность миокарда в кислороде.
При лечении аритмии у людей, страдающих астмой, важно основное заболевание перевести из стадии обострения в стадию ремиссии. Следует улучшить деятельность сердца с помощью кислородотерапии и приема ряда лекарственных препаратов – бета-блокаторов, ингибиторов If-каналов синусового узла, растительных аптечных средств (валериана, боярышник, пустырник).
При использовании ингибиторов If-каналов синусового узла уменьшается длительность и выраженность тахикардии. Удается откорректировать частоту сердечных сокращений и существенно улучшить гемодинамику легких.
При лечении астматического приступа при наличии аритмии следует не только снять бронхоспазм, но и подавить воспалительный процесс в бронхах. Восстановить бронхиальную проходимость можно с помощью бронхолитиков или бронходилататоров. Препараты этих групп быстро снимают симптомы удушья.
Базисная противовоспалительная терапия включает кромоны, антилейкотриеновые и холиноблокирующие средства. Эти препараты не дают быстрый эффект. Они рассчитаны на продолжительный прием. Средства противовоспалительной терапии не снимают приступ удушья. Они воздействуют на основную причину астмы – воспалительный процесс в бронхах.
Противовоспалительные лекарственные препараты уменьшают частоту и интенсивность приступов. Их применение приводит к купированию астматических симптомов. Учитывая тот факт, что астма является хроническим заболеванием, курс приема противовоспалительных препаратов довольно-таки продолжительный. Человек почувствует облегчение спустя три или четыре недели.
Группы препаратов, используемые для лечения астмы при тахикардии:
- β2-агонисты (бронхолитики, снижающие сосудистую проницаемость, улучшающие мукоцилиарный клиренс, расслабляющие мускулатуру бронхов и увеличивающие их просвет);
- холинолитические средства (расширяют бронхи, уменьшают кашель и снижают количество отделяемой слизи);
- антилейкотриеновые препараты (уменьшают воспаление, оказывают бронхорасширяющее действие).
В случае тахикардии следует проводить немедикаментозное лечение астмы. Существуют специальные упражнения для улучшения дыхания. Дыхательная гимнастика благотворно сказывается на состоянии больного.
Она позволяет восстановить дыхание. Несложные упражнения разрешены во все периоды болезни. После глубокого вдоха нужно медленно выдыхать воздух через небольшой длины шланг или коктейльную соломинку в банку с водой. Упражнение длится около 10 минут. Его следует повторять 5 раз в день.
Хорошо влияет на процесс выздоровления бег по утрам, спортивная ходьба, плавание в бассейне. Болеющие астмой люди в период ремиссии могут заниматься этими видами физкультуры. Начинать занятия спортом нужно с легких нагрузок, а потом можно переходить к большим.
Одним из методов нелекарственной терапии является массаж. Важно проводить его для мышц грудной клетки и спины. Массируя эти области, можно добиться улучшения работы органов дыхания, усиления отхождения слизи. Массаж проводят ежедневно один раз, а иногда и два раза в сутки. Следует также массировать участки лица около носа, ведь нарушение проходимости носовой полости приводит к затрудненному дыханию.
При астме вследствие воспаления и спазма мышц бронхов наблюдаются удушающие приступы. Аритмия у астматика появляется из-за уменьшения количества кислорода, который поступает к органам и тканям из-за того, что дыхательные органы не справляются со своими функциями в полном объеме.
У больного возникает тахикардия, поскольку сердцу приходится сокращаться чаще, чтобы перекачать больше крови и обеспечить организм кислородом. В конечном счете такие нарушения сказываются на других органах и системах, подрывают здоровье и приводят к развитию осложнений.
источник
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Тахикардия сердца знакома каждому, ведь на протяжении своей жизни человек неоднократно испытывает учащение сердцебиения при различных обстоятельствах.
- Повод для обращения за помощью
- Физиологическая
- Патологическая
- Опасность заболевания
- Разновидности патологии
- Симптомы патологического сердцебиения
- Осложнения приступа
- Методы медицинского обследования
- Особенности лечения
- Основы доврачебной помощи
- Прогноз
Учащение сердечного ритма — одна из защитных функций организма, помогающих обеспечить повышенные потребности организма в питании и кислороде. Но всегда ли учащение пульса считается нормой? Стоит рассмотреть, при каких обстоятельствах стоит проконсультироваться с врачом.
Что такое тахикардия? Это увеличение частоты сердечных сокращений больше, чем на 10 ударов в минуту. Для взрослого это состояние, когда пульсовой показатель превысит 90.
Выделяют два вида заболевания:
Считается естественной реакцией организма в ответ на внешние раздражители.
Может быть спровоцирована:
- стрессовой ситуацией;
- большой физической нагрузкой;
- нехваткой кислорода (чаще случается при нахождении в душном помещении);
- повышением температуры при инфекциях.
Если после отдыха или устранения провоцирующих факторов сердцебиение быстро приходит в норму, то повода для беспокойства нет — это состояние не требует медицинской помощи.
Если же после незначительного стресса или в состоянии покоя возникает сильное сердцебиение и приступ длится более 15 минут, то это может указывать на развитие болезни.
Учащение пульса могут провоцировать следующие заболевания сердца:
- ИБС;
- все формы стенокардии;
- инфаркт;
- эндокардиты и перикардиты любой этиологии;
- пороки сердца;
- миокардиты;
- сердечная недостаточность;
- кардиосклероз.
Повышение пульсовых показателей — характерный симптом и для некоторых внесердечных патологий:
- анемия;
- атеросклеротические изменения в сосудах;
- гипертонический криз;
- гиперфункция щитовидной железы;
- гипогликемия при сахарном диабете;
- ХОБЛ (хроническая обструктивная болезнь легких) и бронхиальная астма.
При часто возникающих без видимой причины приступах сердцебиения необходимо обратиться к кардиологу. Кроме того, что учащение сердечных сокращений может быть первым признаком серьезного заболевания, это состояние опасно для организма.
Чтобы понять опасность длительного расслабления пульса, стоит рассмотреть, как работает сердце, которое состоит из 2 предсердий и 2 желудочков:
- камеры расслабленных предсердий заполняются кровью из подходящих к ним вен;
- венозные клапаны закрываются и открываются предсердно-желудочковые;
- сокращение предсердного миокарда перемещает содержимое предсердий в полость желудочков, и клапаны снова закрываются;
- происходит сокращение желудочковых стенок, и кровь выталкивается в главные артерии, а в это время предсердия сокращаются.
Весь этот сложный цикл ощущается человеком как одна пульсовая волна.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Но когда развивается тахикардия сердца, оно вынуждено сокращаться с большей частотой, и происходит следующее:
- предсердия и желудочки не успевают полноценно расслабиться после предыдущего сокращения;
- не до конца расслабленный миокард уменьшает вместимость сердечных камер, что провоцирует снижение сердечного выброса.
Уменьшившийся объем крови не в состоянии обеспечить питание всех систем, и защитные силы перераспределяют кровоток так, чтобы обеспечить полноценное снабжение кислородом мозга и сердца, оставляя менее важные органы в состоянии ишемии (недостатка тока крови).
Если приступы сердцебиений происходят часто и продолжаются длительное время, то ишемические процессы в тканях приводят к необратимым изменениям на клеточном уровне.
Помимо ишемии, существует еще одна опасность — длительная усиленная работа миокарда вызывает износ органа.
Основной водитель ритма (так называется нервное скопление) при сердечных сокращениях — синусовый узел. Но, помимо него, в миокарде есть еще два водителя ритма: АВ-узел (расположен немного выше желудочков) и желудочковый.
По месту локализации очага возбуждения выделяют такие виды тахикардии:
- Синусовая. К этой разновидности относится и физиологическое учащение пульса. При синусовых сердцебиениях в большинстве случаев не происходит нарушения ритма, и они имеют более благоприятный прогноз при лечении.
- Предсердно-желудочковая. Это наиболее часто встречаемая при заболеваниях сердца тахикардия. Если функции синусового водителя ритма не нарушены, то дополнительные сокращения АВ-узла на ЭКГ-ленте выглядят как экстрасистолы во время приступа тахиаритмии, а человек ощущает частое неровное сердцебиение.
- Желудочковая. Наиболее опасная форма, которая даже при сохраненной функции синусового узла может спровоцировать фибрилляцию желудочков, которая без медицинской помощи заканчивается смертью больного.
В отличие от физиологической, патологическая форма заболевания возникает внезапно, без видимой причины.
При приступе больные ощущают:
- учащение пульса даже в состоянии покоя;
- страх смерти;
- слабость;
- потемнение в глазах;
- головокружение;
- одышку;
- зябкость в конечностях;
- нарушение сна.
Продолжительность приступа различна. Иногда пульс самопроизвольно выравнивается уже через несколько минут, а в тяжелых случаях тахикардия может продолжаться до нескольких дней. Но при любой продолжительности приступа возникающее при этом состояние опасно для человека.
Кроме возникновения ишемии тканей, длительное или часто возникающее сердцебиение может осложниться следующими опасными для жизни состояниями:
- ТЭЛА (тромбоэмболия легочной артерии);
- отек легкого;
- инсульт;
- тромбоэмболия мозговых артерий;
- сердечная астма;
- острая или хроническая ишемия миокарда;
- аритмический шок.
Важно не только устранить симптоматику учащения пульса, но и выявить причину возникновения этого состояния.
При жалобах больного на часто возникающие приступы сердцебиения назначают диагностические процедуры такого плана:
- ЭКГ-мониторинг. Проводится запись импульсов сердца на протяжении суток. Метод помогает определить предположительный период возникновения импульсов учащения сокращений сердца и наиболее характерное для развития приступа время суток. Пациенту на теле закрепляют специальный аппарат, после чего человек возвращается к привычному образу жизни.
- Электрофизиологическое исследование. Способ дает возможность определить частоту пульса при физической нагрузке. При этом проводится запись ЭКГ во время дозированной нагрузки на беговой дорожке или велотренажере.
- МРТ. Методика, позволяющая определить структуру миокарда и патологические очаги сердечной ткани.
- Рентгенография с введением контрастного вещества. Выявляет состояние коронарных (сердечных) сосудов и наполняемость сердечных артерий. С диагностической целью используется для выявления гипертрофии сердечной стенки и для определения участков ишемии миокарда.
- Общий анализ крови (для выявления признаков анемии).
Дополнительно к обследованию сердца проводится выявление фактора, провоцирующего приступ. Врач назначает исследования работы почек, головного мозга и т. д.
Необходимая терапия подбирается пациенту только после полного обследования и выявления причины сердцебиений.
Терапия направлена, в первую очередь, на устранение причины возникновения сердцебиения, а уже потом подбираются медикаменты для урежения пульса. Противоаритмические средства имеют много побочных эффектов, и их назначают с осторожностью.
В легких случаях пациентам могут назначаться натуральные растительные средства:
Хороший эффект дает применение Корвалола. Эти препараты помогают снизить возбудимость и улучшить сон. Часто лечение основного заболевания и прием растительных препаратов дают необходимый терапевтический эффект.
Если прием успокоительных оказывается малоэффективным или причину развития приступа устранить невозможно, то пациенту с учетом особенностей основного заболевания подбирается противоаритмическое средство.
В зависимости от основной патологии, заболевшему назначают следующие медикаменты:
- Верапамил;
- Кордарон;
- Ритмилен;
- Анаприлин;
- Этацизин;
- Дилтиазем;
- Бисопролол;
- Аденозин;
- Атенолол.
Список противоаритмических средств большой, но в основном с лечебной целью применяются антагонисты кальция и блокаторы адренорецепторов.
Приступ тахикардии, особенно впервые возникший, всегда пугает. От того, насколько грамотно поведут себя окружающие заболевшего люди, зависит состояние больного.
Если человек побледнел и жалуется на учащение пульса, необходимо:
- Вызвать врача или «Скорую».
- Обеспечить пострадавшему покой.
- Попытаться успокоить больного (люди в этом состоянии испытывают сильный страх смерти).
- Расстегнуть у человека ремень, ослабить галстук и расстегнуть сдавливающую тело одежду.
- Если приступ произошел в помещении, то открыть окна, обеспечивая приток свежего воздуха.
- Дать человеку выпить Корвалола, валерьянки или других успокоительных средств.
- Положить на лоб холодную влажную салфетку.
- Предложить человеку ненадолго задержать дыхание и напрячь мышцы живота.
При неэффективности простых успокоительных средств рекомендуется дождаться прибытия «Скорой», несмотря на все протесты заболевшего.
Большинство людей стараются избегать госпитализации, но почти все виды тахикардии (кроме желудочковой формы) купируются амбулаторно, и заболевшему рекомендуется обследоваться в поликлинике.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В большинстве случаев прогноз благоприятен. Сердечный ритм удается скорректировать при помощи успокоительных или противоаритмических препаратов.
Регулярный прием лекарств в сочетании с индивидуально подобранной диетой и умеренно активным образом жизни позволяют пациентам забыть о тахиаритмических приступах.
Установка искусственного водителя ритма при соблюдении всех врачебных рекомендаций обеспечивает устойчивую ремиссию даже при склонности к желудочковой форме заболевания. Искусственный водитель устанавливается хирургическим путем. После периода реабилитации пациент получает возможность вести полноценный образ жизни.
Считается, что у заболевания благоприятный прогноз. Утяжеление болезни возможно только на фоне тяжелых состояний:
- запущенные формы хронической сердечной недостаточности;
- острый инфаркт миокарда;
- другие состояния.
Если своевременно обратиться к врачу и устранить причину возникновения патологических изменений, то можно сохранить здоровье и избежать тяжелых последствий.
Непролеченные тахикардии опасны и могут спровоцировать серьезные осложнения, а иногда и закончиться летальным исходом.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
Болезни сосудов отличаются разнообразием форм и проявлений. Лечение сосудов — сложная задача, с которой должны научиться справляться не только врачи, но и пациенты. Комплексные методы терапии основаны на изменениях образа жизни, а не только на приеме лекарственных препаратов. Как лечить сосуды правильно, подскажет только доктор. Самолечение опасно.
В современной медицине выделяют ряд общих факторов, которые часто вызывают поражения и болезни кровеносных сосудов разной локализации и размеров.
Распространенными этиологическими факторами сосудистых патологий являются следующие:
- неправильное питание. Враги сосудов — соль, углеводы и жиры. Поваренная соль повышает давление, необратимо нарушает эластичность сосудистой стенки. Животные жиры насыщают кровь холестерином, способствующим формированию бляшек на стенках сосудов, закупориванию их просвета — атеросклерозу. Избыток углеводов трансформируется во вредные жиры, откладывающиеся на внутренней части сосудистой стенки;
- гиподинамия приводит к нарушению микроциркуляции, накоплению жира, застоям венозного кровотока, гипоксии;
- физические перегрузки. Изнурительные занятия резко повышают тонус сосудов и вызывают спазм;
- алкоголизм;
- курение;
- стрессы;
- нерациональный прием лекарств;
- авитаминозы и гиповитаминозы;
- вирусные и бактериальные инфекции;
- неблагоприятная экология;
- пороки сердца приводят к тому, что в старшем возрасте развиваются заболевания артерий и вен;
- аутоиммунные процессы;
- нарушения свертывания крови (например, тромбоэмболии).
Существуют разные классификации заболеваний кровеносных сосудов: по локализации патологического процесса, виду пораженных сосудов, причине нарушения.
По локализации процесса болезни сосудистой системы делятся на такие группы:
- болезни вен, в том числе — ног (варикозное расширение, тромбофлебиты, ангиопатии, флебиты, венозная недостаточность, геморрой);
- заболевания сосудов мозга — вегетососудистая дистония, обмороки, коллапс, сосудистая деменция, кровоизлияния, инфаркт, закупорки артерий, тромбозы вен, ангиопатии;
- болезни артерий сердца — аневризмы, ишемическая болезнь, инфаркт;
- заболевания, связанные с повышенным тонусом и спазмом, — гипертония или гипотония, недостаточность кровообращения;
- вызванные другими патологиями — тромбоэмболии, атеросклероз, эндартерииты, аневризмы, эмболии и тромбозы, свищи, разрывы, стенозы, васкулиты системные.
По типам нарушений заболевания бывают:
- метаболические, вызванные накоплением холестерина, липидов, дефицитом или избытком витаминов и аминокислот;
- с повреждениями сосудистых стенок микроорганизмами;
- с поражением стенок сосудов иммунными или аутоиммунными комплексами;
- нарушения регуляции тонуса сосудов;
- растяжение механическими факторами сосудистых стенок;
- аномалии формирования и развития сосудов.
По типу пораженных сосудов можно выделить такие формы, как заболевания вен, артерий, артериол, проблемы с капиллярами. У одного и того же типа проблем с сосудами симптомы могут существенно отличаться.
Выделяют признаки проблем с сосудами, по которым при отсутствии характерных проявлений можно заподозрить болезни именно сосудов, симптомы следующие:
- головные боли;
- головокружения, обмороки;
- носовые кровотечения;
- перепады давления практически всегда указывают на проблемы с сосудами;
- онемение и похолодание конечностей;
- боль в сердце;
- одышка;
- появление сосудистого рисунка на теле;
- тяжесть и боли в ногах. Это частые симптомы заболеваний вен;
- тахикардия;
- холодный пот;
- тремор конечностей;
- сыпь, изменения цвета кожи — от синюшного и бледного до красного;
- метеочувствительность;
- утомляемость;
- снижение полового влечения;
- частые инфекции.
Симптомы же заболевания сосудов следует внимательно оценивать. Важно своевременно обратиться к врачу для диагностики и назначения правильного лечения.
Лечение сосудов всегда проводится по таким направлениям:
- Устранение причины — этиотропная терапия.
- Воздействие на механизм патологических процессов в венах, артериях, капиллярах — патогенетическая терапия.
- Влияние на симптомы проблем с сосудами.
- Профилактика заболеваний и осложнений.
Для лечения сосудов требуется правильный диагноз и выявление причин. Дальнейшая тактика соответствует характеру патологии. Для борьбы с болезнью подходят не только препараты для лечения, но и немедикаментозные методы, основанные на устранении факторов, провоцирующих болезни вен и артерий.
Патогенетическое лечение вен и сосудов основано на приеме лекарственных препаратов и применении физиотерапевтических методик, которые воздействуют на отдельные звенья развития основного заболевания вен и других кровеносных сосудов.
Важная роль отводится устранению проявлений болезней. Сосуды же лечение требуют особого: оно заключается в сведении к минимуму клинических признаков и улучшении качества жизни пациента. Симптоматическая терапия никогда не поможет вылечить болезни вен или других сосудов. Симптомы у женщин и мужчин, сопровождающие патологии вен и артерий, могут отличаться, что требует разного подхода к оказанию помощи и подбору поддерживающей терапии.
К таким средствам относятся:
- витамин C (аскорбиновая кислота) — способствует укреплению сосудистой стенки, снижает ее проницаемость;
- витамин P (рутин) — укрепляет сосудистые стенки;
- средства для снижения уровня холестерина в крови. Их многие пациенты условно называют препаратами для «очистки сосудистой системы», поскольку они позволяют предупредить или устранить образование опасных холестериновых бляшек в сосудах;
- ноотропные препараты (Кавинтон, Винпоцетин). Широко применяются для улучшения циркуляции крови по сосудистой системе, улучшают питание тканей и препятствуют гипоксии. Назначаются при многих сосудистых патологиях;
- глюкокортикоиды (Преднизолон, Дексаметазон) — гормональные препараты, которые обладают мощным противовоспалительным эффектом. Часто являются средствами выбора при воспалении в сосудистых стенках;
- противовоспалительные. Часто применяются нестероидные препараты (Ибупрофен, Диклофенак, Нимесулид), обладающие быстрым и продолжительным воздействием. Назначают чаще при умеренных воспалениях;
- растительные и синтетические препараты, укрепляющие вены. Такие заболевания, как варикозное расширение, флебиты, тромбофлебиты, являются наиболее распространенными показаниями к их применению. В составе средств содержатся экстракты конского каштана (Эскулюс, Эскузан), троксерутина (Троксевазин), Рутина (Аскорутин), диосмина (Детралекс, Флебодиа), гесперидина (Детралекс, Флебодиа), ресвератрол;
- средства, снижающие тромбообразование и рассасывающие тромбы, для наружного и внутреннего применения (Гепарин, Фраксипарин);
- спазмолитики — препараты, расслабляющие мышечные стенки, снижающие тонус и понижающие давление в сосудистом русле;
- миорелаксанты воздействуют на мышечный слой кровеносных сосудов, снижая тонус и устраняя спазм;
- гипотензивные препараты сосудистого действия применяют для лечения артериальной гипертензии разной степени;
- сосудорасширяющие средства;
- сосудосуживающие препараты, которые быстро и надолго понижают проницаемость, вызывают сужение просвета. Такие средства нашли широкое применение в лор-практике.
Не всегда достаточно принять определенное лекарство для нормализации состояния артерий или вен, и заболевание чаще требует применения комплекса препаратов с разным механизмом действия, что позволит лечить пациента сразу по всем направлениям.
Примите во внимание, что диагностика и лечение назначаются только врачом, что позволяет эффективно и безопасно воздействовать на сосудистую систему. При изменениях артерий и вен эта болезнь часто требует длительной терапии.
Лечение и профилактика патологий сосудистой системы без применения лекарственных препаратов заключается в выполнении простых рекомендаций, которые должны стать частью образа жизни человека.
Направления немедикаментозного лечения и профилактики:
- Отказ от вредных привычек.
- Рациональное питание — употребление минимального количества поваренной соли, сладких, мучных и жирных продуктов.
- Исключение стрессов.
- Активный образ жизни, оздоровительные занятия спортом — йога, пилатес, плаванье.
- Отказ от интенсивных тренировок.
- Ношение правильной одежды. Следует избегать сдавливающей одежды, обуви на высоких каблуках и платформах.
- Исключение перегрева и переохлаждения тела.
- Прием витаминных комплексов. Рекомендуется пить препараты и БАДы, содержащие достаточное количество аскорбиновой кислоты, рутина, ресвератрола (вытяжки из винограда).
- Своевременное обращение к врачу при выявлении настораживающих признаков.
- Контроль над уровнем холестерина и липопротеидов в крови.
- Физиотерапевтические методы — иглоукалывание, контрастный душ и ванны.
Врачи, которые лечат проблемы с сосудами:
- ангиолог;
- кардиолог (проблемы с сосудами сердца);
- флеболог (проблемы с венами);
- терапевт;
- невролог (сосуды мозга);
- фтизиатр (сосуды легких);
- уролог (патологии почечных сосудов);
- дерматолог (нарушения микроциркуляции в кожных покровах);
- окулист (патологии сосудов глаз);
- сосудистые хирурги;
- другие специалисты в зависимости от локализации процесса.
Народная и гомеопатическая медицина располагает широким выбором средств, которые используются в лечении вен и других нарушений.
В основе нетрадиционных препаратов — лекарственное растительное сырье, которое обладает такими эффектами:
- укрепление сосудистых стенок (клюква, чеснок, свекла, каланхоэ, софора, плоды каштана, виноград, особенно красный, клевер);
- устранение воспаления (календула, крапива, мать-и-мачеха, зверобой, чабрец);
- противоотечный (малина, брусника);
- очищающий выводит из организма излишки вредных липидов и холестерина (растительные масла — льняное, оливковое, зародыши пшеницы, отруби, орехи);
- витаминизирующий (зверобой, бузина, калина, рябина, черника, свежевыжатые соки);
- тонизирующий (кофеин, теобромин в чае и кофе, лимонник, зеленый чай, женьшень);
- расслабляющий (пустырник, мелисса, мята, душица, чабрец, валериана);
- спазмолитический (малина);
- гипотензивный (мята, мелисса, душица);
- повышающий давление (кофеин);
- стимулирующий кровоток (гинкго билоба, женьшень).
Выбор лечебного метода и средства зависит от формы патологии. Применение народных средств возможно в разных формах — отваров, настоев, настоек, экстрактов, вытяжек, примочек, эликсиров, растирок, ванночек.
Бронхит, простуда, грипп и ОРВИ посещают нас достаточно часто и протекают в самых разнообразных формах, влекущих осложнения. Среди них наиболее опасным является тахикардия. Собственно нарушение сердечного ритма может быть как самостоятельным заболеванием, так и достаточно серьезным следствием гриппа и достаточно большой группы явлений подобного типа.
В холодные месяцы года, когда наступает осень, а за ней и зима практически каждый человек болеет так называемой простудой. Она может быть совершенно незаметной, протекать с минимальными сглаженными симптомами. А может проходить с сильно выраженной интоксикацией, которая проявляется болями повсюду в теле, прочими хорошо знакомыми неприятными симптомами. Именно они являются подтверждением болезнетворного процесса, протекающего вследствие поражения вирусами острого респираторного типа и разнообразных высоковирулентных штаммов гриппа. На сегодняшний день, благодаря длительным исследованиям было установлено, что именно реакция человеческого организма на активную жизнедеятельность вирусов и его отравление продуктами их присутствия является наиболее опасной в части поражения сердца и сосудистой системы.
В наше время все достижения науки и прикладной фармакологии направлены на то, чтобы победить самые тяжелые заболевания, ежегодно уносящие сотни тысяч жизней по всей планете. Но ни онкология, ни туберкулез и тропические инфекции не могут принести столько жертв, как простой и, казалось бы, банальный грипп. Тем не менее, современная медицинская статистика причисляет его к наиболее опасным инфекционным патологиям. Рассматривая возможность проявления осложнений области сердца и кровообращения в виде тахикардии необходимо учитывать, что простая простуда или все тот же грипп имеют более 250 разнообразных видов, а их возбудители склонны к стремительным мутациям. Никакой, даже самый сильный и крепкий организм не способен естественным путем приспосабливаться и вырабатывать защитные механизмы против подобной опасности.
По традиционному жизненному правилу, которое в течение столетий люди выработали сами для себя под названиями простуда или грипп чаще всего связывают с поражением бронхов, трахеи, других участков системы дыхания. Но это далеко не является правильным. Присутствие возбудителей инфекции в наиболее важных органах человека без адекватного своевременного лечения приводит к их серьезным органическим поражениям.
В большинстве случаев даже самая тяжелая простуда или грипп протекают на фоне повышения температуры до определенных цифр. Обычно до уровня +380С доктора не рекомендуют снижать жар и только после его превышения начинаются активные мероприятия в направлении снижения температуры тела. Это достаточно неприятное состояние, поэтому многие пациенты считают более приемлемым протекание простуды или гриппозное состояние на фоне нормальной и даже сниженной температуры. Но именно в данной ситуации существует наиболее серьезная опасность поражения сердца, тахикардия при ОРВИ, бронхите, гриппе, является наиболее часто диагностируемым заболеванием.
Почему высокая температура желательна для простуды или гриппа и как она может способствовать расстройствам ритма сердечной мышцы:
- Рост температуры вызывают микроорганизмы, которые при попадании в благоприятную среду нашего организма активно синтезируют ядовитые вещества, как результат их биологического существования;
- Эти вещества вызывают дисбаланс центров головного мозга, которые отвечают за температурный режим и деятельность миокарда.
Несмотря на значительные показатели, в условиях жара погибают болезнетворные вирусы и бактерии, организм начинает восстанавливаться. Чем же чревато отсутствие естественной реакции на патологическую микрофлору при простудных заболеваниях и после перенесенного гриппа, в чем опасность этих сигналов?
Сердце по праву считают самым важным органом, от которого зависит не только наше состояние здоровья, но и жизнь в целом. При малейшем сбое работы ведущего двигателя в уникальной системе человеческого организма начинаются глобальные разрушительные процессы. Именно это требует особого внимания к своему состоянию, когда развиваются острые респираторные сезонные заболевания, среди которых наиболее опасен грипп.
Наиболее распространенными симптомами этой вирусной инфекции являются низкая температура и тахикардия. Физиологически это нормальное явление, так как защитные резервы иммунитета истощены, происходит значительный дисбаланс обменных и других функций. Учащенное сердцебиение на фоне + 350С, а то и ниже означает, что сопротивление атакующим вирусам и бактериям полностью сломлено.
При внедрении в организм инфекционного агента происходит интоксикация и выраженная аллергическая реакция за счет выработки нашим организмом биологически активных веществ, выделяющихся как ответная реакция на вирусные инфекции — простагландинов, серотонина, гистаминов. При первичном поражении слизистых дыхательных путей в организме происходит следующее:
- Общая интоксикация органов и систем;
- Разрушение токсинами эпителиальных клеток бронхиального дерева и поверхности трахеи;
- Локальное отмирание клеток эпителия;
- Нарушается питание клеток, изменяются их очертания и размеры, нарушаются функции.
- Пласты эпителия массово отслаиваются, наблюдается эффект десквамации.
Несмотря на серьезные патологические процессы в сфере органов дыхания, наибольшие разрушительные явления при гриппе происходят в сердце и сосудистом русле. Это главное звено патологических процессов. Происходит значительное повышение проницаемости стенок сосудов, отекают слизистые оболочки сердечных клапанов и предсердий, возникают масштабные кровоизлияния в ткани легких, сердца, печени, почек и головного мозга. При этом воздействие опасных токсинов более всего проявляется на кровеносной системе:
- Сосудистая стенка теряет функции сокращения, мышечный слой атрофируется;
- Основные органы становятся полнокровными, сердце, легкие, печень, почки наполняются бедной кислородом и питательными веществами венозной кровью;
- Плазма крови выходит из сосудов, активизируются признаки плазморрагии;
- Проявляется геморрагия в виде мелкоточечных кровоизлияний на поверхности слизистых оболочек сердечной сумки, выстилающих внутренность сердца – эпикард и перикард.
- Кровь движется более медленно, чем обычно, что потенцирует риски формирования сгустков и тромбов;
- Нарушенная гемодинамика, недостаточность кислорода, отсутствие жизненно важных питательных веществ приводит дистрофическим процессам в сердечной мышце;
- Интоксикация центров головного мозга, важнейших узлов центральной и вегетативной нервной системы приводит к нарушению иннервации сердца, в частности – ножек Гиса, что в свою очередь приводит к нарушению ритма сердца.
Учитывая общее состояние организма, истощенного достаточно разнообразными проявлениями вирусов и болезнетворных микроорганизмов при инфекциях в подавляющем большинстве случаев проявляется тахикардия – учащение ритма сокращений. В восстановительном периоде ее может сопровождать мерцательная аритмия или фибрилляция желудочков сердца.
Банальное учащение сердцебиения может появляться как следствием самых разных причин. Это может быть как нормальная физиологическая реакция на нагрузку, перенесенный стресс, переживание, так и признак патологии. Например, при значительном повышении или понижении температуры тела при ОРВИ, простуде, гриппе, трахеитах и бронхите.
Отклонения от физиологического норматива температуры буквально на 1 – 1,5 градуса приводит к увеличению ритма сердечных сокращений на 10 ударов в секунду. И первыми, наиболее достоверными признаками тахикардии, которые может почувствовать пациент — это учащение пульса и ударов сердца.
При этом обычно состояние может быть вполне удовлетворительным, когда расстройства ритма незначительные. В случаях, когда заболевание достаточно запущено, простуда, ОРВИ или грипп не подверглись должному лечебному воздействию, симптоматика тахикардии более ярко выражена. Больной может спонтанно терять сознание, у него кружится голова, темнеет в глазах, ощущается боль в груди, нарастают признаки слабости – потливость и одышка.
В этой ситуации в обязательном порядке следует обратиться к врачу, пройти комплекс диагностических процедур, наиболее точными являются физикальное исследование и лабораторные анализы. При этом необходимо строго дозировать физические нагрузки и строго следовать всем рекомендациям кардиолога.
Тахикардия – достаточно неприятный спутник, особенно на фоне острого периода заболевания гриппом или на стадии восстановления и реабилитации. Лечение опасного состояния, каким является тахикардия при гриппе, простуде, бронхите должно быть комплексным, куда включаются наиболее действенные методы с применением медикаментов и народных средств. В отношении аритмии народная медицина позволяет получать достаточно устойчивый эффект. Но какими бы ни были успешными методики лечения от древних знахарей, самолечение категорически противопоказано.
В первую очередь, следует проводить терапию основного заболевания, ставшего причиной возникновения расстройства ритма. Сюда входят следующие средства:
- Жаропонижающие обезболивающие средства – парацетамол или аспирин;
- Антигистаминные средства на основе фенирамина или хлорфенирамина;
- Сосудосуживающие компоненты в виде деконгестанта, фенилэфрина;
- Противокашлевые и отхаркивающие средства на основе терпингидрата;
- Препараты для стабилизации центральной нервной системы;
- Общеукрепляющие витаминные комплексы с большим содержанием витамина С.
Сюда же подключается специализированная терапия для устранения симптомов тахикардии. Доктор может назначить успокоительные натуральные и синтетические препараты – настойку пустырника, валерианы, боярышника персен, Ново-пассит или диазепам, фенобарбитал. Вводится курс верапамила, флекаинида, аденозина как наиболее эффективных антиаритмических препаратов.
Отличный эффект позволяют достичь отвары из адониса, мелиссы, ромашки, тысячелистника, мяты, зверобоя, чабреца, фенхеля с медом. Для улучшения ритма не лишним будет пройти курс иглоукалывания, точечного массажа, занятий лечебной йоги и релаксирующие дыхательные методики.
источник
Что такое бронхиальная астма? Это заболевание является хроническим воспалением дыхательных путей человека, сопровождается одышкой, чаще всего с кашлем. Это происходит из-за слишком чувствительных дыхательных каналов, чем больше они раздражаются, тем больше будут сужаться и вырабатывать жидкость, что, разумеется, нарушит процесс дыхания.
Казалось бы, как могут пересекаться астма и тахикардия, но на самом деле эти заболевания довольно крепко связаны.
Что такое сердце? В первую очередь, это мышечный орган, который принимает всю поступающую в него кровь, сокращается и выталкивает ее. Простыми словами, сердце – это насос. Расположено оно за грудиной между легкими, размером оно с человеческий кулак, примерный вес – 300 грамм.
Бронхи – орган, отвечающий за совсем другие процессы, а именно, процессы дыхания. Благодаря им в теле человека происходит газообмен.
Помимо этого, у бронхов еще большое количество задач, а именно:
- Регуляция температуры – обогрев поступающего воздуха.
- Увлажнение поступающего воздуха за счет секрета.
- Частичная защита организм от инфекций, за это отвечает мерцательный эпителий бронхов, который выводит бактерии наружу.
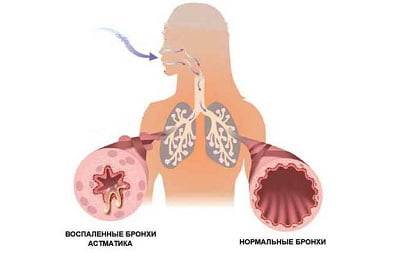
В последние годы ситуация только ухудшается, количество больных растет, тем более что у многих больных бронхиальная астма развивается одновременно с болезнями сердечно-сосудистой системы и ЖКТ. С годами ученые получают все больше сведений о том, что тахикардия весьма часто сопутствует заболеваниям бронхо-легочной системы, и в определенных случаях определяет прогноз жизни человека.
Рязанский медицинский университет проводил исследования на тему «Частота встречаемости тахикардии у больных БА».
Задачей исследования являлось изучение причин и механизмов развития нарушений частоты сердечных сокращений у больных БА и разработка методов наиболее эффективной терапии.

После чего людям была проведена комплексная терапия, которая включала медикаментозное лечение бронхиальной астмы и препарат для нормализации сердечного ритма Дилтиазем. Позже им дополнительно назначили Триметазидин. Наблюдение за пациентами продолжалось на протяжении 2 лет.
В результате этого исследования не были определены четкие причинно-следственные связи между тяжестью течения бронхиальной астмы и тахикардией, однако у 40 пациентов из 69 была выявлена тахикардия синусового ритма, у 15 людей – предсердная недостаточность, у остальных – нарушение сократительной деятельности предсердий. Именно благодаря этим фактам, было установлено, что бронхиальная астма на самом деле связана с тахикардией.
На сегодняшний день полное излечение БА практически невозможно, исключение составляет астма у детей – в этом случае растущий организм при помощи лекарственной терапии может преодолеть заболевание. У взрослых же можно лишь контролировать его развитие и, в конечном итоге, влиять на ее исход.
Однако при отсутствии лечения у больного скоро появятся приступы удушья, которые со временем станут длительными и абсолютно неконтролируемыми. Они приводят к нарушению не только функционирования дыхательных органов, но и сердечно-сосудистой системы.
У больных БА сердце работает более эффективно, поскольку:
- во время осложнения болезни появляется дыхательная недостаточность;
- при приступе увеличивается давление в грудной клетке;
Осложнения, отражающиеся на работе сердца у астматиков, могут проявляться в:
- ишемической болезни сердца;
- легочном сердце;
- аритмии.
- усиленное сердцебиение;
- болевые ощущения в области грудной клетки;
- отеки лечение которых весьма затруднительно из-за других процессов.
Тахикардия с нарушением синусового ритма диагностируется у 95% людей с бронхиальной астмой.
Сердечный ритм при БА изменяется из-за необходимости восполнить недостаток кислорода при нарушениях функций дыхания, от которых страдают многие органы и ткани человеческого организма. Для этого сердце более интенсивно начинает качать кровь.
При тахикардии больной БА может чувствовать:
-
Усиленное сердцебиение.
- Головокружение, общую слабость и сонливость. Эти симптомы являются общими как для дыхательной недостаточности, так и для тахикардии.
- Одышка, нехватка воздуха.
Тахикардия у людей, болеющих астмой, требует специальной терапии. Если ее не провести, возможно быстрое развитие сердечной недостаточности, в связи с этим увеличится риск неожиданной остановки сердца во время приступа астмы.
Пациенты с бронхиальной астмой требуют специального подхода к лечению патологических изменений сердечного ритма. При синусовой тахикардии самым эффективным и безопасным будет ингибитор IF- каналов синусового узла (Кораксан).

- уменьшить степень и продолжительность тахикардии;
- нормализовать сердечные сокращения;
- улучшить гемодинамику легких.
Для людей, больных бронхиальной астмой, а также одновременно тахикардией, эффективными также будут:
- Небиволола гидрохлорид;
- Ивабрадин;
- Бисопролол;
- Соталол;
- препараты растительного происхождения – настойки или таблетки боярышника, пиона, валерианы и др.
Для лечения астмы в период ее обострения применяются стандартные в этом случае препараты:
-
противовоспалительные (Дексаметазон);
- бронхорасширяющие (Беродуал, Сальбутамол);
- отхаркивающие (Амброксол, АЦЦ).
Исключение составляют часто применяемые Кромогликат натрия и Недокромил натрия, которые не рекомендуется применять при наличии тахикардии, так как их применение вызывает учащение сердечного ритма.
При отсутствии адекватного лечения астма, осложненная тахикардией, может привести к массе негативных последствий, которые могут затронуть все системы и органы.
Осложнения можно разделить на пять основных категорий:
- мозговые;
- желудочно-кишечные;
- метаболические;
- острые дыхательные;
- сердечные и другие.
Список возможных осложнений бронхиальной астмы, которые, при наличии тахикардии, могут привести к летальному исходу:
- Пневмония – данное состояние может, в свою очередь, осложняться сердечной недостаточностью.
-
Астматический статус – очень затяжной удушающий приступ, при осложнении тахикардией его весьма трудно купировать даже специалисту.
- Коллапс легкого – появляется из-за абсолютной закупорки бронха слизистыми пробками.
- Острая дыхательная недостаточность – в таком состоянии легкие и бронхи практически не получают кислород.
- Пневмоторакс – из-за спонтанного повышения давления в легком происходит его разрыв.
Подводя итог, можно сказать, что очень часто причиной развития серьезных нарушений здоровья и даже смерти астматика становятся проблемы с сердцем.
Именно поэтому при диагностировании бронхиальной астмы нужно особое внимание уделить наблюдению за работой сердца. Чем раньше будут определены какие-либо нарушения в работе сердечно-сосудистой системы, тем более высокой будет эффективность их лечения.
источник
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Несердечные патологии, кардиологические недуги вызывают развитие сердечной астмы . Кардиальная астма (КА) — другое название этого синдрома. Каждому кардиологическому больному следует знать информацию о таком недуге, поскольку при обострении рецидивирующей сердечной астмы симптомы развиваются стремительно. Тяжелые осложнения нередко возникают уже в продромальном периоде, когда еще только появляется клиника заболевания. Люди работоспособного, пожилого возраста намного чаще страдают этой патологией.
За перекачку крови в системах отвечает сердечная мышца. В организме человека осуществляется кровоснабжение всех систем и внутренних органов. Все клетки тела непрерывно получают питательные вещества, поскольку около 7000 л крови сердце прокачивает за сутки. Из органа воздушного дыхания артериальная кровь направляется по легочным венам к левому предсердию.
Кровоснабжение всего организма осуществляет желудочек с левой стороны сердца, обеспечивая кровообращение в большом круге. Около 5-6 л биологической жидкости проходит ежеминутно через легкие. В сосуды парного органа воздушного дыхания кровь нагнетается правой половиной сердечной мышцы. Зачастую врачи диагностируют левожелудочковую недостаточность, когда в работе сердца возникают перебои.
В левой камере сердечной мышцы на фоне хронического кардиологического недуга наблюдается затруднение движения крови по кровеносным сосудам. Плохая работа левого желудочка сердца препятствует разгрузке малого круга, поэтому развивается дисфункция органа. С течением времени либо внезапно появляются признаки сбоев в работе сердца, нарушения дыхания.
Следствием таких функциональных расстройств становится кардиальная астма. Вследствие ослабления потока крови, жидкостей внеклеточного пространства у пациента нарушается гомеостаз — саморегуляция. Развивается тяжелое состояние. Транспорт кислорода кровью от легких к тканям ухудшается, бронхиальная проводимость нарушается, вентиляционная функция легких полноценно не выполняется.
Каждый пациент, имеющий кардиологические проблемы, должен понимать, что такое сердечная астма. Когда левая камера сердца не способна полноценно выполнять свои функции, развивается это патологическое состояние пациента, которое не классифицируется в медицине как отдельный недуг.
Застойные процессы при этой патологии имеют левосторонний характер. Происходит чрезмерный приток крови к левой сердечной камере, однако возврат крови ослаблен. Это приводит к нарушениям в легочном круге кровообращения, здесь возникают застойные явления. Обменные процессы в тканях миокарда нарушаются. Сердечная мышца вследствие недостаточного кровоснабжения испытывает ишемию.
Признаки тяжелого удушья вызывают следующие нарушения:
- Возникает выраженная дистрофия левого желудочка, поскольку снижается способность левой сердечной камеры к сокращению. Моторная функция главного органа кровообращения полноценно не выполняется. Отмечается слабость мышц левой камеры сердца.
- За пределы кровеносных сосудов органа воздушного дыхания выходит плазма, которая пропитывает все ткани легких. Затрудненное дыхание, ощущение нехватки воздуха — последствия отека легочной ткани.
Провоцирующие факторы астмы сердца:
- закупорка легочной артерии;
- ишемическая болезнь сердца;
- воспалительное заболевание перикарда;
- пороки сердца различного генеза;
- артериальная гипертония;
- кардиомиопатия — поражение миокарда;
- воспаление сердечной мышцы при миокардите.
Факторы, провоцирующие развитие приступов КА:
- нарушения центральной гемодинамики, венозного оттока при остром гломерулонефрите;
- неполноценная работа пораженных легких при пневмонии;
- повышение проницаемости сосудов у больных с ишемическим инсультом;
- блокировка потока воздуха при геморрагическом инсульте;
- высокая температура при тяжелом инфекционном заболевании;
- горизонтальное положение тела после обильной трапезы;
- отеки беременных;
- стресс-реакция;
- сильное переутомление;
- употребление алкоголя.
Такие приступы являются признаками недостаточности по левожелудочковому типу. Продолжительность приступов астмы сердца составляет до нескольких часов. Обострения такого кардиологического недуга происходят довольно часто.
Нередко за несколько дней до начала приступа отмечаются:
- кратковременное ощущение нехватки воздуха по ночам;
- внезапное беспричинное закашливание при перемене положения тела;
- непродолжительное учащенное сердцебиение;
- нервное напряжение, подавленность;
- истощение организма, ухудшение самочувствия.
Если возникает тяжелое состояние и появляются признаки сердечной астмы, что это такое? Как должен вести себя больной? Пациент, имеющий кардиологические проблемы, может помочь себе, если знает об этом недуге.
Возникают характерные симптомы:
- С выраженного сухого навязчивого кашля внезапно начинается приступ. Зачастую выделяется мокрота с примесью крови. Испытывая страх смерти, больной в панике просыпается.
- Поскольку кровь по легочным сосудам течет слишком медленно, вследствие недостатка кислорода развивается тягостная одышка инспираторного типа с затрудненным шумным вдохом. Так как возрастает венозный приток к предсердиям, нередко возникает смешанная одышка.
- Это выраженные затруднения дыхания на выдохе и вдохе, острая нехватка воздуха. Обе фазы дыхания изменены при этой форме недуга. Это основной симптом патологии. Отмечается продолжительный выдох. Больной сильно задыхается. Удушье — крайняя степень одышки.
- Пациент не может лежать и принимает вынужденное положение. Он сидит, наклонив голову вперед, опустив ноги. На шее видны пульсирующие сосуды.
- Неестественно бледная кожа имеет сероватый либо синюшный оттенок. Ткани недостаточно обогащаются кислородом, поэтому восстановленный гемоглобин в крови имеет высокую концентрацию. Поскольку возникает цианоз, носогубный треугольник синеет.
- Отмечается резкая тахикардия, существенно увеличиваются значения пульса. Поскольку в легочных сосудах происходит венозный застой крови, пациента беспокоят интенсивные болевые ощущения в области грудной клетки.
В медицинской практике выделяют 3 фазы КА:
- фаза продрома до начала болезненного приступа недуга;
- поздно вечером либо ночью внезапно возникает обострение болезни;
- кардиальная астма иногда отягощается опасным отеком легких.
Если возник приступ сердечной астмы, отек легких кардиогенного типа всегда является опасным осложнением патологии. Из газообмена исключаются альвеолы, которые заполняются патологической жидкостью. Кровавая мокрота выделяется с кашлем из пораженных дыхательных путей. При этом стремительно ухудшается общее состояние пациента.
Артериальное давление резко снижается, пульс становится нитевидным. Больной может на короткое время потерять сознание, силы покидают его. Опытным специалистом должны быть своевременно диагностированы нарушения со стороны сердечной мышцы и кровеносных сосудов, если возник кардиальный синдром. Развитием ряда серьезных проблем угрожает промедление в таких ситуациях. Кардиогенный шок является угрозой для жизни, возникает при неоказании экстренной медицинской помощи. Смертельный исход вследствие удушья возможен при тяжелом отеке легких.
Если появились признаки астмы сердца, больному требуется быстрое обследование. При постановке диагноза необходимо грамотно дифференцировать этот недуг с бронхиальной астмой. В клинической практике эффективные физические методы исследования используются во время обострения болезни. Они позволяют врачу достоверно определить выраженный бронхоспазм, жидкость в плевральной полости, острую эмфизему легких.
При физикальном обследовании можно выявить отклонения от нормы:
- Измерение кровяного давления. Как правило, при отеке легких его значения резко снижены.
- Пальпация брюшной полости. Если в системном круге кровообращения развиваются застойные процессы, происходит увеличение печени.
- Аускультация грудной клетки. Опытный специалист легко может определить в легких характерные шумы и хрипы, неритмичные сердечные сокращения, уменьшение их звучности, глухость тонов. Из-за шумов во время болезненного приступа удушья сильно затруднено выслушивание сердца.
- При этой патологии характерно непостоянство аускультативной симптоматики. При простукивании на исследуемом участке тела в течение приступа меняются численность, интенсивность и природа хрипов, звук, возникающий при перкуссии.
- В анамнезе больного, результатах обследования находит свое отражение объективная одышка. Характер глухости приобретают звуковые волны в период сердечного цикла.
Если определяются такие симптомы патологии, неотложная помощь при сердечной астме — это единственный способ спасти больного. Проявления перегрузки желудочка можно определить с помощью ЭКГ. Необходимость хирургического вмешательства определяется с применением коронароангиографии, которая выполняется с диагностической либо лечебной целью.
Если возникла сердечная астма, неотложная помощь нужна срочно. Она должна быть оказана близкими либо окружающими людьми. В легких случаях патологии больной не нуждается в лечении. После приема лекарственных средств, изменения положения тела приступ кардиальной астмы может самостоятельно пройти.
Важно грамотно лечить патологию до поступления в медицинское учреждение, если несколько раз в сутки возникают приступы удушья при тяжелом течении астмы сердца. Дома близкими людьми должна быть оказана правильная доврачебная помощь. Грамотное оказание первой помощи при сердечной астме имеет большое значение.
Как следует действовать в ожидании медиков:
- больного человека следует аккуратно посадить;
- обеспечить поступление в комнату свежего воздуха;
- дать пациенту необходимые препараты;
- измерить кровяное давление;
- под язык пациента поместить таблетку Нитроглицерина;
- ноги опустить в горячую ванночку;
- чтобы уменьшился отек легких, важно избавиться от застойных явлений в ногах, для этого чуть ниже паховой складки на 20 минут требуется наложить жгут;
- больному нужно активно вдыхать спиртовые пары, используя смоченную водкой ткань либо марлю, если при сердечной астме возникли симптомы отека легких.
Прогноз при кардиальной астме зачастую является неблагоприятным. Нередко при такой сердечной патологии пациент получает инвалидность, ограничения на осуществление трудовой деятельности. Если у пациента возникают приступы удушья, развивается сердечная астма, лечение осуществляется кардиологом.
Общая схема экстренного лечения кардиологической патологии:
- при низком пульсе эффективен Строфантин;
- для уменьшения отечных явлений назначают мочегонное средство, эффективен Лазикс в виде инъекций;
- инъекции с Кофеином, Промедолом применяют при значительном падении артериального давления;
- для купирования болевых ощущений, сердечной недостаточности необходимы Дигоксин, Нитроглицерин;
- возбудимость дыхательного центра значительно уменьшится после использования Пантопона, Морфина, Атропина;
- для проведения кислородной терапии применяется специальный ингалятор;
- для уменьшения отека легких выполняется кровопускание в необходимом объеме.
В условиях стационара больной проходит курс интенсивной терапии. Рекомендации специалиста относительно образа жизни, лечебной диеты даются больному в день выписки. Лечение народными средствами проводится в период ремиссии. Высокой эффективностью обладают козье молоко, отвар зверобоя с медом, мумие.
Недопущение прогрессирования кардиологических патологий, правильный образ жизни считаются основными мерами предупреждения кардиальной астмы. Стабильное эмоциональное состояние, отказ от алкоголя и курения, дозированные физические нагрузки, нормальная масса тела, максимально здоровое питание — все это поможет стабилизировать состояние больного, предотвратить развитие приступов астмы сердца.
В заболевании левого желудочка кроется первопричина недуга, поскольку это проявление сердечной недостаточности. Комплекс терапевтических мероприятий назначает квалифицированный врач.
Мало кто будет спорить с тем, что современная медицина не стоит на месте. Постоянно разрабатываются и поступают в продажу новые препараты-дженерики. Поэтому сейчас существует большое количество самых разнообразных лекарственных средств, которые имеют одинаковый состав и предназначены для лечения одних и тех же болезней. Именно это становится причиной возникновения множества вопросов о том, какой препарат выбрать, чем лекарства отличаются друг от друга например, Альмагель или Маалокс, Бисопролол или Конкор — что лучше? С таким выбором покупатели сталкиваются практически при каждом посещении аптеки, поэтому важно заранее понять, какое лекарственное средство считается более эффективным и быстродействующим. Чтобы узнать, что приобрести для лечения сердечно-сосудистых патологий (в том числе гипертонии), стоит поближе познакомиться с такими современными лекарственными составами, как Конкор и Бисопролол.
Быстро ответить на вопрос что лучше – Конкор или Бисопролол трудно, особенно если учитывать то, что в обоих препаратах основным действующим компонентом считается Бисопролол. При этом Конкор разрабатывали немецкие фармацевты, поэтому Бисопролол можно смело назвать его отечественным аналогом.
Получается, что основное отличие этих препаратов состоит только в производителе, а значит, и в цене, тогда как эффективность и воздействие средств практически одинаковое. Однако зачастую подобрать подходящий конкретному больному препарат, удается только «опытными методами». Ведь одним больным окажется эффективным дорогое лекарство Конкор, являющееся оригиналом, тогда как другим поможет только его аналог — Бисопролол.
Популярность данных препаратов можно объяснить их особым действием, к которым относятся следующие комплексные эффекты, оказываемые на организм пациента:
- антиаритмический;
- гипотензивный;
- антиангинальный.
Оба лекарства — Конкор и Бисопролол были разработаны для эффективного и безопасного лечения заболеваний сердечно-сосудистой системы. Главными показаниями к приему препаратов относятся следующие патологические состояния:
- стенокардия;
- ИБС;
- аритмия;
- нарушенное сердцебиение;
- гипертония;
- тахикардия;
- сердечная недостаточность.
Также многие врачи назначают эти лечебные составы в качестве профилактики и предотвращения развития осложнений.
Как и многие лекарственные средства, оба этих медикамента назначаются индивидуальным образом, учитывая тяжесть состояния больного, вид болезни, возраст пациента и его физиологические особенности. Важно: согласно инструкции Бисопролола и Конкор Кора, который также является дженериком, ежедневно рекомендуется принимать больным по 1 таблетке дозировкой 5 мг. Однако иногда по показанию врача эта доза увеличивается. При этом время приема препарата не указывается, а значит, оно не имеет значения при лечении болезней сердца – если принимать капсулы до еды или после, эффект от таблеток будет одинаковым.
Из организма человека составляющие лекарств выводятся при помощи печени и почек, что в современной медицине носит название – сбалансированный клиренс. Благодаря данному свойству оба вида препаратов допускается принимать даже больным, которые страдают патологическими нарушениями работы этих внутренних органов.
Еще одним положительным свойством Бисопролола и Конкора считается то, что лечебные средства допустимо принимать пожилым людям, в отличие от современных видов бета-блокаторов, наделенных множеством противопоказаний и опасных для организма побочных эффектов. Бисопролол и Конкор, оказывают очень хороший результат, мягко и безопасно действуя на организм, не нанося ему вреда.
У этих лечебных средств существует большое количество разных аналогов, имеющих следующие названия:
Важно: у всех лекарственных средств, включая Конкор и Бисопролол, существуют следующие противопоказания, при которых следует исключить прием препарата:
- сердечная недостаточность любой формы;
- брадикардия;
- возраст пациента менее 18 лет;
- синоатриальная блокада;
- кардиогенный шок;
- бронхиальная астма.
Конкор выпускается в виде таблеток сердцевидной формы, которые наделены засечками, расположенными по краям. Каждая капсула покрыта тонкой оранжевой оболочкой, обладающей богатым лечебным составом. В нее входит оксид железа, макрогол 400, гипромеллоза, диметикон и диоксид титана. Главным активным компонентом Конкора считается гемифумарат, вторым по важности и количеству выступает фумарат бисопролола. Соотношение этих веществ в таблетках 2:1. К вспомогательным элементам относятся:
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- кросповидон;
- кукурузный крахмал;
- коллоидный диоксид кремния;
- гидрофосфат кальция;
- стеарат магния;
- микрокристаллическая целлюлоза.
Лекарство Конкор – это современный бета-блокатор, который не наделен симптоматической активностью. Даже при одном применении таблетки человеком, который не обладает признаками сердечной недостаточности, происходит резкое понижение фракций выброса, уменьшение количества сокращений, понижение сердцебиения, снижение потребности кислорода в сердечной мышцы – эти признаки ведут пациента к ухудшению состояния, поэтому принимать лекарство стоит лишь по показанию доктора.
Если долго проводить лечение Конкором, происходит резкое понижение периферического сосудистого сопротивления, поэтому не стоит усугублять использованием препарата. Эффект от лечения лекарственным средством достигается уже через 3-4 часа после приема и сохраняется в организме на протяжении суток, по истечении которых нужно снова принять определенную дозу лекарства. Многочисленные отзывы о Конкоре гласят, что при регулярном употреблении препарата уже после 2 недель лечения происходит снижение давления – но если больной будет пить капсулы не по графику, снижение АД будет происходить медленней.
Показания, при которых осуществляется назначение Конкора пациенту:
- артериальная гипертензия;
- сердечная недостаточность хронического типа;
- стабильная стенокардия, которая развивается после поражения организма ИБС.
Основными противопоказаниями к лечению Конкора считаются:
- метаболический ацидоз;
- кардиогенный шок;
- синоатриальная блокада;
- брадикардия;
- феохромоцитом;
- постоянное снижение давления;
- бронхиальная астма;
- тяжелые изменения периферического артериального кровообращения;
- появление аллергии на одни или несколько компонентов препарата;
- возраст больного менее 18 лет.
К побочным действиям медикамента относится:
- усугубление течения сердечной недостаточности;
- бессонница или же кошмары;
- не проходящие боли в голове;
- депрессия;
- частая потеря сознания;
- галлюцинация;
- понижение АД;
- ухудшение слуха;
- конъюктивит;
- понижение слезоотделения.
Как свидетельствуют отзывы, у больных с развитием в организме бронхиальной астмы и иных патологий дыхательных путей, Конкор способен вызывать бронхоспазмы. Важно: также к побочным действиям относится запор, тошнота, диарея, снижение потенции, гепатит, алопеция, астения и постоянная утомляемость.
Это популярный лекарственный состав, относящееся к группе бета-аденоблокаторов. Основное его предназначение – лечение гипертонии и любой формы сердечно-сосудистых болезней. Благодаря ярко-выраженному противоишемическому свойству Бисопролол приводит в норму показатели АД и нормализует частоту сокращений сердца. Также он может предотвращать активную выработку адреналина, который способствует резкому и длительному повышению АД.
Ни для кого не секрет, что высокий уровень артериального давления несет опасность для больных преклонного возраста, так как это ведет к ухудшению самочувствия человека и нередко вызывает кровоизлияние в мозг. Благодаря современным лекарственным препаратам, а именно Бисопрололу, удается быстро справиться с данной проблемой, нормализовав давление у человека. Именно поэтому Бисопролол считается жизненно важным медикаментом, который широко используется для лечения в современной медицине.
Лечебное действие препарата основано на том, что это бета-блокатор, наделенный антиаритмическими, гипотензивными и противоишемическими свойствами. Главный действующий компонент препарата — бисопролола фумарат, способный блокировать рецепторы адреналина. Благодаря этому происходит замедление тока ионов в организме, которое осуществляется на клеточном уровне, а также снижается частота сердцебиения и происходит увеличение ее потребности в кислороде. Если принять большую дозу препарата, они будут блокировать бета-2-адренорецепторы, которые находятся в бронхах и сосудах.
Во время приема лекарства Бисопролол препарат беспрепятственно и быстро всасывается из желудка в кровь – при этом всасывание компонента не зависит от приема пищи. Концентрация, необходимая для создания лечебного эффекта, создается спустя 2 часа, при этом около 30% препарата сразу входят в состав плазмы крови, неразрывно связываясь с белками. Также стоит знать, что активный компонент препарата может в минимальном количестве проникать в плацентарный барьер, в результате чего вещества быстро проникают в грудное молоко. Выводится этот медикамент из организма вместе с мочой, хотя незначительная его часть попадает в печень и покидает организм с желчью.
Бисопролол представлен в виде таблеток, которые имеют дозировку 2,5, 5 и 10 мг активного компонента. Но помимо его в состав капсул входят вспомогательные вещества, полезные для здоровья человека и способные облегчать состояние больного при лечении патологий сердца. Круглые и выпуклые капсулы покрыты желто-бежевой оболочкой: каждая таблетка имеет небольшой срез. Упакованы по 10 штук в блистерах или же во флаконах по 30 штук.
Основными аналогами медикамента считаются:
Бисопролол и его аналоги имеют одинаковое активное вещество и наделены схожим терапевтическим эффектом. Основное их отличие заключается в производителе лечебного состава и стоимости препарата.
Сердечно-сосудистые патологии, при которых доктор назначает прием Бисопролола:
- стенокардия;
- ИБС;
- синусовая тахикардия;
- артериальная гипертензия;
- развитие нарушенного ритма сердечно мышцы;
- аритмия;
- желудочковая экстрасистолия.
Бисопролол применяется и при лечении сердечной недостаточности запущенной формы одновременно с приемом иных лекарственных составов – мочегонных препаратов, сердечных гликозидов и ингибиторов.
Основными противопоказаниями к приему Бисопролола считаются:
- гиперчувствительность к составляющим препарата;
- кардиогенный шок;
- эмфизема;
- патологии дыхательных путей;
- низкое АД;
- брадикардия;
- отеки легких;
- метаболический ацидоз;
- возраст менее 18 лет.
Также Бисопролол не рекомендуется использовать наряду с ингибиторами МАО, при дефиците лактозы и ее наследственной непереносимости. Особую осторожность во время лечения препаратом нужно соблюдать, если пациент страдает сахарным диабетом, псориазом, деперссией или недостаточностью печени и почек.
Во время вынашивания малыша и его кормления грудью принимать Бисопролол или Конкор запрещено. Доктор назначает их лишь в случае, когда в организме развиваются опасные болезни сердца, которые угрожают жизни и здоровью ребенка. Как упоминалось ранее, активное вещество препаратов может быстро проникать через плаценту, что вызывает у будущего малыша нарушения в развитии, такие как гипогликемия и задержка роста.
Если же прием одного из медикаментов был назначен, то его прекращение осуществляется за 72 часа до начала предполагаемых родов. Это связано с тем, что он способен вызывать уменьшение пульса у новорожденного и угнетение дыхательной деятельности.
Если препарат жизненно нужен женщине, то его переводят на искусственное питание, так как активный компонент медикамента выделяется из организма с материнским молоком.
Применение данных лекарственных средств способно вызвать у больного различные побочные эффекты со стороны многих органов и систем организма. Сюда можно отнести следующие побочные реакции:
- Органы чувств реагируют возможным развитием конъюктивита, нарушением зрения, сухостью и резью в глазах.
- Реакция центральной нервной системы выражается в головной боли, повышенной утомляемости, расстройстве сна, головокружении, слабости. Иногда могут возникать симптомы астении, галлюцинация, спутанность или кратковременная потеря сознания, тремор.
- Побочная реакция дыхательной системы выражается в затруднении дыхания и заложенности носа.
- Сердечно-сосудистая система реагирует следующими побочными нарушениями – боль в груди, сердцебиение, резкое снижение артериального давления, синусовая брадикардия, усиление симптомов сердечной недостаточности. В редких случаях могут возникнуть тяжелые состояния, угрожающие жизни пациента – нарушение проводимости миокарда и периферического кровообращения, а также поперечная блокада. Данные случаи требуют незамедлительного врачебного вмешательства, направленного на улучшение состояния больного.
- У больных сахарным диабетом эндокринная система реагирует симптомами гипергликемии или гипогликемии.
- Реакция ЖКТ выражается тошнотой и рвотой, сухостью во рту, диареей или запором, изменением вкуса, болью в животе, желтушностью кожи, потемнением мочи.
Также прием Бисопролола и Конкора может вызвать возникновение аллергической реакции (крапивницы, кожного зуда) или же дерматологический проявлений (повышенного потоотделения, покраснения кожи, псориазоподобной реакции, а также усиления его симптомов).
Кроме этого, к неблагоприятным симптомам можно отнести снижение потенции, боль в спине, изменение показателей крови. Если резко отменить препарат, это может спровоцировать приступы стенокардии и повышение артериального давления.
Чтобы избежать возникновения побочных явлений, пациент должен точно соблюдать схему лечения и дозировку препарата, которую назначит лечащий врач. При этом он обязательно будет учитывать общее состояние пациента, стадию болезни и наличие возможных противопоказаний. Как Бисопролол, так и Конкор, нельзя принимать для самолечения, без ведома врача, поскольку неконтролируемый прием препарата может привести к серьезным осложнениям.
Лечение Конкором и Бисопрололом требует обязательного врачебного контроля. При этом врач должен контролировать ЭКГ, артериальное давление, частоту сердечных сокращений, уровень глюкозы у больных сахарным диабетом, а также нормальную работу печени и почек.
Данные лекарственные средства как правило принимаются длительное время, при этом окончание лечения должно быть постепенным, с поэтапным снижением дозы. Это правило особенно нужно соблюдать больным с поражением коронарных сосудов и хронической сердечной недостаточностью.
В очень редких случаях применение данных лекарственных средств способно вызвать развитие чешуйчатого лишая или псориазные высыпания на коже.
Также стоит знать, что у курящих пациентов эффективность Конкора и Бисопролола снижается, а пациенты, которые пользуются контактными линзами, отмечают у себя уменьшение выработки слезной жидкости.
При лечении Бисопрололом и Конкором нужно соблюдать осторожность при вождении транспортного средства, а также при выполнении работ, связанных с повышенной опасностью. При развитии депрессии прием лекарственных средств нужно прекратить.
Одним из первых В-адреноблокаторов, которые стали использовать для лечения сердечно-сосудистой патологии, был пропранолол. Это лекарственное средство больше известно как анаприлин. Поскольку препарат является неселективным блокатором В-адренорецепторов, то применение его в настоящее время ограничено. Но бывают ситуации, когда это лекарство имеет преимущества.
Как любой препарат данной группы, анаприлин блокирует В1-адренорецепторы, расположенные в сердце и почках. За счет этого уменьшается образование ренина и подавляется активность РААС. Пропранолол снижает частоту сокращений сердца, их интенсивность, что сопровождается уменьшением сердечного выброса. С помощью этих механизмов препарат помогает снизить артериальное давление.
Анаприлин понижает активность синусно-предсердного узла, а также очагов патологической активности, расположенных в предсердиях, АВ-соединении, желудочках. Лекарство оказывает мембраностабилизирующее действие. Вот поэтому препарат можно использовать при нарушениях ритма.
Поскольку снижается сила сердечных сокращений и их частота, то уменьшается потребность сердечной мышцы в кислороде, за счет чего реже возникают приступы стенокардии.
В отличие от селективных В-адреноблокаторов, анаприлин дополнительно действует на В2-адренорецепторы, которые располагаются в стенке бронхов, матки, кишечника, в гладких мышцах артерий, в скелетных мышцах, слюнных железах, глазах и других органах. Именно поэтому блокирование стимулирующего влияния катехоламинов приводит к возникновению соответствующих эффектов. Пропранолол повышает тонус матки, понижает внутриглазное давление, за счет чего показания к использованию препарата расширяются по сравнению с селективными В-блокаторами. Но и количество побочных реакций при этом значительно увеличивается.
После приема таблетки внутрь пропранолол всасывается довольно быстро. Уже через 1–1,5 часа концентрация действующего вещества в крови достигает максимума. Гипотензивное действие сохраняется до суток. Биодоступность составляет около 30 %, но после приема пищи она увеличивается. Период полувыведения составляет от двух до трех часов. Связывается с плазменными белками на 90–95 %. Выводится лекарство преимущественно почками. Проникает в грудное молоко и через плацентарный барьер.
Принимать анаприлин в таблетках можно при многих заболеваниях:
- Повышенное артериальное давление при эссенциальной и симптоматической гипертензии.
- ИБС: стабильная и нестабильная стенокардия, инфаркт миокарда (с пятого дня).
- Тахиаритмии, в том числе на фоне различных заболеваний. Пропранолол помогает эффективно бороться с синусовой тахикардией, Поддаются лечению: наджелудочковая тахикардия, экстрасистолия, мерцательная аритмия.
- Заболевания сердца: субаортальный стеноз, пролапс митрального клапана, гипертрофическая кардиомиопатия.
- Вегетативные нарушения: симпатикоадреналовые кризы у больных с диэнцефальным синдромом, нейроциркуляторная дистония, панические атаки, вегетативные расстройства в период менопаузы.
- Синдром портальной гипертензии при циррозе печени.
- Тиреотоксикоз – для устранения тахикардии, купирования тиреотоксического криза, при подготовке к оперативному лечению.
- Эссенциальный тремор.
- Комплексное лечение феохромоцитомы (обязательно с альфа-адреноблокаторами).
- Абстинентный синдром.
- Профилактика приступов мигрени.
- Первичная слабость родовой деятельности и профилактика послеродовых осложнений.
- Гемангиомы у новорожденных.
Анаприлин можно использовать только при отсутствии противопоказаний:
- низкое давление;
- синоатриальная и АВ-блокада 2–3 степени;
- ЧСС менее 55 в минуту;
- СССУ (синдром слабости синусового узла);
- тяжелая сердечная недостаточность (острая и хроническая);
- вариантная стенокардия (Принцметала);
- бронхиальная астма и склонность к бронхоспазму;
- кардиогенный шок;
- первые дни после острого инфаркта миокарда;
- нарушение кровообращения в периферических артериях (болезнь Рейно и др.);
- гиперчувствительность.
Принимать таблетки стоит осторожно при следующих состояниях:
- сахарный диабет и склонность к гипогликемии;
- хронические болезни бронхолегочной системы, эмфизема;
- нарушение работы печени и почек;
- псориаз;
- спастический колит;
- мышечная слабость;
- преклонный возраст;
- беременность;
- период лактации.
Анаприлин следует принимать только по рекомендации врача, и делать это нужно правильно. Пить таблетки можно независимо от еды. Минимальная доза составляет 20 мг, максимальная – 320 мг в сутки. В исключительных случаях доза может достигать 640 мг.
При наличии высокого давления таблетки начинают принимать по 40 мг утром и вечером. Постепенно дозировку увеличивают до необходимой. Суточную дозу можно делить на 2 или 3 приема. Наиболее эффективно такое лечение на начальной стадии гипертонической болезни или эпизодическом повышении артериального давления, сопровождающемся учащенным сердцебиением. Предпочтительно использовать у молодых людей.
Если предстоит лечить стенокардию, то начинают с 20 мг 3 раза в день. Дозировку можно со временем увеличить до максимальной, но не более 240 мг.
Можно принимать анаприлин и при эссенциальном треморе, и для профилактики мигренозных приступов. Используют небольшие дозы: 40 мг 2–3 раза в сутки, максимум – 160 мг. Не стоит забывать, что пропранолол понижает давление, вследствие чего использование больших доз может вызвать гипотонию.
Препарат иногда применяется для стимуляции родовой деятельности, а также для профилактики послеродовых осложнений, так как он стимулирует сокращения матки. Дозы небольшие: по 20 мг от трех до шести раз в сутки.
Существует инъекционная форма лекарства. Используется она для купирования нарушения ритма и приступов стенокардии. Вводится лекарство внутривенно. Выпускаются и глазные капли, которые помогают при глаукоме.
Негативных последствий после приема анаприлина намного больше, чем у селективных В-блокаторов.
- В первую очередь препарат действует на сердечно-сосудистую систему, часто вызывая выраженное снижение частоты сокращений сердца, внутрисердечные блокады, гипотонию, сердечную недостаточность. Нарушается периферическое кровообращение из-за спазма артерий.
- Реакция нервной системы проявляется в виде головокружений, головных болей, нарушений сна. Бывают кошмарные сновидения. Часто наблюдается эмоциональная лабильность, снижается скорость психических и двигательных реакций. Возможны галлюцинации, депрессия, дезориентация в пространстве и времени, кратковременная амнезия, расстройства чувствительности и парестезии.
- Желудочно-кишечный тракт реагирует на прием лекарства диспепсическими расстройствами, что проявляется тошнотой, рвотой, нарушениями стула. Поскольку препарат повышает тонус гладких мышц кишечника, а также артерий, то появляются боли в животе. Может развиться тромбоз мезентериальных артерий и ишемический колит.
- Органы дыхания также отвечают характерной реакцией на прием лекарства. Повышенный тонус мышц бронхов проявляется в виде бронхоспазма и ларингоспазма, появляется одышка, кашель, боли в грудной клетке.
- Изменения со стороны глаз: кератоконъюнктивит, расстройства зрения и сухость глаз.
- Нарушения в системе крови: снижение содержания лейкоцитов, агранулоцитоз, тромбоцитопеническая пурпура, увеличение печеночных показателей, содержания холестерина и его атерогенных фракций.
- Прочие реакции: кожные проявления в виде высыпаний, алопеции, зуда, обострения псориаза; нарушения половой функции вплоть до импотенции; болезнь Пейрони; боли в суставах; гипогликемия и лихорадка.
Если пропранолол приходится использовать долго и возникает необходимость его отменить, то делать это следует очень осторожно. Дозировку снижают постепенно. Если перестать пить таблетки сразу, то возникает синдром отмены. Это проявляется в усилении симптомов основного заболевания.
Следует постоянно контролировать глюкозу крови у больных, страдающих сахарным диабетом, чтобы не пропустить гипогликемию. Это состояние намного опаснее, чем повышенный сахар, поскольку от недостатка энергии страдает головной мозг.
Учитывая, что пропранолол понижает реактивность организма (двигательную и психическую), людям, которые водят транспортное средство или работают в опасных условиях, следует быть особо внимательными.
Нельзя использовать препарат одновременно с некоторыми лекарственными средствами:
- антипсихитическими и анксиолитиками;
- блокаторами кальциевых каналов (дилтиаземом и верапамилом);
- спиртосодержащими средствами.
Усиливают способность понижать давление различные гипотензивные препараты, симпатолитики, ингибиторы МАО, анестетики. Снижают эффективность лечения НПВС, глюкокортикоиды и эстрогены.
Сам пропранолол повышает активность тиреостатических средств и препаратов, приводящих в тонус матку. Но снижает эффективность лекарств от аллергии. Замедляет выведение лидокаина и эуфиллина, пролонгирует действие кумаринов и недеполяризующих миорелаксантов.
Если планируется оперативное лечение с использованием анестезии (хлороформ, эфир), лечение следует прекратить.
Если лечение ишемической болезни сердца с помощью этого В-адреноблокатора планируется проводить долго, то желательно одновременно принимать сердечные гликозиды.
Таблетки могут включать 10 и 40 мг активного веществ. В одной упаковке содержится 30 или 50 штук. Срок годности составляет 4 года.
Анаприлин имеет свою нишу для применения. Но если не нужны его дополнительны эффекты, то препарат следует заменить на селективный В-адреноблокатор. Сколько по времени продлится лечение, какую при этом принимать дозу, может определить только врач. Он способен учесть все риски от такой терапии, чего не может сделать сам пациент. Самолечение опасно и часто приводит к ухудшению течения основного заболевания, а также общего состояния.
источник

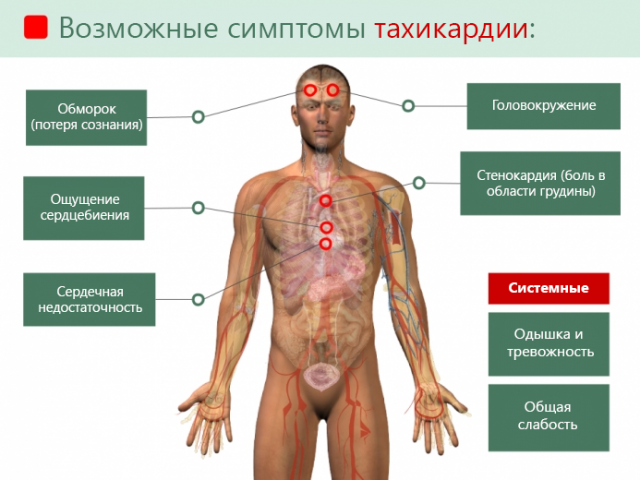
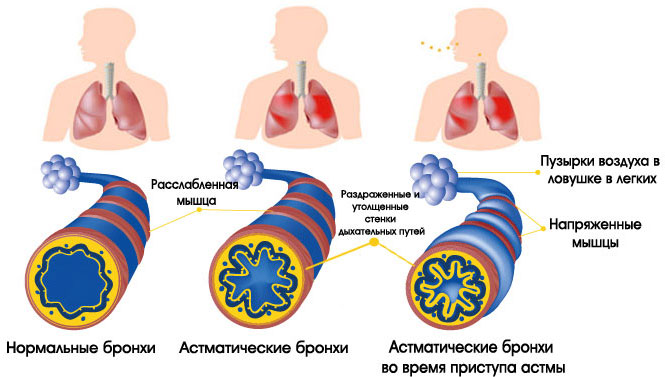




 Усиленное сердцебиение.
Усиленное сердцебиение. противовоспалительные (Дексаметазон);
противовоспалительные (Дексаметазон);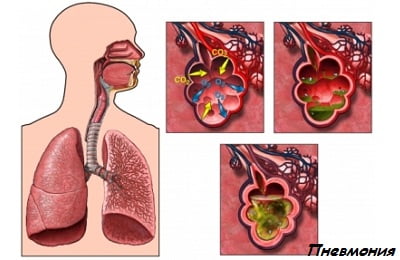 Астматический статус – очень затяжной удушающий приступ, при осложнении тахикардией его весьма трудно купировать даже специалисту.
Астматический статус – очень затяжной удушающий приступ, при осложнении тахикардией его весьма трудно купировать даже специалисту.