Бронхиальная астма – это заболевание дыхательной системы, которое с каждым годом, как показывает статистика, все чаще встречается во всем мире. Характеризуется недуг воспалительным процессом в хронической форме, а также бронхиальной обструкцией из-за сужения бронхиальных просветов. Наибольшее количество астматиков проживают в мегаполисах и больших городах.
Краткое содержание статьи
Статистика заболеваемости астмой растет с каждым днем. Этот факт связан с тем, что человека окружают вредные вещества, которые вырабатываются заводами, станциями и иными источниками. Также человека окружает огромное количество пыли в больших городах и некачественное питание. Итак, основными причинами роста болезни являются:
- Загрязнение воздуха. Согласно данным, с каждым днем наша атмосфера становиться более грязной из-за выхлопов и выбросов вредных веществ. Много аллергенов человека окружают постоянно.
- Плохое питание. Технология идет вперед, а продукты становятся искусственными. Все реже можно встретить хороший натуральный продукт.
ВАЖНО! Статистика бронхиальной астмы в России зафиксировала 900 тысяч больных, что составляет 6,2% населения. Это огромное количество людей, большинство из которых – жители больших городов. Также стоит отметить, что дети болеют в два раза чаще, нежели взрослые.
Если рассматривать рост больных в числовом показателе, то цифры не всегда покажут реальную картину. Связанно это с тем, что не все больные обращаются за медицинской помощью вовремя, либо человеку ставиться другой диагноз из-за схожести симптомов.
Согласно данным, лишь один человек из пяти вовремя обращается за помощью своевременно по причине ярко выраженной симптоматики. Данный пациент сможет намного легче побороть недуг, ведь на поздних стадиях это проблематично. Чаще всего диагноз ставиться на поздних сроках болезни, когда сомнений в наличии бронхиальной астмы нет, однако лечение затруднительное и сложное. Вылечить тяжелую форму указанного недуга достаточно нелегко.
Дети очень часто подвергаются заболеванию бронхиальной астмой, это связанно с неустойчивостью организма деток к различного рода раздражителям. Рассмотрим причины, которые способствуют развитию недуга у деток разной возрастной категории. Итак:
- дети от рождения до годика – превышает воздействие пищевых аллергенов;
- от 1 до 3 лет – грибки, а также раздражители бытового и эпидермального характера;
- 3 – 4 года – пыльца растений.
Среди всех раздражителей, согласно данным, наиболее часто негативное влияние оказывает бытовая химия. Это касается детей всех возрастных категорий. Нередко дети раннего возраста страдают от употребления яиц, шоколада, молока и клубники.
Если рассматривать общую обстановку в доме, то домашняя пыль очень вредна из-за клещей. Много данных вредителей выбирают для жилья ковры, мягкие игрушки, мягкую мебель, пространство за плинтусами. Статистика показывает, что 70 % случаев бронхиальной астмы у малышей выпадает именно на аллергию от пылевого клеща. Такие пациенты страдают обострением болезни весной и осенью.
Эпидермиальные аллергены включают в себя шерсть, слюну, пух домашних питомцев. Если ребенок неустойчив к таким компонентам, то недуг незамедлительно может проявиться. Дети очень тесно контактируют с любимыми котами, собаками, птицами и т.д. Если убрать из дома животное, то моментального эффекта не будет, так как аллерген способен находиться в доме несколько лет. Также часто негативно влияют на детей грибки, которые могут заселять влажные помещения, например: кухня и ванна.
Если проанализировать количество заболевших детей в России, то из 40 миллионов деток 3,5 миллиона поражено данным недугом. Как правило, это малыши дошкольного возраста. Больных деток, согласно данным, которые находятся в возрасте до 4 лет, является 1 миллион. Это очень большой показатель. Также у мальчишек в 3 раза чаще диагностируют недуг, нежели у девочек.
Пугает и статистика смертности среди детей, которые страдают бронхиальной астмой. Примерно 7 тысяч малышей умирают во время приступов в медицинском заведении. Отчасти, виной такому показателю выступает врачебная ошибка. Многим детям не было поставлено адекватного диагноза.
ВАЖНО! Если у ребенка есть проявления бронхиальной астмы (хрипы, кашель, одышка), следует незамедлительно обращаться в поликлинику. Врач должен провести дифференциальную диагностику и поставить правильный диагноз.
Не стоит забывать и о факторе риска, который увеличивает возможность заболевания. В фактор риска попадают следующие дети:
- рожденные раньше срока;
- рожденные от матери, которая имела патологию во время беременности;
- часто болеющие ОРВИ;
- имеющим нерациональное питание;
- попадающие под воздействие табачного дыма;
- живущих в местности с сильным загрязнением воздуха.
Среди взрослого населения бронхиальная астма также очень часто встречается. Среди больных 77,6 % – это люди работоспособного возраста. Следует отметить, что женщин в данной статистике больше – 68%.
Из-за того, что взрослые люди несвоевременно обращаются за медицинской помощью, данный недуг перерастает в тяжелую форму. Примерно 71% больных сложно борются с астмой из-за тяжести течения. Также процент высокий по причине развития интернета, ведь люди зачастую ищут методы лечения именно в этом источнике, который не всегда является достоверным.
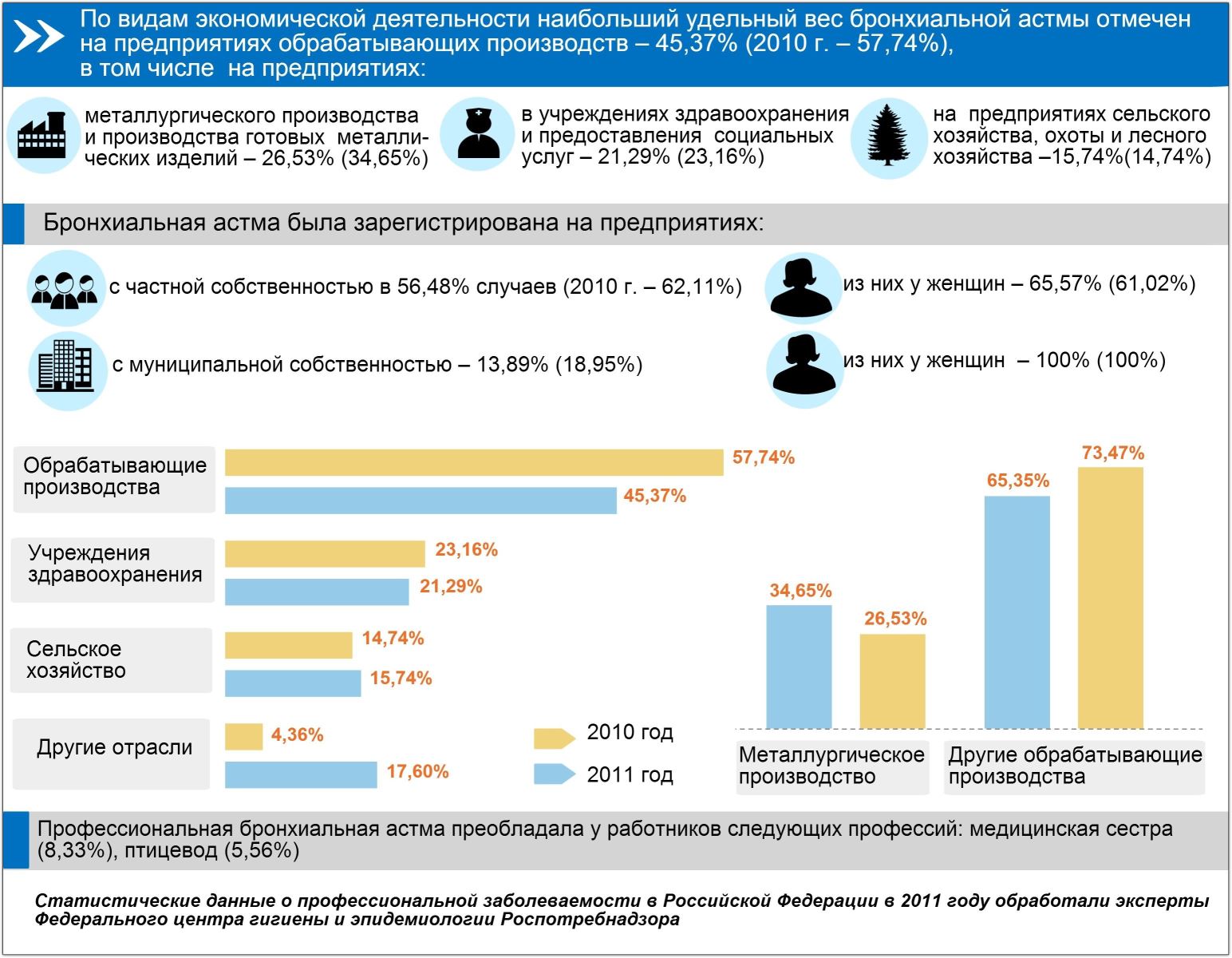
Статистика также отмечает, что 2 % больных астмой заболели в результате профессиональной деятельности. Это, как правило, мужчины, ведь их работа чаще связанна с производством и иными пыльными делами. Также следует отметить следующие профессии, обладатели которых находятся в зоне риска:
- Ветеринары. Приблизительно 6 % астматиков работают с животными. Это не только доктора, но и продавцы зоологических препаратов, фермеры, работники зоопарков и тому подобное.
- Пекари. 20 % пациентов имеют постоянный контакт с мукой, которая является раздражителем слизистой оболочки дыхательных путей.
- Работники промышленности. Особенно большое количество людей, которые работают с химическими элементами.
Также можно в отдельную группу внести курильщиков. Постоянное раздражение слизистой табачным дымом может запросто спровоцировать болезнь. Статистика отмечает, что в нашей стране около 60% мужского населения и 25 % россиянок имеют эту пагубную привычку. Остальная часть населения против своей воли пассивно курят благодаря окружающим.
Несомненно, огромную роль в развитии болезни играет развитость страны, медицины, а также регион, в котором проживает человек. Статистика фиксирует большие цифры заболевания в регионах, где очень развита промышленность. Также в зону риска попадают жители мегаполисов и те, которые проживают рядом с магистралями.
Если смотреть ситуацию страны в общем, то на развитие болезни влияет:
- низкий уровень жизни населения – не все могут позволить дорогостоящие обследования и лечение;
- большие цены на медикаменты и их нехватка;
- отсутствие должного информирования населения об указанном недуге;
- неадекватная терапия, связанная с врачебной ошибкой.
ВАЖНО! Для того, чтобы немного обезопасить себя от бронхиальной астмы, следует укреплять иммунитет, питаться натуральной пищей и почаще бывать на природе (подальше от вредных выхлопов).
Данный вопрос рассматривают уже на протяжении многих лет. Статистика заболеваемости бронхиальной астмой в России по сравнению с другими болячками очень велика. Астма в 33 раза чаще встречается, нежели рак легких. В 300 раз чаще болеют люди данным заболеванием, нежели ишемической болезнью сердца. Рак молочной железы уступает недугу в 29 раз. ВИЧ-инфекция встречается в 5 раз реже, чем указанный недуг, а инсульт – в 15 раз. Однако данные цифры с каждым днем возрастают.
Если рассматривать эту болячку в России по отношению к мировой статистике, то на первом месте находится Китай, а затем Россия. Также пугают цифры смертности: на 100 тысяч россиян зафиксировано 20,6 летальных исходов.
Проанализировав вышеизложенную информацию можно сделать вывод о том, что каждый должен беспокоиться о своем здоровье. В случае наличия подозрительных симптомов следует незамедлительно обращаться за медицинской помощью и не искать ответов в интернете. По возможности выбирать сравнительно чистые от выхлопов и пыли районы проживания и чаще отдыхать в чистых регионах у моря, в горах либо в лесах. Если вовремя лечить болезнь, то статистика будет уменьшаться. Будьте здоровы!
источник
Бронхиальная астма является заболеванием дыхательных путей, которое имеет неинфекционный характер. Обструкция бронхов развивается на фоне контакта с аллергенами, что приводит к развитию заболевания.
В России бронхиальная астма, как свидетельствует статистика, диагностирована у 300 миллионов человек.
Заболевание сопровождается затруднением прохождения воздуха в дыхательных путях. В соответствии с данными, которыми располагает официальная статистика о распространенности бронхиальной астмы, патология более часто развивается у представительниц слабого пола. У мужчин астма выявляется в 30% случаев. Причин появления патологии очень много. Она развивается на фоне воздействия разнообразных раздражителей.
В соответствии с данными о заболеваемости бронхиальной астмой, наиболее часто она появляется у пациентов работоспособного возраста при воздействии экзогенных аллергенов. Поражение дыхательных путей развивается при попадании в них пыли и пыльцы различных растений. Заболевание также появляется у людей при аллергической реакции на определенные продукты питания.
При бронхиальной астме у пациентов наблюдается соответствующая симптоматика. Статистика свидетельствует, что патология сопровождается затруднениями дыхания, кашлем, а также ощущением сдавленности в груди. Наблюдаются и другие проявления бронхиальной астмы, которые встречаются у пациентов не так часто: одышка, хрипы на выдохе.
Астма появляется у людей при воздействии разнообразных провоцирующих факторов. Патология у взрослых чаще всего развивается после пневмонии. При этом возникновение бронхиальной астмы у детей предполагает генетическую предрасположенность к заболеванию, гораздо реже встречаются случаи, когда подобных предпосылок нет.
Если у одного из родителей была диагностирована астма, это может стать причиной появления ее и у ребенка. Провоцирующим фактором при этом является аллергия, раздражители могут быть любыми. Бронхиальная астма может сопровождаться аллергическими ринитами, конъюнктивитом.
В соответствии с данными статистики заболеваемости бронхиальной астмой, количество пациентов увеличивается ежедневно. Это объясняется большим количеством выбросов промышленных предприятий, которые негативно воздействуют на организм человека. Распространенность в мире бронхиальной астмы объясняется наследственностью и общей загрязненностью планеты. Заболевание появляется также при некачественном питании.
Статистика бронхиальной астмы по Российской Федерации называет цифру в 900 000 пациентов. Это 6,2 процента от всего населения государства. У детей патология диагностируется в несколько раз чаще, чем у взрослых пациентов.
Точную картину распространенности заболевания установить очень сложно. Это объясняется тем, что при появлении симптоматики болезни пациенты не всегда своевременно обращаются к доктору. Именно поэтому начало патологического процесса не фиксируется.
Своевременно обращаются к врачам только 20% людей, которые наиболее часто имеют ярко выраженные признаки болезни. У таких пациентов лечение проходит успешно. В остальных случаях побороть патологию сложно, что объясняется запущенностью состояния.
О том, кто чаще болеет бронхиальной астмой: мужчины или женщины, задается вопросом много пациентов, у которых выявлена эта болезнь. У представительниц слабого пола патология диагностируется в 68 процентах случаев из всех. В большинстве случаев заболеванием страдают люди работоспособного возраста – более 77 процентов.
Заболеваемость бронхиальной астмой в тяжелой форме объясняется несвоевременным обращением к врачу. Именно поэтому зачастую астма диагностируется уже тогда, когда вылечить её невозможно: тогда появляются симптомы удушья и затруднения дыхания.
Все чаще выявляются такие случаи, когда у пациентов развивается тяжелая форма патологии в связи с тем, что они при появлении первых симптомов болезни пытаются найти решение проблемы в Глобальной сети, но не обращаются к помощи официальной медицины.
Статистика утверждает, что у 2 процентов пациентов патологию диагностируют на фоне профессиональной деятельности. Бронхиальная астма выявляется чаще у тех, кто работает на производственных предприятиях. В группе риска находятся пациенты, которые работают:
- Пекарями. Большинство из них постоянно работают с мукой. Она раздражает слизистые оболочки дыхательных путей, что приводит к патологии;
- Ветеринарами. Их деятельность связана с постоянным контактом с животными. Это может привести к аллергии на шерсть. По этой причине астма может появиться также и у работников зоомагазинов, фермеров, работников зоопарков;
- На промышленных предприятиях с вредными условиями производства. Эти люди контактируют с химическими веществами, это приводит к болезни.
У взрослых людей, которые имеют такую вредную привычку, как курение, болезнь появляется часто. Табачный дым раздражает дыхательные пути, что является провоцирующим фактором астмы. Пассивное курение также позволяет отнести человека к группе риска.
Бронхиальная астма у детей развивается часто, что объясняется недостаточной сформированностью иммунной системы и организма в целом. Статистика говорит, что у детей возрастом до 1 года патологический процесс диагностируется при аллергии на определенные продукты. Если возраст малыша составляет от 1 до 3 лет, болезнь появляется как реакция на бытовые аллергены. В возрасте 3-4 года у деток патология диагностируется при аллергических реакциях на пыльцу растений.
Что касается статистики по распространенности бронхиальной астмы, то среди детей данная болезнь выявляется в 10% от общего числа случаев. При этом у мальчиков астма выявляется в 3 раза чаще, чем у девочек, что прямо противоположно заболеваемости у взрослых. Симптомы болезни чаще появляются в младенчестве и дошкольном возрасте, среди подростков случаи выявления астмы случаются в несколько раз реже.
Дети обычно страдают аллергической формой бронхиальной астмы. У 80% детей это бывает вызвано тем, что их организм специфически реагирует на некоторые вещества-аллергены, т. е. у них обнаруживается атопия. Появлению заболевания способствует в том числе и гиперреактивность бронхов, которая достаточно часто наблюдается в детском возрасте.
В большинстве случаев бронхиальной астмы у малышей болезнь диагностируется при аллергии на бытовую химию. Развитие ребенка предполагает высокую чувствительность к ее ингредиентам, в связи с чем проявляется аллергия. По этой причине патология появляется у детей независимо от их возраста. В раннем возрасте болезнь возникает при аллергии на шоколад, яйца, клубнику, молоко.
Причиной заболевания также может являться домашняя пыль. При несвоевременной влажной уборке в доме наблюдается ее скопление и распространение пылевых клещей. Вредители собираются в мягких игрушках, коврах, трещинах и т. д. У пациентов наблюдается обострение болезни в весеннее и осеннее время.
Что касается вероятности появления астмы, в группе риска находятся следующие дети:
- рожденные недоношенными;
- болеющие вирусными инфекциями 5-6 раз в год;
- растущие в семье курильщиков;
- получающие мало питательных веществ и витаминов;
- живущие в районах с повышенной загрязненностью воздуха;
- те, чья мать во время беременности болела каким-либо заболеванием.
Если родителей беспокоит кашель ребенка, появившаяся отдышка или хрипы, стоит незамедлительно обратиться ко врачу, который сможет осмотреть малыша и поставить правильный диагноз. Важно, чтобы доктор провел дифференциальную диагностику: при неправильно поставленном диагнозе лечение может усугубить болезнь, которая перейдет в тяжелую форму. Не обязательно будет выявлена бронхиальная астма, но такой подход помогает вовремя назначить эффективное лечение при любой патологии.
Болезнь появляется также при воздействии эпидермальных аллергенов – слюны, шерсти и пуха животных. При неустойчивости организма малыша к ним наблюдается развитие патологии. Если при появлении первых симптомов болезни из дома убрать питомца, то моментального эффекта от этого наблюдаться не будет.
Так происходит потому, что аллерген способен сохраняться в течение нескольких лет в доме в виде микроскопических частиц, витающих в воздухе. Поэтому в таком доме рекомендуется провести генеральную уборку, чтобы минимизировать воздействие аллергенов.
Статистика говорит, что заболевание диагностируется примерно у 10 процентов детей. Наиболее часто патологический процесс развивается в дошкольном возрасте. В России страдает заболеванием один миллион детей в возрасте до 4 лет. У мальчиков патологический процесс развивается в три раза чаще, чем у девочек.
При бронхиальной астме высокий уровень смертности детей. В период приступов при нахождении в медицинском учреждении смертность диагностируется у 7 000 детей. Частично это случается из-за недостаточного опыта медиков. Большинству умерших детей диагноз был поставлен неправильно.
О статистике заболеваемости бронхиальной астмой говорят многие российские ученые. Конкретные цифры свидетельствуют, что астму диагностируют в 33 раза чаще, чем рак легких. Болезни сердца возникают в 300 раз чаще, чем бронхиальная астма.
У представительниц слабого пола онкологические заболевания молочной железы и астма встречаются в соотношении 1:3. ВИЧ-инфекцию диагностируют в 4-5 раз реже, чем это заболевание.
Мировая статистика свидетельствует, что бронхиальная астма диагностируется наиболее часто у жителей Китая. В России наблюдается 20 процентов летальных исходов при приступах болезни.
Учитывая вышеописанную статистику, можно сделать вывод, что астма должна диагностироваться своевременно. Если у пациента появляются первые симптомы патологии, то он должен обратиться за помощью к доктору. Только опытный специалист после проведения соответствующих диагностических мероприятий сможет поставить верный диагноз и назначить правильное лечение.
Статистика заболеваемости астмой позволила специалистам сделать выводы об особенностях развития болезни. Показатель заболеваемости бронхиальной астмой напрямую зависит от региона проживания человека. Статистика свидетельствует, что астма фиксируется наиболее часто в тех регионах, где развита промышленность, и, соответственно, количество выбросов вредных веществ в атмосферу увеличено. Это касается химических производств, металлургических и иных предприятий, которые, к сожалению, не соблюдают установленные нормативы, определяющие оптимальное число отходов.
Большее количество людей, проживающих в районах с активным движением транспорта и рядом с промышленными объектами, страдает астмой, что объясняется загрязненностью воздуха. Если человек живет возле автомобильной дороги, то риск развития у него бронхиальной астмы увеличивается. При оценке ситуации в стране в общем статистика показывает следующее: астма появляется при воздействии целого ряда неблагоприятных факторов.
Наиболее подвержены заболеванию бедные категории населения. Это происходит потому, что у них попросту не хватает денежных средств, чтобы пройти полноценное медицинское обследование и получить действенное лечение. Распространение астмы объясняется достаточно высокой стоимостью лекарственных средств, а также их нехваткой, особенно это касается детской заболеваемости.
Во избежание развития болезни пациенту рекомендовано направить все действия на укрепление иммунной системы. При выборе продуктов питания нужно отдавать предпочтение натуральным, с минимальным количеством вредных веществ, таких как красители и ароматизаторы. Отличной профилактической мерой являются регулярные прогулки на свежем воздухе.
После проведенных исследований Всемирной организацией здравоохранения была обнародована статистика бронхиальной астмы. Специалисты организации говорят о том, что это важная проблема здравоохранительных учреждений.
Организация координирует международные действия по устранению патологии в мире. ВОЗ определила факторы влияния на заболеваемость и разработала схему действий по устранению возможности развития патологии.
Положения программы должны реализовывать определенные цели. Для того чтобы картографировать масштабы распространения астмы, рекомендовано ужесточение эпиднадзора.
Также планируется проанализировать факторы, ее вызывающие, промониторить тенденции и обратить внимание на людей, относящихся к бедным и незащищенным слоям населения.
источник
Бронхиальная астма – заболевание, от которого страдают люди со всего мира. В России зафиксировано 900 тысяч больных. Большая часть пациентов проживает в больших городах. Причины этого понятны. Именно в мегаполисах воздух содержит большое количество вредных веществ, выбрасываемых промышленными предприятиями и другими объектами. К тому же, запыленность больших городов превышает допустимые и безопасные нормы.

Главными причинами высокого уровня заболеваемости являются:
- загрязнение атмосферы потенциальными аллергенами;
- употребление ненатуральных продуктов питания.
Это приводит к увеличению количества людей, подверженных данной болезни.
Как свидетельствуют данные специалистов, реальные цифры гораздо больше, чем указывает статистика.
Причина этого состоит в том, что такие клинические проявления недуга, как хрипы, кашель, одышка, многие воспринимают в виде симптомов других заболеваний. Поэтому бронхиальная астма диагностируется на поздних сроках, когда тяжесть болезни становится очевидной, а лечить ее уже довольно сложно. Как известно, от недуга легкой формы избавиться гораздо проще. Для этого достаточно использовать бронхолитики.
Еще одной причиной распространенности заболеваемости является то, что за медицинской помощью своевременно обращается лишь небольшая часть населения России. Как свидетельствует статистика, это один человек из пяти, у которого наблюдаются ярко выраженные симптомы. Многие люди, имеющие незначительные признаки болезни, зачастую не обращают на них внимание. Это приводит к тому, что недуг из легкой стадии переходит в тяжелую. И тогда вылечить его становится достаточно трудно.
В России заболевание диагностируется у 6,2% населения. Причем дети страдают от него в 2 раза чаще, чем взрослые. Иммунология расценивает такой показатель как следствие не до конца развитой иммунной системы ребенка, которая более подвержена воздействию негативных факторов. Летальный исход от этой болезни случается крайне редко, однако она доставляет массу неудобств и сопровождается ухудшением самочувствия при неадекватном лечении.
Частота заболеваемости мужчин и женщин одинакова. Чаще всего заболевание выявляется у детей, а также лиц пожилого возраста (после 50 лет). Люди среднего возраста больше подвержены недугу атопической формы, в то время как к эндогенному типу склонен детский и старческий организм.

У 80% детей обнаруживается атопия, представляющая собой неспособность вырабатывать достаточное количество антител, которые отражают атаки аллергенов. Кроме того, в детском возрасте часто наблюдается гиперреактивность бронхов. Ребенок более подвержен заболеванию, если один из его родителей или членов семьи страдает ним. Таким образом, можно говорить о генетической предрасположенности, как одной из причин развития болезни.
Что касается самих причин появления бронхиальной астмы, они отличаются в разные возрастные периоды. У детей до года заболевание появляется во время пищевой аллергии. После года наибольшую опасность представляют грибковые, бытовые и эпидермальные раздражители. У детей в возрасте 3−4 лет на органы дыхания часто оказывает влияние пыльца растений. На сегодняшний день наблюдается неустойчивость детского организма к химическим веществам. Дети раннего возраста часто страдают болезнью по причине употребления яиц, коровьего молока, шоколада, клубники. Если воздействие наблюдается со стороны пищевых аллергенов, сезонность не оказывает влияние на периодичность приступов. Такие нарушения связаны со сбоями в работе пищеварительной системы.
При аллергии бытового характера немаловажную роль играют клещи домашней пыли. Они обитают в коврах, под плинтусами, в мягкой мебели. Таким образом, клещевая аллергия проявляется у 70% детей. Обострения при этом наблюдаются весной и осенью. Клинические проявления становятся интенсивнее ночью.
К эпидермальным аллергенам относится шерсть, пух, слюна животных. Нужно заметить, что избавление от животных не сразу помогает улучшить самочувствие. Такие аллергены способны сохраняться на протяжении нескольких лет.
Грибковые аллергены – это дрожжевые и плесневые грибы, которые находятся не только в самом помещении, но и извне. При этом наблюдается сезонность обострений. Если ребенок находится в сыром помещении, заболевание может проявляться круглый год. В данном случае характерны частые рецидивы, тяжелое течение и короткие ремиссии.
Пыльцевая аллергия связана с сезонными изменениями. У детей могут наблюдаться приступы при воздействии лекарственных препаратов, химических веществ.
Вероятность появления заболевания у детей повышается при следующих факторах:
-
частых респираторных инфекциях вирусного типа;
- недоношенности;
- патологиях в период беременности матери;
- нерациональном питании;
- воздействии табачного дыма;
- наличии атопического дерматита;
- загрязнении окружающей среды.
Как свидетельствует эпидемиология, большая часть детей с таким заболеванием проживают в регионах России с неблагоприятной экологической обстановкой. Кроме того, заболеваемость выше среди населения, живущего около автомобильных магистралей и промышленных объектов.
Из 40 миллионов детей России бронхиальная астма обнаруживается у 3,5 миллионов. В основном это дошкольники. Всего в стране проживает около 1 миллиона детей с данным заболеванием, возраст которых менее 4 лет. Причем практически каждый ребенок посещал инфекционную больницу с проявлением ОРВИ астматической формы. Как правило, это дети из возрастной категории до 2 лет. Что касается реальных цифр, они гораздо выше.
Неутешительна статистика в отношении детской смертности. Около 7000 маленьких пациентов погибают в больнице во время приступа. Возможно, причина этого состоит во врачебных ошибках. Если бы правильный диагноз был установлен своевременно, многие детские жизни были бы спасены. Установлено, что за 20 лет можно было спасти около 100 тысяч детей.
Данные статистики свидетельствуют о том, что 77,3% пациентов обращаются за медицинской помощью в трудоспособном возрасте. 68% больных – это женщины. У 71% людей взрослого возраста заболевание протекает в тяжелой форме. Это происходит из-за несвоевременного обращения в больницу. Немаловажное значение имеет широкое развитие интернета. Когда его не было, люди обращались в медицинские учреждения на ранней стадии болезни.
На сегодняшний день известен прискорбный факт, что большинство больных стараются отыскать причины недуга в интернете.
Спрашивают на различных форумах, как лечить его, и в результате бронхиальная астма только прогрессирует. Таким образом, виной всему неадекватное лечение. По этой же причине часто усложняется диагностика.

Не так пугает статистика заболеваемости страны, как число смертельных случаев. Эпидемиология зафиксировала 20,6 летальных исходов на 100 тысяч населения. Таким образом, Россия занимает второе место по заболеваемости после Китая. Эти показатели впечатляют и заставляют задуматься о способах решения проблемы, пока она не приобрела глобальных масштабов.
На сегодняшний день не известно точных цифр о встречаемости болезни по видам профессиональной деятельности. Значения колеблются в зависимости от характера проблемы. Эпидемиологические изучения показали, что приблизительно у 2% больных причиной проявления недуга стала их профессиональная деятельность. В основном профессиональным заболеванием страдают мужчины. Как правило, их работа связана с воздействием раздражителей. В данном случае имеет место болезнь атопической формы.
Так, 6% пациентов – ветеринары. Также к этой категории можно отнести продавцов зоомагазинов, фермеров, рабочих зоопарков и других людей, чья профессиональная деятельность связана с животными. В результате контакта с ними и проявляются аллергические реакции.
Приблизительно 20% пекарей подвержены негативному воздействию пшеничной муки. В начале 20 века примерно половина всех больных работали с цветными красками. Это печатники, которые подвергались воздействию паров акциевой смолы, которая использовалась для разделения страниц. К счастью, на сегодняшний день от такой проблемы удалось избавиться, так как теперь для этих целей используется лактоза.
Не стоит обходить стороной и промышленные предприятия, особенно те, которые активно используют в своем производстве различные химические соединения. Точных цифр сегодня не имеется, но нетрудно предположить, насколько они значимы.
Одной из главных причин заболеваемости является воздействие табачного дыма. Россия на сегодняшний день принадлежит к странам, в которых зафиксирована высокая распространенность курения. 60,4% мужчин и 25,2% женщин имеют такую вредную привычку. Воздействие табачного дыма на органы дыхания не только вызывает множество различных заболеваний, но и становится причиной высокой смертности в стране. Остальной процент населения являются пассивными курильщиками, поэтому негативное влияние на них также сказывается.

Высокая заболеваемость зафиксирована в районах Прибалтики, северо-западном Черноморском, Приазовском регионах. Следующим регионом по убыванию идет Забайкалье.
Стоит отметить, что у городского населения заболевание выявляется чаще, чем у сельского. По многочисленным исследованиям было установлено, что в течение пяти лет уровень заболеваемости вырастет минимум на 30%. Наибольший рост отмечается в регионах с длительной и холодной зимой. По среднестатистической отчетности можно понять, что в них преобладает форма болезни тяжелой степени тяжести. Каждый год отмечается рост инвалидности приблизительно на 30%. Все большее количество людей, страдающих данным заболеванием, ограничены в трудоспособности по причине часто проявляющихся приступов.
Детская болезнь является серьезной угрозой. Это не только медицинская и социальная, но и финансовая проблема. К примеру, в Самарской области было выявлено 7% инвалидов среди больных детей. И это только официальные значения. На самом деле, их гораздо больше. Заболевание, которое началось в детском возрасте, зачастую приводит к инвалидизации взрослых.
К основным причинам, которые способствуют распространенности заболевания, относят:
- недостаточная диагностика по причине низкой доступности медицинской помощи – эффективное исследование организма зачастую могут себе позволить люди, проживающие в крупных городах с развитой инфраструктурой;
- завышенные цены на средства для лечения – далеко не каждый больной может позволить себе пройти полный курс лечения ввиду недостаточного материального обеспечения;
- нехватка в использовании ингаляционных кортикостероидов, которые предусмотрены схемами базисного лечения;
- неадекватная терапия, которая не соответствует современным рекомендациям – нередки случаи, когда врач ставит пациенту неправильный диагноз, проводя терапию совершенно другого заболевания, оставляя без внимания существующий недуг;
- неполная информированность населения – большинство больных не конца понимают, для чего необходимо вести усиленный контроль над недугом, не выполняют рекомендаций врача и пускают болезнь на самотек;
- ухудшение экологической обстановки.
Последний пункт играет главенствующую роль. Развитие промышленности не стоит на месте.
В атмосферу продолжают выбрасываться вредные вещества в большом количестве.
Мало того, их объемы постоянно растут, соответственно, концентрация в атмосфере повышается. Все это неблагоприятно сказывается на здоровье человека, в частности, на его органах дыхания. А на фоне сниженного иммунитета, которым сегодня страдает большинство населения, данный недуг возникает с завидной постоянностью. Об этом свидетельствуют результаты исследований, которые провела иммунология.
Как известно, бронхиальная астма относится к неизлечимым заболеваниям. Однако при адекватной терапии можно контролировать ее проявления. Существует возможность снизить интенсивность симптомов до минимума – восстановить сон, повысить физическую активность, нормализовать функции легких и бронхов. Если контролировать болезнь, можно жить полноценной жизнью, не испытывая большого дискомфорта.
К сожалению, в России на сегодняшний день ситуация с распространенностью заболевания удручающая. И дело здесь не только в отсутствии адекватного лечения в отдельных регионах. Немаловажный вклад вносит и экологическая обстановка, которая ежегодно только ухудшается. Если не начать принимать меры, проблема может достичь глобальных масштабов.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
«Астма — это когда ходишь в четверть шага, думаешь в четверть мысли, работаешь в четверть возможности и только задыхаешься в полную мощь»
К. Г. Паустовский
Бронхиальная астма (БА) относится к числу наиболее распространенных и социально значимых заболеваний человека. Так, среди взрослого населения европейских стран распространенность БА составляет 6–9%, в США — 11% [1–5]. Согласно официальной статистике, распространенность астмы в России составляет около 3%. В то же время результаты отдельных эпидемиологических исследований позволяют уточнить истинную распространенность БА в Москве — 6,4%, Екатеринбурге — 6,2%, Иркутске — 5,6%. Экспертами Российского респираторного общества признается, что распространенность БА среди детей составляет от 5,6 до 12,1%, а среди взрослых — 5,6–7,3%. В абсолютных цифрах можно предположить, что в России общее число больных БА составляет как минимум 7 млн человек [6, 7].
Проблема усугубляется тем, что больные БА нуждаются в продолжительной медицинской помощи, что требует больших экономических затрат. В развитых странах затраты на ведение пациентов с БА составляют 1–2% от бюджетных средств, выделяемых на здравоохранение. Экономическое бремя БА связано не только с высокими расходами на лечение, но и с затратами, связанными с потерей работоспособности и снижением качества жизни больных [1]. Согласно российским данным, общие расходы на ведение больных БА в 2007 г. составили более 11 млрд руб. [8]. Из них порядка 6 млрд руб. составляют расходы на оказание неотложной помощи и стационарное лечение пациентов в связи с обострением заболевания или ухудшением состояния недостаточно эффективной терапии. Очевидный рост затрат вследствие неадекватной базисной терапии подтверждается целым рядом исследований [9–11]. Таким образом, рациональный выбор терапии для достижения и поддержания контроля над клиническими проявлениями БА является чрезвычайно важной задачей [12–14].
Типичные симптомы БА, отмечаемые большинством пациентов, включают: экспираторную одышку, свистящее дыхание, кашель и заложенность в груди [12]. Наиболее часто симптомы БА проявляются ночью или сразу после пробуждения, а также после физической нагрузки, что зачастую приводит к ограничению физической активности пациентов. Важным этапом клинической оценки БА является оценка внелегочных проявлений аллергии — прежде всего аллергического ринита, конъюнктивита, атопического дерматита. Диагноз БА устанавливается на основании жалоб и анамнестических данных пациента, обследования с оценкой обратимости бронхиальной обструкции, специфического аллергологического обследования (кожные тесты с аллергенами и/или специфический иммуноглобулин класса Е (IgЕ) в сыворотке крови) и исключения других заболеваний. Важнейшим фактором диагностики является тщательный сбор анамнеза, который укажет на причины возникновения, продолжительность и разрешение симптомов, наличие аллергических реакций у пациента и его кровных родственников, особенности возникновения признаков болезни и ее обострений.
Начало заболевания БА в большинстве случаев приходится на детский и юношеский возраст. Однако дебют болезни может быть в любом возрасте, и начало болезни у взрослых и даже пожилых пациентов не является редкостью. Вместе с тем бронхообструктивный синдром, впервые развившийся в пожилом возрасте, требует проведения дифференциальной диагностики с целым рядом сходных по клиническому течению заболеваний (хроническая обструктивная болезнь, тромбоэмболия легочной артерии, острая левожелудочковая недостаточность, опухолевый процесс в легких и др.). Важно установить связь появления симптомов БА после контакта с аллергеном, сезонную вариабельность симптомов, сочетание с ринитом, наличие в семейном анамнезе атопии или БА. Иногда встречается кашлевой вариант БА, когда единственным проявлением заболевания является кашель, беспокоящий преимущественно в ночные часы.
Клинические признаки, повышающие вероятность наличия БА [12]:
- наличие более одного из следующих симптомов: хрипы, удушье, чувство заложенности в грудной клетке и кашель, особенно в случаях ухудшения симптомов ночью и рано утром; возникновение симптомов при физической нагрузке, воздействии аллергенов и холодного воздуха; возникновение симптомов после приема ацетилсалициловой кислоты или β-блокаторов;
- наличие атопических заболеваний в анамнезе;
- наличие астмы и/или атопических заболеваний у родственников;
- распространенные сухие свистящие хрипы при аускультации;
- низкие показатели пиковой скорости выдоха (ПСВ) или объема форсированного выдоха за 1 с (ОФВ1) (ретроспективно или в серии исследований), необъяснимые другими причинами;
- эозинофилия периферической крови, необъяснимая другими причинами.
Специальные методы диагностики БА включают исследование вентиляционной функции легких с оценкой обратимости бронхиальной обструкции, выявление бронхиальной гиперреактивности, проведение специфического аллергологического обследования. При проведении спирометрии важным параметром является ОФВ1, указывающий на степень бронхиальной обструкции. Бронходилатационный тест считается положительным, если после ингаляции бронходилататора величина прироста ОФВ1 составляет ≥12% от должного или абсолютный прирост составляет 200 мл и более (для заключения о положительном тесте обязательно достижение обоих критериев). У пациентов с показателями спирометрии в пределах нормы следует провести дополнительное исследование для выявления бронхиальной гиперреактивности — ингаляционный тест с метахолином. Тест является высокочувствительным, поэтому положительный результат является подтверждением БА. Мониторирование ПСВ используется для выявления повышенной суточной вариабельности показателей, характерных именно для БА (вариабельность показателей ПСВ или >30% в течение 1 сут). Характерным признаком БА является эозинофилия периферической крови (более 0,4×109/л), в анализах мокроты обнаруживаются также эозинофилы, кристаллы Шарко — Лейдена, спирали Куршмана. Среди дополнительных тестов стоит упомянуть аллергологическое обследование, позволяющее выявить чувствительность к различным аллергенам, определение общего и специфических IgE. Проба с физической нагрузкой используется для подтверждения БА у детей и подростков. После упражнений более чем у 90% детей с БА наблюдается снижение ОФВ1.
В зависимости от факторов, провоцирующих обострение, выделяют различные клинические формы БА: аллергическая (атопическая), аспириновая, астма физического усилия и др. Аллергические механизмы имеют преобладающее значение (
80% случаев) в развитии детской астмы и обнаруживаются более чем в 50% случаев у взрослых. Такая астма нередко сочетается с аллергическим ринитом, конъюнктивитом и дерматитом. Отмечается гиперчувствительность к различным аллергенам. Для аспириновой астмы характерна триада симптомов: БА, полипозный риносинусит и непереносимость нестероидных противовоспалительных препаратов. Астма физического усилия характерна для молодого и детского возраста (приступ бронхоспазма провоцируется физической активностью — ходьбой, бегом , причем симптомы возникают не во время действия фактора, а через 5–30 мин после него. Нередко провоцирующим фактором обострения БА является вирусная инфекция, поэтому говорят об астме. В ряде случаев выделить механизм не представляется возможным, поэтому в клинических диагнозах встречается термин «смешанная форма БА».
По степени тяжести БА делится на интермиттирующую и персистирующую (легкой, средней и тяжелой степени тяжести) (табл. 1).
В руководстве GINA (The Global Initiative for Asthma) в настоящее время рекомендована классификация БА по уровню контроля клинических признаков и характеристике внешнего дыхания (контролируемая, частично контролируемая и неконтролируемая БА) (табл. 2). Такой подход лучше описывает состояние болезни на фоне проводимых лечебных мероприятий, отражает понимание того, что тяжесть БА зависит не только от выраженности симптомов заболевания, но и от ответа на терапию.
Целями фармакотерапии БА являются достижение и поддержание клинического контроля над заболеванием в течение длительного периода времени с учетом безопасности терапии, потенциальных нежелательных реакций и стоимости лечения [12, 14–15]. Увеличение потребности в препаратах неотложной помощи, особенно ежедневное их использование, указывает на утрату контроля над БА и необходимость пересмотра терапии. Если текущая терапия не обеспечивает контроля над БА, необходимо увеличивать объем терапии до достижения контроля. В случае достижения частичного контроля над БА следует рассмотреть возможность увеличения объема терапии с учетом наличия более эффективных подходов к лечению, их безопасности, стоимости и удовлетворенности пациента достигнутым уровнем контроля. При сохранении контроля над БА в течение 3 мес. и более возможно уменьшение объема поддерживающей терапии с целью установления минимального объема терапии и наименьших доз препаратов, достаточных для поддержания контроля.
Фармакотерапия БА включает в себя 2 вида препаратов: препараты неотложной помощи (купирование бронхоспазма) и препараты для базисной («поддерживающей») терапии. К первым относятся β короткого и длительного действия (сальбутамол, фенотерол, формотерол), ингаляционные антихолинергические препараты (ипратропия бромид, тиотропия бромид). Препараты базисной терапии: ингаляционные глюкокортикостероиды (ИГКС) и системные кортикостероиды, комбинированные препараты (пролонгированные β + ИГКС), пролонгированные теофиллины, антагонисты лейкотриеновых рецепторов и антитела к IgE.
ИГКС являются препаратами первой линии в терапии БА, они показаны для лечения персистирующей БА любой степени тяжести [12–14]. ИГКС, составляющие основу базисной противовоспалительной терапии БА, предотвращают развитие симптомов и обострений болезни, улучшают функциональные показатели легких. Раннее назначение ИГКС может улучшить контроль БА и нормализовать функцию легких, а также предотвратить развитие необратимого поражения дыхательных путей. В клинической практике применяются следующие ИГКС: беклометазона дипропионат (БДП), будесонид, флютиказона пропионат, мометазона фуроат и циклесонид.
Отдельной строкой необходимо выделить, что в лечении среднетяжелой и тяжелой БА наиболее эффективной и перспективной является комбинация ИГКС и длительно действующего β (ДДБА) [12–14]. В настоящее время в клинической практике применяются следующие фиксированные комбинации ИГКС+ДДБА: салметерол+флутиказон, формотерол+будесонид, формотерол+беклометазон. По результатам ряда исследований показано, что комбинация ДДБА+ИГКС эффективнее увеличенных доз ИГКС, быстрее позволяет достигнуть контроля над симптомами БА, и при использовании комбинированного препарата отмечается снижение количества обострений. Так, исследование GOAL [16] продемонстрировало преимущества комбинированной терапии ИГКС+ДДБА в достижении контроля над симптомами заболевания при среднетяжелой и тяжелой БА по сравнению с монотерапией ИГКС. В авторитетном исследовании N. Barnes et al. было показано, что при персистирующей БА терапия с использованием комбинации флутиказон/салметерол оказалась более эффективной по сравнению с монотерапией флутиказоном [17]. В метаанализе, включившем более 20 тыс. пациентов с персистирующей БА, применение комбинированного препарата салметерол/флутиказон сопровождалось снижением риска обострений заболевания, риска госпитализаций по сравнению с монотерапией ИГКС [18].
Таким образом, в целом ряде клинических исследований было доказано, что добавление ДДБА к низким и средним дозам ИГКС обеспечивает лучший клинический эффект, чем увеличение дозы ИГКС, что в конечном итоге легло в основу современной стратегии ведения больных с БА [12–14].
Очевидно, что большим преимуществом фиксированных комбинаций является не только их высокая эффективность в достижении контроля над симптомами БА, но и хорошая комплаентность за счет соединения лекарственных средств в одном ингаляторе. Стоит отметить, что представленные на российском фармацевтическом рынке оригинальные комбинированные препараты обладают достаточно высокой стоимостью, но появление в настоящее время дженерических форм, безусловно, расширяет возможности их применения в реальной клинической практике.
Так, в начале 2015 г. в России зарегистрирован препарат Сальмекорт — фиксированная комбинация салметерол+флутиказон в форме дозированного аэрозольного ингалятора (ДАИ) в дозировках 25/50, 25/125 и 25/250 мкг. Клиническая эффективность и безопасность Сальмекорта в сравнении с оригинальным препаратом в форме аэрозоля для ДАИ изучались в рамках клинического исследования, включившего 107 больных с персистирующей БА и нуждающихся в комбинированной терапии высокими дозами ИГКС+ДДБА [19, 20]. Препараты применялись в дозе 25/250 мкг по 2 ингаляции 2 р./сут, продолжительность наблюдения за больными составила 12 нед. В группу больных, получавших Сальмекорт, вошли 56 пациентов, группу сравнения (оригинальный препарат) составил 51 больной с БА. В ходе исследования Сальмекорт продемонстрировал сравнимые с оригинальным препаратом эффективность и безопасность. Так, количество пациентов с положительным ответом на лечение по данным спирометрии составило 35 (64,81%) в группе Сальмекорта и 25 (49,02%) — в группе больных, получавших оригинальный препарат (табл. 3).
При анализе контроля над симптомами БА с использованием опросника АСТ — теста по контролю над астмой (Asthma Control Test) в обеих группах был отмечен значимый прирост показателей на фоне лечения, при этом количество пациентов с приростом оценки как минимум на 1 балл составило 45 в группе Сальмекорта и 40 — в группе сравнения (табл. 4).
В ходе исследования пациенты указывали на уменьшение общего количества приступов БА. При сравнительном анализе оказалось, что статистически значимое уменьшение общего количества приступов астмы наблюдалось в группе больных, получавших Сальмекорт. Анализ частоты развития нежелательных явлений не выявил статистически значимой разницы между группами. Нежелательные явления были зарегистрированы у 9 (16,1%) пациентов, получавших Сальмекорт, и у 3 больных (5,88%) в группе сравнения.
Таким образом, практические врачи располагает теперь более широкими возможностями для базисной терапии БА.
Возвращаясь к принципам терапии, необходимо отметить, что системные глюкокортикостероиды не рекомендуются для поддерживающей терапии БА развития побочных эффектов. Эти препараты применяются для лечения тяжелых обострений БА. Теофиллины длительного действия могут быть использованы в качестве препаратов второй линии у пациентов с персистирующей БА. — новый класс лекарственных средств, используемых в настоящее время для улучшения контроля над тяжелой персистирующей атопической БА. В числе наиболее изученных препаратов стоит упомянуть омализумаб. Его применение наиболее оправданно у больных с высоким сывороточным уровнем IgE, нуждающихся в повторных госпитализациях, экстренной медицинской помощи, применяющих высокие дозы ингаляционных и/или системных глюкокортикостероидов.
Для достижения контроля над симптомами БА рекомендован принцип ступенчатой терапии [12]. Каждая ступень включает варианты лечения, которые могут служить альтернативой при выборе поддерживающей терапии БА. У большинства больных с симптомами персистирующей БА, не получавших терапии, следует начинать лечение со ступени 2. Если симптомы БА при первичном осмотре указывают на отсутствие контроля (табл. 5), то лечение необходимо начинать со ступени 3. Если лечение неэффективно или ответ на него недостаточен, проверьте технику ингаляции, соблюдение назначений, уточните диагноз и оцените сопутствующие заболевания. При принятии решения, дозу какого препарата снижать первой и с какой скоростью, должны быть приняты во внимание тяжесть астмы, побочные эффекты лечения, продолжительность приема текущей дозы, достигнутый положительный эффект и предпочтения пациента. Снижение дозы ингаляционных стероидов должно быть медленным в связи с возможностью развития обострения. При достаточном контроле возможно снижение дозы каждые 3 мес., примерно от 25 до 50%.
источник
Неучтенных больных в 5-6 раз больше, чем показывает официальная статистика
21.06.2018 в 18:02, просмотров: 9528
Статистика по любому заболеванию, в том числе и в отношении бронхиальной астмы, по логике должна отражать истинное положение дел. И если цифры зашкаливают, это требует от государства срочных спасательных мер, чтобы улучшить диагностику, обеспечить больных эффективными лекарствами, прицельно вести профилактику заболевания. А если тревоги нет, то и мер никаких принимать не надо. Вот и по бронхиальной астме Россия уже с десяток лет показывает заболеваемость всего 2,2% (официально), и на карте мира наша страна обозначена зеленым цветом. А это означает: по данной патологии наша страна — в зоне благополучия, а не в зоне риска.
Увы, это обман. И не только визуальный. Если сравнивать Россию с другими развитыми странами, например с США и Канадой, там заболеваемость бронхиальной астмой во много раз выше (15–18%). А Великобритания вообще лидирует (астмой болеют 18,4% населения), и на карте мира она сплошь окрашена в красный цвет.
Эту карту журналистам показали в минувшую субботу на пресс-конференции, посвященной, как было заявлено, «массовым вспышкам аллергических реакций и всплеску сезонной бронхиальной астмы». Так радоваться нам или огорчаться, что в России с бронхиальной астмой все о’кей? У собравшихся на пресс-конференцию специалистов в этой области положительных эмоций подобная статистика не вызывала.
«Заболеваемость бронхиальной астмой растет и практически удваивается каждые 15 лет»
— Проблема с бронхиальной астмой сегодня является ведущей в здравоохранении мира, — считает первый зам. председателя комитета Госдумы РФ по охране здоровья и главный терапевт Московской области, д.м.н., профессор Наталья САНИНА. — К сожалению, заболеваемость астмой растет, и растет значительно — практически удваивается каждые 15 лет. Причем распространенность данного заболевания касается не только бедных, малоразвитых стран, но и ведущих мировых держав: Канады, Северной Америки, Австралии, Ирландии, Бразилии. А лидирует благополучная Великобритания — астмой болеют более 18% англичан. В Австралии и Новой Зеландии — примерно по 17%. И в России людей с бронхиальной астмой не меньше, а скорее даже больше. Но у нас нет точного учета этих больных.
— Когда смотришь на мировую карту заболеваемости бронхиальной астмой, понимаешь, что источники получения статистики в мире и в России разные, — добавляет президент межрегиональной общественной организации «Российское респираторное общество», главный внештатный пульмонолог Департамента здравоохранения Москвы, зав. кафедрой пульмонологии РНИМУ им. Н.И.Пирогова, д.м.н, профессор Андрей БЕЛЕВСКИЙ. — В США и Австралии, например, в этом случае апеллируют к эпидемиологическим исследованиям. А Минздрав РФ дает просто регистрационные показатели, не пользуется информацией эпидемиологических исследований. Да в России они массово и не проводятся. Это разные методы регистрации пациентов. Если на мировую карту выставить истинные показатели заболеваемости бронхиальной астмой в России, она окрасится даже не в красный, а в коричневый цвет. Но эта «ошибка» повторяется из года в год, благодаря чему на мировой карте наша страна по заболеваемости бронхиальной астмой выглядит лучше всех.
По данным ВОЗ, в мире к 2017 году от бронхиальной астмы страдали около 300 млн человек, 383 тыс. из них умерли. Это самая распространенная хроническая болезнь и среди детей. Наиболее подвержены заболеванию люди, страдающие аллергией. В России (данные 2007 г.) таких было зарегистрировано 1,3 млн. Однако, по оценкам специалистов, численность реально больных бронхиальной астмой в России как минимум в 5–6 раз выше и составляет около 5,9 млн человек. Смертность от этой болезни в нашей стране в 2007 году составила 535 случаев.
— Но степень обеспокоенности нашего общества таким тяжелым недугом, как бронхиальная астма, значительно ниже, чем, например, диабетом или сердечно-сосудистыми патологиями, — считает зав. отделом клинической физиологии и клинических исследований ФГБУ «НИИ пульмонологии» ФМБА России, д.м.н., профессор Заурбек АЙСАНОВ.
Но если оглянуться на десятилетия назад, увидим, что ни по какой другой патологии не было таких революций, как по бронхиальной астме. Первая — технологическая. В середине 80-х годов прошлого века в России (в мире чуть раньше) еще не было ингаляционных стероидов, больных лечили системными стероидами. Сейчас, когда появились ингаляционные стероиды, лечение больных, их выживаемость изменились к лучшему.
Вторая революция — внедрение в практику лечения астмы клинических рекомендаций. После их появления и новых препаратов существенно упали и количество вызовов «скорой помощи» к астматикам с тяжелыми приступами, и смертность от астмы.
А вот выявляемость бронхиальной астмы в России по-прежнему остается очень низкой. Цифры официальной статистики на порядок ниже, чем те, которые получаются при проведении эпидемиологических исследований. Одно из таких исследований прошло в 12 регионах РФ под руководством академика Александра Чучалина. Такой географический охват нужен был для того, чтобы составить хотя бы приблизительное представление о том, какова заболеваемость астмой в нашей стране. И насколько она различается в разных регионах. Были применены специальные методики и вопросники исследования, предоставленные ВОЗ. Результат? Как уже сказали мои коллеги, распространенность бронхиальной астмы в России оказалась выше более чем в десять раз (около 27,5% вместо официальных 2,2%).
Кстати, эта цифра и гуляет по миру и в России из отчета в отчет.
Легкая форма заболевания не менее опасна
— В некоторых регионах России очень много пациентов страдают так называемой легкой формой астмы, — подчеркнул профессор Айсанов. — Но она не менее опасна, так как пациент, испытывая приступы кашля время от времени, не считает себя настолько больным, чтобы идти к врачу. А значит, он не получает системной базисной терапии противовоспалительными препаратами, принимает лишь бронхорасширяющие препараты, снимающие спазм. И в результате запускает болезнь, может довести себя до тяжелейшей, неизлечимой бронхиальной астмы. Хотя уже на начальной стадии воспаление надо лечить, чтобы избежать прогрессирования болезни.
Что надо бы сделать, чтобы астма выявлялась на ранней стадии? Специалисты единодушны: необходимо дополнительное образование врачей, особенно терапевтов, и просвещение самих пациентов с тем, чтобы они понимали: если приступы появляются раз в месяц или даже реже, все равно нужно обращаться к врачу. Требуется терапия, которая позволит предотвратить прогрессирование патологии. Только в этом случае пациенты смогут оградить себя от больших неприятностей с легкими в будущем. Это первая проблема.
Согласно некоторым исследованиям, 60% населения России страдает легкой формой астмы. Но на начальном этапе болезнь как бы невидима. И только когда она приобретает серьезную форму, пациенты обращаются к врачам первичного звена. Это вторая проблема.
Есть и третья проблема — специфическая диагностика астмы. Сегодня, к сожалению, нет ни одного маркера, благодаря которому врач мог бы сразу сказать: пациент болен астмой. Доктор должен учитывать комплекс клинических симптомов, результатов инструментальных исследований и только после этого ставить диагноз.
Как известно, одним из методов, позволяющих быстро выявлять это заболевание, является спирометрия. У заболевшего это исследование показывает изменение функции дыхания, сужение бронхиального дерева, пояснил Айсанов. И на данном этапе такое сужение еще обратимо. Но по мере прогрессирования болезни оно становится необратимым — оно не поддается воздействию бронхорасширяющих препаратов. И человек становится неизлечимым на всю оставшуюся жизнь. Он может только поддерживать свое состояние на более или менее приемлемом уровне.
Увы, при всех современных исследованиях астму заметить можно только в период обострения — так считают эксперты. Но сегодня есть «провокационные» методы: с помощью бронхосуживающих агентов удается выявить то, что скрыто у пациента. Идет поиск новых биомаркеров, которые позволят ставить диагноз с помощью выдыхаемого воздуха. Есть технология так называемого электронного носа. Диагноз бронхиальная астма можно будет поставить, анализируя различные органические вещества в выдыхаемом воздухе. Но это дело будущего.
Москва в зоне повышенного риска?
По мнению экспертов, собравшихся на пресс-конференции, «факторами, влияющими на развитие бронхиальной астмы, являются аллергены, вирусные инфекции, курение, загрязнение воздуха, а также наследственность».
Правда, профессор Андрей Белевский, отвечая на вопрос «МК» о том, насколько агрессивная экология в Москве влияет на заболеваемость бронхиальной астмой, сказал, что это больше влияет не на легкие, а на сердце.
— Нет серьезных оснований думать, что в Москве плохая экология катастрофическим образом влияет на усугубление заболевания бронхиальной астмой, — сказал Андрей Станиславович. — Да, в столице выявляемость этой патологии выше, чем в других регионах. И это хорошо, так как связано с насыщенностью специалистами в этой области, наличием НИИ пульмонологии. Сегодня в Москве примерно 170 тыс. астматиков — это тоже регистрационный показатель. А если провести эпидемиологическое исследование, таких больных будет больше. Пока выявляются только те, кто приходит в поликлинику, регистрируется. А если заболевший астмой не пришел к врачу, он и не будет учтен.
Поэтому я не стал бы связывать непосредственно плохую экологию с заболеваемостью бронхиальной астмой. А вот сезонность заболевания, его обострения, появление новых астматиков действительно для столицы характерно. Вспомнил случай трехлетней давности, когда над Москвой нависли зеленые облака пыли. Тогда у многих астматиков обострилось состояние, а кто-то заболел впервые. И это зависело не от экологии в столице, а от количества пыльцы березы, которая осела на город.
И вообще в отношении заболеваемости бронхиальной астмой в нашей стране профессор Белевский был настроен более оптимистично, чем его коллеги:
— От этой патологии сегодня умирают очень редко. Если 20 лет назад смертность составляла 3–6% от всех больных бронхиальной астмой, то сейчас — десятые или даже сотые доли процента. Заслуга в том и врачей-практиков, и медицинской общественности, в частности Российского респираторного общества.
Сегодня оно объединяет в своих рядах уже свыше 2 тыс. специалистов по заболеванию органов дыхания, и немало сделало, в частности, для образования врачей, занимающихся лечением больных бронхиальной астмой. Есть карта образовательных мероприятий, которые проводятся для врачей от Калининграда до Дальнего Востока: семинаров, конференций, конгрессов. При поддержке иностранных коллег в России удалось разработать и внедрить в практику лечения бронхиальной астмы клинические рекомендации, новые лекарства, что и повлияло на результаты.
Сейчас даже трудно найти пациента с астматическим статусом, чтобы показать студентам. Хорошо помню время, лет 20 назад, когда еще только начинал свою трудовую деятельность: на наше дежурство попадали по 2–3 человека с тяжелыми приступами астмы. Сейчас такого практически не бывает. Тем не менее бронхиальная астма по-прежнему тревожит нас, так как она серьезно меняет качество жизни пациента. Поэтому наши усилия должны быть направлены на то, чтобы бронхиальная астма была под контролем и не мешала пациентам заниматься повседневными делами, работать.
Законы на стороне больных
Оказывается, и льготы, которые положены сегодня больным с бронхиальной астмой в нашей стране, неслабые. Главное — знать о них и суметь ими воспользоваться, об этом подробно говорила депутат Госдумы РФ Наталья Санина.
— Представители малоимущих семей, одинокие граждане и другие пациенты с бронхиальной астмой в соответствии с Федеральным законом №178 «О государственной и социальной помощи» имеют льготы, которые четко регламентированы данным законом и обеспечивают им помощь, в т.ч. лекарственную. Правда, имеет значение, федеральная это льгота или региональная. У федеральных льготников набор льгот не меняется, у региональных он может серьезно корректироваться, в том числе и касательно медпрепаратов.
На стороне таких больных, если можно так сказать, и Постановление Правительства РФ №890 от 30.07.1994. Кто-то получает стопроцентную льготу, кто-то — 50-процентную скидку. Кроме того, каждый регион имеет право выделять дополнительные деньги на эту категорию больных, расширять и список пациентов, и перечень льготных препаратов для них. Есть также распоряжение Правительства РФ от 23.10.2017, где представлены списки лекарственных препаратов для льготников. И они тоже четко регламентированы, в том числе и по 2018 году. Плюс финансовая поддержка аптечных сетей, позволяющая больным получать бесплатные лекарства. Также регионы вправе назначать льготные тарифы для предприятий, выпускающих медицинскую продукцию в этих целях.
А льготы детям-инвалидам не только жестко регламентируются, но и четко контролируются. Все дети до 15 лет, страдающие бронхиальной астмой, получают бесплатно не только лекарства, но и раз в три года санаторно-курортное лечение. И пенсионное обеспечение таких больных тоже регламентируется: Федеральным законом №163 «О государственном пенсионном обеспечении в РФ» от 15.12.2001.
Также в Госдуме обсуждается проект закона «О внесении изменений в Федеральный закон «Об основах охраны здоровья граждан в Российской Федерации» — по вопросам клинических рекомендаций. Он поддержан всеми партиями.
Действительно, для больных с таким грозным заболеванием, как бронхиальная астма, в нашем государстве предусмотрено немало льгот. Важно знать о них и уметь ими пользоваться.
источник
 частых респираторных инфекциях вирусного типа;
частых респираторных инфекциях вирусного типа;



