В периоде ремиссии цифровые показатели превышают средние нормальные показатели (4 500 000 — 5000000 в 1 мм 3 ). Средние цифры гемоглобина и эритроцитов наблюдались у больных в периоде осложнения бронхиальной астмы. Среди наших больных, как упоминалось выше, преобладали гиперстеники, у которых в нормальных условиях количество эритроцитов и гемоглобина значительно выше по сравнению со средней нормой.
Одна из причин, с которой связывают эритроцитоз, наблюдаемый у больных бронхиальной астмой (М. Д. Тушинский, 1940, Г. Г. Газенко, Б. А. Камбур, А. А. Клементьева, 1935),— это реакция костного мозга на гипоксию. Такая точка зрения, по нашему мнению, заслуживает внимания.
Количество лейкоцитов у наших больных вне приступов было в пределах от 4200 до 19 600 при норме в 6 000—8 000 в 1 мм 3 . В среднем количество лейкоцитов было на верхней границе нормы — 8 800.
Если распределить больных по периодам заболевания, то в периоде обострения инфекции преобладали больные с повышенным по отношению к средней норме количеством лейкоцитов и с выраженным лейкоцитозом. В периоде ремиссии преобладали больные с нормальным числом лейкоцитов и с наклонностью к лейкопении. В периоде осложнений количество лейкоцитов чаще было в пределах средней нормы.
Во время приступов бронхиальной астмы и длительного астматического состояния мы наблюдали у 32% больных лейкоцитоз от 10 000 до 19 500 в 1 мм 3 , нормальное количество лейкоцитов — в пределах 6000 — 8000 — было у 51% больных, у остальных 17% больных мы наблюдали лейкопению.
Таким образом, лейкоцитоз мы наблюдали вне и во время приступов у тех больных, у которых было обострение инфекционных очагов, находившихся в верхних дыхательных путях, бронхах или легких. Лейкоцитоз чаще наблюдался в периоде обострения инфекции. Лейкопения чаще наблюдалась у больных в период ремиссии.
Данные, полученные у больных во время приступов, не соответствуют данным Е. В. Лошкаревой (1926), В. П. Луканина (1934), наблюдавших только лейкоцитоз, данным Р. А. Лурия (1939), получившего только лейкопению, и данным М. М. Большаковой (1926), обнаружившей нормальные цифры лейкоцитов.
Мы понимаем, что в данном случае количество лейкоцитов находится в прямой зависимости от состояния сенсибилизации организма и динамики токсикоинфекционного очага, на что и следует всегда обращать внимание у больных бронхиальной астмой. Надо сказать, что этот вопрос подлежит еще дальнейшему специальному изучению.
Количество эозинофилов в крови во время ремиссии было в пределах от 2 до 35%, среднее количество их составляло 8%. Наибольшее число эозинофилов наблюдалось у больных во время приступа бронхиальной астмы. Обострение инфекции у больных в периоде осложнений часто сопровождалось увеличением количества эозинофилов.
На основании наших наблюдений, при наличии клинических данных и эозинофилии в крови, следует ставить диагноз бронхиальной астмы. При этом надо учитывать, что по одному исследованию крови в период тяжелого приступа бронхиальной астмы, когда эозинофилии нет, нельзя отклонять диагноз бронхиальной астмы.
Количество сегментоядерных нейтрофилов вне приступов было несколько понижено по сравнению с нормой (45,5%) с колебаниями от 26 до 62%. Палочкоядерные нейтрофилы в среднем составляли 3,2% с колебаниями от 1,0 до 12%. Во время приступов бронхиальной астмы количество нейтрофилов возрастало, преимущественно за счет сегментоядерных, и достигало 60—75%, в среднем составляя 66%. Количество палоч-коядерных нейтрофилов в большинстве случаев оставалось без перемен.
При распределении больных бронхиальной астмой по периодам оказалось, что в периоде инфекционной аллергии преобладали больные с высокими цифрами палочкоядерных и сегментоядерных нейтрофилов и, наоборот, в периоде ремиссии у больных были низкие цифры, но с более значительными колебаниями количества палочкоядерных и сегментоядерных нейтрофилов.
Суммируя изложенное выше, мы делаем вывод, что у больных бронхиальной астмой во время ремиссии имеется наклонность к нейтропении. Во время приступов бронхиальной астмы количество нейтрофилов нарастает до нормальных или субнормальных цифр (60—70%).
Количество базофилов колеблется от 0 до 1% вне и во время приступа бронхиальной астмы.
Количество лимфоцитов у больных вне приступа было в среднем равно 38% с колебаниями от 24 до 54%. Во время приступов количество лимфоцитов снижалось в среднем до 18% с колебаниями от 10 до 31%.
Наши данные совпадают с наблюдениями Е. В. Лошкаревой (1926), М. М. Невядомского (1925), Брея и Сигни (1937) и др.
Количество моноцитов у наших больных вне приступов было в пределах нормы, в среднем оно было равно 6,2% с колебаниями от 2 до 12%. Во время приступов и астматического состояния намечалось некоторое недостаточно отчетливое снижение числа их: в среднем число их было равно 5% с колебаниями от 1 до 9%.
Подытоживая все вышеизложенное о морфологическом составе крови у больных бронхиальной астмой, можно сделать вывод, что состав периферической крови во время ремиссии и во время приступов изменяется. Во время ремиссии количество гемоглобина у большинства больных было выше средней нормы, выявлены также эозинофилия (в среднем 8%), лимфоцитоз (в среднем 38%), нейтропения (в среднем 38,5%); отчетливых изменений количества моноцитов и базофилов не наблюдалось.
Во время приступа у больных бронхиальной астмой можно отметить некоторое увеличение количества гемоглобина (в среднем на 6%) и количества эритроцитов (в среднем до 500 000 в 1 мм 3 крови), что сочетается с наклонностью к лейкопении. При этом отмечено нормальное или субнормальное количество палочкоядерных и сегментоядерных нейтрофилов, увеличение количества эозинофилов, наклонность к лимфоцитозу и у некоторых больных, из группы находившихся в периоде осложнений, резко выраженная эозинофилия и лимфоцитоз.
Таким образом, эозинофилия является у больных бронхиальной астмой важным симптомом заболевания, подтверждающим его аллергическое происхождение. Наиболее выражена эозинофилия во время приступа бронхиальной астмы и у больных, длительно и тяжело болеющих бронхиальной астмой. Большой интерес представляет сочетание эозинофилии и лимфоцитоза, о чем имелись сообщения в литературе еще в 1926 г. (Е. В. Лошкарева).
Роль лимфоцитов по литературным данным, полученным за последние годы, весьма существенна в явлениях иммунитета. Продукты, освобождающиеся в процессе распада лимфоцитов, обладают высокой физиологической активностью. По Догарти, Чейзу и Уайту (Dougherty, Chase, White, 1945), из лимфоцитов под влиянием гормонов надпочечников могут освобождаться гамма-глобулины, из которых образуются антитела. Также следует учитывать возможность освобождения из лимфоцитов при их распаде нуклеиновых кислот.
Если учесть, что эти изменения в организме больных бронхиальной астмой происходят одновременно с колебанием количества 17-кетостероидов, которые связаны, как видно из наших наблюдений, с инфекционным процессом в органах дыхания, то вырисовываются следующие одновременно появляющиеся симптомы: эозинофилия, лимфоцитоз, нарастание в крови гамма-глобулинов (Л. А. Глинская, 1959) и падение количества 17-кетостероидов (Н. Н. Зубцовская, 1962).
Все эти симптомы наиболее выражены у больных с тяжелым течением заболевания, у которых из воспалительных очагов органов дыхания продолжается сенсибилизация организма. Однако у большинства больных эти изменения носят функциональный характер и с прекращением сенсибилизации, во время ремиссии, эти симптомы не определяются.
Изучение реакции оседания эритроцитов у больных бронхиальной астмой также представляет практический интерес.
По литературным данным, реакция оседания эритроцитов может быть нормальной (И. Е. Ландсман, 1956, Б. М. Прозоровский, 1934, В. П. Луканин 1934, и др.), замедленной (И. Е. Ландсман 1956, М. Израэль, 1938) и ускоренной (И. Е. Ландсман, 1956). Ускоренная реакция оседания эритроцитов отмечалась при осложнении бронхиальной астмы инфекционными заболеваниями (Брей, 1937; Уесткот и Спейн — Westcott, Spain, 1933).
Реакция оседания эритроцитов в большинстве случаев рассматривалась исследователями без учета состояния в организме токсикоинфекционного очага.
У обследованных нами больных реакция оседания эритроцитов была нормальной — в пределах от 6 до 15 мм— в 45% случаев, замедленной — от 0 до 5 мм — в 17% случаев и повышенной— от 17 мм и выше — у 38% больных.
Установлено, что показатели реакции оседания эритроцитов выше средней нормы были по преимуществу у больных с инфекцией в органах дыхания. В период ремиссии у больных отмечаются нормальные или чаще пониженные показатели реакции оседания эритроцитов.
Ускоренная реакция оседания эритроцитов, наблюдавшаяся в периоде осложнений, объясняется наличием у больных острой или обострением хронической инфекции, чаще хронической неспецифической пневмонии.
У больных во время ремиссии, наоборот, реакция оседания эритроцитов была замедленной или нормальной, что позволяет нам говорить об отсутствии у больных в это время активных проявлений инфекции.
При изучении стойкости коллоидов сыворотки крови у наших больных ставилась задача подтвердить наличие инфекционного процесса в органах дыхания, для этого мы пользовались методикой Матеффи, видоизмененной Брюловой.
Была обследована сыворотка крови у 34 больных бронхиальной астмой: у 12 больных — с очагами инфекции, у 12 больных — в периоде осложнений и у 10 больных —в периоде ремиссии.
У 7 из 12 больных бронхиальной астмой в периоде ремиссии стойкость коллоидов сыворотки крови по отношению к коагулянту— сернокислому алюминию — была повышена; у 8 из 12 больных с активными проявлениями инфекционной аллергии стойкость коллоидов сыворотки крови по отношению к этому коагулянту была понижена. У 8 из 10 больных в периоде осложнений стойкость коллоидов сыворотки крови была понижена.
источник
Анализ крови при бронхиальной астме используется для составления полной клинической картины. Расшифровка исследования позволяет установить тип болезни и её стадию. В соответствии с полученными результатами назначается необходимое лечение.
Анализы для подтверждения диагноза проводятся только после консультации с врачом. При посещении специалист проверяет наличие характерной симптоматики с помощью нескольких диагностических методов:
- Спирометрия. Способ измерения объёма лёгких. Заключается в выдыхании всего воздуха из лёгких в специальный прибор.
- Пикфлуометрия. Измерение максимальной скорости выдыхаемого воздуха. Требует систематического поведения. Может выполняться в домашних условиях с помощью портативного пикфлуометра.
- Рентгенография лёгких или компьютерная томография. Применяется для исключения вероятности инфекционного поражения лёгких, инородных тел в дыхательных путях, недостаточности кровоснабжения.
С целью исключения вероятности общих патологий исследование включает в себя ЭКГ. Дополнительно может быть назначена флюорография лёгких – она поможет распознать ранние стадии туберкулёза.
Обязательно врач проводит сбор клинического и семейного анамнеза. Подтверждение диагноза происходит после получения результатов обследования. Для лабораторной диагностики у пациента проводят забор крови, мокроты, проводят исследование бронхоальвеолярного лаважа (диагностическая и терапевтическая медицинская процедура, предполагающая введение нейтрального раствора в бронхи и легкие, последующее его удаление, изучение состояния дыхательных путей и состава извлечённого субстрата).
Анализы при астме проводятся на основании медицинского учреждения. В список стандартных лабораторных методов входят следующие:
- Общий анализ крови. В нём оценивается уровень гемоглобина, количество красных кровяных клеток (эритроцитов), лейкоцитов и скорость оседания эритроцитов (СОЭ).
- Коагулограмма. Изучает свёртываемость крови. Позволяет предупредить развитие тромбозов и кровотечений.
Исследование мокроты. Определяет наличие инфекционных микроорганизмов. Дополнительно оцениваются органолептические показатели: цвет, запах, консистенция. - Биохимический анализ крови. Оценивается уровень сиаловых кислот, количество общего белка, билирубина, креатина, мочевины, наличие серомукоида и холестерина, уровень гаптоглобина.
- Иммунологическое исследование крови. Оценивает защитные функции организма. Определяет уровень иммуноглобулинов, по типу которых происходит определение патологии.
- Анализ бронхоальвеолярного лаважа. Подразумевает введение нейтрального раствора в лёгкие с последующим его удалением из бронхов. В извлечённом субстрате оценивается количество слизи, наличие инфекционных возбудителей, клеток эпителия лёгких, лейкоцитов.
Все анализы необходимо проводить натощак. Последний приём пищи перед анализом должен быть не ранее чем за 8 часов.
Этот метод чётко показывает слаженность работы внутренних органов. При астме в анализе обнаруживается рост белка фибриногена, повышенный уровень серомукоидов, сиаловых кислот. Забор крови для биохимического исследования осуществляется из вены. Перед выполнением этот исследования рекомендуется воздержаться от крепкого кофе (хотя бы за 8-10 часов) и курения (не менее чем 1 час).
Этот метод диагностики показывает изменение количества гемоглобина, уровня лейкоцитов. У пациентов с астмой наблюдается повышение гемоглобина, рост нейтрофилов, снижение эозинофилов, повышение скорости оседания эритроцитов (СОЭ). Забор крови может осуществляться как из вены, так и из пальца. Перед обследованием необходимо воздержаться от употребления спиртных напитков и жареной пищи не менее чем за 3 суток до исследования.
Оценивает состояние иммунной системы пациента. При астме наблюдается рост иммуноглобулинов G (IgG) и иммуноглобулинов E (IgE). Перед исследованием рекомендуется исключить курение и физические нагрузки. Исследуемый материал забирают из вены.
Ниже приведён пример общего анализа крови, в котором указаны нормальные показатели, характерные для здорового человека. Выделения показывают те пункты, которые оцениваются врачами при постановке диагноза.
В расшифровке врачу и пациенту необходимо обращать внимание на такие пункты:
- Скорость оседания эритроцитов (СОЭ) – превышение нормы свидетельствует о наличии патологии.
- Эозинофилы – пациенты, у которых была выявлена астма, имеют пониженный уровень эозинофилов.
- Нейтрофилы – рост их чиста показывает наличие астмы.
- Гемоглобин – повышение уровня гемоглобина подтверждает астму.
При постановке диагноза используется совокупный результат, получаемый от нескольких анализов. Один метод исследования не может давать гарантии, что полученный результат достоверен. Поэтому врачи используют совмещение нескольких диагностических методик, чтобы определить болезнь.
Показатели могут колебаться в зависимости от стадии патологии. Поэтому может потребоваться исследование в динамике. Постоянный врачебный контроль показателей позволяет предотвратить обострение болезни. Лечение назначается на основании полученных результатов. Своевременное начало терапии позволяет минимизировать вероятность рецидивов в дальнейшей жизни.
источник
Для точности диагностирования заболевания и определения его формы первоочередно необходимо определиться, какие анализы сдавать при бронхиальной астме. Одним из информативных методов диагностирования такого заболевания как бронхиальная астма является анализ крови. К базовым симптоматическим проявлениям астмы относят приступы удушья, наряду с которыми проявляется свистящее дыхание, одышка и частый сухой кашель.
Краткое содержание статьи
Чтобы врачам было легче определиться, какие анализы при бронхиальной астме нужно сдать пациенту, была разработана специальная программа для индивидов с диагнозом астма. Она подразумевает ряд базовых исследований. Проведенные процедуры, позволяют определить первопричину возникновения заболевания, а также назначить корректное лечение.
К стандартным процедурам при астме относят:
- Общий анализ крови. Его цель – определить объем гемоглобина, количество эритроцитов/лейкоцитов, измерить СОЭ.
- Сдачу мокроты.
- Коагулограмму.
- Биохимический анализ крови.
- Иммунологическое исследование.
- Анализ бронхоальвеолярного лаважа.
К базовым процедурам могут присоединяться дополнительные анализы, если лечащий врач видит в них целесообразность.
Перед сдачей анализов, каждый пациент должен предварительно подготовиться. Подготовка подразумевает выполнение следующих рекомендаций:
- сдавать кровь на голодный желудок;
- сдача крови осуществляется не ранее чем через 8 часов после перекуса;
- анализ крови сдается до начала курса использования назначенных лекарств или по истечении 12 суток после его окончания;
- перед процедурой необходимо избегать употребления алкогольных напитков и не допускать физических перегрузок, а также исключить жирные и прожаренные блюда.
Анализируя результаты, специалист использует комплексный метод, совмещающий различные процедуры и данные.
При неосложненном типе бронхиальной астмы с редкими приступами общий анализ крови отражает норму. Однако резкое подъем объема эритроцитов и гемоглобина говорит о возникновении агрессии со стороны болезни и процветании недостаточности внешнего дыхания.
ВАЖНО! Об аллергическом происхождении заболевания говорит резкий скачек количества эозинофилов вверх. Эозинофилия проявляется перед началом приступов и обострением. Особую выраженность она приобретает при учащенных удушливых приступах астмы. На стадии «затишья» эозинофилия сходит на нет.
Нередки случаи отображения в картине заболевания анемии, что обусловлено легочной кислородной ограниченностью.
СОЭ анализ на бронхиальную астму имеет нормальные значения, а повышенные его характеристики свидетельствуют о наличии инфекционных болезней. Кроме увеличения СОЭ об инфекционном поражении при астме говорят скудность количества эозинофилов, повышенный объем нейтрофилов и смещение формулы лейкоцитов влево.
Анализ крови на биохимию при бронхиальной астме определяет общее состояние организма индивида и с успехом используется во многих направлениях медицины для распознавания различных заболеваний. Малейшее отклонение какого-либо показателя и наличие других болезней будет отражено в биохимии.
Именно с помощью биохимии специалисты окончательно ставят диагноз, определяют течение заболевания и выбирают нужную терапию болезни. Для этого анализа берется венозная кровь, сдавать которую необходимо на голодный желудок утром. В крайнем случае, последний перекус должен быть за 7 часов до процедуры сдачи крови.
При несоблюдении простого правила относительно еды, показатели исследования могут нести искаженную информацию относительно тяжести болезни. Кроме того, перед сдачей биохимии крови запрещены физическая активность, употребление алкогольных напитков, жирных и прожаренных блюд, а также курение.
При исследовании биохимии крови зачастую выявляют варьирование сиаловых кислот, серомукоида, гаптоглобина и составляющих белковых фракций, что подразумевает неоднозначный скачек вверх объема гамма- и альфа-два-глобулинов.
При иммунологическом исследовании крови у индивидов с астмой проявляется скачек объема иммуноглобулина G при смешанной форме бронхиальной астмы, а при атопическом типе заболевания иммуноглобулина E. Поэтому подобное исследование при астматическом заболевании в большинстве случаев проводятся с целью разграничения атопического и инфекционного типа заболевания.
Иммуноглобулин Е – это белок, который относится к Е-антителам и влияет на возникновение аллергореакций и болезни в целом. Непосредственное сближение с провоцирующей средой провоцирует выработку гистамина, а также прочих ферментов, что в свою очередь приводит к возникновению различных заболеваний, анафилаксии и астматических воспалений.
ВАЖНО! Иммунологическое исследование крови отображает наличие инфекций и иммунодефицит. Опираясь на его данные, врачи выбирают способ ликвидации приступов и схему врачевания заболевания.
Исследуя сыворотку крови при астматической болезни, определяют специфические иммуноглобулины и выявляют вещества-аллергены. При астме иммунологический анализ крови зачастую отображает завышенное количество иммуноглобулина и нехватку Т-супрессорных лейкоцитов.
Анализ мокроты – это лабораторное исследование, которое помогает не только определиться с количеством эозинофилов, определяющее возникновение инфекционного воспаления в дыхательном тракте, но и позволяет дать оценку состоянию бронхов и легких, а также выявить бактерии.
Мокрота – слизь, которая отделяется из дыхательных органов при кашле и отхаркивании. Обычно мокрота не имеет запаха и ее можно описать как слизистую жидкость, но бывают клинические случаи заболевания, когда в мокроте присутствует гной. Перед сбором мокроты рекомендуют обильное питье, а также чистку зубов и ополаскивание ротовой полости. Сбор мокроты производится на голодный желудок. Материал собирается в специальную одноразовую емкость, которую необходимо сразу плотно закрыть. Процесс сбора должен осуществляться после трехразового глубокого вдоха и откашливания.
При часто повторяющихся выраженных удушливых приступах заболевания в мокроте выявляют небольшой объем крови. Если бронхиальная астма сопровождается четкими воспалительными реакциями, то в мокроте будет много бактерий и повышенное количество нейтрофилов, что также присуще ухудшению состояния пациента.
При анализе бронхоальвеолярного лаважа в анализируемом материале будет обнаружено существенное количество различных лейкоцитов. Этот анализ показывает скудность объема альвеолярных макрофагов (базофилов), небольшое увеличение численности лимфоцитов и нейтрофилов. Особую выраженность имеет эозинофилия.
Изменению уровня давления газов в артериальной крови отводится важное значение, ведь газовый состав способствует корректному определению тяжести протекания заболевания. При бронхиальной астме эти составляющие крови варьируются в прямой зависимости от тяжести протекания болезни. Так, при тяжелом течении заболевания объем кислорода снижается, а объем углекислого газа растет. При такой картине пациент нуждается в кислородных ингаляциях.
Бронхиальная астма – это трудноизлечимая болезнь с рецидивирующими приступами, спецификой которой является индивидуальная схема врачевания и постоянный контроль над течением. Для этого необходимо по расписанию посещать лечащего врача, укреплять иммунные функции организма и ликвидировать аллергены. Отсутствие приступов и полноценный образ жизни при астме – это легко!
источник
Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно еще реже.
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрение, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в приделах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Мы заметили, что в комментариях очень много вопросов по расшифровке анализов, на которые мы не успеваем отвечать. Кроме того, чтобы дать хорошие рекомендации — важно задать уточняющие вопросы, чтобы узнать ваши симптомы. У нас в сервисе очень хорошие терапевты, которые могут помочь с расшифровкой анализов и ответить на любые ваши вопросы. Для консультации переходите по ссылке.
источник
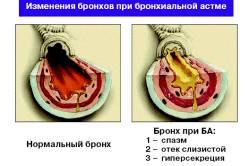
Анализ крови при бронхиальной астме является одним из показательных способов диагностики данного заболевания. Бронхиальная астма — это болезнь дыхательных путей воспалительной природы, сопровождающееся кашлем, одышкой, приступами удушья. При этой болезни бронхи воспаляются и реагируют на любые раздражители, они сужаются, человек начинает кашлять и задыхаться.
Дополнительно сокращаются мышцы около бронхов, их просвет становится уже, человек не может выдохнуть. Вдох совершается под воздействием атмосферного давления, а чтобы выдохнуть, нужны усилия мышц. При этом легкие наполнены воздухом, а выйти он не может. Необходима срочная помощь.
Приступы обычно начинаются неожиданно. Астма считается хронической болезнью, полностью излечить ее нельзя. Количество людей, болеющих ею, растет с каждым днем. Причины возникновения бронхиальной астмы следующие:
- Неинфекционные аллергены. К ним относятся еда, лекарства, пыль, резкий запах.
- Инфекционные аллергены. Это микробы, грибки, шерсть животных, мелкие частицы цветов.
- Химические воздействия. Сюда чаще всего относятся средства бытовой химии, краски, лаки.
- Изменение влажности, атмосферного давления, температуры окружающей среды.
- Психологические и физические нагрузки, стрессы.
- Предрасположенность к заболеванию, передается по наследству.
- Алкоголь. Ученые установили, что умеренно пьющие люди имеют меньшие шансы заболеть астмой. В группу риска входят совсем непьющие или злоупотребляющие алкоголем люди.
Часто астмой заболевают дети, причем чаще — мальчики. Скорее всего, причиной является строение их дыхательных путей, у них бронхи имеют более узкий просвет. Но с возрастом риск заболеть уменьшается.
Еще одна причина — частые простудные заболевания, ОРЗ. Следует укреплять иммунитет, чтобы снизить риск возникновения болезни.
- приступы удушья, при этом дыхание сопровождается свистом, характерным для астмы;
- частый сухой кашель, одышка с затрудненным выдохом;
- при выполнении физической работы возникает одышка, которая может привести к приступу болезни;
- чувство тяжести в груди;
- чувство нехватки воздуха;
- приступ заболевания начинается неожиданно, как и заканчивается.

В стандартную программу исследования входят:
- Общий анализ крови. Определяется уровень гемоглобина, измеряется СОЭ, подсчитывается количество эритроцитов и лейкоцитов.
- Анализ мокроты.
- Биохимический анализ крови.
- Иммунологический анализ крови.
Если есть необходимость, то к стандартным могут добавляться и другие исследования на усмотрение лечащего врача.
Перед тем как сдавать анализы, нужно к ним подготовиться. Необходимо помнить следующее:
- кровь надо сдавать натощак;
- перед сдачей крови нельзя есть в течение 8 часов;
- кровь на исследования надо сдавать до того, как больной начал прием лекарств, или не раньше чем через 10-12 дней после окончания их приема;
- накануне анализа не следует есть ничего жирного, жареного, употреблять алкоголь, надо минимизировать физические нагрузки.

При неосложненной форме болезни общий анализ крови в основном нормальный. Но если количество эритроцитов и уровень гемоглобина значительно увеличены, то это свидетельствует о том, что заболевание прогрессирует.
Перед началом приступа астмы в крови у человека появляются признаки аллергического воспаления: резко увеличивается содержание количества эозинофилов, после приступа и в период ремиссии эозинофилия отсутствует. Именно это является подтверждением того, что природа заболевания аллергическая.
СОЭ при заболевании астмой чаще всего тоже имеет нормальные показатели, а его повышение — свидетельство присоединения инфекции. В общем анализе крови часто определяется анемия из-за недостаточного поступления кислорода в легкие.
Биохимический анализ крови, проводимый при бронхиальной астме, отражает состояние всего организма человека. Даже самое малое изменение в нем отразится в этом анализе. С его помощью осуществляется постановка верного диагноза, определяется степень заболевания и назначается лечение. Кровь для биохимии берется из вены. Анализ сдается утром и на голодный желудок. Если не соблюдать эти условия, то нужные показатели могут быть определены неправильно. Этот анализ используют во всех областях медицины.
При бронхиальной астме в биохимическом анализе может увеличиваться уровень альфа2- и гамма-глобулинов, фибрина, сиаловых кислот, при инфекционной форме заболевания — гаптоглобулина.
Иммунологический анализ крови определяет иммунодефицит организма, позволяет узнать наличие инфекционных заболеваний и выбрать способ лечения.

Иммунологические исследования применяются главным образом для того, чтобы разделить аллергическую и инфекционно-зависимую форму болезни. В диагностику аллергической или атопической формы заболевания включается измерение уровня иммуноглобулина Е и антител, относящихся к нему, в сыворотке крови.
Иммуноглобулин Е — белок, представляющий класс антител Е, которые отвечают за возникновение аллергии. При контакте с аллергеном он способствует выбросу гистамина, серотонина и других веществ, что может привести к возникновению анафилаксии, воспалительных процессов в виде астмы и других заболеваний.
Определив в сыворотке крови специфические иммуноглобулины, выявляют вещества, на которые возможна аллергия. Иммунологическое исследование при бронхиальной астме показывает обычно, что количество иммуноглобулина в крови выше нормы, а количество Т-супрессорных лейкоцитов снижено.
Измерение давления газов в артериальной крови играет немаловажную роль для людей, болеющих бронхиальной астмой. Изменения в газовом составе крови помогают объективно оценить степень тяжести заболевания. Газовый состав крови изменяется в зависимости от степени заболевания: уменьшается концентрация кислорода и увеличивается содержание углекислого газа.
Данное исследование проводится при следующих обстоятельствах:
- значительной одышке;
- учащенном сердцебиении;
- изменении размеров грудной клетки;
- отклонении пульса от нормы;
- нарушении сознания.
При снижении кислорода и увеличении углекислого газа может проводиться ингаляция кислорода.
После полного обследования определяется степень тяжести заболевания. Врач составляет индивидуальную схему лечения для каждого пациента. При астме необходим постоянный контакт с лечащим врачом. Главная цель лечения — это достижение длительной ремиссии, то есть отсутствие или уменьшение количества приступов болезни.
К сожалению, полностью вылечить человека от бронхиальной астмы невозможно. Но, контролируя свое состояние, соблюдая рекомендации врачей, можно надолго забыть о болезни и вести полноценный образ жизни.
источник
Здравствуйте! Посоветуйте мне пожалуйста, что делать.
Мне 22 года, вес 58 и рост 165, без вредных привычек.
Месячные идут с 12 лет, обычно по 6 дней и начинаются чаще всего вовремя, но несколько раз за год не исключены задержки на три-пять дней в связи со стрессом или экзаменами. Полтора года назад был первый половой акт, год назад первый раз была на консультации у гинеколога по проблеме кандидоза, мне прописали противогрибковые средства, и проблема прошла. Также во время осмотра сделали узи и пап-тест, диагноз — здорова. Стараюсь поддерживать здоровье. Последние полгода подкорректировала свой образ жизни и питания: каждый день занимаюсь по часу силовыми упражнениями с аэробными элементами, на все группы мышц,стараюсь правильно питаться, исключаю сладкое и кондитеские, стараюсь употреблять сложные углеводы, витамины, клетчатку, кефир, белое мясо, но по утрам обязательно варю на завтрак натуральный кофе и пью много зеленого и травяных чаев.
Секс уже почти год с одним партнером, сначала использовали презерватив, но уже полгода без предохранения, не всегда регулярный, бывает раз в неделю, бывает 2 раза за день, заканчивается прерванным половым актом. У моего МЧ все в порядке со здоровьем, у нас очень доверительные отношения, гормональные контрацептивы никогда не применяла. Так как в детстве с 4 до 7 лет болела бронхиальной астмой и гормонального лечения мне хватило, специально воздействовать какими-то препаратами на свой организм я не хочу и боюсь, так как очень хочу ребенка возможно в ближайшем будущем.
Тем не менее, последнее время несколько раз за год при наступлении месячных чувствую сильные боли внизу живота, которые могут длиться первые 1-3 дня, хотя несколько лет назад болей обычно никогда не замечала . и месячные стали длиться до 7 дней.
Также выделения бывают очень сильные первые три дня, часто с кусочками ткани.
В последний раз месячные начались на три дня раньше срока, и в тот день безумно болел живот, пришлось пить нурофен и травяные чаи с ромашкой и крапивой. Когда боль прошла, я чувствовала много энергии и все равно занималась по часу физическими упражнениями. Шли очень обильно три дня , но потом боли не было. Вчера на четвертый день стали меньше, кровь шла только с мочеиспусканием. А к вечеру вообще прекратились. Я думала, что закончились, позанималась упражнениями. С вечера и до утра больше не было. Сегодня днем после прогулки я снова увидела кровь. на прокладке, но выделения снова идут не постоянно, только при мочеиспускании.
Что мне делать? Это могут быть симптомы какого-то воспалительного процесса? или это проблема на гормональном уровне? В норме такое быть не должно ? Как мне выявить причину .
Подскажите, пожалуйста, с чего начать обследование и какие анализы нужны. дело в том, что я второй год учусь за границей , и боюсь запустить здоровье. Нужно ли сдать кровь на гормоны, а потом с результатам записаться кгинекологу? нужно сделать узи? нужен ли новый пап-тест?
Спасибо большое за ответ.
С конца октября 2011 года внезапно появилась слабая боль посередине груди,сухой кашель, слабость, температура 37-37,2.Обратилась к терапевту по месту жительства, он поставил диагноз: о.бронхит аллергического типа? Терапевтом назначен рентген ОГК, выдано направление на консультацию к аллергологу. Результат рентгена ОГК: инфильтративных, очаговых теней не определяется, легочный рисунок несколько усилен, корни тяжистые,синусы б/о,сердце в размерах не увеличено. Общий анализ крови: WBC 7.6;RBC 4.48; HGB 143;HCT 0.418;MCV 93.3;MCH 31.9;MCHC 342; PLT S 318. Назначено лечение: амброксол, вентолин, лорано, травесил, ереспал,аскорутин. Аллерголог выдал направление в баклабораторию на посев из носа и горла, а также на общий IgE. Результат бакпосева: в горле обильный рост золотистого стаффилокка, из носа патогенные бактерии не обнаружены; грибов не обнаружено. Результат анализа крови на IgE- 9,77 МЕ/мл,референтные интервалы до 87,0.
Лечение у терапевта результата не дало, через неделю после амбулаторного лечения самочувствие ухудшилось. Кроме боли в груди появилась еще тяжесть,кашель усилился (без мокроты),слабость стала сильнее, появился непонятный болезненный спазм (ощущение как будто от середины груди и в горло прокатывается шар)- только днем, болят нижняя часть ребер и ощущение было, что ребра на размер больше, удушья не было, ночью кашля нет.
18.11.2011 направлена в облбольницу к пульмонологу на консультацию,который дал направление на бронхоскопию по результатам которой будет назначено лечение. От бронхоскопии я отказалась из-за побочных действий после ее проведения. Прошла спирографию с применением 200мкг сальбутамола. Спирометрия без сальбутамола: FVC- 3.52, долж-3.46;FEV1 – 3.41 долж-3.0;PEF L/s- 7.28 долж-6.86; FEV 1% -96.9 долж-82.5. Заключение: спирометрия нормальная. Спирометрия через 15мин после ингаляции сальбутамола: FVC ПОСТ- 3.72 ПРЕ -3.52; FEV1 ПОСТ – 3.44 ПРЕ -3.41; PEF L/s ПОСТ – 6.64 ПРЕ- 7.28; FEV 1% ПОСТ – 92.5% ПРЕ – 95.5. Заключение – проба отрицательная.
24.11.2011 обратилась в частную клинику за консультацией к пульмонологу.Пульмонолог дал направление на рентгеноскопию.Результат рентгеноскопии: легкие без очаговых и инфильтративных затемнений,обычной воздушности,легочный рисунок усилен,умеренно деформирован в прикорневых отделах,корни понижены в структуре,диафрагма четкая,синусы свободные,сердце и аорта в норме; заключение: прикорневой пневмофиброз. Пульмонолог на основании заключения рентгеноскопии поставила диагноз обострение хронического бронхита отягощенное остеохондрозом. Назначено лечение: лазолван внутривенно 10уколов; серрата 10дн.; ереспал сироп 14дн; рапитус -10дн.; бронхомунал – 10дн; дыхательная гимнастика; массаж на грудную клетку. Лазолван смогла проколоть только 6 уколов, рапитус не принимала из-за отсутствия в аптеках города, сделала 10 сеансов массажа на гр.клетку. Самочувствие немного улучшилось.
13.12.2011 легла на лечение в стационар пульмонологического отделения. Врач поставил диагноз ХОЗЛ 1стадия обострение ЛИО. Лечение: внутривенно латрен (капельницы), лазолван 10уколов, дексаметазон 3капельницы, сода-буфер, тиотриазолин, амплипульс на гр.клетку 10дн; ингаляция с фликсотидом 7дн. Улучшений нет. В процессе лечения сданы следующие анализы: 20.12.2011 анализ мочи: удельный вес 1021,белок не обнар.,сахар не обнар.,Эп пл ед в п/з; альфа 4-7 в п/зр; фосфаты; 14.12.2011 развернутый анализ крови: Ht -0,39; гемоглобин148;эритроциты 4,4;цветовой показатель 1,0; средний объем эритроцитов 89; тромбоциты 288; лейкоциты 14,3; нейтрофилы сегментоядерные 74; лимфоциты 22; моноциты 4;скорость оседания эритроцитов 7. Развернутый анализ крови 20.12.2011: Ht 0,47; гемоглобин155; эритроциты 4,8; цветовой показатель 0,97; средний объем эритроцитов 88; тромбоциты 331; лейкоциты 9,3; нейтрофилы палочкоядерные 2, сегментоядерные 59; эозинофилы 1; лимфоциты 26; моноциты 12; скорость оседания эритроцитов 5. Прошла УЗИ щитовидной железы – отклонений от нормы нет.
23.12.2011 направлена на консультацию к аллергологу в облбольницу.Аллерголог ставит диагноз бронхиальная астма возможно с аллергическим уклоном. Назначил принимать симбикорт 2 р в день в течение 3мес.
23.12.2011 сделала томографию гр.клетки режим сканирования – спиральный,контрастное усиление – ультравист 300 – 100мл в/в болюс.Результаты томографии: легкие полностью расправлены,равномерной пневматизации,без очаовых и инфильтративных изменений,легочный рисунок не изменен,трахея и бронхи I-V порядка проходимые,без внутрипросветной патологии,на доступных осмотру участках легочного ствола,легочных артерий и их ветвей внутрипросветных дефектов контрастирования не выявлено, средостение не расширено,патологических образований в средостении не обнаружено,лимфоузлы корней легких и средостения не увеличены,скопления жидкости в плевральных полостях и в околосердечной сумке не выявлено,листки плевры и перекарда не утолщены; костно-деструктивных изменений грудного отдела позвоночника,ребер и грудины не выявлено.
Лечение на стационаре пульмонологии значительных результатов не дало: спазм почти прошел (появляется иногда но не такой болезненный как раньше), тяжесть в груди не прошла,кашель не прошел (мокроты нет),периодически болят ребра.Спать могу только на спине,если ложусь на бок или на живот тяжесть усиливается,ощущение при этом такое как-будто внутри сжимается сосуд какой- то.
Помогите с уточнением диагноза и лечением. Буду благодарна за помощь.
источник
Анализ крови при бронхиальной астме используется для составления полной клинической картины. Расшифровка исследования позволяет установить тип болезни и её стадию. В соответствии с полученными результатами назначается необходимое лечение.
- Спирометрия. Способ измерения объёма лёгких. Заключается в выдыхании всего воздуха из лёгких в специальный прибор.
- Пикфлуометрия. Измерение максимальной скорости выдыхаемого воздуха. Требует систематического поведения. Может выполняться в домашних условиях с помощью портативного пикфлуометра.
- Рентгенография лёгких или компьютерная томография. Применяется для исключения вероятности инфекционного поражения лёгких, инородных тел в дыхательных путях, недостаточности кровоснабжения.
С целью исключения вероятности общих патологий исследование включает в себя ЭКГ. Дополнительно может быть назначена флюорография лёгких – она поможет распознать ранние стадии туберкулёза.
Обязательно врач проводит сбор клинического и семейного анамнеза. Подтверждение диагноза происходит после получения результатов обследования. Для лабораторной диагностики у пациента проводят забор крови, мокроты, проводят исследование бронхоальвеолярного лаважа (диагностическая и терапевтическая медицинская процедура, предполагающая введение нейтрального раствора в бронхи и легкие, последующее его удаление, изучение состояния дыхательных путей и состава извлечённого субстрата).

- Общий анализ крови. В нём оценивается уровень гемоглобина, количество красных кровяных клеток (эритроцитов), лейкоцитов и скорость оседания эритроцитов (СОЭ).
- Коагулограмма. Изучает свёртываемость крови. Позволяет предупредить развитие тромбозов и кровотечений.
Исследование мокроты. Определяет наличие инфекционных микроорганизмов. Дополнительно оцениваются органолептические показатели: цвет, запах, консистенция. - Биохимический анализ крови. Оценивается уровень сиаловых кислот, количество общего белка, билирубина, креатина, мочевины, наличие серомукоида и холестерина, уровень гаптоглобина.
- Иммунологическое исследование крови. Оценивает защитные функции организма. Определяет уровень иммуноглобулинов, по типу которых происходит определение патологии.
- Анализ бронхоальвеолярного лаважа. Подразумевает введение нейтрального раствора в лёгкие с последующим его удалением из бронхов. В извлечённом субстрате оценивается количество слизи, наличие инфекционных возбудителей, клеток эпителия лёгких, лейкоцитов.
Все анализы необходимо проводить натощак. Последний приём пищи перед анализом должен быть не ранее чем за 8 часов.
Этот метод чётко показывает слаженность работы внутренних органов. При астме в анализе обнаруживается рост белка фибриногена, повышенный уровень серомукоидов, сиаловых кислот. Забор крови для биохимического исследования осуществляется из вены. Перед выполнением этот исследования рекомендуется воздержаться от крепкого кофе (хотя бы за 8-10 часов) и курения (не менее чем 1 час).
Оценивает состояние иммунной системы пациента. При астме наблюдается рост иммуноглобулинов G (IgG) и иммуноглобулинов E (IgE). Перед исследованием рекомендуется исключить курение и физические нагрузки. Исследуемый материал забирают из вены.
Ниже приведён пример общего анализа крови, в котором указаны нормальные показатели, характерные для здорового человека. Выделения показывают те пункты, которые оцениваются врачами при постановке диагноза.
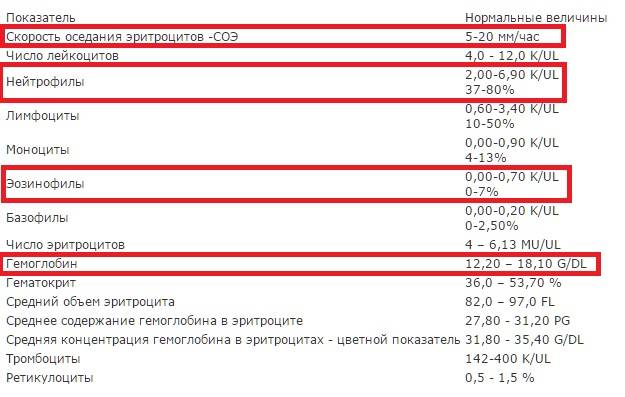
В расшифровке врачу и пациенту необходимо обращать внимание на такие пункты:
- Скорость оседания эритроцитов (СОЭ) – превышение нормы свидетельствует о наличии патологии.
- Эозинофилы – пациенты, у которых была выявлена астма, имеют пониженный уровень эозинофилов.
- Нейтрофилы – рост их чиста показывает наличие астмы.
- Гемоглобин – повышение уровня гемоглобина подтверждает астму.
При постановке диагноза используется совокупный результат, получаемый от нескольких анализов. Один метод исследования не может давать гарантии, что полученный результат достоверен. Поэтому врачи используют совмещение нескольких диагностических методик, чтобы определить болезнь.
Показатели могут колебаться в зависимости от стадии патологии. Поэтому может потребоваться исследование в динамике. Постоянный врачебный контроль показателей позволяет предотвратить обострение болезни. Лечение назначается на основании полученных результатов. Своевременное начало терапии позволяет минимизировать вероятность рецидивов в дальнейшей жизни.
Бронхиальная астма – это воспалительное заболевание органов дыхания аллергического происхождения, которое характеризуется постоянными рецидивами и встречается у детей и взрослых. За последние годы оно стало очень распространенным, особенно среди жителей больших городов.
Загрязненный воздух, постоянный контакт с химическими веществами, а также некоторые инфекции могут способствовать развитию заболевания.
Правильная диагностика бронхиальной астмы бывает крайне сложной из-за схожести некоторых симптомов с проявлениями таких заболеваний, как хронический обструктивный бронхит и бронхопневмония.
Лабораторная диагностика назначается после установления полной клинической картины для уточнения подозрений врача по поводу диагноза недуга. Анализы при бронхиальной астме нужны, чтобы выявить этиологию и патогенез патологического воспалительного процесса.
Стандартное исследование состоит в определении определенных показателей при помощи таких диагностических процедур:
- Общий клинический анализ крови – определяет количество форменных элементов крови: эритроцитов, лейкоцитов и тромбоцитов, уровень гемоглобина и скорость оседания эритроцитов (СОЭ);
- Биохимия крови – определяет уровень сиаловых кислот, билирубина, холестерина, креатина, мочевины и общего белка;
-
Коагулограмма крови – определяет уровень свертываемости крови;
- Иммунологический анализ крови – позволяет определить уровень иммуноглобулина G и иммуноглобулина Е;
- Анализ газов в артериальной крови – определяет уровень парциального давления оксигена и углекислого газа;
- Общий клинический анализ мокроты – исследование мокроты на наличие эозинофилов и продуктов их распада.
Для повышения достоверности результатов и уточнения диагноза, прежде чем сдавать анализы при бронхиальной астме, необходимо выполнить следующие рекомендации:
- анализ крови нужно сдавать на голодный желудок, прекратить прием пищи нужно за 8-12 часов до забора крови;
- вечером, перед днем сдачи анализов, необходимо отказаться от употребления жирной, жареной пищи, алкоголя и курения;
-
за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);
- перед сбором мокроты желательно почистить зубы или прополоскать рот водой, чтобы бактерии ротовой полости не влияли на данные результатов анализа;
- анализы нужно сдавать до того, как началось лечение, либо через 2-3 недели после его окончания.
При соблюдении этих несложных правил обнаружить астматический процесс будет намного легче. На показатели результатов анализов значительно влияет период болезни и форма течения.
Результаты анализов могут указать не только на наличие или отсутствие заболевания, но и показать какой тяжести процессы происходят в организме больного.
Анализ крови при бронхиальной астме. Во время его проведения особое внимание уделяют таким показателям:
Анализ крови при бронхиальной астме является одним из показательных способов диагностики данного заболевания. Бронхиальная астма — это болезнь дыхательных путей воспалительной природы, сопровождающееся кашлем, одышкой, приступами удушья. При этой болезни бронхи воспаляются и реагируют на любые раздражители, они сужаются, человек начинает кашлять и задыхаться.
Дополнительно сокращаются мышцы около бронхов, их просвет становится уже, человек не может выдохнуть. Вдох совершается под воздействием атмосферного давления, а чтобы выдохнуть, нужны усилия мышц. При этом легкие наполнены воздухом, а выйти он не может. Необходима срочная помощь.
Приступы обычно начинаются неожиданно. Астма считается хронической болезнью, полностью излечить ее нельзя. Количество людей, болеющих ею, растет с каждым днем. Причины возникновения бронхиальной астмы следующие:
- Неинфекционные аллергены. К ним относятся еда, лекарства, пыль, резкий запах.
- Инфекционные аллергены. Это микробы, грибки, шерсть животных, мелкие частицы цветов.
- Химические воздействия. Сюда чаще всего относятся средства бытовой химии, краски, лаки.
- Изменение влажности, атмосферного давления, температуры окружающей среды.
- Психологические и физические нагрузки, стрессы.
- Предрасположенность к заболеванию, передается по наследству.
- Алкоголь. Ученые установили, что умеренно пьющие люди имеют меньшие шансы заболеть астмой. В группу риска входят совсем непьющие или злоупотребляющие алкоголем люди.
Часто астмой заболевают дети, причем чаще — мальчики. Скорее всего, причиной является строение их дыхательных путей, у них бронхи имеют более узкий просвет. Но с возрастом риск заболеть уменьшается.
Еще одна причина — частые простудные заболевания, ОРЗ. Следует укреплять иммунитет, чтобы снизить риск возникновения болезни.
- приступы удушья, при этом дыхание сопровождается свистом, характерным для астмы;
- частый сухой кашель, одышка с затрудненным выдохом;
- при выполнении физической работы возникает одышка, которая может привести к приступу болезни;
- чувство тяжести в груди;
- чувство нехватки воздуха;
- приступ заболевания начинается неожиданно, как и заканчивается.
В стандартную программу исследования входят:
- Общий анализ крови. Определяется уровень гемоглобина, измеряется СОЭ, подсчитывается количество эритроцитов и лейкоцитов.
- Анализ мокроты.
- Биохимический анализ крови.
- Иммунологический анализ крови.
Если есть необходимость, то к стандартным могут добавляться и другие исследования на усмотрение лечащего врача.
Перед тем как сдавать анализы, нужно к ним подготовиться. Необходимо помнить следующее:
- кровь надо сдавать натощак;
- перед сдачей крови нельзя есть в течение 8 часов;
- кровь на исследования надо сдавать до того, как больной начал прием лекарств, или не раньше чем через 10-12 дней после окончания их приема;
- накануне анализа не следует есть ничего жирного, жареного, употреблять алкоголь, надо минимизировать физические нагрузки.
При неосложненной форме болезни общий анализ крови в основном нормальный. Но если количество эритроцитов и уровень гемоглобина значительно увеличены, то это свидетельствует о том, что заболевание прогрессирует.
Перед началом приступа астмы в крови у человека появляются признаки аллергического воспаления: резко увеличивается содержание количества эозинофилов, после приступа и в период ремиссии эозинофилия отсутствует. Именно это является подтверждением того, что природа заболевания аллергическая.
СОЭ при заболевании астмой чаще всего тоже имеет нормальные показатели, а его повышение — свидетельство присоединения инфекции. В общем анализе крови часто определяется анемия из-за недостаточного поступления кислорода в легкие.
Биохимический анализ крови, проводимый при бронхиальной астме, отражает состояние всего организма человека. Даже самое малое изменение в нем отразится в этом анализе. С его помощью осуществляется постановка верного диагноза, определяется степень заболевания и назначается лечение. Кровь для биохимии берется из вены. Анализ сдается утром и на голодный желудок. Если не соблюдать эти условия, то нужные показатели могут быть определены неправильно. Этот анализ используют во всех областях медицины.
При бронхиальной астме в биохимическом анализе может увеличиваться уровень альфа2- и гамма-глобулинов, фибрина, сиаловых кислот, при инфекционной форме заболевания — гаптоглобулина.
Иммунологический анализ крови определяет иммунодефицит организма, позволяет узнать наличие инфекционных заболеваний и выбрать способ лечения.

Иммунологические исследования применяются главным образом для того, чтобы разделить аллергическую и инфекционно-зависимую форму болезни. В диагностику аллергической или атопической формы заболевания включается измерение уровня иммуноглобулина Е и антител, относящихся к нему, в сыворотке крови.
Иммуноглобулин Е — белок, представляющий класс антител Е, которые отвечают за возникновение аллергии. При контакте с аллергеном он способствует выбросу гистамина, серотонина и других веществ, что может привести к возникновению анафилаксии, воспалительных процессов в виде астмы и других заболеваний.
Определив в сыворотке крови специфические иммуноглобулины, выявляют вещества, на которые возможна аллергия. Иммунологическое исследование при бронхиальной астме показывает обычно, что количество иммуноглобулина в крови выше нормы, а количество Т-супрессорных лейкоцитов снижено.
Измерение давления газов в артериальной крови играет немаловажную роль для людей, болеющих бронхиальной астмой. Изменения в газовом составе крови помогают объективно оценить степень тяжести заболевания. Газовый состав крови изменяется в зависимости от степени заболевания: уменьшается концентрация кислорода и увеличивается содержание углекислого газа.
Данное исследование проводится при следующих обстоятельствах:
- значительной одышке;
- учащенном сердцебиении;
- изменении размеров грудной клетки;
- отклонении пульса от нормы;
- нарушении сознания.
При снижении кислорода и увеличении углекислого газа может проводиться ингаляция кислорода.
После полного обследования определяется степень тяжести заболевания. Врач составляет индивидуальную схему лечения для каждого пациента. При астме необходим постоянный контакт с лечащим врачом. Главная цель лечения — это достижение длительной ремиссии, то есть отсутствие или уменьшение количества приступов болезни.
К сожалению, полностью вылечить человека от бронхиальной астмы невозможно. Но, контролируя свое состояние, соблюдая рекомендации врачей, можно надолго забыть о болезни и вести полноценный образ жизни.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник

 Коагулограмма крови – определяет уровень свертываемости крови;
Коагулограмма крови – определяет уровень свертываемости крови; за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);
за 8-12 часов до анализа мокроты нужно выпить большое количество жидкости (1-2 л);