Дифференциальный диагноз у больных с респираторными симптомами зависит от возраста. У детей и молодых взрослых, если исключены инфекционное заболевание и нереспираторные патологии (например, врожденный порок сердца, дисфункция голосовых связок), наиболее вероятным хроническим заболеванием дыхательных путей является бронхиальная астма. У взрослых (обычно в возрасте после 40 лет) чаще наблюдается ХОБЛ, и отличить бронхиальную астму с хроническим ограничением скорости воздушного потока от ХОБЛ становится проблематичным.
У значительной доли пациентов с симптомами хронического заболевания дыхательных путей выявляются признаки, как бронхиальная астма, так и ХОБЛ. Для описания таких пациентов применялись несколько диагностических формулировок, большинство которых включало слово «перекрест», и эта тема широко обсуждалась.
Показано, что пациенты с признаками бронхиальной астмы, так и ХОБЛ испытывают частые обострения, и низкое качество жизни, более быстрое снижение функции легких и высокую смертность. В этих сообщениях доля пациентов с признаками, как бронхиальной астмы, так и ХОБЛ изменялась от 15 до 55% в зависимости от использованных критериев включения в следование.
Документ о диагностике пациентов с хроническим заболеванием дыхательных путей был разработан Научными комитетами GINA и GOLD на основе подробного обзора имеющейся литературы и консенсуса экспертов. В нем предложен термин «синдром перекреста» бронхиальной астмы и ХОБЛ (СПБАХ)». Таким образом, выделена категория пациентов, у которых присутствуют оба заболевания одномоментно, что требует индивидуализации лечения данной группы больных.
Cовpеменная тpактовка бронхиальной астмы (БА), как заболевания, основана на воcпалительной теоpии и предполагает пеpcиcтиpующий xаpактеp воcпаления.
БА – хроническое заболевание дыхательных путей. В воcпалительном пpоцеccе учаcтвуют эозинофилы, тучные клетки, лимфоциты, макpофаги, нейтpофилы, эпителиальные клетки; на поздниx cтадияx воcпаления пpоиcxодят большие изменения в cтpуктуpе легкиx, для котоpыx xаpактеpна потеpя эпителиального покpова, фибpоз базальной мембpаны, выpаженный ангиогенез, гипеpтpофия cеpозныx и бокаловидныx клеток. Эти воcпалительные изменения опиcываютcя теpмином «pемоудилинг».
Патофизиологичеcкую xаpактеpиcтику БА cвязывают с наличием гипеppеактивноcти дыxательныx путей (один из фенотипичеcкиx пpизнаков болезни), о котоpой cудят по pезультатам дневной и вечеpней пикфлоуметpии. Еcли pазница в показателях, характеризующих бронхиальную проходимость, cоcтавляет более 20%, то эти изменения называют гипеppеактивноcтью и они более xаpактеpны для заболевания – БА, чем для ХОБЛ. Этот теcт также иcпользуют для монитоpиpования и оценки эффективноcти пpоводимой антиаcтматичеcкой теpапии.
Атопичеcкая (экзогенная) фоpма БА отноcитcя к чиcлу аллеpгичеcкиx заболеваний, фенотипичеcким пpизнаком котоpыx являетcя увеличение иммуноглобулина класcа «Е».
Т.о., следующие положения являются ключевыми в определении БА:
1. БА – хроническое персистирующее заболевание дыхательных путей.
2. Воспалительный процесс приводит к гиперреактивности бронхов, обструкции и появлению респираторных симптомов.
3. Обструкция дыхательных путей бывает четырех форм:
– острая бронхоконстрикция в результате спазма гладких мышц,
– подострая – вследствие отека слизистой дыхательных путей,
– склеротическая – склероз стенки бронха при длительном и тяжелом течении заболевания
4. Атопия, генетическая предрасположенность к продукции иммуноглобулинов класса Е.
Общее число больных БА в мире превышает 150 млн. В России, согласно данным эпидемиологических исследований, ею страдают около 7 млн. человек (9 % детей и 5 % взрослых), из них около 1 млн. – тяжелыми формами. Однако истинная распространенность бронхиальной астмы может быть в несколько раз выше, поскольку официально она регистрируется лишь у одного из 4 – 5 больных. БА наиболее распространенное заболевание детского возраста, частота которого в развитых странах составляет 4 – 12 %. Чаще болеют мальчики, чем девочки, однако с наступлением пубертатного периода частота заболевания становится одинаковой у обоих полов. БА чаще наблюдают у городских жителей, чем у сельских. Заболевание тяжелее протекает у людей с низким социальным статусом. В проведённом экспертами ВОЗ исследовании (The Global Burden of Asthma) показано существенное нарастание распространенности и экономического ущерба, связанного с этим заболеванием во многих регионах мира (Африка, Азия, Латинская Америка), прежде всего, в странах с низким социальным уровнем и плохими экологическими характеристиками. При этом отмечается высокий уровень запоздалой диагностики заболевания, увеличение частоты госпитализаций по поводу обострений (особенно у детей), а также летальности. Ежегодно около 250000 летальных исходов связано с БА. Причем, летальность значительно выше в странах с низким социальным уровнем, где имеют место несвоевременная диагностика заболевания и неадекватная лечебная тактика в стабильном периоде.
Точное установление причины предрасположенности к развитию воспаления дыхательных путей у больных БА на современном этапе возможно не всегда; тем не менее, круг факторов риска этого заболевания очерчен достаточно полно.
Факторы риска БА можно разделить на обуславливающие ее развитие и/или провоцирующие обострения. Выделяют так называемые факторы макроорганизма (внутренние факторы):
1.1. гены, предрасполагающие к атопии;
1.2. гены, предрасполагающие к бронхиальной гиперреактивности;
1.4. пол (мужской в детском возрасте, женский – у взрослых);
2. Факторы окружающей среды (внешние факторы):
2.1. аллергены: помещений (домашние клещи),
2.2. шерсть домашних животных (собак, кошек, мышей),
2.4. грибы (плесневые, дрожжевые);
2.5. наружные аллергены (пыльца, грибы – плесневые дрожжевые);
2.6. инфекции (преимущественно вирусные);
2.7. профессиональные сенсибилизаторы;
2.8. курение (активное и пассивное);
2.9. загрязнение воздуха внутри и снаружи помещений;
Классификация астмы по этиологическому принципу предусматривает градацию причинных факторов как «индукторов» (вызывающих воспаление и связанное с ним сужение дыхательных путей) и «триггеров» (приводящих к развитию бронхоконстрикции).
В настоящее время наиболее мощным из установленных факторов риска является атопия — наследственная семейная предрасположенность к аллергическим реакциям за счет наличия определенных HLA-антигенов, являющихся интегральными маркерами особого реагирования органов дыхания на воздействие окружающей среды (включая инфекционные факторы).
К факторам риска, приводящим к развитию БА, относятся бытовые аллергены (клещи домашней пыли, аллергены животных, тараканов), внешние аллергены (пыльца и плесневые грибы). Воздействие пассивного курения, особенно на детей, является мощным фактором риска. Химические или воздушные профессиональные поллютанты также могут сенсибилизировать дыхательные пути, приводя к возникновению БА.
Развитию заболевания могут способствовать респираторные вирусные инфекции, небольшой рост и низкая масса тела ребенка при рождении и пищевые стереотипы. Считается, что инфекция (бактерии, вирусы) оказывает сенсибилизирующее воздействие – как продуктами жизнедеятельности микроорганизмов, так и антигенным материалом, образующимся при инфекционном воспалении в тканях бронхов. Под влиянием инфекционных факторов резко снижается порог чувствительности органов дыхания к аллергенам неинфекционного происхождения.
Факторы риска (домашний клещ, пыльца, плесневые грибы, шерсть домашних животных, воздушные ирританты, табачный дым, респираторные инфекции) могут вызывать обострения БА и выступать в роли «триггеров» – факторов, поддерживающих обострение БА. К «триггерам» относятся также дым от открытого огня или печи, интенсивная физическая нагрузка, чрезмерные эмоциональные «всплески», холодный воздух или изменения погодных условий, пищевые добавки, ацетилсалициловая кислота. Больные БА могут реагировать на один или несколько «триггеров»: у каждого индивидуума на конкретном этапе жизни «триггерами» могут являться разные факторы. Идентификация «триггеров» у каждого больного БА с их последующей элиминацией (если это возможно) позволяет снизить риск раздражения дыхательных путей. Подобный результат достигается также использованием средств противовоспалительного ряда. Таким образом, большинство обострений (или приступов) БА можно предупредить, исключая «триггеры», а также благодаря приему противовоспалительных препаратов.
Цепь событий, следующая за воздействием этиологического агента – фактора риска у наследственно предрасположенного к БА человека, такова. После сенсибилизации организма аллергеном у больного с генетической предрасположенностью в результате несовершенства контроля Т-лимфоцитов за синтезом реагинов возрастает концентрация IgE с фиксацией антител этого класса на рецепторах мембран тучных клеток.
Последнее после контакта с «триггером» ведет к экзоцитозу гистамина, медленно реагирующей субстанции анафилаксии (МРСА), хемотаксического фактора эозинофилов и т.д. Итогом каскада последовательных иммунологических реакций (1 типа — анафилактический, атопический, реагиновый, гиперчувствительность немедленного типа — ГНТ) является приступ удушья вследствие бронхоспазма, гиперсекреции слизи и воспалительного отека слизистой бронхов.
Таким образом, при БА аллергическая реакция и воспаление в бронхах неразрывно взаимосвязаны (иммунопатологический «вариант воспаления»).
В патогенезе БА важную роль играют и другие типы иммунопатологических реакций: тип 3 – иммунокомплексный (феномен Артюса), при котором главным фактором, вызывающим бронхоспазм, являются лизосомальные ферменты; тип 4–клеточный (гиперчувствительность замедленного типа – ГЗТ).
На определенных этапах течения БА, наряду с иммунопатологическими механизмами, определенное значение могут приобретать вторичные нарушения, среди которых важное место занимают нервно – рефлекторные реакции.
Несмотря на разнообразие клинических проявлений БА и особенностей патофизиологических механизмов, хроническое воспаление дыхательных путей является фундаментальной характеристикой заболевания. При этом воспалительный процесс в дыхательных путях персистирует даже в ситуациях, когда симптомы заболевания эпизодические, а связь между тяжестью астмы и интенсивностью воспаления далеко не всегда отчетливая. Воспалительные процессы наблюдаются во всех отделах респираторного тракта, включая верхние дыхательные пути, нос, но более выражены в бронхах среднего калибра.
Выделяют следующие причины обструктивных расстройств вентиляции при бронхиальной астме:
1. Спазм бронхов небольшого диаметра и бронхиол.
2. Отек слизистой оболочки дыхательных путей.
3. Рост секреции клетками слизистой оболочки.
4. Эозинофильная и лимфоцитарная инфильтрация бронхиальной стенки.
5. Повреждения и десквамация эпителия дыхательных путей.
У больных БА выявляют гиперреактивность дыхательных путей, то есть усиленную способность бронхов небольшого диаметра и бронхиол отвечать констрикцией и спазмом на действия различных стимулов. Гиперреактивность находится в прямой связи с выраженностью воспаления бронхиальной стенки. Причины гиперреактивности остаются не вполне ясными. Гиперреактивность может быть связана с повреждениями эпителия (Таблица № 9). В результате повреждений и десквамации эпителия снижается секреция эпителиального релаксирующего фактора и простагландина Е2, ослабляющих действие медиаторов бронхоконстрикции. Нейтральные эндопептидазы, метаболизирующие медиаторы бронхоконстрикции (субстанцию Р и др.), также образуются и высвобождаются эпителиоцитами. Повреждение эпителия снижает секрецию нейтральных эндопептидаз, и приводит к росту концентрации бронхоконстрикторов в бронхиальной стенке.
Таблица №9 Место структурных клеток дыхательных путей в патогенезе БА
| Эпителиальные клетки дыхательных путей | контактируют с факторами окружающей среды (в том числе с вирусами), экспрессируют множество воспалительных протеинов, освобождают цитокины, хемокины и липидные медиаторы |
| Гладкомышечные клетки дыхательных путей | экспрессируют воспалительные протеины подобно эпителиальным клеткам |
| Эндотелиальные клетки бронхиальной циркуляции | играют роль в захвате из циркуляции воспалительных клеток в дыхательные пути |
| Фибробласты и миофибробласты | продуцируют такие соединительнотканные компоненты как коллаген и протеогликаны, вовлеченные в процесс ремоделирования дыхательных путей |
| Холинергические нервы | при активации вызывают бронхоконстрикцию и усиливают секрецию слизи. Сенсорные нервы, активированные воспалительными стимулами, включая нейтрофилы, вызывают развитие рефлекторных изменений и симптомов, включающих кашель, ощущение сдавления грудной клетки |
Свою роль в развитии гиперреактивности может играть утолщение стенок бронхов вследствие отека и клеточной пролиферации, связанных с хроническим воспалением (Таблица №10). Если раньше гиперреактивность считали основной составляющей патогенеза обструктивных расстройств вентиляции при БА, то теперь ясно, что астма — это, прежде всего, хронический эозинофильный десквамативный бронхит. При астме любой степени тяжести всегда есть инфильтрация дыхательных путей эозинофилами, нейтрофилами и тучными клетками, которая развивается параллельно с повреждениями и десквамацией эпителия. Тучные клетки играют особую роль в индукции бронхоконстрикции при анафилаксии.
Содержание зозинофилов в крови и интенсивность секреции находятся в прямой связи с выраженностью гиперреактнвности. Многие из медиаторов воспаления, которые при астме содержит секрет дыхательных путей, своими действиями вызывают бронхоконстрикцию, усиливают секрецию, а также повышают проницаемость стенок микрососудов дыхательных путей. В результате роста проницаемости возникает отек подслизистого слоя. Отек увеличивает сопротивление дыхательных путей, являясь фактором гиперреактивности.
Таблица №10 Функциональная характеристика воспалительных клеток
| Тучные клетки | -высвобождают бронхоконстрикторные медиаторы (гистамин, цистеинил-лейкотриены, простагландин D2); -активируются аллергенами посредством высокочувствительных IgE рецепторов, а также осмотическими стимулами; -увеличенное количество тучных клеток в гладкой мускулатуре дыхательных путей обусловлено гиперчувствительным ответом дыхательных путей. |
| Эозинофилы | -освобождают белки, повреждающие эпителиальные клетки дыхательных путей; могут играть роль в освобождении факторов роста и ремоделирования дыхательных путей. |
| Т-лимфоциты | -высвобождают специфические цитокины, включающие интерлейкин-4 (ИЛ-4), ИЛ-5, ИЛ-9 и ИЛ-13, которые обуславливают эозинофильное воспаление и продукцию IgE В-лимфоцитами. |
| Дендритные клетки | -захватывают аллергены на поверхности дыхательных путей и мигрируют в региональные лимфатические пути, где они взаимодействуют с регуляторными Т-клетками и в конечном итоге стимулируют продукцию Th-2 клеток. |
| Макрофаги | -могут активироваться аллергенами через низкочувствительные IgE рецепторы; -высвобождают воспалительные медиаторы и цитокины, усиливающие воспалительный ответ. |
| Нейтрофилы | -увеличено количество в дыхательных путях и мокроте больных с тяжелой БА и курящих астматиков. -их патофизиологическая роль окончательно не установлена, а увеличенное количество, возможно, обусловлено глюкокортикоидной терапией. |
Воспалительные медиаторы образуются и высвобождаются вследствие реакций повышенной чувствительности в легких (Таблица №11). К ним относят гистамин, а также продукты метаболизма арахидоновой кислоты, лейкотриены и тромбоксан. Цистеиниловые лейкотриены LTC4 и LTD4 — это наиболее сильные эндогенные бронхоконстрикторы. Фактор активации тромбоцитов как бронхоконстриктор не играет важной роли в патогенезе астмы. Активация Т—клеток в ходе реакции повышенной чувствительности первого типа — это ключевой момент патогенеза воспаления, которое лежит в основе БА. Эффекты про—аллергических цитокинов Т—клеток CD4T (хелперов) своими действиями вызывают воспаление бронхиальной стенки как основной типический патологический процесс при бронхиальной астме.
Свою роль в патогенезе БА как хемоаттрактант эозинофилов играет ннтерлейкин—5. Аналогичными свойствами обладает гранулоцитарно—макрофагальный колониестимулирующий фактор. Не исключено, что холинергическая бронхоконстрикция играет свою роль в патогенезе астмы. Более значимую роль в патогенезе астмы играют аксон—рефлексы с участием окончаний сенсорных нервов (быстро адаптирующиеся рецепторы, С-волокна). В ответ на действие внешней среды (резкое изменение температуры, силы ветра и др.) и примесей в воздухе, окончания сенсорных нервов сенситизируются и начинают высвобождать нейропептиды: субстанцию Р, нейрокинин А, а также пептид, связанный с геном кальцитонина. Эффекты нейропептндов повышают проницаемость стенок микрососудов, усиливают секрецию клетками эпителия и вызывают бронхоконстрикцию и бронходилатацию.
Таблица №11 Ключевые медиаторы в патогенезе БА
| Хемокины | -играют важную роль в привлечении воспалительных клеток в дыхательные пути и экспрессируются преимущественно эпителиальными клетками |
| Цистеинил – лейкотриены | -являются потенциальными бронхоконстрикторами и провоспалительными медиаторами, продуцируются главным образом из тучных клеток и эозинофилов. -это единственными воспалительными медиаторами, ингибирование которых ассоциируется с улучшением легочной функции и симптомов астмы |
| Цитокины | -продуцируют воспалительный ответ и определяют его тяжесть. Ключевыми цитокинами являются ИЛ-1βи фактор некроза опухоли, которые усиливают воспалительный ответ; GM-CSF пролонгирует персистенцию эозинофилов в дыхательных путях. ИЛ-5, продуцируемый Th-2, необходим для дифференциации и выживания эозинофилов; ИЛ-4 играет важную роль в дифференциации Th-2 клеток; ИЛ-13 необходим для формирования IgE |
| Гистамин | -продуцируется тучными клетками и способствует бронхоконстрикции и высвобождению провоспалительных медиаторов |
| Оксид азота (NO) | –активный вазодилататор, формируемый преимущественно в результате взаимодействия синтазы оксида азота с эпителиальными клетками дыхательных путей |
| Простагландин D2 | –бронхоконстриктор, продуцируемый преимущественно тучными клетками, также привлекает Th-2 клетки в дыхательные пути |
Таким образом, при БА наблюдается воспаление, характерное для аллергических заболеваний, с наличием активированных тучных клеток, увеличенным количеством активированных эозинофилов, повышенным количеством неизмененных естественных Т-киллеров и Th-2 лимфоцитов, которые продуцируют медиаторы, обусловливающие развитие клинических проявлений заболевания. Структурные клетки дыхательных путей также продуцируют воспалительные медиаторы, что способствует персистенции воспаления. Финальным этапом описанных патофизиологических процессов является констрикция дыхательных путей, что ведет к клиническим проявлениям и физиологическим изменениям при астме. К патоморфологическим изменениям, обнаруживаемых у пациентов относят:
· субэпителиальный фиброз вследствие депозиции коллагеновых фибрилл и протеогликанов под базальной мембраной;
· увеличение толщины гладких мышц дыхательных путей за счет их гипертрофии;
· пролиферацию кровеносных сосудов в стенке дыхательных путей под влиянием сосудистого эндотелиального фактора роста;
· гиперсекрецию слизи в результате увеличения числа бокаловидных клеток в эпителии дыхательных путей и увеличением размера подслизистых желез.
Одним из ключевых аспектов рекомендаций GINA 2014 является подчеркивание роли строгой верификации диагноза БА до назначения медикаментозной терапии.
БА – это гетерогенное (многоликое) заболевание, характеризующееся хроническим воспалением дыхательных путей. Однако, у БА есть два ключевых признака:
· Наличие в анамнезе респираторных симптомов, таких как свистящие хрипы, одышка, ощущение заложенности в груди и кашель, выраженность которых меняется со временем;
· Вариабельное ограничение скорости воздушного потока.
Учитывая вышесказанное, последовательность установления диагноза БА будет следующей:
1. Определить, являются ли респираторные симптомы, выявленные у пациента, типичными для БА? (Таблица №12)
2. Подробно собрать анамнез, подтверждающий возможность БА у пациента;
3. Выполнить спирометрию или определение пиковой скорости выдоха (ПСВ) с тестом на обратимость бронхиальной обструкции.
Таблица №12. Признаки, используемые для установления диагноза бронхиальная астма (GINA, 2014).
| 1.Наличие вариабельных респираторных симптомов в анамнезе |
| Типичные симптомы – свистящие хрипы, одышка, ощущение заложенности в груди и кашель: · У пациента с БА обычно наблюдается более одного из указанных симптомов. · Симптомы вариабельны по времени и интенсивности, · Часто симптомы появляются или ухудшаются ночью или при пробуждении, · Часто симптомы провоцируются физическими упражнениями, смехом, аллергенами, холодным воздухом, · Часто симптомы появляются или ухудшаются на фоне вирусных инфекций. |
| 2. Доказательства вариабельности ограничения скорости воздушного потока на выдохе |
| · По крайней мере, один раз в процессе диагностики при низком ОФВ1 необходимо подтвердить, что соотношение ОФВ1/ФЖЗЛ снижено (Норма ОФВ1/ФЖЗЛ 0,75-0,8 – у взрослых и более 0,9 – у детей). · Необходимо подтвердить, что вариабельность функции легких больше, чем у здоровых людей. Например: ОФВ 1 увеличивается более чем на 12% и 200 мл после ингаляции бронхолитика или ОФВ1 увеличивается более чем на 12% и 200 мл после противовоспалительного лечения (при отсутствии респираторной инфекции) · Вычисляют СРЕДНЮЮ ЕЖЕДНЕВНУЮ СУТОЧНУЮ ВАРИАБЕЛЬНОСТЬ. Для этого дважды в день (утром и вечером) определяют пиковую скорость выдоха (ПСВ). Средняя ежедневная суточная вариабельность =(ПСВ наибольшее за день – ПСВ наименьшее за день) /ПСВ среднюю от наибольшего и наименьшего за день и усредненное за 1-2 недели. · Чем дольше вариабельность и чем дольше она наблюдается, тем более уверенно выставляют диагноз БА. |
| Обозначения: ОФВ1-объем форсированного выдоха за 1-ю секунду; ФЖЗЛ – форсированная жизненная емкость легкого |
СИМПТОМЫ И ФИЗИКАЛЬНЫЕ ДАННЫЕ ПРИ БА
Типичные для БА жалобы включают: эпизоды одышки, свистящего дыхания, кашля (с мокротой или без таковой) и ощущение стеснения грудной клетки. Эти симптомы не являются специфическими для БА и могут наблюдаться при различных острых и хронических заболеваниях дыхательных путей. Рассматриваемые симптомы также могут наблюдаться у части больных с ХОБЛ, при этом дифференциальная диагностика между БА и ХОБЛ нередко вызывает затруднения. Некоторым пациентам затруднительно оценить тяжесть собственных симптомов, около 10% больных во время приступа не ощущают удушья и одышки, отмечая лишь свистящее дыхание и кашель.
Классическим проявлением БА является приступ удушья. Предприступный период характеризуется симптомами аллергического ринита, вегетативной дистонии, покашливанием. Приступы удушья чаще развиваются ночью или в предутренние часы. Возникающие в дневное время приступы обусловлены контактом с различными аллергенами и раздражителями. Приступ удушья начинается с мучительного кашля с трудно отходящей мокротой, появляются экспираторная одышка с участием в дыхании вспомогательной мускулатуры, дистанционные хрипы.
При осмотре можно увидеть цианоз губ, в ряде случаев акроцианоз, положение ортопноэ.
При перкуссии во время приступа или при развитии эмфиземы легкого можно выявить коробочный звук.
В легких с обеих сторон характерно ослабление везикулярного дыхания, удлинение выдоха, наличие свистящих хрипов, прослушивающихся на вдохе и выдохе.
У части больных при наличии выраженной обструкции дыхательных путей могут отсутствовать свистящие хрипы или прослушиваться только на форсированном выдохе («немое легкое»). Этот феномен обусловлен тяжелыми нарушениями вентиляции. У таких больных обычно также имеют место цианоз, тахипноэ, тахикардия, сонливость, ступор, «вздутие» грудной клетки, участие в акте дыхания вспомогательных мышц и втяжение межреберных промежутков, парадоксальный пульс и обильное потоотделение.
Во время приступа БА возникает тахикардия, повышается артериальное давление. Для острого приступа и обострения БА характерно наличие тахипноэ до 25-30 в минуту и тахикардии около 100 в минуту. Примерно в 25-30% случаев частота дыханий может быть более 30 в минуту, а пульса – более 120 в минуту.
Диагностика БА в период приступа не представляет трудностей. Однако, поскольку клинические проявления БА определяются выраженностью бронхиальной обструкции и эта обструкция полностью обратима на ранних этапах, то данные физикального обследования дыхательной системы пациента могут быть в норме. Таким, образом, приступ БА, который врач наблюдает у пациента, должен быть внесен в историю болезней, поскольку при начале лечения таких пациентов эмпирически с помощью кортикостероидов, подтвердить диагноз и провести дифференциальную диагностику с ХОБЛ уже будет труднее.
Кашлевой вариант БА. При кашлевом варианте БА кашель является ведущим, а в части случаев единственным симптомом заболевания. «Кашлевая» БА чаще наблюдается у лиц молодого возраста и детей. Для постановки диагноза у таких больных важную роль играют исследования вариабельности показателей функции легких, выявление бронхиальной гиперактивности и определение эозинофилов в мокроте.
Кашлевой вариант БА следует отличать от ряда состояний, проявляющихся кашлем и эозинофилией мокроты. Например, при эозинофильном бронхите имеется хронический малопродуктивный кашель, повышение содержание эозинофилов в мокроте или бронхиальных смывах, но показатели функции легких остаются неизменными. Также следует учитывать возможность развития кашля, связанного с приемом ИАПФ, гастроэзофагеальным рефлюксом, хроническим синуситом и дисфункцией голосовых связок.
Бронхоконстрикция, провоцируемая физическими нагрузками. У многих больных ведущей, а в некоторых случаях единственной причиной развития симптомов бронхоконстрикции, является физическая активность. Постнагрузочный бронхоспазм обычно развивается через 5–10 минут после прекращения физической активности (реже – во время нагрузки), при этом у пациентов наблюдаются типичные симптомы БА или иногда упорный кашель, самостоятельно проходящий через 40–45 минут. Некоторые виды физической активности (например, бег) провоцируют бронхоспазм чаще. Он также значительно чаще наблюдается при вдыхании сухого холодного воздуха. Быстрое устранение симптомов постнагрузочного бронхоспазма после ингаляции бета2 – агонистов свидетельствует в пользу наличия БА.
Анамнестическое Исследование при БА
При сборе анамнеза следует получить информацию о симптомах заболевания и о том, когда они развиваются: при нахождении в определенном месте дома или на работе, при контакте с постельными принадлежностями, уходе за животными, приготовлении пищи, прогулках в саду и т.п. При постановке диагноза БА важное уточнить ответы на следующие вопросы:
1. Был ли у пациента эпизод (эпизоды) свистящего дыхания?
2. Бывает ли у пациента мучительный ночной кашель?
3. Бывают ли у пациента свистящее дыхание и/или кашель через 5-10 минут после физической нагрузки?
4. Бывают ли у пациента развитие свистящего дыхания, сдавления в грудной клетке или кашля после контакта с аэроаллергенами или поллютантами?
5. Отмечает ли пациент, что у него часто «простуда опускается в грудную клетку» или продолжается более 10–ти дней?
Правильно собранный анамнез, позволяет предположить соответствующую природу приступов удушья на основании сведений о:
· семейной (наследственной) отягощенности по астме или другим аллергическим заболеваниям,
· повышенной чувствительности к тем или иным экзоаллергенам,
· указаний на внелегочные аллергические заболевания (аллергический риносинусит, экзема, крапивница).
При сборе анамнеза иногда удается проследить тесную связь развития и течения заболевания с острыми респираторными вирусными инфекциями или хроническими очагами инфекции в дыхательных путях.
При расспросе больного и оценке медицинской документации также важно установить у него наличие различных факторов, способных указывать на наличие БА или усугублять ее течение, таких как: наличие: патологии носа или околоносовых пазух; атипического дерматита/крапивницы/поллиноза; пищевой аллергии; гастроэзофагеального рефлюкса; непереносимости аспирина.
Современная классификация и Формулирование диагноза БА
В новом пересмотре рекомендаций GINA 2014 отсутствует раздел, посвященный классификации БА. Тем не менее, традиционно при оценке БА используют три параметра, включающие этиологическое происхождение, тяжесть заболевания и степень достижения его контроля.
По этиологии. Возможности классификации БА на основе этиологии с учетом сенсибилизирующих внешних факторов заметно ограничены, так как для некоторых больных не удается выявить внешние факторы риска. Руководство GINA 2014 указывает, что выделение аллергической (атопической, экзогенной) и неаллергической (эндогенной) БА нецелесообразно, так как причиной БА редко является единственный специфический аллерген. Несмотря на это поиск внешних факторов развития БА (например, профессиональной БА, аспириновой БА) должен обязательно проводиться у каждого пациента. Кроме того, указание на этиологию при формулировке диагноза является привычным и в ряде случаев полезным для определения тактики лечения.
По уровню контроля БА и риска осложнений. С целью оценки ответа пациента на назначенную терапию, введено понятие контроля БА. Термин «контроль» обозначает устранение проявлений заболевания. В идеале это должно относиться не только к клиническим проявлениям, но и к лабораторным маркерам воспаления и патофизиологическим признакам заболевания (например, гиперреактивности бронхов). В клинической практике рекомендуется использовать классификацию БА по уровню контроля над заболеванием и риску будущих осложнений течения заболевания и медикаментозной терапии (таблица №13).
Таблица №13 . Уровни контроля БА и риска осложнений
А. Оценка текущего клинического контроля (в течение последних 4 недели)
Наличие трех или более признаков частично контролируемой БА
Наличие обострения длительностью более 1 недели *
Б. Оценка будущего риска (риск обострений, дестабилизации, быстрого снижения функции легких, побочных эффектов от лечения)
Необходимо оценить будущий риск при постановке диагноза и периодически оценивать повторно, особенно у лиц с обострениями.
Следует измерить ОФВ1до начала лечения, через 3-6 месяцев базисной терапии и повторно по необходимости.
Признаки, ассоциируемые с высоким риском обострений БА, включают:
· тяжелые или часты обострения БА в прошлом, особенно требовавшие интенсивной терапии и интубации;
· неприменение ингаляционных кортикостероидов, недостаточный комплаенс, неадекватная техника ингаляции;
· избыточное употребление КДБА (более 1 баллончика на 200 доз за месяц);
· частые обострения в течение последнего года,
· любая госпитализация по поводу обострения БА,
· низкий ОФВ1, особенно если показатель менее 60%;
· значительные психоэмоциональные и социально-экономические проблемы;
· воздействие табачного дыма, аллергенов
· наличие ожирения, риносинусита, пищевой аллергии, эозинофилии мокроты или крови;
Факторы риска развития необратимой обструкции:
· воздействие табачного дыма и аэрополлютантов,
· хроническая гиперсекреция слизи,
· наличие эозинофилии мокроты или крови.
По степени тяжести. Классификация БА по степени тяжести также является традиционным подходом, который основывается на результатах анализа комплекса клинических и функциональных признаков бронхиальной обструкции. Прежде считалось, что классификация БА по степени тяжести может оказаться полезной для выбора тактики лечения заболевания. Однако далеко не всегда первоначальная оценка выраженности клинических проявлений у больного может служить надежным критерием выбора оптимальной лечебной тактики и прогноза.
Эксперты GINA пришли к заключению, что тяжесть БА целесообразно оценивать только ретроспективно по объему терапии, необходимому для достижения контроля заболевания после нескольких месяцев адекватно подобранной базисной терапии. При этом использовавшееся ранее разделение на интермиттирующую и персистирующую астму в настоящей редакции рекомендаций не упоминается.
Легкая степень тяжести констатируется при достижении контроля БА на фоне применения только короткодействующих бета-агонистов (КДБА) по требованию или низких доз ИГК или антилейкотриеновых препаратов (АЛП), что соответствует 1-2 шагам терапии.
Средняя степень тяжести устанавливается при достижении контроля БА на фоне применения низких доз ИГК в сочетании с длительнодействующими бета-агонистами (ДДБА) или средних доз ИГК (соответствует 3 шагу терапии) (Рис. 3).
Рис.3 Подход к лечению БА, ориентированный на контроль над заболеванием (рекомендации GINA 2014)
Тяжелая БА констатируется, когда для достижения полного контроля необходим большой объем терапии (например, высокие дозы ИГК в сочетании с ДДБА, что соответствует 4-5 шагам терапии астмы) или, несмотря на большой объем терапии, контроль БА достигнуть не удается.
Важно отличать тяжелую БА от недостаточно контролируемой. Прежде чем прийти к заключению о наличии тяжелой БА, следует убедиться, что исключены другие возможные причины отсутствия контроля: неадекватная техника ингаляции (до 80% пациентов); низкая приверженность лечению; некорректная диагностика БА; наличие коморбидных состояний (риносинусит, гастроэзофагеальный рефлюкс, ожирение, синдром обструктивного ночного апноэ и др.).
Итак, при формулировке диагноза следует ограничиться указанием нозологии, степени тяжести, уровня текущего клинического контроля, наличия осложнений.
Например: БА. Средней степень тяжести. Контролируемая. Эмфизема легких. ДН I.
Дата добавления: 2018-05-12 ; просмотров: 293 ; ЗАКАЗАТЬ РАБОТУ
источник
Новые подходы к лечению пациентов с сочетанием бронхиальной астмы и ХОБЛ – фокус на пролонгированные М-холинолитики
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) относятся к хроническим воспалительным заболеваниям легких. Подходы к ведению пациентов с БА и ХОБЛ с учетом различий в патогенезе данных заболеваний должны различаться, при этом зачастую в условиях реальной клинической практики пациентам назначается идентичная терапия. Осложняет эту ситуацию и тот факт, что у ряда больных (преимущественно пожилого возраста) сложно дифференцировать данные патологии, а у некоторых пациентов имеется комбинация 2-х заболеваний сразу, что представляет значительные сложности для клинициста в плане выбора оптимальной схемы терапии. Насколько актуальна данная проблема в реальной практике?
Как известно, БА – одна из наиболее распространенных патологий, которой страдают лица всех возрастов во всем мире, она представляет собой серьезную социальную, эпидемиологическую и медицинскую проблему. БА – это хроническое воспалительное заболевание дыхательных путей, которое при неэффективном лечении может значительно снижать качество и сокращать продолжительность жизни пациентов, приводить к госпитализации и в ряде случаев быть причиной смерти. В последние десятилетия в лечении БА были достигнуты несомненные успехи. Признание ведущей роли аллергического воспаления в патогенезе этого заболевания привело к созданию препаратов, уменьшающих активность воспалительного процесса в бронхиальном дереве. Качество ведения пациентов с данной патологией повысилось после внедрения в широкую клиническую практику ингаляционных глюкокортикостероидов (ИГКС).
Смертность от БА быстро снижалась, начало казаться, что ИГКС и являются теми средствами, которые раз и навсегда решили проблему астмы. Действительно, только с 1990 по 2010 г. смертность от БА в мире снизилась среди мужчин с 25 до 13, а среди женщин – с 17 до 9 пациентов на 100 тыс. человек в год [5]. Однако, к сожалению, проблема БА крайне актуальна и в настоящее время. В мире около 300 млн больных БА, ее распространенность в разных странах мира колеблется от 1 до 18% [6]. Необходимо отметить, что снижение смертности не сопровождалось снижением заболеваемости БА, которая по-прежнему остается на высоком уровне [8]. Имеются сведения, что в некоторых странах произошла стабилизация уровня заболеваемости, в то время как в других странах распространенность БА продолжает увеличиваться. К сожалению, получение сопоставимых данных по разным странам затруднено из-за существенных различий медицинской статистики и особенностей проведения эпидемиологических исследований. По оценкам ВОЗ, ежегодно БА обусловливает потерю 15 млн так называемых DALY (Disability Adjusted Life Year – «год жизни, измененный или потерянный в связи с нетрудоспособностью»), что составляет 1% от общего всемирного ущерба от болезней [7].
Проблема БА в России так же актуальна, как и в других странах Европы. На 2010 г. в России общее число больных астмой превышало 6 млн человек. Ежегодно регистрируется до 120 тыс. новых случаев заболевания. Несмотря на современные методы диагностики и эффективные способы лечения, от астмы ежегодно умирают до 3,6 тыс. человек [8].
Что касается ХОБЛ, то она также относится к числу наиболее распространенных заболеваний. В структуре заболеваемости ХОБЛ входит в число лидирующих по числу дней нетрудоспособности, причинам инвалидности и занимает 4-е место среди причин смерти в мире. ХОБЛ наносит значительный экономический ущерб, связанный с временной и стойкой утратой трудоспособности самой активной части населения. Крупные эпидемиологические исследования показали, что ХОБЛ характеризуется системными проявлениями, повышает риск развития сердечно-сосудистых заболеваний в 2–3 раза [10, 12]. По прогнозам ВОЗ, за период 1990–2020 гг. ХОБЛ по смертности переместится с 6-го на 2–3-е место, по заболеваемости – с 12-го на 5-е [11]. За 1 год в мире более 36 млн человек умирают от неинфекционных патологий, из них 12% – от хронических респираторных неинфекционных заболеваний [11]. Социальное бремя заболевания также очень велико – ХОБЛ в 1990 г. являлась 12-й ведущей причиной потери DALY в мире (2,1%), а к 2030 г., в соответствии с прогнозами, выйдет на 7-е место, что определяет высокую социальную значимость данной патологии [13–15].
В России, по данным официальной статистики, около 1 млн больных ХОБЛ. Однако эти данные не отражают реальную ситуацию, т. к. диагностируются только тяжелые формы заболевания, а пациенты с начальными проявлениями ХОБЛ не учитываются. По данным Российского респираторного общества, в России около 11 млн больных ХОБЛ. Эпидемиологическая часть исследования GARD (Global alliance against chronic respiratory diseases), проведенная в России, продемонстрировала, что только 20% пациентов с ХОБЛ поставлен правильный диагноз, а из тех больных, у которых заболевание диагностировано, более 90% не получают лечения, предусмотренного современными рекомендациями [16].
Учитывая столь значительное количество пациентов с БА и ХОБЛ, логично было бы предположить, что даже при отсутствии связи между этими патологиями у достаточно большого количества пациентов может быть сочетание 2-х заболеваний одновременно. При этом уже установлено, что наличие БА является само по себе фактором риска развития ХОБЛ [18], т. е. существует патогенетическая связь между этими заболеваниями. Почему этому придается такое большое значение?
Как уже было установлено ранее в ходе большого количества исследований, БА и ХОБЛ – воспалительные заболевания, однако, несмотря на то, что в ряде случаев имеется сходная клиническая картина, в большинстве случаев характер воспаления при этих заболеваниях принципиально различается. С учетом различия патогенетических характеристик воспалительного процесса при ХОБЛ и БА (преимущественно нейтрофильное и эозинофильное соответственно) лечение ХОБЛ направлено на снижение выраженности симптомов бронходилататорами, в то время как ключевой элемент лечения БА – противовоспалительная терапия, направленная на подавление воспалительного процесса в бронхиальном дереве. Вследствие этого при данных заболеваниях тактика назначения препаратов (как бронходилатирующих, так и противовоспалительных) имеет существенные различия. В результате терапия, направленная на снижение астматического воспаления, не имеет терапевтического обоснования при нейтрофильном воспалении ХОБЛ, и, например, лечение глюкокортикостероидами, являясь высокоэффективным при астме (снижает активность эозинофилов), не предотвращает прогрессирование процесса при ХОБЛ (стимуляция нейтрофилов) [20]. На рисунке 1 приведены основные отличия ХОБЛ и БА, при этом показано, что сочетание этих заболеваний встречается в значительном количестве случаев. По некоторым данным, это «перекрывание» выявляется у половины всех пациентов, однако сравнивать такие результаты между собой не имеет особого смысла, т. к. в различных работах применялись различные критерии диагностики ХОБЛ и БА, с чем и связаны большие разночтения в цифрах (от 15 до 55%). Выделение таких пациентов в отдельную группу представляется целесообразным, поскольку при сочетании этих патологий чаще наблюдаются обострения, хуже качество жизни, отмечается ускорение снижения легочной функции, зафиксирована более высокая смертность и выше экономические расходы, чем при ХОБЛ или БА по отдельности [23–25].
Как современные руководства определяют БА и ХОБЛ?
Согласно новому определению, приведенному в GINA 2014 г. (основной документ, в котором отражена стратегия диагностики и лечения данной патологии), БА – это «гетерогенное заболевание, обычно характеризующееся хроническим воспалением воздухоносных путей. Оно определяется историей респираторных симптомов, таких как хрипы, затрудненное дыхание, чувство стеснения в груди и кашель, которые могут варьировать по времени и интенсивности вместе с вариабельным ограничением экспираторного воздушного потока» [17].
В определение ХОБЛ в 2014 г. также были внесены некоторые изменения: «это частое заболевание, которое можно предотвратить и лечить, характеризующееся персистирующим ограничением воздушного потока, обычно прогрессирующее и ассоциированное с усиленным хроническим воспалительным ответом в воздухоносных путях и легких в ответ на раздражающие частицы или газы. Обострения и коморбидные заболевания вносят вклад в общую тяжесть состояния у отдельных пациентов» [18].
В середине 2014 г. в клиническую практику был введен новый термин, обозначающий сочетание ХОБЛ и БА, – ACOS (asthma-COPD overlap syndromе – синдром перекрывания астма – ХОБЛ). В русской литературе еще не сформировалась общепринятая аббревиатура для обозначения данного синдрома, поэтому в данной статье он будет обозначен как СПАХ (Синдром Перекрывания Астма – ХОБЛ). СПАХ посвящена отдельная глава в GINA 2014 г., которая создана совместными усилиями 2-х комитетов – GINA и GOLD. Более того, на основании данной главы выпущен отдельный документ «Диагностика заболеваний с хроническим ограничением воздушного потока: астма, ХОБЛ и СПАХ» [19].
Какое определение в рамках этого документа имеет СПАХ? «Синдром перекрывания астма – ХОБЛ характеризуется персистирующим ограничением воздушного потока, рядом признаков, ассоциированных с астмой, и рядом признаков, ассоциированных с ХОБЛ. Следовательно, СПАХ определяется чертами, характерными одновременно для БА и ХОБЛ». Необходимо сразу оговориться, что авторы документа не используют определение СПАХ, а характеризуют его лишь как «описание для клинического использования» [19].
Такое клиническое обособление СПАХ важно с точки зрения дифференцированного подхода к назначению терапии пациентам с хронической бронхообструктивной патологией. Действительно, при БА в качестве монотерапии не назначают длительно действующие β2–агонисты (ДДБА) (назначение возможно только в ассоциации с ИГКС), а при ХОБЛ – в качестве монотерапии не назначают ИГКС (при этом длительно действующие М-холинолитики (ДДХЛ) и ДДБА являются ключевыми препаратами) [17, 18]. Более того, ИГКС при ХОБЛ назначаются только пациентам с тяжелыми и крайне тяжелыми формами заболевания, которые не контролируются пролонгированными бронхолитиками. При этом необходимо учитывать, что применение ИГКС (особенно высоких доз) повышает риск развития пневмонии и туберкулеза [18, 21].
При описании роли ИГКС при ХОБЛ нельзя не упомянуть о недавно завершившемся 12-месячном двойном слепом исследовании WISDOM, в которое были включены 2485 пациентов с ХОБЛ с историей обострений заболевания, находящиеся на тройной терапии тиотропия бромидом, сальметеролом и флутиказоном в течение 6 нед. Следует отметить, что пациенты страдали тяжелой и крайне тяжелой ХОБЛ, 69,9% получали ИГКС постоянно до включения в исследование. После рандомизации пациенты 1-й группы продолжили получать тройную терапию, у пациентов 2-й группы в течение 12 нед. стали снижать дозу ИГКС вплоть до полной отмены. В итоге к 52 нед. в группе пациентов с отменой ИГКС на 43 мл было больше сокращение минимального объема форсированного выдоха за 1-ю секунду (ОФВ1), однако риск развития среднетяжелых и тяжелых обострений не отличался у пациентов, продолжающих лечение ИГКС, и у тех, кто прекратил прием ИГКС [22]. То есть в ходе этого исследования было еще раз продемонстрировано, что роль ГКС в лечении ХОБЛ значительно более скромная, чем предполагали ранее, и основное значение имеет назначение бронходилататоров.
Таким образом, перед практическим врачом стоит задача проведения дифференциальной диагностики между БА и ХОБЛ для выбора оптимальной схемы терапии. В таблице 1 рассмотрены факторы, свидетельствующие о СПАХ, и показатели, на которые стоит обращать внимание.
Несмотря на наглядность представленной схемы, разделяющей БА, ХОБЛ и СПАХ, можно быть уверенным в том, что при дифференциальной диагностике этих состояний возникнет большое количество вопросов. Например, остается неясным, каким образом применять спирометрические критерии, если нет четкого указания, что при СПАХ должно сохраняться соотношение ОФВ1/ФЖЕЛ
источник
К самым часто встречающимся болезням дыхательной системы человека, относятся хроническая обструктивная болезнь легких и астма. Успешное лечение этих болезней и прогноз зависит от правильной диагностики, используя которую, можно сделать верное медицинское заключение об имеющемся заболевании.
Для распознавания ХОБЛ и бронхиальной астмы врачи прибегают к дифференциальной диагностике. Дифференциальная диагностика — это способ распознания болезней, применяя который, можно исключить похожие заболевания, учитывая их отличительные черты, и поставить единственно верный диагноз.
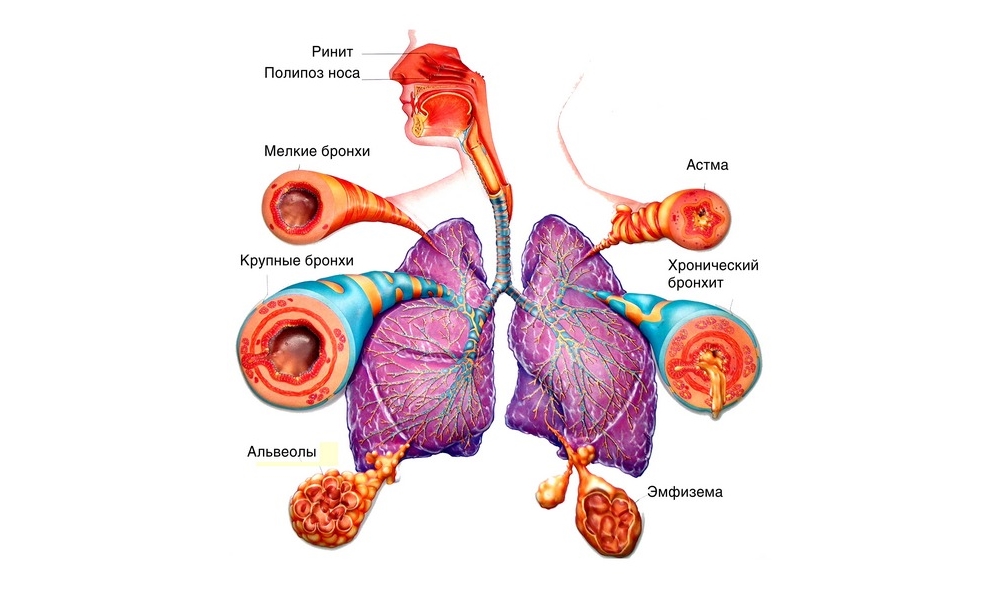
Астма и ХОБЛ обладают некоторыми схожими признаками, но отличительные черты тоже присутствуют. Хроническая обструктивная болезнь легких — это общий термин, который обозначает различные воспалительные процессы, развивающиеся в органах дыхания и возникающие из-за воздействия определенных неблагоприятных факторов. Чаще всего поражаются бронхи, и возникает непроходимость дыхательных путей, от которой невозможно избавиться.
Также для этого заболевания характерно развитие дыхательной недостаточности и ее дальнейшее прогрессирование. Заболевание разделяется на четыре формы по тяжести: легкая, средняя, тяжелая и крайне тяжелая. К возникновению данного заболевания может привести курение, как пассивное, так и активное, на протяжении длительного времени.
Дым, который вдыхается человеком, способствует раздражению легочной ткани, что ведет в дальнейшем к воспалительным процессам в ней и последующему ее разрушению. К развитию ХОБЛ приводит и вдыхание определенных химических соединений, газов, мелких твердых частиц органического или минерального происхождения и так далее. К основным симптомам заболевания относятся:
- кашель на протяжении длинного промежутка времени с выделением слизи и вязкой мокроты;
- диспноэ, которое усиливается после спортивных упражнений и активной деятельности.
С годами заболевание прогрессирует, и симптомы становятся более ярко выраженными. Пациенты, страдающие этим заболеванием, теряют вес, ухудшается их общее состояние.
В некоторых случаях болезнь сопровождается неожиданно возникающими обострениями, которые ведут к ухудшению общего самочувствия. Симптомы ухудшения также могут быть как легкими, так и очень опасными.
При этом, могут привести к летальному исходу, если своевременно не принять необходимые меры!
Под медицинским термином «астма» подразумевается хроническое заболевание, для которого характерны воспалительные процессы в бронхах. Из-за этих воспалительных процессов повышается чувствительность органов дыхания к различным аллергенам, например, пыльце, резким ароматам.
В этом случае мускулатура бронхов отвечает резким судорожным сокращением, слизистая оболочка отекает, и образовывается слизь, из-за которой затрудняется процесс дыхания. У пациента появляется одышка, которая с легкостью может перерасти в удушье.
Заболевание классифицируется по типам в зависимости от причин возникновения. Выделяется аллергическая, неаллергическая и смешанная форма астмы. Зачастую болезнь все-таки имеет аллергическую природу, и приступы возникают, когда организм сталкивается с аллергенами.
Например: шерстью животных, какими-то определенными косметическими средствами и прочим. В таком случае возникает приступ астмы, который сопровождается одышкой, проблемами с дыханием, а перед ним появляется заложенность носа и кожная сыпь.
При неаллергической форме органы дыхания реагируют на любой внешний раздражитель, то есть это может быть даже холодный воздух, чрезмерная спортивная нагрузка, стрессовая ситуация и многое другое. Гораздо реже встречается смешанная форма астмы, точные причины ее возникновения достоверно не известны.
Пациенты, страдающие астмой, жалуются на мучительный кашель, затрудненный процесс дыхания, появляется одышка, свистящее дыхание, которое можно услышать, даже находясь на достаточно большом расстоянии от пациента. При первых признаках начинающего приступа больному необходимо принять вертикальное и дышать исключительно ртом.
Так как эти две болезни очень похожи по симптоматике, то для постановки диагноза необходимо знать отличия между ХОБЛ и бронхиальной астмой.
Известно несколько факторов, с помощью которых можно правильно определить заболевание:
- Чаще всего ХОБЛ неаллергической природы.
- Астма может передаваться по наследству и связана с аллергией. Организм реагирует на определенные аллергены.
- С ХОБЛ чаще всего сталкиваются пожилые люди, а также пациенты, которые на протяжении долгого времени злоупотребляли никотином. Чем дольше курил пациент, тем тяжелее течение заболевания. Часто прогноз лечения этой болезни определяется по особой формуле: количество сигарет, которые пациент выкуривал в течение дня, умножается на длительность курения в годах. И чем больше полученный результат, тем хуже прогноз результатов терапии заболевания.
- Астма часто встречается у маленьких и юных пациентов, а симптоматика хронической обструктивной болезни легких характерна для лиц, достигших 45 лет.
- Важные факторы риска: при бронхиальной астме это наследственная предрасположенность, а в случае с ХОБЛ — табакокурение, неблагоприятная экологческая ситуация и условия труда (например, химическое производство).
- При астме кашель возникает приступами, появляется после контакта с веществами, которые вызывают аллергическую реакцию. При ХОБЛ симптоматика прогрессирует постепенно, с годами.
- Для астмы также характерно и воспаление слизистой оболочки полоса носа, конъюнктивит, синдром атопической экземы, астматический статус, ХОБЛ сопровождается заболеваниями сердечно-сосудистой системы.
- При лечении астмы отлично действуют кортикостероиды, при ХОБЛ эти медикаменты не приносят никакого облегчения.
У некоторых пациентов наблюдается и два заболевания одновременно. Тогда принято в большинстве случаев говорить о бронхиальной астме при ХОБЛ.
Приступы и обострения возникают при совокупности этих болезней гораздо чаще, и специалисту намного тяжелее подобрать подходящее лечение. Цель терапевтических мер заключается в смягчении симптоматики, повышении уровня физической активности и качества жизни пациентов и замедлении развития заболевания.
Часто назначаются ингаляционные глюкокортикостероиды, длительно воздействующие бета2-адреномиметики. При надобности прописываются и антибактериальные препараты. Лечение назначается индивидуально после досконального обследования больного, изучения его анамнеза и особенностей организма.
Для постановки верного диагноза, чтобы отличить ХОБЛ и бронхиальную астму, используется дифференциальная диагностика. Чтобы разобраться, чем же болен пациент — астмой или ХОБЛ — врачи применяют следующие методы:
- сбор семейного анамнеза и анамнеза жизни: врач расспрашивает больного о генетической предрасположенности, трудовой деятельности, вредных привычках;
- получение сведений о заболевании: врач задает вопросы о длительности и интенсивности симптоматики, консистенции слизи;
- общий осмотр: прослушивание легких, сердца, осмотр кожного покрова;
- анализ мокроты, крови;
- проба с сальбутамолом: в этом случае сначала измеряется объем выдыхаемого воздуха без лекарства, и второе измерение проходит через четверть часа после его применения. Если полученный результат улучшается меньше, чем на 15%, то это говорит о ХОБЛ, так как в этом случае стеноз, возникший в бронхах, считается необратимыми, и его невозможно устранить с помощью медикаментозных препаратов.
При лечении ХОБЛ в основном пациенты получают медикаментозные препараты на протяжении длительного времени. Главная цель терапии — купирование процесса воспаления, который ведет к застойным явлениям и приводит к уменьшению просвета бронхов.
Рекомендуется при необходимости сменить место жительства, поменять рабочее место, бросить курить. Назначаются:
- бета-адреноблокаторы, обладающие продолжительным действием. Их прием ведет к рефлекторному расширению просвета бронхов и снятию спазма гладких мышц;
- глюкокортикостероиды;
- муколитики (бронхосекретолитические препараты).
При развитии бактериальной инфекции назначаются антибактериальные средства.
Целью терапии астмы является сведение к минимуму выброса медиаторов воспаления. При внезапно возникших опасных приступах назначаются:
- 2-адреномиметики;
- атропиноподобные медикаменты;
- препараты, способствующие расширению бронхов;
- стабилизаторы мембран тучных клеток;
- глюкокортикостероиды и прочее.
Чтобы избежать возникновения ХОБЛ и бронхиальной астмы, настоятельно рекомендуется:
- исключить вредные факторы на рабочем месте (при необходимости — смена вида деятельности) и поменять место жительства при плохой экологической обстановке;
- вести здоровый образ жизни: избавиться от пагубных привычек, заниматься спортом и т. д.;
- при астме рекомендуется избегать контакта с веществами, которые способствуют появлению аллергической реакции;
- ежедневно делать влажную уборку в помещении, как на работе, так и в доме/квартире;
- рекомендуется постепенно увеличивать физическую нагрузку;
- вовремя лечиться от простудных и инфекционных заболеваний органов дыхательной системы;
- следить за состоянием здоровья: посещать санатории, физиотерапевтические процедуры, проходить профосмотры у врача.
источник