Бронхиальной астмой называют хроническое заболевание дыхательной системы, при котором отмечается сильное сужение бронхов. Гормоны при астме нужны для оказания противовоспалительного и антиаллергического эффекта.
В базисную терапию астмы включены глюкокортикостероиды. Если их не применять для лечения заболевания, сильно возрастает зависимость от симптоматических бронходилататоров. Это является признаком неконтролируемого течения астмы.
Глюкокортикостероиды — это гормоны, производимые корой надпочечников. В организме человека вырабатывается кортизол, кортикостерон.
Разностороннее воздействие на организм этих биологически активных веществ позволило активно использовать их в лечении различных заболеваний, в том числе астмы.
Сейчас существует ряд фторированных и нефторированных синтетических глюкокортикоидов. В отличие от природных, они обладают большей активностью, поэтому действуют более эффективно.
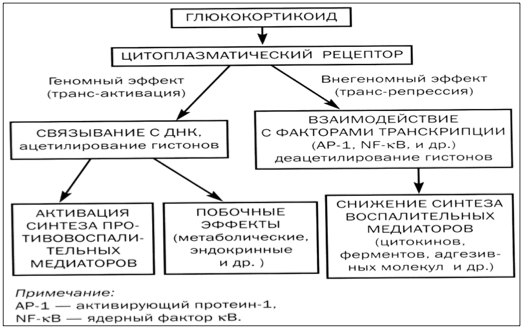
Для полного понимания, почему так активно используют гормоны от астмы, важно знать их механизм действия. В клетках человеческого организма существуют специальные рецепторы, с которыми глюкокортикостероиды связываются, проникая в цитоплазму.
Полученный в результате этого взаимодействия комплекс проникает внутрь ядра, где воздействует непосредственно на ДНК. Это позволяет активировать процесс образования различных белков:
- липокортин-1. Его действие направлено на торможение продукции арахидоновой кислоты, из которой синтезируются медиаторы воспаления;
- нейтральная эндопептидаза. Нужна для разрушения кининовых комплексов, принимающих участие в развитии воспалительного процесса;
- интерлейкин-10, оказывающий противовоспалительное действие;
- ингибитор ядерного фактора. Играет важную роль в торможении воспалительного процесса бронхов.
За счет действия комплекса гормон-рецептор наблюдается выраженное торможение образования активизирующих воспалительный процесс белков.
Глюкокортикоиды благодаря своим свойствам отлично помогают при бронхиальной астме, давая выраженный противовоспалительный эффект.
Применение глюкокортикоидов при бронхиальной астме является традиционным методом лечения данного заболевания. Их использование началось еще в середине 40-х годов ХХ века, после того, как Ф. Хенч и Э. Кендэлл смогли искусственно синтезировать ГКС.
Поняв, что глюкокортикостероиды помогают в контроле воспалительного процесса при гормональной астме, они начали активно тестировать их при лечении заболевания, однако отметили большое количество побочных эффектов и временно прекратили их использование.
В современной медицине астматикам назначается два типа гормональных препаратов: ингаляционные и системные ГКС.
Главные преимущества, объясняющие широкое применение ингаляционных глюкокортикостероидов (ИГКС) для лечения бронхиальной астмы, — высокая липофильность, малый период полувыведения, а также быстрая инактивация.
В клинической практике используются следующие ИГКС:
- беклометазона дипропионат;
- будесонид;
- мометазона фуроат;
- флутиказона пропионат;
- циклесонид.
Механизм действия ИГКС при бронхиальной астме основан на их высокой липофильности. Эпителий человеческих бронхов покрыт незначительным слоем жидкости.
Поэтому не все вещества могут быстро проникнуть сквозь этот барьер. Липофильность позволяет препарату быстро достичь слизистой оболочки бронхов и проникнуть в кровеносную систему.
Эффект от применения ингаляционных глюкокортикоидов напрямую зависит от того, каким методом они были доставлены в организм.
Так, при использовании ингаляторов с аэрозолями большая часть препарата оседает в ротовой полости либо проглатывается. Лишь 10% достигает непосредственно слизистой оболочки бронха.
При вдыхании препарата через спейсер — около 5%. В системный кровоток ИГКС попадают в виде неактивных продуктов обмена, за исключением беклометазона. Также применяется введение препаратов через небулайзер для определенных групп пациентов, а именно:
- дети;
- пожилые люди;
- люди с нарушениями сознания;
- больные с сильной бронхиальной обструкцией.
Согласно ряду клинических испытаний, ингаляционные глюкокортикостероиды крайне эффективны при бронхиальной астме.
Системные глюкокортикостероиды (СГКС) не являются препаратами экстренной помощи при бронхиальной астме, однако они крайне важны для проведения терапевтических мероприятий во время обострений. В целом они нужны для повышения качества жизни пациента и не обладают быстрым эффектом.
Согласно глобальной стратегии ВОЗ, крайне важно применять СГКС при всех обострениях астмы, за исключением самых легких. Особенно это касается следующих случаев:
- после введения ИГКС не отмечается улучшения состояния пациента;
- приступ начался, несмотря на прием ИГКС;
- требуется увеличение дозы ИГКС;
- состояние пациента постоянно ухудшается;
- снижение реакции организма на действие ИГКС;
- снижение пикфлоуметрических показателей (ПСВ ниже 60%)
Отмечается, что для длительной терапии лучше применять СГКС в форме таблеток, внутривенное введение чаще используется при приступе. Основные глюкокортикостероиды, использующиеся для системной терапии при бронхиальной астме, — это преднизолон и гидрокортизон.
При пероральном приеме отмечается крайне высокая биодоступность. Максимальная концентрация препаратов в крови при внутривенном введении достигается менее чем через час после попадания в организм.
В печени данные лекарственные средства метаболизируются, а затем выводятся вместе с мочой.
При лечении больных гормонозависимой бронхиальной астмой важно помнить, что ГКС обладают рядом побочных эффектов, которые можно разделить на две группы:
- Развивающиеся во время терапии заболевания.
- Развивающиеся после прекращения лечения (синдром отмены).
К первой группе можно отнести следующие последствия:
- метаболические нарушения;
- повышение артериального давления;
- снижение иммунного статуса;
- язвенная болезнь;
- миопатия;
- расстройства психики;
- нарушения роста у детей;
- кушингоид.
Метаболические нарушения проявляются в виде гипергликемии, нарушении жирового, а также водно-электролитного обмена. Повышение уровня сахара в крови связано с тем, что на фоне приема ГКС отмечается увеличение устойчивости тканей к действию инсулина.
При этом данное состояние наблюдается достаточно редко, и к нему более склонны люди, которые, помимо гормональной астмы, болеют сахарным диабетом.
Нарушение обмена жиров проявляется в том, что на лице и туловище наблюдается чрезмерное развитие жировой ткани. Развивается так называемый кушингоидный хабитус.
Нарушения водного и минерального обмена проявляются в виде задержки воды в организме и потери кальция и калия.
Артериальная гипертензия при приеме ГКС связана с их воздействием на стенки сосудов. Развивается при длительном лечении большими дозами препаратов.
Еще реже возникает язвенная болезнь. Именно поэтому, все больные, которые применяют в лечении астмы СГКС, должны проходить обследования на предмет наличия язв в желудке.
У некоторых больных, применяющих ГКС, может возникнуть мышечная слабость, вплоть до полной атрофии. Это напрямую связано с влиянием препаратов на минеральный обмен. Также миопатия может наблюдаться при кушингоиде, поэтому ее нельзя называть специфичным побочным эффектом.
Легкие нарушения психического состояния могут наблюдаться в самом раннем начале терапии ГКС. Так, у больных отмечаются нервозность, частая смена настроения, а также нарушения сна. Стероидные психозы развиваются крайне редко.
У детей при использовании СГКС может отмечаться нарушение роста. В особенности этому подвержены мальчики. Считается, что патология связана с нарушением продукции половых гормонов.
При синдроме отмены наблюдается повышенная утомляемость, отсутствие аппетита, лихорадка, тошнота, а также сильные головные боли. В некоторых случаях может проявиться недостаточность надпочечников. Крайне редко наблюдается клиника псевдоопухоли мозга.
Первое, что должны понимать люди, больные гормонозависимой бронхиальной астмой, — нельзя самостоятельно отказываться от применения ГКС. Лечение должно быть системным и проходить под контролем специалиста.
Если говорить о лечении астмы без гормональных препаратов, то нужно вспомнить о такой группе лекарств, как кромоны. Нужно понимать, что данные лекарственные средства в большей мере обладают профилактическим, а не лечебным эффектом.
Их рекомендуется применять в период ремиссии. Существует много форм кромонов, однако лучший эффект достигается при применении при помощи ингаляторов. Они обладают рядом преимуществ:
- простота применения;
- отсутствие привыкания;
- минимальный риск побочных эффектов.
Благодаря своим свойствам препараты кромоглициевой кислоты отлично подходят для профилактики приступов астмы у детей, страдающих легкой формой заболевания. В соответствии с глобальной стратегией ВОЗ, они являются препаратом выбора.
Согласно проведенным исследованиям, если при средней тяжести и тяжелом течении астмы применение ИГКС не вызывает вопросов, то на начальных стадиях их употребление не оправдано.
Лечение астмы без гормонов у взрослого человека, который уже длительное время применял стероиды, практически невозможно.
Медикаментозные средства, такие как ИГКС и СГКС, при лечении бронхиальной астмы важно применять под контролем лечащего врача. Препараты необходимо подбирать индивидуально, а само лечение должно носить системный характер.
При обострениях БА рекомендуется использовать ИГКС для снятия приступа, а затем, при необходимости подключать СГКС. Несмотря на риск развития побочных эффектов, данные средства являются оптимальным вариантом лечения астмы.
источник
Бронхиальная астма представляет собой хроническую патологию, развитие которой могут спровоцировать различные факторы, как внешние, так и внутренние. Люди, которым был диагностирован этот недуг, должны пройти комплексный курс медикаментозной терапии, которая позволит устранить сопровождающую симптоматику. Любое лекарство от бронхиальной астмы должен назначать только узкопрофильный специалист, которым была проведена комплексная диагностика и выявлена причина развития этой патологии.
Каждый специалист при терапии бронхиальной астмы использует различные медикаменты, в частности препараты нового поколения, которые не имеют слишком серьезных побочных эффектов, более эффективны и лучше переносятся больными. Для каждого пациента аллерголог в индивидуальном порядке подбирает схему лечения, которая включает не только таблетки от астмы, но и медикаменты, предназначенные для наружного применения.
Специалисты придерживаются следующих принципов при медикаментозной терапии бронхиальной астмы:
- Максимально быстрое устранение сопровождающей патологическое состояние симптоматики.
- Предупреждение развития приступов.
- Оказание помощи больному при нормализации дыхательных функций.
- Сведение к минимуму количества лекарственных средств, которые необходимо принимать для нормализации состояния.
- Своевременное проведение профилактических мероприятий, направленных на предупреждение рецидивов.
Такая группа медикаментов задействуется пациентами для ежедневного применения с целью купирования сопровождающей бронхиальную астму симптоматики, и предотвращения новых приступов. Благодаря проведению базисной терапии больные испытывают существенное облегчение.
К базисным медикаментам, которые способны купировать воспалительные процессы, устранить отечность и другие аллергические проявления, относятся:
- Ингаляторы.
- Антигистамины.
- Бронхолитики.
- Кортикостероиды.
- Антилейкотриеновые лекарства.
- Теофиллины, оказывающие продолжительное терапевтическое действие.
- Кромоны.
Такие медикаменты обладают большим количеством побочных эффектов, поэтому задействуются преимущественно при купировании острых астматических приступов. Специалисты прописывают больным в период обострения следующие лекарства:
- «Аммоний», неадсорбируемый, четвертичный.
- «Сульфат атропина».
Астматикам специалисты часто прописывают следующие лекарственные средства, в составе которых присутствуют гормоны:
- «Бекотид», «Ингакорт», «Беротек», «Сальбутамол».
- «Интал», «Альдецин», «Тайлед», «Беклазон».
- «Пульмикорт», «Будесонид».
Такие медикаменты назначаются больным, у которых на фоне бронхиальной астмы развились воспалительные процессы. Присутствующие в них компоненты способны тормозить процесс выработки тучных клеток, которые уменьшают размер бронхов и провоцируют воспаления. Их не задействуют при купировании астматических приступов, а также не применяют при лечении детей, не достигших шестилетнего возраста.
Астматикам прописываются следующие медикаменты из группы кромонов:
- «Интал».
- «Недокромил».
- «Кетопрофен».
- «Кетотифен».
- Кромгликат или Недокромил натрия.
- «Тайлед».
- «Кромгексал».
- «Кромолин».
При проведении комплексной терапии бронхиальной астмы врачи назначают больным негормональные лекарства, например таблетки:
Такие медикаменты применяются при воспалительных процессах, которые сопровождаются спазмами в бронхах. Специалисты прописывают астматикам следующие виды лекарств, в качестве дополнительной терапии (могут применяться при купировании астматических приступов у детей):
- Таблетки «Формотерола».
- Таблетки «Зафирлукаста».
- Таблетки «Сальметерола».
- Таблетки «Монтелукаста».
При проведении комплексной терапии бронхиальной астмы специалисты прописывают больным такие медикаменты крайне редко, так как они имеют много побочных эффектов. Каждое лекарство от астмы из этой группы способно оказать мощнейшее антигистаминное и противовоспалительное действие. Присутствующие в них компоненты тормозят процесс выработки мокроты, максимально снижают чувствительность к аллергенам.
В эту группу лекарств включаются:
- Инъекции и таблетки Метипреда, Дексаметазона, Целестона, Преднизолона.
- Ингаляции Пульмикорта, Беклазона, Будесонида, Альдецина.
Лекарственные средства, которые относятся к этой группе, специалисты применяют, как правило, при купировании астматических приступов, в частности удушья. Они способны снимать воспалительные процессы, а также нейтрализовывать спазмы в бронхах. Пациентам рекомендуется применение (полный список пациент может получить у лечащего врача):
Если у человека наблюдается обострение патологии, то его бронхиальные пути заполняются массами, имеющими густую консистенцию, которые препятствуют нормальным дыхательным процессам. В этом случае врачи назначают медицинские препараты, которые способны быстро и эффективно вывести мокроту:
При проведении лечения бронхиальной астмы зачастую задействуются специальные приборы, предназначенные для проведения ингаляций:
- Ингалятор – приспособление, которое имеет компактные размеры. Его носят с собой практически все астматики, так как с его помощью можно быстро купировать приступ. Перед задействованием ингалятор необходимо перевернуть вверх ногами, чтобы мундштук оказался снизу. Его пациент должен вставить в ротовую полость и после этого нажать на специальный клапан, дозировано подающий лекарственный препарат. Как только медикамент поступает в дыхательную систему больного, у него происходит купирование астматического приступа.
- Спейсер – специальная камера, которую необходимо перед применением надеть на баллон с лекарственным аэрозолем. Пациент должен изначально впрыснуть медикамент в спейсер, после чего сделать глубокий вдох. При необходимости больной может надеть на камеру маску, через которую будет вдыхать медикамент.
В настоящее время купирование астматических приступов посредством ингаляций считается наиболее эффективной методикой терапии. Это связано с тем, что сразу после вдоха все лечебные компоненты проникают непосредственно в дыхательную систему, благодаря чему оказывается лучший и более быстрый терапевтический эффект. Для астматиков крайне важна именно скорость оказания первой помощи, так как при ее отсутствии для них может все закончиться фатально.
Многие специалисты прописывают своим пациентам ингаляции, при проведении которых должны задействоваться препараты из группы глюкокоркостероидов. Такой выбор обусловлен тем, что присутствующие в медикаментах компоненты способны оказывать положительное воздействие на слизистые органов дыхательной системы, посредством «Адреналина». Чаще всего рекомендуется применение:
Лекарства из этой группы специалисты активно задействуют при купировании острых приступов бронхиальной астмы. Благодаря тому, что медикамент подается больному дозировано, в ингаляционной форме, исключается возможность передозировки. Таким способом могут проходить курс терапии и детки-астматики, которым еще не исполнилось и 3-х лет.
При лечении юных пациентов врачи должны более тщательно определять дозировку и контролировать ход терапии. Специалисты могут назначать малышам те же группы медикаментов, что и взрослым больным. Перед ними ставится задача – купировать воспаление и устранить астматическую симптоматику. Несмотря на то, что бронхиальная астма является неизлечимой патологией, посредством грамотно подобранной схемы лечения пациенты могут существенно облегчить свое состояние и перевести недуг в состояние стойкой ремиссии.
источник
Терапия бронхиальной астмы немыслима без применения лекарственных препаратов. С их помощью удается добиться контроля над болезнью, но излечить ее полностью невозможно. Ингаляторы при бронхиальной астме являются лучшим способом введения лекарства в организм.
Все лекарства от астмы делятся на препараты базисной терапии и средства неотложной помощи. При полном контроле над болезнью используется базисная терапия бронхиальной астмы, потребность в препаратах скорой помощи минимальная.
Средства базисной терапии направлены на подавление хронического воспалительного процесса в бронхах. К ним относятся:
- глюкокортикоиды;
- стабилизаторы тучных клеток (кромоны);
- ингибиторы лейкотриенов;
- комбинированные средства.
Рассмотрим эти группы лекарств и самые популярные препараты.
иГКС показаны всем больным с астмой персистирующего течения, поскольку при любой тяжести болезни в слизистой оболочке бронхов присутствует хроническое воспаление. Эти препараты не имеют выраженных побочных эффектов, связанных с системным действием гормонов. Они могут подавлять активность надпочечников лишь при использовании в высоких дозах (более 1000 мкг в сутки).
Фармакологические эффекты иГКС:
- торможение синтеза медиаторов воспаления;
- подавление гиперреактивности бронхов, то есть снижение их чувствительности к аллергену;
- восстановление чувствительности β2-адренорецепторов к β2-агонистам (бронхолитикам);
- уменьшение отека и выработки слизи бронхиальными железами.
Чем выше доза препарата, тем выраженнее его противовоспалительное действие. Поэтому лечение начинают со средних и высоких доз. После улучшения состояния больного и положительных изменений функции внешнего дыхания доза иГКС может быть уменьшена, но полностью эти препараты не отменяют.
Такие побочные эффекты иГКС, как кандидозный стоматит, кашель, изменение голоса, неопасны, но неприятны для пациента. Избежать их можно, применяя для ингаляции спейсер и прополаскивая рот после каждого введения препарата чистой водой или слабым раствором пищевой соды.
Беклометазон входит в состав следующих препаратов, большинство из которых представляют собой аэрозольные ингаляторы:
- Беклазон Эко;
- Беклазон Эко легкое дыхание;
- Беклометазон;
- Беклометазон ДС;
- Беклометазон Аэронатив;
- Беклоспир;
- Кленил;
- Кленил УДВ – суспензия для ингаляций в ампулах.
Нежелательные явления – хрипота, оральный кандидоз, першение в горле, очень редко –спазм бронхов. Отмечаются и аллергические реакции (сыпь, зуд, отек лица). Крайне редко, при использовании в больших дозах, возникают системные эффекты: подавление активности надпочечников, повышение хрупкости костей, у детей – задержка роста.
Беклометазон противопоказан в следующих ситуациях:
- тяжелый приступ астмы, требующий лечения в отделении реанимации;
- туберкулез;
- 1 триместр беременности и лактация.
Единственная форма, предназначенная для ингаляций через компрессорный небулайзер – Кленил УДВ.
Флутиказона пропионат – действующее вещество препарата Фликсотид. Препарат показан для базисной терапии начиная с возраста больных 1 год. Таким маленьким детям лекарство вводится с помощью спейсера с лицевой маской (например, «Бэбихалер»).
Препарат противопоказан при остром приступе астмы, непереносимости, детям до 1 года. Исследования, доказавшие безопасность использования его при беременности и лактации, отсутствуют.
Всемирная организация здравоохранения рекомендовала писать название этого вещества через букву «з» – будезонид. Оно входит в состав препарата для базисной терапии астмы Будесонид Изихейлер. Особенностью этого средства является порошкообразная форма. Считается, что его можно использовать у детей и беременных женщин, если риск осложнений меньше пользы препарата. Противопоказаниями служат лишь повышенная чувствительность к будесониду и лактация.
Дозировку определяет врач в зависимости от возраста пациента и тяжести заболевания.
Преимущества порошкового ингалятора перед аэрозолем заключаются в отсутствии в его составе газов, а также более легком применении и, следовательно, лучшей доставке лекарства в дыхательные пути. После автоматического отмеривания необходимого количества порошка пациенту нужно только поместить мундштук ингалятора в рот и глубоко вдохнуть. При этом даже при нарушении функции дыхания вещество достигнет бронхов.
Флунизолид – действующее вещество препарата Ингакорт. Побочные эффекты, противопоказания те же, что и у других иГКС.
Эти препараты укрепляют (стабилизируют) мембрану тучных клеток – источников медиаторов воспаления. Тучные клетки выбрасывают эти вещества в окружающие ткани при контакте с аллергенами. Выделенные медиаторы воспаления увеличивают проницаемость сосудистых стенок, вызывают миграцию в очаг воспаления других клеток, повреждают окружающие клетки.
Если кромоны назначены до контакта с аллергеном, они препятствуют выбросу медиаторов воспаления и угнетают аллергическую реакцию. Однако их противовоспалительный эффект значительно ниже, чем у иГКС. С другой стороны, и нежелательных явлений у них практически нет. Поэтому они используются в лечении бронхиальной астмы у детей и подростков. У взрослых кромоны иногда хорошо помогают контролировать легкую атопическую астму. Для достижения эффекта их нужно принимать не менее 3 месяцев.
Из этой группы самым распространенным средством является Тайлед Минт, содержащий недокромил натрия. Это дозированный аэрозоль для ингаляций. Он подавляет воспаление и аллергические реакции в бронхах, уменьшает выраженность ночных симптомов и потребность в препаратах «неотложной помощи».
Можно дополнительно принять лекарство перед контактом с аллергеном, физической нагрузкой или выходом на холод. Добавление Тайледа к терапии иГКС во многих случаях помогает снизить дозировку последних.
Неудобство при использовании Тайледа – необходимость регулярного ухода и очищения мундштука, мытья и просушивания его.
Побочные эффекты возникают редко:
- раздражение зева и полости рта;
- сухость во рту;
- охриплость голоса;
- кашель и насморк;
- парадоксальный бронхоспазм;
- головная боль и головокружение;
- тошнота, рвота, боль в животе.
Противопоказания – возраст младше 2 лет, 1 триместр беременности, лактация.
Препарат следует принимать регулярно, каждый день, даже при отсутствии симптомов болезни. Отмену осуществляют постепенно, в течение недели. Если средство вызывает кашель, перед ингаляцией можно воспользоваться бронхолитиками, а после нее выпить воды.
Это довольно новая группа средств, применяемых для лечения астмы. Они блокируют действие лейкотриенов – веществ, образующихся при распаде арахидоновой кислоты в ходе воспалительной реакции. Тем самым они ослабляют воспаление, подавляют гиперреактивность бронхов, улучшают показатели внешнего дыхания.
Эти препараты находят свою нишу в терапии астмы, поскольку они особенно эффективны в следующих ситуациях:
- астма у детей;
- аспириновая астма;
- астма физического усилия;
- преобладание ночных приступов;
- отказ пациента от лечения иГКС;
- недостаточный контроль болезни с помощью иГКС (дополнительно к ним);
- трудности при использовании ингаляторов;
- сочетание астмы и аллергического ринита.
Преимуществом антагонистов лейкотриеновых рецепторов является их форма в виде таблеток. Часто используется зафирлукаст (Аколат).
- тошнота, рвота, боль в животе;
- поражение печени (редко);
- боль в мышцах и суставах (редко);
- аллергические реакции (редко);
- бессонница и головная боль;
- нарушение свертывания крови (редко);
- слабость.
Самые частые побочные эффекты – головная боль и тошнота – выражены слабо и не требуют отмены препарата.
Противопоказания:
- возраст до 7 лет;
- болезни печени;
- лактация.
Безопасность применения Аколата во время беременности не доказана.
Еще одно действующее вещество из класса антагонистов лейкотриеновых рецепторов – монтелукаст, входит в состав как оригинального препарата, так и дженериков: монакс, монкаста, монлер, монтелар, монтеласт, симплаер, синглон, сингулекс, сингуляр, экталуст. Эти лекарства принимают 1 раз в сутки вечером. Их можно использовать с 6 лет. Существуют не только обычные, но и жевательные таблетки.
Противопоказания: возраст до 6 лет, фенилкетонурия, индивидуальная непереносимость.
Новый шаг в базисной терапии бронхиальной астмы – создание и применение комбинаций, обладающих противовоспалительным и длительным брохнодилатирующим эффектами, а именно, сочетаний иГКС и длительно действующих β2-агонистов.
В этих лекарствах каждый из компонентов усиливает действие другого, в результате противовоспалительный эффект иГКС становится более выраженным, чем при монотерапии гормоном в той же дозе. Поэтому применение комбинированных средств – альтернатива увеличению дозы иГКС при их недостаточной эффективности. Оно облегчает течение астмы, снижает потребность в препаратах «неотложной помощи», эффективнее предупреждает обострения заболевания по сравнению с монотерапией иГКС. Эти средства не предназначены для купирования приступа, их необходимо принимать ежедневно вне зависимости от наличия симптомов астмы. Отменять их можно только постепенно.
Применяются два препарата: серетид и симбикорт.
Серетид выпускается в виде дозированного аэрозоля для ингаляций и порошкового ингалятора (Серетид Мультидиск). Он содержит флутиказон и салметерол.
Показания к применению:
- стартовая терапия бронхиальной астмы при наличии показаний к назначению иГКС;
- астма, хорошо контролируемая с помощью иГКС и β2-агонистов длительного действия, вводимых отдельно друг от друга;
- астма, недостаточно хорошо контролируемая с помощью только иГКС.
Побочные эффекты, встречающиеся чаще, чем у одного пациента из 1000:
- кандидоз слизистой оболочки полости рта;
- кожные аллергические проявления;
- катаракта;
- повышение уровня сахара в крови;
- нарушение сна, головная боль, мышечная дрожь;
- учащенное сердцебиение;
- охриплость голоса, кашель, раздражение глотки;
- появление кровоподтеков на коже;
- боль в мышцах и суставах.
Серетид противопоказан детям младше 4 лет и людям, не переносящим компоненты лекарства. Четких данных о безопасности применения препарата при беременности и лактации нет.
Серетид мультидиск удобнее в использовании, чем обычный карманный ингалятор при астме.
Симбикорт Турбухалер – дозированный порошок для ингаляций, содержащий будесонид и формотерол. В отличие от Серетида, препарат не используется в качестве стартовой терапии, зато его можно применять для купирования приступов. Преимущество этого препарата – большие возможности в подборе оптимальной дозировки, обеспечивающей контроль астмы.
Взрослым назначают от 1 до 8 ингаляций в день, подбирая наименьшую эффективную дозу, вплоть до однократного приема в сутки. Детям Симбикорт Турбухалер можно использовать с 6 лет. Побочные эффекты и противопоказания те же, что и у Серетида.
Применение комбинированных препаратов оправдано во всех случаях астмы, требующих назначения иГКС. Удобство использования, быстрый и выраженный эффект улучшают приверженность пациентов лечению, обеспечивают лучший контроль над симптомами заболевания, дают больным уверенность в возможности хорошего качества жизни при бронхиальной астме.
Посмотрите видео о том, как пользоваться спейсером для ингаляций:
источник
Лекарства от бронхиальной астмы – это основа лечения пациентов-астматиков всех возрастов. Их применение позволяет облегчить общее состояние больного путём купирования симптомов.
Сегодня предлагается множество препаратов для лечения бронхиальной астмы. Тем не менее, разрабатываются более усовершенствованные лекарства, направленные на получение максимального эффекта и снижение негативного воздействия на организм. При этом схема терапии у каждого пациента будет индивидуальной в зависимости от степени заболевания. Каждый астматик должен знать, какие лекарства необходимы ему при обострении астмы.
Бронхиальная астма – заболевание, характеризующееся периодическим сужением дыхательных путей. Оно вызывает одышку и свистящее дыхание. Астма может развиться в любом возрасте, но 50% случаев диагностируется у детей младше 10 лет, причём больше у мужской половины человечества. В основном астма является семейным заболеванием.
Главным фактором риска для развития астмы является курение. Категорически нельзя курить женщинам во время беременности, родителям рядом с детьми. Пассивное курение является одним из основных факторов риска для детей.
Болезнь возникает по 3 причинам:
- Попадание аллергена в организм;
- Проникновение инфекции в дыхательные пути;
- Психосоматическая реакция на жизненную ситуацию.
Механизм возникновения приступов един: под действием неблагоприятных факторов трахея и бронхи спазмируются, отекают, повышается выработка слизи, дыхательный проход сужается и человеку становится трудно дышать. Характерная черта приступа – затруднённый выдох. Препараты предотвращают или купируют (устраняют) проявления болезни.
Также имеет значение генетическая предрасположенность и психосоматика, как ответ на стрессовые ситуации. Под воздействием негативных факторов происходит обструкция, выделение большого объёма вязкого гиперсекрета, что приводит к недостаточности дыхания.
Без лечения приступы астмы учащаются и со временем могут перейти в астматический статус – осложнённую реакцию, при которой чувствительность к лекарствам от удушья значительно снижается. Повышается риск летального исхода.
Признаки астмы могут развиться постепенно, поэтому заболевший человек может поначалу не обращать на них внимания вплоть до первого приступа астмы. Так, контакт с аллергеном или респираторная инфекция могут вызвать первоначальные симптомы, такие как:
- Свистящее дыхание;
- Безболезненное стеснение в груди;
- Трудности с выдохом;
- Сухой персистирующий кашель;
- Чувство паники;
- Потливость.
Данные симптомы резко обостряются ночью и в ранние утренние часы.
При тяжелой форме астмы развиваются следующие симптомы:
- Свистящее дыхание становится неслышным, поскольку слишком мало воздуха проходит по дыхательным путям.
- Больной не может закончить фразу из-за одышки;
- Синеют губы, язык, пальцы рук и ног по причине нехватки кислорода;
- Спутанность сознания и кома.
Если у больного развивается тяжёлый приступ астмы или симптомы продолжают ухудшаться, необходимо срочно вызвать скорую помощь.
Лекарственные препараты от астмы направлены на следующее воздействие:
- Контроль воспаления и предотвращение хронических симптомов (кашель и удушье).
- Облегчение приступов астмы при их появлении (быстрое купирование симптомов).
Основные принципы терапевтического лечения астмы:
- Соблюдение профилактических мер.
- Снижение симптоматики заболевания.
- Предотвращение развития астматического приступа при обострении.
- Возможность принимать минимальное количество лекарственных препаратов без ущерба для больного.
- Своевременная помощь в нормализации дыхательной функции.
Схема лечения с использованием различных групп лекарств может назначаться только лечащим врачом. Медикаментозная терапия предполагает использование различных лекарств и ингаляций, которые воздействуют на все органы больного.
Предлагаем перечень основных препаратов для лечения бронхиальной астмы
Данные препараты предназначены для купирования симптомов астмы и предотвращения приступов. В результате применения базисной терапии больной ощущает значительное облегчение симптоматики.
К этой группе относятся антигистаминные, кортикостероиды, антилейкотриеновые средства, бронхолитики, ингаляторы. В редких случаях взрослым могут назначаться теофиллины длительного воздействия, а также кромоны (препараты негормонального характера).
- Беклазон, Сальбутамол (ингаляторы);
- Будесонид, Пульмикорт;
- Тайлед, Альдецин;
- Интал, Беротек;
- Ингакорт, Бекотид.
- Сингуляр, Серевент;
- Оксис, Формотерол;
- Сальметер, Форадил.
Данная группа предусматривает использование лекарственных препаратов, в состав которых входит кромоновая кислота. Эти лекарства служат для купирования воспалительных процессов. Они обладают противоастматическим действием, замедляют выработку тучных клеток, провоцирующих воспаление и уменьшающих диаметр бронхов. Перечислим основные среди них:
- Недокромил, Кетопрофен;
- Кромогликат натрия, Кетотифен;
- Недокромил Натрия, Интал;
- Кромогексал, Тайлед, Кромолин.
Кромоны используются в базовой терапии, но такими препаратами не рекомендуется лечить приступ астмы при обострении, также нельзя назначать их детям младше 6 лет.
Данные средства снимают бронхоспазм при воспалительном процессе. Они используются в качестве дополнительной терапии бронхиальной астмы и разрешены для купирования приступов у малышей.
К ним относятся такие препараты, как:
Кромоны и Антилейкотриеновые средства следует с осторожностью применять детям, так как существует вероятность побочных проявлений.
Применяются с целью быстрого купирования приступа астмы. Наиболее часто используются:
- Сульфат атропина;
- Аммоний четвертичный.
Данные препараты способны вызвать множество осложнений, поэтому при лечении детей используются редко.
Такие лекарства принимать разрешается только в крайних случаях.
К системным глюкокортикоидам относятся:
Не рекомендуется лечить глюкокортикостероидами продолжительное время. Длительное использование может привести к диабету, гипертонии, катаракте и т.д. В детском возрасте их назначают только в крайнем случае.
Препараты данной группы используются для снятия приступов удушья.
Комбинированные бета-2-адреномиметики включают в себя такие препараты, как:
- Серетид, Сальбутамол;
- Формотерол, Вентолин;
- Салметерол, Форадил;
- Симбикорт.
Все комбинированные средства нейтрализуют бронхоспазмы и снимают острые воспалительные процессы. Современная методика терапии бронхиальной астмы относит комбинированные препараты к основам лечения при обострении.
Назначаются при обострении заболевания. У всех больных бронхиальные пути перекрыты вязким густым содержимым, препятствующим нормальной дыхательной деятельности. Принудительно вывести мокроту можно, если применять отхаркивающие средства.
Чаще всего используются следующие отхаркивающие средства:
- Ацетилцистеин (АЦЦ, Мукомист);
- Меркаптоэтансульфонат (Ммистаброн);
- Амброксол (Амбросан, Амброксол, Лазолван);
- Бромгексин (Бизолвон, Сольвин);
- Щелочная смесь с гидрокарбонатом натрия;
- Карбоксиметилцистеин (Мукопронт, Мукодин, Карбоцистеин);
- Йодистый Калий.
Снятие астматических приступов при помощи ингаляций – наиболее эффективный способ лечения болезни, так как лекарство мгновенно попадает в дыхательную систему. Это очень важно, поскольку приступы необходимо купировать максимально быстро. Ингаляторы чаще всего используют при обострении. Между периодами обострения лечить заболевание можно при помощи таблеток, сиропов, инъекций.
Эффективную помощь оказывают ингаляторы с глюкокортикостероидами. Они снижают отёки слизистых оболочек с помощью Адреналина. К таковым относятся:
- Фликсотид, Будесонид;
- Бекотид, Флунисолид;
- Флутиказон, Беклометазон;
- Бенакорт, Ингакорт, Бекломет и т.д.
При помощи ингаляций могут лечиться дети – астматики до 3 лет при условии тщательного соблюдения дозировки и наблюдения врача. В этом случае возможность побочных проявлений минимальна.
Астма опасна внезапно развивающимися приступами удушья. Мгновенно купировать эти приступы можно лекарственными средствами нескольких групп. К ним можно отнести:
- Симпатомиметики (Сальбутамол, Пирбутерол, Тербуталин, Левалбутерол). Эти препараты расширяют бронхиальные пути в течение нескольких минут после применения, поэтому астматикам рекомендуется всегда иметь их при себе. Особенно важно оказать первую помощь при развитии приступа удушья у ребёнка.
- Блокаторы М-холинорецепторов (Атровент, Ипратропий, Теофиллин, Аминофиллин). Данные аэрозоли способствуют расслаблению бронхиальных мышц, блокируя выработку специальных ферментов. Использование М-холинорецепторов ограниченно в детском возрасте, так как эти лекарства могут вызвать тяжёлые осложнения, связанные с нарушениями в работе сердца, а при отсутствии своевременной помощи могут вызвать смерть маленького пациента.
Приступ удушья необходимо снять как можно быстрее, так как длительный интервал между приступами снижает эффективность использования лекарственных препаратов. Именно поэтому врачи рекомендуют с этой целью принимать во время приступов стероидные препараты для ингаляций (Бекотид, Ингакорт, Бекломет). Для профилактики развития приступов можно использовать Брикаил или Вентолин. Это позволяет избежать назначения инъекций.
Кроме ингаляций, противоастматические лекарства для маленьких детей могут назначаться в виде сиропа. Эта форма более всего удобна для малышей.
Бронхиальная астма чаще всего протекает с аллергической симптоматикой, поэтому рекомендуется приём таких препаратов, как:
На некоторые антигистаминные препараты для больных-астматиков существуют определённые льготы. К примеру, многие лекарства входят в список бесплатных. Какие именно препараты включены в льготы для астматиков, следует уточнить у врача.
Лечение астмы у детей включает те же группы препаратов и аналогичные принципы терапии, что и у взрослых. Главная цель лечения – устранить воспаление. Отличаются только дозы и медикаменты, которые предназначены для разных возрастных групп. Детям назначают Интал, Тайлед, Сингуляр, Аколат, Альцедин, Фликсотид, Пульмикорт, Сальбутамол, Беродуал, Эуфиллин, Тевакомб.
Гайморит: лечение народными средствами в домашних условиях описано в этой статье.
Бронхиальная астма относится к категории неизлечимых заболеваний. Все перечисленные группы препаратов предназначены для улучшения дыхательной деятельности и возвращения пациента к нормальной жизнедеятельности. Если точно соблюдать рекомендации врача, регулярно проходить медицинские осмотры, положительная динамика будет сохраняться постоянно.
Какие рекомендации можно дать больным или родителям ребёнка-астматика?
- Лекарства от астмы – залог правильного контроля заболевания. Больному необходимо всегда иметь запас лекарственных средств.
- Свяжитесь с аптекой или приёмной лечащего врача как минимум за двое суток до того, как запас лекарств будет исчерпан. Имейте всегда под рукой телефонный номер аптеки, названия препаратов и дозировку, чтобы в случае необходимости быстро сделать новый заказ.
- Изучите схему лечения: как и когда нужно принимать лекарства. Схема разработана специально для того, чтобы наилучшим образом контролировать симптомы. Вы должны полностью понимать суть схемы и уметь пользоваться ею.
- Мойте руки перед приёмом лекарств.
- Не торопитесь. Проверяйте название и дозировку всех препаратов перед приёмом.
- Храните лекарства согласно инструкции и рецепту.
- Чаще проверяйте состояние жидких лекарственных средств. Если они поменяли цвет или кристаллизовались, выбросьте их и приобретите новые.
- Проконсультируйтесь с врачом по поводу применения любых других препаратов. Некоторые из них могут повлиять на действие противоастматических препаратов, если принимать их одновременно.
- Любое лекарство, даже самое безопасное, может иметь побочные действие. Расспросите врача или фармацевта о побочных эффектах назначаемого препарата. Сообщите врачу о том, если у вас они проявились после приёма лекарств.
Огромную роль играет профилактика в совокупности с базисной терапией и постоянное наблюдение у лечащего врача. При соблюдении всех рекомендаций можно добиться длительной ремиссии болезни.
Данное видео расскажет о лечении бронхиальной астмы.
Бронхиальная астма – неизлечимая хроническая болезнь. При правильном лечении её сводят к редким и лёгким проявлениям. Во время приступа обязательно применение определённых бронхорасширителей, при систематической терапии – противовоспалительных, бронхорасширяющих, антилейкотриеновых и комбинированных препаратов нового поколения. Незамедлительно обратитесь к врачу при появлении симптомов астмы. Доктор назначит исключительно те средства, которые подойдут в вашем случае. Строго следуйте схеме лечения, и бронхиальная астма будет под контролем.
Астма не единственное заболевание, которое относят к угрожающим жизни болезням. Есть еще ХОБЛ – хроническая обструктивная болезнь легких, методы лечения которой описаны тут. Кроме этого есть и туберкулез, лечение которого проводится с помощью химиотерапии.
источник
Мы открываем на страницах сайта школу для больных бронхиальной астмой. Ее цель — дать заинтересованным читателям больше сведений об этом заболевании. Мы хотим, чтобы такие знания помогли вам научиться контролировать свое состояние, регулировать прием лекарств, не допускать обострений — словом, управлять болезнью. А это очень облегчит вам жизнь, сделает ее более активной и полноценной.
Ведет занятия сотрудник НИИ пульмонологии кандидат медицинских наук Андрей Станиславович БЕЛЕВСКИЙ.
Вопрос что такое бронхиальная астма мучает многих людей, заболевших астмой и их интерес понятен. Больше зная о болезни, можно попытаться с ней справиться. К сожалению, основную информацию больные чаще получают от знакомых, друзей по несчастью, соседей, а не от профессионалов. Вот и давайте сейчас попытаемся разобраться, что же это за болезнь.
Прежде всего надо сказать, что больных бронхиальной астмой и у нас в стране, и в мире много, а в последнее время их число увеличилось, особенно среди детей. Сотни лабораторий, институтов, организаций в разных странах работают над разрешением загадок этой болезни. Уже немало известно, а многое пересмотрено заново.
Чтобы хорошо себе представлять, что происходит в организме заболевшего бронхиальной астмой, необходимо знать, как устроены наши органы дыхания.
Посмотрите на рисунок . Воздух, который мы вдыхаем, попадает сначала в трахею — широкую трубку, начинающуюся сразу за голосовыми связками, а затем в бронхи. От трахеи отходят два главных бронха — в левое и правое легкое, а потом они делятся, как ветки на дереве. Чем дальше от ствола, тем просвет их все меньше и меньше. Самые тоненькие бронхи заканчиваются гроздьями мешочков — альвеол, окруженных кровеносными сосудами. Попав в альвеолы, воздух через их стенки отдает в кровь кислород, принимает углекислый газ и выходит из легких и бронхов при выдохе.
Астма называется бронхиальной. Следовательно, надо знать, как устроены бронхи. Они состоят из нескольких слоев. Для нас важны два, слизистый слой, или слизистая оболочка, непосредственно соприкасается с воздухом. Состоит этот слой из ряда клеток — реснитчатого эпителия. Назван он так потому, что на поверхности клеток есть тоненькие отростки — реснички, которые, колеблясь, продвигают к выходу из бронхов все, что нужно удалить. Среди этих клеток есть и другие — они вырабатывают слизь. Когда говорят, что человек откашливает мокроту, это значит, что он откашливает слизь, образовавшуюся в бронхах.
Второй слой состоит из мышц. При определенных условиях они могут сокращаться, и тогда просвет бронхов суживается.
Если у человека затрудненное дыхание или приступ удушья, значит воздух плохо проходит через бронхи. Что же происходит при этом?
Три основных изменения в бронхах имеют определяющее значение: начинает вырабатываться в повышенном количестве густая, вязкая слизь; отекает слизистый слой бронхов; возникает спазм мышц. Все это вызывает сужение просвета бронхов, и воздуху трудно доходить до альвеол. Именно поэтому у больного появляются симптомы бронхиальной астмы: затрудняется дыхание, а если просвет сужен значительно, развивается удушье. Когда мы здоровы — не замечаем, как дышим. А вот во время приступа астмы приходится “проталкивать” в легкие воздух с усилием. И тогда астматик часто слышит свист, хрип, писк в своей груди — результат сужения бронхов. Еще он может рассказать о таких симптомах бронхиальной астмы: когда возникает приступ удушья, в большинстве случаев перестает отходить мокрота, так как она становится вязкой, трудно откашливается. Этому есть объяснение: бронхи сужены, и слизи выйти из них непросто. Такое состояние врачи и называют бронхиальной астмой.
Все описанное выше симптомы бронхиальной астмы — защитная реакция: бронхи охраняют организм от проникновения в него инородных веществ. Густая слизь защищает клетки, отек бронха — его глубокие слои, а спазм затрудняет проникновение ненужных веществ в альвеолы. У здорового человека такая реакция возникает весьма редко и только в ответ на какие-то очень сильные раздражители (например, ядовитые газы), у астматика же — часто. О том, что вызывает астму, — разговор особый.
Из того, что сказано, следует вроде бы простой вывод: применяйте препараты, расширяющие бронхи, и все будет хорошо. Но больной со стажем знает: если начинается обострение астмы, бронхорасширяющие препараты помогают плохо, причем со временем их терапевтический эффект все меньше. Почему? Дело в том, что, как выяснили ученые, основная причина заболевания — воспаление в стенке бронха. Оно и влечет за собой отек слизистой, выработку густой слизи и бронхоспазм. Когда в дыхательные пути попадают вещества, способные вызвать астму, к стенке бронхов начинают срочно “подплывать” различные клетки, прежде всего эозинофилы, а также много других. Все они выделяют вещества, провоцирующие воспаление.
Мы с вами уже выяснили, что бронхиальная астма — хроническое воспалительное заболевание, характеризующееся периодическим сужением дыхательных путей. Что же является причиной бронхиальной астмы? Для этого нам придется поговорить об аллергии.
Бронхиальная астма и аллергия тесто связаны между собою, аллергия — это генетически обусловленное состояние, при котором в организме в ответ на воздействие аллергенов (домашней пыли, шерсти домашних животных и т. д.) вырабатывается группа специфических веществ. Аллергены взаимодействуют с ними, в результате чего возникают такие реакции, как сенная лихорадка, крапивница, приступ удушья при вдыхании пыльцы цветущих растений и т. п. Аллерген, попавший в бронхи, вступает в контакт с иммуноглобулином Е. Происходит цепь реакций, и развивается воспаление, а затем астматический приступ.
Аллергены разделяют на четыре основные группы — пыльцевые, бытовые, эпидермальные и пищевые. Пыльца цветущих растений — трав, кустарников, деревьев — сильный аллерген. К бытовым в первую очередь относится домашняя и библиотечная пыль. Главный компонент домашней пыли, провоцирующий аллергическую реакцию, — домашний клещ. Он невидим глазу, но присутствует в пыли всегда и в огромном количестве. Эпидермальные аллергены — это поверхностный слой кожи (эпидермис) и шерсть животных (собаки, кошки, лошади и др.). Частая причина приступа удушья — пищевые продукты. О них мы будем говорить на специальном занятии.
Постарайтесь понаблюдать и ответить на вопрос, какие аллергены вызывают приступ удушья у вас. Имейте в виду, что холод, инфекции, резкие запахи аллергенами не являются, хотя и могут вызывать сильную реакцию. Дело в том, что у бронхиальной астмы есть постоянная спутница — повышенная реактивность дыхательных путей: способность бронхиального дерева отвечать сужением на воздействие многих раздражителей. С ней нужно бороться, непрерывно подавляя воспаление в бронхах с помощью соответствующих препаратов, а также соблюдая меры профилактики вирусной инфекции.
«Пять лет назад я заболела бронхиальной астмой. Дочь уверяет, что вся беда – в собаке, которую я приютила и очень полюбила. А мне кажется, это случайное совпадение. Незадолго до того я перенесла тяжелый грипп и воспаление легких, вот и получила осложнение.
И все-таки скорее всего права ваша дочь. Аллергия на шерсть собаки очень часто провоцирует возникновение бронхиальной астмы.
Благодаря многосторонним наблюдениям и исследованиям пульмонологам удалось немало прояснить и уточнить в происхождении бронхиальной астмы, в понимании ее сущности, а значит и в определении более эффективного лечения.
Мнения об истоках этой патологии различны, но в последнее время ученые все больше убеждаются в аллергической ее природе. Как любой чужеродный элемент, аллерген, попадая в организм, вызывает ответную реакцию. Если у одного человека внутренняя защита надежна и он справляется с вторжением «агрессора», у другого иммунный ответ имеет свои особенности, и организм дает как бы неправильную реакцию. В частности, в бронхах развивается аллергическое воспаление – начинается бронхиальная астма. Задача врача состоит в том, чтобы ликвидировать это постоянное воспаление – причину тяжелых проявлений астмы, прежде всего приступов удушья.
Провокаторами болезни могут быть различные аллергены. Это и пыльца цветущих растений, и домашняя пыль, и некоторые пищевые продукты, и шерсть домашних животных. Возможно, для автора письма Л. С. Серегиной появление в доме собаки и стало роковым. Как ни трудно расстаться с любимым меньшим другом, сделать это придется. Надеюсь, удастся отдать его в «хорошие руки». Однако для установления точной причины болезни необходимо обратиться к аллергологу и провести соответствующее обследование.
Избегать контакта с аллергенами – самый простой способ уберечься от астмы. Но если появились ее признаки, прежде всего обратите внимание на домашнюю среду или условия работы и постарайтесь, насколько возможно, исключить встречу с «вредным» аллергеном.
Как же справиться с астмой, вызванной аллергическими факторами? На занятии, посвященном приступам астмы ночью, мы подробно остановимся на мерах профилактики бытовой аллергии. Сейчас же лишь скажем, что главное — ежедневная влажная уборка, проветривание квартиры, избавление от вещей, накапливающих пыль.
При лечении аллергической астмы к эпидермису животных запрещается заводить друзей меньших. На вопрос “Можно ли больному астмой взять в дом кошку, если у него аллергия на собаку?” нередко отвечают положительно. А как бы ответили вы? Важно знать, что при бронхиальной астме спектр аллергенов-провокаторов гораздо шире, чем, скажем, при обычной крапивнице. Например, к аллергии на эпидермис животных со временем может присоединиться реакция на домашнюю пыль, и наоборот. Специалисты Института пульмонологии категорически возражают против любых домашних животных в доме больного, если у него бурная реакция на эпидермис животных и домашнюю пыль. Вы должны запомнить, что “гипоаллергенных” животных нет.
Пыльцевая аллергия — реакция сезонная. Больной должен знать календарь цветения растений и стараться в это время избегать контакта с аллергенами: не ходить в лес, на луг, в определенные месяцы оставаться в городе или при возможности уезжать в районы, где цветение закончилось или еще не начиналось.
При лечении аллергической астмы к пищевым продуктам рекомендуются индивидуальные диеты (об этом мы поговорим на специальном занятии).
На фото представлен аппарат пикфлоуметр. Вероятно, немногие его видели, а между тем во всем мире он очень распространен. Если каждый больной гипертонией должен иметь аппарат для измерения артериального давления (тонометр), то каждому астматику необходим пикфлоуметр. К сожалению, в России такие аппараты только начали появляться, но есть надежда, что в ближайшем будущем ситуация изменится к лучшему.
Зачем нужен пикфлоуметр и как им пользоваться? Когда у больных исследуют функцию легких, непременно определяют пиковую, или максимальную, скорость, с которой больной способен выдохнуть воздух из легких. По-английски этот показатель называется “пикфлоу”. Отсюда и название аппарата — пикфлоуметр. Максимальная скорость выдоха зависит от многого, но самое главное — она показывает, насколько сужены бронхи. Очень важно, что изменения этого показателя идут впереди ощущений больного. Заметив уменьшение или увеличение пиковой скорости на выдохе, он может предпринять определенные действия еще до того, как существенно изменится самочувствие.
- Объективно определить, насколько эффективно лечение. Предположим, вам назначены лекарства. Вы регулярно (дома или в больнице) измеряете с помощью аппарата пиковую скорость на выдохе и смотрите, как она изменяется. Если постепенно, день ото дня она возрастает, значит, назначенное лечение благотворно, даже если вы пока этого не замечаете. Если показатель остается без изменений — терапия не приносит должного эффекта, и ее надо корректировать. Решение в конечном итоге принимает врач, однако и больной должен сориентироваться в изменении показателей.
- Следить за состоянием своих бронхов и вовремя замечать их прогрессирующее сужение (то есть наступление обострения заболевания). Постоянно пользуясь пикфлоуметром, ваш доктор и вы сами обнаружите, какой показатель станет для вас нормальным, при каких значениях надо изменять лечение, а когда необходимо срочно обращаться за медицинской помощью. Еще раз подчеркнем: снижение скорости на выдохе опережает ощущения, поэтому аппарат вовремя, на ранних стадиях покажет, что у вас начинается обострение заболевания.
- Выявить закономерность в изменении состояния бронхов. Многие астматики знают, что даже на фоне хорошего самочувствия бывают изменения дыхания, закономерность появления которых определить порой непросто. Кроме того, некоторые пациенты не могут ответить на вопрос, от чего у них возникают приступы удушья. Даже врачи в ряде случаев не знают ответа.
Проводя почасовое или ежедневное наблюдение за своими бронхами с помощью пикфлоуметра, одновременно отмечая, в каких условиях вы находитесь, какие лекарства принимаете, какую пищу едите, вы сможете выявить такую закономерность, о которой ни вы, ни ваш доктор даже не подозревали. Предположим, вы идете на работу. В течение рабочего дня пиковая скорость на выдохе постепенно увеличивается. С помощью пикфлоуметра вы отмечаете, что дома этот показатель у вас снижается. Посоветуйтесь с врачом, нет ли у вас дома аллергена, на который вы реагируете. Например, домашняя пыль, шерсть кошки или корм для аквариумных рыбок. Возможна другая ситуация: вы уходите на работу — и скорость уменьшается с того момента, как только вы пришли туда. Не исключено, что вещество-провокатор находится на вашем рабочем месте. Вы приняли от головной боли анальгин — и пиковая скорость на выдохе стала снижаться. Вероятно, это лекарство вам противопоказано. У вас регулярно снижается скорость после еды — проверьте, нет ли пищевой аллергии.
Обычно к пикфлоуметрам приложены дневники — суточный и недельный. Суточный дневник вы заполняете, измеряя пиковую скорость каждые два часа, недельный — ежедневно в течение недели 2-3 раза в день.
На протяжении определенного отрезка времени вы постоянно контролируете свой показатель, фиксируя закономерности, а потом можете использовать пикфлоуметр гораздо реже — для периодической проверки состояния своих бронхов, а также во всех случаях, когда ощущаете ухудшение дыхания.
К каждому аппарату прилагается подробная инструкция, однако общие правила пользования пикфлоуметром мы упомянем сейчас.
Типы пикфлоуметров бывают разные, но используют их одинаково: делая резкий выдох в прибор. Стрелка, отклонившись, укажет на цифру пиковой скорости на выдохе. Выдох делать лучше стоя или сидя, что несколько хуже. Производят подряд три пробы, выбирая из них максимальное значение. Его и заносят в дневник. Приборы невелики по размеру, легкие, их нетрудно взять с собой на работу или за город.
Если пикфлоуметр появится в продаже в вашем городе, районе, обязательно приобретите — он значительно облегчит самоконтроль.
Основной метод лечения бронхиальной астмы — воздействие именно на воспаление, борьба с ним, а не просто расширение бронхов. “Могу ли я вылечиться?” — такой вопрос задает каждый астматик. Скажу сразу: бронхиальная астма — заболевание хроническое. Специалисты все более убеждаются в аллергической ее природе, а “неправильная” реакция бронхов обусловлена генетически, как бы заложена от природы. Человек предрасположен именно к такой реакции. К сожалению, полностью избавить пациента от болезни не удается. Контролируя свое состояние, не допуская обострения, бороться с воспалением, и вполне успешно, можно и нужно. Можно надолго забыть об астме и вести полноценный образ жизни, если лечиться грамотно, правильно проводить профилактические мероприятия. В ряде случаев придется принимать препараты.
Некоторые, узнав об этом, сильно расстраиваются, считая, что привязаны к лекарствам на всю жизнь, но ведь никто не жалуется, что три или четыре раза в день надо есть. А тут два раза в день придется для профилактики принять таблетки. И чем раньше начато такое
Подходы к лечению бронхиальной астмы зависят от ряда факторов — тяжести болезни и наличия других заболеваний, характера и привычек пациента, его семейных обстоятельств, рода работы. Но есть и общие принципы, на которых строится терапия.
Самое большое желание человека, ощущающего приступ удушья, — быстрее от него избавиться. На прошлом занятии мы говорили, что для этого есть бронхорасширяющие лекарства: аэрозоли в специальных ингаляторах (беротек, алупент, атровент и др.), таблетки (эуфиллин, теопэк), растворы для внутривенного введения (эуфиллин). Существуют специальные микстуры, в основном для детей. Все они снимают лишь основной симптом болезни — сужение бронхов.
А как воздействовать на причину? Вспомним, что в основе астмы лежит воспаление, то есть реакция на аллерген, инфекцию и т. д. Бронхоспазм, отек, увеличение выработки слизи — результат воспаления. Если на него не воздействовать, проявления астмы будут повторяться и усиливаться. Иногда при начальных, очень легких формах заболевания врачи ограничиваются только мерами, способствующими бронхорасширению, однако в большинстве случаев требуется воздействовать на воспаление.
Идеальным вариантом борьбы с воспалением было бы исключение контакта с аллергеном, например, не выезжать за город в пору цветения тех растений, на которые вы реагируете, не заводить кошку или собаку. Но как избавишься от домашней пыли — мощного провокатора аллергического воспаления? Поэтому-то приходится назначать специальные противовоспалительные средства. Они делятся на две большие группы: негормональные, то есть не содержащие гормонов — глюкокортикостероидов, и гормональные, созданные на основе гормональных веществ.
Закономерен вопрос: как относиться к гимнастике Бутейко, иглотерапии, травникам, экстрасенсам? Помогает ли голодание? Некоторые астматики даже пробуют пить собственную мочу (так называемая уринотерапия). Что касается гимнастики, закаливания, диет, об этом мы будем говорить подробно дальше. Ко всему остальному. можно относиться по-разному. Из предлагаемых ныне методов лечения человек волен выбирать те, которые ему нравятся. В этом смысле врач не должен быть полицейским, а больница — тюрьмой.
Однако нельзя забывать и о здравом смысле. Все же сначала невредно посоветоваться со специалистом, а потом идти к экстрасенсу, травнику или обратиться к уринотерапии. Лишь на одном пульмонологи настаивают: не прерывать при этом лечения средствами официальной медицины. Терпеть плохое самочувствие, ожидая чуда, — значит подвергать себя риску осложнений.
Самые неприятные и мучительные приступы удушья бывают по ночам. Человек просыпается от того, что ему нечем дышать. В эти минуты возникают сильный страх, паника. Сон, естественно, нарушен. Это отражается на состоянии днем — снижается работоспособность, мучает сонливость. Почему же ночь — такое трудное время для астматика? Можно ли избежать ночного приступа?
Науке известно, что ночью в организме больного происходят изменения, способствующие сужению бронхов. Во-первых, снижается выработка гормонов, поддерживающих бронхиальное дерево в расправленном состоянии, во-вторых, нервная система перестраивается так, что создаются условия для бронхоспазма, поэтому у каждого астматика ночью проходимость бронхов уменьшается. Обычно это происходит под утро (в 4-6 часов), когда неблагопрятные физиологические процессы особенно интенсивны. Чем хуже вы себя чувствуете вообще (имеется в виду ваша астма), тем сильнее будет проявляться одышка в утренние часы. Поэтому, назначая противоастматическое лечение, врач стремится максимально воздействовать на состояние ваших бронхов ночью.
Иногда для лечения бронхиальной астмы ночью доктор рекомендует лекарства, расширяющие бронхи всю ночь, например, теопек, действующий 12 часов, или другой препарат длительного действия. Однако, если удушье наступило, прежде всего сядьте или встаньте и примените ингалятор, правильно (!) используя технику ингаляции. Очень важно в этот момент не поддаваться панике, так как очень часто больной начинает хвататься за то или иное лекарство, толком не соображая, что делать, “прыская” беспорядочно себе в рот огромное количество аэрозолей, которые не доходят до бронхов.
Тем, у кого такие эпизоды случаются нередко, надо держать у кровати термос с горячим питьем и во время приступа сделать несколько глотков чая или молока.
Если приступы удушья в предутренние часы повторяются часто, обязательно посоветуйтесь с врачом.
Итак, ухудшение дыхания в 4-6 часов утра зависит от изменений в организме и практически не связано с внешними обстоятельствами. Однако ночью на больного может воздействовать и аллерген, который провоцирует приступ. Удушье возникает обычно глубокой ночью, между одним и тремя часами. Если это случается регулярно, призадумайтесь, что служит провокатором.
Еще и еще раз осмотрите комнату, в которой спите. Быть может, она запылена или на стене у кровати висит ковер? Домашняя пыль скапливается в подушке? А может, вам советовали избавиться от кошки или собаки, а вы этого не сделали? Помните: сильные аллергены — перья птиц и их испражнения. Существуют и другие ситуации, когда вы можете “встречаться” с аллергеном, ложась спать.
Также важно проанализировать, какие лекарства вы принимаете на ночь: не исключено, что именно они виновники приступа.
Общее правило для всех астматиков: последний раз есть не позже чем за два часа до сна, лучше всего в 18-19 часов. Полный желудок затрудняет дыхание, что может способствовать возникновению во сне бронхоспазма.
Совершенно ясно, что максимальное удаление аллергенов из спальни избавит вас от приступов. Иногда человек не может сделать этого полностью. Тогда ему помогут противоастматические препараты, снимающие воспаление, о которых мы уже говорили.
Ложусь спать и каждый раз со страхом: неужели ночью опять приступ, опять «Скорая». А можно ли его избежать? Жить в таком постоянном страхе просто невыносимо. «
Действительно, самые тяжелые, мучительные приступы удушья случаются именно ночью. Почему? Такой закономерности есть и научное, и житейское объяснение.
Ночью в организме изменяется течение ряда биохимических процессов, перестраивается на ночной лад и нервная система. В результате сужается просвет бронхов. Больному астмой это грозит бронхоспазмом, то есть приступом удушья.
Но не исключается и бытовой фактор: злополучный аллерген – так называемый домашний клещ. Он живет в вашей подушке, матрасе, пуховом одеяле, ковре, шторах, повсюду в квартире – в домашней пыли. Невидимый простым глазом, он злейший враг больного астмой. И главные неприятности от него – чаще всего ночью, когда больной ложится на подушку и укрывается одеялом. Как же предотвратить приступ?
Самое недежное – удалить провокатора из спальни. Если же, убрав «пылесборник», полностью избавиться от него не удается, приходится прибегать к помощи врача.
Проанализируйте, какие лекарства, рекомендованные при сопутствующих заболеваниях, вы принимаете перед сном. Они могут стать виновниками приступа, так же как и поздний ужин, переполняющий желудок.
Какие меры предпринять, если ночью начался приступ удушья?
- Главное – не поддавайтесь панике!
- Не оставайтесь в лежачем положении, постарайтесь скорее сесть или встать, возьмите себя в руки.
- Примените ингалятор!
- Тем, у кого ночью такие ситуации нередки, стоит держать у кровати под рукой термос с горячим питьем и в момент приступа сделать несколько глотков.
- В тяжелых случаях надо, конечно, вызвать «Скорую».
Вирусная инфекция — частая причина обострения бронхиальной астмы, поэтому важно знать, как правильно лечить бронхиальную астму, чтобы избежать дополнительных неприятностей. В отличие от ангины, пневмонии и других болезней, вызываемых бактериями, грипп, парагрипп, аденовирусная инфекция — заболевания вирусной природы. Некоторые из них имеют одинаковые симптомы: насморк, кашель, боль в горле, слабость, общее недомогание. Но у гриппа есть свои особенности. Он начинается с высокой температуры (до 39-400), сильной головной боли, боли в глазных яблоках, мышцах. Затем присоединяются уже названные симптомы. Для других вирусных инфекций более характерно одновременное повышение температуры и появление насморка, кашля, боли в горле, а также менее выраженная интоксикация.
Для лечения гриппа применяют специальные препараты. Использование ремантадина эффективно, только если его принимают в первые 24 часа после появления симптомов гриппа. При других вирусных инфекциях или в разгар болезни такое лечение не проводят. Схема лечения ремантадином такова.
Первый день — 12 таблеток (утром шесть, днем — четыре, вечером — две).
Второй, третий и четвертый день — по 6 таблеток (утром — две, днем — две, вечером — две).
Арсенал других противовирусных препаратов невелик.
У больных астмой часто бывают рецидивы герпетической инфекции (так называемая лихорадка). Герпес сейчас эффективно лечат с помощью ацикловира (зовиракса). Мы рекомендуем при обострении инфекции пользоваться мазью ацикловир (наносить на пораженные участки несколько раз в день) или, предварительно посоветовавшись с врачом, провести курс лечения таблетками ацикловира.
В остальном лечение вирусных инфекций направлено на то, чтобы снять болезненные симптомы. Пейте много жидкости, при отсутствии противопоказаний принимайте аскорбиновую кислоту (до 1-2 г на один прием один-два раза в сутки). Важно проводить дренаж бронхиального дерева, так как при вирусных инфекциях значительно усиливается образование мокроты. Ее легче откашливать, если делать ингаляции с помощью ультразвуковых ингаляторов (“Дисоник”, “Муссон”). Для улучшения дренажа рекомендуем также принимать бромгексин (суточная доза не менее 80 мг), мукалтин, настои отхаркивающих трав (термопсис, солодка, корень алтея, мать-и-мачехи и др.). В некоторых ситуациях эффективен баночный массаж.
Если у вас появились симптомы вирусной инфекции, на период болезни увеличьте дозу принимаемых противовоспалительных противоастматических препаратов. Например, если поддерживающая терапия — ингакорт по два вдоха два раза в день, при вирусной инфекции дозу следует увеличить на один-два вдоха препарата в день. После выздоровления можно вернуться к первоначальной схеме.
Тем, кто удовлетворительно переносит высокую температуру, принимать жаропонижающие лекарства следует лишь в том случае, если она поднимается выше 380. При более высоких цифрах рекомендуются парацетамол, ацетилсалициловая кислота, анальгин. Важно помнить, что при аспириновой форме бронхиальной астмы все эти препараты категорически запрещены.
Вопрос о назначении антибиотиков решает врач. Заметим: на вирус они не дейст вуют. При обострении бронхиальной астмы эти препараты используют с осторожностью и только в том случае, когда прогрессирует гнойный бронхит или присоединилась пневмония. Самостоятельно принимать антибиотики разрешается только в исключительных ситуациях, например, если нет возможности срочно обратиться за помощью к врачу, а стаж заболевания большой и пациент хорошо переносит лекарства. В тех случаях, когда бронхиальная астма осложнилась гнойным бронхитом и при обострении регулярно откашливается желто-зеленая мокрота, можно самостоятельно начать принимать такие антибактериальные средства, как ампициллин, эритромицин, амоксициллин, амоксиклав, таривид, ципробай. Но все это лишь при условии, что уже есть положительный опыт “общения” с этими антибиотиками. Если недельный курс лечения не дал эффекта, непременно обратитесь к врачу.
Профилактика вирусных инфекций чрезвычайно важна для больных астмой. Основной путь их передачи — воздушно-капельный. Поэтому главный способ профилактики — избегать контакта с зараженным. Если болен член семьи, необходимо по возможности его изолировать. Во время эпидемии гриппа примите меры для защиты слизистой носа от попадания в нее вирусов: выходя из дома, пользуйтесь оксолиновой мазью или любым растительным маслом. Если симптомы вирусной инфекции уже появились, оксолиновая мазь бесполезна — она только затруднит носовое дыхание. Это средство предназначено исключительно для профилактики заболевания. Как предупредительную меру после контакта с больным или пребывания в общественном месте можно рекомендовать промывание носа и полоскание рта и носа проточной водой. Если нет возможности избежать контакта с больным, используйте четырехслойную марлевую маску.
Тем, кто подвержен вирусным инфекциям, помогут закаливающие процедуры по методике, которую мы дадим в одном из следующих занятий. Важно, чтобы вы представляли себе, что нужно делать в случае обострения астмы на фоне вирусной инфекции. Можно самостоятельно своевременно увеличить дозу базисных препаратов (интала, тайледа, дитека, ингаляционных и таблетированных глюкокортикоидов), начать прием мукалтина, бромгексина, настоев отхаркивающих трав, при необходимости — антибиотиков и теофиллина длительного действия, увеличить потребление жидкости. Правильное соблюдение мер профилактики и адекватное лечение при вирусных инфекциях значительно снижают риск обострения бронхиальной астмы.
“Сейчас много частных фирм широко рекламируют чудодейственные методы лечения бронхиальной астмы – чуть ли не за один-два сеанса. Моя знакомая воспользовалась услугами такой фирмы, заплатила немалые деньги, но существенного облегчения не почувствовала. Ее просто обманули недобросовестные люди”
Личное дело каждого – выбирать и пробовать на себе то, что предлагает реклама: различные гимнастики, иглотерапия, травы, горный воздух, голодание, сеансы экстрасенсов, уринотерапия. Человеческий организм таит столько загадок, резервов, а восприятие любого воздействия извне настолько индивидуально, что, возможно, кому-то травник подобрал удачное сочетание из запасов «зеленый аптеки», а кто-то почувствовал облегчение после встречи с экстрасенсом. Надо иметь в виду, что многие необычные методы чаще всего основаны на внушении, убеждении. Астма же – болезнь, весьма зависимая от состояния нервной системы. Если человеку стало лучше после добровольного эксперимента над собой – пусть радуется. Только бы такое благополучие не оказалось видимостью, самообманом и не запустить бы болезнь, не довести ее до такой стадии, когда будут нужны чрезвычайные усилия врачей. Надо сказать, пульмонологам на практике приходится нередко расхлебывать последствия доверчивости пациентов. Напомню прописную истину: предупредить осложнение намного проще, чем от него избавиться. Разумеется, человек волен распоряжаться собой, но и о здравом смысле не следует забывать.
Гормональные препараты при астме глюкокортикостероиды — самые мощные противовоспалительные средства лечения бронхиальной астмы. В настоящее время их рекомендуют использовать в виде ингаляции уже на ранних стадиях заболевания, так как на поздних несмотря на высокие дозы этого лекарства иногда не удается достичь желаемого эффекта, поскольку стенки бронхов уже утолщены. Следовательно, цель лечения — предупредить развитие этих процессов, активно воздействовать на воспаление в бронхах.
Назначение гормональных препаратов для лечения бронхиальной астмыв сегда вызывает страх у больных — опасение серьезных последствий. Однако в некоторых случаях состояние пациента может быть настолько тяжелым, что у врача нет другого выхода. Причем тяжесть состояния определяет только лечащий врач, а не сам больной.
В период обострения бронхиальной астмы курс приема системных стероидов не должен превышать 7-10 дней при постепенном уменьшении дозы. В первые 2-3 дня принимается максимальная доза препарата, что дает возможность уже с 3-4-го дня сокращать дозировку. Обычно такого курса бывает достаточно. После такого не столь длительного лечения стероидами в виде таблеток необходимо продолжить применение гормонов в виде аэрозоля. Он воздействует на стенки бронхов, проникая в кровоток и не вызывая осложнений.
Ингаляционные стероидные препараты — бекотид, бекломет, ингакорт. Они не снимают приступ удушья, как беротек или сальбутамол, но хороши для купирования обострения и как профилактическое средство. Используют эти лекарства длительно, так как сочетание ингаляционного стероидного препарата с беротеком или сальбутамолом оптимально для большинства больных.
Многие пациенты ошибочно полагают, что внутривенное применение стероидов наиболее безопасно. Дело в том, что внутривенно можно вводить препараты не более 5-7 дней и только в условиях больницы. Не стоит увлекаться и пролонгированными (длительного действия) стероидными средствами (кенолог-40), так как длительное их использование чревато серьезными осложнениями.
Ингаляция стероидов — самый лучший способ лечения препаратами такого рода. Если строго следовать правилам, не придется прибегать к внутривенному или внутримышечному введению гормонов или принимать таблетки. Чем длиннее промежуток между приступами, тем больше у вас шансов уменьшить объем поддерживающей лекарственной терапии и шире использовать немедикаментозные методы лечения бронхиальной астмы.
Более 30 лет назад английский ученый Алтунян (он сам болел тяжелой бронхиальной астмой) выделил вещество, на основе которого был создан негормональный препарат для лечения бронхиальной астмы, получивший широкое распространение во всем мире. Это интал. Химическое название интала — кромогликат натрия (кромолин-натрий, кромолин). Астматикам это нужно знать потому, что в аптеках иногда появляются аналоги интала под другими названиями. Встретив заменитель с неизвестным названием, посмотрите в инструкции его химическую формулу.
Интал предупреждает развитие аллергического воспаления в стенке бронха или снимает его, когда процесс только начался. Препарат не пригоден для снятия приступа удушья или облегчения затрудненного дыхания — это профилактическое средство.
У нас в стране интал продается в основном в капсулах. Капсулу помещают в специальный ингалятор — спинхалер, там она прокалывается, и больной вдыхает порошок. Назначать препарат, определять его дозу должен, конечно, врач. Мы напомним здесь некоторые правила.
1. Перед применением интала, особенно при обострении болезни, рекомендуется вдохнуть бронхорасширяющий препарат, так как интал лучше попадет в легкие, если бронхи раскрыты.
2. Из одной капсулы следует сделать не один, а два-три вдоха, чтобы весь порошок из нее попал в дыхательные пути.
3. При вдыхании интала запрокиньте голову, чтобы верхние дыхательные пути, в обычном положении представляющие собой изогнутую трубку, выпрямились и лекарству легче было достичь бронхов.
4. Если после ингаляции во рту ощущается привкус порошка, прополощите рот.
5. Дозировку определяет врач; обычная начальная доза интала — 4 капсулы в день.
6. Интал может действовать не сразу — в ряде случаев следует подождать несколько дней и даже недель, чтобы проявился его эффект (он будет заметен по уменьшению или исчезновению эпизодов затрудненного дыхания или приступов удушья).
7. Порошок интала в капсулах иногда раздражающе действует на бронхи, особенно на начальных этапах лечения. Тогда лучше предварительно сделать ингаляцию сальбутамола или беротека.
8. Если на фоне лечения инталом возникло обострение, дальнейшее его применение бесполезно. Врач его отменяет и назначает более сильное средство.
Часто пациенты задают вопрос: сколько времени применять интал — неделю, месяц, три месяца? Для этого лекарства не существует понятия «курс лечения». Длительность его использования зависит от того, как вы себя чувствуете, в каких условиях живете и работаете, то есть контактируете с аллергеном или нет. В принципе препарат предназначен для многомесячного лечения. Только если достаточно продолжительное время вы чувствуете себя хорошо, доктор может его отменить в благоприятное для вас время года и назначить снова, как только появятся первые признаки обострения. Интал хорошо помогает на ранних стадиях заболевания. Поэтому чем раньше он появится в вашем обиходе, тем меньше вероятность познакомиться с более мощными, а значит потенциально и более вредными препаратами. Считается, что каждый астматик на начальной стадии болезни должен лечиться инталом. Осложнений после него практически не бывает.
Это лекарство существует также в виде аэрозоля в баллончике, что удобно для тех, кто не переносит порошок. К числу других распространенных препаратов относится дитек; в его состав входит интал и немного беротека.
Интал и другие лекарства, его содержащие, используются как вспомогательные в особых ситуациях. Если вы знаете, что предстоит контакт с аллергеном, вызывающим приступ удушья (например, поездка за город, визит в дом, где есть кошка, и т. п.), за 20-30 минут до этого вдохните капсулу интала или сделайте один вдох дитека — приступ не разовьется или будет гораздо слабее по интенсивности, чем обычно. Иногда интал помогает, если его вдохнуть перед физической нагрузкой, часто провоцирующей приступ удушья (например, перед мытьем полов или сменой колеса автомобиля).
Существует еще один негормональный препарат — недокромил натрия, который можно увидеть в аптеках под названием тайлед. Это лекарство также помещено в аэрозольный баллончик. По эффективности тайлед занимает промежуточное положение между инталом и гормональными ингаляторами. Если по каким-либо причинам больному нельзя назначать ингаляционные гормоны, тайлед может быть выходом из положения. Если больного мучает кашель, тайлед способен эффективно уменьшать этот симптом.
Астма нередко сочетается с аллергическим насморком (ринитом), аллергическим воспалением слизистой глаз (конъюнктивитом), пищевой аллергией. Для таких случаев тоже есть специальные формы интала: капли в глаза — оптикром, ингалятор в нос — ломузол, капсулы для приема внутрь — налькром. Но применять их надо только по назначению врача.
«Много лет страдая астмой, живу только на лекарствах. Чувствую, что они действуют уже слабее, поэтому приходится принимать чаще и в больших дозах. Но всему есть предел. Как же быть. «
Чтобы ответить на ваш вопрос, напомню: в основе болезни лежит воспаление бронхов. Бронхоспазм, отек слизистой, гиперсекреция мокроты – все это результат воспаления. Поэтому нужно его ликвидировать с помощью лекарств, то есть воздействовать на причину бронхиальной реакции, а не на последствия воспаления. Таких лекарств сейчас немало, и они достаточно эффективны.
Видимо, ваш лечащий врач не очень сведущ в современном подходе к лечению астмы или мало знает об арсенале лекарств, которыми располагают пульмонологи. Не буду подробно останавливаться на характеристике противоастматических препаратов. Весь секрет в том, чтобы каждому пациенту были правильно подобраны лекарства в зависимости от его самочувствия и сопутствующих заболеваний. Все противоастматические препараты больные получают бесплатно.
А дальнейшее во многом зависит от пациента, и здесь очень важен самоконтроль своего состояния. Есть специальный аппарат – пикфлоуметр (импортного исполнения): он показывает максимальную скорость, с которой больной выдыхает воздух из легких, что свидетельствует, насколько проходимы бронхи. Изменения этого показателя обычно опережают ощущения больного. Зная скорость выдоха, можно самостоятельно принять меры еще до того, как почувствуете себя плохо. Как страдающему артериальной гипертонией необходим тонометр, так и больному астмой – пикфлоуметр. Он уже появился в аптеках Москвы.
Существуют различные безлекарственные методы лечения бронхиальной астмы народными средствами: дыхательная гимнастика, закаливание, массаж, иглорефлексотерапия, физиотерапия и другие. Они способствуют удлинению периода между приступами, однако не исключают и тем более не заменяют прием лекарственных препаратов. Сочетание методов дает наилучший лечебный эффект.
Дыхательная гимнастика при бронхиальной астме — это один из эффективных способов лечения бронхиальной астмы народными средствами, направленный на повышение функциональных возможностей дыхательного аппарата, прежде всего путем восстановления более свободного, экономичного дыхания.
При длительном течении заболевания развивается повышенное напряжение всех дыхательных мышц, в том числе и основной из них — диафрагмы. Снимать утомление и нпокаапряжение этих мышц крайне важно. Наряду со специальными препаратами, влияющими на состояние дыхательной мускулатуры, широко используются различные способы тренировки, помогающие поддерживать нор-мальный режим ее работы. При бронхиальной астме напряженный и укороченный вдох сменяется удлиненным и ослабленным выдохом. Различные варианты дыхательной гимнастики дают возможность включать в работу соответствующие дыхательные мышцы во время вдоха, выдоха, задержки дыхания.
Самое простое, но очень важное упражнение — тренировка дыхания путем создания положительного давления в конце выдоха. Это полезно во все периоды болезни (при обострении и ремиссии), так как улучшает механические свойства легких и нормализует газообмен. Выполнить упражнение несложно. Можно использовать негофрированный шланг различной длины (например, коктейльную соломку), через который больной дышит в банку, наполненную водой (она служит водяным затвором). Итак, сделайте как можно более глубокий вдох, а затем как можно медленнее выдыхайте через шланг в банку, наполненную водой. Желательно повторять это упражнение 4-5 раз в день по 10-15 минут.
Чтобы улучшить отхождение мокроты (что очень важно при бронхиальной астме), предлагаются форсированный выдох и так называемое диафрагмальное дыхание. С помощью диафрагмального дыхания и глухого кашля в конце упражнения можно способствовать эффективному дренажу бронхов. Если не освоить эти упражнения, возникающий непродуктивный кашель (то есть без мокроты) будет вызывать рефлекторное распространение удушья.
Предлагаю вниманию пациентов методику основных дыхательных упражнений для лечение бронхиальной астмы народными средствами, стимулирующих отделение мокроты (по Б. С. Толкачеву).
ДИАФРАГМАЛЬНОЕ ДЫХАНИЕ. Исходное положение (И. п.) — лежа на спине. На счет “один-два-три” сделайте мощный, длительный, предельной глубины выдох силой мышц брюшного пресса (живот сильно втянуть), на счет “четыре” — диафрагмальный вдох, предельно выпячивая живот. Затем глухо, мгновенным сокращением мышц брюшного пресса попытайтесь кашлянуть.
Упражнение можно делать сидя, стоя и без кашля и даже во время ходьбы и бега. Сочетание бега и ходьбы при диафрагмальном дыхании очень важно для полноценного дренажа бронхов. Такое дыхание рекомендуется также после других дыхательных упражнений.
ВЫЖИМАНИЕ ЛЕЖА. И. п. — лежа на спине. На счет “раз” плотно подтяните бедра к груди, обхватив руками голени, одновременно начинайте мощный выдох и завершите его на пределе, затем вернитесь в и. п., при этом, выполняя диафрагмальный вдох, максимально выпячивая живот, глухо кашляните силой брюшного пресса.
Выжимание можно выполнять и стоя, поочередно подтягивая к груди левое и правое бедро.
1. И. п. — стоя, ноги на ширине плеч, руки в стороны на уровне плеч, максимально отведены назад, ладони повернуты вперед, пальцы широко расставлены — вдох. На счет “раз” быстро скрестите руки перед грудью, локти под подбородок так, чтобы кисти рук ударили по лопаткам одновременно с громким и мощным выдохом. На счет “два” вернитесь в и. п.
2. И. п. — стоя на носках, прогнувшись, ноги на ширине плеч, руки в стороны вверх. На счет “раз”, опускаясь на стопы, наклонитесь вперед, округлив спину, руки махом через стороны скрестите перед грудью, больно хлестнув кистями по лопаткам (громкий мощный выдох). Затем разведите руки в стороны и снова скрестите перед грудью, 2-3 раза хлестните кистями по лопаткам, продолжая выдох. На счет “два” вернитесь в и. п., выпячивая живот диафрагмальным вдохом.
3. И. п. — стоя на носках, прогнувшись, ноги на ширине плеч, руки вверх назад, пальцы сплетены (как бы держат топор) — вдох. На счет “раз”, опускаясь на стопы, быстро наклонитесь вперед, округлив спину, и хлестните руками вперед-назад, будто рубите топором (громкий мощный выдох). На счет “два” плавно вернитесь в и. п.
4. И. п. — стоя на носках, слегка нагнувшись вперед, ноги на ширине “лыжни”, руки вперед, кисти “сжимают лыжные палки”. На счет “раз”, опускаясь на стопы, присядьте и наклонитесь вперед до касания животом бедер, руки вниз назад до отказа, кисти полураскройте (мощный выдох). На счет “два-три”, оставаясь в наклоне, пружиньте ногами и завершите выдох. Вернитесь в и. п., раздувая живот диафрагмальным вдохом.
5. И. п. — стоя на носках, ноги на ширине плеч, руки подняты вверх ладонями наружу, кисти сжаты как для “гребка” веслами. На счет “раз”, опускаясь на стопы, руки отводите назад, в стороны, вниз к бедрам (мощный выдох). На счет “два”, поднимаясь на носки, вернитесь в и. п., выпячивая живот диафрагмальным вдохом. Статические и динамические упражнения надо выполнять по 15-20 минут 2-4 раза в день.
К циклическим видам физкультуры относят бег, спортивную ходьбу, плавание. В этой связи снова встает вопрос о том, может ли больной проходящий лечение бронхиальной астмы народными средствами заниматься бегом, ходьбой и плаванием при бронхиальной астме. Ответ однозначен: в период ремиссии не только может, но и должен.
Развитию общей выносливости способствуют дозированная ходьба, бег в медленном темпе и смешанное передвижение (ходьба-бег-ходьба). По мере адаптации к физическим нагрузкам значительно увеличиваются возможности различных систем организма, происходит совершенствование физиологических механизмов.
С увеличением тренирован ности заметно повышается и качество жизни пациентов. В процессе регулярных тренировок физические нагрузки надо постепенно делать более интенсивными.
Занятия циклическими видами физкультуры рекомендуется начинать в период относительной или стойкой ремисии при ежедневном приеме базисных противоастматических препаратов. Напомню: снижать дозу или отменять поддерживающие препараты разрешается только под контролем врача.
Наиболее эффективна ходьба, сочетающаяся с короткими пробежками (в начале программы до 80-120 метров). Частота сердечных сокращений не должна превышать 160 ударов в минуту после бега, а восстановительный период должен длиться не более 3-4 минут. Постепенно под контролем врача можно увеличить время бега, а затем полностью перейти на бег трусцой. Однако, повторю, оптимальной является программа “ходьба-бег-ходьба”.
Важно сочетать циклические виды физкультуры с выполнением специальных дыхательных упражнений. Желательно, чтобы занятия проводились не реже двух раз в неделю, средняя продолжительность — 1,5-2 часа. Лучше всего тренироваться в спортивной форме, удобной обуви, на свежем воздухе.
Еще и еще раз подчеркиваю: все это ни в коей мере не исключает постоянной базисной противоастматической терапии, назначенной лечащим врачом.
А.С, Белевский, кандидат медицинских наук
В Москве действуют пять астма-школ, организованных Институтом пульмонологии. Наши научные сотрудники ведут занятия на волнах радиостанций «Надежда» и «Эхо Москвы». Много внимания уделяется просвещению больных астмой в Санкт-Петербурге, Подмосковье, Ижевске, Перми, Саратове и других городах России, в некоторых странах СНГ.
Образовательная работа с пациентами для нас, пульмонологов, – задача № 1. Мы взялись за это дело сравнительно недавно, но намерены работать интенсивно. Пробуем разные формы общения с пациентами.
Поскольку число заболевших растет, мировое сообщество предпринимает огромные усилия для того, чтобы если не победить бронхиальную астму, то хотя бы подчинить и обуздать ее. ВОЗ разработан большой международный проект «Глобальная инициатива по бронхиальной астме». В подготовке его принимала участие и Россия. В нем сформулирована стратегия действий медиков на основе мирового опыта и единых критериев диагностики и лечения. В России создается и национальная программа борьбы с бронхиальной астмой, предусматривающая шесть основных направлений, и первое – просвещение, образование больных.
И в международном проекте, и в российской национальной программе принят совершенно иной принцип взаимоотношений врача и больного – партнерский, равноправный. А к этому пациента необходимо подготовить. Он должен понимать, что астма – заболевание хроническое, неизлечимое, и не пугаться этого, а вместе с врачом добиваться длительной ремиссии, спокойного течения болезни, чтобы нормально жить и работать. Пациенту нужно знать о себе и своей болезни не меньше врача и самому активно участвовать в лечебном процессе, корректировать его в известных пределах, конечно.
Получить такие знания и помогают астма-школы. Пятилетний опыт работы их в Москве уже дал свои плоды. Врачи заметили, что больные, прошедшие курс занятий, совсем иначе относятся к назначениям, выполняют их более аккуратно и осознанно, могут «вести себя», то есть контролировать самочувствие, регулировать прием лекарств, не допускать приступов. Уже подсчитано: люди, страдающие астмой, после обучения в два раза реже вызывают «Скорую» и не попадают каждый раз в больницу. Обучение в астма-школах бесплатное, рассчитано на полтора месяца. Группы составляются по совместимости слушателей. Занятия ведут врачи-пульмонологи, специально подготовленные в нашем институте.
И еще одно новшество: в Москве работают телефоны «астма-помощи». Здесь можно получить совет во всех затруднительных ситуациях, сведения о лекарствах, а также записаться в астма-школу, узнать, где купить прибор пикфлоуметр.
источник