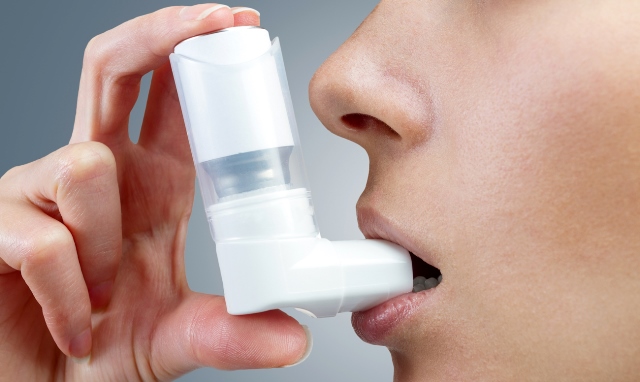
На сегодняшний день, для облегчения приступов, разработаны всевозможные лекарства от бронхиальной астмы, но назначить их может только врач. Так как важно разбираться во всех группах и понимать, какие препараты для лечения будут лучшим выбором для конкретного пациента. Рассмотрим основные группы лекарств и их особенности.

- своевременная профилактика болезни;
- прием симптоматических средств для быстрого устранения проявлений болезни;
- препараты от бронхиальной астмы для нормализации дыхания;
- средства, экстренно купирующие астматический приступ;
- выбор препаратов, которые при минимальном применении дают стабильный эффект и практически не имеют побочных эффектов.
Только врач может определить схему из нескольких препаратов. Комплексная терапия подразумевает использование средств различных групп, поэтому важно, чтобы подбор конкретных лекарств от бронхиальной астмы осуществлял специалист, ведь многие группы часто между собой несовместимы.
Различают 4 стадии бронхиальной астмы, каждая из которых имеет свои подходы к лечению. Принята следующая классификация:
- I стадия — это самая легкая ступень болезни, которая даже не требует длительного лечения. Больной употребляет только препараты кратковременного действия (например, аэрозоль или спрей от бронхиальной астмы) для снятия редких приступов.
- II стадия — базисная терапия подразумевает применение гормональных ингаляционных средств. Если они противопоказаны или неэффективны, назначают теофиллины и кромоны.
- III стадия — для нее характерно использование комбинаций бронхорасширяющих и гормональных средств.
- IV стадия — наиболее выраженная ступень бронхиальной астмы. При ней нужно принимать не только ингаляционные формы гормонов и бронхорасширяющих средств, но и таблетированные гормональные препараты.
Под базисными препаратами подразумевают те противоастматические средства, которые необходимо принимать больному каждый день на протяжении длительного срока. Они не только купируют возможные приступы, но и облегчают общую картину заболевания, подавляют развитие астмы.
Базисные лекарственные препараты снимают воспаление в бронхах, борются с отеками, уменьшают аллергические симптомы. К этой группе препаратов можно отнести глюкокортикоиды, антигистаминные, антилейкотриеновые препараты, бронхолитики, кромоны.
Рассмотрим эти противоастматические препараты подробнее.
К гормональным базисным средствам относят такие препараты:
- Кленил;
- Синтарис;
- Симбикорт;
- Фликсотид;
- Буденофальк;
- Сальмекорт;
- Серетид;
- Симбикорт Турбухалер;
- Альдецин и др.
Львиную долю базисных средств для лечения бронхиальной астмы составляют негормональные препараты, такие как:
Эти препараты сделаны на основе кромоновой кислоты. Широкий ряд средств включает такие лекарства:
- Кромогексал;
- Кетотифен;
- Кетопрофен;
- Кромогликат натрия;
- Недокромил;
- Кромолин;
- Интал;
- Тайлед.
Кромоновая кислота и ее аналоги блокируют воспалительный процесс, что позволяет остановить развитие астмы. Препараты тормозят образование провоспалительных тучных клеток и нормализуют размер бронхов.
Следует помнить, что кромоны противопоказаны детям до 6 лет и не используются для экстренного лечения астмы, так как их эффект проявляется со временем. При приступе бронхиальной астмы используются другие средства — аэрозоль с гормональными веществами, антигистаминные препараты.
Эти препараты борются с воспалительным процессом и снимают бронхоспазм. Представители группы:
Любое средство указанной группы используется как дополнение к основной терапии. Могут применяться лекарства и для детей.
Это самая тяжелая группа средств, которые назначают в особо тяжелых случаях, когда основная терапия не помогает. Принцип работы глюкокортикоидов заключается в блокировании воспалительных процессов в бронхах и недопущении развития приступа.
Гормоны обладают наилучшим лечебным эффектом. Но, несмотря на хороший результат после их приема, препараты имеют много побочных действий. Поэтому эффективнее принимать их только в крайнем случае, когда другие таблетки уже не действуют.
Гормоны могут применяться в качестве ингаляционных и системных средств. К системным препаратам относят таблетки Преднизолон и Дексаметазон.
Глюкокортикостероиды противопоказаны для длительного применения детям, поскольку они могут вызывать стероидных диабет, катаракту, гипертонию, язву желудка и другие патологии.
Данные средства используются для купирования приступов астмы, а также в базисном лечении. Перечень группы следующий:
- Саламол Эко Легкое Дыхание;
- Беротек Н;
- Релвар Эллипта ;
- Форадил Комби;
- Форатил;
- Допамин;
- Фенотерол.
Они вызывают расширение бронхов, чем снимают приступ астмы. Входят в состав множественных вариантов комплексной терапии.
Ингаляции являются одним из лучших подходов для лечения астмы. Лекарственные средства через баллончик или ингалятор быстро попадают непосредственно в дыхательную систему. Таким образом, при помощи ингаляторов купируется приступ астмы. Но возможно и базисное лечение таким образом. Применяются следующие препараты:
- Альвеско;
- Саламол;
- Атровент;
- Фликсотид;
- Бекотид;
- Альвеско;
- Фликсотид и др.
Ингаляции применяются для лечения детей с астмой, возраст которых может быть меньше 3 лет. Такое средство для лечения астмы считается самым безопасным. Больным рекомендуется всегда носить с собой ингалятор от астмы или соответствующий аэрозоль, чтобы купировать возможный приступ. Кроме того, ингаляции применяются при бронхите, заболеваниях горла, поэтому для ребенка рекомендуется их иметь — это лучший профилактический способ предупреждения многих болезней.
Не стоит ожидать от базисной терапии полного излечения от астмы. У нее другие задачи:
- попытка избежания учащения приступов;
- снижение необходимости в ультракоротких препаратах;
- улучшение дыхания.
Базисные препараты необходимо применять всю жизнь и периодически корректировать их дозу. При этом все корректировки осуществляет врач. Он оценивает, насколько сократились приступы, как часто больному приходится применять короткодействующие средства, насколько выражены побочные эффекты и др.
Даже при приеме базисных средств иногда может начинаться приступ удушья. Его нужно купировать препаратами указанных ниже групп.
К симпатомиметикам короткого действия относят следующий список:
- Сальбутамол;
- Изопреналин;
- Орципреналин;
- Пирбутерол и др.
Действие препаратов заключается в немедленном расширении бронхов. Средства нужно всегда иметь при себе и принимать, чтобы оказать первую помощь при начале приступа.
- Бекарбон;
- Ипратропий;
- Белластезин;
- Атровент и др.
М-холиноблокаторы не рекомендуется применять детям, поскольку это может вызвать тяжелые сердечные патологии вплоть до смерти.
Бронхиальная астма чаще всего имеет симптомы, схожие с аллергической реакцией немедленного типа, поэтому рекомендуется параллельно принимать Дезоратадин, Левоцетиризин, Фексофенадин и другие антигистаминные средства.
Бронхиальная астма считается неизлечимой патологией. Это означает, что препараты астматику придется принимать пожизненно, иначе дыхательная функция будет сильно угнетаться, а удушье приведет к смерти. Необходимо постоянно наблюдаться у врача, не пропускать медосмотры — тогда картина болезни будет улучшаться.
Также рекомендуется соблюдать следующие советы:
- Всегда при себе носите запас лекарств на случай приступа.
- Вовремя пополняйте домашние лекарства от астмы, так как в аптеке они могут не оказаться в нужный момент.
- Знайте схему лечения, какие средства вы принимаете, и не пропускайте время приема. Чем точнее вы будете соблюдать схему, разработанную врачом, тем меньше будет приступов астмы.
- Проверяйте названия препаратов, которые вы собрались принимать, а также их дозировку.
- Соблюдайте принципы хранения препаратов.
- Если вы собрались менять схему лечения, врач должен знать об этом. Это же касается и использования различных народных методик и процедур.
- Сообщайте врачу о приеме других средств. Они могут влиять на эффективность противоастматических препаратов при одновременном приеме.
- Помните, что все лекарства имеют побочные эффекты. При их наличии необходимо немедленно прекратить прием и получить консультацию врача.
Помните, что профилактические мероприятия и базисная терапия играют куда более важную роль, чем средства для купирования приступа бронхиальной астмы. Поэтому соблюдайте все рекомендации врача и это поможет вам получить длительную ремиссию.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Б ронхиальная астма (БА) является распространенным заболеванием, наносящим существенный урон здоровью человека. Эпидемиологические исследования последних лет свидетельствуют о том, что от 4 до 10% населения планеты страдают БА различной степени тяжести (выраженности).
По определению экспертов ВОЗ, БА – «хроническое заболевание, основой которого является воспалительный процесс в дыхательных путях с участием разнообразных клеточных элементов, включая тучные клетки, эозинофилы и Т–лимфоциты. У предрасположенных лиц этот процесс приводит к развитию генерализованной бронхиальной обструкции различной степени выраженности, полностью или частично обратимой спонтанно или под влиянием лечения. Воспалительный процесс вызывает также содружественное усиление ответа дыхательных путей в виде бронхиальной обструкции на различные внешние и внутренние стимулы».
Постановка диагноза БА базируется на анализе следующих данных:
- жалоб, клинических симптомов и анамнеза заболевания;
- результатов физикального обследования;
- данных исследования функции внешнего дыхания;
- эозинофилии мокроты и/или бронхиального секрета (обязательный признак) и эозинофилии крови (дополнительный признак);
- аллергологического статуса (схемы 1–4).
При сомнительном диагнозе для уточнения наличия БА проводятся провокационные пробы с метахолином или гистамином.
Подходы к лечению больных БА определяются тяжестью заболевания и стадией болезни.
Степень тяжести БА устанавливается в соответствии с положениями, определенными Глобальной инициативой по профилактике и лечению БА (СВ1А, 1998, 2002 гг.), и базируется на следующих показателях:
– количество ночных симптомов в месяц, неделю, сутки;
– количество дневных симптомов в неделю, день;
– выраженность нарушений физической активности и сна;
– объем форсированного выдоха за 1 с (ОФВ1) и пиковая скорости выдоха (ПСВ), процентное соотношение с должными величинами или наилучшими значениями больного;
– суточные колебания величин ПСВ и ОФВ1.
Классификация бронхиальной астмы по тяжести течения
Легкое эпизодическое (интермиттирующее)
- Кратковременные симптомы реже 1 раза в неделю.
- Короткие обострения (от нескольких часов до нескольких дней).
- Ночные симптомы = 80% от должных.
- Разброс показателей ПСВ 2 раз в месяц.
- ПСВ и ОФВ1: >= 80% от должных.
- Разброс показателей ПСВ 20–30%.
Схема 2. Оценка физикального обследования больного
Схема 3. Исследование функции внешнего дыхания
Схема 4. Оценка аллергологического статуса
Среднетяжелое
- Ежедневные симптомы.
- Обострения могут приводить к ограничению физической активности и сна.
- Ночные симптомы > 1 раза в неделю.
- ПСВ и ОФВ1: 60–80% от должных.
- Суточный разброс показателей ПСВ > 30%.
- Постоянное наличие симптомов.
- Частые ночные симптомы.
- Ограничение физической активности из–за симптомов астмы.
- ПСВ и ОФВ1: = 30%.
С учетом тяжести заболевания в стабильном состоянии больного терапия должна осуществляться согласно рекомендациям, представленным в GINA (2002 г., табл. 1,2).
При лечении астмы в настоящее время применяют «ступенчатый» подход, при котором интенсивность терапии возрастает по мере увеличения степени тяжести астмы. Ступенчатый подход рекомендуется из–за того, что наблюдается большое разнообразие тяжести течения астмы у различных людей и даже у одного и того же пациента в разные временные периоды. Цель этого подхода состоит в достижении контроля астмы с применением наименьшего количества препаратов. Доза и кратность приема лекарств увеличиваются, если течение астмы ухудшается, и уменьшаются, если течение астмы хорошо контролируется. Только при хорошем контроле астмы в течение трех месяцев возможен переход с одной ступени на другую.
Важное место в лечении бронхиальной астмы отводится купированию обострения заболевания. Обострение астмы – это эпизоды прогрессивного нарастания одышки, кашля, появления свистящих хрипов и чувства нехватки воздуха, сдавления грудной клетки или различных сочетаний этих симптомов, определяемые как приступы удушья разной степени выраженности (от легкой до угрожающей жизни).
Лечение приступов бронхиальной астмы следует начинать как можно раньше. Алгоритм лечения представлен на схеме 5.
После купирования приступов удушья, если больному назначались системные кортикостероиды, необходимо продолжать их прием в течение 7–14 дней, сочетая с ингаляционными кортикостероидами, доза которых должна быть выше, чем до обострения. Обязательно следует проводить мониторирование показателей пикфлоуметрии. Большое внимание должно уделяться просвещению больных, обучению их навыкам самоконтроля и правилам приема лекарственных препаратов.
Пациент остается в стационаре до прекращения ночных симптомов заболевания и до тех пор, пока значения ПСВ не достигнут уровня более 75% должных или наилучших для больного.
При выписке из стационара больному должен быть составлен письменный план лечения; пациенту предписано в течение первой недели посетить врача поликлиники.
В заключение следует обратить внимание врачей на то, что в рекомендациях GINA (2002 г.) указано, что, начиная со второй ступени, при недостаточности контроля астмы только ингаляционными глюкокортикоидами к ним необходимо добавлять b 2–агонисты длительного действия. Главным преимуществом комбинированной терапии является повышение эффективности лечения при использовании более низких доз ингаляционных глюкокортикоидов, а соединение этих двух препаратов в одном ингаляторе облегчает пациенту выполнение назначения врача,
К таким препаратам относятся Серетид Мультидиск и Симбикорт Турбухалер. Составными компонентами серетида являются сальметерола ксинофоат и флютиказона пропионат. Препарат представлен в различных дозировках: 50/100, 50/250, 50/500 мкг соответственно сальметерола/флютиказона в одной ингалируемой дозе. Составными компонентами симбикорта являются будесонид и формотерола фумарат в стандартной дозировке 160/4,5 мкг, что дает возможность гибкого дозирования препарата (от 1 до 4 ингаляций в сутки) в зависимости от состояния больного.
Дозы беклометазона дипропионата (БДП) и эквивалентные ему дозы других ингаляционных глюкокортикоидов представлены в таблице 2.
источник
Чтобы избавиться от симптомов астмы, врачи подбирают схемы терапии для достижения контроля над патологическими процессами. Одним из подходов является ступенчатое лечение бронхиальной астмы.
Благодаря такой тактике удается облегчит состояние астматика и контролировать в дальнейшем болезнь.
Ступенчатое лечение астмы представляет собой процесс, при котором увеличивают количество и дозировку препаратов, если не получается уменьшить интенсивность проявлений заболевания и контролировать болезнь.
Изначально врач определяет степень тяжести патологии. Легкая степень соответствует первой ступени терапии, при тяжелых патологических процессах лечение начинают с 3-й или 4-й ступени.
Благодаря индивидуальному подходу удается контролировать течение болезни, используя минимальное количество лекарств.
В процессе приема лекарств проводят непрерывную оценку их эффективности и по показаниям корректируют назначения. Если выбранная тактика не приносит желаемых результатов и состояние больного ухудшается, дозировки увеличивают (переходят на ступень выше). Так делают до стабилизации или улучшения состояния астматика.
Составляющие процесса лечения астмы:
- Оценка контроля над болезнью.
- Терапия, которая направляется на достижение контроля.
- Наблюдение за пациентом.
При бронхиальной астме целями ступенчатой терапии являются:
- уменьшение бронхиальной обструкции;
- снижение необходимости в бронхолитических препаратах;
- повышение активности пациентов и их улучшение качества жизни;
- улучшение показателей внешнего дыхания;
- предотвращение приступов;
- устранение факторов, провоцирующих обострение болезни.
Состояние больных оценивают перед курсом терапии, чтобы определить дозировки и схему приема препаратов. Это необходимо для предупреждения приступов удушья.
Если удается добиться эффективного контроля бронхиальной астмы на протяжении не менее трех месяцев от начала курса, дозировки снижают.
При ступенчатом подходе к лечению врач учитывает состояние пациента, частоту приступов, а затем прописывает медикаменты. Если назначения обеспечивают контроль над астмой, постепенно снижают объем прописанных препаратов или их дозировки.
При частичном контроле патологии рассматривают вопрос об увеличении доз лекарственных средств или добавлении других препаратов.
Для больных с прогрессирующей астмой, ранее не получавших адекватного лечения, курс начинают со второй ступени. Если приступы бронхоспазма возникают ежедневно, астматику показано лечение сразу с третьей ступени.
На каждом этапе терапии больные используют лекарства неотложной помощи в зависимости от потребностей, чтобы быстро купировать симптомы удушья.
Эффективность лечения возрастает от 1 ступени. Врач подбирает тактику в зависимости от степени тяжести бронхиальной астмы:
- Легкая интермиттирующая, или эпизодическая. Наблюдают не более двух приступов бронхоспазма в месяц только после воздействия провоцирующих факторов. В периоды ремиссии самочувствие человека удовлетворительное. Больной не нуждается в длительном лечении. Назначают лекарства только для профилактики приступов.
- Легкая персистирующая. Приступы чаще 1 раза в неделю. У астматика возникают бронхоспазмы ночью (не более 2 раз в месяц). В период обострений снижается физическая активность и нарушается сон.
- Персистирующая средней степени. У пациентов возникают ежедневные приступы днем и ночью (не более 1 раза в неделю). Активность астматиков снижена. Необходим постоянный контроль над патологией.
- Персистирующая тяжелая. Ежедневные приступы днем и в ночное время (более 1 раза в неделю) с ухудшением качества жизни. Обострения развиваются еженедельно.
Лечение бронхиальной астмы по ступеням позволяет устранить симптоматику заболевания и увеличить межприступные периоды.
Тактику подбирают в зависимости от степени тяжести болезни.
Предполагает прием только препаратов неотложной помощи. Тактику выбирают для тех больных, которые не получают поддерживающего лечения и периодически испытывают признаки астмы днем.
Обычно обострение происходит не чаще двух раз в месяц. Лекарствами для купирования удушья являются аэрозольные β2-агонисты с быстрым действием. Уже через 3 минуты средства купируют симптоматику, расширяя бронхи.
Возможными альтернативными медикаментами являются β2-агонисты для перорального применения или теофиллины короткого действия, ингаляционные антихолинергические лекарства. Но эффект от этих средств наступает медленнее.
Если приступ удушья возникает на фоне физической нагрузки, назначают ингаляционные средства короткого или быстрого действия в качестве профилактики.
Можно также применять эти лекарства и после нагрузки, если возникают признаки астмы. В качестве альтернативных препаратов используют кромоны – лекарства от аллергии.
Пациентам также рекомендуют увеличивать продолжительность разминки перед физической нагрузкой, чтобы снизить риск бронхоспазма. При интермиттирующей форме не назначают медикаменты для долговременного лечения. Однако если частота приступов увеличивается, врач переходит на вторую ступень.
Тактика подбирается для людей с легкой персистирующей формой болезни. Астматикам приходится принимать ежедневно лекарственные средства для профилактики бронхоспазмов и контроля над патологией.
В первую очередь врач прописывает противовоспалительные кортикостероидные препараты в низких дозировках для приема 1 раз в сутки. Для устранения бронхоспазма применяют быстродействующие медикаменты.
В качестве альтернативных средств в случае отказа пациента от гормонов могут назначить антилейкотриеновые препараты, снимающие воспаление.
Такие медикаменты показаны также при аллергических реакциях (ринит) и возникновении нежелательных эффектов от приема глюкокортикоидов. Если удушье возникает ночью, прописывают один из бронходилататоров пролонгированного действия.
Возможно назначение и других препаратов — теофиллинов и кромонов. Однако их действия для поддерживающей терапии недостаточно. Помимо этого, у лекарств есть побочные эффекты, которые ухудшают состояние пациента. При неэффективности терапии переходят на следующую ступень.
При болезни средней тяжести назначают лекарства для устранения приступа и один или два препарата для контроля течения патологии. Обычно врач прописывает следующую комбинацию:
- ингаляционные глюкокортикоиды в небольших дозах;
- β2-агонист пролонгированного действия.
При таком сочетании пациент получает гормональные препараты в более низких дозировках, а эффект терапии не снижается. Если же контроль над болезнью не был достигнут в течение трех месяцев лечения, дозу аэрозольных гормональных средств увеличивают.
Приступ бронхоспазма рекомендуют купировать пролонгированными β2-агонистами с быстрым эффектом, например. Препаратами, содержащими формотерол. Для усиления терапевтического действия сочетают это вещество с будесонидом.
В качестве альтернативного лечения предлагают больным такую комбинацию медикаментов:
- ингаляционные глюкокортикоиды в низких дозах;
- антилейкотриеновые лекарства или малые дозы теофиллинов.
Пациентам рекомендуют использовать ингаляторы со спейсерами, которые помогают равномерно распределить лекарство.
Если требуется дополнительное лечение пероральными кортикостероидами, а симптоматика усиливается, переходят к следующему шагу терапии.
На 4 ступени обязательно назначают средства неотложной помощи и несколько лекарств для поддерживающей терапии. Выбор медикаментов зависит от лечения на предыдущих этапах. Врачи предпочитают следующую комбинацию:
- ингаляционные глюкокортикоиды в средних или высоких дозах;
- ингаляционные β2-агонисты пролонгированного действия;
- один из препаратов при необходимости: теофиллин замедленного действия, антилейкотриеновые лекарства, пероральный β2-агонист пролонгированного действия, пероральный кортикостероид.
Увеличение дозировок гормональных препаратов необходимо в качестве временного лечения. Если спустя полгода эффекта нет, дозу снижают из-за риска развития нежелательных действий.
Повышают эффективность лечения следующие комбинации:
- антилейкотриеновые препараты с гормонами в средних и малых дозах;
- пролонгированные бета2-агонисты с гормонами в низких дозах с добавлением теофиллинов замедленного высвобождения.
Увеличение частоты приема препаратов с будесонидом также повышает шансы на достижение контроля над болезнью. Если есть побочные действия бета2-агонистов, прописывают антихолинергическое средство, содержащее ипратропия бромид.
Тактику выбирают при тяжелой форме астмы. Чаще проводят терапию в условиях стационара. Пациентам назначают следующие препараты:
- ингаляционные лекарства для неотложной помощи;
- ингаляционные глюкокортикоиды в высоких дозах;
- β2-агонист пролонгированного действия;
- антитела к иммуноглобулину Е;
- глюкокортикоиды в пероральной форме (при неконтролируемой астме и частых обострениях);
- теофиллин.
Для всех 5 ступеней лечения бронхиальной астмы обязательным является сохранение контроля над болезнью в течение трех месяцев.
Затем врач принимает решение об уменьшении количества принимаемых препаратов или снижении их дозировки с целью установить минимальный объем терапии.
Ступенчатая терапия бронхиальной астмы любой формы у подростков и детей практически не отличается от лечения взрослых людей. Терапия начинается с установления тяжести течения болезни.
Особую роль при назначении препаратов врач уделяет их побочным действиям. Отличиями проведения лечения у детей являются:
- При персистирующей форме без отставания в росте проводят длительную терапию противовоспалительными средствами.
- При легкой стадии болезни прописывают ингаляционные глюкокортикоиды в дозах, которые не вызывают побочных действий у ребенка. В качестве альтернативы предлагают препараты, содержащие ипратропия бромид, в форме, которая соответствует возрасту.
- Препаратами второй линии являются кромоны (противоаллергические средства).
- При патологии средней тяжести назначают дозированные ингаляционные глюкокортикоиды. Рекомендуют использовать спейсеры. Другим вариантом терапии является комбинация гормонов с ингаляционными β2-агонистами длительного действия (разрешены детям с 4 лет).
- Для профилактики приступов ребенку до 4 лет назначают пероральный β2-агонист вечером.
При тяжелой форме болезни, когда симптомы беспокоят ребенка регулярно, нарушается качество сна и развивается эмфизема, назначают лечение ингаляционными гормонами.
В комплекс терапии включают ингаляции с использованием β2-симпатомиметиков пролонгированного действия (1–2 раза) и пероральные гормоны. В качестве препаратов неотложной помощи можно применять комбинацию будесонида и формотерола.
Ингаляционная терапия у новорожденных детей имеет особенности:
- Использование реактивного распылителя с компрессором. При приступе применяют препараты, содержащие фенотерол, сальбутамол, для длительной терапии – лекарства с будесонидом, кромоглициевой кислотой.
- Использование дозированных аэрозолей со спейсером и маской.
- При развитии гипоксии показана кислородная маска.
- В неотложных состояниях β2-симпатомиметики вводят внутривенно. При нарастании симптоматики вводят адреналин подкожно и переводят младенца на искусственную вентиляцию легких.
Медикаментозное лечение детей дополняют иммунотерапией. Ликвидируют также потенциальные источники аллергенов.
Системы для ингаляции должны соответствовать требованиям детского возраста. Дети с 7 лет могут переводиться на дозированный аэрозоль.
Критериями эффективной терапии бронхиальной астмы являются:
- Снижение выраженности симптоматики.
- Устранение приступов по ночам.
- Уменьшение частоты обострений заболевания.
- Снижение дозировок β2-агонистов.
- Повышение активности пациентов.
- Полный контроль над заболеванием.
- Отсутствие нежелательных эффектов от препаратов.
Врач наблюдает за пациентом после назначений и оценивает ответ организма на прописанную дозу лекарств. При необходимости дозировку корректируют.
В основе ступенчатого подхода к лечению лежит определение минимальной поддерживающей дозы препаратов.
Хорошим ответом на применение β2-агонистов при приступе является их действие на протяжении 4 часов.
При неполном ответе на действие препарата в комплекс терапии включают пероральные гормоны и ингаляции антихолинергическими средствами. В случае плохого ответа вызывают врача. Пациент доставляется в отделение интенсивной терапии.
Чтобы сделать переход на уровень ниже, пересматривают эффективность терапии каждые полгода или 3 месяца. Если контроль над патологией сохраняется, могут постепенно снижать объем назначений.
Это уменьшает риск проявления у пациентов побочных действий препаратов и улучшает восприимчивость к дальнейшей терапии.
Переходят к следующей ступени таким образом: снижают дозировку основного препарата или отменяют лекарства для поддерживающей терапии. В ходе изменения тактики лечения проводят наблюдение за пациентами.
Если нет ухудшения состояния, назначают монотерапию – переходят на 2 ступень. В дальнейшем возможен переход на первую ступень.
Лечение, которое предлагают при бронхиальной астме на каждом этапе, не является общим для всех пациентов.
Чтобы добиться контроля над заболеванием, необходимо составление индивидуального плана для каждого с учетом возраста, особенностей болезни, сопутствующих патологий.
Таким образом можно значительно снизить риск обострений, продлить периоды ремиссии, устранить или смягчить симптоматику.
Четкая схема терапии и конкретные рекомендации врачей позволяют пациенту стать физически активным человеком и вести полноценную жизнь.
источник
Лекарства от бронхиальной астмы – это основа лечения пациентов-астматиков всех возрастов. Их применение позволяет облегчить общее состояние больного путём купирования симптомов.
Сегодня предлагается множество препаратов для лечения бронхиальной астмы. Тем не менее, разрабатываются более усовершенствованные лекарства, направленные на получение максимального эффекта и снижение негативного воздействия на организм. При этом схема терапии у каждого пациента будет индивидуальной в зависимости от степени заболевания. Каждый астматик должен знать, какие лекарства необходимы ему при обострении астмы.
Бронхиальная астма – заболевание, характеризующееся периодическим сужением дыхательных путей. Оно вызывает одышку и свистящее дыхание. Астма может развиться в любом возрасте, но 50% случаев диагностируется у детей младше 10 лет, причём больше у мужской половины человечества. В основном астма является семейным заболеванием.
Главным фактором риска для развития астмы является курение. Категорически нельзя курить женщинам во время беременности, родителям рядом с детьми. Пассивное курение является одним из основных факторов риска для детей.
Болезнь возникает по 3 причинам:
- Попадание аллергена в организм;
- Проникновение инфекции в дыхательные пути;
- Психосоматическая реакция на жизненную ситуацию.
Механизм возникновения приступов един: под действием неблагоприятных факторов трахея и бронхи спазмируются, отекают, повышается выработка слизи, дыхательный проход сужается и человеку становится трудно дышать. Характерная черта приступа – затруднённый выдох. Препараты предотвращают или купируют (устраняют) проявления болезни.
Также имеет значение генетическая предрасположенность и психосоматика, как ответ на стрессовые ситуации. Под воздействием негативных факторов происходит обструкция, выделение большого объёма вязкого гиперсекрета, что приводит к недостаточности дыхания.
Без лечения приступы астмы учащаются и со временем могут перейти в астматический статус – осложнённую реакцию, при которой чувствительность к лекарствам от удушья значительно снижается. Повышается риск летального исхода.
Признаки астмы могут развиться постепенно, поэтому заболевший человек может поначалу не обращать на них внимания вплоть до первого приступа астмы. Так, контакт с аллергеном или респираторная инфекция могут вызвать первоначальные симптомы, такие как:
- Свистящее дыхание;
- Безболезненное стеснение в груди;
- Трудности с выдохом;
- Сухой персистирующий кашель;
- Чувство паники;
- Потливость.
Данные симптомы резко обостряются ночью и в ранние утренние часы.
При тяжелой форме астмы развиваются следующие симптомы:
- Свистящее дыхание становится неслышным, поскольку слишком мало воздуха проходит по дыхательным путям.
- Больной не может закончить фразу из-за одышки;
- Синеют губы, язык, пальцы рук и ног по причине нехватки кислорода;
- Спутанность сознания и кома.
Если у больного развивается тяжёлый приступ астмы или симптомы продолжают ухудшаться, необходимо срочно вызвать скорую помощь.
Лекарственные препараты от астмы направлены на следующее воздействие:
- Контроль воспаления и предотвращение хронических симптомов (кашель и удушье).
- Облегчение приступов астмы при их появлении (быстрое купирование симптомов).
Основные принципы терапевтического лечения астмы:
- Соблюдение профилактических мер.
- Снижение симптоматики заболевания.
- Предотвращение развития астматического приступа при обострении.
- Возможность принимать минимальное количество лекарственных препаратов без ущерба для больного.
- Своевременная помощь в нормализации дыхательной функции.
Схема лечения с использованием различных групп лекарств может назначаться только лечащим врачом. Медикаментозная терапия предполагает использование различных лекарств и ингаляций, которые воздействуют на все органы больного.
Предлагаем перечень основных препаратов для лечения бронхиальной астмы
Данные препараты предназначены для купирования симптомов астмы и предотвращения приступов. В результате применения базисной терапии больной ощущает значительное облегчение симптоматики.
К этой группе относятся антигистаминные, кортикостероиды, антилейкотриеновые средства, бронхолитики, ингаляторы. В редких случаях взрослым могут назначаться теофиллины длительного воздействия, а также кромоны (препараты негормонального характера).
- Беклазон, Сальбутамол (ингаляторы);
- Будесонид, Пульмикорт;
- Тайлед, Альдецин;
- Интал, Беротек;
- Ингакорт, Бекотид.
- Сингуляр, Серевент;
- Оксис, Формотерол;
- Сальметер, Форадил.
Данная группа предусматривает использование лекарственных препаратов, в состав которых входит кромоновая кислота. Эти лекарства служат для купирования воспалительных процессов. Они обладают противоастматическим действием, замедляют выработку тучных клеток, провоцирующих воспаление и уменьшающих диаметр бронхов. Перечислим основные среди них:
- Недокромил, Кетопрофен;
- Кромогликат натрия, Кетотифен;
- Недокромил Натрия, Интал;
- Кромогексал, Тайлед, Кромолин.
Кромоны используются в базовой терапии, но такими препаратами не рекомендуется лечить приступ астмы при обострении, также нельзя назначать их детям младше 6 лет.
Данные средства снимают бронхоспазм при воспалительном процессе. Они используются в качестве дополнительной терапии бронхиальной астмы и разрешены для купирования приступов у малышей.
К ним относятся такие препараты, как:
Кромоны и Антилейкотриеновые средства следует с осторожностью применять детям, так как существует вероятность побочных проявлений.
Применяются с целью быстрого купирования приступа астмы. Наиболее часто используются:
- Сульфат атропина;
- Аммоний четвертичный.
Данные препараты способны вызвать множество осложнений, поэтому при лечении детей используются редко.
Такие лекарства принимать разрешается только в крайних случаях.
К системным глюкокортикоидам относятся:
Не рекомендуется лечить глюкокортикостероидами продолжительное время. Длительное использование может привести к диабету, гипертонии, катаракте и т.д. В детском возрасте их назначают только в крайнем случае.
Препараты данной группы используются для снятия приступов удушья.
Комбинированные бета-2-адреномиметики включают в себя такие препараты, как:
- Серетид, Сальбутамол;
- Формотерол, Вентолин;
- Салметерол, Форадил;
- Симбикорт.
Все комбинированные средства нейтрализуют бронхоспазмы и снимают острые воспалительные процессы. Современная методика терапии бронхиальной астмы относит комбинированные препараты к основам лечения при обострении.
Назначаются при обострении заболевания. У всех больных бронхиальные пути перекрыты вязким густым содержимым, препятствующим нормальной дыхательной деятельности. Принудительно вывести мокроту можно, если применять отхаркивающие средства.
Чаще всего используются следующие отхаркивающие средства:
- Ацетилцистеин (АЦЦ, Мукомист);
- Меркаптоэтансульфонат (Ммистаброн);
- Амброксол (Амбросан, Амброксол, Лазолван);
- Бромгексин (Бизолвон, Сольвин);
- Щелочная смесь с гидрокарбонатом натрия;
- Карбоксиметилцистеин (Мукопронт, Мукодин, Карбоцистеин);
- Йодистый Калий.
Снятие астматических приступов при помощи ингаляций – наиболее эффективный способ лечения болезни, так как лекарство мгновенно попадает в дыхательную систему. Это очень важно, поскольку приступы необходимо купировать максимально быстро. Ингаляторы чаще всего используют при обострении. Между периодами обострения лечить заболевание можно при помощи таблеток, сиропов, инъекций.
Эффективную помощь оказывают ингаляторы с глюкокортикостероидами. Они снижают отёки слизистых оболочек с помощью Адреналина. К таковым относятся:
- Фликсотид, Будесонид;
- Бекотид, Флунисолид;
- Флутиказон, Беклометазон;
- Бенакорт, Ингакорт, Бекломет и т.д.
При помощи ингаляций могут лечиться дети – астматики до 3 лет при условии тщательного соблюдения дозировки и наблюдения врача. В этом случае возможность побочных проявлений минимальна.
Астма опасна внезапно развивающимися приступами удушья. Мгновенно купировать эти приступы можно лекарственными средствами нескольких групп. К ним можно отнести:
- Симпатомиметики (Сальбутамол, Пирбутерол, Тербуталин, Левалбутерол). Эти препараты расширяют бронхиальные пути в течение нескольких минут после применения, поэтому астматикам рекомендуется всегда иметь их при себе. Особенно важно оказать первую помощь при развитии приступа удушья у ребёнка.
- Блокаторы М-холинорецепторов (Атровент, Ипратропий, Теофиллин, Аминофиллин). Данные аэрозоли способствуют расслаблению бронхиальных мышц, блокируя выработку специальных ферментов. Использование М-холинорецепторов ограниченно в детском возрасте, так как эти лекарства могут вызвать тяжёлые осложнения, связанные с нарушениями в работе сердца, а при отсутствии своевременной помощи могут вызвать смерть маленького пациента.
Приступ удушья необходимо снять как можно быстрее, так как длительный интервал между приступами снижает эффективность использования лекарственных препаратов. Именно поэтому врачи рекомендуют с этой целью принимать во время приступов стероидные препараты для ингаляций (Бекотид, Ингакорт, Бекломет). Для профилактики развития приступов можно использовать Брикаил или Вентолин. Это позволяет избежать назначения инъекций.
Кроме ингаляций, противоастматические лекарства для маленьких детей могут назначаться в виде сиропа. Эта форма более всего удобна для малышей.
Бронхиальная астма чаще всего протекает с аллергической симптоматикой, поэтому рекомендуется приём таких препаратов, как:
На некоторые антигистаминные препараты для больных-астматиков существуют определённые льготы. К примеру, многие лекарства входят в список бесплатных. Какие именно препараты включены в льготы для астматиков, следует уточнить у врача.
Лечение астмы у детей включает те же группы препаратов и аналогичные принципы терапии, что и у взрослых. Главная цель лечения – устранить воспаление. Отличаются только дозы и медикаменты, которые предназначены для разных возрастных групп. Детям назначают Интал, Тайлед, Сингуляр, Аколат, Альцедин, Фликсотид, Пульмикорт, Сальбутамол, Беродуал, Эуфиллин, Тевакомб.
Гайморит: лечение народными средствами в домашних условиях описано в этой статье.
Бронхиальная астма относится к категории неизлечимых заболеваний. Все перечисленные группы препаратов предназначены для улучшения дыхательной деятельности и возвращения пациента к нормальной жизнедеятельности. Если точно соблюдать рекомендации врача, регулярно проходить медицинские осмотры, положительная динамика будет сохраняться постоянно.
Какие рекомендации можно дать больным или родителям ребёнка-астматика?
- Лекарства от астмы – залог правильного контроля заболевания. Больному необходимо всегда иметь запас лекарственных средств.
- Свяжитесь с аптекой или приёмной лечащего врача как минимум за двое суток до того, как запас лекарств будет исчерпан. Имейте всегда под рукой телефонный номер аптеки, названия препаратов и дозировку, чтобы в случае необходимости быстро сделать новый заказ.
- Изучите схему лечения: как и когда нужно принимать лекарства. Схема разработана специально для того, чтобы наилучшим образом контролировать симптомы. Вы должны полностью понимать суть схемы и уметь пользоваться ею.
- Мойте руки перед приёмом лекарств.
- Не торопитесь. Проверяйте название и дозировку всех препаратов перед приёмом.
- Храните лекарства согласно инструкции и рецепту.
- Чаще проверяйте состояние жидких лекарственных средств. Если они поменяли цвет или кристаллизовались, выбросьте их и приобретите новые.
- Проконсультируйтесь с врачом по поводу применения любых других препаратов. Некоторые из них могут повлиять на действие противоастматических препаратов, если принимать их одновременно.
- Любое лекарство, даже самое безопасное, может иметь побочные действие. Расспросите врача или фармацевта о побочных эффектах назначаемого препарата. Сообщите врачу о том, если у вас они проявились после приёма лекарств.
Огромную роль играет профилактика в совокупности с базисной терапией и постоянное наблюдение у лечащего врача. При соблюдении всех рекомендаций можно добиться длительной ремиссии болезни.
Данное видео расскажет о лечении бронхиальной астмы.
Бронхиальная астма – неизлечимая хроническая болезнь. При правильном лечении её сводят к редким и лёгким проявлениям. Во время приступа обязательно применение определённых бронхорасширителей, при систематической терапии – противовоспалительных, бронхорасширяющих, антилейкотриеновых и комбинированных препаратов нового поколения. Незамедлительно обратитесь к врачу при появлении симптомов астмы. Доктор назначит исключительно те средства, которые подойдут в вашем случае. Строго следуйте схеме лечения, и бронхиальная астма будет под контролем.
Астма не единственное заболевание, которое относят к угрожающим жизни болезням. Есть еще ХОБЛ – хроническая обструктивная болезнь легких, методы лечения которой описаны тут. Кроме этого есть и туберкулез, лечение которого проводится с помощью химиотерапии.
источник
Лечение больных бронхиальной астмой (БА) должно быть индивидуализированным и основываться на представлении об аллергической природе болезни.
Можно выделить следующие основные направления терапии:
а) мероприятия, исключающие воздействие на организм больного «виновного» аллергена (эффект элиминации): при пыльцевой аллергии — пресечение контакта путем выезда в иную местность в период цветения, при профессиональной — смена профессии или условий труда, при пищевой — строгое соблюдение элиминационных диет и др. В этом же плане рассматривается и хирургическая санация очагов инфекции;
б) проведение специфической десенсибилизации путем, как правило, парентерального введения постепенно возрастающих доз «виновного» аллерегена с целью ослабления специфической реакции организма на аллерген путем индукции образования блокирующих антител, относящихся к классу иммуноглобулин G;
в) предупреждения выхода (секреции) из тучных клеток биологически активных веществ при фиксации комплекса аллерген-антитело. Стабилизирующим влиянием на стенку тучной клетки обладают интал и задитен (кетотифен), аколат (блокирует лейкотриеновые рецепторы), а так же симпатомиметики, метилксантины и антогонисты кальция;
г) предупреждение воздействия на гиперреактивные воздухопроводящие пути неиммунологических раздражителей — триггеров (холодный воздух, резкие запахи, табачный дым и др.);
д) купирование развившегося аллергического воспаления в воздухопроводящих путях путем применения глюкокортикоидных препаратов (предпочтительнее их ингаляционных форм);
е) применение бронхолитических препаратов (метилксантины. симпатомиметики, холиноблокаторы), непосредственно устраняющие или ослабляющие имеющийся бронхообструктивный синдром.
Лечение БА в первую очередь направлено на купирование тягостного для больного приступа удушья или иных его эквивалентов и на предупреждение возникновения обострений заболевания. Для этого в арсенале врача имеется большой выбор препаратов с разноплановыми механизмами действия. Обычно применяется сочетание бронхолитических и муколитических средств с обязательным использованием препаратов, обладающих выраженным противовоспалительным (противоаллергическим) действием.
В качестве основных средств для купирования приступов бронхиальной астмы используются симпатомиметики, метилксантины и холиноблокаторы, а так же препараты, обладающие противовоспалительным действием (глюкокортикоидные гормональные препараты, интал, задитен, аколат и др.). В рекомендательном документе ВОЗ и Национального института Здоровья США «Бронхиальная астма. Глобальная стратегия» — «GLOBAL INICIATIVE FOR ASTHMA» даются рекомендации по подходам к лечению БА в зависимости от степени тяжести течения бронхиальной астмы и ответа на проводимое лечение.
Основным механизмом действия симпатомиметиков является стимуляция бета-2-адренорецепторов. Данные рецепторы при связывании их с катехоламинами и симпатомиметиками стимулируют аденилатциклазу, которая влияет на уровень цАМФ путем превращения последней из АТФ. При накоплении цАМФ в клетке происходит активация различных процессов, в том числе выход ионов кальция из эндоплазматического ретикулома. Вследствие этого и происходит расслабление гладкой мускулатуры бронхов. Наряду с влиянием на тонус гладкой мускулатуры бронхов симпатомиметики стимулируют и адренорецепторы тучных, эпителиальных и секреторных клеток бронхов, вызывая подавление секреции медиаторов из тучных клеток, снижая отек и секрецию слизи.
В настоящее время препаратами выбора для купирования приступа удушья являются ингаляционные бета-2-агонисты короткого действия. К их числу относятся сальбутамол (вентолин, вентодиск, сальбутамол и др.), фенотерол (беротек) и тербуталин (бриканил). Вместе с тем, по-прежнему достаточно широко с успехом используются для купирования приступа удушья и неселективные бета-адреномиметики — гексапреналин (ипрадол), орципреналин (алупент, астмопент).
Обычно легкий приступ удушья купируется больным ингаляцией 1-2 дозами дозированного аэрозоля. При этом бронхолитический эффект наступает спустя 4-6 минуту после ингаляции. Для проведения вдоха порции препарата больной должен сделать глубокий выдох, вдох же должен осуществляться медленно, спустя 1-2 секунды от начала вдоха на высоте максимальной скорости вдоха производится нажатия на клапан ингалятора (предпочтительно мундштук ингалятора держать перед открытом ртом на расстоянии до 1 см, не обхватывая его губами), после ингаляции препарата желательно задержать дыхание на 5-10 секунд.
При недостаточном эффекте ингаляция повторяется через 10-15 минут. В случаях, когда больному бывает трудно согласовать фазу вдоха с ингаляцией препарата, а это чаще бывает у детей и лиц пожилого возраста, целесообразно использовать приспособления типа спейсеров, а также использовать симпатомиметики в порошкообразной форме (вентодиск).
Ингаляционные симпатомиметики короткого действия обычно действуют в течение 4-6 часов, в связи с чем их приходится применять повторно. При необходимости продлить их действие (они особенно показаны для предупреждения эпизодов бронхоспазма, купированных применением симпатомиметиков короткого действия) прибегают к использованию пролонгированных бета-2-симпатомиметиков в виде ингаляций — сальметерол (серевент) или формотерол (форадил). Данные препараты действуют в течение 10-12 часов и обладают высокой бета-2-селективностью.
Наряду с этим целесообразно применение симпатомиметиков и внутрь (вольмакс, спиропент, ипрадол и др.), что также позволяет добиться пролонгации бронходилатирующего эффекта. В ряде случаев, особенно при наличии выраженной бронхиальной обструкции, когда произвести эффективное вдыхание селективного симпатомиметика бывает сложно, оправданным является проведение капельной инфузии препарата. В этих случаях вводят гексопреналин (ипрадол) по 0,5 мг (2 мл) на 200-150 мл физиологического раствора. При необходимости инъекции повторяют через 4-6 часов.
В ряде случаев несмотря на ингаляции симпатомиметиков короткого действия ожидаемого бронхолитического эффекта не наступает и больные вынуждено повторно прибегают к многократным ингаляциям препарата. Это может быть связано как с развивающейся блокадой адренорецепторов, так и с невозможностью адекватного поступления препарата в воздухопроводящие пути так и с превалированием над бронхоспастическим отечного и обтурационного механизмов бронхиальной обструкции.
В этих случаях может наступать передозировка препарата, выражающаяся в развитии мышечного тремора, нарушений ритма сердца и усугубления проявлений бета-блокады. В связи с этим при отсутствии эффекта от повторных ингаляций симпатомиметиками больной должен быть ориентирован, что необходимо прибегнуть для купирования приступа БА к другим альтернативным методам лечения (введение метилксантинов и глюкокортикоидных препаратов).
Метилксантины (теофиллин, аминофиллин) являются бронхолитиками с совершенно иным механизмом действия чем симпатомиметики. Они являются ингибиторами фермента фосфодиэстеразы, который расщепляет в тканях цАМФ. Тем самым они, минуя воздействие на бета-2-адренорецепторы, вызывают накопление в тканях цАМФ, тем самым определяя бронхолитическое действие препарата.
Метилксантины применяются при обострениях БА в следующих случаях:
- для купирования приступа удушья, когда при повторных ингаляциях симпатомиметика короткого действия не удается полностью нормализовать дыхание;
- при наличии у больного тяжелого приступа удушья, сопровождающегося явлениями дыхательной недостаточности, а так же при указании, что применении до этого симпатомиметиков выраженного эффекта не дало;
- при наличии у больного обострения БА, а об обострении говорят, когда у больного в течение суток возникают повторные приступы удушья либо наблюдается пролонгированная по времени бронхиальная обструкция;
- при развитии астматического состояния.
Традиционно лечение в этих случаях начинается с внутривенного введения эуфиллина, хотя в настоящее время альтернативным, по крайней мере при не тяжелых обострениях заболевания, является использование ретардных форм, содержащих в себе безводный теофиллин. Основным условием достижения лечебного эффекта является создание в крови терапевтической концентрации препарата — 10-20 мкг/мл (55-110 мкмоль/л). С этой целью необходимо строго соблюдать методику введения препарата.
Так, при внутривенном введении первоначально капельно или с помощью инфузомата в течение 20 минут вводят эуфиллин из расчета 6 мг/кг массы тела, в последующем повторно вводят внутривенно капельно каждые 4-6 часов в дозе 3 мг/кг массы (предпочтительнее после первоначальной дозы вводить эуфиллин с помощью инфузомата из расчета 0,6 мг/кг массы/час). После купирования приступа удушья целесообразно перейти с внутривенного на пероральное применение метилксантинов в виде их пролонгированных форм (тео-пэк, теотард, уни-дур, тео-SR, слоу-бид, теостат, эуфилонг и др.).
Обычно используют по 200-400 мг препарата внутрь 2 раза в сутки, что обеспечивает постоянную терапевтическую концентрацию лекарственного средства в крови. Необходимо принимать во внимание, что при курении от 1 до 2-х пачек сигарет в день период полувыведения метилксантинов уменьшается почти в 2 раза и данные препарата необходимо назначать 3 и даже 4 раза в день.
У отдельных больных, это чаще всего лица пожилого возраста, в качестве бронхолитиков используют холиноблокаторы — ипратропий бромид (атровент), окситропий бромид (вентилат). Данные препараты особенно показаны при наличии синдрома гиперреактивности бронхиального дерева при вдыхании холодного воздуха и резких запахов.
Учитывая разноплановые механизмы действия различных бронхолитических препаратов при лечении обострений бронхиальной астмы их обычно сочетают с целью усиления их действия (синергический эффект).
При любом обострении БА, а также при персистирующем течении заболевания, когда эпизоды преходящего нарушения бронхиальной обструкции наблюдаются ежедневно и нарушают активность пациента и его сон обязательно наряду с бронхолитическим терапией и применением муколитических препаратов (мукодин, амброксол, бромгексин и др.) должны применяться так называемые «противовоспалительные» препараты, которые предупреждают развитие или снимают имеющееся аллергическое воспаление в трахео-бронхиальном дереве. Без данного лечения течение БА носит неконтролируемый характер и тем самым заметно влияет на качество жизни больного.
При не тяжелых приступах удушья без выраженных явлений дыхательной недостаточности, которые достаточно хорошо снимаются ингаляциями селективных бета-2-симпатомиметиков или внутривенным введением метилксантинов предпочтение необходимо оказывать кромогликату натрия (интал, кромогексал, кромолин и др.), недокромилу натрия (тайленд) или кетотифену (задитен, денерел и др.).
Основным механизмом действия данных препаратов является препятствие высвобождения из тучных клеток (мастоцитов) биологически-активных веществ при фиксации на них комплекса аллерген-специфический иммуноглобулин Е, в результате этого не вызываются или возникают в значительно меньшей степени воспалительные изменения слизистой трахео-бронхиального дерева и спазм гладкой мускулатуры бронхов. Данные препараты обычно в период обострения БА применяются в максимальных терапевтических дозах по 2-4 ингаляции дозированного аэрозоля (предпочтительнее с помощью спейсера) или по 1 капсуле 4-6 раз в день. Одновременно с этим проводится терапия селективными симпатомиметиками и метилксантинами.
Оправданным является в период обострения бронхиальной астмы назначать комбинированные аэрозольные препараты, содержание в себе селективные бета-симпатомиметики и кромолин натрия (интал) — интал плюс, дитэк.
Обычно лечение данными препаратами начинается с применения по 2-3 ингаляции 4-6 раз в день, а в последующем после купирования обострения БА переходят на длительное использование кромогликата натрия или недокромила натрия.
Альтернативным препаратом, особенно у лиц, у которых БА сочетается с иными проявлениями атопии, является кетотифен (задитен, астафен, конит, кетоф и др.), обычно применяемый по 0,1 мг 2-4 раза день внутрь.
Сходным по механизму действия является препарат аколат (зафир-лукаст) — конкурентный антогонист лейкотриеновых (LTC4, LTD4, LTE4) рецепторов, которые являются составной частью медленнореагирующей субстанции анафилаксии — вещества, высвобождающегося из тучных клеток. Данный препарат наряду с подавлением сократительной активности гладкой мускулатуры бронхов предотвращает и иные эффекты лейкотриенов (повышение проницаемости сосудов, миграция эозинофилов и др.). Обычно данный препарат назначается по 20-60 мг 2 раза в день.
При обострении средней тяжести и течении БА, когда имеют место постоянные проявления бронхообструктивного синдрома, когда приступы удушья носят тяжелый характер и сопровождаются выраженными явлениями дыхательной недостаточности, когда 2-3 дневный курс терапии кромогликатом натрия или недокроморлином натрия не обрывает обострения заболевания назначаются глюкокортикоидные препараты. В настоящее время это наиболее активные противовоспалительные препараты, обладающие кроме того и уникальным механизмом действия — при их применении возрастает чувствительностей адренорецепторов (увеличивается число адренорецеторов в тканях) к катехоламинам и симпатомиметикам.
Обычно при обострении бронхиальной астмы используют беклометазон дипропионат (бекотид, бекломед, беклокор, беклазон и др.) или будезонид (апулен, пульмикорт) по 4-6 ингаляций в день в виде дозированного аэрозоля или сухого вещества вводимого с помощью дискхайлера или турбахайлера в суточной дозе 2000-2500 мкг. Применяется также триамцинолон ацидонид (азмакорт) по 0,2-0,4 мг 3-4 раза в день.
Эффективным является также применение флутиказона пропионата (фликсотид) или флюнизолида (ингакорт) в суточной дозе до 1500-2000 мкг за 2-4 приема. Обычно в период обострения БА для достижения достаточного вдыхания ингаляционного стероида за 5-10 минут до ингаляции препарата проводят вдох симпатомиметика. По достижению ремиссии БА постепенно больного переводят на длительное применение поддерживающих доз ингаляционных стероидов — 500-1000 мкг в сутки беклометазона дипропионата и будезонида (в 2-4 приема в сутки) или 500 мкг флутиказона пропионата или флюнизолида (в 2 приема).
Данное лечение проводится в течение длительного времени (желательно на фоне стойкой ремиссии заболевания в результате применения поддерживающих доз ингаляционных стероидов постараться перейти на альтернативную терапию кромогликатом натрия или недокромолилом натрия). При этом врач и больной должны быть ориентированы, что в случае начинающегося обострения БА (появления эпизодов преходящей бронхиальной обструкции) наряду с возобновлением применения бронхолитических препаратов обязательно параллельное увеличение суточной дозы ингаляционных стероидов (в 3-4 раза по сравнению с поддерживающей до купирования обострения бронхиальной астмы).
Обязательным при выраженных обострениях БА, а об этом говорят указания при сборе анамнеза необходимости прибегать к использованию каждый час на протяжении последних 2-3 часов к ингаляциям симпатомиметика и отсутствие эффекта от назначения метилксантинов является применение глюкокортикоидых гормонов в виде внутривенных боллюсных инфузий (капельное введение их нецелесообразно в связи с быстрым разрушением в растворе).
Обычно при поступлении больного в стационар ему уже проводились данные направления бронхолитической терапии и осматривающий его врач может сделать вывод о необходимости применения кортикостероидов. Обязательным является так же применение данных препаратов при развитии обострения БА у лиц среднего, а тем более пожилого возраста, особенно в случаях наличия сопутствующей сердечно-сосудистой патологии (ишемическая болезнь сердца, нарушения сердечного ритма, гипертоническая болезнь, церебро-васкулярная болезнь и т.д.).
Обычно назначают преднизолон или другие препараты для внутривенного применения по 60-90 мг каждые 4-6 часов с проведением всей остальной терапии, в том числе и если показаны и ингаляционных стероидов. При купировании обострения от парентерального применения кортикостероидов отказываются.
В случае отсутствия в течение суток эффекта от проводимой терапии, в том числе с применением глюкокортикоидов внутривенно, а так же при диагностике астматического состояния начинают терапию кортикостероидами внутрь в суточной дозе из расчета на преднизолон в 30-45 мг в 1 или 2 приема (данное лечение сочетают с терапией бронхолитиками и стероидами, вводимыми парентерально). При нормализации дыхания клинически и спирографически (пикфлюометрия) дозу препарата постепенно уменьшают до поддерживающей на 25% от исходной раз в 5-7 дней (целесообразно в этих случаях проводить терапию и ингаляционными стероидами).
Лечение астматического состояния, являющегося качественно новым и крайне тяжелым вариантом обострения БА, требует проведения неотложной терапии в условиях отделения интенсивной терапии и реанимации с проведением следующего комплекса лечебных мероприятий:
а) внутривенного (желательно с помощью инфузоматора) введения эуфиллина с достижением в крови терапевтической концентрации теофеллина;
б) применение глюкокортикоидных препаратов в виде внутривенного введения преднизолона по 60-90 мг (или другого препарата в эквивалентных дозах) каждые 3 часа с одновременным назначением через рот в один или два приема преднизолона в суточной дозе 30-60 мг;
в) активная инфузионная терапия в суточной дозе до 2,5-3 л физиологического раствора в сочетании с введением муколитических препаратов (мукодин, бромгексин и др.) с проведением перкуссионного массажа грудной клетки;
г) проводится кислорототерапия с помощью носового катетера.
Оправданным при лечении больных с астматическим состоянием является осторожное применение капельных введений симпатомиметика гексопреналина (ипрадол) — 0,5 мг (2мл) на 200-250 мм физиологического раствора.
При развитии синдрома «немого легкого», а тем более гиперкапнической комы больной переводится на искусственную вентиляцию легких с проведением лаважа бронхиального дерева с помощью инжекционного бронхоскопа.
При купировании астматического состояния, а основным критерием эффективности проводимой терапии является отхождение мокроты и улучшении вентиляции легких, производится уменьшение количества вводимых кортикостероидов (в первую очередь за счет парентерально вводимых).
Снятие обострения не исчерпывает лечения бронхиальной астмы — важнейшим направлением терапии данного страдания является предупреждение возникновения очередных обострений болезни и поддержание хорошего самочувствия больного человека и создания благоприятных условий для жизнедеятельности и труда. Это достигается путем выполнения целого комплекса лечебно-профилактических мероприятий, которые должны строиться лечащим врачом в зависимости от этиологии болезни, характерных патогенетических черт развития заболевания и специфики профессии.
В настоящее время основными направлениями лечения, направленного на поддержание ремиссии БА, является длительный, нередко годами, постоянный профилактический, а нередко и лечебный, прием различных «противовоспалительных» препаратов — хромогликат натрия, недокромил, кетотифен и ингаляционные стероиды, а при тяжелом течении заболевания и пероральный прием глюкокортикоидов.
Важнейшей предпосылкой достижения стойкой ремиссии заболевания является исключение контакта больного с «виновным» аллергеном путем создания должных санитарно-гигиенических условий жизни при бытовой аллергии, исключения контакта с животными при дермальной аллергии, соблюдения гипоаллергенных диет при нутритивной аллергии, выезда из местности или района в период цветения при пыльцевой аллергии, смены условий труда при профессиональной астме, санации очагов инфекции при инфекционно-аллергической астме и т.д. Важным в этой связи является ограничение контакта больного БА с раздражающими факторами неаллергенной природы.
При установлении этиологической формы болезни эффективным также является проведение специфической десенсибилизации путем парентерального введения небольших доз «виновного» аллергена, что способствует выработке так называемых блокирующих антител, которые вступают в конкурентное взаимодействие с реагиновыми антителами за связывание с аллергенами на тучных клетках. В ряде случаев положительный эффект дают и курсы неспецифической десенсибилизации с помощью использования таких препаратов как гистаглобулин, аллерглобулин, спленин.
В целях профилактики обострения БА и развития приступов важнейшее значение принадлежит совместной всесторонней деятельности врача и больного, а также его родственников. Это позволяет провести всесторонний анализ причин каждого обострения болезни, наметить основные направления ведения больного, а также научить его самостоятельному контролю за своим состоянием и действиям по коррекции лечения.
В плане поддерживающей терапии в условиях специализированных отделений и центров могут проводиться повторные сеансы иглорефлексотерапии, разгрузочно-диетическая терапия, спелеотерапия, а так же в случаях тяжелого течения астмы сеансы плазмафереза и гемосорбции (иммуносорбции). Важное направления лечение бронхиальной астмы — систематическое использование лечебной гимнастики как в период обострения так и ремиссии болезни.
Среди лечебно-профилактических мероприятий существенное место занимает санаторно-курортное лечение. Рекомендуются курорты Кисловодска, Южного берега Крыма. Вместе с тем, необходимо принимать во внимание, что нередко при направлении на санаторно-курортное лечение больные плохо переносят период акклиматизации, в связи с чем оправдано более широкое использование местных санаториев в комплексной программе реабилитации больных БА. Полезным является и использование курортов с применением соляных пещер.
Нередко, особенно у лиц старших возрастных групп, БА сочетается с различными заболеваниями внутренних органов, требующих специального лечения. Это ставит перед врачом сложную задачу выбора рациональных методов лечения как самой БА так и сопутствующих ей заболеваний, так как широко используемые в лечении одного заболевания препараты могут неблагоприятно влиять на течение сопутствующей патологии.
Например, симпатомиметики и метилксантины, широко используемые в лечении обострений бронхиальной астмы, в определенной мере ухудшают течение ИБС, особенно в связи с аритмогенным эффектом. Холиноблокаторы не могут быть использованы в лечении больных БА, страдающих и глаукомой. С другой стороны, широко применяемые в лечении ИБС и гипертонической болезни бета-блокаторы не могут быть назначены при сопутствующей БА.
В связи с этим следует указать на некоторые особенности лечения больных БА при сопутствующих заболеваниях. Так, в терапии ИБС и гипертонической болезни у больных бронхиальной астмой более широко чем в иных группах используют антагонисты кальция. Недопустимо назначение у этой категории больных бета-блокаторов (лишь по особым жизненным показаниям возможно осторожное применение селективных адреноблокаторов — метопролола и др.).
При наличии у больных БА язвенной болезни и при необходимости применять глюкокортикоиды предпочтение оказывается ингаляционным формам (бекотид, ингокорт и др.) или парентерально вводимым пролонгированным их формам (метипред, кеналог и др.). Если все же приходиться применять глюкокортикоидные препараты перорально, то желательно использовать препараты с наименьшим ульцерогенным эффектом — метипред или урбазон (обязательно одновременное назначение антацидов, а в ряде случаев и блокаторов Н2-гистаминовых рецепторов).
Диспансерное наблюдение за больными БА осуществляется участковым терапевтом совместно с пульмонологом и аллергологом. При этом, на диспансерный учет берут не только больных БА, но и лиц, угрожаемых по этому заболеванию (перенесших острые бронхиты с бронхоспастическим компонентом, повторные острые бронхиты, страдающие хроническим бронхитом с отягощенным аллергологическим анамнезом). Частота посещений зависит от течения бронхиальной астмы и применяемой терапии. Так, при тяжелом течении БА и постоянном применении гормональных препаратов в дозах более 10-15 мг преднизолона в сутки осмотр больного врачом и анализы (общий анализ крови, исследование глюкозы крови, кал на скрытую кровь) проводят не реже чем 1 раз в 3 недели.
В иных случаях больной посещает врача каждые 3 месяца. Кроме того, 2 раза год необходим осмотр оториноларингологом и стоматологом. Больным, постоянно принимающим глюкокортикоиды внутрь необходимо 2 раза в год проводить рентгеновское исследование органов грудной клетки («стероидный» туберкулез). В настоящее время во многих регионах России хорошо зарекомендовали себя так называемые «астма-школы», в которых больные получают специальные знания по самоконтролю за течением заболевания.
БА нередко существенно сказывается на трудоспособности больных вплоть до инвалидности. В период обострения БА больной признается нетрудоспособным. Оценка утраты трудоспособности и определение дальнейшей социально-трудовой деятельности зависят от тяжести течения болезни, частоты обострений патологического процесса, адекватности и эффективности проводимой терапии, степени развивающейся дыхательной недостаточности, а также от наличия сопутствующего заболевания.
Больным бронхиальной астмой противопоказаны работы в условиях и при таких производствах, когда имеется контакт с аллергеном, к которому сенсибилизрован организм. Им противопоказаны работы в неблагоприятных метереологических условиях, при запыленности и загазованности воздуха, а также такие виды трудовой деятельности, внезапное прекращение которой может нанести вред самому больному или окружающим (например, водители транспортных средств).
Если БА развивается в процессе определенной трудовой деятельности, то может быть установлена причина инвалидности и случай заболевания отнесен к профессиональным болезням. Так, к профессиональным вредностям относят антибиотики, алколоиды, растворители, витамины, цементная, волосяная, мучная и иные виды пыли, некоторые виды газа — формальдегид и др.
источник









