Сердечная астма (СА) — это приступообразная одышка, возникающая на фоне сердечной недостаточности, находящейся в стадии декомпенсации. Ее появление указывает на отек легких, что является тяжелым нарушением, при котором должно проводится быстрое соответствующее лечение.
Сердечная астма и бронхиальная астма не одно и то же. Клиническая картина у этих заболеваний схожа, но процесс возникновения разный, поэтому их лечение также отличается.
В некоторых случаях сердечная астма протекает остро, по типу острой сердечной недостаточности. В таких случаях требуется немедленная медицинская помощь, до прибытия которой могут быть оказаны первоначальные неотложные действия.
Видео: Снятие удушья, задыхания, одышки
Несмотря на то, что многие пациенты испытывают похожие симптомы при бронхиальной астме и сердечной, по механизму развития эти заболевания разные. В то время как патофизиология бронхиальной астмы основана на воспалении и сужении дыхательных путей, симптомы сердечной астмы зависят от течения основного заболевания — сердечной недостаточности.
Сердечная недостаточность — это состояние, при котором сердце не перекачивает кровь в достаточном количестве. Заболевание иногда может имитировать бронхиальную астму, поэтому называется пациентами сердечной астмой. Вдыхание воздуха при сердечной астме затрудняется не из-за сужения дыхательных путей и воспаления, а из-за скопления жидкости в легких. Когда сердце работает неправильно, жидкость скапливается в сосудах и постепенно заполняет легкие. В результате ощущается хрипение в легких.
Иногда сердечная недостаточность возникает из-за сужения артерий, которые кровоснабжают сердце. В других случаях высокое артериальное давление в течение многих лет приводит к повреждению сердца и плохой сердечной функции. В результате развивается дилатационная, рестриктивная или гипертрофическая кардиомиопатия.
Вирусные инфекции, злоупотребление наркотиками и злоупотребление алкоголем могут привести к повреждению сердечной мышцы и симптомам застойной сердечной недостаточности.
Наконец, ряд других заболеваний могут оказать на сердце негативное воздействие и привести к повреждению сердечной мышцы. В частности, могут возникать проблемы из-за болезней клапанов сердца, щитовидной железы, хронических заболеваний почек или сахарного диабет.
Иногда лечение может изменить течение основного заболевания, в результате чего состояние больного улучшается.
Для верного проведения первой неотложной помощи при сердечной недостаточности нужно правильно оценить состояние больного. В частности, важное значение имеют симптомы сердечной астмы.
В дополнение к астматическим симптомам (хрипам, одышке и кашле), сердечная астма может вызывать:
- Удержание жидкости в районе лодыжек и стоп нижних конечностей, называемых отеками.
- Больные могут заметить увеличение веса в результате удержания жидкости.
- Пациенты с сердечной недостаточностью сообщают о других симптомах, которые также могут определяться при плохо контролируемой бронхиальной астме (усталость, слабость и головокружение).
Важно знать, что около трети всех пожилых пациентов с застойной сердечной недостаточностью предъявляют жалобы на свистящее дыхание.
После определения признаков болезни, по возможности проводятся дополнительные методы диагностики.
Инструментальная диагностика
В большинстве случаев диагноз является клиническим и устанавливается кардиологом или лечащим врачом. Если врач подозревает, что симптомы не вызваны бронхиальной астмой, могут быть выполнены дополнительные тесты с целью поиска застойной сердечной недостаточности. В частности, проводится:
- Общий анализ крови — исследование крови, которое чаще всего отображает воспалительные реакции, проходящие в организме, поэтому для сердечной недостаточности не являются показательными.
- Эхокардиография — ультразвуковое исследование сердца, которое показывает, насколько хорошо работает сердце, в частности оценивается фракция выброса.
- Электрокардиография — оценка электрической проводимости сердца, которая позволяет быстро определить острые проблемы с сердцем и установить повреждения в миокарде.
- МРТ сердца — обследования проводятся с целью определения патологических отложений в кровеносных сосудах, в том числе питающих сердце.
Когда симптомы очень серьезны, это может привести к гипоксемии или недостатке кислорода в крови. В конечном итоге больному на сердечную астму может потребоваться сердечно-легочной реанимация, интубация или нахождение в отделении интенсивной терапии. Если пациент с сердечной астмой испытывает резкое и острое снижение кровотока через развитие острого инфаркта миокарда, тогда возникает угроза для жизни.
Существует следующий алгоритм действий неотложной помощи при сердечной астме:
- Усадить больного возле окна или в помещении, где имеется свободный доступ воздуха.
- Освободить больного от стесняющей одежды.
- Осмотреть ротовую полость на предмет наличия пены или слизи.
- Измерить артериальное давление и записать показатель, чтобы его предоставить приехавшей бригаде скорой помощи.
- При наличии нитроглицерина кладут под язык одну таблетку и держат ее до полного растворения. Нитроглицерин можно заменить валидолом.
- Таблетки для улучшения кровоснабжения миокарда (валидол и нитроглицерин), могут принимать не более двух раз с промежутком в пять минут.
- Развитие отека легких можно предупредить, если на руки и ноги наложить венозные жгуты (на плече и бедро). Если нет этого медицинского приспособления, можно использовать эластические бинты или, на крайний случай, капроновые чулки.
Жгуты сначала накладываются только на руку и ноги, а потом через каждые 15 минут один жгут перекладывается на свободную конечность и так и по кругу. Если жгут наложен правильно, тогда ниже места сдавления конечностость посинеет, но при это пульс будет прощупываться.
8. Иногда наложение жгутов невозможно, тогда ноги могут быть опущены в тазик с теплой водой или обложены горячими грелками. Этот метод менее эффективен, чем наложение жгутов, но он все же может помочь снизить нагрузку на сердце.
Приведенные действия выполняются до прибытия скорой помощи. При этом даже если приступ сердечной астмы купирован, все же наиболее разумно — отправить больного в больницу, поскольку все может повториться. Также невыполнение врачебных рекомендаций может привести к развитию осложнений и даже гибели больного.
Основное лечение заключается в устранении основной сердечной болезни. Если симптомы вызваны плохой работой сердца, лечение сосредотачивается на улучшении насосной функции органа. В частности, используются:
- Диуретики — препараты стимулируют мочевыделительную функцию почек, что способствует удалению жидкости из организма.
- Ингибиторы АПФ — снижают нагрузку на сердце за счет гипотензивного эффекта.
- Нитраты — способствуют вазодилатации и уменьшению нагрузки на сердце.
В краткосрочной перспективе врач может назначить бета-агонисты короткого действия (бета-стимуляторы), способные улучшить самочувствие больного. Кроме того, если имеется гипоксия, проявляющаяся головокружением и тахикардией, используется кислород. Пациенты с сердечной астмой и такими симптомами как одышка в целом быстро реагируют на бета-агонисты.
В некоторых случаях могут использоваться системные стероиды, которые оказываются эффективными в случае отсутствия у больного реакции на диуретики. Если есть потенциальные опасения, что имеется астма или какой-либо компонент реактивной болезни дыхательных путей или ХОБЛ, дополнительно применяются антибиотики.
Если врач подозревает, что свистящее дыхание связано с сердечной астмой, тогда бронхиальная астма скорее всего исключается. Вот почему важно обратиться к врачу с любыми симптомами, которые кажутся астмой. Один важный принцип, который практикуется в медицине, заключается в том, что не все, что хрипит, — это бронхиальная астма. Поэтому только квалифицированный врач может определить, какие симптомы к какому заболеванию относятся.
Видео: Что такое сердечная астма?
источник
Сердечная астма является состоянием, характерным для людей, имеющих в анамнезе кардиологические заболевания в острой форме. Эта проблема значительно ухудшает состояние больного и может стать причиной его гибели. Во время приступа развиваются неприятные симптомы, и существует вероятность того, что ткани легких отекут. Если появились признаки ухудшения состояния, нужно вызывать медицинскую помощь.
Это состояние представлено в виде клинического синдрома, при котором возникают симптомы, имеющие сходство с астматическим приступом.
В кардиологии это состояние считают самым тяжелым проявлением сердечной недостаточности в острой форме. Приступ способствует ухудшению состояния не только сердца, а и дыхательной системы.
Очень часто при данном синдроме молниеносно отекают легкие, что заканчивается гибелью больного.
Патологическое состояние развивается:
- В случаях, когда левый желудочек не способен работать на полную силу.
- При разных видах ишемических нарушений в сердце.
- Если человек перенес приступ инфаркта.
- В связи со структурными и функциональными изменениями в миокарде после родов, при остром воспалении сердечной мышцы.
- Если артериальная гипертензия развивается длительное время и сопровождается резким приростом артериального давления до критических цифр.
- Если мышцы левого желудочка находятся в высоком тонусе.
- При опасных видах нарушений ритма вроде мерцаний или фибрилляции желудочков.
- При различных пороках в сердце. Это связано с тем, что они способствуют затруднению тока крови. Нарушение кровообращения возникает, если в предсердии сформировался тромб или в полостях сердца образовалась опухоль.
- В связи с пневмонией, острым гломерулонефритом.
- Если в связи с какими-либо патологиями в головной мозг не поступает достаточное количество крови.
Данное состояние отличается сложным патогенезом. Так как возникают сбои в сердце и сосудах, кровь не может нормально циркулировать по организму. Из-за этого значительно повышается нагрузка на левую часть сердца. Сосуды при этом переполняются кровью, из-за чего истончаются и плазма начинает проникать в ткани легких, нарушает обмен газов и вентиляцию.

Ухудшение состояния вызывает усиленный приток крови в сосуды. Это может произойти, если повысилась температура тела. Венозный ток при этом возрастает, легкие и левые отделы сердца наполняются кровью, но ее отток затруднен. Поэтому больным категорически противопоказаны физические нагрузки.
Так как нервной системой контролируются все процессы в организме, в том числе и дыхание, то насколько ухудшается состояние больного, будет зависеть и от ее состояния. Например, если происходит возбуждение дыхательного центра, частота сокращений увеличивается, повышается потоотделение, холодеют конечности.
Симптомы сердечной астмы ярче всего проявляются, когда человек спит. Он просыпается от того, что не может дышать, из-за этого появляется чувство приближения смерти, что вызывает панику. Больной начинает делать частые и глубокие вдохи, кашляет. Кашель обычно сухой. Это состояние вынуждает сесть в постели или встать и открыть окно.
Когда врач проводит прослушивание с помощью стетоскопа, он не может услышать посторонние звуки в легких. Влажные хрипы и жесткость дыхания наблюдаются в случае отечных процессов в легочной ткани.
Сердечная астма – это тяжелое состояние, для которого характерны специфические симптомы:
- О скором появлении приступа могут говорить неприятные проявления. Больных беспокоят болезненные ощущения в области сердца. Состояние ухудшается, стоит человеку испытать малейшее напряжение.
- Ухудшение состояния происходит ночью. Причина этого в том, что когда пациент лежит, малый круг кровотока значительно переполняется кровью. В дневное время самочувствие может ухудшиться, если человек волнуется или напрягается физически.
- Ночной приступ сопровождается резким пробуждением из-за нарастающей одышки, превращающейся в удушье. Сначала это сопровождается сухим кашлем, позже начинается выделение прозрачной мокроты.
- Для уменьшения одышки и улучшения состояния больному приходится садиться в постели или вставать.
- Повышается возбуждение в связи с паническим страхом гибели.
- Увеличивается частота сокращений сердца и показатели давления.
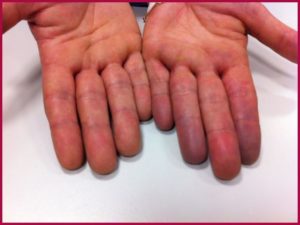
- Наблюдается изменение окраски пальцев и области носогубного треугольника. Они обретают синий оттенок.
В таком состоянии человек может находиться часами. Если приступ длится долгое время, то посиневшие участки кожи приобретают серый оттенок, вены в области шеи четко проступают и широкие, так как в них накапливается много крови. Прощупать пульс нельзя, давление значительно снижается, больной ощущает сильную слабость и бессилие.
Если дыхание значительно затруднено, кашель из сухого превращается во влажный, в отделяемой мокроте присутствует кровь, значит, отекли легкие.
Если человек перенес серьезное эмоциональное потрясение, тяжело работал, то состояние ухудшается. Также в период беременности значительно увеличивается объем крови, из-за чего сердце вынуждено усиленно работать. Также развитию приступа способствуют лихорадочное состояние и внутривенное введение жидкости.

Важную роль играет независимое сестринское вмешательство при сердечной астме. В первую очередь, важно вызвать бригаду медиков. До того как приедут специалисты, нужно:
- Освободить от одежды, которая сдавливает и затрудняет дыхание, открыть окна, усадить в постели так, чтобы спиной он уперся об подушку, а ноги опустил вниз.
- Для расширения венечных артерий прибегнуть к помощи Нитроглицерина. Для этого одну таблетку кладут под язык или капают Валидолом.
- Сделать теплую ванночку для ног или положить грелки к ногам.
- Записывать на листе бумаги показатели АД, цвет мокроты и кожи, пульс.
После прибытия, врач примет меры для:
- дегидратации дыхательных органов;
- уменьшения количества циркулирующей крови;
- снижения нагрузки на сердце;
- уменьшение давления в малом круге кровотока;
- устранить выделение пены;
- повышения поступления кислорода к тканям;
- увеличения сократительных способностей миокарда.
Чтобы добиться этих результатов прибегают к введению Морфина и Атропина. Если человек страдает гипотензией, то Морфин заменяют Промедолом. Также по показаниям могут провести кровопускание в количестве до 400 мл. После него вводят Строфантин. После того, как удастся стабилизировать состояние больного, его доставляют в медучреждение для дальнейшего лечения.
Сердечная астма – это состояние, серьезно угрожающее жизни. Поэтому важно, как можно раньше его определить. Сначала больного осматривают и выявляют признаки синдрома. После этого собирают анамнез и подбирают диагностические методики, которые обычно ограничиваются рентгеном и электрокардиографией.
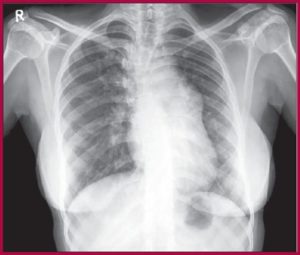
На электрокардиографии видно, что сердце сокращается с неправильным ритмом и другие нарушения.
Лечение сердечной астмы должно проводиться вовремя. В противном случае приступ может стать причиной гибели больного. Для облегчения состояния больного прибегают к терапевтическим процедурам и лекарственным препаратам:
- Так как больной страдает от сильных болей, то ему вводят наркотические анальгетики. Обычно прибегают к Морфину или Пантопону. Также приветствуются их комбинации с Атропином. Благодаря этим препаратам устраняют болезненные ощущения в грудной клетке и сильную одышку.
- При наличии высокой частоты сокращений сердца необходимо применение Супрастина или Пипольфена.
- Если сильно нарушена дыхательная функция, развивается бронхиальный спазм, возникли отечные процессы в тканях головного мозга, то лечение наркотическими анальгетиками не проводится. Их заменяют Дроперидолом.
- Чтобы облегчить состояние переполненных кровью сосудов, прибегают к кровопусканию. Безопасным вариантом считается удаление не более пол литра крови.
- Также практикуют наложение жгутов, но время их нахождения на конечностях должно контролироваться. Также важно прощупывание пульса снизу жгута.
- Хороших результатов добиваются с помощью кислородных ингаляций. Такая неотложная помощь при сердечной астме помогает избавиться от отеков в тканях легких.
-
Уменьшения показателей артериального давления добиваются путем выведения из организма избыточной жидкости. Для этого используют диуретики. Они увеличивают объем выведения мочи. Такие свойства есть у Лазикса и Фуросемида. Эти меры помогают стабилизировать показатели давления крови в артериях.
- Также необходимы сердечные глюкозиды. Они улучшают функционирование сердца. В этой ситуации их должны вводить внутривенно.
- Если возник спазм бронхов, то улучшить ситуацию можно Эуфиллином. Этот препарат улучшает дыхательную функцию.
- Если наблюдается острое нарушение ритма сердца, используют дефибриллятор.
Если возникла сердечная астма, неотложная помощь должна проводить в самые короткие сроки. После того как опасность миновала, лечение продолжают в медицинском учреждении. В дальнейшем методики подбирают с учетом основной патологии. Только в этом случае можно избежать рецидива.
Составить прогноз при такой проблеме можно, в зависимости от того, какая причина вызвала приступ. Обычно рассчитывать на хороший исход не приходится. Данное состояние отличается преимущественно неблагоприятным прогнозом. В некоторых случаях удается добиться временного сохранения работоспособности и продления жизни, но для этого нужно:
- использовать комплекс терапевтических мероприятий для устранения основной патологии;
- строго соблюдать ограничительный режим для профилактики повторных обострений состояния.
Благодаря этому в течение нескольких лет человек может поддерживать удовлетворительное состояние здоровья.
Сердечную астму можно не допустить, если соблюдать профилактику:
- При наличии ишемических нарушений в сердце или недостаточности органа нужно постоянно проводить поддерживающую терапию.
- При постоянно высоких показателях давления крови в артериях, нужно употреблять средства для их стабилизации.
- Если попала инфекция в организм, срочно проводить антибактериальную терапию.
- Пить жидкость в достаточных количествах.
- Следить, чтобы в продуктах питания не присутствовало много соли и консервантов.
Эти советы помогут снизить вероятность опасных нарушений.
источник

Острая сердечная недостаточность – тяжелое нарушение кровообращения, развивается при недостатке кислорода. Среди причин — потеря крови, сбой в работе дыхательной системы, порок сердца, инфаркт сердечной мышцы, гипертония, шок от травмы, интоксикация ядовитыми веществами.
При преобладании недостатка кровотока левого желудочка, возникает застаивание крови в легких и пресыщение малого круга кровью, возникает сердечная астма и отек легкого.
При правожелудочковой недостаточности кровь застаивается в большом круге, возникают отеки, снижается кровоток, нарушается питание органов.
Спровоцировать сосудистую недостаточность могут:
- стрессовые ситуации;
- физическое напряжение;
- усиление тока крови в малый круг при резком принятии вертикального состояния.
Клинические проявления имеют начальную или стертую форму: усиленная одышка, невозможность прилечь, ослабление дыхания, покашливание, удушье, хрипы, дыхание со свистом. Далее возникает сердечная астма и отек легких, которые при несвоевременно оказанной помощи вызывают смерть.
Сердечная астма. В период приступа происходит удушье, затруднение вдоха, сухой кашель, страх перед смертью, переходящий в панику. Приступ может длиться от 2-3 минут до суток. Сердечная астма — не болезнь, а состояние организма, развившееся в результате инфаркта, пневмонии, заболеваний почек, при резком скачке АД.
Отек легких. Симптомы возникают чаще во время ночного сна, неожиданно возникает приступ недостатка воздуха, одышка не связанная с нагрузкой на сердце, больной вынужден принять сидячее положение из-за нехватки кислорода.
Что происходит в организме, или признаки отека легких:
- боли за грудиной, давящие, колющие;
- частое дыхание со слышимым клокотанием;
- сильное биение сердца, оно как бы выпрыгивает из груди;
- вначале легкое покашливание, затем кашель с сильными хрипами, выделяется розоватая мокрота с пеной;
- лицо серое или синюшное, далее этот цвет перетекает на другие части тела из-за того, что кровь накопила углекислый газ.
- липкий пот, набухшие вены на шее, бледность кожи из-за застоя в малом круге кровообращения;
- может быть скачок давления;
- кардиальный симптом: пульс плохо прощупывается, слабый, нитевидный;
- спутанность сознания при неоказании помощи, его отсутствие.
В этом случае пациент нуждается в экстренной помощи медицинских работников и от их грамотных, четких, профессиональных действий зависит дальнейший прогноз заболевания, а иногда и жизнь больного. Для этого существуют специальные действия медсестры, утвержденные протоколом, называемые сестринским процессом.

Сестринский процесс имеет свои особенности, которые обусловлены проблемами заболевшего, а также его физическим состоянием. Правильные действия медсестры влияют на исход заболевания.
Мероприятия сестринского процесса включают несколько этапов, связаны с признаками болезни и проблемами больного с острой недостаточностью:
- одышка;
- нарушенный сон;
- затруднение акта дефекации (запоры);
- уменьшение двигательной активности;
- невозможность сходить в туалет в привычном положении;
- частое мочеотделение (прием диуретиков).
Задача обследования состоит в том, чтобы собрать информацию, которая включает расспрос пациента о перенесенных заболеваниях, узнать, когда появилась одышка и сердцебиение, когда усилилась, сможет ли человек сам решать эти проблемы. Также необходимо узнать:
- какая боль, интенсивность, характер, место расположения, как долго бывает;
- какой кашель, когда он появился, сухой или с мокротой, была ли мокрота с кровью;
- где расположены отеки, в какое время они появились или усилились;
- какие лекарства применяет, их дозировка, как переносятся;
- особенности в режиме питания;
- проблема невозможности за собой ухаживать;
- как часто ходит в туалет, есть ли запоры.
Для медицинского персонала не так важны причины нарушения функций органов, как внешние признаки этих нарушений. Обследование больного медицинской сестрой независимо, оно не заменяет врачебное.
Медсестра должна убедить пациента в необходимости уменьшения физической нагрузки и соблюдении режима, назначенного доктором. Выбрать вместе с больным такое положение в кровати, когда он будет наименее чувствовать одышку и сердцебиение не так будет ощущаться. Произвести осмотр, при котором обратить внимание:
- какого цвета кожные покровы и видимые слизистые, имеется ли цианоз;
- какое положение принимает в кровати;
- имеются ли отеки, их расположение, цвет, плотность;
- измерить пульс, дыхание, давление.
Сестринская диагностика – это определение проблемы заболевшего на основании собранных данных в период обследования и требование вмешательства медицинской сестры.
При диагностике оценивают:
- то, что сейчас беспокоит больного;
- те проявления, которые могут возникнуть при недостаточном уходе.
На первом месте стоят проблемы больного с острой недостаточностью — боль за грудиной, отеки, повышенная температура. Если, например, пациент считает своим главным недомоганием одышку, тогда она и является первоочередной задачей к разрешению.
Медсестре нужно вести работу с семьей больного, поговорить с больным, а также с его родственниками и близкими. Планирование действий при острой недостаточности сердца и сосудов происходит в связи с выявленными проблемами и состоит в помощи пациенту и облегчении его недомогания. Для каждой проблемы формулируется цель и план ухода.
После определения четкого плана, медсестра согласовывает свои действия с врачом и пациентом, и приступает к их выполнению.
Возможная помощь медсестры:
- выполнение медицинских манипуляций;
- профилактика последствий и предотвращение осложнений;
- оказание психопомощи;
- помощь в самообслуживании;
- оказание неотложной помощи в моменты обострений.
Медсестра ежедневно следит за эффективностью принимаемых действий, при необходимости производится корректирование по согласованию с врачом.
Неотложная помощь при патологии заключается в поддержании жизненно важных функций человека — дыхания и кровообращения. Доврачебная помощь оказывается до прибытия старшего медицинского персонала, чтобы предотвратить смерть больного.
- Вызвать сердечно-легочную реанимацию.
- Придать пациенту удобное сидячее положение при помощи подушек.
- Увеличить доступ воздуха в помещение.
- Измерить артериальное давление, при повышении дать дополнительную дозу назначенного препарата под язык.
- Главный симптом боль за грудиной. При его появлении дать нитроглицерин.
- Наложить венозные жгуты. Их накладывают на обе ноги и одну руку, вторую оставляют для внутривенного введения препаратов. Каждые 15 минут один жгут с ноги перекладывать на свободную руку.
- Чтобы обеспечить отток крови, если есть такая возможность, можно сделать горячую ванну для ног.
Обязательна госпитализация больного в отделение кардиореанимации или в палату интенсивной терапии. Транспортировка производится сидя, либо в полусидящем положении, ноги спущены вниз.
Экстренные врачебные меры включают введение препаратов.
- Сердечные гликозиды и препараты калия, чтобы оказать помощь мышце сердца, усилить ее сократительную способность.
- Мочегонные средства внутривенно, чтобы разгрузить малый круг кровообращения.
- При высоком АД – кортикостероиды, при низком АД – гипотензивные медикаменты.
- При нарушениях ритма вводятся препараты для корректировки.
- Использовать пеногасители – вдыхание кислорода через спиртовой раствор.
Помощь для устранения симптомов должна предоставляться быстро, чтобы избежать смерти человека.
Кардиологи, много лет исследуя патологические состояния сердца и сосудов, сделали вывод, что основными признаками, вызывающими заболевание являются предрасполагающие факторы:
- наследственные заболевания;
- врожденные дефекты.
- Ожирение;
- эмоциональный тип нервной системы;
- гиподинамия;
- курение;
- употребление алкоголя;
- гормональные заболевания (сахарный диабет);
- острые и хронические инфекции;
- пожилой возраст.
Профилактика болезни состоит в исключении всех причин, приводящих к болезни. Большое значение имеет своевременное лечение сердечных заболеваний. Не стоит лениться сходить к врачу при появлении даже незначительных болей в сердце. Если, несмотря на назначенные препараты с течением времени становится хуже, следует повторить визит к специалистам, возможно лечение требует коррекции.
Если учесть, что нынешние пациенты в большинстве своем люди знающие, обладают достаточным уровнем опыта в отношении своего здоровья, хочется чтобы каждый самостоятельно устранял причины, приводящие к болезни (борьба с курением и алкоголем, лишним весом, избегать стрессов). Надо подумать и решить для себя, какой вести образ жизни, чтобы она была яркой, красочной, наполненной смысла, а главное здоровой.
источник
1 этап – обследование пациента — оценка состояния измерить пульс, АД.
2 этап – выявление проблем пациента. Выставление сестринского диагноза.
3 этап – составление плана сестринских вмешательств.
Цель: устранить удушье в течение 20-30 минут
3 — Обеспечить полный покой – доступ свежего воздуха, расстегнуть стесняющую одежду для улучшения условий дыхания, снижения степени кислородного голодания миокарда.
4 — Создать сидячее – если артериальное давление повышено или полусидячее – если артериальное давление понижено удобное положение в постели с опорой для спины со спущенными ногами — облегчается работа сердечной мышцы, уменьшается приток венозной крови к сердцу, застой крови в лёгких.
5 — Дать пациенту 1 таблетку нитроглицерина под язык или изокет-спрей 1-2 дозы, повторно — через 15-20 мин — нитроглицерин противопоказан при систолическом АД ниже 100 мм рт ст.
6 — Очистить ротовую полость от пены и слизи, что обеспечит свободное прохождение воздуха в дыхательные пути.
7 — Начать ингаляцию увлажненного кислорода пропущенного через пеногаситель – 10% антифомсилан, 70% этиловый спирт. При централизованной подаче кислорода скорость подачи 2-3 литра в минуту в первые 5 минут, затем 6-7 литров в минуту. Ингаляции кислорода улучшат условия оксигенации.
8 — Наложить венозные жгуты на руку и бедра, расслабляя их по очереди через 10 — 15 минут. Это можно сделать в ситуациях, когда нет необходимых лекарственных средств. Данная процедура способствует уменьшению объема циркулирующей крови.
9 — Сделать теплую горчичную ванночку для ног до верхней трети голени или поставить горчичники к ногам, или грелки — применяются отвлекающие процедуры.
10 — Постоянно наблюдать за состоянием пациента — цвет кожных покровов, диурез, цвет мокроты, ее характер, ЧДД, пульс, АД.
11 — Приготовить к приходу врача: наркотический анальгетик, мочегонные, сердечные гликозиды.
12 — Выполнить назначения врача — 1 мл 1% раствора морфина гидрохлорида или 5 мл 0,25% раствора дроперидола, 1 мл 1% р-ра димедрола, 1 мл 2% р-ра супрастина, лазикс, 5% пентамин.
13 — После ликвидации приступа необходима транспортировка пациента на носилках в реанимационное отделение.
4 этап – реализация плана сестринских вмешательств:
3 — Обеспечила полный покой – доступ свежего воздуха, расстегнула стесняющую одежду для улучшения условий дыхания, снижения степени кислородного голодания миокарда.
4 — Создала сидячее – если артериальное давление повышено или полусидячее – если артериальное давление понижено, удобное положение в постели с опорой для спины со спущенными ногами — облегчается работа сердечной мышцы, уменьшается приток венозной крови к сердцу, застой крови в лёгких.
5 — Дала пациенту 1 таблетку нитроглицерина под язык или изокет-спрей 1-2 дозы, повторно — через 15-20 мин — нитроглицерин противопоказан при САД ниже 100 мм рт ст.
6 — Очистила ротовую полость от пены и слизи, что обеспечило свободное прохождение воздуха в дыхательные пути.
7 — Начала ингаляцию увлажненного кислорода пропущенного через пеногаситель – 10% антифомсилан, 70% этиловый спирт. При централизованной подаче кислорода скорость подачи 2-3 литра в минуту в первые 5 минут, затем 6-7 литров в минуту. Ингаляции кислорода улучшили условия оксигенации.
8 — наложила венозные жгуты на руку и бедра, расслабляя их по очереди через 10 – 15 минут, т.к. нет необходимых лекарственных средств. Данная процедура способствовала уменьшению объема циркулирующей крови.
9 — сделала теплую горчичную ванночку для ног до верхней трети голени или поставила горчичники к ногам, или грелки.
10 — постоянно наблюдала за состоянием пациента — цвет кожных покровов, диурез, цвет мокроты, ее характер, ЧДД, пульс, АД.
11 — приготовила к приходу врача: наркотический анальгетик, мочегонные, сердечные гликозиды —1 — 11 — независимые с/вмешательства.
12 — выполнила назначения врача — 1 мл 1% раствора морфина гидрохлорида или 5 мл 0,25% раствора дроперидола, 1 мл 1% р-ра димедрола, 1 мл 2% р-ра супрастина, лазикс, 5% пентамин или др. — указать — зависимые с/вмешательства.
13 — после ликвидации приступа по назначению врача транспортировала пациента на носилках в реанимационное отделение.
5 этап – оценка результата — купирование приступа, изменение состояния пациента, перевод в реанимационное отделение.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
источник
Информация, позволяющая заподозрить неотложное состояние:
Жалобы пациента:
· Приступ удушья, возникающий чаще ночью;
· небольшой сухой кашель или со скудной мокротой;
Объективные данные:
· положение вынужденное, ортопноэ;
· дыхание в лёгких ослабленное, рассеянные сухие хрипы;
· пульс частый, малый, иногда аритмия;
· АД может быть снижено (при гипертоническом кризе высокое);
Алгоритм действий медицинской сестры:
1. Вызвать врача для оказания квалифицированной медицинской помощи.
2. Создать полусидячее положение с опущенными ногами для уменьшения притока венозной крови к сердцу
3. Обеспечить абсолютный покой, освободить от стесняющей одежды для улучшения условий дыхания.
4. Измерить АД, подсчитать пульс, ЧДД для контроля состояния.
5. Обеспечить ингаляцию кислорода с пеногасителем через носовые канюли для предотвращения пенообразования.
6. Дать нитроглицерин 1 таблетку (0,0005 г) под язык, повторять через 5 минут до улучшения состояния под контролем АД (систолическое АД выше 90 мм рт. ст.).
7. Наложить венозные жгуты на 3 конечности с последующей сменой через 15-20 минут по часовой стрелке (записать время наложения) для уменьшения объёма циркулирующей крови.
8. Поставить грелки или горчичники к ногам с отвлекающей целью.
9. Предложить пациенту осуществлять выдох через трубку, опущенную в банку с водой для увеличения сопротивления дыханию.
10. Приготовить необходимые лекарственные препараты и ввести по назначению врача: лазикс, нитроглицерин, допамин, эуфиллин, преднизолон, морфин.
11. Вести наблюдение за состоянием пациента: контроль АД, ЧДД, пульса.
8. Отёк лёгких (острая левожелудочковая недостаточность, альвеолярный отёк лёгких)
Жалобы и объективные данные те же (см. Сердечная астма), дополнительно появляется пенистая мокрота, дыхание становится клокочущим, в лёгких высушиваются влажные хрипы.
Алгоритм действий медицинской сестры: см. Сердечная астма.
Дополнительно проводится освобождение полости рта, глотки от пены, мокроты путём отсасывания грушей с резиновым катетером или электроотсосом.
«Организация специализированного сестринского ухода при заболеваниях органов пищеварения»
Болезни органов пищеварения в связи с широким их распространением, высоким показателем обращаемости и госпитализации являются одной из важнейших проблем внутренней патологии. Эти заболевания занимают восьмое место среди причин временной нетрудоспособности, седьмое – в структуре первичного выхода на инвалидность, пятое – среди причин смертности. Более 17% больных, госпитализированных в терапевтические отделения, составляют лица с заболеваниями органов пищеварения, преимущественно хроническими. Заболеваемость по обращаемости в поликлинику составляет от 59 до 75, а посещаемость – от 166,7 до 230 на 1000 населения. На первом месте по обращаемости стоят больные с гастритами и дуоденитами (23,1%), на втором – с болезнями печени и желчного пузыря (13,6%), на третьем – с язвенными болезнями желудка и двенадцатиперстной кишки.
Организация специализированной медицинской помощи пациентам с заболеваниями органов пищеварения осуществляется в гастроэнтерологических отделениях многопрофильных больниц.
Одним из основных направлений приоритетного национального проекта «Здоровье» является усиление профилактической направленности здравоохранения, формирование у населения культуры здоровья, повышение мотивации к его сохранению, углубленной диспансеризации, формирование Паспорта здоровья для каждого жителя страны. В Омской области ряд мероприятий по реализации национального проекта идёт в унисон с уже действующими областными и муниципальными целевыми программами, утверждёнными ЗС Омской области. Программа «Предупреждение и борьба с заболеваниями социального характера» (2004-2008 гг.) включает в себя подпрограмму «Вакцинопрофилактика».
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Учись учиться, не учась! 10151 — 

источник
Сердечная астма — это прежде всего, приступ тяжелой одышки, появляющийся обычно в первую половину ночи, во время сна. Неотложные состояния и экстренная помощь./ Под ред. Акад. Е.И. Чазова. — М.: Медицина,1989, стр. 189 Просыпаясь, больной ощущает затрудненное дыхание, которое вынуждает его сесть. Иногда приступ прекращается через несколько минут. В других случаях он продолжается дольше, появляются кашель с отделением небольших количеств слизистой мокроты, синюшность, учащение пульса, больному приходится спустить ноги с постели или пересесть в кресло. Обычно в этих случаях прослушиваются сухие или влажные хрипы, нередко к приступу сердечной астмы присоединяются признаки отека легкого.
Сердечная астма наблюдается у больных, страдающих гипертонией и артериосклерозом почек, сифилитическим аортитом, атеросклерозом венечных артерий, то есть у таких больных, у которых развивается сначала недостаточность левого желудочка.
Приступы сердечной астмы в этих случаях нередко появляются в ранний период развития сердечной недостаточности, когда больные находятся еще на ногах и даже работают, а кроме одышки напряжения, у них нет никаких более тяжелых проявлений сердечной недостаточности.
Появлению приступов в этих случаях часто способствуют сильное переутомление или волнение в течение предыдущего дня, обильный прием пищи на ночь или прием значительного количества алкоголя.
Приступы сердечной астмы часто сопровождаются отеком легких, наблюдаются чаще, чем принято считать, и в той стадии митрального стеноза, когда относительная компенсация осуществляется усиленной работой правого желудочка посредством повышения давления в малом круге. В этих случаях, а иногда и при недостаточности левого сердца вследствие гипертонии, нефросклероза, сифилитического аортита приступы сердечной астмы возникают нередко и днем при чрезмерном волнении. При митральном стенозе приступы сердечной астмы чаще всего возникают в связи с усиленными физическими движениями.
В патогенезе отека легких принимают участие многие факторы: изменение?проницаемости капиллярной стенки, активация симпатико-адреналовой?системы, снижение осмотического давления крови и др. Однако ведущим?механизмом является снижение сократительной способности левого желудочка при сохраненной функции правых отделов сердца. В результате повышается конечно-диастолическое давление в левом желудочке и давление в левом?предсердии.
Подъем давления в предсердии может быть обусловлен и острой?митральной регургитацией вследствие инфаркта папиллярных мышц или?значительной дилатацией левого желудочка, а также сужением предсердно-желудочкового отверстия. Высокое давление в левом предсердии создает значительное препятствие оттоку крови по легочным венам. Это приводит к резкому повышению гидростатического давления крови в сосудах малого крута?кровообращения. В физиологических условиях его уровень в легочных капиллярах не превышает 4-11 мм рт. ст., поэтому даже умеренное увеличение?создает угрозу транссудации жидкости в интерстициальное пространство.?
Основным фактором, удерживающим жидкость в легочных капиллярах,?является коллоидно-осмотическое давление крови, равное 28 мм рт. ст. Когда?гидростатическое давление в них достигает критической величины (30 мм?рт. ст.) и превышает коллоидно-осмотическое, возникает транссудация жидкости в интерстициальную ткань легких. Развивается интерстициальный?отек легких. Если процесс транссудации продолжается, то богатая белками?жидкая часть крови начинает поступать в альвеолы и возникает характерная?картина альвеолярного отека легких.
Возникающая альвеолярная гипоксия?быстро приводит к развитию выраженной артериальной гипоксемии, ацидозу?и легочной гипертензии. Нарастанию гипоксии способствует появление участков микроателектазов в легких и шунтирование крови справа налево, высвобождение биологически активных веществ (гистамин, серотонин, кинины),?нарушение воспроизводства сурфактанта. Интерстициальный отек легких клинически проявляется приступом сердечной астмы, при этом появляется характерное ощущение нехватки воздуха,?которое в дальнейшем может перейти в тяжелое удушье.
Больной стремится?принять сидячее положение. Он беспокоен, испытывает чувство страха.?Легкое покашливание — частый симптом сердечной астмы. Так же, как и?шумное дыхание, оно свидетельствует об отечности слизистой оболочки бронхов. Нарастание отека характеризуется появлением хрипов в легких, выделением мокроты, усилением одышки, цианоза — развивается картина альвеолярного отека. Чаще всего выслушиваются влажные разнокалиберные хрипы.?Во многих случаях они хорошо слышны на расстоянии и улавливаются самим?больным. Нередко наряду с влажными выслушиваются и сухие хрипы, иногда?они даже преобладают и тогда следует проводить дифференциальную диагностику с бронхиальной астмой. Мокрота при отеке легких пенистая, ее количество обычно невелико.
К заболеваниям, течение которых нередко осложняется острой левожелудочковой недостаточностью (ОЛН) относятся: аортальные и митральные пороки сердца, артериальная гипертензия, инфаркт миокарда (постинфарктный?кардиосклероз, хроническая аневризма), хроническая ишемическая болезнь?сердца с частыми приступами стенокардии, дилатационная кардиомиопатия,?миокардит. Факторами, провоцирующими развитие ОЛН, являются физические и психоэмоциональные нагрузки, пароксизмальные тахикардии, переход из вертикального в горизонтальное положение. Сердечная астма и отек легких — синдром, клинически сопровождающийся приступом удушья, осложняющий течение многих заболеваний и требующий проведения неотложных мероприятий.
Этот синдром возникает в результате быстрого скопления тканевой жидкости (транссудата) в интерстициальной ткани легких и альвеолах.
Выход жидкой части крови через стенку капилляров в ткань легкого связывают:
- 1) с повышением гидростатического давления в капиллярах легких;
- 2) снижением онкотического давления плазы крови; при этом некоторый избыток интерстициальной жидкости может удаляться через лимфатическую систему легких, и поэтому ее патология (при карциноматозе, различных фиброзах) также может приводить к явлениям отека легких;
- 3) увеличением проницаемости стенки капилляров.
Первый патофизиологический процесс, обуславливающий развитие отека легких, — повышение (внезапное) гидростатического давления в сосудах малого круга кровообращения. Повышение давления в капиллярах более 30 мм рт.ст. приводит к тому, что оно сравнивается с онкотическим давлением крови, и плазма начинает активно переходить в ткань легких.
Важное звено — несостоятельность левого желудочка: резкое понижение оттока крови из малого круга или повышение притока в малый круг. Определенное значение имеет и перевозбуждение дыхательного центра вследствие нарушения его кровоснабжения. Второй патофизиологический при отеке легких — нарушение проницаемости эндотелиальных клеток альвеолярных капилляров и изменения коллоидно-осмотического давления плазмы. Повышение альвеолярно-капиллярной проницаемости связывают с цепью реакций, начинающихся с воздействия хемотаксического фактора, приводящего к адгезии нейтрофилов к эндотелию.
При этом освобождаются разнообразные протеазы, другие медиаторы; метаболиты арахидоновой кислоты, которые не только усиливают проницаемость, но и приводят к гемодинамическим изменениям, способствующим развитию отека легких. Жидкость, которая аккумулируется в интерстициальной ткани легких, содержит белок, составляя 69% от белка плазмы крови, в то время как при первом механизме количество белка не превышает 40%. Это еще раз подчеркивает роль высокой проницаемости капилляров легких при формировании респираторного синдрома взрослых. Первоначально серозной жидкостью пропитываются перибронхиальные и периваскулярные пространства легких.
Площадь соприкосновения с воздухом уменьшается — развивается интерстициальный отек легких, клинически проявляющийся сердечной астмой. Последняя представляет собой лишь определенную стадию в течении отека легких, вершиной которого является уже альвеолярная форма последнего. В дальнейшем жидкость проникает в просвет бронхов и альвеол, причем в ней содержится не только белки крови, но форменные элементы. Отечная жидкость в результате перемешивания в альвеолах, проходящим через них воздухом, вспенивается, увеличивается в объеме, заполняет легочные альвеолы, образуется стойкая белковая пена — возникает альвеолярный отек, что нарушает вентиляцию легких и препятствует нормальному газообмену, в результате чего быстро нарастает гипоксия. Основные причины, ведущие к острой левожелудочковой недостаточности, представлены в таблице №1.
Сердечная астма у больного с заболеванием сердца характеризуется внезапно или быстро развивающимся ощущением нехватки воздуха, удушья. Приступ сердечной астмы продолжается от нескольких минут до нескольких часов. Больные испытывают одышку, наблюдается учащение дыхания, которое может перейти в тяжелый приступ удушья. Больной стремится занять возвышенное или сидячее положение, которое приносит облегчение. Кожные покровы влажные, нерезко выраженный цианоз. При аускультации на фоне ослабленного везикулярного дыхания выслушиваются умеренное количество мелкопузырчатых незвучных хрипов, площадь которых занимает менее 50%; нередко удлинен выдох, единичные сухие хрипы. Со стороны сердечно-сосудистой системы — тахикардия, может быть ритм галопа, увеличение размеров сердца. АД может быть повышено (гипертонический криз) или понижено.
Постановка диагноза во время приступа осуществляется с помощью оценки симптомов сердечной астмы. Большое значение имеет дифференциальная диагностика с бронхиальной астмой (особенно у пожилых лиц).
Установить происхождение астмы очень важно, т.к. при оказании неотложной помощи при сердечной астме для купирования приступа используются совершенно другие медикаменты, не применяемые при астме бронхиальной.
При типичных симптомах продиагностировать сердечную астму не составляет труда, но если присутствуют бронхоспазмы, пациента или его знакомых опрашивают на предмет предрасположенности больного к аллергии, наличия хронического бронхита или других легочных заболеваний.
Таблица 1- Основные причины сердечной астмы и отека легких
источник
1) придать положение с приподнятым ножным концом
2) наложить венозные жгуты на конечности
3) поставить горчичники на грудную клетку
Тема: «АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ»
АГ это заболевание основным признаком, которого является повышенное артериальное давление; систолическое > 140, диастолическое > 90 мм рт ст. обусловленное нарушением регуляции тонуса сосудов и работы сердца — что возникает первично эссенциальная АГ, а вторично возникает поражение внутренних органов — вторичная (симптоматическая) АГ.
Этиопатогенез:
Первой причиной является стресс, приводящий к активизации симпатической нервной системы, при этом выделяется медиатор (адреналин), который суживает сосуды и повышает АД. Из – за сужения сосудов почек, развивается их ишемия. В ответ на это почки выбрасывают в кровь ренин, который превращает гипертензиноген в ангиотензин. Последний вызывает повышение АД. Позже увеличивается секреция альдостерона, который задерживает Na и воду в стенке сосуда. Она становится отечной, просвет суживается и АД пиовышается. Также имеет значение накопление Ca внутри стенки сосуда, что повышает его тонус, а значит и АД.
Причины и факторы риска:
· Напряжение умственной работы
· Возраст — М старше 50, Ж — старше 60 лет Гипергликемия
· Избыточное употребление соли и злоупотребление кофе
· Нарушение функции нервной и эндокринной системы.
ü В начальной стадии заболевания АД периодически повышается, чаще в ответ на стресс.
ü Развиваются головные боли, тяжесть в затылке
ü Учащение сердцебиения (тахикардия)
ü По мере прогрессирования болезни АД постепенно повышается.
ü Гипертрофия левого желудочка (подтверждение на ЭКГ: высокий R в 1, aVL, V5-V6, причем:R1>R2 R в V5-V6 > V4 Сумма R в V5 и S в V2 = более 35.ST косо — нисходящий + Т отрицательный в третьем. V1–V2 ).
ü Аускультация: на аорте выслушивается акцент — усиление II тона + систолический шум.
ü Ps на периферических артериях напряжен.
ü Нарушение зрения: мелькание мушек перед глазами, пелена, появление кругов и пятен, двоение.
Классификация:
Ø Повышенное нормальное АД ≥ 130-139/85-89
Ø АГ I ст: 140-150/90-95 — нет поражения органов мишеней (мозг, сердце, глаза, почки. ) лабильное повышение АД.
Ø АГ II ст: 160-180/95-100 — есть поражение внутренних органов, АД стабильное, без лечения не снижается.
Ø АГ III ст: > 180 /110 — есть осложнения со стороны внутренних органов.
Осложнения артериальной гипертензии:
• Развитие гипертонического криза
• О. сердечная недостаточность
• Хр. почечная недостаточность
• Атрофия зрительного нерва
• Расслаивающаяся аневризма аорты
• Геморрагические и ишемические инсульты.
• Нефросклероз (первично сморщенная почка).
Ø Регулярное диспансерное наблюдение для профилактики осложнений.
Ø I и II ст. лечатся амбулаторно и в дневном стационаре, а при угрозе осложнений стационарно.
Ø Соблюдение режима труда и отдыха
Ø Исключить ночные смены работы и командировки и вредные привычки.
Ø Прогулки на свежем воздухе.
Ø Достаточный сон (не менее 8 часов).
Ø Не мыть голову горячей водой.
Ø Стол № 10 с ограничением жидкости и соли.
Ø Санаторно-курортное лечение в местном санатории (не менять климат).
Ø Медикаментозное лечение:
— I ст: седативные ср-ва (валериана, настойка пиона, настойка пустырника, бромиды, мазепам, седуксен, реланиум, сибазон, элениум.
ü В-блокаторы: анаприлин, тразикор, атенолол, соталин, эгилог, вискен. сатолекс.
ü Ингибиторы АПФ: капотен, эднид, энап, диротон, ренитек, каптоприл, моноприл.
ü Блокаторы кальция: коринфар(кордафен, кордипин, нифедипин), нифангин, форидоп, исрадипин, верапамил, сензит, изопамин, адалат, норвакс, кардил,.
ü Препараты центрального действия: резерпин, клофелин (после их приема лежать 1 час для профилактики ортостатического коллапса).
ü Диуретики (мочегонные) принимают утром натощак через день:
§ не выводящие соли калия: верошпирон, альдактон, триампур, шпиронолактон
§ выводящие соли калия: лазикс в/в при выраженных отеках, фуросемид. гипотиозид, дихлотиазид, диакарб.
ü Комбинированные: нолипрел, экватор, лориста…
ü Сартаны: гизаар, лозартан, валсартан…
Гипертонический криз:
Гипертонический криз: это особая форма осложнений АГ, когда АД внезапно повышается до индивидуально высоких цифр (отличных от рабочего давления), что сопровождается яркой клинической картиной.
· Резкая головная боль и головокружение Тошнота, рвота
· Мелькание мушек перед глазами
· Парестезии (ползанье мурашек)
Криз провоцируют:
§ Умственная перегрузка Физическая нагрузка Смена погоды Магнитные бури
§ Резкие перепады атмосферного давления
Виды кризов:
ü Гиперкинетический (адреналиновый или нейровегетативный)
ü Гипокинетический (норадреналиновый или водносолевой)
Эукинетический:занимает промежуточное место между гипо- и гиперкинетическим кризом.Повышены оба давления — систолическое и диастолическое (200/100 ….)
Гиперкинетический:характерно быстрое начало и развитие.Повышается систолическое АД, диастолическое часто не изменено (220/95), повышается пульсовое АД. Встречается у лиц коротким гипертоническим анамнезом
o Пациент испуган и возбужден
o Обильное и частое мочеиспускание
o Осложняется ОИМ, сердечной астмой, отеком легких.
Гипокинетический:Развивается медленно, на фоне уже повышенного АД.Чаще развивается у лиц с большим гипертоническим стажем.Преобладает диастолическое давление (180/150), пульсовое снижается.
Сердечная астма — это прежде всего, приступ тяжелой одышки, появляющийся обычно в первую половину ночи, во время сна. Неотложные состояния и экстренная помощь./ Под ред. Акад. Е.И. Чазова. — М.: Медицина,1989, стр. 189 Просыпаясь, больной ощущает затрудненное дыхание, которое вынуждает его сесть. Иногда приступ прекращается через несколько минут. В других случаях он продолжается дольше, появляются кашель с отделением небольших количеств слизистой мокроты, синюшность, учащение пульса, больному приходится спустить ноги с постели или пересесть в кресло. Обычно в этих случаях прослушиваются сухие или влажные хрипы, нередко к приступу сердечной астмы присоединяются признаки отека легкого.
Сердечная астма наблюдается у больных, страдающих гипертонией и артериосклерозом почек, сифилитическим аортитом, атеросклерозом венечных артерий, то есть у таких больных, у которых развивается сначала недостаточность левого желудочка.
Приступы сердечной астмы в этих случаях нередко появляются в ранний период развития сердечной недостаточности, когда больные находятся еще на ногах и даже работают, а кроме одышки напряжения, у них нет никаких более тяжелых проявлений сердечной недостаточности.
Появлению приступов в этих случаях часто способствуют сильное переутомление или волнение в течение предыдущего дня, обильный прием пищи на ночь или прием значительного количества алкоголя.
Приступы сердечной астмы часто сопровождаются отеком легких, наблюдаются чаще, чем принято считать, и в той стадии митрального стеноза, когда относительная компенсация осуществляется усиленной работой правого желудочка посредством повышения давления в малом круге. В этих случаях, а иногда и при недостаточности левого сердца вследствие гипертонии, нефросклероза, сифилитического аортита приступы сердечной астмы возникают нередко и днем при чрезмерном волнении. При митральном стенозе приступы сердечной астмы чаще всего возникают в связи с усиленными физическими движениями.
В патогенезе отека легких принимают участие многие факторы: изменение?проницаемости капиллярной стенки, активация симпатико-адреналовой?системы, снижение осмотического давления крови и др. Однако ведущим?механизмом является снижение сократительной способности левого желудочка при сохраненной функции правых отделов сердца. В результате повышается конечно-диастолическое давление в левом желудочке и давление в левом?предсердии.
Подъем давления в предсердии может быть обусловлен и острой?митральной регургитацией вследствие инфаркта папиллярных мышц или?значительной дилатацией левого желудочка, а также сужением предсердно-желудочкового отверстия. Высокое давление в левом предсердии создает значительное препятствие оттоку крови по легочным венам. Это приводит к резкому повышению гидростатического давления крови в сосудах малого крута?кровообращения. В физиологических условиях его уровень в легочных капиллярах не превышает 4-11 мм рт. ст., поэтому даже умеренное увеличение?создает угрозу транссудации жидкости в интерстициальное пространство.?
Основным фактором, удерживающим жидкость в легочных капиллярах,?является коллоидно-осмотическое давление крови, равное 28 мм рт. ст. Когда?гидростатическое давление в них достигает критической величины (30 мм?рт. ст.) и превышает коллоидно-осмотическое, возникает транссудация жидкости в интерстициальную ткань легких. Развивается интерстициальный?отек легких. Если процесс транссудации продолжается, то богатая белками?жидкая часть крови начинает поступать в альвеолы и возникает характерная?картина альвеолярного отека легких.
Возникающая альвеолярная гипоксия?быстро приводит к развитию выраженной артериальной гипоксемии, ацидозу?и легочной гипертензии. Нарастанию гипоксии способствует появление участков микроателектазов в легких и шунтирование крови справа налево, высвобождение биологически активных веществ (гистамин, серотонин, кинины),?нарушение воспроизводства сурфактанта. Интерстициальный отек легких клинически проявляется приступом сердечной астмы, при этом появляется характерное ощущение нехватки воздуха,?которое в дальнейшем может перейти в тяжелое удушье.
Больной стремится?принять сидячее положение. Он беспокоен, испытывает чувство страха.?Легкое покашливание — частый симптом сердечной астмы. Так же, как и?шумное дыхание, оно свидетельствует об отечности слизистой оболочки бронхов. Нарастание отека характеризуется появлением хрипов в легких, выделением мокроты, усилением одышки, цианоза — развивается картина альвеолярного отека. Чаще всего выслушиваются влажные разнокалиберные хрипы.?Во многих случаях они хорошо слышны на расстоянии и улавливаются самим?больным. Нередко наряду с влажными выслушиваются и сухие хрипы, иногда?они даже преобладают и тогда следует проводить дифференциальную диагностику с бронхиальной астмой. Мокрота при отеке легких пенистая, ее количество обычно невелико.
К заболеваниям, течение которых нередко осложняется острой левожелудочковой недостаточностью (ОЛН) относятся: аортальные и митральные пороки сердца, артериальная гипертензия, инфаркт миокарда (постинфарктный?кардиосклероз, хроническая аневризма), хроническая ишемическая болезнь?сердца с частыми приступами стенокардии, дилатационная кардиомиопатия,?миокардит. Факторами, провоцирующими развитие ОЛН, являются физические и психоэмоциональные нагрузки, пароксизмальные тахикардии, переход из вертикального в горизонтальное положение. Сердечная астма и отек легких — синдром, клинически сопровождающийся приступом удушья, осложняющий течение многих заболеваний и требующий проведения неотложных мероприятий.
Этот синдром возникает в результате быстрого скопления тканевой жидкости (транссудата) в интерстициальной ткани легких и альвеолах.
Выход жидкой части крови через стенку капилляров в ткань легкого связывают:
- 1) с повышением гидростатического давления в капиллярах легких;
- 2) снижением онкотического давления плазы крови; при этом некоторый избыток интерстициальной жидкости может удаляться через лимфатическую систему легких, и поэтому ее патология (при карциноматозе, различных фиброзах) также может приводить к явлениям отека легких;
- 3) увеличением проницаемости стенки капилляров.
Первый патофизиологический процесс, обуславливающий развитие отека легких, — повышение (внезапное) гидростатического давления в сосудах малого круга кровообращения. Повышение давления в капиллярах более 30 мм рт.ст. приводит к тому, что оно сравнивается с онкотическим давлением крови, и плазма начинает активно переходить в ткань легких.
Важное звено — несостоятельность левого желудочка: резкое понижение оттока крови из малого круга или повышение притока в малый круг. Определенное значение имеет и перевозбуждение дыхательного центра вследствие нарушения его кровоснабжения. Второй патофизиологический при отеке легких — нарушение проницаемости эндотелиальных клеток альвеолярных капилляров и изменения коллоидно-осмотического давления плазмы. Повышение альвеолярно-капиллярной проницаемости связывают с цепью реакций, начинающихся с воздействия хемотаксического фактора, приводящего к адгезии нейтрофилов к эндотелию.
При этом освобождаются разнообразные протеазы, другие медиаторы; метаболиты арахидоновой кислоты, которые не только усиливают проницаемость, но и приводят к гемодинамическим изменениям, способствующим развитию отека легких. Жидкость, которая аккумулируется в интерстициальной ткани легких, содержит белок, составляя 69% от белка плазмы крови, в то время как при первом механизме количество белка не превышает 40%. Это еще раз подчеркивает роль высокой проницаемости капилляров легких при формировании респираторного синдрома взрослых. Первоначально серозной жидкостью пропитываются перибронхиальные и периваскулярные пространства легких.
Площадь соприкосновения с воздухом уменьшается — развивается интерстициальный отек легких, клинически проявляющийся сердечной астмой. Последняя представляет собой лишь определенную стадию в течении отека легких, вершиной которого является уже альвеолярная форма последнего. В дальнейшем жидкость проникает в просвет бронхов и альвеол, причем в ней содержится не только белки крови, но форменные элементы. Отечная жидкость в результате перемешивания в альвеолах, проходящим через них воздухом, вспенивается, увеличивается в объеме, заполняет легочные альвеолы, образуется стойкая белковая пена — возникает альвеолярный отек, что нарушает вентиляцию легких и препятствует нормальному газообмену, в результате чего быстро нарастает гипоксия. Основные причины, ведущие к острой левожелудочковой недостаточности, представлены в таблице №1.
Сердечная астма у больного с заболеванием сердца характеризуется внезапно или быстро развивающимся ощущением нехватки воздуха, удушья. Приступ сердечной астмы продолжается от нескольких минут до нескольких часов. Больные испытывают одышку, наблюдается учащение дыхания, которое может перейти в тяжелый приступ удушья. Больной стремится занять возвышенное или сидячее положение, которое приносит облегчение. Кожные покровы влажные, нерезко выраженный цианоз. При аускультации на фоне ослабленного везикулярного дыхания выслушиваются умеренное количество мелкопузырчатых незвучных хрипов, площадь которых занимает менее 50%; нередко удлинен выдох, единичные сухие хрипы. Со стороны сердечно-сосудистой системы — тахикардия, может быть ритм галопа, увеличение размеров сердца. АД может быть повышено (гипертонический криз) или понижено.
Постановка диагноза во время приступа осуществляется с помощью оценки симптомов сердечной астмы. Большое значение имеет дифференциальная диагностика с бронхиальной астмой (особенно у пожилых лиц).
Установить происхождение астмы очень важно, т.к. при оказании неотложной помощи при сердечной астме для купирования приступа используются совершенно другие медикаменты, не применяемые при астме бронхиальной.
При типичных симптомах продиагностировать сердечную астму не составляет труда, но если присутствуют бронхоспазмы, пациента или его знакомых опрашивают на предмет предрасположенности больного к аллергии, наличия хронического бронхита или других легочных заболеваний.
Таблица 1- Основные причины сердечной астмы и отека легких
Ограничение физической активности отсутствует. Привычная физическая активность не сопровождается быстрой утомляемостью, одышкой или сердцебиением. Повышенную нагрузку пациент переносит, но она может сопровождаться одышкой и/или замедленным восстановление сил
Незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением
Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая нагрузка меньше привычной — сопровождается появлением симптомов
Невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы СН присутствуют в покое и усиливаются при минимальной физической активности
Параметры физической активности у пациентов с различным ФК ХСН (ОСНН, 2001 г.).
Дистанция 6-минутной ходьбы
Дистанция 6-минутной ходьбы
Цели сестринских вмешательств
Планы сестринских вмешательств
Одышка у пациента через 3 дня уменьшится
1. Устроить удобное положение пациента в постели: возвышенное, с подушкой у спины и скамейкой для ног — при сидячем положении.
2. Обеспечить проветривание помещения.
3. Выполнять ингаляции кислорода (при приступе удушья — через пеногаситель).
4. Обучить пациента упражнениям дыхательной гимнастики.
5. Подготовить для инъекций и применения внутрь препараты по назначению врача: отхаркивающие, диуретики, антиоксиданты, сердечные гликозиды.
6. Установить режим шести кратного приема пищи в небольших количествах и низкой калорийности
В течение недели у пациентов не будет отеков.
1. Ограничить суточный прием жидкости до 1 литра.
2. Объяснить пациенту необходимость такого режима.
3. Выполнить и оценить водный баланс пациента после применения диуретиков, чтобы откорректировать дозу мочегонных.
4. Взвешивать пациента ежедневно.
5. При наличии запора применить гипертоническую клизму.
6. Приготовить ампулы лазикса для внутривенного введения по назначению врача.
7. Следить за показателями АД, пульсом, общим состоянием
Через неделю пациент не будет испытывать дефицит общения
1. Часто беседовать с пациентом на отвлеченные темы.
2. Обеспечить пациента чтением литературных произведений жизнеутверждающего содержания.
3. Побеседовать с родственниками о необходимости частых посещений пациента в стационаре
У пациента появится способность к элементам самоухода через 1—2 недели
1. Обучать родственников навыкам ухода за пациентом IV ФК 2. Обучать пациента самоуходу (пользованию жгутом; для подъема, за кроватным столиком для приема пищи, чистке зубов и умыванию в постели и др.)
3. Провести беседы с членами семьи о значении выполнения рекомендаций врача по лечению и уходу для улучшения здоровья пациента.
4. Тщательно выполнять врачебные назначения.
IV этап. Реализация намеченного плана сестринских вмешательств
Медицинская сестра вносит в сестринскую историю и в рабочий дневник результат выполнения плана.
V этап. Оценка эффективности сестринских вмешательств
Цель достигнута. Медицинская сестра продолжает осуществлять уход за пациентом: наблюдение за основными функциями пациента. При появлении новых проблем она вновь планирует сестринские вмешательства.
Это могут быть проблемы: нарушения целостности кожи — пролежни (профилактика пролежней); дефицит массы тела (регулирование диеты); резистентность организма к диуретикам; невозможность соблюдать личную гигиену из-за тяжелого общего состояния, страх смерти и др.
Действия медсестры при решении возможных проблем пациентов
с патологией сердечно-сосудистой системы
Потенциальная угроза здоровью, связанная с дефицитом информации: о факторах риска; необходимости коррекции питания; необходимости снижения массы тела; необходимости уменьшения стрессов; необходимости прекращения (уменьшения) курения и приема алкоголя; необходимости постоянного приема лекарственных препаратов
Провести беседы с пациентом о факторах риска и об отрицательном влиянии курения и алкоголя на течение заболевания и на выздоровление пациента. Обеспечить пациента необходимой научно-популярной литературой. Разъяснить суть диеты № 10 (с ограничением поваренной соли и жидкости). Проводить контроль за передачами родственников. Обучить методике релаксации. Объяснить механизм действия назначенных препаратов и необходимость систематического приема. Объяснить возможность появления побочных действий, применяемых медикаментов и необходимость своевременной информации о них медперсонала. Проводить контроль за своевременным приемом лекарственных препаратов
Затруднение дыхания при физической нагрузке
Направить на консультацию к врачу. Рекомендовать ограничить физическую нагрузку. Рекомендовать соблюдать режим труда и отдыха
Затруднение дыхания в горизонтальном положении. Необходимость находиться в вынужденном положении из-за одышки
Провести беседу с пациентом о необходимости вынужденного положения. Помочь пациенту принять положение в постели с возвышенным головным концом (положение Фаулера). Регулярно проветривать палату. Проводить оксигенотерапию (по назначению врача). Вести динамическое наблюдение за пациентом (цвет кожных покровов, пульс, АД, ЧДД)
Уменьшение количества выделяемой мочи и появление отеков
Контролировать питание и питьевой режим пациента. Ежедневно измерять суточный диурез и подсчитывать водный баланс. Взвешивать пациента через день (по назначению врача). Обучить пациента правилам приема мочегонных препаратов
Боли в области сердца (за грудиной) при физической нагрузке и в покое
Обучить пациента приему нитроглицерина при приступе болей. Убедить пациента в необходимости систематического приема антиангинальных средств. Проводить контроль за своевременным приемом лекарственных препаратов. Проводить контроль за соблюдением режима двигательной активности, режима питания, режима труда и отдыха. Поставить горчичник на область сердца. Вести динамическое наблюдение за пациентом (цветом кожных покровов, АД, пульсом, ЧДЦ)
Головная боль, раздражительность, тревожное состояние из-за повышения АД
Обучить пациента и членов его семьи измерению АД, определению пульса. Обучить пациента методам расслабления для снятия напряжения и тревоги. Убедить пациента в необходимости систематического приема лекарственных препаратов для снижения АД. Поставить горчичники на воротниковую зону. Поставить пиявки по назначению врача
Ограничение подвижности из-за необходимости соблюдения постельного режима. Дефицит самоухода и зависимость из-за ограниченной подвижности
Обучить пациента и членов его семьи элементам ухода (самоухода). Ежедневно проводить гигиенический уход по примерному стандарту: утренний туалет до завтрака: умывание лица, шеи, рук (протирание влажной губкой или махровой рукавичкой); туалет полости рта, чистка зубов, протирание и орошение полости рта; расчесывание волос; смазывание кремом лица, губ, рук пациента; протирание век; уход за носовой полостью; очищение наружного слухового прохода;
подача судна и мочеприемника утром и в течение дня по необходимости; обтирание пациента 2 раза в день; уход за естественными складками кожи; мытье рук пациента перед каждым приемом пищи; подмывание после дефекации, но не реже 1 раза в день; вечерний туалет ежедневно после ужина; 3 раза в день протирать лицо пациента спиртосодержащими лосьонами; пользоваться только детским или ланолиновым мылом, увлажняющими кремами и лосьонами для тела; мытье волос и стрижка ногтей не реже 1 раза в неделю; смена нательного и постельного белья по мере необходимости, но не реже 1 раза в 3 дня
Стул со склонностью к запорам из за ограниченной подвижности
Получить консультацию врача. Ввести в рацион продукты, ускоряющие опорожнение кишечника: пюре из чернослива, фруктовые и овощные соки, мюсли, свежий кефир, мед. Выработать условный рефлекс на дефекацию — по утрам после приема стакана холодной воды натощак (по согласованию с врачом). Проводить контроль кратности дефекации
Нарушение сна (из-за необходимости спать в вынужденном положении, нарушения вынужденного положения, невозможности справиться со стрессом)
Провести беседу в целях уменьшения стресса и расслабления пациента. Провести беседу с родственниками о необходимости психологической поддержки близкого им человека. Создать условия для полноценного отдыха (постельный комфорт, чистота, свежий воздух). Предлагать на ночь молоко с медом, успокаивающие травяные чаи. Провести консультацию с врачом при необходимости. При нарушении вынужденного положения помочь пациенту восстановить правильное положение в постели
Страх смерти из-за болей в сердце или удушья
Проводить беседы с пациентом: в целях снятия (уменьшения) стресса; объяснения сути случившегося с ним; объяснения необходимости соблюдения назначенного режима двигательной активности (постельного); о необходимости приема лекарственных препаратов
Риск развития пролежней из-за ограниченной подвижности
Проводить мероприятия по профилактике пролежней: осматривать кожу пациента в местах возможного образования пролежней ежедневно; менять положение пациента в постели каждые 2 ч; обмывать участки кожи в местах возможного образования пролежней теплой водой утром и вечером и по мере необходимости; протирать их ватным тампоном, смоченным 10%-ным раствором камфорного спирта (0,5%-ным раствором нашатырного спирта, 1— 2%-ным спиртовым раствором танина); следить, чтобы на простыне не было крошек, складок; менять немедленно мокрое или загрязненное белье; использовать подушки, наполненные поролоном или губкой для уменьшения давления на кожу в местах Соприкосновения пациента с кроватью; использовать противопролежневый матрац
источник

 Уменьшения показателей артериального давления добиваются путем выведения из организма избыточной жидкости. Для этого используют диуретики. Они увеличивают объем выведения мочи. Такие свойства есть у Лазикса и Фуросемида. Эти меры помогают стабилизировать показатели давления крови в артериях.
Уменьшения показателей артериального давления добиваются путем выведения из организма избыточной жидкости. Для этого используют диуретики. Они увеличивают объем выведения мочи. Такие свойства есть у Лазикса и Фуросемида. Эти меры помогают стабилизировать показатели давления крови в артериях.

