Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
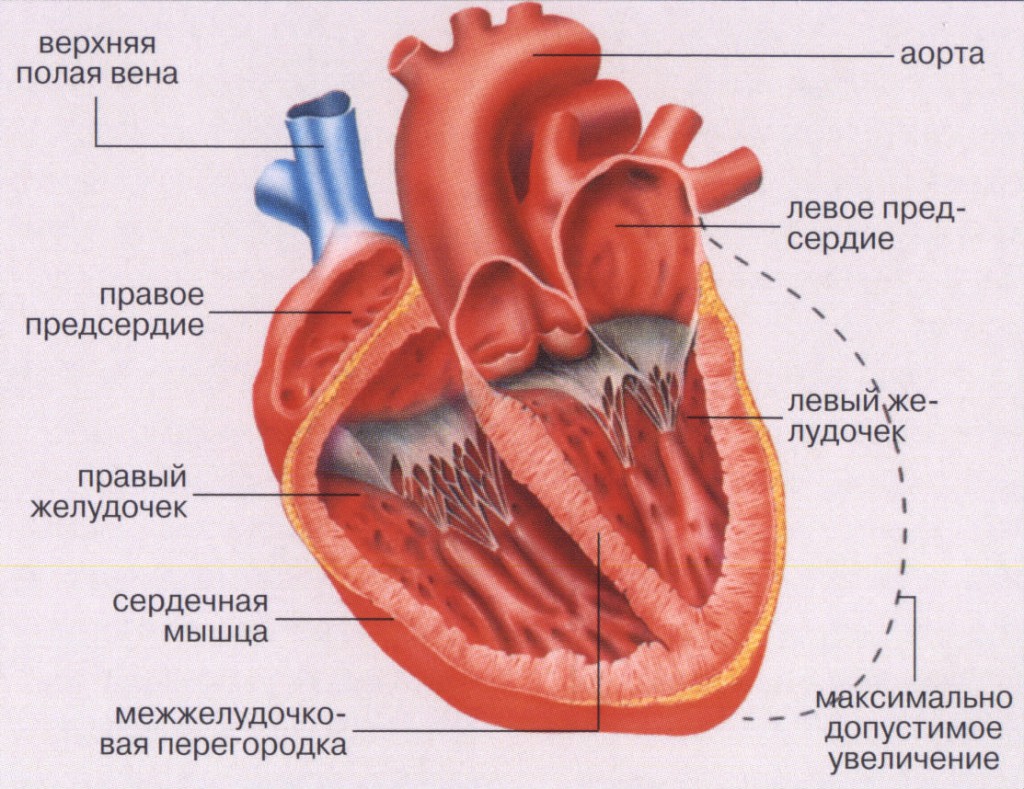
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
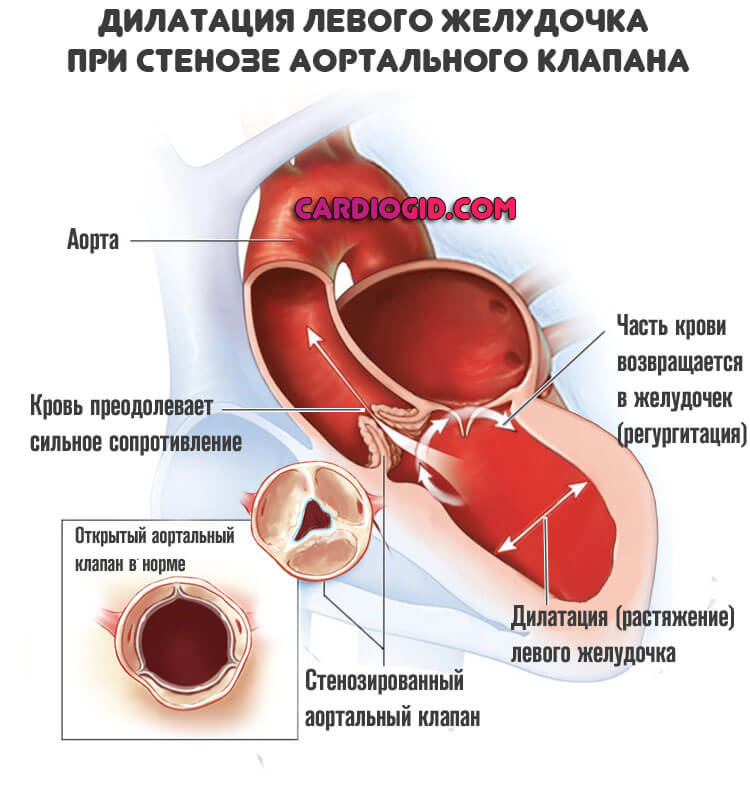
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
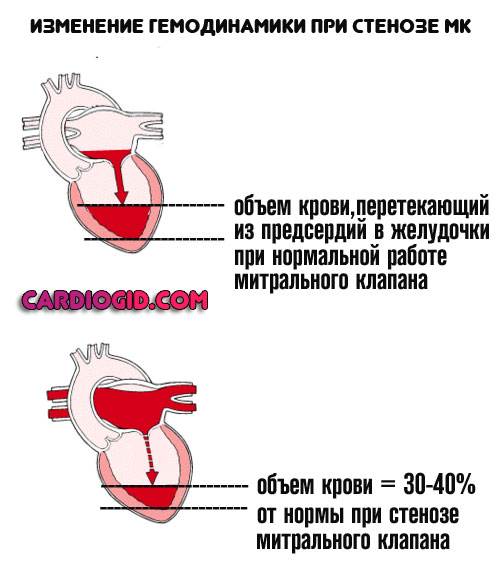
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| |
| Седативные препараты | Сибазон, реланиум | Внутримышечно или внутривенно | |
| Наркотические аналгетики |
| Подкожно, внутримышечно или внутривенно | |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты |
| ||
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Ингаляционно через носовые катетеры | |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
| Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
источник
Синдром, возникающий внезапно при левожелудочковой сердечной недостаточности, – сердечная астма. Застой крови в кровеносной системе провоцирует приступы затрудненного дыхания, переходящие в удушье.
Так как этот синдром может привести к смерти, в первые минуты приступа нужно срочно обращаться за неотложной помощью. Лечение должно быть комплексным и проводиться в рамках стационарного режима. Кардиолог проводит необходимые обследования, собирает анамнез и на основе полученных данных выбирает схему лечения.
Сердечная астма — это тяжелое состояние организма, для которого характерны резкие приступы осложненного дыхания вплоть до удушья. Случаются такие приступы чаще ночью, длятся они 3-5 минут, но бывают и более долгие, до часа. Кардиологи относят этот вид астмы к симптомам острой сердечной недостаточности на малом круге кровообращения (сердце-легкие-сердце).
По своей сути каждый приступ – это попадание жидкости в органы дыхания. Застой крови в сосудах легких становится причиной затрудненного вдоха, потери сознания, тахикардии и иных нарушений. Без принятия мер на фоне синдрома развивается масштабный альвеолярный отек легких, который приводит к смерти.
По внешним признакам различия между сердечной астмой и бронхиальной незначительны. Даже специалист на первый взгляд не сможет точно определить природу приступа. Но обычно известна первопричина – заболевание в анамнезе. Бронхиальная, как правило, начинается с аллергии и нарушений работы дыхательной системы, а сердечная – с патологий в области кровеносной системы и сердца.
Трудности при вдохе — главное отличие сердечной астмы от бронхиальной астмы, для которой характерно затруднение при выдохе.
Признаки сердечной астмы также нужно отличать от состояний нервного припадка, сужения дыхательных путей и гортани из-за отека Квинке или сдавливания вен средостения в результате травмы.
Причин возникновения синдрома много. Сердечную астму могут спровоцировать такие состояния, как:
- кардиомиопатия;
- острое воспаление сердечной мышцы;
- аневризма;
- ишемическая болезнь;
- стеноз (сужение) митрального клапана;
- истончение миокарда, инфаркт;
- аритмия, тахикардия;
- избыток крови в системе и, как следствие, – высокое артериальное давление (гипертония);
- нарушения работы левых отделов сердца
- также провоцируют приступы образования, перекрывающие ток крови – опухоли, тромбы.
Кроме непосредственно сердечных патологий, повлиять на ухудшение дыхания могут аллергические реакции, пневмония, нарушения циркуляции крови в головном и спинном мозге — инсульты (ишемический, геморрагический).
Провоцирующими факторами являются прежде всего:
- длительное нахождение в неподвижном состоянии;
- злоупотребление алкоголем;
- гестоз у беременных;
- употребление большого количества жидкости и соли, особенно в вечернее время (соль дополнительно задерживает воду, это становится причиной отека легких и нарушений работы сердца);
- постоянные стрессы, из-за которых повышается давление, возникает аритмия, сердце перестает работать в привычном ритме.
Так или иначе, во всех случаях причиной сердечной астмы становится избыточная нагрузка на сердце. Невозможность вдохнуть полной грудью может быть спровоцирована чрезмерной физической нагрузкой, стрессом либо появляется внезапно, без особых причин, на фоне серьезных проблем с кровеносной системой.
Спрогнозировать приступ заранее невозможно. Развивается он стремительно. Пациенты с заболеваниями сердца должны знать о риске кардиальной астмы, о том, что может положить начало приступу, его первые признаки и правила оказания первой помощи. Обычно приступ случается, когда человек ложится: меняется положение тела, а вместе с ним интенсивность движения крови. Кровь активнее приливает к легким и там задерживается:
- левое предсердие, которое должно принять объем крови из легких, не справляется с этой задачей;
- митральный клапан между предсердием и желудочком дает сбой, и нарушается направление тока крови;
- левый желудочек не в состоянии протолкнуть кровь в большой круг кровообращения.
Кровь остается в системе малого круга, застой в легких нарастает. Начинаются проблемы с дыханием, повышается давление. Чем серьезнее нарушения в работе сердца, тем меньше провоцирующей физической или эмоциональной нагрузки нужно, чтобы начался приступ.
Малый круг кровообращения в организме человека выглядит так: из правого желудочка кровь проходит через легкие, обогащается кислородом и возвращается в левое предсердие. Механизм развития сердечной астмы связан с неправильной работой именно левой стороны сердца. Если левое предсердие из-за спазма, слабости или по каким-то другим причинам не способно принять в себя объем крови, то происходит ее застой в легочных венах.
Дальнейший патогенез сердечной астмы — интерстициальный отек легких из-за того, что в сосудах возрастает давление, и плазма крови через капилляры попадает в легкие. Именно поэтому кардиальная астма считается жизнеугрожающим состоянием: если не помочь пациенту вовремя, последствия могут быть необратимыми, пациент задохнется из-за жидкости в легких.
Приступ при сердечной астме обычно начинается внезапно. Но предпосылками могут стать постепенно нарастающие проблемы незадолго до появления синдрома. Предвестники появляются на протяжении 2-3 дней: пациент может жаловаться на нарушения дыхания, дискомфорт в грудной клетке при перемене положения тела из вертикального в горизонтальное.
Появляется непривычная одышка даже после небольшой нагрузки или стресса. Признаки могут быть разной степени выраженности, и пациенты, не имевшие ранее серьезных проблем с сердцем, зачастую не обращают на это внимание, ссылаясь на сильную усталость или стрессы.
Сам приступ астмы начинается с внезапной нехватки воздуха. Чаще это происходит во время сна, пациент просыпается от того, что не может вдохнуть. Клинические проявления сердечной астмы:
- каждый вдох дается с трудом. Основной симптом – шумное дыхание и отсутствие ощущения наполненности легких кислородом;
- дыхание учащается, но не приносит облегчения, оставаясь поверхностным;
- кожа бледнеет из-за недостатка крови в капиллярах, вокруг губ появляется заметная синюшность, синеют кончики пальцев;
- человек принимает специфическое положение ортопноэ: садится, выпрямляет и немного наклоняет вперед верхнюю часть тела, шею изгибает. Если сесть некуда, пациент упирается руками в стол, спинку кровати, стену. Таким образом он инстинктивно снижает нагрузку на дыхательную систему, чтобы в легкие поступало больше кислорода;
- пульс учащается, сердце бьется в непривычном ритме: слишком быстро или сбивчиво (аритмия);
- вены на шее набухают из-за нарушения оттока крови из верхней части тела;
- через некоторое время (10-15 минут) появляется сухой кашель, который облегчения не приносит. Хрипы при этом влажные и хорошо слышны.
Эти симптомы сердечной астмы вызывают панику, которая усугубляет состояние. Страх появляется из-за кислородного голодания мозга, он заставляет еще больше сжиматься мышцу предсердия, попытки откашляться не дают кислороду попадать в легкие. Поэтому пациентам во время приступа нужно постараться успокоиться и не поддаваться страху.
Главное осложнение сердечной астмы при длительном застое крови в легких – это обширный отек:
- при кашле начинает отделяться мокрота в небольших количествах;
- кожные покровы приобретают сероватый оттенок, появляется обильный холодный пот из-за нарушения терморегуляции;
- состояние, которое угрожает жизни больного, сопровождается сильной аритмией, тахикардией, розовой пеной изо рта. Кожа синеет из-за длительной нехватки воздуха. Больной не может дышать.
Поэтому уже при первых признаках кардиальной астмы нужно сразу вызывать врача, чтобы не доводить до заполнения альвеол жидкостью и удушья.
При прослушивании стетоскопом врач замечает хрипы в нижней части легких, специфические шумы в сердце и чрезмерное напряжение тех мышц спины и межреберных пространств, которые в обычном состоянии в процессе дыхания не участвуют.
Чтобы подтвердить диагноз «кардиальная астма», после купирования приступа врач назначает:
Для диагностики сердечной астмы достаточно результатов этих обследований. Дополнительно можно сдать анализ крови. Если приступ произошел на почве сердечной недостаточности, то в результатах будут видны последствия серьезных нарушений в работе кровеносной системы.
Первым пунктом алгоритма действий является звонок в скорую помощь с четким, быстрым и понятным описанием симптомов состояния больного. Затем меры по оказанию неотложной помощи при сердечной астме должны быть направлены на облегчение дыхания и восстановление работы сердечной мышцы.
Исход приступа во многом зависит от тех людей, которые находятся рядом с пациентом: в тяжелом состоянии больной редко может добраться до телефона, вызвать врача, открыть окно, не говоря уже об остальных мерах. Окружающие должны действовать быстро, четко и без паники:
- Первый пункт доврачебной помощи при сердечной астме – помочь пациенту сесть. Ноги опустить на пол, под спину организовать опору (подушки, спинка стула). При таком положении воздух лучше проникает в легкие и активизируется движение крови по большому кругу кровообращения в нижние конечности.
- Освободить грудную клетку больного от стесняющей одежды.
- Приток свежего воздуха поможет больному меньше паниковать. Поэтому открытое окно будет оптимальным вариантом. Иногда под рукой может оказаться баллон с кислородом – в этом случае он будет как нельзя кстати.
- Через 10 минут поместить ноги пациента в тепло: таз с водой, грелка, одеяло. Сухое или влажное тепло усилит приток крови в нижнюю половину тела и отток из верхней.
- При высоком давлении применяются препараты с сосудорасширяющим действием.
- Если давление высокое, а препаратов под рукой нет, накладывают жгут на бедро поверх одежды в 15 см от паха. Держат такой жгут не более 30 минут. Снимают, как только давление стабилизируется. Жгут уменьшает нагрузку на верхнюю половину тела, не пропуская кровь из большого круга кровообращения в сердце и далее в малый круг. Жгут может накладывать только человек, имеющий необходимые навыки. Неправильное наложение приводит к нарушению кровообращения и иннервации конечности.
- Избежать отека легких помогает вдыхание паров этилового спирта. Его достаточно нанести на вату, ткань или марлю и держать возле лица больного.
Бригада скорой помощи обеспечивает больного кислородной маской, вводит нейролептики внутримышечно для купирования панической атаки и сильные анальгетики, чтобы устранить сердечные боли. Одним из способов снизить давление является кровопускание.
В сложных случаях добавляются препараты для снижения уровня жидкости в организме (мочегонные). Препараты из группы гликозидов помогают снять спазмы сердечной мышцы и наладить ток крови. Экстренно проводится электрокардиостимуляция для выравнивания ритма.
Сразу после приезда бригады скорой помощи и купирования приступа больной либо остается на амбулаторном лечении, либо отправляется в стационар. Решение принимается врачами совместно с пациентом. Лучше соглашаться на госпитализацию, ведь в условиях больницы все обследования проведут быстрее, чем в поликлинике. В любом случае нельзя оставлять кардиальную астму без внимания. Приступ может повториться, когда и где это произойдет, неизвестно.
Лечение сердечной астмы комплексное. Сначала проводятся необходимые анализы и обследования. Врач-кардиолог оценит состояние сердца и легких после приступа и выберет тактику лечения.
Обычно при сердечной астме показаны лекарства, которые:
- устраняют отеки, выводят лишнюю жидкость из организма;
- укрепляют сердечную мышцу;
- восстанавливают ритм сердца и нормализуют давление.
Помимо лекарственных препаратов, назначается строгая диета. Рацион должен быть разнообразным, пища приготовлена с максимальным сохранением полезных веществ, витаминов и микроэлементов. Общие правила диеты таковы:
- практически полный отказ от соли;
- пища должна быть легкой, чтобы не задерживалась в организме: супы, мелкорубленые и пюрированные продукты, тушеные и приготовленные в пароварке овощи;
- как можно меньше жиров, подвергшихся тепловой обработке. Идеальными будут блюда отварные и на пару, совсем без масла;
- каши на воде и молоке;
- легкие молочные продукты;
- отварные яйца, свежие овощи и фрукты;
- питьевой режим умеренный. Сразу после приступа лучше ограничивать употребление жидкости (не более 1,5 л в сутки). В дальнейшем можно оставить стандартную норму — 2 л в день.
Не наедаться и не напиваться перед сном. От ужина до сна должно пройти 3 часа.
В первую очередь дальнейшее лечение фокусируется на устранении причины, которая вызвала приступ астмы. Если сердечная недостаточность была вызвана более серьезным заболеванием, врач назначает специфические препараты для его лечения и продолжает наблюдение. После обследования может выясниться, что пациенту необходима операция на сердце. Не стоит отказываться от этого шанса на полноценную жизнь.
Исход приступа сердечной астмы зависит от причин ее возникновения и от того, насколько серьезно отнесется сам пациент к своему состоянию. Выполнение всех рекомендаций кардиолога и прием всех прописанных лекарств в некоторых случаях – мера достаточная для того, чтобы приступ больше не повторился. Но все же этот синдром не возникает без серьезного заболевания, которое требует постоянного контроля, смены образа жизни и привычек.
Даже при общем отличном состоянии пациента прогноз остается неблагоприятным. Считается, что приступ может начаться в любой момент. Состояние, угрожающее внезапной смертью, требует тщательного контроля и бережного отношения пациента к своему здоровью.
Пациент с любыми болезнями сердца должен знать о риске возникновения сердечной астмы и принимать меры по ее профилактике.
В первую очередь нужно следить за состоянием сердца. Регулярное наблюдение у врача-кардиолога и выполнение всех его предписаний поможет выявить нарушения на ранних этапах. Даже если внешних проявлений сердечных болезней еще не возникало, здоровые люди должны раз в три года проходить диспансеризацию и проверять работу сердечной мышцы.
Здоровый образ жизни позволит сохранить здоровье:
- регулярный восьмичасовой сон;
- прогулки пешком на большие расстояния;
- физические нагрузки в соответствии с состоянием организма;
- отказ от вредных привычек.
При внимательном отношении к своему здоровью каждый сердечник может снизить риск возникновения этого синдрома до минимума.
источник
С ердечная астма — это неотложное состояние, сопровождаемое острым нарушением процесса дыхания и газообмена по причине скопления в окололегочных тканях выпота. Самостоятельной нозологической единицей не считается. Речь о клиническом синдроме.
Симптоматика процесса нетипична, что не дает вовремя среагировать и уносит ценные дни, а то и часы при остром течении.
Явление сопровождается выраженной дыхательной недостаточностью, отеками, болями в грудной клетке. Необходима госпитализация и срочная медицинская помощь.
Перспективы смерти определяются в 20%. Риски могут быть выше при тяжелом основном диагнозе. Восстановительный период составляет от 2 недель до 2 месяцев.
В последующем пациенты с астматическим эпизодом регулярно наблюдаются у кардиолога.
Понимание требует некоторого анатомического разъяснения. Сердце — это мышечный орган, призванный перекачивать кровь по телу. По сути это крупный насос.
Он разделен на половины: левую и правую. Каждая включает в себя две камеры: предсердие и желудочек. Итого анатомических полостей четыре.
Локальная гемодинамика предполагает движение с правой стороны, от легочных структур к левому желудочку. Откуда жидкая соединительная ткань выбрасывается в аорту и движения по большому кругу, достигая отдаленных систем.
В результате кардиальных патологий того или иного рода, кровь остается в камерах. Подобное явление приводит к постепенному расслоению жидкости на фракции.
Плазма проникает сквозь ткани и остается в интерстициальной области легких (окружает бронхиальное дерево и альвеолы).
Выпот компрессирует (сжимает) дыхательные структуры, не позволяя проходить нормальному газообмену. По мере роста локального давления, усиливаются явления дыхательной недостаточности. Пик неотложного состояния — асфиксия. За ней следует смерть больного.
Тем самым, сердечная астма, иначе называемая интерстициальным отеком легких — смешанный процесс. Механизм можно представить в качестве трех компонентов:
- Нарушение сократимости миокарда. Когда кровь не выталкивается в полном объеме. То же самое возможно при нарушении работы аортального клапана.
- Ослабление оттока жидкой соединительной ткани из левого желудочка в результате органических отклонений.
- Перерастяжении камер сердца большим количеством крови.
Контролю подобное явление на поздних стадиях основных заболеваний практически не подлежит.
Факторы развития кардиальные и внесердечные. Особенно распространены среди пациентов следующие диагнозы:
- Острая и хроническая почечная недостаточность. В результате нарушения эвакуации жидкости из организма, объем циркулирующей крови увеличивается. Насколько — зависит от интенсивности течения патологического процесса. Сердце, тем более, если присутствуют кардиальные проблемы, не способно справиться с нарастающим количеством жидкой соединительной ткани. Отсюда развитие застой, образование выпота и становление астматических состояний. Пациенты без грамотного лечения подвергаются особому риску.
- Аритмии различных типов. От простой синусовой тахикардии до фибрилляции предсердий . Относительно редкая причина. Характеризуется нарушением адекватной циркуляции крови за один кардиальный цикл. Возникает застой, давление в левом желудочке растет, но выброса не происходит. Отсюда быстрое расслоение крови на фракции и пропотевание жидкой части в легочные структуры. Восстановление должно проводиться на ранних стадиях. Кардинальным образом повлиять на состояние пациента, когда аритмия достигла неконтролируемого типа, почти невозможно.
- Стеноз митрального клапана . Сужение или полное заращение просвета. В данном случае кровь застаивается в левом предсердии, поскольку не может транспортироваться в соответствующий желудочек. Помощь незамедлительная, оперативная. Шансы на успех достаточные для того, чтобы пойти на риск. Вероятность летального исхода — 15-20%, без медицинского вмешательства — порядка 70%. Не только на фоне астмы, но как итог длительного нарушения работы кардиальных структур.
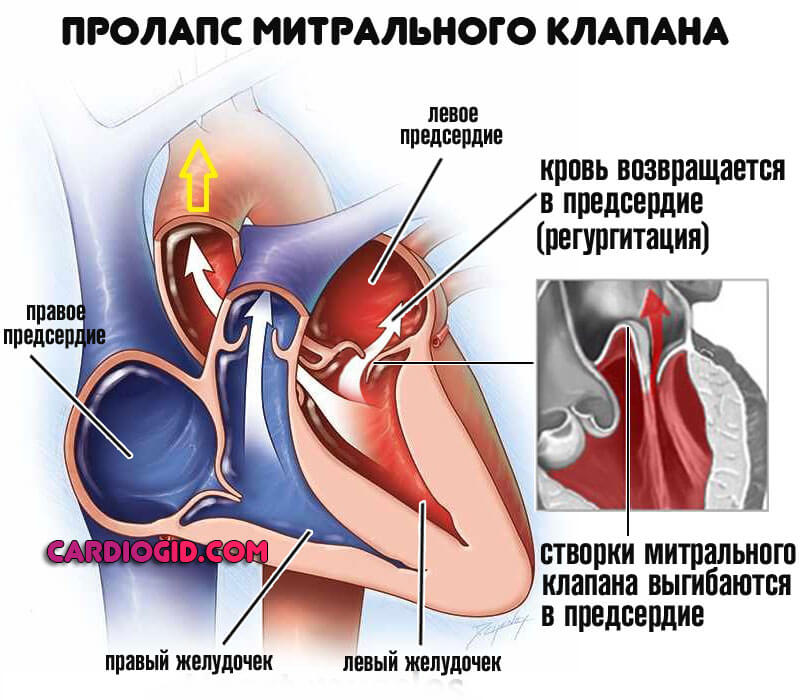
- Прочие отклонения в функционировании митрального клапана. В таком случае речь идет о пролапсе МК или иных состояниях, не исключающих нормальный отток от левого предсердия к желудочку. Механизм несколько отличен. Застой выражен, растет диастолическое давление.
- Гипертоническая болезнь. Особенно в некомпенсированной фазе. Сердечная астма — итог длительного течения патологического процесса. При этом в дело вступает группа механизмов. Гипертрофия левого желудочка по умолчанию снижает качество и силу выброса крови в аорту, возникает избыточное давление в левом желудочке, стеноз главной артерии организма приводит к невозможности адекватной гемодинамики, отсюда высокая вероятность кардиальной астмы. В какие сроки возникнет неотложное состояние — сказать не сможет даже опытный врач. Требуется длительный период наблюдения.
- Стеноз аортального клапана . Приобретенный порок сосудистой системы. Суть заключается в сужении просвета и невозможности выброса крови. Итогом оказывается необходимость интенсификации сердечной деятельности. Левый желудочек работает на пределе возможностей, что рано или поздно влечет слабость сократительной способности миокарда. Астма — один из вариантов. Перегрузки нередко заканчиваются инфарктом или остановкой работы сердца.
- Воспаление мышечного слоя органа. Часто инфекционного характера. Реже аутоиммунного. Процесс крайне агрессивен, особенно, если провокаторами состояния выступают стафилококки золотистого типа или иные представители пиогенной флоры. Лечение срочное, под контролем специалистов, в стационаре. Причина собственно астмы — это деструкция кардиальных структур, склерозирование тканей (заращение рубцовыми клетками). Без лечения, если наступили анатомические дефекты, вероятно ослабление сократимости миокарда.
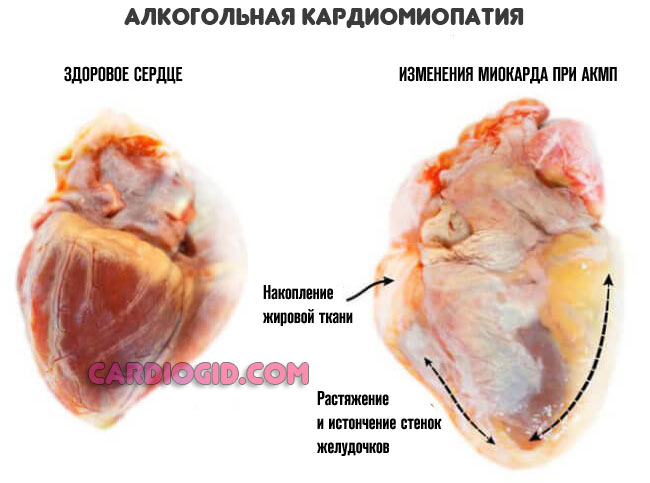
- Алкогольная кардиомиопатия . Нарушение нормальной функциональной активности мышечного слоя. Восстановлению практически не подлежит. Развивается в течение длительного срока. Одно из условий грамотной терапии — полный отказ от спиртного, то маловероятно в случае с тяжелым пациентом.
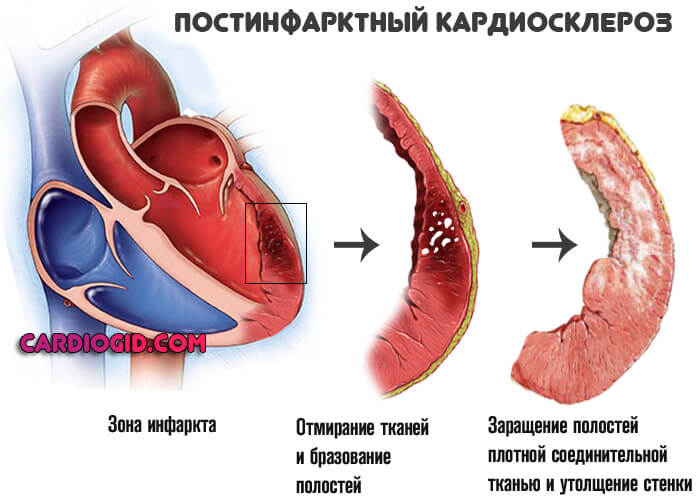
- Перенесенный инфаркт. Суть заключается в остром отмирании (некрозе) функциональной активных клеток-кардиомиоцитов и замещении последних рубцовыми структурами. Сократительная способность миокарда падает, количество выбрасываемой крови в один цикл снижается. Полное излечение невозможно, требуется пожизненная медикаментозная поддержка. Чем больше объемы поражения, тем существеннее проявления астмы. Вероятны рецидивы. Подробнее о поствинфарктном кардиосклерозе читайте в этой статье .
Это собственно этиологические причины. Они анатомически обуславливают начало процесса.
Запускается приступ астмы всегда триггерными факторами.
- Аллергическая реакция. Провоцирует иммунный ответ, усиление кардиальной деятельности. Интенсификация работы сердца заканчивается нарушением кровяного выброса. Дальше все понятно.
- Переедание. Пациенты с патологиями сердца вообще не должны обильно питаться.
- Иммобилизация на длительной основе. Сердце недополучает адекватной нагрузки и начинает работать медленнее. Сократительная способность миокарда в норме, но интенсивность кровяного выброса падает. Это временное явление. Оно сходит на нет по возвращении к нормальному образу жизни.
- Парентеральное введение препаратов в больших количествах. Увеличивает объем жидкости в организме, а значит и нагрузку на почки.
Регулируемые триггерные факторы:
- Злоупотребление солью накануне.
- Перебор с жидкостью. Больше двух литров в сутки пить не рекомендуется. Гипертоникам, сердечникам еще меньше.
- Потребление спиртного.
- Курение. Явления возникают после нескольких затяжек.
- Стрессовая ситуация.
- Избыточная физическая активность.
Осложнения развиваются не сразу. На становлении полной клинической картины уходит от нескольких часов до трех суток.
При этом даже развитый процесс не гарантирует специфических симптомов, потому пациент может находиться в благодатном неведении относительно собственно состояния, в то время как кардиальные и легочные структуры подвергаются фатальным изменениям.
Среди возможных последствий без оказания медицинской помощи:
- Остановка сердца. В результате перегрузки.
- Легочная недостаточность острого типа с асфиксией и существенным нарушением газообмена. Влечет за собой смерть почти всегда. Восстановление нормальной трофики тканей возможно только в первый момент.
- Инфаркт. Так как происходит гипоксия, коронарные сосуды обеспечивают сердце необогащенной кислородом кровью. Отсюда снижение интенсивности сердечного выброса, разрушение тканей, некроз. На фоне запущенной астмы происходят обширные по площади поражения.
- Инсульт.
- Терминальная почечная недостаточность.
При оказании помощи шансы выше.
Как было сказано, на развитие приступа требуется много времени. Острые ситуации встречаются исключительно редко, не более 5% от общего количества выявленных случаев.
- За двое суток появляются первые симптомы сердечной астмы: возникает интенсивная одышка даже в состоянии покоя. Усиливается при физической нагрузке вплоть до невозможности набрать достаточно воздуха. Появляется непродуктивный кашель. Возможны обмороки кратковременного характера.
- Развивается выраженная тахикардия, частота сердечных сокращений достигает 120-150 ударов в минуту. Возможны дополнительные аритмии по типу фибрилляции или экстрасистолии. Их характер зависит от основного кардиологического диагноза.
- Удушье — еще один характерный признак кардиальной астмы. Отличается невозможностью набрать воздух.
- Паническая атака. Сопровождается сильным страхом, ощущением надвигающейся угрозы. Длится от пары минут до нескольких часов. Купируется транквилизаторами по мере необходимости.
- Повышенно потоотделение (гипергидроз), особенно в ночное время.
- Бледность кожных покровов.
- Цианоз носогубного треугольника.
- Набухание сосудов шеи, что указывает на рост давления в венах.
- Вынужденное положение тела.
Острый период длится порядка суток, бывает больше. На ранних стадиях возможен спонтанный регресс. Летальный исход — не абсолютно вероятен.
Последующие эпизоды переносятся тяжелее. В светлые периоды ремиссий наблюдаются хронические симптомы сердечной астмы:
- Сухой кашель без видимых причин.
- Постоянная одышка. Усиливается даже при минимальной физической активности.
- Также возможны кардиальные проявления.
Действовать нужно быстро. Существует прямая угроза жизни больного.
Алгоритм неотложной помощи при сердечной астме такой:
- Вызвать скорую медицинскую помощь. Состояния слишком опасно для самостоятельного восстановления.
- Открыть окно или форточку для обеспечения нормальной вентиляции помещения. Это абсолютно необходимая мера, поскольку восстанавливается газообмен, снижается риск летальных последствий и обморока.
- Принять удобное положение тела. Наилучший вариант — положить под спину валик из подручных материалов, опустить руки и неподвижно сидеть. Ноги тоже стоит свесить.
- В случае острого нарушения дыхательной функции, требуется применение кортикостероидов. Подойдет Преднизолон в таблетках.
- Приложить к нижним конечностям теплую грелку для обеспечения периферического кровотока.
- Измерить артериальное давление и частоту сердечных сокращений.
Больше до прибытия врачей не нужно делать ничего. Может стать лишь хуже.
Первая доврачебная помощь при приступе сердечной астмы направлена на стабилизацию, а не на лечение и снятие приступа.
Острые состояния требуют быстрых мер. Потому перечень мероприятий минимален. Раннее обследование проводится под контролем кардиолога.
- Устный опрос больного, если тот находится в сознанию. Для объективизации симптоматики.
- Измерение артериального давления и ЧСС.
- Эхокардиография. Визуальная методика оценки структур.
- Электрокардиография. Функциональные нарушения подлежат выявлению.
- Рентген легких.
- Выслушивание сердечного звука (аускультация).
Объективные признаки обнаруживаются практически сразу: тахикардия, повышенное артериальное давление, глухие, неправильные тона при аускультации.
После купирования острого состояния можно заняться основательной диагностикой, для выявления процесса, составляющего суть приступов.
Могут привлекаться сторонние специалисты. Лучшим вариантом станет временная госпитализация для уточнения характера явления.
Лечение сердечной астмы проводится в две стадии. На первой устраняется приступ, затем назначается этиотропное и симптоматическое воздействие.
Снятие острого состояния осуществляют медикаментозным путем:
- Анальгетики, наркотические (при сильном болевом синдроме) и прочие (в ординарных случаях).
- Транквилизаторы. Снимают ощущение паники и тревоги. Успокаивают пациента.
- Ингаляции кислорода.
- Препараты, купирующие удушье. Эуфиллин и аналоги (так называемые ингибиторы фосфодиэстеразы).
- Кортикостероиды по мере необходимости.
- Сердечные гликозиды.
- Также антигипертензивные средства.
Первичные мероприятия проводятся бригадой скорой помощи.
В рамках этиотропного лечения устраняется основная причина развития кардиальной астмы.
Здесь существует множество вариантов. От медикаментозной поддерживающей терапии, как при инфаркте, инсульте, склеротических изменениях и прочих, до оперативных методик, на фоне течения пороков развития сердца и хронических аритмий.
Симптоматическая курация заключается в применении кортикостероидов, Эуфиллина, антигипертензивных на длительной основе или курсами. В период ремиссии для предотвращения рецидивов.
Особенно важен этот момент при невозможности радикальной помощи, гарантирующей отсутствие повторных эпизодов.
В обязательном порядке пациенту показан отказ от курения, алкоголя, наркотиков. Изменение режима питания (не переедать, не есть за 2-3 часа до сна), минимизация объемов потребления соли до 5-7 граммов сутки, грамотный питьевой режим 1.8 литра жидкости в день, не более, физическая активность в индивидуальных количествах (легкие прогулки или ЛФК, по возможности).
Летальный исход на фоне чисто сердечной астмы составляет 20% или около того.
Сопутствующие патологии кардиального профиля, бронхолегочной системы увеличивают риски в разы. Потому сказать что-либо конкретное может только ведущий пациента врач, после диагностики и некоторого периода наблюдений, если речь о хронической форме патологического процесса.
Перспективы восстановление трудоспособности также относительно неблагоприятны. Всему виной сильная одышка, которая ставит крест даже на минимальной физической активности.
При механическом характере профессиональной деятельности показана смена сферы реализации трудовых навыков.
Улучшить прогноз может радикальное лечение или хотя бы строгое следование всем рекомендациям специалиста.
Кардиальная астма представляет собой разновидность осложнения течения сердечных заболеваний. Каких именно — выясняют в процессе диагностики.
Лечение срочное, в стационаре. После стабилизации показан длительный терапевтический поддерживающий курс. По возможности проводится радикальная коррекция этиотропного фактора.
Прогнозы туманны, исход зависит от массы моментов: качество здоровья и семейного анамнеза, до развитости основного заболевания и возраста человека.
источник
Синдром кардиальной астмы относится к неотложным состояниям, так как при его появлении возрастает риск молниеносного отека легочной ткани со смертельным исходом. Характеризуется внезапным приступом удушья из-за падения сократительной функции сердечной мышцы и застойных явлений в сосудах легких. Это приводит к тяжелой легочной недостаточности. Сердечная астма осложняет течение кардиальных патологий, а также серьезных заболеваний почечной и дыхательной систем.
Состоянием, которое непосредственно приводит к кардиальной астме, является недостаточное сокращение левого желудочка сердца при острой (обострении хронической) недостаточности кровообращения. Провоцирующими заболеваниями являются:
- ишемия миокарда при нестабильной стенокардии, инфаркте,
- кардиосклероз (атеросклеротический, постинфарктный),
- миокардит,
- кардиомиопатия (в том числе после родов),
- гипертонический криз при тяжелой или длительной гипертензии,
- мерцательная аритмия, тахикардия или фибрилляция, особенно при приступообразном течении (пароксизмальная форма),
- пороки клапанов или отверстий в левой половине сердца (митральный или аортальный),
- большой предсердный тромб,
- опухолевое внутриполостное образование (миксома).
Сердечная астма
К частым внесердечным причинам относятся: воспаление легких, нефротический синдром, инсульт.
При всех перечисленных заболеваниях пусковым механизмом острой декомпенсации может послужить:
- интенсивная физическая нагрузка,
- стресс,
- быстрое введение большого количества инфузионных растворов,
- нарушение выделения мочи,
- беременность,
- высокая температура тела
- переедание или перегрузка жидкостью, особенно перед сном,
- длительное вынужденное горизонтальное положение.
Рекомендуем прочитать статью о неотложной помощи при сердечной астме. Из нее вы узнаете о признаках начинающегося приступа, оказании первой помощи, купировании приступа до приезда врачей.
А здесь подробнее об одышке при сердечной недостаточности.
Если понижается выброс крови из левого желудочка, то возникает препятствие для ее оттока из легких. Венозная и капиллярная сети переполняются. Высокое давление в этих сосудах приводит к усилению проницаемости их стенок, выходу жидкой части крови в ткань легких. Легочной отек препятствует вентиляции и газообмену.
Обычно формированию приступа удушья предшествуют:
- появление затрудненного дыхания,
- чувство сжатия в грудной клетке,
- покашливание при вставании с постели или небольшой физической активности.
Эти симптомы нарастают на протяжении 3 — 4 дней, а ночью, из-за повышенного притока крови в легкие и высокой активности парасимпатического отдела нервной системы, развивается сердечная астма. Больной внезапно просыпается от резкой нехватки воздуха и тяжелой одышки. Появляется упорный кашель, вначале сухой и надсадный, а затем с выделением небольшого количества мокроты.
При приступе можно обнаружить такие признаки:
- пациент находится в вынужденном положении – сидя, с опущенными ногами (симптом ортопноэ),
- дыхание осуществляется через рот,
- поведение беспокойное, есть страх смерти,
- кожа серого цвета, цианоз вокруг губ, кончиков пальцев,
- давление повышено, пульс частый,
- в легких мелкие хрипы, их больше в нижних отделах.
Длительность таких приступов может быть от 5 — 10 минут до 3 — 4 часов, клиническая картина может измениться в зависимости от причины их развития. Если состояние не стабилизируется, то после сердечной астмы развивается отек легких. Его проявлениями являются:
- распространенный цианоз
- обильное потоотделение,
- холодная кожа,
- шейные вены набухшие,
- пульс слабого наполнения,
- давление крови низкое,
- внезапная слабость или полное бессилие,
- мокрота пенистая с прожилками крови,
- хрипы среднего калибра над всеми легкими.
Смотрите на видео о сердечной недостаточности:
Учитывают анамнез болезни, данные осмотра и прослушивания: тоны сердца глухие, 2 тон усилен, ритм галопа, шумы при клапанных пороках. В легких сухие распространенные или единичные хрипы. Пульс слабый и частый, артериальное давление вначале высокое, при отеке легких оно падает.
Так как приступы удушья могут быть при бронхиальной астме, истерии, сужении просвета гортани, опухоли в грудной клетке, почечной недостаточности, то назначают дополнительные методы исследования для постановки диагноза. Они помогают обнаружить такие отклонения от нормы:
- рентгенография грудной клетки – застой крови в легких, прозрачность полей понижена, корни расширены, их контуры нечеткие, имеются тонкие линейные затемнения (линии Керли);
- ЭКГ низковольтажная, ST понижен, бывает аритмия или признаки ишемии миокарда.
В отличие от бронхиальной астмы, при кардиальной пациенты чаще пожилого возраста, у них нет склонности к аллергии по данным анамнеза, болезней легких или бронхов, а приступам предшествовали нарушения работы сердца.
Пациенту нужно придать сидячее положение с ногами, опущенными вниз. Можно их опустить в горячую воду не выше половины голени. Должен быть обеспечен полный физический и эмоциональный покой. Под язык дают таблетку Нитроглицерина или Коринфара. При этом рекомендуется постоянный контроль артериального давления и частоты пульса. Если состояние не облегчается, то через 10 минут прием таблеток можно повторить и вызывать скорую помощь.
Если на фоне приступа имеется тяжелая одышка и боль в груди, то используют анальгетики центрального действия, при спазме бронхов, угнетенном дыхании и нарушении мозгового кровообращения применяют вместо них Дроперидол.
Для снижения нагрузки на легочные сосуды используют такие методы:
- кровопускание от 300 до 550 мл крови;
- бинтование или наложение жгута на конечности (не более 30 минут) с контролем пульса на артериях;
- кислородные ингаляции через этанол, ИВЛ при отеке;
- гипотензивные и мочегонные препараты, сердечные гликозиды.
Появление приступов сердечной астмы является признаком тяжелого течения болезней сердца и слабости миокарда левого желудочка, поэтому расценивается как неблагоприятный признак для пациента. Поэтому таким больным показано обязательное стационарное лечение и постоянное наблюдение кардиолога после выписки.
При соблюдении рекомендаций по приему медикаментов и ограничению нагрузок на сердце возможно поддержание удовлетворительного состояния.
Для того чтобы не допустить появления кардиальной астмы и легочного отека, нужно проводить комплексное лечение основного заболевания, исключить полностью курение и прием алкоголя, в питании резко ограничить соль и жиры животного происхождения. Питьевой режим регулируется в зависимости от проявлений недостаточности кровообращения.
Не рекомендуется интенсивная физическая нагрузка и малоподвижный образ жизни, так как они в равной степени ухудшают гемодинамические показатели. После стационарного лечения используют дыхательные упражнения, ходьбу с медленным повышением длительности и темпа, лечебную гимнастику.
Рекомендуем прочитать статью о легочном сердце. Из нее вы узнаете о патологии, причинах ее развития и симптомах, остром и хроническом легочном сердце, методах диагностики и лечения.
А здесь подробнее о жидкости в легких при сердечной недостаточности.
Сердечная астма возникает как результат левожелудочковой недостаточности при тяжелом течении кардиальных болезней, а также почечной и легочной патологии. Ее проявлениями являются приступы удушья с сухим кашлем. Опасность представляет трансформация в отек легких.
Для неотложной помощи нужно снизить приток крови в малый круг кровообращения, затем лечить основное заболевание. Присоединение приступов астмы к заболеваниям сердца расценивается как признак их декомпенсации.
Неотложная помощь при сердечной астме должна быть оказана больному еще до приезда скорой помощи. Как ее правильно проводить? Что сделают медики?
С диагнозом жидкость в легких при сердечной недостаточности лечение пациенту необходимо предоставить как можно скорее. Без него можно умереть!
Неприятный кашель при сердечных заболеваниях может говорить о многом. Он выступает и как симптом сердечно-сосудистых проблем, особенно у пожилых. Какой и при каких именно заболеваниях бывает?
В связи с тем, что есть определенные схожие факторы у больных людей, выявлена закономерность и между давлением с бронхиальной астмой. Подобрать препараты непросто, ведь часть таблеток угнетает дыхание, другие провоцируют сухой кашель. Например, Бронхолитин повышает давление. А кашель может стать побочным явлением от таблеток. Но есть препараты от АД, которые не провоцируют кашля.
Одышка при сердечной недостаточности — довольно распространенная патология у больных. Важно снять симптомы с помощью препаратов и трав.
В первые минуты грамотно организованная помощь при острой сердечной недостаточности способна спасти жизнь. Проводится как самостоятельная неотложная помощь, так и реабилитационные мероприятия бригадой скорой помощи, в том числе при подозрении на инсульт.
Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.
Если выявлена сердечная недостаточность, осложнения без лечения станут закономерным продолжением патологии. Особенно они опасны при хронической форме, поскольку при острой больше шансов на восстановление нормальной сердечной деятельности.
Характер и особенности боли при сердечной недостаточности, их интенсивность будут отличаться. Например, головные характерны для инфаркта миокарда, когда идет общее нарушение кровообращения. Болит сердце и чувствуются спазмы в ногах при тромбах.
источник