Пикфлоуметрия при бронхиальной астме позволяет оценить правильность терапии, избавляет от необходимости часто посещать врача. По результатам исследования определяют степень обструкции дыхательных путей. Ее проводят утром и вечером самостоятельно пациентом и данные записываются в специальный дневник.
Пикфлоуметрия – способ оценки степени тяжести астмы и других бронхообструктивных заболеваний, контроля над ними. С помощью метода можно определить, когда начинается обострение. Исследование должно проводиться всем людям с бронхиальной астмой, обструктивным бронхитом.
Пиковая скорость выдоха – это максимальная скорость, с которой человек выдыхает воздух с усилием мышц. Для ее регистрации использую пикфлоуметр. Он имеет небольшие размеры и удобен в применении. С его помощью определяют стадию заболевания, степень контроля астмы, ответ на медикаментозное лечение.
Принцип работы прибора прост: выдыхаемый воздух давит на клапан внутри прибора и перемещает стрелку вдоль шкалы. В результате она останавливается на показателе пиковой скорости выдоха (ПСВ). Показатель указывают в литрах в минуту.
Приборы бывают 2 разновидностей – электронные и механические. Чаще применяют механические устройства, которые стоят дешевле и всегда дают точные результаты. Электронные пикфлоуметры подходят для тех людей, которые не могут контролировать дыхание (дети, пожилые пациенты).
К наиболее популярным производителям устройств относят Omron, Philips, Clement Clark International. Пикфлоуметры также делят на такие типы:
- детские и взрослые;
- с круглым и прямоугольным сечением;
- с подставкой и без нее.
Детские приборы имеют градацию от 35 до 350 л/мин, а взрослые – от 50 до 850 л/мин. Для подростков можно использовать и детские, и взрослые устройства, в зависимости от индивидуальных особенностей. Например, при росте ребенка выше 140 см, рекомендовано выбирать взрослый пикфлоуметр. До 8-9 лет, независимо от роста пользуются детскими устройствами.
Для того чтобы исследование было точным и безопасным с точки зрения микробиологии, важно выполнять такие рекомендации:
- проводить исследование в положении стоя;
- использовать индивидуальный прибор и держать его горизонтально;
- измерять показатель в одно и то же время;
- выполнять исследование до утренней ингаляции бронхолитика, а вечером – через 4 часа после него;
- дезинфицировать прибор после каждого использования.
Важно! Нельзя закрывать отверстие в торце прибора или шкалу.
Перед измерением необходимо убедиться, что шкала установлена на нулевой отметке. Далее мундштук присоединяют к прибору, глубоко вдыхают. После этого загубник плотно обхватывают губами и сильно выдыхают. Это нужно сделать за максимально короткий промежуток времени. Во время исследования важна сила, а не количество воздуха.
Определение ПСВ у детей имеет особенности: проводится в спокойном состоянии, когда ребенок не голоден и не хочет спать. Ему объясняют, что выдох должен быть таким, как при задувании свечей на торте.
После 3 попыток, сделанных через короткие промежутки времени, в дневнике регистрируют лучший показатель. Это позволит избежать ложных результатов. В связи с особенностями дыхательной системы и сопутствующими заболеваниями, норма ПСВ рассчитывается для каждого пациента индивидуально. Ее регистрируют в период ремиссии болезни. Измерение показателей проводят ежедневно в течение 14-21 дня, так как эпизодический контроль не дает информации о течении болезни.
Документ имеет вид шкалы с отметкой даты, времени регистрации ПСВ (утро, вечер) и дополнительных данных. В графе дополнительных сведений отмечают наличие мокроты, кашля, дискомфорта во время дыхания.
В течение дня записывают утренние и вечерние показатели. Если одна из величин отсутствует, невозможно оценить разброс суточных показателей.
При стабильном течении заболевания ПСВ утром и вечером приблизительно равны. Это говорит о хорошем контроле и правильном подборе препаратов. Большая разница в значениях возникает при неконтролируемой астме.
Оценку дневника выполняет врач на основании таких характеристик:
График рекомендовано заполнять ежедневно, так как это помогает врачу выбрать тактику лечения, а пациенту оценивать его эффективность. Скачать дневник в формате MS WORD можно здесь .
Дневник пикфлоуметрии на 4 недели, картинка кликабельна.
Результаты исследования оценивают по показателям, которые рассчитывают индивидуально для каждого пациента. Они зависят не только от состояния дыхательных путей, но и от пола, массы тела, возраста, роста. Второй способ – сравнение результата с нормативными таблицами.
После трех форсированных выдохов записывают лучший результат. Его умножают на специальный коэффициент, после которого показатель относят к зеленой, желтой или красной зоне. Такое деление позволяет достичь адекватного контроля заболевания.
Расчет показателей представлен в таблице:
| Зона | Зеленая | Желтая | Красная |
| Расчет | Nx0,8, где N – лучшее значение ПСВ. | Nx0,6, где N – лучшее значение ПСВ. | — |
| Пример | 500 л/мин x0,8=400 л/мин | 500 л/мин x0,6=300 л/мин | — |
| Значение | Все показатели, находящиеся выше полученного результата – индивидуальная норма. | Показатели, находящиеся ниже значения Nx0,8, но выше Nx0,6, относят к желтой зоне. | Значения ниже Nx0,6 входят в красную зону. |
| Оценка результата | Астма под контролем. | Указывает на начало обострения и требует усиления терапии. | Говорит об обострении. |
Изменение ПСВ сопровождается разными клиническими признаками.
Если показатели находятся в зеленой зоне, симптомы отсутствуют или минимальны, а терапия адекватная. Признаки в ночное время не появляются, а дневная активность сохранена в полном объеме.
ПСВ более или равно 80 % от должных величин. Показатели в течение дня отличаются менее чем на 20 %. Степень сужения бронхов невысокая.
Следующая зона расположена ниже зеленой границы и выше полученного результата (после умножения N на 0,6). Переход к ней сопровождается клиническими признаками: кашлем, дискомфортом в грудной клетке, одышкой ночью. Снижается дневная активность и нарушается сон.
Показатель ПСВ падает до 60-80 % от должной величины. Суточный разброс ПСВ находится в пределах 20-30 %. Бронхоспазм умеренный.
Все значения, попадающие ниже желтой отметки, относят к красной зоне. Симптомы появляются во время активности и в покое. Беспокоит выраженная одышка, в дыхании участвует вспомогательная мускулатура. Симптомы выражены ночью, из-за чего сон отсутствует.
Значение ПСВ падает ниже 60 % от индивидуальной или должной величины. Разброс показателей ПСВ в течение суток более 30 %. Имеет место выраженный бронхоспазм.
Если показатели соответствуют красной зоне, необходимо обратиться за врачебной помощью. При повторном эпизоде выполняют алгоритм, который оговорен со специалистом заранее – удобное положение, дополнительная ингаляция препаратов.
Чтобы рассчитать суточный разброс показателей, используют формулу: А вечернее – В утреннее / ½ (А вечернее + В утреннее) x 100, где А – пиковая скорость выдоха.
Если ПСВ вечернее = 500 л/мин, а вечернее = 300 л/мин, то суточный разброс вычисляют так: (500-300) / ½(500+300) x 100 = 50%.
Вычисления проводит врач и указывает их в амбулаторной карте.
Пикфлоуметрия – один из основных методов диагностики бронхиальной астмы. Он позволяет контролировать ее течение и проводить медикаментозную коррекцию при обострении.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Как проводят диагностику астмы? Стадии болезни
Бронхиальная астма – это тяжелый недуг, который при неправильном лечении может привести к смертельному исходу. При подозрении на астму следует срочно посетить консультацию терапевта. Далее будут изложены способы определения этого заболевания, а также классификация заболевания, используемая современными врачами. Способы определения астмы направлены в первую очередь на выявление фактора, вызвавшего заболевание. Кроме этого врачам необходимо понять, насколько изменена работа органов дыхания. Классификация заболевания разработана исходя из сложности течения, а также степени изменения работы органов дыхательной системы.
Первая стадия диагностики: беседа и осмотр пациента
О наличии астмы могут говорить такие симптомы как кашель, особо донимающий в темное время суток, сиплое дыхание, припадки удушья, ощущение давления в груди. При астме эти признаки могут усиливаться после общения с домашними питомцами, контакте с цветами, бытовой химией, дымом, при волнении, тяжелых физических напряжениях, при попадании в слишком холодную или горячую атмосферу, а также в темное время суток. Также все признаки заболевания обостряются при любых недугах органов дыхания.
Нередко вместе с бронхиальной астмой у пациента обнаруживаются и иные недуги аллергического толка: экзема, атопический дерматит, алиментарная аллергия.
Во время обследования больного врач выявляет посинение носогубного треугольника, крапивницу или иные аллергические кожные проявления, поперечную морщину на носу, деформацию грудной клетки.
Вторая стадия: лабораторные исследования
Спирометрия – этот способ основан на определении величин, говорящих о состоянии органов дыхания. При бронхиальной астме диаметр дыхательных путей уменьшается, что не может не повлиять на работу органов дыхания. Так, в ходе спирометрии изучают два параметра: ОФВ1 или объем форсированного выдоха и ФЖЕЛ или форсированная жизненная емкость легких. У пациентов со здоровыми органами дыхания отношение этих двух величин друг к другу не менее восьмидесяти процентов. Если же оно менее восьмидесяти процентов – это говорит о наличии астмы.
Пикфлоуметрия – это обследование, которое определяет пиковую скорость выдоха. Данный способ является одним из основных при определении астмы. Для определения этого параметра применяют переносные пикфлоуметры, которые просты в использовании и невелики по размеру. Определение этого параметра нужно осуществлять после ночного сна, показатель следует фиксировать. Уменьшение ПСВ больше чем на двадцать процентов от физиологической нормы указывает на наличие бронхиальной астмы. Ежедневное фиксирование данного параметра дает возможность поставить диагноз, исправить погрешности в терапии, а также профилактировать осложнения недуга.
Тесты с физическими усилиями применяются в определении бронхиальной астмы. В период повышенных физических усилий у пациентов, страдающих этим заболеванием, уменьшаются основные параметры работы органов дыхания (ПСВ и ОФВ1).
Кожные аллергические пробы используются для выявления фактора, вызывающего аллергию при атопической форме заболевания. Обнаружение этого фактора дает возможность предотвратить приступы заболевания.
Существует такое понятие как «стадия предастмы» — это самые первые признаки появления заболевания. При выявлении явных признаков заболевания оно считается уже астмой. Но сегодня подобную формулировку применяют в единичных случаях. Здесь же она будет изложена, так как дает более четкую картину развития заболевания.
Согласно современной классификации заболевания, болезнь начинается с появления ее симптомов. Далее будет изложена данная классификация:
Первая фаза: интермиттирующая или переменная астма
- Приступы заболевания наблюдаются не чаще одного в семь суток,
- В темное время суток приступы бывают реже двух раз в четыре недели,
- Периоды обострения заболевания коротки,
- ОФВ1, а также ПСВ составляют восемьдесят процентов от физиологической нормы.
Вторая фаза: не тяжелая персистирующая или постоянная астма
- Признаки заболевания наблюдаются чаще, чем один раз в семь дней,
- Приступы ухудшают качество сна и работы пациента,
- В темное время суток приступы случаются чаще, чем два раза в четыре недели,
- ОФВ1 и ПСВ находятся на уровне восьмидесяти процентов от физиологической нормы.
Третья фаза: персистирующая астма средней тяжести
- Приступы наблюдаются каждый день, недуг обостряется регулярно,
- Достаточно часто наблюдаются и приступы в ночное время суток,
- Приступы очень сильно ухудшают качество сна, а также мешают работать пациенту,
- ОФВ1 и ПСВ находятся на уровне от шестидесяти до восьмидесяти процентов от физиологической нормы.
Четвертая фаза: сложная персистирующая астма
- Приступы наблюдаются каждый день, заболевание обостряется с небольшими промежутками,
- Приступы в темное время суток регулярны,
- Пациент не может вести нормальный образ жизни,
- ОФВ1 и ПСВ находятся на уровне шестьдесят или меньше процентов от нормы.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Бронхиальная астма – распространенное заболевание органов дыхательной системы хронического течения, требующее постоянного врачебного контроля. Только так можно отследить динамику болезни, предупредить осложнения и вовремя оказать помощь больным в случае приступа.
Но в повседневной жизни занятому на работе и в семье человеку не всегда удается регулярно посещать врача. С помощью пикфлоуметрии при бронхиальной астме пациент может самостоятельно мониторить свое состояние и при необходимости сразу же откорректировать дозу принимаемых лекарственных препаратов, предупредив обострение.
Пикфлоуметрия – популярный и доступный диагностический метод, позволяющий быстро определить при бронхиальной астме ПСВ — пиковую скорость выдоха. По этому показателю оценивают, насколько хорошо функционируют органы дыхания, есть ли спазм дыхательных путей.
Кроме того, эту методику используют для контроля эффективности назначенного лечения. Чтобы провести процедуру и сделать необходимые замеры, потребуется специальный прибор – пикфлоуметр. Для наглядности пикфлоуметрию можно сравнить с измерением артериального давления при гипертонии или же замером содержания глюкозы в крови при сахарном диабете.
Разобраться в устройстве и принципе действия прибора для измерения скорости дыхания совсем несложно, никаких особых навыков для этого не требуется.
Чаще всего пикфлоуметр представляет собой пластиковую трубку со шкалой, в которую пациент должен резко выдыхать. На шкале разными цветами выделено три зоны:
Однако существуют и электронные модели, где показатели выводятся на экран в цифровом виде. Отличаются они также производителем, стоимостью и дизайном исполнения. Но при этом колебания значений у разных приборов могут достигать 15%. По этой причине рекомендуется приобрести индивидуальный пикфлоуметр и применять только его.
Основной критерий, по которому различаются пикфлоуметры, – это возрастная категория. Для детей, так как они ниже ростом и имеют меньший вес, выпускаются приборы другого вида, чем для взрослых. Есть также универсальные устройства со сменными мундштуками, которые подходят и взрослым, и детям.
Не составит никакого труда сориентироваться в показаниях шкалы и самостоятельно определить, насколько стабильно состояние астматика. Особенно важно это, если бронхиальной астмой страдает ребенок, и регулярные замеры ПСВ нужно проводить ему.
Для бронхиальной астмы характерны спазмы бронхов и бронхиол, что затрудняет доступ воздуха в легкие и нарушает нормальную оксигенацию организма пациента. В результате развивается дыхательная недостаточность, что приводит к резкому ухудшению самочувствия больного.
Пиковая скорость выдоха, или ПСВ, – это показатель, который изменяется в зависимости ширины просвета в бронхах. Чем он больше, тем легче воздуху проходить по дыхательным путям и достигать легких, а значит, тем стабильнее состояние пациента. Потому процедура пикфлоуметрии при БА имеет огромное значение.
Основные цели пикфлоуметрии:
- Диагностика стадии заболевания и контроль эффективности проводимого лечения.
- Оценка гиперреактивности бронхов, нарастания воспалительного процесса, что позволяет установить степень нарушения их работы.
- Определение предрасположенности пациента к развитию бронхиальной астмы.
- Выявление причин заболевания. Пикфлоуметрию сначала проводят в условиях стационара или дома у больного, а затем на рабочем месте. Если на рабочем месте выявлено снижение ПСВ и сужение бронхов, значит, человек страдает профессиональной астмой (развитие болезни часто провоцирует вдыхание запыленного или загрязненного вредными веществами воздуха на протяжении длительного времени).
- Выяснение факторов, ставших толчком к развитию болезни и способных вызвать приступ бронхоспазма. С помощью пикфлоуметрии можно установить реакцию бронхов пациента на различные раздражители – пыльцу растений, бытовую пыль, химикаты и пр.
- Составление оптимальной схемы терапии. Посредством замера ПСВ выясняется, на какие медикаменты пациент реагирует лучше всего.
- Выявление особенностей динамики заболевания в разное время суток, в разных климатических условиях.
Благодаря пикфлоуметрии можно не только диагностировать бронхиальную астму и оценить ее степень тяжести, но и предотвратить развитие бронхоспазма, а также узнать, какими именно препаратами предпочтительней его лечить.
Основными показаниями к проведению пикфлоуметрии при подозрении на бронхиальную астму или уже поставленном диагнозе являются:
- Дифдиагностика патологий дыхательных путей, сопровождающихся спазмом бронхов.
- Мониторинг состояния при обострении бронхиальной астмы.
Существуют определенные правила проведения пикфлоуметрии при бронхиальной астме. Рекомендуется ознакомиться с ними и строго соблюдать, чтобы получить достоверный результат.
Врачи обычно дают пациентам памятку на консультации, чтобы они могли правильно проводить определение пиковой скорости выдоха в домашних условиях самостоятельно, без помощи медицинского работника.
Основные нюансы корректного проведения процедуры следующие:
- Для домашнего использования необходимо приобрести индивидуальный пикфлоуметр. Передавать его другим пациентам или брать у других категорически не рекомендуется.
- В сутки проводят не менее двух процедур, желательно утром, после пробуждения, и вечером, перед сном.
- Можно делать пикфлоуметрию и чаще, это совершенно безвредная и безболезненная процедура.
- Процедура заключается в резком трехкратном выдохе в трубку прибора. При этом выдыхать нужно на самом деле резко, между выдохами следует делать паузы продолжительностью в две-три минуты.
Если показания прибора резко изменяются и указывают на выраженные нарушения функционирования органов дыхательной системы, следует как можно быстрее обратиться к врачу за дополнительной консультацией. Скорее всего, требуется откорректировать схему приема медикаментозных препаратов.
Запомнить! Замер скорости выдоха не является принудительной процедурой, и только от пациента зависит, будет он выполнять ее регулярно или нет. Но следует понимать, что при таком непредсказуемом заболевании, как бронхиальная астма, пикфлоуметрия и ее результаты – единственная возможность самостоятельно выявить ухудшение состояния и вовремя внести корректировки в проводимую терапию.
Основные этапы проведения процедуры:
- Вынуть прибор из упаковки, продезинфицировать трубку или просто протереть, если прибор индивидуальный.
- Удобно сесть или встать, держать устройство параллельно полу и следить, чтобы ползунок оставался вначале шкалы совершенно неподвижным.
- Обхватить трубку губами и сделать резкий выдох. Язык не должен перекрывать вход в трубку. За одну процедуру делается три выдоха с небольшими интервалами.
- Очистить прибор с помощью воды и моющего средства для посуды, просушить.
- Внести полученные результаты в специальный дневник, он должен быть у каждого пациента.
- Сравнить новые результаты с предыдущими и при необходимости обратиться к доктору.
Проводят процедуру, как и было сказано выше, дважды в день. Никакой подготовки к ее выполнению не требуется. Достаточно просто несколько минут спокойно посидеть, расслабиться и успокоиться.
При бронхиальной астме у детей проводить измерения ПСВ должны родители или другие взрослые, ухаживающие за больным ребенком. Ребенок на момент проведения процедуры не должен быть голодным или сонным.
Дуть в трубку малышу предлагается так, как если бы он задувал свечи на торте. Перед замером пиковой скорости выдоха рекомендуется снять с ребенка тесную одежду и уговорить его спокойно посидеть полчаса.
Показатели пикфлоуметрии при бронхиальной астме у каждого пациента различны, так как у всех людей разная дыхательная активность. Норма у пациентов сильно отличается в зависимости от возраста, роста, пола и других индивидуальных особенностей.
Есть общепринятые стандарты, но это лишь ориентировочные показатели.
Чтобы определить, какова же норма ПСВ у конкретного пациента, его нужно обследовать на протяжении 21 дня в период ремиссии, когда его состояние стабильно и значительных нарушений дыхательных функций не отмечается. Затем составляется трехцветный график, который будет отображать минимальные и максимальные показатели. Именно по этому графику в дальнейшем пациент будет ориентироваться, все ли в порядке или нужно обратиться к врачу:
- Зеленая зона – оптимальные показатели для пациента, это означает, что он чувствует себя хорошо.
- Желтая зона – означает незначительное ухудшение состояние больного, при котором необходимо откорректировать дозировку принимаемых препаратов.
- Ползунок в красной зоне – состояние критическое, больному нужна срочная госпитализация.
Установленные общие нормальные показатели, по которым проводится расшифровка результатов измерений по пикфлоуметру, следующие:
- ПСВ выше 90% от нормы, высчитанной для пациента индивидуально, – состояние стабильное, не требующее корректировки лечения и консультации врача.
- ПСВ колеблется от 80% до 89% — изменять схему лечения пока нет необходимости, но пациент должен тщательно следить за своим состоянием.
- Показатель ПСВ колеблется от 50% до 79% от нормы – необходимо срочно откорректировать проводимую терапию.
- ПСВ ниже 50% от установленной нормы – больного нужно срочно госпитализировать, его состояние критическое.
Чтобы установить для зеленой зоны максимальное значение ПСВ при бронхиальной астме за время трехнедельного обследования пациента, наибольший показатель умножают на 0,8.
Чтобы получить цифровой эквивалент значения пиковой скорости для желтой зоны, означающей умеренное ухудшение состояния, наибольший результат умножают на 0,5. Все, что будет находиться ниже результатов желтой зоны, относится к красной, то есть к критической.
Для удобства можно скачать в интернете таблицы средних норм для мужчин, женщин и детей, распечатать их и сделать памятку. У женщин и детей цифры будут ниже, чем у мужчин, что вполне естественно, так как дыхательная активность у них от природы тоже ниже.
Обычно при покупке пикфлоуметра пациент сразу получает дневник, куда он будет вносить все данные ПСВ после утренних и вечерних замеров. В дневнике предусмотрен график пикфлоуметрии, рассчитанный на 4 недели.
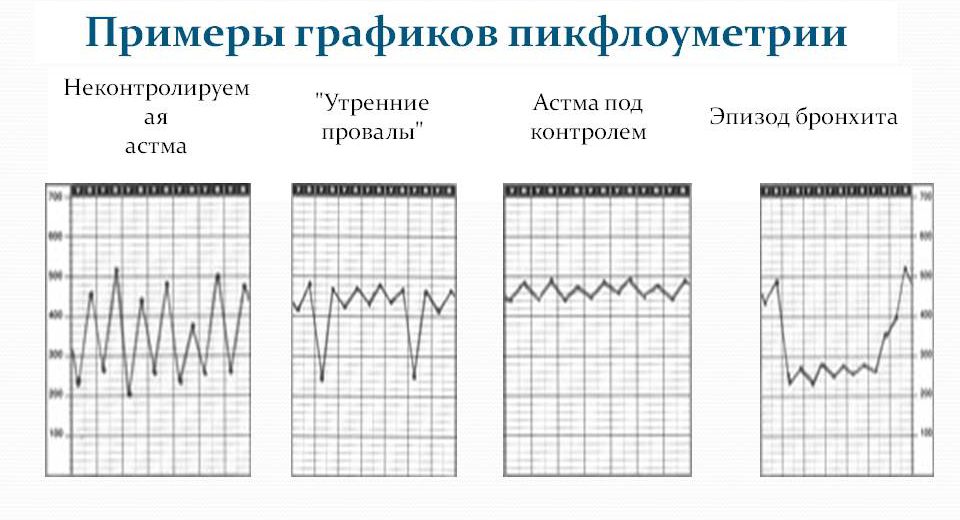
В норме цифровые показатели должны быть примерно одинаковыми, а если соединить точки, которыми в графике отмечаются показатели ПСВ, то должна получиться почти ровная линия. У больного астмой график имеет вид кривой с зубцами разного размера.
Пикфлоуметрия – современный и доступный для каждого пациента способ самостоятельно контролировать свое состояние в домашних условиях.
С помощью этой процедуры можно минимизировать риск обострений, а также отследить динамику болезни и оценить эффективность проводимой терапии. Главное – правильно пользоваться прибором, делать все расчеты корректно и не забывать вносить их в дневник.
источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник
ПСВ — это при бронхиальной астме один из главных методов контроля за заболеванием, расшифровывается как «пиковая скорость выдоха» и измеряется пикфлоуметром. Это очень важный показатель, необходимый для полноценного мониторинга. Для получения картины заболевания в целом надо регулярно делать 2 основных исследования.
Спирометрия используется для взрослых и детей старше 5 лет и определяет ОФВ1 (объем форсированного выдоха за первую секунду) и ФЖЕЛ (форсированную жизненную емкость легких). Обычно проводится с применением бронхолитика быстрого действия. При проведении процедуры сначала измеряется ОФВ1 и ФЖЕЛ без применения лекарства, затем пациент вдыхает бронхолитик (например, Сальбутамол или Беротек) и примерно через 20-25 мин проводится повторная процедура спирометрии, которая позволяет узнать, насколько улучшились показатели ОФВ1 и ФЖЕЛ.
Эти показатели зависят от многих факторов, в том числе от возраста, пола и веса пациента, и могут разниться. По результатам спирометрии оценивают соотношение двух показателей (это называется индекс Тиффно — ИТ). В норме у взрослого человека ИТ должен превышать 0,80, а у детей — 0,90. Если есть понижение этого показателя, то можно говорить об обструкции, характерной для бронхитов или бронхиальной астмы.
Спирометрия проводится исключительно в больнице специалистом, перед началом врач подробно инструктирует пациента о том, как и когда надо дышать и выдыхать. Нос во время процедуры зажимается специальным зажимом, что может вызвать определенный дискомфорт у ребенка, потому перед тем, как вести его на спирометрию, родителям следует рассказать ребенку о том, что будет происходить в кабинете у врача, чтобы он не испугался, в противном случае процедура не сможет быть проведена. По окончании пациенту на руки выдается заключение с графиками.
Пикфлоуметрия — еще один метод обследования и контроля за течением бронхиальной астмы. В отличие от спирометрии, она может проводиться как в кабинете доктора, так и дома самостоятельно. Всем больным бронхиальной астмой врачи настоятельно рекомендуют приобрести пикфлоуметр и вести дневник пикфлоуметрии, чтобы регулярно замерять ПСВ.
ПСВ при бронхиальной астме необходимо знать для того, чтобы оценивать состояние больного и эффективность проводимой терапии.
Пикфлоуметр — небольшой портативный и относительно недорогой прибор, который можно приобрести в аптеке. У каждого больного бронхиальной астмой должен быть персональный прибор. Его необходимо содержать в чистоте и нежелательно давать в пользование другим людям.
Для того чтобы замерить ПСВ, следует полностью выдохнуть, затем сделать глубокий вдох и, плотно обхватив губами мундштук, резко выдохнуть в пикфлоуметр. При этом прибор держать надо ровно горизонтально, пальцами не перекрывая шкалы. После каждого замера указатель ставить на начальную отметку. Процедуру по возможности проводят стоя. Замеры следует делать утром и вечером до приема противоастматических препаратов, выдыхать — 3 раза, записывать наилучший результат в график пикфлоуметрии, который можно взять у врача или сделать самостоятельно, нарисовав систему координат на миллиметровой бумаге. Так можно будет отследить снижение ПСВ, что будет говорить о недейственной терапии.
При сильном понижении результата выдоха следует немедленно обратиться к врачу для лечения. На каждый прием пульмонолога больной должен приносить график пикфлоуметрии, чтобы специалист мог оценить ПСВ и понять, помогают или нет пациенту подобранные лекарственные препараты.
При правильном контроле за бронхиальной астмой график ПСВ близок к прямой линии, а вот если он резко скачет то вверх, то вниз, это уже может говорить о том, что терапия не помогает, контроль следует улучшить путем подбора других медикаментозных средств или увеличения дозы.
Для каждого пациента существует своя индивидуальная норма ПСВ, которую можно узнать у лечащего пульмонолога или рассчитать самостоятельно.
Для удобства врачей и пациентов была разработана систем трех цветовых зон результатов пикфлоуметрии.
Зеленая зона: лучший показатель ПСВ вне обострений следует умножить на 0,8 — это будет тем минимумом, являющимся нижней границей зеленой зоны. Если все значения выше этой цифры находятся в зеленой зоне, это значит, что терапия проходит успешно и поводов для беспокойства нет.
Желтая зона: здесь лучший показатель умножается на коэффициент 0,6, таким образом определяется нижняя граница желтой зоны. Если результаты пикфлоуметрии находятся в этой зоне, уже стоит прислушаться к организму: может появляться небольшая одышкаа, нарушения сна, затруднения в элементарных физических упражнениях. В этом случае необходимо обратиться к врачу, чтобы он либо назначил дополнительные медицинские препараты, либо увеличил дозу уже используемых. Не стоит игнорировать желтую зону — это может привести к развитию приступа и резкому и сильному обострению заболевания.
Красная зона — это все показатели, находящиеся после нижней границы желтой зоны. Это та зона, при которой появляется одышкаа и сильный кашель в состоянии покоя, становится очень трудно дышать, в груди появляется свист и сипы. Здесь, во-первых, необходим прием экстренных препаратов для быстрого купирования приступа, а во-вторых — срочное обращение к врачу для пересмотра лечебной терапии. Понижение показателей до этой зоны игнорировать ни в коем случае нельзя — это большая угроза для жизни.
Бронхиальная астма — заболевание, безусловно, тяжелое и неприятное, однако при правильном подходе к ее лечению как врача, так и самого пациента, она может протекать практически бессимптомно, не мешая человеку вести нормальную полноценную жизнь.
Роль пикфлоуметрии и самоконтроля при лечении этого заболевания очень важна, ведь таким образом человек может самостоятельно оценивать свое состояние и вовремя обращаться за врачебной помощью.
источник
Пикфлоуметрия поможет вам держать вашу астму под постоянным контролем.
Используйте свой пикфлуметр каждый день, и отслеживайте результаты, чтобы помочь вашему доктору контролировать заболевание и эффективность его лечения. Это также может помочь вам определить, ухудшается ли ваше состояние, даже прежде, чем у вас появятся симптомы приступа астмы.
Норма показателей выдоха или пиковая скорость выдоха (ПВС), наибольшая скорость, с которой воздух может проходить через дыхательные пути во время форсированного выдоха, при полностью надутых легких, т.е. после полного вдоха. Это измерение называется пикфоуметрией.
Пикфлоуметрия позволяет объективно оценивать функцию лёгких, в частности степень сужения воздухоносных путей и бронхов в частности.
Пиковая скорость выдоха хорошо коррелирует с объём форсированного выдоха за первую секунду маневра форсированного выдоха (ОФВ1). Показатель ОФВ1 определяется путем спирометрии. Пиковая скорость выдоха обычно используется для диагностики астмы, сравнивая пикфлуометрию пациента с его нормальным личным рекордом ПСВ или с его прогнозируемым значением для конкретного больного. Значение пикфлоуметрии ниже нормы может быть предупреждающим сигналом ухудшения астмы.
Пикфлоуметрия обеспечивает объективную оценку течения астмы.
Регулярный скрининг два раза в день в течение 2-3 недель важен для установления диагноза, а в начальном периоде заболевания эти значения могут помочь вам и вашему врачу в выявлении триггеров, провоцирующих астму, и в выборе наиболее подходящей терапии.
Так, например, если вы не можете достичь 80% от ваших лучших или прогнозируемых значений ПСВ в течение 2-3 недель даже после приема бронхолитических препаратов, вам может понадобиться начать курс кортикостероидов, чтобы вернуться к нормальным уровням пикфлоуметрии.
1. Проведение скрининга для выявления больных астмой.
2. Оценка выраженности обструкции бронхов и тяжести течения астмы.
3. Определение степени обратимости бронхиальной обструкции.
4. Выявление некоторых факторов, провоцирующих бронхоспазм.
5. Дифференциальная диагностика бронхиальной астмы и других хронических заболеваний лёгких.
6. Проведение объективного мониторинга астмы в амбулаторных условиях.
— Наблюдение за колебаниями степени бронхиальной обструкции в течение дня.
-Наблюдение за реакцией на бронходилататоры в домашних условиях.
— Мониторинг функций лёгких во время работы и на рабочем месте.
7. Прогнозирование обострения бронхиальной астмы.
8. Планирование лечения.
9. Мониторинг ответа на терапию во время обострения.
10. Мониторинг реакции на длительное лечение.
Для простоты оценки пиковой скорости выдоха (ПСВ) используется принцип «Светофора», когда значения показаний делятся на зоны, которые соответствуют цветам светофора: зеленая, желтая и красная.
Зеленая зона. Зеленая зона – показатель нормы. Она сигнализирует, что астма находится под контролем. Нет выраженных симптомов астмы, больной физически активен, не имеет проблем со сном и может принимать лекарства, как обычно. Показатели ПВС в зеленой зоне составляют от 80% до 100% от прогнозируемых личных лучших значений.
Желтая зона. Желтая зона показаний находится в интервале от 50% до 80% от ваших лучших личных или прогнозируемых значений ПСВ, и сигнализирует об обострении заболевания, о том, что астма стала ухудшаться. Скорее всего, у вас могут наблюдаться эпизоды астмы, сопровождающиеся кашлем, свистящими хрипами, снижением физической активности и ночными симптомами, требующие увеличения принимаемых лекарств. Проконсультируйтесь с вашим врачом по поводу этого состояния.
Красная зона. Красная зона – сигнал тревоги. В красной зоне показатели ПСВ находятся в интервале ниже 50 % от ваших лучших личных значений. Вероятнее всего, вас ожидает скорый приступ астмы. Вы должны начать принимать ингаляционные препараты бронходилататоры и немедленно обратиться к врачу, если ваши показания пиковой скорости выдоха не вернуться к желтой или зеленой зоне в короткий срок, и, возможно, требуется госпитализация.
Есть два типа нормальных показаний ПСВ: прогнозируемая пиковая скорость потока и личный рекорд пиковой скорости выдоха. Нормальные значения ПСВ могут варьироваться между разными людьми, в зависимости от их индивидуальных особенностей, таких как возраст, пол и рост.
Прогнозируемое значение ПСВ оценивается, а не измеряется. Эти значения основаны на средних данных ПСВ здоровых людей, такого же возраста, роста, пола и этнического происхождения, как и конкретный больной астмой. Проблемой этого показателя является то, что ваши личные данные могут находиться в диапазоне далеко выше или ниже прогнозируемого значения пиковой скорости выдоха и при этих значениях вы чувствуете себя нормально. Вот почему личный рекорд ПСВ, как правило, предпочтительнее, чем прогнозируемый.
Личный рекорд ПВС измеряется путем регистрации значений 3-4 раза в день в течение нескольких дней, кода вы не испытываете симптомов астмы. Ваш личный рекорд ПВС – это наивысшее значение пиковой скорости выдоха, которое вам удалось достичь в этот период, период, когда вы чувствовали себя хорошо и не имели никаких симптомов астмы.
Личный рекорд пиковой скорости может увеличиться после применения бронходилататоров. Увеличение ПВС более чем на 20% существенно помогает диагностике бронхиальной астмы. Это еще одно полезное применение пикфлоуметра.
Разница между самым высоким и самым низким значением пикфлоуметрии, измеренными в один день выражается в процентах от низкого значения. Самые низкие значения ПСВ обычно регистрируются рано утром, а самые высокие во второй половине дня. В дневное время ПСВ обычно изменяется незначительно. Колебания изменений более чем на 20% свидетельствуют в пользу бронхиальной астмы. Высокая вариабельность изменений ПСВ свидетельствует об увеличении степени тяжести заболевания.
Этот суточный разброс значений рассчитывается по формуле:
Суточный разброс = (ПСВ вечером – ПСВ утром ) / 0,5(ПСВ вечером + ПСВ утром)* 100
В идеале пикфлоуметрия должна проводиться утром, сразу после подъёма с постели и быть последней процедурой вечером.
Установите бегунок шкалы пикфлоуметра на нулевое значение.
Бегунок должен быть неподвижным.
Возьмите пикфлоуметр горизонтально и встаньте прямо.
Обхватите губами мундштук, при этом следите, что бы просвет не был закрыт языком.
Не блокируйте руками вентиляционные отверстия в задней части прибора.
Сделайте глубокий вдох, заполнив ваши легкие полностью.
Сделайте выдох так сильно и быстро, как вы можете.
Детям следует объяснить, что выдохнуть в прибор нужно так, чтобы можно было погасить свечи на торте.
Переместите бегунок обратно, и повторите эти действия еще два раза.
Если вы кашляете или допустили ошибку при пользовании прибором, не включайте это измерение в одну из трех попыток.
Если это необходимо, вы можете отдохнуть между попытками.
Запишите максимальное из трех чисел в вашем дневнике.
Сравните полученные данные ПСВ с должными величинами соответствующими вашему возрасту, полу и росту или с личной наилучшей величиной ПСВ.
Обычно к каждому пикфлоуметру прилагается таблица соответствующих значений ПСВ по полу, росту и возрасту.
Если ваши показания в красной зоне, примите лекарство и немедленно обратитесь к врачу или в отделение неотложной помощи.
Зеленая зона: Личный рекорд пиковой скорости выдоха нужно умножить на 0,8. Т.е если ваш лучший ПВС 500 л/мин, то 500*0,8= 400 л/мин.
Все значения ПВС выше 400 будут находиться в зеленой зоне.
Желтая зона: Личный рекорд пиковой скорости выдоха нужно умножить на 0,5. Т.е если ваш лучший ПВС 500 л/мин, то 500*0,5= 250 л/мин. Следовательно, ваша желтая зона находится в интервале значений ниже 400 л/мин до 250 л/мин.
Красная зона: все значения ПВС, что находятся ниже границы желтой зоны, в нашем примере ниже показателя 250 л/мин., попадают в красную зону и требуют незамедлительных мер по нормализации нормального дыхания.
источник
Многие люди не знают, что такое астма, и часто путают это заболевание с аллергической реакцией. Современная медицина дает этому недугу следующее определение: астма это хроническая болезнь органов дыхания, которая может иметь различную этиологию. Она сопровождается характерной симптоматикой, которая позволяет специалистам заподозрить у пациента наличие патологии.
Астма – заболевание, характерной особенностью которого являются приступы удушья, кашля и одышки. Согласно данным статистики, которую ведут многие медицинские учреждения из разных стран мира, на сегодняшний день почти 10% населения земного шара страдает от этого недуга. Стремительное увеличение численности больных началось с середины 1980-х годов.
Специалисты такую динамику объясняют ухудшением экологической обстановки во всем мире. Люди вынуждены проживать в регионах, в которых воздух загрязнен нефтепродуктами и отходами тяжелой промышленности. Также повлияло на рост заболеваемости ухудшение качества пищи. Сегодня многие организации используют при выращивании скота, птицы, овощей и фруктов вредные добавки, которые ускоряют рост, но негативно отражаются на качестве и безопасности. Стоит отметить и малоподвижный образ жизни, который ведет большая часть населения.
Бронхиальная астма может развиваться у людей под воздействием разнообразных факторов, которые могут быть не только внешними, но и внутренними.
Современная медицина выделяет следующие причины развития патологии:
- Проживание в экологически неблагоприятном регионе. Данные статистики показывают, что среди людей, которые проживают по соседству с промышленными и перерабатывающими предприятиями, насчитывается большое количество астматиков. Высокий уровень заболеваемости этим недугом отмечается и в регионах с высокой влажностью и холодным климатом.
- Домашняя пыль. Если люди пренебрегают регулярной уборкой жилых помещений, то они автоматически включаются в группу риска заболеть астмой. Это обусловлено тем, что в пыли содержатся не только мельчайшие частички, но и большое количество патогенных микроорганизмов, которые могут выступать для людей в качестве аллергенов и провоцировать приступы астмы.
- Вредные привычки. В данном случае речь идет о курении. Люди, которые постоянно курят табачные изделия, а также различные ароматизированные смеси, чаще сталкиваются с заболеваниями органов дыхания.
- Систематический контакт с бытовой химией и использование косметических средств. В их составе присутствуют вредные для здоровья людей вещества, которые могут провоцировать развитие патологических реакций, в частности астмы.
- Вредные условия труда. Многие люди вынуждены трудиться на промышленных предприятиях, работать со строительными материалами и красками. Постоянный контакт с вредными испарениями провоцирует заболевания дыхательных путей.
- Перенесенные стрессы, постоянное психо-эмоциональное напряжение, депрессии и прочие нервные расстройства приводят к развитию серьезных патологий.
- Продолжительный прием медицинских препаратов может стать причиной развития астмы. Особенно вредны противовоспалительные нестероидные лекарства, а также Аспирин.
- Неправильное питание приводит к нарушению обменных процессов и развитию или обострению хронических заболеваний. Приступы астмы могут вызвать продукты, в составе которых присутствуют химические добавки и красители.
- Болезни дыхательных путей, такие как пневмония, трахеит, бронхит, и другие патологии, имеющие инфекционную этиологию, часто становятся причиной развития астмы.
В качестве внутренних причин, способных спровоцировать развитие астмы, специалисты рассматривают нарушения в работе таких систем:
Также учитывается и наследственная предрасположенность к бронхиальной астме. Результаты многочисленных исследований этой патологии показали, что у родителей, которые страдают от этого недуга, практически в 35% случаях рождаются дети, имеющие склонность к данному заболеванию. Такую форму астмы современная медицина классифицирует как аллергическую.
Каждый человек может заподозрить у себя развитие недуга по первичной симптоматике:
- Даже после незначительной физической нагрузки появляется одышка.
- Начинается кашель, который изначально бывает сухим, а спустя время у больных начинает отходить прозрачная мокрота.
- Пациент может без причины начать чихать.
- В груди появляется ощущение заложенности, сдавленности.
- Начинаются приступы удушья.
- На кожных покровах могут проявляться высыпания, характерные для крапивницы.
- У больных часто появляются хрипы при бронхиальной астме, которые сопровождаются характерным свистом.
- Дыхание становится поверхностным, при каждом выдохе ощущаются сложности. Чтобы сделать полный выдох человеку приходится садиться на кровать или на стул и крепко держаться за спинку.
Если человек заметит у себя такие признаки, то ему необходимо как можно быстрее обратиться в медицинское учреждение для консультации, комплексной диагностики и получения адекватной медикаментозной помощи.
Современная медицина определяет основную симптоматику, которая всегда сопровождает бронхиальную астму:
- Появляется общее недомогание, развивается слабость во всем теле.
- Нарушается сердечный ритм. У большинства больных развивается тахикардия. Во время приступов частота пульса увеличивается до 130 ударов в минуту.
- Начинаются приступы удушья.
- Появляется ощущение заложенности в груди.
- При продолжительных приступах возникают болевые ощущения в нижней части грудной клетки.
- Начинается головокружение, может развиваться сильная головная боль.
Если у человека наблюдается тяжелое течение недуга, то у него проявляется следующая симптоматика:
- Может увеличиться в размерах сердце.
- Кожные покровы изменяют привычный оттенок и приобретают синюшный цвет.
- Развивается акроцианоз.
- Появляются признаки эмфиземы легких. У пациента ослабевает дыхание, увеличивается в размерах грудная клетка.
- У больного появляется сонливость.
- Могут развиваться параллельные болезни, имеющие аллергическую этиологию.
Эта патология классифицируется следующим образом:
По этиологии
По степени тяжести
Особые формы
Экзогенная. Приступы случаются из-за проникновения в дыхательные пути аллергенов
Интермиттирующая. Появляются кратковременные приступы, частота которых не превышает 1 раза в неделю. ПСВ – менее 20%
Атопическая. Патология развивается на фоне плохой наследственности
Эндогенная. Эта форма патологии развивается под воздействием внутренних факторов. Например, перенесенный стресс, переохлаждение, инфекционное заболевание, сильные физические нагрузки
Лёгкая персистирующая. Приступы появляются гораздо чаще, до 1 раза в сутки. Если при бронхиальной астме ПСВ варьируются в диапазоне 20%-30%, то это свидетельствует о возрастающей реактивности бронхов
Рефлюкс-индуцированная. Недуг развивается на фоне проникновения в дыхательные пути содержимого желудка или из-за рефлюкса
Смешанного генеза. Спровоцировать развитие недуга могут как внешние, так и внутренние факторы
Персистирующая. Ежедневно случаются приступы, в том числе и ночные. ПСВ – 30% и более
Аспириновая. С этой формой патологии сталкиваются люди, которые длительное время принимают противовоспалительные нестероидные медикаменты или Аспирин
Тяжёлая персистирующая. Помимо ежедневных приступов появляется бессонница, ограничивается физическая активность. ПСВ – 30% и более
Физического усилия. С этой болезнью сталкиваются люди, которые предпочитают сильные физические нагрузки
Профессиональная. В группе риска находятся люди, которые работают в тяжелых условиях и вынуждены постоянно контактировать с химическими средами
Ночная. У пациентов наблюдаются приступы только в ночное время суток. Спровоцировать развитие этой формы патологии могут следующие факторы: воздействие аллергенов, переохлаждение, неправильное положение тела во время сна
Кашлевая. Патологию сопровождает только кашель, а другая симптоматика отсутствует. С такой формой астмы сталкиваются преимущественно дети, у которых приступы наблюдаются чаще всего в ночное время
Процесс диагностики бронхиальной астмы предусматривает широкий спектр мероприятий:
- Изначально врач-пульмонолог беседует с больным.
- Собирается анамнез заболевания.
- Проводится спирометрия.
- Делаются дыхательные пробы, при которых задействуются бронходилататоры.
- Проводится лабораторное исследование мокроты.
- Делается анализ крови.
- Выполняются различные пробы и тесты.
- Проводится рентгенография.
- Делается электрокардиограмма.
- При наличии показаний назначается компьютерная томография.
- Выполняется рН-метрия, суточная.
- Проводится тестирование больного, во время которого он должен в течение 8-ми минут бежать.
После получения результатов всех исследований специалист поставит пациенту точный диагноз и назначит эффективную схему лечения.
Чтобы защитить себя от развития этого недуга люди должны проводить профилактику:
- Специалисты настоятельно рекомендуют отказаться от пагубных привычек, особенно от курения. Если человек не имеет такого пристрастия, то он все равно может являться пассивным курильщиком, если будет вдыхать табачный дым. Именно поэтому следует избегать помещений, в которых накурено.
- При выборе района для постоянного места жительства необходимо узнать о том, на каком от него расстоянии расположены промышленные предприятия, свалки, стройки и автопарки.
- Каждый человек должен при трудоустройстве интересоваться, в каких условиях ему предстоит выполнять профессиональные обязанности. Если предстоит вредный труд, то работодатель обязан обеспечить его средствами индивидуальной защиты, а также качественным питанием, медицинским обслуживанием и санаторно-курортным отдыхом.
- В жилых помещениях люди должны регулярно проводить уборку, в частности влажную. Специалисты рекомендуют избавиться от всех пылесборников, коими являются напольные покрытия, натуральные перины и подушки и т. д.
- Климатическую технику необходимо регулярно чистить, чтобы в процессе ее работы в воздух не попадали частички осевшей на ее фильтрах пыли и плесени.
- Рекомендуется ежедневно проветривать жилые и рабочие помещения.
- Косметические средства следует использовать только те, в составе которых присутствуют растительные компоненты.
- Люди должны нормализовать свое питание, выработать распорядок дня и находить время для полноценного отдыха.
источник