ПСВ — это при бронхиальной астме один из главных методов контроля за заболеванием, расшифровывается как «пиковая скорость выдоха» и измеряется пикфлоуметром. Это очень важный показатель, необходимый для полноценного мониторинга. Для получения картины заболевания в целом надо регулярно делать 2 основных исследования.
Спирометрия используется для взрослых и детей старше 5 лет и определяет ОФВ1 (объем форсированного выдоха за первую секунду) и ФЖЕЛ (форсированную жизненную емкость легких). Обычно проводится с применением бронхолитика быстрого действия. При проведении процедуры сначала измеряется ОФВ1 и ФЖЕЛ без применения лекарства, затем пациент вдыхает бронхолитик (например, Сальбутамол или Беротек) и примерно через 20-25 мин проводится повторная процедура спирометрии, которая позволяет узнать, насколько улучшились показатели ОФВ1 и ФЖЕЛ.
Эти показатели зависят от многих факторов, в том числе от возраста, пола и веса пациента, и могут разниться. По результатам спирометрии оценивают соотношение двух показателей (это называется индекс Тиффно — ИТ). В норме у взрослого человека ИТ должен превышать 0,80, а у детей — 0,90. Если есть понижение этого показателя, то можно говорить об обструкции, характерной для бронхитов или бронхиальной астмы.
Спирометрия проводится исключительно в больнице специалистом, перед началом врач подробно инструктирует пациента о том, как и когда надо дышать и выдыхать. Нос во время процедуры зажимается специальным зажимом, что может вызвать определенный дискомфорт у ребенка, потому перед тем, как вести его на спирометрию, родителям следует рассказать ребенку о том, что будет происходить в кабинете у врача, чтобы он не испугался, в противном случае процедура не сможет быть проведена. По окончании пациенту на руки выдается заключение с графиками.
Пикфлоуметрия — еще один метод обследования и контроля за течением бронхиальной астмы. В отличие от спирометрии, она может проводиться как в кабинете доктора, так и дома самостоятельно. Всем больным бронхиальной астмой врачи настоятельно рекомендуют приобрести пикфлоуметр и вести дневник пикфлоуметрии, чтобы регулярно замерять ПСВ.
ПСВ при бронхиальной астме необходимо знать для того, чтобы оценивать состояние больного и эффективность проводимой терапии.
Пикфлоуметр — небольшой портативный и относительно недорогой прибор, который можно приобрести в аптеке. У каждого больного бронхиальной астмой должен быть персональный прибор. Его необходимо содержать в чистоте и нежелательно давать в пользование другим людям.
Для того чтобы замерить ПСВ, следует полностью выдохнуть, затем сделать глубокий вдох и, плотно обхватив губами мундштук, резко выдохнуть в пикфлоуметр. При этом прибор держать надо ровно горизонтально, пальцами не перекрывая шкалы. После каждого замера указатель ставить на начальную отметку. Процедуру по возможности проводят стоя. Замеры следует делать утром и вечером до приема противоастматических препаратов, выдыхать — 3 раза, записывать наилучший результат в график пикфлоуметрии, который можно взять у врача или сделать самостоятельно, нарисовав систему координат на миллиметровой бумаге. Так можно будет отследить снижение ПСВ, что будет говорить о недейственной терапии.
При сильном понижении результата выдоха следует немедленно обратиться к врачу для лечения. На каждый прием пульмонолога больной должен приносить график пикфлоуметрии, чтобы специалист мог оценить ПСВ и понять, помогают или нет пациенту подобранные лекарственные препараты.
При правильном контроле за бронхиальной астмой график ПСВ близок к прямой линии, а вот если он резко скачет то вверх, то вниз, это уже может говорить о том, что терапия не помогает, контроль следует улучшить путем подбора других медикаментозных средств или увеличения дозы.
Для каждого пациента существует своя индивидуальная норма ПСВ, которую можно узнать у лечащего пульмонолога или рассчитать самостоятельно.
Для удобства врачей и пациентов была разработана систем трех цветовых зон результатов пикфлоуметрии.
Зеленая зона: лучший показатель ПСВ вне обострений следует умножить на 0,8 — это будет тем минимумом, являющимся нижней границей зеленой зоны. Если все значения выше этой цифры находятся в зеленой зоне, это значит, что терапия проходит успешно и поводов для беспокойства нет.
Желтая зона: здесь лучший показатель умножается на коэффициент 0,6, таким образом определяется нижняя граница желтой зоны. Если результаты пикфлоуметрии находятся в этой зоне, уже стоит прислушаться к организму: может появляться небольшая одышкаа, нарушения сна, затруднения в элементарных физических упражнениях. В этом случае необходимо обратиться к врачу, чтобы он либо назначил дополнительные медицинские препараты, либо увеличил дозу уже используемых. Не стоит игнорировать желтую зону — это может привести к развитию приступа и резкому и сильному обострению заболевания.
Красная зона — это все показатели, находящиеся после нижней границы желтой зоны. Это та зона, при которой появляется одышкаа и сильный кашель в состоянии покоя, становится очень трудно дышать, в груди появляется свист и сипы. Здесь, во-первых, необходим прием экстренных препаратов для быстрого купирования приступа, а во-вторых — срочное обращение к врачу для пересмотра лечебной терапии. Понижение показателей до этой зоны игнорировать ни в коем случае нельзя — это большая угроза для жизни.
Бронхиальная астма — заболевание, безусловно, тяжелое и неприятное, однако при правильном подходе к ее лечению как врача, так и самого пациента, она может протекать практически бессимптомно, не мешая человеку вести нормальную полноценную жизнь.
Роль пикфлоуметрии и самоконтроля при лечении этого заболевания очень важна, ведь таким образом человек может самостоятельно оценивать свое состояние и вовремя обращаться за врачебной помощью.
источник
Многие люди не знают, что такое астма, и часто путают это заболевание с аллергической реакцией. Современная медицина дает этому недугу следующее определение: астма это хроническая болезнь органов дыхания, которая может иметь различную этиологию. Она сопровождается характерной симптоматикой, которая позволяет специалистам заподозрить у пациента наличие патологии.
Астма – заболевание, характерной особенностью которого являются приступы удушья, кашля и одышки. Согласно данным статистики, которую ведут многие медицинские учреждения из разных стран мира, на сегодняшний день почти 10% населения земного шара страдает от этого недуга. Стремительное увеличение численности больных началось с середины 1980-х годов.
Специалисты такую динамику объясняют ухудшением экологической обстановки во всем мире. Люди вынуждены проживать в регионах, в которых воздух загрязнен нефтепродуктами и отходами тяжелой промышленности. Также повлияло на рост заболеваемости ухудшение качества пищи. Сегодня многие организации используют при выращивании скота, птицы, овощей и фруктов вредные добавки, которые ускоряют рост, но негативно отражаются на качестве и безопасности. Стоит отметить и малоподвижный образ жизни, который ведет большая часть населения.
Бронхиальная астма может развиваться у людей под воздействием разнообразных факторов, которые могут быть не только внешними, но и внутренними.
Современная медицина выделяет следующие причины развития патологии:
- Проживание в экологически неблагоприятном регионе. Данные статистики показывают, что среди людей, которые проживают по соседству с промышленными и перерабатывающими предприятиями, насчитывается большое количество астматиков. Высокий уровень заболеваемости этим недугом отмечается и в регионах с высокой влажностью и холодным климатом.
- Домашняя пыль. Если люди пренебрегают регулярной уборкой жилых помещений, то они автоматически включаются в группу риска заболеть астмой. Это обусловлено тем, что в пыли содержатся не только мельчайшие частички, но и большое количество патогенных микроорганизмов, которые могут выступать для людей в качестве аллергенов и провоцировать приступы астмы.
- Вредные привычки. В данном случае речь идет о курении. Люди, которые постоянно курят табачные изделия, а также различные ароматизированные смеси, чаще сталкиваются с заболеваниями органов дыхания.
- Систематический контакт с бытовой химией и использование косметических средств. В их составе присутствуют вредные для здоровья людей вещества, которые могут провоцировать развитие патологических реакций, в частности астмы.
- Вредные условия труда. Многие люди вынуждены трудиться на промышленных предприятиях, работать со строительными материалами и красками. Постоянный контакт с вредными испарениями провоцирует заболевания дыхательных путей.
- Перенесенные стрессы, постоянное психо-эмоциональное напряжение, депрессии и прочие нервные расстройства приводят к развитию серьезных патологий.
- Продолжительный прием медицинских препаратов может стать причиной развития астмы. Особенно вредны противовоспалительные нестероидные лекарства, а также Аспирин.
- Неправильное питание приводит к нарушению обменных процессов и развитию или обострению хронических заболеваний. Приступы астмы могут вызвать продукты, в составе которых присутствуют химические добавки и красители.
- Болезни дыхательных путей, такие как пневмония, трахеит, бронхит, и другие патологии, имеющие инфекционную этиологию, часто становятся причиной развития астмы.
В качестве внутренних причин, способных спровоцировать развитие астмы, специалисты рассматривают нарушения в работе таких систем:
Также учитывается и наследственная предрасположенность к бронхиальной астме. Результаты многочисленных исследований этой патологии показали, что у родителей, которые страдают от этого недуга, практически в 35% случаях рождаются дети, имеющие склонность к данному заболеванию. Такую форму астмы современная медицина классифицирует как аллергическую.
Каждый человек может заподозрить у себя развитие недуга по первичной симптоматике:
- Даже после незначительной физической нагрузки появляется одышка.
- Начинается кашель, который изначально бывает сухим, а спустя время у больных начинает отходить прозрачная мокрота.
- Пациент может без причины начать чихать.
- В груди появляется ощущение заложенности, сдавленности.
- Начинаются приступы удушья.
- На кожных покровах могут проявляться высыпания, характерные для крапивницы.
- У больных часто появляются хрипы при бронхиальной астме, которые сопровождаются характерным свистом.
- Дыхание становится поверхностным, при каждом выдохе ощущаются сложности. Чтобы сделать полный выдох человеку приходится садиться на кровать или на стул и крепко держаться за спинку.
Если человек заметит у себя такие признаки, то ему необходимо как можно быстрее обратиться в медицинское учреждение для консультации, комплексной диагностики и получения адекватной медикаментозной помощи.
Современная медицина определяет основную симптоматику, которая всегда сопровождает бронхиальную астму:
- Появляется общее недомогание, развивается слабость во всем теле.
- Нарушается сердечный ритм. У большинства больных развивается тахикардия. Во время приступов частота пульса увеличивается до 130 ударов в минуту.
- Начинаются приступы удушья.
- Появляется ощущение заложенности в груди.
- При продолжительных приступах возникают болевые ощущения в нижней части грудной клетки.
- Начинается головокружение, может развиваться сильная головная боль.
Если у человека наблюдается тяжелое течение недуга, то у него проявляется следующая симптоматика:
- Может увеличиться в размерах сердце.
- Кожные покровы изменяют привычный оттенок и приобретают синюшный цвет.
- Развивается акроцианоз.
- Появляются признаки эмфиземы легких. У пациента ослабевает дыхание, увеличивается в размерах грудная клетка.
- У больного появляется сонливость.
- Могут развиваться параллельные болезни, имеющие аллергическую этиологию.
Эта патология классифицируется следующим образом:
По этиологии
По степени тяжести
Особые формы
Экзогенная. Приступы случаются из-за проникновения в дыхательные пути аллергенов
Интермиттирующая. Появляются кратковременные приступы, частота которых не превышает 1 раза в неделю. ПСВ – менее 20%
Атопическая. Патология развивается на фоне плохой наследственности
Эндогенная. Эта форма патологии развивается под воздействием внутренних факторов. Например, перенесенный стресс, переохлаждение, инфекционное заболевание, сильные физические нагрузки
Лёгкая персистирующая. Приступы появляются гораздо чаще, до 1 раза в сутки. Если при бронхиальной астме ПСВ варьируются в диапазоне 20%-30%, то это свидетельствует о возрастающей реактивности бронхов
Рефлюкс-индуцированная. Недуг развивается на фоне проникновения в дыхательные пути содержимого желудка или из-за рефлюкса
Смешанного генеза. Спровоцировать развитие недуга могут как внешние, так и внутренние факторы
Персистирующая. Ежедневно случаются приступы, в том числе и ночные. ПСВ – 30% и более
Аспириновая. С этой формой патологии сталкиваются люди, которые длительное время принимают противовоспалительные нестероидные медикаменты или Аспирин
Тяжёлая персистирующая. Помимо ежедневных приступов появляется бессонница, ограничивается физическая активность. ПСВ – 30% и более
Физического усилия. С этой болезнью сталкиваются люди, которые предпочитают сильные физические нагрузки
Профессиональная. В группе риска находятся люди, которые работают в тяжелых условиях и вынуждены постоянно контактировать с химическими средами
Ночная. У пациентов наблюдаются приступы только в ночное время суток. Спровоцировать развитие этой формы патологии могут следующие факторы: воздействие аллергенов, переохлаждение, неправильное положение тела во время сна
Кашлевая. Патологию сопровождает только кашель, а другая симптоматика отсутствует. С такой формой астмы сталкиваются преимущественно дети, у которых приступы наблюдаются чаще всего в ночное время
Процесс диагностики бронхиальной астмы предусматривает широкий спектр мероприятий:
- Изначально врач-пульмонолог беседует с больным.
- Собирается анамнез заболевания.
- Проводится спирометрия.
- Делаются дыхательные пробы, при которых задействуются бронходилататоры.
- Проводится лабораторное исследование мокроты.
- Делается анализ крови.
- Выполняются различные пробы и тесты.
- Проводится рентгенография.
- Делается электрокардиограмма.
- При наличии показаний назначается компьютерная томография.
- Выполняется рН-метрия, суточная.
- Проводится тестирование больного, во время которого он должен в течение 8-ми минут бежать.
После получения результатов всех исследований специалист поставит пациенту точный диагноз и назначит эффективную схему лечения.
Чтобы защитить себя от развития этого недуга люди должны проводить профилактику:
- Специалисты настоятельно рекомендуют отказаться от пагубных привычек, особенно от курения. Если человек не имеет такого пристрастия, то он все равно может являться пассивным курильщиком, если будет вдыхать табачный дым. Именно поэтому следует избегать помещений, в которых накурено.
- При выборе района для постоянного места жительства необходимо узнать о том, на каком от него расстоянии расположены промышленные предприятия, свалки, стройки и автопарки.
- Каждый человек должен при трудоустройстве интересоваться, в каких условиях ему предстоит выполнять профессиональные обязанности. Если предстоит вредный труд, то работодатель обязан обеспечить его средствами индивидуальной защиты, а также качественным питанием, медицинским обслуживанием и санаторно-курортным отдыхом.
- В жилых помещениях люди должны регулярно проводить уборку, в частности влажную. Специалисты рекомендуют избавиться от всех пылесборников, коими являются напольные покрытия, натуральные перины и подушки и т. д.
- Климатическую технику необходимо регулярно чистить, чтобы в процессе ее работы в воздух не попадали частички осевшей на ее фильтрах пыли и плесени.
- Рекомендуется ежедневно проветривать жилые и рабочие помещения.
- Косметические средства следует использовать только те, в составе которых присутствуют растительные компоненты.
- Люди должны нормализовать свое питание, выработать распорядок дня и находить время для полноценного отдыха.
источник
Патологии дыхания приводят к тяжёлым нарушениям во всем организме. Это происходит из-за недостатка кислорода и избытка углекислого газа. Серьёзные нарушения дыхательной функции наблюдаются при хронических заболеваниях лёгких и бронхов. Кроме того, к гипоксии могут приводить и другие патологии. Среди них – ларингоспазм, увеличение миндалин 2-й и 3-й степени при тонзиллите, попадание в дыхательные пути инородного тела и т. д.
Чтобы различить заболевания между собой, проводятся различные методы исследования. Одним из них является пикфлоуметрия. Данная диагностическая процедура выполняется при подозрении на бронхиальную астму, хроническую обструктивную болезнь лёгких, эмфизему. Люди, страдающие этими патологиями, не понаслышке знают о таком приборе, как пикфлоуметр. Что это такое и как им пользоваться, должен объяснить врач. От показателей данного прибора зависит лечебная тактика.
Как известно, основным методом определения дыхательных функций является спирометрия. Тем не менее прибор, который необходим для данного исследования, довольно дорогостоящий и имеется только в поликлинике. Чтобы больные могли измерить показатели дыхания в домашних условиях, изобрели более удобное устройство – пикфлоуметр. Что это такое, знает каждый пациент, страдающий бронхиальной астмой и ХОБЛ. Ведь подобные заболевания относятся к патологиям, при которых необходим постоянный мониторинг состояния. Особенно это касается пациентов с установленным диагнозом средней и тяжёлой степени. Благодаря пикфлоуметрии можно определить стадию заболевания. Ведь степень тяжести выставляется на основе такого показателя, как пиковая скорость выдоха (ПСВ). Пикфлоуметр – это портативный прибор, имеющийся у каждого больного. С его помощью можно измерять ПСВ как во время приступов, так и в состоянии покоя. Благодаря пикфлоуметру осуществляется контроль над заболеванием. При изменениях показателей этого прибора следует обратиться к врачу с целью коррекции лечения.
Действие пикфлоуметра основано на перемещении стрелки при давлении на неё воздушным потоком. На приборе имеется шкала от 0 до 1000. С её помощью определяется, какой объём воздуха пациент может выдохнуть за 1 минуту. Таким образом, можно приблизительно вычислить жизненную ёмкость легких. К прибору присоединяется мундштук. Именно в него больной производит выдох. Помимо цифр на приборе имеются цветные отметки. Они необходимы для оценки состояния дыхательной функции.
Несмотря на то что принцип работы пикфлоуметра довольно прост, в некоторых случаях отмечаются ошибки при его использовании. Чаще это касается пациентов детского возраста, которым нужно объяснять, как именно производить выдох. Чтобы ребёнку было понятно, ему говорят дуть так, как будто гасишь свечи на торте. Независимо от возраста пациента, все больные, страдающие бронхиальной астмой, должны посещать специальные занятия, организованные в поликлинике. Благодаря им люди узнают о правильном образе жизни, видах лекарственных препаратов и показаниях к их назначению. Для чего нужен пикфлоуметр, что это такое и как его использовать, тут также объясняют. Также пациентов информируют о целевых значениях данного прибора и выраженных отклонениях от нормы.
Пикфлоуметр – это прибор для измерения скорости выдоха, который был создан в 1950-х годах профессором Райтом. Это устройство имело тот же механизм действия, что и современный аппарат, но отличалось большими размерами. В 1975 году прибор был усовершенствован. Пикфлоуметр назывался аппаратом «мини-райт», имел небольшой размер и мог использоваться дома.
В настоящее время существует несколько видов приборов, выпускаемых различными медицинскими компаниями. Тем не менее они отличаются от «мини-райта» незначительно. Довольно популярным считается пикфлоуметр Omron. Данная фирма выпускает также и другие медицинские приборы. Среди них – тонометр, фонендоскоп, ингаляторы и т. д. Пикфлоуметры Omron хорошо зарекомендовали себя на рынке благодаря удобству в использовании и хорошему качеству.
Помимо привычных приборов, механизм которых основан на давлении воздуха, данная фирма выпускает и электронные устройства. Они удобны для пациентов, которые не могут самостоятельно регулировать дыхание (дети, пожилые люди).
Не уступает по качеству пикфлоуметр «Филипс». Он немного отличается по форме (прямоугольный), а также имеет подставку. Благодаря этому прибор можно не держать в момент проведения исследования.
Данный прибор необходимо использовать следующим образом:
- Достать пикфлоуметр из упаковки.
- Убедиться, что стрелка-указатель находится на отметке «0».
- Сделать максимальный вдох полной грудью.
- Охватить губами мундштук, при этом слегка придерживая его зубами. Язык не должен касаться прибора.
- Произвести единичный выдох с максимальной силой.
- Вынуть мундштук изо рта.
- Отметить показатель ПСВ.
Подобную процедуру следует повторить 3 раза подряд. После этого показатели стоит записать в специальный дневник, который ведут пациенты, страдающие бронхиальной астмой. Отмечается среднее значение пиковой скорости выдоха. При низком значении ПСВ (менее 60 %) следует сделать ингаляцию лекарственным препаратом быстрого действия. Пикфлоуметр электронный отличается тем, что значение пиковой скорости выдоха считается автоматически и отображается на экране. Как и при использовании механического прибора, исследование необходимо повторить 3 раза и отметить среднее значение ПСВ.
Независимо от фирмы-производителя, на всех пикфлоуметрах имеются цветные отметки. Они расположены сбоку от стрелки-указателя. Благодаря им можно судить о степени бронхиальной обструкции. Если ПСВ находится в пределах зелёного цвета (80-100 %), это означает, что заболевание поддаётся лечению и контролю. Показатели данной зоны свидетельствуют о стадии ремиссии и соответствуют объему выдыхаемого воздуха, равному 320-400 мл. Если ПСВ составляет 60-80 % от нормы, то на приборе это значение находится в пределах жёлтого цвета. Подобный результат означает, что заболевание находится в стадии обострения. При этом могут наблюдаться такие клинические проявления, как кашель, одышка при ходьбе, нарушение сна. Желтая зона является как бы предупреждающей о том, что следует пересмотреть лечение. Критическими считаются показатели, находящиеся в пределах красного цвета. При этом ПСВ составляет менее 60 % от нормы. Подобный результат является поводом для срочного обращения за медицинской помощью.
Целевые показатели пикфлоуметра должны соответствовать зелёной зоне. Если объем выдыхаемого воздуха равен более 320 мл, то разброс показателей ПСВ не превышает 20 % в сутки. Такой результат наблюдается у пациентов с контролируемым течением бронхиальной астмы и хронической обструктивной болезнью легких. Показатели ПСВ соответствуют объему форсированного выдоха при проведении спирометрии. Норма обоих показателей у здоровых людей составляет 100 %. При физических нагрузках и заболеваниях дыхательных путей она может незначительно снижаться. Если у пациента установлен диагноз ХОБЛ или бронхиальная астма, то ПСВ, равная 80 %, — это норма выдоха. Пикфлоуметр регистрирует данный показатель 3 раза. Незначительные колебания суточного показателя пиковой скорости выдоха означают, что обструкция дыхательных путей выражена не сильно. При этом коррекция лечения не требуется.
При выраженных нарушениях функции дыхания показатели пикфлоуметрии ниже 80 %. То есть после произведения выдоха стрелка-указатель находится в желтой или красной зоне. Такие изменения наблюдаются только при хронических патологиях дыхательной системы. Чаще всего причиной является обструкция бронхов. В некоторых случаях снижение ПСВ может наблюдаться при рестриктивных нарушениях. Подобные изменения встречаются при тяжелых воспалительных заболеваниях легочной ткани (крупноочаговая пневмония, туберкулез). В отличие от хронических обструктивных патологий эти нарушения обратимы.
Хроническая обструкция бронхов имеет место при ХОБЛ и бронхиальной астме. Оба заболевания сопровождаются снижением ПСВ. Поэтому проведение пикфлоуметрии не всегда позволяет различить эти патологии. Тем не менее между данными заболеваниями имеется разница. При бронхиальной астме значение ПСВ чаще колеблется. Если приступы удушья отсутствуют, то значение пиковой скорости выдоха может быть нормальным. При обострении ПСВ резко снижается и восстанавливается сразу после приема бронхорасширяющих препаратов. ХОБЛ отличается прогрессирующим течением, отсутствием связи с воздействием аллергенов. После приема препаратов ПСВ изменяется не так сильно, как при астме.
Регулярное проведение пикфлоуметрии помогает предупредить развитие приступов. Для достоверности рекомендуется измерять ПСВ как минимум 2 раза в день – утром и вечером. Частота проведения исследования зависит от тяжести заболевания. Желательно использовать пикфлоуметр со сменными мундштуками. Это поможет избежать инфицирования слизистой оболочки рта.
источник
Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
источник
Бронхиальная астма – распространенное заболевание органов дыхательной системы хронического течения, требующее постоянного врачебного контроля. Только так можно отследить динамику болезни, предупредить осложнения и вовремя оказать помощь больным в случае приступа.
Но в повседневной жизни занятому на работе и в семье человеку не всегда удается регулярно посещать врача. С помощью пикфлоуметрии при бронхиальной астме пациент может самостоятельно мониторить свое состояние и при необходимости сразу же откорректировать дозу принимаемых лекарственных препаратов, предупредив обострение.
Пикфлоуметрия – популярный и доступный диагностический метод, позволяющий быстро определить при бронхиальной астме ПСВ — пиковую скорость выдоха. По этому показателю оценивают, насколько хорошо функционируют органы дыхания, есть ли спазм дыхательных путей.
Кроме того, эту методику используют для контроля эффективности назначенного лечения. Чтобы провести процедуру и сделать необходимые замеры, потребуется специальный прибор – пикфлоуметр. Для наглядности пикфлоуметрию можно сравнить с измерением артериального давления при гипертонии или же замером содержания глюкозы в крови при сахарном диабете.
Разобраться в устройстве и принципе действия прибора для измерения скорости дыхания совсем несложно, никаких особых навыков для этого не требуется.
Чаще всего пикфлоуметр представляет собой пластиковую трубку со шкалой, в которую пациент должен резко выдыхать. На шкале разными цветами выделено три зоны:
Однако существуют и электронные модели, где показатели выводятся на экран в цифровом виде. Отличаются они также производителем, стоимостью и дизайном исполнения. Но при этом колебания значений у разных приборов могут достигать 15%. По этой причине рекомендуется приобрести индивидуальный пикфлоуметр и применять только его.
Основной критерий, по которому различаются пикфлоуметры, – это возрастная категория. Для детей, так как они ниже ростом и имеют меньший вес, выпускаются приборы другого вида, чем для взрослых. Есть также универсальные устройства со сменными мундштуками, которые подходят и взрослым, и детям.
Не составит никакого труда сориентироваться в показаниях шкалы и самостоятельно определить, насколько стабильно состояние астматика. Особенно важно это, если бронхиальной астмой страдает ребенок, и регулярные замеры ПСВ нужно проводить ему.
Для бронхиальной астмы характерны спазмы бронхов и бронхиол, что затрудняет доступ воздуха в легкие и нарушает нормальную оксигенацию организма пациента. В результате развивается дыхательная недостаточность, что приводит к резкому ухудшению самочувствия больного.
Пиковая скорость выдоха, или ПСВ, – это показатель, который изменяется в зависимости ширины просвета в бронхах. Чем он больше, тем легче воздуху проходить по дыхательным путям и достигать легких, а значит, тем стабильнее состояние пациента. Потому процедура пикфлоуметрии при БА имеет огромное значение.
Основные цели пикфлоуметрии:
- Диагностика стадии заболевания и контроль эффективности проводимого лечения.
- Оценка гиперреактивности бронхов, нарастания воспалительного процесса, что позволяет установить степень нарушения их работы.
- Определение предрасположенности пациента к развитию бронхиальной астмы.
- Выявление причин заболевания. Пикфлоуметрию сначала проводят в условиях стационара или дома у больного, а затем на рабочем месте. Если на рабочем месте выявлено снижение ПСВ и сужение бронхов, значит, человек страдает профессиональной астмой (развитие болезни часто провоцирует вдыхание запыленного или загрязненного вредными веществами воздуха на протяжении длительного времени).
- Выяснение факторов, ставших толчком к развитию болезни и способных вызвать приступ бронхоспазма. С помощью пикфлоуметрии можно установить реакцию бронхов пациента на различные раздражители – пыльцу растений, бытовую пыль, химикаты и пр.
- Составление оптимальной схемы терапии. Посредством замера ПСВ выясняется, на какие медикаменты пациент реагирует лучше всего.
- Выявление особенностей динамики заболевания в разное время суток, в разных климатических условиях.
Благодаря пикфлоуметрии можно не только диагностировать бронхиальную астму и оценить ее степень тяжести, но и предотвратить развитие бронхоспазма, а также узнать, какими именно препаратами предпочтительней его лечить.
Основными показаниями к проведению пикфлоуметрии при подозрении на бронхиальную астму или уже поставленном диагнозе являются:
- Дифдиагностика патологий дыхательных путей, сопровождающихся спазмом бронхов.
- Мониторинг состояния при обострении бронхиальной астмы.
Существуют определенные правила проведения пикфлоуметрии при бронхиальной астме. Рекомендуется ознакомиться с ними и строго соблюдать, чтобы получить достоверный результат.
Врачи обычно дают пациентам памятку на консультации, чтобы они могли правильно проводить определение пиковой скорости выдоха в домашних условиях самостоятельно, без помощи медицинского работника.
Основные нюансы корректного проведения процедуры следующие:
- Для домашнего использования необходимо приобрести индивидуальный пикфлоуметр. Передавать его другим пациентам или брать у других категорически не рекомендуется.
- В сутки проводят не менее двух процедур, желательно утром, после пробуждения, и вечером, перед сном.
- Можно делать пикфлоуметрию и чаще, это совершенно безвредная и безболезненная процедура.
- Процедура заключается в резком трехкратном выдохе в трубку прибора. При этом выдыхать нужно на самом деле резко, между выдохами следует делать паузы продолжительностью в две-три минуты.
Если показания прибора резко изменяются и указывают на выраженные нарушения функционирования органов дыхательной системы, следует как можно быстрее обратиться к врачу за дополнительной консультацией. Скорее всего, требуется откорректировать схему приема медикаментозных препаратов.
Запомнить! Замер скорости выдоха не является принудительной процедурой, и только от пациента зависит, будет он выполнять ее регулярно или нет. Но следует понимать, что при таком непредсказуемом заболевании, как бронхиальная астма, пикфлоуметрия и ее результаты – единственная возможность самостоятельно выявить ухудшение состояния и вовремя внести корректировки в проводимую терапию.
Основные этапы проведения процедуры:
- Вынуть прибор из упаковки, продезинфицировать трубку или просто протереть, если прибор индивидуальный.
- Удобно сесть или встать, держать устройство параллельно полу и следить, чтобы ползунок оставался вначале шкалы совершенно неподвижным.
- Обхватить трубку губами и сделать резкий выдох. Язык не должен перекрывать вход в трубку. За одну процедуру делается три выдоха с небольшими интервалами.
- Очистить прибор с помощью воды и моющего средства для посуды, просушить.
- Внести полученные результаты в специальный дневник, он должен быть у каждого пациента.
- Сравнить новые результаты с предыдущими и при необходимости обратиться к доктору.
Проводят процедуру, как и было сказано выше, дважды в день. Никакой подготовки к ее выполнению не требуется. Достаточно просто несколько минут спокойно посидеть, расслабиться и успокоиться.
При бронхиальной астме у детей проводить измерения ПСВ должны родители или другие взрослые, ухаживающие за больным ребенком. Ребенок на момент проведения процедуры не должен быть голодным или сонным.
Дуть в трубку малышу предлагается так, как если бы он задувал свечи на торте. Перед замером пиковой скорости выдоха рекомендуется снять с ребенка тесную одежду и уговорить его спокойно посидеть полчаса.
Показатели пикфлоуметрии при бронхиальной астме у каждого пациента различны, так как у всех людей разная дыхательная активность. Норма у пациентов сильно отличается в зависимости от возраста, роста, пола и других индивидуальных особенностей.
Есть общепринятые стандарты, но это лишь ориентировочные показатели.
Чтобы определить, какова же норма ПСВ у конкретного пациента, его нужно обследовать на протяжении 21 дня в период ремиссии, когда его состояние стабильно и значительных нарушений дыхательных функций не отмечается. Затем составляется трехцветный график, который будет отображать минимальные и максимальные показатели. Именно по этому графику в дальнейшем пациент будет ориентироваться, все ли в порядке или нужно обратиться к врачу:
- Зеленая зона – оптимальные показатели для пациента, это означает, что он чувствует себя хорошо.
- Желтая зона – означает незначительное ухудшение состояние больного, при котором необходимо откорректировать дозировку принимаемых препаратов.
- Ползунок в красной зоне – состояние критическое, больному нужна срочная госпитализация.
Установленные общие нормальные показатели, по которым проводится расшифровка результатов измерений по пикфлоуметру, следующие:
- ПСВ выше 90% от нормы, высчитанной для пациента индивидуально, – состояние стабильное, не требующее корректировки лечения и консультации врача.
- ПСВ колеблется от 80% до 89% — изменять схему лечения пока нет необходимости, но пациент должен тщательно следить за своим состоянием.
- Показатель ПСВ колеблется от 50% до 79% от нормы – необходимо срочно откорректировать проводимую терапию.
- ПСВ ниже 50% от установленной нормы – больного нужно срочно госпитализировать, его состояние критическое.
Чтобы установить для зеленой зоны максимальное значение ПСВ при бронхиальной астме за время трехнедельного обследования пациента, наибольший показатель умножают на 0,8.
Чтобы получить цифровой эквивалент значения пиковой скорости для желтой зоны, означающей умеренное ухудшение состояния, наибольший результат умножают на 0,5. Все, что будет находиться ниже результатов желтой зоны, относится к красной, то есть к критической.
Для удобства можно скачать в интернете таблицы средних норм для мужчин, женщин и детей, распечатать их и сделать памятку. У женщин и детей цифры будут ниже, чем у мужчин, что вполне естественно, так как дыхательная активность у них от природы тоже ниже.
Обычно при покупке пикфлоуметра пациент сразу получает дневник, куда он будет вносить все данные ПСВ после утренних и вечерних замеров. В дневнике предусмотрен график пикфлоуметрии, рассчитанный на 4 недели.
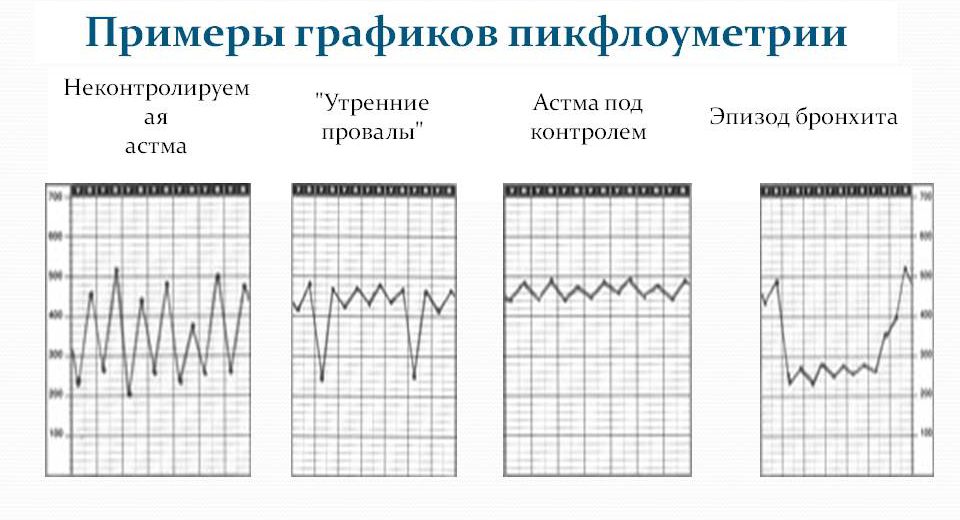
В норме цифровые показатели должны быть примерно одинаковыми, а если соединить точки, которыми в графике отмечаются показатели ПСВ, то должна получиться почти ровная линия. У больного астмой график имеет вид кривой с зубцами разного размера.
Пикфлоуметрия – современный и доступный для каждого пациента способ самостоятельно контролировать свое состояние в домашних условиях.
С помощью этой процедуры можно минимизировать риск обострений, а также отследить динамику болезни и оценить эффективность проводимой терапии. Главное – правильно пользоваться прибором, делать все расчеты корректно и не забывать вносить их в дневник.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Как проводят диагностику астмы? Стадии болезни
Бронхиальная астма – это тяжелый недуг, который при неправильном лечении может привести к смертельному исходу. При подозрении на астму следует срочно посетить консультацию терапевта. Далее будут изложены способы определения этого заболевания, а также классификация заболевания, используемая современными врачами. Способы определения астмы направлены в первую очередь на выявление фактора, вызвавшего заболевание. Кроме этого врачам необходимо понять, насколько изменена работа органов дыхания. Классификация заболевания разработана исходя из сложности течения, а также степени изменения работы органов дыхательной системы.
Первая стадия диагностики: беседа и осмотр пациента
О наличии астмы могут говорить такие симптомы как кашель, особо донимающий в темное время суток, сиплое дыхание, припадки удушья, ощущение давления в груди. При астме эти признаки могут усиливаться после общения с домашними питомцами, контакте с цветами, бытовой химией, дымом, при волнении, тяжелых физических напряжениях, при попадании в слишком холодную или горячую атмосферу, а также в темное время суток. Также все признаки заболевания обостряются при любых недугах органов дыхания.
Нередко вместе с бронхиальной астмой у пациента обнаруживаются и иные недуги аллергического толка: экзема, атопический дерматит, алиментарная аллергия.
Во время обследования больного врач выявляет посинение носогубного треугольника, крапивницу или иные аллергические кожные проявления, поперечную морщину на носу, деформацию грудной клетки.
Вторая стадия: лабораторные исследования
Спирометрия – этот способ основан на определении величин, говорящих о состоянии органов дыхания. При бронхиальной астме диаметр дыхательных путей уменьшается, что не может не повлиять на работу органов дыхания. Так, в ходе спирометрии изучают два параметра: ОФВ1 или объем форсированного выдоха и ФЖЕЛ или форсированная жизненная емкость легких. У пациентов со здоровыми органами дыхания отношение этих двух величин друг к другу не менее восьмидесяти процентов. Если же оно менее восьмидесяти процентов – это говорит о наличии астмы.
Пикфлоуметрия – это обследование, которое определяет пиковую скорость выдоха. Данный способ является одним из основных при определении астмы. Для определения этого параметра применяют переносные пикфлоуметры, которые просты в использовании и невелики по размеру. Определение этого параметра нужно осуществлять после ночного сна, показатель следует фиксировать. Уменьшение ПСВ больше чем на двадцать процентов от физиологической нормы указывает на наличие бронхиальной астмы. Ежедневное фиксирование данного параметра дает возможность поставить диагноз, исправить погрешности в терапии, а также профилактировать осложнения недуга.
Тесты с физическими усилиями применяются в определении бронхиальной астмы. В период повышенных физических усилий у пациентов, страдающих этим заболеванием, уменьшаются основные параметры работы органов дыхания (ПСВ и ОФВ1).
Кожные аллергические пробы используются для выявления фактора, вызывающего аллергию при атопической форме заболевания. Обнаружение этого фактора дает возможность предотвратить приступы заболевания.
Существует такое понятие как «стадия предастмы» — это самые первые признаки появления заболевания. При выявлении явных признаков заболевания оно считается уже астмой. Но сегодня подобную формулировку применяют в единичных случаях. Здесь же она будет изложена, так как дает более четкую картину развития заболевания.
Согласно современной классификации заболевания, болезнь начинается с появления ее симптомов. Далее будет изложена данная классификация:
Первая фаза: интермиттирующая или переменная астма
- Приступы заболевания наблюдаются не чаще одного в семь суток,
- В темное время суток приступы бывают реже двух раз в четыре недели,
- Периоды обострения заболевания коротки,
- ОФВ1, а также ПСВ составляют восемьдесят процентов от физиологической нормы.
Вторая фаза: не тяжелая персистирующая или постоянная астма
- Признаки заболевания наблюдаются чаще, чем один раз в семь дней,
- Приступы ухудшают качество сна и работы пациента,
- В темное время суток приступы случаются чаще, чем два раза в четыре недели,
- ОФВ1 и ПСВ находятся на уровне восьмидесяти процентов от физиологической нормы.
Третья фаза: персистирующая астма средней тяжести
- Приступы наблюдаются каждый день, недуг обостряется регулярно,
- Достаточно часто наблюдаются и приступы в ночное время суток,
- Приступы очень сильно ухудшают качество сна, а также мешают работать пациенту,
- ОФВ1 и ПСВ находятся на уровне от шестидесяти до восьмидесяти процентов от физиологической нормы.
Четвертая фаза: сложная персистирующая астма
- Приступы наблюдаются каждый день, заболевание обостряется с небольшими промежутками,
- Приступы в темное время суток регулярны,
- Пациент не может вести нормальный образ жизни,
- ОФВ1 и ПСВ находятся на уровне шестьдесят или меньше процентов от нормы.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Что такое бронхиальная астма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сергеева А. Л., аллерголога со стажем в 10 лет.
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей. [1]
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире. [1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%). [2] [3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей. [4]
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА. [5]
Механизмы, вызывающие основные симптомы БА [5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы. [1] [6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии. [1] [8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте. [9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА. [9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры). [10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным. [8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1 [10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких. [1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:
Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ГКС;
- теофиллины с длительным действием;
- антилейкотриеновые препараты;
- антитела к имммуноглобулину Е.
Для терапии БА важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
- аэрозольные ингаляторы;
- порошковые ингаляторы;
- небулайзеры.
Самым современным и исследованным методом лечения аллергической БА с подтвержденной эффективностью является АСИТ (аллерген-специфическая иммунотерапия). АСИТ на данный момент является единственным способом терапии, который меняет развитие болезни, действуя на механизмы патогенеза астмы. Если вовремя провести АСИТ, данное лечение способно приостановить переход аллергического ринита в астму, а также пресечь переход легкой формы в более тяжелую. А также преимущества АСИТ — это возможность не дать появиться новым сенсибилизациям.
АСИТ при БА проводится пациентам с:
- легкой или средней тяжести формой заболевания (цифры ОФВ1 должны быть не менее 70% от нормы);
- если симптомы астмы не полностью контролируются гипоаллергенным бытом и лекарственной терапией;
- если у пациента имеются риноконъюнктивальные симптомы;
- если пациент отказывается от постоянной формакотерапии;
- если при проведении фармакотерапии возникают нежелательные эффекты, которые мешают пациенту.
Сегодня мы можем предложить пациентам следующие виды АСИТ:
- инъекционное введение аллергенов
- сублингвальное введение аллергенов
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе. [7]
Выделяют первичную профилактику. Она включает:
- элиминацию аллергенов во время беременности и в первые годы жизни ребенка (гипоаллергенный быт и гипоаллергенная диета);
- кормление грудью;
- молочные смеси;
- пищевые добавки во время беременности (существует несколько гипотез протективного эффекта рыбьего жира, селена, витамина Е);
- отказ от курения во время беременности.
Вторичная профилактика включает:
- избегать поллютантов (повышение концентраций озона, окислов озона, взвесей частиц, аэрозолей кислот);
- борьба с клещами домашней пыли;
- не заводить домашних животных;
- отказ от курения в семье.
источник