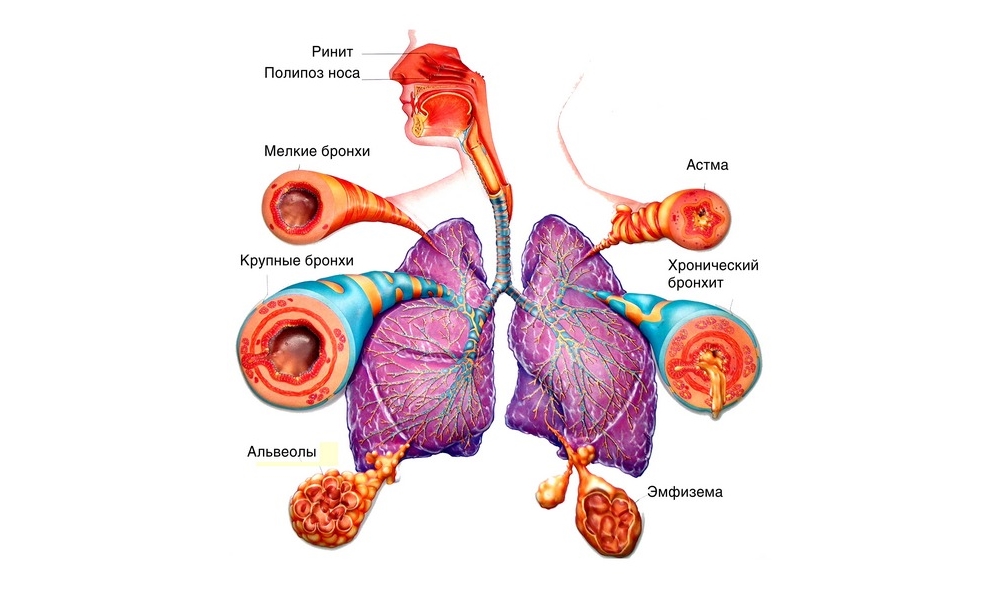
По данным Всемирной организации здравоохранения, от бронхиальной астмы страдает около 235 миллионов человек в мире. Это самая распространенная хроническая болезнь среди детей — до 14% маленьких пациентов испытывают те или иные ее симптомы. За последние полвека лечение астмы стало более доступным благодаря широкому распространению ингаляторов, однако в этой области еще очень много мифов, которые мешают добиться полного контроля над заболеванием.
Бронхиальная астма — хроническое заболевание дыхательных путей, при котором ребенок или взрослый действительно страдает от периодически повторяющихся приступов удушья и свистящего дыхания. Однако тяжесть и частота таких приступов варьируются у разных людей — они могут наступать несколько раз в день или в неделю.
Кроме того, симптомами астмы могут быть:
- кашель, особенно ухудшающийся ночью;
- повторяющееся чувство стеснения в грудной клетке;
- ухудшение симптомов нарушения дыхания ночью, заставляющее пациента просыпаться.
Провоцировать приступы астмы могут следующие обстоятельства:
- контакт с животными, покрытыми шерстью;
- контакт с аллергеном домашнего клеща;
- контакт с аэрозольными химикатами;
- прием некоторых лекарств;
- цветение растений;
- изменение температуры воздуха;
- физическая нагрузка;
- табачный дым;
- сильная эмоциональная нагрузка.
Для того чтобы поставить диагноз бронхиальной астмы, проводят обследование, которое обычно включает:
- исследование функции внешнего дыхания (спирометрия);
- аллергологические тесты;
- клинический анализ мокроты и крови;
- рентгенологическое исследование.
Несмотря на яркие симптомы, вместо диагноза бронхиальной астмы врачи на постсоветском пространстве часто ставят диагноз «обструктивный бронхит» и назначают антибиотики и противокашлевые препараты, которые при астме неэффективны и даже опасны. До последнего времени был также распространен диагноз «предастма», который отсутствует в международной классификации заболеваний.
Все это «смазывает» истинную статистику заболевания в России. По оценкам специалистов, численность больных бронхиальной астмой как минимум в 5-6 раз больше, чем зарегистрированное число пациентов с этим заболеванием — около 1,4 млн человек.
Действительно, самые распространенные симптомы хронической обструктивной болезни легких (ХОБЛ) — это хронический кашель с патологической мокротой и одышка. Эти симптомы вызваны обструкцией — сужением мелких дыхательных путей — и, соответственно, нарушением движения воздушного потока из легких, которое постепенно прогрессирует, если пациент не получает адекватного лечения. Согласно прогнозам экспертов, в 2030 году ХОБЛ станет третьей ведущей причиной смертности во всем мире.
По мере развития заболевания может значительно затрудняться ежедневная физическая активность, например такая, как подъем по лестнице. Правильное лечение позволяет контролировать состояние пациента и предотвратить потерю жизненной функции легких.
Основная причина ХОБЛ — табачный дым, в том числе пассивное курение. Также сказывается на развитии заболевания загрязнение воздуха — как атмосферного, так и внутри помещений.
Диагноз ХОБЛ подтверждается простым тестом, называемым спирометрией, который показывает, какое количество воздуха человек может вдохнуть и выдохнуть и как быстро воздух может входить в легкие и выходить из них.
Важно помнить, что астму и ХОБЛ нельзя излечить, однако можно добиться контроля заболевания и замедлить его развитие. Действительно, основной метод лечения бронхиальной астмы и ХОБЛ — ингаляционная терапия. Применение ингаляторов позволяет доставлять действующее вещество в самые мелкие и дальние отделы легких, сократить в десятки раз дозу действующего вещества и избежать побочных явлений.
Однако, как показывает практика лечения астмы и ХОБЛ, недостаточно разработать эффективное действующее вещество и поместить его в ингалятор: врач должен подобрать максимально подходящее для пациента устройство, обучить им пользоваться, а также у пациента должен быть стимул принимать препарат регулярно.
Только при стечении всех этих обстоятельств достигается контроль над заболеванием. В Европе и США это происходит примерно в 50% случаев, в России — лишь у 23% пациентов с бронхиальной астмой.
По словам Владимира Булатова, к.м.н., медицинского директора «АстраЗенека Россия и Евразия», улучшить контроль над заболеванием помогают школы пациентов и информационные онлайн-платформы. Уже разрабатываются digital-устройства, напоминающие пациенту о времени ингаляции лекарственного препарата и контролирующие правильную технику его применения, — они станут незаменимыми помощниками больных астмой в будущем.
В настоящее время на рынке существует 5 типов ингаляционных устройств, которые используются для лечения бронхиальной астмы и ХОБЛ:
- дозированные аэрозольные ингаляторы (ДАИ);
- дозированные аэрозольные ингаляторы, активируемые вдохом;
- дозированные порошковые ингаляторы (ДПИ), однодозовые и многодозовые;
- «мягкие» аэрозоли;
- небулайзеры.
Порошковые ингаляторы имеют ряд важных преимуществ: портативность, компактность, удобство, относительная простота функционирования. Они отличаются высокой и стабильной легочной депозицией препарата: более 40% отмеренной дозы попадает в легкие пациента. Это объясняется тем, что при применении многодозовых порошковых ингаляторов пациенту нет необходимости координировать вдох и активацию ингалятора, а качество работы ингалятора в меньшей степени зависит от выраженности обструкции дыхательных путей и силы вдоха пациента.
Также, по данным ряда исследований, у порошковых ингаляторов — наименьший процент ошибок при выполнении ингаляции, который составляет не более 18%. У аэрозольных ингаляторов данный показатель может достигать 80%.
А какие ингаляторы от астмы предпочитают сами пациенты? По данным исследований, наиболее предпочтительны такие параметры, как:
- простота в использовании;
- доступность для понимания инструкции по применению;
- отсутствие необходимости помещать лекарственный препарат в устройство перед применением;
- возможность продолжительного использования ингалятора;
- компактность.
Сергей Зырянов, д.м.н., заведующий кафедрой общей и клинической фармакологии Российского университета дружбы народов уточняет: «Сейчас на рынке появляется большое количество новых препаратов для борьбы с астмой и ХОБЛ. Очень важно, чтобы при регистрации таких лекарственных средств, в особенности дженериков, производитель смог доказать не только эффективность и безопасность действующего вещества, но и эквивалентные характеристики ингаляционного устройства».
Увы: при переходе с одного ингалятора при бронхиальной астме на другой (даже с одним и тем же действующим веществом) резко увеличивается частота критических ошибок из-за неправильного обращения с устройством, а эффективность терапии снижается в 1,5 раза, предостерегает Александр Синопальников, д.м.н., профессор, заведующий кафедрой пульмонологии Российской медицинской академии последипломного образования Министерства здравоохранения РФ.
От ингаляционного устройства зависит не только эффективность действующего вещества лекарственного препарата, но и готовность пациента к длительному лечению, которое необходимо для поддержания качества жизни пациентов с астмой и ХОБЛ.
источник
К самым часто встречающимся болезням дыхательной системы человека, относятся хроническая обструктивная болезнь легких и астма. Успешное лечение этих болезней и прогноз зависит от правильной диагностики, используя которую, можно сделать верное медицинское заключение об имеющемся заболевании.
Для распознавания ХОБЛ и бронхиальной астмы врачи прибегают к дифференциальной диагностике. Дифференциальная диагностика — это способ распознания болезней, применяя который, можно исключить похожие заболевания, учитывая их отличительные черты, и поставить единственно верный диагноз.
Астма и ХОБЛ обладают некоторыми схожими признаками, но отличительные черты тоже присутствуют. Хроническая обструктивная болезнь легких — это общий термин, который обозначает различные воспалительные процессы, развивающиеся в органах дыхания и возникающие из-за воздействия определенных неблагоприятных факторов. Чаще всего поражаются бронхи, и возникает непроходимость дыхательных путей, от которой невозможно избавиться.
Также для этого заболевания характерно развитие дыхательной недостаточности и ее дальнейшее прогрессирование. Заболевание разделяется на четыре формы по тяжести: легкая, средняя, тяжелая и крайне тяжелая. К возникновению данного заболевания может привести курение, как пассивное, так и активное, на протяжении длительного времени.
Дым, который вдыхается человеком, способствует раздражению легочной ткани, что ведет в дальнейшем к воспалительным процессам в ней и последующему ее разрушению. К развитию ХОБЛ приводит и вдыхание определенных химических соединений, газов, мелких твердых частиц органического или минерального происхождения и так далее. К основным симптомам заболевания относятся:
- кашель на протяжении длинного промежутка времени с выделением слизи и вязкой мокроты;
- диспноэ, которое усиливается после спортивных упражнений и активной деятельности.
С годами заболевание прогрессирует, и симптомы становятся более ярко выраженными. Пациенты, страдающие этим заболеванием, теряют вес, ухудшается их общее состояние.
В некоторых случаях болезнь сопровождается неожиданно возникающими обострениями, которые ведут к ухудшению общего самочувствия. Симптомы ухудшения также могут быть как легкими, так и очень опасными.
При этом, могут привести к летальному исходу, если своевременно не принять необходимые меры!
Под медицинским термином «астма» подразумевается хроническое заболевание, для которого характерны воспалительные процессы в бронхах. Из-за этих воспалительных процессов повышается чувствительность органов дыхания к различным аллергенам, например, пыльце, резким ароматам.
В этом случае мускулатура бронхов отвечает резким судорожным сокращением, слизистая оболочка отекает, и образовывается слизь, из-за которой затрудняется процесс дыхания. У пациента появляется одышка, которая с легкостью может перерасти в удушье.
Заболевание классифицируется по типам в зависимости от причин возникновения. Выделяется аллергическая, неаллергическая и смешанная форма астмы. Зачастую болезнь все-таки имеет аллергическую природу, и приступы возникают, когда организм сталкивается с аллергенами.
Например: шерстью животных, какими-то определенными косметическими средствами и прочим. В таком случае возникает приступ астмы, который сопровождается одышкой, проблемами с дыханием, а перед ним появляется заложенность носа и кожная сыпь.
При неаллергической форме органы дыхания реагируют на любой внешний раздражитель, то есть это может быть даже холодный воздух, чрезмерная спортивная нагрузка, стрессовая ситуация и многое другое. Гораздо реже встречается смешанная форма астмы, точные причины ее возникновения достоверно не известны.
Пациенты, страдающие астмой, жалуются на мучительный кашель, затрудненный процесс дыхания, появляется одышка, свистящее дыхание, которое можно услышать, даже находясь на достаточно большом расстоянии от пациента. При первых признаках начинающего приступа больному необходимо принять вертикальное и дышать исключительно ртом.
Так как эти две болезни очень похожи по симптоматике, то для постановки диагноза необходимо знать отличия между ХОБЛ и бронхиальной астмой.
Известно несколько факторов, с помощью которых можно правильно определить заболевание:
- Чаще всего ХОБЛ неаллергической природы.
- Астма может передаваться по наследству и связана с аллергией. Организм реагирует на определенные аллергены.
- С ХОБЛ чаще всего сталкиваются пожилые люди, а также пациенты, которые на протяжении долгого времени злоупотребляли никотином. Чем дольше курил пациент, тем тяжелее течение заболевания. Часто прогноз лечения этой болезни определяется по особой формуле: количество сигарет, которые пациент выкуривал в течение дня, умножается на длительность курения в годах. И чем больше полученный результат, тем хуже прогноз результатов терапии заболевания.
- Астма часто встречается у маленьких и юных пациентов, а симптоматика хронической обструктивной болезни легких характерна для лиц, достигших 45 лет.
- Важные факторы риска: при бронхиальной астме это наследственная предрасположенность, а в случае с ХОБЛ — табакокурение, неблагоприятная экологческая ситуация и условия труда (например, химическое производство).
- При астме кашель возникает приступами, появляется после контакта с веществами, которые вызывают аллергическую реакцию. При ХОБЛ симптоматика прогрессирует постепенно, с годами.
- Для астмы также характерно и воспаление слизистой оболочки полоса носа, конъюнктивит, синдром атопической экземы, астматический статус, ХОБЛ сопровождается заболеваниями сердечно-сосудистой системы.
- При лечении астмы отлично действуют кортикостероиды, при ХОБЛ эти медикаменты не приносят никакого облегчения.
У некоторых пациентов наблюдается и два заболевания одновременно. Тогда принято в большинстве случаев говорить о бронхиальной астме при ХОБЛ.
Приступы и обострения возникают при совокупности этих болезней гораздо чаще, и специалисту намного тяжелее подобрать подходящее лечение. Цель терапевтических мер заключается в смягчении симптоматики, повышении уровня физической активности и качества жизни пациентов и замедлении развития заболевания.
Часто назначаются ингаляционные глюкокортикостероиды, длительно воздействующие бета2-адреномиметики. При надобности прописываются и антибактериальные препараты. Лечение назначается индивидуально после досконального обследования больного, изучения его анамнеза и особенностей организма.
Для постановки верного диагноза, чтобы отличить ХОБЛ и бронхиальную астму, используется дифференциальная диагностика. Чтобы разобраться, чем же болен пациент — астмой или ХОБЛ — врачи применяют следующие методы:
- сбор семейного анамнеза и анамнеза жизни: врач расспрашивает больного о генетической предрасположенности, трудовой деятельности, вредных привычках;
- получение сведений о заболевании: врач задает вопросы о длительности и интенсивности симптоматики, консистенции слизи;
- общий осмотр: прослушивание легких, сердца, осмотр кожного покрова;
- анализ мокроты, крови;
- проба с сальбутамолом: в этом случае сначала измеряется объем выдыхаемого воздуха без лекарства, и второе измерение проходит через четверть часа после его применения. Если полученный результат улучшается меньше, чем на 15%, то это говорит о ХОБЛ, так как в этом случае стеноз, возникший в бронхах, считается необратимыми, и его невозможно устранить с помощью медикаментозных препаратов.
При лечении ХОБЛ в основном пациенты получают медикаментозные препараты на протяжении длительного времени. Главная цель терапии — купирование процесса воспаления, который ведет к застойным явлениям и приводит к уменьшению просвета бронхов.
Рекомендуется при необходимости сменить место жительства, поменять рабочее место, бросить курить. Назначаются:
- бета-адреноблокаторы, обладающие продолжительным действием. Их прием ведет к рефлекторному расширению просвета бронхов и снятию спазма гладких мышц;
- глюкокортикостероиды;
- муколитики (бронхосекретолитические препараты).
При развитии бактериальной инфекции назначаются антибактериальные средства.
Целью терапии астмы является сведение к минимуму выброса медиаторов воспаления. При внезапно возникших опасных приступах назначаются:
- 2-адреномиметики;
- атропиноподобные медикаменты;
- препараты, способствующие расширению бронхов;
- стабилизаторы мембран тучных клеток;
- глюкокортикостероиды и прочее.
Чтобы избежать возникновения ХОБЛ и бронхиальной астмы, настоятельно рекомендуется:
- исключить вредные факторы на рабочем месте (при необходимости — смена вида деятельности) и поменять место жительства при плохой экологической обстановке;
- вести здоровый образ жизни: избавиться от пагубных привычек, заниматься спортом и т. д.;
- при астме рекомендуется избегать контакта с веществами, которые способствуют появлению аллергической реакции;
- ежедневно делать влажную уборку в помещении, как на работе, так и в доме/квартире;
- рекомендуется постепенно увеличивать физическую нагрузку;
- вовремя лечиться от простудных и инфекционных заболеваний органов дыхательной системы;
- следить за состоянием здоровья: посещать санатории, физиотерапевтические процедуры, проходить профосмотры у врача.
источник
Новые подходы к лечению пациентов с сочетанием бронхиальной астмы и ХОБЛ – фокус на пролонгированные М-холинолитики
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) относятся к хроническим воспалительным заболеваниям легких. Подходы к ведению пациентов с БА и ХОБЛ с учетом различий в патогенезе данных заболеваний должны различаться, при этом зачастую в условиях реальной клинической практики пациентам назначается идентичная терапия. Осложняет эту ситуацию и тот факт, что у ряда больных (преимущественно пожилого возраста) сложно дифференцировать данные патологии, а у некоторых пациентов имеется комбинация 2-х заболеваний сразу, что представляет значительные сложности для клинициста в плане выбора оптимальной схемы терапии. Насколько актуальна данная проблема в реальной практике?
Как известно, БА – одна из наиболее распространенных патологий, которой страдают лица всех возрастов во всем мире, она представляет собой серьезную социальную, эпидемиологическую и медицинскую проблему. БА – это хроническое воспалительное заболевание дыхательных путей, которое при неэффективном лечении может значительно снижать качество и сокращать продолжительность жизни пациентов, приводить к госпитализации и в ряде случаев быть причиной смерти. В последние десятилетия в лечении БА были достигнуты несомненные успехи. Признание ведущей роли аллергического воспаления в патогенезе этого заболевания привело к созданию препаратов, уменьшающих активность воспалительного процесса в бронхиальном дереве. Качество ведения пациентов с данной патологией повысилось после внедрения в широкую клиническую практику ингаляционных глюкокортикостероидов (ИГКС).
Смертность от БА быстро снижалась, начало казаться, что ИГКС и являются теми средствами, которые раз и навсегда решили проблему астмы. Действительно, только с 1990 по 2010 г. смертность от БА в мире снизилась среди мужчин с 25 до 13, а среди женщин – с 17 до 9 пациентов на 100 тыс. человек в год [5]. Однако, к сожалению, проблема БА крайне актуальна и в настоящее время. В мире около 300 млн больных БА, ее распространенность в разных странах мира колеблется от 1 до 18% [6]. Необходимо отметить, что снижение смертности не сопровождалось снижением заболеваемости БА, которая по-прежнему остается на высоком уровне [8]. Имеются сведения, что в некоторых странах произошла стабилизация уровня заболеваемости, в то время как в других странах распространенность БА продолжает увеличиваться. К сожалению, получение сопоставимых данных по разным странам затруднено из-за существенных различий медицинской статистики и особенностей проведения эпидемиологических исследований. По оценкам ВОЗ, ежегодно БА обусловливает потерю 15 млн так называемых DALY (Disability Adjusted Life Year – «год жизни, измененный или потерянный в связи с нетрудоспособностью»), что составляет 1% от общего всемирного ущерба от болезней [7].
Проблема БА в России так же актуальна, как и в других странах Европы. На 2010 г. в России общее число больных астмой превышало 6 млн человек. Ежегодно регистрируется до 120 тыс. новых случаев заболевания. Несмотря на современные методы диагностики и эффективные способы лечения, от астмы ежегодно умирают до 3,6 тыс. человек [8].
Что касается ХОБЛ, то она также относится к числу наиболее распространенных заболеваний. В структуре заболеваемости ХОБЛ входит в число лидирующих по числу дней нетрудоспособности, причинам инвалидности и занимает 4-е место среди причин смерти в мире. ХОБЛ наносит значительный экономический ущерб, связанный с временной и стойкой утратой трудоспособности самой активной части населения. Крупные эпидемиологические исследования показали, что ХОБЛ характеризуется системными проявлениями, повышает риск развития сердечно-сосудистых заболеваний в 2–3 раза [10, 12]. По прогнозам ВОЗ, за период 1990–2020 гг. ХОБЛ по смертности переместится с 6-го на 2–3-е место, по заболеваемости – с 12-го на 5-е [11]. За 1 год в мире более 36 млн человек умирают от неинфекционных патологий, из них 12% – от хронических респираторных неинфекционных заболеваний [11]. Социальное бремя заболевания также очень велико – ХОБЛ в 1990 г. являлась 12-й ведущей причиной потери DALY в мире (2,1%), а к 2030 г., в соответствии с прогнозами, выйдет на 7-е место, что определяет высокую социальную значимость данной патологии [13–15].
В России, по данным официальной статистики, около 1 млн больных ХОБЛ. Однако эти данные не отражают реальную ситуацию, т. к. диагностируются только тяжелые формы заболевания, а пациенты с начальными проявлениями ХОБЛ не учитываются. По данным Российского респираторного общества, в России около 11 млн больных ХОБЛ. Эпидемиологическая часть исследования GARD (Global alliance against chronic respiratory diseases), проведенная в России, продемонстрировала, что только 20% пациентов с ХОБЛ поставлен правильный диагноз, а из тех больных, у которых заболевание диагностировано, более 90% не получают лечения, предусмотренного современными рекомендациями [16].
Учитывая столь значительное количество пациентов с БА и ХОБЛ, логично было бы предположить, что даже при отсутствии связи между этими патологиями у достаточно большого количества пациентов может быть сочетание 2-х заболеваний одновременно. При этом уже установлено, что наличие БА является само по себе фактором риска развития ХОБЛ [18], т. е. существует патогенетическая связь между этими заболеваниями. Почему этому придается такое большое значение?
Как уже было установлено ранее в ходе большого количества исследований, БА и ХОБЛ – воспалительные заболевания, однако, несмотря на то, что в ряде случаев имеется сходная клиническая картина, в большинстве случаев характер воспаления при этих заболеваниях принципиально различается. С учетом различия патогенетических характеристик воспалительного процесса при ХОБЛ и БА (преимущественно нейтрофильное и эозинофильное соответственно) лечение ХОБЛ направлено на снижение выраженности симптомов бронходилататорами, в то время как ключевой элемент лечения БА – противовоспалительная терапия, направленная на подавление воспалительного процесса в бронхиальном дереве. Вследствие этого при данных заболеваниях тактика назначения препаратов (как бронходилатирующих, так и противовоспалительных) имеет существенные различия. В результате терапия, направленная на снижение астматического воспаления, не имеет терапевтического обоснования при нейтрофильном воспалении ХОБЛ, и, например, лечение глюкокортикостероидами, являясь высокоэффективным при астме (снижает активность эозинофилов), не предотвращает прогрессирование процесса при ХОБЛ (стимуляция нейтрофилов) [20]. На рисунке 1 приведены основные отличия ХОБЛ и БА, при этом показано, что сочетание этих заболеваний встречается в значительном количестве случаев. По некоторым данным, это «перекрывание» выявляется у половины всех пациентов, однако сравнивать такие результаты между собой не имеет особого смысла, т. к. в различных работах применялись различные критерии диагностики ХОБЛ и БА, с чем и связаны большие разночтения в цифрах (от 15 до 55%). Выделение таких пациентов в отдельную группу представляется целесообразным, поскольку при сочетании этих патологий чаще наблюдаются обострения, хуже качество жизни, отмечается ускорение снижения легочной функции, зафиксирована более высокая смертность и выше экономические расходы, чем при ХОБЛ или БА по отдельности [23–25].
Как современные руководства определяют БА и ХОБЛ?
Согласно новому определению, приведенному в GINA 2014 г. (основной документ, в котором отражена стратегия диагностики и лечения данной патологии), БА – это «гетерогенное заболевание, обычно характеризующееся хроническим воспалением воздухоносных путей. Оно определяется историей респираторных симптомов, таких как хрипы, затрудненное дыхание, чувство стеснения в груди и кашель, которые могут варьировать по времени и интенсивности вместе с вариабельным ограничением экспираторного воздушного потока» [17].
В определение ХОБЛ в 2014 г. также были внесены некоторые изменения: «это частое заболевание, которое можно предотвратить и лечить, характеризующееся персистирующим ограничением воздушного потока, обычно прогрессирующее и ассоциированное с усиленным хроническим воспалительным ответом в воздухоносных путях и легких в ответ на раздражающие частицы или газы. Обострения и коморбидные заболевания вносят вклад в общую тяжесть состояния у отдельных пациентов» [18].
В середине 2014 г. в клиническую практику был введен новый термин, обозначающий сочетание ХОБЛ и БА, – ACOS (asthma-COPD overlap syndromе – синдром перекрывания астма – ХОБЛ). В русской литературе еще не сформировалась общепринятая аббревиатура для обозначения данного синдрома, поэтому в данной статье он будет обозначен как СПАХ (Синдром Перекрывания Астма – ХОБЛ). СПАХ посвящена отдельная глава в GINA 2014 г., которая создана совместными усилиями 2-х комитетов – GINA и GOLD. Более того, на основании данной главы выпущен отдельный документ «Диагностика заболеваний с хроническим ограничением воздушного потока: астма, ХОБЛ и СПАХ» [19].
Какое определение в рамках этого документа имеет СПАХ? «Синдром перекрывания астма – ХОБЛ характеризуется персистирующим ограничением воздушного потока, рядом признаков, ассоциированных с астмой, и рядом признаков, ассоциированных с ХОБЛ. Следовательно, СПАХ определяется чертами, характерными одновременно для БА и ХОБЛ». Необходимо сразу оговориться, что авторы документа не используют определение СПАХ, а характеризуют его лишь как «описание для клинического использования» [19].
Такое клиническое обособление СПАХ важно с точки зрения дифференцированного подхода к назначению терапии пациентам с хронической бронхообструктивной патологией. Действительно, при БА в качестве монотерапии не назначают длительно действующие β2–агонисты (ДДБА) (назначение возможно только в ассоциации с ИГКС), а при ХОБЛ – в качестве монотерапии не назначают ИГКС (при этом длительно действующие М-холинолитики (ДДХЛ) и ДДБА являются ключевыми препаратами) [17, 18]. Более того, ИГКС при ХОБЛ назначаются только пациентам с тяжелыми и крайне тяжелыми формами заболевания, которые не контролируются пролонгированными бронхолитиками. При этом необходимо учитывать, что применение ИГКС (особенно высоких доз) повышает риск развития пневмонии и туберкулеза [18, 21].
При описании роли ИГКС при ХОБЛ нельзя не упомянуть о недавно завершившемся 12-месячном двойном слепом исследовании WISDOM, в которое были включены 2485 пациентов с ХОБЛ с историей обострений заболевания, находящиеся на тройной терапии тиотропия бромидом, сальметеролом и флутиказоном в течение 6 нед. Следует отметить, что пациенты страдали тяжелой и крайне тяжелой ХОБЛ, 69,9% получали ИГКС постоянно до включения в исследование. После рандомизации пациенты 1-й группы продолжили получать тройную терапию, у пациентов 2-й группы в течение 12 нед. стали снижать дозу ИГКС вплоть до полной отмены. В итоге к 52 нед. в группе пациентов с отменой ИГКС на 43 мл было больше сокращение минимального объема форсированного выдоха за 1-ю секунду (ОФВ1), однако риск развития среднетяжелых и тяжелых обострений не отличался у пациентов, продолжающих лечение ИГКС, и у тех, кто прекратил прием ИГКС [22]. То есть в ходе этого исследования было еще раз продемонстрировано, что роль ГКС в лечении ХОБЛ значительно более скромная, чем предполагали ранее, и основное значение имеет назначение бронходилататоров.
Таким образом, перед практическим врачом стоит задача проведения дифференциальной диагностики между БА и ХОБЛ для выбора оптимальной схемы терапии. В таблице 1 рассмотрены факторы, свидетельствующие о СПАХ, и показатели, на которые стоит обращать внимание.
Несмотря на наглядность представленной схемы, разделяющей БА, ХОБЛ и СПАХ, можно быть уверенным в том, что при дифференциальной диагностике этих состояний возникнет большое количество вопросов. Например, остается неясным, каким образом применять спирометрические критерии, если нет четкого указания, что при СПАХ должно сохраняться соотношение ОФВ1/ФЖЕЛ
источник
Хронические обструктивные болезни легких – гетерогенная группа легочных заболеваний, которые объединяются расстройством функции внешнего дыхания легких по обструкционному типу.
Диагностируются на поздних стадиях, когда прогрессирование становится неизбежным, несмотря на использование современных лечебных программ.
В ХОБЛ входят хронические болезни органов дыхательной системы: хронический обструктивный бронхит (88–90 %), бронхиальная астма тяжелого течения (8—10 %), эмфизема легких (1 %).
В США и Великобритании в группу ХОБЛ включаются также муковисцидоз, облитерирующий бронхит, бронхоэктатическая болезнь. При генерализованной обструкции проводится дифференциальная диагностика.
Патогенез, клиника, диагностика и лечение отдельных нозологических форм ХОБЛ описаны самостоятельно.
Реабилитационные мероприятия. При ХОБЛ любой тяжести назначаются щадящий режим, ЛФК, физиотерапевтические процедуры, санаторно-курортное лечение). Показано проведение терапии сердечно-сосудистой патологии: ингибиторы ангиотензинпревращающего фермента, блокаторы кальциевых каналов, диуретики, дезагреганты, дигоксин (при тяжелых формах ХОБЛ, легочном сердце).
Ведение в условиях амбулаторно-поликлинического звена.
Необходимо раннее выявление больных (при легком и среднетяжелом течении заболевания), раннее назначение адекватной базисной терапии (при ХОБЛ легкого течения необходима 3-недельная терапия атровентом с возможным подключением муколитиков, дальнейшее назначение бронхолитиков по показаниям (метеоусловия, характер работы, вредные привычки), при ХОБЛ средне-тяжелого и тяжелого течения необходим длительный (постоянный) прием бронходилататоров (атровент, беродуал по 2 дозы 3–4 раза в день), при необходимости добавляется сальтос, теопек, теодур и др., при мукостазе – муколитики; прием бронхолитиков может быть прекращен при стабилизации субъективного состояния и стойкой стабилизации показателей пиковой скорости выдоха в течение 3 месяцев). Проводится наблюдение за больными после ОРВИ или гриппа с длительно сохраняющимся кашлем, непродуктивным, спастического характера, не купирующимся приемом противокашлевых препаратов (назначение атровента на 3 недели).
Бронхиальная астма – хроническое воспалительное заболевание дыхательных путей, в котором играют роль многие клетки и клеточные элементы. Хроническое воспаление вызывает сопутствующее повышение гиперреактивности дыхательных путей, приводящее к повторяющимся эпизодам свистящих хрипов, одышки, чувства стеснения в груди и кашля, особенно ночью или ранним утром. Эти эпизоды обычно связаны с распространенной, но изменяющейся по своей выраженности бронхиальной обструкцией, которая часто является обратимой либо спонтанно, либо под влиянием лечения.
Подобное определение бронхиальной астмы представлено в докладе рабочей группы GINA 1995 года (США), пересмотренной в 2002 году; GINA – Global Initiative for Asthma, глобальная стратегия лечения и профилактики бронхиальной астмы.
Этиология. Причины, вызывающие развитие заболевания, подразделяются на внутренние факторы (врожденные характеристики организма) и внешние факторы (модифицируют вероятность развития заболевания у предрасположенных людей).
Патогенез. Происходит формирование специфического воспалительного процесса в бронхиальной стенке в ответ на повреждающие факторы риска (активированные эозинофилы, тучные клетки, макрофаги, Т-лимфоциты), развивается обструкция бронхов, усиливается гиперреактивность бронхов. Формируется повышенная предрасположенность бронхов к сужению в ответ на воздействие различных триггеров, сохраняются признаки заболевания в бессимптомный период. Формируются стойкие структурные и функциональные изменения, сопровождающиеся ремоделированием дыхательных путей.
Обструкция дыхательных путей имеет 4 формы: острая бронхоконстрикция (вследствие спазма гладких мышц), подострая (вследствие отека слизистой оболочки дыхательных путей), обтурационная (вследствие образования слизистых пробок), склеротическая (склероз стенки бронхов при длительном и тяжелом течении заболевания) (табл. 4).
Классификация. Астма бывает следующих видов: с преобладанием аллергического компонента, неаллергическая, смешанная.
При постановке диагноза учитываются этиология, тяжесть течения, осложнения.
Клиника. Период предвестников характеризуется насморком, чиханием, слезотечением, чувством першения в горле, появляется приступообразный кашель.
В развернутый период больные принимают вынужденное положение (ортопноэ), появляется экспираторная одышка, дистантные сухие хрипы, глубокое редкое дыхание, диффузный цианоз, набухание шейных вен, вспомогательная мускулатура участвует в акте дыхания, отмечается расширение межреберных промежутков. Перкуторно определяется жесткое дыхание, масса сухих свистящих хрипов. Нарастает тахикардия.
В период разрешения появляется кашель с трудноотделяемой стекловидной вязкой мокротой, исчезают дистантные хрипы. Перкуторно определяется уменьшение коробочного звука. Аускультативно – уменьшение сухих хрипов.
Дополнительное инструментальное исследование. Проводится общий анализ крови, где обнаруживается лейкоцитоз, эозинофилия, увеличение СОЭ. Определяется аллергический статус (наличие IgЕ), проводятся кожные тесты с аллергенами. Исследуется мокрота (макроскопически – вязкая, прозрачная; микроскопически – эозинофилы, кристаллы Шарко—Лейдена и спирали Куршмана, нейтрофилы). Проводится функциональное исследование легких (исследование ОВФ1, ФЖЕЛ, ПСВ), ставятся пробы с бронхолитиками (исследование гиперреактивности дыхательных путей). Проводят неинвазивное измерение маркеров воспаления дыхательных путей (исследование мокроты на наличие эозинофилов или метахроматических клеток после ингаляции гипертонического раствора или выделенных спонтанно). На ЭКГ: перегрузка правого желудочка.
Осложнения. Осложнениями заболевания являются астматический статус (осложнение тяжелой бронхиальной астмы), легочная и легочно-сердечная недостаточность, хроническое легочное сердце.
Дифференциальная диагностика. Должна проводиться с хроническим бронхитом, сердечной астмой, опухолями трахеи, гортани, инородными телами, муковисцидозом, бронхоэктазией.
Течение. Течение заболевания чаще прогрессирующее, периоды обострений и ремиссий.
Лечение. Целями ведения больных бронхиальной астмой являются следующие: достижение и поддержание контроля над симптомами болезни, предотвращение обострения заболевания, поддержание функции легких, по возможности близкой к нормальным величинам, поддержание нормального уровня активности, в том числе физической, исключение побочных эффектов противоастматических средств, предотвращение развития необратимой бронхиальной обструкции, предотвращение связанной с бронхиальной астмой смертности.
Основные принципы ведения больных бронхиальной астмой: обучение больных для формирования партнерских отношений в процессе их ведения, оценка и мониторирование тяжести бронхиальной астмы как с помощью записи симптомов, так и по возможности измерения функции легких, устранение воздействия факторов риска, разработка индивидуальных планов медикаментозной терапии для длительного ведения детей и взрослых, разработка индивидуальных планов купирования обострений, обеспечение регулярного динамического наблюдения.
Профилактика приступа астмы предусматривает:
1) обучение пациента правильному дыханию и самоконтролю при ухудшении самочувствия – это важнейший фактор ведения больного;
2) устранение воздействия факторов риска.
Лечение выбирается исходя из тяжести течения, доступности противоастматических препаратов, индивидуальных условий жизни больного для обеспечения минимальной выраженности хронических симптомов, включая ночные симптомы.
Ингаляционные глюкокортикоиды: бекотид, беклокорт, пульмикорт, ингокорт, бекладжет. Путь введения ингаляционный.
Системные глюкокортикоиды: преднизон, преднизолон, метилпреднизолон. Обладают минимальным минералкортикоидным эффектом, относительно коротким периодом полувыведения, нерезко выраженным действием на поперечно-полосатую мускулатуру. Путь введения пероральный или парентеральный.
Кромоны: кромогликат натрия (интал), недокромил натрия (тайлед).
Стабилизируют мембрану тучных клеток и подавляют опосредованное высвобождение из них IgE. Назначаются ингаляционно, преимущественно при легкой персистирующей бронхиальной астме.
Метилксантины: теофиллин, эуфиллин, аминофиллин, теодур, теопэк, теотеолэк, теотард, ретофил. Подавляют активность фосфодиэстеразы, применяются для контроля течения бронхиальной астмы. Путь введения пероральный.
Таблица 4. Последовательность и объем бронхорасширяющей терапии
После достижения стабилизации бронхиальной астмы и ее поддержания в течение 3 месяцев возможно постепенное уменьшение поддерживающей терапии.
Ингаляционные β2-агонисты длительного действия: формотерол, сальметерол. Продолжительность действия более 12 часов. Расслабляют гладкую мускулатуру бронхов, усиливают мукоцилиарный клиренс, уменьшают сосудистую проницаемость, могут уменьшить высвобождение медиаторов из тучных клеток и базофилов.
Ингаляционные β2– агонисты короткого действия: фенотерол, пирбутерол, прокатерол, сальбутамол, тербуталин, беротек, астмопент. Продолжительность действия от 4 до 6 часов. Путь введения ингаляционный.
Пероральные β2– агонисты короткого действия: сальбутамол, тербуталин, бамбутерол (в организме превращается в тербуталин). Расслабляют гладкую мускулатуру бронхов, усиливают мукоцилиарный клиренс, снижают проницаемость сосудов, модулируют высвобождение медиаторов тучных клеток и базофилов.
Антилейкотриеновые препараты: монтелукаст, пранлукаст, зафирлукаст – антагонисты рецепторов к цистеинил-лейкотриену, зилеутон – ингибитор 5-липооксигеназы. Ингибитор 5-липооксигеназы подавляет синтез всех лейкотриенов, антагонисты рецепторов к цистеинил-лейкотриену блокируют цисЛТ1-рецепторы гладкой мускулатуры бронхов и других клеток, угнетают эффекты цистеинил-лейкотриенов, которые высвобождаются из тучных клеток и эозинофилов. Путь введения пероральный.
Антигистаминовые препараты второго поколения: (Н1 —блокаторы): (акривастин, астемизол, ацеластин, цетиризин, эбастин, фексофенадин, кетотифен, лоратадин, мизоластин, терфенадин). Подавляют развитие аллергических реакций. Путь введения – пероральный.
Другие пероральные противоаллергические препараты: траниластин, репиринаст, тазаноласт, пемироласт, озагрел, целатродаст, амлексанокс, ибудиласт. Подавляют активность тучных клеток, влияют на синтез медиаторов воспаления и аллергии, действуют как антагонисты медиаторов.
Системная нестероидная терапия: тролеандомицин, метотрексат, циклоспорин, препараты золота. Включают иммуномо-дуляторы при нежелательных эффектах глюкокортикоидов для снижения потребности в пероральных глюкокортикоидах. Назначаются только под наблюдением пульмонолога. Путь введения пероральный.
Аллергенспецифическая иммунотерапия: экстракты аллергенов. Путь введения подкожный, изучается возможность сублингвального применения.
Для быстрого устранения бронхоспазма и его симптомов используют ингаляционные β2-агонисты быстрого действия (сальбутамол, тербуталин, фенотерол, пирбутерол), системные глюко-кортикоиды, антихолинергические препараты – интратропиума бромид – атровент, окситропиума бромид – тровентрол (блокируют эффект ацетилхолина, путь введения ингаляционный), метилксантины (теофиллин короткого действия), пероральные β2 —агонисты короткого действия.
При легком приступе удушья показана ингаляция β2-агонистов короткого действия (беротек или сальбутамол) до 6 раз в течение часа, ингаляция холинолитиков (атровент, тровентол) одновременно или самостоятельно, прием метилксантинов (эуфиллин в таблетках) одновременно или самостоятельно.
Купирование удушья средней тяжести проводится как терапия легкого приступа удушья с добавлением (по выбору): эуфиллина 2,4 %-ного – 10,0 мл внутривенно струйно, эфедрина 5 %-ного – 0,5 мл подкожно, алупента 1 мл внутривенно струйно. Применяются кортикостероиды перорально или инфузионно (при отсутствии эффекта). При отсутствии эффекта прекращают введение β2-агонистов.
Прогноз. При тяжелом течении – инвалидизация.
Профилактика. К мерам первичной профилактики относят: контроль за лицами с наследственной предрасположенностью к бронхиальной астме, санацию очагов инфекции, борьбю с курением, уменьшение воздействия триггеров бронхиальной астмы и уменьшение потребности в медикаментозной терапии. К мерам вторичной профилактики относят диспансерное наблюдение, специфическая десенсибилизация, противорецидивное лечение, систематический прием бронхолитиков, санаторно-курортное лечение.
источник
Хроническая обструктивная болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей, частично обратимой бронхиальной обструкцией, которая связана с воспалением дыхательных путей, возникающим под влиянием неблагоприятных факторов внешней сред
Хроническая обструктивная болезнь легких (ХОБЛ) — заболевание, характеризующееся прогрессирующей, частично обратимой бронхиальной обструкцией, которая связана с воспалением дыхательных путей, возникающим под влиянием неблагоприятных факторов внешней среды (курения, профессиональных вредностей, поллютантов и др.). Установлено, что морфологические изменения при ХОБЛ наблюдаются в центральных и периферических бронхах, легочной паренхиме и сосудах [8, 9]. Это объясняет использование термина «хроническая обструктивная болезнь легких» вместо привычного «хронического обструктивного бронхита», подразумевающего преимущественное поражение у больного бронхов.
В опубликованных недавно рекомендациях ведущих экспертов Американского и Европейского торакальных обществ подчеркивается, что развитие ХОБЛ у больных можно предупредить, а при ее лечении вполне реально добиться успехов [7].
Заболеваемость и смертность пациентов от ХОБЛ продолжают расти во всем мире, что в первую очередь обусловлено широкой распространенностью курения. Показано, что этим заболеванием страдают 4–6 % мужчин и 1–3 % женщин старше 40 лет [8, 10]. В европейских странах оно ежегодно является причиной смерти 200–300 тыс. человек [10]. Высокое медико-социальное значение ХОБЛ стало причиной издания по инициативе ВОЗ международного согласительного документа, посвященного ее диагностике, лечению, профилактике и основанного на принципах доказательной медицины [8]. Аналогичные рекомендации выпущены Американским и Европейским респираторными обществами [7]. В нашей стране недавно опубликовано 2-е издание Федеральной программы по ХОБЛ [1].
Задачами терапии ХОБЛ являются предупреждение прогрессирования болезни, уменьшение выраженности клинических симптомов, достижение лучшей переносимости физической нагрузки и повышение качества жизни больных, предупреждение осложнений и обострений, а также снижение смертности [8, 9].
Основными направлениями лечения ХОБЛ являются уменьшение воздействия неблагоприятных факторов внешней среды (в том числе отказ от курения), обучение больных, использование лекарственных средств и немедикаментозная терапия (оксигенотерапия, реабилитация и др.). Различные комбинации этих методов используются у пациентов с ХОБЛ в фазу ремиссии и обострения.
Уменьшение влияния на больных факторов риска является неотъемлемой частью лечения ХОБЛ, позволяющей предупредить развитие и прогрессирование этого заболевания. Установлено, что отказ от курения позволяет замедлить нарастание бронхиальной обструкции. Поэтому лечение табачной зависимости актуально для всех пациентов, страдающих ХОБЛ. Наиболее эффективны в этом случае беседы медицинского персонала (индивидуальные и групповые) и фармакотерапия. Существуют три программы лечения табачной зависимости: короткая (1–3 мес), длительная (6–12 мес) и программа снижения интенсивности курения [2].
Назначать лекарственные препараты рекомендуется в отношении больных, с которыми беседы врача оказались недостаточно эффективны. Следует взвешенно подходить к их применению у людей, выкуривающих менее 10 сигарет в день, подростков и беременных. Противопоказанием к назначению никотинзамещающей терапии являются нестабильная стенокардия, нелеченая пептическая язва двенадцатиперстной кишки, недавно перенесенные острый инфаркт миокарда и нарушение мозгового кровообращения.
Повышение информированности пациентов позволяет повысить их работоспособность, улучшить состояние здоровья, формирует умение справляться с болезнью, повышает эффективность лечения обострений [8]. Формы обучения больных различны — от распространения печатных материалов до проведения семинаров и конференций. Наиболее эффективно интерактивное обучение, которое проводится в рамках небольшого семинара.
Принципы лечения ХОБЛ стабильного течения [6, 8] следующие.
- Объем лечения увеличивается по мере нарастания тяжести болезни. Его уменьшение при ХОБЛ, в отличие от бронхиальной астмы, как правило, невозможно.
- Медикаментозная терапия используется для предупреждения осложнений и уменьшения выраженности симптомов, частоты и тяжести обострений, повышения толерантности к физической нагрузке и качества жизни больных.
- Следует иметь в виду, что ни одно из имеющихся лекарственных средств не влияет на темпы снижения бронхиальной проходимости, которое является отличительной чертой ХОБЛ.
- Бронхолитики занимают центральное место в лечении ХОБЛ. Они уменьшают выраженность обратимого компонента обструкции бронхов. Эти средства используются в режиме «по требованию» или регулярно.
- Ингаляционные глюкокортикоиды показаны при тяжелом и крайне тяжелом течении ХОБЛ (при объеме форсированного выдоха за 1 с (ОФВ1) менее 50% от должного и частыми обострениями, как правило, более трех за последние три года или один-два за один год, для лечения которых используются пероральные стероиды и антибиотики.
- Комбинированная терапия ингаляционными глюкокортикоидами и β2-адреномиметиками длительного действия оказывает существенный дополнительный эффект на функцию легких и клинические симптомы ХОБЛ по сравнению с монотерапией каждым из препаратов. Наибольшее влияние на частоту обострений и качество жизни наблюдается у больных ХОБЛ с ОФВ1 10% в течение 6 мес или > 5% в течение последнего месяца) и особенно потеря мышечной массы у больных ХОБЛ ассоциировано с высокой летальностью. Таким пациентам должна рекомендоваться высококалорийная диета с повышенным содержанием белка и дозированные физические нагрузки, обладающие анаболическим действием.
Роль хирургического лечения у больных ХОБЛ в настоящее время является предметом исследований. Сейчас обсуждаются возможности использования буллэктомии, операции по уменьшению легочного объема и трансплантации легких.
Показанием для буллэктомии при ХОБЛ является наличие у пациентов буллезной эмфиземы легких с буллами большого размера, вызывающими развитие одышки, кровохарканья, легочных инфекций и боли в грудной клетке. Эта операция приводит к уменьшению одышки и улучшению функции легких.
Значение операции по уменьшению легочного объема при лечении ХОБЛ изучено пока недостаточно. Результаты завершившегося недавно исследования (National Emphysema Therapy Trial) свидетельствуют о положительном влиянии этого хирургического вмешательства по сравнению с медикаментозной терапией на способность выполнять физическую нагрузку, качество жизни и летальность больных ХОБЛ, имеющих преимущественно тяжелую верхнедолевую эмфизему легких и исходно низкий уровень работоспособности [12]. Тем не менее эта операция остается пока экспериментальной паллиативной процедурой, не рекомендуемой для широкого применения [9].
Трансплантация легких улучшает качество жизни, функцию легких и физическую работоспособность больных. Показаниями для ее выполнения являются ОФВ1 ё25% от должного, РаСО2>55 мм рт. ст. и прогрессирующая легочная гипертензия. К числу факторов, лимитирующих выполнение этой операции, относятся проблема подбора донорского легкого, послеоперационные осложнения и высокая стоимость (110–200 тыс. долларов США). Операционная летальность в зарубежных клиниках составляет 10–15%, 1-3-летняя выживаемость, соответственно, 70–75 и 60%.
Ступенчатая терапия ХОБЛ стабильного течения представлена на рисунке.
Легочная гипертензия и хроническое легочное сердце являются осложнениями ХОБЛ тяжелого и крайне тяжелого течения. Их лечение предусматривает оптимальную терапию ХОБЛ, длительную (>15 ч) оксигенотерапию, использование диуретиков (при наличии отеков), дигоксина (только при мерцательной терапии и сопутствующей левожелудочковой сердечной недостаточности, так как сердечные гликозиды не оказывают влияния на сократимость и фракцию выброса правого желудочка). Спорным представляяется назначение вазодилятаторов (нитратов, антагонистов кальция и ингибиторов ангиотензинпревращающего фермента). Их прием в ряде случаев приводит к ухудшению оксигенации крови и артериальной гипотензии. Тем не менее антагонисты кальция (нифедипин SR 30–240 мг/сут и дилтиазем SR 120–720 мг/cут), вероятно, могут применяться у больных с тяжелой легочной гипертензией при недостаточной эффективности бронхолитиков и оксигенотерапии [16].
Обострение ХОБЛ характеризуется нарастанием у больного одышки, кашля, изменением объема и характера мокроты и требует изменений лечебной тактики. [7]. Различают легкие, средней тяжести и тяжелые обострения болезни (см. табл. 3).
Лечение обострений предусматривает использование лекарственных препаратов (бронхолитиков, системных глюкокортикоидов, по показаниям–антибиотиков), оксигенотерапии, респираторной поддержки.
Использование бронхолитиков предполагает увеличение их доз и кратности назначения. Режимы дозирования этих препаратов приведены в таблицах 4 и 5. Введение $beta;2-адреномиметиков и холинолитиков короткого действия осуществляется с помощью компрессорных небулайзеров и дозированных ингаляторов со спейсером большого объема. В некоторых исследованиях показана эквивалентная эффективность этих систем доставки. Однако при средней тяжести и тяжелых обострениях ХОБЛ, особенно у больных пожилого возраста, вероятно, следует отдавать предпочтение небулайзерной терапии.
В связи с трудностью дозирования и большим числом потенциальных побочных эффектов применение теофиллинов короткого действия при лечении обострений ХОБЛ является предметом дискуссии. Некоторые авторы допускают возможность их использования в качестве препаратов «второго ряда» при недостаточной эффективности ингаляционных бронхолитиков [6, 9], другие не разделяют эту точку зрения [7]. Вероятно, назначение препаратов этой группы возможно при соблюдении правил введения и определении концентрации теофиллина в сыворотке крови. Наиболее известный из них препарат эуфиллин, представляющий собой теофиллин (80%), растворенный в этилендиамине (20%). Схема его дозирования приведена в таблице 5. Следует подчеркнуть, что препарат должен вводиться только внутривенно капельно. Это уменьшает вероятность развития побочных эффектов. Его нельзя назначать внутримышечно и ингаляционно. Введение эуфиллина противопоказано у больных, получающих теофиллины длительного действия, из-за опасности его передозировки.
Системные глюкокортикоиды эффективны при лечении обострений ХОБЛ. Они сокращают время выздоровления и обеспечивают более быстрое восстановление функции легких. Их назначают одновременно с бронхолитиками при ОФВ1 25 в 1 мин;
Инвазивная ИВЛ предусматривает интубацию дыхательных путей или наложение трахеостомы. Соответственно связь больного и респиратора осуществляется через интубационные или трахеостомические трубки. Это создает риск развития механических повреждений и инфекционных осложнений. Поэтому инвазивная ИВЛ должна использоваться при тяжелом состоянии больного и только при неэффективности других методов лечения.
Показания для инвазивной ИВЛ [8, 9]:
- тяжелая одышка с участием вспомогательных мышц и парадоксальными движениями передней брюшной стенки;
- частота дыхания > 35 в 1 мин;
- тяжелая гипоксемия (рО2 60 мм рт. ст.);
- остановка дыхания, нарушение сознания;
- гипотония, нарушения сердечного ритма;
- наличие осложнений (пневмония, пневмоторакс, тромбоэмболия легочной артерии и др.).
Больные с легкими обострениями могут лечиться амбулаторно.
Амбулаторное лечение легких обострений ХОБЛ [7–9] включает следующие этапы.
- Оценка уровня обучения больных. Проверка техники ингаляций.
- Назначение бронхолитиков: β2-адреномиметик короткого действия и/или ипратропия бромид через дозированный ингалятор со спейсером большого объема или через небулайзер в режиме «по требованию». При неэффективности возможно внутривенное введение эуфиллина. Обсуждение возможности назначения длительно действующих бронхолитиков, если больной не получал эти препараты ранее.
- Назначение глюкокортикоидов (дозы могут варьировать). Преднизолон 30–40 мг per os в течение 10–14 дней. Обсуждение возможности назначения ингаляционных глюкокортикоидов (после завершения курса лечения системными стероидами).
- Назначение антибиотиков (по показаниям).
Пациенты с обострениями средней тяжести, как правило, должны госпитализироваться. Их лечение осуществляется по следующей схеме [7–9].
- Бронхолитики: β2-адреномиметик короткого действия и/или ипратропия бромид через дозированный ингалятор со спейсером большого объема или небулайзер в режиме «по требованию». При неэффективности возможно внутривенное введение эуфиллина.
- Оксигенотерапия (при Sa 60 мм рт. ст.) и/или респираторный ацидоз (pH
- Хроническая обструктивная болезнь легких. Федеральная программа/ Под ред. акад. РАМН, профессора А. Г. Чучалина. — 2-е изд., перераб. и доп. — М., 2004. — 61 с.
- Чучалин А. Г., Сахарова Г. М., Новиков Ю. К. Практическое руководство по лечению табач- ной зависимости. — М., 2001. — 14 с.
- Barnes P. Chronic obstructive pulmonary disease//New Engl J Med. — 2000 — Vol. 343. — N 4. — P. 269–280.
- Barnes P. Management of chronic obstructive pulmonary disease. — Science Press Ltd, 1999. — 80 p.
- Сalverley P., Pauwels R., Vestbo J. et al. Combined salmeterol and fluticason in the treatment of chronic obstructive pulmonary disease: a randomized controlled trial// Lancet. — 2003. — Vol 361. —N 9356. — P. 449–456.
- Сhronic obstructive pulmonary disease. National clinical guideline on management of chronic obstructive pulmonary disease in adults in primary and secondary care// Thorax. — 2004. — Vol. 59, suppl 1. — P. 1–232.
- Сеlli B.R. MacNee W and committee members. Standards for diagnosis and treatment of patients with COPD: a summary of ATS/ERS position paper// Eur Respir J. — 2004. — Vol. 23. — N 6. — P. 932–946.
- Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. NHLBI/WHO workshop report. — National Heart, Lung, and Blood Institute. Publication number 2701, 2001. — 100 p.
- Global Initiative for Chronic Obstructive Lung Disease. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. NHLBI/WHO workshop report. — National Heart, Lung, and Blood Institute, update 2004// www.goldcopd.com.
- Loddenkemper R., Gibson G.J., Sibille et al. European Lung White Book. The first comprehensive survey on respiratory health in Europe, 2003. — P. 34–43.
- Maltais F., Ostineli J., Bourbeau J. et al. Comparison of nebulized budesonide and oral prednisolone with placebo in the treatment of acute exacerbations of chronic obstructive pulmonary diseases: a randomized controlled trial// Am J Respir Crit Care Med. — 2002. — Vol. 165. — P. 698–703.
- National Emphysema Treatment Trial Research Group. A randomized trial comparing lung volume reduction surgery with medical therapy for severe emphysema// N Engl J Med. — 2003. — Vol. 348. — N 21. — P. 2059–2073.
- Niederman M. S. Antibiotic therapy of exacerbation of chronic bronchitis// Seminars Respir Infections. — 2000. — Vol. 15. — N 1. — P. 59–70.
- Szafranski W., Cukier A., Ramiez A. et al. Efficacy and safety of budesonide/formoterol in the management of chronic obstructive pulmonary disease// Eur Respir J. — 2003. — Vol 21. — N 1. — P. 74–81.
- Tierp B., Carter R. Long term oxygen therapy//UpToDate, 2004.
- Widemann H.P. Cor pulmonale //UрToDate, 2004.
А. В. Емельянов, доктор медицинских наук, профессор
СПБ ГМУ, Санкт-Петербург
источник