Что такое бронхиальная астма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сергеева А. Л., аллерголога со стажем в 10 лет.
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей. [1]
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире. [1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%). [2] [3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей. [4]
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА. [5]
Механизмы, вызывающие основные симптомы БА [5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы. [1] [6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии. [1] [8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте. [9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА. [9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры). [10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным. [8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1 [10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких. [1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:
Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ГКС;
- теофиллины с длительным действием;
- антилейкотриеновые препараты;
- антитела к имммуноглобулину Е.
Для терапии БА важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
- аэрозольные ингаляторы;
- порошковые ингаляторы;
- небулайзеры.
Самым современным и исследованным методом лечения аллергической БА с подтвержденной эффективностью является АСИТ (аллерген-специфическая иммунотерапия). АСИТ на данный момент является единственным способом терапии, который меняет развитие болезни, действуя на механизмы патогенеза астмы. Если вовремя провести АСИТ, данное лечение способно приостановить переход аллергического ринита в астму, а также пресечь переход легкой формы в более тяжелую. А также преимущества АСИТ — это возможность не дать появиться новым сенсибилизациям.
АСИТ при БА проводится пациентам с:
- легкой или средней тяжести формой заболевания (цифры ОФВ1 должны быть не менее 70% от нормы);
- если симптомы астмы не полностью контролируются гипоаллергенным бытом и лекарственной терапией;
- если у пациента имеются риноконъюнктивальные симптомы;
- если пациент отказывается от постоянной формакотерапии;
- если при проведении фармакотерапии возникают нежелательные эффекты, которые мешают пациенту.
Сегодня мы можем предложить пациентам следующие виды АСИТ:
- инъекционное введение аллергенов
- сублингвальное введение аллергенов
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе. [7]
Выделяют первичную профилактику. Она включает:
- элиминацию аллергенов во время беременности и в первые годы жизни ребенка (гипоаллергенный быт и гипоаллергенная диета);
- кормление грудью;
- молочные смеси;
- пищевые добавки во время беременности (существует несколько гипотез протективного эффекта рыбьего жира, селена, витамина Е);
- отказ от курения во время беременности.
Вторичная профилактика включает:
- избегать поллютантов (повышение концентраций озона, окислов озона, взвесей частиц, аэрозолей кислот);
- борьба с клещами домашней пыли;
- не заводить домашних животных;
- отказ от курения в семье.
источник
Под бронхиальной астмой подразумевается хроническое воспалительное заболевание, касательно дыхательных путей. Заболевание проявляется приступами одышки, которые сопровождаются кашлем и часто заканчиваютс приступами удушья.
Подобное происходит вследствие реагирования на различные раздражители дыхательных путей. Они сужаются и начинают вырабатывать чрезмерное количество слизи, что приводит к нарушению нормального тока воздуха при дыхании.
Существует наследственная предрасположенность к данному недугу, особо проявляющаяся в связи с инфекционными заболеваниями верхних и нижних дыхательных путей.
Заболевание встречается у людей буквально всех возрастов, но более всего, ему подвержены дети. Правда, половина из них «перерастает» болезнь. В настоящее время этим заболеванием страдает свыше 300 млн. человек и их ряды постоянно пополняются.
Мировая общественность крайне обеспокоена прогрессированием данного заболевания и постоянно разрабатывает различные программы по борьбе с заболеванием. В Великобритании, например, ежегодно выделяется на подобные программы — миллиарды фунтов стерлингов.
У больных бронхиальной астмой хронического течения наблюдается особая чувствительность дыхательных путей к аллергенам, табачному дыму, химическим раздражителям. Происходит под их воздействием спазм и отек бронхов, в большом количестве вырабатывается бронхиальная слизь, что делает затруднительным во время дыхания нормальное функционирование воздуха по дыхательным путям.
Выделяют в зависимости от причины приступа астмы — неаллергическую астму и с преимущественным преобладанием аллергического компонента.
То, что бронхиальная астма аллергического характера, свидетельствуют возникающие обострения при контакте с какими-либо аллергенами, например, шерсть, пыльца, некоторые продукты и домашняя пыль. Часто носит сезонный характер. Приступ, как правило, сопровождается раздражением слизистой оболочки носа, крапивницей, признаками вегетативной дистонии.
Воспаленные дыхательные пути при неаллергической астме очень чувствительны. Спазм бронхов вызывается любым раздражением, при этом происходит ограничение потока воздуха, приводящее к приступам удушья и кашлю.
Причин для возникновения приступов очень много. В этом списке: парфюмерия, бытовая химия, мыло, табачный дым, выхлопные газы. Исследователи заболевания пришли к неутешительному выводу: профессия оказывает свое губительное влияние на каждого пятого астматика.
Заболевание по видам подразделяют:
- по причине, вызывающей обострение — диагностируется атопическая бронхиальная астма, да еще и инфекционно-зависимая бронхиальная астма;
- по тяжести течения – наблюдается легкое, средней тяжести, тяжелое.
- гормонально-зависимую, когда требуется длительное, порою и регулярное примененение глюкокортикостероидных гормонов;
- аспириновую бронхиальную астму, которую связывают с особой непереносимостью аспирина и многих других противовоспалительных препаратов. Обычно сопровождается полипозом носа.
Достаточно нескольких минут, после какой-либо физической нагрузки, для проявлений бронхиальной астмы. Например, такие физические упражнения, как пробежка в зимний период года, при которой происходит вдыхание сухого холодного воздуха.
Каким образом проявляется?
Кашель – самый характерный симптом бронхиальной астмы. Может быть частым, постоянным и довольно мучительным.
Человек, при острой либо тяжелой бронхиальной астме, дышит во время приступа ртом. При этом задействованы для облегчения дыхания сквозь суженные дыхательные пути мускулатур шеи, плеч и туловища.
Следует отметить, что при суженных дыхательных путях, вдыхать намного легче, чем выдыхать. И, все, по причине того, что данная физиологическая особенность организма более природна нашему организму, к тому же, на это движение натренированы и мышцы груди.
Выдох же, производится без особых усилий и довольно пассивно. Для удаления воздуха мышцы развиты недостаточно, в связи с чем, воздух задерживается в легких и они становятся раздутыми. Это является причиной развития «голубиной груди» у молодых людей, продолжительное время страдающих астмой.
При острой бронхиальной астме, которая протекает тяжело, «свистящая» грудная клетка делается словно «немой». Причина — количество воздуха вдыхаемого и выдыхаемого настолько мало, что звуки совершенно не слышны.
Диагностику бронхиальной астмы назвать простой, никак нельзя. На приеме у врача вы должны подробно, ничего не упуская, поведать об имеющихся симптомах.
Для диагностики часто проводятся исследование функции дыхания с применением лекарственных препаратов. Наиболее популярным в последние годы является контроль показателя — «пик-флоу», максимальной скорости выдоха.
Показания самостоятельно измеряет каждое утро и вечер сам пациент, с помощью простого измерителя. Полученные цифры фиксируются в специальном дневнике. Врач, тщательно проанализировав все рзультаты, подберет для пациента эффективное лечение. Вообще, фиксирование результатом играет большую роль в диагностике бронхиальной астмы.
В семьях, в которых существует предрасположенность к аллергическим заболеваниям, профилактика бронхиальной астмы должна стоять на первом месте, причем с самого детства.
Лечение всех заболеваний хронического характера верхних и нижних дыхательных путей – должно происходить в обязательном порядке и своевременно. Также следует отказаться от курения, соблюдать определенную диету и не избегать закаливающих процедур.
Также профилактикой служит избежание контакта с раздражителями, например, нахождение в накуренных и плохо проветриваемых помещениях. Это должно быть первым и необходимым условием профилактики заболевания.
Лечение, подразумевает под собой, следующие направления:
- избегать по возможности прямого контакта с факторами, вызывающими приступ. Совместно с врачом больной должен тщательно, ничего при этом не забывая, составить перечень данных факторов;
- своевременное и обязательное лечение болезней дыхательных путей. Кроме них, необходимо учитывать и болезни органов пищеварения. Также необходимо использовать лекарственные препараты, четко прописанные врачом.
При бронхиальной астме все используемые лекарственные препараты подразделяются, на:
- средства быстрого действия, оказывающие моментальное воздействие на прекращение астматического приступа. К ним относятся ингаляционные формы, как вентолин, сальбутамол, беродуал, беротек и др.;
- профилактические средства, снижающие признаки воспаления в бронхах.
Необходимые дозировки и последовательность приема лекарств определяются исключительно врачом. Самостоятельная корректировка доз недопустима. Больные бронхиальной астмой обязаны при себе иметь препарат быстрого реагирования.
Каждый пациент не должен забывать, что использование более 4-х раз в сутки быстродействующих ингаляторов – просто недопустимо. Обратное может вызвать тяжелейший приступ удушья — астматический статус.
Если больной заметил снижение эффекта от назначенных врачом препаратов, необходимо срочно наведаться в больницу.
Методы лечения с каждым днем совершенствуются. Сегодня применяется дыхательная гимнастика, лечебное голодание, иглорефлексотерапия. Но их применение должно в обязательном порядке согласовываться с лечащим врачом.
С детства страда бронхиальной астмой и проявлялась болезнь в крайне тяжелой форме. Назначали многое — преднизолон, полькортолон в таблетках, принимала беротек, а также астмопент в аэрозолях.
О эуфедринах, теофедринах, теброфенах и др. и говорить нечего. Сейчас мое заболевание в стойкой ремиссии и мне намного лучше. Результативное лечение, благодаря которому у меня произошла стабилизация
заболевания и прекратились приступы удушья, я получила в клинике хрономедицины в Киеве. Лечилась только травами, но они подбирались индивидуально и я принимала их в точно подобранное время и в точно назначенных дозах. Прошло 7 месяцев и мое самочувствие другое, намного лучше. Спасибо врачам.
источник
При сочетании двух заболеваний дыхательной системы – воспаления слизистой бронхов инфекционной этиологии (бронхита) и сужения их просветов при сенсибилизации (бронхиальной астмы) – может диагностироваться бронхит при бронхиальной астме.
Когда у пациентов, страдающих бронхиальной астмой, развивается инфекционный бронхит, гиперреактивность бронхов к аллергенам и другим раздражающим факторам влияет на тяжесть воспалительного процесса, повышая вероятность обструкции дыхательных путей. И это требует взвешенного похода к выбору терапевтических средств.

Бронхиальная астма является серьезной глобальной проблемой здравоохранения. От этого хронического расстройства дыхательной системы страдают 5-10% людей всех возрастов. По данным ВОЗ, в мире насчитывается почти 235 млн. человек с диагностированной бронхиальной астмой, а согласно подсчетам The Global Asthma Reports (за 2014 год) – 334 млн.
Эксперты бельгийского UCB Institute of Allergy отмечают, что в Западной Европе за последние десять лет количество больных бронхиальной астмой удвоилось. В Швейцарии страдает от астмы около 8% населения, в Германии – около 5%, в Великобритании насчитывается 5,4 млн. астматиков, то есть эту хроническую болезнь имеет каждый одиннадцатый британец.
Хронический бронхит имеют 4,6% жителей Франции, среди больных астмой этот показатель составляет 10,4%.
Американский National Center for Health Statistics отмечает наличие бронхиальной астмы у 17,7 млн. взрослых (7,4% граждан старше 18-ти лет). Также насчитывается 8,7 млн. взрослых (3,6%) с диагнозом хронический бронхит. Смертельный исход хронических заболеваний нижних дыхательных путей (включая астму) доходит до 46 случаев на 100. тыс. населения.

Согласно клиническим данным, при острой форме воспаления в девяти случаях из десяти причины бронхита при бронхиальной астме – вирусная респираторная инфекция. В остальных случаях острый бронхит провоцируют бактерии (Staphylococcus spp., Streptococcus spp., Mycoplasma pneumoniae и др.). Однако, учитывая свойственное астме состояние атопии, верифицировать виды возбудителя удается не всегда.
Продолжительное воздействие экзогенных раздражителей (табачного дыма, пыли, различных химических веществ и т. д.) может вызывать хронический бронхит, который протекает длительно и часто рецидивирует.
Таким же образом протекает и бронхиальная астма, которая ассоциируется с генетическими и экологическими факторами, обусловливающими аллергическую реакцию на определенный антиген с выработкой В-клетками антител (IgE). То есть развивается хроническая патология дыхательных путей с периодическими спазмами окружающих их мышц и отеком тканей, сужением бронхов и кашлем – при характерном для пациентов с астмой аллергическом бронхите (астматическом или атопическом).
Некоторые специалисты, несмотря на терминологическую нечеткость, выделяют еще и кашлевую форму астмы, однако опытные пульмонологи считают это просто клиническими случаями, когда преобладающим симптомом бронхиальной астмы является именно кашель.

Факторы риска воспаления бронхов при наличии в анамнезе бронхиальной астмы обычные и включают переохлаждение, сезонные эпидемии ОРВИ и гриппа, загрязнение воздуха, курение (в том числе «пассивное»), ослабление иммунитета, детский или преклонный возраст. Да и сама повышенная чувствительность рецепторов бронхиальных тканей к неспецифичным триггерам значительно повышает риск различных респираторных заболеваний.

Патогенез бронхита у пациентов-астматиков связан с высвобождением из лимфоидных клеток, ретикулярных фибробластов соединительной ткани бронхов и тучных клеток эндотелия их кровеносных и лимфатических сосудов медиаторов воспаления: интерлейкинов, провоспалительных эйкозаноидов (простагландинов и лейкотриенов), гистамина, эозинофилов. Результатом их воздействия на мембранные рецепторы клеток слизистой бронхов является активизация Т-лимфоцитов и мобилизация других иммунных факторов, которые вызывают отечность дыхательных путей, сужение просвета бронхов и гиперсекрецию бронхиального муцинового сурфактанта. Такое патофизиологическое сочетание приводит к хрипам, одышке и кашлю с трудно выводимой мокротой вязкой консистенции.

Симптоматика бронхиальной астмы в активной стадии проявляется стеснением и свистящими хрипами в груди (чаще всего на выдохе), одышкой (особенно в ночное время и утром) и периодическим сухим кашлем. Присоединение вирусной или бактериальной инфекции вызывает такие симптомы бронхита при бронхиальной астме, как двусторонние хрипы и боль в груди, лихорадка и озноб, головные боли, ночной гипергидроз, повышенная утомляемость. И, безусловно, бронхит усугубляет уже имеющиеся кашель и одышку, которая отмечается не только при выдохе, но и на вдохе.
При этом первые признаки бронхита манифестируют приступами отрывистого кашля, который несколько отличается от характерного кашля при астме. Бронхит с сухим кашлем чаще бывает при поражении слизистых оболочек вирусами. При бронхите бактериального происхождения объем мокроты значительно увеличивается, поэтому кашель быстро становится продуктивным, а откашливаемая слизь может быть зеленоватого цвета, то есть включать гнойные примеси.
Также выражен спазм бронхов, что – в сочетании с накоплением избытка бронхиального слизистого секрета и усиливающимся затруднением дыхания – указывает на сужение бронхов, то есть на обструктивный бронхит при астме.

Вирусные и бактериальные инфекции, вызывающие бронхит при бронхиальной астме, оказывают токсическое воздействие на дыхательные пути, тем самым, повышая частоту астматических приступов.
Также выраженность проявления астмы может значительно усилиться с ухудшением функций дыхательной системы и общего состояния пациентов. Частые последствия и осложнения бронхита вирусной этиологии проявляются развитием хронического астматического бронхита, который требует постоянного лечения.
Последствием хронически протекающего обструктивного бронхита может стать необратимая сердечная недостаточность.

Диагностика бронхита при бронхиальной астме начинается с выслушивания жалоб пациентов, изучения их истории болезни и выяснения особенностей дыхания – с помощью фонендоскопа.
Делаются анализы крови – общий, биохимический, иммунологический (на IgE), на наличие эозинофилии.
Требуется и серологическое исследование мокроты, хотя, по словам пульмонологов, выделяемый при кашле бронхиальный сурфактант не является прогностическим параметром присутствия инфекции, поскольку вирусы обнаружить практически невозможно.
Используется инструментальная диагностика в виде:
- спирометрии;
- рентгенографии грудной клетки;
- бронхографии (контрастного рентгена бронхов);
- ультрасонографии (УЗИ) бронхов и легких;
- электрокардиографии (ЭКГ).

Дифференциальная диагностика бронхита проводится для определения схожего по симптомам трахеита, ларингита, пневмонии, обструктивной болезни легких (частого осложнения астмы), стеноза гортани или трахеи, пневмофиброза, рефлюкс-эзофагита с хронической аспирацией, увеличенных шейных лимфоузлов, застойной сердечной недостаточности (у пожилых пациентов), опухоли легких, некоторые психосоматических заболеваний.
Острый бронхит традиционно лечат антибиотиками, хотя доказательств, подтверждающих эффективность такого лечения, недостаточно. Поэтому антибиотики от бронхита при астме (Амоксициллин, Азитромицин, Офлоксацин) назначаются курсами продолжительностью 5-7 дней – только при обнаружении бактериальной инфекции или при высокой температуре и угрозе осложненного течения болезни. См. также – Антибиотики при кашле
По существу, лечение бронхита при бронхиальной астме проводится так же, как лечение астмы и бронхита, и может включать в себя лекарства, применяемые при бронхиальной астме (для купирования ее приступов), а также бронхолитические средства – для разжижения густой мокроты и лучшего выведения ее из дыхательных путей.
К последним относятся препараты на основе таких фармакологических активных веществ, как ацетилцистеин, карбоцистеин, бромгексин, амброксол: АЦЦ, Ацестин, Ацетал, Флуимуцил, Мукобене, Бронхокод, Мукопронт, Бромгексин, Бронхосан, Амброгексал, Амбробене и др. Дозировка, противопоказания и возможные побочные эффекты перечисленных средств подробно описаны в публикациях – Сильный кашель с мокротой и Лечение кашля с мокротой
Хороший терапевтический эффект дают капли от кашля Бронхипрет, Бронхикум, Геделикс, Лизомуцил; сиропы Бронтекс, Мукосол, Лазолван, Флавамед.
Расширению бронхов во время астматического удушья способствует применение β2-симпатомиметиков в форме спрея – Сальбутамола (Альбутерола, Асталина, Вентолина) или Фенотерола (Беротека, Аэрума, Арутерола), по одному-два впрыскивания за один раз (суточная доза – три ингаляции). Среди побочных действий данных средств отмечают тахикардию, головную боль, тремор конечностей, судороги, нарушения психоневрологического характера.
К группе препаратов, расширяющих просвет бронхов (бронходилататоров), относится и Серетид (Тевакомб), также содержащий в своем составе кортикостероид флютиказон. Дозировку врач определяет индивидуально – в зависимости от интенсивности проявления астмы. Побочные действия данного лекарства включают раздражение слизистых оболочек горла, тошноту, учащение сердцебиения, тремор, а также все побочные эффекты ГКС, включая снижение функций надпочечников и синдром Кушинга. Поэтому детям до пяти лет его не назначают, равно как и беременным, пациентам с кардиологическими проблемами, заболеваниями щитовидной железы и сахарным диабетом.
Кленбутерол (Контраспазмин, Спиропент), снимающий бронхоспазм и разжижающий мокроту (в форме сиропа может назначаться детям с 6-ти месяцев), принимается внутрь – дважды в течение суток по таблетке (0,02 мг). Могут возникать побочные эффекты в виде сухости во рту, тошноты, учащения ЧСС, снижения АД.
Больше полезной информации можно найти в материале – Лечение бронхита, а также в статье – Лечение обструктивного бронхита
Следует учесть бесспорную необходимость принимать витамины (А, С, Е) и увеличить потребление воды. А вот физиотерапевтическое лечение при сочетании бронхиальной астмы и бронхита назначается с осторожностью: паровые ингаляции, которые хорошо помогают при бронхите, могут вызвать астматический приступ.
Дыхательная гимнастика при астме и бронхите может облегчить состояние, особенно диафрагмальное дыхание, а вот выполнение упражнений, где форсируется выдох или нужны наклоны вперед, может спровоцировать усиление кашля.
Следует отложить до прекращения воспалительного острого процесса ручной массаж грудной клетки, лучше точечный массаж при астме и бронхите – шиацу: в точках посередине подключичной области, сзади на шее у основания черепа и над верхней губой (сразу под носовой перегородкой).
Астматикам рекомендуют при вирусном бронхите употреблять свежий чеснок (пару зубчиков в день), чеснок не только убивает инфекцию, но и помогает откашливать мокроту.
Также народное лечение состоит в употреблении виноградного сока, смешанного с медом (чайная ложка на 200 мл); кроме виноградного можно использовать клюквенный сок и сок из ягод черной бузины (разбавленные водой 1:1). Или отвар цветов бузины с медом и лимоном. Также можно приготовить имбирь от кашля
Если лекарственные растения не вызывают аллергии, в качестве вспомогательного можно проводить лечение травами. Фитотерапия предлагает пить травяные чаи и отвары с использованием мяты перечной, мать-и-мачехи, душицы обыкновенной, тимьяна; корней солодки голой или девясила; плодов аниса. Может применяться и аптечный грудной сбор от кашля

источник
Бронхиальная астма – это легочное заболевание, которое препятствует нормальному дыханию. Она может стать причиной тяжелых, рецидивирующих эпизодов хрипов (свистящего дыхания) и одышки, которые называются астматическими приступами.
Заболевание связано с хроническим воспалением в бронхах, через которые воздух попадает в легкие. Хотя излечить полностью астму нельзя, существуют высокоэффективные методы борьбы с ее симптомами.
Симптомы приступа бронхиальной астмы могут включать:
- Свистящее дыхание;
- Кашель, который не останавливается;
- Одышка;
- Ощущение сдавливания в груди.
В тяжелых случаях при отсутствии лечения приступ астмы может быть опасным для жизни.
Некоторые астматические приступы нуждаются в немедленном оказании медицинской помощи. Позвоните на скорую, если:
- Из-за одышки Вам тяжело говорить или ходить.
- Ваши ногти или губы имеют синий цвет.
- Использование ингаляторов для облегчения приступа не помогает.
Эти признаки свидетельствуют о том, что Ваш организм не получает достаточного количества кислорода. Неотложная медицинская помощь может открыть дыхательные пути и возобновить уровни кислорода.
Иногда бронхиальная астма имеет более легкие симптомы, которые не препятствуют ежедневной деятельности. Но они могут быть предостерегающими признаками того, что полноценный приступ астмы – неизбежен. Эти симптомы опасности включают частый кашель (особенно в ночное время), проблемы со сном, необъяснимая усталость, ощущение нехватки воздуха.
У людей, страдающих астмой, дыхательные пути хронически воспалены. Определенные триггеры могут ухудшить это воспаление и привести к сужению дыхательных путей. В то же время организм может вырабатывать избыточное количество слизи, которая забивает бронхи. Эти вместе взятые изменения ограничивают поступление воздуха в легкие. Так как в легкие попадает недостаточное количество воздуха, возникают свистящее дыхание и одышка.
Аллергены, которые могут запустить астматический приступ, включают:
- Плесень;
- Пылевые клещи;
- Тараканы;
- Пыльца из деревьев или цветов;
- Продукты питания (например, арахис, яйца, рыба).
Если пыльца является одним из триггеров приступа астмы, Вы, вероятно, заметили, что симптомы заболевания ухудшаются в определенную пору года.
Аллергия на домашних животных – еще один распространенный триггер бронхиальной астмы. Проблемой является перхоть – отмершие клетки кожи, которые собираются на одежде, мебели и стенах. Когда пациент вдыхает перхоть домашнего животного, она может вызвать приступ астмы через всего лишь 15 минут. Люди с аллергией на котов реагируют на белок, который содержится в слюне, коже и моче домашнего животного. Этот белок накапливается в воздухе или на поверхностях и может вызвать приступы астмы у 20-30% с этим заболеванием.
Загрязнение атмосферы и воздуха внутри помещений может ухудшить симптомы астмы.Сильные раздражители – смог, сигаретный дым, запах краски и даже лак для волос. Они считаются неаллергическими триггерами астмы. Они не вызывают аллергическую реакцию, но могут привести к возникновению приступа астмы, так как раздражают дыхательные пути.
Хорошоизвестно, чторегулярные занятия физическими упражнениями полезны для здоровья. Но физическая нагрузка также может запустить астматический приступ у многих людей. Иногда это называют бронхиальной астмой, вызванной физической нагрузкой. К счастью, это не значит, что Вам нужно отказаться от физических упражнений. Существуют способы контролирования астмы, так что болезнь не будет препятствовать Вам наслаждаться физической деятельностью.
Люди, страдающие астмой, могут заметить, что симптомы ухудшаются во время определенной погоды. Шансы на развитие астматического приступа повышаются, когда температура воздуха снижается. Другие триггеры включают очень влажный или очень сухой воздух.
Астма может появиться в любом возрасте, но обычно она развивается в детстве. Риск ее появления самый высокий у людей с аллергическими заболеваниями и с семейным анамнезом астмы. Если у кого-то из родителей есть это заболевание, их дети более склонны к развитию бронхиальной астмы. Пол также имеет определенную роль. Астма более распространена в детстве у мальчиков, а у женщин – в зрелом возрасте.
Некоторые виды профессиональной деятельности могут повысить Ваш риск развития астмы во взрослом возрасте. Эти виды включают работу на заводах или в других местах, где Вы постоянно подвергаетесь воздействию определенных химических веществ или промышленной пыли.
Некоторые научные исследования показали, что взрослые и подростки, которые курят, более склонны к развитию бронхиальной астмы. Есть веские доказательства для того, чтобы обвинять в этом и пассивное курение. Дети, находящиеся рядом с курящими людьми, имеют более высокий риск развития бронхиальной астмы в раннем возрасте.
Астма также чаще встречается у людей с избыточным весом или ожирением. Центры по контролю и профилактике заболеваний (США) обнаружили, что распространенность ожирения среди людей, страдающих астмой, составляет почти 39%, тогда как эти показатели среди взрослых без астмы составляли почти 27%.
Распространенность астмы неуклонно растет в течение нескольких десятилетий. Некоторые исследователи предполагают, что этот рост является результатом лучшей гигиены, которая сократила количество детских инфекционных заболеваний. Теория состоит в том, что меньшее количество инфекций может привести к более плохому развитию иммунной системы и повышению риска развития бронхиальной астмы. Другими возможными объяснениями роста распространенности болезни являются более широкое использование бытовых чистящих спреев, уменьшение применения аспирина, более низкие уровни витамина Д.
Если у Вас есть симптомы бронхиальной астмы, Ваш врач захочет проверить, насколько хорошо функционируют Ваши легкие. Легочной функциональный тест, также называемый спирометрией, – измерение количества воздуха, которое Вы можете вдохнуть и выдохнуть. Результаты помогут определить, есть ли у Вас симптомы астмы и каковатяжесть заболевания. Ваш врач также может рекомендовать аллергическое тестирование, чтобы определить некоторые триггеры Вашего заболевания.
Первым шагом в борьбе с астмой является попытка выявить и избегать триггеров Вашего заболевания. Это может значить пребывание в помещениях, если уровень смога слишком высок, использование специального постельного белья для борьбы с пылевыми клещами. Наиболее эффективный способ борьбы с аллергенами в доме – устранение их источника, которыми могут быть домашние животные, ковры, мягкая мебель. Также могут помочь регулярное вытирание пыли и использование пылесоса с HEPA-фильтром.
Если Вы не можете избегать действия некоторых аллергенов, которые вызывают у Вас приступы астмы, Ваш врач может рекомендовать проведение специфической иммунотерапии (специфической аллерговакцинации). Этот метод лечения помогает уменьшить Вашу чувствительность к конкретным триггерам и может уменьшить симптомы бронхиальной астмы. Аллерголог поможет определить, какая именно специфическая аллерговакцинация подходит Вам.
Людям, страдающим бронхиальной астмой, практически невозможно полностью и постоянно избегать воздействия триггеров. По этой причине многим людям необходимо ежедневно принимать препараты для профилактики приступов бронхиальной астмы. Наиболее распространенными средствами для борьбы с астмой являются ингаляционные кортикостероиды. Они снижают воспаление в дыхательных путях, делают бронхи менее чувствительными к раздражителям в воздухе.
Даже при использовании препаратов для длительного приема симптомы астмы иногда могут обостриться. Когда это случается, Вам необходим другой вид ингалятора, чтобы быстро облегчить астматический приступ. Бета-2 агонисты короткого действия – наиболее распространенный выбор. Эти ингаляторы для неотложной помощи быстро расслабляют мышцы вокруг суженных дыхательных путей, восстанавливая поступление воздуха в легкие. В большинстве случаев астматические приступы поддаются лечению этими препаратами, что устраняет необходимость посещения больницы.
Чтобы определить, контролируете ли Вы тяжесть своего заболевания, Ваш врач может рекомендовать Вам использовать пикфлоуметр. Вы дуете в устройство, а оно измеряет, насколько хорошо воздух выходит из легких. Изменения его показаний может предупредить Вас о том, что в ближайшее время возможен приступ бронхиальной астмы.
Большинство людей, страдающих бронхиальной астмой, могут держать свое заболевание под контролем. Важно принимать активное участие в разработке плана лечения. Поговорите с Вашим врачом, чтобы обсудить план действий при астме. Этот план определяет Ваши триггеры, список ежедневно принимаемых препаратов, намечает, что делать при астматическом приступе. Следуя этому плану (и корректируя его по мере необходимости), Вы сможете устранить большинство симптомов бронхиальной астмы.
Астматические клетки толкаются, как будто они «на учениях по противопожарной безопасности»
источник
При подозрении на диагноз бронхиальная астма рентген будет одним из самых надежных и доступных способов диагностики и точного определения заболевания. Многочисленные хрипы, одышка, приступы удушья и сильный кашель, которые усиливаются при активной физической нагрузке могут быть симптомами этого недуга, однако подтвердить, действительно ли он имеет место или нет, смогут только медицинские обследования. Даже если первичный диагноз по результатам врачебного осмотра выявил астму, говорить о наличии этого недуга до рентгена рано.
При подозрении на бронхиальную астму врач оценивает состояние пациента и выясняет, как часто пациента беспокоят приступы кашля, возникает ли ухудшение состояния пациента при физической нагрузке, ухудшается ли его состояние при контакте с возможными аллергенами, появляются ли приступы кашля в ночное время, возникают ли осложнения при ОРВИ, купируются ли приступы после приема соответствующих противоастматических препаратов, если их уже применяли. На основе ответов пациента врач может составить первоначальную картину, которая до медобследования будет просто гипотезой. Точный диагноз можно поставить только после проведения рентгеноскопии и рентгенографии.
Многие пациенты интересуются, в чем разница между этими рентгенпроцедурами и в каких случаях оправдано применение каждой. Некоторые не видят разницы между ними, но она все же есть. Основное отличие процедур заключается в том, что при рентгенологическом исследовании изображение проецируется на пленку или бумагу, а при рентгеноскопии — на экран, покрытый специальным веществом. В современных аппаратах информация передается на монитор компьютера.
Рентгеноскопия считается более эффективным методом диагностики.
- возможность оценки работы внутренних органов в динамике;
- полный контроль процесса;
- объемность полученного изображения органов;
- менее длительная подготовка к исследованию;
- сохранение электронной версии снимков.
Учитывая достоинства процедуры, рентгенография при бронхиальной астме менее предпочтительна, чем рентгеноскопия, однако оба исследования позволят составить необходимую картину.
После установления первичного диагноза лечащий врач может поставить окончательное заключение и назначить соответствующее лечение только после прохождения пациентом соответствующего исследования. При подозрении на бронхиальную астму показано обследование органов грудной области (легких и бронхов) посредством рентгена. Эти исследования подходят для установления диагноза, но для получения более точной картины применяются другие методы исследования (рентгенокимография, рентгенокинематография, электрокимография). К сожалению, далеко не в каждом лечебном учреждении есть возможность прохождения данных процедур.
Рентген позволяет выяснить, присутствуют ли еще какие-то сопутствующие заболевания или осложнения, определяет степень тяжести заболевания, что позволяет назначить лечение пациенту. Однако стоит понимать, что в период между приступами рентген может и не показать наличие заболевания, что является существенным недостатком исследования.
На первых этапах заболевания рентген может показать различные осложнения, в том числе эмфизему легких.
При проведении исследований в период обострения, то есть при удушьях, исследование может показать:
- уменьшение подвижности диафрагмы и ее полное отсутствие;
- повышение прозрачности легочных полей;
- уплотнение купола диафрагмы;
- существенное ограничение подвижности ребер;
- изменение сердечной пульсации в сторону ее возбуждения;
- нечеткость сердечных контуров.
Эти и некоторые иные признаки позволяют врачу поставить диагноз на основе имеющегося исследования. Первое, на что обращается внимание, — это деформация легочного рисунка и повышение пневматизации легких.
Рентген при астме проводится всегда, так как является первоначальным методом диагностики и выяснения состояния пациента. Без рентгена узнать полную картину невозможно, однако и этот метод исследования не дает 100% результат.
В первую очередь при диагнозе важно исключить иные заболевания, которые могут также вызывать схожие симптомы. Осуществляются попытки выявления инфекций дыхательных путей, аллергических реакций и бронхита, только после исключения которых врач начинает рассматривать астму как основной диагноз.
В первую очередь анализу подвергаются функции легких. С пациентом проводится обучающая беседа, так как исследование требует определенного поведения. Если пациент может обойтись какой-то период времени без препаратов от астмы при исключении риска для здоровья, то ему следует от них отказаться для выявления более четкой картины заболевания.
Исследование, которое называется «спирометрия», выполняется как до использования препаратов, так и после. Если врачи не получают никакого результата, но подозрения на астму остаются, назначается тест с раздражителем. Как правило, используется метахолин хлорида.
Исследованию подвергаются как легкие, так и бронхи. В первую очередь все же используется рентген лёгких, а лишь затем переходят к прочим исследованиям. Также для установления астмы назначаются анализы крови, в число которых входит общий анализ, а также исследование уровня иммуноглобулина в крови.
Более подробно о том, сможет ли флюорография выявить бронхиальную астму и чем она отличается от рентгена, читайте здесь. О том, как проводится флюорография при диагностике рака легких, читайте здесь.
После проведения полных исследований врач назначает адекватное лечение, которое заключается не только в медикаментозном воздействии. Назначается лечебная физкультура и по возможности санаторно-курортное лечение. Медикаментозное лечение направлено на уменьшение бронхоспазма, облегчение дыхания больного, снижение симптоматики. Также эффективными методами лечения являются воздействие токами и ультразвуком. Данные методы применяется курсами по 6-8 процедур и значительно облегчают состояние больного.
Исследования при подозрении на бронхиальную астму носят комплексный характер. В первую очередь проводится рентген посредством рентгеноскопии или рентгенографии, позволяющий отследить фактические изменения в состоянии пациента, а также определить тяжесть его состояния. Исследования желательно проводить после кратковременного прекращения препаратов, что позволяет рассмотреть картину более точно, без искажений, вызванных симптоматическим лечением.
Именно рентгенологическое исследование позволяет выяснить точный диагноз на первых этапах. Лишь после этого применяются иные методы, основанные на диагностике работы бронхов и легких.
источник
К сожалению, наш сайт не совместим с вашим браузером. Пожалуйста, обновите его до любой другой версии.
К примеру Google Chrome, или можете проверить свой браузер на сервисе Яндекса.
Что происходит с каждым из этих людей? У 18-летнего внука внезапно появляются сухие хрипы и одышка, когда он приходит в гости к бабушке, имеющей кота. 30-летняя женщина очень часто во время простуды отмечает появление заложенности в груди, кашля и затруднения дыхания. Или, у 60-летнего мужчины возникает одышка при небольшой физической нагрузке, несмотря на то, что он вообще никогда не курил. Ответ очевиден, все они страдают бронхиальной астмой. Теперь мы знаем, что у каждого, кто имеет схожее с описанными примерами состояние, могут возникнуть типичные симптомы бронхиальной астмы (кашель, хрипы и одышку). К сожалению, в настоящее время, не существует какой-то одной единственной причины развития бронхиальной астмы, также как нет единственно эффективного метода лечения. Поэтому для пациента или его родственников важно понимание всех процессов, которые происходят в организме при бронхиальной астме. Такое состояние вопроса подтолкнуло нас на подготовку этой статьи.
Мифы, факты и статистика о бронхиальной астме
Прежде, чем подробно рассказать Вам о типичных симптомах, диагностике и лечении бронхиальной астмы, мы должны развеять несколько мифов об этом состоянии и расставить точки над «и», изменить ложное представление об этом заболевании. Мы решили, что лучше это сделать виде ответов «да» или «нет» на ключевые вопросы, касающиеся бронхиальной астмы.
Основные вопросы:
- Да или Нет – астма связана с психологическим состоянием или изменениями в головном мозге.
- Да или Нет – астму можно «перерасти» и при взрослении она сама исчезнет.
- Да или Нет – астма хорошо поддается лечению, поэтому не столь серьезна, как о ней говорят многие врачи, и от нее не умирают.
- Да или Нет – если кто-то из ваших родственников страдает бронхиальной астмой, то, скорее всего, вы тоже заболеете.
- Да или Нет – бронхиальной астмой можно заразиться от другого человека.
- Да или Нет – смена места жительства, например, переезд в субтропики или к морю, позволит избавиться от астмы.
- Да или Нет – пациентам с бронхиальной астмой противопоказаны тренировки.
- Да или Нет – астма лучше всего поддается лечению, если пациент строго следует разработанному вместе с врачом плану лечения, который также включает использование для быстрого купирования астматических приступов.
- Да или Нет – к препаратам, используемым при лечении бронхиальной астмы, может развиться привыкание.
- Да или Нет – пациенты, страдающие бронхиальной астмой, могут вызвать астматический статус в любое время, особенно в случае желания привлечения внимания к их персоне.
Вот ответы на эти ключевые вопросы:
- Нет – Бронхиальная астма не психическое состояние или заболевание, хотя эмоциональные переживания или стресс могут спровоцировать приступ.
- Нет – Вы не можете «перерасти» бронхиальную астму. Известно, что приблизительно у 50 % детей клинические проявления астмы в подростковом возрасте исчезают или уменьшаются. Однако, несмотря на это, приступ бронхиальной астмы может развиться в любой момент жизни и в любом возрасте.
- Нет – к сожалению, в настоящее время нет препарата или лечения, которое бы полностью позволило избавить пациента от бронхиальной астмы, но ей можно хорошо управлять при правильно подобранном лечении и соблюдении плана лечения, избегать обострений и провоцирования астматических приступов. К выполнению рекомендаций нужно относится очень ответственно и серьезно, поскольку затяжной приступ астмы может повлечь за собой экстренную госпитализацию в стационар и даже смерть.
- Да – если никто из родственников не страдает бронхиальной астмой, то вероятность развития составляет 6%, если кто-то из один родителей – 30%, если оба, то риски возрастают до 70%.
- Нет – Бронхиальная астма не является инфекционным заболеванием и не передается воздушно-капельным путем.
- Нет – смена окружающей обстановки и климата может улучшить состояние и уменьшить выраженность клинических симптомов бронхиальной астмы, но полностью вылечить пациента не возможно. Более того, по истечению определенного срока проживания в новых условиях, пациент повторно становится чувствительным к окружающим аллергенам, и симптомы бронхиальной астмы становятся более выраженными чем ранее.
- Нет – Плавание — оптимальный вид спорта для пациентов с бронхиальной астмой. Тем не менее, нужно быть внимательным при тренировках в помещениях с сухим или холодным воздухом. Это связано с тем, что холодный или сухой воздух раздражают слизистую бронхиол и являются пусковым механизмом, провоцирующим развитие приступа.
- Нет – бронхиальная астма лучше всего поддается лечению при соблюдении подобранного и специально адаптированного под конкретного пациента плана лечения.
- Нет – препараты для лечения бронхиальной астмы не вызывают привыкания.
- Нет – приступ бронхиальной астмы сложно сфальсифицировать. Лишь в редких случаях может возникнуть психическое состояние, известное сразу под несколькими названиями (спастическое диспноэ, глобус истерикус — «globus hystericus» или ощущение комка в горле), когда эмоциональный всплеск может напоминать симптомы бронхиальной астмы.
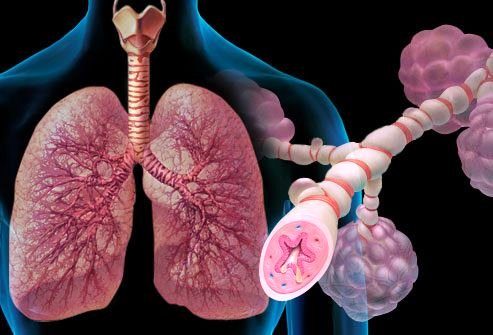
Бронхиальная астма — хроническое воспаление бронхиол (участка дыхательных путей), вызывающее отек и сужение, нарушая проходимость дыхательных путей. Результатом этого сужения является нарушение поступления в легкие с воздухом кислорода и затруднение функции дыхания и газообмена. Следует сразу сказать, что сужение это при бронхиальной астме носит обратимый характер и полностью или частично поддается медикаментозной терапии.
Рис.1 Хроническое воспаление бронхов и бронхиол при бронхиальной астме
Бронхиолы, которые находятся в состоянии хронического воспаления, становятся чрезвычайно чувствительными к некоторым аллергенам (специфические триггеры) или раздражителям (неспецифические триггеры). Состояние, при котором дыхательные пути становятся крайне чувствительными к любому раздражающему фактору, называется «гиперчувствительностью бронхов». Вероятно, что существует определенный порог чувствительности бронхов, снижение которого вызывает гиперчувствительность бронхов, и астматики или склонные к аллергии люди (без очевидных признаков бронхиальной астмы) как раз та категория людей, у которых он снижается. У таких пациентов вероятность ответной реакции на раздражающий фактор, например аллерген, табачный дым или стресс, и отека со спазмом бронхиол в несколько раз выше, чем у обычных людей. По сути, каждый человек уникален в отношении степени реактивности его бронхов к раздражающему действию факторов внешней среды, хотя конечно во многом такая реакция может зависеть от типа и дозы раздражающего фактора.
Еще в древней Греции врачи использовали слово «астма» для описания одышки или затрудненного дыхания. Они полагали, что астма появляется в результате внутреннего дисбаланса, который может быть восстановлен здоровым питанием, была получена из внутренних несоответствий, которые могли быть восстановлены здоровой диетой или сменой образа жизни.
Современное слово астма получено из греческого слова «panos», которое означает одышка. Китайские целители называли астму словом «xiao-chiran» или «хрипящее дыхание», которое связывали с неустойчивостью или нарушением жизненных сил, коротко обозначив его словом qi. Они пытались лечить бронхиальую астму «qi» с помощью трав, иглоукалывания, массажа, диеты и физических упражнений.
Индийские философы объединяли душу и дыхание в единое целое, и расценивали это как связь мысли, тела и духа, и с помощью йоги и контроля дыхания старались помочь пациентам с бронхиальной астмой.
В литературе есть упоминание, что известный израильтянин Маймонид, практиковавший еще в 12 столетии при дворе султана Египта, рекомендовал одному из королевских принцев, страдавшему бронхиальной астмой, поменьше есть, пить и спать, а также ограничить себя в сексе и избегать взаимодействия с окружающей средой. В качестве лечебного средства рекомендовал куриный бульон.
С древних греко-римских времен до середины 18-го столетия прошлого тысячелетия очень популярна была теория баланса «четырех физиологических жидкостей». Согласно этой теории, 4 физиологические жидкости – кровь, черная желчь, желтая желчь и мокрота всегда должны быть в балансе. Избыток любого из этих компонентов вызывал развитие определенного вида заболевания. При астме, которая характеризовалась появлением кашля и избыточного количества мокроты (phlegm), возникал дисбаланс мокроты и таких пациентов соответственно называли «флегматиками».
К 1800 году, после изобретения стетоскопа, врачи, описав ряд приступов удушья, объединили их из-за схожести в одну болезнь, которую затем и назвали бронхиальной астмой. Однако, пациенты по-прежнему отдавали предпочтение традиционным методам лечения, таким как кровопускание, лечение травами и табакокурение. В то время эти методы лечения использовались и при других болезненных состояниях, включая бронхиальную астму, более того, многие из них активно пропагандировались самими врачами вплоть до начала 19-го века по сути являясь абсолютно бесполезными.
И лишь в 1892, известный канадо-американский врач сэр Уильям Ослер озвучил важную роль системного воспаления в механизме развития бронхиальной астмы.
Бронхорасширяющие препараты или бронходилятаторы впервые появились в 1930-ых годах и были улучшены в 1950-ых за счет уменьшения побочных эффектов. И спустя некоторое время в клинической практике стали использовать кортикостероиды, препараты активно применяемые при лечении системного воспаления, которые в дальнейшем стали ключевой группой препаратов для лечения бронхиальной астмы.
Бронхиальная астма – одна из наиболее распространенных хронических болезней дыхательной системы у детей, в настоящее время встречающаяся у одного из 15 детей. В Северной Америке бронхиальной астмой страдает приблизительно 5 % взрослого населения, что в пересчете на цифры составляет приблизительно 1 миллион канадцев и 15 миллионов американцев.
Количество случаев новых случаев ежегодной госпитализации при обострении бронхиальной астмы увеличилось приблизительно на 30% за прошедшие 20 лет. Даже с учетом достижений фармацевтической промышленности и появлением новейших препаратов, количество связанных с осложнениями бронхиальной астмы летальных исходов, увеличилось вдвое. На США ежегодно приходится около 5 000 смертельных случаев от бронхиальной астмы, на долю Канады — 500 смертельных исходов ежегодно.
Перед тем, как приступить к изучению патогенеза бронхиальной астмы, необходимо разобраться, как устроены и функционируют нормальные бронхиолы.
Воздух при вдохе поступает в дыхательные пути через нос, где подвергается механической обработке (благодаря слизистому секрету и волосам), согревается и увлажняется, и далее поступает в нижние отделы дыхательных путей. Сухой или холодный воздух даже у здорового человека при прохождении через трахею может вызвать кашель и хрипы, что можно расценить как естественный ответ трахеи на раздражение. Минуя трахею воздух поступает в 2 крупных бронха, каждый из которых вентилирует одно из легких. Уже в легком бронхи делятся на несколько меньших по диаметру бронхиол. Вдыхаемый воздух поступает через дыхательные пути к миллионам маленьких воздушных мешочков (альвеолы), окутанных мелкими кровеносными сосудами, называемыми капиллярами. Благодаря тесной связи этих капилляров и альвеол между ними происходит газообмен, кислород (O2) поступает в капилляры и перемещается с кровью к разным органам и тканям, а углекислый газ (CO2),поступает в альвеолы и далее удаляется при каждом выдохе.
Нормальные бронхиолы способствуют беспрепятственному перемещению воздуху из внешней среды в легкие и обеспечивают тем самым постоянство уровней O2 и CO2 в крови. Наружная стенка бронхиол выстлана гладкими мышцами, которые сокращаются и расслабляются автоматически при каждом дыханием синхронизировано с выдохом и вдохом. Этот процесс позволяет входить и выходить достаточному для осуществления нормального газообмена O2 и CO2 воздуху. За сокращение и расслабление гладких мышц бронхов отвечают симпатическая и парасимпатическая нервные системы, баланс которых позволяет поддерживать нормальную проходимость дыхательных путей.
Внутренняя поверхность бронхиол выстлана слизистой оболочкой, которая содержит: (1) слизистые железы, которые выделяют необходимое количество слизи для обработки и защиты дыхательных путей; и (2) большое количество различных воспалительных клеток, таких как эозинофилы, лимфоциты, тучные клетки и макрофаги. Эти клетки расположены в слизистой специально для защиты бронхиол от микроорганизмов, аллергенов и раздражителей, которые поступают в дыхательные пути во время вдоха. В основе защитной реакции лежит механизм умеренного отека слизистой, который не дает им попасть глубже в ткань слизистой, и поглощения этих чужеродных объектов воспалительными клетками. Важно знать, что именно эти воспалительные клетки являются ключевыми «игроками» в формировании аллергической реакции, поэтому их избыточное количество в бронхиолах является основной причиной и пусковым моментом аллергического воспаления при бронхиальной астме.
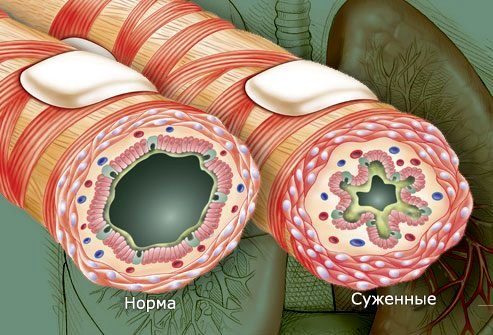
При бронхиальной астме происходит выраженный спазм и сужение дыхательных путей, что препятствует нормальному перемещению воздуха в легкие и из них. Важно отметить, что в патологический процесс при астме вовлекается только бронхиолы, а альвеолы или ткань легкого остается нетронутой. Сужение бронхиол развивается из-за влияния 3-х основных патологических механизмов: воспаления, бронхоспазма и гиперреактивности бронхов.
Воспаление
Является первым и самым важным фактором сужения бронхиол. При воспалении бронхиолы становятся гиперемированными, раздраженными и отечными, в результате чего увеличивается толщина стенки бронхиол и уменьшается его пропускная способность, то есть через них проходит меньшее количество воздуха, чем раньше. Воспаление развивается в ответ на действие аллергена или раздражающего фактора, и поддерживается влиянием различных медиаторов воспаления (гистамин, лейкотриены и другие). Нормальная защитная реакция в условиях воспаления становится извращенной, и бронхиолы начинают выделять избыточное количество «липкой» слизистой мокроты. Слизь может забивать дыхательные пути меньшего диаметра и усиливать дыхательную недостаточность. Свойственные аллергии клетки крови и клетки воспаления (эозинофилы и лейкоциты) накапливаются в зоне воспаления и вызывают дополнительное повреждение тканей.
Рис.2 Патогенез бронхиальной астмы
Бронхоспазм
Во время астматического приступа происходит резкое сокращение гладких мышц бронхиол и это состояние носит название бронхоспазма. Бронхоспазм усугубляет уже существующее воспаление и еще больше нарушает проходимость дыхательных путей. Выделяющиеся из клеток воспалительные медиаторы также обладают бронхотоническим действием, усиливая спазм за счет дополнительного раздражения нервных окончаний симпатический нервной системы.
Гиперреактивность бронхов
У пациентов с бронхиальной астмой находящиеся в состоянии хронического воспаления и суженные дыхательные пути становятся чрезвычайно чувствительными к любым пусковым раздражающим факторам, таким как аллергены, химические раздражители и инфекция. Постоянное воздействие этих факторов может привести к прогрессированию воспаления и сужению бронхов.
Комбинация этих трех факторов приводит к затруднению, как вдоха, так и выдоха, в результате чего требуется определенное усилие для выдоха, что сопровождается появлением характерного «хрипящего» звука. Пациенты с бронхиальной астмой обычно интенсивно кашляют при попытке откашлять скопление вязкой слизистой мокроты. Сокращение поступления воздуха может привести к снижению количеству кислорода, поступающего в кровоток и при далеко зашедшей стадии бронхиальной астмы привести к накоплению углекислого газа в крови.
Воспаление и отек являются нормальным физиологическим ответом на повреждение ткани или инфекцию. Увеличение притока крови к поврежденному участку позволяет доставить к нему клетки воспаления и ускорить процессы заживления. Начинается процесс восстановления, после завершения которого воспаление проходит. При длительном воспалении и серьезном повреждении тканей возможно развитие рубцевания. Основная проблема при бронхиальной астме состоит в том, что воспаление никогда полностью не проходит, становится хроническим, способствуя повторению приступов бронхиальной астмы. При длительном течении бронхиальной астмы в стенках бронхов происходят органические изменения, сопровождающееся их утолщением и так называемым «ремоделированием». Если это происходит, то сужение бронхов становится необратимым и тогда бронхиальная астма плохо поддается лечению. Когда развиваются такие необратимые изменения бронхов и постоянная преграда поступления в легкие воздуха, бронхиальную астму причисляют к группе заболеваний, объединенных в одно заболевание и называемых хронической обструктивной болезнью легких или ХОБЛ. Поэтому, основными целями лечения бронхиальной астмы являются: (1) уменьшить интенсивность воспаления дыхательных путей и аллергического ответа для снижения частоты приступов бронхиальной астмы; и (2) предотвратить возможное ремоделирование дыхательных путей и прогрессирование дыхательной недостаточности.
Приступ бронхиальной астмы может быть спровоцирован или усилен разными пусковыми факторами, и не обязательно, чтобы приступ у конкретного пациента провоцировался каким-то определенным пусковым агентом (триггером). Более того, например, один и тот же провоцирующий фактор может по-разному влиять на выраженность симптомов бронхиальной астмы у двух астматиков. Обычно выраженность симптомов астмы зависит от того, насколько чувствительны легкие к их воздействию и сколько потенциальных пусковых агентов может спровоцировать астматический приступ. Большинство из этих триггеров также вызывают аллергический ринит или аллергический конъюнктивит.
Выделяют пусковые факторы 2-х категорий:
- аллергены («специфический фактор»);
- неаллергены – преимущественно раздражители («неспецифический фактор»).
Как только в бронхиолах (носу и глазах) появятся признаки воспаления после воздействия аллергена, в организме склонного к аллергии человека происходит перестройка, и при повторном поступлении аллергена у него сразу же возникнут симптомы бронхиальной астмы. И уже эти «чувствительные» бронхиолы могут отреагировать на другие раздражители, такие например как физическая нагрузка, стресс, инфекция и другие.
Ниже представлен список наиболее распространенных провоцирующих факторов:
- Аллергены
- «сезонная» пыльца растений
- пылевые клещи, шерсть домашних животных (кошек и собак) и частей насекомого
- пищевые продукты, например рыба, яйца, арахис, орехи, молоко и соя
- добавки, типа сульфитов
- связанные с работой химические агенты, например, латекс, эпоксиды и формальдегид.
Приблизительно 80% детей и 50% взрослых с бронхиальной астмой имеют другие признаки аллергии.
- респираторные вирусные инфекции или ОРВИ, например, «простуда», бронхит и синусит
- лекарственные препараты, например аспирин, другие НПВС (нестероидные противовоспалительные средства) и бета-блокаторы (препараты для лечения высокого артериального давления и других заболеваний сердца).
- табачный дым
- факторы окружающей среды, например, смог, смена погоды и дизельные пары
- факторы среды помещений, например, краска, моющие средства, дезодоранты, другие химикаты и духи
- ночное время
- ГЭРБ (гастроэзофагеальная рефлюксная болезнь)
- физические упражнения, особенно в холодном или сухом помещении
- факторы вредного производства, например, химикаты, пыль, газы и металлы
- эмоциональные факторы, например, смех, крик и т.д.
- гормональные факторы, например предменструальный синдром
Обычно врачи делят бронхиальную астму на 2 основных формы: «атопическую» или «инфекционную». Такое деление связано с преимущественными механизмами формирования каждой из форм и особенностями течения. Например, атопическая или аллергическая форма бронхиальной астмы встречается в 90% всех случаев и выявляется чаще всего у детей. Известно, что приблизительно 80% детей с бронхиальной астмой также страдает другими формами аллергии. У таких пациентов, как правило, есть семейный анамнез аллергии, среди которых наиболее распространенными являются аллергический ринит или экзема. При взрослении ребенка симптомы аллергической бронхиальной астмы могут на какое-то время исчезнуть, однако затем (что бывает в 75 % случаев) вновь появиться во взрослом возрасте.
Неаллергическая (инфекционная, стрессовая) бронхиальная астма встречается в 10 % всех случаев. Она обычно развивается у людей в возрасте старше 30 лет и не связана с воздействием аллергенов. Чаще всего болеют женщины, и большинство случаев связано уже связано с существующей инфекцией дыхательных путей и лор-органов (например, хронический бронхит, синусит, фронтит, тонзиллит). Эта форма из-за исходных структурных изменений дыхательных путей хуже поддается лечению и симптомы сохраняются в течение всего года, в отличие от атопической бронхиальной астмы, для которой свойственны сезонные обострения.
Симптомы бронхиальной астмы могут изменяться от пациента к пациенту и со временем. Очень важно, что некоторые из них могут быть еле заметными или встречаться при других респираторных заболеваниях, а иногда и при болезнях сердца. Это существенно усложняет постановку верного диагноза бронхиальной астмы. Выявление характерных симптомов бронхиальной астмы является наиболее точно поставить диагноз.
Обычно для бронхиальной астмы характерно сочетание 4 основных симптомов:
- Одышка, особенно часто возникающей при физической нагрузке или ночью
- Хрипы — свистящие или шипящие звуки, появляющиеся при выдохе
- Кашель, который обычно является хроническим и затяжным, ухудшающийся в вечернее (ночное) или утреннее время, после выполнения физических упражнений, или на холодном или сухом воздухе.
- Заложенность в груди, которая может возникнуть и без вышеуказанных симптомов
Классификация бронхиальной астмы построена в зависимости от частоты возникновения и выраженности астматических приступов, а также по степени нарушения дыхательной функции, основанной на изучении результатов функциональных дыхательных тестов.
- у 30 % пациентов бронхиальная астма бывает умеренной, преходящей (интермиттирующей) с появлением астматических приступов не 2-х раз в неделю и нормальными значениями функциональных дыхательных проб (отсутствием признаков дыхательной недостаточности)
- у 30 % пациентов выявляется постоянная (персистирующая) астма средней тяжести, когда астматические приступы возникает больше 2-х раз в неделю, а иногда и каждый день и течение астмы сопровождается нормальными или умеренно сниженными значениями функции внешнего дыхания.
- у 40 % пациентов формируется средней тяжести или тяжелая форма постоянной (персистирующей) астмы с ежедневными приступами бронхиальной астмы (иногда до нескольких раз за день) и признаками дыхательной недостаточности по результатам исследования функции внешнего дыхания.
Острый или внезапный приступ бронхиальной астмы обычно вызывается каким-то аллергеном или инфекцией верхних дыхательных путей. Выраженность этого приступа зависит от того, насколько хорошо подобрана терапия бронхиальной астмы (насколько хорошо удается справиться с явлениями воспаления бронхиол). Опасность любого астматического приступа состоит в том, что, несмотря на использование обычных средств для купирования этого приступа (например, ингаляторов, ингаляционных бронходилятаторов), их может оказать недостаточно и это потенциально опасная для пациента ситуация. В такой ситуации необходимо немедленно обратиться за помощью в ближайшую скоропомощную больницу или вызвать скорую помощь. Нужно также знать, что астматический приступ не может купироваться самостоятельно без лечения, и если пациент не будет использовать ингаляторы, симптомы удушья могут усилиться и привести к затяжному астматическому приступу, который также носит название «астматический статус».
Симптомами тяжелой формы бронхиальной астмы являются постоянный кашель и невозможность договорить предложение до конца или прогуляться без одышки. Пациенты очень часто отмечают заложенность в груди, на губах из-за недостаточности поступления кислорода с воздухом появляется синеватый оттенок (синюшность губ). Также из-за ощущения нехватки воздуха у пациента могут появиться ощущения беспокойства, волнения и нарушения концентрации. Иногда пациента с бронхиальной астмой можно отличить по характерной позе, когда ему приходится горбиться и в положении сидя хвататься руками за край кровати или дивана, что необходимо для усиления дыхательной мускулатуры (подключения группы мышц шеи и живота). Это позволяет существенно облегчить ему дыхание. Когда появляются такие симптомы бронхиальной астмы, пациенту необходима госпитализация в отделение пульмонологии и стандартные методы ингаляции уже, скорее всего, будут неэффективными. Обычно такое состояние является показанием к дополнительной кислородной поддержке с помощью специальных масок или интубационных трубок. Обычно такая терапия кислородом используется до тех пор, пока не купируется астматический приступ и не произойдет восстановления самостоятельной дыхательной функции. Обычно госпитализация в отделение интенсивной терапии является результатом выраженного не поддающегося лечению приступа бронхиальной астмы или неправильно проводимого (подобранного) лечения бронхиальной астмы. Чтобы избежать такой ситуации нужно обязательно проконсультироваться с хорошим терапевтом или пульмонологом.
Важно также помнить, что появление хрипов или кашля не очень надежный критерий астматического приступа, потому что иногда во время приступа дыхательные пути оказываются настолько закупорены слизистой мокротой, что пациент не может воздух даже вдохнуть, не говоря уже о появлении хрипов или кашля.
Действие большинства препаратов, используемых для лечения бронхиальной астмы направлено на 2 патогенетических звена: расслабление гладких мышц бронхов, для купирования бронхоспазма и восстановления их проходимости (бронходилятаторы — бронхорасширители) или снижение интенсивности воспаления и отделения мокроты (кортикостероиды). При лечении бронхиальной астмы предпочтение отдается ингаляционным формам препаратов нежели таблетированным или жидким (оральным) формам, поскольку при ингаляции препараты попадают непосредственно на слизистую бронхиолы и далее поступают к гладкой мускулатуре бронхов, снимая бронхоспазм, то есть сразу временно устраняют причину приступа. Кроме того, препараты, выпускаемые в виде ингаляторов, содержаться в аэрозолях в минимальном количество и вероятность развития побочных эффектов при их использовании минимальна, если сравнивать их с таблетками. В группу ингаляционных препаратов для лечения бронхиальной астмы входят бета 2 адреномиметики, антихолинэргетические препараты, кортикостероиды и кромолина натрий. Группа оральных препаратов включает аминофиллин, антагонисты лейкотриена, бета 2 адреномиметики и таблетированные кортикостероиды.
Рис.3 Ингаляция средства для лечения бронхиальной астмы
Исторически сложилось, что одним из первых препаратов, который был использован для купирования приступа бронхиальной астмы был адреналин (эпинефрин), поскольку впервые был отмечен его эффект бронходилятации. Он до сих пор используется для купирования тяжелых форм бронхиальной астмы. К сожалению, адреналин обладает целым рядом побочных эффектов, включая учащенное сердцебиение или тахикардию, головную боль, тошноту или рвоту, ощущение паники и другие.
В последующем были разработаны более современные препараты со сходным принципом действия, но с минимальными побочными эффектами. Их объединили в группу препаратов под общим названием бета 2 адреномиметики. Они обладают мощным бронхорасширяющим эффектом и адреномиметиками их называют из-за стимуляции бета 2 рецепторов гладких мышц стенки бронхов. Активация этих рецепторов приводит к расслаблению гладких мышц бронха и бронходилятации. Действие бронходилятаторов группы бета 2 адреномиметиков наступает через несколько минут после ингаляции и продолжается в течении приблизительно 4 часов. Вот наиболее распространенные из этих препаратов: aльбутерол (Вентолин –Ventolin, Провентил – Proventil), левальбутерол (Ксопенекс – Xopenex), метапротеренол (Алупент – Alupent), пирбутерола ацетат (Максейр – Maxair) и тербуталина сульфат (Брефейр – Brethaire). Не так давно, с производства были сняты естестенные наполнители ингаляторов – хлорофлуорокарбоны (CFC), те вещества, которые обеспечивали распыление основного лекарства. Они были заменены на новое доставляющее вещество — гидрофлуороалканы (HFA). Пациенты при его использовании обычно отмечают менее интенсивный раздражающий эффект. Эта группа препаратов относится к симптоматическим препаратам, поскольку используется при возникновении приступа. Иногда они принимаются постоянно для профилактики приступов, тогда количество и кратность принимаемого препарата зависит от выраженности симптомов бронхиальной астмы, и частота ингаляций может быть подобрана.
Для увеличения продолжительности действия и кратности приема препарата были разработаны бета-2-адреномиметики с продолжительностью действия 12 часов. Эти ингаляторы можно использовать всего 2 раза в сутки. Наиболее типичными примерами этих препаратов являются сальмотерола ксенафоат (Серевент – Serevent) и формотерол (Форадил – Foradil). Они также используются для профилактик астматических приступов и неэффективны при их купировании. Бета-2-адреномиметики также имеют ряд побочных эффектов, например, тревожность, тремор, трепетание или тахикардия и понижение уровня калия в крови. Эти препараты лучше всего сочетаются с ингаляционными кортикостероидами. (см. ниже).
Так как бета-2-адреномиметики расширяют бронхи, использование бета блокаторов при какой-то кардиологической адреномиментиков за счет выключения бета-2 рецепторов гладких мышц бронхов. Это может привести к бронхоспазму и ухудшить течение бронхиальной астмы. Поэтому пациентам с бронхиальной астмой противопоказано использование бета-блокаторов, например, таких препаратов для лечения высокого артериального давления, как пропранолол (Индерал – Inderal) и атенолол (Тенормин – Tenormin). Иногда, однако польза от их применения ниже, чем риски прогрессирования бронхиальной астмы, поэтому необходимо чтобы подбор терапии бронхиальной астмы осуществлял опытный пульмонолог.
В отличие от бета-2-адреномиметиков, антихолинергические препараты для достижения бронхолитического эффекта воздействуют на другой тип нервных окончаний и рецепторов. Использование препаратов сразу 2-х этих групп нередко позволяет добиться более выраженного бронхолитического эффекта. Наиболее типичным представителем этой группы препаратов является – ипратропиума бромид (Атровент – Atrovent). Пик действия ипратропиума возникает чуть позднее чем, у бета-2-адреномиметиков, обычно через 2 часа после ингаляции и длится в среднем около 6 часов. Однако, в последнее время появились антихолинэргические препараты более длительного действия, например, тиотропиум (Спирива – Spiriva). Когда не удается справится с бронхиальной астмой с помощью адреномиметиков, к лечению часто добавляют ингаляционные формы гормональных препаратов – кортикостероидов (кортизон). Кортикостероиды обычно улучшают легочную функцию и уменьшают явления обструкции дыхательных путей в течение более продолжительного времени. Вот примеры наиболее распространенных ингаляционных глюкокортикостероидов: беклометазона дипропионат (Бекловент –Beclovent, Квар – Qvar и Ванцерил – Vanceril), триамцинолона ацетонид (Азмакорт – Azmacort), мометазон (Астманекс – Asthmanex), будесонид (Пульмокорт – Pulmocort) и флунизолид (Аэробид – Aerobid). К сожалению, у этих препаратов есть несколько недостатков. Во-первых, очень сложно подобрать оптимальную дозировку препарата. Во-вторых, глюкокортикостероиды вызывают ряд побочных эффектов, например, охриплость и потерю голоса, грибковая инфекция ротовой полости. Но, в тоже самое время, раннее их использование может предотвратить развитие необратимых изменений бронхиол, называемых ремоделированием.
Пациентам с бронхиальной астмой очень часто рекомендую приобрести специальные устройства для выполнения ингаляций, которые носят название нибулайзеров. Их преимущество состоит в том, что лекарственный препарат в виде мелкодисперстной (ультраизмельченной) форме при вдохе через нибулайзер поступает глубоко в дыхательные пути до уровня мелких бронхов и бронхиол, а не оседает на стенках глотки или гортани, как при пользовании обычными баллончиками-ингаляторами. Если возможности покупки такого устройства у пациента нет, то избежать появления побочных эффектов глюкокортикостероидов можно обычным полосканием ротовой полости после каждой ингаляции.
Рис.4 Небулайзеры, спейсеры и ингаляторы
В настоящее время активно используются комбинированные препараты, то есть препараты где применяется 2 основных препарата для лечения бронхиальной астмы, например Advair (комбинация флутиказона и сальметерола), Симбикорт – Symbicort (комбинация будезонида и формотерола) и Дулера – Dulera (комбинация мометазона и формотерола). Симбикорт и Дулера выпускаются уже со стандартным ингалятором, куда размещается основное вещество перед ингаляцией. Эдвайер – Advair имеет собственную систему с встроенным ингалятором.
Кромогликат натрия (Интал – Intal) это препарат из группы кромонов, основным лечебным эффектом которого является ограничение выработки в слизистой медиаторов воспаления, например, гистамина, который участвует в патогенезе развития бронхиальной астмы. Кромогликат не является глюкокортикостероидом, и поэтому не связан с развитием побочных эффектов. Кромогликат натрия доказал свою хорошую эффективность при лечении бронхиальной астмы, но использование его ограничено при астматических приступах. Кромогликат особенно эффективен при бронхиальной астме, вызываемой физической нагрузкой, холодным воздухом и аллергической форме астмы, например провоцируемой шерстью животных. Кромогликат натрия может использоваться как при лечении астмы у взрослых, так и при лечении детей.
Теофиллин (Тео-Дур – Theo-Dur , Теолейр – Theolair , Унифил – Uniphyl, Тео-24 – Theo-24) и аминофиллин – примеры препаратов группы метилксантинов. Их используют и внутривенно, и принимают через рот. Перед появлением ингаляционных форм бронходилятаторов, метиксантины были очень популярными в лечении бронхиальной астмы. Кстати кофеин, являющийся компонентом кофе и различных безалкогольных напитков, также является метилксантином. Лечебный эффект теофиллина достигается за счет расслабления гладкой мускулатуры бронхов и предотвращения выработки некоторыми воспалительными клетками медиаторов воспаления, например гимтамина, участвующего в патогенезе бронхиальной астмы. Теофиллин может также действовать как умеренное мочегонное средство. Метилксантины нередко используют при трудно поддающейся лечении бронхиальной астме. Побочные эффекты метилксантинов чаще связаны с их передозировкой и включают тошноту, рвоту, нарушения ритма сердца и даже судороги. При определенных клинических состояниях, например при сердечной недостаточности или циррозе печени, для профилактики побочных эффектов рекомендуется назначение метилксантинов в сниженных дозировках. Также на содержание препарата в крови влияет комбинация с другими препаратами, например с тагаметом (Тагамет – Tagamet), блокаторами кальциевых каналов (Прокардия – Procardia), фторхинолонами (Ципро – Cipro) и аллопуринолом (Зилоприм – Zyloprim).
Кортикостероиды обычно также назначаются пациентам с тяжелой формой бронхиальной астмы, плохо поддающейся лечению. К сожалению, постоянный прием высоких доз кортикостероидов может вызвать серьезные побочные эффекты, включая остеопороз, переломы костей, сахарный диабет, высокое артериальное давление, истончение кожи и легкая ее травматизация, бессонница, эмоциональные сбои и избыточный вес.
Также в лечении бронхиальной астмы используются различные отхаркивающие препараты, принцип действия которых основан на разжижении вязкой мокроты и улучшении откашливания, за счет чего восстанавливается проходимость дыхательных путей. Один из таких препаратов, йодид калия, в настоящее время не используется из большого числа потенциально побочных эффектов, среди которых прыщи, увеличение слюнотечение, волдыри и патология щитовидной железы. Гуафенизин (Энтекс – Entex, Гумибид – Humibid) – отхаркивающий препарат, который также снижает выработку слизи и увеличивает разжижение мокроты, но быть раздражителем слизистой бронхиол у некоторых пациентов.
Пациенты с атопической бронхиальной астмой помимо использования бронхолитиков, должны особое внимание уделять профилактике взаимодействия с потенциальными аллергенами (список их обозначен в начале статьи) и раздражителями. У пациентов с бронхиальной астмой, не поддающейся лечению, можно прибегнут к аллергической иммунотерапии или «Allergy shots». Однако эффективность иммунотерапии (десенсибилизации) в профилактике приступов бронхиальной астмы пока еще окончательно не доказана. Некоторые врачи, например, сохраняют обеспокоенность рисками развития анафилактической реакции, встречающейся в 1 случае из 2 миллионов иммунизаций. Аллерген-специфическая терапия обычно приносит пользу детям, чувствительным к аллергенам пылевых клещей, пыльцы или шерсти животных.
У некоторых пациентов, страдающих бронхиальной астмой, возможно появление в крови аллергических антител — иммуноглобулина E (IgE), который может играть ключевую роль в патогенезе астматических приступов. В лечебном арсенале врачей появился новый препарат, который является антителом к иммуноглобулину (IgE) и известен под названием омализумаб (Ксолейр – Xolair). В патогенезе бронхиальной астмы иммуноглобулин Е связывается с тучными клетками и базофилами, вызывая выброс медиаторов воспалениях событий. Это препарат вводится подкожно в виде инъекции. Единственным его недостатком является высокая стоимость, хотя при отсутствии эффекта от другой медикаментозной терапии он может быть востребованным.
Пациентам с аспириновой бронхиальной астмой необходимо избегать приема аспирина или других НПВС (обычно используемых при лечении артрита). Поскольку у некоторых пациентов существует связь бронхиальной астмы с рефлюкс-эзофагитом из-за попадания во время сна желудочного секрета в дыхательные пути, подбор антисекреторной и противоязвенной терапии может уменьшить раздражения слизистой бронхов и бронхиол, и соответственно прогрессирование бронхиальной астмы. Наиболее простыми мерами борьбы с рефлюкс-эзофагитом является назначение медикаментозного лечения, похудание, подбор диеты, отказ от сигарет, кофе и алкоголь. Самыми распространенными противоязвенными препаратами являются омепразол (Прилосек – Prilosec) и ранитидин (Зантак – Zantac). Пациенты с выраженным гастроэзофагеальным рефлюксом при отсутствии эффективности от назначенного лечения, возможно будут нуждаться в оперативном лечении – укреплении сфинктера пищевода для коррекции обратного заброса желудочного сока в пищевод (операция фундопликации).
источник