Реакцией организма на внешние раздражители становится отечность слизистой, покраснения и высыпания на коже. За это отвечает иммуноглобулин Е.
Выработка данных антител в ответ на появление чужеродных клеток (в том числе бактерий, грибков) происходит в подслизистых слоях системы пищеварения, кожного покрова, миндалин, аденоидов, дыхательных путей.
Показатель иммуноглобулина Е при бронхиальной астме имеет важное значение для диагностики. Данное заболевание связано с удушьем, одышкой и кашлем, вызванными воспалением и реакцией бронхов на раздражители.
Иммуноглобулин Е – это особая разновидность белков, производимых лимфоцитами В группы, которая отвечает за реакцию иммунной системы на проникновение в организм паразитов (токсоплазмы, трихинелл, аскарид) и обладает антигельминтным эффектом.
Также IgE участвуют в процессе развития воспаления при попадании в организм аллергенов.
Часто повышаются иммуноглобулины при атопическом дерматите, бронхиальной астме и крапивнице. У многих людей имеется генетическая расположенность к появлению аллергических антител, к которым и относятся иммуноглобулины IgE.
Различают раннюю и отсроченную фазу аллергии. В первой под воздействием активных веществ увеличивается проницаемость сосудистых стенок, развивается отек тканей , активизируется секреция желез, происходит раздражение нервных окончаний, сокращение мускулатуры в органах.
Под действием биологически активных веществ в область воспаления привлекаются кровяные клетки, выделяющие антивоспалительные медиаторы.
Уровень иммуноглобулина Е определяется в следующих ситуациях:
- при инфекциях, воспалениях или аллергических проявлениях;
- при первичных иммунодефицитах;
- при злокачественных опухолях;
- при симптомах бронхолегочного аспергиллеза;
- при назначении иммуно-специфической терапии. Ее можно проводить при показателях IgE 30-700 IU/ml.
При бронхиальной астме программа исследований начинается со сдачи анализов, после проведения которых определяется причина патологии и назначается правильная терапия.
Кроме общего анализа (на гемоглобин, СОЭ, содержание лейкоцитов и эритроцитов), проводятся иммунологическое и биохимическое исследования крови, анализ мокроты. При необходимости специалист назначает дополнительные обследования.
Перед сдачей анализа нельзя принимать пищу 8 часов, рекомендуется за сутки исключить из рациона жареное, жирное, алкогольные напитки.
Иммунологические исследования направлены на выявление повышения уровня IgE, что важно для дифференциации инфекционно-зависимой и аллергической формы астмы.
При этом также определяют в сыворотке крови объем иммуноглобулина и специфических антител.
Общий уровень иммуноглобулина не является основанием для постановки диагноза , потому что этот показатель может быть одинаковым у здорового и больного пациента.
Определение уровня специфического IgE осуществляется посредством кожных проб, а при высокой опасности анафилактических реакций – при помощи радиоаллергенного теста.
После определения в сыворотке крови специфических иммуноглобулинов выявляются возможные аллергены. Как правило, при этом уровень IgE превышает нормативные показатели, а Т-супрессорные лейкоциты снижены.
В нормальном состоянии уровень общего иммуноглобулина Е в кровяной плазме будет низким, так как нет необходимости в выработке защитного белка при отсутствии атопических антигенов.
У детей показатель общего IgE меняется с возрастом и отличается от норм для взрослых людей. К периоду полового созревания эти цифры устанавливаются и потом не меняются. В пожилом возрасте количество защитных антител снижается – это нормальное явление.
Если содержание IgE у взрослого человека — 3-423 МЕ/мл, то его уровень в норме. При бронхиальной астме эти показатели составляют 120–1200 МЕ/мл.
Но высокие показатели иммуноглобулина не являются основой для диагностических заключений, так как причин для его повышения много, например, поллиноз и аллергический ринит.
Необходимо провести углубленные исследования, чтобы точно определить, почему повышен аллерген-специфический IgE.
Атопическая бронхиальная астма, как и другие болезни аллергической природы, развивается при попадании в организм аллергенов (пищевых добавок, пыли, пыльцы, чужеродного белка, лекарств, химикатов и пр.).
При развитии аллергической реакции выделяются специфические иммуноглобулины. Они дают сигнал о начале воспаления.
С увеличением содержания иммуноглобулинов Е в крови повышается количество рецепторов к данным антителам на поверхности клетках, активирующих аллергические реакции.
В результате выбрасываются медиаторы воспаления, что приводит к развитию тяжелой симптоматики. У людей с тяжелой патологией бронхов намного больше рецепторов к иммуноглобулинам, чем при легкой форме или у здоровых.
Если особое внимание при лечении уделить уменьшению воздействия IgE, то можно исключить или снизить интенсивность воспаления, так как будет меньше выделяться веществ, его провоцирующих.
Также можно связать Е-молекулы в крови до их оседания на клеточных рецепторах с помощью антител, выделенных из организма животных.
Однако чужеродные белки сами могут приводить к развитию аллергических проявлений, особенно у астматиков, поэтому не всем и не всегда разрешена такая терапия.
При астме для выявления реакции, которую вызывает иммуноглобулин, применяют клинические тестирования. При этом на поврежденную кожу наносят аллергены или вводят их подкожно. Начинает выделяться иммуноглобулин, вызывающий воспаление в области контакта.
Получить направление на диагностику можно у аллерголога, который назначит правильное лечение. Раньше терапия бронхиальной астмы проводилась путем снятия сужения бронхов с помощью бронхорасширяющих лекарств. Но у астматиков только облегчались проявления приступа, но предотвратить обострения не удавалось.
В настоящее время врачи достигли прогресса в лечении благодаря изучению природы астмы. У пациентов стало возможным предотвращать обострения и приступы.
Бронхиальную астму часто лечат высокими дозами ингаляционных глюкокортикостероидов в сочетании с бета-2-агонистами или назначают гормональные препараты в форме таблеток.
Но даже при такой усиленной терапии не всегда удается контролировать симптомы. Поэтому ученые занимаются поиском лекарств, оказывающих воздействие на причину заболевания.
При астме тяжелой степени рекомендуется анти-IgE-терапия. Пациентам вводится особое вещество — омализумаб, блокирующее активность иммуноглобулина Е. В результате у астматиков снижается количество обострений, уменьшается необходимость в системных гормонах, улучшается качество жизни.
Препарат имеет высокую эффективность, при его приеме редко появляются признаки аллергии и не выявлены опасные последствия. Назначается омализумаб детям старше 6 лет и взрослым при подтвержденной атопической природе болезни после проведения аллергопроб, выявления повышенного содержания в сыворотке крови общего иммуноглобулина.
Препарат вводят под кожу раз в 2-4 недели, дозировка выбирается, исходя из уровня IgE.
Кроме того, в зависимости от причин заболевания, назначаются следующие препараты:
- Антигистаминные лекарства. Блокируют рецепторы, реагирующие на гистамин, участвующий в развитии аллергической реакции.
- Препараты местного действия (для уменьшения внешних проявлений патологии, предотвращения осложнений) – мази и капли с противовоспалительным действием.
- Противогельминтные средства для борьбы с паразитарной инвазией.
- Стимуляторы иммунной системы, уменьшающие аллергические проявления.
Медикаменты назначаются врачом с учетом особенностей течения бронхиальной астмы, степени тяжести и причин обострений.
Из народных средств часто применяют отвар из листьев зверобоя, травы золототысячника, хвоща полевого, кукурузных рылец, соцветий ромашки, корня одуванчика и ягод шиповника.
Также можно использовать смесь порошка из яичной скорлупы с лимонным соком или сделать отвар из корней лопуха и одуванчика.
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник
Для точности диагностирования заболевания и определения его формы первоочередно необходимо определиться, какие анализы сдавать при бронхиальной астме. Одним из информативных методов диагностирования такого заболевания как бронхиальная астма является анализ крови. К базовым симптоматическим проявлениям астмы относят приступы удушья, наряду с которыми проявляется свистящее дыхание, одышка и частый сухой кашель.
Краткое содержание статьи
Чтобы врачам было легче определиться, какие анализы при бронхиальной астме нужно сдать пациенту, была разработана специальная программа для индивидов с диагнозом астма. Она подразумевает ряд базовых исследований. Проведенные процедуры, позволяют определить первопричину возникновения заболевания, а также назначить корректное лечение.
К стандартным процедурам при астме относят:
- Общий анализ крови. Его цель – определить объем гемоглобина, количество эритроцитов/лейкоцитов, измерить СОЭ.
- Сдачу мокроты.
- Коагулограмму.
- Биохимический анализ крови.
- Иммунологическое исследование.
- Анализ бронхоальвеолярного лаважа.
К базовым процедурам могут присоединяться дополнительные анализы, если лечащий врач видит в них целесообразность.
Перед сдачей анализов, каждый пациент должен предварительно подготовиться. Подготовка подразумевает выполнение следующих рекомендаций:
- сдавать кровь на голодный желудок;
- сдача крови осуществляется не ранее чем через 8 часов после перекуса;
- анализ крови сдается до начала курса использования назначенных лекарств или по истечении 12 суток после его окончания;
- перед процедурой необходимо избегать употребления алкогольных напитков и не допускать физических перегрузок, а также исключить жирные и прожаренные блюда.
Анализируя результаты, специалист использует комплексный метод, совмещающий различные процедуры и данные.
При неосложненном типе бронхиальной астмы с редкими приступами общий анализ крови отражает норму. Однако резкое подъем объема эритроцитов и гемоглобина говорит о возникновении агрессии со стороны болезни и процветании недостаточности внешнего дыхания.
ВАЖНО! Об аллергическом происхождении заболевания говорит резкий скачек количества эозинофилов вверх. Эозинофилия проявляется перед началом приступов и обострением. Особую выраженность она приобретает при учащенных удушливых приступах астмы. На стадии «затишья» эозинофилия сходит на нет.
Нередки случаи отображения в картине заболевания анемии, что обусловлено легочной кислородной ограниченностью.
СОЭ анализ на бронхиальную астму имеет нормальные значения, а повышенные его характеристики свидетельствуют о наличии инфекционных болезней. Кроме увеличения СОЭ об инфекционном поражении при астме говорят скудность количества эозинофилов, повышенный объем нейтрофилов и смещение формулы лейкоцитов влево.
Анализ крови на биохимию при бронхиальной астме определяет общее состояние организма индивида и с успехом используется во многих направлениях медицины для распознавания различных заболеваний. Малейшее отклонение какого-либо показателя и наличие других болезней будет отражено в биохимии.
Именно с помощью биохимии специалисты окончательно ставят диагноз, определяют течение заболевания и выбирают нужную терапию болезни. Для этого анализа берется венозная кровь, сдавать которую необходимо на голодный желудок утром. В крайнем случае, последний перекус должен быть за 7 часов до процедуры сдачи крови.
При несоблюдении простого правила относительно еды, показатели исследования могут нести искаженную информацию относительно тяжести болезни. Кроме того, перед сдачей биохимии крови запрещены физическая активность, употребление алкогольных напитков, жирных и прожаренных блюд, а также курение.
При исследовании биохимии крови зачастую выявляют варьирование сиаловых кислот, серомукоида, гаптоглобина и составляющих белковых фракций, что подразумевает неоднозначный скачек вверх объема гамма- и альфа-два-глобулинов.
При иммунологическом исследовании крови у индивидов с астмой проявляется скачек объема иммуноглобулина G при смешанной форме бронхиальной астмы, а при атопическом типе заболевания иммуноглобулина E. Поэтому подобное исследование при астматическом заболевании в большинстве случаев проводятся с целью разграничения атопического и инфекционного типа заболевания.
Иммуноглобулин Е – это белок, который относится к Е-антителам и влияет на возникновение аллергореакций и болезни в целом. Непосредственное сближение с провоцирующей средой провоцирует выработку гистамина, а также прочих ферментов, что в свою очередь приводит к возникновению различных заболеваний, анафилаксии и астматических воспалений.
ВАЖНО! Иммунологическое исследование крови отображает наличие инфекций и иммунодефицит. Опираясь на его данные, врачи выбирают способ ликвидации приступов и схему врачевания заболевания.
Исследуя сыворотку крови при астматической болезни, определяют специфические иммуноглобулины и выявляют вещества-аллергены. При астме иммунологический анализ крови зачастую отображает завышенное количество иммуноглобулина и нехватку Т-супрессорных лейкоцитов.
Анализ мокроты – это лабораторное исследование, которое помогает не только определиться с количеством эозинофилов, определяющее возникновение инфекционного воспаления в дыхательном тракте, но и позволяет дать оценку состоянию бронхов и легких, а также выявить бактерии.
Мокрота – слизь, которая отделяется из дыхательных органов при кашле и отхаркивании. Обычно мокрота не имеет запаха и ее можно описать как слизистую жидкость, но бывают клинические случаи заболевания, когда в мокроте присутствует гной. Перед сбором мокроты рекомендуют обильное питье, а также чистку зубов и ополаскивание ротовой полости. Сбор мокроты производится на голодный желудок. Материал собирается в специальную одноразовую емкость, которую необходимо сразу плотно закрыть. Процесс сбора должен осуществляться после трехразового глубокого вдоха и откашливания.
При часто повторяющихся выраженных удушливых приступах заболевания в мокроте выявляют небольшой объем крови. Если бронхиальная астма сопровождается четкими воспалительными реакциями, то в мокроте будет много бактерий и повышенное количество нейтрофилов, что также присуще ухудшению состояния пациента.
При анализе бронхоальвеолярного лаважа в анализируемом материале будет обнаружено существенное количество различных лейкоцитов. Этот анализ показывает скудность объема альвеолярных макрофагов (базофилов), небольшое увеличение численности лимфоцитов и нейтрофилов. Особую выраженность имеет эозинофилия.
Изменению уровня давления газов в артериальной крови отводится важное значение, ведь газовый состав способствует корректному определению тяжести протекания заболевания. При бронхиальной астме эти составляющие крови варьируются в прямой зависимости от тяжести протекания болезни. Так, при тяжелом течении заболевания объем кислорода снижается, а объем углекислого газа растет. При такой картине пациент нуждается в кислородных ингаляциях.
Бронхиальная астма – это трудноизлечимая болезнь с рецидивирующими приступами, спецификой которой является индивидуальная схема врачевания и постоянный контроль над течением. Для этого необходимо по расписанию посещать лечащего врача, укреплять иммунные функции организма и ликвидировать аллергены. Отсутствие приступов и полноценный образ жизни при астме – это легко!
источник
Анализ крови на иммуноглобулин – это обследование иммунной системы с целью выявления заболеваний у человека. Он помогает оценить состояние организма и степень тяжести аллергического заболевания, то есть играет главную роль в назначении правильного лечения.
Иммуноглобулины (антитела, гамма-глобулины) – соединения, которые вырабатываются клетками иммунной системы организма. Они защищают человека от различных бактерий и вирусов, а также от антигенов. Иммуноглобулин не только защищает организм человека, но и часто применяется в медицине. При выявлении разнообразных патологий применяют качественные и количественные определения антител различных классов. Иммуноглобулин входит в состав медикаментов, которые применяются с целью профилактики и лечения инфекционных заболеваний.
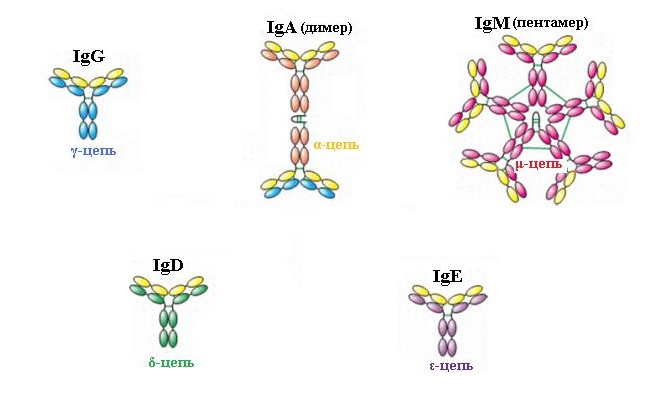
Существует 5 классов иммуноглобулинов: G, M, E, A и D, которые различаются по строению и выполняемым функциям.
- Иммуноглобулин G (IgG) относится к основному классу иммуноглобулинов, которые содержатся в сыворотке крови. Он имеет 4 подкласса (IgG1, IgG2, IgG3, IgG4), которые выполняют свои уникальные функции независимо друг от друга. Иммуноглобулин G начинает вырабатываться через несколько дней после иммуноглобулина М и длительное время сохраняется в организме, не давая повторно заболеть перенесенным заболеванием, а также нейтрализует вредные токсические вещества. Небольшие размеры позволяют ему без препятствий проникать к плоду беременной женщины и защищать его от инфекций. В норме его количество – 70–75% от общего числа антител.
- Иммуноглобулин М (IgM) является первым защитником от антигенов, так как вырабатывается при попадании чужеродного агента в организм человека. Антитела класса М намного крупнее, поэтому у беременных через плаценту он не проникает к ребенку, а содержится только в крови женщины. Количество иммуноглобулина М составляет всего около 10%.
- Иммуноглобулин Е (IgE) в крови практически не наблюдается. Он принимает участие при возникновении аллергической реакции, защищает от инфекций. Его повышение говорит о склонности к аллергическим патологиям и атопиям.
- Иммуноглобулин А (IgA) защищает слизистые оболочки от микроорганизмов и чужеродных веществ, поэтому его еще называют секреторным. Он располагается в секретах слезных и слюнных желез, на слизистой оболочке дыхательной и мочеполовой системы и в молоке. Его концентрация составляет примерно 20%.
- Иммуноглобулин D (IgD) относится к антителам, функции которого ясны не до конца и его количество в крови крайне мало (до 1%). В основном они используются в медицинских препаратах, которые можно приобрести в любой аптеке.
Анализ крови на иммуноглобулин Е сдают при бронхиальной астме, экземе, атопическом дерматите, поллинозе и гельминтозе. Проведение исследования целесообразно с целью определения наличия лекарственной и пищевой аллергии, а также детям для определения возможных наследственных заболеваний, если их родственники страдают аллергическими реакциями.
Для анализа крови на иммуноглобулинпроизводят специальное лабораторное исследование сыворотки крови. Чтобы результаты были наиболее достоверны, необходимо правильно подготовиться к сдаче крови на анализ. Забор крови производится утром, обязательно натощак. Для анализа подходит венозная кровь, которая обычно берется в районе локтя. Желательно за несколько дней до процедуры исключить из рациона алкоголь, жирную и острую пищу, ограничить физические нагрузки и по возможности исключить курение. При приеме каких-либо медицинских препаратов следует сообщить об этом специалисту.
Норма содержания иммуноглобулина в кровяной сыворотке очень мала и колеблется от 30 до 240 мкг/л. Самый высокий уровень антител – в мае, самый низкий – в декабре. Это легко объяснимо. Весной наблюдается активное цветение большинства растений, что приводит к насыщению воздуха пыльцой (одним из самых сильных аллергенов).
В норме показатели имеют следующие значения:
- для детей до 3 мес – 0…2 кЕ/л;
- от 3 до 6 мес – 3…10 кЕ/л;
- дети до года – 8…20 кЕ/л;
- дети от 1 года до 5 лет – 10…50 кЕ/л;
- дети от 5 лет до 15 лет – 16…60 кЕ/л;
- взрослые – 20…100 кЕ/л.
Высокий уровень антител в анализе крови на иммуноглобулин Е у детей говорит о возможном наличии таких заболеваний, как сенная лихорадка, крапивница, атопический дерматит, аллергический ринит, пищевая непереносимость, лекарственная аллергия, заражение паразитами, бронхиальная астма, миелома и другие аллергические заболевания.
Если у детей анализ крови на иммуноглобулин Е понижен, то причинами могут быть наследственная гипогаммаглобулинемия, некоторые виды опухолей или синдром Луи-Бар (атаксия-телеангиэктазия).

Основное содержание антител выявляется на слизистых оболочках дыхательных путей и желудочно-кишечного тракта, а также на коже.
Иммуноглобулин Е появляется в организме человека после 10 недель внутриутробного развития. Его количество постепенно увеличивается от рождения и до подросткового возраста. У пожилых людей его содержание постепенно снижается.
Резкое повышение или понижение иммуноглобулина Е свидетельствует о наличии определенных заболеваний.
источник
Иммуноглобулины класса Е – это особые белки, которые вырабатываются при попадании в организм человека возбудителей инфекционных заболеваний В-лимфоцитами. Их в сыворотке крови немного. Иммунологи Юсуповской больницы определяют уровень иммуноглобулинов Е у пациентов, страдающих различными заболеваниями. После интерпретации результатов исследования врачи принимают коллегиальное решение о необходимости терапии.
В Юсуповской больнице работают профессора и врачи высшей категории. Все тяжёлые случаи заболеваний, при которых повышено или понижено содержание иммуноглобулинов Е, рассматриваются на заседании экспертного совета. Иммунологи индивидуально подходят к лечению каждого пациента.
Общий иммуноглобулин Е состоит из двух лёгких и двух тяжёлых аминокислотных цепей. Он обладает способностью при помощи особых рецепторов прикрепляться к поверхности клеток, которые отвечают за продукцию биологически активных веществ во время аллергической реакции: базофилов и тучных клеток. Такое свойство иммуноглобулина Е проявляется при развитии аллергии немедленного типа.
После контакта прикрепившихся к тучным клеткам иммуноглобулинов Е с аллергенами происходит выброс в кровь большого количества серотонина, гистамина и других активных веществ. Запускается полноценная аллергическая реакция, сопровождающаяся характерными клиническими симптомами. Иммуноглобулин Е преимущественно связан с атопическими реакциями: бронхиальной астмой, крапивницей, атопическим дерматитом.
Важная роль отводится иммуноглобулинам Е в иммунном ответе организма на заражение паразитами: аскаридами, трихинеллами, токсоплазмами. Повышен иммуноглобулин Е у больных аспергиллёзом (грибковым заболеванием лёгких) и пациентов, страдающих некоторыми видами иммунодефицита. Повышенная концентрация иммуноглобулина Е в крови иногда является результатом генетической предрасположенности. Аллергические заболевания широко распространены среди людей любого возраста, социального положения, профессий. Они встречаются во сём мире и становятся причиной страданий пациентов. Снижается качество их жизни, возникает необходимость в ограничении продуктов питания, косметических средств, видов деятельности.
Нередко аллергические заболевания проявляются признаками, схожими с другими болезнями. Эффективное лечение возможно только после определения истинного происхождения болезни. Наиболее распространённым тестом на аллергию является анализ крови на иммуноглобулин Е.
Результаты исследования помогают врачам Юсуповской больницы отличить аллергическое заболевание от болезней, имеющих схожие признаки (ринита, конъюнктивита, дерматита, хронического бронхита), выявить наличие паразитарных заболеваний, определить эффективность мероприятий при лечении аллергии. С помощью исследования концентрации иммуноглобулина Е в сыворотке крови иммунологи проводят оценку иммунного статуса организма, определяют некоторые заболевания иммунной системы. Врачи могут спрогнозировать вероятность развития аллергических реакций в будущем у ребёнка.
Для анализа на иммуноглобулин Е общий производят забор венозной крови натощак. Пациенту накануне исследования отменяют лекарственные препараты, рекомендуют не употреблять спиртные напитки и отказаться от курения. Определение общего уровня иммуноглобулинов Е недостаточно для назначения лечения. Врачи Юсуповской больницы проводят тесты, которые помогают выявить среди огромного спектра существующих в природе аллергенов именно те вещества, которые провоцируют аллергическую реакцию у данного пациента.
Нормальные показатели уровня иммуноглобулина Е изменяются с возрастом человека. У новорожденных младенцев в крови собственного иммуноглобулина Е нет. Если анализ на общий иммуноглобулин у них положительный, это свидетельствует о наличии в крови малыша материнского иммуноглобулина. Такое явление в большинстве случаев наблюдается у детей матерей, страдающих аллергическими реакциями.
Норма иммуноглобулина Е у детей до 1 года находится в диапазоне от 0 до 20 МЕ IgЕ в 1 миллилитре крови. У детей в возрасте 1-5 лет нормой считается 10-50 МЕ/мл, 6-14 лет – 20-60 МЕ/мл. У подростков концентрация иммуноглобулина Е самая высокая от 100 до 200 МЕ/мл. У взрослых норма иммуноглобулина Е 20-100МЕ/мл.
Общий иммуноглобулин Е может быть повышенным при следующих состояниях:
- аллергических заболеваниях (конъюнктивите, рините, дерматите, бронхиальной астме, пищевых, контактных, лекарственных аллергиях, сенной лихорадке);
- аспергиллёзе лёгких;
- патологии иммунной системы и некоторых системных заболеваниях;
- паразитарных заболеваниях (аскаридозе, эхинококкозе, токсоплазмозе);
- алкогольном циррозе печени;
- мононуклеозе.
Повышенный уровень иммуноглобулинов Е наблюдается при реакции отторжения трансплантата, дефиците других иммуноглобулинов (IgA).
При некоторых заболеваниях концентрация иммуноглобулина Е в сыворотке крови может быть низкой. Такой результат анализа может указывать на наличие иммунодефицита, наследственного дефицита гамма-глобулинов в крови или врождённого дефекта Т-лимфоцитарного звена тканевого иммунитета.
Специальных лекарств для снижения уровня иммуноглобулина Е не существует Иммунологи Юсуповской больницы составляют индивидуальную схему лечения каждого пациента, страдающего аллергическими заболеваниями. После курса терапии уровень иммуноглобулина снижается.
При пищевой аллергии исключают из рациона пациента продукты, вызывающие аллергические реакции, назначают противовоспалительную и антимедиаторную терапию (антигистаминные препараты), ферментативные лекарственные средства, проводят коррекцию вторичного дисбиоза кишечника. Пациентам, страдающим красной волчанкой, назначают обезболивающие препараты, иммуносупрессанты, противовоспалительные лекарства и кортикостероиды. При атопической бронхиальной астме назначают строго индивидуальное и обоснованное комплексное лечение:
- гипоаллергенную диету и лечебно-профилактический режим;
- наружную и системную медикаментозную терапию;
- физиотерапевтические процедуры;
- психотерапию.
Пациентов с атопической бронхиальной астмой в Юсуповской больнице лечит пульмонолог и аллерголог-иммунолог. Медикаментозная терапия атопической астмы включает десенсибилизирующие и противовоспалительные препараты. Для купирования острых приступов врачи удушья применяют бронходилататоры. При бронхиальной астме предпочтение отдают ингаляционным формам стероидов, которые применяются в виде дозированных аэрозольных ингаляторов или небулайзерной терапии. Для улучшения проходимости бронхов назначают отхаркивающие средства.
При атопической бронхиальной астме врачи Юсуповской больницы используют плазмаферез, вне обострения проводят специфическую гипосенсибилизацию, иммунокоррекцию, лечебную физкультуру, иглорефлексотерапию и физиотерапевтические процедуры.
Запишитесь на приём к иммунологу-аллергологу, позвонив по телефону Юсуповской больницы. Вам выполнят анализ на иммуноглобулины Е. После комплексного обследования врач назначит индивидуальное лечение, после которого уровень иммуноглобулина Е снизится.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Исследование функции внешнего дыхания у больных бронхиальной астмой является обязательным и позволяет объективизировать степень бронхиальной обструкции, ее обратимость и вариабельность (суточные и недельные колебания), а также эффективность проводимого лечения.

Спипография — графическая регистрация объема легких во время дыхания Характерными спирографическими признаками нарушения бронхиальной проходимости у больных бронхиальной астмой являются следующие:
- снижение форсированной жизненной емкости легких (ФЖЕЛ) и объема форсированного выдоха за первую секунду (ОФВ1), причем ОФВ — наиболее чувствительный показатель, отражающий степень бронхиальной обструкции;
- снижение индекса Тиффно (соотношение ОФВ1/ЖЕЛ), как правило он менее 75%. При бронхиальной обструкции снижение ОФВ более выражено, чем ФЖЕЛ1, поэтому индекс Тиффно всегда снижается.
Измерение указанных подателей следует производить 2-3 раза и за истинное значение принимать наилучший показатель. Полученные абсолютные величины сопоставляют с должными, которые вычисляют по специальным номограммам с учетом роста, пола, возраста пациента. Кроме вышеназванных изменений спирограммы, при обострении бронхиальной астме значительно возрастает остаточный объем легких и функциональная остаточная емкость.
При частых обострениях заболевания и развитии эмфиземы легких выявляется снижение жизненней емкости легких (ЖЕЛ).
Пневмотахография регистрация в двухкоординатной системе петли «поток-объем» — скорости экспираторного потока воздуха на участке 25-75% ФЖЕЛ, т.е. у середине выдоха. С помощью этого метода рассчитывают пиковуно объемную скорость (ПОС), максимальные объемные скорости иа уровне 25%, 50%, 75% ФЖЕЛ (МОС25, МОС50, М0С75) и средние объемные скорости СОС25, 75.
По данным пневмотахографии (анализа петли «поток-объем») можно диагностировать нарушение бронхиальной проходимости на уровне крупных, средних или мелких бронхов. Для обструкции преимущественно на уровне центральных дыхательных путей, крупных бронхов характерно выраженное снижение объемной скорости форсированного выдоха в начальной части нисходящей ветви кривой «поток/объем» (ПОС и МОС25 в % к должным величинам снижены более значительно, чем MOC50 и МОС75). При периферической бронхиальной обструкции, наблюдающейся при бронхиальной астме, характерны вогнутый xaрактер кривой выдоха ц значительное снижение максимальной объемной скорости на уровне 50-75% ФЖЕЛ (МОС50, МОС75).
Определение ОФВ1 индекса Тиффно и пневмотахографию с построением кривой «поток-объем» целесообразно проводить до и после применения бронходилататоров, а также для оценки степени тяжести заболевания и контроля за течением бронхиальной астмы (2 раза в год).
Пикфлуометрия — метод измерения максимальной (пиковой) объемной скорости воздуха во время форсированного выдоха (пиковой скорости выдоха) после полного вдоха.
Показатель пиковой скорости выдоха (ПСВ) тесно коррелирует с ОФВ1. В настоящее время сконструированы и широко применяются портативные индивидуальные пикфлоуметры. Пикфлоуметрия проводится несколько раз в течение суток, до и после приема бронходилататоров. Обязательным является измерение ПСВ утром (сразу после подъема больного), затем через 10-12 ч (вечером). Пикфлоуметрия должна производиться врачом во время приема больного, а также ежедневно самим больным. Это позволяет сказать о стабильности и тяжести течения бронхиальной астмы, выявить факторы, вызывающие обострение заболевания, эффективность проводимых лечебных мероприятий.
Нормальные величины ПСВ у взрослых можно определить с помощью номограммы.
Для достоверной бронхиальной астмы характерны следующие изменения ПСВ:
- увеличение ПСВ более, чем на 15% через 15-20 минут после ингаляции бета2-стимуляторов короткого действия;
- суточные колебания ПСВ составляют 20% и более у больных, получающих бронхолитики, и 10% и более у пациентов без бронхолитической терапии;
Суточные колебания ПСВ определяются по следующей формуле:
Суточные колебания ПСВ в % (ПСВ сут в %) = ПСВ макс — ПСВ мин / ПСВ средн х 100%
- уменьшение ПСВ на 15% и более после физической нагрузки или после воздействия других триггеров.
Бронходилатационные пробы используются для уточнения степени обратимости бронхиальной обструкции. Определяют показатели ОФВ1, индекс Тиффно, показатели кривой «поток-объем» (пневмотахографии) и пикфлоуметрии до и после применения бронходилататора. О состоянии бронхиальной обструкции судят на основании абсолютного прироста ОФВ1 (Δ ОФВ1исх%)»
ΔОФВ1исх % = ОФВ1дилат (мл)-ОФВ1исх(мл) / ОФВ1исх(мл) х 100%
Примечания: ОФВ1дилат (мл) — объем форсированного выдоха за первую секунду после применения бронходилататоров; ОФВ1 исх (мл) — объем форсированного выдоха за первую секунду исходный, до применения бронходилататоров.
Специфических изменений при рентгенологическом исследовании легких не выявляется. Во время приступа бронхиальной астмы, а также при частых ее обострениях обнаруживаются признаки эмфиземы легких, повышенная прозрачность легких, горизонтальное положение ребер, расширение межреберных промежутков, низкое стояние диафрагмы
При инфекционно-зависимой бронхиальной астме рентгенологическое исследование может выявить признаки, характерные для хронического бронхита (см соответствующую главу), пневмосклероза.
Во время приступа бронхиальной астмы обнаруживаются признаки повышенной нагрузки на миокард правого предсердия: высокие остроконечные зубцы Р в отведениях II, III, aVF,V„ V„ возможен поворот сердца вокруг продольной оси по часовой стрелке (правым желудочком вперед), что проявляется появлением глубоких зубцов S в грудных отведениях, в том числе и в левых. После купирования приступа указанные ЭКГ-изменения исчезают. При тяжелом течении бронхиальной астмы, частых ее обострениях постепенно формируется хроническое легочное сердце, что проявляется ЭКГ-признаками гипертрофии миокарда правого предсердия и правого желудочка.

Определение газового состава артериальной крови позволяет более объективно оценить тяжесть обострения заболевания, а также является необходимым при астматическом статусе. Выраженная бронхиальная обструкция (ОФВ1 — 30-40% от должного, ПСВ

- Клиническое наблюдение и выявление глюкокортикоидной недостаточности: отсутствие эффекта при длительном лечении глюкокортикоидами, кортикозависимость, возникновение пигментации кожи, наклонность к артериальной гипотензии, ухудшение состояния (иногда развитие астматического состояния) при отмене преднизолона или уменьшении дозы.
- Снижение содержания в крови кортизола, 11-ОКС, уменьшение выделения с мочой 17-ОКС, недостаточное повышение экскреции с мочой 17-ОКС после введения адренокортикотропного гормона, уменьшение количества глюкокортикоидных рецепторов на лимфоцитах.

- Ухудшение состояния больной перед или во время менструального цикла, в связи с беременностью и во время климакса.
- Цитологическое исследование влагалищного мазка: признаки уменьшения содержания прогестерона (неполноценность второй фазы цикла или ановуляция).
- Измерение базальной (ректальной) температуры: снижение во вторую фазу менструального цикла.
- Радиоиммунологическое определение содержания эстрогенов и прогестерона в плазме крови: повышение содержания эстрогенов во вторую фазу менструального цикла, нарушение соотношения эстрогены/прогестерон.

- Тяжелое, беспрерывно рецидивирующее течение заболевания (при исключении других причин тяжести течения болезни).
- Положительная внутрикожная проба с аутолимфоцитами.
- Высокий уровень кислой фосфатазы в крови.
- Положительная РБТЛ с фитогемагглютинином.
- Снижение в крови уровня комплемента и выявление циркулирующих иммунных комплексов, противолегочных антител.
- Наличие выраженных, часто инвалидизирующих осложнений глюкокортикоидной терапии.

- Клиническое наблюдение — выявление факторов, способствующих формированию адренергического дисбаланса: чрезмерное применение симпатомиметиков, вирусная инфекция, гипоксемия, ацидоз, эндогенная гаперкатехоламинемия вследствие стрессовой ситуации, трансформация приступа бронхиальной астмы в астматический статус.
- Парадоксальное действие симпатомиметиков — усиление бронхоспазма при их использовании.
- Лабораторная и инструментальная диагностика:
- функциональное исследование проходимости бронхов до и после ингаляции селективных бета2-адреномиметиков: отсутствие возрастания или уменьшение ФЖЕЛ, скорости выдоха после ингаляции симпатомиметика;
- снижение степени гипергликемического ответа на адреналин, появление парадоксальных реакций (снижение уровня глюкозы в ответ на введение адреналина);
- эозинопенический тест с адреналином: снижение эозинопенического ответа на введение адреналина (абсолютное количество эозинофилов в 1 мм 3 крови уменьшается в ответ на введение адреналина менее чем на 50 %);
- гликогенолиз лимфоцитов: снижение степени гликогенолиза в лимфоцитах после инкубации с адреналином.

- Выявление нарушений нервно-психической сферы в преморбидном периоде, в процессе развития заболевания, по данным анамнеза — психологические особенности личности; наличие в анамнезе психических и черепно-мозговых травм, конфликтных ситуаций в семье, на работе, расстройств в сексуальной сфере, ятрогенных воздействий, диэнцефальных нарушений.
- Уточнение нервно-психических патогенетических механизмов (производится психотерапевтом) — определяются истероподобный, неврастеноподобный, психастеноподобный механизмы, которые способствуют возникновению приступов удушья.

- Нарушение бронхиальной проходимости преимущественно на уровне крупных и средних бронхов.
- Бронхорея.
- Высокая эффективность ингаляционных холинолитиков.
- Системные проявления ваготонии — частое сочетание с язвенной болезнью двенадцатиперстной кишки, гемодинамические расстройства (брадикардия, гипотензия), мраморность кожи, потливость ладоней.
- Лабораторные признаки: высокое содержание в крови ацетилхолина, значительное снижение активности сывороточной холинэстеразы, повышение содержания в крови и моче циклического гуанозинмонофосфата.
- Выявление преобладания тонуса парасимпатической нервной системы методом вариационной пульсометрии.

- Клинические наблюдения — возникновение приступов удушья после физической нагрузки, при вдыхании холодного или горячего воздуха, перемене погоды, от резких запахов, табачного дыма при отсутствии доказательств ведущей роли других патогенетических механизмов, формирующих измененную реактивность.
- Снижение показателей бронхиальной проходимости, по данным спирографии и пикфлоуметрии, пробы с вдыханием холодного воздуха, ацетилхолином, PgF2а, обзиданом.
- Положительный ацетилхолиновый тест. Непосредственно перед исследованием готовят растворы ацетилхолина в концентрациях 0.001%; 0.01%; 0.1%; 0.5% и 1% и определяют ОФВ1 и индекс Тиффно. Затем с помощью аэрозольного ингалятора больной вдыхает аэрозоль ацетилхолина в самом высоком разведении (0.001%) в течение 3 минут (если у больного начинается кашель ранее 3 минут — ингаляцию прекращают раньше).
Через 15 минут оценивают состояние больного, производят аускультацию легких и определяют ОФВ1 и индекс Тиффно. Если по клиническим и инструментальным данным нарушений бронхиальной проходимости не выявляется, повторяют исследование со следующим разведением. Тест считается положительным, если индекс Тиффно падает на 20% и более. Даже реакция на 1% раствор учитывается как положительная. Положительный ацетилхолиновый тест патогномоничен для всех форм бронхиальной астмы.
В ряде случаев для определения гиперреактивности бронхов применяется ингаляционный гистаминовыи тест. В этом случае концентрация гистамина
Портал iLive не предоставляет медицинские консультации, диагностику или лечение.
Информация, опубликованная на портале, предназначена только для ознакомления и не должна использоваться без консультации со специалистом.
Внимательно ознакомьтесь с правилами и политикой сайта. Вы также можете связаться с нами!
Copyright © 2011 — 2019 iLive. Все права защищены.
источник
№ 5 286 Аллерголог-Иммунолог 13.02.2013
Уважаемый доктор! Обращаюсь к Вам со следующим вопросом: Моему ребенку 3 года. С 1 года ребенок стал постоянно кашлять, были обструктивные бронхиты и в 2.5 года нам поставили диагноз бронхиальная астма. Дважды сдавали анализ на глабулин е и оба раза он был в норме 15-17, при норме 0-60. Так же сдавали на все виды аллергенов, из которых была выявлена 2 степень на молоко и курицу, все остальные виды отрицательные. Но не смотря на эти анализы, у ребенка все равно был ярко выражен аллергический процесс( непрекращающийся ринит и сухой переходящий во влажный кашель), никакое лечение нам не помогало, улучшений не было, лечились сингуляром-не помог, врач назначила нам баллончик-флексотид по 1 ингаляции утром и вечером и на нем нам стало лучше. Через 2 мес. Использования, сопли ушли, кашель тоже стал реже и только на фоне ОРЗ. На этом баллончике мы уже находимся 8 мес. И и как не можем от него уйти. Пытаемся перейти а одну ингаляцию в день и через 4-5 дней снова начинаются сопли и подкашливания, приходиться оставаться на двух ингаляциях. Вот какие у меня вопросы к вам. Во-первых, бывает ли астма при нормальном глабулине е? Или у нас не аллергическая астма? Достоверны ли анализы крови на аллергены или они не дают точной гарантии наличия аллергии? Что еще порекомендуете сдать, чтобы определить природу астмы и узнать, есть ли у нас вообще астма? Такая ситуация, что сейчас нам предстоит пожить с мамой, у которой живет собака, можно ли ребенку с ней контактировать, если по крови на шерсть собаки аллергии у ребенка нет? Спасибо.
Воробьева Юлия, Архангельск
| Дата | Вопрос | Статус |
|---|---|---|
| 20.11.2015 |



 Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.
Ваши персональные даннные надежно защищены. Платежи и работа сайта осуществляются c использованием защищенного протокола SSL.