Чтобы обсудить эти вопросы, мы должны сначала определить эти болезни. Астма — это состояние, при котором происходит обратимая обструкция дыхательных путей. Это часто связано с воспалением. Пневмония, напротив, является инфекцией легких, вызванной вирусами, бактериями или грибками. (Химическая пневмония также возможна).
Также важно различать причины и факторы риска. В отличие от причины, фактор риска увеличивает риск того, что что-то происходит, но не является причиной. Например, плавание в океане может повысить риск утопления, но это не причина утопления. Фактор риска не может вызывать заболевания, но может предрасполагать вас к развитию заболевания.
Сначала была найдена связь между лечением ХОБЛ и пневмонией.
В настоящее время обзор исследований подтвердил, что использующие ингаляционные стероиды вместе с бета-агонистами длительного действия (LABA) ( ингаляционная стероидная комбинация LABA для ХОБЛ), почти в два раза чаще развивают серьезную пневмонию, а использующие только LABA, Flovent (флутиказон) ассоциируется с этими осложнениями несколько больше, чем Пульмикорт (будесонид).
Исследование, проведенное в 2017 году, показало сходный сценарий с астмой. Люди, которые лечились ингаляционными стероидами при астме, на 83% чаще развивали пневмонию, чем те, кто не использовал эти ингаляторы. Увеличение риска пневмонии, в отличие от ХОБЛ, похоже на Flovent и Pulmicort.
Не совсем точно, почему вдыхаемые стероиды повышают риск пневмонии, но эффект этих ингаляторов на иммунную систему, вероятно, является механизмом. Давно известно, что люди, которые используют пероральные стероиды (например, для ревматоидных состояний), подвергаются большему риску развития инфекций, поскольку стероиды «успокаивают» иммунный ответ.
Хотя вам нужно помнить об этом потенциальном риске, это не значит, что вы должны прекратить принимать лекарства от астмы. Все лекарства от астмы могут иметь побочные эффекты, но ингаляционные стероиды могут значительно улучшить симптомы астмы. Риск ухудшения астмы, если ингаляционные стероиды прекращаются, был бы более опасным, чем риск пневмонии, наблюдаемый здесь. Риск заболевания и даже смерти от тяжелой астмы (статус астматика по-прежнему остается проблемой.
Ученые начинают понимать взаимосвязь между инфекциями, которые вызывают пневмонию и ухудшают симптомы астмы или развитие астмы.
Существует огромная заинтересованность в нетипичных бактериях под названием Mycoplasma pneumoniae, которые чаще всего отвечают за пневмонию. Как правило, эта инфекция считается самоограниченной, это означает, что симптомы будут устранены, даже если вас не лечат антибиотиками. Ученые, однако, обнаружили, что инфекция Mycoplasma pneumoniae вызывает у животных следующее:
- Хроническая инфекция: ученые продолжают обнаруживать признаки инфекции в легких животных через много месяцев после заражения.
- Хроническое воспаление легких: при исследованиях мышей единственная инфекция с микоплазменной пневмонией приводила к воспалению легких на срок до 18 месяцев.
- Аномальные тесты функции легких: за тот же период времени ученые обнаружили доказательства обструкции и гиперреактивности дыхательных путей.
Существует еще одно доказательство связи между пневмонией и астмой у людей. Ученые нашли доказательства для Mycoplasma pneumoniae, которые вызывают обострение астмы, и для людей, страдающих этой астмой. В частности, ученые обнаружили:
- Микоплазменная пневмония чаще встречается среди людей, госпитализированных с астмой, по сравнению с людьми, госпитализированными по другим причинам.
- Микоплазменная пневмония обычно обнаруживается у детей с обострением астмы.
- До 40% детей, инфицированных Mycoplasma pneumoniae, будут испытывать хрипы и аномальные легочные функциональные тесты.
- Дети с астмой и инфекцией микоплазменной пневмонии могут чаще иметь аномальные тесты на функции легких как через 3 месяца, так и через 3 года после заражения.
- Дети, подвергшиеся воздействию микоплазменной пневмонии, имеют более высокие уровни некоторых маркеров, которые ученые используют при изучении астмы, называемой фактором роста эндотелия сосудов (VEGF), по сравнению с детьми без астмы. Связь VEGF и Mycoplasma pneumoniae предполагает, что они связаны между собой.
Вы чаще слышите о гриппе и пневмонии, но пневмония является известным побочным эффектом инфекции гриппа. В то время как у вас нет повышенного риска развития инфекции от гриппа, потому что у вас астма, вы подвергаетесь повышенному риску развития побочного эффекта, такого как пневмония.
Ваши дыхательные пути уже имеют некоторую степень воспаления, отека и более чувствительны, чем те, у которых нет астмы. Инфекция гриппом только усиливает отек и воспаление.
Обычно ваше тело фильтрует вирусы и бактерии, когда они входят в ваше тело. Повышенное воспаление увеличивает шансы, что вирус гриппа не будет вылечен и вызовет проблемы. Когда вирус гриппа попадает в альвеолы или дышащие мешочки в вашем легком, альвеолы могут наполняться жидкостью, которая приводит к симптомам пневмонии, таким как озноб, кашель, лихорадка и затрудненное дыхание.
Если достаточное количество жидкости будет расти, это также может привести к гипоксии или снижению уровня кислорода в крови. Обычно это требует госпитализации.
Вирус гриппа может непосредственно вызывать пневмонию или вы можете развить бактериальную пневмонию, которая требует антибиотикотерапии. Когда у вас грипп, вам необходимо рассмотреть лечение. Тем не менее, наилучшим способом лечения является иммунизация против гриппа и предотвращение этого вместе.
Если вы заразитесь гриппом, ваш врач может назначить антивирус. Эти препараты могут уменьшать симптомы и могут предотвратить более серьезные осложнения, такие как пневмония. Противовирусные препараты требуют рецепт от вашего врача.
Учитывая все это, вам может быть интересно, должны ли люди с астмой, у которых обострения, регулярно лечиться антибиотиками. Несмотря на то, что мы ранее обсуждали, нет текущих рекомендаций по назначению антибиотиков для астматиков. В исследовании, проведенном в 2006 году по антибиотикотерапии Mycoplasma pneumoniae по сравнению с плацебо, обнаружено улучшение симптомов астмы, но не функции легких. В области исследования нет текущих рекомендаций по лечению хронической астмы или обострений астмы антибиотиками.
Очевидно, существует связь между астмой и пневмонией, хотя, как представляется, астма не вызывает пневмонию. То, что было найдено, — это одно из лекарств (ингаляционных стероидов), используемых для лечения астмы, связано с предрасположенностью к развитию пневмонии. При взгляде на противоположный сценарий имеется достаточное количество доказательств того, что бактерия, вызывающая внебольничную пневмонию, может привести к развитию астмы. Так или иначе, эти два условия могут идти рука об руку и грипп, если у вас есть астма, может явно повысить риск развития пневмонии.
источник
Каждое заболевание представляет собой серьезную угрозу для здоровья человека. Даже, казалось бы, незначительный недуг способен привести к серьезным последствиям в будущем.
Особого внимания заслуживает возникновение одного заболевания при уже диагностированном другом.
В этом случае следует не только тщательно изучить все возможные проявления болезни, но и уделить особое внимание правильной компоновке всех применяемых методов лечения, рекомендованных в случае одновременного развития обоих недугов.
Наиболее часто встречающимся в параллельном протекании двух заболеваний является воспалительный процесс в области легочных путей и наличие астмы в различной степени сложности.
Воспаление легких или пневмония – это инфекционное заболевание, возникающие по мере воздействия одного или нескольких возбудителей: стафилококков, пневмококков, микоплазм, хламидий, вирусов и т. д.
Воспаление данной области обладает несколькими специфическими признаками. Недооценивать риск явления в этом случае не стоит, так как с каждым днем развития недуга увеличивается опасность развития и осложнений.
Проявлению в организме человека того или иного заболевания способствуют несколько факторов единовременно. Касаемо воспаления легочных путей можно отметить следующее, что причин обострения может быть несколько, а сама форма болезни зачастую отличается в каждом отдельно взятом случае.
Проявляющиеся симптомы зависят в первую очередь от таких факторов, как:
- возбудитель;
- величина легочных тканей, пораженных болезненным процессом;
- вероятности возникновения или уже установленные осложнения, развивающиеся параллельно с недугом;
- реактивность человеческого организма в ослабленном состоянии.
Нередко на состояние организма и развитие воспаления влияют и условия жизни человека, своевременная медицинская помощь, качество употребляемых препаратов и грамотно подобранный режим.
В случае проведения дифференциальной диагностики легочное воспаление чаще всего дифференцируется от ОРВИ. В этом случае вирусная инфекция является фоном развития воспалительных процессов в легких.
Также в некоторых случаях возможно дифференцирование воспаления легких от бронхита в острой форме или от бронхиолита.
Определение диагноза воспаления легких происходит на основании нескольких данных:
- оценка симптомов общего характера, наиболее характерных для рассматриваемой болезни;
- наличие фебрильной лихорадки в течение более чем трех суток;
- проявление тахипноэ с болезненным втягиванием участков тела, расположенных между ребрами, не сопровождающихся признаками обструкции;
- любые проявления интоксикации, например, снижение аппетита, плохой сон, постоянная слабость и бледность кожных покровов;
- определение симптомов воспалительных процессов в легких локального характера;
- наличие укороченных перкуторных звуков в области определенного участка легкого;
- явные изменения частоты и характера дыхания, усиленный темп бронхофонии в одних и тех же участках;
- возникновение мелкопузырчатого хрипа, крепитации;
- определение асимметрии физикального изменения в области легочных путей.
Для воспалений легочных путей, развивающихся на фоне ОРВИ, также характерны катаральные изменения носоглотки, резкое повышение температуры, но при этом отсутствует рентгенологическое и локальное изменение.
Возникновение воспаления легких при бронхиальной астме зачастую развивается вторично и напрямую связано с длительными или частыми приступами бронхиальной астмы. В этом случае в серьезной степени страдают бронхи, где происходит неблагоприятное скопление опасной для дыхательных путей слизи.
Возрастные группы, подверженные поражению болезнью, представлены следующим образом:
- Пациенты от 1 до 5-ти лет чаще всего страдают от вирусного типа пневмонии.
- Группа пациентов от 5 до 30 лет подвержена микоплазменным пневмониям.
- Больные в возрасте старше 30 лет страдают от пневмококковой (и иной бактериальной) пневмонии.
У пациентов, страдающих от бронхиальной астмы, всегда повышается риск обострения серьезных инфекций в легких. Такие инфекции вызваны бактерией под названием Streptococcus Pneumoniae, выступающей в качестве наиболее часто встречающейся причины возникновения и распространения заболевания.
Кроме этого, данный вид неблагоприятный бактериальный фон может спровоцировать даже потенциально – смертельные ушные и респираторные инфекции, инфекции кровотока головного мозга.
Медиками отмечено, что проявлений различных инфекционных заболеваний у астматиков вне зависимости от их возраста в семь раз выше, нежели у других групп пациентов. Кроме этого, в 17% исследованиях случаев данное заболевание связано с астмой напрямую.
Результаты исследований ученых доказали, что масштабы сферы действия пневмококков, возможно значительно снизить, если провести заблаговременную (профилактическую) вакцинацию пациентов – астматиков.
Благодаря длительным лабораторным исследованиям, проводимым в группе больных, включающей более 4000 человек, удалось установить, что астматики, принадлежащие к старшей возрастной группе, находятся в зоне семикратного риска возникновения и обострения пневмококковых поражений.
Восприимчивость больных астмой к микробным инфекциям иммунологами объясняется процессом хронических воспалений, влияющих на резкое ослабление состояния легких, усиление предрасположенности к опасным инфекциям в области дыхательных путей. Также при бронхиальной астме неблагоприятную роль играет специфический патогенный механизм иммунной системы.
У астматиков при лечении данного недуга встает определенный выбор: назначение повышенных доз антибиотиков для устранения воспалительных проявлений, но при этом риск осложнения имеющейся астмы.
Назначение малых доз антибиотиков может повлиять на возникновение осложнений в период после пневмонии.
Стало быть, следует искать «золотую середину», то есть назначать минимальные дозы антибиотика при параллельном приеме препаратов против астмы. В итоге астма не дает обострений, осложнения в состоянии здоровья не наблюдаются, при этом степень возникших поражений легочных путей снижается.
В итоге, фармакотерапия уменьшает защиту иммунитета. Но с другой стороны пациенты – астматики довольно часто применяют антибиотики в качестве одной из составляющих применяемой схемы лечения, где инфекционные агенты намеренно приспосабливаются препаратам – антибиотикам.
Это становится основной причиной такого явления, что пневмония у страдающих от астмы гораздо труднее поддается терапевтическому лечению с приемом антибиотиков.
Так как пневмония относится к типу инфекционных заболеваний, то и рассматриваться она должна патогенетически по виду выявленного возбудителя, по характерному механизму инфекций.
Неинфекционные виды воспалений в области легких, представляющие собой застойную пневмонию, выражаются в таких заболеваниях, как астма, альвеолит, но не могут быть обозначены в качестве классической формы пневмонии.
Меры по лечению осложненных форм пневмонии могут осуществлять врачи широкого профиля, то есть терапевты. В случаях особо тяжелых состояний больных, требуется немедленная госпитализация. Желательно поместить пациента в специализированный стационар, в пульмонологическое отделение.
Симптоматический подход к лечению легочных воспалений направлен:
- на эффективное устранение причин заболевания;
- на скорейшее облегчение выявленных симптомов болезни.
В качестве лечебных приемов эффективно назначать специальные комплексы процедур: ингаляции, прогревания. Дополнительно имеет смысл регулярное употребление муколитических препаратов, повышающих иммунитет.
Сочетание диагнозов астмы и воспаления легких – достаточно распространенная комбинация.
В этом случае планирование необходимого лечения основывается на скорейшем избавлении легочных путей от обнаруженных воспалений.
Бронхиальная астма представляет собой хроническое заболевание, которое сопровождается обострениями и ремиссиями. Но в ряде случаев на него наслаиваются другие нарушения в дыхательной системе, например, пневмония. Почему возникает воспаление легких при астме, как протекает и чем лечится – это довольно актуальные вопросы. Они волнуют и пациентов, уже столкнувшихся ранее с подобной проблемой, и желающих от нее оградиться.
Известно, что бронхиальная астма является патологией воспалительно-аллергического происхождения. Она характеризуется обструкцией дыхательных путей, возникающей из-за отека, гиперсекреции слизи и спазма гладкой мускулатуры. Во-первых, осложнением астмы может стать эозинофильная пневмония, имеющая сходные механизмы развития. Она развивается при чрезмерной реакции клеток на внешние раздражители.
Во-вторых, само обострение часто провоцируется вирусами и бактериями, проникающими со вдыхаемым воздухом. А они, в свою очередь, могут инициировать воспаление легочной ткани. В-третьих, длительное течение астмы нередко приводит к дыхательной и сердечно-сосудистой недостаточности, что создает благоприятные условия для проникновения и развития микробов. Кроме того, нельзя исключать и другие состояния, сопутствующие основной патологии и повышающие риск пневмонии при астме:
- Сахарного диабета.
- Иммунодефицитов.
- Алиментарного истощения.
- Злоупотребления алкоголем и курением.
Указанные факторы снижают локальную реактивность бронхиального эпителия и ослабляют защитные силы организма. Поэтому возбудители могут более активно размножаться в дыхательных путях, приводя к пневмонии.
У астматиков существуют дополнительные факторы, способствующие пневмонии, поэтому воспаление легких у них развивается чаще.
Клиническая картина складывается из совокупности симптомов, характерных для обоих заболеваний. Когда бронхиальная астма обостряется, возникает типичный приступ удушья. Он сопровождается следующими признаками:
- Удлиненным выдохом.
- Свистящим дыханием.
- Кашлем с отхождением густой стекловидной мокроты.
- Дистанционными хрипами.
- Вынужденным положением (ортопноэ).
Когда на указанные симптомы наслаивается пневмония, состояние пациентов ухудшается. Воспаление легких при бронхиальной астме сопровождается локальными и системными изменениями. При бактериальном процессе кашель приобретает несколько иной характер – с выделением желто-зеленой мокроты, а крупозная пневмония придает ей «ржавый» оттенок. Наблюдаются и другие нарушения:
- Одышка смешанного характера.
- Боли в грудной клетке.
- Лихорадка.
- Интоксикация.
Это типичные признаки воспалительного процесса в легких, однако при эозинофильной пневмонии, в отличие от бактериальной, не будет болей в груди (поскольку плевра в процесс не вовлекается). Хроническое воспаление сопровождается затяжной симптоматикой, исхуданием. В легких при воспалении на фоне ослабленного дыхания определяются сухие и влажные хрипы, перкуторный звук над очагом инфильтрации притуплен.
Пневмония, осложняющая бронхиальную астму, сопровождается наслоением воспалительных симптомов на признаки обструкции.
В состоянии бронхов и легочной ткани помогут разобраться дополнительные исследования. После врачебного осмотра назначается ряд лабораторных и инструментальных процедур, уточняющих характер патологии:
- Общий анализ крови (лейкоцитарная формула, СОЭ).
- Анализ мокроты (лейкоциты, эозинофилы, бактерии).
- Молекулярно-генетические тесты (ПЦР).
- Функциональные пробы.
- Спирометрия.
- Рентгенография.
Последнее исследование является ключевым в диагностике пневмонии. Эозинофильные инфильтраты выглядят как ограниченные тени неравномерной структуры, с размытыми краями. Многоочаговая пневмония сопровождается образованием рассеянных участков затемнения, расположенных в базальных отделах легких.
Инфильтрацию необходимо отличать от ателектаза, туберкулеза и синобронхопульмонального синдрома. Тени могут сохраняться достаточно долго – даже в период регресса пневмонии. Далее рентгенологическая картина характеризуется остаточными изменениями в виде усиления легочного рисунка и расширения корней.
Терапевтическая тактика определяется в индивидуальном порядке – с учетом тяжести состояния, выделенного возбудителя, степени обструкции дыхательных путей. Пациентам необходимо продолжать принимать базисные препараты от астмы:
- Бронхолитики.
- Топические кортикостероиды.
- Ингибиторы лейкотриенов.
- Кромоны.
На этом фоне следует проводить специфическую терапию пневмонии, используя антибиотики или противовирусные средства. Улучшить отхождение воспалительной мокроты помогут муколитики и отхаркивающие препараты, а иммуномодуляторы и витамины усилят сопротивляемость организма к инфекциям. При этом следует учитывать вероятные межлекарственные взаимодействия и эффекты некоторых медикаментов в отношении бронхиальной проводимости.
Пневмонию при бронхиальной астме лечат по стандартным схемам, учитывая течение основной патологии и особенности организма.
Одним из осложнений бронхиальной астмы может стать пневмония. Воспаление легких у этой категории пациентов возникает чаще, поскольку дыхательная система становится более чувствительной к микробным раздражителям. Все это требует своевременной диагностики и качественного лечения, ведь в противном случае респираторные нарушения станут намного серьезнее.
Чтобы обсудить эти вопросы, мы должны сначала определить эти болезни. Астма — это состояние, при котором происходит обратимая обструкция дыхательных путей. Это часто связано с воспалением. Пневмония, напротив, является инфекцией легких, вызванной вирусами, бактериями или грибками. (Химическая пневмония также возможна).
Также важно различать причины и факторы риска. В отличие от причины, фактор риска увеличивает риск того, что что-то происходит, но не является причиной. Например, плавание в океане может повысить риск утопления, но это не причина утопления. Фактор риска не может вызывать заболевания, но может предрасполагать вас к развитию заболевания.
Сначала была найдена связь между лечением ХОБЛ и пневмонией.
В настоящее время обзор исследований подтвердил, что использующие ингаляционные стероиды вместе с бета-агонистами длительного действия (LABA) ( ингаляционная стероидная комбинация LABA для ХОБЛ), почти в два раза чаще развивают серьезную пневмонию, а использующие только LABA, Flovent (флутиказон) ассоциируется с этими осложнениями несколько больше, чем Пульмикорт (будесонид).
Исследование, проведенное в 2017 году, показало сходный сценарий с астмой. Люди, которые лечились ингаляционными стероидами при астме, на 83% чаще развивали пневмонию, чем те, кто не использовал эти ингаляторы. Увеличение риска пневмонии, в отличие от ХОБЛ, похоже на Flovent и Pulmicort.
Не совсем точно, почему вдыхаемые стероиды повышают риск пневмонии, но эффект этих ингаляторов на иммунную систему, вероятно, является механизмом. Давно известно, что люди, которые используют пероральные стероиды (например, для ревматоидных состояний), подвергаются большему риску развития инфекций, поскольку стероиды «успокаивают» иммунный ответ.
Хотя вам нужно помнить об этом потенциальном риске, это не значит, что вы должны прекратить принимать лекарства от астмы. Все лекарства от астмы могут иметь побочные эффекты, но ингаляционные стероиды могут значительно улучшить симптомы астмы. Риск ухудшения астмы, если ингаляционные стероиды прекращаются, был бы более опасным, чем риск пневмонии, наблюдаемый здесь. Риск заболевания и даже смерти от тяжелой астмы (статус астматика по-прежнему остается проблемой.
Ученые начинают понимать взаимосвязь между инфекциями, которые вызывают пневмонию и ухудшают симптомы астмы или развитие астмы.
Существует огромная заинтересованность в нетипичных бактериях под названием Mycoplasma pneumoniae, которые чаще всего отвечают за пневмонию. Как правило, эта инфекция считается самоограниченной, это означает, что симптомы будут устранены, даже если вас не лечат антибиотиками. Ученые, однако, обнаружили, что инфекция Mycoplasma pneumoniae вызывает у животных следующее:
- Хроническая инфекция: ученые продолжают обнаруживать признаки инфекции в легких животных через много месяцев после заражения.
- Хроническое воспаление легких: при исследованиях мышей единственная инфекция с микоплазменной пневмонией приводила к воспалению легких на срок до 18 месяцев.
- Аномальные тесты функции легких: за тот же период времени ученые обнаружили доказательства обструкции и гиперреактивности дыхательных путей.
Существует еще одно доказательство связи между пневмонией и астмой у людей. Ученые нашли доказательства для Mycoplasma pneumoniae, которые вызывают обострение астмы, и для людей, страдающих этой астмой. В частности, ученые обнаружили:
- Микоплазменная пневмония чаще встречается среди людей, госпитализированных с астмой, по сравнению с людьми, госпитализированными по другим причинам.
- Микоплазменная пневмония обычно обнаруживается у детей с обострением астмы.
- До 40% детей, инфицированных Mycoplasma pneumoniae, будут испытывать хрипы и аномальные легочные функциональные тесты.
- Дети с астмой и инфекцией микоплазменной пневмонии могут чаще иметь аномальные тесты на функции легких как через 3 месяца, так и через 3 года после заражения.
- Дети, подвергшиеся воздействию микоплазменной пневмонии, имеют более высокие уровни некоторых маркеров, которые ученые используют при изучении астмы, называемой фактором роста эндотелия сосудов (VEGF), по сравнению с детьми без астмы. Связь VEGF и Mycoplasma pneumoniae предполагает, что они связаны между собой.
Вы чаще слышите о гриппе и пневмонии, но пневмония является известным побочным эффектом инфекции гриппа. В то время как у вас нет повышенного риска развития инфекции от гриппа, потому что у вас астма, вы подвергаетесь повышенному риску развития побочного эффекта, такого как пневмония.
Ваши дыхательные пути уже имеют некоторую степень воспаления, отека и более чувствительны, чем те, у которых нет астмы. Инфекция гриппом только усиливает отек и воспаление.
Обычно ваше тело фильтрует вирусы и бактерии, когда они входят в ваше тело. Повышенное воспаление увеличивает шансы, что вирус гриппа не будет вылечен и вызовет проблемы. Когда вирус гриппа попадает в альвеолы или дышащие мешочки в вашем легком, альвеолы могут наполняться жидкостью, которая приводит к симптомам пневмонии, таким как озноб, кашель, лихорадка и затрудненное дыхание.
Если достаточное количество жидкости будет расти, это также может привести к гипоксии или снижению уровня кислорода в крови. Обычно это требует госпитализации.
Вирус гриппа может непосредственно вызывать пневмонию или вы можете развить бактериальную пневмонию, которая требует антибиотикотерапии. Когда у вас грипп, вам необходимо рассмотреть лечение. Тем не менее, наилучшим способом лечения является иммунизация против гриппа и предотвращение этого вместе.
Если вы заразитесь гриппом, ваш врач может назначить антивирус. Эти препараты могут уменьшать симптомы и могут предотвратить более серьезные осложнения, такие как пневмония. Противовирусные препараты требуют рецепт от вашего врача.
Учитывая все это, вам может быть интересно, должны ли люди с астмой, у которых обострения, регулярно лечиться антибиотиками. Несмотря на то, что мы ранее обсуждали, нет текущих рекомендаций по назначению антибиотиков для астматиков. В исследовании, проведенном в 2006 году по антибиотикотерапии Mycoplasma pneumoniae по сравнению с плацебо, обнаружено улучшение симптомов астмы, но не функции легких. В области исследования нет текущих рекомендаций по лечению хронической астмы или обострений астмы антибиотиками.
Очевидно, существует связь между астмой и пневмонией, хотя, как представляется, астма не вызывает пневмонию. То, что было найдено, — это одно из лекарств (ингаляционных стероидов), используемых для лечения астмы, связано с предрасположенностью к развитию пневмонии. При взгляде на противоположный сценарий имеется достаточное количество доказательств того, что бактерия, вызывающая внебольничную пневмонию, может привести к развитию астмы. Так или иначе, эти два условия могут идти рука об руку и грипп, если у вас есть астма, может явно повысить риск развития пневмонии.
источник
- Некоторые симптомы астмы и пневмонии похожи, такие как одышка, кашель и увеличение пульса и частоты дыхания.
- Астма является хроническим заболеванием. Вы можете управлять своими симптомами, но это не излечимо.
- Инфекция вызывает пневмонию. Это излечимо.
Астма и пневмония — это болезни, которые поражают легкие.
Астма является хроническим заболеванием. Это вызывает периодическое воспаление и сужение дыхательных путей. Это не излечимо, но вы можете эффективно управлять им, и со временем оно может даже улучшиться.
Пневмония — это инфекция легкого. Это может произойти в части легких или в обоих легких. Это вызывает воспаление воздушных мешков. Это также может привести к тому, что ваши легкие заполняются жидкостью. Можно лечить и лечить пневмонию.
Хотя их симптомы сходны, астма и пневмония представляют собой различные заболевания, которые требуют разных подходов к лечению.
Люди с хроническими респираторными заболеваниями, такими как астма, могут подвергаться более высокому риску развития пневмонии.
Если у вас астма и грипп, ваши симптомы могут быть хуже. Люди, страдающие астмой и гриппом, чаще заболевают пневмонией, чем те, у кого нет астмы.
Одним из методов лечения астмы является вдыхание кортикостероидов. Эти препараты могут увеличить риск респираторных инфекций и пневмонии.
Астма и пневмония вызывают:
- одышка
- кашель
- увеличение частоты пульса
- увеличение частоты дыхания
Но есть и значительные различия.
Вспышки астмы могут включать кашель, стеснение сундука и свистящее дыхание. Если он прогрессирует, он может ускорить дыхание и частоту пульса. Снижение функции легких может затруднить дыхание. Когда вы дышите, вы можете услышать громкий свистящий звук.
Симптомы варьируются от легкой до тяжелой. Симптомы астмы могут длиться от нескольких минут до многих часов. Между обострениями может быть несколько симптомов.
Возможные триггеры симптомов астмы включают:
- аллергены, такие как пыльца, плесень и домашнее животное
- химические пары
- загрязнение воздуха
- дым
- упражнение
- холодная и сухая погода > Астма может быть сложнее контролировать, если у вас есть другие хронические проблемы со здоровьем. Риск острой атаки выше, если вы получаете простуду, грипп или другие респираторные инфекции.
Узнайте больше об астме: лучшие блоги астмы года »
Симптомы пневмонии
Симптомы пневмонии могут быть легкими сначала. Вы можете подумать, что у вас простуда. По мере того, как инфекция сохраняется, ваш кашель может сопровождаться зеленой, желтой или кровавой слизью.
- головная боль
- липкая кожа
- потеря аппетита
- усталость
- одышка
- боль в груди, которая ухудшается, когда вы дышите или кашель
- Пневмония может быть вирусной или бактериальной.Симптомы вирусной пневмонии начинаются аналогично симптомам гриппа и включают лихорадку, мышечную боль и сухой кашель. По мере прогрессирования кашель ухудшается, и вы можете производить слизь. Могут занять одышку и лихорадку.
Если у вас есть бактериальная пневмония, ваша температура может достигать 105 ° F. Такая высокая температура может привести к путанице и бреду. Ваш пульс и частота дыхания могут повыситься. Ваши ногтевые губки и губы могут стать синими из-за недостатка кислорода.
Каковы причины астмы и пневмонии?
Исследователи не уверены, что именно вызывает астму. Может существовать унаследованная тенденция развития астмы. Могут также быть факторы окружающей среды.
Пневмония может быть вызвана различными вещами, такими как:
вирусы, в том числе вирусы гриппа
- бактерии
- микоплазмы
- грибы
- другие инфекционные агенты
- различные химические вещества > Факторы риска
- Каковы факторы риска?
Любой может получить астму. Большинство людей начинают испытывать симптомы в детстве. К факторам риска астмы относятся:
личная история респираторных инфекций или аллергии
- воздействие воздушных аллергенов, химических веществ или дыма
- Любой человек может заразиться пневмонией. Наличие астмы может увеличить риск развития пневмонии. Курение также может увеличить риск пневмонии. Другие факторы риска включают:
- недавно имели респираторную инфекцию, такую как простуда или грипп
хроническое заболевание легких
- болезнь сердца
- диабет
- заболевание печени
- церебральный паралич > неврологическое состояние, которое влияет на глотание
- ослабленной иммунной системы
- РекламаРеклама
- Диагностика
- Как диагностируются астма и пневмония?
Если у вас есть симптомы астмы, ваш врач захочет получить полную историю болезни. Физический осмотр будет включать осмотр вашего носа, горла и дыхательных путей.
Ваш доктор будет использовать стетоскоп, чтобы слушать ваши легкие, когда вы дышите. Свистящий звук — признак астмы. Вас также могут попросить вдохнуть спирометр, чтобы проверить вашу функцию легких. Они также могут выполнять тесты на аллергию.
Если ваши симптомы указывают на пневмонию, ваш врач, вероятно, начнет, слушая ваши легкие. Одним из отличительных признаков пневмонии является то, что ваши легкие вызывают потрескивание, когда вы дышите. В большинстве случаев рентгенография грудной клетки может подтвердить диагноз. Если необходимо, сканирование грудной клетки может получить более подробный обзор функции легких.
Вам также может понадобиться работа с кровью, чтобы убедиться, что вы получаете достаточное количество кислорода и получаете количество белых лейкоцитов. Проверка вашей слизи может помочь вашему врачу определить, какая у вас пневмония.
Каковы методы лечения астмы и пневмонии?
Астма требует как краткосрочного лечения, так и долгосрочного управления. В большинстве случаев врачи могут лечить и лечить пневмонию в течение короткого времени.
Астма — хроническое заболевание, которое требует постоянного управления. Вы должны быстро пройти лечение вспышек симптомов.Острая приступ астмы — опасная для здоровья медицинская помощь.
Если вы можете идентифицировать триггеры симптомов, вы можете попытаться их избежать. Аллергии могут также помочь.
Вы также можете проверить свою функцию легких с помощью карманного пикового расходомера. Когда симптомы вспыхивают, вы можете использовать вдыхаемые бета-2 агонисты или антихолинергические средства для расширения дыхательных путей.
Если у вас сильная астма, вам, возможно, придется использовать ежедневные лекарства для предотвращения атак. Они могут включать вдыхаемые или пероральные кортикостероиды, долгосрочные агонисты бета-2 или сублингвальные таблетки, которые являются типом иммунотерапии.
Если вы находитесь в хорошем общем состоянии, домашнее лечение может быть всем необходимым. Домашний уход должен включать в себя много отдыха, выпивать много жидкости для ослабления мокроты и использовать внебиржевые лекарства, такие как аспирин, ибупрофен или напроксен, для борьбы с лихорадкой. Однако вы не должны давать аспирин детям.
Кашель может изнурять, но это то, как ваше тело чистит инфекцию. Попросите вашего врача, прежде чем принимать лекарства от кашля.
Ваш врач может назначить противовирусное лекарство против вирусной пневмонии или антибиотиков для бактериальной пневмонии.
Лечение может быть сложным, если у вас есть другие проблемы со здоровьем, моложе 5 лет или старше 65 лет. Люди с тяжелой пневмонией могут потребовать госпитализации. Вам может потребоваться:
лекарство для боли в суставах
- кислородная терапия или другая помощь с дыханием
- РекламаРекламировать
- Outlook
- Outlook
контролировать и успешно управлять астмой. Большинство людей с астмой живут полной, активной жизнью.
Для полного выздоровления от пневмонии требуется от одной до трех недель. Это может занять гораздо больше времени, если у вас плохое общее состояние здоровья.
Можно ли предотвратить астму и пневмонию?
Астма не поддается профилактике. Однако хорошее заболевание может сократить приступы астмы.
Вы можете получить вакцинацию для типа бактериальной пневмонии, называемой пневмококковой пневмонией. Врачи рекомендуют эту вакцину для определенных людей, подверженных риску развития заболевания. Попросите вашего врача, если вы должны получить вакцину.
регулярно мыть руки, чтобы уменьшить распространение микробов
не курить, потому что употребление табака может затруднить ваши легкие для борьбы с инфекцией > поддержание здоровой диеты
- практика хорошей гигиены сна, чтобы помочь вашему организму быстрее выздоравливать, если вы больны
- тщательно контролируете свои симптомы, если у вас тяжелая астма
источник
Бронхиальная астма представляет собой хроническое заболевание, которое сопровождается обострениями и ремиссиями. Но в ряде случаев на него наслаиваются другие нарушения в дыхательной системе, например, пневмония. Почему возникает воспаление легких при астме, как протекает и чем лечится – это довольно актуальные вопросы. Они волнуют и пациентов, уже столкнувшихся ранее с подобной проблемой, и желающих от нее оградиться.
Известно, что бронхиальная астма является патологией воспалительно-аллергического происхождения. Она характеризуется обструкцией дыхательных путей, возникающей из-за отека, гиперсекреции слизи и спазма гладкой мускулатуры. Во-первых, осложнением астмы может стать эозинофильная пневмония, имеющая сходные механизмы развития. Она развивается при чрезмерной реакции клеток на внешние раздражители.
Во-вторых, само обострение часто провоцируется вирусами и бактериями, проникающими со вдыхаемым воздухом. А они, в свою очередь, могут инициировать воспаление легочной ткани. В-третьих, длительное течение астмы нередко приводит к дыхательной и сердечно-сосудистой недостаточности, что создает благоприятные условия для проникновения и развития микробов. Кроме того, нельзя исключать и другие состояния, сопутствующие основной патологии и повышающие риск пневмонии при астме:
- Сахарного диабета.
- Иммунодефицитов.
- Алиментарного истощения.
- Злоупотребления алкоголем и курением.
Указанные факторы снижают локальную реактивность бронхиального эпителия и ослабляют защитные силы организма. Поэтому возбудители могут более активно размножаться в дыхательных путях, приводя к пневмонии.
У астматиков существуют дополнительные факторы, способствующие пневмонии, поэтому воспаление легких у них развивается чаще.
Клиническая картина складывается из совокупности симптомов, характерных для обоих заболеваний. Когда бронхиальная астма обостряется, возникает типичный приступ удушья. Он сопровождается следующими признаками:
- Удлиненным выдохом.
- Свистящим дыханием.
- Кашлем с отхождением густой стекловидной мокроты.
- Дистанционными хрипами.
- Вынужденным положением (ортопноэ).
Когда на указанные симптомы наслаивается пневмония, состояние пациентов ухудшается. Воспаление легких при бронхиальной астме сопровождается локальными и системными изменениями. При бактериальном процессе кашель приобретает несколько иной характер – с выделением желто-зеленой мокроты, а крупозная пневмония придает ей «ржавый» оттенок. Наблюдаются и другие нарушения:
- Одышка смешанного характера.
- Боли в грудной клетке.
- Лихорадка.
- Интоксикация.
Это типичные признаки воспалительного процесса в легких, однако при эозинофильной пневмонии, в отличие от бактериальной, не будет болей в груди (поскольку плевра в процесс не вовлекается). Хроническое воспаление сопровождается затяжной симптоматикой, исхуданием. В легких при воспалении на фоне ослабленного дыхания определяются сухие и влажные хрипы, перкуторный звук над очагом инфильтрации притуплен.
Пневмония, осложняющая бронхиальную астму, сопровождается наслоением воспалительных симптомов на признаки обструкции.
В состоянии бронхов и легочной ткани помогут разобраться дополнительные исследования. После врачебного осмотра назначается ряд лабораторных и инструментальных процедур, уточняющих характер патологии:
Последнее исследование является ключевым в диагностике пневмонии. Эозинофильные инфильтраты выглядят как ограниченные тени неравномерной структуры, с размытыми краями. Многоочаговая пневмония сопровождается образованием рассеянных участков затемнения, расположенных в базальных отделах легких.
Инфильтрацию необходимо отличать от ателектаза, туберкулеза и синобронхопульмонального синдрома. Тени могут сохраняться достаточно долго – даже в период регресса пневмонии. Далее рентгенологическая картина характеризуется остаточными изменениями в виде усиления легочного рисунка и расширения корней.
Терапевтическая тактика определяется в индивидуальном порядке – с учетом тяжести состояния, выделенного возбудителя, степени обструкции дыхательных путей. Пациентам необходимо продолжать принимать базисные препараты от астмы:
- Бронхолитики.
- Топические кортикостероиды.
- Ингибиторы лейкотриенов.
- Кромоны.
На этом фоне следует проводить специфическую терапию пневмонии, используя антибиотики или противовирусные средства. Улучшить отхождение воспалительной мокроты помогут муколитики и отхаркивающие препараты, а иммуномодуляторы и витамины усилят сопротивляемость организма к инфекциям. При этом следует учитывать вероятные межлекарственные взаимодействия и эффекты некоторых медикаментов в отношении бронхиальной проводимости.
Пневмонию при бронхиальной астме лечат по стандартным схемам, учитывая течение основной патологии и особенности организма.
Одним из осложнений бронхиальной астмы может стать пневмония. Воспаление легких у этой категории пациентов возникает чаще, поскольку дыхательная система становится более чувствительной к микробным раздражителям. Все это требует своевременной диагностики и качественного лечения, ведь в противном случае респираторные нарушения станут намного серьезнее.
источник
Астма и пневмония — это два респираторных заболеваний. У них имеются общие симптомы, но они имеют разные причины и методы лечения. Пневмонию труднее обнаружить у людей с астмой. Астма непосредственно не вызывает пневмонию, но люди с хроническими респираторными проблемами могут иметь более высокий риск развития пневмонии.
Астма и пневмония — это состояния, которые влияют на легкие. Бронхиальная астма — хроническое респираторное состояние, которое приводит к сужению и воспалению дыхательных путей бронхиолы. Симптомы проходят с течением времени и часто включают:
- затрудненное дыхание;
- сдавливание грудной клетки;
- кашель.
Хрипы и кашель, как правило, возникают во время приступа астмы, что затрудняет дыхание.
- типичные аллергены, такие как шерсть домашних животных, пыльца, плесень и пыль;
- химические испарения;
- дым;
- загрязнение воздуха;
- холодная, сухая погода;
- упражнения.
Пневмония — это инфекция легких, вызванная бактериями, грибками, паразитами или вирусами. Она может поражать одно или оба легких. Бактериальная пневмония является наиболее распространенным типом пневмонии у взрослых. Как и астма, пневмония вызывает воспаление легких, хотя влияет на альвеолы, находящиеся в конце дыхательных путей, бронхиолы. Накопление гноя или жидкости в альвеолах затрудняет дыхание.
Астма непосредственно не вызывает пневмонию, но у людей с хроническими проблемами легких чаще развивается пневмония из-за предыдущего повреждения легких или слабости в легочной ткани. По этой же причине у человека с астмой могут быть более тяжелые симптомы и осложнения от простуды и гриппа. Грипп может привести к пневмонии и, по данным Центров по контролю и профилактике заболеваний (CDC), «у взрослых и детей с астмой чаще развивается пневмонию после перенесенного гриппа, чем у людей, у которых нет астмы».
Ученые считают, что препараты от астмы могут играть определенную роль. Одно исследование предполагает, что ингаляционные кортикостероиды-основной метод лечения астмы — могут увеличить риск развития пневмонии или других респираторных инфекций. Кроме того, молодые люди с астмой могут испытывать «обострение» состояния после пневмонии.
Симптомы астмы и пневмонии могут быть похожи, что может затруднить обнаружение пневмонии врачами. Астма и пневмония могут вызвать:
У человека с астмой, у которого подозревают пневмонию, должна быть:
- слизь при кашле;
- лихорадка;
- боль в груди при кашле;
- потрескивающий звук при вдохе.
- Если имеется любой из этих симптомов, то следует обратиться к врачу.
Типичный приступ бронхиальной астмы включает в себя кашель, хрипы и чувство стеснения в груди. Снижение функции легких приводит к затруднению дыхания и учащению пульса. Хрипы могут быть высокими и свистящими. Неприятные симптомы астмы могут длиться от нескольких минут до нескольких часов. Симптомы могут вспыхнуть внезапно, их называют приступами астмы. Когда у человека пневмония, начальные симптомы могут быть похожи на симптомы типичной простуды или гриппа. По мере развития легочной инфекции кашель может сопровождаться зеленой, желтой или кровавой слизью. Общие симптомы пневмонии включают:
- головную боль;
- слабость;
- потерю аппетита;
- одышку;
- липкость кожи;
- лихорадку и озноб;
- боль в груди, усиливающуюся при кашле или дыхании.
Пневмония также может вызвать потрескивание при дыхании. Когда пневмония является результатом вируса, симптомы, как правило, включают мышечную боль и сухой кашель с самого начала. По мере того как инфекция продолжается, кашель ухудшается, и появляется слизь. Когда пневмония вызвана бактериями, у человека может быть высокая температура. Лихорадка может иметь побочные эффекты, включая бред. В тяжелых случаях пневмонии губы или ногтевые ложа могут посинеть из-за недостатка кислорода.
Если человек не получает лечения, астма и пневмония могут быть опасными для жизни респираторными заболеваниями. В одних случаях человек может выздороветь от пневмонии в течение недели, в других — не менее месяца. Поскольку воспаление в легких может привести к приступу астмы, дисфункция дыхательных путей, связанная с пневмонией, может вызвать сильный приступ и серьезные осложнения. По мере того как бактерии или вирусы реплицируются внутри легочной ткани, легкие начинают заполняться слизью. Это затрудняет дыхание и заставляет человека кашлять. Слизь блокирует дыхательные пути, которые сужаются в ответ на воспаление, вызывая недостаток кислородного обмена в организме. В результате легкие должны прилагать больше усилий, что может усугубить боль в груди. Лечить астму и пневмонию следует как можно раньше, чтобы предотвратить ухудшение состояния.
Основное отличие состоит в том, что астма — это хроническое, неинфекционное состояние, тогда как пневмония — это легочная инфекция. Астма вызывает воспаление и сужение дыхательных путей. Она в основном поражает бронхиолы, которые являются крошечными ветвями дыхательных путей в легких. Астма является неизлечимой болезнью, хотя человек может справиться с ее симптомами с помощью лекарств. Триггеры астмы могут уменьшаться с течением времени и по мере того, как человек учится управлять своей болезнью.
Пневмония — это инфекция, которая может возникнуть в одном или обоих легких. Она вызывает воспаление в воздушных мешочках, а не в бронхиолах. Пневмония может вызвать заполнение легких жидкостью, что делает дыхание болезненным и трудным. Пневмония излечима.
Хотя астма и пневмония имеют много похожих симптомов, это разные заболевания с разными подходами к лечению и уходу. Раннее лечение и профилактические методы являются ключевыми для снижения риска осложнений.
источник
Каждое заболевание представляет собой серьезную угрозу для здоровья человека. Даже, казалось бы, незначительный недуг способен привести к серьезным последствиям в будущем.
Особого внимания заслуживает возникновение одного заболевания при уже диагностированном другом.
В этом случае следует не только тщательно изучить все возможные проявления болезни, но и уделить особое внимание правильной компоновке всех применяемых методов лечения, рекомендованных в случае одновременного развития обоих недугов.
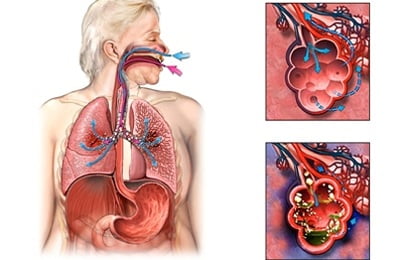
Воспаление легких или пневмония – это инфекционное заболевание, возникающие по мере воздействия одного или нескольких возбудителей: стафилококков, пневмококков, микоплазм, хламидий, вирусов и т. д.
Воспаление данной области обладает несколькими специфическими признаками. Недооценивать риск явления в этом случае не стоит, так как с каждым днем развития недуга увеличивается опасность развития и осложнений.
Проявлению в организме человека того или иного заболевания способствуют несколько факторов единовременно. Касаемо воспаления легочных путей можно отметить следующее, что причин обострения может быть несколько, а сама форма болезни зачастую отличается в каждом отдельно взятом случае.
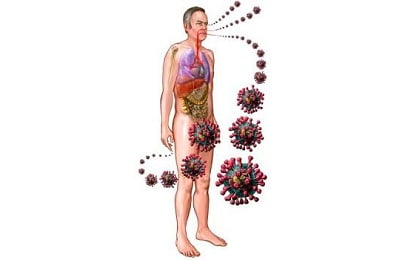
- возбудитель;
- величина легочных тканей, пораженных болезненным процессом;
- вероятности возникновения или уже установленные осложнения, развивающиеся параллельно с недугом;
- реактивность человеческого организма в ослабленном состоянии.
Нередко на состояние организма и развитие воспаления влияют и условия жизни человека, своевременная медицинская помощь, качество употребляемых препаратов и грамотно подобранный режим.
В случае проведения дифференциальной диагностики легочное воспаление чаще всего дифференцируется от ОРВИ. В этом случае вирусная инфекция является фоном развития воспалительных процессов в легких.
Также в некоторых случаях возможно дифференцирование воспаления легких от бронхита в острой форме или от бронхиолита.
Определение диагноза воспаления легких происходит на основании нескольких данных:
- оценка симптомов общего характера, наиболее характерных для рассматриваемой болезни;
- наличие фебрильной лихорадки в течение более чем трех суток;
- проявление тахипноэ с болезненным втягиванием участков тела, расположенных между ребрами, не сопровождающихся признаками обструкции;
-
любые проявления интоксикации, например, снижение аппетита, плохой сон, постоянная слабость и бледность кожных покровов;
- определение симптомов воспалительных процессов в легких локального характера;
- наличие укороченных перкуторных звуков в области определенного участка легкого;
- явные изменения частоты и характера дыхания, усиленный темп бронхофонии в одних и тех же участках;
- возникновение мелкопузырчатого хрипа, крепитации;
- определение асимметрии физикального изменения в области легочных путей.
Для воспалений легочных путей, развивающихся на фоне ОРВИ, также характерны катаральные изменения носоглотки, резкое повышение температуры, но при этом отсутствует рентгенологическое и локальное изменение.
Возникновение воспаления легких при бронхиальной астме зачастую развивается вторично и напрямую связано с длительными или частыми приступами бронхиальной астмы. В этом случае в серьезной степени страдают бронхи, где происходит неблагоприятное скопление опасной для дыхательных путей слизи.

- Пациенты от 1 до 5-ти лет чаще всего страдают от вирусного типа пневмонии.
- Группа пациентов от 5 до 30 лет подвержена микоплазменным пневмониям.
- Больные в возрасте старше 30 лет страдают от пневмококковой (и иной бактериальной) пневмонии.
У пациентов, страдающих от бронхиальной астмы, всегда повышается риск обострения серьезных инфекций в легких. Такие инфекции вызваны бактерией под названием Streptococcus Pneumoniae, выступающей в качестве наиболее часто встречающейся причины возникновения и распространения заболевания.
Кроме этого, данный вид неблагоприятный бактериальный фон может спровоцировать даже потенциально – смертельные ушные и респираторные инфекции, инфекции кровотока головного мозга.
Медиками отмечено, что проявлений различных инфекционных заболеваний у астматиков вне зависимости от их возраста в семь раз выше, нежели у других групп пациентов. Кроме этого, в 17% исследованиях случаев данное заболевание связано с астмой напрямую.
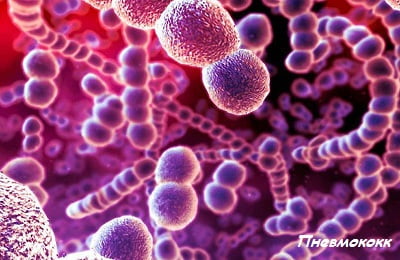
Благодаря длительным лабораторным исследованиям, проводимым в группе больных, включающей более 4000 человек, удалось установить, что астматики, принадлежащие к старшей возрастной группе, находятся в зоне семикратного риска возникновения и обострения пневмококковых поражений.
Восприимчивость больных астмой к микробным инфекциям иммунологами объясняется процессом хронических воспалений, влияющих на резкое ослабление состояния легких, усиление предрасположенности к опасным инфекциям в области дыхательных путей. Также при бронхиальной астме неблагоприятную роль играет специфический патогенный механизм иммунной системы.
У астматиков при лечении данного недуга встает определенный выбор: назначение повышенных доз антибиотиков для устранения воспалительных проявлений, но при этом риск осложнения имеющейся астмы.
Назначение малых доз антибиотиков может повлиять на возникновение осложнений в период после пневмонии.
Стало быть, следует искать «золотую середину», то есть назначать минимальные дозы антибиотика при параллельном приеме препаратов против астмы. В итоге астма не дает обострений, осложнения в состоянии здоровья не наблюдаются, при этом степень возникших поражений легочных путей снижается.
Это становится основной причиной такого явления, что пневмония у страдающих от астмы гораздо труднее поддается терапевтическому лечению с приемом антибиотиков.
Так как пневмония относится к типу инфекционных заболеваний, то и рассматриваться она должна патогенетически по виду выявленного возбудителя, по характерному механизму инфекций.
Неинфекционные виды воспалений в области легких, представляющие собой застойную пневмонию, выражаются в таких заболеваниях, как астма, альвеолит, но не могут быть обозначены в качестве классической формы пневмонии.
Меры по лечению осложненных форм пневмонии могут осуществлять врачи широкого профиля, то есть терапевты. В случаях особо тяжелых состояний больных, требуется немедленная госпитализация. Желательно поместить пациента в специализированный стационар, в пульмонологическое отделение.

- на эффективное устранение причин заболевания;
- на скорейшее облегчение выявленных симптомов болезни.
В качестве лечебных приемов эффективно назначать специальные комплексы процедур: ингаляции, прогревания. Дополнительно имеет смысл регулярное употребление муколитических препаратов, повышающих иммунитет.
Сочетание диагнозов астмы и воспаления легких – достаточно распространенная комбинация.
В этом случае планирование необходимого лечения основывается на скорейшем избавлении легочных путей от обнаруженных воспалений.
источник
Бронхиальная астма относится к разряду тяжелых заболеваний дыхательной системы. Воспаление при бронхиальной астме влияет на формирование основных симптомов патологии, частоту их проявления. Любые болезни, возникающие на фоне астмы, требуют особого внимания, поскольку сопряжены с дополнительными рисками для здоровья и жизни человека.
Воспаление всегда возникает как реакция на воздействие какого-либо повреждающего фактора. Эта реакция играет важную защитную роль. С помощью такого физиологического механизма организм пытается изолировать и отторгнуть проблемную зону, чтобы продолжать функционировать в привычном ритме.
Основное обстоятельство, влияющее на развитие бронхиальной астмы, связано с воздействием физических и химических факторов на бронхи. Аллергены, холодный, влажный воздух, повышенная физическая нагрузка провоцируют приступы заболевания.
При бронхиальной астме определенные клетки (эозинофилы, тучные клетки, макрофаги, Т-лимфоциты, нейтрофилы) под воздействием аллергенов или физических факторов синтезируют медиаторы. Массированный выброс этих соединений вызывает отек, уменьшение внутреннего просвета дыхательных путей. Развивается воспаление. Возникающий бронхоспазм ведет к затруднению прохождения воздуха по бронхам и легким, нарушается подача кислорода к жизненно важным органам.
Бронхиальная астма характеризуется сменой периодов обострения болезни стадиями угасания симптомов. Чаще всего обострение приходится на ночные часы. Провоцирует появление приступов контакт с аллергеном, резкая смена температуры окружающей среды, повышение влажности воздуха, эмоционально напряженная обстановка, инфекционные заболевания.
При обострении больного беспокоят приступы, с которыми невозможно справиться привычными способами. Человек ощущает удушье, резкую нехватку воздуха. Может быть одышка, выделение слизи или пенообразного вещества из легких, учащается сердцебиение. Больной часто занимает вынужденное положение тела и головы, при котором чувствует небольшое облегчение.
Отмечается повышенная потливость, возникает страх. Иногда может быть небольшое увеличение температуры тела и повышение артериального давления. Во время приступов бывают слышны хрипы на фоне сухого кашля.
В легких при астме наблюдается сужение бронхиол, повышается их отечность. Бронхиолы сокращают свой просвет и начинают выделять аномальное количество слизи. Это может становиться причиной недостаточности дыхания. Количество клеток, которые изначально запустили воспаление в легких (эозинофилы, Т-лимфоциты, макрофаги, тучные клетки) увеличивается. Это влечет за собой дополнительные повреждения тканей в патологическом очаге.
Бронхиальная астма часто вызывает хроническое воспаление легочной ткани.
Процесс этот нельзя отождествлять с пневмонией, поскольку имеется ряд существенных различий. Воспалительный процесс, протекающий при астме, не связан с инфекцией в противоположность бактериальной или вирусной пневмонии. Локальное, очаговое поражение легких происходит при пневмониях, а астматическое воспаление вызывает негативные изменения во всей легочной ткани.
Во время ремиссии (угасания симптомов болезни) человек обычно чувствует себя удовлетворительно. Лишь иногда могут быть единичные случаи обострения, которые без труда купируются. Чтобы ремиссия была продолжительной, необходимо серьезно заняться своим здоровьем. Следует уточнить главные причины астмы, избегать воздействия провоцирующих факторов, строго следовать рекомендациям лечащего врача.
Бронхиальная астма, как любое хроническое заболевание, которое протекает длительно, может иметь массу осложнений. Дыхательная функция относится к самой важной в организме, поэтому нарушение работы легких и бронхов отражается практически на всех системах.
Патологические процессы при бронхиальной астме всегда ведут к нарушению функции легких и бронхов. Возникающее воспаление может быть причиной резкого удушья и спазма – астматического статуса. Это осложнение протекает тяжело и может вызывать потерю сознания больного и его смерть.
Иногда бронхиальная астма является причиной возникновения спонтанного пневмоторакса. При этой патологии происходит повреждение и разрыв тканей легких, из-за чего воздух проникает в область плевры. Человек ощущает сильную боль, начинает задыхаться и паниковать. Если больного своевременно не доставить в больницу и не провести хирургическую операцию, он может умереть.
Если густая слизь блокирует бронхи, возникает ателектаз легких. Участок пораженного легкого спадается, человек задыхается. Несвоевременно оказанная помощь в этой ситуации может быть причиной смерти больного.
Необратимые изменения тканей легких возникают при бронхиальной астме в случае неполного или неграмотного лечения и приводят к эмфиземе. Развивается заболевание постепенно, длительно и необратимо. Увеличенная воздушность альвеол приводит к недостаточности дыхания.
Обструктивный бронхит может быть обусловлен хроническим воспалением легких. Уплотнение стенок бронхов нарушает нормальный доступ кислорода к легким. Ткани испытывают кислородное голодание.
При бронхиальной астме больше всего становится уязвимой сердечно-сосудистая система. У сердца повышенная потребность в кислороде. Во время приступов астмы оно испытывает дефицит этого газа. Пытаясь приспособиться к ситуации, сердце увеличивается в объемах. При этом насосная функция миокарда значительно падает.
Бронхиальная астма может вызывать искажение функции головного мозга из-за дефицита кислорода. Частые стрессовые ситуации во время приступов ведут к изменениям в психике больного.
Нарушения функции печени, почек возникают при длительном использовании лекарственных препаратов для лечения бронхиальной астмы. Гормональные препараты, которые больные вынуждены регулярно принимать в больших дозах, оказывают негативное влияние на желудок и кишечник.
Застой слизи, плохая вентиляция легких часто становятся причиной бронхитов и пневмоний. Воспаление легких и бронхит могут появиться как осложнение бронхиальной астмы, так и вследствие инфицирования больного. Инфекция с большей скоростью овладевает воспаленными тканями дыхательной системы.
Пневмония при бронхиальной астме протекает тяжело. Инфекция, а также связанная с этим интоксикация учащает появление приступов, с которыми трудно справляться. Сложность ситуации состоит в том, что врачу непросто подобрать лекарства для страдающего бронхиальной астмой. Также возникает вопрос о том, что в первую очередь следует делать: лечить астму или бороться с воспалением бронхов и легких.
Лекарства, которые больной астмой начинает принимать при инфекции, могут вызывать аллергию. Приступ астмы часто провоцируется приемом антибиотиков и нестероидных препаратов. Сокращение сроков лечения, снижение дозы и кратности применения лекарств дает негативный результат. Нерациональная схема терапии становится причиной возникновения хронического воспалительного процесса в легких.
Терапия воспаления при бронхиальной астме может проводиться в домашних условиях только после консультации с врачом. С острыми и неотложными состояниями необходимо справляться в стационаре. Схемы лечения и перечень медикаментов назначает врач. Больному остается лишь строго придерживаться указаний доктора.
Снизить проявления воспаления, а также предотвратить возникновение приступов бронхиальной астмы можно, используя профилактические мероприятия. Отказ от вредных привычек, укрепление иммунитета, предотвращение распространения инфекционных заболеваний, улучшение экологической обстановки способствуют сокращению проявлений астмы. Необходимо устранять возможные контакты с аллергенами, а также находить методы борьбы с повышенной чувствительностью организма к химическим веществам и физическим факторам.
источник
 любые проявления интоксикации, например, снижение аппетита, плохой сон, постоянная слабость и бледность кожных покровов;
любые проявления интоксикации, например, снижение аппетита, плохой сон, постоянная слабость и бледность кожных покровов;

