Лечение бронхиальной астмы сосредоточено на устранение бронхиальной обструкции, уменьшение тяжести и частоты приступов и достижение стойкой, длительной ремиссии и предотвращение приступов удушья. Важное место отводится улучшению легочной вентиляции и обеспечению качества жизни пациента, сохранению его физической активности.
В последние годы изменились стандарты оказания помощи пациентам. Это связано с тем, что теперь бронхиальную астму рассматривают, прежде всего, как хроническое воспаление, которое приводит к гиперреактивности (повышенная чувствительность) дыхательных путей. Результатом являются одышка, сухие свистящие хрипы и чувство стеснения в области груди, особенно в утренние и ночные часы.
Согласно стандартам, в лечении заболевания необходим ступенчатый подход. Терапия назначается в зависимости от выраженности симптомов и степени контроля над течением заболевания. Лечение бронхиальной астмы проводится в двух направлениях:
- Контролирующая терапия, призванная воздействовать на воспалительный процесс;
- Терапия приступа бронхиальной астмы.
Контролирующая терапия основана на ежедневном приеме противовоспалительных средств, которые уменьшают симптомы и противостоят появлению приступов. Назначают кортикостероидные препараты, лечение в основном проводится преимущественно в виде ингаляций. Стандарты лечения изложены в программе GINA.
Рассмотрим базисную терапию и назначаемые врачами препараты для лечения бронхиальной астмы. К этим лекарственным препаратам относят:
— Ингаляционное назначение кромонов, это кромогликат натрия и недокромил, средства отличаются сравнительно низкой эффективностью, зато высокой безопасностью для пациента. Помогают предотвратить бронхоспазм, вызванный аллергенами или физическими факторами (холодным воздухом).
— Ингаляционные кортикостероиды. В данное время в лечении эти препараты являются наиболее эффективными и применяются в качестве поддерживающей терапии. Они вызывают мощный противовоспалительный эффект и действуют в большей степени локально – в бронхах. В результате уменьшается отек и гиперреактивность дыхательных путей, приступы удушья возникают гораздо реже. Доза препарата подбирается индивидуально. В этой группе относят:
- Беклометазон;
- Флунизолид;
- Будесонид;
- Триамцинолона ацетонид.
— Антилейкотриеновые препараты могут использоваться как вариант поддерживающей монотерапии (лечение одним препаратом), так и в качестве дополнительного лечебного средства, если болезнь плохо контролируется ингаляционными кортикостероидами. Эти средства могут применяться для терапии больных с легкой степенью тяжести заболевания. Лейкотриены – вещества, которые высвобождаются в организме в ответ на воспаление и способствуют спазму бронхов. Поэтому антилейкотриеновые лекарства широко используются в лечении заболевания, они улучшают функцию внешнего дыхания, предотвращают бронхоспазм. В эту группу входят Аколат, Сингуляр.
— Бета-2-агонисты длительного действия (Сальметерол, Формотерол) назначаются как дополнительное средство к ингаляционным кортикостероидам, когда не удается достичь контроля над заболеванием. Обеспечивают длительный бронхорасширяющий эффект на протяжении 12 часов.
— Теофиллины длительного действия (Теопэк, Теостат, Теотард) назначаются в качестве альтернативы кортикостероидам для лечения легкой формы заболевания. Тормозят высвобождение гистамина из тучных клеток, уменьшают воспалительные явления, расслабляют мускулатуру бронхов.
— Комбинированные препараты – Серетид, Симбикорт. Лекарства этой группы используются в качестве главного лечебного средства при бронхиальной астме. В их состав входит кортикостероид, оказывающий противовоспалительный эффект, и бета-2-агонист, увеличивающий внутренний просвет бронхов.
Они назначаются по потребностям, т.е. в момент приступа удушья или при появлении первых его признаков. Их задачей является расширение просвета бронхов за счет расслабления мускулатуры. С этой целью используют:
- Бета-2-агонисты короткого действия (Сальбутамол, Фенотерол, Вентолин). Расширение просвета бронхов наступает очень быстро — через 5 минут после ингаляции, и сохраняется несколько часов. Могут применяться с использованием дозированного аэрозольного ингалятора или небулайзера.
- Антихолинергические препараты (Атровент). Бронхорасширяющее действие сопровождается угнетением деятельности слизистых желез, что может приводить к нарушению дренажной функции легких. Используется при неэффективности бета -2-агонистов короткого действия.
- Комбинированные препараты (Беродуал) содержат бета-2-агонсты и антихолинергический препарат. Их совместное применение оказывает более выраженный эффект, чем раздельное.
Следует сказать, что все средства, используемые для лечения астмы, приведены с целью ознакомления. Не рекомендуется самостоятельно их себе назначать. Вся терапия должна проводиться под наблюдением врача, им также определяется уровень контроля бронхиальной астмы. В случае отсутствия эффекта или, наоборот, положительной динамики, врач принимает решение о переводе пациента на другую ступень терапии.
Дыхательная техника по методу Бутейко. Занятия позволяют купировать приступ удушья без применения лекарств, кроме того, улучшить иммунитет, справиться со стенокардией и повышением артериального давления (гипертонией). Лечение предполагает обучение больного к постепенному снижения глубины дыхания.
Дыхательная гимнастика. Применяются гиповентиляционные упражнения ( это — волевое управление дыханием), дыхание через сопротивление, абдоминальное дыхание.
Гомеопатия. К этому методу прибегают люди, которые намерены бороться с заболеванием до его полного выздоровления. Медикаменты позволяют предотвратить приступы, однако существует вероятность их повторения. Врачи-гомеопаты дают людям шанс полного избавления от недуга. Методика совершенно безопасна, побочные эффекты отсутствуют.
Они действуют мягко, позволяют постепенно избавиться от хронического воспаления в бронхах и повышают адаптационные возможности организма.
- Смешать в равных долях листья мать-и-мачехи, подорожника и сосновые почки. Потребуется две столовые ложки сбора на пол-литра кипятка. Растения настаивают примерно 2 часа, принимают по половине стакана 3 раза в течение дня перед приемом пищи и 1 раз – на ночь. Одновременно рекомендуется прием настойки прополиса (продается в аптеке) по 30 капель три раза в день. Настойку разводят в небольшом количестве воды. Курс рассчитан на месяц, повторяется через полгода.
- Приготовить сбор, состоящий их фиалки трехцветной, мать-и-мачехи, аниса (плодов) и цветков черной бузины. Столовую ложку средства залить кипятком (1 стакан) и довести до кипения. Всю приготовленную жидкость выпить в течение дня за 3 раза. Курс также составляет 1 месяц.
- 2 ложки девясила (корней) заливают 0,5 литрами белого сухого вина. Употребляют по рюмочке 2 раза в течение дня.
- Паслен черный (цветки и ягоды) помогает при тяжелой астме. Столовую ложку заливают 200 мл кипятка и выдерживают 2 часа. Пить следует по 1 ст.ложке не менее 4- х раз в день в течение полугода.
Имбирь. Считается одним из лучших народным способов лечения заболевания. Готовят настойку из корня следующим образом: 0,5 кг корней измельчают и заливают спиртом (1 или 1,5 литра). Помещают в темное место на 3 недели, не забывая периодически встряхивать. Потом жидкость следует процедить, а осадок выбросить. Готовый настой приобретает цвет легкой чайной заварки. Употребляют по чайной ложке на 100 граммов воды дважды в день, время от времени делают перерыв на несколько дней.
Назначается пациентам, достигшим стадии ремиссии с легкими редкими приступами удушья. Пациентам назначается комплекс процедур:
- водные процедуры (купание в бассейне и море, сауна);
- аэрозольтерапия с применением бронхорасширяющих средств, лекарственных растений, минеральных вод;
- спелеотерапия (пребывание больного в условии соляной шахты);
- ингаляционные процедуры с использованием небулайзера;
- физиотерапевтическое воздействие (индуктотермия, магнитотерапия, электростимуляция диафрагмы);
- ароматерапия;
- фитотерапия;
- иглоукалывание;
- различные виды массажа (точечный, классический, вибрационный, вакуумный, баночный;
- диетическое питание;
- ЛФК.
Профилактикой является предотвращение вирусной инфекции, элиминация аллергена, закаливание.
источник
Бронхиальная астма является серьезным заболеванием, которое требует правильного комплексного лечения. Сегодня применяются разные методики, которые позволяют значительно улучшить качество жизни пациента. Становится возможным снизить частоту приступов. Заболевание отступает, позволяя человеку избавиться от этой проблемы. Что собой представляет терапия бронхиальной астмы, какие методы она в себя включает, будет рассмотрено далее.
Рассматривая основные принципы терапии бронхиальной астмы, стоит учесть, что это заболевание относится к числу неизлечимых патологий. Поэтому целью лечения является остановка приступов, недопущение появления серьезных осложнений. В ходе лечения врач учитывает степень тяжести заболевания.
Болезнь характеризуется двумя периодами. Сначала появляется обострение астмы. Затем оно завершается, и наступает ремиссия. В период обострения может появиться один сильный приступ. В некоторых случаях подобные случаи могут повторяться несколько дней или даже недель.
В период обострения человека сопровождают одышка, затрудненное дыхание, а также кашель. Приступы провоцируют физическая нагрузка, резкие запахи, различные аллергены, стрессы и переживания. Даже на перемену погоды такие люди могут сильно реагировать. Ремиссия характеризуется прекращением подобных проявлений. В этот период человек может вести обычную жизнь, заниматься спортом.
Период обострения бронхиальной астмы и его терапия предполагают применение определенных методик. Они преследуют определенные цели. Основными из них являются:
- Исчезновение проявлений бронхиальной обструкции (хотя бы сведение их к минимуму).
- Отсутствие у человека потребности в применении бронхолитической терапии.
- Возможность заниматься спортом, вести обычную жизнь.
- Приведение к норме показателей дыхания.
- Предупреждение развития обструкции необратимого характера в дыхательных путях.
- Контроль побочных явлений в ходе терапии и профилактики, их предотвращение.
- Предупреждение летального исхода от астмы.
Применяемые методики лечения заболевания преследуют перечисленные цели. Комплекс воздействий разрабатывается для каждого пациента индивидуально. Оцениваются физические особенности организма, а также степень тяжести недуга.
Основные принципы терапии при бронхиальной астме базируются на определении степени тяжести заболевания. Это позволяет добиться положительного результата, значительно повысить качество жизни пациента. Степень тяжести заболевания определяется по определенной системе.
Врач, который проводит лечение, оценивает степень состояния пациента по определенным критериям. Он оценивает количество приступов удушья, которые случаются у пациентов во время сна ночью. Этот показатель отслеживается на протяжении недели. Также отдельно ведется счет дневных приступов. Определяется, насколько сильно нарушен сон, мешает ли это физической активности человека.
Также врач при помощи специального оборудования замеряет объем выдоха за 1 секунду (ОФВ), пиковую скорость выдоха (ПСВ). Также фиксируется изменение этих показателей в течение суток. При определении степени тяжести недуга врач устанавливает, какие лекарства позволяют улучшить состояние пациента.
Медикаментозная терапия бронхиальной астмы и прочие методики назначаются в соответствии со степенью тяжести недуга. После проведения полноценной диагностики врач устанавливает особенности течения астмы. Существует 4 степени тяжести недуга:
- При первой степени поражение бронхов легкое. Это эпизодическая форма. Свистящее тяжелое дыхание у человека проявляется довольно редко. Такие случаи пациент фиксирует приблизительно раз в 3 дня. Удушье по ночам при этой форме астмы наступает раз в 2 недели.
- Вторая степень характеризуется более частыми приступами. Ночью они случаются около 3 раз в месяц. При этом колебания показателя ПСВ возрастают.
- При третьей степени развивается персистирующая бронхиальная астма. Состояние пациента определяется как среднетяжелое.
- Если у пациента диагностирована четвертая степень астмы, его состояние характеризуется как тяжелое. Качество его жизни заметно снижается. Сон человека нарушен, физическая активность также практически невозможна.
Весьма опасным состоянием для человека является астматический статус. Он требует применения наиболее эффективных препаратов. Ошибки в выборе методики недопустимы.
Подробного рассмотрения заслуживают период обострения бронхиальной астмы и его терапия. В момент острого приступа пациенту требуются препараты, которые ликвидируют основные факторы удушья. Препараты действуют на спазм, не допускают повышенное выделение слизи в бронхах, а также отек их стенок.
В период острого приступа пациент в первую очередь нуждается в симптоматическом лечении. Это позволяет быстро улучшить самочувствие человека. Подобная терапия не действует на основные причины развития приступа. Она неспособна устранить аллергическое воспаление или повышенную чувствительность внутренних поверхностей дыхательных путей.
Когда приступ будет подавлен, требуется проведение терапии иного типа. Применяются методики, которые позволяют предупредить развитие удушья снова. В этом случае сочетают медикаментозные и немедикаментозные методы терапии. Лекарственные препараты предотвращают обострение болезни. Они уменьшают или ликвидируют полностью аллергическое воспаление. Медикаментозную терапию называют базисной. Именно она в сочетании с элиминацией аллергенов определяет успех всего лечения, позволяя взять астму под контроль.
После симптоматической терапии бронхиальной астмы пациенту назначается лечение по определенной программе. Она включает в себя целый комплекс мер.
К средствам, которые относятся к числу препаратов быстрого ликвидирования или уменьшения спазма бронхов, относятся теофиллины и β2-агонисты. Они характеризуются коротким действием. В момент острого приступа медикаменты вводят в организм перорально, ректально или при помощи ингаляторов. Также возможно применение инъекций.
Терапия при бронхиальной астме является программой, которая включает в себя несколько комплексных мер. Пациента учат правильно принимать лекарственные препараты. Человек должен стать соратником врача, его помощником в борьбе с недугом. Постоянно ведется контроль степени тяжести заболевания (применяются объективные показатели).
Далее проводится элиминация (удаление) факторов, которые провоцируют приступ. Врач разрабатывает медикаментозную терапию. Он назначает базисную терапию бронхиальной астмы у взрослых и детей, а также симптоматическое лечение. Проводится специфическая иммунотерапия.
Врач назначает реабилитационную (восстановительную) терапию. В нее входит применение немедикаментозных методов. Пациенту в некоторых случаях требуется сестринский уход, терапия бронхиальной астмы, которая проводится на базе санаторно-курортного учреждения.
Одним из важных этапов лечения является постоянное наблюдение у врача-аллерголога. Если астма появилась у ребенка, обучение правилам поведения в разные периоды протекания болезни проводят родители. Они постепенно настраивают малыша вести определенный образ жизни, придерживаться установленных врачом правил. Взрослому человеку, который столкнулся с подобным заболеванием, также вначале трудно привыкнуть к некоторым ограничениям. Однако, выполняя рекомендации врача, можно значительно повысить качество своей жизни. Недуг не будет мешать выполнять повседневные задачи.
Сегодня во всем мире активно применяется 5-ступенчатая терапия бронхиальной астмы. Особенностью этого заболевания является факт, что оно сопровождает человека в течение всей его жизни. Его нельзя излечить полностью. Зато под контролем держать можно. Для этого применяется пятиступенчатый комплекс терапии. Эту схему разработал Международный комитет Глобальной стратегии лечения и профилактики бронхиальной астмы.
Специалисты этого учреждения составили таблицу, которая позволяет установить, какое количество и какие препараты нужны для человека на конкретной стадии заболевания. В зависимости от этого фактора выделяется 5 ступеней терапии. На первом уровне пациенту требуется минимальное количество лекарств. На пятой ступени проводится лечение наиболее сильными препаратами. Они способны остановить приступ, улучшить состояние человека в общем.
На первой ступени человеку назначают бронходилататоры. Их применяют не чаще, чем раз в неделю. Других лекарств в этом случае не требуется. Если эффекта от этой терапии не наблюдается, требуется назначить более действенные препараты. Пациент переходит на следующую ступень.
На втором этапе терапии применение препаратов проводится ежедневно. Для этого применяют ингаляторы, при помощи которых лекарство вводится в организм пациенту. На второй ступени в схему лечения включаются глюкокортикоиды. Они способствуют предотвращению развития приступа.
На третьей ступени к лечению глюкокортикоидами добавляются иные типы ингаляторов. Это патогенетическая терапия бронхиальной астмы. Она препятствует развитию воспаления. На этой ступени дозировка лекарств, которые ежедневно принимает пациент, увеличивается. Прием препаратов проводится ежедневно несколько раз в сутки.
Поликлиническая терапия бронхиальной астмы проводится на четвертой и пятой ступени. Это наиболее тяжелые стадии болезни. Таким пациентам требуется постоянный контроль со стороны медиков в стационаре. На четвертой ступени человеку назначается комплексное лечение. В него входит несколько препаратов, которые необходимо принимать ежедневно.
Самой тяжелой стадией заболевания является пятая ступень. Здесь требуется комплексная госпитальная терапия бронхиальной астмы. В течение дня проводится многократный прием препаратов. Это наиболее длительное лечение в условиях стационара. В него входят разные ингаляции в сочетании со спазмолитиками и противовоспалительными препаратами.
Переход ступенью ниже возможен, если лечение оказалось эффективным. В этом случае болезнь переходит в стадию ремиссии. Причем в таком состоянии она находится в течение 3 месяцев. В этом случае врач принимает решение о переходе человека на ступень ниже в ходе лечения недуга.
Чтобы принять решение о переходе на более низкую ступень лечения, человек проходит комплексное обследование в условиях стационара. На основе полученных данных врач принимает решение об уменьшении дозы лекарства. Проводится корректировка. Такое решение возможно принять только в том случае, если ремиссия длится от 3 до 6 месяцев.
Для детей есть несколько особенностей перехода. Когда недуг переходит в состояние ремиссии, требуется проводить не только медикаментозную терапию, но и профилактику последующих приступов. Причем снижение дозы препаратов осуществляется под строгим контролем врача. Если родители видят, что в состоянии их малыша произошли какие-то изменения, об этом обязательно нужно сообщить медицинскому специалисту.
Одним из основных подходов к лечению является гормональная терапия при бронхиальной астме. Подобные препараты снимают воспаление. Многие люди боятся подобной терапии. Бытует мнение, что прекратить применение подобных препаратов нельзя. Стоит отметить, что прием гормональных препаратов, которые снимают воспаление, является не прихотью врача. Существуют определенные стандарты, которые применяют в конкретном случае болезни.
Бронхиальная астма имеет воспалительное происхождение. Поэтому специальные гормоны эффективно борются с проявлениями этого недуга. Они могут вводиться в организм при помощи ингаляторов. Если стадия воспалительного процесса запущенная, врач назначает прием подобных препаратов в виде таблеток.
Курс лечения гормональными препаратами длительный. Врачи утверждают, что при правильном лечении 75-80 % пациентов могут перейти на более низкие ступени, прекратив со временем прием гормонов. Остальные 20-25 % людей переходят на щадящий курс приема подобных препаратов. Гормонотерапия проводится для них курсами 2 раза в год. При этом ухудшение состояния не возникает. Именно по этой причине гормонотерапия активно применяется и сейчас.
Одним из относительно новых методов в лечении представленного заболевания является биологическая терапия при бронхиальной астме. Она имеет определенные особенности. Лекарство включает в себя молекулы, которые были созданы методом генной инженерии. Действие этих биологически активных частиц точно направленное. Оно оказывается на конкретные структуры в организме, которые участвуют в сложных биологических процессах. Активные молекулы подобных препаратов воздействуют на иммунитет.
Подобную терапию еще называют таргетной. Она позволяет точечно воздействовать на механизмы, провоцирующие развитие бронхиальной астмы. Чаще всего в этих целях применяют антитела. Они позволяют воздействовать на регуляторы воспалительного процесса в организме.
Биологическая терапия бронхиальной астмы применяется в ходе лечения атопической формы заболевания. Подобное воздействие подавляет реакции патологического характера, которые вырабатывает организм человека, на триггеры. Стоит отметить, что подобные препараты назначают пациентам на четвертой и пятой ступенях заболевания. Лекарства этой группы вызывают побочные действия. Они еще недостаточно совершенны. Поэтому их целесообразно применять только для тех людей, болезнь которых плохо контролируется другими препаратами.
При возникновении такого заболевания образ жизни человека потребуется в корне изменить. Нужно избегать факторов риска возникновения приступа. Список аллергенов, которые провоцируют приступ, с течением времени может увеличиться. Чем меньше человек контактирует с подобными веществами, тем лучше. Снижается вероятность возникновения побочного эффекта.
Также нужно придерживаться диеты. Питание должно быть правильным и сбалансированным. О том, какие продукты должны входить в рацион, нужно посоветоваться с врачом. Рацион подбирают индивидуально. Также медики советуют в период ремиссии активно заниматься аэробикой или иными подвижными видами фитнеса. Нужно развивать мускулы грудной клетки, повышать выносливость сердечно-сосудистой системы. Период ремиссии в этом случае увеличивается, а приступы переносятся легче.
Также можно выполнять дыхательные упражнения. Они позволяют снизить альвеолярную гипервентиляцию. Существует множество методик, которые применяются при бронхиальной астме.
Кроме перечисленных подходов, в ходе лечения бронхиальной астмы в комплексе с основным лечением назначаются дополнительные немедикаментозные воздействия. Популярными являются такие методики, как галотерапия, спелеотерапия, фитотерапия. Также назначается точечный массаж, иглоукалывание и т. д. Курортное лечение дает высокие результаты.
Рассмотрев особенности и методики терапии бронхиальной астмы, можно понять основные принципы процесса лечения. При соблюдении всех рекомендаций врача пациент может со временем сократить частоту приступов, продлить период ремиссии заболевания.
источник
Терапия бронхиальной астмы должна быть патогенетической, с учетом всех звеньев патофизиологического процесса, а также особенностей клинической картины заболевания у детей. Так как при бронхиальной астме формируется доминантный очаг возбуждения в ЦНС, задачей врача является предупреждение повторных приступов удушья. Следовательно, помимо неотложной помощи в период обострения заболевания, основное внимание необходимо уделять лечению бронхиальной астмы в послеприступном и межпри-ступном периодах. Основным условием успешности подобной терапии является преемственность в работе всех лечебно-профилактических учреждений: стационар — поликлиника, где проводится диспансерное наблюдение аллергологом, — санаторий — детский сад — школа.
В предприступном периоде при появлении первых симптомов — предвестников необходимо принять все меры для предупреждения приступа удушья. Большое значение имеет спокойная окружающая обстановка, достаточная аэрация помещения, гипоаллергенная диета. Применяются различные бронхо-литические и адреномиметические средства в аэрозолях (изадрин, новодрин, эуспиран, солутан, беротек и др.) с использованием карманных ингаляторов или дозированных аэрозолей в баллонах. Ингаляции делают до 3 — 4 раз в сутки. Более частое их применение нежелательно и нередко приводит к появлению тахикардии, артериальной гипертензии, а также к психологической зависимости от этих препаратов. Одновременно проводят гипосенсибилизацию препаратами кальция и антигистаминными средствами (димедрол, супрастин, пипольфен, перновил, тавегил, диазолин) в возрастных дозировках. Показано назначение аскорбиновой кислоты, рутина, комплекса других витаминов. Назначают банки на грудную клетку, ножные ванны. В условиях стационара применяют электрофорез с адреналином, новокаином, кальцием, магнием, ультразвук, комплекс лечебной физкультуры. При беспокойстве ребенка проводят седативную терапию седуксеном, триоксазином, препаратами валерианы и др. В результате своевременно начатого лечения нередко удается предупредить развитие приступа. В этих случаях указанное лечение продолжают в течение 7-10 дней до полной нормализации самочувствия и картины крови, исчезновения кашля, эмфиземы и катаральных изменений в легких. В приступном периоде купирование симптомов удушья является по сути неотложной терапией. Помимо указанных выше мер, она включает применение симптоматических и бронхолитических средств, назначаемых энтерально вместе с антигистаминными препаратами. Наиболее эффективно сочетание эфедрина, эуфиллина, димедрола и фенобарбитала. Порошки применяют 2 — 3 раза в день. Если приступ купировать не удается, показано парентеральное введение лекарственных средств.
Многие авторы для снятия приступов удушья рекомендуют вводить подкожно 0,1% раствор адреналина и 5% раствор эфедрина в следующих дозах: детям от 1 года до 2 лет -0,3 мл, от 3 до 4 лет — 0,4 мл, от 5 до 6 лет — 0,5 мл, от 6 до 12 лет -0,7 мл, старше 12 лет -до 1 мл. Известно, что эти препараты стимулируют (3-адренорецепторы, уменьшают отек стенки бронхов, обладают бронхолитическим действием, возбуждают дыхательный центр. Действие адреналина наступает через несколько минут и продолжается до 2 ч, эфедрина — через 40 мин и продолжается до 4 -6 ч. Однако при тяжелых приступах удушья и астматическом состоянии подкожное введение адреналина и эфедрина не только малоэффективно, но и нередко вызывает ряд побочных явлений: головную боль, тахикардию, артериальную гипертензию, а иногда и усиление бронхоспазма. Парадоксальное действие адреналина объясняется, с одной стороны, большим количеством эндогенного адреналина в период обострения заболевания, а с другой- блокадой бета-адренорецепторов. Все сказанное требует весьма осторожного назначения адреналина, а при тяжелых некупирующихся приступах и астматическом состоянии адреностимулирую-щие препараты не показаны. Их осторожно начинают применять энтерально только после выведения больного из астматического состояния.
При тяжелых приступах удушья и затяжных астматических состояниях эффективно применение эуфиллина. Помимо бронхолитического действия, благоприятное влияние эуфиллина обусловлено также способностью расширять сосуды сердца и почек, усиливать сократительную деятельность миокарда и тем самым уменьшать легочную гипертензию. Эуфиллин вводят внутримышечно или внутривенно в виде 2,4%, 12%, 24% растворов: детям до 2 лет — 0,1 -0,2 мл, от 3 до 4 лет — 0,3 мл, от 4 до 7 лет — 0,5 мл (расчет на 12% и 24% растворы). Нередко внутримышечное введение эуфиллина сочетают с таким же введением антигистаминных препаратов: димедрола, пи-польфена, супрастина и др. Раствор эуфиллина (2,4%) вводят внутривенно, капельно из расчета 1 мл на 1 год жизни одновременно с сердечными гликозидами (коргликон, строфантин) и другими спазмолитическими препаратами (но-шпа) и инфузионной терапией, направленной на регидратацию больных.
Тяжелое астматическое состояние всегда сопровождается значительной потерей воды организмом в результате длительной одышки, а также гипоксией и ацидозом. Поэтому регидратация занимает одно из ведущих мест в комплексной терапии. Внутривенно капельно вводят 5% или 10% раствор глюкозы, изотонический раствор натрия хлорида, изоионные растворы в сочетании с реологически активными средствами (гемодез, реополиглюкин). При ацидозе под контролем РКиО добавляют 4-6 г гидрокарбоната натрия или 20 — 30% раствор трисамина (ТНАМ). Для устранения психоэмоционального возбуждения в капельницу вводят седативные и нейролептические средства.
В связи с неэффективностью проводимой терапии при тяжелом астматическом состоянии и угрозе асфиксии необходимо начинать парентеральное введение глюкокортикоидных гормонов, особенно детям, ранее лечившимся гормональными препаратами. Преднизолон назначают в средней дозе 1-2 мг на 1 кг массы тела в сутки. Методические указания МЗ РСФСР допускают введение и значительно больших доз глюкокортикоидов при интенсивной терапии больного в астматическом состоянии (1978) -5-10 мг/кг и более в сутки. Преднизолон вводят парентерально повторно каждые 3 -4 ч или капельно вплоть до выхода больного из астматического состояния. Его сочетают с капельным введением эуфиллина, коргликона и инфузионной терапией. В связи с тем что кортикостероиды оказывают угнетающее влияние на функцию надпочечников, их применение должно быть кратковременным. При улучшении состояния больного необходимо уменьшить дозу и максимально быстро отменить преднизолон. Отмену гормонов проводят на фоне активной спазмолитической и гипосенсибилизирующей терапии. Если не удается отменить кортикостероиды сразу, временно переходят на энтеральное их введение. Чтобы избежать синдрома отмены, назначают дополнительно гормональные препараты, действующие на слизистую оболочку бронхов (бекотид в ингаляциях), или средства и способы, стимулирующие функцию надпочечников (этимизол, глицирам, индуктотермия надпочечников). Курс лечения этимизолом и глицирамом составляет 4 — 5 нед.
При интенсивной терапии астматического состояния, обусловленного выраженной обструкцией дыхательных путей, а также асфиксии или неразре-шающемся ателектазе участка легких могут быть показаны поднаркозная бронхоскопия и промывание (лаваж) бронхов. В исключительных случаях может быть проведена искусственная вентиляция легких.
При осложнении бронхиальной астмы активным воспалительным бронхо-легочным процессом необходимо назначать антибиотики и сульфаниламиды. При этом важно учитывать индивидуальную переносимость больным того или иного антибиотика, а также чувствительность к нему флоры, выделенной из мокроты.
После выведения больного из периода обострения заболевания необходимо продолжать лечение вплоть до наступления полной ремиссии.
В послеприступном периоде продолжают проводить курсы гипосенсибилизирующей терапии с чередованием назначения антигистаминных средств по 10-14 дней. Показаны курсы лечения инталом или задитеном, действие которых направлено на предупреждение развития реакции антиген — антитело путем блокирования специфических антител на поверхности иммунокомпетентных клеток (лимфоцитов, тучных клеток и др.). Интал применяется в виде ингаляций до 4 -6 раз в сутки с помощью специального ингалятора, задитен — в виде сиропа или таблеток. Курс лечения — от 3 мес до нескольких лет. Наиболее эффективны эти препараты при аллергической форме заболевания. Побочных явлений не наблюдается.
В послеприступном периоде необходимы физиотерапевтические методы лечения и постоянные занятия лечебной гимнастикой. Применяют лекарственные электроаэрозоли с отрицательным знаком (с витаминами, гипосенсибилизирующими, противовоспалительными, бронхолитическими и отхаркивающими средствами), электрофорез (с кальцием, магнием, новокаином, инталом, бромом), аэроионизацию, ультразвук, индуктотермию на область надпочечников.
В межприступном периоде в первую очередь проводятся курсы гипосенсибилизирующей терапии. В последние годы с успехом применяется специфическая гипосенсибилизация. Многие авторы указывают на высокую ее эффективность, особенно при аллергических формах заболевания. Она заключается в проведении подкожных инъекций вакциной, содержащей в возрастающих дозах причинно-зависимые для больного аллергены. Схемы лечения составляются с учетом индивидуальной реакции больного на введение аллергена. Инъекции, как правило, делаются или ежедневно (при аллергической форме), или через 4 — 5 дней (при инфекционно-аллергической форме). При положительном эффекте длительность лечения составляет 2 — 3 года. При сенсибилизации организма к домашней пыли или бактериальной аллергии лечение проводят круглогодично, при пыльцевой аллергии — весной и осенью. Терапевтический эффект специфической гипосенсибилизации связывают с выработкой иммунитета и образованием в организме блокирующих антител.
Противопоказаниями для проведения специфической сенсибилизации являются: 1) обострение бронхиальной астмы или других заболеваний; 2) наличие заболеваний аутоиммунного генеза; 3) хронические очаги инфекции. лечение должно проводиться в периоде стойкой ремиссии. Несоблюдение этого правила может привести к тяжелому обострению заболевания, развитию анафилактического шока. Существуют методы и неспецифической гипосенсибилизации. К ним в первую очередь относится лечение гистаглобином. Гистаглобин состоит из гистамина (0,75 мл 0,1% раствора), гамма-глобулина (6 мл), изотонического раствора хлорида натрия (93,25 мл). Курс лечения состоит из 4 — 5 подкожных инъекций 1 — 2 мл гистаглобина, проводимых с интервалом в 3 — 4 дня. Через 3 — 6 мес курс повторяется. Многие авторы отмечают положительный эффект лечения гистаглобином, который заключается в более редком возникновении обострений заболевания и в более легком их течении. У детей, страдающих бронхиальной астмой, очень часто находят очаги хронической инфекции (хронический тонзиллит, аденоидит, гастродуоденит, холецистохолангит и др.), санация которых является первостепенной задачей комплексного лечения в межприступном периоде. Необходимо также использовать меры воздействия, направленные на укрепление регуляторныХ механизмов организма, включая лечебную физкультуру, закаливающие процедуры, ряд физиотерапевтических факторов, рефлексотерапию, санаторно-курортное лечение. Последнее проводится в специализированных местных санаториях, а для детей школьного возраста — в расположенных на Южном берегу Крыма, на Кавказе, в Прибалтике, на Украине.
Важным звеном в этапном лечении бронхиальной астмы является диспансерное наблюдение и лечение в условиях аллергологического кабинета поликлиники. На диспансерный учет необходимо брать не только больных бронхиальной астмой, но и детей с явлениями респираторного аллергоза. Регулярный осмотр детей (1 раз в квартал), контроль за рациональным режимом дня, физической и психической нагрузкой, питанием, поиски и элиминация причинно-зависимых аллергенов, санация очагов хронической инфекции, проведение курсов гипосенсибилизирующей терапии, физиотерапии, организация санаторно-курортного лечения, регулярных занятий физкультурой и закаливание — далеко не полный перечень тех задач, которые стоят перед врачом, проводящим диспансерное наблюдение за больными бронхиальной астмой. С диспансерного учета ребенок может быть снят через 4 года после прекращения обострений заболевания.
источник
Базисное лечение бронхиальной астмы необходимо для подавления воспаления в дыхательных путях, снижения бронхиальной гиперреактивности, уменьшения бронхиальной обструкции.
Терапевтический курс разрабатывается конкретно под каждого больного, с учетом тяжести болезни, возраста и иных индивидуальных особенностей. Больному астмой прописываются лекарства, необходимые для устранения воспалительного процесса, локализованного в дыхательных путях.
Лечение патологии базируется на применении средств, купирующих астматические приступы, а также препаратов базисной терапии. Вторая группа лекарств призвана оказать воздействие на патогенетический механизм болезни.
Бронхиальная астма – хроническая патология, при которой наблюдается развитие воспалительного процесса в дыхательных путях. Астматики сталкиваются с сужением бронхов, вызванным влиянием внешних и внутренних факторов. Патология проявляется в виде:
- одышки;
- головных болей;
- дыхательной недостаточности;
- свистящих хрипов;
- ощущения заложенности в области грудной клетки;
- постоянного кашля.
Всего в мире насчитывается около 230 000 000 астматиков. В развитых странах применяются схожие принципы лечения патологии, позволяющие многим пациентам достичь стадии устойчивой ремиссии при соблюдении всех врачебных рекомендаций.
Астматикам показана базисная терапия, если бронхиальная астма вызывает ухудшение общего состояния больного. Главная цель при лечении заболевания заключается в том, чтобы не допустить перехода патологии в тяжелую форму, когда она выходит из-под контроля, и развиваются осложнения.
Возможные осложнения из-за активного развития болезни: пневмоторакс, эмфизема, беттолепсия, ателектаз.
Болезнь может быть различной степени тяжести – для каждой из них существует своя схема терапии. При лечении бронхиальной астмы врачи должны решить следующие терапевтические задачи:
- оценка состояния больного и воздействие на проявляющиеся симптомы;
- сведение к минимуму количества приступов (вне зависимости от их интенсивности);
- минимизация побочных эффектов от используемых для базисного лечения лекарственных препаратов;
- обучение астматика навыкам самопомощи при развитии приступов;
- контроль реакции организма пациента на использованные препараты, корректировка назначения, если требуется.
Принято выделять 5 основных ступеней развития бронхиальной астмы, в соответствии с которыми разрабатывается схема лечения:
- На начальной стадии развития патологии больному обычно назначаются бета-адреномиметики короткого действия. Это симптоматические препараты. С их помощью расширяются бронхи, благодаря чему снимается приступ.
- На второй ступени, по решению врача, может быть использовано одно или несколько лекарственных средств. Эти лекарства астматик должен принимать систематически, чтобы остановить развитие воспалительного процесса в бронхах. Обычно назначаются глюкокортикостероиды в виде ингаляций и бета-адреномиметики. Лечение начинается с минимальных доз.
- На третьей ступени в дополнение к уже назначенным лекарствам используются бета-адреномиметики продолжительного действия. Эти препараты расширяют бронхи, поэтому больному проще дышать и говорить.
- На четвертой ступени у пациентов заболевание протекает тяжело, поэтому врачи назначают системные гормональные противовоспалительные препараты. Такие лекарства хорошо справляются с астматическими приступами, но их использование приводит к появлению различных побочных эффектов: диабет, нарушения обмена веществ, синдром отмены и т. д.
Для пятой степени характерно крайне тяжелое состояние пациента. Физическая активность больного ограничена, наблюдается сильная дыхательная недостаточность. Лечение практически всегда проводится в стационаре.
Препараты для базисной терапии бронхиальной астмы должны назначаться врачом, запрещено самостоятельно подбирать себе лекарства. Основные принципы лечения бронхиальной астмы: иммунотерапия и фармакотерапия.
Независимо от возраста и тяжести текущего состояния пациента, лечение начинается с приема небольших доз лекарств. Схема лечения обычно корректируется специалистами с учетом следующих факторов:
- наличие хронических патологий легких;
- текущее состояние астматика (на фоне приема препаратов);
- интенсивность приступов удушья ночью;
- наличие характерных астматических проявлений (одышка, хрипы, кашель);
- результаты анализов;
- продолжительность, частота, выраженность дневных приступов.
При персистирующей астме легкой, средней и тяжелой степени проводится базовая и симптоматическая терапия заболевания.
Обязательно используются бета-адреномиметики (их также называют «ингаляционные 2-агонисты») и другие средства, купирующие приступы и снижающие их число.
Базисная терапия при бронхиальной астме предполагает применение ингаляционных глюкокортикостероидов, системных глюкокортикостероидов, стабилизаторов тучных клеток, лейкотриеновых антагонистов.
Эти препараты для лечения бронхиальной астмы необходимы, чтобы контролировать заболевание, не допустить ухудшения состояния больного.
Глюкокортикостероиды крайне важны для купирования приступов. Они обладают противовоспалительным действием. Использование ингаляционных глюкокортикостероидов позволяет снять обструкцию бронхов за короткий промежуток времени.
К основным плюсам таких ингаляций можно отнести:
- устранение воспалительного процесса в бронхах;
- снижение интенсивности симптоматики заболевания;
- возможность приема сравнительно малых доз препарата;
- сведение к минимуму проникновения действующих веществ лекарства в общий кровоток;
- улучшение проходимости в бронхах.
Ингаляционные глюкокортикостероиды позволяют купировать приступы, но для базисной терапии бронхиальной астмы используются системные глюкокортикостероиды в форме таблеток.
Их назначают, если состояние больного оценивается как среднетяжелое и тяжелое. Эти препараты:
- устраняют спазмы в бронхах;
- улучшают проходимость дыхательных путей;
- устраняют воспалительный процесс;
- уменьшают секрецию мокроты.
Системные глюкокортикостероиды могут быть назначены при тяжелых стадиях заболевания, при ухудшении показателей спирометрии, при отсутствии результатов лечения ингаляционными препаратами и дальнейшем развитии проявлений бронхиальной астмы.
Запрещено самостоятельное применение таких лекарственных средств без назначения врача.
Противовоспалительная терапия бронхиальной астмы включает использование стабилизаторов тучных клеток. Эти препараты назначают больным, у которых наблюдается легкая или средняя тяжесть заболевания.
Стабилизаторы тучных клеток помогают:
- предупредить и устранить аллергию;
- предотвратить возникновение спазмов в бронхах;
- уменьшить воспалительный процесс;
- снизить гиперреактивность бронхов.
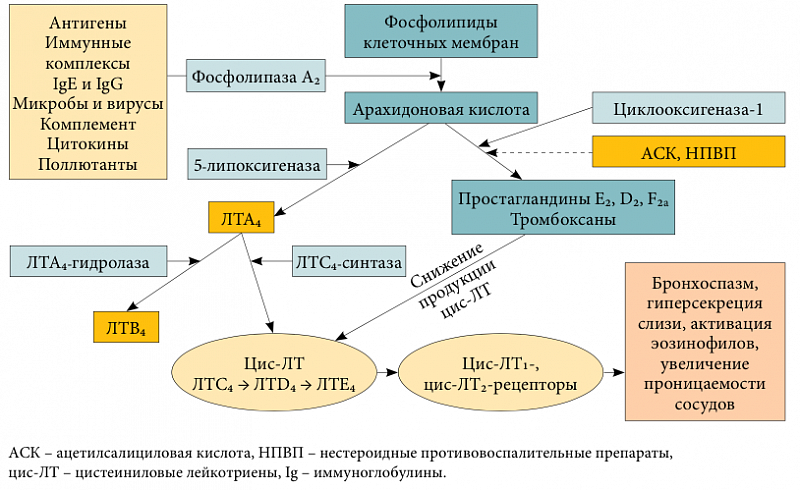
Базовая терапия бронхиальной астмы практически всегда включает в себя использование лейкотриеновых антагонистов. Их основная задача – блокирование лейкотриеновых рецепторов и угнетение активности фермента 5-липоксигеназы.
Из-за этих органических соединений происходит развитие спазмов в бронхах вследствие аллергии на различные раздражители.
Эти препараты обладает сильным противовоспалительным действием, подавляют клеточные и неклеточные компоненты воспаления в бронхах, которое вызывается воздействием антигенов. Также они оказывают следующее действие:
- устранение спазмов в бронхах;
- уменьшение образования мокроты;
- устранение инфильтрации и процесса воспаления в бронхиальных слизистых оболочках;
- увеличение проницаемости мелких сосудов в органах дыхания;
- расслабления гладких мышц в органах дыхания.
Базисная терапия при бронхиальной астме предполагает использование нескольких видов препаратов. Лечение обязательно комплексное.
Врачи, разрабатывая схему лечения, должны решить, как будут устранены у пациента проявления бронхиальной астмы. Не менее важная задача – достижение стойкой ремиссии.
Выбирая тип базисной терапии бронхиальной астмы у детей, специалисты учитывают множество факторов: возраст ребенка, давность появления первых астматических признаков, наличие иных хронических заболеваний, текущее состояние маленького пациента.
Также принимаются во внимание симптомы астмы. Они могут проявляться с разной интенсивностью. У детей, у которых диагностирована бронхиальная астма, наблюдается следующая симптоматика:
- хрипы во время дыхания;
- синюшный оттенок кожи в области носогубного треугольника (при приступе);
- ухудшение общего состояния;
- астматические приступы (при наличии внешнего раздражителя или в ночное время);
- кашель, одышка, проблемы с дыханием.
Для лечения детей используются:
- длительно действующие бронходилататоры;
- лекарственные средства с противовоспалительным эффектом.
- ингаляционные глюкокортикоиды.
Базисная терапия астмы показана всем пациентам, у которых диагностировано заболевание (за исключением больных с интермиттирующей астмой). Но некоторые больные отказываются от приема противовоспалительных средств и от любого другого традиционного лечения бронхиальной астмы, предпочитая народные средства.
Народная медицина в терапии бронхиальной астмы имеет право на существование, однако астматикам ни в коем случае нельзя отказываться от приема противовоспалительных препаратов.
Отказ от лечения и отсутствие контроля со стороны лечащего врача практически в 100% случаев приводит к ухудшению состояния пациента, усилению астматических приступов, развитию осложнений (проблемы с сердцем, головные боли и т.п.).
Поэтому между лечащим врачом и астматиком с самого начала лечения должен быть налажен прямой контакт. Важно, чтобы пациент располагал всей необходимой информацией о своем заболевании:
- Что может спровоцировать развитие астматического приступа?
- Как его можно быстро купировать?
- Какие препараты и в каких дозировках могут быть использованы?
- В каких случаях необходимо вызывать скорую помощь?
Каждый астматик должен знать ответы на эти вопросы. Если лечащий врач не провел соответствующую беседу, больной должен самостоятельно проконсультироваться со специалистом, задав ему интересующие вопросы.
Наличие прямого контакта между врачом и пациентом очень важно в случаях, когда проводится лечение маленького ребенка от бронхиальной астмы. Дети не могут сами принять решение, поэтому их родители должны располагать всей необходимой информацией о заболевании.
Лекарственные средства для лечения бронхиальной астмы, применяемые при базисной терапии, назначают врачом в зависимости от степени тяжести заболевания, частоты и выраженности симптоматики, текущего состояния больного.
Терапия в каждом случае строго индивидуальна, поэтому самолечение при развитии бронхиальной астмы, вне зависимости от ее ступени, исключено.
источник
Лечение больных бронхиальной астмой (БА) является комплексным, оно включает медикаментозное и немедикаментозное лечение с соблюдением противоаллергического режима.
Для медикаментозного лечения заболевания применяются два вида лекарственных препаратов: препараты для оказания экстренной помощи и профилактические препараты для длительного контроля БА.
в2-агонисты короткого действия — сальбутамол, фенотерол, тербуталин — вызывают расслабление гладкой мускулатуры бронхов, усиление мукоцилиарного клиренса, снижение сосудистой проницаемости. Предпочтительным способом введения этих препаратов является ингаляционный. Для этого в2-агонисты выпускаются в виде дозированных аэрозолей, порошковых ингаляторов и растворов для небулизации. При необходимости введения больших доз используются ингаляции сальбутамола или фенотерола через небулайзер.
Антихолинергические препараты (ипратропиума бромид) — менее мощные бронходилататоры, чем в2-агонисты, и, как правило, начинают действовать позже. Следует отметить, что ипратропиума бромид усиливает действие в2-агонистов при их совместном применении (фиксированная комбинация с фенотеролом — беродуал). Способ введения ингаляционный.
Системные глюкокортикостероиды (ГКС) (преднизолон, метилпреднизолон, триамцинолон, дексаметазон, бетаметазон). Способ введения парентеральный или пероральный. Предпочтение отдается пероральной терапии.
Теофиллины короткого действия — бронходилататоры, которые в целом менее эффективны, чем ингаляционные в-адреностимуляторы (АдС). Теофиллин обладает значительными побочными действиями, которых можно избежать, правильно дозируя препарат и проводя мониторинг его концентрации в плазме крови. Если больной получает препараты с медленным высвобождением теофиллина, определение концентрации теофиллина в плазме перед его назначением является обязательным.
Ингаляционные ГКС (беклометазона дипропионат, будесонид, флунизолид, флютиказона пропионат, триамцинолона ацетонид). Применяются как противовоспалительные средства для контроля течения бронхиальной астмы на протяжении длительного времени. Дозы определяются степенью тяжести БА. Лечение ингаляционными ГКС назначают через спейсер, что способствует более эффективному контролю БА и уменьшает некоторые побочные действия.
Кромоны (кромогликат натрия и недокромил) — ингаляционные противовоспалительные препараты нестероидной структуры для длительного контроля бронхиальной астмы. Эффективны для предотвращения бронхоспазма, спровоцированного аллергенами, физической нагрузкой и холодным воздухом.
в2-агонисты длительного действия (сальметерол, формотерол, сальтос). Особенно эффективны для предупреждения ночных приступов удушья. Применяют в сочетании с противовоспалительными базисными препаратами. Способы применения — пероральный или ингаляционный.
Способ применения пероральный. Благодаря пролонгированному действию уменьшается частота ночных приступов, замедляются ранняя и поздняя фазы аллергической реакции. Необходимо мониторировать содержание теофиллина в плазме, чтобы избежать передозировки с серьезными осложнениями.
Антагонисты лейкотриеновых рецепторов (зафирлукаст, монтелукаст) — новая группа противовоспалительных противоастматических препаратов. Способ применения — пероральный. Препараты улучшают функцию внешнего дыхания (ФВД), уменьшают потребность в в2-агонистах короткого действия, эффективны для предотвращения бронхоспазма, спровоцированного аллергенами, физической нагрузкой.
Системные ГКС применяют при тяжелом течении БА. Их следует назначать в минимальной дозе для ежедневного приема или, если возможно, то применять через день.
Несмотря на то, что ингаляционные ГКС являются основой терапии БА, они не всегда позволяют полностью контролировать воспалительный процесс в бронхиальном дереве и, соответственно, проявления бронхиальной астмы. В связи с этим возникала необходимость в добавлении к ингаляционным ГКС длительнодействующих АдС.
На фармацевтическом рынке они представлены двумя препаратами: формотеролом и сальметеролом. Добавление в2-агонистов длительного действия рекомендуется при недостаточном контроле БА монотерапией ингаляционными ГКС (начиная со ступени 2). В ряде исследований было показано, что комбинация ингаляционных ГКС с в2-агонистами длительного действия более эффективна, чем удвоение дозы ингаляционных ГКС, и приводит к лучшему контролю над симптомами БА и более значимому улучшению функции легких.
Было показано также снижение количества обострений и улучшение качества жизни у пациентов, получающих комбинированную терапию. Таким образом, создание комбинированных препаратов, составными компонентами которых являются ингаляционные ГКС и в2-агонисты длительного действия, стало следствием эволюции взглядов на терапию бронхиальной астмы.
Как было сказано выше, в настоящее время из комбинированных препаратов применяют серетид и симбикорт.
При лечении БА в настоящее время применяют ступенчатый подход, при котором интенсивность терапии возрастает по мере увеличения степени тяжести БА (наименьшая тяжесть соответствует ступени 1, а наибольшая — ступени 4). Схемы ступенчатой терапии бронхиальной астмы у взрослых представлены в таблице 5.
Таблица 5. Рекомендуемые лекарственные средства в зависимости от степени тяжести заболевания
| Степень тяжести | Препараты базисной терапии | Другие варианты терапии |
| Ступень 1 Интермиттирующая БА | • Курсовое лечение не требуется | |
| Ступень 2 Легкая персистирующая БА | • ингаляционные глюкокортикостероиды (ИГКС) ( 1000 мкг беклометазона дипропионата или эквивалентные дозы других ИГКС) или • ИГКС (500-1000 мкг беклометазона дипропионата или эквивалентные дозы других ИГКС) + антагонисты лейкотриенов | |
| Ступень 4 Тяжелая персистирующая БА | • ИГКС (>1000 мкг беклометазона дипропионата или эквивалентные дозы других ИГКС) + ингаляционные в2-агонисты длительного действия + при необходимости, один или несколько из ниже перечисленных средств: — теофиллины медленного высвобождения — антагонисты лейкотриенов — пероральные в2-агонисты длительного действия — пероральные глюкокортикоиды |
Примечание: На любой ступени, если контроль над бронхиальной астмой достигнут и сохраняется, по меньшей мере, 3 месяца, следует предпринять попытку ступенчатого уменьшения объема поддерживающей терапии для определения минимального объема терапии, необходимого для контролирования заболевания. На любой ступени в дополнение к базисной терапии назначают ингаляционные в2-агонисты короткого действия по потребности для облегчения симптомов, но не более 3-4 раз в день.
Целью ступенчатой терапии является достижение контроля БА с применением наименьшего количества лекарственных препаратов. Количество, частота приема и дозировка лекарств увеличиваются (ступень вверх), если течение бронхиальной астмы ухудшается, и уменьшаются (ступень вниз), если течение БА хорошо контролируется. На каждой ступени необходимо избегать воздействия триггерных факторов или контролировать их.
Ступень 1. Интермиттирующее (эпизодическое) течение БА. Длительная терапия противовоспалительными препаратами, как правило, не показана.
Лечение включает профилактический прием лекарств перед физической нагрузкой, контактом с аллергеном или другим провоцирующим фактором (ингаляционные в2-агонисты, кромогликат или недокромил). Как альтернатива ингаляционным в2-агонистам короткого действия могут быть предложены антихолинергические препараты, пероральные в2-агонисты короткого действия или теофиллины короткого действия, хотя у этих препаратов более позднее начало действия и/или выше риск развития побочных эффектов.
Ступень 2. Легкое персистирующее течение бронхиальной астмы. Больные с легким персистирующим течением БА нуждаются в ежедневном длительном профилактическом приеме лекарств: ингаляционных ГКС 200-500 мкг/сут или кромогликата натрия или недокромила в стандартных дозах.
Если симптомы персистируют, несмотря на начальную дозу ингаляционных ГКС, и врач уверен в том, что больной правильно использует препараты, дозу ингаляционных глюкокортикостероидов следует увеличить от 400-500 до 750-800 мкг/сут беклометазона дипропионата или эквивалентной дозы другого ингаляционного ГКС. Возможная альтернатива увеличению дозы ингаляционных ГКС, особенно для контроля ночных симптомов — добавление к дозе ингаляционных ГКС не меньше чем 50 мкг в2-агонистов длительного действия (формотерол, сальметерол) на ночь.
Если контроля бронхиальной астмы не удается достичь, что выражается более частыми симптомами, увеличением потребности в бронходилататорах короткого действия или падением показателей ПСВ, то следует перейти на ступень 3.
Ступень 3. Среднетяжелое течение БА. Больные со средней тяжестью течения БА требуют ежедневного приема профилактических противовоспалительных препаратов для установления и поддержания контроля над бронхиальной астмой. Доза ингаляционных ГКС должна быть на уровне 800-2000 мкг беклометазона дипропионата или эквивалентной дозы другого ингаляционного ГКС.
Бронходилататоры длительного действия могут быть также назначены в дополнение к ингаляционным ГКС, особенно для контроля ночных симптомов (можно применять теофиллины и в2-агонисты длительного действия). Купировать симптомы следует в2-агонистами короткого действия или альтернативными препаратами. При более тяжелых обострениях следует провести курс лечения пероральными ГКС.
Если контроля БА не удается достичь, что выражается более частыми симптомами, увеличением потребности в бронходилататорах или падением пиковой скорости выдоха (ПСВ), то следует перейти на 4 ступень.
Ступень 4. Тяжелое течение БА. У больных с тяжелым течением бронхиальной астмы полностью контролировать БА не удается. Целью лечения становится достижение лучших возможных результатов: минимального количества симптомов, минимальной потребности в в2-агонистах короткого действия, лучших возможных показателей ПСВ, минимального разброса ПСВ и минимальных побочных эффектов от приема препаратов. Лечение обычно проводят с помощью большого количества контролирующих течение БА препаратов.
Первичное лечение включает ингаляционные ГКС в высоких дозах (800-2000 мкг/сут беклометазона дипропионата или эквивалентные дозы других ингаляционных ГКС). К ингаляционным ГКС рекомендуется добавить пролонгированные бронходилататоры. Можно применять антихолинергический препарат (ипратропиума бромид), особенно у больных, которые отмечают побочные явления от в2-агонистов.
Ингаляционные в2-агонисты короткого действия можно использовать, при необходимости, для облегчения симптомов, но частота их приема не должна превышать 3-4 раз в сутки. Более тяжелое обострение может потребовать проведения курса пероральных ГКС.
Методы оптимизации противоастматической терапии можно описать в виде блоков следующим образом.
Блок 1. Первый визит пациента к врачу, оценка степени тяжести, определение тактики ведения больного. Если состояние больного требует экстренной помощи, то лучше его госпитализировать. При первом визите точно установить степень тяжести сложно, так как для этого необходимо знать колебания ПСВ и выраженности клинических симптомов в течение недели. Обязательно следует учитывать объем проводимой терапии до первого визита к врачу. Следует продолжить уже назначенную терапию на период мониторирования. При необходимости, можно рекомендовать дополнительный прием АдС короткого действия.
Если больному предположительно БА легкой или средней степени тяжести не требуется экстренного назначения терапии в полном объеме, то назначается вводный недельный период мониторирования. В противном случае необходимо проводить адекватное лечение и мониторировать больного в течение 2 недель. Пациент заполняет дневник клинических симптомов и регистрирует показатели ПСВ в вечерние и утренние часы.
Блок 2. Определение степени тяжести БА и выбор соответствующего лечения проводят на основании классификации бронхиальной астмы по степени тяжести. Предусматривается визит к врачу через неделю после первого визита, если не назначена терапия в полном объеме.
Блок 3. Двухнедельный период мониторирования на фоне проводимой терапии. Пациент заполняет дневник клинических симптомов и регистрирует показатели ПСВ.
Блок 4. Оценка эффективности терапии. Визит через 2 недели на фоне проводимой терапии.
Ступень вверх. Увеличить объем терапии следует, если контроля БА не удается достичь. Однако при этом следует оценить, правильно ли больной принимает лекарства соответствующей ступени и нет ли контакта с аллергенами или другими провоцирующими факторами.
Контроль бронхиальной астмы считается неудовлетворительным, если у больного:
— эпизоды кашля, свистящего или затрудненного дыхания возникают более 3 раз в неделю;
— симптомы появляются ночью или в ранние утренние часы;
— увеличивается потребность в использовании бронходилататоров короткого действия;
— увеличивается разброс показателей ПСВ.
Ступень вниз. Снижение поддерживающей терапии возможно, если БА остается под контролем не менее 3 месяцев. Это помогает снизить риск побочного действия и повышает восприимчивость больного к планируемому лечению. Уменьшать терапию следует ступенчато, постепенно понижая дозу или отменяя дополнительные препараты. Необходимо наблюдать за симптомами, клиническими проявлениями и показателями ФВД.
Таким образом, хотя БА — заболевание неизлечимое, вполне уместно ожидать, что у большинства больных может и должен быть достигнут контроль над течением заболевания.
Важно также отметить, что подход к диагностике, классификации и лечению бронхиальной астмы с учетом тяжести ее течения позволяет создавать гибкие планы лечения и специальные лечебные программы в зависимости от доступности противоастматических препаратов, системы регионального здравоохранения и особенностей конкретного больного.
Следует еще раз напомнить, что одно из центральных мест в лечении БА в настоящее время занимает образовательная программа для больных и диспансерное наблюдение.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
источник