Анкета для опроса пациентов с бронхиальной астмой позволяет эффективно, дешево, а главное, быстро собрать и адекватно оценить информацию, особенно это важно для врача, когда речь идет о приеме больных в поликлинике.
Времени, чтобы определить тяжесть болезни и внести поправки в лечение, мало, а человек с этим заболеванием требует особого внимания для предотвращения опасных осложнений и даже инвалидизации и смерти.
По данным эпидемиологических исследований, количество больных с диагностированной бронхиальной астмой растет год от года. Современная медицина достигла больших успехов в изучении процессов возникновения этого заболевания, в раннем выявлении первых симптомов, в применении современных эффективных лекарственных средств и профилактических методов, но смертность от него увеличивается. Это связано со следующими причинами:
- неадекватная оценка пациентами тяжести своего заболевания;
- нерегулярность приема препаратов;
- частичное или полное невыполнение рекомендаций лечащего врача;
- неправильная техника использования ингаляционных лекарств.
Но астму можно успешно лечить и полностью контролировать, т.е. практически не испытывать неприятные симптомы ни днем, ни ночью, не принимать быстродействующие препараты для снятия приступа и даже жить полноценно, без ограничений, как люди со здоровой дыхательной системой.
Другими словами, контроль – это конечная цель терапии, когда в результате кропотливого труда врача и пациента удается достичь хорошего самочувствия при минимальном количестве препаратов.
На протяжении жизни одного человека симптомы астмы могут исчезать и появляться снова, поэтому разработан ступенчатый подход к лечению, при котором по мере нарастания тяжести заболевания увеличивается интенсивность приема лекарств.
Астматик должен всегда принимать базисный препарат, как правило, это гормональные препараты с противовоспалительным действием (ингаляционные глюкокортикостероиды). При ухудшении дозу лекарств увеличивают, добавляют препараты с другим механизмом действия, при улучшении – убирают. Цель лечения – достижение контроля течения бронхиальной астмы.
Но понятие контроля многоплановое, и долгое время не было единого объективного метода его оценки. Это привело к разработке множества диагностических систем, которые учитывают симптомы бронхиальной астмы, ночные приступы и их количество, историю развития заболевания (анкеты, вопросники), оценку результатов лабораторных исследований и показателей функции дыхания, полученных при пикфлоуметрии, спирометрии.
Аппаратными методами оценки функционирования дыхательной системы пользуются преимущественно для диагностики астмы, для ежедневного контроля они не подходят, так как сложны в исполнении, недоступны для детей до 5 лет. Их показатели могут искажаться на фоне приема бронхорасширяющих лекарств.
Анкета по бронхиальной астме стала более перспективным вариантом, и с 2008 г. публиковалось их большое количество. Наибольшее применение получили тест по контролю АСТ (Astma Control Test) и вопросник ACQ-5 (Asthma Control Questionnaire). Они имеют небольшие различия.
ACQ-5 не содержит вопросов о применении быстродействующих препаратов, снимающих спазм бронхов, поэтому его результаты могут быть несколько завышены. Его преимуществом над АСТ является возможность предсказать количество обострений у пациента в ближайший год и изменить лечение заранее.
Для оценки уровня контроля удобен простой тест АСТ, который больной может пройти сам и адекватно оценить свой статус. Его удобно проводить в любое время суток, на работе, дома или в поликлинике. Он представлен двумя формами: для взрослых и для детей. Ведущие пульмонологические центры одобрили АСТ для использования в медицинской практике.
Анкета по бронхиальной астме доказала свою достоверность: результаты теста совпадают с оцененным специалистом-пульмонологом состоянием пациента и с данными спирометрии. И если она покажет, что состояние пациента неудовлетворительное, то необходима консультация доктора для своевременной коррекции терапии.
С диагностическими целями врачом могут быть заданы дополнительные вопросы. Так в докладе рабочей группой GINA (Глобальная инициатива по бронхиальной астме) было предложено простое исследование. Необходимо задать вопросы больному астмой о состоянии его здоровья в течение последнего месяца:
- Дневные приступы астмы чаще, чем 2 раза в неделю?
- Были ли ночные приступы астмы?
- Принимали ли вы препараты быстрого действия чаще двух раз в неделю?
- Испытываете ли вы ограничение физической активности?
Результаты трактуются так:
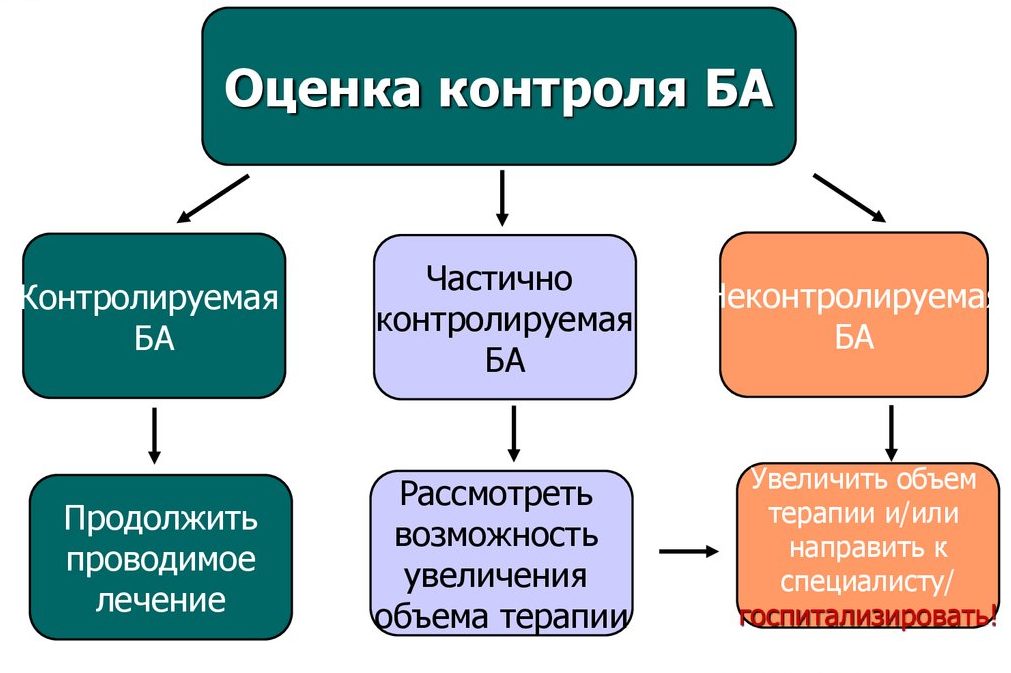
- контролируемая бронхиальная астма, если ответ «нет» на все вопросы. Лечение остается прежним;
- частично контролируемая, если ответ «да» на 1-2 вопроса. Возможно внесение некоторых изменений в схему приема или дозировку лекарственных препаратов;
- неконтролируемая, если положительные ответы на 3-4 вопроса. Требуется срочная коррекция базисной терапии, возможна госпитализация пациента.
Если вы сомневаетесь, под контролем ли ваша бронхиальная астма, ответьте на вопросы анкеты АСТ самостоятельно. Тест легко можно найти в Интернете или получить у лечащего врача. Есть отдельные варианты для детей и для взрослых. Методика проведения теста проста и понятна.
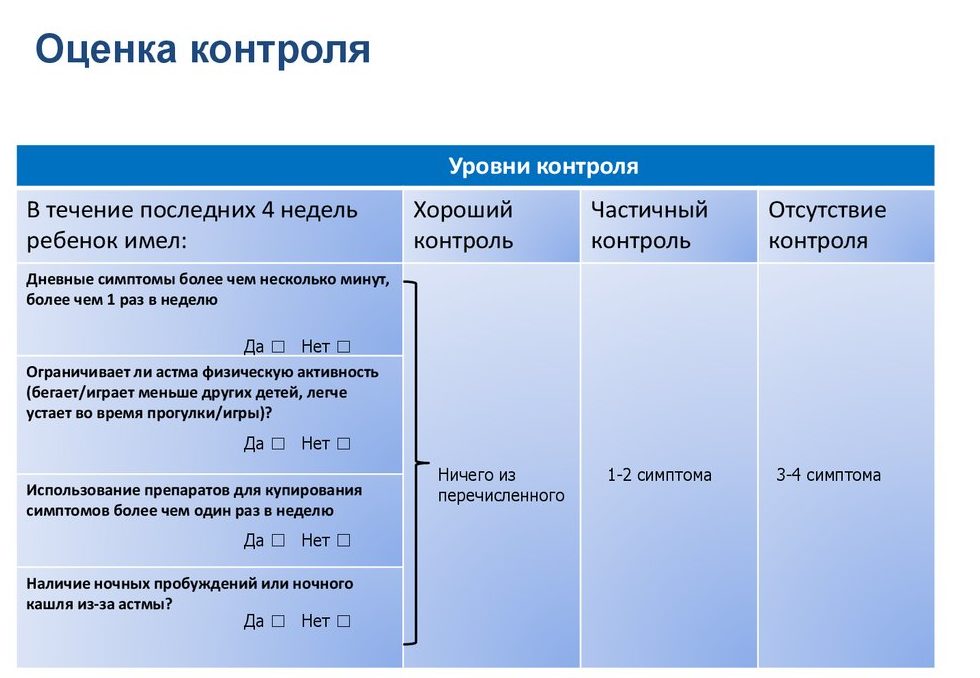
Опросник состоит из 5 вопросов, на каждый из которых нужно выбрать один из предложенных вариантов ответа. За ответы начисляются баллы от 1 до 5, которые в итоге суммируются. По набранному количеству баллов можно оценить данные о течении заболевания за последние 4 недели.
- 25 баллов – астма полностью контролируется.
- 20-24 балла – хорошо контролируется.
- Менее 20 баллов – астма контролируется неудовлетворительно, надо обратиться к медицинскому специалисту для изменения схемы лечения и предотвращения развития возможных осложнений.
Бронхиальная астма неизлечима, но с ней можно жить полноценно, без приступов удушья и затруднения дыхания, если контролировать свою болезнь. Анкетирование астматиков позволяет своевременно выявить обострение бронхиальной астмы, предотвратить развитие опасных осложнений.
Успех лечения будет зависеть не только от выполнения врачебных рекомендаций и приема препаратов, но и от уровня осведомленности об особенностях болезни. Получать полезную информацию нужно из надежных источников (медицинская литература, специализированные веб-сайты).
источник
Актуальность: Проблема бронхиальная астма в современной медицине прочно удерживает одно из первых мест среди причин высокой смертности населения. Распространённость в мире составляет от 4 до 10 %.
Область исследования: реабилитация при заболевании бронхиальная астма.
Объект исследования: сестринский процесс на различных этапах реабилитации при заболеваниибронхиальная астма.
Предмет исследования: пациенты сбронхиальной астмой, истории болезни стационарного пациента, результаты анкетирования пациентов с бронхиальной астмой.
Цель исследования: исследование роли сестринского персонала в повышении эффективности реабилитации пациентов с бронхиальной астмой на различных этапах реабилитации: превентивном, стационарном, поликлиническом, санаторно-курортном и метаболическом.
Гипотеза исследования — Сестринский процесс в этапной реабилитации заболевания бронхиальная астма позволяет понизить периоды обострения и повысить качество жизни пациентов.
Для достижения выше указанной цели были сформулированы следующие задачи:
Провести сбор и систематизацию материала о причинах и распространенности бронхиальной астмы среди населения земного шара, Российской Федерации, Краснодарского края;
Выполнить анализ методов реабилитации при бронхиальной астме;
Разработать анкету реабилитации для конкретных пациентов с бронхиальной астмой и выполнить анализ эффективности стационарного этапа реабилитации;
Обосновать полную программу реабилитации пациентов с бронхиальной астмой на стационарном, санаторно-курортном и поликлиническом этапах восстановления пациента и довести ее до сведения пациента и его семьи с целью улучшения качества жизни;
Обосновать роль сестринской деятельности в обеспечении эффективной реабилитации пациентов сбронхиальной астмой .
Для решения поставленных задач в процессе проверки гипотезы использовались следующие методы:
— анализ литературы по теме исследования;
— субъективный и объективный метод клинического обследования пациента;
— методы анализа, синтеза, сравнения результатов исследования;
— социологические методы (анкетирование, беседы);
— метод математической статистики (вычисление процентных соотношений).
База исследования: ГБУЗ КГВВ г. Краснодара, пульмонологическое отделение.
В первой главе рассматриваются: исторические сведения, статистические данные, этиология заболевания, патогенез, классификация, диагностика, клиническое течение и осложнения бронхиальной астмы .
Во второй главе представлены методы реабилитации пациентов с бронхиальной астмой.
Для лечения используются симптоматические препараты, предназначенные для купирования приступа, и препараты базисной терапии, воздействующие на патогенетический механизм заболевания. Грозное осложнение заболевания — астматический статус. Основополагающим документом является GINA — глобальная стратегия лечения и профилактики бронхиальной астмы.
Практическая значимость работызаключается в расширении и углублении знаний сестринского персонала в реализации процессов реабилитации при заболевании бронхиальная астма, что способствует увеличению периода ремиссии и улучшению качества жизни пациентов.
ГЛАВА №1 БРОНХИАЛЬНАЯ АСТМА
Бронхиальная астма – заболевание легких, проявляющееся периодически повторяющимися приступами удушья с затрудненным выдохом, развивающимся в результате нарушения бронхиальной проходимости, в основе которой лежат бронхоспазм, отек слизистой оболочки бронхов и повышенное образование слизи, нередко измененного состава.
Исторические сведения о заболевании
Слова в значениях «тяжёлое дыхание» и «задыхаться» встречаются в древнегреческой литературе начиная с поэм Гомера и продолжали использоваться в этом значении у Гиппократа, однако в Corpus Hippocraticum слово «одышка» употреблялось и как общее название заболеваний, сопровождающихся затруднением дыхания — включая затруднения, сопровождающиеся сильным сердцебиением (сердечная астма) и заболевания дыхательных путей с выделением вязкой мокроты. Гиппократ также описал вынужденное «выпрямленное» положение больного во время приступов удушья — ортопноэ (дрHYPERLINK «https://ru.wikipedia.org/wiki/%D0%94%D1%80%D0%B5%D0%B2%D0%BD%D0%B5%D0%B3%D1%80%D0%B5%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9_%D1%8F%D0%B7%D1%8B%D0%BA».-HYPERLINK «https://ru.wikipedia.org/wiki/%D0%94%D1%80%D0%B5%D0%B2%D0%BD%D0%B5%D0%B3%D1%80%D0%B5%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9_%D1%8F%D0%B7%D1%8B%D0%BA»греч.ὀρθόπνοια), поместив описание симптомов астмы в своём труде об эпилепсии «О священной болезни»— из-за спастического характера приступов эпилепсии и астмы.
В дальнейшем в греческой медицине были выделены три формы удушья: лёгкая хроническая форма — диспноэ (дрHYPERLINK «https://ru.wikipedia.org/wiki/%D0%94%D1%80%D0%B5%D0%B2%D0%BD%D0%B5%D0%B3%D1%80%D0%B5%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9_%D1%8F%D0%B7%D1%8B%D0%BA».-HYPERLINK «https://ru.wikipedia.org/wiki/%D0%94%D1%80%D0%B5%D0%B2%D0%BD%D0%B5%D0%B3%D1%80%D0%B5%D1%87%D0%B5%D1%81%D0%BA%D0%B8%D0%B9_%D1%8F%D0%B7%D1%8B%D0%BA»греч.δύσπνοια), тяжёлая, сопровождающаяся приступами — астма и тяжёлая с приступами и усилением удушья в лежачем положении — ортопноэ. В этой форме описания вошли и в римскую медицину: Авл Корнелий Цельс в своём труде «О медицине» описывал эти формы, ссылаясь на греков и используя греческие термины.
Более подробную и точную клиническую картину астмы описал Аретей Каппадокийский (I век н. э.) в своём сочинении «О причинах и симптомах хронических болезней», посвятив ей отдельную главу. Аретей в своём сочинении описал две формы болезни, сопровождающейся затруднением дыхания, отметив, что одна из них, характеризующаяся ортопноэ, связана с болезнью сердца; вторая же, провоцируемая холодным влажным воздухом и сопровождающаяся спастическим затруднением дыхания и хрипами, является заболеванием лёгких— т.о. Аретей разделил астму на две формы: сердечную и бронхиальную. Клавдий Гален, написавший среди прочих сочинений работу «О затруднениях дыхания» (лат. De difficultate respirationis), придерживался гиппократова подхода к объяснению причин астмы, объясняя их накоплением в бронхах вязкой мокроты и, вслед за Аретеем, приняв разделение астмы на две формы.
Ибн Сина (X—XI вв.) в «Каноне врачебной науки» дал описание астмы близкое к гиппократовому — как хроническую болезнь, сопровождающуюся внезапными приступами удушья, сходными своим спастическим характером с приступами эпилепсии, «Канон» Ибн Сины в переводе Герарда Кремонского на латынь получил распространение в средневековой Европе и стал одним из основных текстов, использовавшихся для обучения медиков в Италии на протяжении средневековья и Возрождения.
Первым отошёл от традиции Гиппократа основатель пневмохимии Ван HYPERLINK «https://ru.wikipedia.org/wiki/%D0%93%D0%B5%D0%BB%D1%8C%D0%BC%D0%BE%D0%BD%D1%82,_%D0%AF%D0%BD_%D0%91%D0%B0%D0%BF%D1%82%D0%B8%D1%81%D1%82%D0%B0_%D0%B2%D0%B0%D0%BD»Гельмонт (XVII век), выделивший в две формы затруднённого дыхания: «мокрую», сопровождающуюся отхаркиванием флегмы, и «сухую». Он также отметил, что приступы астмы провоцируются пылью и «жареной на масле рыбой» и впервые провёл параллель между одновременной подверженностью приступами астмы и дерматитам — то есть, в современной терминологии, различными клиническими проявлениями аллергической реакции .
Данному заболеванию до середины XVIII века уделялось довольно мало внимания, по-видимому, врачи того времени не выделяли приступы удушья у больных в какую-то одну болезнь. Большой вклад в новое время в изучение астмы внесли немецкие учёные Куршман и Лейден. Именно они систематизировали и описали клинические проявления астмы, выделив ряд случаев внезапного удушья в отдельную болезнь. К сожалению технический уровень того времени не позволял эффективно бороться с болезнью, и однозначно установить её причину.
В начале XX века произошло создание аллергической теории бронхиальной астмы. Принадлежала она русским учёным Манойлову и Голубеву. К 1905 году относится первое задокументированное использование адреналина в лечении бронхиальной астмы. Советские учёные А. Д. Адо и П. К. Булатов в 1969 году первыми предложили классификацию бронхиальной астмы по причинам её возникновения. Оральные кортикостероиды начали применяться в 1950-х годах, селективные β2-адреномиметики короткого действия вошли в широкое применение в 1960-е годы. В настоящее время бронхиальная астма получила широкое распространение из-за аллергенов, стрессов.
1.2 Статистические данные о заболеваемости
Распространённость заболевания бронхиальная астма в мире составляет от 4 до 10 %. По статистике, астмой в России страдает около 10% взрослого населения и 15% детей, а в последние годы положение ещё более усугубилось, увеличилась частота заболеваний астмой и тяжесть её протекания. По некоторым данным, количество заболевших бронхиальной астмой, за последние 25 лет, увеличилось в 2 раза.
Здоровые родители практически ни чем не угрожают своим детям, риск заболеть астмой у ребёнка составляет всего 20% (в официальной медицине это считается нормальным риском). А вот если в семье болен хотя бы один родитель, то риск детского заболевания возрастает уже до 50%. когда больны и мать и отец, в 70 случаев из 100, ребёнок заболевает . Уже в самом начале 21 го века, уровень смертности в мире по сравнению с 90-ми годами вырос в 9 раз! И около 80% детских смертей при бронхиальной астме приходится на возраст от 11 до 16 лет! В отношении возраста, в котором начинают болеть: чаще начало заболевания приходится на детский возраст до 10 лет — 34%, от 10 — 20 лет — 14%, от 20 — 40 лет — 17%, от 40 — 50 лет — 10%, от 50 — 60 лет — 6%, старше — 2%. Часто первые приступы заболевания начинаются на первом году жизни. Бронхиальная астма у детей в раннем детстве протекает необычно, нередко принимается за коклюш, бронхопневмонию, бронхоаденит (первичный туберкулезный лимфаденит бронхов у детей). В Краснодарском крае свыше 30 тысяч человек болеют бронхиальной астмой, из которых 7,5 тысяч – дети. Распространенность заболевания в разных странах колеблется в широких пределах. Наибольшее количество заболевших в Шотландии – 18,4% от всего населения страдает бронхиальной астмой. Наименьшее – в Макао[50] – 0,7% заболевших от всего населения. Распространенность заболевания в США составляет 5%. В Краснодарском крае болеют бронхиальной астмой 3 % всего населения. (Приложение 1,2)
Факторы развития заболевания
Существует целый ряд факторов риска, способствующих возникновению и развитию бронхиальной астмы у определённых лиц.
Наследственность. Генетическому фактору уделяется большое внимание. Описаны случаи конкордантности, то есть когда оба из однояйцевых близнецов болели бронхиальной астмой. Часто в клинической практике встречаются случаи астмы у детей, матери которых больны астмой; или случаи в нескольких поколениях одной и той же семьи. В результате клинико-генеалогического анализа обнаружено, что у 1/3 больных заболевание носит наследственный характер. Существует термин атопическая бронхиальная астма — аллергическая (экзогенная) бронхиальная астма, имеющая наследственный характер. В этом случае, при наличии астмы у одного из родителей, вероятность астмы у ребёнка составляет 20—30 %, а если больны оба родителя, эта вероятность достигает 75 %.
Исследование PASTURE, в рамках которого наблюдали за формированием атопии у новорождённых в семьях фермеров и у монозиготных близнецов показало, что, несмотря на генетическую предрасположенность, развитие заболевания можно предотвратить, исключая провоцирующие аллергены и путём коррекции иммунного ответа в период беременности. Норвежскими учёными (Matthias Wjst et al.) установлено, что место и время рождения не влияют на формирование аллергических реакций и бронхиальной астмы [ .
Профессиональные факторы. Влияние биологической и минеральной пыли, вредных газов и испарений на возникновение респираторных заболеваний исследовалось у 9144 человек в 26 центрах в исследовании ECRHS. Женщины в основном контактировали с биологической пылью, а мужчины в 3—4 раза чаще, чем женщины, — с минеральной пылью, вредными газами и испарениями. Хронический кашель с выделением мокроты чаще возникал у лиц, контактировавших с вредными факторами, именно в этой популяции зарегистрированы случаи впервые возникшей бронхиальной астмы. С течением времени неспецифическая гиперреактивность бронхов у лиц с профессиональной астмой не исчезает, даже при уменьшении контакта с вредным профессиональным фактором. Установлено, что тяжесть профессиональной астмы в основном определяется продолжительностью заболевания и выраженностью симптомов, не зависит от возраста, пола, вредного профессионального фактора, атопии, курения.
Экологические факторы. 9-летнее эпидемиологическое исследование ECRHS-II, включившее 6588 здоровых лиц, подвергавшихся в течение указанного периода воздействию ряда неблагоприятных факторов (выхлопные газы, дым, повышенная влажность, вредные испарения и др.), показало, что у 3 % наблюдаемых в конце исследования возникли жалобы, соответствующие поражению дыхательной системы. После статистического анализа демографических, эпидемиологических и клинических данных был сделан вывод, что от 3 до 6 % новых случаев заболевания провоцируются воздействием поллютантов.
Питание. Исследования во Франции, Мексике, Чили, Великобритании, Италии по влиянию характера питания на течение заболевания показали, что лица, употребляющие продукты растительного происхождения, соки, богатые витаминами, клетчаткой, антиоксидантами, имеют незначительную тенденцию к более благоприятному течению бронхиальной астмы, в то время как употребление продуктов животного происхождения, богатых жирами, белками и рафинированными легко усваиваемыми углеводами, связано с тяжёлым течением заболевания и частыми обострениями.
Микроорганизмы. Долгое время существовало представление о существовании астмы инфекционно-аллергической природы (классификация Адо и Булатова).
Триггеры. Триггерами, то есть факторами, вызывающими приступы удушья и обострения заболевания являются аллергены для экзогенной бронхиальной астмы и НПВП для аспириновойHYPERLINK «https://ru.wikipedia.org/wiki/%D0%90%D1%81%D0%BF%D0%B8%D1%80%D0%B8%D0%BD%D0%BE%D0%B2%D0%B0%D1%8F_%D0%B1%D1%80%D0%BE%D0%BD%D1%85%D0%B8%D0%B0%D0%BB%D1%8C%D0%BD%D0%B0%D1%8F_%D0%B0%D1%81%D1%82%D0%BC%D0%B0» бронхиальной астмы, а также холод, резкие запахи, физическое напряжение, химические агенты.
Аллергены. Большинство аллергенов содержатся в воздухе. Это пыльца растений, микроскопические грибы, домашняя и библиотечная пыль, слущивающийся эпидермис клещей домашней пыли, шерсть собак, кошек и других домашних животных. Степень реакции на аллерген не зависит от его концентрации. В некоторых исследованиях показано, что взаимодействие с аллергенами клеща, домашней пыли, перхоти кошек и собак и грибка рода Aspergillus вызывает сенсибилизацию к этим аллергенам у детей до 3 лет. Связь между контактом с аллергеном и сенсибилизацией зависит от вида аллергена, дозы, длительности контакта, возраста ребёнка, а возможно, и от генетической предрасположенности.
Нестероидные противовоспалительные препараты. У некоторых больных приём НПВП вызывает удушье. Если непереносимость аспирина сочетается с рецидивирующими синуситами и полипозом носа, то говорят об астматической триаде. У этих больных можно наблюдать крапивницу, отёк HYPERLINK «https://ru.wikipedia.org/wiki/%D0%9E%D1%82%D1%91%D0%BA_%D0%9A%D0%B2%D0%B8%D0%BD%D0%BA%D0%B5″Квинке, пищевую непереносимость, но поиски специфических антител реагиновой природы оказались безуспешными.
Воспаление и обструкция дыхательных путей при астме. Бронхиальная обструкция способствует появлению хрипов.
Ключевое звено бронхиальной астмы любого генеза — повышенная реактивность бронхиального дерева. Она обусловлена нарушением вегетативной регуляции тонуса гладких мышц и действием медиаторов воспаления и приводит к периодической обратимой обструкции бронхов, которая проявляется повышением сопротивления дыхательных путей, перерастяжением лёгких, гипоксемией, вызванной очаговой гиповентиляцией и несоответствием между вентиляцией и перфузией лёгких, гипервентиляцией.
Роль вегетативной нервной системы.На гладкомышечных клетках находятся β1-, β2— и α- адренорецепторы. Преобладают β2-адренорецепторы, по сравнению с ними β1-адренорецепторов в 3 раза меньше. Стимуляция β2-адренорецепторов снижает реактивность бронхов у больных бронхиальной астмой, однако блокада β-адренорецепторов у здоровых лиц не вызывает заметного изменения реактивности бронхов, стимуляция α-адренорецепторов почти не влияет на тонус гладких мышц бронхов.
В норме тонус бронхиальной гладкой мускулатуры регулируют преимущественно парасимпатические волокна блуждающего нерва. Использование препаратов, блокирующих проведение возбуждения по парасимпатическим волокнам, приводит к расширению бронхов, а стимуляция этих волокон вызывает бронхоспазм. Тонус гладких мышц бронхов меняется и под действием афферентных волокон, идущих от рецепторов бронхов и входящих в состав блуждающего нерва. Симпатическая нервная система в норме играет незначительную роль в регуляции бронхиальной мускулатуры, но при бронхиальной астме её роль возрастает. Стимуляция немиелинизированныхHYPERLINK «https://ru.wikipedia.org/w/index.php?title=%D0%9D%D0%B5%D0%BC%D0%B8%D0%B5%D0%BB%D0%B8%D0%BD%D0%B8%D0%B7%D0%B8%D1%80%D0%BE%D0%B2%D0%B0%D0%BD%D0%BD%D1%8B%D0%B5_%D0%B2%D0%BE%D0%BB%D0%BE%D0%BA%D0%BE%D0%BD%D0%B0&action=edit&redlink=1» волокон (афферентных волокон типа C, расположенных в стенке бронхов и альвеол) медиаторами воспаления приводит к высвобождению нейропептидов, например вещества P, которые вызывают сужение бронхов, отёк слизистой и увеличение секреции слизи.
Биохимические факторы:
Кальций играет важную роль в сокращении бронхиальной мускулатуры, так как АТФ-зависимый кальциевый насос, выводящий кальций из клетки, участвует в поддержании мембранного потенциала покоя гладкомышечных клеток. Повышение концентрации кальция внутри клетки приводит к сокращению, а уменьшение — к расслаблению гладкомышечной мускулатуры. Кроме того, повышение внутриклеточной концентрации кальция вызывает высвобождение гистамина, анафилактического фактора хемотаксиса эозинофилов и анафилактического фактора хемотаксиса нейтрофилов из тучных клеток. Предполагается, что в регуляции уровня кальция в тучных клетках участвуют адренорецепторы.
Циклические нуклеотиды участвуют в регуляции сокращения гладкомышечных клеток бронхов и дегрануляции тучных клеток. Выброс медиаторов тучными клетками под действием M-холиностимуляторов и простагландина F2α опосредован повышением уровня цГМФ. Стимуляция α-адренорецепторов приводит к снижению уровня цАМФ, что также вызывает дегрануляцию тучных клеток. Стимуляция β-адренорецепторов приводит к повышению уровня цАМФ и, как следствие, к угнетению дегрануляции тучных клеток. Полагают, что блокада аденозиновых рецепторов также угнетает дегрануляцию.
В патогенезе экзогенной бронхиальной астмы также участвуют гепарин, тромбоксаны, серотонин, свободные радикалы кислорода, кинины, нейропептиды, протеазы ицитокины.
Участие клеток воспаления.
Тучные клетки. Активация тучных клеток происходит при взаимодействии аллергенов с IgE, фиксированными на поверхности тучных клеток при экзогенной бронхиальной астме. В случае эндогенной астмы активация тучных клеток может происходить под влиянием осмотических стимулов, как например при астме физического усилия. Будучи активированными, они высвобождают медиаторы (гистамин, цистеиниловые лейкотриены, простагландин D2), вызывающие бронхоспазм. Параллельно с этим из фосфолипидов мембраны тучных клеток образуются арахидоновая кислота и фактор активации тромбоцитов. Из арахидоновой кислоты в свою очередь образуются лейкотриены и простагландины.
Эозинофилы. Количество эозинофилов в дыхательных путях повышено. Эти клетки выделяют основные белки, повреждающие бронхиальный эпителий, а также участвуют в высвобождении факторов роста и ремоделировании дыхательных путей.
T-лимфоциты. Их количество в дыхательных путях также повышено. Они высвобождают специфические цитокины (IL-4, IL-5, IL-9 и IL-13 и др.), влияющие на процесс эозинофильного воспаления и выработку IgE B-лимфоцитами. Регуляторные T-клетки угнетают Th2-лимфоциты, поэтому повышение активности Th2-клеток может происходить при снижении количества регуляторных T-клеток. Возможно увеличение числа inKT-клеток, выделяющих Th1— и Th2-цитокины в большом количестве.
Дендритные клетки захватывают аллергены с поверхности слизистой бронхов и приносят их в региональные лимфатические узлы, где взаимодействуя с регуляторными T-клетками стимулируют дифференцировку T-лимфоцитов в Th2-клетки.
Макрофаги. Количество макрофагов, как эозинофилов и T-лимфоцитов, повышено в дыхательных путях. Они могут активироваться при взаимодействии аллергенов с IgE с низкой аффинностью, в результате высвобождаются медиаторы воспаления и цитокины.
Нейтрофилы. Количество их в дыхательных путях и мокроте повышено у больных тяжёлой БА и курящих больных. Роль этих клеток в патогенезе не выяснена. Возможно повышение их количества является следствием терапии глюкокортикостероидами.
Медиаторы воспаления. Гистамин и лейкотриены относятся к медиаторам ранней фазы аллергической реакции немедленного типа. В результате действия гистамина возникает мгновенный и кратковременный бронхоспазм, лейкотриены же вызывают отсроченный и более длительный бронхоспазм. К медиаторам поздней фазы аллергической реакции немедленного типа относят факторы хемотаксиса и фактор активации тромбоцитов. Последние вызывают хемотаксис, активацию клеток воспаления в слизистой бронхов и стимулируют синтез лейкотриенов в этих клетках. Бронхоспазм, вызываемый ими, возникает через 2—8 часа после начала аллергической реакции и может длиться несколько суток.
Участие структурных клеток дыхательных путей. Структурные клетки дыхательных путей также вносят свой вклад в развитие воспаления. Так клетки бронхиального эпителия при распознавании своего механического окружения экспрессируют различные белки и высвобождают цитокины, хемокины и липидные медиаторы. Аналогичные воспалительные белки продуцируются гладкомышечными HYPERLINK «https://ru.wikipedia.org/w/index.php?title=%D0%93%D0%BB%D0%B0%D0%B4%D0%BA%D0%BE%D0%BC%D1%8B%D1%88%D0%B5%D1%87%D0%BD%D1%8B%D0%B5_%D0%BA%D0%BB%D0%B5%D1%82%D0%BA%D0%B8&action=edit&redlink=1″клетками. Эндотелиальные клетки участвуют в процессах миграции клеток воспаления в дыхательные пути. Фибробласты и миофибробласты, за счёт выработки коллагена, протеогликанов и других компонентов соединительной ткани, участвуют в ремоделировании дыхательных путей.
Классификация бронхиальной астмы
Причины бронхиальной астмы, тяжесть заболевания и особенности его проявлений индивидуальны для каждого человека. Если представить это заболевание в виде шкалы, где ноль – едва заметная одышка, а десять — сильнейшее удушье, то люди, страдающие этим недугом, равномерно распределятся по всей шкале.
Именно поэтому бронхиальная астма имеет собственную классификацию, отличную от других болезней. Так как данное заболевание выражается множеством признаков, симптомов, и каждый отдельный случай бронхиальной астмы отличается от другого по нескольким параметрам, классифицировать астму принято по следующим типам:
по тяжести протекания заболевания до начала лечения;
по тяжести протекания заболевания, учитывая проводимое лечение;
по эффективности лечения (насколько снижается интенсивность и частота приступов после начала лечения);
по клиническим проявлениям (особенностям, которыми характеризуется конкретный случай бронхиальной астмы);
по осложнениям, которыми сопровождается заболевание.
Существует также более упрощенная классификация, так называемого компромиссного типа. В данной классификации объединены вышеперечисленные пункты и таким образом выделены несколько форм бронхиальной астмы:
астма аллергического происхождения (причиной возникновения астмы являются аллергены, которые выделены путем лабораторных исследований);
астма неаллергического происхождения (причиной возникновения астмы являются хронические воспалительные процессы вирусного или бактериального происхождения);
астма смешанного типа (причиной возникновения астмы являются как аллергические, так и неаллергические факторы);
астма, причину возникновения которой не удается выделить методами, существующими на сегодняшний день.
В каждой из форм бронхиальной астмы существует своя собственная классификация, которая учитывает:
до начала лечения: частоту дневных и ночных приступов, степень влияния астмы на качество жизни пациента, оценку внешнего дыхания;
после начала лечения: отслеживание динамики обострения астмы (насколько снизилась тяжесть и частота приступов, повысилось качество жизни, и улучшились показатели внешнего дыхания);
Степень контролируемости заболевания. В этом пункте выделяется три типа бронхиальной астмы:
Контролируемый (заболевание хорошо поддается лечению, вследствие чего проявления астмы снижаются или полностью прекращаются, и уровень активности пациента не ограничивается);
Частично контролируемый (проявления заболевания уменьшаются, уровень активности пациента повышается по сравнению с тем, каким он был до начала лечения);
Неконтролируемый (симптомы и признаки бронхиальной астмы остаются на том же уровне, что и до начала лечения).
Еще одной классификацией бронхиальной астмы является ее разделение по фазам течения:
Легкая фаза (одышка возникает только при ходьбе; пациент произносит полное предложение, не прерываясь на вдох; а также не испытывает значительного дискомфорта в положении лежа);
Средняя фаза (одышка возникает при разговоре; не прерываясь на вдох пациент может произносить лишь короткие фразы; в положении лежа испытывает дискомфорт и предпочитает сидеть);
Тяжелая фаза (одышка возникает в состоянии покоя; не прерываясь на вдох человек способен произносить только отдельные слова; в положении лежа и сидя испытывает значительный дискомфорт и вынужденно принимает позу сидя с наклоном вперед).
Таким образом, при окончательной постановке диагноза заболеванию присваивается одна из следующих степеней тяжести:
I. Интермиттирующая астма (эпизодическая) – дневные приступы менее 1 раза в неделю, ночные – менее 2-х, короткая продолжительность обострений.
II. Легкая персистирующая астма – дневные приступы более 1 раза в неделю, но менее 1 раза в день, ночные приступы – 2 раза в месяц, симптомы бронхиальной астмы являются причиной нарушений сна и угнетения двигательной активности.
III. Персистирующая астма средней степени тяжести – ежедневные приступы в дневное время и ночные приступы – не менее 2-х раз в неделю, значительное снижение двигательной активности и нарушения сна.
IV. Тяжелая персистирующая астма – регулярные и неоднократные дневные приступы, очень частые ночные, симптомы бронхиальной астмы ограничивают двигательную активность и серьезно нарушают качество жизни пациента.
В качестве отдельных форм бронхиальной астмы специалисты выделяют аспириновую и профессиональную бронхиальные астмы.
Аспириновая бронхиальная астма характеризуется четкой взаимосвязью между приемом аспирина (или других нестероидых противовоспалительных препаратов — НПВП) и приступами заболевания. Такая астма характеризуется непереносимостью НПВП и чувством удушья, наступающим после их приема.
Профессиональная астма развивается на фоне регулярного попадания в дыхательные пути веществ, используемых на производствах: древесной, текстильной и угольной пыли, испарений лакокрасочной продукции и т.д. Характерной особенностью профессиональной бронхиальной астмы является снижение тяжести и частоты приступов, и даже их полное прекращение после того, как человек перестает контактировать с веществами, вызывающими приступы.
Клиническая картина
Основными симптомами бронхиальной астмы являются эпизоды одышки, свистящие хрипы, кашель и заложенность в грудной клетке. Существенное значение имеет появление симптомов после контакта с аллергеном, сезонная вариабельность симптомов и наличие родственников с бронхиальной астмой или другими атопическими заболеваниями. При сочетании с ринитом симптомы астмы могут либо появляться только в определённое время года, либо присутствовать постоянно с сезонными ухудшениями. У некоторых пациентов сезонное увеличение уровня в воздухе определённых аэроаллергенов(например, пыльца Alternaria, берёзы, травы
и амброзии) вызывает развитие обострений.
Указанные симптомы могут также развиваться при контакте с неспецифическими ирритантами (дымом, газами, резкими запахами) или после физической нагрузки, могут обостряться в ночные часы и уменьшаться в ответ на базисную терапию.
Приступ удушья — наиболее типичный симптом астмы. Характерно вынужденное положение (часто сидя, держась руками за стол) поза больного с приподнятым верхним плечевым поясом, грудная клетка приобретает цилиндрическую форму. Больной делает короткий вдох и без паузы продолжительный мучительный выдох, сопровождаемый дистанционными хрипами. Дыхание происходит с участием вспомогательной мускулатуры грудной клетки, плечевого пояса, брюшного HYPERLINK «https://ru.wikipedia.org/wiki/%D0%91%D1%80%D1%8E%D1%88%D0%BD%D0%BE%D0%B9_%D0%BF%D1%80%D0%B5%D1%81%D1%81″пресса.МежрёберныеHYPERLINK «https://ru.wikipedia.org/w/index.php?title=%D0%9C%D0%B5%D0%B6%D1%80%D1%91%D0%B1%D0%B5%D1%80%D0%BD%D1%8B%D0%B5_%D0%BF%D1%80%D0%BE%D0%BC%D0%B5%D0%B6%D1%83%D1%82%D0%BA%D0%B8&action=edit&redlink=1» промежутки расширены, втянуты и расположены горизонтально. Перкуторно определяется коробочный лёгочный звук, смещение вниз нижних границ лёгких, экскурсия лёгочных полей едва определяется.
Часто, особенно при затяжных приступах, возникает боль в нижней части грудной клетки, связанная с напряжённой работой диафрагмы. Приступу удушья может предшествовать аура приступа, проявляющаяся чиханием, кашлем, ринитом, крапивницей, сам приступ может сопровождаться кашлем с небольшим количеством стекловидной мокроты, также мокрота может отделяться в конце приступа. При аускультации определяется ослабленное дыхание, сухие рассеянные хрипы. Сразу же после кашлевых толчков слышно увеличение количества свистящих хрипов, как в фазе вдоха, так и на выдохе, особенно в задненижних отделах, что связано с секрецией мокроты в просвет бронхов и её пассажем. По мере отхождения мокроты количество хрипов уменьшается и дыхание из ослабленного становится жёстким.
Хрипы могут отсутствовать у больных с тяжёлыми обострениями вследствие тяжёлого ограничения воздушного потока и вентиляции. В период обострения отмечаются также цианоз, сонливость, затруднения при разговоре, тахикардия. Вздутая грудная клетка является следствием повышенных лёгочных объёмов — необходимо обеспечивать «расправление» дыхательных путей и раскрытие мелких бронхов. Сочетание гипервентиляции и бронхиальной обструкции значительно увеличивает работу дыхательных мышц.
Между приступами у больных может не наблюдаться никаких признаков болезни. В межприступный период у пациентов чаще всего выявляются свистящие хрипы при аускультации, подтверждающие наличие остаточной бронхиальной обструкции. Иногда (и порой одновременно с выраженной обструкцией бронхов) свистящие хрипы могут отсутствовать или обнаруживаться только во время форсированного выдоха.
Особым клиническим вариантом является кашлевой вариант астмы, при котором единственным проявлением заболевания является кашель. Этот вариант чаще распространён у детей, наиболее выраженные симптомы обычно отмечаются в ночное время при частом дневном отсутствии симптомов. Важность в диагностике имеет исследование вариабельности показателей функции дыхания или бронхиальной гиперреактивности, а также эозинофилия мокроты. Кашлевой вариант астмы следует различать с эозинофильным бронхитом, при котором Жалобы (кашель, одышка, приступы удушья, затруднение при выполнении физической нагрузки), анамнез заболевания, клинические проявления (прерывистая речь, положение ортопноэ).
Результаты физикального обследования (ускорение или замедление ЧСС, одышка, сухие свистящие хрипы, усиливающиеся на выдохе).
Исследование функции внешнего дыхания (снижение значений ОФВ1, и увеличении ОФВ1 после пробы с броходилятаторами более чем на, 12 %, от начального, уменьшение ФЖЕЛ, снижение ПСВ и увеличение её суточной вариабельности).
Наличие эозинофилов в мокроте или бронхиальном секрете, эозинофилия крови, мокрота вязкая, трудноотделяемая, чаще двухслойная, с большим количеством эозинофилов, спиралей Куршмана (переплетения мелких бронхов), кристаллов Шарко-Лейдена (некротизированные нейтрофилы, ранее инфильтрировавшие стенку бронха).
Аллергологический статус: кожные (аппликационные, скарификационные, внутрикожные) пробы, назальные, конъюнктивальные, ингаляционные пробы, радиоаллергосорбентный тест, определение общего и специфического IgE. Отмечаются кашель и эозинофилия мокроты, однако показатели функции дыхания и бронхиальная реактивность остаются в норме.
Бронхиальная астма физического усилия. У некоторых пациентов единственным триггером приступа является физическая активность. Приступ обычно развивается через 5—10 мин после прекращения нагрузки и редко — во время нагрузки. Пациенты иногда отмечают длительный кашель, который самостоятельно проходит в течение 30—45 мин. Приступы чаще провоцируются бегом, имеет значение при этом вдыхание сухого холодного воздуха. В пользу диагноза бронхиальной астмы говорит прекращение приступа после ингаляции β2-агонистов или предотвращение симптомов благодаря ингаляции β2-агонистами до нагрузки. Основной метод диагностики — тест с 8-минутным бегом.
Диагностика
При постановке диагноза бронхиальной астмы учитываются следующие ключевые моменты. Очень часто врач может поставить диагноз бронхиальной астмы на основе клинической картины. Наличие одного или нескольких симптомов, позволяют врачу убедиться в необходимости дальнейшего обследования для окончательного уточнения диагноза.
Клинически бронхиальная астма, вне обострения может не проявлять себя, или протекать по кашлевому варианту, когда единственным признаком заболевания будет кашель с отхождением незначительного количества мокроты. Зачастую кашлевой вариант бронхиальной астмы, без проведения инструментально — лабораторных методов исследования диагностируется как бронхит. На первый план в таких случаях выходят функциональные дыхательные пробы с бронходилятаторами, и лабораторные исследования крови и мокроты.
Постановка диагноза бронхиальная астма, особенно на ранних этапах, при слабо выраженной клинике требует проведения функциональных проб с бронходилятаторами, которые позволяют выявить наличие клинически не выраженного бронхоспазма и определить степень обратимой бронхиальной обструкции.
У пациентов с характерными жалобами, с нормальными показателями функции лёгких, для достоверной постановки диагноза проводится исследование бронхиальной реактивности, что включает исследование функции внешнего дыхания с проведением фармакологических проб с гистамином, метахолином или бронходилататорами. У большинства больных с атопической астмой имеется аллергия, которую можно выявить с помощью кожных скарификационных тестов. Они также позволяют обнаружить провоцирующий фактор.
У некоторых больных с бронхиальной астмой можно найти гастроэзофагеальную рефлюксную болезнь. Другие исследования (например рентгенография грудной клетки или компьютерная томография) могут понадобиться для исключения других заболеваний лёгких. (Приложение 3 и 4)
1.8. Осложнения
Исход бронхиальной астмы во многом зависит от своевременности начатого лечения. Если симптомы заболевания были распознаны вовремя и соответственно им проведено лечение, то астма может пройти бесследно и не будет напоминать о себе многие годы (при условии соблюдения принципов профилактики данной патологии). Если же болезни не уделить должного внимания, то при отсутствии адекватной терапии астма не только прогрессирует, но и развиваются ее тяжелые осложнения. Тяжесть последних, их значимость в плане здоровья и актуальность для современной медицины объясняется тем, что поражается дыхательная система — одна из важнейших систем организма человека, обеспечивающая его кислородом.Все осложнения бронхиальной астмы можно разделить на семь основных групп:
Как видно из всего выше перечисленного, все острые дыхательные осложнения бронхиальной астмы требуют экстренной медицинской помощи и чаще в условиях реанимации.
Хронические дыхательные осложнения при заболевании развиваются гораздо чаще не так агрессивны, как острые, Их можно обнаружить практически у всех астматиков с трехлетним, и выше, «стажем».
Самое распространенное осложнение — гиперинфляция легких (повышение их воздушности, эмфизема легких). Такие легкие не могут полноценно работать и как следствие — поставляют организму недостаточное количество кислорода. Такое состояние, к сожалению, практически никак не лечится, можно лишь только приостановить его прогрессирование.
Серьезные осложнения бронхиальной астмы — метаболические. К ним относят снижение уровня калия в крови (что вызывает аритмии, нарушение свертываемости крови, ухудшает работу почек), метаболический ацидоз или закисление крови, гиперкапния или повышение концентрации углекислого газа в ней. Хронические дыхательные осложнения нарушают согласованную работу организма, вызывают различные патологии в тех или иных органах.
К сердечным осложнениям бронхиальной астмы относят падение артериального давления в момент приступа, внезапную остановку сердца, срыв его ритма (аритмии). Считается, что все это возникает рефлекторно в ответ на повышение давления в грудной клетке. Редко, но астма может спровоцировать инфаркт миокарда. В более отдаленные сроки у хронических астматиков может возникнуть дистрофия миокарда, легочное сердце (увеличение его размеров, утолщение стенок, снижение объема выбрасываемой крови). Резкое падение артериального давления сопровождается иногда обмороками, потерей сознания. Негативное влияние могут оказывать на сердечно-сосудистую систему и ингаляционные бетта2-адреномиметики, используемые для лечения астмы.Желудочно-кишечные осложнения, как и сердечные, являются побочным действием лечения астмы. Они возникают на фоне длительного приема ГКС, так широко применяемых для купирования приступа удушья. Чаще всего встречается пептическая язва желудка или двенадцатиперстной кишки. В запущенных ситуациях может произойти ее перфорация с последующим желудочно-кишечным кровотечением и его собственными последствиями.
Наиболее тяжелым осложнением считается повреждение мозга или дыхательная энцефалопатия. Именно поэтому ее выделили в отдельный пункт осложнений бронхиальной астмы. Головной мозг крайне чувствителен к любым изменениям в крови, особенно к снижению в ней содержания кислорода, повышению уровня углекислого газа (что и бывает при астме). В результате нарушаются мозговые функции, изменяется психика, чувствительность, восприятие окружающей среды (при тяжелых, запущенных стадиях БА).
К другим осложнениям бронхиальной астмы относят состояния, которые встречаются довольно редко и их причину можно объяснить не только астмой, однако значимость их для организма довольно существенна. Например: желудочно-пищеводный рефлюкс. Патология, при которой содержимое желудка, кислое в норме, попадает в пищевод и вызывает его ожог (среда пищевода в норме нейтральная). Причину рефлюкса можно объяснить следующим образом: при астме, когда нарастает мучительный сухой кашель, напрягается передняя брюшная стенка, это способствует росту внутрибрюшного давления. Если такой человек изначально предрасположен к изжогам, то приступ удушья легко может спровоцировать и желудочно-пищеводный рефлюкс. Повышение давления в брюшной полости аналогичным образом может привести к недержанию кала и мочи, опять же, если у данного больного ослаблены соответствующие сфинктеры, прямой кишки и мочевого пузыря соответственно.. У тяжелобольных, при астматическом статусе, описаны случаи разрыва внутренних органов с массивным кровотечением.
Бронхиальная обструкция
Патологические изменения, приводящие к обструкции бронхов, затрагивают слизистую оболочку, подслизистый слой и мышечную оболочку бронхиального дерева. Патологический процесс распространяется от трахеи и крупных бронхов к терминальным бронхиолам. К сужению бронхов приводят следующие причины:
Образование слизистых пробок. При астме образуется густая, вязкая слизь, содержащая слущенный эпителий бронхов, эозинофилы, кристаллы Шарко-Лейдена. Слизь может частично или полностью закупоривать просвет бронхов. С длительностью и тяжестью приступа из-за дегидратации слизь становится более вязкой.
Изменения стенки бронхов. При астме количество клеток мерцательного эпителия уменьшается, а бокаловидные клетки, секретирующие слизь, количественно увеличиваются и подвергаются гиперплазии. Возникают также эозинофильная инфильтрация, отёк и утолщение базальной мембраны, в подслизистом слое наблюдаются инфильтрация эозинофилами, нейтрофилами, лимфоцитами и макрофагами, гипертрофия и отёк желёз. Мышечная оболочка бронхов гипертрофируется.
Спазм гладкой мускулатуры бронхов является наиболее вероятной причиной острых кратковременных приступов. Длительность приступов и невосприимчивость к лечению обусловлены закупоркой бронхов слизистыми пробками и отёком слизистой бронхов.
Обструкция усиливается на выдохе, так как в этом случае происходит динамическое сужение дыхательных путей.
Из-за обструкции бронхов часть воздуха задерживается в альвеолах, что приводит к перерастяжению лёгких и удлинению выдоха. Избыточное сопротивление дыхательных путей приводит к увеличению работы дыхания, что ведёт к включению вспомогательных мышц, одышке. В процесс могут быть вовлечены крупные и средние бронхи, однако чаще на первый план выступает обструкция мелких бронхов. Шумное, свистящее дыхание — признак обструкции крупных бронхов, а приступы одышки и кашля чаще возникают при обструкции мелких бронхов. Обструкция ведёт к увеличению остаточного объёма, уменьшению ЖЕЛ и повышению общей ёмкости лёгких. Вследствие обструкции дыхательных путей снижается их вентиляция. В норме снижается перфузия плохо вентилируемых участков, но при астме это происходит далеко не всегда, равновесие между вентиляцией и перфузией нарушается, что приводит к снижению paO2. При лёгких и среднетяжелых приступах бронхиальной астмы возникает гипервентиляция, которая приводит к уменьшению paCO2 и дыхательному алкалозу. При тяжёлых и длительных приступах развивается гиповентиляция, повышается paCO2 и возникает дыхательный ацидоз. Перерастяжение лёгких и снижение paO2 в альвеолах вызывают капилляроспазм альвеол и повышение давления в лёгочной артерии.
Острые дыхательные осложнения отличаются своей тяжестью и быстротой нарастания симптомов, поэтому еще их называют непосредственными осложнениями бронхиальной астмы. (Приложение 5)
астматический статус — тяжелый, затяжной приступ удушья, который трудно купируется и требует специализированной медицинской помощи;
острая дыхательная недостаточность — состояние, при котором в легкие поступает критически низкое количество кислорода. Единственно верная помощь в такой ситуации — искусственная вентиляция легких на фоне бронхорасширяющей терапии;
спонтанный пневмоторакс — разрыв капсулы легкого из-за резкого повышения давления в нем на пике приступа;
коллапс (спадение, ателектаз) легкого, возникает в результате полной закупорки бронха густыми, слизистыми пробками, образующимися при астме;
пневмония — любое патологическое состояние в легких способствует присоединению вторичной инфекции, которая и вызывает воспаление легочной ткани с быстрым, тяжелым течением.
Роль медицинской сестры в стабилизации состояния пациента и увеличения периода ремиссии при бронхиальной астме многогранна, состоит из лечебной деятельности: использование лекарственных средств, которые принимаются по назначению врача. Способы приема информируются медсестрой — небулайзера, ингаляции. (Приложение 6 ) и диагностической. Медсестра проводит обучение пациента и его семьи в использовании карманного ингалятора и по вопросам неотложной доврачебной помощи во время приступа. (Приложение 7 и 8)
Перед сестринскими вмешательствами необходимо провести опрос пациента или его родственников, провести объективное исследование — это позволит медицинской сестре оценить физическое и психическое состояние пациента, а так же своевременно выявить его настоящие и потенциальные проблемы, удовлетворять нарушенные жизненно важные потребности пациента, оказывать психологическую помощь ему и родителям. Сформировать план ухода. Целью сестринского процесса является подготовка больного к дополнительным методам исследования, забора биологического материала (кровь, мокрота) для лабораторного исследования, выполнение врачебных назначений лечения больного, оказания доврачебной неотложной помощи, подготовки больного для консультации других специалистов.
1.9 Выводы по главе №1
При написании главы мы пришли к выводу:
Бронхиальная астма– заболевание легких, проявляющееся периодически повторяющимися приступами удушья с затрудненным выдохом, развивающимся в результате нарушения бронхиальной проходимости
Причины бронхиальной астмы, тяжесть заболевания и особенности его проявлений индивидуальны для каждого человека.
Основными симптомами бронхиальной астмы являются эпизоды одышки, свистящие хрипы, кашель и заложенность в грудной клетке.
Распространённость заболевания в мире составляет от 4 до 10 %. В России страдает около 10% взрослого населения и 15% детей. В Краснодарском крае свыше 30 тысяч человек болеют бронхиальной астмой, из которых 7,5 тысяч – дети.
ГЛАВА №2 РЕАБИЛИТАЦИЯ ПРИ БРОНХИАЛЬНОЙ АСТМЕ
2.1 Комплексная реабилитация при бронхиальной астме
Реабилитация больных бронхиальной астмой включает комплекс восстановительных мероприятий, направленных на достижение стойкой компенсации заболевания, выздоровления, нормализации или улучшения показателей функции легочного дыхания и сердечно-сосудистой системы, физической работоспособности и профессиональной трудоспособности.
Основная цель реабилитации при бронхиальной астме — купировать бронхоспазм, закрепить этот эффект на максимально длительный период, нормализовать или повысить показатели функции кардиореспираторной системы и подготовить больного к выполнению своих профессиональных обязанностей.
Задачи реабилитации зависят от индивидуальных особенностей больных: одним показана только медицинская (включающая и физическую) реабилитация, другим — медицинская и профессионально-социальная.
Соблюдение основных принципов восстановительного лечения (раннее начало, комплексность, индивидуальный подход, непрерывность, преемственность, учет функционального и общефизического состояния пациента, его социального статуса и профессиональных наклонностей) обычно является залогом положительных результатов всего процесса реабилитации.
Чаще используют медикаментозное лечение больных астмой. Среди противоастматических препаратов наиболее признанными являются бронхоспазмолитики (симпатомиметики и теофиллин), глюкокортикоидные гормоны и кромолин-натрий (интал). Реже используются холинолитики, изучается действие антагонистов кальция. Особое место отводится попыткам воздействовать на иммунные процессы с помощью иммуномодуляторов и иммуннодепресантов, а также применению гемосорбции. Аллергологи проводят специфическую гипо-сенсибилизацию. У больных астмой часто применяют противокашлевые и отхаркивающие средства.
Важную роль играют немедикаментозные способы лечения больных: лечебная физическая культура, массаж, физиотерапия, психотерапия, климатотерапия, иглорефлексотерапия и другие, то есть физическая реабилитация.
Физическая реабилитация — необходимый этап в лечении больных бронхиальной астмой. Дело в том, что даже стойкое прекращение удушья, достигнутое в результате медикаментозной реабилитации, не является залогом полного восстановления функций легочного дыхания, миокарда и центральной гемодинамики. Процессы восстановления функции этих органов и систем, иммунологической реактивности организма идут медленно и зачастую запаздывают за динамикой клинических проявлений бронхоспазма. Отсюда вытекает и основная цель физической реабилитации — ускорить и достичь наиболее полного восстановления функций организма, повысить защитные возможности его и способствовать созданию условий для возможности выполнения более интенсивных физических нагрузок по сравнению с теми, которые были под силу больному в период развития болезни.
2.2 Лечебная физическая культура
К эффективным средствам лечения бронхиальной астмы относится лечебная физическая культура (ЛФК), применяемая в сочетании с другими методами. Физические упражнения, применяемые при бронхиальной астме, воздействуя через нервную систему, способствуют нормализации деятельности дыхательного аппарата, снимают доминантный кортиковисцеральный рефлекс, оказывают психотерапевтическое воздействие, повышают нервный тонус больного. По данным функциональных исследований, спирографии и пневмотахометрии даже простые дыхательные упражнения и упражнения с произнесением звуков рефлекторно уменьшают у больных спазм бронхов. Во время выполнения физических упражнений у больного повышается тонус симпатической части вегетативной нервной системы, в результате чего уменьшается или ликвидируется спазм бронхов и бронхиол.
При бронхиальной астме лечебная физическая культура должна быть направлена на укрепление организма больного и особенно дыхательных мышц, предупреждение развития осложнений дыхательной, сердечно-сосудистой систем и опорно-двигательного аппарата. Ее нельзя применять только при выраженной дыхательной и сердечной недостаточности. Острые и часто повторяющиеся приступы удушья не должны служить абсолютным противопоказанием к применению лечебной физкультуры. Нужно помнить, что в период появления предвестников приступа удушья она как раз способствует некоторому ослаблению или его предотвращению.
Движение является естественным биологическим стимулятором процессов роста, развития, поддержания и совершенствования физиологических функций человека. Ограничение двигательной активности у больных бронхиальной астмой приводит к уменьшению объема сердца, систолического объема крови и объема циркулирующей крови. В скелетных мышцах снижаются синтез белков при одновременном усилении их распада, окислительно-восстановительные процессы, что ведет к сдвигу кислотно основного состояния в сторону дыхательного, а потом и метаболического ацидоза, увеличивается выделение азота, серы, фосфора, кальция, натрия и калия из организма. Особенно страдает функция надпочечников.
В результате систематической тренировки повышается тонус центральной нервной системы, улучшается деятельность анализаторов: двигательного, вестибулярного, тактильного, зрительного. Любая реакция организма: двигательная, сосудистая, дыхательная — воспримимается двигательными нервными волокнами, импульсы от которых поступают в центральную нервную систему, где эта информация перерабатывается.
Важное значение в регуляции функциональных систем при выполнении физических упражнений имеет гормонально-гуморальный механизм. Во время выполнения физических упражнений происходит естественная стимуляция гипоталамо-гилофизарно-надпочечниковой системы. В результате этого увеличивается выброс в кровь глюко-кортикостероидных гормонов, что обеспечивает нормальную деятельность дыхательной и сердечно-сосудистой систем, водно-электролитного баланса и повышает уровень свободных аминокислот, необходимых для усиленного синтеза биоферментов.
Физические упражнения способствуют нормализации обмена веществ, что связано с улучшением кровообращения, дыхания и деятельности других систем организма. Воздействуя на нервную систему и мышцы физическими упражнениями, добиваются восстановления функции дыхательного аппарата, укрепления дыхательных мышц, уменьшения гипоксии, снятия патологических рефлексов.
Лечебная физическая культура может также действовать на психическое состояние больного, способствовать уравновешиванию процессов в коре большого мозга.
Таким образом, большинство исследователей в области физиологии дыхания в настоящее время признают, что основная роль в регуляции дыхания принадлежит нервным механизмам. Установлено, что сокращение мышц при физической работе или во время физических упражнений активизирует дыхание. При мышечной работе нервные механизмы регуляции дыхания обеспечивают адекватную вентиляцию и постоянство напряжения СО2 в артериальной крови. При выполнении больными гимнастических упражнений движения рук, совпадающие с фазами дыхания, становятся условным раздражителем дыхательной системы, что способствует образованию условного рефлекса дыхательной системы. Кора головного мозга при мышечной деятельности оказывает не только пусковое, но и корригирующее действие, поскольку она в течение всей работы обеспечивает соответствующую легочную вентиляцию, темп и ритм дыхания.
Значение ЛФК. Физические упражнения при их лечебном применении, рефлекторно и гуморально возбуждая дыхательные центры, способствуют улучшению вентиляции и газообмена. Под влиянием занятий лечебной физической культурой повышается общий тонус и улучшается нервно-психическое состояние больного; тонизируется центральная нервная система; улучшаются нервные процессы в коре больших полушарий головного мозга и взаимодействие коры и подкорковых центров; активизируются защитные силы организма; создается оптимальный фон для использования всех механизмов лечебного действия физических упражнений. Все это проявления тонизирующего действия лечебной физической культуры.
Систематически применяемые физические упражнения, улучшая крово- и лимфообращение в легких и плевре, способствуют более быстрому рассасыванию экссудата. При регенераторных процессах отмечается их стимуляция и приспособление структур регенерирующих тканей к функциональным требованиям. Атрофические и дегенеративные изменения могут частично подвергнуться обратному развитию. Это касается в равной мере легочной ткани, дыхательных мышц, суставного аппарата грудной клетки и позвоночника. Физические упражнения способствуют предупреждению ряда осложнений, которые могут развиться в легких и в плевральной полости (спайки, абсцессы, эмфизема, склероз), и вторичных деформаций грудной клетки. Существенным результатом трофического воздействия физических упражнений является восстановление эластичности и подвижности легкого. Улучшение оксигенации крови при выполнении дыхательных упражнений активизирует обменные процессы в органах и тканях всего организма.
При любом заболевании органов дыхания, вызывающем расстройства дыхательной функции, в порядке приспособления организма формируются самопроизвольные компенсации. При сочетании с различными условными раздражителями они могут закрепляться и автоматизироваться. В ранний период заболевания, применяя упражнения с произвольно редким и глубоким дыханием, удается быстрее сформировать рациональную компенсацию. Простые дыхательные упражнения и дыхательная гимнастика с произнесением звуков рефлекторно уменьшают спазм бронхов и бронхиол — влияние носоглоточного рефлекса. Более совершенные компенсации при заболеваниях с необратимыми изменениями в аппарате дыхания (эмфизема, пневмосклероз и др.) обеспечиваются с помощью упражнений, акцентирующих отдельные фазы дыхания, обеспечивающих тренировку диафрагмального дыхания, укрепление дыхательной мускулатуры и увеличение подвижности грудной клетки. При выполнении физических упражнений мобилизуются вспомогательные механизмы кровообращения, повышается утилизация кислорода тканями. Это способствует борьбе с гипоксией.
Задачи, средства, формы и методики лечебной физической культуры при бронхиальной астме.
Основными задачами лечебной физической культуры при бронхиальной астме являются:
1. Способствовать уменьшению спазма бронхов и бронхиол.
2. Обучить больного управлять своим дыхательным аппаратом во время астматического приступа.
3. Активизировать трофические процессы в тканях.
4. Укрепить организм больного в целом, и в частности дыхательную мускулатуру, для предупреждения развития у больного эмфиземы легких.
5. Снять патологические кортико-висцеральные рефлексы и восстановить нормальный стереотип регуляции дыхательного аппарата.
6. Повысить нервно-психический тонус больного.
7. Повысить адаптацию организма больного к возрастающим нагрузкам, сохранение трудоспособности и работоспособности.
Основными средствами лечебной физической культуры при бронхиальной астме являются физические упражнения (в частности, дыхательные упражнения) в сочетании с естественными факторами природы. В условиях стационара чаще применяются гимнастические упражнения в форме урока или процедуры лечебной гимнастики и утренняя дыхательная гимнастика.
Перспективным, легко дозируемым упражнением при бронхиальной астме является ходьба. В стационаре она может применяться при выполнении лечебной гимнастики, а также в виде дозированной ходьбы и прогулок.
К дыхательным упражнениям, применяемым при бронхиальной астме, относятся
— статические (разновидности дыхания: верхнегрудное, реберное-нижнегрудное дыхание, дыхание диафрагмой и животом, полное дыхание;
— дыхательные упражнения, изменяющие различные фазы дыхательного цикла продолжительность вдоха-выдоха, выдох через свисток или специально сконструированное сопротивление, выдох и вдох по счету, вдох через трубочку и т.д.;
— звуковые упражнения — произнесение звуков и звукосочетаний на выдохе; произнесение скороговорок на выдохе и т.д.).
Вторую группу составляют динамические дыхательные упражнения, то есть такие, при которых дыхание сочетается с различными физическими упражнениями.
Третью группу составляют дренажные физические упражнения, способствующие отхождению мокроты.
Следует особо остановиться на звуковой дыхательной гимнастике, которая широко применяется при бронхиальной астме. При астматическом бронхите и бронхиальной астме звуковые упражнения содержат жужжащие, шипящие и рычащие звуки, произносимые громко, энергично, возбуждающим образом, так как в основе их действия лежит принцип вибромассажа, действующего расслабляющим образом на гладкую мускулатуру бронхов. При хроническом обструктивном бронхите с выраженной дыхательной недостаточностью те же звуки рекомендуется произносить тихо или даже шепотом, мягко, нежно, успокаивающим голосом .
Комплекс упражнений, включающий дыхательные, создающие навыки полного дыхания, развивающие подвижность грудной клетки и диафрагмы, тренирующие мышцы, прямо или косвенно участвующие в акте дыхания, в сочетании с гимнастическими упражнениями общеукрепляющего характера, получил название респираторной гимнастики (Стрельцова Э.В., 1987), которую можно использовать в качестве утренней гигиенической гимнастики (УГГ) у данного контингента больных.
В последние годы для лечения больных бронхиальной астмой стали более широко применять модифицированный метод волевого уменьшения глубины дыхания по К.П. Бутейко.
Показанием к применению волевой ликвидации глубокого дыхания (ВЛГД) является наличие синдрома гипервентиляции (глубокого дыхания и дефицита углекислоты в легких). Противопоказания (относительные):
1) психические заболевания и умственные дефекты, не позволяющиебольному понять суть метода и освоить способ лечения заболевания;
2) инфекционные заболевания в остром периоде;
4) обострение хронического тонзиллита.
Перед началом лечения проводится проба с глубоким дыханием. Если у больного в момент обследования имеет место приступ удушья (бронхиальная астма), то ему предлагается тут же уменьшить глубину дыхания, то есть дышать очень поверхностно с включением пауз после выдоха на 3-4 секунд, вплоть до уменьшения или исчезновения удушья. При прекращении приступа больному предлагается вновь углубить дыхание, зафиксировав время появления затруднения дыхания.
Проба считается положительной, если состояние больного при углублении дыхания ухудшается, а при поверхностном дыхании — улучшается. Указанная проба не должна проводиться, если больной незадолго до этого принял бронхорасширяющие средства (в пределах 4-6 часов).
Лечение способом волевой ликвидации глубокого дыхания, по мнению К.П. Бутейко, следует сочетать с другими методами терапии. Автор методики считает, что перед началом занятий больному необходимо объяснить, каким должно быть нормальное дыхание: каждое дыхание состоит из вдоха, выдоха и дыхательной паузы; в покое и при физической нагрузке дышать надо только через нос; вдох медленный, 2-3 секунды, как можно более поверхностный (0,3-0,5 л), почти незаметный на глаз, за ним следует спокойный пассивный полный выдох 3-4 секунды, затем пауза 3-4 секунды, снова вдох и т.д. Частота дыхания должна быть 6-8 в минуту (МОД — 2-4 л/мин.), при этом содержание углекислоты в альвеолярном воздухе составляет 6,5±0,5 %. Тренировка должна проводиться постоянно, не менее 3 часов в сутки в покое (в начале), затем в движении, усилием воли больной уменьшает скорость и глубину вдоха, а также вырабатывает паузу после полного спокойного выдоха, стремясь постепенно приблизить дыхание к нормальному. Кроме того, необходимо не менее 3 раз в сутки (утром, перед обедом, перед сном) проделывать по 2-3 максимальных задержки дыхания после выдоха, доведя их продолжительность до 60 секунд и более. Максимальная задержка дыхания определяется сидя в удобной расслабленной позе. После ненасильственного выдоха зажать нос двумя пальцами в конце выдоха и зафиксировать время начала и конца паузы до появления ощущения предельной трудности задерживать дыхание. После каждой максимальной задержки дыхания больной должен 1-2 минуты отдохнуть на «малом» дыхании.
В последнее время для лечения бронхиальной астмы также применяется система гимнастики йогов, в основном хатха-йога:
1)физические упражнения, в которых используются различные статические положения тела — асаны;
2) специальные дыхательные упражнения — пранайама.
Пребывание больного бронхиальной астмой даже на протяжении 1 дня в пассивном состоянии отрицательно сказывается на кровообращении и функции дыхательного аппарата. Поэтому, если нет противопоказаний, покой может сочетаться с активными движениями. Покой и движения в режиме больного должны взаимно дополнять друг друга. Установленный соответствующий двигательный режим в течение дня для больного является важным условием успешного применения лечебной физической культуры.
Активные движения рекомендуются не только при общем, но и постельном режиме. В основе активного режима больного лежит правильное использование средств ЛФК. Переводить больного на более активный режим надо постепенно, после улучшения функции дыхания, уменьшения силы и частоты приступов удушья, снижения пульса до 85-90 ударов, а частоты дыхания — до 24-26 в 1 минуту.
2.3Лечебная гимнастика
При бронхиальной астме положительный терапевтический эффект получается от применения лечебной гимнастики в сочетании с физиотерапевтическими средствами — соллюксом, кварцем, суховоздушными ваннами, диатермией, массажем. В последнее время хорошие результаты получают от применения точечного массажа, иглотерапии в сочетании с ЛФК.
Для больных бронхиальной астмой большое значение имеет исходное положение, из которого выполняется физическое упражнение. Правильное, физиологически наиболее выгодное положение облегчает выполнение упражнения и обеспечивает наиболее полное воздействие его на организм больного. При выборе исходного положения учитывают характер заболевания, стадию процесса и общее состояние больного.
Основными исходными положениями являются: лежа, сидя, стоя. Для большинства больных с заболеваниями дыхательного аппарата физиологически наиболее выгодными исходными положениями являются лежа и стоя, при которых создаются наилучшие условия для деятельности дыхательного аппарата. Положение сидя менее выгодное, так как при нем не обеспечиваются оптимальные условия для работы дыхательного аппарата. Это исходное положение целесообразно применять временно при подготовке больного к вставанию. При занятии лечебной гимнастикой в постели можно использовать исходные положения: лежа на спине, лежа на животе, лежа на боку, сидя в постели, стоя на четвереньках.
Положение лежа, как правило, применяется у больных с тяжело протекающей бронхиальной астмой, наличием изменений в легких и сердце, то есть при появлении признаков дыхательной недостаточности и легочного сердца. Типичное положение лежа на спине применяется у больных бронхиальной астмой без выраженной легочной недостаточности. Исходное положение на спине с приподнятым туловищем рекомендуется при наличии у больных бронхиальной астмой легочной, сердечно-легочной недостаточности, эмфиземы легких, пневмосклероза. Положение, лежа на спине с приподнятым ножным либо головным концом, а также лежа на животе, на боку чаще применяется у больных бронхиальной астмой, осложненной нагноительными процессами, например, бронхоэктазами и абсцессом легкого.
Исходное положение стоя применяют при занятиях лечебной физической культуры с больными, у которых отсутствуют приступы удушья, легочная и легочно-сердечная недостаточность, распространенные нагноительные процессы в легких.
Больным с легко протекающей бронхиальной астмой во внеприступный период занятия можно назначать через день или каждый день по 10-15 упражнений общей продолжительностью 20-30 минут.
При наличии бронхиальной астмы средней тяжести количество упражнений уменьшается до 8-10 на протяжении 15-20 минут. В случае развития осложнений (эмфизема легких, пневмосклероз, легочное сердце) количество упражнений приходится снижать до 6-8. Одновременно уменьшается и темп выполнения их. Такие больные должны придерживаться руками за спинку стула или гимнастическую стенку для облегчения выполнения упражнений, либо делать упражнения лежа в постели с наличием балканской рамы, за которую в момент выдоха больной держится руками.
Для страдающих бронхиальной астмой особенно ценны прогулки на свежем воздухе. Они облегчают дыхание, укрепляют дыхательный аппарат и организм в целом. При отсутствии противопоказаний прогулки рекомендуют проводить ежедневно в утренние и вечерние часы. Наилучшим местом для прогулки является сад или парк лечебного учреждения, или территория с зелеными насаждениями, примыкающая к больнице. Продолжительность и расстояние прогулки, характер местности и общий режим должны устанавливаться врачом в зависимости от стадии заболевания и осложнения бронхиальной астмы. Больным с легкой формой бронхиальной астмы во внеприступный период без наличия осложнений можно начинать прогуливаться на свежем воздухе в течение 30-40 минут с преодолением расстояния до 1-1,5 км. Особенно полезны такие прогулки утром, еще до завтрака, натощак и вечером за 1,5-2 часа до сна. Больные с неосложненной формой бронхиальной астмы средней тяжести во внеприступный период переносят прогулки труднее, однако довольно быстро приспосабливаются к ним. Таким больным рекомендуется начинать ходьбу с расстояния 300-400 м, преодолевая его за 30-40 минут. Через 30 дней расстояние увеличивается до 1,5-2 км, которое больные преодолевают за 1,5-2,5 часа. Больным с тяжелой формой бронхиальной астмы и наличием астматического бронхита можно также рекомендовать прогулки, но строго индивидуально и обязательно под контролем частоты сердечных сокращений (ЧСС) и дыхания. Такие больные могут совершать прогулки на расстояние 100-150 м утром и вечером в медленном темпе. При этом ЧСС не должна превышать 90-100 в 1 минуту, а частота дыхания — 24-26 дыхательных движений в минуту. Желательно, чтобы больные за 25-30 минут до прогулки приняли спазмолитические, сердечные препараты, а перед выходом подышали увлажненным кислородом в течение 15-20 секунд. Необходимую дозу нагрузки, которую больной должен получить во время прогулки, можно подобрать с помощью велоэргометра. Одним из ранних признаков наступающей недостаточности дыхания является потребность дышать через рот. При одышке и значительном учащении пульса, указывающих на недостаточность кислорода в организме, больному нужно уменьшить темп движения и сделать остановку для восстановления нормальной ЧД и ЧСС. Для более быстрого урегулирования дыхания и кровообращения хороший эффект дают простые дыхательные упражнения, выполняемые во время остановок.
При использовании тренажерных устройств Киевский НИИ медицинских проблем физической культуры рекомендует следующие методы занятий:
Равномерный метод характеризуется непрерывным выполнением упражнений с заданными постоянными скоростью и мощностью. Для переменного метода характерно чередование упражнений с различной скоростью их выполнения. Интервальный метод сводится к выполнению упражнений с определенными интервалами между ними.
В одном занятии можно сочетать все три метода тренировки, так называемый круговой метод. В занятиях с больными бронхиальной астмой средней тяжести, при существенном снижении толерантности к физическим нагрузкам, рекомендуется применять равномерный или интервальный метод. При исчезновении приступов удушья, появлении определенной адаптации к физическим нагрузкам можно переходить на круговой метод. Занятия с использованием тренажеров могут быть групповыми, индивидуальными и самостоятельными.
Рекомендуется применять постуральный дренаж и дренажную гимнастику у больных бронхиальной астмой через 20 минут после ингаляции бронхолитиков.
Лечебный классический массаж, самомассаж, точечный и сегментарный массаж оказывают хорошее воздействие на больных бронхиальной астмой.
Лечебный массаж — дозированное механическое воздействие на мягкие ткани обнаженного тела больного при помощи специальных приемов, выполняемых в определенной последовательности и сочетаниях. Возникающие при массаже механические напряжения изменяют жидкостно-кристаллическую структуру цитозоля клеток (тиксотропное действие), активируют регуляторы локального кровотока (брадикинин, гистамин, простагландины и др.), которые увеличивают количество функционально активных капилляров в коже и объемную скорость кровотока в них. Усиление лимфоперфузии тканей (в 7-8 раз) ускоряет выход продуктов метаболизма и аутолиза клеток, рассасывание выпотов и инфильтратов, устраняет застойные явления в легких и декомпрессию ноцицептивных проводников. Массаж грудной клетки вызывает брадикардию, нормализует ритм дыхания, увеличивает его глубину и вентиляцию находящихся в физиологическом ателектазе альвеол. Ускорение венозного оттока и увеличение скорости артериального кровотока приводят к повышению систолического и понижению диастолическкого артериального давлений.
Дозированное напряжение дыхательных мышц усиливает их сократительную функцию, нормализует контрактильный и пластический тонус и повышает работоспособность. Мышечный кровоток увеличивается после массажа с 4,2 до 6,3 мл на 100 мм2 в минуту, а внутримышечная температура повышается на 2,7±О,О2°С. Массаж увеличивает активность в мышцах ключевых ферментов клеточного дыхания (цитохромоксидаза), цикла Кребса (сукцинатдегидрогеназа), а также энзимов утилизации конечных продуктов метаболизма — лактатдегидрогеназы и перуватдегидрогеназы. Кроме того, поколачивания грудной клетки (лечебная перкуссия) способствует лучшему отхождению мокроты и субъективному улучшению состояния больного с бронхиальной астмой.
Возникающие при массаже деформации кожи, мышц, связок и внутренних органов стимулируют заложенные в них механорецепторы. Их возбуждение приводит к формированию импульсного потока, который по механосенсорным афферентным путям поступает в дыхательный центр и изменяет структуру дыхательного паттерна. Активация соматосенсорной зоны коры приводит к усилению тормозных процессов в коре головного мозга, развивающихся по механизму отрицательной обратной индукции. Формирование нового очага возбуждения приводит к блокаде восходящего афферентного потока от пораженных органов и тканей. Возникающая после массажа активация центральных регулирующих влияний на внутренние органы существенно изменяет их функциональные свойства и режим деятельности, способствует уменьшению утомления и повышению работоспособности.
Лечебные эффекты: тонизирующий, актопротекторный, вазоактивный, трофический, метаболический, лимфодренирующий, иммуностимулирующий, седативный, анальгетический.
Показания: Бронхиальная астма в межприступный период при нормальных температуре и скорости оседания эритроцитов (СОЭ).
Противопоказания: гнойные воспалительные заболевания легких, хронические абсцессы легких, бронхоэктазы, больные со склонностью к легочному кровотечению, переломы ребер, травматические повреждения грудной клетки, абсцесс легких, метатуберкулезный пневмо-фиброз, доброкачественные новообразования.
План массажа: воздействие на паравертебральные и рефлексогенные зоны грудной клетки, косвенный массаж диафрагмы, легких и сердца, дыхательные упражнения. Положение больного — сидя или лежа. Время процедуры — 12-18 минут. Курс лечения — 12 процедур, через день.
Самомассажпроизводится в состоянии максимального расслабления мышц, что достигается положением больного лежа на спине или сидя, откинувшись на спинку стула. Длится 8-10 минут по 3 раза в день и предшествует лечебной гимнастике. Производится поглаживание пальцами рук шеи и мышц надплечий, груди, где поглаживание сочетается с растиранием вращательными движениями снизу вверх до подключичной области. При этом производится легкое постукивание кончиками пальцев по грудной клетке. Наконец, производится легкое поглаживание поверхности живота круговыми движениями правой ладони.
Дозирование процедур лечебного массажа осуществляется по площади воздействия, количеству массажных манипуляций и продолжительности процедуры. Комбинацией поглаживания и растирания можно добиться преимущественно седативного эффекта, а включением других приемов — тонизирующего.
Общая продолжительность проводимого ежедневно или через день массажа грудной клетки не превышает 20-30 минут, курс лечения — 10-15 процедур.
Проводить массаж рекомендовано в первой половине дня 25-30 минут по 3-4 раза в неделю, на курс — 10-12 процедур с перерывами на 1,5-2 месяца в сочетании с различными видами дыхательной гимнастики, физиопроцедур и бальнеотерапией и другими видами воздействия.
Наиболее эффективным при бронхиальной астме является точечный массаж. Для получения хорошего эффекта от этой процедуры необходимы предварительное определение массируемых точек и технически правильное осуществление массажа.
Техника массажа. Подушечки большого или указательного пальца накладываются на биологически активную точку и производятся горизонтально-вращательные движения по часовой стрелке или против часовой стрелки со скоростью 2-3 оборота в секунду, сочетающиеся с некоторым давлением. Палец не должен смещаться с массируемой точки. Продолжительность и интенсивность воздействия на точку зависят от общего состояния больного, тяжести заболевания, степени локальной болезненности в области массажа. Так, если массируемая точка очень болезненна, проводится лишь легкий круговой массаж, а если болезненность отсутствует, то применяется массаж средней интенсивности. Продолжительность массажа в одной точке составляет, как правило, 1-3 минуты. Чем сильнее воздействие, тем короче оно должно быть по времени. Массаж не должен быть грубым и резким, не должен оставлять синяков.
Массаж биологически активных точек 1-9 больным бронхиальной астмой в межприступном периоде как средство предупреждения приступов удушья можно проводить ежедневно, один раз. В период обострения заболевания массаж указанных точек можно повторять несколько раз в день.
Для предотвращения начинающегося приступа удушья или облегчения дыхания во время приступа рекомендуется: 1) энергичный массаж точек 10-11 в течение 3-4 минут; 2) массаж точки 5 (указательным или большим пальцем производится давление сверху вниз на заднюю поверхность грудины в яремной ямке до появления чувства умеренно выраженных болевых ощущений). Если через 2-3 минуты дыхание больного улучшается, давление можно несколько ослабить. Общая продолжительность массажа данной точки — до 5 минут. В месте локального воздействия может возникнуть сильное покраснение, которое постепенно исчезает.
Для купирования приступа удушья и улучшения общего состояния больного не обязательно массировать все вышеуказанные точки, достаточно воздействовать на одну-две из них, массаж которых наиболее эффективен для данного больного.
Методист ЛФК должен научить (проконтролировать) больного бронхиальной астмой быстро находить у себя вышеописанные биологически активные точки и методически правильно воздействовать на них в порядке экстренной самопомощи при предвестниках приступа удушья или профилактически для продления состояния клинической ремиссии.
2.5. Физиотерапия
При бронхиальной астме неотъемлемой частью лечения являются ингаляции, способствующие разжижению и отхождению мокроты. С этой целью применяют щелочные ингаляции с бронхолитиками, а также используют отвары и настои трав, обладающих отхаркивающим, противовоспалительным и спазмолитическим действием.
Для достижения более легкого расслабления гладких мышц воздухопроводящих путей, противовоспалительного эффекта показаны ультравысокочастотная и сверхвысокочастотная терапия. Эффект этих методов связывается с воздействием электромагнитных колебаний на экстеpopeцепторы кожи и интерорецелторы легких, бронхов и плевры, что приводит к уменьшению и расслаблению мышечных волокон бронхиальной стенки. Процедуры проводят в олиготермической и атермической дозировке в течение 10-12 минут курсом в 5-6 процедур.
Для коррекции аллергической реактивности, улучшения функционального состояния организма рекомендуется электрофорез с магнием, кальцием, бромом по методике общего воздействия (№14-15), а с целью достижения бронхолитического эффекта — электрофорез с ганглиоблокаторами (ганглерон и др.). Процедуры электрофореза проводят пластинчатыми электродами, которые накладывают на грудино-ключично-сосцевидные мышцы и на паравертебральные точки шеи соответствующих сторон (ежедневно, 15 минут, при силе тока до 3 мА).
Для достижения бактерицидного и бактериостатического эффекта применяют дециметровые электромагнитные волны мощностью в 40-50 Вт в течение 12-15 минут (аппарат «Волна-2»).
Выбор и последовательность физиотерапевтических процедур обусловлены особенностями заболевания и физическим состоянием больного. У больных с бронхоспазмом, развившимся на фоне преимущественного поражения воздухопроводящих путей, восстановительные мероприятия лучше начинать с ингаляций бронхолитических средств, затем через час проводить индуктотермию на область надпочечников и межлопаточную область (иди диадинамические токи на шейные симпатические узлы).
В том случае, если бронхоспазм развился на фоне преимущественного поражения респираторных отделов легких, в основе патогенеза, как правило, лежит инфекционный фактор. Поэтому применяют следующую схему: после щелочной тепло-влажной ингаляции на настое трав через 1 час назначают электрофорез на область нижних долей легких с гепарином и медью, затем ингаляцию с новоиманином или хлорофиллиптом, этонием.
В тех случаях, когда поражение легких носит смешанный характер (воздухопроводящие пути и респираторные отделы), кроме вышеописанных мероприятий, желательно назначить электрическое поле ультравысокой частоты и электромагнитные волны сверхвысокой частоты последовательно на проекцию воспалительного фокуса и проекцию надпочечников.
Важное значение имеет сочетание лечебной физической культуры, массажа с гидротерапией и закаливанием организма, особенно, если учесть, что приступы бронхиальной астмы могут развиваться на фоне воспалительных заболеваний дыхательного аппарата.
В последнее время широкое распространение для лечения больных бронхиальной астмой получили скипидарные ванны. Особенно полезны контрастные ванны. Водные процедуры оказывают не только температурное, но и механическое действие, связанное с формированием спинномозговых рефлексов. Кожно-висцеральные рефлексы изменяют деятельность внутренних органов, в том числе дыхательной, сердечно-сосудистой систем, с благоприятным ответом на раздражение соответствующих участков кожи.
Наиболее верным средством профилактики и лечения воспалительных процессов дыхательного аппарата является закаливание организма. Закаливание больных бронхиальной астмой способствует восстановлению нормальной функции дыхательного аппарата путем рефлекторного воздействия на нарушенную деятельность коры больших полушарий. Доказано, что процессы мышечной тренировки и закаливание организма непосредственно связаны между собой. Физические упражнения влияют на ход проводимого закаливания, а метеорологические факторы изменяют результаты мышечной тренировки.
Закаливание больных следует проводить с большой осторожностью и обязательно с учетом требований: постепенности, последовательности, систематичности и строго индивидуального подхода.
Существуют следующие виды закаливания:
1. Прогулки на свежем воздухе в облегченной одежде (в зависимости от погоды).
2. Сон на открытом воздухе (летом) и при открытой форточке (зимой).
3. Обтирание тела водой температуры 35-37 градусов с понижением ее до 18-20 градусов.
4. Купание в открытых водоемах — начинать при температуре не ниже 23 градусов с постепенным снижением ее до 18-19градусов; можно купаться и в морской воде.
5. Систематическое обмывание ног перед сном прохладной водой (27-29 градусов) с постепенным снижением ее до комнатной температуры.
6. Систематическое полоскание рта и зева холодной водой, лучше кипяченой.
7. Катание на лыжах и коньках в облегченной одежде, лучше спортивной.
8. Воздушные ванны — начинать с температуры не ниже 20-22 градусов с 10 минут и доводить до 1-2 часов.
Закаливание хорошо начинать в летнее время — период относительного благополучия для больных бронхиальной астмой, а затем продолжать осенью, зимой и весной.
2.6 Диета при бронхиальной астме
Роль диетической медицинской сестры заключается в следующем:
Осуществлении контроля за работой пищеблока и соблюдением санитарно-гигиенического режима.
Проверке качества продуктов при их поступлении на склад и кухню, контроле правильности хранения запаса продуктов питания.
Составлении при участии заведующего производством (шеф-повара) и под руководством врача-диетолога ежедневной меню-раскладки в соответствии с картотекой блюд.
Осуществлении контроля за санитарным состоянием раздаточных и буфетных при отделениях, инвентаря, посуды, а также за выполнением работниками раздаточных правил личной гигиены.
Оформлении в установленном порядке служебную документацию.
Соблюдении правил внутреннего распорядка, противопожарной безопасности и техники безопасности, санитарно-эпидемиологического режима.
Оперативном приеме мер, включая своевременное информирование руководства, по устранению нарушений техники безопасности, противопожарных и санитарных правил, создающих угрозу деятельности учреждения здравоохранения, его работникам, пациентам и посетителям.
При астме назначают гипоаллергенную диету, из которой удалены все продукты, которые являются неспецифическими раздражителями и вызывают приступы удушья. Чаще всего это цитрусовые, яйца, рыба, крабы, раки, острые соленые и консервированные продукты, орехи. В промежутках между приступами питание должно быть полноценным, но не слишком обильным. Необходимо ограничить содержание углеводов, особенно сахара, соли и жидкости. Полностью исключаются крепкие мясные бульоны и алкоголь.
Употребляемые продукты должны содержать достаточно витаминов А, В, С, Р. Питаться нужно небольшими порциями 5-6 раз в сутки. Последний прием пищи должен быть не позже, чем за 2 часа до сна. Если самочувствие больного позволяет, то можно назначить голодание на 1-2 дня. Во время голодания можно только пить по 6-8 стаканов слабого сладкого чая в день. После голодания, в течение следующего дня проводят гипоаллергенную диету с продуктами, которые не вызывают у больного аллергических реакций. Если не удалось точно выявить продукты, которые вызывают у больного аллергические реакции, то исключают наиболее распространенные аллергены.
Рекомендованные продукты и блюда:
молоко и кисломолочные продукты;
крупы и макаронные изделия;
овощи (капуста, картофель, морковь, свекла, лук, зелень);
любые фрукты и сухофрукты кроме цитрусовых;
хлеб белый, ржаной зерновой;
фруктовые чай (кроме цитрусовых), овощные соки, отвар шиповника.
2.7 Фитотерапия
Лечение бронхиальной астмы — трудноразрешимая задача. Фитотерапия – один из эффективных методов лечения этой болезни. Среди больных бронхиальной астмой можно выделить три группы.
Первая группа имеет наследственный дефект на уровне иммунной системы.
Вторая группа — предрасположенность на эндокринном уровне (недостаточность выработки гормонов или отсуствие реакции на их воздействие)
Третья группа имеет дефект на уровне нервной системы, из-за ее высокой лабильности
Фитотерапия проводится по всем трем направлениям. Первой категории больных для коррекции аллергии, улучшения иммунитета можно рекомендовать следующие растения: фиалку, березу, череду. Осторожно пробовать адаптогены.
Больным, относящимся ко второй группе, эффективно помогает солодка в сочетании с адаптогенами. Им можно рекомендовать хмель, шалфей, лапчатку гусиную и манжетку обыкновенную (две последних не рекомендуется подолгу применять в детской практике).
На третью группу положительное действие оказывают синюха, хмель, липа, валериана, яснотка, лимонник китайский.
Большую роль в предупреждении приступов играет принцип смены лекарственных сборов.
2.7 Анализ состояния здоровья пациентов при поступлении в стационар и начала реабилитации
Изучив методы реабилитации нами проведено исследование 20 пациентов в пульмонологическом отделении КГВВ г. Краснодара методом анкетирования.
Самыми эффективными методами реабилитации у опрошенных больных является:
источник