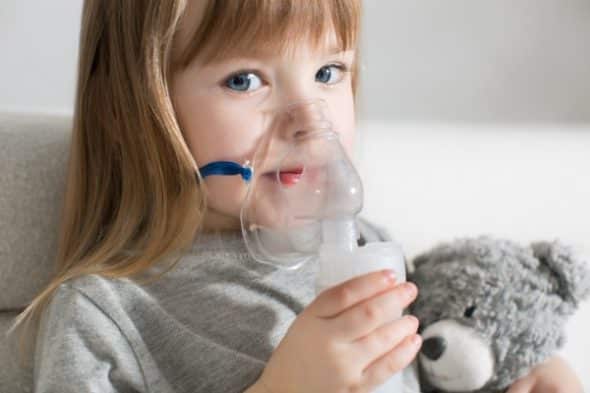
Терапия с использованием небулайзера — один из наиболее действенных методов лечения заболеваний легких. Недавно небалуйзеры из-за высокой стоимости и сложности применения использовались ограничено только в условиях стационара, сейчас их можно с легкостью применять для домашнего лечения. Небулайзеры помогают создать необходимую концентрацию препарата при использовании, что объясняет их популярность.
Известно два основных типа устройств для ингаляции:
Также используются портативные небулайзеры, получающие энергию от аккумулятора. Такие ингаляторы помогают лицам, нуждающимся в быстром введении препарата вне дома.
В компрессорных небулайзерах аэрозоль образуется при поступлении воздуха в распылительную камеру.
Поступает газ в устройство через небольшое отверстие. Давление на выходе падает, что приводит к возрастанию скорости движения воздуха. При столкновении воздуха с жидкостью происходит ее разбивание на маленькие частицы. После чего они сталкиваются с пластиковой заслонкой, что еще больше уменьшает их размер. Первичный аэрозоль остается на стенках устройства, далее снова вовлекается в процесс образования аэрозоля.
В устройствах этого вида жидкость преобразуется в аэрозоль с помощью вибрации пьезочастиц. Кристалл передает колебания на поверхность раствора, где формируются устойчивые волны. При необходимой частоте ультразвука на перекрещивании этих волн возникает микрофонтан, тем самым образуется аэрозоль. Параметры частиц зависят от силы возникающего сигнала.
Дальше частицы как и в другом типе устройства сталкиваются со специальной преградой. Это приводит к образованию мельчайших частиц аэрозоля. Этот процесс полностью бесшумный и осуществляется быстрее, чем в компрессном типе небулайзера. Но ультразвуковые небулайзеры нельзя применять для некоторых средств. Лучше выбирать небулайзеры если необходимо воздействовать на бронхиальное дерево, а лекарство представлено в виде солевого раствора.
Препараты с антибактериальным эффектом, гормоны и муколитики разрушаются под влиянием ультразвуковых волн. Поэтому для их применения выбирают другой тип устройства.
Ингаляционная терапия обладает некоторыми преимуществами по сравнению с другими методами. Преимущества небулайзерной терапии:
- при тяжелых формах патологического процесса необходимо комплексное воздействие, где ингаляция помогает увеличить эффективность терапии и ускорить выздоровление;
- безопасность при применении этих устройств также имеет важно значение, в стандартных аэрозолях содержится большое количество растворителей и специфических добавок;
- не требуется делать сильного вдоха, при приступе астмы данный подход идеален. Такой метод лечения подойдет для восстановления после операции, и для пациентов с признаками нарушений соматической регуляции;
- отсутствие ограничений по возрасту — это существенное преимущество для лечения дыхательного аппарата при помощи небулайзера;
- практическая функциональность при астматических приступах. Можно легко применять устройство без вмешательства врача, так как контролировать маневры дыхания не нужно.
Эти преимущества позволяют их применять в комплксной терапии. При выборе аппарата для ингаляций необходимо учитывать преимущества каждого. Сейчас их имеется огромное разнообразие. Небулайзеры могут работать от сети или от переносного аккумулятора.
К недостаткам небулайзерной терапии относят:
- неэффективность применения аэрозолей из суспензионных лекарственных форм и вязких средств;
- слишком большой остаточный объем препарата;
- нагревание препарата при введении, что ведет к разрушению вещества.
При приобретении небулайзера учитывают тип лекарства, который необходимо применять для ингаляции. Неграмотный выбор устройства может привести к инактивации медикамента, недостижению необходимого результата и нанесению вреда.
Небулайзерная терапия при бронхиальной астме достаточно эффективна на всех стадиях заболевания. Это портативное устройство помогает быстро купировать приступы заболевания при тяжелых видах хронической и нестабильной астмы. Также некоторые данные свидетельствуют об эффективности такого способа введения кортикостероидов и соединений магния. Можно таким способом вводит и симпатомиметики.
При этом заболевании небулайзеры можно применять при сильно осложненных формах. Эффективность муколитиков и стероидных препаратов при данном способе введения не достаточно исследована.
Применяется небулайзерная терапия при данном типе заболевания достаточно широко. Помимо бронхолитиков и кортикостероидных средств, применяемых для терапии обструкции бронхов и повышенной активности, важное значение играют мукоактивные средства и противобактериальные соединения. При их введении можно снизить выраженность клинической картины, улучшить функцию дыхания и качество жизни пациента.
Ингаляция при помощи небулайзеров может использоваться как профилактика пневмонии при микозных поражениях легочного аппарата.
При ингяляционном введении илопроста небулайзром от 6 до 10 раз можно добиться эффекта снижения симптоматики. Данная терапия улучшает гемодинамику и увеличивает работоспособность
Небулайзеры можно применять при следующих поражениях органов дыхания:
- острые патологии респираторного типа;
- приступы удушья;
- пневмонии;
- некоторые разновидности бронхита;
- болезнь бронхоэктатического типа;
- дисплазия легких у новорожденных детей;
- бронхиолит вирусного типа;
- затяжной синусит;
- альвеолит фиброзирующего идиопатического типа;
- облитерирующая стадия бронхиолита.
При паллиативном лечении, целями которого является облегчение симптомов и болей у больных в терминальной стадии. Ингаляции помогают кашель рефракторного типа, одышку, скопление выделяемого секрета, обструкцию бронхов.
Небулайзеры можно использовать в таких перспективных направлениях, как генная терапия, создание необходимой концентрации некоторых вакцин, угнетение иммунитета после пересадки органов, эндокринология.
Для нейбулайзерной терапии необходимо приобретать специальные растворы медикаментов, которые выпускается во флаконах или контейнерах из пластика. Объем препарата для одной манипуляции не должен превышать 5 мл. Расчет нужного объема для ингаляции производят в зависимости от индивидуальных особенностей организма.
Для ингаляций небулайзером используются следующие группы препаратов:
- средства, помогающие разжижать мокроту и улучшать отхаркивание;
- симптамомиметик;
- медикаменты, способствующие расширению бронхов;
- гормональные средства, которые оказывают многосторонний эффект, в первую очередь снимают воспаление и отек;
- медикаменты с противоаллергическим эффектом;
- антибактериальные вещества;
- антисептические растворы;
- щелочные и солевые препараты.
Для того чтобы достичь необходимого эффекта от ингаляционной терапии нужно соблюдать некоторые правила:
- проводить ингаляции не раньше чем через час после употребления пищи или сильной нагрузки;
- при лечении ингаляциями необходимо исключить курение. Если нет такой возможности, то ограничивается воздержанием от вредной привычки на два часа после процедуры;
- во время ингаляции нельзя разговаривать;
- одежда не должна препятствовать дыханию;
- при поражении носовой полости вдох делают носом, а выдох ртом без лишнего напряжения;
- при патологиях нижних дыхательных структур производят оральную ингаляцию, дыхание должно быть достаточно глубоким и легким. После вдоха на несколько секунд стараются задержать дыхание и медленно выдыхают;
- частые дыхательные акты могут спровоцировать головокружение, поэтому можно делать перерывы при процедуре;
- соблюдать осторожность при использовании симпатомиметиков;
- перед манипуляцией не нужно применять средства, которые улучшают отхаркивание или полоскать рот какими-либо растворами антисептиков;
- после завершения ингаляции рот поласкают теплой водой, а если использовалась маска, то промывают лицо. Это поможет удалить остатки вдыхаемых веществ;
- длительность одной не больше 10 минут. Курс лечения не больше 15 процедур.
Небулайзер помогает доставлять лекарственное вещество непосредственно в отделы дыхательного аппарата. Данное лечение подходит людям, у которых болезнь достигла респираторных отделов. Поимо этого, слизистая хорошо подходит для введения препаратов другого назначения.
При выборе ингалятора учитывают заболевание, которое будут лечить таким способом. Также нужно отталкиваться от своих финансовых возможностей.
На Российском рынке медицинских приборов представлены устройства, произведены в Германии, Японии и Италии. Небулайзеры отечественными производителями пока что не выпускаются. Подробное описание каждой модели можно узнать у представителей, занимающихся продажей приборов. При выборе устройства для ингаляций учитывают следующее:
- характеристики распылителя и компрессорной части;
- стоимость устройства;
- срок эксплуатации;
- шум при работе;
- его вес и размер.
Также важно значение имеет вид распылителя. Прямоточные ингаляторы подойдут для маленьких детей. Детям постарше понадобится специальная маска. При использовании взрослыми нужен мундштук.
Терапия небулайзером с позиции доказательной медицины является перспективным направлением. Но чтобы добиться желаемого эффекта от ингаляции, необходимо правильно выбирать устройства, соблюдать условия проведения манипуляции, наблюдаться у врача для контроля лечения, правильно использовать оборудование.
источник

Бронхиальная астма — широко распространённый хронический недуг. Крайне трудно излечиться от данной болезни полностью. По этой причине больные вынуждены всегда принимать лекарства. Очень популярно лечение бронхиальной астмы ингаляциями.
Хорошо себя зарекомендовали ингаляции, которые делаются через небулайзер. Здесь медикамент трансформируется в небольшие частички, которые быстро и полностью проникают к бронхам. Небулайзерная терапия подходит как для лечения, так и для профилактики.
Небулайзер — особый прибор для астматиков. Он разбивает лекарство на молекулы, которые наподобие облака проникают к бронхам. При этом пищеварительный тракт не затрагивается. С помощью небулайзерной терапии удаётся добиться нужного эффекта: приступ удушья полностью снимается.
Небулайзер позволяет делать ингаляции при бронхиальной астме в условиях дома. Если потребуется, таким прибором удастся воспользоваться и при наличии иных патологий, связанных с органами дыхания. Это, к примеру, ангина, ларингит, фарингит, обычная простуда.
Небулайзер при астме зарекомендовал себя исключительно с положительной стороны. В число главных преимуществ данного устройства входят следующие:
- пресечение удушья происходит очень быстро;
- препарат рекомендуется применять в случае сложной формы астмы;
- во время ингаляции не требуется координировать дыхание;
- почти не затрагиваются другие системы и органы;
- если требуется, можно прибавить больше лекарства;
- прибор не вызывает сложностей в использовании.
Использование небулайзера в домашних условиях имеет свои особенности. Здесь крайне важно делать следующее.
- По завершении процедуры необходимо хорошо вымыть и просушить ёмкость для растворов, равно как и трубки с мундштуком.
- Ингаляционные глюкокортикостероиды для лечения бронхиальной астмы имеют очень высокую концентрацию. Поэтому после их применения следует прополоскать ротовую полость и ополоснуть лицо.
Проведение лечения таким способом, как ингаляции небулайзером, при бронхиальной астме рекомендовано в следующих случаях:
- невозможно другим способом доставить медикамент в дыхательные пути (к примеру, в детском возрасте и при немощности больного карманный прибор использовать сложно);
- работа лёгких нарушена очень сильно;
- имеется потребность в получении большой дозы медикамента, однако важно, чтобы в такой момент на организм было оказано наименьшее влияние;
- больной имеет астматический статус;
- имеется потребность в систематическом увлажнении слизистой носа и горла;
- астматические приступы продолжаются длительное время;
- по тем или иным причинам неудобно использовать иные ингаляторы.
Но в некоторых случаях такое устройство применять нельзя:
- чрезмерно пересушены слизистые;
- долгие приступы удушья;
- возраст младше семи лет;
- при потере сознания;
- не представляется возможности проверить периодичность вдохов и количество нажатий на ингалятор;
- требуется ввести в бронхи очень много лекарства.
Данный аппарат для астматиков предлагается в нескольких исполнениях.
- Ультразвуковой — жидкость превращается в аэрозоль под влиянием волны ультразвука, которую создаёт генератор.
- Компрессионный — препарат подаётся во время вдоха.
- Электронно-сетчатый — лекарство видоизменяется в аэрозоль под влиянием мембраны, которая вибрирует.
Оптимальный вариант удастся подобрать при наличии заболевания любой формы. Главное, предварительно проконсультироваться с врачем-пульмонологом.
Наверняка каждый человек, который страдает от бронхиальной астмы, желает знать, какой небулайзер лучше. Здесь важно понять, что зависит непосредственно от особенностей протекания заболевания и от того, каким лекарством дышит пациент. Поэтому прежде чем совершить покупку, нужно скрупулёзно изучить следующее:
- размер частиц препарата в аэрозольном исполнении;
- совместимость с разными лекарствами;
- возможность автономной эксплуатации;
- комплектация.
Внимание! На продолжительность ингаляции при бронхиальной астме небулайзером влияют особенности конструкции прибора. Чем изделие проще, тем меньше времени уйдёт на процедуру. В среднем данный процесс занимает от пяти минут до получаса.
Прежде всего, придаётся значение величине аэрозольных частиц. Этот момент крайне актуален, если предполагается применение ультразвукового устройства. Такое оборудование не имеет функции настройки размеров распыляемых молекул.
Доктора нередко используют специфические топические кортикостероидные препараты. В ультразвуковых установках их применять запрещено. Если в дыхательных путях есть инфекция, то такое оборудование тоже нельзя применять. Предварительно следует избавиться от инфекции. С этой целью принимаются антибиотики.
Специалисты рекомендуют покупать прибор, который позволяет получить молекулы величиной в два-шесть мкм. Они наиболее быстро попадают в верхние дыхательные пути. Более крупные или чрезмерно мелкие молекулы зачастую не проникают достаточно глубоко. В итоге не достигается требуемый эффект.
Когда устройство приобретается для ребёнка, оно обязательно должно комплектоваться респираторной маской. Она ограничит распыление состава вне обрабатываемого участка. Если болезнь протекает в сложной форме, то разумнее остановить выбор на приборе, который способен функционировать в автономном режиме.
Важно! Вне зависимости от надёжности прибора со временем его придётся заменить. Эксплуатационный срок составляет в среднем сто процедур. Чем этот показатель больше, тем в более крупную сумму обойдётся изделие.
При заболевании бронхиальной астмой терапия иногда длится долгие годы. Благо, смеси и растворы для ингаляций небулайзером предлагаются в очень широком ассортименте. Чтобы не допустить неприятных последствий, подбирать медикаменты следует с особой осторожностью. Чаще всего прописываются такие препараты:
- бронходилататоры (люголь, беродуал и другие);
- натрий хлорид в разбавленном виде;
- ИГКС (флутиказон, будесонид);
- регуляторы мембран тучных клеток;
- муколитики (флуимуцил, лазолван и другие);
- противомикробные средства (при обнаружении инфекции).
Предназначены для пресечения легкого приступа. Эффект быстрый, однако не длительный. Важно строго соблюдать инструкцию по применению.
Ингаляционные кортикостероиды при бронхиальной астме способствуют сокращению гипрерреактивности бронхов и улучшению работы лёгких. Рекомендованы в случае наличия патологии второй степени тяжести.
Признаны хорошим средством профилактики. В случае приступа малоэффективны. Могут назначаться для лечения детей.
Снимают отёк и помогают отойти мокроте. Подходят в качестве профилактической меры.
С помощью некоторых средств ингаляции разного вида при бронхиальной астме делать нельзя:
- папаверин, эуфиллин и схожие с ними продукты;
- составы, которые содержат различные масла;
- настойки трав.
Содовый состав можно применять исключительно после получения консультации у компетентного доктора. Если медикамент вскрыли более суток назад, то от его использования лучше отказаться. Разбавлять состав минералкой или кипячёной водой из-под крана запрещено. Это может привести к отёку слизистой.
Внимание! Неправильно подобранное лекарство может спровоцировать ухудшение состояние здоровья пациента.
Есть состояния, при наличии которых ингаляции делать запрещено:
- гипертония;
- очень высокая температура, причём без видимых на то причин;
- обострение (приступы случаются минимум два раза в неделю);
- в дыхательной системе развился гнойный абсцесс;
- нередко случаются кровотечения из носа или/и лёгких;
- есть болезнь, относящаяся к сердечной мышце.
Берегите себя и своих близких! Пожалуйста, обязательно поделитесь этим полезным материалом в социальных сетях, чтобы о нём узнало больше людей.
источник
Бронхиальная астма – недуг с воспалительным процессом, который имеет хронический характер и связан с гиперреактивностью бронхов. Оптимальным методом, который доставляет средство к цели и ликвидирует симптоматику болезни – это ингаляции небулайзером. Распылитель, он же небулайзер – это специальное устройство, способное превращать жидкость в состояние аэрозольного облака. Но для максимальной эффективности ингаляции необходимо правильно его выбрать и научиться им пользоваться.
Краткое содержание статьи
Небулайзер представляет собой незамысловатое устройство, функционирующей частью которого является 
Пользуясь этим аппаратом, необходимо придерживаться 2-х основных рекомендаций:
- После использования резервуар для растворов, мундштук и трубки нужно тщательно промыть и высушить.
- Если ингаляция проводилась с применением глюкокортикостероидных медикаментов, то обязательно необходимо умыть лицо и прополоскать рот.
Различают три основных типа небулайзеров: компрессорные, ультразвуковые и электронно-сетчатые.
Самый распространенный и дешевый вид – это компрессорный (струйный). Переход лекарственного раствора в аэрозольную форму происходит по средствам компрессора, генерирующего сильный поток воздушных масс. Этот вид устройства имеет такие достоинства использования как:
- простота эксплуатации;
- сохранение структуры лекарственных веществ при распылении;
- оснащение экономайзером, обеспечивающим подачу аэрозоля исключительно во время вдоха;
- доступная цена.

специфическую волну, способную превратить раствор в состояние аэрозоля. Он не занимает много места и работает довольно тихо. Существенный его недостаток – это лимитированный перечень распыляемых средств, ведь ультразвук может менять структуру крупных молекул в лекарственных веществах.
Относительно новой разработкой являются электронно-сетчатые приборы, создающие аэрозольное облако по средствам вибрирующей мембраны. Такой аппарат совмещает все достоинства предыдущих модификаций, но имеет достаточно большую стоимость, что является существенным недостатком.
ВАЖНО! Небулайзер для ингаляции необходимо содержать в чистоте в силу его индивидуального использования. Кроме того, это продлит срок его эксплуатации.
Главными достоинствами ингаляции с небулайзером при бронхиальной астме считаются:
- Результативность купирования приступа удушья в силу скорого проникновения препарата в бронхи.
- Прибор можно использовать при развитии симптомов астмы, которые чреваты летальным исходом.
- Незамысловатость эксплуатации.
- Ингаляция может проводиться даже грудному ребенку.
- Отсутствие особой координации вдоха/выдоха при проведении процедуры.
- Подобная ингаляция фактически не воздействует на прочие органы и системы.
- Отличная сочетаемость препаратов и использование больших дозировок для лечения астмы.
- Прибор можно использовать дома, в больнице, в дороге.
- Нет пропеллентов и фреона.
- Прибор можно соединить с контуром подачи кислорода либо использовать для пациентов на ИВЛ.
В основном ингаляции небулайзером при бронхиальной астме назначают в таких случаях:
- лекарственный препарат должен доставляться в тракт дыхательной системы именно этим способом;
- пациент не может воспользоваться другим видом ингаляторов (тяжелые или слабые больные, а также маленькие дети);
- при серьезных поражениях легких, когда требуется доставить активный препарат именно в альвеолы;
- раздражения тракта дыхательной системы при использовании обычных ингаляторов;
- тяжелого течения астмы, долгих удушливых приступах и при астматическом статусе;
- если при лечении болезни необходимо увлажнить слизистую;
- если больной не может научиться одновременно делать вдох и нажимать на баллончик карманного ингалятора.
Медицинская практика последних лет показывает, что все больше пациентов выказывают желание пользоваться небулайзерами, потому что считают их современным удобным медицинским средством.
Если больной хочет делать ингаляции при бронхиальной астме с помощью этого аппарата, то изначально необходимо проконсультироваться со специалистом. Ведь выбор зависит от особенностей протекания астмы и назначенных лекарственных препаратов.
Перед покупкой необходимо тщательно изучить 4 основные характеристики прибора:
- Размер частиц лекарства в аэрозольном виде.
- Совместимость с различными медикаментами.
- Комплектация.
- Возможность работать автономно.
ВАЖНО! Устройство аппарата влияет на время проведения ингаляции. Чем прибор проще, тем больше времени будет занимать процесс. Среднее время проведения процедуры – 5-30 минут.
На размер аэрозольных частиц нужно обратить внимание в первую очередь. Особенно если планируется покупка ультразвукового аппарата, потому что у них зачастую нет функционала настройки размеров распыляемых молекул.
Для лечения бронхиальной астмы необходимо приобрести прибор, продуцирующий аэрозольные молекулы размером 2-6 мкм. Молекулы такого размера легко проникают в верхние дыхательные пути. Если частицы будут больше, то они не достигнут цели, осев в ротоглотке, гортани и трахее. Относительно мелкие же молекулы пройдут мимо и осядут в альвеолах.
Относительно «совместимости» можно сказать, что врачи часто прибегают к специфическим топическим кортикостероидным препаратам, которые нельзя использовать в ультразвуковых устройствах. Этот вид прибора также не подходит при присутствии инфекции в дыхательном тракте, для устранения которой используют ингаляции с раствором антибиотиков.
Если покупка осуществляется для ребенка, то комплект обязательно должен включать респираторную маску, которая ограничивает распыление аэрозоля во вне.
При тяжелом протекании недуга ингаляция может потребоваться внезапно и в любом месте, поэтому лучше остановиться на покупке прибора с автономной работой. Кроме того, любое устройство требует периодической замены распылителя, срок эксплуатации которого приблизительно 100 процедур. Чем больше срок эксплуатации распылителя, тем дороже будет стоить сам аппарат.
С помощью этого аппарата можно проводить как экстренную помощь во время удушья, так и основную терапию недуга, которая способна держать заболевание под контролем и не допускать новых бронхоспазмов.
К экстренным препаратам, которые быстро купируют бронхоспазм, относят:
- «Сальбутамол»;
- «Фенотерол»;
- «Ипратопия бромид»;
- «Беродуал»;
- аналоги выше перечисленных препаратов.
Для поддерживающей терапии чаще всего прибегают к кортикостероидным медикаментам местного назначения: «Будесонид-натив», «Кромогексал», «Беклазон».
Также специалисты практикуют назначение астматикам ингаляционных медикаментов, направленных на разжижение мокроты. Но использовать подобные лекарства необходимо осторожно, так как большой объем мокроты в бронхах может привести новому бронхоспазму и удушью. С целью выведения мокроты при ингаляции можно воспользоваться раствором натрия хлорида.
ВАЖНО! Процедура должна начинаться с применения бронхорасширяющих медикаментов. Только после них можно использовать кортикостероидные и муколитические лекарства.
| Медикаменты | Показания | Использовать в компрессорном | Использовать в ультразвуковом |
|---|---|---|---|
| Бронходиляторы: (расширяют бронхи) беротек, сальбутамол, беродуал, атровент, сульфат магния. | Бронхиты, бронхиальная астма. | можно | можно |
| Муколитики: (разжижают мокроту) лазолван, флуимуцил, физ- раствор натрия хлорида (0,9%),. | Пневмонии, бронхиты, бронхиальная астма, муковисцидоз. Различные процессы в бронхах, где имеется вязкая трудноотделяемая мокрота. | можно | можно |
| Антибиотики: флуимуцил-антибиотик, гентамицин, диоксидин. | Тонзиллит, фарингит, бронхиты бактериального происхождения, пневмониии, нагноительные заболевания лёгких — абсцессы, бронхоэктазы, муковисцидоз. | можно | нельзя |
| Стабилизаторы мембран тучных клеток: кромоглициевая кислота. | Бронхиальная астма | можно | можно |
| Вещества легочного сурфактанта: порактант альфа, сурфактант. | РДС и бронхолегочная дисплазия у детей, в т.ч. новорожденных | можно | нет |
| Противовоспалительные препараты: гормоны — дексаметазон, будесонид, пульмикорт и растительные — ротокан. | Острые и хронические воспалительные болезни дыхательного тракта | можно | только растительное сырье |
| Блокирующие интенсивный кашель: лидокаин 2%. | Рефрактерный кашель: чаще всего при вирусных трахеитах, ларингитах, раке лёгких. | можно | можно |
| Антигрибковые средства: амфотерицин. | Системные микозы (кандидомикоз, аспергиллез и др.), лейшманиоз. | можно | можно |
Неверный подбор препарата для аппарата чреват не только его поломкой, но и ухудшением здоровья больного. Следовательно, для проведения процедуры есть определенные ограничения.
- Нельзя пользоваться раствором, ампула которого была вскрыта более чем 24 часа назад.
- Не допускается разбавление растворов кипяченной/дистиллированной/минеральной водой, которая при попадании в бронхи провоцирует отек слизистой и удушье.
- Без консультации врача запрещается использование содового раствора. Он может «высушить» дыхательный тракт или привести отеку при недостаточной концентрации.
- В силу содержания крупных молекул, не рекомендуют применять отвары и настойки трав.
- Для среднего дыхательного тракта процедуру не рекомендуют проводить с эфирными суспензиями, которые образуют специфическую пленку, затрудняющую вдох/выдох и устранение мокроты.
- растворы, содержащие масла (исключение – лечение ЛОР-органов с применением назальных канюль);
- растворы с содержанием взвешенных частиц, в частности растительные отвары и настойки;
- димедрол, эуфиллин, платифиллин, папаверин и похожие им препараты, не имеющие субстрата воздействия на слизистые оболочки.
Выбор прибора, как и подходящих к нему медикаментов, должен осуществляться параллельно с индивидуальной консультацией у специалиста. Ведь совместное использование устройства и правильно назначенных медикаментов – это залог улучшения состояния, а может быть и к полному возвращению к обычному образу жизни.
Моему сыну уже 6 лет. До 4 лет мы не выходили из больницы. Как только заболеет, так и одышка. Полного обследования мы не проводили. Во время лечения в больнице лекарства уходили тоннами. И кроме антибиотиков нам проводили процедуру – ингаляции небулайзером. Я подумала, почему бы и нет? Астмы, как таковой у нас не наблюдается, только частые бронхиты. Купили небулайзер, и уже 2 года в больницу не ходим вообще.
Вот не знаю. Мы брали самый дешевый, обычный паровой ингалятор Ромашка 3, производства РОССИЯ. Обошелся нам в 1400 руб. всего. Племяннику кашель вылечил за 5 дней. Ингаляции делали на воде с солью и содой, и ромашковый сбор. Брали его в инет-магазине. Доставили быстро. Теперь лечимся всей семьей. Я обычно беру распаривать лицо перед чисткой. Удачная и бюджетная покупка. Там были еще небулайзеры: компрессорные и ультразвуковые, по разным ценам. Но мы выбирали по карману. И к тому же племяннику 10 лет, нет страха, что может обжечься или перевернуть на себя ингалятор. Уже достаточно взрослый.
Не лечите себя сами, если не знаете как сделать простую ингаляцию. А она не такая уж и «простая», оказывается. Знания нужны, а то будет как у меня. Раз-два, боржоми залила, поглубже вдыхаю… И тут так вдохнула что и дальше только кашляла и задыхалась покуда неотложка укол не сделала (эуфилин, кажется). Спазмировали пары от солей бронхи. Так что не стоит, наверное это делать с минералкой, лучше покупать раствор специальный и следовать инструкции.
Друзья, хочу поделиться с вами интересной статьей, в которой доктор Комаровский объясняет насколько вредно заливать в небулайзер минеральные воды. Для всех кому не безразлично собственное здоровье, почитайте! Я раньше тоже думала, что минералка безопасна в небулайзере, пока сама чуть не угробила собственного ребенка. Короче не стоит экспериментировать, люди лейте в аппарат специальные растворы и Боржоми лучше просто пить.
Ребята! Кашель, насморк – лечите, как врач рекомендует. Самолечением не занимайтесь! А то, тут вот, то ли от своей лени (ну проще же в небулайзер хлюпнуть минералочки и дешевле!), то ли в надежде, что от «боржоми» же априори ничего быть не может плохого! Ну мы и лечимся, а потом выдыхаем такое лечение… Хорошо еще, если все хорошо кончается (углекислый газ, бактерии, соли – всё это попадает к нам в легкие). Рекомендую посмотреть на Ютуб ролик, называется «Разрушители мифов: “Можно ли заливать Боржоми в небулайзер”. Наглядно показано, чем именно это опасно.
Все правильно говорите Саша!
Читайте инструкцию к небулайзеру. Используйте только специальные растворы, а не ставьте эксперименты над собственным здоровьем. Не заливайте в небулайзер минеральную воду, а лучше посмотрите видео, в котором эксперты объяснили, можно ли заливать Боржоми в ингаляторы и какие последствия могут быть, насколько это опасно https://www.youtube.com/watch?v=jl-kjLyU3RE&feature=youtu.be
Да, все правильно – хорошее, полезное видео…
источник
Распространенность бронхиальной астмы (БА) среди детского населения неуклонно растет. Из-за низкой приверженности пациентов и их родителей к базовой терапии БА продолжают регистрироваться случаи заболевания с неконтролируемым течением. В Украине больные с БА и их родители все еще испытывают страх перед применением ингаляционных ГКС (ИГКС) и дозированных ингаляторов (ДИ). Нарушение техники использования последних часто приводит к снижению эффективности терапии и отказа от базовой терапии у детей младшего школьного возраста. Однако большинство родителей положительно относятся к небулайзерной терапии, следует учитывать, назначая лечение пациентам с БА.
Обследование функции внешнего дыхания (ФВД) продолжает оставаться основным методом контроля за течением заболевания. Спирография — относительно несложный и неинвазивный метод, необходимый для диагностики БА, а пневмотахографии — информативный метод для выявления нарушений бронхиальной проходимости.
Известно, что у детей, больных БА, чаще обнаруживают обратный обструктивный тип вентиляционной недостаточности (ВН) со снижением скоростных показателей ФВД. При длительном тяжелом течении заболевания или при отсутствии базовой терапии присоединяются фиброзные изменения бронхолегочной ткани с уменьшением объемных показателей.
Целью исследования было оценить эффективность небулайзерного метода доставки лекарств в процессе терапии при бронхиальной астме у детей.
Было обследовано 72 детей, больных БА в возрасте от 6 до 8 лет, находившихся на стационарном лечении в отделении аллергологии областной детской клинической больницы.
- наличие атопического фенотипа БА частично контролируемое или неконтролируемое течение заболевания; отсутствие сопутствующей острой респираторной вирусной инфекции.
Пациенты I группы (51 ребенок) не принимали необходимые медикаменты для контроля заболевания согласно унифицированным протоколом лечения. Эта группа была разделена на две подгруппы — Ia (n = 30) и Ib (n = 21), в зависимости от метода доставки лекарств в процессе терапии.
К II группе (21 ребенок) вошли больные БА, которые частично получали базовую терапию, согласно тяжести состояния, в течение последних 3 месяцев. К критериям исключения относили легкое течение заболевания; критериям прекращения — наслоения острой респираторной инфекции.
Всем детям, больным БА, находившихся на лечении в клинике, назначалась терапия: средние и высокие дозы ИГКС и, при необходимости, β-2-адреномиметики короткого действия. Пациенты подгруппы Ia и II группы использовали флутиказона пропионат (в дозах 100-125 мкг 2-3 раза в сутки) и сальбутамол через дозированный аэрозольный ингалятор; пациенты подгруппы Ib — с помощью небулайзера получали флутиказона пропионат (1000 мкг) 2-3 раза в сутки (в зависимости от потребности доза корректировалась) и сальбутамола сульфат по 1 небуле (2 мг) 3 раза в сутки.
В 30 детей (58,8%), которые не получали достаточной базовой терапии (группа I), наблюдалось неконтролируемое течение заболевания. У всех пациентов, которые частично принимали ИГКС (21 ребенок, группа II), диагностирован частично контролируемый ход, достоверно отличало их от детей I группы (р 0,05) МОС 50 — до 35,69 ± 1,54% (р 0,05). Проходимость крупных и средних бронхов существенно не отличалась между группами после лечения, хотя высоких показателей было достигнуто в группах, получавших небулайзерную терапию. У детей Ib группы ОФВ 1 увеличился до 73,45 ± 2,13%; ПОС — до 69,97 ± 2,01%; МОС 25 — до 64,37 ± 2,07%; МОС50 — до 58,28 ± 2,51% по сравнению с детьми Ia группы, в которых отмечалась лишь тенденция к умеренному снижению обструктивных нарушений на всех уровнях бронхиального дерева (р> 0,05).
У детей подгруппы Ib наблюдалась положительная динамика показателей резервов дыхания по сравнению с пациентами II группы: в этих группах РО Вд увеличился соответственно от 47,49 ± 2,32% до 80,62 ± 2,05% (р в Ib подгруппе: ФЖЕЛ выросла с 52,46 ± 2,1% до 79,33 ± 1,91% (р в Ia подгруппе: ФЖЕЛ — от 53,47 ± 2,43 до 78,84 ± 1,8% (р во II группе: ФЖЕЛ — от 51,31 ± 1,89 до 71,86 ± 1,61% (р 0,05).
Динамика объемных показателей системы внешнего дыхания (ЖЕЛ, МВЛ) нормализовалась после лечения у большинства детей, особенно II группы, что свидетельствует об отсутствии у них выраженных структурно-морфологических изменений бронхолегочного аппарата.
источник
Небулайзерная терапия — является одним из видов ингаляционной терапии применяемой при заболеваниях органов дыхания. Наиболее широкое применение небулайзерная терапия получила в лечении бронхиальной астмы и ХОБЛ, как высокоэффективный способ доставки лекарственного средства непосредственного в бронхи.
Для проведения небулайзерной терапии используют специальные устройства — небулайзеры. Слово «небулайзер» происходит от латинского «nebula» (туман, облачко), впервые было употреблено в 1874 г. для обозначения «инструмента, превращающего жидкое вещество в аэрозоль для медицинских целей». Один из первых портативных «аэрозольных аппаратов» был создан J.Sales-Girons в Париже в 1859 г. Первые небулайзеры использовали в качестве источника энергии струю пара и применялись для ингаляции паров смол и антисептиков у больных туберкулезом. Современные небулайзеры мало чем напоминают эти старинные устройства, однако они в полной мере отвечают старому определению — продукции аэрозоля из жидкого лекарственного препарата.
- Цели небулайзерной терапии
Основной целью ингаляционной (небулайзерной) терапии является достижение максимального местного терапевтического эффекта в дыхательных путях при незначительных проявлениях или отсутствии побочных эффектов.
Диспергирование лекарственного препарата, происходящее при образовании аэрозоля, увеличивает общий объем лекарственной взвеси, поверхность её контакта с пораженными участками тканей, что существенно повышает эффективность воздействия. Некоторые медикаменты плохо абсорбируются из желудочно-кишечного тракта или подвергаются значительно выраженному эффекту первого прохождения через печень. В таких случаях местное назначение, а в данном случае ингаляционный путь является единственно возможным.
- Задачи небулайзерной терапии Основными задачами небулайзерной терапии являются:
- Уменьшение бронхоспазма.
- Улучшение дренажной функции дыхательных путей.
- Санация верхних дыхательных путей и бронхиального дерева.
- Уменьшение отека слизистой.
- Уменьшение активности воспалительного процесса.
- Воздействие на местные иммунные реакции.
- Улучшение микроциркуляции.
- Защита слизистой оболочки от действия аллергенов и производственных аэрозолей.
- Преимущества небулайзерной терапии
- Возможность использования, начиная с самого раннего возраста, при любом физическом состоянии больного и независимо от тяжести заболевания, в связи с отсутствием необходимости синхронизировать вдох с потоком аэрозоля (не требует совершения форсированных дыхательных маневров).
- Доставка большей дозы препарата и получение эффекта за более короткий промежуток времени.
- Возможность легко, правильно и точно дозировать лекарственные средства.
- Простая техника проведения ингаляций, в том числе в домашних условиях.
- Возможность использования широкого спектра лекарственных средств (могут быть использованы все стандартные растворы для ингаляций) и их комбинаций (возможность одновременного применения двух и более лекарственных препаратов), а также настоев и отваров фитосборов.
- Небулайзеры — единственные средства доставки лекарственного препарата в альвеолы.
- Возможность подключения в контур подачи кислорода.
- Возможность включения в контур ИВЛ.
- Экологическая безопасность, так как отсутствует выделение в атмосферу фреона.
- Виды небулайзеров Различают два основных типа небулайзеров:
- Компрессорные небулайзеры
В компрессорных небулайзерах образование аэрозоля происходит при подаче воздуха в камеру распыления посредством компрессора.
Принцип компрессорного (струйного) небулайзера основан на эффекте Бернулли (1732 г.) и может быть представлен следующим образом. Воздух или кислород (рабочий газ) входит в камеру небулайзера через узкое отверстие Вентури. На выходе из этого отверстия давление падает, и скорость газа значительно возрастает, что приводит к засасыванию в эту область пониженного давления жидкости через узкие каналы из резервуара камеры. Жидкость при встрече с воздушным потоком разбивается на мелкие частицы размерами 15-500 микрон («первичный» аэрозоль). В дальнейшем эти частицы сталкиваются с «заслонкой» (пластинка, шарик и т.д.), в результате чего образуется «вторичный» аэрозоль — ультрамелкие частицы размерами 0,5-10 мкм (около 0,5% от первичного аэрозоля). Вторичный аэрозоль далее ингалируется, а большая доля частиц первичного аэрозоля (99,5%) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля.
Рис. Схема струйного небулайзера (O’Callaghan & Barry).
Типы компрессорных небулайзеров:
- Конвекционные (общий тип)
Этот небулайзер с постоянным выходом аэрозоля является наиболее распространенным. Во время вдоха происходит вовлечение воздуха через трубку и разведение аэрозоля. Аэрозоль поступает в дыхательные пути только во время вдоха, а во время выдоха происходит потеря большей его части (55-70%). Обычные небулайзеры для достижения адекватного выхода аэрозоля требуют относительно высокие потоки рабочего газа (более б л/мин).
- Активируемые (управляемые) вдохом (небулайзеры Вентури)
Также продуцируют аэрозоль постоянно на протяжении всего дыхательного цикла, однако высвобождение аэрозоля усиливается во время вдоха. Такой эффект достигается путем поступления дополнительного потока воздуха во время вдоха через специальный клапан в область продукции аэрозоля, общий поток увеличивается, что ведет и к увеличению образования аэрозоля. Во время выдоха клапан закрывается и выдох больного проходит по отдельному пути, минуя область продукции аэрозоля. Таким образом, соотношение выхода аэрозоля во время вдоха и выдоха увеличивается, повышается количество вдыхаемого препарата, снижается потеря препарата (до 30 %), а время небулизации сокращается.
Небулайзеры Вентури не требуют мощного компрессора (достаточен поток 4-6 л/мин). У больных с муковисцидозом было показано, что небулайзеры Вентури по сравнению с обычными позволяли добиться вдвое большей депозиции препарата в дыхательных путях: 19% против 9%.
К недостаткам, активируемых вдохом небулайзеров, относят их зависимость от инспираторного потока пациента и медленную скорость продукции аэрозоля при использовании вязких растворов.
- Синхронизированные с дыханием (дозиметрические небулайзеры)
- Быстрая ингаляция дозы препарата (4-5 мин).
- Высокий комплайенс больных к проводимой терапии.
- Высокая респирабельная фракция (80%).
- Очень высокая депозиция аэрозоля в дыхательных путях — до 60%.
Производят аэрозоль только во время фазы вдоха. Генерация аэрозоля во время вдоха обеспечивается при помощи электронных сенсоров потока либо давления, и теоретически соотношение выхода аэрозоля во время вдоха и выдоха достигает 100 : 0.
Основным достоинством дозиметрического небулайзера является снижение потери препарата во время выдоха. В практике, однако, может происходить потеря препарата в атмосферу во время выдоха, так как не весь препарат попадает в легкие. Дозиметрические небулайзеры имеют неоспоримые достоинства при ингаляции дорогих препаратов, т.к. снижают их потерю до минимума. Некоторые дозиметрические небулайзеры были созданы специально для доставки дорогих препаратов, например, небулайзер VISAN-9 предназначен для ингаляции препаратов сурфактанта. Недостатками таких систем являются более длительное время ингаляции и высокая стоимость.
Адаптивные устройства доставки также относятся к типу дозиметрических небулайзеров, хотя некоторые специалисты считают их новым классом ингаляционных устройств. Их принципиальным отличием является адаптация продукции и высвобождения аэрозоля с дыхательным паттерном (циклом) больного.
Примером небулайзера данного типа является Halolite. Устройство автоматически анализирует инспираторное время и инспираторный поток больного (на протяжении 3 дыхательных циклов), и затем обеспечивает продукцию и высвобождение аэрозоля в течение первой половины последующего вдоха. Ингаляция продолжается до тех пор, пока не достигается выход точно установленной дозы лекарственного вещества, после чего аппарат подает звуковой сигнал и прекращает ингаляцию.
Достоинства данного устройства:
- Ультразвуковые небулайзеры
В ультразвуковых небулайзерах превращение жидкости в аэрозоль достигается за счет высокочастотной вибрации пьезоэлектрических кристаллов. Вибрация от кристалла передается на поверхность раствора, где происходит формирование «стоячих» волн. При достаточной частоте ультразвукового сигнала на перекрестье этих волн происходит образование «микрофонтана», т.е. образование аэрозоля (рис.). Размер частиц обратно пропорционален частоте сигнала. Как и в струйном небулайзере, частицы аэрозоля сталкиваются с «заслонкой», более крупные возвращаются обратно в раствор, а более мелкие — ингалируются. Продукция аэрозоля в ультразвуковом небулайзере практически бесшумная и более быстрая по сравнению с компрессорными.
Недостатки ультразвуковых небулайзеров:
- Неэффективность производства аэрозоля из суспензий и вязких растворов.
- Больший остаточный объем лекарства.
- Повышение температуры раствора во время небулизации с возможностью разрушения структуры лекарственного препарата.
Мэш-небулайзеры (электронно–сетчатые) сочетают в себе достоинства ультразвуковых и компрессорных небулайзеров.
Они как и обычные ультразвуковые небулайзеры обладают компактностью, бесшумностью при работе, но в отличие от последних обладают пониженной частотой ультразвука, что позволяет использовать в меш небулайзерах даже те препараты, которые противопоказаны к использованию в ультразвуковых.
Также мэш-небулайзеры характеризуются наименьшим остаточным объёмом, следовательно позволяют наиболее экономно расходовать лекарственные средства.
На данный момент, в связи с надёжностью, стоимостью, простотой дезинфицирующей обработки, отсутствием влияния на термочувствительные препараты и препараты, содержащие сложные молекулярные фракции (гормональные), компрессорная небулизация наиболее широко применяется в ингаляционной терапии.
- Основные требования к небулайзерам
- 50% и более генерируемых частиц аэрозоля должны иметь размер менее 5 мкм (так называемая респирабельная фракция).
- Остаточный объем лекарственного вещества после ингаляции не более 1 мл.
- Время ингаляции не более 15 минут, объем 5 мл.
- Рекомендуемый поток 6-10 литров в минуту.
- Давление 2-7 Барр.
- Производительность не менее 0,2 мл/мин.
Небулайзер обязательно должен быть тестирован и сертифицирован в соответствии с Европейскими стандартами по небулайзерной терапии prEN13544-1 (использование метода низкопоточного каскадного импактора, на современном этапе самого точного метода исследования аэродинамических размеров частиц аэрозоля).
- Показания для применения небулайзеров
- Абсолютные
- Лекарственное вещество не может быть доставлено в дыхательные пути при помощи других ингаляторов;
- Необходима доставка препарата в альвеолы;
- Инспираторный поток менее 30 литров в минуту;
- Снижение инспираторной жизненной емкости менее 10,5 мл/кг (например, 50 %) респирабельных частиц (менее 5 мкм) в течение довольно короткого временного интервала (обычно 10-15 мин).
Эффективность продукции аэрозоля, свойства аэрозоля и его доставка в дыхательные пути зависят от:
- Типа небулайзера, его конструкционных особенностей
Несмотря на сходный дизайн и конструкцию, небулайзеры различных моделей могут иметь значительные различия. При сравнении 17 типов струйных небулайзеров было показано, что различия в выходе аэрозоля достигали 2-х раз (0,98-1,86 мл), в величине респирабельной фракции аэрозоля — 3,5 раз (22-72%), а в скорости доставки частиц респирабельной фракции препаратов — 9 раз (0,03-0,29 мл/мин). В другом исследовании средняя депозиция препарата в легких различалась в 5 раз, а средняя орофарингеальная депозиция — в 17 раз.
Основным фактором, определяющим депозицию частиц в дыхательных путях, является размер частиц аэрозоля. Условно распределение частиц аэрозоля в дыхательных путях в зависимости от их размера можно представить следующим образом:
- Более 10 мкм — осаждение в ротоглотке.
- 5-10 мкм — осаждение в ротоглотке, гортани и трахее.
- 2-5 мкм — осаждение в нижних дыхательных путях.
- 0,5-2 мкм — осаждение в альвеолах.
- Менее 0,5 мкм — не осаждаются в легких.
В целом, чем меньше размер частиц, тем более дистально происходит их депозиция: при размере частиц 10 мкм отложение аэрозоля в ротоглотке равно 60 %, а при 1 мкм — приближается к нулю. Частицы размерами 6-7 мкм осаждаются в центральных дыхательных путях, в то время как оптимальные размеры для депозиции в периферических дыхательных путях — 2-3 мкм.
Кроме того, эффективность небулайзерной терапии зависит от типа небулайзера. Например, при применении ультразвуковых небулайзеров мало эффективно использование лекарственных средств в виде суспензий и вязких растворов, а термочувствительные лекарственные препараты могут разрушаться в связи с нагреванием в ультразвуковых небулайзерах. Обычные (конвекционные) компрессорные небулайзеры для достижения адекватного выхода аэрозоля требуют относительно высокие потоки рабочего газа (более 6 л/мин). У больных с муковисцидозом было показано, что небулайзеры Вентури по сравнению с обычными позволяли добиться вдвое большей депозиции препарата в дыхательных путях: 19% против 9%.
- Остаточного объема и объём наполнения
Препарат нельзя использовать полностью, так как часть его остается в так называемом мертвом пространстве небулайзера, даже если камера почти полностью осушена.
Остаточный объем зависит от конструкции небулайзера (ультразвуковые небулайзеры имеют больший остаточный объём), и обычно находится в пределах от 0,5 до 1,5 мл. Остаточный объем не зависит от объема наполнения, однако на основе величины остаточного объема даются рекомендации о количестве раствора, добавляемого в камеру небулайзера. Большинство современных небулайзеров имеют остаточный объем менее 1 мл, для них объем наполнения должен быть не менее 2 мл. Остаточный объем может быть снижен путем легкого поколачивания камеры небулайзера к концу процедуры, при этом происходит возвращение крупных капель раствора со стенок камеры в рабочую зону, где они вновь подвергаются небулизации.
Объем наполнения также влияет на выход аэрозоля, например, при остаточном объеме 1 мл и объеме наполнения 2 мл может быть преобразовано в аэрозоль не более 50% препарата (1 мл раствора останется в камере), а при том же остаточном объеме и объеме наполнения 4 мл может быть доставлено в дыхательные пути до 75% препарата. Однако при остаточном объеме 0,5 мл повышение объема наполнения от 2,5 до 4 мл приводит к повышению выхода препарата лишь на 12%, а время ингаляции повышается на 70%. Чем выше выбранный исходный объем раствора, тем большая доля препарата может быть ингалирована. Однако при этом время небулизации также увеличивается, что может значительно снизить комплайенс больных к терапии.
- Величины потока рабочего газа
Поток рабочего газа для большинства современных небулайзеров находится в пределах 4-8 л/мин. Повышение потока приводит к линейному снижению размера частиц аэрозоля, а также к повышению выхода аэрозоля и снижению времени ингаляции. Небулайзер обладает известным сопротивлением потоку, поэтому, чтобы адекватно сравнивать компрессоры между собой, поток должен измеряться на выходе небулайзера. Этот «динамический» поток и является истинным параметром, определяющим размер частиц и время небулизации.
- Времени небулизации
- «Общее время небулизации» — время от начала ингаляции до полного осушения камеры небулайзера;
- «Время разбрызгивания» — время начала разбрызгивания, шипения небулайзера, то есть точки, когда пузырьки воздуха начинают попадать в рабочую зону, и процесс образования аэрозоля становится прерывистым;
- «Клиническое время небулизации» — время, среднее между «общим» и «временем разбрызгивания», то есть то время, в которое больной обычно прекращает ингаляцию.
Выход препарата отличается от выхода раствора вследствие испарения — к концу ингаляции раствор препарата в небулайзере концентрируется. Поэтому раннее прекращение ингаляции (например, в момент «разбрызгивания» (момент, когда процесс образования аэрозоля становится прерывистым) или раньше) может значительно снизить величину доставки препарата.
Существует несколько способов определения времени небулизации:
Слишком длительное время ингаляции (более 10 мин) может снизить комплайенс больного к терапии. Рационально рекомендовать пациенту проводить ингаляцию в течение фиксированного времени, исходя из вида небулайзера, компрессора, объема наполнения и вида лекарственного препарата.
- Старения небулайзера
С течением времени свойства компрессорного (струйного) небулайзера могут значительно меняться, в частности, возможно изнашивание и расширение отверстия Вентури, что приводит к уменьшению «рабочего» давления, снижению скорости воздушной струи и повышению диаметра частиц аэрозоля. Мойка небулайзера также может вести к более быстрому «старению» небулайзера, а при редкой чистке камеры, выходное отверстие может блокироваться кристаллами препаратов, приводя к снижению выхода аэрозоля. При отсутствии обработки (чистки, мойки) небулайзера качество продукции аэрозоля уменьшается, в среднем, после 40 ингаляций.
Выделяют класс «прочных» (durable) небулайзеров, срок службы которых может достигать 12 месяцев при регулярном использовании (Pari LC Plus, Omron CX/C1, Ventstream и др.), однако их стоимость на порядок выше небулайзеров с меньшим сроком службы.
- Сочетания системы компрессор-небулайзер
- Pari LC Plus + Pari Boy.
- Intersurgical Cirrus + Novair II.
- Ventstream + Medic-Aid CR60.
- Hudson T Up-draft II + DeVilbiss Pulmo-Aide.
Каждый компрессор и каждый небулайзер имеют свои собственные характеристики, поэтому случайная комбинация любого компрессора с любым небулайзером не гарантирует оптимальных рабочих качеств небулайзерной системы и максимального эффекта. Так, например, при комбинации одного и того же небулайзера (Cirrus) с 6 разными компрессорами при использовании 2 из них размеры частиц аэрозоля и «динамический» поток находились за пределами рекомендуемых границ.
Примеры некоторых оптимальных комбинаций небулайзер-компрессор:
- Температуры раствора
Температура раствора во время ингаляции при использовании струйного небулайзера может снижаться на 10 °С и более, что может повысить вязкость раствора и уменьшить выход аэрозоля. Для оптимизации условий небулизации некоторые модели небулайзеров используют систему подогрева для повышения температуры раствора до температуры тела (Paritherm).
- Абсолютные
- Факторы, связанные с пациентом На депозицию аэрозоля могут влиять такие факторы, как:
- Дыхательный паттерн
Основными компонентами дыхательного паттерна (цикла), влияющими на депозицию частиц аэрозоля, являются дыхательный объем, инспираторный поток и инспираторная фракция — соотношение времени вдоха к общей длительности дыхательного цикла. Средняя инспираторная фракция у здорового человека составляет 0,4-0,41, у больных с тяжелым обострением хронической обструктивной болезни легких (ХОБЛ) — 0,34-0,36.
При использовании обычного небулайзера генерация аэрозоля происходит на протяжении всего дыхательного цикла, а его доставка в дыхательные пути возможна лишь во время вдоха, то есть прямо пропорциональна инспираторной фракции.
Быстрый вдох и подача струи аэрозоля в струю воздушного потока в середине и конце вдоха повышает центральную депозицию. В противоположность этому, медленный вдох, ингаляция аэрозоля в начале вдоха и задержка дыхания в конце вдоха повышает периферическую (легочную) депозицию. Повышение минутной вентиляции также увеличивает отложение частиц аэрозоля в легких, однако оно может также и снизиться из-за повышения инспираторного потока.
Особая проблема у детей — нерегулярный дыхательный паттерн, связанный с диспное, кашлем, плачем и т.д., что делает непредсказуемой доставку аэрозоля.
- Дыхание через нос или рот
Ингаляция при помощи небулайзера проводится через загубник или лицевую маску. Оба типа интерфейса считаются эффективными, однако носовое дыхание может существенно снизить депозицию аэрозоля при дыхании через маску. Маска приблизительно вдвое уменьшает доставку аэрозоля в легкие, кроме того, при расстоянии маски от лица 1 см депозиция аэрозоля падает более чем в 2 раза, а при отдалении на 2 см — на 85%.
Вследствие узкого поперечного сечения, крутого изменения направлений воздушного потока и наличия волосков нос создает идеальные условия для инерционного столкновения частиц и является прекрасным фильтром для большинства частиц размерами более 10 мкм. Носовая депозиция увеличивается с возрастом: у детей в возрасте 8 лет в носовой полости осаждается около 13% аэрозоля, у детей 13 лет — 16%, а у взрослых (средний возраст 36 лет) — 22%.
Учитывая эти данные, рекомендовано более широкое использование загубников, а лицевые маски играют основную роль у детей и при интенсивной терапии. Чтобы избежать попадания препарата в глаза при использовании маски, рекомендуется по возможности использовать загубники при ингаляциях кортикостероидов, антибиотиков, антихолинергических препаратов (описаны случаи обострения глаукомы).
- Геометрия дыхательных путей
У разных людей имеются значительные различия в геометрии дыхательных путей.
Центральная (трахеобронхиальная) депозиция выше у пациентов с меньшим диаметром проводящих дыхательных путей. Сужение просвета дыхательных путей вследствие любой причины может отражаться на распределении частиц в легких. При большинстве бронхообструктивных заболеваний отмечается повышение центральной и снижение периферической депозиции. Например, у больных муковисцидозом доставка к трахеобронхиальным отделам увеличивается на 200-300%, а легочная периферическая депозиция р-ДНКазы прямо пропорциональна показателю ОФВ 1 . Подобный феномен наблюдается при ХОБЛ и бронхиальной астме. У больных ХОБЛ периферическая депозиция аэрозоля была тем меньше, чем более выражена бронхиальная обструкция.
Ингаляция тербуталина с преимущественным распределением в центральных или периферических отделах дыхательных путей приводит к одинаковому бронхорасширяющему эффекту.
- Позиция тела
У больных ВИЧ, получающих регулярные ингаляции пентамидина для профилактики инфекции Pneumocystis carini, пневмоцистные пневмонии все-таки могут развиваться в верхних зонах легких, так как при спокойном дыхании в положении сидя только небольшая часть аэрозоля достигает этих отделов.
- Факторы, связанные с лекарственным препаратом
- Проведение ингаляции
- Во время ингаляции больной должен находиться в положении сидя, не разговаривать и держать небулайзер вертикально. При проведении ингаляции не рекомендуется наклоняться вперед, так как такое положение тела затрудняет поступление аэрозоля в дыхательные пути.
- При заболеваниях глотки, гортани, трахей, бронхов следует вдыхать аэрозоль через рот. После глубокого вдоха ртом следует задержать дыхание на 2 секунды, затем сделать полный выдох через нос. Лучше использовать загубник или мундштук, чем маску.
- При заболеваниях носа, околоносовых пазух и носоглотки необходимо использовать для ингаляций специальные носовые насадки (канюли назальные), вдох и выдох необходимо делать через нос, дыхание спокойное, без напряжения.
- Так как частое и глубокое дыхание может вызвать головокружение, рекомендуется делать перерывы в ингаляции на 15-30 сек.
- Продолжать ингаляцию, пока в камере небулайзера остается жидкость (обычно около 5-10 мин), в конце ингаляции — слегка поколачивать небулайзер для более полного использования лекарственного препарата.
- После ингаляции стероидных препаратов и антибиотиков необходимо тщательно полоскать рот. Рекомендуется прополоскать рот и горло кипяченой водой комнатной температуры.
- После ингаляции промывать небулайзер чистой, по возможности, стерильной водой, высушивать, используя салфетки и струю газа (фен). Частое промывание небулайзера необходимо для предотвращения кристаллизации препаратов и бактериального загрязнения.
Чаще всего в клинической практике для ингаляции при помощи небулайзеров используются растворы лекарственных веществ, однако иногда лекарственные препараты для ингаляций могут быть в виде суспензий. Принцип генерации аэрозоля из суспензий имеет значительные отличия. Суспензия состоит из нерастворимых твердых частичек, взвешенных в воде. При небулизации суспензии каждая частичка аэрозоля является потенциальным носителем твёрдой частицы, поэтому очень важно, чтобы размер частиц суспензии не превышал размер частиц аэрозоля. Средний диаметр частиц суспензии будесонида ( Пульмикорта ) составляет около 3 мкм. Ультразвуковой небулайзер малоэффективен для доставки лекарственных суспензий.
Вязкость и поверхностное натяжение влияют на выход аэрозоля и его характеристики. Изменение данных параметров происходит при добавлении в лекарственные формы веществ, повышающих растворение основного вещества — ко-растворителей (например, пропиленгликоля). Повышение концентрации пропиленгликоля приводит к снижению поверхностного натяжения и увеличению выхода аэрозоля, но при этом происходит и повышение вязкости, что оказывает противоположный эффект — снижение выхода аэрозоля. Улучшить свойства аэрозоля позволяет оптимальное содержание ко-растворителей.
При назначении ингаляционных антибиотиков больным с хроническими заболеваниями легких наилучшая депозиция достигается небулайзерами, производящими очень малые частицы. Растворы антибиотиков имеют очень высокую вязкость, поэтому надо использовать мощные компрессоры и небулайзеры, активируемые вдохом.
Осмолярность аэрозоля влияет на его депозицию. При прохождении через увлажненные дыхательные пути может происходить увеличение размеров частиц гипертонического аэрозоля и уменьшение — гипотонического.
- Правила подготовки и проведения ингаляций
- Подготовка к проведению ингаляции
Ингаляции проводят через 1-1,5 часа после приема пищи или физической нагрузки. До и после ингаляций запрещается курение. Перед ингаляцией нельзя применять отхаркивающие средства, полоскать горло растворами антисептических средств.
- Приготовление раствора для ингаляции
Растворы для ингаляций должны быть приготовлены на основе физиологического раствора (0,9% хлорида натрия) с соблюдением правил антисептики. Запрещается использовать для этих целей водопроводную, кипяченую, дистиллированную воду, а также гипо- и гипертонические растворы.
Для заполнения небулайзеров ингаляционным раствором идеально подходят шприцы, возможно использование пипеток. Рекомендуется использовать объем наполнения небулайзера 2-4 мл. Ёмкость для приготовления раствора предварительно дезинфицируется путем кипячения.
Приготовленный раствор хранить в холодильнике не более 1 суток, если иное не предусмотрено аннотацией к применению препарата. Перед началом ингаляции приготовленный раствор рекомендуется подогреть на водяной бане до температуры не менее +20С°. Отвары и настои трав можно применять только после тщательной фильтрации.
- Препараты, используемые для небулайзерной терапии
- Бронхолитики Селективные агонисты β-2-адренорецепторов короткого действия:
- Сальбутамол (Вентолин) небулы 2,5 мг/2,5 мл
- Фенотерол (Беротек) р/р для ингаляций 1мг/мл
М-холиноблокаторы:
- Ипратропия бромид (Атровент) р/р для ингаляций 0,25 мг/мл
Комбинированные бронхолитики:
- Фенотерол/Ипратропия бромид (Беродуал) р/р для ингаляций 0,5/0,25 мг/мл
- Небулайзерная бронхолитическая терапия при бронхиальной астме
- Ингаляции через небулайзер сальбутамола
Взрослые и дети старше 18 мес.: хронический бронхоспазм, не поддающийся коррекции комбинированной терапией, и обострение астмы тяжелого течения — по 2,5 мг до 4 раз в течение дня (разовая доза может быть увеличена до 5 мг).
Для лечения тяжелой обструкции дыхательных путей взрослым можно назначить до 40 мг/сут (разовая доза не более 5мг) под строгим медицинским контролем в условиях стационара.
Раствор предназначен для применения в неразведенном виде, однако при необходимости длительного введения раствора сальбутамола (более 10 мин) препарат можно развести стерильным физиологическим раствором.
- Ингаляции через небулайзер фенотерола
Взрослым и детям старше 12 лет, для купирования приступа бронхиальной астмы — 0,5 мл (0,5 мг — 10 капель). В тяжелых случаях — 1-1,25 мл (1-1,25 мг — 20-25 капель). В исключительно тяжелых случаях (под наблюдением врача) — 2 мл (2 мг — 40 капель). Профилактика астмы физического усилия и симптоматическое лечение бронхиальной астмы — по 0,5 мл (0,5 мг — 10 капель) до 4 раз в день.
Детям 6-12 лет (масса тела 22-36 кг) для купирования приступа бронхиальной астмы — 0,25-0,5 мл (0,25-0,5 мг — 5-10 капель). В тяжелых случаях — 1 мл (1 мг — 20 капель). В исключительно тяжелых случаях (под наблюдением врача) — 1,5 мл (1,5 мг — 30 капель). Профилактика астмы физического усилия и симптоматическое лечение бронхиальной астмы и других состояний с обратимым сужением дыхательных путей — по 0,5 мл (0,5 мг — 10 капель) до 4 раз в день.
Детям до 6 лет (масса тела менее 22 кг) (только под наблюдением врача) — около 50 мкг/кг на прием (0,25-1 мг — 5-20 капель) до 3 раз в день.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл. Доза зависит от способа ингаляции и качества распыления. В случае необходимости повторные ингаляции проводятся с интервалом не менее 4 ч.
- Ингаляции через небулайзер ипратропия бромида
Взрослые — лечение обострений — 2,0 мл (0,5 мг, 40 капель), возможно в сочетании с β 2 -агонистами, поддерживающая терапия — 2,0 мл 3-4 раза в день.
Дети 6-12 лет — по 1 мл (20 капель) 3-4 раза/сут.
Дети до 6 лет — по 0,4-1 мл (8-20 капель) до 3 раз в день под наблюдением врача.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл. Первая ингаляция должна проводиться под наблюдением медицинского персонала.
- Ингаляции через небулайзер ипратропия бромида/фенотерола (комбинированный препарат)
Взрослые — от 1 до 4 мл (20-80 капель) 3-6 раз в сутки с интервалами не менее 2 час.
Дети 6-14 лет -по 0,5-1 мл (10-20 капель) до 4 раза/сут. При тяжелых приступах возможно назначение 2-3 мл (40-60 капель) под наблюдением врача.
Дети до 6 лет — по 0,05мл(1 капля) / кг массы тела до 3 раз в сут под наблюдением врача.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл.
- Ингаляции через небулайзер сальбутамола
- Небулайзерная бронхолитическая терапия при ХОБЛ
- Ингаляции через небулайзер сальбутамола
По 2,5 мг до 4 раз в течение дня (разовая доза может быть увеличена до 5 мг). Для лечения тяжелой обструкции дыхательных путей взрослым можно назначить до 40 мг/сут под строгим медицинским контролем в условиях стационара.
Раствор предназначен для применения в неразведенном виде, однако при необходимости длительного введения раствора сальбутамола (более 10 мин) препарат можно развести стерильным физиологическим раствором.
- Ингаляции через небулайзер фенотерола
Симптоматическое лечение хронической обструктивной болезни легких — по 0,5 мл (0,5 мг — 10 капель) до 4 раз в день.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл. Доза зависит от способа ингаляции и качества распыления. В случае необходимости повторные ингаляции проводятся с интервалом не менее 4 ч.
- Ингаляции через небулайзер ипратропия бромида
По 0,5 мг (40 капель) 3-4 раза в день через небулайзер.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл. В случае необходимости повторные ингаляции проводятся с интервалом не менее 2 ч.
- Ингаляции через небулайзер ипратропия бромида/фенотерола (комбинированный препарат)
Для купирования приступов — по 20-80 капель (1-4 мл). При длительной терапии — по 1-2 мл (20-40 капель) до 4 раз в день.
Рекомендованную дозу непосредственно перед применением разводят физиологическим раствором до объема 3-4 мл и ингалируют через небулайзер в течение 6-7 мин, пока раствор не будет израсходован полностью.
- Бронхолитики Селективные агонисты β-2-адренорецепторов короткого действия:
Подробнее о бронхолитической терапии можно прочесть здесь .
- Муколитические препараты
- N-Ацетилцистеин (Флуимуцил) 10% амп. 300 мг/3 мл
- Амброксол гидрохлорид (Амбробене, Лазолван) р/р для приёма внутрь и ингаляций 7,5 мг/мл
- Небулайзерная муколитическая терапия при ХОБЛ
- Ингаляции ацетилцистеина через небулайзер
Для уменьшения частоты обострений и выраженности симптомов обострения рекомендуется назначение ацетилцистеина, который обладает антиоксидантным эффектом. Обычно по 300 мг х 1-2 раза в день в течение 5-10 дней или более длительными курсами.
Частота принятия и величина дозы могут быть изменены врачом в зависимости от состояния больного и терапевтического воздействия. Детям и взрослым одна и та же дозировка.
- Ингаляции амброксола через небулайзер
Взрослым и детям старше 6 лет — 1-2 ингаляции по 2-3 мл раствора ежедневно.
Детям до 6 лет — 1-2 ингаляции по 2 мл раствора ежедневно.
Препарат смешивается с физиологическим раствором, его можно развести в соотношении 1:1 для достижения оптимального увлажнения воздуха в респираторе.
- Ингаляции ацетилцистеина через небулайзер
- Небулайзерная муколитическая терапия при муковисцидозе
- Ингаляции ацетилцистеина через небулайзер
Обычно по 300 мг х 1-2 раза в день в течение 5-10 дней или более длительными курсами.
- Противовоспалительные препараты Кромоны:
- Кромоглициевая кислота (Кромогексал) небулы 20мг/2мл
Ингаляционные глюкокортикостероиды:
- Будесонид (Пульмикорт) небулы
- Небулайзерная противовоспалительная терапия при бронхиальной астме
- Ингаляции кромоглициевой кислоты через небулайзер
Взрослым и детям — содержимое 1 флакона (20 мг/2 мл) х 4 раза (при необходимости до 6 раз) в сутки.
Начальный курс лечения — не менее 4 нед. Общая длительность терапии определяется лечащим врачом. Ингаляцию проводят с помощью небулайзера через лицевую маску или мундштук.
- Ингаляции будесонида через небулайзер
Доза препарата подбирается индивидуально. В случае если рекомендуемая доза не превышает 1 мг/сут, всю дозу препарата можно принять за 1 раз (единовременно). В случае более высокой дозы рекомендуется ее разделить на 2 приема.
Рекомендуемая начальная доза:
Взрослые/пожилые пациенты — 1-2 мг в сутки.
Дети от 6 мес и старше — 0,25-0,5 мг/сут. При необходимости доза может быть увеличена до 1 мг/сут.
Доза при поддерживающем лечении:
Взрослые — 0,5-4 мг в сутки. В случае тяжелых обострений доза может быть увеличена.
Дети от 6 мес и старше — 0,25-2 мг в сутки.
- Ингаляции кромоглициевой кислоты через небулайзер
- Небулайзерная противовоспалительная терапия при ХОБЛ
- Ингаляции будесонида через небулайзер
Длительное применение ингаляционных ГКС или комбинаций ингаляционных ГКС с β2-адреномиметиками длительного действия показано при ежегодных или более частых обострениях ХОБЛ тяжелого или крайне тяжелого течения за последние три года.
источник