Бронхиальная астма — одно из самых распространённых хронических заболеваний: в мире, по данным ВОЗ, от него страдают не менее 300 млн человек. Астма собирает вокруг себя множество мифов и суждений, и наиболее частые из них прокомментировал Сергей Бабак, профессор, д.м.н., врач-пульмонолог Центра респираторной медицины.
- Астма — детское заболевание и ее часто «перерастают».
Примерно в 90% случаев астма начинается с детского возраста. В период созревания организма она может никак себя не проявлять, но это не означает, что болезнь отступила. В более старшем возрасте астма может снова дать о себе знать при тяжёлой пневмонии, выраженном стрессе, после родов или в период угасания фертильной функции у женщин. Внезапные проявления астмы в 45–50 лет чаще всего означают, что человек был астматиком с детства.
Редко, примерно в 10% случаев, астма развивается в зрелом и пожилом возрасте — после 65–70 лет. У пациентов накапливаются изменения ответа бронхов на внешнюю среду, которые со временем могут привести к развитию заболевания.
- Без аллергии астмы не бывает.
Такой стереотип возник не случайно: чаще всего астма действительно возникает на фоне аллергии. Однако врачи выделяют пять клинических фенотипов бронхиальной астмы, и только один из них аллергический. Например, астма, которая развивается в зрелом возрасте — это не аллергическая астма.
- Астма — психосоматическое заболевание.
Астма — гетерогенное заболевание, она может вызываться разными воздействиями. Речь идет о значительном сужении дыхательных путей, которое устраняется спонтанно или под влиянием лечения. Психосоматическими заболеваниями занимаются психологи, неврологи, психиатры. Астму эти врачи не лечат, с ней работают аллергологи и пульмонологи.
- Астма — последствие частых простуд и недолеченных бронхитов.
При частых простудах развивается другое заболевание — хроническая обструктивная болезнь лёгких (ХОБЛ). А астма чаще возникает на фоне аллергии, которая переключилась на бронхи.
В редких случаях частые и недолеченные простуды запускают сложный рецепторный механизм, и возникает так называемая астма физического усилия. В этом случае пациент сталкивается с затруднённым дыханием и кашлем при физических нагрузках.
- Астма — наследственная болезнь.
Астма наследуется от ближайших родственников — то есть напрямую от родителей, не через поколения. Если родители астматики, то вероятность, что у ребёнка будет такой же диагноз, превышает 90%. Интересно, что эта статистика касается в основном первого ребёнка. У второго и последующих детей астмы может не быть. Однозначного объяснения этому явлению пока нет.
- Препараты, которые необходимо принимать пациентам с астмой, вызывают привыкание, так что лучше обходиться без них.
Без лекарства лечение астмы невозможно. Во-первых, препарат, который купирует приступ удушья, даёт астматикам ощущение безопасности. Когда такая уверенность есть, спазм скорее всего не случится, а если и случится, то пациент сможет с ним справиться. Во-вторых, лекарство от астмы необходимо, чтобы контролировать заболевание и не давать ему усиливаться в ответ на внешние факторы.
Препараты от астмы не вызывают привыкания. Они безопасны для пациента, не попадают в кровь и не влияют на внутренние органы, потому что действуют локально в дыхательных путях, куда доставляются с помощью специальных устройств. Это очень важный технологический момент: правильно подобранное лекарство в неправильном ингаляторе не окажет никакого эффекта. Ингаляторы выпускают и крупные глобальные медицинские компании, такие, как Philips Respironics, и более мелкие локальные производители. Такие приборы позволяют быстрее вводить лекарство и сокращают время процедуры.
- Если пациент пользуется ингалятором, значит, лечение астмы под контролем
Как показывает практика лечения астмы, недостаточно разработать действующее вещество и поместить его в ингалятор: врач должен подобрать подходящее для пациента устройство и обучить им пользоваться.
Ингаляторы бывают несколько типов – наиболее распространенными являются порошковые и небулайзеры. Порошковый подходит только пациентам, которые самостоятельно могут сделать сильный вдох, иначе лекарство осядет во рту и не попадёт в дыхательные пути. Поэтому тем, кто не может контролировать силу вдоха (ослабленные, пожилые люди, дети и т.д.) необходима другая технология — небулайзер. В нём используются жидкие лекарства, которые превращаются в облачко мелкодисперсных частиц. Для многих категорий пациентов небулайзер становится приоритетным, а иногда и единственным способом приёма лекарства.
- Вылечить астму нельзя.
Есть бытовое значение слова «вылечить», а есть медицинское. В бытовом смысле вылечить — значит избавить от болезни навсегда. Обычно это касается острых заболеваний: простуд, пневмонии и т.д. — они приходят и уходят. Но для хронических заболеваний такое понимание некорректно.
Вопрос лечения хронических заболеваний с медицинской точки зрения сводится к созданию условий, в которых пациент по своим возможностям, продолжительности жизни, ощущениям от жизни не уступает человеку без такого же диагноза.
В бытовом смысле астму вылечить нельзя — она никуда не уйдёт. Но с медицинской точки зрения можно — подобрать лекарство для регулярного приёма, которое будет блокировать воспаление и предупреждать приступы удушья. Тогда пациент сможет находиться в любой среде, заниматься любой физической активностью наравне со здоровыми людьми.
источник
Дети, как и взрослые, подвержены воспалительным заболеваниям органов дыхания. Бронхиальная астма у подростков и детей младшего возраста — одно из самых распространенных явлений. Ею страдает от 5 до 10% детей.
Чтобы остановить развитие этого заболевания, родители должны внимательно следить за состоянием здоровья своего ребенка. Важно своевременно начать лечение и устранить причины, провоцирующие возникновение болезни.
Бронхиальная астма – воспалительный процесс в верхних дыхательных путях, усиливающийся под воздействием раздражителей. Под их влиянием происходит сужение просвета бронхиального дерева, на стенках бронхов скапливается слизь.
Это приводит к нарушению дыхательной функции, сопровождается отечностью и приступами удушья.
Астму у подростка вызывают различные факторы аллергического и неаллергического происхождения. Важно вовремя распознать провокатор болезни и устранить его воздействие на организм.
Без соответствующего лечения и постоянного наблюдения у врача заболевание может выйти из-под контроля и привести к серьезным осложнениям.
Согласно статистике, признаки бронхиальной астмы у 30-50% подростков исчезают в переходном возрасте (чаще у мальчиков), но вновь появляются по мере взросления.
Переживаемые в пубертатный период физиологические и эмоциональные изменения налагают отпечаток на характер подростка. Он не может долгое время привыкнуть к изменениям, происходящим с его телом, адаптироваться в обществе, найти общий язык с родителями и сверстниками.
В этот период подростки склонны к подражанию своим кумирам (не всегда положительным). Они не могут справиться с гневом, обидой, часто впадают в ярость, стремятся добиться свободы и независимости от взрослых, приобретают вредные привычки, которые вызывают ухудшение здоровья.
Все системы организма (эндокринная, нервная, иммунная и др.) неразрывно связаны между собой, что и нарушение работы хотя бы одной из них оказывает непосредственное влияние на протекание астмы.
Дополнительными причинами, которые могут спровоцировать прогрессирование заболевания и неадекватную реакцию на лечение, являются:
- неустойчивое психоэмоциональное состояние;
- вредные привычки (курение, наркотики, алкоголь);
- первое сексуальное общение;
- гормональные сбои;
- заражение венерическими болезнями;
- невылеченные простудные и кожные заболевания;
- патологии внутренних органов;
- психологические проблемы.
Особенностями течения бронхиальной астмы у подростков является:
- нестабильное эмоциональное состояние;
- учащение ночных приступов;
- сухой навязчивый кашель;
- приступы одышки.
Бронхиальная астма у подростков в период полового созревания протекает более тяжело, чем у младших детей. Она может привести к отставанию в физическом и интеллектуальном развитии. Особенно тяжело в период полового созревания заболевание протекает у девочек, так как изменяется уровень половых гормонов в организме, что приводит к обострению БА.
У мальчиков состояние улучшается благодаря увеличенной выработке тестостерона, который снижает чувствительность организма к воздействию аллергенов.
Часто при появлении признаков болезни подростки стараются скрыть их от родителей, считая несущественными. Даже при подтверждении диагноза подростки не хотят проходить лечение и пользоваться ингаляторами. Они опасаются насмешек и презрения сверстников, что приводит к обострению болезни и ее тяжелому течению.
Родители должны найти подход к ребенку, ненавязчиво охарактеризовать сложившуюся ситуацию, объяснить подростку, какие последствия могут возникнуть при несвоевременно начатом лечении или нарушении предписаний врача.
На фоне стресса у молодых людей может произойти резкое ухудшение болезни, поэтому важно наладить благоприятную, дружескую атмосферу в семье и окружении подростка.
Заболевание возникает из-за повышенной чувствительности бронхов к различным раздражителям. Особенно тяжелым является течение бронхиальной астмы, если ребенок подвержен атопическому дерматиту или генетически предрасположен к данному недугу.
Возраст – один из показателей, оказывающих непосредственное влияние на развитие астмы у подростков. На данном этапе как раз начинается гормональная перестройка, ведущая к внешним и внутренним изменениям в организме.
Клинические симптомы, характеризующие наличие астмы у подростков:
- насморк или заложенность носа;
- появление сухого кашля, усиливающегося в ночное время;
- затрудненное дыхание и одышка при физической нагрузке;
- ощущение сдавливания в грудной клетке;
- свистящее дыхание с хрипами;
- паническое чувство, сопровождающееся нехваткой воздуха (удушьем);
- усиленное потоотделение;
- нарушение режима сна;
- повышение утомляемости и эмоциональной возбудимости;
- появление сыпи и покраснений (при аллергии).
Проявления болезни усиливаются при контакте с аллергенами (шерстью, пухом, пыльцой растений, табачным дымом, пылью и другими).
Степень тяжести заболевания может изменяться на протяжении жизни больного. Даже при исчезновении клинических проявлений астмы (в подростковый период) функция легких остается нарушенной, сохраняется кашель, гиперреактивность бронхов.
Заболевание классифицируется по степени тяжести и имеет следующие формы:
- интермиттирующая – носит эпизодический характер, приступы происходят редко;
- легкая – приступы возникают не чаще 2-3 раз в неделю;
- среднетяжелая — приступы каждый день;
- персистирующая тяжелая — осложненная, с приступами, постоянно возникающими до нескольких раз в день.
Также бронхиальная астма различается по степени контроля над заболеванием:
- контролируемая – характеризуется отсутствием клинических симптомов, скорость выдоха нормальная, применение препаратов быстрого реагирования не требуется;
- частично контролируемая – незначительное количество симптомов, обострения не чаще 3-4 в год, необходимо применение лекарственных средств быстрого действия;
- неконтролируемая – рассматривается как обострение и нуждается в постоянном наблюдении и медикаментозной терапии.
Зачастую ранние проявления бронхиальной астмы сходны с симптомами простуды и воспринимаются родителями как вирусная инфекция. В результате проводится лечение, которое не улучшает состояние ребенка.
Для постановки точного диагноза при любых подозрительных симптомах необходимо обследовать ребенка у врача.
При помощи диагностических мероприятий определяется наличие бронхиальной астмы у подростка.
Для этого проводятся следующие исследования:
- анализы крови и мокроты;
- рентгенография легких;
- измерение максимальной скорости выдоха (для выявления сужения бронхиального просвета);
- измерение объема и скорости внешнего дыхания;
- кожные пробы на аллергическую реакцию;
- нагрузочные тесты (с помощью бега, приседаний).
Только с помощью ранней диагностики возможно выявление, а также устранение негативных проявлений и получение эффективного лечения.
На начальной стадии развития бронхиальная астма у подростков легко поддается лечению.
Для более продуктивной терапии необходимо установить полный контроль над болезнью. Он заключается в купировании воспалительного процесса в дыхательных путях, нормализации функции дыхания и сохранении физической активности астматика.
Существуют различные методы лечения, но при выборе лекарственных препаратов следует учитывать возраст пациента и наличие у него психосоматических и нейровегетативных нарушений (для их дальнейшей корректировки).
В зависимости от течения болезни используют средства базисной и симптоматической терапии.
Симптоматические препараты являются средством быстрого реагирования и используются для купирования приступов астмы.
Базисные препараты (противовоспалительные, глюкокортикостероидные, бронхолитические, антихолинергические, бета2-адреномиметики) применяются в течение длительного времени и устраняют воспалительные процессы в органах дыхания, расширяют бронхи, помогают выведению мокроты. Они приостанавливают обострение астмы, уменьшают ее проявления и переводят заболевание в контролируемое состояние.
Все медикаменты в большей или меньшей степени обладают побочными эффектами, поэтому их необходимо использовать строго по предписанию врача, точно соблюдая указанную дозировку и сроки применения.
Врач обучает подростка технике самоконтроля и правильности использования ингалятора во время приступа, а его родителей — приемам и методам оказания неотложной помощи.
Проведение физиотерапевтических процедур оказывает неоценимую помощь, так как является дополнительным средством в лечении бронхиальной астмы.
Они проводятся как в период обострений, так и ремиссии и включают:
- дыхательную гимнастику;
- фонофорез и электрофорез;
- магнитотерапию;
- лазеротерапию;
- ультрафиолетовое облучение;
- закаливающие процедуры;
- комплексный массаж;
- электросон;
- курортное лечение.
Больным бронхиальной астмой также необходимо придерживаться правильного питания, режима сна, чаще бывать на воздухе, укреплять иммунную систему и обязательно исключать контакт с возможными аллергенами.
Бронхиальная астма – заболевание, которое может привести не только к нарушению привычного образа жизни подростка, но и к серьезным осложнениям, в тяжелых случаях – к астматическому статусу, представляющему серьезную угрозу для жизни.
Следует помнить, что своевременно проведенная терапия способна облегчить состояние больного и помогает взять под контроль заболевание.
Это позволит перевести его в стадию длительной ремиссии, исключить возникновение обострений и снять ограничения в физической активности подростка.
источник
Не у всех детей симптомы астмы одинаковы, они разнообразны и могут меняться от приступа к приступу.
К возможным признакам и симптомам астмы у ребенка относятся:
- Частый кашель, возникающий во время игр, ночью, во время смеха или плача
- Хронический кашель (может быть единственным симптомом)
- Пониженная активность во время игр
- Частое прерывистое дыхание
- Жалобы на боль или стеснение в груди
- Свист во время вдоха или выдоха – свистящее дыхание
- Колебательные движения грудной клетки из-за затрудненного дыхания
- Удушье, нехватка дыхания
- Напряжение мышц шеи и груди
- Ощущение слабости, усталость
При обнаружении симптомов астмы у ребенка, педиатр обязан также оценить другие состояния или заболевания, способные усложнить процесс дыхания. Почти половина младенцев и детей дошкольного возраста с повторяющимися эпизодами свистящего дыхания, удушьем или кашлем (даже если симптомы купируются препаратами от астмы) не считаются больными астмой в возрасте до 6 лет. По этой причине многие педиатры используют термин «реактивное заболевание дыхательных путей» или бронхиолит, описывая состояние у детей этого возраста (вместо того, чтобы записывать их в астматики).
Насколько распространена астма у детей?
Астма – одно из наиболее распространённых хронических заболеваний у детей, и тенденция не радует – заболеваемость прогрессирует. Астма может начаться в любом возрасте (даже в пожилом), но у многих первые симптомы появляются в возрасте до 5 лет.
Существует много предпосылок развития астмы у детей. К ним относятся:
- Сенная лихорадка (поллиноз) или экзема (аллергическая кожная сыпь)
- Наследственный анамнез по астме или аллергии
- Частые респираторные инфекции
- Низкая масса тела при рождении
- Контакт с табачным дымом до или после рождения
- Темный цвет кожи или пуэрториканская этническая принадлежность
- Неблагоприятные условия окружающей среды
Почему показатель заболеваемости астмой у детей растет?
Никто достоверно не знает истинную причину такого роста. Некоторые специалисты полагают, это связано с тем, что современные дети больше времени проводят дома или в закрытых помещениях и, следовательно, более подвержены воздействию вредных факторов – бытовая пыль, загрязненный воздух, пассивное курение. Другие считают, что современные дети не в достаточной мере болеют «детскими болезнями», чтобы сосредоточить внимание иммунной системы на бактериях и вирусах.
Как ставится диагноз «астма» у детей?
Диагноз ставят на основании данных истории болезни, симптомов и результатов физического обследования. Направляясь к доктору с грудным или ребенком старшего возраста во время астматического приступа, имейте в виду, что симптомы могут пройти, пока вы дойдете до кабинета врача. И это не повод остановиться и повернуть назад. Помните: родители играют ключевую вспомогательную роль для врача в постановке правильного диагноза.
История болезни и описание симптомов астмы: педиатра должны заинтересовать любые эпизоды нарушения дыхания у вас или вашего ребенка, в том числе семейный анамнез по астме, аллергии, кожного заболевания – экземы, или других заболеваний легких. Важно подробно описать все симптомы, замеченные у ребенка – кашель, свистящее дыхание, удушье, боль или стеснение в груди – подробно, включая то, когда и как часто эти симптомы возникают.
Физическое обследование: врач прослушает сердце и легкие ребенка, а также постарается выявить признаки аллергических реакций носа или глаз.
Тесты: многим для точной постановки диагноза потребуется проведение рентгенографии органов грудной клетки, а детям от 6 лет и старше проведут тест на функцию легких – спирометрию. Спирометрия измеряет количество воздуха в легких и скорость его выдыхания. Результаты помогут врачу определить тяжесть течения заболевания. Другие тесты могут быть также проведены с целью частичного выявления «пусковых факторов» астмы у ребенка. К таким тестам относятся: кожная аллергическая проба, анализ крови на IgE или рентгенография для выявления синусита или гастроэзофагального рефлюкса, отягощающих астму. Возможно, вам будет предложен также современный метод диагностики, измеряющий уровень оксида азота во время дыхания.
Избегание контакта с «пусковыми факторами», применение предписанных препаратов и ежедневная бдительность в отношении симптомов заболевания – способ эффективного контроля астмы у детей любого возраста. Дети, больные астмой, ни в коем случае не должны быть подвержены действию табачного дыма. Правильный прием лекарств – основа хорошего контроля заболевания.
На основании данных об истории болезни ребенка и наблюдений за течением астмы педиатр составит план действий по контролю заболевания. Позаботьтесь о том, чтобы получить его письменную копию. В плане должно быть описано, когда и как ребенок должен принимать препараты от астмы, что делать, если симптомы нарастают и состояние ухудшается и когда следует вызывать «Скорую помощь». Убедитесь, что план написан доступным для вас языком и вам все в нем понятно. Если после прочтения у вас остались вопросы, задайте их доктору.
План действий при астме – очень важная часть успешного контроля астмы у ребенка. Также позаботьтесь о том, чтобы у воспитателя или школьного учителя обязательно имелась копия такого плана (чтобы они имели представление, как вести себя и быстро купировать приступ, если он возник у малыша вне дома).
Как давать препараты от астмы ребенку дошкольного возраста?
Дети дошкольного возраста пользуются для лечения астмы теми же группами препаратов, что и старшие. Стероиды в виде аэрозолей – эффективные препараты для лечения астмы. Однако, в любом случае, препараты даются в иной форме детям до 4-х лет (ингалятор или маска), а суточная доза меньше.
Последние руководства по контролю астмы рекомендуют постепенное приближение способов лечения и доз для детей старше 4-х лет. В том числе, использование препаратов быстрого действия (например, сальбутамола) для периодически возникающих симптомов астмы. Применение низких доз стероидных аэрозолей – следующий шаг. Далее лечение должно быть сосредоточено на контроле астмы. Если астма ребенка контролируется в течение минимум трех месяцев, врач может снизить дозу препаратов или перевести лечение на уровень ниже. Консультируйтесь с врачом о приеме конкретных препаратов и правильной дозировке.
В зависимости от возраста ребенка, используются ингаляторы или препараты в форме растворов (применяются в виде распылителей – небулайзеры). Небулайзер доставляет препарат, переводя его из жидкой формы в пар. В виде пара ребенок будет вдыхать препарат через маску. Такая прцедура (вдыхание через маску) длится 10-15 минут и может повторяться до четырех раз в день. Доктор подскажет вам, как часто необходимо давать ребенку подышать с использованием небулайзера.
В зависимости от возраста, ребенок может использовать дозирующий ингалятор со спейсером. Спейсер – отсек, прикрепленный к ингалятору и препятствующий распылению всего препарата. Это позволяет ребенку вдыхать препарат с индивидуально подходящей ему скоростью. Обсудите с врачом возможности использования дозирующего ингалятора со спейсером.
Каковы цели и задачи лечения астмы у ребенка?
Астму невозможно излечить, но ее можно контролировать. Ваша цель и ответственность как родителей сделать все возможное, чтобы:
- Ребенок мог жить активной нормальной жизнью
- Не допустить хронизацию и ухудшение симптомов
- Ребенок мог посещать школу каждый день
- Ребенок был активным во время игр, спортивных занятий без всяких усилий
- Избегать частых визитов скорой помощи или поездок в больницу
- Использовать корректирующие астму препараты с минимальным количеством или с отсутствием побочных эффектов
Работайте в тесном контакте с врачами и постарайтесь узнать об этом заболевании как можно больше (как избежать контакта с факторами, провоцирующими астму, как действуют препараты от астмы и как правильно использовать эти препараты).
Избавится ли ребенок от астмы с возрастом?
По сей день остается много неизученного об астме и функционировании легких у детей. В настоящее время специалисты считают, что если у младенца или ребенка дошкольного возраста возникает три или более эпизода свистящего дыхания (обычно во время заболевания вирусными инфекциями), вероятность развития астмы у него в течение жизни составляет 50/50%. Если у ребенка неблагоприятный наследственный анамнез по астме, в окружении есть курильщики или он сталкивается с другими вредными факторами, провоцирующими астму – риск возрастает. Терапия астмы не уменьшит этих рисков.
К тому же, если однажды чувствительность дыхательных путей человека повышается, они сохраняют эту особенность до конца жизни. Как бы то ни было, примерно у половины детей, больных астмой, симптомы с возрастом уменьшаются, поэтому иногда говорят, что они «перерастают» свою астму. У другой половины симптомы сохраняются и во взрослом возрасте. К сожалению, невозможно прогнозировать, уменьшатся или сохранятся симптомы у конкретного человека с возрастом.
источник
Бронхиальную астму считают заболеванием взрослых. Но, к сожалению, подвержены ей могут быть даже крошечные дети. Педиатры часто упускают возможность развития астмы у детей, а вместе с этим упускают и время.
В силу недостаточной диагностики начальных форм астмы у детей зачастую правильный диагноз своевременно не устанавливают и болезнь, постепенно прогрессируя, приобретает тяжёлое течении. Так, у 60-80% взрослых пациентов бронхиальная астма дебютировала в раннем детстве, но диагноз установлен не был. В то же время при своевременном и адекватном лечении болезнь могла бы протекать более благоприятно.
«На практике врачи нередко боятся постановки диагноза, а это приводит к развитию тяжелых инвалидизирующих форм болезни. В нашей клинике мы часто имеем дело именно с такими пациентами, которые приезжают к нам со всех регионов страны», — говорит Юрий Мизерницкий. По официальной статистике, в последние годы смертность детей от бронхиальной астмы возросла с единичных случаев до нескольких десятков в год. Среди причин — тяжелое течение болезни на протяжении ряда лет, врачебные ошибки, отсутствие плана лечения у больного. Причём, наиболее опасными являются младенческий и подростковый возраст пациентов.
Если наследственность по астме отягощена, велика вероятность развития ее и у ребенка. Настороженность должны вызывать: высокая частота аллергии на пищевые продукты (куриный белок, белок коровьего молока, злаки, рыбу, желто-красные фрукты), а также на домашнюю пыль и пылевого клеща, на медикаменты и профилактические прививки. Как правило, первым приступам экспираторной одышки предшествует атопический дерматит. Неблагоприятным фоном раннего развития заболевания могут быть внутриутробные повреждения центральной нервной системы вследствие патологического течения беременности и родов, гипоксия плода, родовые травмы.
Астматические приступы вызывают уже самые разнообразные аллергены и часто провоцируют вирусные инфекции. Нередко отмечаются сезонные обострения.
Подростковый возраст у многих пациентов является переломным в течении аллергических заболеваний, и дальнейшее прогрессирование болезни зависит от успешности лечения и профилактики. Но именно в этом возрасте у врачей появляются дополнительные проблемы. Подростки не оценивают в полной мере серьёзность своего состояния и потому отказываются регулярно принимать лекарства, многие начинают курить. К тому же нередко дети «выпадают» из-под наблюдения врача в связи с переходом от педиатра к подростковому врачу и дальше к терапевту.
На сегодняшний день уровень диагностики и профилактики БА у детей позволяет не дать болезни приобрести тяжелую форму. Существуют разнообразные методы лабораторной и рентгено-функциональной диагностики, которые позволяют не только точно устанавливать вариант болезни, но и контролировать эффективность назначенного лечения. Лечение стало более эффективным. В прошлом остались капельницы и лекарства, имеющие много побочных эффектов. Теперь используется современная ингаляционная техника. Поэтому, как говорит главный детский пульмонолог страны, заведующий отделением пульмонологии МНИИ педиатрии и детской хирургии профессор Юрий Мизерницкий: «Бояться надо не факта постановки диагноза, а самой болезни. Своевременное и адекватное лечение позволяет достичь отличных результатов. Тогда не будет тяжелых инвалидизирующих форм и болезнь не будет угрожать жизни. Астма — серьезный диагноз, но, деликатно с ней обращаясь, можно обеспечить вполне благоприятный прогноз заболевания».
источник
Дебют бронхиальной астмы в молодом возрасте требует особого подхода, как в терапии, так и в разъяснении подростку необходимости соблюдения тех или иных мер. К сожалению, «бунтарский дух» порой противится врачебным предписаниям, в результате чего болезнь переходит в более тяжелую форму, увеличивается количество неотложных состояний. Выход есть — рассмотрим наиболее актуальные варианты современного лечения бронхиальной астмы.
Как утверждает крупный специалист-пульмонолог, профессор Первого МГМУ им.И.М.Сеченова, Овчаренко Светлана Ивановна, клиническая картина заболевания именно у подростков не всегда вписывается в «классику жанра» вследствие психологических и поведенческих особенностей. Подросткам свойственно парадоксальное течение бронхиальной астмы, которое можно объяснить следующими факторами:
- Зависимость от мнения окружающих, состояние депрессии, комплексы по поводу факта заболевания,
- Злоупотребление короткодействующими ингаляторами,
- Курение,
- Нечеткое следование рекомендациям врача.
«Масла в огонь» подливают статистические данные: мальчики болеют чаще девочек, как в раннем возрасте, так и в подростковом соотношение оценивается как 6% мальчиков на 3,7% девочек. Отчасти цифры складываются именно за счет неутешительной цепочки «болезнь»-«отказ от лечения»-«тяжелое течение, осложнения». Поэтому с мальчиками нужно проводить более наглядную, но, в то же время, аккуратную разъяснительную беседу об их заболевании.
Одним из важных прорывов 21 века в лечении болезней является применение аллергенспецифической иммунотерапии, так называемой АСИТ-терапии. Методика разработана за границей, и все надежнее укореняется и в нашей стране. Разберемся, в чем же состоит ее прелесть и как она работает.
Главной проблемой при бронхиальной астме становится воспаление аллергического характера, а также повышенная гиперреактивность бронхолегочной системы при столкновении с различными летучими веществами. То есть, патологический ответ аллергического характера возникает на любой (безвредный для другого человека) стимул — вдохнуть ароматный цветок, запах краски, уловить едва заметный шлейф французских духов… И если у другого человека возникают лишь положительные (или не очень) эмоции, то у астматика может развиться астматический статус, когда приступы удушья перетекают один в другой и, без помощи ингаляторов или реаниматологов, помимо малоприятных ощущений человек получает реальную угрозу жизни и здоровью.
Врачи придумали, как снизить неадекватный ответ иммунной системы. Принцип АСИТ-терапии гениален и прост до невозможности и несколько схож с вакцинацией. В случае превалирующего аллергического генеза бронхиальной астмы, под контролем врача аллерголога-иммунолога пациенту четко определяют его «слабое звено», а именно, на что у него возникает реакция — проводят скарификационные кожные тесты, как с определенными антигенами, так и неспецифическими агентами. Вместе с результатами обследования (рентген органов грудной клетки, общий анализ крови, функция внешнего дыхания) врач принимает решение о начале планомерного введения микродоз того или иного аллергена для того, чтобы снизить чувствительность организма.
И если на рассвете использования методики речь шла о систематическом инъекционном введении препарата, то сейчас на фармакологическом рынке появились таблетированные и капельные препараты — что значительно упрощает лечение пациентов младшего (с пяти лет) и подросткового возраста.
К сожалению, в Российской Федерации представлены не все препараты, необходимые для проведения курса АСИТ-терапии. В частности, есть средства помощи лицам, страдающим от сезонного пыления березы, но тем, у кого определяется реакция на домашних животных, придется немного подождать. Представители фармацевтической компании обещают наладить поставки в течение нескольких ближайших лет. В Соединенных Штатах Америки и странах Европы такая терапия вовсю (с успехом!) используется.
Проведено несколько больших клинических исследований (Lambert N., Massanari M.), которые доказали безопасность и эффективность АСИТ-терапии при бронхиальной астме. При этом важным моментом является доказательство именно аллергической природы бронхиальной астмы, для этого необходимы лабораторные тесты — определение специфических иммуноглобулинов Е в сыворотке крови.
Естественно, до начала терапии необходимо достичь абсолютного контроля над симптомами астмы. Аллерголог-иммунолог Ксения Кузьмина утверждает, что прямым показанием для назначения АСИТ-терапии является контролируемая астма легкого и среднетяжелого течения (не тяжелая!). Если астма контролируется лишь отчасти, как показали исследования Massanari M., достичь контроля поможет препарат омализумаб. Препарат моноклональных антител уменьшает воспаление путем связывания с «ответственными» клетками — иммуноглобулинами класса Е. Моноклональные антитела разрешены к применению у взрослых, подростков и детей с шести лет (Thomson N.C., Chaudhuri R.).
Признаки «контролируемой» астмы:
- Отсутствуют пробуждения по ночам от кашля или приступов удушья,
- В дневное время приступы регистрируются не чаще двух раз в неделю, соответственно, препараты «скорой помощи» — ингаляторы с короткодействующим бронхолитиком — требуются не чаще двух раз в неделю,
- По результатам главного теста астматиков, ФВД (функция внешнего дыхания), объем усиленного выдоха за первую секунду должен составлять не менее 70%.
Для утверждения контроля над течением бронхиальной астмы могут быть использованы любые средства — глюкокортикостероиды, антилейкотриеновые препараты. Во время проведения аллергенспецифической терапии в проведенных исследованиях параллельно использовался препарат омализумаб.
Пубертатный период — это переломный возраст. С одной стороны, возникают «летучие» состояния, которые ребенок может перерасти и забыть навсегда. С другой стороны, если у ребенка наблюдается аллергический марш — в раннем возрасте регистрировался атопический дерматит, чуть позже сформировался поллиноз, и уже отмечаются первые признаки бронхиальной астмы — надеяться в этом случае на то, что ребенок «перерастет», не следует.
На самом раннем этапе бронхиальная астма хорошо поддается лекарственному контролю, а при условии адекватного восприятия подростком болезни, соблюдения гипоаллергенного быта, регулярных осмотров у специалиста и своевременного проведения АСИТ-терапии — ребенок получает ощутимую надежду на длительную ремиссию.
Как и любое хроническое заболевание, аллергический фон для манифестации бронхиальной астмы формируется годами — в течение продолжительного времени складываются условия для поломки адекватного функционирования организма. Отчасти поэтому, времени для лечения столь запущенного процесса требуется немало — как утверждают аллергологи-иммунологи, необходимо несколько лет для достижения стойкого эффекта, то есть несколько курсов терапии. У некоторых пациентов после первого курса значимый клинический эффект отсутствует — но это не должно служить поводом для прерывания терапии! Через 3-5 лет, по окончании курса эффект обязательно будет. Если учесть, что это реальный шанс взять болезнь под полный контроль и отказаться от привязанности к применению ингаляторов и более серьезных средств — это реальный выход из положения.
Самый главный момент — уговорить на послушное лечение подростка, который мог еще не сталкиваться с крайними проявлениями бронхиальной астмы, а именно статусом, когда приступы удушья перетекают один в другой или с изнуряющим кашлем на протяжении многих месяцев, при кашлевой форме. Профессор института иммунологии МЗ РФ, специалист по аллергенспецифической терапии Игорь Сергеевич Гущин утверждает, «чем раньше начато лечение, чем меньше симптомов имеет ребенок, тем более выраженным будет эффект».
Здесь важна совместная работа докторов, родителей и психологов. Необходимо ненавязчиво, но вполне определенно рассказать ребенку о механизмах его заболевания, о том, что стыдиться ему нечего, и эта болезнь достаточно распространена среди жителей мегаполисов, но бороться с ним абсолютно необходимо, более того — как можно более тщательно выполнять рекомендации докторов. И тогда у него появится шанс на здоровое «безоблачное» будущее. На «бунтарей» может воздействовать идея постоянной привязанности к ингаляционным средствам и, в противовес — свобода от «рабской» зависимости от лекарственных средств.
источник
Бронхиальная астма (БД) — хроническое воспалительное заболевание дыхательных путей, которое проявляется:
-полной или частичной обратимой обструкцией дыхательных путей, возникающей вследствие спазма ладкой мускулатуры бронхов, отека и инфильтрации стенки бронха воспалительными клетка ми, гиперсекреции слизи, утолщения базальной мембраны;
-эпизодами кашля, свистящих хрипов, одышки, чувства стеснения в груди, которые, как правило, бывают связаны с воздействием специфических триггерных факторов и возникают преимуществен1но в ночное время или ранним утром;
-гиперреактивностью дыхательных путей.
Если диагноз бронхиальная астма поставлен вовремя и правильно лечится, никаких ограничений в жизни детей нет.
Астма возникает из-за гиперчувствительности к раздражителям. Астма может быть связана как с наследственной предрасположенностью, так и с факторами окружающей среды (включая аллергические факторы или частыми инфекциями дыхательных путей).
Приступ астмы может быть вызван:
— аллергенами: шерсть животных, пыль, продукты питания, клещи, пыльца, споры;
— вирусными и бактериальными инфекциями: бронхитом, простудой, гриппом, синуситом;
— раздражителями в окружающей среде: выхлопные газы, спреи, духи, табачный дым;
— лекарственными средствами, такими как ацетилсалициловая кислота и нестероидные противовоспалительные средства. Если у вас «аспириновая астма», необходимо избегать приема ацетилсалициловой кислоты и нестероидных противовоспалительных средств, особенно учитывая то, что этот вид астмы может быть очень тяжелым и приступы возникают очень быстро;
— интенсивной физической нагрузкой, особенно в холодных помещениях.
Помимо медикаментозных препаратов, к примеру, альвеско, инструкция по применению которого подразумевает постоянное использование, нужно учитывать и психологическое состояние ребенка, которое снижает риск появления задышки.
Создать ребенку психологический комфорт. Самостоятельно либо совместно с психологом выработать правильную линию воспитания; Повысить собственную резистентность организма (сопротивляемость болезням) и по возможности освободить организм от последствий антибиотиков – отварами, травами; Часто бронхиальная астма соседствует с кожным заболеванием. При этом, если кожное заболевание залечивать при помощи кремов, может наступить обострение астмы. Лучше снимать зуд при помощи диеты; Помогают при астме немедикаментозные методы лечения: дыхание по Бутейко, гомеопатические препараты, соляные пещеры, массажи. В антропософской медицине применяется эффективный метод лечения астмы – эвритмия. Это терапия движением, при которой закономерности речи или звуков превращаются в движение. При работе с бронхиальной астмой в антропософской медицине сочетают произношение определенных букв с определенными движениями. При астме также необходимо лечение источников инфекций: лечение ангины, гайморита, санация зубов. Постоянные источники инфекции поддерживают астму. Причем лечить нужно не химическими препаратами, ведь лекарства, как дополнительные токсины, лишь усложняют ход астмы. Подойдут физиотерапевтические процедуры: ультрафиолет, кварц, обработка непосредственных очагов инфекций. Пытаясь бороться с астмой традиционными методами, лишь снимая симптомы при помощи ингаляторов, мы получим лишь законченного астматика. Разумные пациенты пытаются найти альтернативные методы лечения. И чем раньше начать лечение астмы у ребенка, тем благоприятнее прогноз.
- Астму можно излечить, если выпивать отвар калины: 2 горсти корней калины брать на 2 л воды. Кипятить 30 минут. Выпить в течение дня. Потом туда же добавить еще 2 горсти и снова кипятить, выпить. Пить в течение месяца. Нижние корни выбросить, снова добавить 2 горсти и снова кипятить.
- При бронхиальной астме и удушье нужно взять скорлупу 10 сырых яиц хорошо промыть теплой водой с мылом, подсушить в духовке и растереть в порошок. Выжать сок из 10 лимонов средних размеров, залить им порошок и выдержать в темном месте 10 суток. Процедить и отжать. Принимать по 1 ч.л. за полчаса до еды. Из 10 яичных желтков и такого же количества сахара (по объему) сделать гоголь-моголь, потом добавить в него бутылку коньяка, хорошо перемешать. Трижды перекрестить и пить, предварительно взболтав, по 1 ст.л. за 30 минут до еды. Исключить из пищи помидоры, томат, чай, кофе, какао, шоколад, говядину, красную рыбу, землянику, красные яблоки, красную капусту, молочные продукты, арбузы, клюкву, малину.
- Грудной чай. Применяют как отхаркивающее средство при заболеваниях верхних дыхательных путей. Корня алтея — 2 части, листьев мать-и-мачехи — 2 части, травы материнки — 4 части, листьев подорожника ланцетолистного — 3 части, кореня солодки — 3 части. Смесь обдать стаканом кипятка, настоять 30 минут, процедить и принимать в теплом виде по 1/4-1/2 стакана через 3 часа.
- Больные бронхиальной астмой не должны: ходить в парную баню, нельзя спать днем (особенно после еды). Во время лечения не принимать мочегонные средства, которые увеличивают приступы удушья. Исключить из рациона питания мясо, сало, мясные копчености. При возможности ежедневно употреблять свежее козье молоко.
Функция легких и астма у новорожденных пока еще недостаточно изучены. Ученые считают, что если у ребенка 3 и более случаев свистящего дыхания ( при ОРВИ), то шансы заболеть астмой составляют 50 на 50. В случае же если родственники больны астмой, ребенок контактирует с курильщиком либо подвергается воздействию других факторов риска, то вероятность заболеть астмой значительно повышается.
Врожденная повышенная чувствительность дыхательных путей сохраняется на всю жизнь. Но при этом наблюдаются случаи практически у половины детей, когда симптомы астмы с возрастом ослабевают, а то и исчезают вообще. То есть дети перерастают болезнь.
Позже симптомы могут появиться снова. Это к сожалению нельзя предсказать.
источник
Не у всех детей симптомы астмы одинаковы, они разнообразны и могут меняться от приступа к приступу.
К возможным признакам и симптомам астмы у ребенка относятся:
- Частый кашель, возникающий во время игр, ночью, во время смеха или плача
- Хронический кашель (может быть единственным симптомом)
- Пониженная активность во время игр
- Частое прерывистое дыхание
- Жалобы на боль или стеснение в груди
- Свист во время вдоха или выдоха – свистящее дыхание
- Колебательные движения грудной клетки из-за затрудненного дыхания
- Удушье, нехватка дыхания
- Напряжение мышц шеи и груди
- Ощущение слабости, усталость
При обнаружении симптомов астмы у ребенка, педиатр обязан также оценить другие состояния или заболевания, способные усложнить процесс дыхания. Почти половина младенцев и детей дошкольного возраста с повторяющимися эпизодами свистящего дыхания, удушьем или кашлем (даже если симптомы купируются препаратами от астмы) не считаются больными астмой в возрасте до 6 лет. По этой причине многие педиатры используют термин «реактивное заболевание дыхательных путей» или бронхиолит, описывая состояние у детей этого возраста (вместо того, чтобы записывать их в астматики).
Насколько распространена астма у детей?
Астма – одно из наиболее распространённых хронических заболеваний у детей, и тенденция не радует – заболеваемость прогрессирует. Астма может начаться в любом возрасте (даже в пожилом), но у многих первые симптомы появляются в возрасте до 5 лет.
Существует много предпосылок развития астмы у детей. К ним относятся:
- Сенная лихорадка (поллиноз) или экзема (аллергическая кожная сыпь)
- Наследственный анамнез по астме или аллергии
- Частые респираторные инфекции
- Низкая масса тела при рождении
- Контакт с табачным дымом до или после рождения
- Темный цвет кожи или пуэрториканская этническая принадлежность
- Неблагоприятные условия окружающей среды
Почему показатель заболеваемости астмой у детей растет?
Никто достоверно не знает истинную причину такого роста. Некоторые специалисты полагают, это связано с тем, что современные дети больше времени проводят дома или в закрытых помещениях и, следовательно, более подвержены воздействию вредных факторов – бытовая пыль, загрязненный воздух, пассивное курение. Другие считают, что современные дети не в достаточной мере болеют «детскими болезнями», чтобы сосредоточить внимание иммунной системы на бактериях и вирусах.
Как ставится диагноз «астма» у детей?
Диагноз ставят на основании данных истории болезни, симптомов и результатов физического обследования. Направляясь к доктору с грудным или ребенком старшего возраста во время астматического приступа, имейте в виду, что симптомы могут пройти, пока вы дойдете до кабинета врача. И это не повод остановиться и повернуть назад. Помните: родители играют ключевую вспомогательную роль для врача в постановке правильного диагноза.
История болезни и описание симптомов астмы: педиатра должны заинтересовать любые эпизоды нарушения дыхания у вас или вашего ребенка, в том числе семейный анамнез по астме, аллергии, кожного заболевания – экземы, или других заболеваний легких. Важно подробно описать все симптомы, замеченные у ребенка – кашель, свистящее дыхание, удушье, боль или стеснение в груди – подробно, включая то, когда и как часто эти симптомы возникают.
Физическое обследование: врач прослушает сердце и легкие ребенка, а также постарается выявить признаки аллергических реакций носа или глаз.
Тесты: многим для точной постановки диагноза потребуется проведение рентгенографии органов грудной клетки, а детям от 6 лет и старше проведут тест на функцию легких – спирометрию. Спирометрия измеряет количество воздуха в легких и скорость его выдыхания. Результаты помогут врачу определить тяжесть течения заболевания. Другие тесты могут быть также проведены с целью частичного выявления «пусковых факторов» астмы у ребенка. К таким тестам относятся: кожная аллергическая проба, анализ крови на IgE или рентгенография для выявления синусита или гастроэзофагального рефлюкса, отягощающих астму. Возможно, вам будет предложен также современный метод диагностики, измеряющий уровень оксида азота во время дыхания.
Избегание контакта с «пусковыми факторами», применение предписанных препаратов и ежедневная бдительность в отношении симптомов заболевания – способ эффективного контроля астмы у детей любого возраста. Дети, больные астмой, ни в коем случае не должны быть подвержены действию табачного дыма. Правильный прием лекарств – основа хорошего контроля заболевания.
На основании данных об истории болезни ребенка и наблюдений за течением астмы педиатр составит план действий по контролю заболевания. Позаботьтесь о том, чтобы получить его письменную копию. В плане должно быть описано, когда и как ребенок должен принимать препараты от астмы, что делать, если симптомы нарастают и состояние ухудшается и когда следует вызывать «Скорую помощь». Убедитесь, что план написан доступным для вас языком и вам все в нем понятно. Если после прочтения у вас остались вопросы, задайте их доктору.
План действий при астме – очень важная часть успешного контроля астмы у ребенка. Также позаботьтесь о том, чтобы у воспитателя или школьного учителя обязательно имелась копия такого плана (чтобы они имели представление, как вести себя и быстро купировать приступ, если он возник у малыша вне дома).
Как давать препараты от астмы ребенку дошкольного возраста?
Дети дошкольного возраста пользуются для лечения астмы теми же группами препаратов, что и старшие. Стероиды в виде аэрозолей – эффективные препараты для лечения астмы. Однако, в любом случае, препараты даются в иной форме детям до 4-х лет (ингалятор или маска), а суточная доза меньше.
Последние руководства по контролю астмы рекомендуют постепенное приближение способов лечения и доз для детей старше 4-х лет. В том числе, использование препаратов быстрого действия (например, сальбутамола) для периодически возникающих симптомов астмы. Применение низких доз стероидных аэрозолей – следующий шаг. Далее лечение должно быть сосредоточено на контроле астмы. Если астма ребенка контролируется в течение минимум трех месяцев, врач может снизить дозу препаратов или перевести лечение на уровень ниже. Консультируйтесь с врачом о приеме конкретных препаратов и правильной дозировке.
В зависимости от возраста ребенка, используются ингаляторы или препараты в форме растворов (применяются в виде распылителей – небулайзеры). Небулайзер доставляет препарат, переводя его из жидкой формы в пар. В виде пара ребенок будет вдыхать препарат через маску. Такая прцедура (вдыхание через маску) длится 10-15 минут и может повторяться до четырех раз в день. Доктор подскажет вам, как часто необходимо давать ребенку подышать с использованием небулайзера.
В зависимости от возраста, ребенок может использовать дозирующий ингалятор со спейсером. Спейсер – отсек, прикрепленный к ингалятору и препятствующий распылению всего препарата. Это позволяет ребенку вдыхать препарат с индивидуально подходящей ему скоростью. Обсудите с врачом возможности использования дозирующего ингалятора со спейсером.
Каковы цели и задачи лечения астмы у ребенка?
Астму невозможно излечить, но ее можно контролировать. Ваша цель и ответственность как родителей сделать все возможное, чтобы:
- Ребенок мог жить активной нормальной жизнью
- Не допустить хронизацию и ухудшение симптомов
- Ребенок мог посещать школу каждый день
- Ребенок был активным во время игр, спортивных занятий без всяких усилий
- Избегать частых визитов скорой помощи или поездок в больницу
- Использовать корректирующие астму препараты с минимальным количеством или с отсутствием побочных эффектов
Работайте в тесном контакте с врачами и постарайтесь узнать об этом заболевании как можно больше (как избежать контакта с факторами, провоцирующими астму, как действуют препараты от астмы и как правильно использовать эти препараты).
Избавится ли ребенок от астмы с возрастом?
По сей день остается много неизученного об астме и функционировании легких у детей. В настоящее время специалисты считают, что если у младенца или ребенка дошкольного возраста возникает три или более эпизода свистящего дыхания (обычно во время заболевания вирусными инфекциями), вероятность развития астмы у него в течение жизни составляет 50/50%. Если у ребенка неблагоприятный наследственный анамнез по астме, в окружении есть курильщики или он сталкивается с другими вредными факторами, провоцирующими астму – риск возрастает. Терапия астмы не уменьшит этих рисков.
К тому же, если однажды чувствительность дыхательных путей человека повышается, они сохраняют эту особенность до конца жизни. Как бы то ни было, примерно у половины детей, больных астмой, симптомы с возрастом уменьшаются, поэтому иногда говорят, что они «перерастают» свою астму. У другой половины симптомы сохраняются и во взрослом возрасте. К сожалению, невозможно прогнозировать, уменьшатся или сохранятся симптомы у конкретного человека с возрастом.
источник
Как понять, что у ребенка астма?
Для постановки диагноза бронхиальная астма у ребенка недостаточно только симптомов. Необходимо провести дополнительные обследования для исключения другой патологии, вызывающей дыхательную недостаточность.
История болезни и жалобы: Родители сообщают врачу обо всех эпизодах затрудненного дыхания, которые они наблюдали у ребенка. Выясняется, есть ли астма у родственников, наличие аллергии, заболевания легких. Важно дать врачу наиболее полную информацию и правильно описать симптомы (кашель, свистящее дыхание, боль или ощущение сжатия в груди), отметить, когда и как часто проявляются эти симптомы.
Функция легких и астма у новорожденных пока еще недостаточно изучены. Ученые считают, что если у ребенка 3 и более случаев свистящего дыхания ( при ОРВИ), то шансы заболеть астмой составляют 50 на 50. В случае же если родственники больны астмой, ребенок контактирует с курильщиком либо подвергается воздействию других факторов риска, то вероятность заболеть астмой значительно повышается.
Вопрос лечения астмы является достаточно спорным, поскольку на протяжении долгого времени врачи-пульмонологи исследуют возможность излечить недуг полностью. Однако систематический контроль и постоянное наблюдение дают возможность вести полноценный образ жизни. Несмотря на то, что астматическое состояние нельзя полностью излечить, астматику придется принимать лекарственные препараты на протяжении всей жизни, чтобы уберечься от приступов удушья.
Специалисты долгое время выясняли основные причины, и, как оказалось, их достаточно много. Но одной из главных первопричин является скопление слизистой жидкости в дыхательных путях, в результате чего возникает воспаление слизистых тканей. По мере кратковременных спазм развивается бронхит и приступы удушья.
Внимание! Приступ астмы отличается от типичного приступа удушья затруднительным выдохом.
Основные причины возникновения астмы
При диагностированном бронхите пациентам очень трудно вдыхать воздух, в то время, как астматики страдают от трудностей выдыхания. Но не стоит забывать, что астма развивается не только вследствие воспалительных процессов (несвоевременному лечению бронхитов), но и по наследственному фактору. При этом длительный период недуг может не проявлять себя, и только под воздействием ряда аллергенов, симптоматика активизируется:
- цветочная пыльца;
- лекарственные средства;
- скопившаяся домашняя пыль;
- аллергическая реакция на домашних питомцев;
- микробы и бактерии;
- частицы механического происхождения.
Воспалительные процессы и раздражители астмы
Нужно обратить внимание, что бесконтрольный прием медикаментов в процессе лечения вирусно-респираторных недугов достаточно сильно ослабляет иммунитет, вследствие чего развивается аллергическая астма.
Ярко выраженной симптоматикой является приступ удушья. При этом удушье проявляется очень часто. Начало симптоматики характеризуется кашлеобразными приступами с одышкой. Появляются слизистые выделения. После у пациента наблюдаются различные степени удушья – от легкой до тяжелой. Данные состояния обязательно сопровождаются слизистыми выделениями из носовых ходов, частым чиханием и кашлем с выраженным похрипыванием. Во время приступа больному очень важно принять удобное положение. Лучше всего присесть на корточки и руками опереться на стул или другой устойчивый предмет.
Что такое астма и как она возникает
Совет! Когда начинается приступ важно помнить, что грудную клетку необходимо держать расправленной. Только в таком положении будет облегченным затрудненный астматический выдох.
В конце приступа наблюдается отхождение мокрот. Тяжелая степень характеризуется астматическим состоянием, для которого характерно острое удушье. Состояние пациента заметно ухудшается: чувствует недомогание, учащается пульс, АД повышается.
Внимание! Если во время астматического приступа удушья своевременно не вызвать скорую либо не оказать необходимой медицинской помощи, то больной может погибнуть от дыхательной недостаточности.
Бронхи при приступе астмы
По факту приступов у пациента наблюдаются следующие симптомы:
- Депрессивность.
- Апатичность.
- Сонливость и вялость общего состояния.
В зависимости от клинической картины каждого больного схема лечения составляется специалистом в индивидуальном порядке. Поэтому процесс лечения будет состоять из пошаговых действий. При этом на каждом этапе лечения должна быть непосредственная участь лечения. Период реабилитации также заверяется пульмонологом, отмечая положительную динамику.
Итак, схема лечения предусматривает два блока лекарственных препаратов. Первый направлен на устранение астмы, как недуга, а второй – на блокировку приступов удушья (именно они препятствуют нормальной жизнедеятельности).
Справка! Прием кромонов способствует уменьшению размеров бронхов, замедляя синтезирование тучных клеток. Но не следует забывать, что кромоновая кислота используется только в комплексе основного курса терапии, а в моменты обострения ее прием категорические противопоказан.
Принципы лечения бронхиальной астмы
Список эффективных лекарственных средств для лечения астмы:
Таким образом, вылечить окончательно астму не представляется возможным, однако при грамотно подобранной терапии можно стабилизировать состояние и минимизировать приступы удушья.
Как жить с приступами астматического состояния расскажут видеоролики.
Контролируемый прием препаратов способен привести пациента к нормальной жизнедеятельности. Главными правилами при возникновении астмы является срочный отказ от вредных привычек ( таких, как табакокурение ) и ограничение от каких-либо аллергенов, способных спровоцировать приступ удушья.
Основная причина возникновения бронхиальной астмы — курение
Основными средствами в борьбе с астмой остаются гормональные препараты (помогают снять спазмы и блокируют удушье). Поэтому такая категория медикаментов принимается астматиками на постоянной основе.
Это важно! Чтобы иметь возможность снизить дозировку гормонального препарата, следует пройти полугодовой курс интенсивной терапии.
Вызывает ли зависимость прием гормональных препаратов и нужно ли переходить после этого на более сильные лекарственные средства?
Первое, на что нужно обратить внимание – гормональные средства не вызывают зависимость, они только устраняют воспалительный процесс; приступы удушья отмечаются намного реже. Поэтому при положительной клинической картине, напротив, возможен переход на облегченную систему медикаментов.
Приступ бронхиальной астмы
Может ли помочь дыхательная гимнастика при астме?
Да, гимнастика дыхательных путей показана для улучшения состояния пациента. Однако эффективность наблюдается только при применении на начальных стадиях астмы.
Существуют ли какие-либо профилактические мероприятия?
В первую очередь следует отказаться от курения, поскольку среди астматиков наибольшее количество людей, прежде страдающих данной зависимостью. Обязательно наблюдаться людям, что регулярно страдают сезонными аллергиями. Положительным воздействием на органы дыхания, обладает физиотерапия. Также не следует забывать о здоровом образе жизни и поддержании уровня иммунитета.
Возможно ли лечение народной медициной?
Астма является достаточно серьезным заболеванием, от которого человек может умереть (в случае несвоевременно оказанной помощи), поэтому применение народных средств может быть только, как вспомогательная терапия в комплексе с основным курсом лечения. В противном случае без медикаментозной поддержки можно только усугубить состояние.
Первые упоминания о ней встречаются в трудах древних врачей, в художественных произведениях (поэмах Гомера).
Тогда любую патологию, связанную с удушьем и проблемами с вдохом или выдохом называли астмой. В 17-м веке болезнь была выделена в отдельную категорию и впервые связана с реакцией организма на внешние раздражители (запахи, пыль).
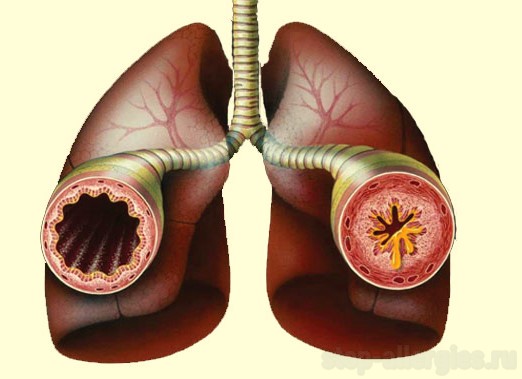
У этой болезни сложные и неоднозначные механизмы возникновения. К вызывающим факторам относят: наследственность, профессиональные вредности, плохую экологическую обстановку, применение синтетических моющих средств, особенно аэрозолей, несбалансированность питания с преобладанием белков, жиров, очищенных углеводов. Изучается роль микроорганизмов в развитии патологии.
Выделяют четыре степени астмы.
I — Приступы возникают менее одного раза в неделю, длятся недолго, ночные эпизоды происходят не чаще двух раз в месяц.
II — Симптомы проявляются чаще одного раза в 7 дней, но менее 1 раза в день. Возможно ослабление физической активности, расстройства сна пациента. Ночные эпизоды наблюдаются два раза в месяц и чаще.
III — Характеризуется практически ежедневными приступами. Отмечается снижение физической активности, ухудшение сна. Возникновение ночных приступов более 1 раза в 7 дней.
IV — Приступы происходят каждый день, сильно нарушен сон из-за частых ночных эпизодов, также значительно ограничена физическая активность.
Доктор ставит диагноз, руководствуясь имеющимися у пациента приступами удушья с вынужденным выпрямленным положением тела, кашлем с хрипами свистящего характера, одышкой, ощущением тяжести в грудной клетке. Характерные приступы развиваются после влияния пускового фактора (триггера). Им может стать пыль, газ, дым, вещество с резким запахом. А также физическая активность, кожный эпителий домашних животных, микроскопические грибки, холод, стресс, лекарства (аспирин, НПВС). В конце приступа может наблюдаться боль в нижних отделах грудной клетки, отделение небольшого количества мокроты стекловидного характера.
Для изучения функции внешнего дыхания применяют спирометрию и пикфлоуметрию, также назначаются лабораторные анализы мокроты и крови, определение концентрации иммуноглобулина Е (Ig E). Проводят аллергологические пробы (кожные, ингаляционные и иные). Иногда для исключения других болезней легких и сердца делают рентгенографию грудной клетки или КТ.
Терапия бронхиальной астмы комплексная, проводится в двух направлениях: базисное и “скоропомощное”. Первое нормализует состояние бронхов, снижает их реактивность на внешние и внутренние стимулы. Второе же является симптоматическим и снимает приступы удушья, то есть борется с закупоркой бронхов.
Для основного (базисного) лечения используют лекарственные средства группы кромонов (недокромил натрия, кромогликат натрия), ингаляционные глюкортикоиды (Бенакорт, Фликсотид, Асмонекс, Беклазон Эко). При неэффективности этой группы препаратов назначают системные глюкокортикоиды (Преднизолон, Гидрокортизон) внутрь непродолжительными курсами. Также применяются антилейкотриены (Зафирлукаст, Сингуляр), моноклональные антитела к Ig E (Клонар).
Существуют комбинированные препараты с высокой эффективностью, содержащие глюкокортикоиды и ß-адреномиметики (Тимбикорд, Серетид).
Вспомогательные средства: отхаркивающие, облегчающие отхождение мокроты, и антибиотики (в случае бактериальных осложнений).
Для борьбы с астматическими приступами созданы препараты, содержащие ß-адреномиметики (сальбутамол, фенотерол, формотерол, тербуталин). Они стимулируют ß-адренорецепторы, в результате чего гладкие мышцы бронхов расслабляются. Их выпускают в форме аэрозолей в ингаляторах, таким образом, лечебное вещество быстро доставляется в воспалительный очаг. Ксантины (теофиллин и эуфиллин) сейчас почти не применяются при приступах, только в случае отсутствия других лекарств.
Применяют настои лечебных трав (легочные сборы). Отмечено, что на восстановление слизистой оболочки бронхиального дерева хорошо влияют такие травы, как багульник, крапива, душица, мать-и-мачеха, мята перечная, чабрец. Для лечения также используются сосновые почки, листья подорожника, цветы шиповника, корень девясила, одуванчика, пыльца ржи или измельченные цветущие колосья ее, трава череды, сухие листья эвкалипта.
Некоторые травы принимают в виде настоек на спирту, отваров. Их употребляют внутрь не менее двух раз в день. Курс лечения длительный, обычно с перерывами. Другие лекарственные растения применяются в виде горячих отваров ингаляционно. Такой же способ введения вещества в организм используют, сжигая лекарственные травы и вдыхая получившийся дым.
Эффективен общий массаж и дыхательная гимнастика. Так, например, есть упражнение, о котором хорошо отзываются пациенты, это надувание воздушных шариков, по 10-20 минут ежедневно.
Успешно применяется водолечение (ванны для ног), лечение ароматическими маслами, точечный массаж.
Профилактики самой болезни не существует, это связано с большим количеством вызывающих факторов и сложным патогенезом. Отказ от курения, избегание известных аллергенов, профилактика гриппа, применение фильтров для воздуха — все это способы удаления факторов риска, снижающие частоту и выраженность приступов.
– Пациенту нужно принять удобную облегчающую дыхание позу. Обеспечить доступ свежего воздуха, открыв окно. Постараться расслабиться, использовать ингаляционный препарат (ß-адреномиметик). Применение его более двух раз с интервалом в 10 минут нецелесообразно и может вызвать побочные эффекты. Если улучшения не наступает, нужно вызвать скорую помощь.
– По причине возникновения болезнь делят на экзогенную (аллергическую) и эндогенную (инфекционно-зависимую). Для первого типа характерна предрасположенность к аллергиям и наличие других проявлений излишней реактивности организма (риниты, дерматиты) как у пациента, так и у его родных. Также именно в этих случаях триггерами становятся внешние аллергены.
– Нет. Это хроническая болезнь, можно только контролировать качество жизни пациента путем подбора адекватной терапии.
– Могут в случае развития астмастатуса. Это затяжной приступ, неустранимый бронхолитиками, последствиями в отсутствие терапии становятся тяжелые нарушения дыхания, кома и смерть.
– У них отмечается заболеваемость бронхиальной астмой, и у большинства из них течение легкое, а прогноз благоприятен. Обычно после полового созревания диагноз астмы снимается, поскольку характерные проявления исчезают. Могут оставаться только небольшие иммунные отклонения и нарушения легочных функций. Отмечены редкие случаи изначально тяжелого течения астмы у подростков.
– На данный момент люди с данным диагнозом к военной службе не призываются.
Таким образом, бронхиальная астма — это болезнь с хроническим течением, вылечить которую полностью невозможно, но которая может пройти сама в конце периода полового созревания. Взрослым людям для того, чтобы бороться с ней, необходимо кардинально менять образ жизни, принимать медикаменты. Но при соблюдении всех условий качество вашей жизни останется на высоте. Никогда не отчаивайтесь!
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник


