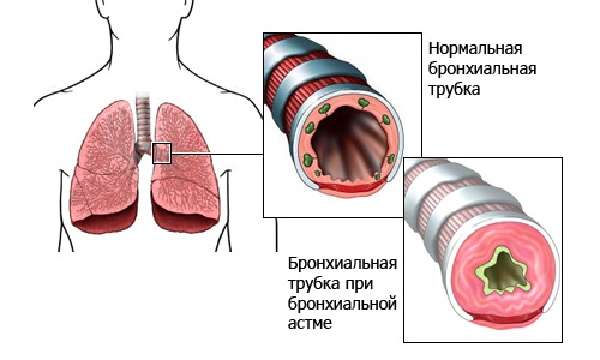
Бронхиальная астма (от греческого «asthma» — удушье, тяжелое дыхание) — это заболевание, основным признаком которого являются периодические приступы экспираторного удушья, обусловленные патологической гиперреактивностью бронхов. Под гиперреактивностью подразумевается повышенная чувствительность бронхов к воздействию аллергенов. Чаще всего в виде таких провоцирующих агентов выступают бытовая и производственная пыль, споры грибков, пыльца растений, частицы шерсти домашних животных, микроорганизмы, пищевые аллергены и т.д. В настоящее время доказан рост случаев бронхиальной астмы в странах Евросоюза в связи с частым использованием синтетических моющих средств.
Не последнее место имеет и наследственность. Доказано, что при наличии атопической (экзогенной, аллергической) бронхиальной астмы только у одного родителя, вероятность проявления заболевания у ребёнка может составлять 20—30 %, а если больны сразу оба родителя, то она достигает 75 %. Практически у 1 /3 астматиков заболевание носит наследственный характер.
Под влиянием аллергена происходит отек и спазм бронхов. Клинически мы видим типичный приступ удушья, выражающийся в затруднении выдоха. Дыхание астматика свистящее, лицо приобретает синюшный оттенок, наблюдается набухание вен шеи и т.д. При аускультации доктор выслушивает большое количество сухих хрипов. Они часто хорошо слышны ухом и напоминают сочетание разной высоты звуков играющей гармони. Длительность приступа различна. Типичный длится 1/2—1 ч. После одышка уменьшается, начинается кашель и отделяется небольшое количество стекловидной вязкой мокроты.
Практически во всех случаях приступу предшествуют предвестники в виде першения в горле, кожный зуд, заложенность и выделения слизистого секрета из носа.
Диагноз бронхиальная астма ставится в основном на основании жалоб пациента, наличие у него типичных признаков астматического удушья. В большинстве случаев при возникновении приступа люди вызывают скорую медицинскую помощь, и поэтому сложностей с подтверждением диагноза нет.
Всем больным бронхиальной астмой проводят дополнительные исследования функции внешнего дыхания: спирометрия, пикфлоуметрия, а также микроскопическое исследование мокроты. Сама мокрота или бронхиальный секрет вязкие, чаще двухслойные, с большим количеством эозинофилов, кристаллов Шарко-Лейдена (нейтрофилы), спиралей Куршмана (представляют переплетения мелких бронхов),
После первого же серьезного приступа, зафиксированного врачами «скорой помощи», человек попадает в специализированный стационар или отделение пульмонологического профиля. Здесь и выставляется основной диагноз. Первичный диагноз бронхиальной астмы не может быть выставлен одномоментно на приеме у участкового терапевта или даже врача пульмонолога поликлиники. Такой сложный диагноз всегда требует всестороннего подтверждения в специализированном стационаре после проведения комплексного и всестороннего обследования. Бывает, что приступ не повторяется, анализы остаются в норме и тогда прибегают к более глубоким методам обследования. Проводится исследование реактивности бронхов. Оно включает определение функции внешнего дыхания с проведением фармакологических проб с использованием гистамина или бронходилататорами. У большинства пациентов с помощью кожных скарификационных тестов можно выявить провоцирующий фактор.
Диагноз бронхиальная астма часто накладывает отпечаток на социальную жизнь человека.
С таким диагнозом не берут служить в армию, в полицию и т.д. Более того пациенты с бронхиальной астмой не могут проходить некоторые физиопроцедуры, ездить в непрофильные санатории, работать на вредных производствах, дети — посещать ряд спортивных секций и т.д.. Вроде и приступов нет, а ограничений масса!
Если человек действительно страдает от периодически повторяющихся приступов астмы, практически ежедневно получает лекарственные средства, то вопрос о том, как снять диагноз бронхиальная астма не стоит в принципе. В ряде случаев (хотя и очень редко), бронхиальная астма была выставлена, что называется в «боевых условиях», т.е. без соответствующего подтверждения, после единичного предположительно астматического приступа. Такое происходит при постановке диагноза в отдаленных от специализированных стационаров местах, при отсутствии возможности проведения углубленных обследований и т.д. в результате приступов больше нет — диагноза неверный.
Часто диагноз бронхиальная астма снимается в пожилом возрасте, т.к. ранее он выставлялся практически только на основании клиники. В таком случае у людей чаще всего наблюдается клиника схожая с астмой. При проведении более современного обследования в настоящее время он не подтверждается.
Итак, что же делать, если приступов и прочих проявлений бронхиальной астмы нет, а диагноз есть?
Для начала стоит обратиться просто в поликлинику по месту жительства. Если там есть врач-пульмонолог, то сразу к нему, а если нет специалиста, то к терапевту. В зависимости от возможностей поликлиники ряд обследований можно пройти по месту жительства.
При получении конкретных результатов обследования, специалист делает заключение о подтверждении диагноза астмы. В случае сомнительных результатов анализов и обследования, пульмонолог предлагает госпитализацию в стационар. Именно там будет решаться необходимость дальнейшего обследования. Вам следует заранее предупредить врача о том, зачем вам необходимо такое обследование и т.д.. Это позволит избежать гипердиагностики и неправильной трактовки результатов обследования в пользу подтверждения диагноза. Также во время проведения обследования необходимо быть максимально внимательным и слушать мед. персонал. Результаты исследования функции внешнего дыхания могут быть неправильно истолкованы, если пациент перед обследованием курил, во время обследования вел себя невнимательно и не прислушивался к рекомендациям врача.
В случае если все тесты отрицательные, то диагноз бронхиальная астма снимается. Это самый правильный путь.
Многие советуют «избавиться» от диагноза бронхиальная астма кардинальным путем. Если проще — украсть карточку и выбросить. Это сделать не так и тяжело, если лечебное учреждение не оборудовано электронной картотекой, но следует задуматься о последствиях. Вы уничтожите официальный медицинский документ, придете с пустой карточкой, и все будет хорошо? Да, действительно все будет хорошо в том случае, если доктор вас никогда не видел и вообще работает первый день. В большинстве случаев всегда встает вопрос о наличии предыдущей медицинской документации. Вам все равно предстоит предоставить какие-либо сведения о себе. В случае прохождения медицинских комиссий такая схема практически не приемлема. При трудоустройстве, особенно на вредные производства, у вас потребуют пройти ряд дополнительных обследований, в которых будут выявлены те или иные отклонения. Опять последуют изнурительные анализы и посещения специалистов до установления диагноза.
Некоторые считают, что одним из наиболее простых вариантов является финансовое решение вопроса, а если проще, то взятка. Из положительных аспектов — не обремененность обследованиями. А из отрицательных? Если в случае с пропажей амбулаторной карты вы можете отделаться «легким испугом» и ссорой с врачом, то даже попытка дать взятку — это уже уголовная ответственность. К тому же никто не даст вам гарантии, что при прохождении повторных комиссий диагноз бронхиальная астма потом вам не установят.
Какую схему выбрать, решать только Вам. Естественно стоит помнить, что бронхиальная астма — это достаточно серьезное заболевание, требующее постоянного наблюдения специалиста, коррекции лечения, соблюдения определенного образа жизни, диеты. Стоит ли снимать диагноз ради трудоустройства, а потом оказаться без квалифицированной медицинской помощи и наблюдения? В ряде случаев это может привести к усугублению заболевания и даже инвалидизации человека. Если вас действительно ничего не беспокоит, то идите самым правильным и официальным путем: пройдите необходимое обследование. А если вы сами не сомневаетесь в своем диагнозе, то стоит ли рисковать?
Ольга — молодой журналист, с большим интересом к медицине в целом и гомеопатии в частности. Ольга закончила Брянский государственный университет имени академика И. Г. Петровского и сейчас ведет новостные разделы в нескольких местных медицинских газетах.
источник
Наличие любого хронического заболевания накладывает отпечаток на жизнь пациента. После постановки диагноза ему необходимо периодически посещать специалистов и соблюдать меры предосторожности, чтобы избежать обострений патологии. Также нужно учитывать особенности состояния здоровья при выборе работы, развлечений и др.
Бронхиальная астма является одной из тех сложных болезней, из-за которых человеку приходится выполнять множество рекомендаций. Также он сталкивается с разнообразными ограничениями в различных сферах. Поэтому многим хотелось бы знать, как снимают диагноз бронхиальная астма, и возможно ли это сделать.
Бронхиальная астма относится к числу воспалительных заболеваний дыхательной системы. Воспаление может быть обусловлено особенностями функционирования органов дыхания, из-за которых в бронхах скапливается слишком много слизи, мешающей нормальному прохождению воздуха. Также его могут провоцировать разнообразные раздражители, такие как пыль, шерсть, пыльца растений, патологические микроорганизмы.
Все это может содержаться в воздухе и вместе с ним проникать в органы дыхания, раздражая их. При наличии непереносимости отдельных веществ чувствительность к неблагоприятному воздействию возрастает, повышая вероятность возникновения бронхиальной астмы.
Особенностью заболевания являются периодически возникающие приступы удушья. Во время них пациенту необходима медикаментозная помощь, иначе это может привести к смерти. Именно поэтому при таком диагнозе необходим систематический контроль со стороны врачей.
Аллерголог ставит диагноз «бронхиальная астма» лишь после обследования. Разовый приступ удушья не означает, что у человека это заболевание. Для подтверждения такого предположения необходимо провести анализы и тесты на аллергию.
По мнению большинства врачей, вылечить это заболевание невозможно — его можно лишь контролировать. Это объясняется тем, что астма обусловлена чувствительностью организма к раздражителям извне. Устранить эту чувствительность нельзя, можно только избегать контактов с травмирующим фактором. А лекарства для астматиков позволяют лишь ослабить приступ болезни.
Бывает, что бронхиальная астма проходит с возрастом. Детский организм не сразу адаптируется к неблагоприятным внешним обстоятельствам из-за неполной сформированности внутренних органов. Многие болезни у малышей возникают именно поэтому. По мере взросления у ребенка усиливается иммунитет, а полностью сформировавшиеся органы приобретают способность полноценно выполнять свои функции. За счет этого заболевание отступает.
Если пациенту сняли такой диагноз, как астма, зачастую это объясняется не его излечением, а тем, что заболевание проявляется в легкой форме. В этом случае приступы практически отсутствуют и быстро проходят. Такое течение болезни не представляет опасности для человека, поэтому ему не требуется пристальный врачебный контроль.
Чтобы выяснить, можно ли снять такой диагноз, как бронхиальная астма, необходимо разобраться, для чего может быть нужно это делать.
Очень часто это заболевание обнаруживают в детском возрасте. Организм ребенка отличается повышенной чувствительностью к неблагоприятным воздействиям. Но по мере взросления защитные функции могут усилиться, что ведет к излечению от многих болезней. Иногда это происходит при астме. В таких случаях заболевание переходит в состояние стойкой ремиссии.
Иногда за признаки астмы принимают отдельные респираторные симптомы, которые со временем устраняются. Но если не проводить обследование, это не удастся выяснить, и диагноз останется.
Из-за опасности болезни врачи склонны перестраховываться. Если пришлось диагностировать бронхиальную астму, этот диагноз зачастую переписывают из одного документа в другой и не снимают.
В образе жизни больных существуют разнообразные ограничения, из-за которых возникает дискомфорт. К ним относятся:
- Запрет на службу в армии и работу в правоохранительных органах.
- Наличие ограничений на занятия отдельными видами спорта.
- Отсутствие возможности работать на предприятиях, считающихся вредными для астматиков.
- Отказы врачей в назначении необходимых лекарств из опасения вызвать осложнения, связанные с несуществующей болезнью.
- Запрет на санаторное лечение, противопоказанное при астме.
При наличии патологии такой дискомфорт оправдан. Но если диагноз ошибочный или болезнь почти не проявляет себя, пациенты не видят смысла придерживаться этих ограничений.
При наличии весомых обстоятельств очень важно знать, как снять диагноз бронхиальная астма.
Самым правильным будет обращение в медицинское учреждение для повторной диагностики. Необходимо объяснить обстоятельства лечащему врачу и попросить проведения повторного обследования. Обращаться следует к пульмонологу или терапевту.
Чтобы убедиться, что диагноз «бронхиальная астма» можно снять, проводится диагностика. Если анализы вызывают сомнения, специалист может порекомендовать госпитализацию для детального изучения клинической картины. Если результаты обследования укажут на отсутствие болезни, диагноз будет снят.
Но бывают и случаи, когда наличие астмы подтверждается обследованиями, и врач не убирает из карты запись о ней. При этом патология протекает в легкой форме и без обострений. Тогда возникает вопрос, возможно ли снять диагноз, несмотря на результаты тестов.
Способы для этого есть. Например:
- Самостоятельное удаление записи. Некоторые пациенты крадут свою медицинскую карту и выбрасывают ее. При заведении новой карточки они не сообщают о своем диагнозе и таким образом избавляются от него. Этот способ может быть эффективным, если в поликлинике нет электронной картотеки, а лечащий врач видел пациента всего несколько раз и не запомнил его. Но при повторном проведении обследования астму могут обнаружить снова.
- Финансовое решение. Есть пациенты, пытающиеся дать взятку врачу, чтобы тот убрал ненужную запись. В некоторых случаях это срабатывает. Но не стоит забывать, что такие действия предполагают уголовную ответственность и поэтому рискованны.
Поэтому стоит остановиться на правильном и законном способе решения проблемы. Оказавшись в больнице, пациенту следует объяснить врачам, для чего он был туда направлен. Из опасений за здоровье больного медики склонны рассматривать результаты анализов в пользу диагноза. Поэтому они должны знать о наличии сомнений по поводу болезни.
Самому больному следует выполнять все рекомендации специалистов, иначе результаты могут быть искажены. Поэтому не стоит курить перед проведением тестов или нарушать правила их выполнения.
Те же самые действия предусмотрены, если планируется снять диагноз «бронхиальная астма» у ребенка.
Желание снять диагноз «бронхиальная астма» при отсутствии приступов удушья возникает у многих пациентов, и оно оправдано. В некоторых случаях это невозможно. К ним относятся:
- Частые обострения болезни. Наличие астматического статуса требует постоянного лечения, иначе есть угроза для жизни.
- Появление ухудшений при отказе от лекарств. Если симптомы появляются при прекращении приема препаратов, то убирать сведения о заболевании нельзя.
- Подтверждение патологии в ходе диагностики. Обнаружение выраженных нарушений указывает на значительные риски даже при отсутствии приступов.
При таком заболевании, как астма, снять диагноз можно. Но перед принятием решения следует подумать. Это опасная болезнь, требующая особого подхода к пациенту.
При наличии у специалиста сведений о ней можно рассчитывать на оказание качественной медицинской помощи. Если же врач не знает о проблеме, то может случайно нанести больному вред, назначив неподходящее лекарство или процедуру. Поэтому убирать записи из карты стоит только тогда, когда там указан ошибочный диагноз.
источник
Можно ли снять диагноз бронхиальная астма? Однозначно ответить сложно. Теоретически это возможно. Но когда решение необходимо принимать на практике, большую роль играют индивидуальные особенности случая.
ВАЖНО ЗНАТЬ! Гадалка баба Нина: «Денег всегда будет в избытке, если под подушку положить…» Читать подробнее >>
Бронхиальная астма — это хроническое инфекционно-воспалительное заболевание. Она проявляется в приступах.
Дыхательные пути у астматиков сужены и закрыты слизью. Ослабленные бронхи реагируют на малейшие внешние раздражители. И без того малый просвет дыхательных путей сужается, их стенки отекают. Начинается насморк, болит и клокочет в груди, бронхи начинают вырабатывать еще больше слизи. Начинается приступ. Астматику не хватает воздуха. Стараясь наладить дыхание, он напрягается, на шее выступают вены, синеет лицо. Особенно тяжело вдыхать воздух. Приступ сопровождается кашлем, хрипами в легких, одышкаой, иногда удушьем. Его продолжительность составляет полчаса-час. После этого приступ прекращается.
Пренебрежение болезнью, несвоевременное купирование приступов приводит к инвалидности, а в некоторых случаях — к летальному исходу. Причиной возникновения астмы могут быть плохие бытовые условия, когда на мебели и полу скапливается излишняя пыль, в воздухе летает шерсть животных.
Болезнь может быть результатом осложнения после простудного заболевания или гриппа. Она может возникнуть из-за поражения организма, в том числе и легких, паразитами. Астмой часто болеют жители промышленных мегаполисов, где воздух насыщен вредными химическими взвесями. Наибольшее число больных бронхиальной астмой — дети. В силу возраста их организм более чувствителен к агрессивным веществам, иммунная система несовершенна. Немаловажную роль играет и наследственный фактор. У детей, один из родителей которых болеет бронхиальной астмой, опасность также заболеть этим недугом составляет 40%.
Так излечивается ли астма?
Мнения врачей на сегодняшний день разделяются.
Некоторые из них считают, что если принимать сильные противовоспалительные препараты, то с болезнью можно расстаться навсегда. Другие врачи считают бронхиальную астму неизлечимой. Те препараты, которые ныне применяются больными, способны лишь ослабить течение заболевания, снять приступы. Но ни гормональные средства, ни другие лекарства для астматиков не ведут к полному излечению. Современные врачи лишь контролируют бронхиальную астму у пациентов.
В некоторых случаях с течением времени число приступов начинает уменьшаться, и в последующие 5-10 лет заболевание вовсе не напоминает о себе. Но это еще не означает, что человек полностью избавился от болезни. Вполне вероятно, что больной бронхиальной астмой в какой-то момент снова переживет, путь и единичный, приступ удушья.
Так можно ли снять диагноз бронхиальная астма? Это вопрос спорный. Некоторые врачи не отрицают, что диагноз может быть снят.
С возрастом у пациентов, особенно пожилых, постепенно прекращаются приступы и не повторяются в течение целых десятилетий. Признаки заболевания отсутствуют. В таком случае можно обратиться в медицинское учреждение, где пациент находится на диспансерном учете, с просьбой пройти медицинскую комиссию с целью отмены диагноза. В тех случаях, когда тесты дают отрицательный результат, а врач не обнаруживает каких-либо патологий в легких, вполне реальной может быть ситуация, когда пациент будет снят с диспансерного учета.
Диагноз может быть снят в любом возрасте. Вероятность этого реальна в тех случаях, когда болезнь диагностировали ошибочно. Ведь есть немало заболеваний дыхательных путей, которые по симптоматике могут при остром течении напоминать бронхиальную астму. Кроме того, не стоит снимать со счетов аллергические заболевания. В некоторых случаях реакция организма на внешние раздражители может очень напоминать астму. И неопытный врач вполне может поставить неверный диагноз. В этих случаях, когда медицинская комиссия и другие методы диагностики указывают на отсутствие заболевания, можно снять диагноз.
источник
- Сын имеет диагноз бронхиальная астма. Имеют ли право его призвать в армию?
- Возьмут ли меня в армию с диагнозом бронхиальная астма, ремиссия. Заранее благодарен!
1. Сын имеет диагноз бронхиальная астма. Имеют ли право его призвать в армию?
1.1. Смотря КАКОЙ степени ТЯЖЕСТИ болезнь.
1.2. Здравствуйте! Бронхиальная астма является основанием для освобождения от призыва, но решение подобных вопросов невозможно в рамках сайта заочно.Требуется изучение документов и уточнение обстоятельств.
По данному вопросу Вы можете получить консультацию юриста и врача у нас на приёме. Консультация бесплатная. Обращайтесь, сможем вам помочь!
2. Возьмут ли меня в армию с диагнозом бронхиальная астма, ремиссия. Заранее благодарен!
2.1. Уважаемый Петр!
Отсрочка от армии по медицинским показаниям предоставляется по результатам заключения врачебной комиссии. Бронхиальная астма является хроническим заболеванием и, думаю, что с таким диагнозом служить нельзя. Но, в любом случае, последнее слово за врачами.
Удачи!
2.2. Здраствуйте!
точный ответ возможно дать только после ознакомления со всеми медицинскими заключениями. Вообще, в зависимости от степени тяжести бронхиальной астмы вы должны быть признаны по ст.52 расписания болезней либо не годным либо ограниченно годным к военной службы. в обоих случаях призыву он не подлежит.
3. У сына с детства стоит диагнос аллергическая бронхиальная астма, последние годы с приступами ее обращались к врачам, сейчас проходит военную комиссию по призыву в армию, дали вторую повестку через месяц но предварительно сказали, что годен. Снимается ли диагноз астмы? Что если во время службы случится обострение?
3.1. В соответствии о ст. 52 Расписания болезней, пункт «А», бронхиальная астма тяжелой степени освобождает от службы в армии с категорией годности «Д» — не годен к службе.
Бронхиальная астма средней степени тяжести, с симптомами в течение дня, когда приходится принимать средние и высокие дозы кортикостероидов и бронхолитических препаратов, также освобождает от призыва, но только в мирное время. Категория годности «В» — ограниченно годен. Выдается военный билет по состоянию здоровья.
Если же у призывника имеется бронхиальная астма с непродолжительными симптомами реже 1 раза в день, которые легко купируются бронхорасширяющими средствами, при отсутствии симптомов и нормальной функцией легких между обострениями, с суточными колебаниями ПСВ или ОФВ 1 менее 20 процентов и ПСВ или ОФВ 1 более 80 процентов должных значений в межприступный период, то ему также выдается военный билет с категорией годности «В».
освидетельствование при впервые выявленных признаках бронхиальной астмы проводится только после обследования в стационарных условиях. Так что все от конкретики и решает комиссия.
4. У меня такой вопрос. В детстве поставили диагноз бронхиальная астма, сейчас мне 22 года и более 1 года на руках белый билет, я хочу снять диагноз бронхиальная астма, но так как уже есть ребенок и кредит в армию идти уже не вариант. Заберут ли меня в армию если я сниму диагноз и окажужь идеально здоров.
4.1. Нет, если у вас билет на руках вы списаны и более призыву не подлежите.
5. Моего сына очень хотят забрать в армию, не смотря на мед. диагноз бронхиальная астма. Один минус-диагноз был поставлен в эту призывную кампанию, на учете он не стоял, но проблемы со здоровьем были всегда. В военкомате отмахнулись. Ему назначена явка на 4.12, а на 6.12-скорей всего уже отправка. Как ему можно оспорить заключение военной комиссии, какие дальнейшие шаги?
5.1. Надо в вышестоящий военкомат оспраивать решение, подавать жалобу. Либо в суд.
В соответствии со ст. 28 ФЗ О воинской обязанности и военной службе:
7. Решение (заключение) призывной комиссии может быть обжаловано гражданином в призывную комиссию соответствующего субъекта Российской Федерации в течение трех месяцев со дня принятия обжалуемого решения (вынесения обжалуемого заключения) или в суд. Жалоба гражданина на решение призывной комиссии должна быть рассмотрена в течение пяти рабочих дней со дня ее поступления в призывную комиссию соответствующего субъекта Российской Федерации, а жалоба гражданина на заключение призывной комиссии — в течение одного месяца со дня ее поступления в призывную комиссию соответствующего субъекта Российской Федерации. В случае обжалования гражданином решения (заключения) призывной комиссии выполнение этого решения (действие этого заключения) приостанавливается до вынесения решения призывной комиссией соответствующего субъекта Российской Федерации или вступления в законную силу решения суда.
(п. 7 в ред. Федерального закона от 01.12.2014 N 414-ФЗ)
5.2. Решать вопрос о призыве будет призывная комиссия, врачи. Если решат, что он ограниченно годен или негоден ему дадут освобождение. Если уже решили о том, что годен — обжаловать надо в суд.
Федеральный закон от 28.03.1998 N 53-ФЗ (ред. от 03.08.2018) «О воинской обязанности и военной службе»
Статья 23. Освобождение от призыва на военную службу. Граждане, не подлежащие призыву на военную службу. Освобождение от исполнения воинской обязанности
(в ред. Федерального закона от 02.07.201. От призыва на военную службу освобождаются граждане:
а) признанные ограниченно годными к военной службе по состоянию здоровья;4. Граждане, признанные не годными к военной службе по состоянию здоровья, освобождаются от исполнения воинской обязанности.
5.3. Вашему сыну необходимо получить решение призывной комиссии, в соответствии с п.6 ст.28 ФЗ «О ВОИНСКОЙ ОБЯЗАННОСТИ И ВОЕННОЙ СЛУЖБЕ», N 53-ФЗ и обжаловать его в суд или в вышестоящий военкомат.
Согласно п.7 вышеуказанного закона, решение (заключение) призывной комиссии может быть обжаловано гражданином в призывную комиссию соответствующего субъекта Российской Федерации в течение трех месяцев со дня принятия обжалуемого решения (вынесения обжалуемого заключения) или в суд. Жалоба гражданина на решение призывной комиссии должна быть рассмотрена в течение пяти рабочих дней со дня ее поступления в призывную комиссию соответствующего субъекта Российской Федерации, а жалоба гражданина на заключение призывной комиссии — в течение одного месяца со дня ее поступления в призывную комиссию соответствующего субъекта Российской Федерации. В случае обжалования гражданином решения (заключения) призывной комиссии выполнение этого решения (действие этого заключения) приостанавливается до вынесения решения призывной комиссией соответствующего субъекта Российской Федерации или вступления в законную силу решения суда.
5.4. Добрый вечер, вы должны подавать жалобу на решение призывной комиссии в суд. Привлекайте сразу мед. эксперта который сможет пояснить в суде что с бронхиальной астмой не могут призвать на военную службу. В соответствии со статьей 188 ГПК РФ 1. В необходимых случаях при осмотре письменных или вещественных доказательств, воспроизведении аудио-или видеозаписи, назначении экспертизы, допросе свидетелей, принятии мер по обеспечению доказательств суд может привлекать специалистов для получения консультаций, пояснений и оказания непосредственной технической помощи (фотографирования, составления планов и схем, отбора образцов для экспертизы, оценки имущества).
5.5. Бронхиальная астма — это основание для освобождения от призыва. Что значит «отмахнулись»?! В случае подозрения на бронхиальную астму должны были направить в стационар для верификации диагноза.
Немедленно подавайте заявление в суд! Это в любом случае позволит избежать призыва в эту призывную компанию. Наймите адвоката или иного юриста, имеющего опыт в делах, связанных с оспариванием решений призывной комиссии.
5.6. В Расписании болезней указано, что при наличии всех подтверждающих диагноз документов, комиссия может принять решение без дополнительного освидетельствования. Но на практике освобождение от армии по астме проводится только после проведения обследования в стационаре. Занимаются этим гражданские врачи в обыкновенных больницах.
Как выявляют астму для военкомата:
назначают функцию внешнего дыхания;
назначают спирометрия (измерение объема легких и скорости дыхания).
Вышеперечисленные мероприятия должны определить наличие, характер и тяжесть бронхиальной астмы. После этого выдается листок с заключением, который передается в военкомат. Лучше сделать с него копию, заверенную нотариально, чтобы у призывника на руках были все подтверждающие документы.
При прохождении призывных мероприятий важно учитывать, что во время проведения дополнительного обследования диагноз может не подтвердиться. Обычно это происходит из-за проведения неполной диагностики, поэтому нужно внимательно изучать записи врача в акте от военкомата.
6. Сыну 9 лет ему поставили диагноз бронхиальная астма возьмут ли его в армию если к этому времени снимут с учета.
6.1. Вам до Армии, 9 лет. По сути, если убедительных данных за бронхиальную астму не будет получено, если ФВД будет в норме, имуноглобулин Е будет в норме и отсутствие приступов. То такой диагноз формально снимается.
7. Моему ребенку 3 года ему поставили диагноз: бронхиальная астма, значит ли это, что в будущем он не годен для армии?
7.1. Добрый день, Елена!
Нет, это не значит, что его не заберут в армию.
По следующим основаниям:
1. В армию берут по состоянию здоровья при возрасте от 18 лет.
2. Какое состояние здоровья у него будет в 18 лет, сейчас не известно
3. Когда диагноз бронхиальная астма подтверждается после сдачи тестов и анализов в поликлинике, молодой человек признается негодным для службы в Вооруженных Силах Российской Федерации. Регламентируется данное обстоятельство расписанием болезней статьи 52. Попадает под статью бронхиальная астма даже самой легкой степени.
Если заболевание диагностировали в раннем возрасте и сохранились подтверждающие бумаги, необходимо предъявить их призывной комиссии – тогда появляются все шансы быть освобожденным от службы в армии и оказаться зачисленным в запас. При этом на руки выдается военный билет категории «В» (ограниченно годен).
8. Ребёнку в 5 лет поставили диагноз бронхиальная астма. Сейчас ему 18,обострений давно не было. В данный момент сына направляют в пульмонологическое отделение для повторного медицинского освидетельствования. Могут ли его забрать в армию т.к. обострений давно не было?
8.1. Здравствуйте. Категория годности будет зависеть не от того, как давно был приступ. Сделают пробы, если диагноз не снимут, то в армию его не призовут.
9. Мой сын призывного возраста. Скоро его могут забрать в армию. Все бы ничего, но у него масса «болячек». Я очень беспокоюсь, чтобы не подорвалось здоровье еще больше. Если можете, то напишите мне, подлежит ли он призыву служить, если у него: сколиоз грудного отдела позвоночника 12 градусов, порок митрального клапана 1 степени, мигрень, аллергия, дефицит веса. В детстве ему ставили еще диагноз — бронхиальная астма.
9.1. Добрый день! Но это Вам точно уже врачи скажет. Пусть проходит обследование, если комиссия ВВК решит что он временно негоден, то значит получит отсрочку.
9.2. При прохождении призывной комиссии Вашему сыну необходимо предоставить в призывную комиссию мед. документы, подтверждающие у него наличие указанных заболеваний. Если наличие заболеваний будет подтверждено, то Вашему сыну должны присвоить категорию годности «В» — ограниченно годен к ВС. Данная категория граждан не подлежит призыву на ВС. Если Ваш сын будет не согласен с решением призывной комиссии он сможет обжаловать его в суде.
Пункты статьи 66, согласно которым призывник освобождается от призыва — это пункты «а», «б» и «в».
К пункту «в» относятся: фиксированные приобретенные искривления позвоночника, сопровождающиеся ротацией позвонков (сколиоз II степени, остеохондропатический кифоз с клиновидной деформацией 3 и более позвонков со снижением высоты передней поверхности тела позвонка в 2 и более раза и др.);
Мы видим, что от призыва освобождаются лица, обладающие:
— сколиоз 2 степени;
Степень сколиоза указано в статье 66 Расписания болезней.
Степень сколиоза определяется рентгенологом по рентгенограммам на основании измерения углов сколиоза: I степень — 1-10 градусов, II степень — 11-25 градусов, III степень — 26-50 градусов, IV степень — более 50 градусов (по В.Д.Чаклину).
Таким образом, если у Вас угол сколиоза 12 градусов и более, то это значит, что у Вас сколиоз 2 степени (и более). С данным сколиозом, как уже было сказано, призывник освобождается от призыва.
Имейте заключение сторонних специалистов при прохождение ввк.
9.4. Здравствуйте! Данное решать только на ВВК и более ни как если признают не годным значит не призовут всё зависит от медицинского заключения.
источник
По семейным обстоятельствам я не мог встать на воинский учёт до 2016 года. Но суть не в этом.
Есть записи о подтверждении заболевания БА с 2001 по 2005 год, с 2006 года записей из больниц об учёте нет вплоть до 2015 года, после чего я встал на учёт по БА и сделал тест в марте 2015 тест был положительный. В декабре этого же года меня отчислили из университета. И я решил встать на воинский учёт, так как знал что людям с БА дают категорию В. И так, я прошёл в военкомате первую комиссию (они потребовали тест который я сделал в марте 2015), так как приступов не было зарегистрировано более 5 лет. Я принёс результат. В октябре 2016, в декабре этого же года, меня вызвали на контрольное освидетельствование, где сказали пройти ещё тесты (БМТ с холодным воздухом, БМТ с ФН и БМТ с метахолином), эти тесты не делали в городе моего проживания и поэтому пришлось ездить в соседний (проживание и дорогу оплачивали родные). Пройти в этом городе я мог только два, с метахолином тест сказали что не делают потому что он запрещён. А прочие два оказались отрицательными, так же назначенные аллергологом дополнительные оказались отрицательными, причём один из них был тест который я делал в марте 2015, тогда он был положителен. И так у меня несколько вопросов, первый, правда ли что БМТ с метахолином является запрещённым, и могут ли меня забрать в армию на основании всего выше описанного?
Постановление Правительства РФ от 04.07.2013 N 565 (ред. от 19.07.2016) «Об утверждении Положения о военно-врачебной экспертизе»
Бронхиальная астма:
а) тяжелой степени
б) средней степени тяжести
в) легкой степени, а также при отсутствии симптомов в течение 5 лет и более при сохраняющейся измененной реактивности бронхов
К пункту «а» относится бронхиальная астма с частыми обострениями заболевания, постоянными симптомами в течение дня или астматическим состоянием, значительным ограничением физической активности, с суточными колебаниями пиковой скорости выдоха (ПСВ) или объема форсированного выдоха за первую секунду (ОФВ1) более 30 процентов и ПСВ или ОФВ1 менее 60 процентов должных значений в межприступный период. В лечении требуется постоянный прием высоких доз ингаляционных кортикостероидов и бронхолитических препаратов пролонгированного действия либо применение системных кортикостероидов.
К пункту «б» относится бронхиальная астма с ежедневными симптомами, которые купируются введением различных бронхорасширяющих средств, с суточными колебаниями ПСВ или ОФВ1 20 — 30 процентов и ПСВ или ОФВ1 60 — 80 процентов должных значений в межприступный период. Требуется ежедневное лечение ингаляционными кортикостероидами в высоких и средних дозах и бронхолитическими препаратами пролонгированного действия.
К пункту «в» относится бронхиальная астма с непродолжительными симптомами реже 1 раза в день, которые легко купируются бронхорасширяющими средствами, при отсутствии симптомов и нормальной функцией легких между обострениями, с суточными колебаниями ПСВ или ОФВ1 менее 20 процентов и ПСВ или ОФВ1 более 80 процентов должных значений в межприступный период.
Освидетельствование при впервые выявленных признаках бронхиальной астмы проводится только после обследования в стационарных условиях.
При наличии бронхиальной астмы, подтвержденной медицинскими документами о лечении в стационарных условиях и обращениях за медицинской помощью, заключение о категории годности к военной службе граждан, освидетельствуемых по графам I, II, III расписания болезней (за исключением военнослужащих, проходящих военную службу по призыву), может быть вынесено без обследования в стационарных условиях.
При отсутствии документального подтверждения анамнеза заболевания верифицирующими тестами диагноза бронхиальной астмы при стойкой ремиссии являются фармакологические и (или) физические бронхопровокационные тесты. Дополнительным критерием может служить исследование в крови общего и (или) специфического иммуноглобулина E.
В случае если бронхоспастические синдромы (обтурационный, эндокринно-гуморальный, неврогенный, токсический и др.) являются осложнением других заболеваний, категория годности к военной службе определяется в зависимости от течения основного заболевания по соответствующим статьям расписания болезней.
источник
Все добрый день, помогите, пожалуйста, разобраться с астмой, кто в теме. Имеется мальчик 11 лет, аллергия на лебеду с 2013 г., подтвержденная анализами в зимний период, в анамнезе — многочисленные бронхоспазмы лет до 5. Этой зимой 3 ОРВИ, в первый день каждого ОРВИ начинал свистеть и задыхаться, после однократной ингаляции с беродуалом проходило (ингалировала сама дома, никуда не обращалась — во-первых, как всегда, в ночь дело было, а во-вторых, быстрее помочь надо было, а не время на.
Бронхиальная астма это хроническое заболевание дыхательной системы, связанное с хроническим воспалением в стенке бронхов и повышенной чувствительностью бронхов к различным раздражителям. Симптомами болезни являются периодически возникающее затрудненное дыхание, одышка, длительный кашель, свистящее дыхание, слышное на расстоянии. Все симптомы появляются из-за временного сужения просвета бронхов и ограничения потока воздуха по бронхам. Бронхиальная астма может возникнуть в любом возрасте.
1.Страдаю шейным остеохондрозом. В последнее время начались сильные головокружения. Чем можно полечиться? Лечение комплексное: самого головокружение и причины его вызвавшее(возможные проблемы шейного отдела позвоночника. При головокружении можно принять бетасерк (вестибо 16мг.Х 2 р.д.), если нет бронхиальной астмы или вертигохель по 1 таб Х 3 р.д. под язык 10 дней. Хорошо помогает мягкий головодержатель (продается в ортопедических салонах). Его нужно надевать при обострениях и носить не более.
Сердечная недостаточность: симптомы и лечение. Какие анализы сдать
. Если вы всё еще курите, возьмите в голову такую перспективу. Бронхиальная астма — очень распространенная болезнь. Каждый двадцатый человек на планете страдает ею. Самый частый признак астмы — это хронический, особенно ночной кашель. Если диагноз вовремя не поставить, то хроническое воспаление, коим является астма, переходит в фиброз (замещение ткани легких соединительной тканью) и развивается одышка. Еще одна частая причина одышки — это анемия (снижение уровня гемоглобина). Причин анемии великое множество. Часто это дефицит железа — либо из-за недостаточного поступления с пищей, как у вегетарианцев, либо из-за кровопотери. Потеря крови, в свою очередь может быть вызвана язвой желудка или 12-перстной кишки, гинекологическими заб.
Так охарактеризовал всю эту восторженную истерику господин Борис Вишневский, питерский депутат законодательного собрания: «Военно-патриотический экстаз, охвативший множество граждан после аннексии Крыма, напоминает мне старый анекдот. Жена читает медицинский справочник, и говорит мужу: «знаешь, то, что мы с тобой двадцать лет принимали за оргазм, на самом деле было приступом бронхиальной астмы». И в 1968-м, и в 1979-м, и в 1994-м, и в 1999-м, и в 2008-м многие думали, что это оргазм. И сейчас.
Более 300 миллионов пациентов в мире и 900 тысяч в России – такова официальная статистика заболеваемости бронхиальной астмой. Чаще всего этот диагноз встречается в больших городах. Несмотря на бурное развитие медицины, количество астматиков повсеместно растет. В данной ситуации очень важно повысить уровень ранней выявляемости бронхиальной астмы, что при правильно подобранном лечении позволяет продлить период высокого качества жизни пациентов и снизить затраты на их лечение. Об этом заявили на.
Обструктивный бронхит очень распространенное и серьезное заболевание дыхательной системы. Опасен он тем, что может часто вновь возникать и приводить к развитию бронхиальной астмы у детей. Именно из-за этого к обструктивному бронхиту нужно относиться крайне серьезно. При первых симптомах бронхообструкции, таких как: Кашель сухой и навязчивый, практически постоянный, он может возникать внезапно. Кашель не приносит ребенку облегчения, часто он усиливается в ночное время. Одышка — увеличение.
Ванечка (Год и 10 месяцев), которого тут пиарили несколько темок назад, замечательный малыш. И очень нам нравится посмотрели видеопаспорт с ним про его здоровье. у ребенка бронхиальная астма, плюс задержка в моторике и речи, он не говорит лишь изредка произносит звуки. (поступил он с угнетенной нервной системой и кучей болячек, так же был недобор веса) Врач и логопед в видепаспорте говорят что при регулярных занятиях прогнозы благоприятные. У Ванюши 4 группа здоровья. Так ли это страшно.
Как лечить ОРЗ и простуду у детей и взрослых?
Хронический тонзиллит создает предпосылки к развитию различных заболеваний.
. Во всём мире отмечается тенденция к увеличению заболеваемости бронхиальной астмой людьми совершенно разных возрастов, а течение болезни становится всё более тяжёлым. По данным статистики, эта болезнь ежегодно уносит жизни более 180 тысяч человек во всём мире. Но наибольшему риску развития заболевания подвержены дети. Бронхиальная астма чаще начинается в раннем детстве: у 50-80% детей первые симптомы появляются в возрасте 5 лет. Задачи, которые ставятся перед небулайзерной терапией, обширны: это и уменьшение бронхоспазма, и улучшение дренажной функции дыхательных путей, и улучшение микроциркуляции и многое другое. Но, пожалуй, самое важное, свойство и преимущество этого прибора — это возможность быстро доставить лекарство в самый очаг болезни, подчёркивает завед.
Девочки, кто в теме, подскажите срочно чем снимать приступ. Диагноз стоит давно, но приступ сегодня ночью был первый раз. Когда только поставили диагноз пользовались инталом, когда бронхиты дышим беродуалом. А что именно приступ снимает.
Опытные, подскажите, пожалуйста. Сыну 11 лет. Аллерголог ставит бр. астму под вопросом и направляет на госпитализацию. С одной стороны, читала, что этот диангоз на всю жизнь. С другой, что старые документы недействительны и диагноз придется многократно подтверждать. Просто так в больницу класть, конечно, не хочу. Тем более, в инфекционную. Обследования вроде все уже сделаны амбулаторно. Действительно ли диагноз вне стационара нельзя и будут ли иметь силу эти документы через несколько лет?
У моего сына категория В, как раз по астме. Поставили астму в 11 лет, было 2 госпитализации, в 11 же лет. Потом просто ходили к аллергологу раз в год, пробы делали, все записывали в карту. Приступов с 12 лет не было. Аллерголог в карте писала «астма легкой степени тяжести, ремиссия». Еще обострение поллиноза фиксировали ежегодно.
Медкомиссия в военкомате сразу же дала категорию В в 16 лет, не требуя больше никаких подтверждений, только та карта, в которой были все записи и выписки из стационара. В 18 лет просто выдали военный билет.
Астма, поставленная до 14 лет, подтвержденная выписками из стационара, в военкомате рассматривается однозначно — категория В и все. Стационар нужен обязательно, хотя бы пару раз.
Потом наблюдаться просто.
От астмы нельзя излечиться, но можно взять ее под контроль и жить без приступов.
Причины возникновения отека Квинке. Симптомы Отека Квинке. Первая помощь при отеке Квинке
. Исследование иммунограммы (таким образом врач увидит, что происходит с иммунной системой ребенка). При неаллергической природе отека требуется тщательное обследование, включающее проведение общеклинических анализов, бактериологического, биохимического исследования и других методов. Лечение отека Квинке После тщательного обследования и постановки диагноза врач назначит мероприятия, которые направлены на устранение причины, вызвавшей отек Квинке или крапивницу. В случае пищевой реакции врач будет рекомендовать гипоаллергенную диету: из рациона матери (при грудном вскармливания) или ребенка исключают продукты, которые могут вызвать аллергическую реакцию. Могут быть назначены современные антигистэминные (противоаллергические) препараты в возрастн.
Дамы, мне очень нужен совет по такому вот вопросу. Старшему сыну 16. Сейчас проходит диспансеризацию в детской поликлинике для военкомата. С 2 лет имеется диагноз «Бронхиальная астма», поставленный в Московском институте педиатрии и детской хирургии. До 7 лет периодические приступы, не сильные, купируемые сальбутамолом и пр. препаратами. С 7 лет я, честно говоря, про астму и думать забыла, т.к. методом проб и ошибок все-таки нашла гомеопата, который ребенка вылечил. Соответственно, в.
Доброго дня. У нас достаточно сложная ситуация, с которой я пока справиться не могу. Имеем ребенка 5 с половиной лет. С двух лет поставлен диагноз бронхиальная астма. Болезнь у нас наследственная (я — мать с 6 лет астматик, мой отец — дед с 30 лет астматик). Поэтому что собой представляет эта зараза я прекрасно понимаю. Ребенок ходит в профильный сад, санаторного типа. Он не астматический (такого просто не втречала), но типа легочный. Т.е в этот сад должны ходить дети у которых родители.
Бронхиальная астма — такой нам поставили диагноз после нескольких обструктивных бронхитов и обнаружения инфекции «хламидия пневмония». Я, честно говоря, в панике. Проходим лечение в ИАКИ. Но кашель не уходит,только ингаляции с «беродуалом» помогают. Астма на сегодняшний день, к сожалению, встречается часто. Вот и нас не минула чаша сия. Буду рада любой информации и совету. Может удастся как-то на ранней стадии загасиь этот процесс? И еще — может кто посоветует курорт или санаторий для.
Открыла тему в «другие дети» — но там очень мало народу ходит. Продублировала в «от 3 до 7» — но боюсь вопросов типа «как протекала беременность». Тематическая конфа все же роднее, может вы были в такой ситации? Очень жду опытных советов. Вот и мы с Машей «попали» :(. Ребенку 3,5. После 5 обструктивных бронхитов за год и недавнtго приступа удушья на фоне ОБ — аллерголог ставит диагноз «бронхиальная астма». Сказать, что я в шоке — ничего не сказать. Сижу сейчас дома, Маша на ингаляциях.
Вот и мы с Машей «попали» :(. Ребенку 3,5. После 5 обструктивных бронхитов за год и недавного приступа удушья на фоне ОБ — аллерголог ставит диагноз «бронхиальная астма». Сказать, что я в шоке — ничего не сказать. Сижу сейчас дома, Маша на ингаляциях (лазолван, вентолин, пульмикорт — все, что используют астматики). Аллерголог предложил антибиотики (плацид) — я отказалась (в сентябре и в октябре пили уже :() — да и разве при астме антибиотиками лечат? Неужели это приговор на всю жизнь? Что.
Вот и мы с Машей «попали» :(. Ребенку 3,5. После 5 обструктивных бронхитов за год и недавного приступа удушья на фоне ОБ — аллерголог ставит диагноз «бронхиальная астма». Сказать, что я в шоке — ничего не сказать. Сижу сейчас дома, Маша на ингаляциях (лазолван, вентолин, пульмикорт — все, что используют астматики). Аллерголог предложил антибиотики (плацид) — я отказалась (в сентябре и в октябре пили уже :() — да и разве при астме антибиотиками лечат? Неужели это приговор на всю жизнь? Что.
Не паникуйте 🙂 Такой диагноз — это не приговор!
Когда моему сыну в 4 года поставили этот диагноз, я тоже была в шоке!
Сделайте аллергопробы, сдайте анализ крови на IgE, ( и ещё какие-то иммуноглобулины).
Главное найдите грамотного аллерголога. Мы наблюдались в НИИ Иммунологии на м.Каширская. Что мне там нравится — это стационар, то есть при необходимости ребенка сразу могут госпитализировать. Да и вообще врачам, которые работают в больнице, я доверяю больше, чем врачам из поликлиники.
У моего сына аллергия практически на всё, что цветет. Плюс кошечки- собачки. Были приступы раньше в о время цветения. Проводили лечение, подбирали базисную терапию на период цветение. Обязательно диета. Сын занимается спортом.
А аллергиков-детей сейчас полно, к сожалению. У нас в начальной школе было человек 7 в классе. Общались с мамочками, обсуждали. Когда есть товарищи по несчастью, уже не чувствуешь такой безысходности.
О том, что беременна, я догадалась 31 декабря 2006, когда после стихшей суматохи подготовки к Новому году вспомнила о большой задержке.
Дочери 5 лет, второй раз за 3 месяца — обструкционный бронхит. Сделали ФВД — изменения есть, несильные. Врач на ФВД сказала, что это именно предрасположенность к астме. Врач-терапевт поставил диагноз «бронхиальная астма» и назначил пульмикорт. Я сама — астматик с 25летним стажем, гормоны не употребляю. И не хочу, чтобы дочери пришлось перенести то, что я терпела в детстве. Вопрос: куда лучше идти за уточнением диагноза? К пульмонологу, или где еще занимаются этим — имеется в виду обычная.
. Наш доктор, когда пришел, ничего уже не услышал и выписал нам противокашлевое средство. Доча дышала тяжело, но обструкции не было. Обструкция – спазм. Бронхи – отдел в легких. Обструктивный бронхит – спазматический бронхит, это спазм бронхов, при котором слизь не может выйти наружу и скапливается в бронхах. Цель лечения – снять спазм бронхов, разжижить мокроту и вывести ее наружу. ОРВИ-инфекция может поражать любой участок организма. Когда инфекция попадает в организм, она вступает в борьбу с защитными силами организма, отвечающими за подавление вируса. На данном этапе нужно поддержать иммунитет организма такими средствами, как «Интерферон», «Кипферон», «Виферон» и подобными иммуностимулирующими препаратами, которые усилив.
Приветик всем! Давненько нас тут не было — мы валялись в больнице с тяжелейшим приступом. В субботу нам поставили диагноз — БРОНХИАЛЬНАЯ АСТМА :((( ПРоревела всю субботу.
Все будет хорошо!
первое — не реветь!
второе — рук не опускать!
третье — лечиться, закаляться, ездить летом к морю!
четвертое — жить полной жизнью!
А потом вон сколько ниже описано примеров, когда она проходила! так что все уладится.
Скажите пожалуйста на основании чего и каких анализов ставят диагноз бронхиальная астма?
Нам сказали, что у нас бронхиальная астма. Блин. Доболелись. У кого детки с таким диагнозом, напишите, плиз, что делаете, на какие занятия по этому поводу ходите. Спасибо всем! Редкий я гость у вас, но все же, не обойдите вниманием.
Успех борьбы с бронхиальной астмой зависит от многих факторов, в том числе и от того, насколько старательно родители заболевшего ребенка выполняют рекомендации, которые дает врач. О чем нужно помнить маме, чтобы облегчить течение болезни у своего малыша?
. Препараты можно вводить в организм с помощью небулайзера и через спейсер. В тяжелых случаях могут быть назначены гормоны в таблетках и в виде инъекций. Как правило, такая терапия проводится в условиях стационара. Родители часто спрашивают, зачем ребенку назначают лекарственные препараты, если приступы уже прекратились. Дело в том, что лечение БА направлено на то, чтобы снять аллергическое воспаление, а это происходит только при длительном применении лекарств. Кроме того, базисная терапия позволяет добиться ремиссии (отсутствия внешних проявлений болезни). Если ремиссия не прерывалась в течение 5 лет, медицинское наблюдение за ребенком можно прекратить. Однако нельзя забывать о том, что астма у ребенка была. К сожалению, приступы могут возобновиться в любом возрасте. В качестве дополнительных мер на.
Девочки, обращаюсь к тем, у кого детки болеют астмой. Пожалуйста, помогите. Моему сыну 5-ти лет зимой поставили диагноз бронхиальная астма. В связи с отсутствием в нашем городе компетентных врачей, хочу пройти обследование и получить лечение в Москве. По интернету я нашла несколько клиник, которые занимаются лечением астмы, все они обещают практически полное излечение, но я не знаю на чем остановиться. Может кому-то из вас РЕАЛЬНО помогли, возможно, сможете посоветовать, куда обратиться, с.
Ребенку после приступа ( у бабушки в пригороде санкт-Петербурга) поставили диагноз бронхиальная астма. Не посоветуете куда обращаться или может кто-нибудь врача знает. Ребенку 2.5 года
Нам на днях поставили астму (сыну 5.5 лет). С 3-х месяцев частые обстр. бронхиты, недавно стал свистеть не болея ОРЗ, сделали ФВД (функцию внешнего дыхания): астма средней тяжести, осложненная. Диагноз уже записан в карте. Возник вопрос: а не поторопились ли мы? Аллерголог направила к ЛОРу, так вот дядечка нам и выдал: что ж вы ребенку пути перекрываете, депутатом он не станет, и президентом тоже, в общем, не найдет хорошую работу. Президентом нам и не надо, а вот как со школой быть? Могут ли.
. Здоровым будущим мамам, не страдающим аллергией, достаточно не употреблять эти продукты ежедневно и одновременно, при этом возможно периодическое включение их в рацион. Полностью отказаться от «рискованных» продуктов следует тем будущим мамам, у которых хотя бы однажды были те или иные проявления аллергии на данный продукт. Если женщина страдает аллергическими заболеваниями (аллергическая бронхиальная астма, аллергический дерматит, аллергический ринит и т.д.), ей придется исключить из рациона целые группы продуктов. Следует подчеркнуть, что для беременной и кормящей женщины абсолютно недопустимым является курение (как активное, так и пассивное). Известны факты, подтверждающие, что курение матери во время беременности влияет на развитие легких плода, приводит к внутриутробной задержке его роста.
. Если вы болеете бронхиальной астмой и мечтаете о рождении ребенка, то к беременности стоит основательно подготовиться. Нужно подлечиться так, чтобы болезнь была под особым контролем врача. Стоит подумать и о предполагаемых родах. Нужно учесть, что если кто-то из родителей страдает аллергией к пыльце, то рождение ребенка в сезон цветения аллергенных растений нежелательно. Например, при аллергии к пыльце березы и других деревьев, цветущих в апреле и мае, оптимал.
. Например, при аллергии к пыльце березы и других деревьев, цветущих в апреле и мае, оптимальным для родов будет время с июня по декабрь. Поэтому беременность лучше запланировать. Самым неблагоприятным фактором для развивающегося плода является кислородная недостаточность. Она может возникнуть при бронхоспазме. Одиночных приступов, которые можно снять в течение получаса, пугаться не стоит. Но вас должны насторожить длительные, часто повторяющиеся приступы. Нанести вред будущему ребенку может и необоснованная отмена самой больной применяемых лекарств. Основная масса препаратов для лечения бронхиальной астмы абсолютно безопасна. К ним относятся ингаляторы вентолин, сальбутамол и беротек, а также эуфиллин. Но во время беременности.
. Довольно часто встречаются у наших детей грыжи — пупочные, паховые, пахово — мошоночные. Такие дети наблюдаются хирургом, большинство диагнозов снимается после первого года жизни, некоторые дети оперируются. Часто звучит диагноз — инфекция мочевых путей . Это предварительный диагноз, он требует уточнения в специализированном отделении стационара. Особенно важно знать нет ли там врожденных аномалий развития мочевыводящих путей. Болезни органов дыхания представлены острой пневмонией , различными респираторными вирусными Заболеваниями, аномалии развития встречаются очень редко. То же можно сказать и о болезнях желудочно — кишечного тракта. В основном это функциональные изменения, котор.
. Не корректируются генетические заболевания. Наиболее частым из них в Домах ребенка является Синдром Дауна . Прогностически неблагоприятными являются инфекции мочевых путей на фоне врожденной патологии. Длительного лечения потребуют такие заболевания как бронхиальная астма, большинство врожденных пороков сердца. Эпилептический синдром также является неблагоприятным. «Конференция опекунов и усыновителей «Приемный ребёнок» Школа приемных родителей.
Здравствуйте уважаемый доктор Соколов! Прошу Вашего совета и рекомендаций. Сегодня моему сыну (3г.4м.) врач-аллерголог поставила диагноз — бронхиальная астма, в справедливости которого я бы хотела точно удостовериться. Заранее прошу прощения за пространность изложения, но опишу все подробно. Жалобы мои заключались в следующем: пищевая аллергия проявляется в виде неяркой сыпи на щечках, немного ручках и ножках. Причину аллергии до недавнего времени установить не удавалось, пока знакомый врач.
Еще раз привет! Если у кого-нибудь из деток есть такой гадкий диагноз, расскажите где наблюдаетесь, чем снимаете приступ, ну и вообще что-нибудь по этой теме.Можно на мыло muha-kozh@mtu-net.ru А можно здесь. СПАСИБО ОГРОМНОЕ.
. При диспансеризации выявляются у некоторых детей дисплазия тазобедренных суставов, кривошеи, врожденные вывихи тазобедренных суставов. При раннем выявлении и рано начатом лечении здоровье детей восстанавливается без заметных последствий. Довольно часто встречаются у наших детей грыжи — пупочные, паховые, пахово-мошоночные. Такие дети наблюдаются хирургом, большинство диагнозов снимается после первого года жизни, некоторые дети оперируются. Часто звучит диагноз — инфекция мочевых путей . Это предварительный диагноз, он требует уточнения в специализированном отделении стационара. Особенно важно знать, нет ли там врожденных аномалий развития мочевыводящих путей. Болезни органов дыхания представлены острой пневмонией , различными респираторными вирусными Заболеваниями, аномалии р.
. Не корректируются генетические заболевания. Наиболее частым из них в Домах ребенка является Синдром Дауна . Прогностически неблагоприятными являются инфекции мочевых путей на фоне врожденной патологии. Длительного лечения потребуют такие заболевания как бронхиальная астма, большинство врожденных пороков сердца. Эпилептический синдром также является неблагоприятным. Безрученкова Нина Даниловна, врач педиатр первой категории, зав. Медицинским департаментом ШПР. «Школа приемных родителей» .
Спасибо за интересный материал ,
это огромная помощь для переводов медицинских заключений о состоянии здоровья детей
Очень часто зарубежным врачам и усыновителям трудно понять смысл всех этих «жутких диагнозов» и вся ответственность и вопросы сыпятся на переводчиков-консультантов которые естественно
тонкости детских болезней не изучали Спасибо за помощь
. Какие же болезни можно лечить при помощи ингаляций? В первую очередь — это острые респираторные заболевания, сопровождающиеся такими симптомами, как кашель, сухость, першение или боли в горле, выделением мокроты. Другая группа заболеваний, при которых ингаляции просто незаменимы, — хронические воспалительные процессы дыхательных путей, такие как хронический бронхит, бронхиальная астма, хронический фарингит. В настоящее время в медицинской практике используются три основных типа ингаляторов: паровые , ультразвуковые и струйные . Последние два объединены термином «небулайзеры» от латинского слова nebula — туман, облако. Они генерируют не пары, а поток аэрозоля, состоящего из микрочастиц ингалируемого раствора. Действие паровых ингаляторов ос.
В 2 года сын часто болел-поставили диагноз бронхиальная астма. По этому поводу устроились в санаторный детский сад, на который до сих пор не нарадуюсь. Группа здоровья, соответственно 3. В армию опять же с астмой не берут. А в спецшколы берут только с 1 группой, а в простую не хочу отдавать. Снять астму- попрут из сада. И в армию заберут, не сразу,конечно:)) Да и так-то просто снять диагноз?
источник
Не курите при ребенке, потому что даже если у вашего малыша нет симптомов астмы, они могут появиться, когда один или оба родителя курят. Содержание в доме животных или птиц может усилить проявления астмы. Не дайте вашему дому стать убежищем пылевых клещей. Делайте влажную уборку и пылесосьте не менее 2 раз в неделю. Часто стирайте постельное белье и мягкие игрушки своего малыша. Выбивайте ковры и стирайте шторы, которые тоже очень часто являются убежищем клеша.
Острые заболевания дыхательных путей (например, бронхит) могут сопровождаться хрипами и даже затруднением дыхания, поэтому иногда непросто поставить правильный диагноз.
Врачу понадобится некоторое время для обследования и установления диагноза. В этот период вас могут попросить записывать симптомы, которые появляются у вашего малыша, и следить за их развитием. Необходимо будет указывать, что в том или ином случае явилось провокацией для их возникновения.
Во время приступа клиническая картина выглядит очень характерно. Для выявления значимых аллергенов в межприступном периоде делают кожные пробы или определяют специфические антитела (Ig E) в анализе крови.
Необходимо тщательно выполнять врачебные назначения и постараться вылечить возможные очаги инфекции, существующие в организме малыша — прежде всего в носоглотке. С профилактическими прививками в период обострения придется подождать.
Список препаратов для лечения бронхиальной астмы у детей весьма обширен и следует подбирать лекарство, ориентируясь на индивидуальную реакцию ребенка. При наличии инфекционного процесса максимально коротким курсом назначаются антибиотики, на которые у больного нет аллергической реакции.
Для предупреждения приступов показано лечение кромогликатом (Инталом) или недокромилом (Тайледом) натрия. Они используется в виде ингаляций курсом от 1 до 2-4 месяцев. Эти препараты предупреждают реализацию аллергических реакций в тканях бронхов, тем самым снижая их реактивность. У самых маленьких пациентов возможно применение кетотифена в таблетках. В тяжелых случаях показана ингаляционная гормональная терапия. Очень важны постоянные занятия лечебной физкультурой, правильный распорядок дня с максимальным пребыванием на свежем воздухе.
Наиболее эффективна, особенно у детей первых лет жизни, небулайзерная терапия. Небулайзер — это специальное устройство-распылитель, создающее очень мелкие частицы взвеси, позволяющие им наиболее глубоко проникать в бронхиальное дерево. Вдыхание лечебной смеси — через маску или через мундштук (у детей старше 3 лет).
Хорошо, если ребенок обучен методам биологической обратной связи (БОС) и волевого управления дыханием (ВУД), он может применять эти методы для облегчения приступа. Дайте ребенку препарат, рекомендованный доктором для снятия приступов. Больной должен сидеть ровно и дышать размеренно и спокойно. Препарат начинает действовать в течение 3-8 минут. Если за это время облегчения не наступает, а ваш ребенок очень напуган или устал, вызывайте «скорую помощь».
Астма более не рассматривается как состояние с изолированными острыми эпизодами бронхоспазма. Сейчас ее принято характеризовать как хроническое воспаление дыхательных путей, из-за которого бронхиальное дерево становится постоянно чувствительным или гиперреактивным. Когда при воздействии различных стимулов возникает гиперреактивность, наступает обструкция бронхиального дерева (рис. 2) и возникают обострения (или приступы) болезни, проявляющиеся кашлем, хрипами, чувством сдавления в груди и затрудненным дыханием. Приступы могут быть легкими, средней тяжести, тяжелыми или даже угрожающими жизни. Причины появления начального воспаления в респираторном тракте дыхательных путей у больных астмой еще предстоит уточнить. В настоящее время наиболее важным фактором риска считается атопия, врожденная наследственная склонность к аллергическим реакциям. Наиболее распространенные аллергены, являющиеся факторами риска в развитии болезни, — это домашний пылевой клещ, животные, покрытые шерстью, тараканы, пыльца и плесень. Мощным фактором риска, особенно у детей младшего возраста, является пассивное курение. Сенсибилизировать дыхательные пути и приводить к развитию бронхиальной астмы могут химические и воздушные поллютанты. С развитием астмы также связаны респираторная вирусная инфекция, недоношенность и плохое питание.
Многие из этих факторов риска (домашний клещ, пыльца, животные, покрытые шерстью, аэрополлю-танты, табачный дым, вирусная респираторная инфекция) могут также вызывать обострения бронхиальной астмы, поэтому их также называют триггерами. Другими провокаторами являются дым от сжигания дерева, физическая активность (включая бег и другие виды физических упражнений), чрезмерные эмоциональные нагрузки (смех, сильный плач), холодный воздух и изменения погоды, пищевые добавки и аспирин. Для больного бронхиальной астмой могут иметь значение один или несколько триггеров, и у разных людей бывают разные провоцирующие агенты.
Исключение контакта с триггером позволяет снизить риск возникновения раздражения дыхательных путей (см. «Выявление факторов риска и осуществление контроля за ними»). Риск можно еще больше снизить, принимая лекарства, которые воздействуют на воспаление в дыхательных путях.
| Рис.З. Астма ли это? Задайте больному или родителям эти ключевые вопросы при подозрении на астму. Были ли у больного приступы или повторяющиеся эпизоды хрипов (высокотональные свистящие звуки на выдохе)? Беспокоит ли больного кашель, ухудшающийся в особенности ночью или при пробуждении? Просыпается ли больной от кашля или затрудненного дыхания? Появляется ли у больного кашель или хрипы после физической нагрузки, включая бег и другие физические упражнения? Затруднено ли у больного дыхание в определенные сезоны? Бывают ли у больного кашель, хрипы или чувство сдавлёния в грудной клетке при вдыхании аллергенов или раздражающих веществ? «Опускается» ли простуда в грудь, требуется ли для выздоровления более 10 дней? Принимает ли больной какие-либо медикаменты при появлении симптомов? Как часто? Проходят ли симптомы после приема лекарств? Если больной отвечает «Да» на любой из вопросов, следует подозревать астму. Однако важно помнить и о других причинах появления респираторных симптомов (см. «Затруднения при диагностике»). |
Большую часть обострений (или приступов) можно предупредить путем одновременного исключения контакта с триггером и приема противовоспалительных лекарств, эффективность такой профилактики зависит от того, кто болеет астмой, насколько хорошо удается купировать острые симптомы, и от того, насколько правильно назначены лекарства и определены триггеры.
Клинический диагноз астмы часто основан на наличии таких симптомов, как эпизодическая одышка, хрипы, чувство сдавления в груди и кашель, в особенности ночью или ранним утром. Однако данные симптомы сами по себе не могут быть единственным диагностическим критерием, как и не могут быть основой для определения степени тяжести заболевания. Изучая анамнез, важно установить зависимость появления симптомов от воздействия одного или нескольких триггеров. Исчезновение симптоматики после применения бронходилататоров означает, что врач имеет дело с бронхиальной астмой. На рис. 3 приведены вопросы для уточнения диагноза бронхиальной астмы.
Так как проявления астмы варьируют в течение дня, врач может не выявить при осмотре признаков, характерных для данной болезни. Таким образом, отсутствие симптомов во время обследования не исключает диагноз астмы.
Во время приступа бронхиальной астмы спазм гладкой мускулатуры бронхов, отек и гиперсекреция ведут к сужению просвета мелких бронхов. Для того, чтобы компенсировать это состояние, больной гипервентилирует свои легкие, чтобы сохранять поток воздуха через бронхи на прежнем уровне. Чем больше обструкция бронхиального дерева, тем выраженное гипервентиляция, которая должна обеспечивать нормальное поступление воздуха в альвеолы. Таким образом, если у больного имеются симптомы астмы, то вероятность наличия клинических проявлений, представленных ниже, достаточно высока.
Одышка
Хрипы, особенно на выдохе Раздутие крыльев носа при вдохе (особенно у детей) Прерывистая речь Возбуждение
Острая эмфизема (использование вспомогательной дыхательной мускулатуры, поднятые плечи, наклон туловища вперед, нежелание лежать -положение ортопноэ)
Кашель
Постоянный или повторяющийся Усиливающийся ночью и ранним утром, нарушающий сон
Сопутствующие состояния
Экзема
Ринит
Сенная лихорадка
Диагностируя астму, не полагайтесь только на наличие хрипов или других аускультативных феноменов. Обструкция мелких бронхов может быть такой выраженной, что хрипы не улавливаются. У больного в этом состоянии, как правило, имеются другие клинические признаки, указывающие на тяжесть состояния, такие как цианоз, сонливость, затрудненность речи, тахикардия и острая эмфизема легких (см. «Определение тяжести бронхиальной астмы»).
Исследование функции легких
У больных часто трудно выявить симптомы болезни и точно установить тяжесть заболевания. Данные о наличии кашля, хрипов и характере дыхания могут быть недостаточно полными. Исследование функции легких с помощью спирометра или пикфлоуметра обеспечивает непосредственное определение бронхиальной обструкции, ее колебаний и обратимости. Такие процедуры необходимы для постановки диагноза и мониторирования течения заболевания. Спирометры измеряют жизненную емкость легких, форсированную жизненную емкость легких, а также объем форсированного выдоха за 1 с (ОФВ^, причем данный показатель является лучшим параметром для определения степени тяжести заболевания. С помощью спирометра можно получить представление о том, насколько хорошо функционируют легкие. Однако эти приборы не всегда удобны, кроме того, они могут оказаться слишком дорогими, поэтому в первую очередь они применяются в поликлиниках и больницах для постановки диагноза и мониторирования течения болезни.
Пикфлоумстры измеряют пиковую скорость выдоха (ПСВ), т. е. максимальную скорость, с которой воздух может выходить из дыхательных путей во время форсированного выдоха после полного вдоха. Значения ПСВ тесно коррелируют со значениями ОФВ^ Пикфлоуметры — портативные, удобные и недорогие приборы. Они могут применяться не только в условиях поликлиник и больниц, но также дома и на работе, что помогает установить диагноз, определить тяжесть болезни и реакцию на лечение. С помощью пикфлоуметра можно на ранних стадиях выявить обострение заболевания, так как изменения ПСВ возникают задолго (за несколько часов или даже дней) до появления клинически значимых симптомов, причем раннее обнаружение изменений ПСВ позволяет вовремя провести профилактическое лечение и предупредить ухудшение состояния. На рис. 4 показано, как пользоваться пикфлоуметром. Показатели ПСВ у больного сравнивают с нормальными величинами, которые рассчитывают для всех видов пикфлоуметров в зависимости от роста, расы, пола и возраста больного. Если ПСВ ниже нормы, то либо имеет место обструкция бронхиального дерева, либо уменьшен объем легких (что может быть и при другой патологии легких). Диагноз астмы также вероятен, если:
- Наблюдается значительное (более 15%) увеличение ПСВ после ингаляции (b 2 -агонистов короткого действия (или увеличение ПСВ после курса лечения (b 2 -агонистами короткого действия и кортикостероидами)
- Увеличена амплитуда колебаний ПСВ. Амплитуду колебаний определяют, измеряя ПСВ утром после пробуждения, когда значения обычно наименьшие, и приблизительно через 12 ч, когда значения обычно самые высокие. Колебания ПСВ составляют более 20% у больных, получающих бронхолитические препараты, и более 10% у тех, кто не принимает этих лекарств
- ПСВ уменьшается на 15% и более после бега или другой физической нагрузки.
Ежедневное мониторирование ПСВ в течение 2-3 нед используют для постановки диагноза (это помогает уточнить характер колебаний), а также для определения провоцирующих факторов; полученные результаты учитывают при принятии решений относительно тактики лечения. Пусть больной измеряет ПСВ в домашних условиях в течение короткого периода времени и сообщит результаты. Данные пикфлоуметрии объективно отражают колебания ПСВ и ответ на лечение. Если в течение 2 — 3 нед не удается добиться того, чтобы ПСВ составляла 80% от нормы(даже после приема бронхо-литических препаратов), возможно, что больному необходим курс лечения пероральными кортико-стероидами для достижения лучшего индивидуального значения ПСВ (см. «Обучение больных» в части, где обсуждается вопрос о необходимости длительного мониторирования ПСВ).
У ряда больных аллергологическй статус можно определить путем постановки кожных тестов или определения специфического lgE в сыворотке крови. Положительные кожные пробы сами по себе не подтверждают диагноз бронхиальной астмы, однако сопоставление их результатов с данными анамнеза больного позволяет определить триггеры астмы, что способствует разработке эффективного плана ведения. Кроме того, обследования детей, страдающих астмой, показывают, что аллергия влияет на персистенцию и тяжесть течения заболевания.
Часто диагноз астмы устанавливается не сразу, что приводит к неправильному и неэффективному лечению (например, курсы антибиотиков и препаратов, подавляющих кашель). Следует предполагать, что больной с бронхиальной обструкцией и сопутствующими симптомами страдает бронхиальной астмой, пока не будет доказано обратное. В некоторых случаях диагноз особенно труден. У детей симптомы астмы часто появляются только во время вирусной инфекции, при физической нагрузке или только в виде ночного кашля. Следует предполагать диагноз астмы, если простуда у ребенка «опускается в грудь» или для выздоровления требуется более 10 дней. Наличие повторяющихся эпизодов ночного кашля у здорового в остальном ребенка должно насторожить врача в отношении бронхиальной астмы как возможного диагноза. Ночной кашель может объясняться повторяющимися синуситами, тонзиллитами и наличием аденоидов, однако если этот симптом заставляет ребенка просыпаться в ранние утренние часы, это почти всегда астма. Помочь в диагнозе может хороший ответ на противоастматические препараты.
У детей раннего возраста могут возникать эпизоды бронхиальной обструкции, связанные с острой респираторной вирусной инфекцией (часто как первый эпизод бронхиолита, вызванного респираторно-син-цитиальным вирусом). Обычно у детей, не имеющих семейного анамнеза атопии, с возрастом симптомы
исчезают, однако если наследственность в отношении аллергии отягощена, у ребенка может развиться астма. Поэтому у детей раннего возраста с повторяющейся обструкцией бронхиального дерева можно предполагать наличие бронхиальной астмы. Повторяющиеся эпизоды бронхиальной обструкции лучше поддаются лечению противовоспалительными препаратами, чем антибиотиками. Курильщики часто страдают хроническим обструктивным бронхитом, и у них выявляются симптомы, сходные с признаками бронхиальной астмы: кашель, выделение мокроты и хрипы. Следует выяснить, не страдают ли они одновременно бронхиальной астмой и не может ли им помочь противоастматическое лечение. Убедите курильщика бросить курить.
У пожилых людей также может присутствовать недиагностированная бронхиальная астма, симптомы которой можно облегчить. Астму у них можно спутать с бронхиолитом, эмфиземой и интерстициальным фиброзом легких. Увеличение ПСВ на 15% после противоастматического лечения подтверждает диагноз бронхиальной астмы. Однако невозможность выполнения функциональных тестов может затруднить диагностику.
У людей, по роду работы подвергающихся воздействию ингаляционных химических веществ и аллергенов, может развиваться астма. Профессиональную астму часто принимают за хронический или хронический обструктивный бронхит, что приводит к отсутствию лечения или неправильной терапии. В этом случае необходимо раннее распознавание болезни (пикфлоуметрия на рабочем месте и дома), прекращение дальнейшего контакта с веществом и раннее начало лечения.
У лиц, страдающих сезонной астмой, имеется воспаление в респираторном тракте, которое определяет эту болезнь, однако симптомы возникают только в определенное время (поллинация деревьев, трав и т.д.).
У больных с кашлевым вариантом бронхиальной астмы редко наблюдаются хрипы, однако кашель является главным, если не единственным симптомом болезни. Часто кашель возникает ночью, а в дневное время при обследовании не отмечается каких-либо отклонений.
У больных с повторяющимися острыми респираторными инфекциями (ОРИ), особенно у детей, может иметь место недиагносцированная бронхиальная астма, так как симптомы ОРИ и астмы схожи. В развивающихся странах ОРИ чаще встречаются в виде бактериальных пневмоний, что требует лечения антибиотиками. Когда у ребенка с бронхиальной обструкцией наблюдается хороший эффект от применения короткодействующих бронходилататоров и не имеется других признаков пневмонии, это указывает на бронхиальную астму. В этом случае должен быть подтвержден диагноз астмы и назначено долговременное лечение. Если у больных, у которых подозревается астма, эффект от 1 — 2 курсов лечения отсутствует, то, возможно, бронхиальной астмы у них нет. Возможны следующие альтернативные диагнозы:
- локализованная обструкция дыхательных путей
- дисфункция гортани
- гастроэзофагеальный рефлюкс
- хронический бронхит
- эмфизема легких
- муковисцидоз
Выраженность астмы бывает различной. Течение болезни может быть интермиттирующим, легким, средней тяжести или тяжелым (рис. 5). Приступы болезни могут быть легкими, средней тяжести и тяжелыми. Течение астмы варьирует у разных людей в разное время. Например, в детстве астма может быть средней тяжести, а во взрослом возрасте — легкой, а в определенные сезоны — тяжелой. Тяжесть заболевания определяется на основании симптомов и клинической картины. Однако ориентироваться только на эти параметры было бы неправильно, и применение пикфлоуметрии позволяет получить дополнительную информацию (до 5 лет определение и мониторирование степени тяжести путем исследования функции легких, в том числе с помощью пикфлоуметрии, невозможно).
Лечение бронхиальной астмы основано на ступенчатом подходе, при котором интенсивность медикаментозного лечения увеличивается (шаг вверх) с возрастанием степени тяжести и уменьшается (шаг вниз) с достижением устойчивого эффекта.
Бронхиальная астма — воспаление бронхов аллергического характера, что сопровождается их повышенной реактивностью и обратимой бронхиальной обструкцией, вследствие чего возникают приступы удушья.
Частота . Среди взрослых бронхиальная астма встречается в среднем у 5 % всего населения, у детей — до 10 %.
К возникновению заболевания приводят несколько причин. Это и наследственный фактор, и гиперреактивность бронхов, и атопия, т. е. несвойственная организму реакция на вещества, обычно не причиняющая большинству людей каких-либо проблем.
Предрасполагающими факторами являются вещества-аллергены. Они могут быть бытовыми, пищевыми (некоторые продукты питания), грибковыми. Причиной развития заболевания могут стать протекающий с патологией период внутриутробного развития плода, преждевременные роды, несбалансированное питание, атопический дерматит, респираторные инфекции, пассивное и активное курение.
Спровоцировать приступ бронхиальной астмы способны аллергия, вирусные респираторные заболевания, физическое и эмоциональное перенапряжение, перемена климатических условий проживания, неблагоприятные погодные воздействия и др.
Среди причин астмы уже давно было обращено внимание на роль внешних факторов-контакта с животными, растениями (кошачья астма, сенная астма), наряду со значением особого предрасполоянония, нередко семейного, со стороны нервной системы и обмена веществ (так называемый нервно-артритический диатез).
С развитием учения об анафилаксии и аллергии, при которых также наблюдаются спазм бронхов, крапивница, эозинофилия, и в астме стали видеть преимущественно аллергическую реакцию на определенные аллергены. С этой точки зрения получили научное объяснение и давно известные формы кошачьей астмы, сенного катарра, астмы от примулы, урсола, пуховых подушек и пр., а также случаи так называемой инфекционной астмы, т. е. особой чувствительности больных к продуктам обмена даже обычных микробов дыхательных путей.
Однако аллергическая теория астмы не исключает ведущего значения в развитии болезни неврогенного фактора. Аллергические проявления связаны не только с измененной гуморальной средой, но и главным образом с измененными нервными реакциями, включая изменение высшей нервной деятельности. Хорошо известны случаи рефлекторной астмы в результате раздражения особых астмогенных (т. е. порождающих астму) точек слизистой при заболеваниях носа (полипы, искривление перегородки), легких (перибронхпты, пневмосклероз), желчных путей, женских половых и других отдаленных от легких органов.
С точки зрения рефлекторных реакций на астму можно смотреть как на нецелесообразное усиление таких защитных рефлексов, как чихание, спазм бронхов, гортани при вдыхании едких паров и т. д., которые в норме предохраняют более глубоко расположенные легкие в случаях раздражения верхних дыхательных путей.
Обращает на себя внимание часто встречающееся у больных астмой повышение чувствительности к холоду (как при холодовой крапивнице) и к обычным составным частям пищи (молоко, яйца), вдыхаемому воздуху, предметам, соприкасающимся с кожей в связи с измененной реактивностью нервной системы, влияющей на ферментативно-обменные процессы. Нарушением этих процессов следует объяснять возможное понижение разрушения гистамина в тканях больных бронхиальной астмой, с чем и связывают реакции, именуемые аллергическими, крапивницу и т. д.
У больных бронхиальной астмой часто находят признаки преобладания парасимпатической вегетативной нервной системы (как при аналогичных заболеваниях кишечника (слизистая колика) и ряде сосудистых неврозов).
Наконец, надо весьма определенно подчеркнуть участие коры больших полушарий головного мозга в астматических приступах, которые, как давно известно, даже в случаях как будто типичной аллергической астмы вызываются только психическими воздействиями. В упорном повторении приступов у отдельных больных безусловно имеют значение укоренившиеся временные условнорефлекторные связи. Хорошо известны случаи, когда у страдающего «цветочной» астмой приступ наступал тотчас даже при виде соответствующего искусственного растения или когда приступ астмы обрывался от инъекции индиферентного раствора (вместо адреналина). Клинически удавалось проследить связь расстройств («срывов») высшей нервной деятельности, например, при контузиях черепа, с вегетативными сдвигами в виде повышения тонуса бронхиальной мускулатуры при развитии бронхиальной астмы. Таким образом, астма является корково-висцеральным заболеванием, сопровождающимся нарушением обмена, помимо выраженных нервно-вегетативных и аллергических реакций. Большая частота данного заболевания среди лиц сидячих профессий и в отдельных случаях страдающих также другими болезнями обмена (экзема) объясняется влиянием условий среды; питания, недостаточности окислительно-ферментативных процессов, нарушением химизма тканей и изменением реактивности нервной системы. Нередко астма развивается и как чисто центрально- или рефлекторно-нервное заболевание, без видимого обменного предрасположения. Как и другие нервно-аллергические болезни, астма широко распространена в США.
Бронхиальная астма поражает одинаково часто лиц обоего пола, нередко впервые в период полового созревания. В некоторых случаях астма как бы носит характер профессиональной болезни, будучи связана с действием определенных раздражителей-у аптекарей (воздействие ипекакуаны), меховщиков (воздействие урсола)? или бывает связана с бытовыми повторными воздействиями аллергенов (примула, роза), однако и в этих случаях не менее важны неврогенные факторы, которые лежат и в основе случаев астмы, начинающихся после падения в.холодную воду, и в случаях развития астмы после бронхитов, пневмонии, пневмосклероза и т. д.
Патологическая анатомия. В редких случаях смерти от неосложненной астмы находят острое вздутие легких, обычно с закупоркой бронхов пробками вязкой слизи, растяжение правого сердца. При астме, сочетанной с бронхо-легочными заболеваниями, преобладают анатомические изменения основной болезни.
В последнее время обращают внимание на нередкое сочетание с астмой аллергического поражения сосудов легких при наличии явлений межуточного воспаления.
Бронхоскопически во время приступа обнаруживали «крапивницу» бронхов.
Существует мнение, что основным в развитии бронхиальной астмы является воспалительный процесс. Он носит персистирующий характер. Если заболевание протекает длительно, строение дыхательных путей меняется: эпителиальный слой утрачивается, происходит фиброз базальной мембраны слизистой оболочки бронхиального дерева, усиливается ангиогенез, серозные и бокаловидные клетки слизистой оболочки бронхов гипертрофируются.
По этиологическому фактору подразделяют на:
Пациент в момент приступа принимает положение — сидя, с наклоном вперед и опершись руками о край кровати. Визуально можно видеть выбухание вен шеи, раздувающиеся крылья носа, кожа в области носогубного треугольника и ногти на руках синеют. При выслушивании легких стетоскопом на фоне неравномерного везикулярного дыхания слышны хрипы. По окончании приступа отходит немного вязкой стекловидной мокроты. У маленьких детей начало бронхиальной астмы способно протекать с признаками респираторного вирусного заболевания с явлениями обструкции.
Выделяются 3 степени тяжести бронхиальной астмы:
Легкая степень характеризуется нечастым возникновением одышки — 1 раз в месяц, и только в дневное время. Течение приступов легкое, они быстро купируются либо самостоятельно или после одноразового приема бронхолитических средств (с помощью ингалятора или внутрь). Заболевание не приводит к нарушению сна и физического развития ребенка. Периоды ремиссии длятся более 3 месяцев, при этом функция внешнего дыхания сохранена.
Среднетяжелая степень . Приступы одышки — средней тяжести. Функция дыхания изменена. Купировать приступы удается однократным приемом бронхолитиков, а также назначают внутривенное введение глюкокортикостероидных препаратов). Ремиссия клинически и функционально неполная.
Тяжелая степень выделяется частыми, также ночными, приступами одышки. Протекают тяжело. Прекратить их можно только парентеральным введением средств, расслабляющих спазм бронхов, в сочетании с глюкокортикостероидными гормонами. Заболевание сильно затрудняет физическую нагрузку и сон. Период между приступами составляет 1-2 месяца. Ремиссия по клинико-функциональным проявлениям не до конца достижима.
Наиболее характерны для бронхиальной астмы острые приступы удушья, возникающие или без видимой связи с каким-либо внешним воздействием, или при охлаждении, сырой погоде, простудных заболеваниях дыхательных путей, или в явной связи с действием аллергена-через воздух, пищу-в разные часы суток нередко ночью-от действия особых раздражителей-пуховой подушки и т. д., или от преобладания парасимпатических влияний при физиологическом уменьшении ночью корковых влияний), нередко после волнения.
Приступ может начинаться с предвестников (ауры, как при подагре, эклампсии, стенокардии), различных у разных больных: изменение настроения, общая слабость, зуд в носу, по которым больной предсказывает развитие большого приступа.
Приступ возникает внезапно; грудная клетка не в состоянии вытолкнуть воздух, который ее раздувает, больной чувствует удушье, особенно тягостное при первом в жизни приступе. Он сидит в постели, свесив ноги, или вскакивает, в поисках облегчающего приступ положения, упора для рук, свежего воздуха. Часто приступ начинается отделением водянистой секреции слизистой носа, упорным чиханием, кашлем. Сам больной и окружающие его слышат свист в груди. Лицо цианотично, вены набухают. Наконец, с трудом начинает выделяться скудная стекловидная или перламутровая мокрота; затем дыхание облегчается, кашель становится влажным, мокроты больше, она легче отходит; больной может лечь, заснуть; приступ астмы закончен. Трудоспособность вскоре восстанавливается.
Много тяжелее «астматическое состояние» (status asthmaticus-неукротимая затяжная астма). Проходит час-другой, разрешения ожидаемого приступа но наступает; сохраняется чувство тяжелого напряжения, свист в груди; мокрота если и выделяется, то пе приносит желаемого облегчения. Больной не спит всю ночь, день застает ого в той же позе, истощенного, потерявшего надежду на облегчение; различные, обычно помогавшие средства не действуют вовсе или приносят кратковременное незначительное улучшение; грудь полностью не дышит; наступает еще более тягостная ночь, второй день. Приступ может длиться до недели или приступы могут следовать друг за другом лишь с короткими промежутками.
Стертый приступ может ограничиться сухими хрипами или чувством неподвижности грудной клетки-при охлаждении ног, в накуренной комнате; через каких-нибудь полчаса приступ проходит.
При осмотре длительно страдающего астмой можно и вне приступов отличить по внешнему виду-бледно-цианотичный цвет лица, неполное дыхание даже в покое и другие признаки эмфиземы. Грудная клетка во время приступа, а позднее и постоянно, раздута, ребра приподняты, грудина выдвинута вперед, передне-задний диаметр грудной клетки увеличен. Межреберья выбухают вследствие повышенного внутриальвеолярного давления. Дыхательная подвижность легких на глаз почти не определяется. Во время тяжелого приступа больного приходится исследовать обычно сидящим в постели или в кресле. Грубые свистящие хрипы часто слышны уже при входе в комнату, где находится больной, они определяются приложенной к грудной стенке рукой. Перкуссия дает по всей области легких одинаковый воздушный звук, звучный, подушечный или коробочный. Аускультация обнаруживает обилие хрипов по всей поверхности легких, какого не бывает ни при какой другой болезни,-музыкальные, свистящие, грубые, скребущие, затрудняющие выслушивание сердца, к тому же прикрытого раздутыми легкими. Пульс удовлетворительного наполнения, со склонностью к урежению, что, как и артериальную гипотонию, можно связать с парасимпатическим преобладанием; тахикардия наблюдается в самых тяжелых случаях, протекающих с сосудистым коллапсом. Печень опущена вследствие раздутия легких; отмечается эозинофилия, эритроцитоз.
Кратковременное повышение температуры объясняется чрезмерным мышечным напряжением или раздражением нервных центров; чаще лихорадка зависит от инфекционного поражения дыхательных путей.
Течение бронхиальной астмы весьма изменчиво. Можно выделить два типа.
При первом типе, обычно начинающемся в молодые годы, астматические приступы в течение нескольких лет повторяются каждый месяц, педелю, даже чаще или, наоборот, с перерывами на целое лето или зиму, даже на ряд лет. Астматические приступы могут прекращаться во время остролихорадочных заболеваний, при перемене помещения, климата.
С течением времени болезнь может утерять правильный характер, проявляясь только астматическим бронхитом с сезонными обострениями или от других причин, без четких приступов, т. е. упорно рецидивирующим бронхитом, протекающим с элементами астмы-чрезмерным количеством хрипов, их внезапным появлением и исчезновением, наличием еозинофилов в мокроте, облегчением от эфедрина.
С годами астма, характеризующаяся правильным течением или выражающаяся в форме астматического бронхита, приводит к эмфиземе легких, обычно с развитием пневмосклероза той или другой степени. Такие больные страдают от хронической легочной недостаточности. Они погибают от сердечной недостаточности, присоединившегося воспалительного Поражения легких пли атеросклероза, желчнокаменной болезни и т. д.
В другой группе больных астма присоединяется к ужо имеющемуся хроническому бронхо-легочному поражению, послекоревым, после-коклюшным бронхоэктазам, хроническим пневмониям, пневмосклерозам другой этиологии, сифилитическому поражению легких, отравлению химическими веществами, даже туберкулезу, проявляясь впервые типичным приступом или астматическим бронхитом и у взрослых, и у пожилых лиц. Впрочем, Рубель подчеркивал, что развитие эмфиземы легких и в молодом возрасте может указывать на хронический гематогенно-диссеминированный туберкулез легких или на ограниченные местные бронхоэктазы. При объективном исследовании преобладают признаки основного легочного поражения, часто определяющие и дальнейший прогноз, — смерть от нагноительных процессов, амилоидоза, рака легких или, реже, от сердечной недостаточности.
Определить заболевание можно на основании анамнеза, жалоб пациента, осмотра. Методы лабораторно-инструментальной диагностики следующие: анализ крови (характерна эозинофилия), анализ мочи, биохимическое исследование крови, аллергологические исследования, общий анализ мокроты, рентген, спирометрия, бронхография и бронхоскопия, электрокардиография.
Опорными пунктами диагноза бронхиальной астмы являются:
- приступы удушья — свистящие хрипы, особенно на выдохе, чувство нехватки воздуха, острая эмфизема, вынужденная поза с фиксацией плечевого пояса;
- приступообразный кашель, усиливающийся ночью и ранним утром, нарушающий сон;
- исчезновение одышки и кашля после приема бронходилататоров;
- снижение ПСВ или OФB1;
- эозинофилия крови, повышение аллергенспецифического IgE в крови;
- микроскопический анализ мокроты.
Вне приступов диагноз в ранний период основывается только на анамнестических данных. Имеют значение указания на крапивницу, экзему, обнаружение дефектов носового дыхания, искривления носовой перегородки, гипертрофию раковин, полипы. Развитие эмфиземы дает уже больше опоры для диагноза.
Диагноз бронхиальной астмы часто ставят ошибочно при острой сердечной недостаточности, при сердечной астме, инфаркте миокарда, остром нефрите, коронаросклерозе у гипертоников.
Приступ удушья, возникающий впервые в пожилом возрасте, как правило, зависит от сердечной астмы, особенно если он сопровождается гипертонией, расширением сердца, болями в области сердца.
За бронхиальную астму говорит молодой возраст больного, а также пневмония, плеврит, кровохаркание, крапивница в прошлом, семейные случаи астмы, прерывание приступа адреналином, давность приступов удушья (сердечная астма приводит чаще к смерти в ближайшие годы). Иногда бронхиальная астма сочетается с сердечной (чаще такое сочетание имеет место у пожилых лиц с гипертонической болезнью).
Бронхиальную астму необходимо отличать от муковисцидоза, бронхоастматического синдрома при аутоиммунной патологии (коллагенозах и др.), инфекционно-воспалительных заболеваний (бронхитов, пневмоний и др.), обтурации дыхательных путей (опухолей, инородных тел и др.), неврогенных нарушений (истерия и др.) и т. д.
При бронхиальной астме атопической формы в случае выявления и устранения аллергена прогноз относительно благоприятный. При инфекционно-аллергической форме заболевания на прогноз влияют течение и степень тяжести основного заболевания, возраст пациента, наличие или отсутствие осложнений.
От приступов астмы обычно не умирают, хотя у пожилых и стариков приступ может быть опасным. Болезнь инвалидизирует и нередко требует перемены профессии (аптекаря, меховщика и др.). Осложнения и сопутствующие заболевания легких еще больше понижают трудоспособность.
Профилактика бронхиальной астмы-разумное закаливание, укрепление нервной системы, рациональный общий режим, систематически проводимая физкультура. Надо рано лечить болезни воздухоносных путей и избегать профессий, связанных с раздражающими веществами.
При интермиттирующем течении осуществляют первую ступень терапии. Прием препаратов назначают только для купирования приступов.
С этой целью применяют бронходилататоры короткого действия в ингаляторах либо бета-агонисты (бета-адреномиметики), также ингаляционные, либо бета-агонисты внутрь.
При легком персистирующем течении назначают вторую ступень терапии: ингаляционные глюкокортикостероиды для каждодневного приема. Для снятия уже начавшегося приступа можно использовать бронходилататоры короткого действия.
Тяжелое течение требует назначения ежедневного приема будесонида через небулайзер, а внутрь — глюкокортикостероидов в малых дозировках.
Лечение бронхиальной астмы сводится к общим мерам успокоения больного, урегулирования его высшей нервной деятельности, к нервно-рефлекторной терапии, а также к применению различных фармакологических средств, имеющих целью воздействовать преимущественно на отдельные патогенетические механизмы и симптомы заболевания. Лечение должно быть направлено также на устранение особых раздражителей внешней среды (включая специальные инфекционные, пищевые и другие факторы), а также на лечение поражений других органов, являющихся очагом раздражения, источником нервнорефлекторной астмы.
При остром приступе бронхиальной астмы лечение проводится в порядке оказания срочной помощи. Систематическое лечение имеет целью предупреждение приступов и полное восстановление здоровья, трудоспособности больного.
Приступ бронхиальной астмы обрывается наиболее надежно адреналином (0,5 мл 0,1% раствора под кожу или для более быстрого действия- внутримышечно), более мягко действующим эфедрином (алкалоид из дикорастущей на Урале, в Сибири, Средней Азии травы Кузьмича — Ephedra vulgaris) по 0,025-0,05 внутрь или подкожно (5% раствор), назначаемыми при надобности повторно, также атропином, вводимым под кожу или же в спиртовом растворе под язык. Хорошо действует курение лечебных папирос или порошка астматола (абиссинского порошка) из листьев дурмана, белены, красавки, содержащих атропин и близкие алкалоиды и смоченных 10% раствором калийной селитры. В легких случаях достаточно сухих банок, горчичников к грудной клетке, горячих ножных ванн, общего успокоения нервной системы. В предупреждении приступов большую роль играет исключение индивидуально различных, хорошо известных больным провоцирующих моментов, например, охлаждения ног.
Астматическое состояние (затяжное повторение приступов «неукротимой астмы») требует более сложного лечения, хотя уже повторные инъекции адреналина в указанной дозе (до 8-10 раз в сутки) могут принести облегчение. Рекомендуют также, особенно при осложнении астмы инфекцией или сердечной недостаточностью, эйфиллин, энергично расширяющий бронхи прямым воздействием на их мускулатуру в дозе 02,-0,7 в свечке или 0,2-0,4 внутривенно (медленно вводить в вену) или внутримышечно. Глюкоза действует и против отека бронхов, кроме того, она показана ввиду обычного отказа больных от пищи и питья. Под влиянием эйфиллина усиливается и действие адреналина. Целесообразно также провести новокаиновую блокаду по Вишневскому, назначить снотворные, предотвращающие анафилактическую реакцию,-большие дозы паральдегида, барбитураты (морфин безусловно противопоказан, особенно при опасности асфиксии, как вызывающий легко паралич дыхательного центра и к тому же усиливающий спазм бронхов), вдыхание кислорода (лучше в смеси с гелием-до 30 %), ионизированного воздуха. При недостаточном действии прибегают к отсасыванию слизистой пробки бронхоскопом. При инфекции дыхательных путей применяют пенициллин, особенно в виде ингаляций аэрозоля. В упорных случаях заслуживают испытания и другие новые и старые противоастматические средства: адреналин подкожно в масляном растворе (для удлинения действия) или в комбинации с питуикрином («астмолизин»); антиспастические средства-платифиллин, папаверин, нитроглицерин; йодистый калий, разжижающий мокроту и предотвращающий закупорку бронхов; антипирин, аспирин, кофеин, соли кальция, пирамидон, изменяющие реакции нервной системы. Новые противогистаминовые средства-димедрол, пирибензамин, столь действенные при крапивнице и сывороточной болезни, при астме не приносят определенной пользы.
Чрезвычайно важно проводить систематическое лечение и вне приступов для предупреждения их возврата: регулирование общего режима с достаточным сном, пользование свежим воздухом, успокоение нервной системы, устранение из помещения вещей, способствующих скоплению пыли и богатых опасными для астматиков раздражителями-аллергенами (ковры, постель из пуха, конского волоса), цветов, домашних животных, исключение из пищи яиц, молока, икры и т. д., вызывающих иногда приступы астмы.
Следует избегать лекарств, легко вызывающих идиосинкразию, запрещается вводить внутривенно хинин, сыворотки, цельную кровь во избежание смертельного шока; в случае крайней надобности введение их разрешается только после подготовки больного эфедрином, хлористым кальцием, аспирином, имея под руками раствор адреналина для быстрого применения при тяжелой реакции. Специальными кожными пробами с вытяжками из подозреваемых продуктов можно уточнить ответственные в происхождении приступов аллергены и десенсибилизировать больного подкожной инъекцией минимальных, постепенно возрастающих доз этих вытяжек. Больным астмой, переносящим приступы на работе в результате контакта с урсолом, ипекакуаной, рыбьим клеем и т. д., надо изменить условия работы. Очаги раздражения устраняют санацией носоглотки, радикальным лечением синуситов, легочных заболеваний, желчнокаменной болезни, аднекситов и т. д. Длительным назначением противоспастических и успокаивающих средств, например, эфедрина, люминала, бромидов, регулируют нервную, систему больных.
Наконец, реактивность больных стремятся нормализовать переключающей шоковой или раздражающей терапией; это осуществляется, например, внутримышечным введением взвеси серы в масле (1-2 мл 1% взвеси), аутогемотерапией, введением в мышцу 5% раствора пептона, антиретикулярной цитотоксической сыворотки (АЦС) Богомольца, внутривенным введением гемолизированной или несовместимой крови в малых количествах, тканевой терапией по Филатову, например, в виде внутримышечного введения по 1-5 мл рыбьего жира, пастеризованного по 15 минут в течение 3 дней (дает болезненные инфильтраты), или в виде подсадки под коя?у живота кусков органов по Румянцеву, рентгенотерапией корней легких, селезенки, шейных симпатических узлов. Оказывает пользу физиотерапия в разных видах, как-то: ионогальванизация с кальцием и ультрафиолетовые облучения, начиная с малых доз, повышающие, как полагают, тонус симпатического нерва; диатермия грудной клетки, селезенки; климатотерапия в Кисловодске, Теберде, на Южном берегу Крыма и других климатических станциях (эффект в каждом отдельном случае предугадать трудно).
В редких случаях прибегают к операциям на вегетативной нервной системе-шейной симпатэктомин.
В США ежегодно регистрируются окологоспитализаций и более 5000 смертей связанных с бронхиальной астмой. Заболеваемость среди женщин и мужчин примерно одинакова.
Механизм возникновения заболевания заключается в установлении гиперчувствительности бронхов на фоне хронического воспалительного процесса локализованного на уровне дыхательных путей. Развитие бронхиальной астмы может быть вызвано различными факторами: персистирующей инфекцией дыхательных путей, вдыханием аллергенов, генетической предрасположенностью. Длительное воспаление дыхательных путей (например при хроническом бронхите) приводит к структурным и функциональным изменениям в бронхах – утолщение мышечной оболочки, повышение активности желез выделяющих слизь и др. Из аллергенов наиболее часто вызывающих бронхиальную астму, можно назвать домашнюю пыль накапливающуюся в коврах и подушках, частицы хитиновой оболочки микроклещей и тараканов, шерсть домашних животных (кошек), пыльца растений. Генетическая предрасположенность обуславливает повышенную чувствительность бронхов к описанным выше факторам. Приступы бронхиальной астмы могут быть спровоцированы вдыханием холодного или горячего воздуха, физическими усилиями, стрессовыми ситуациями, вдыханием аллергенов.
С точки зрения патогенеза различаем два основных вида бронхиальной астмы: инфекционно-аллергическая астма и атопическая астма. Также, описываются некоторые редкие формы астмы: астма вызванная физическими нагрузками, «аспириновая» астма, вызванная хроническим употреблением аспирина.
При аллергической астме, различаем два типа ответа на вдыхание аллергена: немедленный ответ (клиническая картина бронхиальной астмы развивается спустя несколько минут с момента проникновения аллергена в бронхи) и поздний ответ, при котором симптомы астмы развиваются спустя 4-6 часов с момента вдыхания аллергена.
Диагностика бронхиальной астмы это сложный и многоэтапный процесс. Начальным этапом диагностики является сбор анамнестических данных (опрос больного) и клинический осмотр пациента, позволяющие в большинстве случаев поставить предварительный диагноз бронхиальной астмы. Сбор анамнеза подразумевает уточнение жалоб больного и выявление эволюции заболевания на протяжении времени. Симптомы бронхиальной астмы весьма разнообразны и варьируют в зависимости от стадии болезни и индивидуальных особенностей каждого больного.
На начальных стадиях развития (предастма), бронхиальная астма проявляется приступами кашля, который может быть сухим или с небольшим количеством мокроты. Кашель возникает в основном в ночные или утренние часы, что связано с физиологическим повышением тонуса мускулатуры бронхов в утренние часы (3 – 4 часа ночи). Кашель может появиться после перенесенной инфекции дыхательных путей. Приступы кашля на начальных стадиях заболевания не сопровождаются затруднением дыхания. При аускультации (прослушивании больного) могут быть выявлены рассеянные сухие хрипы. Латентный (скрытый) бронхоспазм выявляется при помощи специальных методов исследования: при введении бета-адреномиметиков (лекарства которые вызывают расслабление мускулатуры бронхов) наблюдается увеличение фракции выдыхаемого воздуха (сирометрия).
На более поздних стадиях развития основным симптомом бронхиальной астмы становятся приступы удушья.
Развитию приступа удушья предшествует воздействие одного из провоцирующих факторов (см. выше), либо же приступы развиваются спонтанно. В начале больные могут отмечать некоторые индивидуальные симптомы наступающего приступа: насморк, першение в горле, зуд кожи и пр. Далее наступает прогрессивное затруднение дыхание. Сначала больной отмечает лишь затруднение на выдохе. Появляется сухой кашель и ощущение напряженности в груди. Нарушения дыхания заставляют больного сесть опершись руками, для того чтобы облегчить дыхание работой вспомогательных мышц плечевого пояса. Нарастание удушья сопровождается появлением хрипов, которые вначале могут быть выявлены только при аускультации больного, но потом становятся слышны на расстоянии от больного. Для приступа удушья при бронхиальной астме характерны так называемые «музыкальные хрипы» – состоящие из звуков различной высоты. Дальнейшее развитие приступа характеризуется затруднением вдоха из-за установки дыхательных мышц в положении глубокого вдоха (бронхоспазм препятствует выведению воздуха из легких во время выдоха и приводит к накоплению в легких большого количества воздуха).
Осмотр больного для диагностики на стадии предастмы не выявляет никаких характерных особенностей. У больных аллергической астмой могут быть обнаружены носовые полипы, экзема, атопический дерматит.
Наиболее характерные признаки выявляются при осмотре больного с приступом удушья. Как правило, больной стремится занять сидячее положение и опирается руками на стул. Дыхание удлиненное, напряженное, заметно участие в акте дыхания вспомогательных мышц. Яремные вены на шее вздуваются на выдохе и спадаются на вдохе.
При перкуссии (простукивании) грудной клетки выявляется высокий (коробочный) звук, свидетельствующий о накоплении в легких большого количества воздуха — играет важную роль в диагностике. Нижние границы легких опущены и малоподвижны. При прослушивании легких выявляется большое количество хрипов различной интенсивности и высоты.
Продолжительность приступа может быть различной – от нескольких минут до нескольких часов. Разрешение приступа сопровождается напряженным кашлем с выделением небольшого количества прозрачной мокроты.
Особенно тяжелым состоянием является астматический статус – при котором прогрессирующее удушье подвергает опасности жизнь больного. При астматическом статусе, все клинические симптомы более выражены чем при обычном приступе астмы. В добавок к ним развиваются симптомы прогрессивного удушья: цианоз (синюшность) кожных покровов, тахикардия (учащение сердцебиения), нарушения ритма работы сердца (экстрасистолы) апатия и сонливость (торможение функции центральной нервной системы). При астматическом статусе больной может умереть от остановки дыхания или нарушений сердечного ритма.
Проведение предварительной диагностики бронхиальной астмы возможно на основе клинических данных собранных при помощи методов описанных выше. Определение конкретной формы бронхиальной астмы, а также установление патогенетических аспектов заболевания требует применения дополнительных методов исследования.
Исследование и диагностика функции внешнего дыхания (ФВД, спирометрия) при бронхиальной астме помогают определить степень обструкции бронхов и их реакцию на провоцирование гистамином, ацетилхолином (вещества вызывающие бронхоспазм), физической нагрузкой.
В частности, проводят определение объема форсированного выдоха за одну секунду (ОФВ1) и жизненной емкости легких (ЖЕЛ). Соотношение этих величин (индекс Тиффно) позволяет судить о степени проходимости бронхов.
Существуют специальные аппараты позволяющие больным на дому самим определять объем форсированного выдоха. Контроль этого показателя важен для проведения адекватного лечения бронхиальной астмы, а также для предупреждения развития приступов (развитию приступа предшествует прогрессивное уменьшение ОФВ). Определение ОФВ проводят утром до принятия бронходилататора и после обеда после принятия лекарства. Разница более 20% между двумя величинами говорит о наличии бронхоспазма и о необходимости модифицировать лечение. Снижение ОФВ ниже 200 мл. выявляет выраженный бронхоспазм.
Радиография грудной клетки – дополнительный метод диагностики позволяет выявить признаки эмфиземы легких (повышение прозрачности легких) или пневмосклероза (разрастание в легких соединительной ткани). Наличие пневмосклероза более характерно для инфекционно-зависимой астмы. При аллергической астме радиологические изменения в легких (вне приступов удушья) могут отсутствовать длительное время.
Диагностика аллергической астмы – заключается в определении повышенной чувствительности организма по отношению к некоторым аллергенам. Выявление соответствующего аллергена и исключение его из окружения больного, в некоторых случаях, позволяет полностью излечить аллергическую астму. Для определения аллергического статуса проводят определение антител типа IgE в крови. Антитела этого типа определяют развитие немедленных симптомов при аллергической астме. Повышение уровня этих антител в крови свидетельствует о повышенной реактивности организма. Также, для астмы характерно увеличение количества эозинофилов крови и в мокроте в особенности.
Диагностика сопутствующих заболеваний дыхательной системы (риниты, синуситы, бронхиты) помогает составить общее представление о состоянии больного и назначить адекватное лечение.
Каждый человек понимает, что правильно поставленный диагноз – это практически 50 % успеха в борьбе с любой болезнью.
После чего назначается соответствующая схема лечения на основе эффективных и безопасных медицинских препаратов, которые помогут полностью избавиться от заболевания или хотя бы облегчить состояние больного.
Это же касается и диагностики бронхиальной астмы! Для этого необходимо провести полное исследование семейного анамнеза больного, и только затем сам визуальный осмотр.
Чаще всего хороший специалист ставит диагноз уже на первом этапе диагностики, но бывают случаи, когда все симптомы пропадают перед приемом доктора. В таком случае для уточнения диагноза необходимо провести дополнительные анализы, которые помогут выяснить степень нарушения функций дыхательной системы.
Также врач должен провести полный опрос больного: чем он питается, что его окружает, какие животные живут в его доме, все симптомы, которые его беспокоят – это поможет значительно ускорить диагностику данного заболевания. Такие симптомы, как кашель, который сильно усиливается в ночное время суток, приступы удушья, одышка, неприятные хрипы при дыхании, чувство стеснения грудной клетки и раздутость, синюшность в области рта, в первую очередь могут подчеркнуть наличие именно бронхиальной астмы.
Затем хороший специалист постарается выяснить – не имелось ли в роду заболевшего родственников, которые страдали дерматитом, крапивницей или отмечались случаи отека Квинке. Не было ли у него хронических заболеваний, таких как бронхит, пневмония. Далее врач должен уточнить – не страдает ли больной сердечной недостаточностью, ишемической болезнью сердца, не было ли у него инфарктов миокарда, потому что очень часто люди путают «сердечную астму», при которой приступы очень похожи на бронхиальную.
Для того чтобы исключить бронхиальную астму, возбудителями которой могут являться аллергические вещества, такие как пыль, шерсть животных, медицинские препараты, химические препараты, пыльца растений и многие другие, следует провести аллергические пробы на возможные раздражители, которые помогут установить истинных агентов-вредителей. Это поможет выяснить также – не присутствует ли в организме больного сопутствующих заболеваний, таких как атопический дерматит, экзема, которые только усугубляют течение и признаки бронхиальной астмы.
Еще одним базовым методом диагностики бронхиальной астмы является процедура спирометрии, при которой можно отследить динамику изменения параметров работы дыхательной системы. При бронхиальной астме очень сильно сужаются просветы бронхиального древа, что и приводит к изменениям в работе легких.
Метод спирометрии позволяет определить множество параметров, среди которых отдельно выделены два основных показателя – это объем форсированного выдоха (ОФВ) и форсированную жизненную емкость легких (ФЖЕЛ). Для здоровых людей первая цифра должна составлять не менее 80 %. Благодаря такой методике, больные бронхиальной астмой могут контролировать свой организм и его реакцию на лечение.
Очень редко врач может назначить рентгенографию грудной клетки, как правило, это происходит только в тех случаях, когда симптомы бронхиальной астмы очень схожи с другими заболеваниями, таких как, например, пневмония или бронхит. Тесты с применением физической нагрузки также используются, это помогает отследить состояние больного во время двигательной активности.
А также в ходе диагностики проводятся и другие тесты, например, «нагрузка метахолина», когда врач вводит в организм больного вещество метахолин, при котором происходит сужение дыхательного просвета и происходит спазм при вдохе у больного бронхиальной астмой. У здорового человека никакой реакции не должно наблюдаться.
Для корректного определения диагноза у ребенка врач предпринимает все вышеперечисленные методы, которые подходят и в этом случае. Конечно же, предварительный осмотр ребенка плюс заранее собранный родителями анамнез значительно облегчат задание врача.
- Были ли внезапные или рецидивирующие приступы кашля с сопутствующим свистящим дыханием, хрипами и одышкой у вашего малыша за последние 12 месяцев?
- Происходил ли повторный, длительный обструктивный синдром во время ОРВИ?
- Происходят ли приступы сильного кашля именно в ночное время суток?
- Происходит ли очередной приступ при контакте с животными, в накуренном пространстве или в помещении с резкими запахами?
- Что происходит с состоянием ребенка после физических нагрузок, чувствует ли он появление и нарастание симптомов одышки, например, после бега?
- Что чувствует ребенок при выходе на улицу в зимнее время, когда происходит резкий перепад температуры?
То с большой долей вероятности можно утверждать, что бронхиальная астма у ребенка развивается. Но это еще не все. Прежде чем поставить диагноз, врач должен учесть все данные не только семейного анамнеза, но и аллергологического и физикального обследования.
Детям старше пяти лет в ходе диагностики назначают спирометрию, тесты с физической нагрузкой, тесты с «нагрузкой метахолина», пробу с бронхолитическим лекарственным препаратом, сдачу анализа крови и мокроты, кожные аллергические пробы, ну, и в некоторых случаях рентгенографию.
У совсем маленьких детей в первые месяцы их жизни симптомы, похожие на бронхиальную астму, вполне возможны и при других причинах: врожденных или приобретенных пороках, а также при наследственных заболеваниях. Например, таких как аспирация инородного тела, при муковисцидозе, стенозе, аномалии сосудов, дисфункции голосовых связок, аномалии развитии верхних дыхательных путей, бронхолегочной дисплазии, бронхогенных кистах, сердечной недостаточности и др.
В таком случае дифференциальная диагностика заболевания устанавливается преимущественно на данных, которые предоставили родные больного на данном физикальном обследовании. Это связано именно с недостаточным развитием различных методов, которые помогут определить легочную функцию у детей слишком маленького возраста.
- Рентгенография органов грудной клетки.
- Потовая проба, с помощью которой врачу удастся исключить такое заболевание, как муковисцидоз.
- Контрастное исследование с бариевой взвесью, с помощью которого врач может установить сосудистые аномалии, трахеоэзофагеальный свищ и гастроэзофагеальный рефлюкс.
Зачастую хороший специалист сразу же отличит бронхиальную астму от других заболеваний, которые имеют очень похожие симптомы, приступы удушья, кашель, сопутствующий свистом и хрипами, в особенности, если врач видел все вышеперечисленные симптомы во время приема больного. Наличие у больного таких симптомов, как ринит, крапивница, диффузный нейродермит, ночные приступы удушья, совершенно не оставляют сомнений для правильного диагноза.
Иногда больной может принять отек гортани за приступ бронхиальной астмы. Но следует помнить, что в таком случае всегда бывает стридор и над трахеей верхних дыхательных путей очень четко прослушивается жесткое дыхание, а вот свистящие хрипы над легкими наоборот, как правило, не слышны.
Для того чтобы поставить точный диагноз врач может провести непрямую ларингоскопию или бронхоскопию. Например, при дисфункции голосовых складок врачу необходимо провести осмотр больного, точнее его голосовую щель, именно во время приступа. Потому что в это время правильная и нормальная ширина голосовой щели исключает наличие такой проблемы.
Если у больного наблюдаются постоянные свистящие хрипы, которые прослушиваются над небольшим, ограниченным участком легкого, которые сопровождаются еще и постоянными приступами кашля, скорее всего это говорит о наличии инородного тела, опухоли или стриктуре, которые приводят к обструкции бронха.
Следует упомянуть и про острую левожелудочковую недостаточность, которая очень сильно напоминает бронхиальную астму. В дифференциальной диагностике данного заболевания придут на помощь наличие двухсторонних влажных хрипов в нижних легких и жидкая, пенообразная мокрота, которая имеет розоватый оттенок.
При сердечной астме основными симптомами являются не только затрудненные выдохи, но и вдохи, которые сопровождаются влажными хрипами в нижних отделах легких, отхождение мокроты имеет жидкое образование иногда с примесью крови. А вот при остром инфаркте миокарда чаще всего отмечается одышка смешанного типа, холодный акроцианоз, значительно снижается давление, прослушивается аритмия и блокады сердца.
Также причинами бронхоспазма могут послужить и карциноиды, легочные эозинофилы, токсические пневмониты, системные васкулиты и наличие хронического бронхита, для которого характерны постоянные прогрессирующие течения без состояния ремиссии, постоянный кашель с отхождением мокроты.
Поэтому при дифференциальной диагностике бронхиальной астмы специалисты используют пробные методы лечения с помощью бронходилаторов и ангиопульмонографии.
Кашлевая бронхиальная астма – медицинское название хронической формы заболевания верхнего и среднего отделов дыхательных путей, характеризующегося осложнением дыхания, резкими приступами кашля в результате выделения бронхами густой слизи. Профзаболевание астма считается условно неизлечимым заболеванием однако, чтобы максимально устранить появление возможных приступов, необходимо как можно ранее выявить наличие этого заболевания у пациента.
Не стоит забывать, что самостоятельная постановка диагноза вообще недопустима. Только специалист по результатам проведения необходимых исследований может определить истинное заболевание и его причины. А поводов к возникновению кашля может быть много, равно как и разновидностей самого кашля. Поэтому на приеме у специалиста нужно перечислить все начальные симптомы астмы. Можно даже выписать первые симптомы астмы отдельным списком на листок, чтобы не забыть чего-то важного.
Врач сможет вынести верное заключение после исключения других, сходных заболеваний: бронхита, муковисцидоза или коклюша. Надо быть готовым к тому, что после того как будут перечислены все симптомы заболевания астмой ещё необходимо будет пройти дополнительные процедуры позволяющие с определенностью указать наличие того или иного заболевания. Необходимо будет сдать анализ бронхиальной слизи, анализ крови, рентген, возможно и тестирование функциональности легких.
А вот предположить наличие астмы можно и самостоятельно. Отек бронхиальных путей, осложняющий акт дыхания при астме выражен в значительной степени. Для его диагностирования следует набрать максимальное количество воздуха в легкие. Если вдох будет затруднен, да к тому же будет сопровождаться клокотанием либо свистом, то следует задуматься о более детальных исследованиях.
Также в симптоматической картине могут присутствовать приступы внезапного недостатка воздуха. Их возникновение связано со временем суток – проявляются ночью или утром, с физическими нагрузками, с контактом с аллергенами.
Приступ кашля при астме может сопровождать недостаток воздуха. Такой кашель может длиться от минуты до часа и даже более. Порою затянувшийся приступ бронхиальной астмы может затягиваться вплоть до нескольких дней, тогда речь идет уже об астматическом статусе (с точки зрения медиков).
Абсолютное излечение астмы вряд ли представляется возможным. Но вовремя начатое проведение реабилитационных мероприятий облегчит жизнь, поможет уменьшить количество и частоту приступов либо вовсе от них избавиться. Можно вылечить астму аллергическую для этого необходимо всего лишь устранить воздействие аллергена.
Следует напомнить, что самолечение в принципе недопустимо. Необходимо сходить к специалисту, который определит диагноз и назначит необходимые препараты для его лечения.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, в основе которого лежит гиперреактивность бронхов, проявляется специфической клинической картиной: рецидивирующими приступами удушья с кашлем, со свистящими хрипами. Приступы проходят сами или купируются лекарствами, между приступами состояние удовлетворительное.
Астма известна с далекой древности. Сам термин «астма» (переводится как удушье) ввел еще древнегреческий поэт Гомер.
Бронхиальной астмой страдают от 8 до 10 % населения. Это огромная проблема почти всего мира. Ввиду широкой распространенности эта патология имеет большую социальную значимость. Изучению этиологии, патогенеза, методам профилактики и лечения бронхиальной астмы посвящаются ежегодные международные конгрессы.
Нужно сказать, что за последние 20 лет достигнуты значительные успехи в лечении. Появление новых лекарств и новых форм применения противоастматических препаратов совершило настоящую революцию в ведении таких больных.
Астму по-прежнему невозможно вылечить полностью, но вовремя поставленный диагноз и правильно подобранное лекарство позволяет таким пациентам вести активный образ жизни, иногда навсегда забыв о мучавших их ранее приступах.
В России бронхиальная астма диагностируется у 2,5 -5 % населения, это в 2 раза меньше, чем в других развитых странах. Причем учитываются у нас больные в основном с тяжелой и среднетяжелой формами.
Обычно до того, как пациенту будет поставлен такой диагноз, он длительное время (иногда несколько лет) наблюдается у врачей с бронхитом. Иногда выставляется диагноз «хронический бронхит» и только через какое-то время ставится диагноз бронхиальной астмы. Отсюда формируется неправильное обывательское представление: бронхиальная астма – это следствие хронического бронхита. Наиболее неграмотные пациенты даже обвиняют врачей: плохо вылечили бронхит, он перешел в хронический, а затем в астму.
На самом деле, бронхит и астма – это абсолютно разные заболевания как по этиологии, так и по патогенезу. Врачи здесь действительно виноваты, но лишь в том, что, подозревая диагноз бронхиальной астмы, не настаивают на обследовании, не проводят просветительскую работу с пациентом.
Но это особенности нашего русского менталитета: больные до сих пор диагноз «бронхит» воспринимают легче, чем «астму» и порой сами долгое время откладывают назначенные обследования для подтверждения этого заболевания, а также игнорируют назначенное лечение. До сих пор существует некий стереотип мышления, что ингалятор – это приговор, а больной астмой не может быть полноценным человеком.
Но все же в последние годы наметилась тенденция к перелому данного стереотипа. Диагноз все чаще выставляется на ранних стадиях развития заболевания.
Основу патогенеза приступа бронхиальной астмы составляет цепная биохимическая реакция, в ней задействованы несколько видов клеток, выделяющих мощные биологически активные вещества. Основной патологический процесс при возникновении приступа удушья – это бронхиальная гиперреактивность.
Схематически возникновение основного симптома бронхиальной астмы можно представить так:
- Существуют некие запускающие факторы, которые опосредовано через белки-иммуноглобулины действуют на особые клетки нашего организма (базофилы, тучные клетки, эозинофильные лейкоциты). Клетки эти несут на себе рецепторы к иммуноглобулину Е. У лиц с генетической предрасположенностью отмечается повышенная выработка иммуноглобулина Е. Под действием его количество базофилов и тучных клеток увеличивается во много раз. При повторном попадании аллергического агента он взаимодействует с антителами на поверхности клеток-мишеней.
- В ответ на попадание аллергена происходит дегрануляция (растворение оболочки) тучных клеток и выброс активных веществ (гистамина, лейкотриенов, простагландинов и др), возникает иммунное воспаление, проявляющееся бронхоспазмом (то есть сокращением гладкомышечных клеток стенок бронхов), отеком слизистой, а также усиленным слизеобразованием. Такое явление называется гиперреактивностью бронхов.
- В результате этих изменений наступает сужение просвета бронхов, пациент чувствует удушье и заложенность в грудной клетке. Так как воздух, проходя через суженные бронхи, встречает сопротивление, при аускультации во время приступа можно выслушать свистящие хрипы.
Нужно сказать, что так хорошо изучен патогенез атопической или (аллергической) бронхиальной астмы. Патогенез неаллергической астмы, не обусловленной повышенной выработкой иммуноглобулина Е, пока остается до конца неясным.
Только сочетание генетической предрасположенности и действия внешнего агента может вызвать заболевание. Факторы, которые могут стать запускающим моментом в развитии приступа:
- Домашняя пыль.
- Грибки.
- Шерсть животных, оперение птиц, корм для аквариумных рыбок.
- Пыльца растений.
- Различные аэрозоли, парфюмерия.
- Курение.
- Определенные лекарственные препараты.
- Некоторые компоненты пищи, пищевые добавки.
- Колебания температуры воздуха, изменения погоды.
- Нервный стресс.
- Вирусы и бактерии.
Диагноз астмы ставится обычно на основании типичной клинической картины и сопутствующих ей косвенных подтверждений. Каких-либо достоверных объективных критериев, со 100% уверенностью позволяющих поставить диагноз, нет.
По каким признакам можно заподозрить бронхиальную астму?
- Типичный приступ удушья, неоднократно повторяющийся, обычно не оставляет сомнений в диагнозе. Больному становится тяжело дышать (причем труднее выдохнуть, чем вдохнуть). В легких возникают свистящие хрипы, которые иногда ощущает сам пациент и окружающие его люди. Возникает чувство сжатия в груди и сухой кашель, больного охватывает чувство страха. Через какое-то время приступ проходит самостоятельно или после приема бронхорасширяющих средств.
- Приступы не всегда сопровождаются типичной клиникой. Соответственно нужно знать эквиваленты приступов. Это:
- Периодически повторяющиеся эпизоды затрудненного дыхания, нехватки воздуха, особенно по ночам и в ранние утренние часы.
- Приступы непродуктивного сухого кашля, ухудшающегося ночью и рано утром.
- Эпизодически появляющиеся хрипы в груди, которые пациент сам может почувствовать (иногда похоже на «кошачье мурлыканье»).
- Сочетание вышеуказанных симптомов с экземой, поллинозом (сенной лихорадкой), пищевой аллергией.
- Сочетание симптомов и наличия астмы у членов семьи.
- Появление или усугубление приступов при контакте с пылью, животными, химикатами, сезонные обострения (пыльца растений), после употребления некоторых лекарств или продуктов, при физической нагрузке, при изменении температуры воздуха.
- Для подтверждения бронхоспазма назначается спирометрия или пикфлоуметрия. Эти обследования косвенно подтверждают наличие обструкции (сужения) дыхательных путей.
В основном используются два показателя – пиковая скорость выдоха (ПСВ) и объем форсированного выдоха за 1 секунду (ОФВ1). Существуют таблицы их должных значений для каждого пола и возраста.В норме эти показатели не должны быть ниже 80% от должных значений. Однако для постановки диагноза необходимо подтвердить обратимость этой обструкции. Для этого обследование проводят до и после применения бронхолитиков, а в период вне обострения применяют ингаляции провоцирующих бронхоспазм препаратов для подтверждения гиперреактивности дыхательных путей.
- В сомнительных случаях назначается пробное лечение противовоспалительными антиастматическими препаратами. Положительный ответ на него также служит доказательством диагноза астмы.
Типичная клиническая картина и подтвержденная обратимость обструкции – это основные критерии, на которые опирается врач при постановке диагноза. Кроме этого, для уточнения формы заболевания, может быть назначено исследование крови на иммуноглобулин Е, аллергологические пробы, исследование мокроты и другие обследования. Если подозревается другая причина бронхиальной обструкции, назначаются различные обследования для ее подтверждения или опровержения. Это может быть КТ грудной клетки, бронхоскопия, бакпосев мокроты, ФГДС, УЗИ щитовидной железы и другие обследования.
Есть много классификаций бронхиальной астмы: по этиологии, тяжести течения, уровню медикаментозного контроля.
Так, по этиологии выделяется аллергическая или (атопическая) астма, неаллергическая, смешанная и неуточненная астма.
До сих пор некоторыми врачами выделяются особые формы астмы, которых нет в международной классификации, но они удобны для применения, так как в названии сразу видна их этиология:
- Аспириновая астма (возникает после употребления аспирина, анальгетиков, нестероидных противовоспалительных средств). Для аспириновой астмы почти всегда характерно ее сочетание с полипозом носа, эрозивными повреждениями ЖКТ.
- Астма физического усилия. Симптомы появляются после бега, быстрой ходьбы, тяжелой физической работы.
- Пищевая астма. Провоцируется приемом некоторых продуктов и пищевых добавок.
- Профессиональная астма. У работающих в условиях повышенной загрязненности воздуха, химических производств.
- Сезонная астма. Обостряется в период цветения какого-либо растения, вызывающего аллергию у данного пациента.
- Инфекционно-зависимая астма. Приступы учащаются в период простудных вирусных инфекций, а также обострения хронических болезней (тонзиллитов, синуситов, фарингитов и других).
- Нервно-психический вариант. Появление приступов при сильных эмоциях, стрессе.
Классификация по степеням тяжести учитывает такие критерии, как частоту приступов днем, частоту ночных симптомов, количество и продолжительность обострений, степень ограничения физической активности, показатели ПСВ и ОФВ1. Выделяют:
- Интермиттирующую или эпизодическую форму.
- Персистирующую форму, в которой выделяют легкую, средней тяжести и тяжелую форму.
При интермиттирующей форме симптомы появляются реже 1 раза в неделю, ночные симптомы – реже 2 раз в месяц, показатели ПСВ и ОФВ1 почти в норме, физическая активность не ограничена.
Персистирующая форма характеризуются уже более частыми симптомами, которые нарушают качество жизни. Эта форма требует уже постоянного противовоспалительного лечения.
Классификация БА по степеням тяжести
Однако эта классификация актуальна только до начала лечения. Если пациент получает адекватно подобранную базисную терапию, он может не испытывать симптомов удушья, показатели спирометрии при этом также могут быть не нарушены.
Поэтому для клинической практики все чаще применяется классификация астмы по уровням контроля:
- Контролируемая (дневные симптомы реже 2 раз в неделю, отсутствуют ночные приступы, нет обострений, функция легких в норме).
- Частично контролируемая
- Неконтролируемая астма
Под обостреним бронхиальной астмы понимается усиление и учащение симптомов. В зависимости от степени тяжести обострения (легкая, средней степени и тяжелая) при осмотре выслушиваются свистящие хрипы, учащается частота дыхания, учащается пульс, появляется цианоз (синюшность). При тяжелом обострении пациент сидит, наклонившись вперед, руками опираясь на спинку стула, дыхание тяжелое, с удлиненным выдохом, речь прерывистая, хрипы слышны окружающим.
Самое грозное осложнение бронхиальной астмы – астматический статус. Он характеризуется затянувшимся на несколько часов приступом экспираторного удушья, который плохо или совсем не купируется бронхолитическими препаратами, нарастающим кислородным голоданием, прогрессивно ухудшающим состояние. Такое осложнение требует немедленных реанимационных мероприятий.
Бронхиальная астма – это неизлечимое заболевание. Целью лечебных мероприятий, назначаемой пациентам, является только достижение контроля над своим заболеванием, а именно:
- Предотвращение обострений.
- Минимальная частота (а в идеале – отсутствие) приступов.
- Поддержание физической активности, которая не ограничивает обычную жизнь пациента.
- Поддержание функции легких на уровне, близком к норме.
- Сведение к минимуму побочных эффектов лекарственных препаратов.
- Отсутствие показаний для неотложной помощи и госпитализации.
- Минимальная потребность в препаратах для снятия симптомов (β- адреномиметиках).
При адекватно подобранной терапии пациент может быть не ограничен ни в быту, ни в профессиональной деятельности (за исключеним работ с аллергенами).
Препараты, назначаемые при бронхиальной астме, делятся на две большие группы:
- Средства базисной терапии, которые назначаются для постоянного приема именно с целью контроля и предупреждения симптомов.
- Препараты симптоматического действия (средства неотложной помощи). Они применяются время от времени для снятия и облегчения симптомов астмы.
Базисные противовоспалительные средства назначаются при персистирующей форме астмы. Это средства, которые тщательно подбираются в начале лечения, принимаются постоянно и длительно, под контролем врача. В процессе лечения врач может изменять дозировки препаратов, заменять один препарат на другой, а также комбинировать препараты из разных групп. Формы препаратов базисной терапии различны:
- Аэрозольные ингаляторы («баллончики»).
- Ингаляторы, активируемые вдохом.
- Порошковые ингаляторы (турбухалеры) с точно отмеренной дозой в каждом порошке.
- Жидкие формы для ингаляций в небулайзере.
- Средства для приема внутрь – таблетки, капсулы.
Препараты каких групп относятся к базисным средствам?
- Ингаляционные глюкокортикостероидные гормоны (ГКС). Их по праву можно назвать основным стандартом в лечении больных астмой. Применение ингаляционных форм стероидных гормонов позволяет избежать многих осложнений назначения системных кортикостероидов. К ним относятся такие препараты, как Беклометазон, Будесонид, Флютиказон, Флунизолид. Доза от 200 до 2000 мкг в сутки подбирается индивидуально.
- Системные кортикостероиды (Преднизолон, Дексаметазон, Кеналог). Применяются при тяжелых формах бронхиальной астмы. Препараты принимаются внутрь в таблетках или вводятся парентерально. При длительном применении этих препаратов неизбежно проявление их побочного действия (синдром Иценко-Кушинга, стероидный диабет, остеопороз, кардиомиопатия, язвенные поражения ЖКТ и др.)
- Антилейкотриеновые препараты (Монтелукаст, Зафирлукаст). Назначаются, как правило, в комбинации с ингаляционными ГКС и позволяют уменьшить дозу последних.
- Ингаляционные β2-стимуляторы длительного действия (Формотерол, Сальметерол). Назначаются в комплексе с противовоспалительными средствами (ГКС). Продолжительность их действия около 12 часов.
- Наиболее распространены для базисной терапии ингаляторы с комбинацией ГКС и β2-агониста длительного действия. Это Симбикорт (Формотерол+Будесонид), Серетид (Сальметерол+ Флутиказон).
- Недокромил. Относится к стабилизаторам мембран тучных клеток. Может назначаться на всех стадиях, начиная с интермиттирующей.
- М-холиноблокаторы (Тиотропия бромид или Спирива). Бронходилататор продолжительного действия. Назначается 1 раз в сутки.
- Β2-стимуляторы короткого действия. Сальбутамол, Фенотерол (Беротек). Выпускаются в виде баллончиков с аэрозолем и в виде растворов для ингаляций через небулайзер. Комбинированный бронхолитический препарат Беродуал (содержит фенотерол и ипратропия бромид) может применяться как для неотложной помощи, так и для профилактики приступов.
- Холиноблокаторы. Атровент, Астмопент.
- Препараты теофиллина. Действуют непосредственно на гладкомышечные клетки бронхиального дерева (расслабляют их). Эуфиллин применяется в основном как средство скорой помощи для снятия приступа (вводят внутривенно). Теопек, теотард –это препараты длительного действия, могут применяться и для профилактики.
Другие дополнительные средства, назначаемые при астме:
Половину больных бронхиальной астмой составляют дети до 10 лет, причем у мальчиков этот диагноз выставляется в два раза чаще, чем у девочек.
Наиболее вероятные критерии для постановки диагноза у детей:
- Наличие бронхиальной астмы у родителей (особенно у матери).
- Аллергия на продукты, лекарства, диатез в анамнезе.
- Выраженность бронхообструктивного синдрома при ОРВИ. В детском возрасте именно вирусная инфекция является наиболее частым провоцирующим фактором бронхиальной астмы.
- Ночной приступообразный кашель.
- Довольно часто встречается у детей астма физического усилия (должно настораживать выраженное усиление одышки после физической нагрузки).
У детей до 5 лет затруднительно выполнить диагностику с помощью спирометрии. У них часто используется такой метод, как бронхофонография.
Дебютирование бронхиальной астмы в раннем детском возрасте дает надежду на благоприятный исход к периоду полового созревания. У 80% детей к этому возрасту симптомы исчезают совсем. Но у 20% из них возможен рецидив после 40 лет. У детей с аспириновой астмой шансов на ремиссию меньше.
В ведении пациентов с такими диагнозами, как сахарный диабет и бронхиальная астма обучение является очень важной частью лечения, от осведомленности и навыков самого больного напрямую зависит успех и результат терапии.
- Укрепить веру в себя. Убедить пациента, что астма – это не приговор, это особый образ жизни. При соблюдении всех рекомендаций пациент с таким диагнозом может длительное время чувствовать себя абсолютно здоровым человеком.
- Обучение контролю за своим состоянием и лечением в домашних условиях. В основном – это обучение пикфлоуметрии.
Необходимо приобрести индивидуальный пикфлоуметр, обучиться им правильно пользоваться и ежедневно контролировать показатели ПСВ. Эти показатели ухудшаются в первую очередь при плохом контроле, поэтому своевременное изменение дозы базисного препарата позволяет избежать обострений.
- Гипоаллергенный быт. Необходимо убрать из дома основные накопители пыли – ковры, перьевые подушки, шерстяные вещи. Исключаются домашние животные, птицы и аквариум. Нежелательны комнатные растения. Частая влажная уборка в доме.
- Моющие средства и бытовая химия должны покупаться без химических отдушек, желательно – из детской или специальной гипоаллергенной серии.
- Минимум парфюмерии.
- Отказ от курения самого пациента и проживающих вместе с ним в доме.
- Гипоаллергенная пища. Исключаются продукты с консервантами, красителями. Ограничение наиболее вероятных пищевых аллергенов.
- У пациентов с аллергией на пыльцу своевременный прием противоаллергических препаратов, ограничение пребывания на улице во время цветения вызывающего аллергию растения.
- Перемена места работы при профессиональной астме.
Для обучения пациентов в крупных поликлиниках проводятся специальные занятия в школе бронхиальной астмы.
Лекарственные препараты для лечения бронхиальной астмы достаточно дорогие. Но существует государственная программа льготного лекарственного обеспечения таких пациентов. Так что, для того, чтобы получать бесплатные лекарства, не обязательно оформлять группу инвалидности. Достаточно подтвердить диагноз у специалистов бронхопульмонолога и аллерголога и встать на диспансерный учет в поликлинике по месту жительства.
Инвалидность при бронхиальной астме можно оформить в случае тяжелого неконтролируемого течения с частыми обострениями, наличия осложнений (эмфизема легких), наличия дыхательной недостаточности 2 или 3 степени. Пациенты с легкой и средней тяжести формах течения трудоспособны с некоторыми ограничениями – запрещается работа во вредных условиях и контакт с аллергенами (перечень вредных факторов и работ, противопоказанных для больных бронхиальной астмой, определен Приказом МЗ №302н)
Существует множество рецептов народной медицины, которые рекомендуются в том числе и при бронхиальной астме. Трудно не растеряться в таком многообразии. Народные средства действительно могут быть эффективны как дополнение к лекарственной терапии. Особенно привлекают внимание средства с противовоспалительным и отхаркивающим эффектом.
Но не стоит терять голову. Необходимо помнить, что астма в своем большинстве имеет аллергический компонент и невозможно предугадать, будет ли аллергия на тот или иной препарат или лекарственное растение. Поэтому если вы хотите попробовать народные рецепты, придерживайтесь несложных правил: избегайте по возможности сборов из нескольких трав, пробуйте отвары сначала одного растения, затем добавляйте другое и т.д. Осторожно с медом! Он может быть достаточно сильным аллергеном, как и эфирные масла.
Несколько наиболее простых и безопасных рецептов:
- Настой из листьев мать-и-мачехи. 4 ст. л. Листьев залить 1 л кипятка. Настоять 30 мин. Пить по ½ стакана 3 раза в день.
- 30 г корня солодки заварить 0,5 л кипятка, потомить на слабом огне 10 мин. Охладить. Процедить. Пить по 1 ст.ложке 4 раза в день.
- 400 г имбиря очистить, натереть на терке, всыпать в бутылку, залить спиртом. Настаивать 2 недели в тепле. Настойку процедить. Принимать по 1 ч.л. 2 раза в день после еды вместе с небольшим количеством воды.
До открытия противоастматических лекарств единственным методом лечения больных астмой и туберкулезом был переезд в зону с благоприятным климатом. Благотворное влияние климатических условий при диагнозе бронхиальной астмы – это доказанный факт. Очень часто пациенты, переехавшие в другую климатическую зону, отмечают значительное улучшение и наступление длительной ремиссии.
Не каждый может позволить себе переезд в другую местность, но лечение в санаториях также благоприятно сказывается на состоянии пациентов.
Лечение в санаториях или курортах показано больным бронхиальной астмой в период ремиссии. Предпочтение отдается низкогорным курортам с мягким сухим климатом, в зоне хвойных лесов, а также показан свежий морской воздух.
Так как срок санаторной путевки небольшой, не очень рекомендуется больным бронхиальной астмой резкая смена климата, так как период адаптации может растянуться на несколько недель.
Очень хороший эффект оказывает спелеотерапия – воздух соляных пещер. В некоторых санаториях подобные условия создаются искусственно – в соляных комнатах. Такой метод называется галотерапия.
Бронхиальная астма (от греческого «asthma» — удушье, тяжелое дыхание) — это заболевание, основным признаком которого являются периодические приступы экспираторного удушья, обусловленные патологической гиперреактивностью бронхов. Под гиперреактивностью подразумевается повышенная чувствительность бронхов к воздействию аллергенов. Чаще всего в виде таких выступают бытовая и производственная пыль, споры грибков, пыльца растений, частицы шерсти домашних животных, микроорганизмы, пищевые аллергены и т.д. В настоящее время доказан рост случаев бронхиальной астмы в странах Евросоюза в связи с частым использованием синтетических моющих средств.
Не последнее место имеет и наследственность. Доказано, что при наличии атопической (экзогенной, аллергической) только у одного родителя, вероятность проявления заболевания у ребёнка может составлять 20-30 %, а если больны сразу оба родителя, то она достигает 75 %. Практически у 1 /3 астматиков заболевание носит наследственный характер.
Под влиянием аллергена происходит отек и спазм бронхов. Клинически мы видим типичный приступ удушья, выражающийся в затруднении выдоха. Дыхание астматика свистящее, лицо приобретает синюшный оттенок, наблюдается набухание вен шеи и т.д. При аускультации доктор выслушивает большое количество сухих хрипов. Они часто хорошо слышны ухом и напоминают сочетание разной высоты звуков играющей гармони. Длительность приступа различна. Типичный длится 1/2-1 ч. После одышка уменьшается, начинается кашель и отделяется небольшое количество стекловидной вязкой мокроты.
Практически во всех случаях приступу предшествуют предвестники в виде першения в горле, кожный зуд, заложенность и выделения слизистого секрета из носа.
Диагноз бронхиальная астма ставится в основном на основании жалоб пациента, наличие у него типичных признаков . В большинстве случаев при возникновении приступа люди вызывают скорую медицинскую помощь, и поэтому сложностей с подтверждением диагноза нет.
Всем больным бронхиальной астмой проводят дополнительные исследования функции внешнего дыхания: спирометрия, пикфлоуметрия, а также микроскопическое исследование мокроты. Сама мокрота или бронхиальный секрет вязкие, чаще двухслойные, с большим количеством эозинофилов, кристаллов Шарко-Лейдена (нейтрофилы), спиралей Куршмана (представляют переплетения мелких бронхов),
После первого же серьезного приступа, зафиксированного врачами «скорой помощи», человек попадает в специализированный стационар или отделение пульмонологического профиля. Здесь и выставляется основной диагноз. Первичный диагноз бронхиальной астмы не может быть выставлен одномоментно на приеме у участкового терапевта или даже врача пульмонолога поликлиники. Такой сложный диагноз всегда требует всестороннего подтверждения в специализированном стационаре после проведения комплексного и всестороннего обследования. Бывает, что приступ не повторяется, анализы остаются в норме и тогда прибегают к более глубоким методам обследования. Проводится исследование реактивности бронхов. Оно включает определение функции внешнего дыхания с проведением фармакологических проб с использованием гистамина или бронходилататорами. У большинства пациентов с помощью кожных скарификационных тестов можно выявить провоцирующий фактор.
Диагноз бронхиальная астма часто накладывает отпечаток на социальную жизнь человека.
С таким диагнозом не берут служить в армию, в полицию и т.д. Более того пациенты с бронхиальной астмой не могут проходить некоторые физиопроцедуры, ездить в непрофильные санатории, работать на вредных производствах, дети — и т.д.. Вроде и приступов нет, а ограничений масса!
Если человек действительно страдает от периодически повторяющихся приступов астмы, практически ежедневно получает лекарственные средства, то вопрос о том, как снять диагноз бронхиальная астма не стоит в принципе . В ряде случаев (хотя и очень редко), бронхиальная астма была выставлена, что называется в «боевых условиях», т.е. без соответствующего подтверждения, после единичного предположительно астматического приступа. Такое происходит при постановке диагноза в отдаленных от специализированных стационаров местах, при отсутствии возможности проведения углубленных обследований и т.д. в результате приступов больше нет — диагноза неверный.
Часто диагноз бронхиальная астма снимается в пожилом возрасте, т.к. ранее он выставлялся практически только на основании клиники. В таком случае у людей чаще всего наблюдается клиника схожая с астмой. При проведении более современного обследования в настоящее время он не подтверждается.
Итак, что же делать, если приступов и прочих проявлений бронхиальной астмы нет, а диагноз есть?
Для начала стоит обратиться просто в поликлинику по месту жительства. Если там есть врач-пульмонолог, то сразу к нему, а если нет специалиста, то к терапевту. В зависимости от возможностей поликлиники ряд обследований можно пройти по месту жительства.
При получении конкретных результатов обследования, специалист делает заключение о подтверждении диагноза астмы. В случае сомнительных результатов анализов и обследования, пульмонолог предлагает госпитализацию в стационар. Именно там будет решаться необходимость дальнейшего обследования. Вам следует заранее предупредить врача о том, зачем вам необходимо такое обследование и т.д.. Это позволит избежать гипердиагностики и неправильной трактовки результатов обследования в пользу подтверждения диагноза. Также во время проведения обследования необходимо быть максимально внимательным и слушать мед. персонал. Результаты исследования функции внешнего дыхания могут быть неправильно истолкованы, если пациент перед обследованием , во время обследования вел себя невнимательно и не прислушивался к рекомендациям врача.
В случае если все тесты отрицательные, то диагноз бронхиальная астма снимается. Это самый правильный путь.
Многие советуют «избавиться» от диагноза бронхиальная астма кардинальным путем . Если проще — украсть карточку и выбросить. Это сделать не так и тяжело, если лечебное учреждение не оборудовано электронной картотекой, но следует задуматься о последствиях. Вы уничтожите официальный медицинский документ, придете с пустой карточкой, и все будет хорошо? Да, действительно все будет хорошо в том случае, если доктор вас никогда не видел и вообще работает первый день. В большинстве случаев всегда встает вопрос о наличии предыдущей медицинской документации. Вам все равно предстоит предоставить какие-либо сведения о себе. В случае прохождения медицинских комиссий такая схема практически не приемлема. При трудоустройстве, особенно на вредные производства, у вас потребуют пройти ряд дополнительных обследований, в которых будут выявлены те или иные отклонения. Опять последуют изнурительные анализы и посещения специалистов до установления диагноза.
Некоторые считают, что одним из наиболее простых вариантов является финансовое решение вопроса, а если проще, то взятка. Из положительных аспектов — не обремененность обследованиями. А из отрицательных? Если в случае с пропажей амбулаторной карты вы можете отделаться «легким испугом» и ссорой с врачом, то даже попытка дать взятку — это уже уголовная ответственность. К тому же никто не даст вам гарантии, что при прохождении повторных комиссий диагноз бронхиальная астма потом вам не установят.
Какую схему выбрать, решать только Вам. Естественно стоит помнить, что бронхиальная астма — это достаточно серьезное заболевание, требующее постоянного наблюдения специалиста, коррекции лечения, соблюдения определенного образа жизни, . Стоит ли снимать диагноз ради трудоустройства, а потом оказаться без квалифицированной медицинской помощи и наблюдения? В ряде случаев это может привести к усугублению заболевания и даже . Если вас действительно ничего не беспокоит, то идите самым правильным и официальным путем: пройдите необходимое обследование. А если вы сами не сомневаетесь в своем диагнозе, то стоит ли рисковать?
Ольга — молодой журналист, с большим интересом к медицине в целом и гомеопатии в частности. Ольга закончила Брянский государственный университет имени академика И. Г. Петровского и сейчас ведет новостные разделы в нескольких местных медицинских газетах.
источник