Из этой статьи Вы узнаете:
- анестезия в стоматологии – препараты,
- лучшая анестезия при лечении зубов,
- анестезия зубов при беременности и грудном вскармливании.
Статья написана хирургом-стоматологом со стажем более 19 лет.
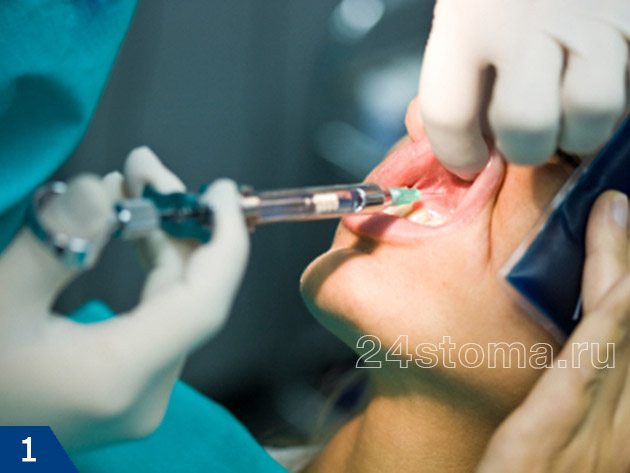
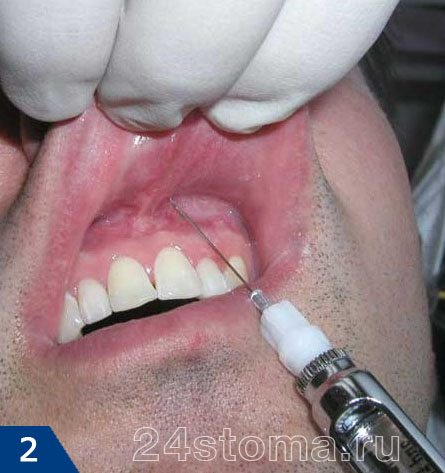
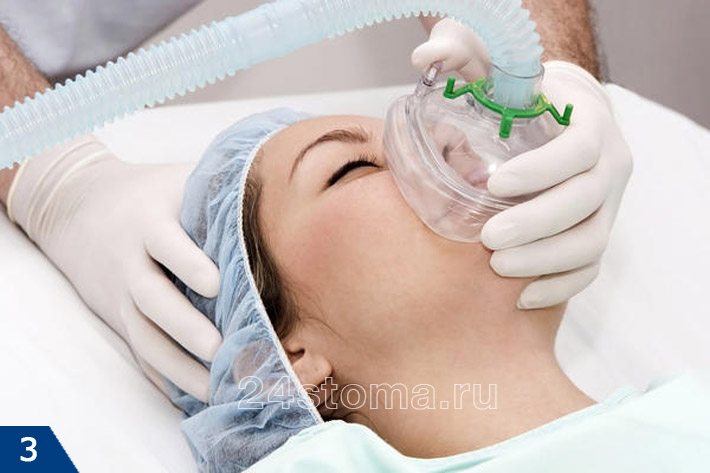
Анестезия в стоматологии бывает местной и общей. Местная анестезия – это когда обезболивается только та область, где планируется вмешательство, а пациент при этом пациент находится в сознании (рис.1-2). А вот общая анестезия в стоматологии или другими словами общий наркоз – проводится при помощи наркотических анальгетиков, вводимых в организм больного ингаляционно (рис.3) или внутривенно. При общем наркозе сознание у пациента выключается.
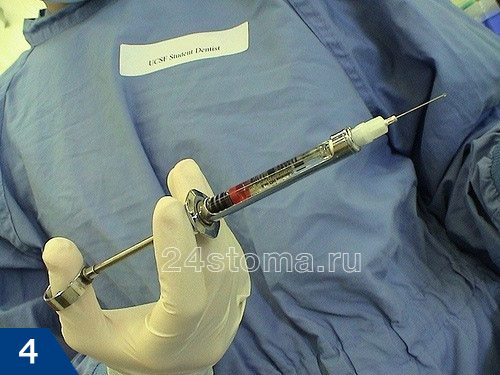
Для проведения местной анестезии сейчас используются карпульные шприцы и карпулы, в которые заключен раствор анестетика (рис.4-5). Качество проведения анестезии таким шприцом значительно выше, чем обычным одноразовым шприцем. Кроме того, иглы для карпульной анестезии во много раз тоньше, чем у обычных одноразовых шприцов (рис.6), а это значит, что укол будет не таким болезненным.
Стоимость анестетиков и анестезии –
себестоимость одной карпулы анестетика (будь то ультракаин, убистезин, септанест или другие) составляет около 30 рублей. Стоимость одной анестезии в стоматологической клинике составит в среднем 250 рублей.
Действительно, укол анестетика может быть болезненным. Болезненность будет зависеть как от порога болевой чувствительности самого пациента, так и от техники проведения анестезии врачом. По правилам одну карпулу анестетика (1,7 мл) нужно вводить в течении 40-45 секунд. Если же врач экономит время и вводит анестетик быстро, то логично, что это вызовет боль.

Препараты для снятия страха и тревожности –
также существуют препараты, которые позволяют уменьшить страх и тревогу перед предстоящим походом к стоматологу. Из безрецептурных препаратов можно выделить препарат Афобазол, который особенно удобен для тех, кому нужно совершить несколько походов к стоматологу, т.к. это препарат пьется курсом (1 упаковка на 20 дней). Препарат обладает хорошим успокаивающим/ противотревожным действием, но при этом он не вызывает сонливости. Начинать пить Афобазол нужно за 5-7 дней до визита к стоматологу – в этом случае эффект препарата будет выше.
Также можно воспользоваться настойками валерианы, пустырника, корвалолом, валокардином. Однако принимать эти препараты также желательно курсом, начиная за несколько дней до визита к врачу. Плюс эти препараты помимо успокоительного эффекта обладают снотворным эффектом, что не очень хорошо для автомобилистов и работающих людей.
Наиболее современными считаются анестетики на основе Артикаина. Это действующее вещество использовано в таких анестетиках, как Ультракаин, Убистезин, Септанест и других. Анестетики артикаинового ряда превосходят по эффективности Лидокаин – в 1,5-2 раза, а Новокаин – в 5-6 раз.
Большим плюсом анестетиков на основе артикаина является и то, что они действуют и тогда, когда нужно обезболить область воспаления. Ведь при гнойном воспалении новокаин вообще практически перестает действовать, а активность лидокаина заметно снижается.
Большинство анестетиков помимо основного обезболивающего компонента (например, артикаина) также содержат сосудо-суживающие вещества, например, адреналин или эпинефрин. Последние компоненты за счет сужения сосудов в очаге инъекции позволяют уменьшить вымывание анестетика, а это приводит к увеличению силы и продолжительности анестезии.
1. Ультракаин –
Ультракаин выпускается французской компанией «Санофи Авентис» в 3-х возможных вариантах, которые будут отличаться наличием/отсутствием эпинефрина в составе, а также его концентрацией:
-
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
- «ультракаин ДС» – с концентрацией эпинефрина 1:200.000,
- «ультракаин Д» – без эпинефрина, без консервантов.
Этому самому популярному анестетику посвящена отдельная статья: «Ультракаин – особенности применения, инструкция производителя»
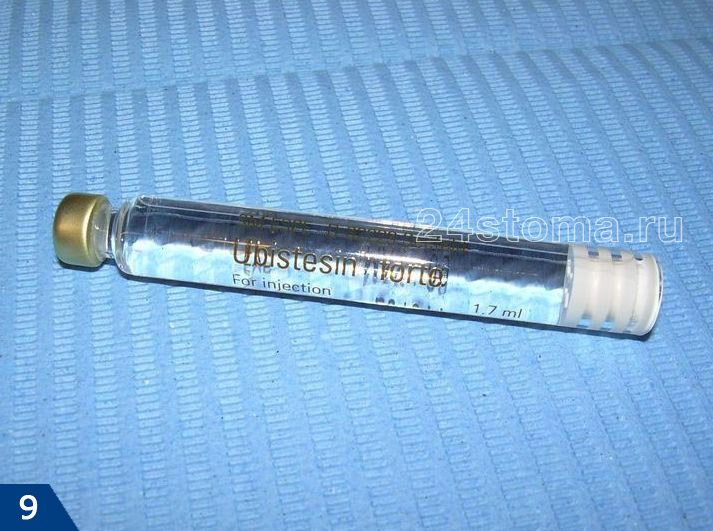
Подробное описание анестетика и его показания к применению читайте тут:
→ «Убистезин форте – инструкция по применению»
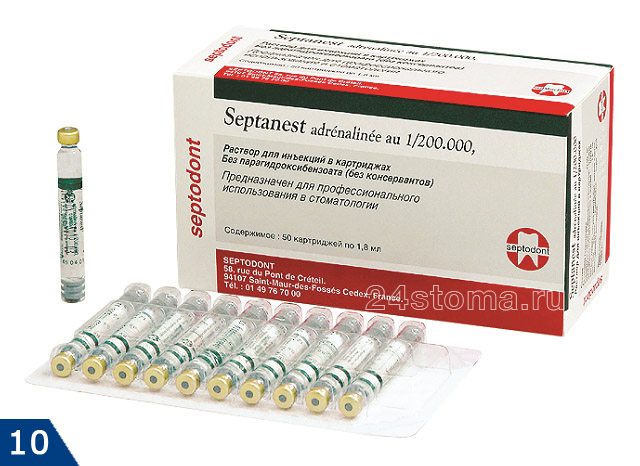
(в отличие Ультракаина и Убистезина) имеет в составе большее количество консервантов (и натрияметабисульфит, и ЭДТА), которые обладают мощным аллергизирующим действием.
Подробное описание анестетика и его показания к применению читайте тут:
→ «Септанест 1:100000 – инструкция по применению»
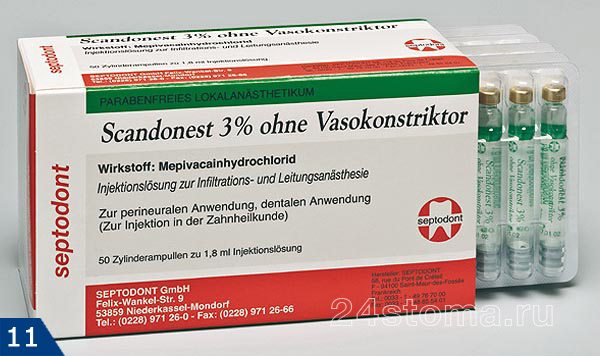
Подробное описание анестетика и показания к применению читайте тут:
→ «Скандонест – инструкция по применению»
- Если у Вас бронхиальная астма или очень высокая аллергичность –
здесь нужен анестетик без консервантов (обычно в анестетиках используется дисульфит натрия, который нужен для стабилизации эпинефрина или адреналина). Поэтому лучше всего таким пациентам подойдет анестетик «Ультракаин Д», который совсем не содержит консервантов.
- Если у вас есть заболевания щитовидной железы, сахарный диабет –
в этом случае Вам также нежелательно использовать анестетики, содержащие сосудо-суживающие компоненты – адреналин, эпинефрин. Препарат выбора, например, «Ультракаин Д», «Скандонест» или «Мепивастезин». Но, выбирая между этими тремя анестетиками, я бы отдал предпочтение первому.
- Если у вас повышенное давление и заболевание сердца –
при умеренной гипертонической болезни и компенсированных заболеваниях сердца оптимальный выбор – это анестетики, содержащие концентрацию эпинефрина (адреналина) – 1:200000. Это может быть анестетики «Ультракаин ДС» или «Убистезин 1:200000».При выраженной гипертонической болезни, декомпенсированных заболеваниях сердца – необходимо применять анестетики, которые полностью не содержат адреналина и эпинефрина. Подойдет тогда, например, «Ультракаин Д».
- Если вы здоровый человек –
если у вас нет вышеперечисленных заболеваний, то вам можно смело ставить анестетики с содержанием эпинефрина/адреналина в концентрации 1:100000. Причем человеку весом около 70 кг можно поставить до семи карпул анестетика включительно. Примером таких анестетиков может служить «Ультракаин ДС форте», «Убистезин форте» и аналоги.
Важно : но хорошее обезболивание перед вмешательством это только половина дела, ведь после лечения зубы частенько болят. О том, какие препараты лучше всего позволяют обезболить в домашних условиях – читайте в статье:
→ «Лучшие анальгетики от зубной боли»
Оптимальным выбором для проведения стоматологических вмешательств при беременности, а также при грудном вскармливании – является «Ультракаин DS» (с содержанием эпинефрина 1:200000), либо «Убистезин 1:200000». Убистезин при беременности настолько же безопасен как и ультракаин. Концентрация эпинефрина 1:200000, которая присутствует в этих анестетиках не влияет на плод, не проникает через плаценту, а также не определяется в грудном молоке.
Полностью отказаться от содержания адреналина в анестетике у беременных и кормящих пациенток ни в коем случае нельзя, т.к. адреналин сужает сосуды в области инъекции и следовательно замедляет всасывание самого анестетика в кровь, а это в свою очередь приводит к заметному снижению концентрации анестетика в крови. А вот чем выше будет концентрация анестетика в крови, тем больше шансов у анестетика проникнуть через плаценту.
Некоторые врачи используют для обезболивания у беременных анестетики Скандонест или Мепивастезин (они не содержат ни адреналина, ни эпинефрина). Однако, как Вы уже поняли – применять такие анестетики у беременных и кормящих нежелательно, т.к. из-за отсутствия сосудосуживающего компонента они всасываются в кровь очень быстро, а это означает, что в крови будет высокая концентрация анестетика, которая позволит препарату проникнуть через плаценту. Кроме того и Скандонест, и Мепивастезин по токсичности превышает новокаин в 2 раза.
Автор: стоматолог Каменских К.В., стаж 19 лет.
источник
Астма – одна из главных проблем здравоохранения, уровень распространенности, заболеваемости и смертности которой возрастает [1, 2]. Результаты исследований показывают, что распространенность астмы среди взрослых составляет 11%, среди детей – значительно больше [3, 4]. Эти данные требуют внести изменения в лечение астмы и предотвращение побочных эффектов в анестезиологической практике.
Во избежание развития осложнений во время операции следует хорошо знать патогенез астмы, провести адекватную оценку и коррекцию состояния пациента в предоперационный период, а также обеспечить хорошую медикаментозную и техническую подготовку.
Патогенетическим признаком астмы является уменьшение диаметра дыхательных путей в связи с сокращением гладкой мускулатуры, сосудистым застоем, оте-ком стенки бронха и секрецией вязкой слизи [5]. Хронический воспалительный процесс повреждает ткани и приводит к последующим изменениям. Для характеристики структурных изменений широко используется термин «ремоделирование дыхательных путей» – слущивание эпителия, субэпителиальный фиброз, увеличение количества и объема слизистых клеток в эпителии, гиперплазия и гипертрофия гладкомышечной ткани в дыхательных путях, обильная васкуляризация стенки бронха [6, 7, 8]. Такие изменения во внеклеточном матриксе, гладкомышечной ткани, слизистых железах влияют на функцию дыхательных путей и реактивность пациентов с астмой, проявляются снижением объема форсированного выдоха в 1 сек (FEV1) и бронхиальной гиперреактивностью [9].
Бронхоспазм и обильное выделение слизи закрывают дыхательные пути, делая невозможными вдох и выдох. При сопротивлении появляется положительное давление в альвеолах в конце выдоха, что в свою очередь задерживает воздух и способствует перерастяжению легких и грудной клетки, учащенному дыханию, изменениям функции дыхательных мышц. Закупорка дыхательных путей возникает не всегда, несовпадение объема вентиляции и перфузии вызывает изменение в газовом составе артериальной крови [10, 11].
Определение астмы за последние десять лет изменилось. Сегодня считается, что астма – клинический синдром, который характеризуется воспалительным процессом в дыхательных путях, изменениями в паренхиме легких, закупоркой и гипереактивностью мелких дыхательных путей [12-14].
Проведен поиск литературы по базе данных PubMed (1995-2005) по терминам «закупорка дыхательных путей», «астма», «бронхиальная гиперреактивность», «анестезия» и «анестетики». Просмотрены библиографии оригинальных исследований и симпозиумов, комментарии, дополнительные ссылки. Публикации были оформлены в форме таблиц по виду исследований, 222 статьи отобраны для более тщательного рассмотрения. Большинство статей, которые не использовались в дальнейшем, содержали информацию об анафилактических реакциях, бронхиальной гиперреактивности, бронхоспазме у пациентов без астмы.
Работа анестезиолога в предоперационном периоде начинается с оценки функции легких пациента. Warner и коллеги обнаружили, что частота развития бронхо- и ларингоспазма во время оперативного вмешательства значительно меньше у пациентов с астмой. Они определили три фактора, связанные с возникновением бронхоспазма во время операции: антибронхоспастические препараты, симптоматическое обострение болезни, недавний визит в медицинское учреждение для лечения астмы. В связи с этим были сделаны следующие выводы:
- у пациентов с астмой без характерных выраженных симптомов низкий уровень риска развития осложнений при анестезии;
- у пациентов с проявлениями астмы – более высокий риск;
- неблагоприятные последствия после перенесенного бронхоспазма возникают у пациентов без астмы [16].
Подготовка пациента с астмой должна включать в себя детализированный сбор информации о повышенной реактивности дыхательных путей:
- инфекции верхних дыхательных путей;
- аллергии;
- возможные предрасполагающие факторы развития астмы;
- использование медикаментов, которые могут вызвать или предотвратить приступ;
- диспноэ ночью или рано утром.
В дальнейшем для определения реактивности бронхов у больных выясняли, есть ли у них реакция на холодный воздух, пыль, дым, проводилась ли эндотрахеальная интубация при общем наркозе [17]. Наличие в анамнезе аст-матического статуса с необходимостью интубации осложняет ведение пациента [10].
Некоторые препараты могут инициировать острые приступы астмы, поэтому очень важно распознать сужение бронхов, поскольку даже селективные антагонисты β1-адренорецепторов вызывают обструкцию дыхательных путей [5].
Триада – бронхиальная астма, полипоз носа и непереносимость аспирина – объединены терминами «астма, индуцированная аспирином» и «синдром Самтера». У таких пациентов наблюдаются перекрестная чувствительность к нестероидным противовоспалительным препаратам, которые могут быть причиной острого бронхоспазма, и другие реакции, поэтому их следует направлять в аллергологическое отделение для определения непереносимости или наличия перекрестной чувствительности к анестетикам [18].
При объективном обследовании легких может не наблюдаться никаких патологических изменений, выслушиваться стерторозное дыхание или другие дополнительные шумы. Наличие стерторозного дыхания перед операцией может значительно осложнить ее течение. Если у пациента отягощенная история болезни (наличие острых приступов астмы в анамнезе), обнаружено стерторозное дыхание при первичном обследовании, необходимо обратиться за консультацией к пульмонологу. При активной астме следует провести лабораторные исследования (газовый состав артериальной крови) и исследования функций легких, для того чтобы определить степень повреждения дыхательной системы [19]. Предоперационная спирометрия – простой способ оценить наличие и серьезность закупорки дыхательных путей и реакцию бронхиального дерева на проводимую бронхорасширяющую терапию. Увеличение на 15% форсированного объема выдоха в 1 сек считается клинически значимым [20]. Рентгенограмма грудной клетки даже при острых приступах астмы зачастую не показывает никаких нарушений [17].
Пациентам с обратимой обструкцией дыхательных путей и повышенной бронхиальной реактивностью перед операцией следует назначить агонисты β2-адренорецепторов, ослабляющие рефлекторную бронхоконстрикцию при эндотрахеальной интубации, и кортикостероиды, однако даже при этих назначениях могут появиться бронхоконстрикция и стерторозное дыхание [17, 21, 22].
Комбинированное назначение кортикостероидов и агонистов β2-адренорецепторов улучшает функцию легких, уменьшает риск возникновения стерторозного дыхания после эндотрахеальной интубации [21, 23]. Предположение о том, что назначение кортикостероидов в предоперационный период вызывает инфицирование раны и длительное заживление, не нашло подтверждения в исследованиях. В них продемонстрировано, что у данных пациентов при назначении кортикостероидов снижается риск развития послеоперационных осложнений [24]. Кортикостероиды метилпреднизолон 40 мг/сут перорально и сальбутамол уменьшают бронхоконстрикцию, вызванную интубацией, у пациентов с обратимой обструкцией дыхательных путей и отягощенным анамнезом [17, 21].
Согласно Enright при предоперационной подготовке пациентов с астмой следует иметь ввиду следующее.
источник
Довольно часто пациенты, которые приходят на прием в клинику Smile-at-Once отмечают, что на них не действует анестезия и предлагают попробовать общий наркоз или седацию. Однако в большинстве ситуаций подобные проблемы решаются правильным введением анестетика 1 . Специалисты нашего центра профессионально владеют техниками как поверхностного, так и глубокого обезболивания.
Анестезия в стоматологии бывает общей и местной. К первому типу относится общий наркоз, когда пациент погружается в сон на 1-2 часа или более, т.е. на все время проведения лечения. Анестетик при этом вводится внутривенно или ингаляционным способом. Местная анестезия позволяет обезболить определенную область, где планируется вмешательство. Пациент находится в сознании. Такого обезболивания более чем достаточно даже для проведения сложных хирургических операций.
Для проведения всех типов анестезии используются специальные многоразовые шприцы, которые имеют выемку для введения карпулы – это герметично запечатанная ампула с анестетиком. В отличие от одноразовых шприцов, карпульные имеют более тонкую иглу, что позволяет вводить препарат более медленно и исключить таким образом болезненность. Все шприцы для многоразового использования обязательно проходят антисептическую обработку с помощью современного ультразвукового стерилизационного оборудования.
Это поверхностная анестезия, при которой анестетик в виде геля наносится на слизистые и проникает в глубокие ткани лишь незначительно. Проводится в основном при проведение гигиенической чистки, позволяет уменьшить болезненность при удалении зубного камня из-под десен.
Классическая «заморозка», которая применяется в стоматологии при проведении практически любых манипуляций. Препарат вводится под слизистую, в надкостницу или непосредственно в кость. В зависимости от процедуры и болевого порога пациента выбирается нужная дозировка – к примеру, при остром пульпите или сложном удалении зуба используется большая концентрация лекарственного средства. Если пациент боится уколов, дополнительно может быть применена аппликационная анестезия для обезболивания места введения иглы.
При проведении процедуры врач обязательно учитывает анатомию челюстной системы. К примеру, на нижней челюсти альвеолярная кость более плотная, поэтому анестезия менее действенная. На верхней челюсти при проведении манипуляций в районе зубов мудрости существует риск задеть иглой одну из ветвей лицевого нерва, что чревато развитием невралгии. Врачи клиники имеют необходимую квалификацию, поэтому даже самая сложная анестезия проводится совершенно безопасно для пациента.
Данный тип анестезии применяется при проведении длительных операций с повышенной сложностью. В отличие от инфильтрационной используется анестетик с большей концентрацией действующего вещества. Он вводится непосредственно в нерв, поэтому действие такой анестезии, во-первых, более продолжительное по времени, во-вторых, распространяется на больший по периметру участок. Применяется при удалении зубов, хирургических операциях, установке большого количества имплантатов.
«В нашей клинике применяется строго индивидуальный подход. Мы отобрали несколько самых действенных и безопасных препаратов – для каждого пациента мы подбираем свою методику анестезии, выбираем препарат и его консистенцию, исходя из индивидуальных особенностей. Поэтому каждый, кто проходит лечение в клинике Smile-at-Once, может чувствовать себя в полной безопасности».
В клинике Smile-at-Once используются современные анестетики – эффективные, не токсичные и абсолютно безопасные, даже для беременных женщин, пожилых людей или детей. Мы не применяем препараты на основе новокаина или лидокаина из-за их токсичности и высокого риска развития аллергических реакций. К тому же препараты артикаиновой группы, которые сегодня применятся для местной анестезии, превосходят их по эффективности в 5-6 раз.
Оригинальный препарат французского производства, который используется для проведения как инфильтрационной, так и проводниковой анестезии. Он безопасный, применяется даже при наличии аллергических реакций, подходит пациентам с заболеваниями сердца, беременным женщинам. Его эффективность очень высокая, при этом он моментально выводится из организма и не оказывает совершенно никакого вреда.
Основное действующее вещество – артикаин, к которому для усиления анестетика и продления его действия добавляется эпинефрин. Он обеспечивает локальное сужение сосудов, что значительно сокращает период реабилитации после проведения лечения. В зависимости от концентрации эпинефрина существует три типа препарата – для разных манипуляций и категорий пациентов.
«Ультракаин-форте» (концентрация 1:100.000) – препарат с высокой дозой эпинефрина, применяется при проведении хирургических операций. «Ультракаин ДС» с низкой концентрацией (1:200.000) – используется для проведения терапевтического лечения, в том числе у пациентов с заболеваниями сердечно-сосудистой системы, повышенном артериальном давлении, подходит беременным и кормящим женщинам. В «Ультракаин Д» эпинефрин не добавляется. Действие препарата короткое, но его можно применять при аллергических реакциях, бронхиальной астме, при ярко выраженных сердечно-сосудистых патологиях.
Более дешевый, но не менее качественный аналог «Ультракаина», выпускаемый немецкой компанией 3M. В его составе – аналогичные действующие вещества: артикаин гидрохлорид и эпинефрин. Имеет две формы выпуска, в зависимости от концентрации последнего (1:100.000 или 1:200.000). Применение допускается при грудном вскармливании, сердечно-сосудистых патологиях.
Раствор для инъекций, который состоит непосредственно из основного действующего вещества – артикаина. Недорогой препарат российского производства. Применяется для проведения инфильтрационной или проводниковой анестезии. Может использоваться в чистом виде, либо с добавлением в определенной пропорции эпинефрина/раствора глюкозы. Не применяется при бронхиальной астме и ярко выраженных аллергических реакциях.
Основное действующее вещество данного препарата французского производства – мепивакаин гидрохлорид. Не применяется при беременности и бронхиальной астме, но использование допускается у пациентов с сердечно-сосудистыми патологиями, поскольку препарат не содержит в составе эпинефрин, адреналин и консерванты. Подходит для пожилых людей, особенно при наличии повышенного давления. Является одним из самых безопасных анестетиков для проведения как инфильтрационной, так и проводниковой анестезии. Его недостаток – в коротком сроке действия, что требует повторного введения препарата примерно каждые 30 минут при проведении длительных процедур.
Еще один препарат, основные действующие вещества которого – это артикаин и эпинефрин с различной концентрацией последнего, что влияет на действие и длительность обезболивания. Не применяется при беременности и ярко выраженных сердечно-сосудистых патологиях.
Анестетик длительного действия, основное действующее вещество которого – ропивакаина гидрохлорид. Продолжительность обезболивания зависит от дозировки. Очень часто данный препарат применяется для проводниковой анестезии при проведении сложных хирургических операций и установки большого количества имплантатов. Среди противопоказаний – лишь индивидуальная непереносимость анестетиков амидного ряда.
- сахарный диабет, бронхиальная астма, аллергические реакции: используются анестетики без консервантов и с минимальным количеством эпинефрина,
- повышенное давление, заболевания сердца: с минимальным содержанием или без эпинефрина. Также важно, чтобы в анестетиках не содержался адреналин,
- беременность и период лактации: препараты с низким содержанием эпинефрина – в минимальных дозировках действующее вещество не проникает через плаценту и практически не попадает в грудное молоко (лишь в небольшом количестве, но это не оказывает никакого негативного влияния, поэтому после лечения зубов можно не пропускать кормление и не нужно сцеживать молоко). Важно то, что использовать препараты без добавления сосудосуживающего эпинефрина нельзя – в этом случае сосуды остаются открытыми и действующее вещество будет быстро распространяться по всему организму, что повышает риск его передачи плоду или ребенку через грудное молоко.
Болезненность проведения самой анестезии, а также ее действенность, на 90% зависят от мастерства стоматолога. Профессиональный врач приложит максимум усилий и будет использовать различные приемы для того, чтобы пациент чувствовал себя комфортно. Однако все люди разные, у каждого – свой болевой порог, к тому же при введении анестезии стоматологу приходится действовать практически интуитивно.
Сегодня в помощь стоматологу были разработаны специальные аппараты для проведения анестезии. Естественно, они работают под контролем лечащего врача. Электронная система оснащена специальными датчиками давления – чтобы не было боли, анестетик должен вводиться очень медленно и сразу после прокола тканей. Аппарат оснащен специальными иглами с очень тонким двойным кончиком, что опять же уменьшает болезненность.
Кроме того, за счет введения малой дозы анестетика проводится своеобразная аллергопроба – врач оценивает состояние мягких слизистых (отек, покраснение, сыпь) и общую реакцию пациента, а сила давления при этом контролируется аппаратом.
Местная анестезия практически не имеет недостатков. В отличие от препаратов, которые использовались ранее, современные анестетики абсолютно безопасные, имеют минимум противопоказаний, быстро выводятся из организма, не оказывают негативное влияние на сердце, почки и печень. При профессиональном введении пациент не почувствует никаких болезненных ощущений даже во время длительных хирургических процедур.
Среди альтернативных решений – полный отказ от обезболивания. Правда, лишь немногие пациенты сегодня соглашаются на лечение даже поверхностного кариеса без анестезии.
Другие варианты – это применение общего наркоза или лечение под седацией ксеноном. В первом случае пациент находится в состоянии медикаментозного сна и все проблемы полости рта решаются одномоментно. При использовании ксенона пациент остается в сознании, но нервные окончания блокируются. Методика может применяться одновременно с использованием местной анестезии для обезболивания. Такие методы анестезии актуально применять при наличии большого количества проблем, проведения сложных хирургических вмешательств и при патологическом страхе пациента.
1 Зорян Е.В. Ошибки и осложнения при проведении местной анестезии в стоматологии, 2007.
Стоимость 1 часа работы анестезиологической службы. Общая стоимость считается по количеству часов операции.
Комплексная цена за все необходимое время хирургической манипуляции.
Комплексная цена за все необходимое время манипуляции.
Оставьте контакты для бесплатной консультации.
Спасибо! Ваш запрос будет обработан в течение 5 минут
источник
Посвящается моему первому учителю и наставнику, замечательному человеку и грамотному аллергологу-иммунологу Галине Ивановне Цывкиной
Эпидемиологические исследования последних лет свидетельствуют о том, что от 4 до 8% населения РФ страдают бронхиальной астмой.
Для современной стоматологической практики проблема неотложных состояний у пациентов, страдающих бронхиальной астмой, особенно актуальна. Это связано с особенностью стоматологического приема больных.
Во-первых, это массовый вид специализированной помощи, которая нередко оказывается на фоне сопутствующей патологии. Кроме этого, челюстно-лицевая область является мощной рефлексогенной зоной, и требуется адекватное анестезиологическое обеспечение, что не всегда достигается. Поэтому у пациентов наблюдается страх перед стоматологическим вмешательством, что повышает чувствительность к боли. Возникают изменения в нервной и в гипоталамогипофизарно-надпочечниковой системах, которые проявляются побочными реакциями. Во-вторых, возможности обследования больного с целью выявления нарушений жизненно важных органов ограничены, и времени на них, как правило, нет. В-третьих, стоматологические вмешательства по неотложным показаниям проводятся у многих больных в период максимального психоэмоционального напряжения, обуславливая снижение порога восприятия раздражений, и, естественно, повышение до патологического уровня стресс-реакции организма. А она, как известно, сильнейшей медиатор, а при некоторых видах бронхиальной астмы и причина обострения. В-четвертых, на сегодняшний день в арсенале современной стоматологии огромное количество потенциальных аллергенов и триггеров, которые могут стать причиной развития приступа удушья. Это и множество лечебных средств, используемых в терапевтической практике, зубопротезные материалы, применяемые стоматологами-ортопедами и др. И большая часть этих веществ имеет ярко выраженные антигенные свойства. В-пятых, асфиктический синдром может спровоцировать загрязненность парами сильнопахнущих веществ стоматологического кабинета, с наиболее частым отсутствием вытяжных систем и воздухоочистителей при этом, а также низкая температура воздуха кабинетов хирургического профиля.
Практическое руководство для врача-стоматолога
Если ваш пациент страдает данным видом заболевания, первое, что вы должны сделать – это отправить на консультацию к врачу-аллергологу с целью коррекции состояния и уточнения объема противопоказаний. Оценив его состояние как удовлетворительное, уточните, какими противоастматическими препаратами на данный момент пользуется пациент и в какой дозировке. Уточните, каким бронходилататором пользуется пациент, владеет ли он правильной техникой ингаляций. Вобщем, соберите полный анамнез.
Собрав анамнез и определив пациента в группу риска, проведите ему в ОБЯЗАТЕЛЬНОМ порядке премедикацию перед лечением, пусть это даже и отсрочит дату стоматологического вмешательства. Вероятнее всего, подробную информацию о премедикации пациент получит у аллерголога, если же нет, назначьте пациенту антигистаминные препараты 2 поколения: Ксезал 5 мг, Зиртек 10 мг или Кестин 10 мг за 5 дней до стоматологического вмешательства, в день приема, в течение 5 дней после, по стандартной схеме, перорально, по 1 таблетке 1 раз в день, вне зависимости от приема пищи. Обязательна за 30 мин. до стоматологических манипуляций, превентивная ингаляция бронхорасширяющим средством, привычным для пациента, желательно короткого времени действия, такие как Саламол, Вентолин, Беротек или др. группы сальбутамола или фенотерола. Больным же бронхиальной астмой необходимо постоянно иметь при себе лекарства для профилактики и снятия приступа болезни.
Острый приступ удушья. Что делать?
Чаще всего приступ начинается с появления чувства давления в груди, зуда в области грудины и подбородочной области, реже – с головной боли и позывов на мочеиспускание. Приступ может начинаться предвестником – обильное выделение водянистого секрета из носа, чиханье, приступообразный кашель и т.п. Приступ астмы характеризуется коротким вдохом и удлиненным выдохом, сопровождающимся слышными на расстоянии хрипами, вызываемыми вибрацией воздуха, с силой проходящего через суженные дыхательные пути. Дыхание может быть настолько ограничено, что это вызывает страх невозможности выдохнуть. Речь почти невозможна, больной задыхается, «ловит воздух ртом», становится беспокойным. Из-за затруднения выдоха, пациент принимает вынужденное положение, сидит, наклонившись вперед, опираясь локтями на колени. Лицо бледное, с цианотичным оттенком, покрыто холодным потом, губы приобретают синюшный цвет. Крылья носа раздуваются при вдохе. Грудная клетка находится в положении максимального вдоха, в дыхании принимают участие мышцы плечевого пояса, спины, брюшной стенки. Межреберные промежутки и надключичные ямки втягиваются при вдохе. Шейные вены набухшие. Пульс учащен, слабого наполнения. Приступ, как правило, заканчивается отделением вязкой, густой мокроты. Приступ удушья может перейти в астматический статус, трудно поддающийся противоастматическим мероприятиям, который может закончиться комой и даже смертью больного.
Что же делать обычному врачу-стоматологу в такой ситуации!
Стоматолог, во-первых, должен помнить, что он врач, и не поддаваться панике. Это первостепенно.
Если вы столкнулись с приступом астмы, то, прежде всего, обеспечьте приток свежего воздуха в помещение. Помогите человеку принять положение, облегчающее его состояние (сидя, с опорой на руки), исключите или уменьшите контакт с аллергеном. Не помешает по возможности глоток тёплой воды, действующий как успокаивающее и лёгкое противоспазмолитическое средство.
Селективные b2-адреномиметики (сальбутамол, фенотерол) обеспечивают наиболее быстрое и выраженное расширение бронхов при минимальных побочных эффектах. Начальное лечение предусматривает подачу одной ингаляционной дозы каждые 20 минут в течение одного часа. Эффект при использовании дозированных аэрозольных ингаляторов развивается через 5–10 минут, длительность действия составляет 4–6 часов..
источник
Бронхиальная астма встречается у 5-7% от всего населения. В большинстве случаев — это неизлечимое заболевание. С такой бронхолегочной патологией больным приходится бороться на протяжении всей жизни. Так как причиной астмы является склонность к аллергии, выбор наркоза у астматиков весьма затруднителен. Очень важно знать, какие виды анестезии можно делать при бронхиальной астме, а какие – строго противопоказаны.
Нельзя всех больных на бронхиальную астму ставить под одни рамки выбора способа наркоза.
Очень важно учитывать частоту и выраженность симптоматики заболевания. Если у человека приступы встречаются редко, раз в году, и на момент проведения операции, никаких симптомов нет – такому больному можно использовать все виды обезболивающих.
Выбор типа анестезии зависит от выраженности симптоматики заболевания
При синдроме Самтера, когда кроме астмы у больного есть полипоз носа и аллергия на ацетилсалициловую кислоту, запрещено использовать нестероидные противовоспалительные медикаменты для обезболивания в послеоперационном периоде.
Залог успешной анестезии при астме таится в правильной подготовке перед операцией, о которой будет подробно рассказано ниже. Очень важно собрать точный анамнез заболевания, и выяснить, что именно провоцирует приступы кашля при астме, и были ли раньше оперативные вмешательства, и под каким наркозом они проводились.
При возможности, предпочтение отдается спинальному, эпидуральному или общему виду анестезии. Но возможно и использование общего наркоза. Все зависит от состояния пациента, и его реакции на препараты.
В первую очередь, врачу нужна подробная информация о состоянии дыхательной системы пациента. Обследование проводится с такими целями:
- Выявление возможной инфекции дыхательных путей:
- Рентгенография легких – для исключения пневмонии, плеврита, туберкулеза.
- Общий анализ крови – обращают внимание на лейкоцитарную формулу, эозинофилы – свидетельствуют о наличии аллергена. При этом повышается риск возникновения приступа бронхиальной астмы.
- Определения аллергии на медикаменты. С этой целью можно делать аллергические пробы на предполагаемые препараты, или же можно провести тест на переносимость конкретного препарата непосредственно перед операцией.
- Выявления сопутствующих патологий. Общий наркоз нельзя делать при почечной, печеночной и сердечной недостаточностях. Назначаются такие обследования:
- Биохимический анализ венозной крови на креатинин, амилазу, мочевину, трансаминазы, билирубин. Повышение этих показателей говорит о проблеме в работе печени, почек и поджелудочной железы.
- Ультразвуковое обследование органов брюшной полости – показывает размер и состояние почек, печени и поджелудочной железы.
- Электрокардиография – исключают атриовентрикулярную блокаду, мерцательную аритмию, митральный и аортальный пороки сердца.
Список обследований может быть дополнен, в зависимости от вида самой операции, которую будут делать пациенту.
Во время обследования пациента врач определяет тип анестезии, разрешенной пациенту
Как правило, пациенту перед операцией назначают кортикостероиды (Преднизолон или Дексаметазон) с целью профилактики бронхиального спазма, который может развиться непосредственно во время пребывания человека в состоянии наркоза.
Общее обезболивание при бронхиальной астме проводится в экстренных ситуациях, или же при плановых операциях, когда нет обострения астмы.
Допустимо применение внутривенного и эндотрахеального (масочного) наркоза. На протяжении всей операции, врач анестезиолог контролирует состояние работы дыхательной системы, артериальное давление, частоту сердечных сокращений и насыщенность крови кислородом и углекислым газом.
При бронхиальной астме разрешены такие препараты:
- Для внутривенной анестезии: Кетамин, Пропофол.
- Для эндотрахеального наркоза: Галотан, Севофлуран, Изофлуран.
Местная, спинальная и эпидуральная анестезии – самые безопасные для пациентов, страдающих бронхиальной астмой. Они не вызывают бронхообструкцию и бронхоспазм, за исключением тех случаев, когда у больного есть аллергия на используемые местные анестетики. Именно поэтому очень важно проводить аллергопробу, перед введением большой дозы препарата таким пациентам.
Спинальная анестезия может быть использована при операциях на нижних конечностях и органах малого таза. Анестетик вводится прямо в спинномозговой канал, и блокирует чувствительные и двигательные нервные волокна ниже уровня 3 поясничного позвоночника. Действовать препарата начинает уже через 5 минут после введения.
Спинальная анестезия самая безопасная для пациентов с астмой
Эпидуральная анестезия применяется при оперативных вмешательствах на органах малого таза, плевры. Анестезирующий препарат вводится в эпидуральное пространство спинного мозга, не нарушая целостности его оболочек. Он влияет на нервные корешки, которые проходят в месте ввода препарата. Действовать начинает через 20-30 минут.
Местная анестезия используется при вскрытиях абсцессов, панарициях, флегмонах, и в стоматологии.
При этих трех методах применяются такие анестетики:
Бронхиальная астма не является противопоказанием к проведению оперативного вмешательства. Когда врач узнает, что у пациента в анамнезе имеется данная патология, он более детально изучает ее течение и при необходимости назначает дообследование, и выбирает самое оптимальное обезболивание.
источник
Местная анестезия в стоматологии — вопрос гораздо более интересный и сложный, чем может показаться на первый взгляд. При беглом изучении возникает ощущение, что с появлением широкого выбора современных местноанестезирующих средств проблему обезболивания можно считать решенной. С более обстоятельным изучением особенностей фармакологического профиля препаратов для анестезии приходит понимание, что при выборе анестетика стоматологу приходится учитывать множество дополнительных факторов.
Из публикации вы узнаете о том, какие средства для местной анестезии есть в распоряжении специалиста, чем они отличаются, каким требованиям должны соответствовать. Много внимания мы уделим изучению особенностей местной анестезии у пациентов из групп риска. Предложенная информация будет не только полезной, но и интересной!
Вводная информация о видах локального обезболивания необходима для лучшего понимания дальнейшего материала. В стоматологических клиниках используются следующие способы оказания местного анестезиологического пособия:
Аппликационный, он же поверхностный. Анестетик наносится на слизистую оболочку полости рта в виде крема, геля или спрея, после чего проникает в ткани и блокирует передачу нервного импульса. Наиболее простой, но и наименее эффективный вид местного обезболивания.
Инфильтрационный. Врач стоматолог инъекционным способом вводит раствор препарата для обезболивания в область верхушки корня зуба, который подлежит лечению (пломбированию, депульпированию, препарированию перед протезированием). Эффективный метод, особенно при лечении одного или двух зубов; обеспечивает локальное, но сильное действие.
Интралигаментарный. Местноанестезирующее средство вводится в связки, которые удерживают зуб в костной лунке. Оказывает локальное действие. Применяется в детской практике, часто перед удалением зубов.
Проводниковый. Укол раствора анестетика делают в область пролегания нервных стволов. За счет блокирования проведения импульса по нервному волокну, отвечающему за чувствительность целого региона, удается обезболить обширную область, например, половину верхней или нижней челюсти. Метод используется перед сложными процедурами, например, перед экстракцией зуба, перед лечением нескольких зубов.
Общую анестезию применяют редко. Наркоз в стоматологии наиболее актуален при лечении маленьких пациентов, и в случае наличия у взрослого панической боязни стоматологических процедур.
Разумеется, анестезия при лечении зубов должна быть эффективной, то есть обеспечивать полную утрату болевой, тактильной и температурной чувствительности в зоне проведения манипуляций. Однако эффективность — не единственное требование к локальному анестетику. Мало того, это требование даже нельзя назвать главным. Почему?
Потому что при оказании анестезиологического пособия врач учитывает множество факторов. Снижение чувствительности должно быть не только полным, но также быстрым и продолжительным. Препарат для местного обезболивания не должен оказывать токсичного влияния на организм. Также он не должен взаимодействовать с другими лекарствами, которые принимает пациент. Еще сложнее выбрать оптимальное средство при лечении беременных женщин и матерей, которые кормят грудью.
Учитывая вышесказанное, препараты для местной анестезии в современной стоматологии должны соответствовать сразу нескольким требованиям:
- Быстрое развитие обезболивающего действия (2-3 минуты).
- Качество местноанестезирующего действия (необходима полная потеря чувствительности целевой зоны).
- Длительность эффекта (не менее полутора часов, чтобы избежать сильной боли сразу после процедуры).
- Скорость проникновения в кровеносную систему (чем медленнее, тем лучше).
- Способность проникать через гематоплацентарный барьер и в грудное молоко (актуально во время беременности, лактационного периода).
- Риск побочных эффектов.
- Токсичность (действие на печень, почки, головной мозг, сердечно-сосудистую систему, а также канцерогенность, мутагенность, влияние на репродуктивную функцию).
Как видим, требований настолько много, что найти местноанестезирующее средство, которое будет идеальным по всем пунктам, крайне сложно. В реальности это практически неосуществамо, поскольку идеальный анестетик еще не изобретен. Но грамотный врач стоматолог сможет выбрать препарат, который обеспечит оптимальный эффект при отсутствии каких-либо рисков.
Для анестезии в стоматологии используются, главным образом, амидные анестетики артикаинового ряда. Однако каждому пациенту нужно знать, какие виды препаратов представлены на рынке, чем они отличаются, каких средств желательно избегать. По химическому строению средства для локального обезболивания делятся на две группы: производные сложных эфиров и амидные анестетики.
Эфирные анестетики. К этой группе относятся бензокаин, прокаин, тетракаин.
- Бензокаин — этиловый эфир аминобензойной кислоты. Торговое название Анестезин. Используется, главным образом, для аппликационного обезболивания. Действие непродолжительное — 15-20 минут.
- Тетракаин — этиловый эфир бутиламинобензойной кислоты. Торговое название Дикаин. Главная особенность тетракаина в том, что он очень токсичен. Достаточно сказать, что тетракаин в 2 раза токсичнее кокаина (который формально тоже можно отнести к этой группе) и в 10 раз опаснее прокаина. В стоматологической практике не используется.
- Прокаин — диэтиламиноэтил-4-аминобензоата гидрохлорид. Широко известен под торговым названием Новокаин. Среди недостатков — непродолжительное действие, высокий процент аллергических реакций. Токсичность невысокая, но невысока и обезболивающая активность. В стоматологии используется редко.
Амидные анестетики. К этой категории относятся артикаин, мепивакаин, лидокаин, бупивакаин.
- Лидокаин. Торговые названия Ксикаин, Ксилонор.
- Артикаин. Широко известен под торговыми названиями Убистезин, Ультракаин, Септанест.
- Мепивакаин. Торговое название Скандонест, Скандикаин.
- Бупивакаин, торговое название Бупикаин, Маркаин.
Местная анестезия в стоматологии осуществляется, преимущественно, за счет применения амидных анестетиков. Поскольку именно они наиболее важны в контексте изучаемого в публикации вопроса, на ключевых препаратах мы остановимся более подробно. Пока же поговорим о том, какие пациенты относятся к группам риска.
Поскольку все местноанестезирующие средства проникают в кровеносную систему, они могут влиять на работу центральной нервной системы, сердца, почек, печени. Во время гестации (беременности) они могут проникнуть через плацентарный барьер и подействовать на плод. При грудном вскармливании — попасть в молоко. Кроме того, анестетики могут взаимодействовать с другими лекарственными препаратами. По этим причинам многие пациенты врачей стоматологов относятся к группам риска:
- Патология сердца и сосудов: артериальная гипертензия, острые васкулярные события (инфаркт, инсульт) в анамнезе, аритмия, атриовентрикулярная блокада, брадикардия, другие нарушения сердечного ритма.
- Болезни щитовидной железы.
- Сахарный диабет.
- Беременность, лактационный период.
- Бронхиальная астма.
- Отягощенный аллергологический анамнез со случаями аллергии на местноанестезирующие средства и другие лекарства (антибиотики).
- Лица, принимающие ингибиторы моноаминоксидазы, блокаторы кальциевых каналов, антидепрессанты, бета-адреноблокаторы, противоаритмические средства.
Если человек относится к группе риска, к выбору местноанестезирующего средства нужно подходить с особой осторожностью, и объясняется это не только тем, что сам анестетик может проникать через плаценту или действовать на сердце.
В состав многих препаратов помимо анестетика входит вазоконстриктор — адренергическое средство, сужающее кровеносные сосуды. Как правило, это адреналин, он же эпинефрин. Включение в состав сосудосуживающего средства нужно для пролонгации и усиления обезболивания: адреналин сужает сосуды, замедляет всасывание анестетика, усиливает эффект, увеличивает продолжительность локального действия.
Но вазоконстриктор может представлять угрозу для лиц с бронхиальной астмой, сердечно-сосудистой патологией, артериальной гипертензией. Нежелательно вводить адреналин беременным, поскольку он может спровоцировать сужение маточных сосудов. Дополнительный фактор в виде вазоконстриктора заметно затрудняет выбор препарата для пациентов из групп риска. Но проблема всегда имеет решение, о чем мы расскажем в следующем разделе.
источник
- об эффективности стоматологической анестезии;
- когда нужно обезболивать зубы и десны;
- существуют ли противопоказания к зубной анестезии.

Стоматологическое лечение без боли считается идеалом, к которому стремятся все зубные врачи. Комфорт пациентов обеспечивается различными медицинскими способами, существуют разнообразные виды анестезии в стоматологии. Широкий ассортимент анестетиков позволяет выбирать наиболее предпочтительный метод обезболивания и самый оптимальный для конкретного случая препарат. Это очень важно при лечении детей и беременных женщин, когда анестезия должна применяться по минимуму.
Слово «анестезия» пришло в наш язык из греческого и в дословном переводе значит «без чувств». Действие анестезирующих веществ может распространяться либо на определенные участки тела (местная анестезия), либо на весь организм (общий наркоз). Местное обезболивание в стоматологии применяется чаще всего, так как стоматологические вмешательства осуществляются на ограниченном участке тела, который нетрудно выборочно обезболить. Общая анестезия актуальна при наличии особых показаний к ней либо противопоказаний к местному обезболиванию.

Это идеальная система обезболивания и она прекрасно работает, если и стоматолог, и пациент ведут себя правильно. Дело в том, что различные анестетики действуют неодинаково, и врач должен знать нюансы введения и оптимальные дозировки каждого препарата, с которым ему приходится сталкиваться. Кроме того, организм пациента может неадекватно реагировать на какие-либо медпрепараты, и стоматологу необходимо знать, что предпринимать в такой ситуации.
Стоматологическая анестезия может быть недостаточно эффективной либо вообще неэффективной, если у пациента:
- необычно расположены нервы;
- присутствует врожденная или приобретенная нечувствительность к отдельным группам (группе) анестезирующих веществ;
- уровень адреналина превышает допустимую норму.
Стоматолог после использования обезболивающего препарата всегда ожидает эффекта. Раньше, чем пропадет чувствительность, он свои процедуры не начнет, поэтому пациенту не стоит беспокоиться, что при возникновении проблем с обезболиванием боль придется терпеть. Когда специалист замечает, что положенное время уже прошло, а чувствительность не пропадает, он разбирается, что к чему, и принимает меры. Если организм не воспринимает анестетик, то пациенту вводится дополнительная доза, либо от неэффективного препарата отказываются в пользу другого. Помимо этого, если у обезболивающего истек срок годности, укол производился в область гнойника или минимальная доза была рассчитана неправильно, то желаемого эффекта добиться не удастся и придется делать укол повторно.
Слишком впечатлительных пациентов анестезия может «не взять», если они очень боятся лечиться или перед визитом к стоматологу успокаивали нервы алкоголем. И в том, и в другом случае пациентам рекомендуется стабилизировать эмоциональное состояние перед походом к врачу безвредными методами, например, травяными настоями. Если человек не признает народную медицину, то он может попросить терапевта порекомендовать успокоительное средство классической медицины, которое не будет конфликтовать с зубными анестетиками.
Современные обезболивающие препараты, используемые в стоматологии, облегчают жизнь и врачам, и их пациентам. Спокойный пациент, не испытывающий неприятных ощущений в стоматологическом кресле, не мешает врачу производить лечебные манипуляции, а даже помогает специалисту, когда тот просит совершить какое-либо действие. Но необходимость в обезболивании присутствует не всегда.
От того, что стоматолог совершит плановый осмотр ротовой полости, немного подкорректирует пломбу или уберет с зуба признаки начального кариеса, зубы или десны не пострадают и не будут болеть. Следовательно, надобность использования анестетика отсутствует.
К анестетикам обращаются в таких обстоятельствах:
- глубокий (иногда и средний) кариес;
- воспаление зубного нерва;
- подготовка зубного ряда к протезированию;
- удаление зуба;
- прочие хирургические операции на зубах, деснах, костях челюсти;
- ортодонтическое лечение (иногда).
К сожалению, при всей эффективности и безопасности современных анестетиков к их применению существуют определенные противопоказания. Местная анестезия в стоматологии недоступна либо применяется с особой осторожностью в следующих обстоятельствах:
- непереносимость пациентом действующего вещества препарата;
- наличие проблем с сердцем и сосудами;
- эндокринные заболевания;
- психические отклонения;
- тяжелая печеночная недостаточность;
- закрытоугольная глаукома;
- бронхиальная астма с чувствительностью к сульфитам;
- прием медпрепаратов, не совместимых с анестетиками.
В общий наркоз нельзя погружать пациентов, страдающих:
- серьезными сердечно-сосудистыми болезнями;
- болезнями эндокринной системы;
- острыми заболеваниями печени;
- гормональными отклонениями;
- бронхиальной астмой;
- пневмонией.
-
Инфильтрационная. Данный вид обезболивания сопровождает операции на пульпе зуба и его корневых каналах, то есть облегчает лечение пульпита. Инфильтрационные препараты оказывают влияние не на сам ствол нерва зубной единицы, а на разветвления нерва. Такая анестезия зуба действует примерно час и применяется в основном при лечении зубов на верхней челюсти.
- Проводниковая. Анестетики проводникового типа предназначены для снятия чувствительности с ряда нижних зубов, нижней губы, десны и языка со стороны укола. Устранение чувствительности на верхней челюсти тоже может проводиться проводниковым анестетиком, если предстоит масштабное удаление или лечение зубов. Такая анестезия работает около двух часов, и за это время врач успевает совершить несколько манипуляций.
- Аппликационная. Это поверхностный вид анестезии, не подразумевающий прокола мягких тканей и являющийся самым безопасным. Обезболивание аппликационными препаратами осуществляется путем наложения анестезирующего вещества (геля, мази, спрея) на мягкие ткани полости рта (чаще всего) или зубы (реже). Такие препараты проникают на глубину всего трех миллиметров и действуют недолго (10-30 минут), но длительное действие от них и не требуется ввиду специфики поверхностного обезболивания. Его широко применяют в детской стоматологии для обезболивания места последующего введения инфильтрационного анестетика. Дети отрицательно относятся к уколам, и даже незначительные неприятные ощущения, которые сопровождают обезболивающие уколы в стоматологии, могут испугать ребенка или заставить его разнервничаться. Избежать подобных негативных реакций помогают анестезирующие аппликации. Аппликации могут накладываться и взрослым пациентам, если планируется маленькоестоматологическое
- Интралигаментарная. Эта разновидность анестезии, как и поверхностная, часто применяется при лечении зубов у детей. Ее популярность в детской стоматологии обусловлена прицельностью обезболивания. Интралигаментарные анестетики вводятся быстро и прямо в зубную связку (периодонт), что способствует потери чувствительности лишь в десне и надкостнице, то есть онемения прилегающих к зубу тканей не происходит, ребенок не беспокоится по поводу незнакомого состояния и не рискует случайно укусить временно нечувствительную мягкую ткань. Используется такая анестезия при удалении зуба, лечении кариеса и пульпита.
-
Внутрикостная. К такой анестезии врачи прибегают, когда проводниковые и инфильтрационные препараты не демонстрируют должного уровня эффективности. По традиции укол совершается в костную ткань в районе моляров нижней челюсти. Внутрикостные анестетики обеспечивают безболезненность в ходе сложного лечения и удаления зубов, а также иных хирургических операций на челюсти. Техника введения анестетиков данного типа считается довольно непростой и практикуется нечасто. В нашем центре МистоДент используется Внутрикостная анестезия QuickSleeper
- Внутриканальная. Подразумевает введение анестетика в зубной канал или пульпу. Чтобы добраться иглой до необходимого места стоматолог сначала выпиливает отверстие для иглы бормашиной, а затем делает укол.
- Туберальная. Такая анестезия попадает в нервы, передающие в мозг чувствительность области челюсти в районе от 1-го до 3-го моляра. Туберальные уколы делаются в бугры верхней челюсти, они признаны самыми опасными и потому не пользуются популярностью.
- Компьютерная. Использование компьютерных технологий позволяет обезопасить обыкновенную анестезию и сделать ее более эффективной. Компьютер вычисляет необходимую дозировку лекарственного вещества и скорость его введения, а также точно вычисляет место, в которое нужно ввести иглу. С помощью компьютера даже неопытный в анестезии врач может правильно проводить обезболивание. В нашей клинике это Компьютерная анестезия STA – самый современный вид анестезии на сегодня во всем мире.
- Ультразвуковая. Ультразвуковой аппарат, подобно компьютеру, контролирует укол анестезирующего вещества.
Общая анестезия в стоматологии применяется в исключительных случаях, когда основательное вмешательство стоматологического плана предстоит: детям, взрослым пациентам, страдающим дентофобией, людям с психическими расстройствами либо пациентам с аллергией на местные анестетики. Общий наркоз может вызывать серьезные осложнения, он неудобен для стоматолога и совершается не собственными силами дантиста, а врачом-анестезиологом.
При показаниях к общему обезболиванию пациентам иногда предлагают седацию и местное обезболивание. Седативные препараты не усыпляют, а расслабляют сознание пациента, помогая ему воспринимать лечение зубов положительно. Они почти не имеют побочных эффектов и не вредят организму. Но болевые ощущения седация не снимает, потому необходимо дополнять седативные препараты анестезирующими.
Обезболивание стоматологических процедур может позволить себе каждый клиент стоматологии. Например, обезболивание инфильтрационным анестетиком обходится в 150 гривен, внутрикостные уколы стоят 300 гривен, анестезия с применением компьютера – также 300 гривен. Однако общий наркоз обходится значительно дороже – час лечения зубов во сне стоит 3200 гривен.
Если Вам нужна стоматологическая помощь, но Вы не знаете, где ведут прием квалифицированные стоматологи, которые умеют качественно лечить зубы и правильно использовать анестезию, то клиника «Мiсто Дент» приглашает именно Вас! У нас работают только профессионалы стоматологического дела, которые регулярно повышают свою квалификацию и имеют достаточный опыт в области лечения и обезболивания зубов и десен. Комфорт наших клиентов для нас стоит на первом месте, поэтому мы предлагаем медицинскую помощь на уровне европейских стандартов.
В клинике установлено лишь новое и безопасное оборудование, обеспечивающее точную диагностику и быстрое лечение заболеваний зубов и десен.
Мы принимаем пациентов любого возраста и качественно и с гарантией решаем любые стоматологические проблемы.
 | Звоните, наш телефон: +38 (097) 441-41-14, мы с удовольствием ответим на все вопросы или запишем на консультацию в удобное для Вас время |
Оцените статью или поставьте «Лайк». Мы будем за это Вам очень благодарны.
источник


 «ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000,
«ультракаин ДС форте» – с концентрацией эпинефрина 1:100.000, Инфильтрационная. Данный вид обезболивания сопровождает операции на пульпе зуба и его корневых каналах, то есть облегчает лечение пульпита. Инфильтрационные препараты оказывают влияние не на сам ствол нерва зубной единицы, а на разветвления нерва. Такая анестезия зуба действует примерно час и применяется в основном при лечении зубов на верхней челюсти.
Инфильтрационная. Данный вид обезболивания сопровождает операции на пульпе зуба и его корневых каналах, то есть облегчает лечение пульпита. Инфильтрационные препараты оказывают влияние не на сам ствол нерва зубной единицы, а на разветвления нерва. Такая анестезия зуба действует примерно час и применяется в основном при лечении зубов на верхней челюсти. Внутрикостная. К такой анестезии врачи прибегают, когда проводниковые и инфильтрационные препараты не демонстрируют должного уровня эффективности. По традиции укол совершается в костную ткань в районе моляров нижней челюсти. Внутрикостные анестетики обеспечивают безболезненность в ходе сложного лечения и удаления зубов, а также иных хирургических операций на челюсти. Техника введения анестетиков данного типа считается довольно непростой и практикуется нечасто. В нашем центре МистоДент используется Внутрикостная анестезия QuickSleeper
Внутрикостная. К такой анестезии врачи прибегают, когда проводниковые и инфильтрационные препараты не демонстрируют должного уровня эффективности. По традиции укол совершается в костную ткань в районе моляров нижней челюсти. Внутрикостные анестетики обеспечивают безболезненность в ходе сложного лечения и удаления зубов, а также иных хирургических операций на челюсти. Техника введения анестетиков данного типа считается довольно непростой и практикуется нечасто. В нашем центре МистоДент используется Внутрикостная анестезия QuickSleeper