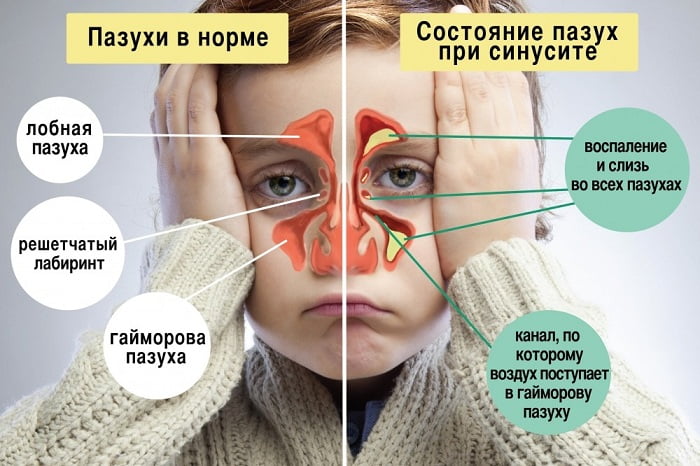
Насморк не является постоянным спутником бронхиальной астмы. Тем не менее, многие пациенты отмечают его как основной симптом, который проявляется при каждом астматическом приступе. Чаще всего это происходит при аллергическом типе астмы.
Аллергия на определенные раздражители проявляется по-разному, и одним из способов такого проявления можно назвать ринит. Это объясняется тем, что при попадании раздражающего вещества в дыхательные пути происходит раздражение слизистых оболочек не только бронхов, но и носовых пазух. В результате слизь накапливается и там, и там.
Другой случай, когда астма и насморк могут сочетаться, – это развитие инфекционного заболевания. Бронхиальная астма не вылечивается полностью, от простудных болезней никто не застрахован, а большая их часть сопровождается насморком.
Проявление этого симптома в момент обострения обусловлено раздражением дыхательных путей, которое провоцируют бактерии или вирусы. В результате к признакам астматического приступа присоединяется насморк.

Также встречается ситуация, когда у больного идет одновременное развитие аллергического ринита и бронхиальной астмы. Эти две болезни являются наиболее распространенными заболеваниями аллергического типа, и их совместное течение – совсем не редкость.
В любом из этих случаев пациенты при спазме бронхов, помимо основных симптомов, могут упоминать насморк. В некоторых случаях он является одним из признаков приближающегося бронхоспазма, за счет которого можно предупредить очередной приступ астмы.
Наличие насморка при астме нередко является признаком развивающихся осложнений. При неэффективном лечении болезни к основным ее проявлениям присоединяется заложенность носа. Если ее не устранить, может развиться воспаление околоносовых пазух, которое называется синуситом.
Синусит и астма нередко протекают совместно, при этом оба способны оказывать воздействие друг на друга. Чтобы избежать ухудшений, вызванных таким воздействием, нужно предпринять необходимые меры, а для этого следует узнать, что собой представляет синусит.
Слизистые оболочки носа тоже склонны к воспалительным процессам из-за внешних раздражителей (как и бронхи). В этом и заключается сущность данного осложнения. Его могут вызвать следующие факторы:
- простудные заболевания;
- неблагоприятная экологическая обстановка;
- аллергены;
- холод;
- озон.
При воспалении слизистой околоносовых пазух начинается повышенная выработка слизи, которая скапливается в пазушных полостях. Это провоцирует сильные боли в области лба, шеи, затылка, ушей, верхней челюсти и вокруг глаз.
Кроме этого при синусите наблюдаются следующие симптомы:
- кашель;
- лихорадка;
- слабость;
- снижение работоспособности.
Если синусит не лечить, он может перерасти в хроническую форму, от которой не удается избавиться в течение нескольких месяцев. Это заболевание способно существенно осложнить течение бронхиальной астмы. При наличии синусита астматические симптомы усиливаются. Кроме этого, есть риск возникновения более тяжелых обострений бронхиальной астмы. Это означает, что при синусите болезнь прогрессирует более быстрыми темпами.

Последствия дальнейшего развития бронхиальной астмы представляют серьезную опасность, поскольку могут вызвать патологические изменения во многих органах и системах за счет кислородного голодания. Поэтому важно избегать обстоятельств, которые способствуют ее прогрессированию, или своевременно нейтрализовывать их воздействие.
Терапевтические меры должны учитывать особенности обоих заболеваний, а также индивидуальные свойства пациента, такие как склонность к аллергическим реакциям, условия труда и проживания и пр. Самостоятельный подбор препаратов может быть опасен. Обычно врачи назначают:
-
противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд);
- антигистаминные (Супрастин, Тавегил);
- противоотечные (бронхолитики для лечения астмы – Сальбутамол, Будесонид, и для лечения синусита – Нафтизин, Ксилен);
- растворы для промывания носа (Аква-Марис, Маример);
- анальгетики (Нурофен, Парацетамол).
При наличии вторичной бактериальной инфекции, которая может развиться из-за синусита, пациенту могут потребоваться антибиотики (Цефтриаксон, Цефиксим).
Допустимо также использование простых домашних средств – промываний носа при помощи солевых растворов или паровых ингаляций. Но перед их использованием желательно проконсультироваться с врачом.
Также при наличии дефектов носового канала есть смысл оперативного вмешательства, чтобы не допустить развития хронического синусита.
Для того чтобы избежать насморка и связанных с ним осложнений, нужно выполнять те же меры профилактики, что предусмотрены при бронхиальной астме. Это:
- Избегание взаимодействий с аллергенами-раздражителями.
-
Отказ от курения.
- Укрепление иммунной системы (разнообразное питание, прием витаминов, умеренные физические нагрузки).
- Выполнение норм гигиены.
- Прогулки на свежем воздухе, проветривание спальни.
- Избегание переохлаждений.
- Лечение простудных заболеваний.
- Соблюдение рекомендаций врача.
Данные правила помогут не только сократить длительность заболевания, но и предупредить его появление.
Насморк не считается одним из основных симптомов астмы. Чаще всего он возникает как осложнение, которое усугубляет клиническую картину. Также его появление может быть обусловлено аллергической реакцией. Чтобы избежать ухудшений, необходимо обратиться к специалисту, который поможет выявить причины такого явления и назначит подходящее лечение.
источник

Сегодня на наши вопросы об этом заболевании отвечает главный внештатный специалист по аллергологии-иммунологии управления здравоохранения г. Челябинска, врач высшей категории Ирина Жеребцова.
— Ирина Александровна, бронхиальная астма осложняет жизнь достаточно большому количеству людей. Постоянное использование ингаляционных препаратов, невозможность «без оглядки» насладиться цветочным запахом, страх приступов. Возрастающая техногенность нашего мира приводит к росту этой заболеваемости?
— Начнем с определения, бронхиальная астма (БА) — это хроническое воспалительное заболевание дыхательных путей, которое проявляется периодическими приступами затрудненного дыхания, удушья, кашлем. Приступы удушья — самый специфический признак астмы. Распространена она широко, примерно 10 процентов населения в мире страдает этим заболеванием. В России несколько меньше — около пяти процентов, но распространенность мы оцениваем по обращаемости, а не по исследованиям.
По этой причине возникает и две проблемы в лечении бронхиальной астмы: с одной стороны, наблюдается гиподиагностика заболевания, поскольку больные к нам не обращаются или астма у них протекает под маской хронического бронхита, с другой стороны — гипердиагностика, когда пациентам с хроническими бронхитами выставляется астма. При этом бронхиальная астма — одно из немногих заболеваний, по которым снизилась смертность. Это подтверждают и данные ВОЗ, и статистика в наших регионах, и в Челябинске в том числе. Связано это с современными методами лечения. Хотя сама заболеваемость астмой растет, но она контролируется. Основная цель в лечении — это и есть достижение контроля над заболеваемостью.
— Что конкретно это означает?
— Это значит, что на фоне какой-либо терапии или даже при ее отсутствии пациент не должен ощущать тяжести своего заболевания, пользуясь при этом препаратами «скорой помощи», как мы их называем, которые снимают приступы удушья. В рамках международной программы GINA «Глобальная стратегия лечения и профилактики бронхиальной астмы», появившейся в России в 1993 году, в мире регулярно пересматриваются подходы к лечению и профилактике бронхиальной астмы на основе новейших достижений в области медицины и фармакологии. Основная роль в предотвращении обострений заболевания отводится ингаляционным кортикостероидам.
— Все-таки в основном астма имеет аллергическую природу?
— По международной классификации существуют аллергические, неаллергические и смешанные формы этого заболевания. Неаллергической бронхиальной астмой занимаются пульмонологи, мы занимаемся аллергическими формами. При постановке диагноза впервые выявленной астмы обязательна консультация аллерголога. В настоящее время в GINA-2014 изменено определение БА, подчеркнуто, что это вариабельное заболевание, выделены и другие формы астмы в сочетании с патологией и состояниями, например: астма и ожирение, поздно начавшаяся астма и т. д. Эти варианты выделены, чтобы более точно подобрать индивидуальную терапию нашим пациентам.
— В чем суть лечения бронхиальной астмы?
— Основной метод лечения бронхиальной астмы — это ингаляционные кортикостероиды. Наши препараты содержат не половые, как многие пациенты думают, а гормоны надпочечников, причем в дозах, измеряемых микрограммами. Замечу, что доза таблеток обычно измеряется в миллиграммах или даже граммах, причем действуют таблетки практически на все внутренние органы, а ингаляционные препараты действуют на слизистую бронхов, их всасывание в кровь в гораздо меньше, нежели при применении таблеток. Этими ингаляионными препаратами мы лечим на протяжении уже сорока лет. За это время доказана их высокая эффективность как противовоспалительных препаратов и безопасность, побочных действий у них практически нет, они назначаются и детям с двухлетнего возраста.
Комплексная терапия предполагает применение и других препаратов. Продолжительность лечения от трех месяцев до года, сроки врач определяет индивидуально. Симптоматическое лечение заключается в применении препаратов, снимающих приступы удушья, и определенные группы пациентов ими пользуются. Однако если пользоваться только такими препаратами и не лечить само заболевание, а бронхиальная астма развивается очень медленно, то в итоге можно получить изменение строения дыхательных путей на клеточном уровне, и тогда мы уже помочь не сможем. Не довести заболевание до такого состояния вполне возможно, вовремя обратившись к специалисту и получив полный курс лечения.
— Выставить диагноз и назначить соответствующую терапию может только врач-аллерголог? Однако не всегда можно сразу попасть к нему на прием.
— Диагноз «бронхиальная астма» может выставить и врач-терапевт, как и назначить необходимое лечение. Аллергологи и пульмонологи берут на себя больных, которые плохо поддаются стандартно назначаемой терапии. При этом стандарт — это, конечно, не какое-то одно лекарство, у нас существуют национальные рекомендации, и терапевты обладают достаточными знаниями, чтобы понять клинику и ориентироваться в назначениях.
Конечно, терапевт направит пациента к аллергологу или пульмонологу, и при необходимости будет проведено дообследование. А вообще, как я уже говорила, впервые выявленную аллергию мы берем на себя. Пациент наблюдается у нас 3 — 5 лет, и если динамика положительная, методы и средства лечения отработаны, он остается под наблюдением терапевта. Всех детей с бронхиальной астмой наблюдает детский аллерголог.
— Существует ли предрасположенность к бронхиальной астме, кого можно отнести к группам риска?
— Аллергическая бронхиальная астма имеет генетическую предрасположенность, но, кроме того, существуют еще и экзогенные факторы — это факторы окружающей среды. Больший риск имеют люди, трудовая деятельность которых связана с вредными производствами, курящие. В течении заболевания есть возрастные особенности. Например, бронхо-обструктивный синдром, появляющийся в детстве, с возрастом может проходить, и тогда диагноз астмы неправомочен.
— Как начинается бронхиальная астма?
— Чаще всего она начинается с ринита — в 90 процентах случаев, но зачастую люди сами лечатся всевозможными каплями, к нам не приходят, и лет через пять у них развивается астма. Поэтому первая профилактическая мера — своевременное лечение носа. Все наши назначения, в том числе и проведение аллергенспецифической иммунотерапии, направлено на то, чтобы не дать развиться бронхиальной астме. Доказано: лечишь ринит — не будет астмы. Основным признаком бронхиальной астмы является также повышенная чувствительность бронхов к любому раздражителю. Ведущую роль в обострении аллергической бронхиальной астмы играет контакт с аллергенами.
— Выявить источник аллергии — это главное?
— Да, наша задача — выявить источник, но аллергообследования в острый период мы не делаем. В период обострения назначается стандартное лечение аллергической или неаллергической астмы. Подтверждает диагноз аллергической астмы определение специфических иммуноглобулинов «Е». Аллерген, попавший в бронхи, вступает в контакт именно с ним, что вызывает цепь реакций и приступ удушья. Определить аллерген можно двумя путями — кожными аллергопробами, которые проводятся в аллергокабинетах, либо расширенными лабораторными исследованиями, которые при необходимости мы рекомендуем сделать пациентам.
— Поддается ли бронхиальная астма полному излечению?
— Нет, это диагноз хронический. Но течение астмы может быть контролируемо, с большими периодами ремиссии. Есть возрастные особенности аллергической астмы, допустим, в детстве мальчик болел, годам к 15 — 17 он прекрасно себя чувствует, но в армию с таким диагнозом его не возьмут. И это оправданно: при повышенной нагрузке либо в экстремальной ситуации — стресс, резкий запах — у такого молодого человека может развиться приступ бронхиальной астмы.
С возрастом диагноз не снимается и остается пожизненным. Течение астмы может быть разным, но повышенная чувствительность бронхов у таких пациентов сохраняется всю жизнь. Обострения в 50 процентах случаев возникают при респираторно-вирусной инфекции, контакте с аллергенами и так называемыми триггерами — это наша атмосфера, резкие запахи, курение, состояние стресса.
— Какие еще симптомы могут говорить о начинающемся заболевании?
— Если появился ринит и человек ежедневно закапывает капли в нос или делает это хотя бы два раза в неделю, чтобы спокойно спать, это уже плохой диагностический признак, такой ринит может быть предвестником астмы. Если при выходе на холод, после смеха, при контакте с резкими запахами появляется подкашливание, и это становится системой, то также есть повод обратиться к специалисту. Таким поводом является и длительный, не проходящий в течение месяца кашель после простуды.
— А если появилась реакция на контакт с животными — это тоже может говорить о начале заболевания?
— Это может быть реакцией на конкретный аллерген, и если контакт исключить, то и реакция исчезнет. Это самые легкие формы, которые могут и не требовать специфического лечения, главное — убрать источник аллергии.
— Что важно помнить астматикам?
— Вести такой образ жизни, чтобы не доводить заболевание до обострения — исключить контакт с аллергенами, профилактировать ОРВИ, в том числе и посредством вакцинации, выполнять назначения врача по приему лекарственных препаратов. И тогда заболевание не будет вызывать больших проблем.
источник
Хорошо известно, что аллергический ринит и бронхиальная астма являются в настоящее время самыми распространенными аллергическими заболеваниями. Клинические проявления аллергического ринита объясняются резко выраженным аллергическим воспалением слизистой оболочки носа и его придаточных полостей (риносинусопатия), а также конъюнктивальных оболочек глаз (аллергический конъюнктивит — частый спутник аллергического ринита). Появляется зуд в полости носа, затруднение носового дыхания, приступы чиханья с обильным водянистым носовым отделяемым.
Для бронхиальной астмы характерны приступы экспираторного удушья, которые сопровождаются кашлем, свистящими хрипами и выделением очень вязкой светлой мокроты. Термин «бронхиальная астма», на наш взгляд, устарел: всякая астма вообще является бронхиальной. При бронхиальной астме (различной формы) имеет место функциональная обструкция дыхательных путей. В патогенезе бронхиальной астмы главную роль играют расширение сосудов и отек слизистой оболочки бронхов, гиперсекреция бронхиальных желез и спазм гладкой мускулатуры бронхов.
Воспаление и отек слизистой оболочки носа и глотки наблюдаются наряду с отеком и воспалением слизистой оболочки бронхов. Характерен вид слизистой оболочки носа: блестящая, отечная, синюшная. Обоняние при этом значительно снижено.
При бронхоскопии и особенно при бронхокинематографии хорошо видны изменения слизистой оболочки бронхов. Добровольцам с атопической астмой в периоды ремиссии делали бронхоскопию и проводили провокацию приступа путем нанесения специфического аллергена на слизистую оболочку бронхов через бронхоскоп (Halpern и Dubois de Montreynaud). Все изменения на слизистой оболочке бронхов были сняты на киноленту через специальное приспособление в бронхоскопе. На киноленте хорошо видны последовательные изменения при аллергической реакции в бронхах после нанесения специфического аллергена: интенсивное расширение сосудов, воспаление и отек слизистой оболочки бронхов, которая выпячивается в просвет бронхов. После этого наступает еще большее сужение просвета бронхов вследствие бронхоспазма. Затем хорошо видна гиперсекреция в области мелких бронхов. В бронхиальном секрете много эозинофилов.
Все описанные выше изменения в бронхах являются следствием аллергической реакции аллерген — антитело (последние фиксированы в клетках бронхов). Гистамин, который освобождается клетками в результате аллергической реакции, вызывает отек слизистой оболочки бронхов и спазм бронхиол. Такие же изменения в бронхиальном дереве наблюдаются при аллергической реакции в бронхах собаки и морской свинки.
Эти два заболевания (бронхиальная астма и ринит) представляют собой хорошую модель для изучения аллергических заболеваний, которые Coca объединил под названием атопических. Причиной этих заболеваний чаще всего являются экзогенные аллергены, которые можно выявить с помощью специфической диагностики. Однако не всегда можно установить точную причину атопических заболеваний даже с помощью различных методов специфической диагностики.
Аллергический ринит и бронхиальная астма — два клинических проявления одной и той же болезни (в верхнем и нижнем отделах дыхательных путей). Почти во всех случаях явления аллергического ринита в течение нескольких лет предшествуют появлению приступов удушья.
Существует две формы аллергического ринита и бронхиальной астмы: периодическая и круглогодичная, постоянная, форма. Периодичность заболевания обычно связана с воздействием каких-то внешних аллергенов: например, четкая, из года в год повторяющаяся периодичность заболевания в весенне-летнее время может быть связана с аллергией к пыльце или спорам плесневых атмосферных грибов. Эманации насекомых как причина этих заболеваний довольно редки во Франции. Круглогодичное течение заболевания показывает, что у больного имеется повышенная чувствительность к каким-то аллергенам, постоянно находящимся во внешней среде, а также к бактериям. В этих случаях не следует забывать о роли психогенных и эндокринных факторов.
При дыхании в дыхательные пути попадает вместе с воздухом большое количество самых разнообразных аллергенов, но аллергическая реакция «а слизистой оболочке носа и в бронхах развивается только при контакте с аллергеном, к которому сенсибилизирован больной.
Тесная связь между аллергическим ринитом и бронхиальной астмой была очевидной давно, но убедительно доказана лишь в последние десятилетия.
По сути, это и стало основным толчком для разработки программы ВОЗ ARIA, появившейся в 2001 году. Сходство между ринитом и астмой подтверждается результатами целого ряда эпидемиологических, морфологических, клинических исследований.
Сходство анатомического строения предрасполагает к развитию единой болезни. Верхние и нижние дыхательные пути покрыты практически одинаковым по строению многорядным цилиндрическим мерцательным эпителием, расположенным на базальной мембране. В собственном слое располагаются железы, сосуды, нервы и клеточные элементы, в частности фибробласты. Эпителиальные клетки являются активными участниками аллергического воспаления в слизистой и носа, и бронхов. Клетки эпителия секретируют эндотелин, хемоаттрактанты и молекулы межклеточной адгезии, привлекающие эозинофилы, тучные клетки, базофилы и Т-лимфоциты, присутствие которых вызывает воспаление слизистой носа и бронхов, бронхоконстрикцию, пролиферацию гладких мышц и фибробластов.
Много общего в строении автономной нервной системы. Одинаковые нейропептиды присутствуют в слизистой носа и бронхов, и их действие может приводить как к развитию ринита (экстравазация плазмы), и астмы. Еще одним нейротрансмиттером является окись азота, продуцируемая в основном эпителием околоносовых пазух. Продукция окиси азота значительно возрастает при астме, именно этой субстанции сейчас отводится ведущая роль при сочетании ринита и астмы.
Аллергический ринит диагностируется у 80% больных астмой, астмой страдают 40% пациентов с ринитом. Анкетирование населения, проведенное во Франции, установило, что астма выявляется у 13,4% больных с симптомами круглогодичного ринита, в то время как у лиц без проявлений ринита этот показатель составляет лишь 3,8%. Ринит есть фактором риска бронхиальной астмы и предшествует ей в 32% случаев. Анализ результатов обследования населения в различных странах Европейского Союза доказал, что круглогодичный ринит является независимым фактором развития астмы даже при отсутствии признаков атопии.
Фундаментальные исследования в молекулярной и клеточной биологии дают основания предположить, что в основе патогенеза обеих болезней лежит единый процесс аллергического воспаления слизистой верхних и нижних дыхательных путей. И при рините, и при астме воспалительный процесс проходит одни и те же патогенетические стадии.
Иммунологическая стадия, во время которой под воздействием аллергена из наивных Th0 клеток образуются Т-хелперы 2-го типа — Th2, которые продуцируют цитокины, вызывающие активацию эозинофилов.
Патохимическая стадия, когда после взаимодействия с аллергеном посредством специфического IgE базофилы слизистой дыхательных путей секретируют медиаторы аллергии. В результате возникают симптомы ранней аллергической реакции: зуд, чихание, выделения из носа, приступообразный кашель, бронхоспазм.
Патофизиологическая стадия соответствует поздней фазе IgE-зависимой реакции и развивается спустя 4-6 часов.
При сочетании астмы и ринита выраженность носовых симптомов прямо пропорциональна тяжести проявлений астмы, и чаще требуется назначение антиастматических препаратов. Проявления ринита и астмы появляются при провокации одними и теми же аллергенами, при воздействии одинаковых триггерных факторов.
У части больных ринитом, даже без сопутствующей астмы, выявляются неспецифическая гиперреактивность бронхов, эозинофилия трахеобронхиального секрета и высокая концентрация эозинофильного катионного белка (ECP) в мокроте. При сезонном и круглогодичном рините, не сопровождающемся симптомами астмы, контакт с пыльцой растений и клещами домашней пыли вызывает повышение содержания эозинофилов, лимфоцитов и провоспалительных медиаторов в мокроте и слизистой бронхов. С другой стороны, эозинофилия слизистой носа наблюдается и при астме, не сопровождающейся ринитом. Топическая эндобронхиальная провокация аллергеном повышает содержание эозинофилов в крови и вызывает развитие воспаления слизистой носа у пациентов с ринитом.
Единство патогенетических механизмов ринита и астмы косвенно подтверждается и тем, что одинаковые лекарственные препараты оказывают лечебный эффект на симптомы астмы и на симптомы ринита. Рациональное медикаментозное и хирургическое лечение ринита может позитивно сказываться на течении астмы. Например, после 6- недельного курса лечения лоратадином и псевдоэфедрином у больных сезонным ринитом и астмой наблюдалось уменьшение выраженности симптомов и ринита, и астмы, сопровождавшееся повышением показателей пикфлоуметрии и снижением потребности в ингаляциях р-адреномиметиков короткого действия. Назначение интраназального беклометазона дипропионатаи флютиказона пропионата больным сезонным ринитом и бронхиальной астмой снижает гиперреактивность бронхов, а также количество эозинофилов в периферической крови и бронхоальвеолярной лаважной жидкости в сезон появления пыльцы растений.
Ринит и астма фактически есть проявлениями одной болезни на разных этажах дыхательных путей. Различия между этими заболеваниями объясняются не принципиальной разницей в патогенезе, а только отличиями в анатомическом строении: наличием кавернозной ткани в слизистой носа и гладкой мускулатуры в бронхах. Различаются и морфологические проявления эозинофильного воспаления на разных этажах. Так, у одного и того же пациента с атопией, воспалительный процесс в бронхиальном дереве обычно проявляется так называемым ремоделированием, то есть интенсивным слущиванием эпителия, утолщением базальной мембраны и гипертрофией гладкой мускулатуры, а для слизистой полости носа более характерны изменения в стенках посткапиллярных венул. В силу анатомических особенностей воспалительный экссудат и секрет желез значительно легче удаляются из полости носа, чем из нижних дыхательных путей. Поэтому образование слизистых пробок в большей степени вызывает обструкцию бронхов, но не затруднение носового дыхания. Напротив, в околоносовых пазухах при наличии аллергического процесса происходит накопление очень вязкого экссудата, который не может быть механически удален, например, при высмаркивании, и постепенно заполняет весь просвет пазухи.
Есть существенные отличия в иннервации верхних и нижних дыхательных путей. В бронхиальном дереве преобладает холинергическая нервная система, именно она играет ведущую роль в развитии бронхоконстрикции. Поскольку α-адренергические рецепторы располагаются преимущественно в стенках сосудов, α-адреномиметики оказывают выраженный сосудосуживающий эффект в полости носа, но мало эффективны при бронхиальной обструкции. Напротив, β-агонисты, действующие в основном на гладкую мускулатуру, являются одним из основных средств базисной терапии астмы, но никак не действуют на заложенность носа.
Лечение больных ринитом и астмой должно планироваться с учетом наличия патологии как верхних, так и нижних дыхательных путей.
Теоретически отек слизистой оболочки, вызванный воздействием аллергена, может вызывать нарушение аэрации и оттока секрета из околоносовых пазух и приводить к синуситу. Вероятно, в процессе воздухообмена аллергены могут попадать в околоносовые пазухи и вызывать там отек слизистой и аллергическое воспаление. Такие заключения выглядят весьма логичными, но они не всегда подтверждаются на практике и в научных исследованиях.
Некоторые наблюдения не находят связи между усилением симптомов аллергического ринита в сезон пыления растений, изменением проходимости отверстий околоносовых пазух и заболеваемостью гнойным синуситом. Синусит одинаково часто развивается у лиц, страдающих аллергическим ринитом, и у не имеющих этого заболевания, а изменения на компьютерных томограммах у больных хроническим синуситом, сочетающимся с аллергическим ринитом, и без него существенно не отличаются друг от друга.
Эксперименты показывают, что после инстилляции аллергена в полость носа развивается отек слизистой оболочки околоносовых пазух, преимущественно решетчатого лабиринта, но, с другой стороны, меченная изотопом пыльца, ингалируемая в полость носа, не попадает в околоносовые пазухи.
В течение длительного периода времени аллергия считалась если не главным моментом в этиологии полипозного риносинусита, то, по крайней мере, фактором, предрасполагающим к развитию этого заболевания. Рассматривалась связь между полипозным риносинуситом и различными вариантами аллергии, в частности с бактериальной сенсибилизацией. Действительно, кажется очевидным, что аллергия, вызывая выраженный и достаточно продолжительный отек в носу, может приводить к формированию полипов в узких полостях решетчатого лабиринта. Гистологические находки в ткани полипов и слизистой носа при аллергическом рините похожи: для обоих заболеваний характерны тканевой отек, клеточная инфильтрация, представленная преимущественно эозинофилами. «Полипы — визитная карточка аллергии», — долгое время провозглашалось с высоких трибун, и различные методы лечения аллергических заболеваний, такие как специфическая иммунотерапия и антигистаминные препараты, применялись с целью уменьшения и предупреждения роста полипов.
Однако этиологическую роль IgE-зависимой аллергии в развитии носовых полипов до сих пор не удалось достоверно доказать. Напротив, целый ряд наблюдений показал обратное.
Таким образом, хотя воздействие аллергена в полости носа создает определенные предпосылки для развития острого или хронического (в том числе эозинофильного) воспаления в околоносовых пазухах, наличие прямой причинной связи между ринитом, с одной стороны, и острым и хроническим бактериальным синуситом и полипозным риносинуситом, с другой, пока не подтверждено на доказательном уровне.
Аллергический ринит – воспаление слизистой носа, вызванное действием раздражающего агента.

В этой же классификации МБК 10 (десятого пересмотра) код аллергического ринита J30. 1.
По систематике ВОЗ 2001 года аллергический ринит классифицирован по длительности сохранения симптомов:
Интермиттирующему аллергическому риниту свойственно легкое протекание. Общее количество времени проявления симптомов в год не превышает одного месяца. Больной сохраняет трудоспособность, может заниматься физическими упражнениями.
Персистирующий аллергический ринит протекает тяжело, симптомы отмечаются более месяца за год.
Тяжелой формой считают состояние, при котором обнаруживаются признаки аллергического ринита:
-
бессонница;
- уменьшение активности;
- дискомфортное состояние;
- потеря трудоспособности;
- невозможность физических занятий.
В старой классификации выделяли:
- сезонный аллергический ринит, периодический;
- постоянный – продолжающийся годами.
Сезонный ринит начинается ежегодно во время цветения растения, к пыльце которого у больного наблюдается аллергия. Сезонный насморк иначе еще называют сенным.

При постоянном (круглогодичном) аллергическим рините симптомы появляются менее бурно, чем при сезонном насморке. Аллергены могут находиться в быту, на производстве, в окружающей среде.
В качестве аллергенов выступают:
- внешние факторы – химические соединения, пыльца растений, пыль, плесневые грибки, поселяющиеся в кондиционерах или цветочных горшках, шерсть животных, пух.
- внутренние факторы – очаги инфекции в организме, промежуточные продукты обмена веществ, лекарственные препараты, вакцины.
Аллергенами могут выступать бактерии – стафилококки, стрептококки. Инфекционный аллергический ринит сопровождается скоплением в крови эозинофилов – клеток крови, высокая концентрация которых указывает на аллергическую реакцию.

Острый аллергический ринит относится к тому же типу реакций, что и анафилактический шок, поллиноз, отек Квинке, бронхиальная астма, крапивница. До появления первых симптомов после контакта с аллергеном проходит от минут до нескольких часов.
Причиной аллергического ринита служит аллерген – соединение, к которому наблюдается повышенная чувствительность организма.
Присутствие аллергена на слизистой оболочке носа вызывает ответ организма, вызывает аллергический насморк.

Характерные симптомы при поллинозе проявляются повышением температуры тела, утомляемостью, бессонницей. В случае присутствия в организме очагов хронического инфицирования могут возникнуть острые воспаления околоносовых синусов.
Иногда могут возникнуть осложнения со стороны нервной системы – арахноидит, поражение слухового, зрительного нервов, энцефалит.

У больного возникает сильный зуд в носу, начинается бурный приступ чихания.
Многократное чихание сопровождается водянистыми выделениями, заложенностью, нарушением дыхания. Изменения со стороны слизистой носа вызывают изменения слизистой глаз. Наблюдаются слезотечение, покраснение, зуд, жжение в обоих глазах, отек век.
Приступ сенного насморка продолжается около 3 часов, в день бывает несколько приступов разной интенсивности.

Крайне тяжелым осложнением сезонного аллергического ринита считается бронхиальная астма.
У больных аллергическим ринитом наблюдается чувствительность к холоду. Незначительное охлаждение рук, ног, сквозняки вызывают заложенность носа, головную боль, нарушение сна, ухудшение обоняния, сухость во рту, иногда одышку с затруднением выдоха (экспираторная одышка).
Насморк зимой не всегда вызывает инфекция, он вполне может оказаться симптомом аллергического ринита.

При отсутствии лечения изменения слизистой приводят к образованию полипов. Полипы чаще возникают в гайморовой полости, из которой проникают в носовой проход. Полипы образуются и в обоих носовых хода, затрудняя дыхание.
Для этой стадии характерно постоянное нарушение носового дыхания, учащение приступов бронхиальной астмы.
Интересуют симптомы, лечение, причины вазомоторного ринита? Подробный материал в нашей статье.
Длительно существующий очаг воспаления в слизистой носа вызывает воспаление слизистой оболочки бронхов. Бронхиальная астма и аллергический ринит имеют одну природу, эти заболевания взаимосвязаны.
При лечении устраняют в комплексе проявления патологии и аллергического ринита, и бронхиальной астмы.

К лабораторным исследованиям относятся кожные пробы стандартными антигенами, а также методы, позволяющие установить уровень IgE.
Для этого проводят тесты:
- RAST – аллергосорбентный тест, позволяет обнаружить повышение иммуноглобулинов в сыворотке крови.
-
PRIST – радиоиммуносорбентный тест, с его помощью определяют уровень IgE в крови.
Подтверждают диагноз исследованием мазков слизистой носа, при аллергическом рините в них обнаруживаются скопления тучных клеток, эозинофилов, бокаловидных клеток.
Компьютерная томография показывает утолщенную слизистую оболочку в околоносовых пазухах.
Лечение аллергического ринита проводят двумя способами:
- аллерген-специфической иммунотерапией возрастающими дозами аллергена, применяется у детей;
- медикаментозной терапией – при лечении аллергического ринита у детей и взрослых.
Для лечения аллергического ринита применяют:
- антигистаминны;
- глюкокортикоиды;
- сосудосуживающие капли;
- кромоны.

Препараты этой лекарственной группы устраняют симптомы заложенности носа, чихания, выделений из носовых ходов через 15-30 минут после применения.
Для лечения допускаются антигистамины:
- первого поколения – клемастин, прометазин, хлоропирамин.
- второго поколения – эбастин, лоратидин, акривастин.
- третьего поколения – фексофенадин, дезлоратадин.
Хорошие результаты отмечаются при лечении лекарствами из второй группы. Антигистаминные средства второго поколения длительно действуют, не вызывают сонливости, сухости слизистых, затруднений с мочеиспусканием. Рекомендуют зиртек, кларитин, телфаст.

Самым мощным антигистаминным препаратом на сегодня считается антигистамин третьего поколения дезлоратадин. Он начинает действовать через 30 минут после приема, эффект длится сутки.
Местные капли в нос при аллергическом рините — азеластин, левокабастин. Эффект применения местных антигистаминов наблюдается через 10 минут после применения.
Препараты этой группы устраняют заложенность, справляются с выделениями, чиханием, зудом. Начинают действовать через 6 часов после приема.

Местно применяют спреи, содержащие активные вещества флутиказон, беклометазон, мометазон, они оказывают противовоспалительное действие.
Глюкокортикостероиды применяют с осторожностью и только под контролем врача из-за высокого риска побочных эффектов.
Нельзя без контроля врача лечить от аллергического ринита глюкокортикостероидами маленьких детей, особенно грудничков. При длительном лечении препаратами этой группы отмечается снижение скорости роста детей младшего возраста.
Препаратами выбора при аллергическом рините являются назонекс, фликсоназе, назарел, насобек.

Кромоны допускаются для профилактики тяжелых форм аллергического насморка, у препаратов не выявлено побочного действия и осложнений.
Быстро избавиться от проявлений аллергического ринита можно с помощью сосудосуживающих спреев и капель. Ксилометазолин, нафазолин, тетризолин, оксиметазолин начинают действовать уже через 5-10 минут после закапывания в нос или использования в виде спрея.
Сосудосуживающие препараты почти мгновенно восстанавливают дыхание через нос, но действие их не превышает 6 часов, что вызывает потребность в повторном использовании.
Мгновенная помощь от аллергического насморка продолжается 10 дней. Если использовать капли дольше этого срока, в слизистой начинаются изменения, вызывающие стойкий отек – синдром «рикошета».
При тяжелых формах насморка используют ипратропия бромид, муколитики ацетилцистеин, карбоцистеин.

При таком способе лечения отсутствуют побочные эффекты, достигается максимальный результат в самое короткое время, что особенно важно при острых состояниях.
Для лечения аллергического ринита ингаляциями приобретают готовые аптечные растворы по рецепту врача.
Народные способы лечения любой аллергии опасны непредсказуемостью.
Осложнениями аллергического ринита — полипоз, бронхиальная астма.
Профилактика обострений аллергического ринита состоит в выполнении назначений врача, соблюдении диеты, устранении контакта с аллергеном.
Прогноз аллергического ринита положительный, заболевание не прогрессирует при адекватной терапии.
Бронхиальная астма — это инфекционно- аллергическое заболевание верхних и нижних дыхательных путей.Проявляет себя затяжными приступами удушья,возникающих внезапно с ярко выраженной затрудненной и удлиненной фазой выдоха.Диагноз бронхиальной астмы может выставить ЛОР-врач в специализированных клиниках.
Бронхиальная астма у детей до 11 лет может развиться с вероятностью до 35%.После 11 лет — с вероятностью 13%.Возникновение бронхиальной астмы в раннем возрасте происходит внезапно и нередко принимается педиатрами за симптомы коклюша или бронхита.
Генетическая предрасположенность не является определяющим фактором возникновения астмы.На частоту и характер протекания этого заболевания влияют сезонные и климатические условия (почва,низкая облачность,высота над уровнем моря,перемещение фронтов воздушных масс).
Достоверно известно ,что глинистая почва очень сильно способствует развитию бронхиальной астмы (более чем в 90% случаев).Больной астмой страдает повышенной чувствительностью к сезонным колебаниям температуры и зачастую имеет другие сопутствующие заболевания дыхательных путей: тонзилит,вазомоторный аллергический ринит,гайморит или воспаленные аденоиды.
Возникновение первичных симптомов бронхиальной астмы у большинства детей связано с воздействием различных аллергенов — особенно из-за домашней пыли (содержащей кусочки целлюлозы,чешуйки кожи людей и животных,шерсть,споры плесени и клещей).У некоторых детей приступы астматического удушья могут вызывать некоторые медицинские препараты и лекарства (пенициллиновые антибиотики,сульфаниламиды,макролиты ,аспирин и даже некоторые витамины).
В последнее время количество детей,страдающих бронхиальной астмой,сильно выросло.В значительной мере это происходит из-за ухудшения качества воздуха и общего загрязнения окружающей среды (индустриальный и фотохимический смог).
Нередко предшественником астмы является аллергический ринит у ребенка.Это воспаление слизистой оболочки дыхательных путей.У ребенка появляется аллергический кашель,насморк и отек слизистой оболочки носа.Сезонный аллергический ринит возникает из-за аллергии на пыльцу,а круглогодичный — как правило на домашнюю пыль и другие аллергены,постоянно находящиеся рядом.
Бронхиальная астма Лечение :
1. При возникновении симптомов бронхиальной астмы или же аллергического ринита необходимо немедленно обратиться к специалисту (пройти обследование у аллерголога и ЛОР-врача) для определения степени тяжести болезни и разработки терапевтической тактики для лечения больного ребенка.
2. Легкая бронхиальная астма проявляет себя нечастыми приступами удушья (не чаща 1 раза в месяц),спонтанно появляющимися и так же быстро исчезающими. Элементарное поддерживание чистоты и порядка в доме ,постоянное проветривание помещения способны заметно улучшить самочувствие больного астмой ребенка.Обязательно предпринять меры,которые помогут укрепить иммунитет у ребенка.Ребенку помогут — закаливание организма,витаминные комплексы и частые прогулки на свежем воздухе.
3. При бронхиальной астме средней тяжести у ребенка 3-5 раз в месяц возникают приступы удушья с заметными нарушениями дыхания и кровообращения. При этой степени также необходим комплекс мер,описанный для лечения легкой степени астмы. Скорее всего потребуется и амбулаторное наблюдение за больным ребенком специалистами (аллергологом и при необходимости -пульмонологом ) для точного выявления причины (причин) болезни.Выписываются препараты,облегчающие приступы астмы.
4. Бронхиальная астма тяжелой степени сопровождается частыми и сильными приступами удушья ( 4 раза в неделю или даже ежедневно),как днем ,так и в ночное время,очень опасна и представляет угрозу для жизни ребенка.
Лечение представляет собой комплекс мер,направленных на снижение приступов астмы до минимума :
— Амбулаторное наблюдение для точного выявления аллергена,приводящего к приступам.
— Лечение лекарственными препаратами.
— Периодический осмотр специалистами (ЛОР-врач,физиотерапевт,аллерголог,эндокринолог).
— Иммунотерапия (вакцинация аллергенами).
— Посещение лечебных санаториев и профилакториев.
При любой степени бронхиальной астмы главное — постоянно укреплять иммунитет ребенка и проводить регулярное обследование у специалистов (не реже 1 раза за пол-года).
Следующая статья :
Аденоиды и лечение
вернуться на Главную страницу
источник
Аллергический ринит и бронхиальная астма — это комплексное аллергические поражение организма человека, которое характеризуется одинаковым местом локализации в отделах дыхательных путей. Ученые объединили эти два заболевания в одну модель для изучения — атопическую. Причиной этих патологий в большинстве случае выступает воздействие экзогенных аллергенов на человеческий организм. Рассматривая эти два заболевания как комплексное явление, следует сделать маленькую корректировку: аллергический ринит, точнее его длительное течение, чаще всего приводит к астматическим приступам (то есть к бронхиальной астме). Одна патология в данном случае порождает развитие другой. Всему виной аллергия на то или иное явление в окружающем мире. Термин «экзогенные» означает факторы, влияющие на возникновение аллергического ринита, как предшественника бронхиальной астмы, изначально находящиеся вне человеческого организма.
Совокупность данных болезней подкреплена одинаковыми симптомами, но разной степенью их тяжести:
- Заложенность и отечность носа в большинстве случаев при аллергическом рините устраняется с помощью назальных средств, а при астме требует более серьезного медикаментозного лечения, а в хронической форме и вовсе приводит к удушьям.
- Воспалительные процессы в слизистых носоглотки при аллергическом рините приводит к образованию экссудата, а при бронхиальной астме слизь перерождается в вязкое вещество, которое часто забивает дыхательные пути и оседает в бронхах.
- Чихание, кашель и слезотечение характерно для обеих патологий, однако в случае поражения бронхов проявляется с более тяжелой симптоматикой.
Аллергический ринит как явление, предшествующее бронхиальной астме — это воспалительный процесс в слизистой оболочке носовой полости, которое вызывает изменения в здоровом дыхании, насморк, чихание и зуд всей зоны поражения. Основу данной патологии составляют естественные аллергические реакции незамедлительного типа, которыми организм отвечает на попадание в него аллергенов. Таковыми могут быть: пары от спор грибов, пыльца растений, пыль, шерсть животных и другие летучие вещества. Подкреплять и усиливать действие аллергенов могут низкие температуры и резкие запахи. Классифицируя ринит, можно выделить 2 вида:
- Сезонный аллергический ринит — это приступы болезни, которые продолжаются в течении пары часов после взаимодействия организма с аллергеном, а после естественным путем стихают.
- Круглогодичный ринит — это хронический характер патологии, который подразумевает постоянные, долгосрочные приступы аллергии.
Среди основных признаков и симптомов ринита можно выделить:
- зуд в полости носа, сопровождающийся насморком и заложенностью, вследствие ее воспаления и отека;
- покраснение оболочек глаза (часто конъюнктивит);
- чихание и частые слезотечения.
Диагностика данного заболевания в современной медицине производится посредством прохождения риноскопии или тестирования на тот или иной аллерген. Излечить аллергический ринит насовсем или хотя бы временно избавиться от аллергии помогают такие виды лекарственных препаратов:
- назальные спреи на основе бромида, антигистаминные препараты, кромогликат натрия. Они способны уменьшать заложенность носа и очищать дыхание;
- сосудосуживающие препараты также отлично избавляют от таких симптомов как: насморк, чихание и отечность слизистой носа.

Среди основных причин развития бронхиальной астмы можно выделить не только всевозможные аллергии, но следующие факторы:
- Наследственность. Она определяется возникновением атопической бронхиальной астмы в организме человека. При этом вероятность появления астматического приступа у ребенка составляет около 75% в случае, если больны оба родителя (если поражен один родитель — 30%).
- Экология. Данные лабораторных исследований в области медицины показали, что около 3%, страдающих бронхиальной астмой, являются частыми заложниками воздействия на них экологических факторов типа дыма, повышенной влажности, выхлопных газов и так далее. Именно эти аспекты и послужили причиной возникновения такой патологии у этих людей.
- Профессия. Влияние различных производственных факторов: пыли, вредных газов, паров, выделяемых на некоторых предприятиях, является одной из причин поражения бронхов.
Среди других процессов, приводящих к бронхиальной астме, выделяются неправильное питание, частые стрессы, несоблюдение техники безопасности при использовании моющих средств и различные микроорганизмы, попадающие с воздухом в слизистую носа.
Основными симптомами бронхиальной астмы считают:
- нарушения в процессах реактивности бронхиального дерева;
- образование слизистых закупориваний и как следствие сильная заложенность носа, а также застои и засорения в просветах бронхов;
- отек стенок бронхов приводит к тяжелому дыханию, хрипам, кашлю и удушью;
- из-за спазматических сокращений мускулатуры бронхов человек может задыхаться, что принято называть астматическим удушьем.
Диагностировать данное заболевание можно со словесных жалоб пациента, а также в ходе проведения ряда обследований: пикфлоуметрии и спирометрии.
Терапия бронхиальной астмы происходит с помощью применения комплекса процедур, которые объединяются в такие, как:
- базисная терапия;
- симптоматическая терапия;
- использование медикаментозного лечения.
Обязательным условием в любом лечении является устранение причин болезни и препятствующему ей аллергическому риниту.

- Эпидемиология. Сочетание двух болезней у человека наблюдается в 87% случаев, тогда как у 78%, страдающих от бронхиальной астмы, проявляются симптомы аллергического ринита, а 38% населения имеют обратную картину, но без выраженного ее существования в организме. Пациенты с частой заложенностью носа, непроходимостью дыхательных путей и отеками околоносовых пазух впоследствии подвергаются развитию бронхиальной астмы.
- Как аллергический ринит, так и бронхиальная астма могут быть упорядочены одними и теми же способами лечения и мероприятиями по устранению воспалительных процессов в организме. В основном разница терапии представлена лишь в степени насыщения лекарственными препаратами, а профилактические действия одного направления.
- Анатомический и патофизиологический фактор. Как в случае бронхиальной астмы, так и в случае аллергического ринита эпителий из носовой полости, бронхиолы и дыхательные пути подвержены одним и тем же воспалительным процессам.
В любом варианте эти две патологии необходимо четко диагностировать и незамедлительно лечить, так как большая вероятность возникновения хронических форм этих заболеваний приводит к серьезным последствиям и несет большую опасность для здоровья.
источник
Аллергический ринит в большинстве случаев лежит в основе развития бронхиальной астмы. Как лечить прогрессирующее заболевание и избежать опасных осложнений – читайте далее.»
Аллергический ринит – заболевание верхних дыхательных путей, вызванное контактом с аллергеном. При отсутствии своевременного лечения и других провоцирующих факторов приводит к бронхиальной астме (кроме того, утяжеляет её течение). У явления есть и второе название – атопическая астма (т.е. хроническое воспаление дыхательных путей, спровоцированное аллергеном).
Аллергический ринит сопровождается воспалением слизистой носа, насморком, чиханием и затрудненностью дыхания. Проявления заболевания затрагивает только верхние дыхательные пути, однако в некоторых случаях «переходит» на нижние. Это объясняется единством дыхательных путей – носовая полость и лёгкие анатомически связаны. Поэтому поражение слизистой носа приводит к идентичной патологии в слизистой оболочке бронхов.
Основная причина заболевания – контакт с возбудителем, к которому у организма повышена чувствительность. Обычно инородные частицы «устраняются» слизистой носа в течение нескольких минут, не вызывая реакции организма. Аллергены же быстро всасываются в клетки, освобождая свободный гистамин, провоцирующий отёк и воспаление слизистой.
Развитию недуга способствуют следующие факторы:
- Постоянный контакт с аллергеном;
- Курение;
- Дополнительные поражения дыхательных путей;
- Отсутствие лечение.
В результате возникает атопическая астма. Воспалительный процесс «переходит» на бронхи, становится хроническим и сложнее поддаётся лечению.
Помимо основной причины недуга – контакта с аллергенами, существует ряд факторов, которые увеличивают вероятность развития болезни.
- Наследственность (если родители – аллергики, шансы ребёнка «избежать» заболевания примерно 30%);
- Плохая экология (различные атмосферные загрязнители вызывают воспалительные процессы в организме);
- Профессиональная деятельность (вредные пары и ядовитые вещества поражают бронхи).
Также к факторам риска можно отнести частые стрессы и неправильное питание. Нарушения в работе нервной системы и желудочно-кишечного тракта сказывается на состоянии всего организма.
Первые признаки развивающегося приступа проявляются в виде сухого кашля, насморка и болезненных ощущений в районе живота. Если обострение не купировать, состояние больного ухудшится.
Проявятся другие ярко выраженные симптомы:
- Одышка;
- Частое затруднённое дыхание с хрипами;
- Выделение мокроты с сильным кашлем;
- Боль и чувство стеснения в груди.
Все эти физиологические процессы провоцируют спазмолитическое сокращение мускулатуры, образование слизистых «пробок» и нарушенная реакция бронхов. В некоторых случаях приступ сопровождается повышением температуры тела из-за воспаления лёгких (отёка стенок бронхов).
Установление тяжести заболевания основывается на количестве и «качестве» приступов. Самая лёгкая степень называется «интермиттирующей». При такой форме болезни дневные приступы случаются не чаще раза в неделю, ночные – примерно 1- 2 раза в месяц.
Другие степени заболевания:
- Персистирующая (симптомы проявляются чаще 1 раза в неделю, приводят к снижению активности);
- Средняя (приступы случаются каждый день, сказываются на качестве сна и общем состоянии организма);
- Тяжёлая (симптомы проявляются постоянно, больной не может вести нормальный образ жизни).
В тяжелых случаях болезнь требует постоянного наблюдения со стороны специалистов. При прогрессировании недуга приступы случаются чаще, их длительность также увеличивается. Больному может понадобиться экстренная помощь, иначе последствия будут необратимыми.
Обычное обострение симптомов аллергической астмы быстро купируется заранее приготовленными препаратами. Однако в некоторых случаях приступы удушья развиваются внезапно и стремительно, приводя к тяжелым последствиям. Например, к затрудненному дыханию, внезапной его остановке или к разрыву альвеол лёгких (в редких случаях). Без экстренной помощи осложнения приводят к летальному исходу.
Причины возникновения критического состояния:
- Сопутствующие заболевания (болезни лёгких, сердечно-сосудистые нарушения и т.д.);
- Воспалительные процессы в организме, провоцирующие повышения температуры тела;
- Продолжающийся контакт с возбудителем;
- Несоблюдение назначенной терапии;
- Неправильная техника ввода препаратов;
- Вредные привычки;
- Тяжелая степень заболевания.
Также осложнения могут возникнуть из-за врачебной ошибки: неправильно подобранной терапии или неадекватной оценки контроля бронхиальной астмы. Однако это исключительные случаи. Современные методы лечения позволяют успешно контролировать течение заболевания при помощи своевременной диагностики и медикаментов. Главное, ответственно относиться к своему здоровью и соблюдать предписания врача.
Заболевание выявляется при помощи опроса и визуального осмотра больного, забора крови и мазков слизистой, анализ мокроты. При исследовании обнаруживается повышенное содержание эозинофилов, что говорит об аллергической форме астмы. Для определения возбудителя используется панель аллергенов (взрослые диагностические методы отличаются от детских).
Также проводятся комплекс исследований, направленный на выявление основных признаков аллергического бронхита:
- Компьютерная томография (определяет утолщение слизистой оболочки в носовых пазухах);
- Выстукивание и выслушивание лёгких (выявляет хрипы и свистящее дыхание);
- Рентгенография (обнаруживает эмфизему лёгочной ткани и усиленный лёгочный рисунок);
- Спирометрия (определяет изменения дыхания).
Последнее исследование считается наиболее эффективным в определении астматического недуга. Также спирометрия позволяет выявить тяжесть приступа и эффективность терапии (если лечение уже проводилось).
Первым делом устраняется контакт с аллергеном, вызывающим недуг. Затем назначается комплексная терапия. Благодаря идентичным воспалительным процессам и симптомам, лечение обоих недугов проводится по одному плану.
Купируется аллергический бронхит (аллергический ринит с астмой) при помощи:
- Медикаментов;
- Дыхательной гимнастики;
- Физиопроцедур (ингаляции, УВЧ-терапии и т.д.).
Также большой упор делается на аллерген-специфической иммунотерапии. Суть процедуры – введение в организм пациента небольших доз аллергена. В результате снижается чувствительность к возбудителю, симптомы заболевания становятся менее выраженными. Это позволяет снизить дозировку медикаментов без ухудшения состояния больного.
Аллергический ринит и бронхиальная астма тесно связаны, поэтому проводится единая системная терапия. Однако есть особенности в назначении препаратов, которые зависят от симптоматики и тяжести заболевания.
| Типы препаратов | Воздействие на организм | Особенности применения, побочные эффекты |
| Интраназальные глюкокортикостероиды | Противовоспалительные препараты, эффективные на всех этапах лечения. Нормализует носовое дыхание, способствует прекращению насморка и чихания. | Используются в качестве базовой терапии средней и тяжелой формы аллергического ринита (без угрозы атрофии слизистой). В целом хорошо переносятся больными. Однако могут вызывать побочные эффекты в виде сухости в носу и кровотечения при неправильном использовании препарата (струю из пульверизатора нужно направлять на латеральную стенку носа). |
| Антигистаминные седативные (I поколения) и неседативные (II поколения) | Подавляют действие свободного гистамина. Это вещество, которое высвобождается из клеток при попадании аллергена в организм. При взаимодействии с некоторыми рецепторами гистамин провоцирует появление отеков, высыпаний и зуда. Антигистаминные средства уменьшают эти проявления и снижают необходимость в бронхолитических препаратах. | Используются для лечения аллергического ринита с лёгкими симптомами (при интермиттирующем и персистирующем течениях). Приём антигистаминных препаратов I поколения запрещён при сопутствующей бронхиальной астме из-за выраженных побочных эффектов (сухость слизистой, тахикардия, задержка мочи). Кроме того, принимать препарат нужно часто, а организм быстро привыкает к медикаменту. В результате с каждым приемом требуется больше лекарства. АГП II полностью лишены «недостатков» АГП I, поэтому их следует принимать для лечения аллергического ринита и сопутствующей бронхиальной астмы. |
Если больной страдает персистирующей формой бронхиальной астмы, препараты назначаются примерно за 2 недели до предполагаемого обострения. Таким образом удаться избежать резких приступов удушья и существенно облегчить состояние больного во время рецидива заболевания.
Помимо медикаментозной терапии и физиопроцедур, при лечении аллергического ринита и астмы используют специальные упражнения. Дыхательная гимнастика помогает смягчить приступы и предотвращает развитие осложнений.
Комплекс состоит из нескольких упражнений, которые выполняются в разных положениях тела. Больной формирует для себя программу, максимально комфортную для выполнения.
| И.п. – лежа на спине | И.п. – стоя | И.п. – сидя на полу |
| 1. Колени аккуратно притягиваются к груди на выдохе. На вдохе возвращаются в исходное положение. 2. Руки лежат под ягодицами. Живот втягивается на медленном глубоком выдохе, затем выпячивается при сильном вдохе. | 1. Ноги – на ширине плеч. Вместе с глубоких вдохом руки разводятся в стороны до уровня плеч. Далее – резкий выдох, при котором руки опускаются и хлопают по бедрам. Упражнение также можно выполнять при медленной ходьбе на месте. 2. Руки лежат на поясе. Живот выпячивается вместе с медленным вдохом, на резком выдохе – втягивается с силой. Дыхание через нос. 3. Руки вдоль тела. На вдохе плечи медленно поднимаются, после резкого выдоха также неторопливо возвращаются в исходное положение. 4. На вдохе руки поднимаются в стороны и вверх, спина прогибается назад (стоять на носках). На выдохе аккуратный наклон вперед и округление спины, во время которого нужно «обнять» себя руками. | 1. Ноги вытянуты вперёд. При вдохе ртом руки поднимаются до уровня плеч, при медленном выходе (слышится свистящий звук) опускаются. 2. Дыхание через соломинку, опущенную в ёмкость с водой. Упражнение повторяется несколько раз в течение дня (один подход – 10 минут). 3. Берутся обычные воздушные шарики и надуваются до тех пор, пока не лопнут. За день нужно «лопнуть» 3 – 4 шарика. При выполнении дыхательной гимнастики главное – регулярность. Иначе нужного эффекта достичь не удастся. Заболевание диагностируется у детей любого возраста (старше года). Как правило, возникновению астмы предшествуют какие-либо аллергические проявления. Например, дерматит. Затем этот недуг переходит в аллергический ринит, который, в свою очередь, плавно «перетёкает» в бронхиальную астму. Цепочка таких «превращений» получила в медицине отдельное название – атопический марш. При данном заболевании симптомы у ребенка и взрослого практически идентичны. Единственное различие – у детей наблюдается большая чувствительность к пищевым аллергенам. Лечение бронхита у детей проводится под контролем иммунолога и аллерголога. Начинается, как и у взрослых пациентов, с выявления возбудителей. Затем основной акцент делается на иммунотерапию. Также назначаются медикаменты, оказывающие минимальное отрицательное влияние на развитие детского организма. При своевременном лечении аллергического ринита вместе с бронхиальной астмой прогноз благоприятный. Если откладывать терапию, болезнь начнёт прогрессировать, а список возбудителей заболевания увеличится. Симптомы аллергического ринита могут проявляться на протяжении всей жизни. Особенно, если пациент время от времени контактирует с аллергеном. Поэтому говорить о времени, когда больной полностью излечивается от недуга, сложно. Можно спрогнозировать только длительность периода обострения ринита. Он зависит от нескольких факторов:
Однако основной фактор – время контакта с возбудителем. Если обострение спровоцировали пищевые аллергены, рецидив продлится несколько дней. Достаточно исключить продукты из рациона и пропить курс препаратов. При реакции на пыльцу растений – как правило, обострение затянется на весь сезон цветения (если нет возможности уехать на это время). При постоянном контакте с раздражителем заболевание часто даёт рецидивы в течение года. Например, при проживании в загрязнённом помещении. Если аллергический ринит осложнён астмой (недуг хронического характера), частота приступов увеличивается в зависимости от степени заболевания – от одного в неделю до ежедневных (при тяжелых течениях). При развившейся аллергии определённых профилактических мер нет. Основная задача – соблюдать рекомендации врача, выполнять дыхательные упражнения и избегать контакта с возбудителями, чтобы минимизировать приступы. Если аллергии нет, рекомендуется повышать иммунитет. Это позволит снизить чувствительность к инородным частицам, попадающим в организм. источник |
 противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд);
противовоспалительные (которые назначают при астме – Недокромил натрия, Дексаметазон, и специальные, для лечения синусита – Синупрет, Флюколд); Отказ от курения.
Отказ от курения. бессонница;
бессонница; PRIST – радиоиммуносорбентный тест, с его помощью определяют уровень IgE в крови.
PRIST – радиоиммуносорбентный тест, с его помощью определяют уровень IgE в крови.