Астма возникает при развитии воспалительного процесса в бронхах. Патология является хронической и полному излечению не поддается. При астме период ремиссии может сменяться внезапным приступом, представляющим опасность для жизни больного.
Чтобы избежать осложнений и тяжелых последствий, при купировании приступов бронхиальной астмы необходимо использовать специальные методы стабилизации состояния больного и быстродействующие препараты.
Бронхиальная астма является заболеванием, развивающимся вследствие воспалительного процесса в бронхах, который возникает в результате болезней органов дыхания, аллергической реакции, курения, плохой экологии и приема некоторых медикаментозных препаратов.
Астма относится к патологиям хронического типа, поэтому даже при длительной ремиссии у больного периодически случаются приступы.
Опасность таких обострений заключается в том, что приступы астмы возникают резко и приводят к удушью, являющемуся следствием спазма мышц бронхов. Развитие спазма сопровождается выделением секрета, который скапливается в дыхательных путях и препятствует поступлению в легкие воздуха.
Бронхиальная астма не излечивается. Терапевтические меры при этом заболевании направлены на продление ремиссии и сокращение периодов обострения.
Поддерживающее лечение включает уменьшение воздействия провоцирующих факторов, прием необходимых препаратов для предотвращения спазмов бронхов, соблюдение диеты и своевременную помощь при приступах.
Причиной приступов, как правило, становится воздействие аллергенов. Также обострение может спровоцировать холодный воздух, стресс, физическая нагрузка, респираторные инфекции или вдыхание воздуха, содержащего вредные вещества (например, табачный дым или химикаты).
Для предупреждения асфиксии необходимо обращать внимание на признаки ухудшения состояния больного:
- сильная отдышка;
- свист и хрипы при дыхании;
- чувство распирания в груди;
- затруднение дыхания;
- бледность и синюшность кожных покровов;
- тяжелый и беспрестанный кашель.
При длительном отсутствии необходимой помощи при удушье человек может потерять сознание. Не исключается летальный исход из-за недостатка кислорода.
У больных астмой спазмы бронхов могут случаться с разной частотой и интенсивностью. В некоторых случаях можно справиться самостоятельно, но при ухудшении состояния больного требуется медицинская помощь.
Если у человека диагностирована бронхиальная астма, то сам больной, а также его близкие должны быть осведомлены, как оказать первую помощь при приступах. Чтобы не навредить человеку, следует соблюдать определенный алгоритм действий.
Первая помощь включает следующие манипуляции:
- посадить больного на стул;
- освободить грудную клетку от одежды (для облегчения дыхания);
- дать ингалятор и другие лекарственные средства;
- успокоить больного.
Важно контролировать частоту применения ингалятора, так как удушье вызывает панику, и сам астматик может использовать аэрозоль слишком часто. Передозировка препаратов данной группы опасна для жизни.
После первого применения при приступе бронхиальной астмы повторное использование ингалятора допустимо только через 10 минут.
В тяжелых случаях, когда перечисленные действия не дают результата, вызывают скорую помощь. До приезда врачей пациент должен быть под постоянным наблюдением.
При длительном ожидании бригады медиков необходимо набрать номер скорой помощи и действовать согласно продиктованным специалистом рекомендациям.
Для того чтобы не возникло осложнений, необходимо купировать приступ астмы как можно быстрее. Нехватка кислорода сказывается на всем организме, поэтому последствия могут быть непредсказуемыми.
Купирование приступа бронхиальной астмы требует:
- жесткого самоконтроля больного в момент приступа;
- правильного применения лекарственных препаратов.
Больным с бронхиальной астмой необходимо знать все действия по купированию бронхоспазма и стараться контролировать себя для исключения паники. Усугубиться состояние может в любой момент, и при отсутствии помощи со стороны астматик должен уметь оказать себе первую помощь самостоятельно.
Приступ астмы предполагает моментальное использование рекомендованного врачом ингалятора. В связи с этим астматикам всегда следует иметь аэрозоль при себе.
После применения препарата нужно сесть и постараться успокоиться. Для этого можно принять легкое успокоительное и сделать дыхательную гимнастику. Пока человек будет находиться в состоянии паники, спазм бронхов не прекратится.
Важно! При астматических приступах нельзя ложиться. Положение лежа будет способствовать затруднению дыхания, тем самым усугубляя состояние больного.
Если ситуация не контролируется, вызывают скорую помощь. Прибывшие специалисты должны провести введение лекарственного средства, снимающего бронхоспазм. При тяжелом состоянии больной может быть госпитализирован.
В момент приступа астмы сам больной и люди, находящиеся рядом, могут поддаться панике, совершив ряд действий, способных навредить больному.
- принимать положение лежа;
- вдыхать эфирные масла;
- пить травяные настои;
- делать ингаляции с травами;
- ставить на грудь горячие компрессы;
- увеличивать частоту ингаляций;
- самостоятельно вводить препараты сильного действия;
- принимать медикаменты без рекомендации врача.
Для купирования приступов бронхиальной астмы используют лекарственные средства, прописанные лечащим врачом. Астматикам противопоказано использование медикаментов, назначенных другому больному.
В большинстве случаев пациентам с астмой прописывают препараты для купирования приступов из группы бронхолитиков, обычно вводимые в виде ингаляции. К веществам данной группы относятся:
- адреномиметики, например, сальбутамол или тербуталин, быстро снимающие спазмы путем расширения капилляров и воздействия на рецепторы мышц бронхов;
- М-холинолитики, например, ипратропия бромид, оказывающий расслабляющий эффект на мышечную ткань бронхов.
Для снятия спазмов рекомендовано принять лекарство с антигистаминным действием для снятия отечности в бронхах, а также спазмолитики, усиливающие расслабление мышц после ингаляции аэрозолем.
Для купирования тяжелого приступа могут применяться препараты, содержащие эпинефрин. Медикаменты данной группы оказывают сильное воздействие и имеют множество противопоказаний, по этой причине самостоятельно их использовать не рекомендуется.
Важно! Эпинефрин и адреналин при бронхиальной астме применяются специалистами и требуют точного соблюдения дозировки. Превышение дозы приводит к серьезным побочным эффектам.
Астматические приступы сложно контролировать. Удушье может начаться в любом месте и в любое время. У больных не всегда под рукой оказывается нужный препарат. В таких случаях желательно уметь обходиться другими способами.
Важно! Если приступ средней или тяжелой степени, не стоит пытаться купировать его без медикаментозных препаратов. Необходимо сразу же вызывать скорую помощь.
В домашних условиях можно остановить приступ простыми средствами и способами:
- на ватный диск или салфетку наливают небольшое количество нашатырного спирта и с расстояния 10 — 15 см дают вдохнуть больному пары препарата (не следует подносить диск слишком близко);
- лук или чеснок натирают либо мелко нарезают и, выложив на ткань, прикладывают к груди астматика, чтобы облегчить дыхание (важно исключить аллергический фактор);
- набирают в ванну горячей воды и заводят больного в комнату на 5 – 10 мин, влажный горячий воздух поспособствует расслаблению бронхов;
- в таз наливают очень теплую воду и опускают туда ноги больного, в этот момент делают легкий массаж верхней части туловища;
- в стакане теплой воды разводится сода (2 ч. л.) и добавляется 3 капельки йода. Жидкость пьют по четыре глотка через каждые 20 мин;
- в кастрюле варят картофель 5 -10 минут, после убирают емкость с огня и ставят на стол, больной садиться над кастрюлькой и, накрывшись полотенцем, дышит горячим паром.
После принятия мер в домашних условиях для снятия бронхиальных спазмов нужно обратиться к лечащему врачу для контрольного обследования и получения рекомендаций.
Комплексы дыхательных упражнений для астматиков способствуют быстрому устранению последствий недостатка кислорода, оказывают успокаивающее действие и помогают восстановить дыхание во время приступа.
После приема лекарственных препаратов и уменьшения интенсивности симптомов больному рекомендуется выполнение основных упражнений:
- Руки на талии. Делают глубокий вдох, одновременно надувая живот. Делают резкий выдох. Живот втягивается.
- Ладони сжаты и подняты над головой. Больной встает на носочки, в момент выдоха тянется и вверх и резко опускает руки вниз, при этом вставая с носочков на стопу.
- Руками обхватывают грудь, немного надавив на грудную клетку. Медленно выдыхая, произносят звуки «бррох», «рррр», «бррх» и «дррох».
- В положении стоя руки опускают и делают медленный вдох, приподнимая плечи. В момент опускания плеч выдыхают с одновременным произношением «кха».
Для эффективного выполнения дыхательной гимнастики больному астмой нужно знать: вдох должен быть коротким и выполняться через нос, выдыхают через рот. Также следует придерживаться правила выполнения упражнений под счет до четырех.
Дети, больные астмой, переносят приступы тяжелее, чем взрослые. В момент обострения важно правильное поведение родителей. Близкие должны быть максимально спокойны, поскольку самостоятельно ребенок справиться со своим состоянием не сможет.
Обратите внимание! Родители могут не прибегать к вызову скорой помощи только при легких астматических приступах у детей. В тяжелых случаях обязательно нужен врач.
- исключить контакт с аллергеном;
- снять одежду, сковывающую дыхание;
- посадить ребенка в положение полусидя;
- постараться успокоить малыша;
- дать пить воды (небольшими глотками, но часто).
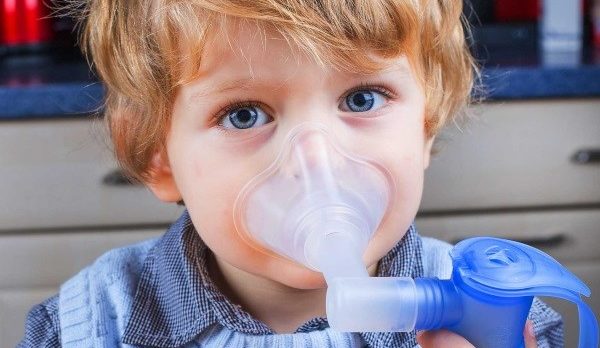
В первые минуты для купирования приступов бронхиальной астмы применяют ингаляторы, назначенные специалистом. Ребенку необходима одна доза препарата каждые 20 минут. Максимальное число ингаляций – шесть.
Поскольку ребенок не всегда способен вдохнуть всю дозу лекарственного средства, желательно применять специальные насадки, облегчающие поступление препарата непосредственно в горло.
Никакие сильнодействующие медикаменты или народные средства больным детям давать не рекомендуется. Исключение составляют антигистаминные препараты, если провоцирующим фактором стала аллергическая реакция.
Заболевание бронхов требует постоянного соблюдения профилактических мер. Людям, находящимся в группе риска, рекомендуется принимать меры первичной профилактики, предполагающие исключение воздействия негативных факторов, провоцирующих заболевание, ведение здорового образа жизни, а также укрепление иммунитета.
Вторичная профилактика рекомендуется больным бронхиальной астмой для снижения частоты приступов.
Профилактические меры включают:
- своевременное проведение терапии при респираторных заболеваниях;
- регулярное применение назначенных врачом препаратов;
- ежедневное выполнение упражнений дыхательной гимнастики.
Бронхиальная астма может быть очень опасна и иметь серьезные последствия. Правильное купирование спазмов бронхов поможет снизить вероятность повторных приступов и предупредить осложнения.
источник
Купирование приступа бронхиальной астмы предполагает реализацию действий, которые нацелены на блокирование обструктивного синдрома. Жизненно необходимо своевременно принять подходящий препарат. Это позволит расширить просвет в дыхательных путях, снять одышку, избавиться от кашля.
Если ингаляции проводятся 1-2 раза в неделю исключительно днем, то астма является контролируемой. В противном случае следует принять более серьёзные меры, иначе избежать астматического статуса не удастся.
Внимание! Основные симптомы асфиксии: учащенное дыхание, тахикардия, головокружение и сильные боли в голове, посинение кожных покровов, ощущение сдавливания в груди, слабость во всём теле.
В целях прекращения приступа могут быть приняты следующие Бета2-агонисты:
Формотерол — лекарство продолжительного действия. Очень часто его назначают в качестве компонента базисной терапии, а также для предупреждения приступов при известном аллергене. Противопоказания такие:
- персональная непереносимость компонентов состава;
- приём детьми, чей возраст составляет 6 лет и менее;
- беременность и лактация (требуется консультация с доктором).
Формотерол предлагается в виде капсул с порошком для ингаляций либо как порошок:
- формотерол изихейлер;
- оксис турбухалер;
- форадил и др.
Фенотерол — лекарство, которое позволяет расширить сосуды и бронхи, участить дыхание, активировать реснички мерцательного эпителия путей дыхания. Имеются следующие показания:
- необходимость в устранении асфиксии,
- профилактика бронхоспазма.
Внимание! Интервал между ингаляциями должен составляет минимум три часа, иначе здоровью может быть нанесён непоправимый вред.
Есть противопоказания, а именно:
- второй и третий триместры беременности;
- период лактации;
- возраст менее 6 лет;
- тахиаритмия;
- персональная непереносимость компонентов состава.
Внимание! Возможны побочные эффекты: запоры, боли в грудной клетке, головокружение, тошнота и рвота, слабость и потливость.
Сальбутамол позволяет расширить бронхи и расслабить гладкую мускулатуру в стенках сосудов и бронхов. Также данное средство блокирует выделение гистамина, уменьшает тонус матки, воздействует на миокард.
Наиболее популярны аэрозоли:
- саламол эко;
- вентолин;
- сальбутамол АВ;
- асталин и др.
Есть такие противопоказания:
- персональная непереносимость компонентов состава;
- возраст пациента 2 года и меньше;
- беременность (требуется консультация со специалистом).
Подбирая препараты для купирования приступа бронхиальной астмы, обязательно нужно учитывать, насколько часто случается удушье, регулярно это происходит или спонтанно. Если приступы контролируемые, то лучше применять эуфиллин в таблетках. Он позволяет стабилизировать состояние и улучшить проходимость бронхов.
В целях снятия асфиксии у человека, который невосприимчив к b2-агонистам, выполняется инфузионное (капельное) введение, причём обязательно в стационарных условиях. В некоторых случаях используется инъекционный раствор натрия хлорида с глюкозой.
Теофиллины рекомендованы при острых состояниях. Схожий эффект возникает и при приёме иных средств ксантинового ряда, к примеру, теобромина. В случае возникновения необходимости в длительном лечении назначают теотард, теодур, ретавил.
В данном случае проводятся ингаляции с окситропиумом бромида и ипратропимом. Они показаны в том случае, если у пациента диагностируется гипертония или сердечно-сосудистые патологии. Антихолинергические препараты отлично подходят для тех случаев, когда аллергеном выступила вирусная инфекция. Детям состав необходимо вводить при помощи небулайзера.
Удаётся полностью избавить больного от удушья. Эффект возникает через полчаса после впрыскивания. Уменьшается объём мокроты и слизи, мышцы расслабляются, увеличивается просвет дыхательных путей.
Купирование приступа аспириновой, рефлюкс-индуцированной, профессиональной и иной бронхиальной астмы возможно при помощи антигистаминных медикаментов. Наиболее часто используется:
Также остановить приступ помогают подкожные инъекции но-шпы и папаверина. При определении дозировки важно учесть текущее состояние пациента.
Купирование приступа экзогенной, эндогенной и смешанной бронхиальной астмы возможно при помощи гормонов — гидрокортизона, полькортолона, преднизалона, десаметазона. Здесь есть несколько показаний:
- критические состояния больного;
- невосприимчивость к иным средствам.
Делается инъекция внутривенно и подкожно. Удаётся снять воспаление и расслабить мышцы.
Возможен и однократный приём гормонов, и прохождение целого курса (3-7 дней). Как только наступает ремиссия, можно начинать уменьшать дозу.
Внимание! Запрещено резко отменять гормоны. Это поспособствует развитию асфиксического синдрома.
Препараты для купирования приступа бронхиальной астмы негормонального типа также позволяют предупредить воспаление слизистой. Специалисты рекомендуют капсулы интал, которые принимаются при помощи особого ингалятора под названием «спинхалер». После того как пациент прокалывает оболочку, он должен вдохнуть порошок в определённой дозировке. В сутки можно принимать не более 4 капсул. Купировать приступ позволяет всего одна капсула.
В случае наличия раздражающего действия нужно провести ингаляцию с сальбутамолом либо беротеком. Восемь процентов от положенного объёма всасывают лёгкие, 50 процентов остаётся во рту. Чтобы убрать остатки, нужно прополоскать рот. Чтобы снять спазм, потребуется один впрыск. Через 20 минут можно оросить рот. Такие медикаменты рекомендованы для астматиков, которые не переносят порошок.
Для устранения спазмов показаны такие лекарства:
Внимание! Указанные выше препараты не позволяют избавиться от приступа. Прежде чем употребить тот или иной продукт, нужно обязательно изучить инструкцию.
Пожалуйста, поделитесь этой статьей в соцсетях. Это поможет другим людям узнать о том, как купировать приступы бронхиальной астмы.
источник
У большинства пациентов существует потребность в препаратах для снятия неприятных ощущений при астме – кашля, одышки, приступов затрудненного дыхания. Считается, что астма контролируется, если ингаляция таких лекарств проводится не чаще, чем дважды в неделю, причем только в дневные часы. В случае если потребность в препаратах «скорой помощи» увеличивается, необходимо обратиться к врачу, чтобы избежать тяжелого осложнения – астматического статуса.
Купирование приступов или других симптомов астмы проводится с помощью β2-агонистов короткого действия, реже – ипратропия бромида. В некоторых случаях показано совместное использование этих препаратов. Все они называются «бронхолитики», что означает «расширяющие бронхи». Это действие помогает восстановить нормальную проходимость бронхиального дерева и быстро избавиться от беспокоящих симптомов астмы.
Итак, помощь при бронхиальной астме быстро оказывают β2-агонисты короткого действия и ипратропия бромид. Рассмотрим эти препараты подробнее.
Как средства «скорой помощи» применяются следующие вещества:
- сальбутамол;
- фенотерол;
- формотерол (препарат длительного действия, применяется для купирования приступов с ограничениями).
Сальбутамол – так называемый β-адреномиметик, он обладает сродством к β2-адренорецепторам. Эти чувствительные нервные окончания расположены в стенке бронхов, миометрии (мышце матки), кровеносных сосудах. В физиологических условиях их активируют катехоламины, прежде всего адреналин. Под действием адреналина или его агонистов, таких как сальбутамол, гладкая мускулатура в стенках бронхов и сосудов расслабляется.
Сальбутамол вызывает такие эффекты:
- расширяет бронхи, в результате уменьшается сопротивление дыхательных путей, увеличивается емкость легких, купируется спазм бронхов;
- вызывает расширение сосудов, питающих сердце, не влияя на артериальное давление;
- снижает тонус и сократимость матки;
- блокирует выделение гистамина и других медиаторов аллергии и воспаления;
- оказывает слабое действие на миокард, несколько учащая и усиливая сердечные сокращения.
При использовании сальбутамола в виде аэрозоля он быстро всасывается в кровь, однако его содержание в крови низкое. Метаболизм вещества происходит в печени, выделяется оно и продукты его обмена с мочой. Период полувыведения (время вывода из организма половины поступившей дозы) составляет 2 – 7 часов, поэтому эффект сальбутамола недолгий.
При бронхиальной астме сальбутамол используется для купирования приступов при любой тяжести болезни. Его можно принимать и для предупреждения приступа, например, при астме физического усилия перед интенсивной нагрузкой.
- расширение сосудов, возможно снижение артериального давления и небольшое учащение сердцебиения;
- головная боль, головокружение, реже тошнота и рвота;
- редкие случаи аллергии – отек Квинке, крапивница, кожная сыпь, падение артериального давления и обморок;
- дрожь в руках, судороги мышц, в некоторых случаях – парадоксальный спазм бронхов.
- в 1 и 2 триместрах беременности вещество противопоказано при угрозе выкидыша, а в 3 триместре – при кровотечениях и токсикозе; вообще применение сальбутамолоа при беременности допускается, но необходимо оценить потенциальный риск для плода;
- возраст до 2 лет;
- индивидуальная непереносимость препарата.
- вещество выделяется с грудным молоком, поэтому при лактации нужно оценить риск для ребенка;
- с осторожностью следует использовать при нарушениях сердечного ритма, гипертонии, миокардите, пороке сердца, сахарном диабете, гипертиреозе и глаукоме – применение возможно только при разрешении врача и под контролем пульса, давления, уровня сахара в крови;
- при частом использовании возможно снижение уровня калия в крови, особенно это вероятно при тяжелой астме, поэтому необходим контроль этого биохимического показателя;
- риск гипокалиемии возрастает при одновременном приеме сальбутамола и теофиллина, глюкокортикостероидов для внутреннего применения, мочегонных препаратов (гипотиазида, фуросемида);
- если пациент одновременно принимает β-блокаторы по поводу болезней сердца или гипертонии (например, атенолол, метопролол, бисопролол), эффект и сальбутамола, и этих препаратов может уменьшаться, так как они имеют противоположное фармакологическое действие;
- при одновременном использовании сальбутамола и теофиллина повышается вероятность нарушений сердечного ритма, необходим регулярный контроль электрокардиограммы (ЭКГ).
Сальбутамол для купирования приступов бронхиально астмы можно использовать в следующих лекарственных формах:
Для купирования приступа обычно используется 1 – 2 вдоха, через 10 минут можно повторить введение лекарства. Дозировка индивидуальна и подбирается врачом и пациентом в зависимости от тяжести симптомов. Максимальное число доз препарата в сутки – 12.
- Асталин;
- Вентолин;
- Саламол Эко;
- Саламол Эко Легкое дыхание (активируемый вдохом);
- Сальбутамол;
- Сальбутамол АВ;
- Сальбутамол-МХФП;
- Сальбутамол-Тева.
Растворы для ингаляций предназначены для введения с помощью небулайзера. Улучшение наступает через 10 – 15 минут после ингаляции, поэтому для быстрого купирования приступа удушья такая форма не подходит.
Растворы сальбутамола для ингаляций через небулайзер представлены следующими препаратами:
- Вентолин небулы;
- Саламол Стери-неб;
- Сальгим.
Порошок для ингаляций Сальгим применяется с помощью ингалятора «Циклохалер». Для купирования приступа назначается однократно.
Капсулы для ингаляций Цибутол Циклокапс применяются с помощью ингалятора «Циклохалер», для купирования приступа достаточно 1 капсулы. Для профилактики бронхоспазма используется однократное введение в сутки. При обострении суточная доза может быть увеличена.
Это вещество по свойствам очень близко к сальбутамолу. Фенотерол – β-адреномиметик с преимущественным сродством к β2-адренорецепторам.
- расширение бронхов;
- учащение дыхания и увеличение его глубины;
- активация ресничек мерцательного эпителия дыхательных путей;
- расширение сосудов;
- снижение тонуса и сократимости миометрия.
Препарат метаболизируется в печени, выводится с желчью и мочой.
- профилактика бронхоспазма;
- купирование приступа бронхиальной астмы.
При использовании в качестве средства «скорой помощи» промежуток между ингаляциями – не менее 3 часов.
- учащенное сердцебиение, давящие боли за грудиной, иногда снижение артериального давления;
- головокружение и головная боль, тревожность и раздражительность, дрожь в руках;
- отрыжка, тошнота и рвота, запоры;
- возможно повышение уровня глюкозы в крови;
- кашель, иногда – парадоксальный спазм бронхов;
- потливость, слабость, боли в мышцах и их спазмы, снижение уровня калия в крови, редко – аллергическая реакция.
- возраст до 6 лет;
- гипертрофическая кардиомиопатия с обструкцией выносящего тракта;
- гипертиреоз;
- тахиаритмии (например, пароксизмальная суправентрикулярная тахикардия);
- индивидуальная непереносимость;
- 2 и 3 триместры беременности;
- лактация.
- с осторожностью используется в 1 триместре беременности, при сахарном диабете, недавно перенесенном инфаркте миокарда (до 3 месяцев как минимум), гипертиреозе, феохромоцитоме, тяжелой сердечной недостаточности;
- при передозировке может вызвать необратимый спазм бронхов;
- с осторожностью следует применять фенотерол с некоторыми лекарствами: глюкокортикоидами, антихолинергическими препаратами (в том числе ипратропия бромидом), теофиллином, мочегонными из-за возможности гипокалиемии;
- не рекомендуется одновременное использование с препаратами кальция, витамином Д и минералокортикоидами;
- эффект фенотерола снижается при одновременном назначении β-адреноблокаторов по поводу болезней сердца.
Фенотерол является действующим веществом ДАИ Беротек Н. Также он входит в состав растворов для ингаляций Беротек и Фенотерол-Натив. Эти растворы предназначены для использования в небулайзерах. Можно проводить ингаляцию перед физической нагрузкой при астме физического усилия.
Формотерол по своим свойствам, побочным эффектам и показаниям к применению аналогичен сальбутамолу и фенотеролу. Однако он обладает длительным действием, поэтому нередко используется как компонент базисной терапии и для предупреждения приступов в известных условиях (контакт с аллергеном, физическая нагрузка, выход на холод и так далее). Для купирования приступов его используют лишь в случае отсутствия короткодействующих β2-агонистов (сальбутамола и фенотерола).
- возраст до 6 лет;
- индивидуальная непереносимость.
Формотерол с осторожностью можно применять во время беременности и лактации, оценив риск для ребенка.
- очень осторожно и под наблюдением врача препарат можно использовать при ИБС, нарушениях ритма и проводимости сердца, тяжело сердечной недостаточности, подклапанном аортальном стенозе, гипертрофической кардиомиопатии, тиреотоксикозе и удлинении интервала Q-T на ЭКГ;
- с осторожностью назначают при сахарном диабете и миоме матки;
- не рекомендуется комбинация с другими β-адреномиметиками, ингибиторами моноаминооксидазы, трициклическими антидепрессантами;
- совместное применение с глюкокортикоидами, мочегонными, теофиллином может вызвать гипокалиемию (необходим контроль калия в крови);
- есть опасность желудочковых аритмий, в том числе опасных для жизни, при одновременном приеме формотерола и хинидина, дизопирамида, прокаинамида (антиаритмических средств), фенотиазина, антигистаминных средств (использующихся для лечения аллергии), трициклических антидепрессантов;
- использование β-блокаторов может вызвать отсутствие эффекта формотерола.
Формотерол входит в состав ДАИ Атимос. При появлении симптомов можно ингалировать 1 – 2 дозы.
Препараты формотерола в виде порошка или капсул с порошком для ингаляций:
- Оксис Турбухалер;
- Форадил, капсулы с порошком и устройство для ингаляции (аэролайзер);
- Формотерол изихейлер;
- Формотерол-Натив, капсулы с порошком для ингаляций, с устройством для введения или без него.
Оксис Турбухалер назначают для поддерживающей терапии. Его можно дополнительно принимать для купирования приступов бронхоспазма. Увеличение потребности в препарате должно стать поводом для скорейшего обращения к врачу. Нужно помнить, что формотерол нежелательно регулярно использовать как средство «скорой помощи».
Это вещество относится к блокаторам М-холинорецепторов. Эти нервные окончания блокируются атропином. Активация м-холинорецепторов приводит к сокращению гладкой мускулатуры, в том числе и в стенке бронхов, а их блокада – к расслаблению мышечных клеток и увеличению бронхиального просвета.
Одним из препаратов, блокирующих м-холинорецепторы в стенке бронхов, является ипратропия бромид. Это вещество также угнетает секрецию слизи бронхиальными железами, уменьшая количество мокроты, закупоривающей дыхательные пути. При ингаляционном введении он мало всасывается в кровь, в основном проглатывается и выводится с калом.
Ипратропия бромид используется как препарат второго выбора для купирования и предупреждения приступов бронхиальной астмы, в тех случаях, когда β-адреномиметики не показаны, например, при болезнях сердца.
- сухость во рту, раздражение глотки, кашель;
- повышенная вязкость мокроты;
- головная боль и головокружение;
- запор, понос, тошнота, рвота.
- 1 триместр беременности;
- индивидуальная непереносимость.
- во 2 и 3 триместрах беременности применение возможно лишь при наличии серьезных показаний;
- безопасность во время лактации не установлена;
- с осторожностью использовать у детей до 6 лет;
- следует с осторожностью использовать вещество у больных с сопутствующей закрытоугольной глаукомой (повышенным внутриглазным давлением) и аденомой предстательной железы;
- для купирования приступа удушья рекомендуется использовать совместно с β2-агонистами короткого действия, поскольку эффект ипратропия бромида развивается позднее, однако такая комбинация повышает риск внезапного повышения внутриглазного давления.
Ипратропия бромид выпускается в виде ДАИ и раствора для ингаляций через небулайзер.
- Атровент Н;
- Ипратропиум Аэронатив.
- Атровент;
- Ипратропиум Стери-неб;
- Ипратропиум-Натив.
Для лечения острого бронхоспазма можно применять одновременно с β2-агонистами короткого действия, при необходимости ингаляцию повторяют.
Очень часто для купирования приступа астмы назначаются комбинированные препараты:
- Беродуал-Н, ДАИ, содержащий фенотерол и ипратропия бромид. Эффект наступает быстро. Дозировка β-агонистов снижена по сравнению с монотерапией, что позволяет избежать побочных эффектов.
- Ипрамол Стери-неб, раствор для ингаляций, содержащий ипратропия бромид и сальбутамол. Противопоказан детям до 12 лет.
- Ипратерол-Натив, раствор для ингаляций, содержащий ипратропия бромид и фенотерол. Раствор можно применять по назначению врача у детей младшего возраста, в сниженной дозировке.
- Симбикорт Турбухалер, порошок для ингаляций, содержащий формотерол и будесонид (глюкокортикоид). Он применяется для базисной терапии, но с его помощью можно и купировать приступ астмы. Особенно он показан при тяжелом течении и недостаточном контроле над заболеванием, при частой потребности в купировании симптомов. Препарат не рекомендуется детям младше 12 лет. Как и другие препараты с содержанием формотерола, он не рекомендуется для постоянного купирования симптомов. При увеличении потребности в лекарстве следует обратиться к врачу для коррекции базисной терапии.
источник
При атопической и инфекционно-аллергической астме для предотвращения бронхоспазма важно вовремя принять лекарство. Активное вещество расширит просвет в дыхательных путях, снимет одышку, позволит избежать астматического статуса. Купирование приступа бронхиальной астмы предусматривает действия, направленные на блокирование обструктивного синдрома. Для этой цели используются бронхоспазмолики, устраняющие симптомы обострения.
По механизму действия лекарства, подавляющие приступ подразделяются:
- на адрономиметики;
- холинолитики;
- теофиллины.
Универсальные препараты для купирования приступов – адреналин и эфедрин. Они стимулируют адренорецепторы, нивелируют симптомы, частично снимают отечность слизистой бронхов. Однако из-за непродолжительного действия и ряда побочных эффектов их применяют не часто. После попадания их в кровь нарушается сердечный ритм, возможен приступ стенокардии. Из этой группы мягче действует изадрин и его производные – озпреналин, новодрин. Препараты не провоцируют подъема давления и аритмию.
Формула избирательно действует на рецепторы бронхов, быстро нивелирует патологические симптомы. За счет отсутствия активной стимуляции α и β-рецепторов стенок сосудов, бронхов, мышц не провоцирует появление сопутствующих осложнений.
Адреномиметики короткого действия через ингаляционные подачи проникают в бронхиальное дерево и восстанавливают проходимость. Результат от аэрозольных впрыскиваний появляется через 5 минут и держится больше 4 часов. При тяжелом приступе рекомендуются таблетки:
С распространением небулайзеров появились лечебные растворы, доказавшие эффективность в лечении людей, которые не могут по определенным причинам использовать дозированный ингалятор.
Сальбутамол, фенотерол подходят не только для снятия острых симптомов, но и для профилактических целей, возникающих на фоне физического напряжения. Препараты короткого действия используют до 4 раз в день. При легком течении допустим эпизодический пероральный прием сальбутамола и вентолина. При вынужденном частом использовании наблюдается прогрессия бронхиальной активности. Нужно пересмотреть базовую терапия, скорректировать схему лечения. Популярные аэрозоли:
- асталин;
- сальбутамол с разными нахваниями: АВ, МХФП, Тева, Эко.
Для ингаляций предусмотрены: вентолин небулы, саламол стери-неб. При их отсутствии используется форматерол в разных формах: форадил, формотерол-натив. Для дополнительной терапии назначают Оксис Турбухалер
При контролируемых приступах оправдано применение эуфиллина в таблетках. Он эффективен для стабилизации состояния, восстановления проходимости бронхов после приступа. Для снятия астматического удушья для больных невосприимчивых к b2-агонистам назначается инфузионное (капельное) введение в условиях стационара. Характерные признаки устраняет внутривенный раствор натрия хлорида с глюкозой.
Теофиллин показан при острых состояниях (асфиксическом синдроме) для расширения бронхов. Аналогичное действие оказывают другие средства ксантинового ряда – синтофиллин, теобромин. Пролонгированные препараты теофеллина с длительным лечебным эффектом — ретавил, теодур, теотард в критических ситуациях не используют. Причем они токсичны, разрушают клетки печени и почек.
Действенны ингаляции с ипратропимом и окситропиумом бромида, применяемые для блокады приступа удушья при ограничении β-адреномиметиков. Процедуры показаны при сердечно-сосудистых аномалиях, гипертонии.
Спустя 30 минут после впрыскивания признаки удушья исчезают. Активное вещество блокирует М-холинорецепторы бронхиального дерева, что приводит к расслаблению мышц и увеличению просвета дыхательных путей. При этом снижается выработка слизи и объем мокроты. Детям состав вводят через небулайзер. В комбинации с беродуалом (b2-агонистом) формируется синергический (усиленный) эффект. Лучше всего антихолинергетики подходят для снятия приступов, спровоцированных вирусной инфекцией.
Самые популярные – пипольфен, супрастин, аллертек, эролин и другие. К купирующим средствам относятся инъекции папаверина и но-шпы – производных изохинолина, которые комбинируют с другими спазмолитиками и вводятся подкожно. Они негативно влияют на работу систем организма с гистаминовыми рецепторами — легкие, предстательную железу, мозг.
Показаниями для введения гормонов служат: критические состояния, невосприимчивость к другим бронхоспазмалитикам, применяемых при прогрессирующей дыхательной недостаточности. Системные кортикостероиды — преднизалон десаметазон, полькортолон, гидрокортизон вводят подкожно и внутривенно до полного блокирования приступа через 4-5 часов. Дозы распределяют с учетом суточного ритма продуцирования глюкокортикоидов.
- снижается воспаление слизистой бронхиального дерева;
- расслабляются гладкомышечные ткани.
Гормоны назначают однократно или курсом от 3 до 7 дней. После устойчивой ремиссии норму постепенно сокращают. Резкая отмена может привести к асфиксическому синдрому. К ингаляционным стероидным препаратам длительного использования относятся бекотид и ингакорт. В редких случаях при отсутствии лечебного эффекта используют поднаркозную бронхоскопию.
Для снятия приступа бронхиальной астмы, предупреждения воспаления слизистой, действенна формула с натрием хромогликатом. Принцип основан на блокаде медиаторов воспаления. В аптеках продаются капсулы интала для спинхалера – специального ингалятора, где после прокалывания оболочки вдыхается порошок в рекомендованной дозе. Стандартная суточная норма — 4 капсулы, но для блокады приступа достаточно одной.
При раздражающем действии сначала проводится ингаляции с беротеком или сальбутамолом. Легкие всасывают около 8% положенной дозы, во рту остается до 50 %. Остатки удаляются полосканием. Средство показано для приема на начальной фазе приступа. Для тех, кто плохо переносит порошок, приготовлены баллончики с активным веществом. Для снятия спазма достаточно одного впрыскивания. При необходимости спустя 20 минут орошается ротовая полость.
В список блокаторов тучных клеток входят:
Эти лекарства подходят для устранения спазмов, но бесполезны в момент приступа. По результативности находятся между инталом и гормональными средствами, часто эксплуатируются вместо стероидных ингаляторов. Фармопрепараты этой группы позволяют сократить на 45% дозу глюкокортикоидов.
В критические моменты при сильных спазмах бронхов эффективны симптометики — алупен, беротекс, бекотид, бенакорт. Однако при частых впрыскиваниях аэрозоля формируется зависимость, не наблюдается выраженных результатов. К тому же у них много негативных эффектов. Они категорически противопоказаны при аритмии, гипертонии, сердечных патологиях, не назначаются детям. В консервативной медицине нет лекарств, которые успешно лечат бронхиальную астму. Перечисленные фармосредства устраняют симптомы, но не оказывают воздействия на факторы и причину приступов.
При первых признаках можно попытаться блокировать приступ немедикаментозными средствами.
- Человек садится в удобную позу около открытого окна окно, вдыхает нашатырный спирт. Пары гидроксид аммония ускоряют отток крови из грудной зоны, что облегчает состояние.
- Спазмы снимают ножные горячие ванны. При имеющихся противопоказаниях к прогреванию больной садится в ванной рядом с льющимся кипятком или дышит над кастрюлей с горячей водой с содовым раствором.
При затрудненном дыхании, отхаркивании густой мокротой пьются: брусничный чай из листьев и ягод, горячее молоко с содой, минеральная щелочная вода. Если приступ не удалось вовремя предотвратить, нужно вызвать бригаду врачей.
источник
При первичном осмотре оценивается тяжесть приступа, проводится пикфлоуметрия.
Удаление причинно- значимых аллергенов или триггерных факторов.
Уточнение ранее проводимого лечения (количество доз бронхолитиков, пути введения; время, прошедшее с момента последнего приема бронхолитика; применялись ли кортикостероиды, в каких дозах).
Оказание неотложной помощи в зависимости от тяжести приступа. В процессе терапии и наблюдения тяжесть может быть пересмотрена.
Ингаляция бронхолитика короткого действия (1- 2 дозы). Оптимально использование спейсера, возможно приспособление типа пластикового стаканчика с отверстием в дне для ингалятора.
После купирования приступа продолжить В 2 — агонисты каждые 4 – 6 часов в течение 24 – 48 часов или эуфиллин перорально 10 – 15 мг/кг в сутки. При увеличении частоты использования В2 – агонистов более 3 раз в сутки необходимо усиление базисной терапии.
Ингаляционные формы: дозированные ингаляторы – сальбутамол(100 мкг в 1 дозе)Саламол легкое дыхание. Дозы препаратов – 100-200 мкг не чаще 3-4 раз в день.
Дозированный ингалятор Беротек (100 мкг и 200 мкг),раствор Беротекадля небулайзера (1 мг фенотерола в 1 мл).
Комбинированный препарат — Беродуал (В2 агонист + ипратропиума бромид) считается «золотым стандартом» для неотложной терапии
Дозированный ингалятор (20 мкг ипратропиума и 50 мкг фенотерола) — детям старше 3 лет по 1 –2 дозы 3 раза\ сут. ; раствор для небулайзера во флаконах по 20 мл (в 1 мл 500 мкг фенотерола и 250 мкг ипратропиума).
ингаляция 1 –2 доз бронхолитика (с помощью дозирующего ингалятора со спейсером или небулайзера);
эуфиллин внутривенно на физрастворе 5 мг/кг; форма выпуска ампулы10 мл 2,4% раствор.
при неэффективности глюкокортикоиды 1 – 2 мг/кг преднизолона парентерально.
После купирования приступа продолжить бронхолитики ингаляционно 1 – 2 дня с последующим переводом на пролонгированные бронхолитики (В2 — агонисты, метилксантины), увеличить дозу базисной противовоспалительной терапии.
Терапия тяжелого приступа включает мероприятия, направленные на устранение бронхоспазма, уменьшение вазосекреторных растройств, разжижение и удаление мокроты, ликвидацию дыхательной и сердечной недостаточности, гипоксии, метаболических нарушений и надпочечниковой недостаточности.
оксигенотерапия через маску или носовой катетер
регидратационная терапия (физраствор, 5 % глюкоза, реополиглюкин в общем объеме 10 – 20 мл на 1 кг массы);
эуфиллин (аминофиллин) 2, 4 % 4, 5 – 5 мг \кг на физрастворе в течение 20 – 30 минут. В последующем непрерывная инфузия в дозе 0, 6-0, 8 мг\кг в час или дробно каждые 4 – 5 часов. Пролонгированные препараты теофиллина в терапии острго приступа не используются.
глюкокортикоиды парентерально в дозе 2 – 10 мг \кг\ сут по преднизолону каждые 4 – 6 часов до выведения ребенка из приступа.
В2 — агонисты используются на начальных этапах купирования приступа при отсутствии признаков их передозировки по 1 дозе с интервалом 20 минут в течение часа, предпочтительно через небулайзер или спейсер. При астматическом статусе В2 агонисты не применяются в связи с блокадой В2-адренорецепторов.
При отсутствии эффекта от терапии при астматическом статусе используется поднаркозная бронхоскопия с санацией трахеобронхиального дерева в условиях реанимационного отделения.
После ликвидации тяжелого приступа необходимо продолжить пикфлоуметрию, продолжить бронхоспазмолитики короткого действия 3-5 дней через 4 часа, затем перевод на пролонгированные бронхолитики (В2агонисты, метилксантины), системные кортикостероиды парентерально или перорально 3-5 дней 1-2 мг\кг\сут до купирования бронхиальнойобструкции. Если ребенок получает базисную терапию – увеличить дозу на 7 – 10 дней. При необходимости — коррекция базисной терапии.
Не используются для терапии приступа БА антигистаминные препараты, седативные, фитопрепараты, горчичники, банки, препараты кальция, муколитики, пролонгированные бронхолитики. Антибиотики назначаются при наличии пневмонии или другой бактериальной инфекции с учётом чувствительности микрофлоры.
источник
Современная концепция терапии детей, больных бронхиальной астмой (БА), базируется на том, что развитие этого заболевания чаще всего определяется IgE-опосредуемыми аллергическими реакциями и связанным с ними аллергическим воспалением дыхательных путей. Ис
Современная концепция терапии детей, больных бронхиальной астмой (БА), базируется на том, что развитие этого заболевания чаще всего определяется IgE-опосредуемыми аллергическими реакциями и связанным с ними аллергическим воспалением дыхательных путей. Исходя из этих патогенетических предпосылок, существующие на сегодня подходы к терапии БА направлены на модуляцию IgE-ответа, устранение аллергического воспаления слизистой оболочки бронхов, уменьшение гиперреактивности бронхов, восстановление бронхиальной проходимости, устранение бронхоспазма, улучшение дренажной функции бронхов.
Основной целью терапии бронхиальной астмы у детей является достижение устойчивой клинической ремиссии. Проводимое при астме лечение направлено на предупреждение возникновения острых и хронических симптомов заболевания, рецидивов болезни и побочных эффектов от применения медикаментозных средств, а также поддержание нормальных или близких к норме параметров функции внешнего дыхания и достижение надлежащего качества жизни.
Оказание неотложной помощи в случае приступа БА должно начинаться с назначения ингаляционных β2-агонистов (сальбутамол, беротек, кленбутерол, тербуталин). Эти препараты, обладающие мощной бронхоспазмолитической активностью, обеспечивают терапевтический эффект уже через 10–20 мин после введения. Симпатомиметические препараты можно вводить с помощью дозированных ингаляторов, позволяющих строго контролировать дозу аэрозоля. Для купирования возникшего приступа БА назначают две ингаляции дозированного аэрозоля одного из β2-агонистов с интервалом 2 мин. Ингаляция может купировать приступ бронхиальной астмы или уменьшить его проявление. У детей младшего и дошкольного возраста лечение дозированными аэрозолями β2-агонистов осуществляют с помощью спейсеров. Использование спейсеров у детей с БА не требует координации дыхания с введением β2-агонистов и способствует увеличению количества аэрозоля, доставляемого в легкие.
В целях купирования приступа БА могут применяться ингаляторы для введения сухого порошка бронхоспазмолитика.
Проблема достижения оптимального количества ингаляционных β2-агонистов в дыхательных путях наиболее актуальна для детей раннего возраста, которые сами не могут осуществлять в должной мере ингаляцию аэрозоля, используя дозированный ингалятор, и для больных с тяжелым обострением бронхиальной астмы, когда ингаляция препарата может быть затруднена из-за утомления дыхательной мускулатуры. Решение этой проблемы на сегодня осуществляется путем приготовления ех tempore аэрозоля бронхоспазмолитических средств симпатомиметического действия, избирательно воздействующих на β2-адренорецепторы.
Для проведения небулайзерной терапии чаше всего используются растворы беротека, вентолина и беродуала.
Применение указанных растворов бронхоспазмолитиков для приготовления аэрозоля и доставки его с помощью небулайзера в дыхательные пути детей в период обострения БА позволяет купировать приступ БА или добиться выраженного уменьшения симптомов астмы у большинства больных.
Для купирования легкого или среднетяжелого приступа бронхиальной астмы возможно пероральное применение симпатомиметических средств (сальбутамол, тербуталин, кленбутерол).
Следует отметить, что при назначении бронхоспазмолитиков симпатомиметического действия внутрь, терапевтический эффект достигается медленнее, чем при ингаляционном введении. При энтеральном применении препаратов несколько чаще регистрируются и побочные эффекты.
Назначение эуфиллина внутрь в качестве монотерапии для снятия возникшего обострения БА возможно лишь при легких и среднетяжелых приступах заболевания в случае отсутствия симпатомиметических бронхоспазмолитических препаратов. Тот факт, что при острой астме предпочтение отдается β2-агонистам, связан с более быстрым началом их терапевтического действия (через 10–15 мин), тогда как бронхоспазмолитическое действие эуфиллина проявляется не ранее чем через 30 мин.
При тяжелых приступах БА в случае недостаточной эффективности бронхоспазмолитиков проводится комбинированная терапия ингаляционными бронхоспазмолитиками и пульмикортом до полного восстановления бронхиальной проходимости. При комбинированной небулайзерной терапии бронхоспазмолитиками и пульмикортом вначале производится ингалирование бронхоспазмолитического средства, а затем пульмикорта. При выявлении в анамнезе у больного указаний на наличие глюкокортикостероидозависимой БА и сведений об имевших место ранее тяжелых приступах БА и астматических статусах, для снятия которых уже применялись глюкокортикостероиды, наряду с назначением бронхоспазмолитиков больным парентерально вводят глюкокортикостероиды. С этой целью применяют преднизолон или метилпреднизолон, гидрокортизон. Эти препараты обладают достаточной противовоспалительной активностью и оказывают небольшое угнетающее действие на функцию коры надпочечников. Вместо указанных глюкокортикостероидных препаратов могут быть введены триамцинолон или дексаметазон. Эти глюкокортикостероидные препараты обладают большей, чем у гидрокортизона и метилпреднизолона, противовоспалительной активностью и в то же время оказывают ингибирующее влияние на функцию коры надпочечников, в связи с чем их целесообразно применять в основном при недостаточной эффективности гидрокортизона, преднизолона и метилпреднизолона.
В случае неэффективности терапии, проводимой при тяжелом приступе БА, больного помещают в стационар, где без промедления приступают к внутривенному капельному введению 2,4% раствора эуфиллина. При наличии выраженных проявлений дыхательной недостаточности парентерально (внутривенно или внутримышечно) повторно вводят глюкокортикостероидные препараты; в дальнейшем проводят лечение ингаляционными β2-агонистами, инфузионную терапию эуфиллином и глюкокортикостероидами продолжают до полного снятия тяжелого приступа БА. У больных с тяжелым приступом БА и астматическим статусом в течение 3–5 дней проводят курс лечения преднизолоном (1 мг/кг в сут per os).
Тяжелый астматический статус, резистентный к медикаментозной терапии, а также появление признаков гипоксической комы на его фоне, обусловливают необходимость проведения у таких больных искусственной вентиляции легких (ИВЛ).
Показаниями для назначения ИВЛ являются: 1) остановка дыхания на высоте приступа БА или астматического статуса; 2) прогрессирующее, несмотря на проводимую интенсивную терапию, ухудшение состояния больного, подтверждаемое ростом РаСО2; 3) прогрессирование симптомов со стороны ЦНС и развитие гипоксической комы; 4) нарастающее утомление дыхательной мускулатуры и последующее ее истощение; 5) нарастающая гипоксемия (РаО2
- Балаболкин И. И., Ширяева И. С., Реутова В. С., Ксензова Л. Д. Терапевтическая коррекция гиперреактивности бронхов при бронхиальной астме у детей //Актуальные вопросы педиатрии: Сб. науч. трудов. — Нальчик, 1999. — С. 20–22.
- Konig P., Schaffer J. Long-term (3-14 years) outcome in children with asthma treated with cromoglyn sodium // Amer. J. Resp. Crit. Cure Med. — 1994 — V. 149. — P. 210.
- Armenio L., Baldini G., Badare M. Double blind, placebo controlled study of nedocromil sodium in asthma // Arch. Dis. Child. — 1993. — V. 68. — P. 193–197.
- Жерносек В. Ф., Василевский И. В., Дюбава Т. П. Бронхиальная астма у детей — Минск: Полибич, 1999. — 196 с.
- Harris J., Bukstein D., Chervinsky P. Nedocromil sodium 4 mg QID is effective in reducind asthma symptoms in ragweed allergic asthmatic children // Amer. J. Resp. Crit. Cure Med. — 1994. — V. 149. — P. 351.
- Pauwels R. The current place of nedocromil sodium in the treatment of asthma // J. Allergy Clin. Immunol. — 1996. — V. 98 — P. 1151–1156.
- Agertoft L., Pedersen S. Effect of long-term treatment with inhaled corticosteroid on growth and pulmonary function in asthmatic children // Respir. Med. — 1994. — V. 98. — P. 373 — 381
- Warner J. O. Asthma treatment in children and adolescents // Eur. Respir. Rev. — 1997. — V. 7. — P. 15 — 17.
- Bisgaard H. Use of inhaled corticosteroid in pediatric asthma // Pediatr. Pulmonol. — 1997. — Supp. l15. — P. 27 — 33.
- Bruttman G., Pedrall P., Arendt C. Rinou Protective effect of cetirizine in patient suffering from pollen asthma // Ann. Allergy. — 1990. — V. 65. — P. 224 — 228.
- Bousguet J., Emonot A., Jermouty J. et al. Double-blind multicenter study of cetirizine in grasspollen-induced asthma // A.n. Allergy. — 1990 V. 65.—
- P. 504–508).
- Разина Л. А., Балаболкин И. И., Филин В. А. Влияние терапии цетиризином на состояние функции внешнего дыхания у детей, страдающих бронхиальной астмой: Сб. тезисов / I Всероссийский конгресс по детской аллергологии «Проблемы раннего выявления, профилактики и терапии атопических заболеваний у детей.»-М., 2001-С.128 .
- Емельянов А. В., Краснощекова О. И., Федосеев Г. Б. Опыт применения кларитина у больных атопической бронхиальной астмой // Аллергия, астма и клиническая иммунология.—1998. — № 9. — С. 46–51.
- Балаболкин И. И. Бронхиальная астма у детей.- М.: Медицина, 2003. — 319 с.
И. И. Балаболкин, профессор, член-корреспондент РАМН
НЦЗД РАМН, Москва
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Механизм действия лекарственных средств, применяемых для купирования приступа бронхиальной астмы изложен в статье «Лечение бронхиальной астмы».
Неселективные адреномиметики оказывают стимулирующее воздействие на бета1- бета2- и альфа-адренергические рецепторы.
Адреналин — является препаратом выбора для купирования приступа бронхиальной астмы в связи с быстрым купирующим эффектом препарата.
У взрослых больных в момент приступа бронхиальной астмы подкожное введение адреналина в дозе 0.25 мг (т.е. 0.25 мл 0.1% раствора) характеризуется следующими особенностями: начало действия — через 15 мин; максимум действия — через 45 мин; длительность действия — около 2.5 ч; максимальная скорость потока воздуха на выдохе (МСПВ) увеличивается на 20%; изменений ЧСС не отмечается; незначительно снижается системное диастолическое артериальное давление.
Инъекция 0.5 мг адреналина приводит к тому же эффекту, но со следующими особенностями: длительность действия возрастает до 3 часов и более; МСПВ увеличивается на 40%; несколько повышается ЧСС.
С. А. Сан (1986) для купирования приступа бронхиальной астмы рекомендует вводить адреналин подкожно в следующих дозах в зависимости от массы тела больного:
- меньше 60 кг — 0.3 мл 0.1% раствора (0.3мг);
- 60-80 кг- 0.4 мл 0.1% раствора (0.4мг);
- больше 80 кг — 0.5 мл 0.1% раствора (0.5 мг).
При отсутствии эффекта введение адреналина в той же дозе повторяется через 20 мин, повторно можно ввести адреналин не более 3 раз.
Подкожное введение адреналина является средством выбора для начальной терапии больных в момент приступа бронхиальной астмы.
Введение адреналина не рекомендуется пожилым больным, страдающим ИБС, гипертонической болезнью, паркинсонизмом, токсическим зобом в связи с возможным повышением АД, тахикардией, усилением тремора, возбуждением, иногда усугублением ишемии миокарда.
Эфедрин — также может применяться для купирования приступа бронхиальной астмы, однако действие его менее выражено, начинается через 30-40 мин, но длится несколько дольше, до 3-4 ч. Для купирования бронхиальной астмы вводится подкожно или внутримышечно по 0.5-1.0 мл 5% раствора.
Эфедрин не следует применять у тех больных, которым противопоказан адреналин.
Селективные или частично селективные бета2-адреностимуляторы
Препараты этой подгруппы избирательно стимулируют бета2-адренорецепторы и вызывают расслабление бронхов, не стимулируют или почти не стимулируют бета1-адренореццепторы миокарда (при использовании в допустимых оптимальных дозах).
Алупент (астмопент, орципреналин) — применяется в виде дозированного аэрозоля (1-2 глубоких вдоха). Действие начинается через 1-2 мин, полное купирование приступа происходит через 15-20 мин, продолжительность действия около 3 часов. При возобновлении приступа ингалируется та же доза. В течение суток можно пользоваться алупентом 3-4 раза. Для купирования приступа бронхиальной астмы можно использовать также подкожное или внутримышечное введение 1 мл 0.05% раствора алупента, возможно и внутривенное капельное введение (1 мл 0.05% раствора в 300 мл 5% раствора глюкозы со скоростью 30 кап/мин).
Алупент является частично селективным бета2-адреностимулятором, поэтому при частых ингаляциях препарата возможны сердцебиение, экстрасистолия.
Сальбутамол (вентолин) — применяется для купирования приступа бронхиальной астмы, используется дозированный аэрозоль — 1-2 вдоха. В тяжелых случаях при отсутствии эффекта через 5 мин можно сделать еще 1-2 вдоха. Допустимая суточная доза — 6-10 разовых ингаляционных доз.
Бронходилатирующее действие препарата начинается через 1-5 мин. Максимум эффекта наступает через 30 мин, продолжительность действия — 2-3 ч.
Тербуталин (бриканил) — селективный бета2-адреностимулятор, применяется для купирования приступа бронхиальной астмы в виде дозированного аэрозоля (1-2 вдоха). Бронхорасширяющее действие отмечается через 1-5 мин, максимум через 45 мин (по некоторым данным через 60 мин), длительность действия — не менее 5 часов.
Значительного изменения ЧСС и систолического артериального давления после ингаляций тербуталина нет. Для купирования приступа бронхиальной астмы можно применять также внутримышечно — 0.5 мл 0.05% раствора до 4 раз в день.
Инолин — селективный бета2-адреностимулятор, применяется для купирования приступа бронхиальной астмы в виде дозированных аэрозолей (1-2 вдоха), а также подкожно — 1 мл (0.1 мг).
Ипрадол — селективный бета2-адреностимулятор, применяется для купирования приступа бронхиальной астмы в виде дозированного аэрозоля (1-2 вдоха) или внутривенно капельно 2 мл 1% раствора.
Беротек (фенотерол) — частично селективный бета2-адреностимулятор, применяется для купирования приступа бронхиальной астмы в виде дозированного аэрозоля (1-2 вдоха). Начало бронходилатирующего действия наблюдается через 1-5 мин, максимум действия — через 45 мин, продолжительность действия — 5-6 ч (даже до 7-8 часов).
Ю.Б.Белоусов (1993) рассматривает беротек как препарат выбора в связи с достаточной длительностью действия.
Беродуал — сочетание бета2-адреностимулятора фенотерола (беротека) и холинолитика ипрапропиума бромида, являющегося производным атропина. Выпускается в виде дозированного аэрозоля, применяется для купирования приступа бронхиальной астмы (1-2 вдоха), при необходимости препарат можно ингалировать до 3-4 раз в день. Препарат обладает выраженным бронходилатирующим эффектом.
Дитек — комбинированный дозированный аэрозоль, состоящий из фенотерола (беротека) и стабилизатора тучных клеток — интала. С помощью дитека можно купировать приступы бронхиальной астмы легкой и средней степени тяжести (1-2 вдоха аэрозоля), при отсутствии эффекта ингаляцию можно повторить через 5 мин в той же дозе.
Применение бета1, бета2-адреностимуляторов
Изодрин (изопротеренол, новодрин) — стимулирует бета1- и бета2-адренорецепторы и таким образом расширяет бронхи и повышает частоту сокращений сердца. Для купирования приступа бронхиальной астмы применяется в виде дозированных аэрозолей по 125 и 75 мкг в одной дозе (1-2 вдоха), максимальная суточная доза — 1-4 вдоха 4 раза в сутки. В некоторых случаях возможно увеличения числа приемов до 6-8 раз в сутки.
Следует помнить, что в случае передозировки препарата возможно развитие тяжелых аритмий. Нецелесообразно применение препарата при ИБС, а также при выраженной хронической недостаточности кровообращения.
Если спустя 15-30 мин после применения адреналина или других стимуляторов бета2-адренорецепторов приступ бронхиальной астмы не купируется, следует приступить к внутривенному введению эуфиллина.
Как указывает М.Э.Гершвин, эуфиллин играет центральную роль в терапии обратимого бронхоспазма.
Эуфиллин выпускается в ампулах по 10 мл 2.4% раствора, т.е. в 1 мл раствора содержится 24 мг эуфиллина.
Эуфиллин вводится внутривенно вначале в дозе 3 мг/кг, а затем производится внутривенное вливание поддерживающей дозы со скоростью 0.6 мг/кг/ч.
По данным СА.Сана (1986), эуфиллин надо вводить внутривенно капельно:
- в дозе 0.6 мл/кг в 1 ч больным, получавшим ранеетеофиллин;
- в дозе 3-5 мг/кг на протяжении 20 мин лицам, не получавшим теофиллин, а затем переходят на поддерживающую дозу (0.6 мг/кг в 1 ч).
Внутривенно капельно эуфиллин вводится до улучшения состояния, но под контролем концентрации теофиллина в крови. Величина терапевтической концентрации теофиллина в крови должна быть в пределах 10-20 мкг/мл.
К сожалению, на практике далеко не всегда возможно определить содержание теофиллина в крови. Поэтому следует помнить, что максимальная суточная доза эуфиллина составляет 1.5-2 г (т.е. 62-83 мл 2.4% раствора эуфиллина).
Для купирования приступа бронхиальной астмы далеко не всегда приходится вводить эту суточную дозу эуфиллина, такая необходимость возникает при развитии астматического статуса.
При отсутствии возможности определять концентрацию теофиллина в крови и отсутствии автоматизированных систем — насосов, регулирующих введение лекарства с заданной скоростью, можно поступить следующим образом.
Приступ бронхиальной астмы у больного массой 70 кг, не получавшего теофиллин.
Вначале водим внутривенно эуфиллин в дозе 3 мг/кг, т.е. 3×70= 210 мг (примерно 10 мл 2.4% раствора эуфиллина), в 10-20 мл изотонического раствора натрия хлорида очень медленно в течение 5-7 мин или внутривенно капельно в течение 20 мин.
После этого переходим на внутривенное вливание поддерживающей дозы 0,6 мг/кг/ч, т.е. 0,6 мг χ 70 = 42 мг/ч, или приблизительно 2 мл 2.4% раствора в час (4 мл 2.4% раствора в 240 мл изотонического раствора натрия хлорида со скоростью 40 капель в мин).
При отсутствии эффекта от эуфиллина в течение 1-2 ч от начала введения вышеуказанной поддерживающей дозы, начинают лечение глюкокортикоидами. Вводится внутривенно струйно 100 мг водорастворимого гидрокортизона (гемисукцината или фосфата) или 30-60 мг преднизолона, иногда через 2-3 ч приходится вводить их повторно.
При отсутствии эффекта после введения преднизолона можно снова вводить эуфиллин, применить бета2-адреностимуляторы в ингаляциях. Эффективность этих средств после применения глюкокортикоидов часто возрастает.
Ингаляции кислорода способствуют купированию приступа бронхиальной астмы. Увлажненный кислород ингалируется через носовые катетеры со скоростью 2-6 л/мин.
Вибрационной массаж грудной клетки и точечный массаж можно применить в комплексной терапии приступа бронхиальной астмы для получения более быстрого эффекта от других мероприятий.
С. А. Сан (1986) рекомендует следующие мероприятия:
- Ингаляции кислорода через носовой катетер по 2-6 л/мин (кислород можно давать и через маску).
- Назначение одного из бета-адренергических препаратов:
- адреналин подкожно;
- тербуталина сульфат подкожно;
- ингаляции орципреналина.
- Если через 15-30 мин не наступает улучшения, повторяют введение бета-адренергических веществ.
- Если спустя еще 15-30 мин не наступает улучшения, налаживают внутривенное капельное вливание эуфиллина.
- Отсутствие улучшения в течение 1-2 ч после начала введения эуфиллина требует дополнительного введения атропина или атровента в ингаляциях (больным с умеренным кашлем) или кортикостероидов внутривенно
- Продолжать ингаляции бета-адренергических веществ и внутривенное введение эуфиллина.
Лечение астматического статуса
Астматический статус (АС) — это синдром острой дыхательной недостаточности, развивающийся вследствие резко выраженной бронхиальной обструкции, резистентной к стандартной терапии.
Общепринятого определения астматического статуса не существует. Наиболее часто астматический статус развивается при бронхиальной астме, обструктивном бронхите. С учетом этиологии и проводимых до развития астматического статуса лечебных мероприятий можно привести и другие определения астматического статуса.
Согласно С. А. Сану (1986), астматическим статусом называют острый приступ астмы, при котором лечение бета-адренергическими средствами, вливанием жидкостей и эуфиллином неэффективно. Развитие астматического статуса требует также применения других методов лечения в связи с возникновением непосредственной и серьезной угрозы для жизни.
По Хитлари Дону (1984), астматический статус определяется как выраженное, потенциально опасное для жизни ухудшение состояния больного бронхиальной астмой, которое не поддается общепринятой терапии. Эта терапия должна включать три подкожных инъекции адреналина с 15-минутными интервалами.
В зависимости от патогенетических особенностей астматического статуса различают три его варианта:
- Медленно развивающийся астматический статус, обусловленный нарастающей воспалительной обструкцией бронхов, отеком, сгущением мокроты, глубокой блокадой бета2-адренорецепторов и выраженным дефицитом глюкокортикоидов, что усугубляет блокаду бета2-адренорецепторов.
- Немедленно развивающийся астматический статус (анафилактический), обусловленный развитием гиперергической анафилактической реакции немедленного типа с высвобождением медиаторов аллергии и воспаления, что приводит к тотальному бронхоспазму и асфиксии в момент контакта с аллергеном.
- Анафилактоидаьй астматический статус, обусловленный рефлекторным холинергическим бронхоспазмом в ответ на раздражение рецепторов дыхательных путей различными ирритантами; высвобождением гистамина из тучных клеток под влиянием неспецифических раздражителей (без участия иммунологических механизмов); первичной гиперреактивностью бронхов.
Все больные в состоянии астматического статуса должны быть немедленно госпитализированы в отделение интенсивной терапии и реанимации.
Лечение медленно развивающегося астматического статуса
I стадия — стадия сформировавшейся резистентности к симпатомиметикам, или стадия относительной компенсации
Применение глюкокортикоидов является обязательным в лечении астматического статуса, как только поставлен диагноз этого угрожающего жизни состояния.
Глюкокортикоиды в этом случае оказывают следующее действие:
- восстанавливают чувствительность бета2-адренорецепторов;
- усиливают бронходилатирующий эффект эндогенных катехоламинов;
- ликвидируют аллергический отек, уменьшают воспалительную обструкцию бронхов;
- снижают гиперреактивность тучных клеток, базофилов и, таким образом, тормозят выделение ими гистамина и других медиаторов аллергии и воспаления;
- устраняют угрозу острой надпочечниковой недостаточности вследствие гипоксии.
Глюкокортикоиды вводятся внутривенно калельно или струйно каждые 3-4 ч.
Н. В. Путова рекомендует применять преднизолон по 60 мг каждые 4 ч до выведения из астматического статуса (суточная доза может достигать 10 мкг/кг массы тела больного).
Согласно рекомендациям Т. А. Сорокиной (1987), начальная доза преднизолона — 60 мг; если в течение ближайших 2-3 ч состояние не улучшается, разовая доза увеличивается до 90 мг или к преднизолону добавляется гидрокортизона гемисукцинат или фосфат внутривенно по 125 мг каждые 6-8 ч.
Если состояние больного с началом лечения улучшается, продолжают вводить преднизолон по 30 мг каждые 3 ч, затем интервалы удлиняются.
В последние годы, наряду с парентеральным введением преднизолона его назначают внутрь по 30-40 мг в сутки.
После выведения из статуса суточную дозу преднизолона ежедневно уменьшают на 20-25%.
В 1987 г. опубликована методика лечения астматического статуса Ю. В. Аншелевича. Начальная доза преднизолона внутривенно — 250-300 мг, после этого продолжается введение препарата струйно каждые 2 ч по 250 мг или непрерывно капельно до достижения дозы 900-1000 мг в течение 6 ч. При сохраняющемся астматическом статусе следует продолжить введение преднизолона по 250 мг каждые 3-4 ч в общей дозе 2000-3500 мг на протяжении 1-2 суток до достижения купирующего эффекта. После купирования астматического статуса дозу преднизолона уменьшают каждые сутки на 25-50% по отношению к исходной дозе.
Эуфиллин является важнейшим лекарственным средством для выведения больного из астматического статуса. На фоне введения глкжокортикоидов бронходила-тирующий эффект эуфиллина возрастает. Эуфиллин, кроме бронходилатирующего эффекта, снижает давление в малом круге кровообращения, уменьшает парциальное давление углекислоты в крови и снижает агрегацию тромбоцитов.
Эуфиллин вводится внутривенно в начальной дозе 5-6 мг/кг (т.е. приблизительно 15 мл 2.4% раствора для человека с массой 70 кг), введение производится очень медленно в течение 10-15 мин, после этого препарат вводится внутривенно капельно со скоростью 0.9 мг/кг в час (т.е. приблизительно 2.5 мл 2.4% раствора в час) до улучшения состояния, а затем такая же доза в течение 6-8 ч (поддерживающая доза).
Внутривенное капельное вливание эуфиллина с вышеназванной скоростью наиболее удобно производить с помощью автоматического дозирующего устройства. При его отсутствии можно просто «подкалывать» в систему каждый час приблизительно 2.5 мл 2.4% раствора эуфиллина или наладить внутривенное капельное вливание эуфиллина 10 мл 2.4% эуфиллина в 480-500 мл изотонического раствора натрия хлорида со скоростью 40 капель в минуту, в этом случае скорость вливания эуфиллина будет приближаться к 0.9 мкг/кг в час.
При оказании помощи больному в состоянии астматического статуса допускается ввести 1.5-2 г эуфиллина в сутки (62-83 мл 2.4% раствора).
Вместо эуфиллина можно вводить аналогичные препараты — диафиллин и аминофиллин.
Проводится с целью гидратации, улучшения микроциркуляции. Эта терапия восполняет дефицит ОЦК и внеклеточной жидкости, устраняет гемоконцентрацию, способствует отхождению и разжижению мокроты.
Инфузионная терапия проводится внутривенным капельным вливанием 5% глюкозы, раствора Рингера, изотонического раствора натрия хлорида. При выраженной гиповолемии, низком Аартериальном давлениицелесообразно введение реополиглкжина. Общий объем инфузионной терапии составляет около 3-3.5 л в первые сутки, в последующие дни — около 1.6 л/м 2 поверхности тела, т.е. около 2.5-2.8 л в сутки. Растворы гепаринизируют (2,500 ЕД гепарина на 500 мл жидкости).
Внутривенные капельные вливания проводят под контролем ЦВД, диуреза. ЦВД не должно превышать 120 мм вод. ст., а темп диуреза должен быть не менее 80 мл/час без применения диуретиков.
При повышении ЦВД до 150 мм водного столба необходимо ввести внутривенно 40 мг фуросемида.
Необходимо также контролировать содержание в крови электролитов — натрия, калия, кальция, хлоридов и при нарушении их уровня производить коррекцию. В частности, во вводимую жидкость надо добавлять соли калия, так как при астматическом статусе часто возникает гипокалиемия, особенно при лечении глюкокортикоидами.
Уже в I стадии астматического статуса у больных имеется умеренная артериальная гипоксемия (РаО260-70 мм рт. ст.) и нормо- или гипокапния (РаСО2 в норме, т.е. 35-45 мм рт. ст. или менее 35 мм рт. ст.).
Купирование артериальной гипоксемии является важнейшей частью в комплексной терапии астматического статуса.
Ингалируется кислородно-воздушная смесь с содержанием кислорода 35-40%, производятся ингаляции увлажненного кислорода через носовые катетеры со скоростью 2-6 л/мин.
Ингаляции кислорода — это заместительная терапия острой дыхательной недостаточности. Она предупреждает неблагоприятные воздействия гипоксемии на процессы тканевого метаболизма.
Весьма эффективна ингаляция гелиокислородной смеси (75% гелия + 25% кислорода) длительностью 40-60 мин 2-3 раза в сутки. Смесь гелия и кислорода за счет более низкой плотности по сравнению с воздухом легче проникает в плохо вентилируемые участки легких, что значительно снижает гипоксемию.
Мероприятия по улучшению отхождения мокроты
Доминирующим патологическим процессом при астматическом статусе является обструкция бронхов вязкой мокротой. Для улучшения отхождения мокроты рекомендуются:
- инфузионная терапия, уменьшающая дегидратацию и способствующая разжижению мокроты;
- внутривенное введение 10% раствора натрия йодида — от 10 до 30 мл в сутки; Т. Сорокина рекомендует вводить его до 60 мл в сутки внутривенно и также принимать внутрь 3% раствор по 1 столовой ложке каждые 2 ч 5-6 раз в день; йодистый натрий является одним из наиболее эффективных муколитических отхаркивающих средств. Выделяясь из крови через слизистую оболочку бронхов, он вызывает их гиперемию, увеличение секреции и разжижение мокроты, нормализует тонус бронхиальных мышц;
- дополнительное увлажнение вдыхаемого воздуха, что способствует разжижению мокроты и ее откашливанию; увлажнение вдыхаемого воздуха производится путем распыления жидкости; можно вдыхать также воздух, увлажненный теплым паром;
- внутривенное или внутримышечное введение ваксам (ласольвана) — по 2-3 ампулы (15 мг в ампуле) 2-3 раза в день, и прием препарата внутрь 3 раза в день по 1 таблетке (30 мг). Препарат стимулирует продукцию сурфактанта, нормализует бронхолегочную секрецию, уменьшает вязкость мокроты, способствует ее отхождению;
- методы физиотерапии, включающие перкуссионный и вибрационный массаж грудной клетки.
В I стадии астматического статуса ацидоз неяркий, компенсированный, поэтому внутривенное введение соды показано не всегда. Однако, если рН крови менее 7.2, целесообразно вводить около 150-200 мл 4% раствора натрия гидрокарбоната внутривенно медленно.
Необходимо регулярно измерять рН крови с целью поддержания его на уровне 7.25.
Применение ингибиторов протеолитических ферментов
В ряде случаев в комплексную терапию астматического статуса целесообразно включать ингибиторы ферментов протеолиза. Эти препараты блокируют действие медиаторов аллергии и воспаления в бронхопульмональной системе, уменьшают отечность бронхиальной стенки. Внутривенно капельно вводится контрикал или трасилол из расчета 1,000 ЕД на 1 кг массы тела в сутки в 4 приема в 300 мл 5% глюкозы.
Гепарин уменьшает опасность развития тромбоэмболии (угроза тромбоэмболии существует в связи с дегидратацией и сгущением крови при астматическом статусе), обладает десенсибилизирующим и противовоспалительным действием, уменьшает агрегацию тромбоцитов, улучшает микроциркуляцию.
Рекомендуется вводить гепарин (при отсутствии противопоказаний) под кожу живота в суточной дозе 20,000 ЕД, распределив ее на 4 инъекции.
Внутривенное введение симпатомиметиков
Как указывалось выше, астматический статус характеризуется резистентностью к симпатомиметикам. Однако однозначного отношения к этим препаратам нет. Н. В. Путов (1984) указывает, что при медикаментозном лечении астматического состояния резко ограничивают или исключают использование адреномиметиков. Г. Б. Федосеев и Г. П. Хлопотова (1988) полагают, что в качестве бронхорасширяющих средств можно применять симпатомиметаки, если нет их передозировки.
С. А. Сан (1986) считает, что вводить бета-адренергические средства (например, изадрин) внутривенно следует только при наиболее тяжелых приступах астмы, не поддающихся обычным методам лечения, в том числе внутривенному введению эуфиллина, атропина и кортикостероидов.
X. Дон (1984) указывает, что прогрессирующий астматический статус, не поддающийся лечению при внутривенном введении аминофиллина (эуфиллина), ингаляциях симпатомиметиков, внутривенных вливаниях глюкокортикоидов, достаточно успешно может лечиться внутривенным введением Шадрина.
Следует отметить, что в ходе вышеизложенной терапии у больных повышается чувствительность к симпатомиметикам и при соблюдении правил их применения можно получить выраженный бронхорасширяющий эффект.
Лечение изадрином должно быть начато с внутривенного введения в дозе 0.1 мкг/кг в минуту. Если не наблюдается улучшения, доза должна постепенно увеличиваться на 0.1 мкг/кг/мин каждые 15 мин. Желательно не превышать ЧСС 130 в минуту. Отсутствие эффекта от внутривенного введения изадрина наблюдают примерно у 15% больных.
Лечение изадрином должно проводиться лишь у больных молодого возраста без сопутствующей сердечной патологии.
Основными осложнениями являются сердечные аритмии и токсико-некротические изменения миокарда.
В ходе лечения изадрином следует постоянно контролировать ЧСС, артериальное давление, ежедневно определять уровень в крови миокардиальных ферментов, особенно специфичных МВ-КФК-изоферментов.
Для лечения астматического статуса могут применяться селективные бета2-адреностимулояторы. Учитывая их способность избирательно стимулировать бета2-адренорецепторы и почти не оказывать влияния на бета1-адренорецепторы миокарда и, таким образом, не стимулировать избыточно миокард, применение этих препаратов предпочтительнее по сравнению с изадрином.
Г. Б. Федосеев рекомендует ввести внутривенно или внутримышечно 0.5 мл 0.5% раствора алупента (орципреналина) — препарата с частичной бета2-селективностью.
Можно применять высокоселективные бета2-адреностимуляторы — тербуталин (бриканил) — 0.5 мл 0.05% раствора внутримышечно 2-3 раза в день; ипрадол — 2 мл 1% раствора в 300-350 мл 5% раствора глюкозы внутривенно капельно и др.
Таким образом, стимуляторы бета2-адренорецепторов можно применять при лечении прогрессирующего астматического статуса, но только на фоне комплексной терапии, которая восстанавливает чувствительность бета2-адренорецепторов.
Длительная перидуралъная блокада
В комплексной терапии АС может применяться также высокая блокада перидурального пространства между DIII-DIV. По данным А. С. Бориско (1989), для длительной блокады в перидуральное пространство в области DIII-DIV вводится через иглу хлорвиниловый катетер диаметром 0.8 мм. С помощью катетера каждые 2-3 ч фракционно вводится 4-8 мл 2.5% раствора тримекаина. Первдуральная блокада может продолжаться от нескольких часов до 6 суток.
Длительная первдуральная блокада нормализует тонус гладкой мускулатуры бронхов, улучшает легочный кровоток, позволяет быстрее вывести больного из астматического состояния.
При бронхиальной астме, особенно при развитии астматического статуса, развивается дисфункция центральной и вегетативной нервной системы по типу образования застойных патологических интероцептивных рефлексов, вызывающих спазм сенсибилизированных мышц бронхов и повышенную секрецию вязкой мокроты с обтурацией бронхов. Длительная перидуральная блокада блокирует патологические интероцептивные рефлексы и тем самым вызывает бронходилатацию.
Ч. X. Скоггин указывает, что фгоротан обладает бронхолитическим действием. Поэтому больным при астматическом статусе может быть проведен общий наркоз. В результате этого бронхоспазм нередко прекращается и после окончания действия наркоза больше не возникает. Однако у некоторых больных после выхода из наркоза вновь развивается тяжелое астматическое состояние.
Дроперидол является альфа-адренорецептором и нейролептиком. Препарат уменьшает бронхоспазм, снимает токсические эффекты симпатомиметиков, возбуждение, уменьшает артериальную гипертензию. Учитывая эти эффекты дроперидола, в ряде случаев целесообразно включать его в комплексную терапию астматического статуса под контролем артериального давления (1 мл 0.25% раствора внутримышечно или внутривенно 2-3 раза в день).
II стадия — стадия декомпенсации (стадия «немого легкого», стадия прогрессирующих вентиляционных расстройств)
Во II стадии состояние больного чрезвычайно тяжелое, имеется резко выраженная степень дыхательной недостаточности, хотя сознание еще сохранено.
По сравнению с I стадией астматического статуса разовая доза преднизолона увеличивается в 1.5-3 раза и введение его осуществляется каждые 1-1.5 ч или непрерывно внутривенно капельно. Вводится 90 мг преднизолона внутривенно каждые 1.5 ч, а при отсутствии эффекта в ближайшие 2 ч разовую дозу увеличивают до 150 мг и одновременно вводят гидрокортизона гемисукцинат по 125-150 мг каждые 4-6 ч. Если с началом лечения состояние больного улучшается, начинают вводить 60 мг, а затем 30 мг преднизолона через каждые 3 ч.
Отсутствие эффекта в течение 1.5-3 ч и сохранение картины «немого легкого» указывает на необходимость бронхоскопии и посегментарного лаважа бронхов.
На фоне глюкоокортиковдной терапии продолжаются кислородная ингаляционная терапия, инфузионная терапия, внутривенное введение эуфиллина, мероприятия по улучшению дренажной функции бронхов.
Эндотрохеальная интубация и искусственная вентиляция легких с санацией бронхиального дерева
Если лечение большими дозами глюкокортикоидов и остальная вышеизложенная терапия в течение 1.5 ч не ликвидируют картину «немого легкого», необходимо производить эндотрахеальную интубацию и переводить больного на искусственную вентиляцию легких (ИВЛ).
С. А. Сан и М. Э. Гершвин формулируют показания к ИВЛ следующим образом:
- ухудшение психического статуса больного с развитием волнения, раздражительности, спутанности сознания, и, наконец, комы;
- нарастающее клиническое ухудшение, несмотря на проведение энергичной лекарственной терапии;
- выраженное напряжение вспомогательных мышц и втягивание межреберных промежутков, выраженное утомление и опасность полного истощения сил больного;
- сердечно-легочная недостаточностъ;.
- прогрессирующее нарастание уровня СО2 в артериальной крови, установленное путем определения газов крови;
- уменьшение и отсутствие дыхательных звуков на вдохе, так как уменьшается дыхательный объем, что сопровождается уменьшением или исчезновением экспираторных хрипов.
Для вводного наркоза используют предион (виадрил) из расчета 10-12 мг/кг в виде 5% раствора. Перед интубацией внутривенно вводят 100 мг миорелаксанта листенона. Базисный наркоз проводят с помощью закиси азота и фторотана. Закись азота применяют в смеси с кислородом в соотношении 1:2.
Одновременно с ИВЛ производится неотложная лечебная бронхоскопия с посегментарным лаважем бронхов. Бронхиальное дерево промывается подогретым до 30-35 ‘С 1.4% раствором натрия гидрокарбоната с последующим отсасыванием бронхиального содержимого.
При интенсивной терапии астматического статуса А. П. Зильбер рекомендует проводить ИВЛ в режиме положительного давления в конце выдоха (ПДКВ). Однако при правожелудочковой недостаточности режим ПДКВ может еще больше нарушить гемодинамику. Это особенно опасно, когда ИВЛ начинают на фоне перидуральной анестезии с неустраненной гиповолемией, что приводит к трудно корригируемому коллапсу.
На фоне искусственной вентиляции легких продолжается терапия, изложенная в разделе, посвященном лечению I стадии астматического статуса, а также коррекция ацидоза (200 мл 4% раствора натрия гидрокарбоната внутривенно) под контролем рН крови.
ИВЛ прекращается после купирования II стадии АС («немого легкого»), но продолжаются бронходилатирующая терапия, лечение глюкокортикоидами в снижающихся дозах, отхаркивающими средствами.
II стадия — гипоксемическая гиперкапническая кома
В III стадии выполняется следующий объем лечебных мероприятий.
Искусственная вентиляция легких
Больной немедленно переводится на искусственную вентиляцию легких. В период ее проведения каждые 4 ч определяется напряжение в крови кислорода, углекислоты, рН крови.
Бронхоскопическая санация также является обязательным лечебным мероприятием, проводится посегментарный лаваж бронхиального дерева.
Дозы преднизолона в III стадии увеличиваются до 120 мг внутривенно каждый час.
Коррекция ацидоза производится внутривенными вливаниями 200-400 мл 4% раствора натрия бикарбоната под контролем рН крови, дефицита буферных оснований.
Экстракорпоральная мембранная оксигенация крови
При острой дыхательной недостаточности ИВЛ не всегда дает положительный результат даже при высокой концентрации кислорода (до 100%). Поэтому иногда применяют экстракорпоральную мембранную оксигенацию крови. Она позволяет выиграть время и продлить жизнь больного, давая возможность острой дыхательной недостаточности пойти на спад под влиянием терапии.
Кроме вышеназванных мероприятий, продолжаются также лечение зуфиллином, регидратация, мероприятия по улучшению отхождения мокроты и другие, описанные в разделе «Лечение в I стадии астматического статуса».
Лечение анафилактического варианта астматического статуса
- Вводится внутривенно 0.3-0.5 мл 0.1% раствора адреналина в 10-20 мл изотонического раствора натрия хлорида. При отсутствии эффекта через 15 мин налаживается внутривенное капельное вливание 0.5 мл 0.1% раствора адреналина в 250 мл изотонического раствора натрия хлорида. При возникновении затруднений с внутривенным вливанием адреналина в кубитальную вену адреналин вводят в подъязычную область. Благодаря обильной васкуляризации этой зоны, адреналин быстро попадает в системный кровоток (вводится 0.3-0.5 мл 0.1% раствора адреналина) и одновременно в трахею путем протокола перстневидно-щитовидной мембраны.
Можно вводить внутривенно капельно Шадрин по 0.1-0.5 мкг/кг в минуту.
Адреналин или изадрин стимулируют бета2-адренорецепторы бронхов, уменьшают отек бронхов, купируют бронхоспазм, увеличивают сердечный выброс, стимулируя бета1-адренорецепторы.
- Проводится интенсивная глюкокортиковдная терапия. Немедленно внутривенно струйно вводят 200-400 мг гидрокортизона гемисукцината или фосфата или 120 мг преднизолона с последующим переходом на внутривенное капельное вливание той же дозы в 250 мл 5% раствора глюкозы со скоростью 40 капель в минуту. При отсутствии эффекта можно ввести внутривенно струйно снова 90-120 мг преднизолона.
- Вводится внутривенно 0.5-1 мл 0.1% раствора атропина сульфата на 10 мл изотонического раствора натрия хлорида. Препарат является периферическим М-холинолитиком, расслабляет бронхи, устраняет анафилактический бронхоспазм, уменьшает гиперсекрецию мокроты.
- Вводится внутривенно медленно (в течение 3-5 мин) 10 мл 2.4% раствора эуфиллина в 10-20 мл изотонического раствора натрия хлорида.
- Антигистаминные средства (супрастин, тавегил, димедрол) вводятся внутривенно по 2-3 мл на 10 мл изотонического раствора натрия хлорида.
Антигистаминные препараты блокируют Н1-гистаминовые рецепторы, способствуют расслаблению бронхиальной мускулатуры, уменьшают отек слизистой бронхов.
- При отсутствии эффекта от перечисленных мероприятий проводится фторотановый наркоз и при отсутствии эффекта от него — ИВЛ. Ингаляция 1.5-2% раствора фторотана по мере углубления наркоза устраняет явления бронхоспазма и облегчает состояние больного.
- Выполняется прямой массаж легких ручным способом (вдох осуществляется мешком наркозного аппарата, выдох — сдавливанием грудной клетки руками). Прямой массаж легких проводится при тотальном бронхоспазме с «остановкой легких» в положении максимального вдоха и невозможности выдоха.
- Ликвидация метаболического ацидоза проводится под контролем рН, дефицита буферных оснований внутривенным вливанием 200-300 мл 4% раствора натрия бикарбоната.
- Улучшение реологических свойств крови производится введением гепарина внутривенно или под кожу живота в суточной дозе 20,000-30,000 ЕД (распределив на 4 инъекции). Гепарин уменьшает агрегацию тромбоцитов и отек слизистой оболочки бронхов.
- Для борьбы с отеком мозга вводится внутривенно 80-160 мг лазикса, 20-40 мл гипертонического 40% раствора глюкозы.
- Применение альфа-адреноблокаторов (дроперидола) внутривенно в дозе 1-2 мл 0.25% раствора в 10 мл изотонического раствора натрия хлорида под контролем артериального давления снижает активность альфа-адренорецепторов и способствует купированию бронхоспазма.
Лечение анафилактоидного варианта астматического статуса
Основные принципы выведения больного из анафилактоидного статуса аналогичны таковым при оказании неотложной помощи при анафилактическом варианте астматического статуса.

источник