Как контролировать бронхиальную астму?
Представить классификацию БА по уровню контроля, в соответствии с «Глобальной стратегией лечения и профилактики бронхиальной астмы» (GINА, пересмотр 2007 г.).
Контроль над бронхиальной астмой означает устранение проявлений заболевания.
Выделяют критерии контролируемой, частично контролируемой и неконтролируемой бронхиальной астмы.
Необходимо стремиться к тому, чтобы на фоне лечения был полный контроль над астмой, что соответствует критериям контролируемой астмы.
Контролируемая бронхиальная астма – это отсутствие каких-либо ограничений физической активности, ночных пробуждений и, в идеале, дневных симптомов астмы.
Не чаще чем два раза в неделю могут наблюдаться кратковременные эпизоды астмы днем, для купирования которых может требоваться применение ингаляторов, содержащих бронхорасширяющие вещества.
При наличии критериев контролируемой астмы проводимое лечение считается достаточным и его следует продолжить.
При частично контролируемой бронхиальной астме лечение недостаточно эффективно, так как наблюдаются отдельные симптомы астмы, либо ночные, либо дневные (более двух эпизодов в неделю), возможно, с ограничением повседневной активности, может быть снижена пиковая скорость выдоха.
В этой ситуации необходимо выяснить причины и длительность появления симптомов астмы и рассмотреть возможность увеличения объема терапии для достижения лучшего контроля.
При неконтролируемой бронхиальной астме симптомы (кашель, свистящие хрипы, одышка, приступы удушья) обычно наблюдаются у пациента и в дневные, и в ночные часы, зачастую ограничивают повседневную активность, требуют более частого использования ингаляторов, содержащих бронхорасширяющие средства, и сопровождаются снижением показателей пикфлоуметрии.
Если такое ухудшение сохраняется хотя бы неделю, то состояние пациента расценивают как обострение бронхиальной астмы.
Поэтому, при первом появлении признаков неконтролируемой астмы необходимо увеличить дозы, кратность применения и/или количество используемых препаратов, для того чтобы предупредить развитие обострения.
Для оценки контроля над клиническими проявлениями БА используется Тест по контролю над астмой, он подходит для использования взрослыми и детьми старше 12 лет с целью самооценки и может заполняться пациентами перед визитом к лечащему врачу или во время визита.
Этот простой вопросник позволяет улучшить оценку контроля над заболеванием, так как его результаты представляют собой объективные показатели (баллы) и обеспечивает улучшение взаимопонимания между пациентом и врачом.
План самоведения при бронхиальной астме.
Необходимо обучить слушателей принципам составления плана самоведения на основании значений пиковой скорости выдоха и клинических проявлений БА.
План самоведения больных бронхиальной астмой даёт возможность пациенту самостоятельно изменять лечение, в заранее определенных пределах, в зависимости от самочувствия и данных пикфлоуметрии.
Необходимо объяснить пациенту, что четкое соблюдение рекомендаций, обозначенных в плане, может предотвратить обострение заболевания.
Дневник самоконтроля должен содержать следующую информацию:
– перечисление индивидуальных факторов риска обострения астмы, которых больному необходимо избегать;
– индивидуальную ежедневную дозу профилактических препаратов длительного действия;
– инструкцию, как распознать признаки ухудшения состояния, включая симптомы и, если возможно, пиковую скорость выдоха;
– инструкцию, как лечить обострение астмы самостоятельно и когда вызывать скорую медицинскую помощь.
Уровни контроля над астмой
Контролируемая бронхиальная астма (все нижеперечисленное)
Частично контролируемая бронхиальная астма (любое проявление в течение недели)
Неконтролируемая бронхиальная астма
пробуждения
Характеристика Контролируемая Частично Неконтролируемая
Дневные симптомы Нет (дважды контролируемая Более чем дважды в
или менее в неделю неделю
Ночные симптомы Нет Любые
Необходимость в Нет(дважды Более чем Наличие трех или
препарате, снимаю- или менее дважды более признаков
щем симптомы неделю неделю ЧКА в какую-либо
Ограничение Нет(дважды Любые неделю
Функция легких Нормальная ПОСМОТРЕТЬ ЕЩЕ:
Вопрос 1. Как часто на протяжнии последних 4-х недель не позволяла Вам выполнять обычный объем работы в учебном заведении, на работе или дома?
Вопрос 2. Как часто на протяжении последних 4-х недель Вы замечали у себя затруднительное дыхание?
1) чаще, чем 1 раз на день (1 балл);
3) от 3 до 6 раз в неделю (3 балла);
4) 1 или 2 раза в неделю (4 балла);
Как часто на протяжении последних 4 -х недель Вы просыпались ночью или раньше, чем всегда.
Попричине симптомов астмы (свистящее дыхание, затрудненное дыхание, ощющение боли или стиснения в груди)?
1) 4 ночи в неделю и чаще (1 балл);
2) 3-4 ночи в неделю (2 балла);
Как часто на протяжении последних 4-х недель Вы пользовались быстродействующим ингалятором (например, Вентолин, Беротек, Беродуал, Атровент, Сальбутамол, Саламол, Астмопент) или небулайзером (аэрозольным аппаратом) с лекарствами (например, Беротек, Беродуал, Вентолин Небулы)?
1) 3 раза на день и чаще (1 балл);
2) 1 или 2 раза на день (2 балла);
3) 2 или 3 раза в неделю (3 балла);
4) 1 1 раз в неделю или меньше (4 балла);
5) ни одного раза (5 баллов).
Какую оценку Вы бы дали состоянию контроля астмы на протяжении последних 4-х недель?
1) совсем не удавалось контролировать (1 балл);
2) плохо удавалось контролировать (2 балла);
3) в некоторой степени удавалось контролировать (3 балла);
4) хорошо удавалось контролировать (4 балла);
5) полностью удавалось контролировать (5 баллов).
Результатом теста является сумма в баллах, она же используется для формулировки рекомендаций:
— 25 баллов – полный контроль;
— 20-24 балла — астма контролируется хорошо, но не полностью.
Врач может помочь больному добиться полного контроля;
— 19 баллов и меньше – неконтролируемая астма. Возможно, следует изменить терапию для достижения оптимального контроля;
— 14 баллов и меньше – астма у пациента серьезно вышла из-под контроля.
В этом случае пациента следует направить к специалисту.
Date: 2015-11-14; view: 34; Нарушение авторских прав
источник
Дыхательная система, как и другие органы человека, подвержена интенсивному воздействию внутренних и внешних негативных факторов. При определенных условиях это может привести к возникновению бронхиальной астмы.
Наиболее опасной формой заболевания считается неконтролируемая астма. По статистике, она развивается у 20% населения.
Данную патологию вылечить полностью нельзя, но существует способы, позволяющие добиться полного или частичного контроля над течением заболевания, что позволит больному вести полноценный образ жизни.
Бронхиальная астма — распространенное заболевание нижних дыхательных путей с непосредственным участием клеточных элементов. Оно характеризуется гиперреактивностью бронхов, на что организм отвечает сужением их просвета.
При этом отмечается бронхоспазм, отек слизистой оболочки, скопление большого количества мокроты и как следствие, нарушение газообмена и возникновение приступов удушья.
Контролирование состояния больного в большинстве случаев позволяет снизить риск обострения болезни и развития астматического статуса.
Заболевание классифицируется не только по степени тяжести, особенностям протекания, наличию[М9] осложнений, но также по степени контроля.
Он определяется по следующим параметрам:
- симптоматические проявления болезни в разное время суток;
- ограничение активности;
- функциональное состояние дыхательной системы;
- частота астматических приступов;
- необходимость применения медикаментозных препаратов неотложной помощи.
Существуют три вида астмы, отличающиеся по степени контроля:
- Контролируемая бронхиальная астма — наблюдается отсутствие клинических проявлений в период лечения. Показатели диагностических исследований соответствуют норме. Препараты при контролируемой форме назначаются пациентам в минимальном количестве.
- Частично контролируемая — отмечается наличие отдельных симптомов заболевания. В этом случае рекомендуется смена терапевтических мероприятий для возвращения болезни в контролируемую форму.
- Неконтролируемая бронхиальная астма — наиболее опасная форма заболевания, при которой наблюдается ярко выраженная симптоматика и частые обострения с астматическими приступами, повторяющимися неоднократно в течение недели. В этот период требуется приложить все усилия для возврата болезни в контролируемую форму.
Контроль болезни заключается в продолжительном наблюдении за ее развитием (сопутствующие признаки, частота повторений приступов) и подборе индивидуального лечения. Комплексная терапия способна перевести болезнь в состояние длительной ремиссии.
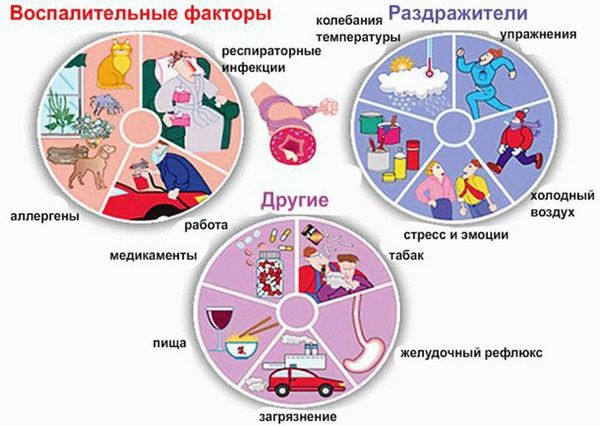
Причинами развития неконтролируемой астмы являются:
- наследственная предрасположенность;
- неподходящие климатические условия;
- работа, связанная с воздействием химически активных веществ;
- ожирение;
- гормональные нарушения;
- особенности строения дыхательных органов;
- не полностью вылеченные инфекционные заболевания;
- ослабление иммунитета.
Триггерами (провоцирующими факторами), запускающими патологические процессы в организме и приводящими к обострению хронического заболевания, могут быть:
- лекарственные препараты;
- продукты питания;
- средства бытовой и строительной химии;
- пух и шерсть домашних питомцев;
- сухие корма для животных;
- домашняя пыль.
Астма может развиваться под влиянием одной или нескольких причин, но клинические проявления заболевания от этого не изменяются.
Для болезни характерна следующая симптоматика:
- спазм гладкой мускулатуры бронхов;
- нарушение дыхания (свистящее, хриплое, затрудненное);
- появление одышки;
- большое количество отделяемой слизи;
- возникновение приступов кашля.
При неконтролируемой астме возникает удушье, которое способно привести к летальному исходу. Чтобы избежать этого, необходимо своевременно обратиться к врачу и пройти назначенное обследование (для определения степени тяжести болезни, подбора соответствующего лечения и восстановления контроля над бронхиальной астмой).
Основные цели лечения астмы:
- уменьшить чувствительность к влиянию провоцирующих факторов;
- получить полный контроль над астмой;
- снизить частоту обострений;
- предотвратить состояния, угрожающие жизни больного;
- нормализовать дыхательные процессы;
- снизить потребность в лекарствах.
Одним из методов борьбы с бронхиальной астмой является базисная терапия.
Она включает применение следующих препаратов:
- кортикостероидов (в форме аэрозолей), способствующих купированию воспалительных процессов в дыхательных путях;
- бронхолитиков, улучшающих отхождение слизи;
- антихолинергических средств (при большом скоплении мокроты и ее плохом отхождении), вызывающих расширение бронхов, уменьшающих одышку и кашель;
- бета-2-адреномиметиков длительного и короткого действия, предупреждающих обструкцию бронхиальных ветвей, способствуют их расширению;
- системных глюкокортикостероидов, использующихся в качестве поддерживающей терапии и во время астматических приступов.
Лекарства данных групп применяются в течение продолжительного времени. Они способны приостановить процесс развития астмы, уменьшить ее проявления и снизить вероятность обострений.
Прием лекарственных препаратов корректируется в индивидуальном порядке (в зависимости от состояния пациента и проявления клинических признаков).
- соблюдать спокойствие;
- снять все, что мешает свободному дыханию;
- принять положение сидя или стоя, упереться руками, локти отвести в сторону;
- использовать ингалятор.
Если приступ невозможно снять самостоятельно, необходимо вызвать скорую помощь.
Лечение считается успешным, если астма взята под контроль,
Эффективность проведенной терапии оценивается по следующим критериям:
- не отмечается появления побочных действий от назначенных препаратов;
- нету обострений и отсутствует выраженная симптоматика болезни;
- не требуется приема препаратов быстрого действия;
- отмечается стабильное снижение дозировки принимаемых лекарств;
- стабилизируется дыхательная функция;
- улучшается общее состояние пациента в покое и при физических нагрузках.
Контролированная форма бронхиальной астмы — показатель успеха проведенной терапии.
При неконтролируемом течении заболевания увеличивается риск возникновения осложнений. Частые обострения приводят к нарушению газообмена (воздух поступает в легкие в недостаточном объеме).
Астма может стать толчком к развитию вторичных инфекций (пневмонии, гнойного бронхита), а также:
- эмфиземы (раздувание) легких — приводит к дыхательной недостаточности;
- дыхательной недостаточности;
- пневмоторакса — скопления воздуха в плевральной полости;
- ателектаза – спадения легкого из-за частичного или полного закрытия просвета бронхов;
- астматического статуса — тяжелого угрожающего жизни состояния, которое возникает в результате длительного приступа.
Неконтролируемая астма может привести к необратимым последствиям — инвалидности и даже смерти.
Чтобы уменьшить влияние неконтролируемой бронхиальной астмы на качество жизни человека, необходимо придерживаться некоторых рекомендаций:
- избегать тяжелых физических нагрузок;
- укреплять защитные силы организма;
- исключить воздействие аллергенов, способных вызвать обострение заболевания;
- контролировать эмоциональное состояние;
- не злоупотреблять алкоголем;
- избегать курения и вдыхания сигаретного дыма;
- использовать ингалятор в период обострения;
- проходить регулярные осмотры у пульмонолога, аллерголога и других специалистов.
Следует помнить, что бронхиальная астма нуждается в постоянном контроле. Каждый человек, страдающий астмой, должен иметь при себе ингалятор, который поможет в критической ситуации облегчить состояние и не допустить развития астматического статуса.
источник
В современной медицине классификация все больше становится прикладным инструментом, позволяющим достичь главной цели – избавить пациента от болезни или как можно сильнее уменьшить ее проявления с помощью лечения. Таким образом, деление заболевания на варианты, формы, степени во многом становится условным. В ходе лечения нередко один вариант заболевания сменяется другим, отличие которого заключается прежде всего в ином лечении.
Бронхиальная астма не стала исключением. Если в прежние годы врачи выделяли степени тяжести болезни, то в последней редакции всех отечественных и зарубежных руководств внимание переместилось на степень контроля заболевания, то есть на интенсивность и эффект лечения.
Классификация по степени тяжести сохраняет свое значение при первом визите пациента к врачу, когда он еще не получает никакого лечения, особенно ингаляционных глюкокортикоидов и других средств базисной терапии.
Классификация по степени тяжести определяет, насколько поражено бронхиальное дерево. Она помогает определить, какие препараты следует назначить и в какой дозировке, чтобы в дальнейшем добиться устранения симптомов болезни. Это деление проводится исключительно до начала лечения.
Тяжесть течения оценивается по наличию клинических проявлений в сочетании с показателями функции внешнего дыхания (ФВД), прежде всего объема форсированного выдоха за 1 секунду (ОФВ1) и пиковой скорости выдоха (ПСВ).
- Интермиттирующее течение, или I ступень, характеризуется нечастыми признаками (кашель, одышка), беспокоящими больного реже 1 раза в 7 дней и до 2 раз в месяц ночью; данные ФВД близки к нормальным.
- Астма легкой степени, или II ступени, сопровождается более частым появлением клинических признаков: днем чаще раза в 7 дней, но не ежедневно, ночью – чаще 2 раз в месяц. При обострении болезни может быть нарушен сон и снижена активность больного. Данные ФВД при этом остаются близкими к нормальным.
- Средняя степень (III ступень) сопровождается ежедневными проявлениями, ночью симптомы возникают раз в 7 дней и чаще. Пациент вынужден ежедневно пользоваться препаратами «скорой помощи» (сальбутамол) для устранения кашля или удушья. Функция внешнего дыхания ухудшается.
- Тяжелое течение (IV ступень) сопровождается ежедневными приступами и частыми симптомами в ночные часы. Заболевание протекает с частыми обострениями, во время которых ограничивается физическая активность пациента. Показатели ФВД меньше 60% от должных величин.
Если клиническая картина и данные спирометрии не совпадают, степень тяжести устанавливают согласно более тяжелым признакам.
Тяжесть заболевания можно охарактеризовать и у больных, уже получающих лечение. В этом случае легким считается течение болезни, которое можно контролировать с помощью небольшого количества лекарств и низких дозировок. Тяжелая астма в этом случае – состояние, требующее назначения комплексной терапии в больших дозах. Плюсом этой классификации является учет получаемой больным терапии, дающей представление об истинной тяжести болезни.
Таким образом, у больного с исходной IV степенью тяжести болезни на фоне лечения мы можем добиться такого контроля над астмой, что у него вообще не будет приступов ночью, а днем он лишь иногда будет пользоваться, например, сальбутамолом. Однако получится это у врача только при назначении соответствующей комбинированной базисной терапии, что соответствует астме тяжелого течения.
Задача врача при бронхиальной астме у пациента – добиться контроля заболевания, то есть предотвращения ее проявлений. Полное излечение при этом заболевании считается невозможным. Оценив на первом приеме тяжесть состояния пациента, врач назначает ему лекарственную терапию. В процессе дальнейшего наблюдения он оценивает уже не степень тяжести, а уровень контроля над заболеванием, при необходимости изменяя лечение.
Для оценки уровня контроля используются разнообразные опросники. Их можно применять начиная с возраста пациента 4 года. Для взрослых наиболее распространен «Тест контроля над астмой». Если при ответе на все вопросы сумма составила 25 баллов – контроль хороший;20 – 24 балла – недостаточный; менее 20 баллов – результат плохой, нужно срочно обратиться к врачу. Для детей создан детский вариант теста: если ребенок набрал 19 баллов и меньше – это говорит о плохом контроле над заболеванием.
На необходимость усиления терапии указывает частое использование средств «скорой помощи» (например, сальбутамола). При этом следует увеличить объем терапии до достижения контроля над признаками болезни. Если состояние полного контроля сохраняется более 3 месяцев, можно попробовать уменьшить интенсивность лечения до минимальных поддерживающих доз.
Различают три уровня контроля над болезнью:
- контролируемая астма;
- частично контролируемая;
- неконтролируемая.
При полностью контролируемой патологии в течение как минимум месяца:
- регистрируется меньше двух эпизодов ухудшения в неделю;
- ночные пробуждения из-за симптомов болезни отсутствуют;
- физическая активность не ограничена;
- необходимость пользоваться препаратами «скорой помощи» отсутствует или есть, но не чаще двух раз в неделю;
- ФВД в пределах нормы (для детей старше 5 лет).
При частично контролируемом течении болезни хотя бы один из перечисленных показателей наблюдается чаще или выражен сильнее. Показатели ФВД меньше 80% от нормы или наилучшего известного для данного пациента показателя.
При неконтролируемой патологии могут наблюдаться три и более из следующих признаков:
- более двух эпизодов ухудшения самочувствия в неделю;
- любые ночные симптомы;
- любое ограничение активности;
- потребность в препаратах «скорой помощи» чаще 2 раз в неделю;
- ФВД менее 80% от нормы.
Кроме того, учитывается риск осложнений. Он увеличивается при плохом контроле, частые обострения, госпитализация в отделение интенсивной терапии по поводу этой патологии, низкий показатель ОФВ1, курение, необходимость приема лекарств в большой дозировке.
Под обострением понимается 7 и более дней неконтролируемого течения болезни.
Некоторые пациенты считают, что частые приступы удушья, ежедневная потребность в ингаляциях сальбутамола, одышка – признаки тяжелого течения патологии. Однако такое мнение не совсем верно. Это признаки неконтролируемого течения заболевания, которое может быть как при тяжелой, так и при легкой астме.
С чем может быть связана невозможность полного контроля над болезнью? Прежде всего, необходимо узнать, насколько пациент выполняет требования по элиминации аллергенов, правильно ли он проводит ингаляции, выполняет ли все назначения врача. Затем нужно устранить провоцирующие факторы – гастроэзофагеально-рефлюксную болезнь, синуситы, хронический ринит. Примерно у четверти больных безуспешность терапии связана с неправильно поставленным диагнозом, когда за астму принимается другое заболевание. Если же все эти факторы устранены, нужно усилить терапию.
Однако у части пациентов, несмотря на интенсивное лечение, добиться полной ремиссии не удается. Чаще всего это связано с генетическими и анатомическими особенностями – изменчивостью рецепторов к интерлейкинам, смешанным типом воспаления, наличием внутриклеточных возбудителей, более толстой стенкой бронхов и другими особенностями. Изучение таких вариантов продолжается, оно позволит в будущем создать новые препараты для помощи людям с тяжелой неконтролируемой бронхиальной астмой.
источник
Бронхиальная астма — одна из самых распространенных болезней органов дыхания во всем мире. Медицина пока не знает способа избавлять пациентов от астмы раз и навсегда, но благодаря эффективным методам лечения и современным лекарственным препаратам в настоящее время это заболевание хорошо поддается лечению.
Однако лечение должно быть подобрано правильно: ведь при его недостаточной эффективности астма может не только существенно ограничивать нормальную жизнь пациентов, но и приводить к госпитализации, даже требовать лечения в условиях реанимационного отделения. Поэтому подбор адекватной терапии очень важен, и основная задача лечения — достижение контроля над заболеванием.
Начиная с 2006 года ежегодно выпускаемые международные рекомендации для врачей «Глобальная инициатива по бронхиальной астме» (GINA) нацеливают нас на лечение заболевания, направленное на достижение контроля астмы. Контроль над бронхиальной астмой определяется тем, что симптомы астмы должны отсутствовать или быть минимальными, потребность в препаратах неотложной помощи — очень мала и частота обострений должна стремиться к нулю. Другими словами, влияние болезни на повседневную активность пациентов и в целом на их жизнь должно быть минимальным, и лечение подбирается так, чтобы достичь и поддерживать максимально полный контроль над астмой.
Препараты для лечения астмы подразделяются на препараты для поддерживающей терапии и препараты для облегчения симптомов. Препараты для поддерживающей терапии принимаются ежедневно и длительно, они должны использоваться регулярно, в том числе и при отсутствии симптомов, так как благодаря своему противовоспалительному эффекту они уменьшают воспаление в дыхательных путях и тем самым обеспечивают контроль над астмой и препятствуют развитию клинических проявлений заболевания, являющихся следствием активности этого воспаления. Разумеется, также назначается препарат, быстро облегчающий симптомы, если они возникнут, но увеличение потребности в препаратах неотложной помощи указывает на необходимость скорректировать терапию противовоспалительными препаратами.
Для лечения астмы в настоящее время широко применяется комбинированная терапия ингаляционными глюкокортикостероидами и ингаляционными бета-2-агонистами длительного действия. Препараты, составляющие данную комбинацию, являются синергистами: добавление длительно действующих бета-2-агонистов к ингаляционным гормонам обеспечивает больший контроль астмы, чем увеличение дозы последних, и позволяет добиться контроля в тех случаях, когда астму не удается контролировать только ингаляционными гормонами даже в высоких дозах. Клиническая эффективность этой комбинации подтверждена анализом многих исследований.
Описанный эффект достигается благодаря тому, что эти препараты взаимно помогают действию друг друга на клеточном уровне. При использовании ингаляционных гормонов увеличивается количество бета-2-рецепторов и повышается их активность, а значит, и бронхорасширяющее действие бета-2-агонистов усиливается. В свою очередь, бета-2-агонисты запускают каскад особых внутриклеточных биохимических механизмов, приводящих к усилению противовоспалительного эффекта ингаляционных гормонов.
Таким образом, совместное действие двух препаратов оказывается большим, чем просто сумма их эффектов по отдельности, и их комбинация позволяет достичь большего результата в лечении астмы. Крайне важно, что необходимый результат достигается при лечении меньшими дозами ингаляционных гормонов.
Надо отметить, что облегчение от терапии бета-2-агонистами за счет их бронхорасширяющего воздействия субъективно ощущается пациентом. Воздействие же ингаляционных гормонов непосредственно не ощущается, однако именно их противовоспалительный эффект и необходим для лечения астмы.
Важно помнить, что лечить астму только длительно действующими ингаляционными бронхолитиками нельзя — это крайне опасно и может вызвать серьезное обострение заболевания. Зато при совместном применении с ингаляционными гормонами длительное использование бронхорасширяющих препаратов остается безопасным, а лечение эффективным. Для этого созданы фиксированные комбинации, которые содержат два препарата в одной ингаляционной дозе.
Такой режим терапии позволяет пациентам почувствовать облегчение симптомов благодаря бронхорасширяющему действию и одновременно получать поддерживающую дозу противовоспалительного препарата, необходимую для контроля над заболеванием.
В настоящее время применяются различные фиксированные комбинации препаратов для контроля над бронхиальной астмой. Из этих препаратов относительно новым является Тевакомб, но оба компонента, входящие в его состав, используются в лечении астмы достаточно давно: флутиказона пропионат — с 1993 года, салметерола ксинафоат — с 1990 года.
Флутиказон (флутиказона пропионат) — один из самых эффективных и безопасных противовоспалительных ингаляционных гормональных препаратов на сегодняшний день. Выраженный положительный эффект достигается уже при небольших дозах флутиказона. Препарат мало всасывается из ротовой полости и желудочно-кишечного тракта, практически не попадает в кровь и не оказывает побочных эффектов. При этом противовоспалительная и противоаллергическая активность препарата в бронхах является высокой.
Благодаря своей высокой активности флутиказон может эффективно применяться в терапии астмы даже при тяжелом течении заболевания и у больных, длительно применявших системные гормоны. Его прием в большинстве случаев способствует отмене таблетированных и инъекционных гормональных препаратов. Кроме того, к ингаляционным глюкокортикостероидам не формируется зависимость.
Салметерол относится к селективным ингаляционным бета-2-агонистам длительного действия с медленным началом действия. Исследования конца 1990-х годов подтвердили его способность не только предупредить ночные симптомы и астму физического усилия, но и уменьшить дозу ингаляционных глюкокортикостероидов, необходимую для достижения адекватного контроля над астмой.
Препарат обладает также противовоспалительным эффектом, который, правда, не имеет самостоятельного значения при лечении астмы, но может проявляться клинически при сочетании салметерола с ингаляционными гормонами. Салметерол назначается только в качестве препарата для базисной терапии и не применяется по потребности — его следует принимать регулярно в рекомендованных дозах, а при необходимости купирования симптомов использовать бета-2-агонисты короткого действия.
Комбинированное действие ингалятора, содержащего салметерол и флутиказон, отличается высоким противовоспалительным эффектом, что особенно необходимо при астме, так как именно активность воспаления в бронхиальном дереве лежит в основе всех проявлений заболевания и тяжести его течения.
При лечении астмы может возникнуть необходимость изменить дозу ингаляционного гормона в зависимости от течения заболевания, и при этом следует помнить, что при использовании салметерола в комбинированном ингаляторе нельзя превышать допустимую дозу салметерола более 100 мкг в сутки. Поэтому для ингаляторов с этой комбинацией препаратов наличие вариантов с разными дозировками флутиказона является преимуществом, позволяющим при необходимости увеличить или уменьшить дозу противовоспалительного препарата (ингаляционного гормона), не превышая доз салметерола и не назначая дополнительную дозу флутиказона в отдельном ингаляторе.
Итак, Тевакомб — новый ингаляционный препарат, содержащий комбинацию флутиказона и салметерола, обладает необходимыми вариантами дозировок, позволяющими применять его в широком диапазоне клинических ситуаций, при которых требуются различные дозы флутиказона. Препарат применяется и у детей (начиная с четырехлетнего возраста), и у пожилых пациентов, причем не требуется пересмотр дозы у пожилых людей или у людей с заболеваниями печени и почек.
Тевакомб — это привычный и удобный в применении для многих пациентов аэрозольный ингалятор. Он настолько же эффективен и безопасен, как и ранее известные ингаляторы, содержащие флутиказон и салметерол. Высокоэффективные компоненты, усиливая положительные эффекты друг друга, уменьшают выраженность дневных и ночных симптомов, улучшают функцию легких, снижают потребность в препаратах для облегчения симптомов и частоту обострений, позволяя достичь хорошего контроля над астмой у большего числа пациентов.
Возможность достижения контроля при использовании меньших доз ингаляционного гормона повышает безопасность лечения. Препарат широко используется во многих зарубежных странах и уже более чем полгода применяется в России. Тевакомб хорошо переносится, практически не вызывает нежелательных явлений (при правильном использовании ингалятора), а наличие различных дозировок по флутиказону дает возможность подобрать оптимальную дозу и применять этот ингалятор у пациентов с различной степенью тяжести заболевания.
Результаты международных исследований, которые легли в основу современной стратегии лечения астмы, показали преимущество комбинации ингаляционных гормонов и бета-2-агонистов длительного действия при среднетяжелой и тяжелой астме, и это подтверждается реальной практикой.
Благодаря современным технологиям имеется большой выбор в лекарственных препаратах и в том числе ингаляторах для лечения астмы, и это очень важно: в настоящее время у врача и у пациента есть удачная возможность выбрать именно тот препарат, который наиболее подойдет для контроля над астмой. Это увеличивает удобство и эффективность терапии для пациента, обеспечивает соблюдение рекомендаций врача. А как мы уже говорили, астма является заболеванием, которое хорошо поддается лечению, если следовать врачебным рекомендациям.
В заключение, хочу порекомендовать вам видео лекцию доктора медицинских наук Куколь Л.В., контроль над бронхиальной астмой — как достичь и поддерживать?
источник
Контролируемая бронхиальная астма относится к легкой стадии заболевания, которая не доставляет пациенту особого беспокойства и позволяет вести привычный образ жизни.
Контроль над астматическим состоянием предусматривает предупреждение развития острой симптоматики и эффективную профилактику для предупреждения этого состояния. Контролирование, как правило, осуществляется при помощи специальных исследований, среди которых немаловажная роль принадлежит пикфлоуметрии.
В концепции лечебной программы GINA выделяются 3 степени контроля над бронхиальной астмой:
- Контролируемая астма предусматривает наблюдение, при котором на фоне специфической терапии бронхиальная симптоматика практически полностью отсутствует. При этом данные спирометрии, а также другие исследования, указывают на практическое отсутствие астмы. Для этих пациентов возможно эффективное понижение принимаемых лекарственных средств, которые используются для снятия симптоматики.
- Бронхиальная астма, которая контролируется частично — предусматривает частичное присутствие астматической симптоматики после проведенного лечения. В этом случае GINA определяет возможность для таких пациентов постепенно повышать уровень лекарственного лечения до той степени, когда заболевание можно проконтролировать.
- Неконтролируемая астма — проявляется явными симптомами, которые могут возникнуть, несмотря на проводимую терапию и требуют обязательного лечения.
Бронхиальная астма относится к заболеваниям, которые вполне можно контролировать, используя различные лечебные программы. От стадии заболевания, а также индивидуальных особенностей пациента зависит и выбор программы лечения, и, соответственно, возможность контроля над заболеванием.
Несмотря на то, что полностью излечить бронхиальную астму невозможно, существует реальная возможность достигнуть контроля над ней. Для этого необходимо обучить пациента самостоятельно оценивать степень определения симптоматики в тесном взаимодействии с лечащим врачом. Его задача заключается в правильном определении тяжести течения астмы и назначении специфического лечения, которое должно соответствовать этому состоянию.
При этом возможности пациента намного значимее, чем усилия со стороны доктора, так как пациенту предстоит регулярное измерение своей пиковой скорости выдоха. Кроме того, он должен неукоснительно принимать противовоспалительные лекарственные средства.
Важно отметить, что астматик должен знать, что частично прекращать назначенное лечение, даже при минимальных проявлениях бронхиальной астмы, а также при полной нейтрализации симптомов, ни в коем случае нельзя. При несоблюдении этих условий, затихший воспалительный процесс может прогрессировать и осложняться тяжелой симптоматикой, провоцируя частые осложнения.
На сегодняшний день основой лечения является ингаляционная терапия, которая назначается, начиная с легкой степени бронхиальной астмы. Гормональные ингаляции активно снижают риск появления осложнений внутренних органов, несмотря на длительное использование. Это является их отличием от системной терапии (таблетки, инъекции). Поэтому отказ от такого лечения способен привести к потере контроля над бронхиальной астмой и развитию состояний, угрожающих жизни больного.
Бронхиальная астма в соответствии с разработанной программой GINA, предусматривает совершенно новый подход к лечебной терапии. В соответствии с этой программой рекомендуется применение нового препарата комбинированного воздействия под названием Симбикорт.
Это лекарственное средство включает в себя две активных формы:
- Формотерол (бронхолитик) — этот препарат стимулирует β2- адренорецепторы, максимально быстро расширяя бронхиальные просветы и снижая интенсивность аллергической реакции в бронхиальных путях. Кроме того, Формотерол способствует быстрому выведению мокроты, тем самым предотвращая острые инфекционные процессы в дыхательных путях. В составе Симбикорта этот препарат начинает свое действие спустя 2 минуты после начала ингаляции. Эта способность позволяет использовать Симбикорт в качестве экстренной терапии для снятия острого приступа.
- Будесонид (глюкокортикостероид) — это вещество является представителем гормональных глюкокортикостероидов. Он способен уменьшить воспалительные процессы в бронхиальной системе, снизить отек слизистых оболочек, что приводит к расширению бронхиальных просветов и усилению эффективности адреномиметиков. Будесонид обладает пролонгированным действием и накапливается в организме.
Симбикорт выпускается в ингаляционной форме. При контролируемом развитии астмы его необходимо применять не менее 2 раз в день в качестве базисной основы.
При нарастании негативной симптоматики частота применения может быть увеличена, по усмотрению самого пациента или назначению врача, но не более 8 раз в течение суток. Выбранная программа с применением Симбикорта (Symbicort), взятого за основу при лечении бронхиальной астмы, а также для купирования острых приступов, наиболее эффективна, и позволяет снизить дозировку гормональных средств, используемых для лечения бронхиальной астмы.
Системные глюкокортикостероиды (Метилпреднизолон, Преднизолон) рекомендуются к применению в том случае, когда ингаляционная терапия неэффективна. Длительность приема глюкокортикостероидов в этом случае должна быть минимальной, так как их длительное воздействие способно привести к возможным побочным проявлениям. Начальная доза этих препаратов должна быть минимальной, а при улучшении общего состояния пациента рекомендуется прекратить прием глюкокортикостероидов.
Гормональные препараты при неконтролируемом приеме способны вызвать следующие осложнения:
- развитие остеопороза;
- синдром Кушинга (жировые отложения чаще всего наблюдаются на животе, груди, шее);
- развитие стероидного сахарного диабета;
- появление язвенных образований в желудке и двенадцатиперстной кишке;
- гипертония;
- появление отеков;
- снижение в функциональной работе надпочечников.
Кроме того, длительная гормонотерапия способна привести к активизации туберкулеза, катаракте и обострению хронических заболеваний организма.
Основными целями, которые должны соблюдаться при лечении контролируемой бронхиальной астмы являются:
- сведение к минимуму или к полному отсутствию астматической симптоматики;
- возможность предотвращения осложнений;
- нормализация функции внешней дыхательной деятельности;
- достижение снятия ограничений для занятий активным спортом и активными нагрузками;
- предотвращение необратимых сужений в бронхиальной системе;
- минимизация побочных эффектов при лечении;
- снижение частоты ночных приступов астмы;
- снижение потребности в кратковременных β2-агонистах.
При выполнении всех вышеперечисленных задач бронхиальная астма контролируемого типа позволяет больному вести привычный образ жизни, не ограничивая профессиональную и физическую деятельность. Оценка состояния пациента и эффективность лечебных мероприятий должны проводиться регулярно и включает проведение диагностических обследований и лабораторных анализов. При необходимости проводится корректировка лечения. Это можно сделать самостоятельно или при участии лечащего врача.
Для того чтобы бронхиальная астма этой формы не перешла в другую, более тяжелую форму, рекомендуется, помимо лечебной терапии, выполнять профилактические мероприятия. Правильно проведенная профилактика позволит частично снизить необходимость в лекарственном лечении.
- Необходимо придерживаться гипоаллергенной диеты, избегая продуктов с высокой аллергенностью (шоколад, клубника, цитрусовые и т.д.). Предпочтение следует отдавать свежим овощам, в которых содержится большое количество клетчатки, улучшающей пищеварительную функцию организма.
- Не следует держать в помещении животных, так как продукты их жизнедеятельности (слюна, шерсть) могут вызвать сильнейшую аллергическую реакцию. Кроме того, необходимо избавиться от тех вещей, которые способны накапливать пыль. Следует отдавать предпочтение легко обрабатываемой мебели.
- Рекомендуется регулярно стирать постельное белье и заниматься ежедневной влажной уборкой помещения. Это позволяет избавиться от пылевых клещей.
- Для астматиков очень важно избегать контакта с никотином. Любое курение, пассивное и активное, способно вызвать острый приступ бронхиальной астмы, в результате которого понадобиться неотложная терапия.
- Необходимо избегать любых аллергенов, в том числе и в период цветения растений, так как пыльца способна спровоцировать негативную симптоматику.
Важно отметить, что у большого количества пациентов возможно предотвращение тяжелых астматических приступов, как в ночное, так и в дневное время. Для этого следует свести к минимуму применение лекарственных средств и нормализировать функциональность легочной системы с сохранением физической активности.
При своевременно проведенном лечении и наблюдении за процессом, бронхиальная астма, как правило, имеет благоприятный прогноз на выздоровление. Эффективные профилактические меры способствуют продлению ремиссии в течение 3 ─ 8 лет.
источник
Возможно несколько определений контроля над БА. Вообще термин «контроль» может обозначать предотвращение заболевания или даже полное излечение. Однако при БА эти цели пока недостижимы, и «контроль» означает устранение проявлений заболевания. В идеале это должно относиться не только к клиническим проявлениям, но и к лабораторным маркерам воспаления и патофизиологическим признакам заболевания. Имеются данные о том, что подавление воспаления с помощью поддерживающей терапии обеспечивает достижение «клинического контроля». Однако, учитывая высокую стоимость и малодоступность таких исследований, как эндобронхиальная биопсия, определение количества эозинофилов в мокроте или уровня окиси азота в выдыхаемом воздухе, рекомендовано проводить лечение, направленное на достижение контроля над клиническими проявлениями БА, включая нарушения функции легких.
Уровни контроля над бронхиальной астмой
| Характеристики | Контролируемая БА | Частично контролируемая | Неконтролируемая |
| Дневные симптомы | Отсутствуют или менее 2 эпизодов в неделю | Более 2 эпизодов в неделю | Наличие трех или более признаков частично контролируемой БА в течении любой недели |
| Ограничение активности | Отсутствуют | Любые | |
| Ночные симптомы, Пробуждения | Отсутствуют | Любые | |
| Потребность в препаратах неотложной помощи | Отсутствуют или менее 2 эпизодов в неделю | Более 2 эпизодов в неделю | |
| Функция легких (ПСВ или ОФВ1) | Нормальная | Менее 80% от должного | |
| Обострения | Отсутствуют | 1 или более в год | 1 в течении любой недели |
■ Уменьшение выраженности симптомов БА или устранение их.
■ Предотвращение развития обострения.
■ Уменьшение необходимости применения лекарственных препаратов.
■ Снижение риска развития побочных эффектов лечения.
■ Обучение больных навыкам самолечения.
Пути введения
Препараты для лечения БА у взрослых можно можно вводить различными путями – ингаляционным, пероральным или парентеральным (с помощью подкожной, внутримышечной или внутривенной инъекции). Главным преимуществом ингаляционного способа введения является возможность доставки препаратов прямо в дыхательные пути, что позволяет достигать локально более высокой концентрации лекарственного вещества и значительно уменьшает риск системных побочных эффектов. Ингаляционные препараты для лечения БА представлены в виде дозирующих аэрозольных ингаляторов (ДАИ), активируемых дыханием ДАИ, дозирующих порошковых ингаляторов (ДПИ), ингаляторов типа «soft mist» (новое устройство без пропеллентов, создающее медленно перемещающееся и долго сохраняющееся «облачко» мелкодисперсных частиц (менее 5,8 мкм) препарата, растворов для небулайзерной терапии (так называемых «влажных» аэрозолей*). Разные ингаляторы различаются по эффективности доставки лекарственного препарата в нижние дыхательные пути, зависящей от типа ингалятора и формы лекарственного средства, размера частиц, скорости аэрозольного облачка или струи (не у всех ингаляторов) и простоты применения ингалятора у большинства пациентов. Предпочтения отдельных больных, удобство и простота применения ингалятора могут повлиять не только на эффективность доставки препарата, но и на то, насколько аккуратно больной будет выполнять назначения врача, а также на контроль над заболеванием при длительной терапии. Для пользования ДАИ необходимо предварительное обучение пациентов и умение координировать вдох с активацией ингалятора. Лекарственные препараты из этих ингаляторов распыляются в виде суспензии во фторхлоруглеродах (фреоновые ингаляторы) или в виде раствора в гидрофторалканах (бесфреоновые ингаляторы). Использование вместе с фреоновым ДАИ спейсера (резервуарной камеры) улучшает доставку препарата, увеличивает оседание препарата в легких и может уменьшать частоту местных и системных побочных эффектов. Однако фреоновые ингаляторы выходят из употребления из_за вредного влияния фторхлоруглеродов на озоновый слой атмосферы; им на смену приходят бесфреоновые ингаляторы. Для ДАИ, содержащих бронхолитики, переход с фреоновых на бесфреоновые ингаляторы не сопровождается изменением эффективности одной и той же дозы препарата. Однако для некоторых ГКС применение гидрофторалкановых пропеллентов приводит к меньшим размерам частиц в аэрозоле, в результате чего меньшее количество препарата оседает во рту (следовательно, снижается частота побочных эффектов со стороны полости рта) и, соответственно, возрастает поступление препарата в легкие. Результатом этого может быть увеличение системной эффективности при эквивалентной дозе, вышедшей из распылителя, но также более выраженное системное воздействие и более высокий риск побочных эффектов. Врачам рекомендуется внимательно изучить инструкцию, приложенную к каждому препарату, чтобы убедиться в том, что назначаемая доза эквивалентна дозе текущей терапии. При применении ингаляторов типа «soft mist» четкая координация вдоха и нажатия на распылитель не является таким же критичным условием правильности ингаляции, как при использовании ДАИ.
Дозирующие порошковые ингаляторы обычно проще использовать, однако они требуют определенного усилия вдоха (достижения минимальной скорости вдоха), которое может оказаться слишком большим для некоторых больных. ДПИ различаются по тому, какой процент от дозы, вышедшей из распылителя, поступает в легкие. При терапии некоторыми препаратами переход с ДАИ на ДПИ может потребовать коррекции дозы лекарственного средства. Небулайзерная терапия редко бывает показана для лечения хронической БА у взрослых. Для лечения бронхиальной астмы используются препараты базисной терапии, воздействующие на механизм заболевания, посредством которых пациенты контролируют астму, и симптоматические препараты, влияющие только на гладкую мускулатуру бронхиального дерева и снимающие приступ.
К препаратам симптоматической терапии относят бронходилятаторы:
К препаратам базисной терапии относят
- кромоны
- ингаляционные глюкокортикостероиды
- антагонисты лейкотриеновых рецепторов
- моноклональные антитела
Если не принимать базисную терапию, со временем будет расти потребность в ингаляции бронходилататоров (симптоматических средств). В этом случае и в случае недостаточности дозы базисных препаратов рост потребности в бронходилататорах является признаком неконтролируемого течения заболевания.
К кромонам относят кромогликат натрия (Интал) и недокромил натрия (Тайлед). Эти средства показаны в качестве базисной терапии бронхиальной астмы интермиттирующего и легкого течения. Кромоны уступают по своей эффективности ИГКС. Так как существуют показания для назначения ИГКС уже при легкой степени бронхиальной астмы, кромоны постепенно вытесняются более удобными в использовании ИГКС. Не оправдан также на переход на кромоны с ИГКС при условии полного контроля над симптомами минимальными дозами ИГКС.
Глюкокортикостероиды.
Место в терапии. В настоящее время ИГКС являются наиболее эффективными противовоспалительными средствами для лечения персистирующей БА. В исследованиях показано, что они эффективно уменьшают
выраженность симптомов БА, улучшают качество жизни и функцию легких, уменьшают бронхиальную гиперреактивность, угнетают воспаление в дыхательных путях, снижают частоту и тяжесть обострений и частоту смертей при БА. Однако эти препараты не излечивают БА, и в случае их отмены у части пациентов в течение недель или месяцев происходит ухудшение состояния.
Ингаляционные ГКС различаются по активности и биодоступности, но из_за довольно пологого характера
кривой зависимости ответа от дозы при БА сравнительно небольшое число исследований смогло подтвердить клиническую значимость этих различий. Эффективность некоторых препаратов изменяется при использовании разных типов ингаляторов. Основной эффект ИГКС у взрослых достигается при применении сравнительно низких доз, эквивалентных 400 мкг будесонида в сутки. Увеличение доз до высоких обеспечивает лишь небольшое возрастание эффективности, но повышает риск побочных эффектов. Однако существует выраженная индивидуальная вариабельность ответа на ИГКС. Эта вариабельность, а также известный феномен недостаточной приверженности к лечению ингаляционными ГКС приводят к тому, что многим пациентам требуется назначение более высоких доз препаратов для достижения полного эффекта терапии. Курение табака уменьшает чувствительность к ИГКС, поэтому курящим пациентам может потребоваться назначение более высоких доз препаратов. Для того чтобы достигнуть контроля над клиническими проявлениями заболевания, предпочтительнее добавить препарат другого класса лекарственных средств, контролирующих течение заболевания, а не увеличивать дозу ИГКС. Тем не менее существует четкая взаимосвязь между дозой ИГКС и предотвращением тяжелых обострений БА. Поэтому для некоторых пациентов с тяжелой БА целесообразно длительное лечение повышенными дозами ИГКС. Побочные эффекты. Местные нежелательные эффекты ИГКС включают орофарингеальный кандидоз, дисфонию и иногда кашель из_за раздражения верхних дыхательных путей. Частоту этих эффектов можно уменьшить, применяя ДАИ с соответствующими спейсерами. Промывание рта (полоскание полости рта и горла водой с последующим сплевыванием) после ингаляции может уменьшить риск кандидоза полости рта. Использование пролекарств, которые переходят в активную форму в легких, а не в глотке (например, циклесонида), а также новых лекарственных форм и ингаляторов, которые уменьшают долю препарата, оседающего в ротоглотке, может свести к минимуму частоту этих побочных эффектов без потребности в спейсере или полоскании рта.
Ингаляционные ГКС всасываются из легких, что вносит определенный вклад в их системную биодоступность. Риск системных нежелательных эффектов ИГКС зависит от их дозы, активности, системы доставки, системной биодоступности, метаболизации (превращения в неактивные метаболиты) при первом прохождении через печень, времени полужизни фракции препарата, поступившего в системный кровоток (из легких и, возможно, из кишечника). Поэтому разные ИГКС обладают системными эффектами раз_ личной выраженности. В нескольких сравнительных исследованиях было показано, что циклесонид, будесонид и флутиказона пропионат в эквипотентных дозах обладают наименьшим системным действием. Современные данные позволяют утверждать, что у взрослых применение ИГКС в дозе, не превышающей эквивалентной 400 мкг/сут будесонида, не сопровождается системными эффектами. Системные побочные эффекты длительной терапии высокими дозами ИГКС включают склонность к образованию синяков, угнетение коры надпочечников и снижение минеральной плотности костной ткани. В одномоментных (поперечных) исследованиях также была отмеченавзаимосвязь терапии ингаляционными ГКС с развитием катаракты и глаукомы, но данные проспективных исследований не показали увеличения риска задней подкапсульной катаракты. Одним из препятствий для оценки клинической значимости таких нежелательных эффектов является сложность разделения эффекта высоких доз ИГКС и влияния курсов терапии пероральными ГКС у пациентов с тяжелой БА. Нет доказательств того, что использование ИГКС повышает риск легочных инфекций, в том числе туберкулеза; ИГКС не противопоказаны пациентам с активным туберкулезом.
При астме применяются ингаляционные глюкокортикостероиды, которым не свойственно большинство побочных действиев системных стероидов. При неэффективности ингаляционных кортикостероидов добавляют глюкокортикостероиды для системного применения.
ИГКС — основная группа препаратов для лечения бронхиальной астмы. Ниже представлена классификация ингаляционных глюкокортикостероидов в зависимости от химической структуры:
- Негалогенированные
- будесонид (Пульмикорт, Бенакорт)
- циклесонид (Алвеско)
- Хлорированные
- беклометазона дипропионат (Бекотид, Беклоджет, Кленил, Беклазон Эко, Беклазон Эко Легкое Дыхание)
- мометазона фуроат (Асмонекс)
- Фторированные
- флунизолид (Ингакорт)
- триамценолона ацетонид
- азмокорт
- флутиказона пропионат (Фликсотид)
Противовоспалительный эффект ИГКС связан с подавлением деятельности клеток воспаления, уменьшением продукции цитокинов, вмешательством в метаболизм арахидоновой кислоты и синтез простагландинов и лейкотриенов, снижением проницаемости сосудов микроциркуляторного русла, предотвращением прямой миграции и активации клеток воспаления, повышением чувствительности b-рецепторов гладкой мускулатуры. ИГКС также увеличивают синтез противовоспалительного белка липокортина-1, путем ингибирования интерлейкина-5 увеличивают апоптоз эозинофилов, тем самым снижая их количество, приводят к стабилизации клеточных мембран. В отличие от системных глюкокортикостероидов, ИГКС липофильны, имеют короткий период полувыведения, быстро инактивируются, обладают местным (топическим) действием, благодаря чему имеют минимальные системные проявления. Наиболее важное свойство — липофильность, благодаря которому ИГКС накапливаются в дыхательных путях, замедляется их высвобождение из тканей и увеличивается их сродство к глюкокортикоидному рецептору. Легочная биодоступность ИГКС зависит от процента попадания препарата в легкие (что определяется типом используемого ингалятора и правильностью техники ингаляции), наличия или отсутствия носителя (лучшие показатели имеют ингаляторы, не содержащие фреон) и от абсорбции препарата в дыхательных путях.
До недавнего времени главенствующией концепцией назначения ИГКС была концепция ступенчатого подхода, что означает что при более тяжелых формах заболевания назначаются более высокие дозы ИГКС.
| Эквивалентные дозы ИГКС, мкг | |||
| Международное название | Низкие дозы | Средние дозы | Высокие дозы |
| Беклометазона дипропионат | 200—500 | 500—1000 | |
| Будесонид | 200—400 | 400—800 | |
| Флунизолид | 500—1000 | 1000—2000 | |
| Флутиказона пропионат | 100—250 | 250—500 | |
| Триамсинолона ацетонид | 400—1000 | 1000—2000 |
Основой терапии для длительного контроля воспалительного процесса являются ИГКС, которые применяются при персистирующей бронхиальной астме любой степени тяжести и по сей день остаются средствами первой линии терапии бронхиальной астмы. Согласно концепции ступенчатого подхода: «Чем выше степень тяжести течения БА, тем большие дозы ингаляционных стероидов следует применять». В ряде исследований показано, что у пациентов, начавших лечение ИГКС не позже 2 лет от начала заболевания, отмечены существенные преимущества в улучшении контроля над симптомами астмы, по сравнению с начавшими такую терапию по прошествии 5 лет и более.
Комбинации ИГКС и пролонгированных β2-адреномиметиков
Существуют фиксированные комбинации ИГКС и пролонгированных β2-адреномиметиков, сочетающие в себе средство базисной терапии и симптоматическое средство. Согласно глобальной стратегии GINA, фиксированные комбинации являются наиболее эффективными средствами базисной терапии бронхиальной астмы, так как позволяют снимать приступ и одновременно являются лечебным средством. [1] В России наибольшей популярностью пользуются две такие фиксированные комбинации:
- салметерол + флутиказон (Серетид 25/50, 25/125 и 25/250 мкг/доза, Серетид Мультидиск 50/100, 50/250 и 50/500 мкг/доза)
- формотерол + будесонид (Симбикорт Турбухалер 4,5/80 и 4,5/160 мкг/доза)
В состав препарата Серетид входит салметерол в дозе 25 мкг/доза в дозированном аэрозольном ингаляторе и 50 мгк/доза в аппарате «Мультидиск». Максимально-допустимая суточная доза салметерола — 100 мкг, то есть максимальная кратность применения Серетида составляет 2 вдоха 2 раза для дозированного ингалятора и 1 вдох 2 раза для приспособления «Мультидиск». Это дает Симбикорту преимущество в том случае, если необходимо увеличить дозу ИГКС. Симбикорт содержит формотерол, максимально-допустимая суточная доза которого составляет 24 мкг, делает возможным ингалироваться Симбикортом до 8 раз в сутки. В исследовании SMART выявлен риск, связанный с применением салметерола по сравнению с плацебо. Кроме того, бесспорным преимуществом формотерола является и то, что он начинает действовать сразу после ингаляции, а не через 2 часа, как салметерол.
источник
Уменьшение жалоб (в идеале – отсутствие)
Возможность выполнения необходимых бытовых нагрузок
Использование ингаляционных ß-агонистов ≤ 2 раза/день
Нормальные или близкие к нормальным скорости воздушных потоков в покое
Нормальные скорости воздушных потоков после ингаляции ß-агониста
Отклонение показателей пикфлоуметрии в течение дня 110 в мин, тоны сердца глухие. Усталость дыхательных мышц
В осложненных случаях: эмфизема легких, пневмоторакс, хроническая дыхательная недостаточность, легочная гипертензия, Cor pulmonale
Неотложная помощь:
придать больному максимально комфортное положение в постели;
инсуфляция увлажненной кислородно-воздушной смеси (30-40% кислород 2-4 л в минуту), лучше через носовые катетеры;
пункция и катетеризация периферической или центральной вены;
начать инфузионную терапию: в/в капельно 5% раствор глюкозы или 0,9% раствор натрия хлорида, декстран/натрия хлорид. Общий объем инфузий 50 мл на 1 кг массы тела в сутки, при выраженной перегрузке правых отделов сердца 25 мл/кг/сут;
введение бронходилятаторов: при сохраненном сознании больного – ингаляция бронхолитиков при помощи небулайзера: фенотерол с ипратропиум бромидом 1 – 4 мл или 20 – 80 капель (в 1 мл раствора 0,5 мг фенотерола и 0,25 мг ипратропия бромида).
при нарушении сознания и угрозе остановки дыхания можно использовать п/к введение 0,18% эпинефрина в дозе 0,3 мл каждые 20 минут в течение первого часа (или до получения бронхолитического эффекта);
если в последние 24 часа до развития асматического статуса не применялись лекарственные средства, содержащие теофиллин: в/в введение в течение 20 минут 2,4% раствора аминофиллина в нагрузочной дозе 3-6 мг/кг, затем в/в капельно у курильщиков – 0,8 мг/кг/час, у больных с тяжелой ХОБЛ – 0,4 мг/кг/час, у лиц с застойной сердечной недостаточностью, патологией печени, пневмонией – 0,2 мг/кг/час, без сопутствующей патологии – 0,6 мг/кг/час;
преднизолон 60-120 мг на одно введение с целью уменьшения воспалительно – аллергического набухания слизистой бронхов и восстановления чувствительности β-адренорецепторов, независимо от их предыдущего применения кортикостероидов;
коррекция метаболического ацидоза: в/в капельно 50-100 мл 8,4% раствора натрия гидрокарбоната;
ввести гепарин 5000-10000 ЕД в/в капельно с одним из плазмозамещающих растворов;
при сопутствующей артериальной гипертензии – гексаметоний бензосульфонат 2,5 % раствор 0,5-1 мл в/в медленно под контролем АД;
при выраженной тахикардии (суправентрикулярных нарушениях сердечного ритма) в/в медленно 2 мл 0,25% верапамила;
при угнетении дыхания на фоне утраты сознания (брадипноэ 8 и менее дыханий в минуту) интубация и перевод больного на ИВЛ ручным способом (на фоне ИВЛ можно использовать психотропные и наркотические лекарственные средства для седации больного и облегчения ИВЛ – 0,5% диазепам 0,5 мг/кг или 1% морфин 0,2-0,3 мг/кг);
госпитализация в отделение реанимации и интенсивной терапии (далее-ОРИТ);
Инфузионные растворы, содержащие соли натрия, использовать нельзя ввиду исходной гипернатриемии и гипертонической дегидратации. Натрия гидрокарбонат в виде 8,4% раствора применять только при коматозном состоянии из расчета 1-1,5 мл/кг массы тела. При проведении медикаментозной терапии противопоказаны: седативные и антигистаминные средства (угнетают кашлевой рефлекс, усиливают бронхолегочную обструкцию: морфин, промедол, пипольфен), холинолитики (сушат слизистую оболочку, сгущают мокроту), муколитические средства для разжижения мокроты, антибиотики, новокаин (обладают высокой сенсибилизирующей активностью), препараты кальция (углубляют гипокалиемию), диуретики (увеличивают исходную дегидратацию и гемоконцентрацию).
Лечение бронхиальной астмы в межприступный период:
1. Гипоаллергенная диета: исключить из пищи продукты, вызывающие аллергию;
3. ЛФК, массаж грудной клетки;
4. Закаливание (плавание, сауна 1 — 2 раза в месяц);
5. Плазмоферрез, гемосорбция;
6. Спелеотерапия (лечение в соляных комнатах) в Солигорске;
7. Климатолечение (Крым, горные курорты весной и летом).
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Увлечёшься девушкой-вырастут хвосты, займёшься учебой-вырастут рога 9585 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник