В обычной жизни кашель является физиологической реакцией, защищающей организм от попадания патогенной микрофлоры и посторонних веществ. Однако именно астматический кашель не выполняет такую функцию, он является симптомом очень серьезного заболевания.
Многие пациенты, не зная, как лечить данную патологию, пытаются подойти к проблеме так, словно они заболели обычной простудой. Однако для лечения кашля, возникшего из-за астмы, требуются другие схемы лечения.
Астматический кашель – тревожный сигнал развития тяжелой формы патологии. Чаще всего он проявляется при бронхиальной астме, аллергических реакциях или бронхите (обструктивном или астматическом).
Также подобный симптом появляется и при разного рода патологиях сердечно-сосудистой системы. Именно поэтому, чтобы врач смог поставить диагноз «бронхиальная астма» и начать соответствующее лечение, одного кашля недостаточно.
Требуется наличие других симптомов, таких как удушье или одышка.
Многие больные бронхиальной астмой не понимают, какой кашель вызван их основным заболеванием, а какой связан с инфекционными процессами в бронхах. Важно понимать, какие механизмы вызывают именно эту патологию.
Развивается кашель при астме из-за поражения слизистой оболочки и мышечной ткани дыхательных путей. Чаще всего запускает этот процесс какая-либо аллергическая реакция.
В результате воздействия раздражителя (аллергена) развивается соответствующая реакция организма. В первую очередь происходит активный выброс гистамина. И уже он запускает целый комплекс патологических реакций, которые вызывают резкое ухудшения состояния.
При выбросе гистамина происходят следующие реакции:
- Увеличивается проницаемость сосудов и, как следствие, накопление жидкости и отек тканей. При бронхиальной астме все эти процессы можно наблюдать в бронхах.
- Уменьшается просвет дыхательных путей из-за увеличения толщины тканей бронхов. Дыхание у больного затрудняется, ухудшается поступление воздуха в легкие.
- Спазм мышц. Это вызывает дополнительное сужение просвета в бронхах.
Кроме этого, в бронхах начинает развиваться воспалительный процесс, из-за которого происходит раздражение рецепторов. А так как проблема с поставкой кислорода так и не решена, ситуация усугубляется.
Еще одним фактором, ухудшающим состояние, является выработка густой мокроты, забивающей бронхи. Чем сильнее аллергическая реакция, тем хуже общее самочувствие больного.
В случае атипичного протекания бронхиальной астмы, возможно развитие кашлевой формы. При этом у пациента отсутствуют какие-либо другие симптомы, кроме кашля.
Это самая редкая разновидность патологии. Наиболее часто она встречается в детском возрасте, но есть зарегистрированные случаи и у взрослых пациентов. Основной опасностью данной формы является затрудненность диагностики.
Признаки патологии отличаются в зависимости от тяжести развития астмы. Чаще всего пациент жалуется на продолжительные непродуктивные приступы кашля.
После этого может ощущаться боль в бронхах. Выделения мокроты отсутствуют или незначительны. Такое состояние может продолжаться несколько месяцев.
Особенно тяжело такие приступы переносят дети. Приступы случаются в ночное время, днем симптоматика отсутствует. Наиболее яркая симптоматика наблюдается у детей, посещающих дошкольные образовательные учреждения.
Важно четко понимать какой кашель, развивающийся при бронхиальной астме, является аллергическим, а какой появился в результате попадания в организм какой-либо инфекции. В зависимости от его происхождения назначается лечение.
При бронхиальной астме под воздействием раздражителя происходит патологическое сужение просвета бронхов. Кашель – это безусловный рефлекс, связанный с затруднением дыхания.
Мышечное сокращение вызывает интенсивный ток воздуха через дыхательные пути, таким образом они очищаются. Провоцирующими факторами могут быть: пыль, пыльца, шерсть домашних животных, плесень и многое другое.
Такую патологию при астме бесполезно лечить обычными лекарственными средствами.
Анализируя, какой кашель характерен для астмы, важно обратить внимание, что откашливание почти всегда отсутствует, мокроты нет. При нем не наблюдается повышения температуры тела.
Кроме основного симптома, которым является сухой кашель, для астмы характерен еще ряд сопутствующих периодически проявляющихся симптомов:
- ощущение тяжести в груди;
- в положении лежа основная симптоматика значительно усиливается;
- одышка без приступов удушья;
- в вечерний период симптомы нарастают;
- першение и неприятные ощущения в горле;
- заложенность носа;
- возможна аритмия.
Чаще всего проблема в большинстве случаев возникает несколько раз в год, в период появления аллергена.
Даже опытный пульмонолог не всегда в состоянии отличить кашель при астме от обычного бронхита. Оценивается целый комплекс признаков астматического кашля, на основании которых ставится диагноз и назначается лечение.
Выделяют ряд основных отличий кашля при астме от других его разновидностей:
- Наличие одышки. Это один из основных симптомов БА. При бронхите одышка возникает только в случае развития осложнений.
- Вид кашля. При бронхиальной астме наблюдается сухой кашель. При бронхите же возможно чередование сухого и кашля с мокротой.
- Для бронхита характерно периодическое повышение температуры тела, для БА такой симптом не характерен.
- Мокрота при бронхите гнойно-слизистая, желто-зеленого цвета. При астме можно наблюдать незначительные выделения прозрачного экссудата.
- При бронхите заболевание протекает предсказуемо стабильно. Астма же характеризуется наличием приступов.
- Кашель при астме чаще всего связан с аллергией. Возникает она при попадании аллергена в организм. Первопричиной бронхита чаще всего бывает переохлаждение или поражение инфекцией.
Несмотря на значительное количество характерных признаков, правильный диагноз может поставить только врач после соответствующего обследования.
Чаще всего астма проявляется именно в детском возрасте. При этом правильно диагностировать кашель при бронхиальной астме у детей значительно труднее, чем у взрослого.
Естественно, каждая мама, услышав у ребенка кашель, начинает волноваться, задаваясь вопросом, какой природы возникшая патология: аллергической или инфекционной.
Чаще всего бронхиальная астма проявляется у детей после трех лет. Но есть случаи заболевания и в раннем, грудничковом возрасте.
Это происходит из-за малого объема легких, а также по-детски узких просветов бронхов. Из-за возникающего отека и накопления мокроты их проходимость ухудшается.
К основным признакам БА у ребенка можно отнести:
- в возрасте до 6 месяцев могут наблюдаться проблемы с ЖКТ;
- раздражительности, плохой аппетит и сон;
- ухудшение состояния в ночное время;
- одышка.
Если ребенка часто мучает кашель, это тревожный сигнал. Следует обратиться к специалисту для дальнейшего обследования.
Существует ряд характерных признаков, позволяющих диагностировать заболевание.
Самой яркой особенностью является дыхание больного — короткий вдох и затрудненный выдох. При этом выдох сопровождается приподниманием грудной клетки.
При кашле наблюдается незначительное выделение прозрачной мокроты. Для исключения инфекции и выявления БА требуется:
- сдать мокроту на исследование;
- пройти аллергопробы;
- исследовать функцию внешнего дыхания.
Для эффективного лечения болезни крайне важна постановка правильного диагноза.
Лечение приступов кашля при бронхиальной астме проходит по тому же алгоритму, что и основного заболевания.
Выделяют несколько методов:
- Симптоматическое. Включает прием бронходилятаторов и противокашлевых препаратов. Оно направлено в первую очередь на подавление симптомов заболевания. Часто применяется при купировании приступов для снятия бронхоспазма. Назначение лекарств в данном случае зависит от индивидуальных особенностей организма и характера кашля при астме. Применяется лишь в стадии обострения. Если препарат не вызвал ожидаемого облегчения состояния, значит, развилось привыкание, и необходима замена.
- Базисная терапия. Цель этого лечения – устранение причины патологии. Так, если она вызвана аллергической реакцией, рекомендуют антигистаминные препараты. Если причина – развитие инфекции, то применяют антибиотики.
- Народная медицина. Использовать народные средства от кашля при астме не рекомендуется. Необходима консультация специалиста. Однако существуют определенные настойки и отвары трав, которые облегчают состояние, а также способствуют более легкому отхождению мокроты. С помощью народных методов можно также укрепить иммунитет.
- Дыхательная гимнастика. С ее помощью можно снять спазм бронхов и облегчить дыхание. Однако при прогрессировании болезни этот метод может оказаться малоэффективным.
- Профилактика. Важный этап, направленный, скорее, на предотвращение, чем на лечение заболевания. Выполнение ряда правил также помогает уменьшить частоту появления симптомов.
Важно помнить, что прием медикаментов при кашле, вызванном бронхиальной астме, разрешен только после консультации с лечащим врачом. Самостоятельное назначение препаратов, изменение дозировок и отмена лечения недопустимы.
Как и любую другую патологию, кашель при бронхиальной астме следует не лечить, а предупреждать.
Поэтому важно выполнять ряд мероприятий, связанных с профилактикой данного заболевания.
- ежедневные прогулки на свежем воздухе;
- исключение контакта с аллергенами;
- закаливание;
- соблюдение диеты.
Для исключения провоцирующих недуг факторов следует:
- проводить ежедневную влажную уборку в доме;
- убрать все цветы и домашних животных;
- заменить подушки, одеяла и прочие вещи из натуральных материалов на гипоаллергенные;
- тщательно выбирать бытовую химию;
- исключить из рациона продукты, способные вызвать аллергию;
- в период цветения минимизировать пребывание на улице.
Соблюдение этих мер существенно снизит риск обострения заболевания.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!

В первую очередь симптомы аллергии затрагивают кожные покровы и слизистые оболочки организма. Далее иммунный процесс, лежащий в основе аллергии, поражает внутренние органы. Необходимо отметить, что симптомы аллергии также зависят от вида аллергической реакции. Если речь идет о первом виде аллергической реакции, которая протекает по типу анафилактического шока, то признаки этой аллергии также затрагивают дыхательную и сердечно-сосудистую систему.
Признаками аллергии являются:
- высыпания на коже и отек;
- кашель;
- насморк;
- поражение кожных покровов;
- поражение конъюнктивы глаз.
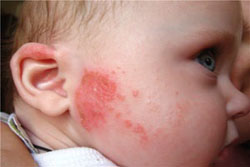
Признаки аллергии на коже являются самими ранними и самими очевидными. Даже незначительная аллергическая реакция приводит к покраснению кожных покровов. Как правило, аллергическая реакция на коже проявляется в виде различных высыпаний. Чаще всего встречается крапивница, но также может присутствовать и полиморфная (разнообразная) сыпь. Место высыпаний зависит от вида раздражителя и от пути попадания аллергенов в организм. Если это бытовой аллерген и путь передачи контактный, то высыпания часто локализуются на руках, то есть в месте контакта. Например, если это аллергия на порошок или моющее средство, то высыпания будут покрывать запястья рук. У маленьких детей высыпания чаще всего локализуются на щеках.
Аллергическая сыпь сопровождается зудом и жжением, и поэтому пациент постоянно расчесывает пораженные места. Вследствие этого могут возникать эрозии в местах поражения. Постепенно появляется полиморфная сыпь, представленная неоднородными морфологическими элементами.
Кашель также является одним из проявлений аллергической реакции. При этом дыхательные признаки при аллергии затрагивают как верхние, так и нижние дыхательные пути. Поэтому кашель может быть следствием бронхита, трахеита или трахеобронхита. Кашель при аллергии всегда сухой и не изменяет своего характера на всем протяжении заболевания.
Причиной кашля является спазм (сужение) гладкой мускулатуры, входящей в состав бронхов. В результате этого бронхи сокращаются, что клинически выражается в кашле. Часто кашель сопровождается ощущением удушья, чувством нехватки воздуха, что напоминает картину бронхиальной астмы. При этом кашлевой синдром при аллергии не отличается от такого при бронхиальной астме.
К основным видам аллергии у детей относятся:
- пищевая аллергия;
- медикаментозная аллергия;
- респираторная аллергия;
- кожная аллергия.
В отдельную группу можно отнести аллергию у грудничков (детей первого года жизни).
В более, чем 20 процентах случаев у детей обнаруживается пищевая аллергия. Она представляет собой повышенную чувствительность детского организма к различным продуктам питания. Степень выраженности аллергической реакции зависит от множества факторов.
К факторам, которые влияют на степень выраженности пищевой аллергии, относятся:
- наследственная предрасположенность к аллергиям;
- длительность грудного вскармливания;
- раннее введение искусственного питания;
- пищевой продукт;
- особенности желудочно-кишечного тракта.
Пищевая аллергия зачастую обнаруживается у детей, чьи родители также страдают этой патологией. Во многих случаях у таких детей симптомы аллергии проявляются особенно выражено. Другим предрасполагающим фактором развития пищевой аллергии является ранний отказ от грудного вскармливания и введение искусственного питания. Чем раньше в рацион ребенка вводят новые продукты, тем больше шанс развития аллергических реакций на эти продукты. Степень выраженности аллергии будет зависеть от количества и частоты потребления определенного продукта.
Развитию пищевой аллергии также способствуют особенности желудочно-кишечного тракта детского организма. Слизистая желудка и кишечника ребенка характеризуется повышенной проницаемостью, по сравнению с взрослым. Ее местный иммунитет снижен. Пищевые аллергены легче проходят желудочно-кишечный барьер и попадают в кровь в большом количестве. В дополнение к этому у детей часто нарушается нормальная микрофлора кишечника, что также стимулирует развитие различных пищевых аллергий.
Пищевую аллергию могут вызвать практически любые продукты питания. Однако некоторые из них становятся причиной аллергии чаще, чем другие, так как обладают более высокой степенью аллергизирующей активности.
Продукты питания, которые вызывают пищевую аллергию у детей, в зависимости от степени их аллергизирующей активности
|
|
Наиболее агрессивным аллергеном для детей становится коровье молоко. В более, чем 90 процентах случаев пищевых аллергий молоко является главной их причиной. На втором месте по частоте появления пищевой аллергии располагается мясо рыбы. А у примерно 87 процентов детей обнаруживается аллергия на яйца.
Сейчас все чаще причиной аллергических реакций у детей становится не сама пища, а ее добавки – ароматизаторы, красители и консервирующие вещества.
Симптомы пищевой аллергии могут быть различными.
Основными проявлениями пищевой аллергии у детей являются:
- кожные изменения;
- желудочно-кишечные симптомы;
- отечные губы;
- отек языка;
- общее недомогание;
- сонливость;
- одышка.
Первые признаки пищевой аллергии у детей – это отек губ и языка с их покраснением. Но иногда этот симптом может отсутствовать или быть слабовыраженным. Достаточно легко выявляются кожные изменения в виде покраснения кожных покровов лица и груди. Появляются различные высыпания, сопровождающиеся зудом. К этому присоединяются нарушения желудочно-кишечного тракта – запоры и диареи, метеоризм, рвота. Иногда появляются абдоминальные боли. У некоторых детей пищевые аллергические реакции могут быть настолько выраженными, что развивается анафилаксия. Анафилаксия сопровождается нарушением дыхания из-за выраженного отека языка и горла. Ребенок начинает задыхаться и теряет сознание. Его артериальное давление падает, бледнеет кожа. При таких симптомах необходимо обратится за срочной медицинской помощью.
У детей часто диагностируется медикаментозная аллергия, вызванная применением различных лекарственных препаратов. При первичном попадании лекарственного препарата в организм ребенка происходит сенсибилизация к этому препарату. Медикаментозная аллергия может развиться через 7 – 10 дней, при повторном употреблении данного лекарства.
Существует ряд лекарственных средств, которые чаще всего становятся причиной медикаментозной аллергии у детей.
Лекарственные препараты, которые вызывают медикаментозную аллергию у детей
|
Некоторые медикаменты содержат примеси белка в различной дозировке, поэтому для организма они выступают в качестве антигенов. К таким препаратам относятся вакцины, сыворотки и некоторые антибиотики. Лекарственные средства, не содержащие белковых молекул, также способны превратиться в антигены. Это может произойти во время метаболизма (трансформации) лекарства в организме с образованием новых веществ, которые способны соединятся с белками крови и тканей. Чаще всего это происходит у детей с различными ферментными патологиями печени. В ответ на проникновение или образование в детском организме антигена развивается иммунная реакция с формированием антител и сенсибилизированных клеток крови.
Медикаментозная аллергия не обладает специфическими клиническими признаками для какого-либо лекарственного препарата. Она может проявляться в виде различных симптомов, указывающих на поражение отдельных органов или систем организма.
Основными проявлениями медикаментозной аллергии являются:
- поражение слизистых оболочек ротовой полости и губ;
- кожные поражения;
- нарушения желудочно-кишечного тракта;
- нарушения нервной системы.
Поражение слизистых оболочек ротовой полости и губ
Одним из признаков медикаментозной аллергии у детей является поражение слизистой ротовой полости и губ. Особенно часто это наблюдается при применении пероральных (употребляющихся через рот) препаратов – таблеток, сиропов и микстур. Слизистые оболочки краснеют и становятся отечными. Иногда на их поверхности появляются небольшие изъязвления. Клиническая картина схожа со стоматитом (воспалением ротовой полости), гингивитом (воспалением десен), глосситом (воспалением языка).
Кожные поражения
Чаще всего медикаментозная аллергия у детей проявляется в виде различных кожных поражений. Форма и характер кожных высыпаний не являются специфичными.
К основным характеристикам кожных поражений при медикаментозной аллергии у детей относятся:
- сыпь;
- покраснение кожи;
- отечность;
- жжение;
- зуд;
- ощущение напряжения;
- легкое покалывание;
- иногда болезненность.
Иногда эти симптомы настолько выражены, что беспокоят ребенка и лишают его сна.
Нарушения желудочно-кишечного тракта
Медикаментозная аллергия у детей часто сопровождается различными нарушениями пищеварительной системы. Причиной этого становится развитие воспалительного процесса в слизистых оболочках желудка и кишечника. У ребенка определяются признаки гастрита (воспаления слизистой желудка) и энтерита (воспаления слизистой кишечника).
К симптомам медикаментозной аллергии, указывающим на поражение желудочно-кишечного тракта, относятся:
- тошнота;
- рвота;
- болевые ощущения в животе;
- диарея;
- вздутие живота;
- реже запоры.
Нарушения нервной системы
Из-за постоянного дискомфорта и кожного зуда, а также пищевых расстройств при медикаментозной аллергии у ребенка появляются нарушения центральной нервной системы.
Основными симптомами нарушения нервной системы при медикаментозной аллергии у детей являются:
- нарушение сна;
- раздражительность;
- пассивность;
- постоянная смена настроения;
- депрессия.
Также при медикаментозной аллергии у детей могут наблюдаться симптомы поражения печени, почек, дыхательной и сердечно-сосудистой системы. Однако они бывают достаточно редко.
В настоящее время у детей очень часто встречается респираторная аллергия. В качестве аллергенов выступают мелкие частицы различной природы, находящиеся во вдыхаемом воздухе.
К основным аллергенам, которые обуславливают возникновение респираторной аллергии, относятся:
- пыльца цветов;
- шерсть и перхоть животных;
- частички перьев птиц;
- частицы птичьего помета;
- библиотечная пыль;
- клещ-дерматофагоидес (пылевой клещ);
- корм для аквариумных рыбок, содержащий мелких рачков;
- споры грибков;
- дым;
- пары различных химических веществ;
- отшелушенные клетки кожи человека и волосы.
При респираторной аллергии поражается слизистая оболочка дыхательных путей (носовой полости, глотки, бронхов и альвеол). Аллергическая реакция проявляется в виде отека и воспаления стенок дыхательных путей с секрецией (выделением) слизи. При обильном выделении густой и вязкой слизи затрудняется дыхание. Существует несколько форм респираторной аллергии в зависимости от пораженного участка дыхательной системы.
Формами респираторной аллергии у детей являются:
- аллергический ринит;
- аллергический ларингит;
- астматический бронхит;
- аллергический альвеолит.
Аллергический ринит
Аллергический ринит у детей встречается примерно в 5 – 10 процентах случаев и представлен двумя формами заболеваний – поллинозом и сенной лихорадкой. Поллиноз – это аллергический ринит, который имеет сезонный характер. Его также называют сенной лихорадкой. Его симптомы появляются в период цветения деревьев и различных растений. Наибольшей аллергизирующей активностью обладает пыльца злаковых трав и деревьев. Другим видом аллергического ринита является идиопатический аллергический ринит. В отличие от поллиноза он не имеет четкого сезонного характера и чаще всего аллергеном выступает бытовая пыль. Его симптоматика менее выражена, но может сохраняться очень долгое время – от нескольких месяцев до нескольких лет.
Симптомами аллергического ринита у детей являются:
- заложенность носа;
- слизистые выделения из носа, обычно прозрачные;
- покраснение крыльев носа и кожи носогубного треугольника;
- постоянный зуд в носу;
- чихание;
- покраснение глаз;
- слезотечение;
- отечность век;
- дыхание через рот;
- иногда повышение температуры.
Аллергический ларингит
Респираторная аллергия у детей может проявляться в виде аллергического ларингита. Наиболее частой причиной этого типа аллергии являются промышленные выбросы и пары химических веществ. У детей отекает слизистая оболочка гортани, что приводит к суживанию ее просвета. Первым симптомом аллергического ларингита является тихий, сиплый голос, который может постепенно пропасть. У ребенка появляется кашель и затрудняется дыхание. Вздох становится шумным. При дыхании можно заметить выраженное втяжение межреберных промежутков и яремной ямки (углубления под грудиной). У маленьких детей слизистая оболочка гортани достаточно рыхлая и ее просвет невелик. В связи с этим отек гортани становится настолько выраженным, что может привести к дыхательной недостаточности и удушью.
Астматический бронхит
Сенсибилизация детского организма к респираторным аллергенам часто проявляется в виде астматического бронхита. В 13 – 15 процентах случаев аллергический бронхит переходит в бронхиальную астму. В отличие от астмы при астматическом бронхите отсутствуют внезапные приступы удушья. Он развивается постепенно. Отек слизистой бронхов и сужение их просвета проявляется в виде свистящих хрипов, которые иногда слышны даже на расстоянии. Затрудненное дыхание может сопровождаться периодическим кашлем с выделением слизистой мокроты.
Аллергический альвеолит
Аллергический альвеолит является самой тяжелой формой респираторной аллергии у детей и встречается достаточно редко. Аллергическая реакция протекает на уровне альвеол легких, куда могут проникнуть только мельчайшие частицы аллергена.
Основными аллергенами, вызывающими аллергический альвеолит у детей, являются:
- частицы птичьего помета, особенно попугаев и голубей;
- споры грибков;
- хлопковая пыль;
- книжная пыль.
Аллергический альвеолит характеризуется уплотнением пораженных участков легких с резким ограничением дыхательной функции. Жизненный объем легких резко уменьшается. У ребенка может повыситься температура тела, появляется кашель и одышка. При кашле выделяется большое количество мокроты.
Одной из самых часто встречаемых видов детской аллергии является кожная аллергия. Она развивается в результате непосредственного контакта кожи с аллергеном либо попадания аллергена в организм через носоглотку.
Основными аллергенами, которые вызывают кожную аллергию, являются:
- частицы порошков и кондиционеров, которые остаются на постиранных вещах;
- бытовые химические вещества (мыло, порошок, средства для мытья посуды и раковин);
- крема и масла личной гигиены;
- слюна и жало насекомых (комара, пчелы, осы, клеща);
- шерсть животных;
- растения;
- металлы, входящие в контакт с кожей – кольца, браслеты, серьги, мебель;
- пищевые продукты (цитрусовые, клубника, томаты, яйца);
- лекарственные средства (антибиотики, местные анестетики).
Аллергия у ребенка, которая появляется после прямого контакта кожи с раздражающим агентом, называется контактной аллергией или контактным дерматитом. Изменения кожных покровов являются локализованными и затрагивают только само место контакта. Они появляются спустя 12 – 24 часа после воздействия аллергена. Кожная аллергия, которая развивается после попадания раздражающего вещества с пищей, называется токсидермией. Кожные изменения при этом появляются постепенно на различных участках тела в течение 3 – 4 дней. Характер кожных поражений в обоих случаях имеет ряд схожих симптомов.
Симптомами кожной аллергии у детей являются:
- покраснение кожи;
- зуд и жжение;
- кожная сыпь;
- отек;
- припухлость;
- возможны волдыри и язвы.
Первыми из симптомов кожной аллергии появляются покраснение кожи и зуд. Из-за сильного зуда и жжения ребенок постоянно расчесывает пораженные места. Постепенно появляется различного рода сыпь, представленная однородными или неоднородными морфологическими элементами.
К морфологическим элементам кожной сыпи при детских аллергиях относятся:
- пятно;
- папула (небольшой узелок, возвышающийся над кожей);
- везикула (небольшой пузырек);
- эрозия (небольшой дефект кожи в виде углубления);
- корка;
- чешуйка.
Все эти элементы могут присутствовать как самостоятельно, так и в комбинации. Кожная сыпь постепенно разрастается и часто морфологические элементы сливаются между собой. При тяжелых случаях развития болезни пузырьки и волдыри вскрываются, образуя мокнущие раны. Когда аллергическая реакция стихает, воспаленная кожа покрывается корочками и чешуйками, которые постепенно слущиваются.
Одной из наиболее часто встречаемых типов кожных аллергий у детей является крапивница. Она проявляется в виде красных пятен и волдырей, которые имеют тенденцию к слиянию. Кожная сыпь напоминает ожог от крапивы. Часто крапивница сопровождает пищевую и медикаментозную аллергию.

Основными аллергенами, которые вызывают аллергию у детей грудного возраста, являются:
- продукты питания;
- домашняя пыль;
- обычный стиральный порошок;
- детская косметика;
- постельное белье и одежда из ненатуральных тканей;
- косметика матери.
Рано введенные в рацион грудничка продукты питания становятся потенциальными аллергенами. Аллергические реакции развиваются очень быстро – спустя несколько часов после приема пищи. Повышенная сенсибилизация детского организма на некоторые пищевые продукты зависит и от рациона кормящей мамы. Аллергены могут попасть в организм грудничка через молоко матери, когда она употребляет в пищу большое количество продуктов с высокой степенью аллергизирующей активности.
Особенно часто аллергия у грудничков встречается на искусственные смеси.
Главной причиной появления аллергии у грудничка на большинство искусственных смесей является коровье молоко, которое входит в их состав. Даже небольшое количество белка из коровьего молока выступает в качестве мощного аллергена. В основном аллергия на искусственное питание проявляется нарушениями пищеварения и эмоциональной лабильностью.
К основным симптомам аллергии грудничка на искусственное питание относятся:
- срыгивание;
- рвота;
- понос или запор;
- вздутие живота;
- постоянный плач;
- беспокойство ребенка;
- возбуждение.
Помимо нарушений работы пищеварительной системы аллергия у грудничков сопровождается кожными высыпаниями. На туловище появляются папулы и везикулы ярко-красного цвета. Часто большая часть кожных покровов покрыта крапивницей. На бровях и голове образуются множество чешуек, и кожа сильно шелушится. На щеках и в зоне носогубного треугольника отмечается диатез – выраженное шелушение кожи с сильным зудом. Ребенок постоянно потеет, даже при невыраженном перегревании. На поверхности ягодиц и в складках формируются опрелости, которые тяжело проходят без специальных гигиенических процедур. В тяжелых случаях присоединяется аллергический ринит и ларингит, по причине которых затрудняется дыхание.

Самыми частыми видами пищевой аллергии являются:
- аллергия на коровье молоко;
- аллергия на козье молоко;
- аллергия на яйца;
- аллергия на шоколад.
Аллергия на молоко коров – это часто диагностируемый вид пищевой аллергии. Некоторые люди путают это заболевание с непереносимостью молока. На самом деле это два различных заболевания. Непереносимость провоцирует отсутствие специфического фермента (лактазы), который отвечает за переваривание лактозы (молочного сахара). Аллергия же развивается по причине повышенной восприимчивости организма к одному из протеинов, входящих в состав молока.
Причины
Молоко содержит более 20 белков, которые могут стать причиной неадекватной реакции организма. Самой высокой аллергенной активностью обладают 4 белка.
Наиболее сильными аллергенами коровьего молока являются:
- Казеин. Является основным белком и составляет порядка 80 процентов всех протеинов, присутствующих в молоке. Казеин представлен в составе молока всех млекопитающих животных. Поэтому если у человека в качестве аллергена определен казеин, аллергические реакции будут развиваться не только при употреблении коровьего, но и козьего, овечьего, кобыльего молока. Также при повышенной чувствительности к казеину аллергические реакции провоцируют кисломолочные продукты. Этот белок стабилен к нагреванию, поэтому кипяченое молоко также инициирует аллергию.
- Бета-лактоглобулин. Как и казеин, входит в состав молока не только коровы, но и остальных млекопитающих. Аллергенные свойства этого белка сохраняются при термической обработке, но значительно снижаются в составе кисломолочных продуктов. Поэтому пациенты, у которых определена чувствительность к бета-лактоглобулину, могут употреблять в пищу кефир, йогурт, творог.
- Альфа-лактальбумин. Является специфичным белком и присутствует в составе только коровьего молока. Поэтому людям с чувствительностью к этому аллергену можно употреблять в пищу молоко других животных. После кипячения (не менее 20 минут) этот белок утрачивает свои аллергенные свойства и не провоцирует неадекватных реакций. В составе кисломолочных продуктов альфа-лактальбумин представлен незначительно. При восприимчивости к этому белку могут возникать перекрестные реакции на говяжье мясо и субпродукты.
- Липопротеины. В сравнении с другими белками, липопротеины провоцируют аллергию достаточно редко. Вероятность аллергической реакции определяет жирность молочного или кисломолочного продукта – чем процент жирности больше, тем выше вероятность появления неадекватного ответа со стороны иммунной системы. Чаще всего у людей с повышенной чувствительностью к этому белку аллергическая реакция развивается при употреблении сливочного масла.
Как правило, человек обладает повышенной восприимчивостью не к одному, а к нескольким белкам.
Чаще всего повышенной восприимчивостью к молоку страдают маленькие дети в возрасте от года до 3 лет. У взрослых данное расстройство встречается гораздо реже. Среди факторов, которые способствуют формированию у ребенка чувствительности к молочным белкам, наиболее значимыми являются наследственная предрасположенность, раннее отлучение от груди, избыток молочных продуктов в рационе беременной женщины.
Симптомы
В большинстве случаев у пациентов с повышенной чувствительностью к молоку наблюдается немедленная реакция, которая развивается спустя несколько минут (максимум 1 – 2 часа) после употребления аллергена. Проявляется ответ иммунной системы чаще всего кожными поражениями (сыпь, зуд, покраснение) и расстройством пищеварительного тракта (диарея, рвота, повышенное газообразование).
Иногда у людей, страдающих аллергией на молоко, развивается замедленная реакция, которая проявляется спустя 2 – 3 дня после употребления аллергена. Такие случаи значительно затрудняют диагностику заболевания.
Аллергия на яйца является распространенной формой повышенной восприимчивости организма к продуктам питания. Дети сталкиваются с этой проблемой значительно чаще, чем взрослые. При этом если аллергия развивается в младенчестве, то к 5 годам она, как правило, самостоятельно проходит. Если же чувствительность к яйцам формируется в зрелом возрасте, то сохраняется на продолжительное время или на всю жизнь.
Причины
Неадекватную реакцию организма на употребление яиц провоцируют белки, которые входят в их состав.
Аллергенами в составе яиц являются:
- Овальбумин. Является основным аллергеном в составе яйца, так как составляет порядка 50 процентов всех протеинов, присутствующих в белке. Аллергенность овальбумина значительно снижается при термической обработке. Овальбумин входит в состав вакцин против гриппа, краснухи, кори, желтой лихорадки. Поэтому при восприимчивости к этому белку необходимо применять альтернативные препараты для вакцинирования без овальбумина.
- Овомукоид. Также относится к числу наиболее значимых аллергенов, несмотря на то, что его доля в общем протеиновом составе не превышает 11 процентов. Этот белок не утрачивает своих аллергенных свойств при термической обработке. Также овомукоид на протяжении длительного времени не выводится из кишечника, поэтому реакции на него отличаются своей продолжительностью.
- Кональбумин. Аллергия на этот белок встречается значительно реже, чем на овальбумин и овомукоид. При чувствительности к кональбумину возможны перекрестные реакции на перья птиц.
- Лизоцим. Крайне редко провоцирует аллергические реакции. Если это происходит, то проявления аллергии слабые и самостоятельно проходят в скором времени.
- Вителлин. Единственный аллерген, который присутствует в составе куриного желтка. При высоких температурах утрачивает свои аллергенные свойства.
Все аллергены, присутствующие в куриных яйцах представлены в гусиных и утиных яйцах. Поэтому если организм неадекватно реагирует на куриные яйца, в большинстве случаев аллергия развивается и на другие виды яиц. Это замечание в меньшей степени касается перепелиных яиц. Существует предположение о том, что овомукоид в перепелиных яйцах не обладает аллергенной способностью, а, наоборот, помогает бороться с аллергией. Научных доказательств этой версии нет, но аллергические реакции при употреблении перепелиных яиц развиваются значительно реже.
При чувствительности к белкам (кроме вителлина) могут развиваться перекрестные реакции на мясо и субпродукты птиц.
Симптомы
Симптомы повышенной чувствительности к яйцам в большинстве случаев появляются сразу после их употребления. Интенсивность симптоматики зависит от того, какой именно белок вызывает сенсибилизацию организма. Наиболее интенсивные и продолжительные реакции развиваются при аллергии на овальбумин и овомукоид. Как правило, аллергия на этот пищевой продукт проявляется сыпью на коже, расположенной в хаотичном порядке, отеками слизистой рта, расстройством желудка.
Аллергия на шоколад – распространенная форма повышенной чувствительности организма на продукты питания. Встречается этот вид расстройства как среди детей, так и среди взрослых.
Причины аллергии на шоколадную продукцию
Шоколад представляет собой продукт с большим количеством компонентов, среди которых основным ингредиентом является какао. При этом какао редко выступает в качестве аллергена, а причиной неадекватной реакции чаще всего являются различные дополнительные компоненты.
Аллергенами в составе шоколада являются:
- Сухое молоко. Восприимчивость к этому продукту может быть следствием гиперчувствительности к молочному белку, который является одним из самых сильных провокаторов аллергии. Также существует отдельный вид аллергии, который затрагивает конкретно сухое молоко. В таком случае фактором, который инициирует аллергические реакции, являются соединения, формирующиеся при взаимодействии видоизмененных белков и жиров смеси с воздухом. Чаще всего аллергия именно на сухое молоко встречается у маленьких детей.
- Соевый лецитин (Е322). Лецитин – это соевый белок, и аллергия на этот элемент встречается достаточно часто. Чаще всего негативные реакции от употребления соевого белка наблюдаются у детей в возрасте от 2 до 3. Впоследствии этот тип аллергии проходит. Определить, что причиной аллергической реакции является именно этот аллерген можно, если аналогичные последствия развиваются после употребления вареной колбасы, сосисок, замороженных мясных полуфабрикатов, так как Е322 часто используется в производстве этих продуктов.
- Никель. Шоколад является одним из основных пищевых источников этого элемента. Аллергией на никель редко страдают дети, которым меньше 6 лет. После 12 лет дети сталкиваются с этим видом расстройства так же часто, как и взрослые. В достаточных количествах никель присутствует в бобах и сое, что нужно учитывать тем, чей организм отличается повышенной чувствительностью к никелю.
- Хитин. Это вещество входит в состав панцирей многих насекомых и является распространенным и сильным аллергеном. Какао-бобы очень любят тараканы и часто насекомых при производстве перемалывают вместе с зернами. Таким образом, хитин попадает в готовый шоколад. Тем, у кого в анамнезе присутствуют аллергические реакции на хитин, необходимо учитывать, что это вещество входит в состав многих фармакологических препаратов (аспирина, индометацина, папаверина).
- Орехи. Среди всех орехов наиболее часто негативную реакцию вызывает арахис, который является одной из самых популярных начинок для шоколада. Также в роли аллергена могут выступать грецкие орехи, кешью, фундук. Чаще всего повышенной чувствительностью к орехам страдают дети. Среди всего детского населения этим расстройством страдает порядка 22 процентов, в то время как среди взрослых аллергия на орехи диагностируется только в 5 процентах случаев.
- Пищевые добавки. В эту группу входят различные красители, консерванты, загустители, усилители вкуса как органического, так и неорганического происхождения. К числу наиболее сильных аллергенов такого типа, которые находятся в шоколаде, можно отнести бензойную кислоту (Е210, используется в качестве консерванта в шоколаде с начинкой), сульфат натрия (Е 221, продлевает срок годности продукта), октилгаллат (Е311, применяется для предотвращения окисления жиров).
Симптомы
Симптоматика аллергии на шоколад может быть различной. У маленьких детей аллергию может спровоцировать даже маленький кусочек шоколадной плитки, особенно если продукт содержит орехи. У взрослых, как правило, негативные реакции развиваются после употребления большего количества шоколада.
Если аллергию спровоцировал соевый или молочный белок, то основные симптомы аллергии проявляются со стороны органов пищеварительной системы (понос, колики, вздутие живота). Если провокатором выступают другие элементы, то чаще всего развиваются отеки (на лице, губах, языке), поражения кожи (крапивница, сыпь). Когда аллергию провоцируют орехи, к этим симптомам добавляется выраженное покраснение отдельных участков кожных покровов.
Аллергия на красные фрукты и овощи является разновидностью пищевой аллергии. Симптоматика при этом обладает рядом особенностей. Так, отмечено что у людей, болеющих поллинозом (аллергией на пыльцу), аномальная чувствительность к растительным продуктам появляется значительно чаще, а ее проявления являются более выраженными. В отличие от пищевой аллергии на продукты животного происхождения при употреблении овощей или фруктов у пациентов редко развиваются реакции в виде проблем с желудочно-кишечным трактом (рвоты, диареи, кишечных колик).
К признакам аллергии на красное относятся:
- покалывание и отечность языка;
- жжение, зуд, онемение десен, неба и губ;
- покраснение кожи в области рта, на шее;
- заложенность носа, чихание;
- конъюнктивит.
Чаще всего симптомы не являются продолжительными и самостоятельно проходят. Иногда к основным признакам может присоединяться бронхообструктивный синдром, который проявляется проблемами с дыханием, одышкой, кашлем.
Главными триггерами (пусковыми механизмами) аллергии на красные продукты являются красящие пигменты и белки, которые входят в их состав. Иногда аллергия на растительные продукты красного цвета не имеет какого-либо отношения к пигментам или белкам. Причиной могут быть химикаты, которые используются при выращивании, хранении и транспортировке овощей и фруктов. Также спровоцировать ответ иммунной системы могут другие вещества (пыльца, пыль), нечаянно попавшие на поверхность или мякоть продуктов.
Самыми распространенными продуктами-аллергенами красного цвета являются:
- помидоры;
- клубника;
- яблоки.
Аллергия на яблоки диагностируется достаточно редко. Причиной неадекватной реакции могут быть белки, которые входят в состав фруктов. Наиболее аллергенным является белок mal d1. Также спровоцировать аллергию могут пигменты, входящие в состав яблочной кожуры (ликопин, бета-каротин). Содержание того или иного аллергена во многом зависит от сорта яблок. Поэтому нередко встречается повышенная чувствительность не ко всем яблокам, а к конкретному сорту.
Максимальной аллергизирующей способностью обладают зрелые фрукты, а наименее опасны для аллергиков яблоки в запеченном виде, потому что подавляющее количество аллергенов разрушается при воздействии высоких температур. При аллергии на яблоки могут развиваться перекрестные реакции на другие виды фруктов, пыльцы, овощей.
Продуктами, на которые может реагировать организм при аллергии на яблоки, являются:
- груша;
- персик;
- абрикос;
- айва;
- слива;
- морковь;
- сельдерей;
- пыльца (березы, ольхи, яблони).
Аспирин или ацетилсалициловая кислота относится к группе нестероидных противовоспалительных средств, которые широко используются в медицине. Согласно последним статистическим данным аспирин является причиной бронхиальной астмы более чем в 10 процентах случаев. Аллергические реакции в виде крапивницы или отека Квинке встречаются в 1 – 2 процентах случаев. Причем эти данные касаются здоровых людей, то есть без факторов риска. Если генетически человек подвержен аллергической реакции, то эти цифры возрастают в 2 – 3 раза.
Причиной развития бронхиальной астмы при систематическом употреблении аспирина является сложный механизм медикамента. Так, ацетилсалициловая кислота блокирует циклооксигеназный путь метаболизма арахидоновой кислоты. Арахидоновая кислота – это полиненасыщенная жирная кислота, которая входит в состав клеток. Она может метаболизироваться (распадаться) до простагландинов или лейкотриенов. Аспирин блокирует циклооксигеназный путь метаболизма, который приводит к образованию простагландинов. В результате этого метаболизм арахидоновой кислоты идет только по липоксигеназному пути с избыточным формированием лейкотриенов. Лейкотриены являются медиаторами аллергической реакции, а основным их эффектом является бронхоспазм. Бронхоспазм – это главный механизм, лежащий в основе развития бронхиальной астмы.
источник
Кашель – симптом, с которым знаком каждый человек. Традиционно признак принято делить на сухой и влажный в зависимости от присутствия отхаркивания мокроты. Астматический кашель – подвид сухого варианта симптома, который встречается реже, сопровождая преимущественно бронхиальную астму или другие заболевания с похожим механизмом развития. Лечить соответствующую проблему нужно после постановки окончательного диагноза для достижения максимального терапевтического результата.
Какой кашель при астме? Существуют ли особенности патологического симптома при сравнении с другими респираторными заболеваниями?
Астматический кашель симптомы демонстрирует похожие, как при типичном бронхите или другом заболевании дыхательной системы. Однако существует ряд нюансов, которые помогают врачам правильно установить природу описываемой проблемы с подбором адекватного лечения.
Характеристика астматического кашля:
- Непродуктивный;
- Приступообразный. Распространенными остаются ночные или утренние эпизоды;
- Возникновение сухих, свистящих хрипов в груди. Для тяжелой формы бронхиальной астмы характерным остается дыхание по типу «wheezing». При нахождении в одном помещении с больным врач на расстоянии слышит хрипы, напоминающие звук свистка;
- Взаимосвязь с влиянием аллергенов.
Факт! Характерным признаком астматического кашля остается возникновение частых мелких вдохов, после которых следует долгий и затрудненный выдох. У больных возникает страх удушья, провоцирующий панику, которая сопровождается двигательным беспокойством. Данный момент более заметен у детей.
Кашель, прогрессирующий у астматиков внезапен. Симптом развивается после воздействия провоцирующего фактора. Особенностью описываемого признака остается возможность быстрого купирования приступа с помощью использования бронходилататоров в виде аэрозолей для ингаляционного применения.
Кашель при астме развивается вследствие комплекса патологических изменений, затрагивающих слизистую и мышечную оболочку дыхательных путей. Ключевым триггерным (пусковым) фактором развития соответствующего заболевания в 90% случаев остается аллергическая реакция на определенный антиген.
Из-за проникновения раздражителя в организм пациента происходит резкий выброс гистамина. Указанное биоактивное вещество запускает целый каскад патологических реакций, которые становятся причиной ухудшения состояния пациента.
Эффекты гистамина:
- Повышение проницаемости сосудов. Результат – проникновение жидкости в межклеточное пространство с образованием локального отека. В случае с астмой органом-мишенью выступают бронхи;
- Сужение просвета респираторных путей. На фоне уменьшения диаметра бронхов больному становится труднее дышать, снижается количество кислорода, который попадает в легкие;
- Спазм мышечных волокон, которые располагаются вокруг бронхов. Происходит еще большее сужение просвета.
Параллельно развивается локальное воспаление слизистой оболочки бронхов, которое провоцирует раздражение рецепторов с прогрессированием кашля. В условиях снижения поставки кислорода к легким и отека внутренней оболочки дыхательных путей проблема нарастает. Дополнительно стимулируется секреция густой и вязкой слизи, которую самостоятельно пациент не может откашлять. Мокрота блокирует движение воздушных масс по респираторной системе, что еще больше усугубляет клиническую картину. Чем сильнее выражена аллергическая реакция, тем хуже себя чувствует человек.
Бронхиальная астма – заболевание, которое в 70-75% случаев диагностируется в детстве. При возникновении у ребенка эпизодов непродуктивного кашля на фоне воздействия аллергенов врачи подозревают описываемое заболевание. Груднички и новорожденные дети практически не страдают от соответствующей проблемы. Причина – несформировавшиеся иммунная система, которая постепенно знакомиться с новыми антигенами.
Симптомы кашля при астме у детей отличаются большей выраженностью при сравнении со взрослыми пациентами. Быстро прогрессирует нехватка кислорода, что провоцирует двигательное беспокойство. Ребенок становится слишком активным, не находит себе места и часто не может объяснить, что с ним происходит. Дальше возникает сухой приступообразный кашель. Малыш может жаловаться на невозможность полноценно выдохнуть, что усиливает его панику. Интенсивность кашля нарастает. В тяжелых случаях при невозможности своевременного введения препарата маленький астматик теряет сознание. Пациент требует госпитализации.
Кашель, возникающий при бронхиальной астме, в 90% случаев выглядит одинаково. Отличия заключаются в выраженности клинической симптоматики, которая варьирует в зависимости от степени сужения дыхательных путей. Отдельной классификации соответствующего признака не существует. Однако в практике иногда используется градация кашля на легкий, средний и тяжелый.
В зависимости от выраженности патологии и сопутствующей клинической картины проводится назначение специализированных медикаментов. Чем хуже себя чувствует пациент, тем выше стартовые дозы препаратов.
Диагностика бронхиальной астмы предусматривает комплексное обследование пациента с оценкой функции его респираторной системы. При обращении к врачу процесс начинается с анализа жалоб больного, сбора анамнеза. Важную роль играет наличие связи патологии с воздействием определенного антигена.
Проводится физикальный осмотр. Врач выслушивает дыхание больного с помощью фонендоскопа. При астме типичными являются сухие свистящие хрипы, которые редко бывают постоянными. Указанный феномен возникает при образовании густой слизи в бронхах.
Инструментальные и лабораторные методы диагностики:
- Общий анализ крови. Характерным остается повышение уровня эозинофилов;
- Пикфлоуметрия. Указанная методика позволяет оценить обструкцию дыхательных путей;
- Аллергологические пробы для выявления антигена, провоцирующего начало болезни.
При необходимости врач назначает дополнительные диагностические процедуры для исключения другой патологии (рентгенологическое обследование, КТ, сцинтиграфия легких и тому подобное).
Для обозначения описанной ситуации иногда используется неофициальный термин «астма без кашля». Гиперчувствительность слизистой оболочки сохраняется, но благодаря отсутствию постоянного триггера пациент не ощущает дискомфорта или других признаков патологии.
Терапия заболевания базируется на применении специализированных медикаментов, которые влияют на ключевые точки патогенеза заболевания. Для усиления эффекта от препаратов используются немедикаментозные методики.
Подбор средства от кашля при астме проводится исключительно врачом. Доктор оценивает тяжесть состояния больного и назначает соответствующие лекарства.
Список используемых групп медикаментов при астме:
- Ингаляционные глюкокортикостероиды (ГКС). Указанные средства позволяют избавляться от симптомов заболевания и контролировать его течение. Однако препараты для ингаляций, используемые на протяжении длительного времени вызывают ряд побочных эффектов. Примеры лекарств — Пульмикорт, Бенакорт, Бекотид;
- β2-адреномиметики. Сальбутамол (Вентолин) в виде спрея снимает приступ астматического кашля за счет расслабления мускулатуры бронхов. Вдыхать средства указанной группы нужно эпизодически. Они оказывают кратковременный эффект;
- Отхаркивающие сиропы и таблетки (сироп Гербион, Амброксол, Геделикс). Препараты используются для разжижения мокроты с целью очистки бронхов от слизи.
При необходимости дополнительно назначаются противовоспалительные, антигистаминные медикаменты. Прием антибиотиков оправдан только при присоединении бактериальной флоры. Терапия женщин во время беременности требует особой осторожности для предотвращения негативного воздействия на плод.
Ингаляционные ГКС вводятся в организм с помощью небулайзера. Указанный аппарат обеспечивает локальное воздействие на дыхательные пути пациента предотвращая системное влияние на организм. Специальные ингаляторы можно приобрести в аптеках.
Немедикаментозное лечение бронхиальной астмы направлено на продление периода ремиссии. Соответствующие процедуры используются после относительной стабилизации состояния пациента, когда отсутствует риск резкого прогрессирования заболевания.
Хорошую эффективность демонстрируют варианты лечебного дыхания. Для устранения кашля и других симптомов астмы применяются методики по Бутейко и Papworth. Оба способа работают по схожему принципу. Суть лечения заключается в контроле собственного дыхания. Пациенту с помощью определенных упражнений предлагают намеренно уменьшать глубину вдоха.
За счет этого достигается снижение гипервентиляции альвеолярной ткани с увеличением концентрации углекислого газа в крови. Результат – уменьшение отека слизистой оболочки бронхов, расслабление мышечных волокон, расширение просвета дыхательных путей.
Факт! Проводимые клинические исследования доказали эффективность описываемых методик, но только в совокупности с медикаментозным лечением. Практиковать упражнения на ранних этапах нужно под наблюдением специалиста.
Кроме дыхательных техник, расслабление бронхиальной мускулатуры с восстановлением нормального пассажа воздуха достигается с помощью лечебного массажа и физкультуры. Главное – предварительная консультация с врачом для разработки индивидуального плана упражнений.
Хорошие терапевтические результаты в период ремиссии демонстрирует спелео- и галотерапия. Целебный эффект указанных методик базируется на пребывании больного в условиях особенного микроклимата карстовых и солевых пещер соответственно. Воздух, который образуется в описанных условиях, благоприятно воздействует на дыхательную систему, предотвращая прогрессирование патологии. Доказано, что спелео- и галотерапия продлевают период ремиссии.
Специфической профилактики бронхиальной астмы и кашля, возникающего на ее фоне, не существует. Все превентивные меры направлены на улучшение работы дыхательных путей и предотвращения развития локального воспаления.
Не допустить возникновения болезни помогут:
- регулярное пребывание на свежем воздухе (до 2 часов в день);
- исключение контактов с аллергеном;
- своевременное лечение любой респираторной патологии;
- гипоаллергенная диета;
- исключение курения;
- дозированная физическая нагрузка.
Иногда для исключения контактов с аллергеном может понадобиться смена места жительства и работы. В противном случае больного ожидает фактически пожизненная необходимость приема специализированных медикаментов. На данный момент полностью вылечить бронхиальную астму невозможно.
Астматический кашель – симптомы грозного заболевания дыхательной системы. При правильном подходе к терапии и устранению контакта с провоцирующим агентом можно достичь длительной ремиссии и устранения симптомов на месяцы и годы. Главное – при возникновении характерной симптоматики не заниматься самолечением, а обращаться за помощью к специалистам.
источник