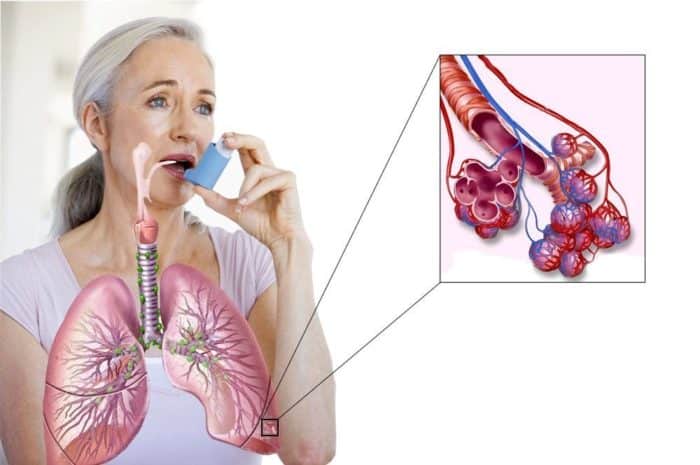
Лечение бронхиальной астмы всегда начинают с применения ингаляторов. Обусловлено это тем, что ингаляции при астме показывают высокую эффективность в борьбе с бронхоспазмами.
Препараты, используемые в ингаляторах, способствуют расширению бронхов и уменьшению отека слизистой. Благодаря этому удается избежать обострений, применив небольшие дозы лекарства.
Часто больным не объясняют правила пользованиями ингаляторами, а от этого зависит эффективность лечения. Кроме того, разнообразие методов ингаляции позволяет найти индивидуальный подход к терапии астмы.
Ингаляции при бронхиальной астме – это самый эффективный метод лечения. Главное – это способность приборов доставлять средство точно к очагу воспаления, что позволяет избежать системного влияния.
Кроме того, прямое влияние на бронхи дает возможность купировать удушье в самые короткие сроки, а также избавить от изнуряющего кашля, который довольно часто наблюдается у астматиков.
При других способах введения лекарство сначала подвергается биотрансформации в организме, некоторая часть его активных веществ нейтрализуется ферментами.
Помимо этого, распыление средства при ингаляции позволяет распределить его равномерным слоем и воздействовать на большую площадь пораженного органа.
Важное преимущество – возможность самостоятельного использования ингаляций маленькими детьми и пожилыми людьми. При правильной технике проведения манипуляции улучшение наступает после 1–2 использований.
Применение ингаляторов при бронхиальной астме – важная и необходимая часть лечения. Но всегда нужно помнить, что у каждого препарата есть свои противопоказания, и ингаляторы не исключение.
Все противопоказания или побочные эффекты связаны с воздействием активных веществ, входящих в состав используемых для процедуры лекарств.
Кроме того, есть состояния, при которых проводить ингаляцию просто запрещено. Например:
- легочные кровотечения, а также эпизоды кровохарканья, особенно если не установлена их природа;
- эмфизема легких;
- пневмоторакс;
- наличие болезней сердца и/или сосудов;
- гипертоническая болезнь разной этиологии;
- постинфарктное состояние;
- постинсультное состояние;
- повышение температуры тела – от 38,3 °С;
- индивидуальная непереносимость основного действующего вещества.
Также некоторые ингаляции не рекомендуется проводить больше 8 раз в сутки. Если интенсивность приступов астмы вынуждает часто проводить ингаляции, то нужно обратиться к доктору для коррекции базисной терапии.
- Воздушные: суть заключается в распылении вещества из баллончика при помощи сжатого воздуха. Обычно для этого используют муколитические или брохолитические средства.
- Паровые: самые доступные, т. к. для их проведения требуется только паровой небулайзер. Показаны для лечения острых респираторных инфекций трахеи и бронхов, терапии профессиональных заболеваний. Противопоказаны при полипозе слизистой оболочки дыхательных путей.
- Ультразвуковые: принцип основан на разбивании лекарственного вещества на микрочастицы. Часто для таких ингаляций используют бронхолитики. Показаны в основном для лечения астмы.
- Влажные: используется портативный ингалятор, лекарство распыляется без предварительного подогрева или иного воздействия. Используют в основном антигистаминные препараты, а также антибиотики, солевые растворы и бронхолитики.
- Тепловлажные: при проведении процедуры используются растворы, нагретые до температуры 39-43 °С. Обычно используются для улучшения мукоцилиарного клиренса. Вместо лекарства применяют минеральную воду.
- Инсуффляции: вдыхание сухих частиц лекарства, для этих средств используют специальные ингаляторы – инсуффляторы. Часто такие ингаляторы используют для лечения бронхиальной астмы в период обострения.
- Масляные: вдыхание частиц подогретого масла растительного происхождения. Минеральные масла использовать нельзя. При использовании этих ингаляций слизистая покрывается тонким слоем масла, защищающего от вредного действия факторов внешней среды. Нельзя применять людям, которые контактируют с пылью, т. к. пыль смешивается с маслом и происходит закупорка мелких бронхов.
Небулайзер преобразовывает лекарство в мелкодисперсную пыль, что позволяет в сочетании с равномерной подачей в равной степени распределить его между верхними и нижними отделами бронхов. Преимущества небулайзера:
- ингаляции можно проводить всем пациентами, вне зависимости от возрастной категории;
- при небулайзерной терапии дыхание должно быть нормальным, нет необходимости делать вдох глубже;
- возможность купировать астматический приступ за короткий промежуток времени, так как препарат сразу поступает в очаг воспаления;
- небулайзер можно использовать даже при тяжелом состоянии пациента;
- возможность использовать прибор самостоятельно;
- в емкость для лекарства можно поместить несколько средств одновременно;
- постоянная подача лекарства, пока работает компрессор.
Необходимо помнить о соблюдении чистоты прибора и его деталей: после эксплуатации небулайзера маску следует хорошо промыть асептическим раствором, а затем высушить.
Часто применяют этот прибор при бронхиальной астме во время прохождении курса лечения дома. Также рекомендуются периодические ингаляции людям, работающим в условиях повышенного загрязнения воздуха, для профилактики развития профессиональных заболеваний, к которым относится и астма.
Чтобы предотвратить нежелательные последствия ингаляций, перед использованием небулайзера стоит пройти обследование и проконсультироваться со специалистом. Самостоятельное лечение не рекомендуется.
При бронхиальной астме ингаляторы заправляются лекарством, которое назначил врач, с учетом тяжести состояния:
- легкое обострение: разовая ингаляция с применением бронходилататоров, для профилактики приступов и осложнений можно повторить процедуру через 4–5 часов;
- средней или тяжелой степени: 2-3 дозы с интервалом в 20 минут, повторение цикла – спустя 4–6 часов.
Если после небулайзерной терапии улучшения дыхания не наступило, то пациенту рекомендуется госпитализация в стационар.
Эти препараты назначают при легких приступах для облегчения дыхания. Такой эффект достигается за счет активации бета2-адренорецепторов, находящихся в стенках бронхов.
Под их воздействием актин и миозин — белки, отвечающие за сокращение мышц — не взаимодействуют друг с другом, и происходит расслабление гладких мышц бронхов.
В результате просвет дыхательных путей увеличивается, и дыхание восстанавливается. Из этой группы применяют для ингаляции такие вещества, как сальбутамол, салметерол, фенотерол и орципреналин.
Но также бронходилатирующим эффектом обладает ипратропия бромид, который блокирует мускариновые рецепторы в стенках бронхов.
Угнетение этих рецепторов препятствует проникновение ионов кальция внутрь клетки. Так как кальций вызывает сокращение мышц, его дефицит вызывает расслабление.
Для ингаляций применяют комбинированные средства, которые оказывают более выраженное действие. Например, препараты, содержащие фенотерол и ипратропия бромид, часто назначаются пульмонологами ввиду их эффективности для снятия приступов любой степени.
Для ингаляций применяются чаще всего только дексаметазон и триамциналон. Их противовоспалительный эффект обусловлен сужением мелких сосудов, при этом образование жидкости уменьшается, прекращается накопление в зоне воспаления лейкоцитов, уменьшается активность макрофагов, снижается продукция медиаторов воспаления.
Таким образом, глюкокортикостероиды снижают активность местного клеточного ответа иммунной системы, уничтожая центральное звено в патогенезе бронхиальной астмы.
Кроме того, используют лекарства, содержащие такие вещества, как флутиказон, будесонид и беклометазон. Применение этих препаратов в момент приступа астматику не поможет.
Но современные комбинации глюкокортикостероидов и бронходилататоров, применяемые в качестве базисной терапии, помогают избежать серьезных обострений и нормализовать дыхание.
Препараты этой группы предотвращают высвобождение из тучных клеток гистамина, который способствует развитию удушья и продукции мокроты.
В норме гистамин участвует в иммунных реакциях, изменяя тонус сосудов и привлекая другие иммунные клетки. Но в патогенезе астмы он является частью механизма развития аллергической реакции.
Во время приступа и при обострении заболевания эта группа препаратов не поможет, потому что гистамин уже успел выделиться. Поэтому астматики принимают эти медикаменты в профилактических целях.
На сегодняшний день только кромолин-натрий используется в терапии астмы.
Действие этих препаратов заключается в снятии отека и улучшении отхождения мокроты. Они особенно важны при астме, потому что из-за спазма и слишком вязкой консистенции секрет не выводится из бронхов.
Мукоцилиарный клиренс в бронхах при астме нарушен, и формируется вторичное воспаление. К муколитикам, применяемым посредством небулайзера, относятся ацетилцистеин.
Используется он только после консультации с врачом. Кроме того, препарат нельзя применять в моменты приступов астмы, потому что он усиливает бронхоспазмы.
Для проведения паровых ингаляций не нужен небулайзер. Для ингаляции этого вида достаточно выбрать емкость, которая хорошо держит тепло и не дает пару рассеиваться.
Паровые ингаляции нельзя проводить в период обострений и детям до 7 лет. Народная медицина предлагает много рецептов от астмы.
- С использованием листьев эвкалипта. Для этого берут 1 столовую ложку высушенных листьев и заливают 2 стаканами воды. Затем ставят на огонь, доводят до кипения и варят около 15 минут. После этого отвару необходимо настояться еще 15 минут. Рекомендуется вдыхать пар под полотенцем в течение 10–15 минут до 3 раз в сутки. Полный курс составляет 20 процедур.
- Ингаляции с аптечной ромашкой. Берут 2 столовые ложки высушенных цветков и заливают 250 мл кипятка, настаивают в термосе 2 ч. Перед применением подогреть и дышать паром под полотенцем в течение10–15 минут с частотой 1–2 раза в сутки. Курс длится до 14 дней.
- Настой мать-и-мачехи часто помогает снять спазм и способствует отхождению мокроты. Для ингаляции необходимо взять 1 столовую ложку высушенных листьев и залить 2 стаканами кипятка, затем настоять в течение 10 минут. Процедура проводится под полотенцем течение 10 минут до 2 раз в сутки на протяжении 10 дней.
Перед применением народных средств необходимо проконсультироваться с врачом, так как компоненты, входящие в их состав, могут привести к бронхоспазму, ведь многие цветы и травы являются мощными аллергенами.
Эффективность ингаляций при астме зависит от правильности ее проведения. Если это небулайзер или паровые ингаляторы, то особых сложностей нет.
Правда, стоит помнить, что при использовании глюкокортикостероидных растворов для ингаляций небулайзером при бронхиальной астме необходимо прополоскать рот после процедуры, так как возможно развитие грибковой инфекции.
Общие правила проведения ингаляций:
- дыхание должно быть ровным и спокойным;
- одежду следует выбирать свободную, чтобы не мешала дыханию;
- не допускается неправильное положение туловища;
- перерыв между ингаляцией и приемом пищи должен составлять 1 час, это же относится к физической нагрузке;
- после процедуры следует отдохнуть в течение 15-20 минут, в зимнее время — до 40 минут. В это время нельзя разговаривать, принимать пищу, курить или петь;
- при бронхиальной астме вдыхать нужно через нос, затем задерживается дыхание на 2 секунды и делается медленный выдох через нос;
- при одновременном использовании нескольких лекарств следует принимать во внимание их совместимость;
- перед манипуляцией прочистить дыхательные пути помогает дыхательная гимнастика;
- растворы готовятся непосредственно перед процедурой.
Соблюдение этих простых правил, а также простейших мер безопасности способствует большей эффективности процедуры и поможет избежать осложнений.
Несмотря на то что ингаляция считается очень простой процедурой, знание ее особенностей и правил проведения позволит добиться наилучшего результата в лечении и профилактике бронхиальной астмы.
источник
Астма – тяжелое и опасное заболевание, при котором пациенту требуется как базовая, так и симптоматическая медикаментозная терапия. Ингаляторы при астме используются для купирования приступа, с их помощью также проводят и базовое лечение. Вдыхание целебных паров как метод прекращения астматического приступа применяется с древних времен. Современные ингаляторы легки в использовании, действенны и значительно облегчают жизнь человека, страдающего этим заболеванием.
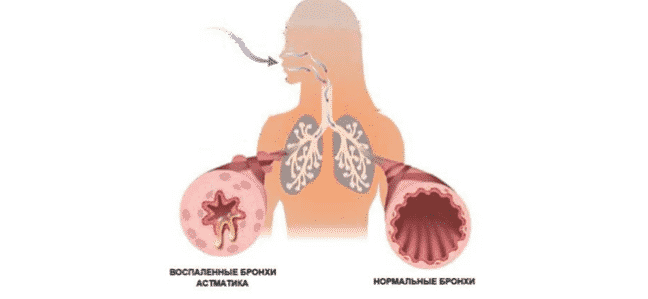
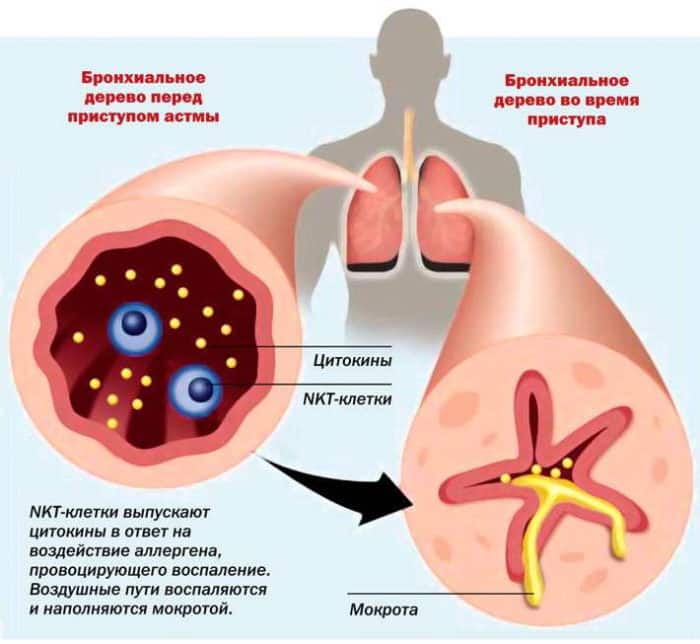
Течение астмы характеризуется периодическими приступами удушья различной степени интенсивности, обусловленными бронхоспазмом и отеком дыхательных путей. При возникновении приступа астматику требуется срочная помощь, так как признаки удушья при её отсутствии нарастают, развивается дыхательная недостаточность.
Приступ характеризуется следующими признаками:
- экспираторная одышка;
- кашель с затрудненным отхождением мокроты;
- положение тела вынужденное, чаще сидя;
- кожа бледнеет, покрывается испариной;
- слышны хрипы, свист.
При затрудненном дыхании пациенту требуется немедленная помощь. Иногда у людей возникают симптомы-предвестники приступа: першение в горле, насморк, непродуктивный кашель, чувство стеснения в груди. В таких случаях можно, воспользовавшись ингалятором, предотвратить тяжелое удушье. При отсутствии своевременной и эффективной помощи затруднение дыхания может привести к тяжелым последствиям вплоть до летального исхода.
Лекарственные средства, используемые путем ингаляций при астме, показаны не всем пациентам. Противопоказаниями к их применению являются:

- гипертоническая болезнь;
- патологии сердца и сосудов;
- нарушения функционирования системы кроветворения;
- недавно перенесенный инфаркт;
- высокая температура;
- воспалительные процессы в области ротоглотки, губ;
- кровохарканье;
- непереносимость или высокая чувствительность к действующим веществам препарата.
Процедуру не следует проводить ранее, чем через 2 часа после еды, физических нагрузок. После ингаляции необходимо исключить вдыхание табачного дыма (даже пассивное).
При беременности, сахарном диабете, а также в случае необходимости применения ингалятора для лечения маленьких детей, препараты назначаются исключительно врачом с учетом всех возможных противопоказаний и ограничений.
В период между приступами больному астмой требуется лечение, направленное на устранение патогенетических факторов заболевания и снижение частоты приступов. Последние считаются крайне опасными, критическими состояниями, когда пациенту необходима срочная помощь. Времени ждать, когда на дыхательную систему подействует таблетка или инъекция, нет, тогда как с помощью ингалятора можно быстро снять спазм с бронхов. Средства для ингаляций проникают именно в очаг патологии, оказывая быстрое действие.
Ингаляторы при бронхиальной астме применяются как для основной терапии, так и для быстрого снятия приступа. Они отличаются по размерам, способу подачи лекарства, типу применяемого препарата.
Ингаляторы различаются по типу препарата. Все противоастматические лекарства делят на два типа: для купирования приступа и для основного лечения, профилактики новых приступов.
Поддерживающая терапия проводится при помощи:

- Беклометазон;
- Фликсотид;
- Бекотид;
- Ингакорт;
- Беклоджет;
- Беклазон Эко;
- Буденит;
- Пульмикорт.
Такие лекарства выпускаются в различных формах (суспензии, растворы для небулайзера, порошки).
Кромоны менее действенны, чем ИГКС, их основной эффект – устранение аллергических проявлений, воспаление с бронхов они снимают хуже. В список кромонов входят препараты под торговыми названиями Тайлед Минт и Интал. Сегодня их назначают все реже, так как ИГКС более удобны в использовании и обладают более выраженными лечебными свойствами при астме.
Для быстрого подавления приступа предназначены следующие препараты:

- Сальбутамол;
- Асталин;
- Вентолин;
- Фенотерол;
- Беротек;
- Саламол;
- Бриканил.
Это самые эффективные из бронходилататоров, относящиеся к группе бета-2-адреномиметиков короткого действия. Чаще всего такие лекарства применяются именно путем ингаляций. При таком введении они быстро влияют на проявления заболевания даже в низких дозах, при этом вероятность побочных эффектов минимальна. Ингаляция препаратами этой группы обеспечивает защиту от спазма бронхов, возникающего при физическом усилии, например, при беге.
Чтобы увеличить эффективность лечения, применяются комбинированные препараты. Хорошими средствами этой группы являются:

- Симбикорт Турбухалер;
- Фостер;
- Дуоресп Спиромакс;
- Ипрамол Стери-Неб;
- Беродуал;
- Серетид;
- Форадил Комби.
Астматический приступ могут спровоцировать: табачный дым, запыленность вдыхаемого воздуха, чрезмерное эмоциональное напряжение или физические нагрузки, переохлаждение и другие факторы. Следует по возможности избегать воздействия таких провоцирующих факторов. Кроме того, человеку с таким заболеванием необходимо все время иметь с собой лекарство для купирования симптоматики. Выходя из дома, нужно проверить наличие ингалятора. Также нужно точно знать название используемого препарата, чтобы при необходимости немедленно приобрести ингалятор в аптеке.
Ингаляции нельзя проводить слишком часто. Если используемый препарат не купирует приступы или они повторяются, следует проконсультироваться с лечащим врачом: возможно, необходимо заменить препарат или схему его применения.
Перед использованием ингалятора следует внимательно ознакомиться с инструкцией. После применения некоторых препаратов следует обязательно полоскать рот.
Ингаляторы весьма эффективны для купирования приступов астмы, правильное применение таких средств облегчает жизнь больного астмой.
источник
Одним из самых тяжелых хронических заболеваний, отравляющих жизнь миллионам людей во всем мире, является бронхиальная астма. От нее страдают и взрослые, и дети. Характеризуется астма тем, что хроническое воспаление вызывает сильную чувствительность бронхов. И при наличии провоцирующих факторов возникает их спазм, во время которого человек чувствует удушье. Приступы бронхиальной астмы очень опасны тем, что реагировать на них нужно сразу, иначе больной начинает задыхаться, и без лекарства может наступить смерть. В последние десятилетия появились новые эффективные препараты для лечения этого заболевания. Лучше всего применять ингалятор от астмы, так как он обеспечивает самое быстрое проникновение лекарства в дыхательные пути. Тем более что сейчас существует много их разновидностей, и больной может выбрать подходящий для себя. Все люди, страдающие от астмы, должны носить с собой постоянно ингалятор, чтобы в случае приступа иметь возможность быстро отреагировать.
- Воспалительный процесс в бронхах имеет хронический характер.
- Астматика часто мучает кашель и затрудненное дыхание.
Ингаляторы – это лучший способ мгновенной доставки лекарства сразу в дыхательные пути. Во время приступа астмы часто у больного нет времени ждать, когда подействует укол или таблетка. Поэтому ингаляторы используют в экстренных случаях. А в период между приступами для лечения применяются обычные средства: таблетки, сиропы или инъекции. Для профилактики приступов часто используются «Вентолин» или «Брикаил». Маленьким детям также редко делаются ингаляции, а лекарство для них применяется в виде сиропа. Все препараты от астмы можно разделить на две группы:
- бронхолитики, которые снимают спазм мускулатуры бронхов, расширяют сосуды и этим облегчают дыхание больному;
- противовоспалительные препараты используются курсами для снятия воспаления и отека в бронхах.
Кроме того, в последнее время получил распространение гормональный ингалятор при астме. Благодаря тому, что лекарственное средство подается малыми дозами и сразу в дыхательные пути, он лишен всех негативных последствий гормональных таблеток, а эффект от него выше, чем от других препаратов.
Об ингаляциях как способе лечения заболеваний дыхательных путей известно еще с древности. Люди вдыхали дым от сжигаемых целебных растений или пар от их отвара. Со временем процедура совершенствовалась: от сжигания листьев на костре до глиняного горшка со вставленной в него соломинкой. Современный же ингалятор от астмы не имеет ничего общего с такими способами, так как он должен отвечать многим требованиям. Первый прибор для этих целей появился еще в 1874 году, сейчас же существует много его разновидностей. Каждый из них имеет свои плюсы и минусы, и какой ингалятор лучше при астме для конкретного пациента, может решить только врач. Но все они предназначены для того, чтобы как можно быстрее доставить препарат в бронхи и облегчить дыхание больного. Лекарство в приборе разбивается на очень мелкие частицы, которые быстро проникают в легкие. Поэтому сейчас ингалятор от астмы – самое лучшее средство. Эффективную замену ему пока еще не придумали.
Сейчас применяется много средств для купирования приступов астмы. Различаются они по размеру, способу подачи препарата и виду лекарственного средства. Наиболее распространены карманные ингаляторы. При бронхиальной астме чаще всего используются такие:
- Порошковые ингаляторы с дозатором позволяют точно ввести необходимую дозу препарата. Ими очень просто пользоваться, но стоят они дороже других.
- Жидкостные аэрозоли — самые недорогие и распространенные ингаляторы. Недостатком их является то, что эффективны они только в том случае, если пациент сделает вдох одновременно с выбросом препарата.
Кроме того, существуют стационарные ингаляторы, которые во время приступов использовать неудобно, но они применяются для их предотвращения:
- Небулайзеры – с помощью компрессора или ультразвука разбивают лекарственное средство на очень мелкие частички, которые достигают самых отдаленных уголков дыхательных путей.
- Адаптер к обычному ингалятору также может применяться в стационарных условиях. Он называется спейсер и помогает подавать лекарство только на вдохе.
Врач после обследования пациента назначает ему лекарство, которое призвано помочь в профилактике и купировании приступов. При выборе ингалятора нужно ориентироваться именно на рекомендации доктора. Но при покупке стоит обращать внимание еще и на такие характеристики:
- ингалятор должен быть удобным в применении, лучше всего – карманный;
Список их постоянно расширяется, создаются новые препараты, они становятся более удобными и безопасными. Обычно врач назначает какой-либо препарат, который больше подойдет пациенту. Это могут быть бронхолитики или противовоспалительные средства. Они выпускаются уже в виде ингалятора или раствора для применения в небулайзере. К бронхолитикам относятся:
- адреномиметики стимулируют рецепторы бронхов и расширяют капилляры. Они обладают быстрым действием и часто используются для купирования приступа. Это «Сальбутамол», «Левалбутерол», «Тербуталин» и другие;
Противовоспалительные средства применяются в основном для лечения и профилактики приступов. Это могут быть:
- глюкокортикоиды эффективно снимают отек бронхов. Это «Флутиказон», «Бекламетазон» или «Будесонид»;
- стабилизаторы мембран тучных клеток чаще всего используются в педиатрии: «Кромолин» и «Недокромил»;
- в тех случаях, когда астма не поддается лечению другими препаратами, используется «Омализумаб», содержащий антииммуноглобуллин Е.
Ответить на этот вопрос сложно, так как подход должен быть строго индивидуальный. Только врач после полного обследования пациента может определить, какой препарат и в каком виде окажется эффективным. Лучший ингалятор при астме – это тот, который быстро купирует приступ, не вызывает побочных действий и удобен в применении. Какие же из них самые распространенные?
- «Симбикорт Турбухалер» содержит будесонид и формотерол. Оба эти вещества оказывают быстрый эффект, обладают противовоспалительным действием и хорошо переносятся. Этот ингалятор от астмы порошковый, со строгим дозированием препарата.
Он имеет форму баллончика, в котором препарат находится под высоким давлением и при нажатии на колпачок выбрасывается в дыхательные пути. Именно в такой форме удобнее всего использовать лекарственные средства для купирования приступов астмы. Ведь во многих случаях очень важно применить лечение уже в первые секунды. А карманный ингалятор можно всегда носить с собой – он невелик по размеру и совсем мало весит. Особенно это удобно для тех, кто редко бывает дома и ведет активный образ жизни. Пользоваться таким ингалятором довольно легко, и с ним справляются даже дети. Приступ может случиться в любой момент, поэтому очень важно, чтобы лекарство было всегда под рукой. Карманные ингаляторы бывают порошковыми и жидкостными. Какой лучше выбрать, может подсказать врач. К преимуществам такого вида ингаляторов относится также то, что препарат подается строго определенными порциями, что позволяет не допустить его передозировки.
Уже с трех лет дети могут пользоваться ингалятором. Обычно это не вызывает у ребенка отрицательных эмоций, чего нельзя сказать об инъекциях.
- снять крышку с баллончика;
- перевернуть его дном вверх;
- большой палец должен располагаться снизу, а средний или указательный – на дне баллончика;
- хорошо встряхнуть, а в некоторых видах ингаляторов нужно повернуть диск несколько раз туда-сюда;
- сделать выдох;
Через минуту можно при необходимости впрыснуть вторую дозу препарата.
источник
Ингалятор от астмы необходим, чтобы быстро купировать приступ, улучшить состояние пациента, помочь ему дышать. Врачи не рекомендуют астматикам выходить из дома без него, особенно, в весеннее время. Для эффективной терапии важно подобрать правильное лекарственное средство. Расскажем, как правильно пользоваться ингалятором от бронхиальной астмы, приведем список лучших препаратов для взрослых.
Приступ бронхиальной астмы вызывает удушье. На начавшийся приступ указывает:
- Кашель, проявляющийся утром, или в ночное время
- Выделение мокроты прозрачного цвета
- Короткое, затрудненное дыхание, длинный вдох
- Нарушение дыхательного ритма, появление характерны хрипов
Если не использовать препараты, симптомы нарастают, развивая одышку и дыхательную недостаточность. Ингаляторы для лечения бронхиальной астмы – быстрое, эффективное средство профилактики и лечения, за счет прямого попадания лекарства в бронхи.
Есть два типа ингаляторов, они могут быть стационарными и переносными. Дома рекомендуется использовать небулайзер – аппарат, обеспечивающий подачу лекарственного средства в отдаленные участки бронхиального дерева .Небулайзер при астме используется для остановки астматического приступа и в качестве профилактической меры. Карманный ингалятор с лекарством необходим для самопомощи астматикам вне дома. Рассмотрим подробнее виды ингаляторов.
Ингаляторы при астме разделяются по методу подачи лекарства.
Состоят из системы пластиковых или металлических клапанов, присоединенных к ингалятору с лекарственным препаратов. Действующее вещество подается при вдохе. Выдох закрывает клапан, прекращая подачу препарата. Спейсер экономит спрей и помогает соблюдать назначенную дозировку, подходят для детей – им тяжело контролировать цикл дыхания. Устройство не компактное, подходит для домашнего лечения.
Устройство для ингаляций, равномерно распределяющее лекарство на поверхности бронхов. Мелкодисперсные частицы проникают в отдаленные зоны органов дыхания, глубоко распространяют действующее вещество. Острый приступ небулайзером купировать не удастся, используется для домашнего лечения и как профилактическая мера против обострения. Бывают компрессионными и ультразвуковыми.
- Компрессионные сжатым воздухом, подаваемым на сопло преобразует жидкость в аэрозоль. Мелкодисперсность получается путем прохождения через дефлектор. Можно использовать многие лекарственные препараты.
- Ультразвуковой небулайзер аэрозоль от астмы создается ультразвуковыми высокочастотными колебаниями. Используются для детской терапии благодаря тихой работе устройства.
Распылитель аэрозольного типа – распространенный портативный ингалятор. Баллонное устройство содержит лекарство, закаченное под давлением. Нажатие активирует распыление. Препарат имеет фиксированную дозировку и низкую стоимость. Применение требует знание дыхательной техники: аэрозольные ингаляторы подают лекарство вместе с воздухом во время вдоха. Часть лекарства оседает во рту и проглатывается со слюной и попадает в пищеварительную систему.
Порошковые ингаляторы — эффективны для борьбы с острыми респираторными заболеваниями органов дыхания. Рекомендованы астматикам для контроля за состоянием и поддержания качества жизни. Конструкция предполагает использование препарата в форме мелкодисперсного сухого вещества. Дозировку рассчитывает производитель, предусматривается однократное, или многократное применение.
Порошковый ингалятор хранится в желатиновой емкости, заправляющимися в небулайзер для купирования приступа удушья. Действуют благодаря механической энергии. Пациент удерживает в полости рта край прибора и вдыхает через него воздух. Созданное давление прокалывает капсулу с лекарством, попадающим в бронхи. Действие происходит моментально.
Ингалятор может быть:
- Дисковый;
- Турбоингалятор.
Дисковый точно контролирует дозировку, автоматически попадая в глотку. Турбоингалятор высвобождает порошок порционно, показывая остаток индикатором. У порошкового ингалятора есть достоинства, среди которых:
- Отсутствие необходимости контролировать вдох
- Не нужно проводить дополнительную активацию – запускается при вдохе
- Удобен в использовании для разных возрастных категорий
- Портативность
- Не вызывает раздражения бронхиальной слизистой оболочки или других побочных эффектов
- Не требует аэрозольные баллоны для распыления жидкого вещества
- Порошок можно хранить без изменения температурной среды
- Высокая стоимость прибора, относительно небулайзеров
- Нельзя использовать спейсер
- Возникают сложности, если требуется высокая дозировка порошка
- Пациент должен глубоко вдохнуть чтобы устройство запустилось и передало нужное количество лекарства в дыхательные пути
Сальбутамол — популярный ингалятор от астмы. Обучение ингаляциям проходит под врачебным контролем. Неправильное использование распыляет лекарство мимо бронхов. Необходимо строго соблюдать правила – ошибка приведет к тому, что химический конденсат останется во рту и попадет в желудок через слюну, повредив ткани слизистой оболочки. Это приводит к язве, гастриту, ожогу стенок пищевода.
Жидкостные баллончики востребованы в повседневном применении за счет компактности и легкой переноски, низкой стоимости. Обучение правильному использованию ингаляторов освобождает пациентов от проблем с их использованием. Можно использовать их несколько раз в день.
Существует большой перечень лекарственных средств для борьбы с патологией. Популярность набирают гормональные ингаляторы при бронхиальной астме. Они подают лекарство в дыхательные пути малыми порциями, не обладает побочными эффектами, в отличие от гормональных таблеток и более эффективены. Гормональные ингаляторы содержат лекарственные средства, на основе глюкокортикостероидов, уменьшают отек бронхиальной ткани. Симбикорт или другие гормональные ингаляторы быстро снимают отек и воспаление, но их не нужно принимать без врачебного назначения.
Гормональные аэрозоли снабжены защитой от распыления, гарантируя, что лекарственное средство не покинет дыхательную систему. Ингаляции с Сальбутамолом и Симбикортом наиболее эффективны как для взрослых, так и для детей. Их проводят для быстрого снятия симптомов астматического приступа.
Если у пациента непереносимость используется жидкость, не содержащая лекарства. Для ингаляции используют небулайзер минеральную воду или физраствор.
Лечение астмы предполагает ступенчатую терапию – начало проходит с минимальной дозировкой лекарственных средств с постепенным увеличением концентрации для купирования симптомов. Дозировка подбирается индивидуально, исходя из тяжести заболевания. Лечение предполагает базисную и симптоматическую терапию.
Базисная снимает воспаление и предотвращает обострения. Правильно подобранные медикаменты снижают частоту приступов и интенсивность симптомов. Симптоматическая терапия купирует приступ.
Базисная терапия направлена на непрерывный контроль за течением астмы. Аэрозоли оказывают противовоспалительный эффект. Ежедневно пациент принимает ингаляционные препараты, снижая частоту и интенсивность астматических приступов. Базисная терапия проходит с применением:
источник
Бронхиальная астма — распространенное и неприятное заболевание. Избавиться от него навсегда практически невозможно. Реально добиться длительной ремиссии, когда симптомы, аллергические реакции купированы или вовсе не возникают. Использование ингаляторов при бронхиальной астме входит в обязательную часть лечебных процедур.
Аппараты принадлежат к нескольким категориям, в зависимости от вида применяемого лекарственного средства, механизма работы и принципа подбора дозы, вводимой больному человеку. В списке типов выделяют:
- Спейсеры;
- Небулайзеры;
- Аэрозольные;
- Порошковые;
- Гормональные.
При выборе модели необходимо учитывать возраст использующего, его физические возможности и общее удобство применения.
Вид ингалятора, оснащенный характерной камерой, давшей семейству приборов название. Происходит от английского слова, обозначающего дозирование. Подходит для маленьких детей и пожилых людей, имеющих трудности с контролем дыхания. Конструкция камеры позволяет не следить за режимом вдохов и выдохов.
Эффект обеспечивается системой специальных клапанов, дозирующих лекарственное вещество и препятствующих неконтролируемому введению при неправильном обращении. Лекарство поступает только в процессе вдыхания. Методика не только облегчает терапию для страдающего астмой, но и способствует экономии, правильной дозировке. Недостатком конструкции является размер камеры, выводящий данный вид ингаляторов из категории портативных.
Внимание: маленьким детям, пожилым и людям с ограниченными возможностями подбирается прибор, не требующий специальных усилий со стороны пациента. Предпочтение отдается небулайзерам и спейсерам.
Разновидность ингаляторов, подающих действующее средство в виде мелких частиц. Образовавшееся облако благодаря специальным размерам капель глубже проникает в дыхательные пути. Современные модели имеют две основных разновидности — компрессорные и MESH-системы.
Первые обходятся дешевле, как следствие — шире распространены в семьях и медицинских учреждениях. Нагнетание смеси происходит с помощью встроенного компрессора, подающего воздушный поток через маску или мундштук. Аппарат издает заметный шум, обладает большими размерами.
Вторые, пришедшие на смену менее совершенным ультразвуковым ингаляторам, обходятся дороже, но превосходят по следующим параметрам:
- Не издают раздражающего шума;
- Подходят практически для любых растворов;
- Характеризуются меньшими размерами;
- Разделяют действующие препараты на более мелкие фракции, повышая эффективность воздействия.
В старых ультразвуковых моделях разрешалось применять не все лечебные сыворотки и смеси от астмы. MESH-системы лишены этого недостатка.
Представляют собой баллончик с определенной дозой лекарства в виде жидкости. Лечебная смесь содержится внутри под давлением. Принцип действия напоминает привычный домашний спрей, аэрозоль. При нажатии на кнопку происходит распыление определенного количества средства. Ингаляторы данной конструкции относятся к категории наименее дорогих.
Обратите внимание: устройство постоянно используется, требует регулярной замены.
Минус конструкции — нужно контролировать дыхание и нажатие на клапан. Больным, страдающим нарушением координации движений, обладающим недостаточно ловкими пальцами, бывает сложно правильно надавить на кнопку. Также приходится синхронизировать подачу потока лекарственного препарата со вдохом. Трудности могут возникнуть с маленькими детьми, не умеющими контролировать свои действия достаточно хорошо.
Поступление спрея на выдохе или во время паузы в дыхании грозит оседанием соединения в горле, на стенках гортани. Подобная ошибка может вызвать осложнения из-за неправильного распределения препарата, предназначенного для бронхов. Попадание раствора в неверную область чревата развитием аллергии.
Получили название по состоянию действующего вещества. Тонкодисперсный порошок поступает в организм через дыхательные пути без необходимости контроля, слежения за фазами дыхания. Принцип работы позволяет решить проблему рассинхронизации вдоха и приема лекарства, характерную для аэрозольных ингаляторов. Аппарат обладает небольшими, портативными размерами. Наиболее удобен и прост в применении, не требует специальных навыков.
Недостатком порошковых ингаляторов является высокая стоимость изделия. Но комфорт и отсутствие сложностей в повседневном использовании компенсируют цену. Выпускается устройство, напоминающее обычную пудреницу. Компактность и удобный дизайн сочетаются с функциональным индикатором, демонстрирующим расход порошка.
Модельный ряд известен под названиями, включающими слово «халер». В переводе с английского означает дыхание. Может иметь другие названия — мультидиск, новолайзер. Зависит от запатентованного фирмой механизма подачи и распределения лекарства.
Существует опасение вредных побочных эффектов препаратов на основе гормонов. В случае лечения астмы с ингалятором большинства рисков подобного вида лекарств удается избежать. Технология подразумевает прямое попадание в бронхи без проникновения в другие области организма и негативного воздействия на них. Положительный эффект характерен не только для гормонов, но и для общего применения ингаляций.
Интересно: комбинированными называют ингаляторы, лекарство в которых имеет в составе гормон и вещество, расширяющее бронхи. Сочетание разных частей помогает повысить эффективность терапии, снизив негативные побочные проявления.
Данный вид лечения астмы является самым сильным, применяется для лучшего результата. Борется с воспалительными процессами в легких, уменьшает периодичность и помогает легче переносить периоды обострения заболевания. В области пульмонологии гормональные ингаляторы признаны наиболее действенными при длительной терапии. Возможность работы небольшими дозами без попадания в кровеносную систему позволяет свести нежелательные последствия для всего организма человека к минимуму.
Помимо аппарата для постоянной терапии, страдающие астмой имеют второй ингалятор. По характеру действующих противоастматических веществ существует три вида:
- Симпатомиметики;
- М-холинорецепторные блокаторы;
- Метилксантины.
Для предотвращения неожиданного возникновения симптомов астмы, угрожающих удушьем, остановкой дыхания, необходим карманный прибор. Больные вынуждены постоянно носить при себе портативное устройство.
Воздействуют на особые бронхо рецепторы, стимулируя их и расширяя просветы. Также носят название «адреномиметики». В отличие от адреналина, действующего на рецепторы непосредственно, работают опосредованно. Влияют на гладкую мускулатуру, снимая спазм и расслабляя мышцы бронхов, повышая проходимость. Оказывают краткое воздействие на клетки воспаления, подавляя выделение секреции.
Работает на биохимическом уровне. Локализованно воздействуют на клетки. Обязаны названию уменьшению воздействия ацетилхолина. Снижают тонус гладких мышц бронхов, приводя к их расслаблению. Сокращают секрецию эндокринных бронхиальных желез.
Подобно двум предыдущим разновидностям, быстро снимает угрожающие симптомы астматического приступа. Приостанавливает соединение белков, способствующих сокращению. Заставляя расслабиться мышцы, напряженные в бронхах и препятствующие нормальному дыхательному процессу.
Важно понимать: средства на основе указанных веществ подходят для купирования приступа, но не оказывают длительного воздействия на воспаленную область. Для продолжительной терапии используются другие лекарственные средства.
Противопоказания могут относиться к определенным препаратам и способу их доставки к пораженной области организма.
Прекратить процедуры и скорректировать курс терапии необходимо при наличии следующих проблем:
- Индивидуальной непереносимости определенных веществ, составляющих лекарственного средства;
- Кровотечении в легких, наличия крови в слюне, при сплевывании, харкании;
- Повышение температуры тела до 38 градусов и выше;
- Наличие сердечно-сосудистых заболеваний;
- Гипертонии высокой степени риска;
- Восстановление после инфаркта, инсульта;
- Пневмотораксе, эмфиземе;
- Нарушении свертываемости крови.
При возникновении любых осложнений необходимо приостановить процесс терапии и обратиться к лечащему врачу.
Правильный курс лечения, применяемые лекарственные препараты, их дозировки назначает только доктор, наблюдающий специалист. Ни в коем случае не стоит заниматься самостоятельной постановкой диагноза, самолечением. После назначения терапевтических процедур, за пациентом остается выбор модели ингалятора в рамках назначенных лекарств.
При рассмотрении вариантов следует исходить из соотношения стоимости и удобства изделия. Учитывать индивидуальные особенности — возраст, внимательность, способность без усилий управляться с механизмом. Облегчить процесс могут ингаляторы со встроенным таймером, автоматически контролирующие продолжительность процедуры. Для маленьких детей существуют ингаляторы, похожие на игрушки, для более комфортного восприятия лечебных манипуляций.
Перед началом эксплуатации необходимо ознакомиться с идущей в комплекте инструкцией по эксплуатации. Проконсультироваться с продавшим изделие провизором, как пользоваться ингалятором при астме. Перечень общих правил таков:
- Всегда иметь устройство при себе, чтобы приступ не застал неожиданно;
- При наличии удалить остатки еды, крошки, прополоскать рот;
- Зафиксировать в руках, стараясь не выронить;
- Если препарат или конструкция требует, провести подготовительные действия — снятие крышки, встряхивание;
- Вставить мундштук в рот, одновременно со вдохом надавить большим пальцем на кнопку впрыска лекарства;
- По возможности задержать дыхание на несколько секунд;
- При необходимости повторить процедуру через пару минут;
- По окончании манипуляций закрыть крышку, вернуть ингалятор на место.
Хранить прибор близко от себя, в быстро доступном месте.
Совет: следует потренироваться в четком выполнении процедур заранее.
При возникновении ситуации, когда ингалятор от приступов астмы недоступен, нужно знать, что делать. Действовать четко, соблюдая спокойствие. Постараться не волноваться. Принять удобную позу — сесть, лечь на живот, расслабиться. Снять стесняющие процесс дыхания предметы. Если известен возможный объект, провоцирующий аллергию — удалиться от него, либо удалить сам источник. Обеспечить астматику доступ свежего воздуха, в помещении — открыть окна, на улице — не скапливаться вокруг, доверяя помощь специалисту, либо небольшому количеству людей. Немедленно вызвать помощь, обратиться к врачу.
Астма является практически неизлечимой, но не обязательно должна стать приговором, не допуская нормальной, полноценной жизни. Современные методики и препараты позволяют купировать угрожающие приступы, облегчать симптомы. При выборе ингалятора учитываются индивидуальные особенности, противопоказания. Следует выбирать удобный в повседневном применении. Также нужно учитывать стоимость периодической замены самого прибора, его компонентов при необходимости. Рекомендуется консультироваться с лечащим врачом, который располагает исчерпывающей информацией об особенностях больного и поможет подобрать оптимальный вариант.
источник
Бронхиальная астма является серьезным заболеванием, сопровождающимся хроническим воспалением в дыхательных путях и гиперчувствительностью бронхов. Существует множество факторов, которые могут спровоцировать приступ.
Медицина шагнула далеко вперед в лечении бронхиальной астмы. В настоящее время выпускаются лекарственные препараты, которые могут контролировать ход заболевания, защищая больного человека от тяжелых обострений.
Среди списка лучших лекарств на первом месте по праву остаются ингаляторы. А все благодаря тому, что они способствуют быстрому попаданию лекарства в дыхательные пути.
Бронхиальная астма представляет собой хроническое заболевание, которое возникает из-за воспаления дыхательных путей и сопровождается спазмом бронхов, которые продуцируют большое количество слизи. Это не дает воздуху нормально проходить через дыхательные пути.
Бронхиальная астма имеет два вида:
- Атопическая (аллергенная). Она может быть вызвана различными аллергенами, например, пылью, пыльцой растений, некоторыми продуктами питания, шерстью животных, парфюмом и так далее. В детском возрасте чаще всего возникает именно атопическая бронхиальная астма.
- Неатопическая астма (неаллергенная). Она диагностируется реже, чем атопическая бронхиальная астма. Ее возникновение связано с тем, что организм человека гиперчувствителен к инфекционным аллергенам.
Данное заболевание может иметь легкое, среднетяжелое и тяжелое течение. В зависимости от этого и от частоты появления приступов, подбираются лекарственные препараты, действие которых направлено на их подавление.
Основная причина возникновения бронхиальной астмы – это гиперреактивность бронхов. Под этим подразумевается, что бронхи слишком резко реагируют на различные раздражители.
Другие причины возникновения этого заболевания:
- В зависимости от генетики и состояния здоровья:
- Пол. Чаще всего болеют люди мужского пола, поскольку у них просветы бронхов более узкие.
- Избыточный вес. Из-за лишних килограммов диафрагма принимает более высокое положение. В этом случае обеспечивается недостаточная вентиляция легких.
- Наследственность. Если член семьи или родственники имеют бронхиальную астму, то риск возникновения этого заболевания у ребенка значительно возрастает.
- Внешние факторы:
- Продукты (шоколад, мед, орехи, молочные продукты и так далее),
- Шерсть животных.
- Плесень, сырость.
- Домашняя пыль.
- Пыльца цветущих растений.
- Лекарственные препараты (Аспирин, антибиотики).
В детском возрасте сложно диагностировать бронхиальную астму. Это заболевание по своей симптоматике схоже с простудой или другими болезнями дыхательных путей.
При астме не наблюдается повышения температуры тела, при кашле не выделяется мокрота.
Перед возникновением приступа астмы за несколько дней можно заметить некоторые признаки. В это время появляется раздражительность, постоянное возбуждение, нарушается сон. Сначала из носа начинает вытекать жидкая слизь, вызывающая чихание. Через несколько часов появляется сухой кашель, который затем постепенно усиливается и становится влажным. Непосредственные симптомы бронхиальной астмы появляются через один-два дня, когда кашель становится приступообразным.
Симптомы бронхиальной астмы:
- Свистящие хрипы при выдохе.
- Затруднение дыхания.
- Чувство стеснения в грудной клетке.
- Кашель, усиливающийся в ночное время.
- Ухудшение состояния при контакте с аллергеном или другим фактором, который провоцирует приступ.
- Частые простудные заболевания нижних дыхательных путей.
- Улучшение состояние после приема антигистаминных и противоастматических препаратов.
Эффективность ингаляций для лечения бронхиальной астмы объясняется тем, что проникновение лекарства осуществляется непосредственно в нужный орган. Тогда как внутривенное введение препарата или прием его внутрь приводит к тому, что медикамент распространяется по всему организму по сосудам или через печень. Список лекарств от бронхиальной астмы представлен в данном материале.
Преимущества ингаляций:
- Максимально быстрая скорость доставки лекарственного препарата в пораженные бронхи;
- Максимальная концентрация препарата в пораженной области.
- Долговременное воздействие лекарственного препарата на бронхи, так как, попадая в них в форме аэрозоля, он максимально долго сохраняется в органе.
- Метод подходит для лечения бронхиальной астмы у маленьких детей.
- Улучшение наступает уже после пары процедур ингаляций.
Ингаляторы – это приборы, которое очень быстро доставляют лекарственное средство в дыхательные пути. В настоящее время можно найти множество разновидностей этих устройств. У каждого из них есть свои достоинства и недостатки.
Бронхиальная астма у каждого больного может проявляться по-разному. Поэтому выбор ингалятора лучше доверить врачу.
- Спейсеры. Они незаменимы для лечения бронхиальной астмы у детей, поскольку обеспечивают попадание лекарства в бронхи независимо от дыхания.
- Небулайзеры. Они обеспечивают максимальное распыление лекарства на небольшом участке бронхов.
- Дозированный жидкостный аэрозоль. Он очень прост в использовании, но лекарство попадает в дыхательную систему только совместно с вдохом.
- Дозированные порошковые. Они способствуют попадание в организм больного необходимой дозы сухого препарата.
- Гормональные. Они позволяют использовать глюкокртикостероиды широкого спектра действия.
Небулайзеры обеспечивают доставку лекарственных препаратов прямо в легкие. Они преобразовывают жидкое лекарство в аэрозоль, но при этом все свойства сохраняются. Мелкие частицы аэрозоля доставляются в дыхательные пути почти без потерь, и практически сразу ощущается лечебный эффект (после вдыхания лекарства чувствуется облегчение состояния).
Модели небулайзеров и как ими правильно пользоваться:
- Компрессорные небулайзеры. Они создают облако аэрозоля благодаря компрессору, который подает сильный поток воздуха с лекарством через узкое отверстие. Данные модели наиболее распространенны. Они могут распылять почти все лекарственные препараты.
- Электронно-сетчатые небулайзеры. Они создают облако аэрозоля с помощью вибрирующей пластины, которая имеет много мелких отверстий. Через эти отверстия проходит лекарственный раствор, структура веществ при этом не нарушается и ограничений по использованию нет.
- Ультразвуковые небулайзеры. Они создают облако аэрозоля благодаря воздействию ультразвукового потока высокой частоты на лекарственный раствор. Однако такие модели могут разрушать некоторые препараты, например, муколитики, гормональные и антибактериальные средства. Они подходят не для всех лечебных растворов.
Паровые ингаляторы используются для профилактики и лечения заболеваний верхних дыхательных путей.
Данный вид ингаляторов имеет доступную цену. Он прекрасно подходит для лечения бронхиальной астмы.
Принцип действия парового ингалятора основывается на вдыхании горячего пара. Можно сказать, что этот прибор является аналогом бабушкиного метода, когда ингаляции делали над кастрюлей с отварным картофелем или отварами трав.
Несмотря на все достоинства паровые ингаляторы имеют ряд недостатков:
- Нельзя использовать маленьким детям.
- Дополнительный термоэффект противопоказан при некоторых заболеваниях.
- Запрещен при наличии сосудистых заболеваний.
- Нельзя использовать многие лекарственные растворы.
- Нельзя применять при высокой температуре.
Препараты, которые используются для лечения бронхиальной астмы делятся на две большие подгруппы: бронхолитические и противовоспалительные препараты.
- Симпатомиметики (Сальбутамол, Пирбутерол, Тербуталин, Левалбутерол). Они стимулируют рецепторов в бронхах и расширяют их просвет. Сейчас назначаются препараты, которые могут быстро подавить приступ астмы. Кроме того они быстро выводятся из организма.
- Блокаторы М-холинорецепторов (Ипратропий). Они обеспечивают расслабление бронхов.
- Глюкокортикоиды (Бекламетазон, Будесонид, Флутиказон, Флунисолид). Они обладают сильным противовоспалительным действием. Данные препараты имеют много побочных эффектов при системном применении, поэтому в настоящее время выпускаются препараты, попадающие непосредственно в легкие и не обладающие побочными эффектами.
- Метилксантины (Теофиллин, Аминофиллин). Эти препараты имеют сложный механизм действия, который основан на блокировке некоторых ферментов в организме. Благодаря этому расслабляется гладкая мускулатура бронхов и достигается бронхолитический эффект.
- Стабилизаторы мембран тучных клеток (Кромолин, Недокромил). Они препятствуют высвобождению из лейкоцитов биологически активных веществ, которые провоцируют воспалительный процесс и отек слизистой бронхов. Стабилизаторы выпускаются в форме аэрозолей для орошения слизистой носа.
- Ингибиторы лейкотриенов (Зафирлукаст, Монтелукаст, Зилеутон). Они не дают образовываться лейкотриенам и препятствуют развитию отека слизистой. Используются совместно с ингаляторами для лечения аспириновой астмы.
- Антииммуноглобуллин Е (Омализумаб). Он тормозит присоединение его к тучным клеткам. Данный препарат назначают, когда астма не поддается лечению другими средствами.
О чем говорит диагноз ХОБЛ расскажет эта статья.
Полезное видео с рекомендациями, как использовать ингаляторы при бронхиальной астме
Ингаляторы помогают эффективно лечить бронхиальную астму. Они снимают острый приступ и доставляют лекарство непосредственно в бронхи. Кроме того эти устройства просты в использовании и безопасны даже при использовании у детей.
Следует помнить, что если ингаляторы не способствуют устранению астматических симптомов, то необходимо откорректировать схему лечения с врачом. Возможно, что придется подобрать другое лекарственное средство. Также можно дополнить терапию народными средствами, описанными тут.
источник