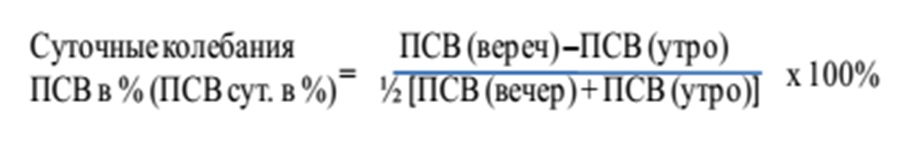Пикфлоуметрия – один из лучших методов диагностирования бронхиальной астмы, позволяющий контролировать развитие недуга. Эта процедура назначается астматикам любого возраста и производится специальным аппаратом – пикфлоуметром. Он фиксирует пиковую скорость выдоха (ПСВ). Иными словами – максимальную скорость воздушных масс при форсированном выдохе.
Краткое содержание статьи
Первый пикфлоуметр появился в 1957 г. Его разработчиком был профессор-англичанин В.М. Райт. Аппарат довольно точно определял показатели ПСВ, однако был слишком объемным и не оправданно дорогим. Понимая, что подобный аппарат должен быть общедоступным, надежным, малогабаритным и легким в использовании, профессор Райт совместно с компанией «Клемент Кларк» начал разрабатывать модель пикфлоуметра для массового выпуска.
Уже в 1975 г. цели были достигнуты, и новая модель получила название Мини-Райт. Ее выпускают и по нынешний день, постоянно дорабатывая и совершенствуя. Современный прибор представляет собой малогабаритный портативный аппарат, собственноручно использующийся больным дома.
Но даже самый усовершенствованный аппарат имеет весомый минус. Выдаваемый параметр ПСВ прямо пропорционально зависит от усилий пациента. Следовательно, его необходимо заранее проинструктировать, как правильно осуществлять форсированный выдох.
С целью уменьшения влияния усилий больного на характеристики ПСВ, процедуру рекомендуют проводить 3 раза подряд, делая недолгую передышку. Из полученных значений необходимо выбрать наибольшее.
Пикфлоуметры бывают нескольких видов и производятся разными компаниями. Измерения идентичным пикфлоуметром одного производителя могут разниться в показаниях более чем на 11%. Разница кажется не столь большой, но в отдельных случаях может быть очень важна. Поэтому специалисты рекомендуют использовать один и тот жприбор. И даже приходить с ним на прием к врачу для контроля состояния и корректного проведения проб бронхолитических лекарственных средств при бронхиальной астме.
ВАЖНО! Пикфлоуметр – это аппарат исключительно индивидуального назначения и использования, который должен быть чистым.
Процедура, как метод диагностирования астмы используется с целью:
- Постановки диагноза и разграничения недугов, которые сопровождаются обструкцией дыхательного тракта.
- Выявления профессиональной формы астмы и установления всех провокаторов болезни (внешние и внутренние факторы влияния).
- Определения уровня тяжести недуга и уровня контроля над ним.
- Определения результативности терапии и своевременного выявления надвигающегося обострения болезни.
Пикфлоуметрия с использованием соответствующего аппарата имеет следующие плюсы:
- позволяет качественно контролировать актуальность назначения лекарственных препаратов и проведение терапии в целом;
- при грамотном понимании значений, уменьшает потребность в посещении специалиста;
- предупреждает больного о приближающемся обострении бронхиальной астмы еще до четкой симптоматики, что позволяет вовремя скорректировать лечение.
Как говорилось ранее, пикфлоуметрия рекомендована на ежедневной основе каждому больному с бронхиальной астмой.
Основываясь на эпизодических характеристиках, невозможно объективно оценить параметры, поэтому процедуру измерения нужно проводить 2 раза в сутки. Делать это рекомендуют по определенному графику, т.е. в одно и то же время.
Если пациент не использует бронхолитики, то процесс можно проводить утром после пробуждения и вечером перед уходом ко сну. Если бронхолитики все же назначены, то утренний процесс можно также проводить после пробуждения, а вот вечерний следует производить через 3-4 часа после приема препарата.
Очень важно записывать все показания в график индивидуального дневника, ведь разница между суточными значениями особо важна для диагностики. В идеале показания должны быть одинаковыми. Это свидетельствует о хорошо контролируемой бронхиальной астме. Если показания слишком разнятся, то астме приписывают статус неконтролируемой.
Важным показателем являются суточные колебания: чем они скудней, тем больше болезнь отступила.
Оценка графика ПСВ исходит из следующих параметров:
- визуальная оценка формы графика (кривая);
- суточное колебание ПСВ;
- определение максимального значения;
- индивидуальный подход к оценке лучшего значения.
ВАЖНО! Правильная оценка записанных в дневнике показаний – важнейшая задача пикфлоуметрии. Редко когда норма пациента сильно отличается от общей нормы. При первом посещении пульмонолога, специалист должен определить норму, при которой симптоматика не проявляется.
Пикфлоуметрия должна проводиться только стоя, а сам пикфлоуметр нужно держать в горизонтальном положении. Мундштук присоединяется к аппарату, на котором заранее необходимо выставить указатель на нулевую отметку. Прибор необходимо держать так, чтобы пальцы не прикасались к шкале и не прикрывали отверстия с торца.
Далее идет самый важный этап процесса: нужно сделать максимальный вдох, плотно охватить мундштук ртом и сделать быстрый и сильный выдох. Если процедуру делает ребенок, то заранее объясните ему, что он должен как бы дуть на игрушечный ветряк, чтобы тот закружился.
Механизм работы аппарата довольно прост – выдыхаемые воздушные массы давят на клапан, перемещающий по шкале стрелку-указатель, которая отобразит пиковую скорость выдоха. Процесс необходимо повторить трижды и на графике в индивидуальном дневнике отобразить наибольший показатель.
Оценивая эффективность процедуры согласно занесенным в дневник данным, важно учитывать, что пиковая скорость выдоха зависит не только от таких показателей как пол, вес/рост и возраст, но и от образа жизни личности в целом. Так, показатели человека, занимавшегося спортом до болезни, будут очень далеки от значений давно болеющего бронхиальной астмой человека.
При этом их пол, вес/рост и возраст одинаковы. Поэтому врачи и пациенты должны опираться на индивидуальные показатели, зафиксированные при терапии. В период «затишья» значения пиковой скорости выдоха нужно определять на ежедневной основе до трех недель.
С целью лучшего контроля над течением недуга было разработано зонирование графика (красная, желтая и зеленая зоны). Если больной знает собственный лучший результат в период ремиссии, то зоны можно вычислить самостоятельно. Согласно зонированию устанавливаются нижние нормы пиковой скорости выдоха, которые равны 80% и 60% от лучшей характеристики ПСВ при «затишье».
Производя оценку результатов процедуры, можно определить процентную выраженность бронхиальной астмы с помощью характеристик бронхиальной обструкции. При этом, чем больший процент у бронхиальной обструкции, тем больше выражено заболевание. Для тяжелого течения болезни это 25% и больше, для среднего – 15-24%, для слабого – 10-14%.
Самостоятельное вычисление зонирования производится по лучшему показателю пиковой скорости выдоха. Для этого лучшую характеристику необходимо умножить на 0,8. Любой параметр между лучшей и полученной характеристикой будет отнесен к зеленой зоне , свидетельствующей о том, что астма хорошо контролируется. Пациент активный, его сон не нарушен, проявлений болезни мало или они отсутствуют. ПСВ ≥ 80%. Суточный разброс показателей не больше 20%.
Нижняя граница желтой зоны равна лучшему результату, умноженному на 0,6. Сама же желтая зона сигнализирует о четком проявлении симптоматики болезни и будет располагаться между ранее подсчитанной нижней характеристикой зеленой зоны и новым результатом. При этом у больного появляется кашель, ночная одышка, тяжесть в грудной клетке. Пациент менее активен, сон его нарушен. Пиковая скорость выдоха 60-80%, а суточный разброс 20-30%. Необходимо проконсультироваться с лечащим врачом и при необходимости усилить лечение.
Любая характеристика меньше нижней границы желтой зоны будет отнесена к красной зоне , которая свидетельствует о периоде обострения. Уже будет наблюдаться одышка и кашель в покое, будут участвовать вспомогательные мышцы при дыхании. О спокойном сне не может быть и речи. Значение ПСВ меньше 60%, суточный разброс > 30%.
ВАЖНО! Переход характеристик в красную зону требует неотложного применения инструкций лечащего пульмонолога.
ПСВ вечернее – ПСВ утреннее / 1/2 ПСВ вечернее + ПСВ утреннее x 100
Например: ПСВ вечернее = 600 л/мин, ПСВ утреннее = 400 л/мин.
Расчет: (600-400) / 1/2(600+400) x 100% = 40% суточный разброс.
Помните, что залог успешного контроля над течением бронхиальной астмы – это означает держать пиковую скорость выдоха под контролем, а также неуклонно выполнять все назначения и рекомендации специалиста.
источник
Спирометрия — это безопасный, доступный и высокоинформативный способ исследования вентиляционной функции легких. Такой метод диагностики позволяет не только обнаружить нарушения в работе дыхательной системы, но также определить их характер.
Спирометрия при бронхиальной астме помогает подтвердить наличие и степень бронхиальной обструкции.
Для осуществления такой процедуры необходим специальный медицинский прибор. Обычный механический спирограф представлен подвижным цилиндром, который погружен в сосуд с водой и связан с регистрирующим устройством. Когда пациент дышит в пустой цилиндр, его объем меняется — так регистрируется изменение легочного объема в процессе дыхания. Сегодня чаще прибегают к компьютерной спирометрии. Этот диагностический метод позволяет не только измерить основные спирометрические значения, но также определить дополнительные величины, чтобы составит более полную картину болезни и диагностировать патологию на ранних сроках.
Окружающая обстановка влияет на самочувствие пациента, а значит, и на результат исследования. Процедура проводится в изолированном, тихом, слабо освещенном помещении с температурой воздуха от 18 до 24 градусов и оптимальной влажностью. Процессу дыхания не должна мешать одежда (тугой воротник, галстук, ремень брюк, бюстгальтер). Крайне важно совершать дыхательные движения именно так, как просит врач.
Если необходимо получить результаты спирометрии при основном обмене, то необходимо соблюсти следующие правила:
- прийти рано утром;
- не есть перед исследованием;
- в течение суток перед процедурой не принимать лекарства (по рекомендации врача).
За час до проведения процедуры желательно отдохнуть лежа. Если будет достаточно данных, при относительном покое, спирометрию проводят днем, через 2 – 3 часа после легкого приема пищи. Перед процедурой нужно посидеть 15 – 30 минут.
Спирометрия дает возможность измерить объемы легких при обычных и очень активных двигательных движениях. Пользуясь этими результатами, можно вычислить легочные емкости и другие показатели, размер которых меняется при бронхообструкции.
Объем легких имеет несколько составляющих.
- дыхательный объем (ДО);
- объем вдоха или выдоха резервный (РОвд или РОвыд);
- объем легких остаточный (ООЛ).
Жизненная емкость легких (ЖЕЛ) — это одна из главнейших спирометрических величин. Для ее измерения после серий обычных вдохов и выдохов нужно дать самый сильный вдох и так же глубоко выдохнуть.
Емкость легких включает и другие значения:
- емкость вдоха (Евд);
- функциональная остаточная емкость (ФОЕ);
- общая емкость легких (ОЕЛ).
В процессе исследования также определяют форсированную жизненную емкость легких (ФЖЕЛ). При бронхиальной астме эти данные особенно важны, поскольку они отражают силу бронхиальной обструкции. Чтобы определить ФЖЕЛ пациент должен глубоко вдохнуть, а затем быстро выдохнуть. Помимо этого форсированный тест позволяет определить следующие характеристики:
- объем форсированного выдоха за секунду (ОФВД1);
- индекс Тиффно;
- максимальную объемную скорость выдоха на уровне 25%, 50% и 70% от ФЖЕЛ;
- среднюю объемную скорость выдоха на уровне 25-75% от ФЖЕЛ;
- пиковую объемную скорость выдоха (ПОСвы).
Прежде всего, оценивается общий вид спирограммы. Внешне она представляет собой кривую линию на миллиметровой бумаге, различные отрезки которой соответствуют тем или иным величинам. При каких-либо отклонениях график сильно изменяет свой вид. Современные приборы сами анализируют полученные результаты и выстраивают не только стандартную спирограмму, но также кривую «поток-объем». На графике она имеет каплевидную форму со скошенной правой стороной. В случае бронхиальной астмы эта часть петли перестает быть ровной и «провисает».
Интерпретация результатов позволяет следить за течением астмы, установить стадию заболевания, оценить, насколько эффективна проводимая терапия, и составить прогноз. Показатели легочных объемов и легочных емкостей могут значительно различаться у мужчин, женщин, детей и пожилых людей, пациентов с разными типами грудных клеток (нормастеническая, гиперстеническая и астеническая) и разным уровнем тренированности. Помимо этого на результат влияет атмосферное давление и положения тела. При бронхиальной обструкции на спирограмме наблюдаются следующие изменения:
- снижение ЖЕЛ (часто говорит о тяжелом течении);
- снижение РОвыд;
- снижение ОФВД1;
- уменьшение индекса Тиффно;
- уменьшение СОС25-75%;
- уменьшение ПОСвыд;
- норма или увеличение ФОЕ;
- увеличение ООЛ.
Должные величины, с которыми обычно сравнивают полученные показатели, следующие:
- ЖЕЛ не менее 90;
- ОФВ1 не менее 85;
- индекс Тиффно не менее 70;
- ООЛ – от 90 до 110;
- соотношение ООЛ к ОЕЛ не более 105.
Наиболее ранним и достоверным признаком бронхиальной обструкции является снижение расчетного показателя средней объемной скорости на уровне 25-75% от ФЖЕЛ. Однако расчет этой величины требует очень точных измерений, поэтому обычно лишь компьютерная спирометрия дает возможность узнать этот показатель. Таким образом, четко прослеживается уменьшение значений, связанных с выдохом и увеличение показателей, связанных с вдохом. Это обусловлено трудностью прохождения воздуха через суженный просвет бронхов.
На основании одних лишь результатов, полученных при таком исследовании, нельзя с уверенностью говорить о бронхиальной астме. Этот диагностический метод позволяет обнаружить наличие бронхиальной обструкции — сужения просвета бронхов. Наблюдается такая патология не только при астме, но также при хронической обструктивной болезни легких, бронхите, облитерирующем бронхиолите, туберкулезе. В связи с этим для постановки окончательного диагноза необходимо провести другие исследования: рентген грудной клетки, анализ мокроты, анализы крови.
источник
Очень важная процедура, которой должны уметь пользоваться абсолютно все астматики — это пикфлоуметрия. Мониторинг пиковой скорости выдоха необходим для контроля бронхиальной астмы и оценки эффективности ее лечения. Наверняка каждому астматику, читающему эту статью приходилось пользоваться пикфлоуметром, как минимум, на приеме у врача.
Но стоит прояснить, как правильно проводить пикфлоуметрию в домашних условиях и интерпретировать данные показатели.
Пикфлоуметрия отражает объем воздуха, который бы вы выдохнули из лёгких за 1 минуту с вашей максимальной скоростью и измеряется в л/мин – пиковая скорость выдоха (ПСВ) . Также является методом раннего выявления обострения БА.
Пиковая скорость выдоха — объем воздуха, который можно выдохнуть с максимальной скоростью за 1 минуту [л/мин].
Какие нормы у пикфлоуметрии?
Для каждого человека, в зависимости от пола, возраста и роста этот показатель индивидуальный. Нормы указаны в таблице для мужчин и женщин отдельно. Там вы видите своё нормальное значение, например, для мужчины 30 лет ростом 175 см норма ПСВ будет равна 558 л/мин, ее мы принимаем за 100 %.
Дети до 15 лет:
Каждый рассчитайте свою норму ПСВ и на своём индивидуальном пикфлоуметре поставьте зелёненький флажок на эту цифру.
Данная методика носит название « Трехзонная система мониторинга по принципу светофора «.
Она создана для удобства пациента и выставляется на вашем пикфлоуметре 1 раз в 5 лет.
Зелёненький флажок это ваше оптимальное ПСВ в зависимости от параметров. Зелёная зона считается 100-80% от оптимального объема. Если вы постоянно выдуваете 80-100%, то значит бронхиальная астма хорошо контролируется, и базисная терапия подобрана правильно.
Желтенький флажок это 80% от оптимально, а жёлтая зона это от 80 до 60% от должного объема (то есть от жёлтой до красной метки). Говорит о частичном контроле астмы, возможен пересмотр терапии или увеличение дозировок. Является поводом для предостережения.
Зона ниже красного флажка это ПСВ ниже 60% от должного и является поводом обратиться к врачу. Так как есть риски для здоровья. Астма неконтролируемая.
Единичное измерение ПСВ мало что даёт, так как для правильной оценки эффективности базисной терапии необходимо 2-х недельное мониторирование ПСВ утром и вечером с последующим усреднением результатов. Измерение ПСВ за 2 недели отражает вариабельность бронхиальной проходимости в динамике.
Также на каждом приеме у врача необходимо у всех пациентов с бронхиальной астмой проводить пикфлоуметрию с занесением результатов в амбулаторную карту.
Взять пикфлоуметр в руку и в положении стоя или сидя:
- Глубоко вдохнуть, затем обхватить губами мундштук и с максимальной силой выдохнуть в пикфлоуметр. Необязательно выдыхать полностью, так как оценивается максимальная скорость выдоха в первые секунды.
- На шкале смотрим результат, записываем. И так для каждого измерения 3 попытки из которых выбираем лучший результат. Его мы заносим в специальный дневник пикфлоуметрии который представляет собой определенно градуированное поле.
- Таким образом вы ведёте данный дневник 2-3 недели, в период подбора терапии или после ее корректировки или обострения. Результаты снимаются 2 раза в стуки — утром и вечером.
Интерпретация результатов:
- Более 80% (между желтой и зеленой ) — удовлетворительный результат.
- 80-60% (между зеленой и красной ) — требует особого контроля или коррекции терапии.
- менее 60% (ниже красной ) — астма не контролируемая. Может потребоваться госпитализация если есть дыхательная недостаточность.
Такой прибор как пикфлоуметр должен быть у каждого больного с бронхиальной астмой. А контроль пикфлоуметрии и адекватное лечение астмы является некоторой инвестицией в свое здоровье, так как вовремя предпринятые действия не дают прогрессированию заболевания.
Для удобства пациентов на сайте есть специальный раздел ПОЛЕЗНЫЕ ДЕВАЙСЫ откуда вы узнаете где приобрести данную аппаратуру для домашнего пользования, как пикфлоуметр и не только. И на что обратить внимание при покупках.
источник
Пикфлоуметрия – что это такое? Алгоритм проведения процедуры, регистрация результатов (дневник и график), таблицы норм для взрослых и детей, показатели бронхиальной астмы
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Пикфлоуметрия представляет собой метод функциональной диагностики, позволяющий оценивать один из параметров внешнего дыхания – пиковую скорость выдоха. То есть пикфлоуметрия позволяет определить, с какой максимальной скоростью человек может выдохнуть воздух из легких, и на основании этого оценить степень сужения бронхиальных путей на фоне обструктивного заболевания дыхательной системы (например, бронхиальной астмы, хронической обструктивной болезни легких и т.д.). Также метод позволяет оценивать эффективность проводимой терапии.
Итак, пикфлоуметрия – это метод функциональной диагностики, предназначенный для оценки проходимости бронхиальных путей, который позволяет измерять только один параметр – пиковую скорость выдоха (ПСВ).
Пиковая скорость выдоха представляет собой объем выдохнутого с силой воздуха, который прошел за 100 миллисекунд через бронхи из легких наружу. Соответственно, ПСВ отражает проходимость бронхиальных путей, и позволяет выявлять сужение (обструкцию) бронхов при различных обструктивных заболеваниях дыхательной системы (например, бронхиальной астме, хронической обструктивной болезни легких и проч.).
Однако на практике пикфлоуметрия применяется только при бронхиальной астме, а при других обструктивных заболеваниях дыхательных путей с целью оценки функции внешнего дыхания проводят спирометрию, так как это более точный и полный метод диагностики.
В настоящее время метод пикфлоуметрии применяется у пациентов с бронхиальной астмой для решения следующих задач:
- Определение степени сужения бронхиальных путей;
- Определение того, обратимо ли сужение бронхов;
- Оценка степени гиперреактивности бронхов (насколько вероятно развитие приступа астмы в ближайшее время);
- Прогнозирование эпизодов обострения бронхиальной астмы;
- Выявление профессиональной астмы;
- Оценка эффективности проводимой терапии.
Таким образом, очевидно, что пикфлоуметрия позволяет оценивать степень тяжести бронхиальной астмы, прогнозировать периоды обострения и контролировать эффективность проводимой терапии.
Измерение пиковой скорости выдоха (ПСВ) в ходе пикфлоуметрии осуществляется специальным компактным прибором, который называется пикфлоуметром. Первый пикфлоуметр был сконструирован доктором В.М. Райтом в 1958 году, но в тот период времени был весьма громоздким и большим прибором. Тогда доктор Райт по договоренности с фирмой «Клемент Кларк» разработал компактную модель пикфлоуметра, котором можно было пользоваться дома, на работе, в поезде и любом другом месте. Именно эта модель пикфлоуметра, которая называется «Мини-Райт», была выпущена в 1976 году, и используется до сих пор. Конечно, в пикфлоуметр «Мини-Райт» вносятся изменения, но принципиально прибор остается таким же, как в 1976 году. В настоящее время также и многие другие фирмы выпускают пикфлоуметры, которые имеют принципиально одинаковое устройство.
Так, пикфлоуметры состоят из цилиндра, насадки (загубника), указателя и шкалы (см. рисунок 1). Шкала и указатель располагаются на боку цилиндра, и именно с их помощью определяется ПСВ после проведения форсированного выдоха (на начало выполнения пробы указатель ставят на 0, потом совершают выдох и фиксируют значение шкалы, у которого остановился указатель). Насадка или загубник является той частью прибора, которую пациент берет в рот для совершения выдоха.
Рисунок 1 – Типовой пикфлоуметр.
В настоящее время выпускаются пикфлоуметры двух разновидностей:
- Стандартный пикфлоуметр (Mini-Wright Peak Flow Meter), шкала которого позволяет измерять значения пиковой скорости выдоха от 60 до 800 литров в минуту. Такой пикфлоуметр предназначен для взрослых пациентов и детей старше 7 – 10 лет.
- Миниатюрный пикфлоуметр (Low Raug Mini-Wright Peak Flow Meter), шкала которого дает возможность фиксировать значения пиковой скорости выдоха в пределах 30 – 370 литров в минуту. Прибор такого типа предназначен для детей младше 7 – 10 лет и для взрослых с сильной обструкцией бронхиальных путей.
Любой пикфлоуметр сразу готов к работе, его не нужно настраивать, подгонять или как-то иным образом подготавливать к использованию. Все приборы изготавливаются из прочных безопасных для человека материалов, не реагирующих на температуру воздуха и атмосферное давление. Любой пикфлоуметр снабжен фильтром, задерживающим мокроту, не дающим ей проникать внутрь прибора, что обеспечивает его высокую точность.
Пикфлоуметры разбираются для того, чтобы один раз в неделю их можно было мыть теплой водой с любым моющим средством (жидкость для мытья посуды, мыло и т.д.). Прибор следует обязательно мыть один раз в 1 -2 недели теплой водой в любой емкости. Под проточной водой мыть пикфлоуметр нежелательно, так как это может привести к разбалтыванию указателя и, как следствие, к неточной работе прибора. После мытья пикфлоуметр встряхивают и высушивают, после чего можно вновь использовать устройство. Помните, что нельзя пользоваться мокрым аппаратом.
Хранить прибор следует в чистом непыльном месте. Нельзя смазывать маслами или смазками пикфлоуметр, так как это нарушит его работу. Если прибор не работает, его указатель плохо ходит, то следует либо заменить детали, либо приобрести новый аппарат взамен пришедшего в негодность.
Пикфлоуметр является прибором для индивидуального использования, поэтому применять его может только один человек. А если другой человек воспользовался пикфлоуметром другого, то его следует обязательно вымыть.
Кроме того, следует знать, что разные пикфлоуметры (даже одной фирмы и конструкции) могут давать разброс значений пиковой скорости выдоха, отличающихся друг от друга до 10 %. Поэтому следует всегда использовать один и тот же пикфлоуметр, в том числе брать свой прибор на прием к врачу.
Пикфлоуметры обычно работают 3 года, после чего их нужно заменять новыми, так как прибор начинает показывать неверные результаты.

Для производства измерений необходимо встать и выполнять дыхательный маневр в положении стоя. После перехода в вертикальное положение указатель пикфлоуметра устанавливают на 0, придвинув максимально близко к загубнику. Затем делают глубокий вдох, удерживая пикфлоуметр горизонтально, берут в рот загубник, плотно охватывая его губами, и резко, сильно и с максимально возможной скоростью делают выдох прямо в прибор. Выдыхаемый воздух давит на клапан пикфлоуметра, который вызывает перемещение вдоль шкалы указателя. Когда давление воздуха прекращается, указатель останавливается напротив значения на шкале. Именно это значение и соответствует пиковой скорости выдоха в литрах в минуту.
Для получения правильных результатов измерений, удерживая прибор, следует не закрывать пальцами шкалу и отверстия.
Для получения точного результата рекомендуется сделать три попытки выдоха с минутными перерывами между ними, и зафиксировать наиболее высокое значение пиковой скорости выдоха. Именно такое наибольшее значение ПСВ фиксируют в специальную таблицу или наносят на график в дневнике.
Пикфлоуметрию могут делать взрослые любого пола и возраста, а дети – только старше 4 – 5 лет. Такое возрастное ограничение обусловлено тем, что детей младше 4 – 5 лет невозможно научить правильному выполнению выдоха для пикфлоуметрии.
Для обучения и контроля над правильным выполнением пикфлоуметрии детьми в настоящее время выпускается специальный тренажер «ветряная мельница». Такой тренажер похож на обычную игрушку с вращающимися от потока ветра деталями. Для практического применения «ветряная мельница» надевается на пикфлоуметр, и ее лопасти крутятся только тогда, когда ребенок делает правильный форсированный выдох, а не просто спокойно выдыхает воздух.
Результат пикфлоуметрии – это значение пиковой скорости выдоха, которую показал пикфлоуметр на своей шкале. Результаты пикфлоуметрии можно фиксировать тремя способами – записывать в столбик, вносить в таблицу или наносить на график. При этом указывается дата измерений, а также время проведения измерений (как правило, утро или вечер). Если человек начинает принимать какие-либо лекарства, либо отменяет прием препаратов, либо приступает к выполнению необычной для себя работы, то эти факты также отмечаются рядом с таблицей или графиком результатов пикфлоуметрии.
Результаты, записанные в столбик или внесенные в таблицу, неудобны для анализа, поэтому рекомендуется не применять таких способов регистрации результатов пикфлоуметрии.
Наиболее удобным способом регистрации результатов пикфлоуметрии является график. В таком случае на обычном тетрадном листе рисуют две перпендикулярные линии – вертикальную и горизонтальную. На вертикальной линии откладывают значения пиковой скорости выдоха, а на горизонтальной – дни и часы измерений. Далее ставят точку для каждого измерения и соединяют их ломаной линией, получая график результатов пикфлоуметрии. Пример графика измерений приведен ниже на рисунке 2.
Рисунок 2 – График значений пиковой скорости выдоха, измеренной путем пикфлоуметрии.
Нормальные значения пикфлоуметрии для взрослых людей различны, и зависят от пола, роста и возраста. Нормы пикфлоуметрии для детей зависят только от роста и возраста. Обычно такие нормы представляются в форме таблицы, которая называется номограммой. Ниже мы приведем такие номограммы для мужчин, женщин и детей.
Таблица норм пикфлоуметрии для мужчин
| Возраст Рост | 15 лет | 20 лет | 25 лет | 30 лет | 35 лет | 40 лет | 45 лет | 50 лет | 55 лет | 60 лет | 65 лет | 70 лет |
| 160 см | 518 | 568 | 598 | 612 | 613 | 606 | 592 | 578 | 565 | 555 | 544 | 534 |
| 168 см | 530 | 580 | 610 | 623 | 623 | 617 | 603 | 589 | 577 | 566 | 556 | 546 |
| 175 см | 540 | 590 | 622 | 636 | 635 | 627 | 615 | 601 | 588 | 578 | 568 | 558 |
| 183 см | 552 | 601 | 632 | 645 | 646 | 638 | 626 | 612 | 600 | 589 | 578 | 568 |
| 190 см | 562 | 612 | 643 | 656 | 656 | 649 | 673 | 623 | 611 | 599 | 589 | 579 |
Выше в таблице приведены нормальные значения пиковой скорости выдоха для мужчин, которая измеряется в ходе пикфлоуметрии. При этом нужно знать, что от приведенной в таблице цифры нужно поочередно отнять и прибавить 48, и тогда получатся минимальное и максимальное значения нормы для мужчины определенного возраста и роста.
Таблица норм пикфлоуметрии для женщин
| Возраст Рост | 15 лет | 20 лет | 25 лет | 30 лет | 35 лет | 40 лет | 45 лет | 50 лет | 55 лет | 60 лет | 65 лет | 70 лет |
| 145 см | 438 | 445 | 450 | 452 | 452 | 449 | 444 | 436 | 426 | 415 | 400 | 385 |
| 152 см | 450 | 456 | 461 | 463 | 463 | 460 | 456 | 448 | 437 | 425 | 410 | 396 |
| 160 см | 461 | 467 | 471 | 474 | 473 | 470 | 467 | 458 | 449 | 437 | 422 | 407 |
| 168 см | 471 | 478 | 482 | 485 | 484 | 482 | 478 | 470 | 460 | 448 | 434 | 418 |
| 175 см | 481 | 488 | 493 | 496 | 496 | 493 | 488 | 480 | 471 | 458 | 445 | 428 |
Выше в таблице приведены средние нормальные значений пикфлоуметрии для женщин в зависимости от их роста и возраста. Чтобы получить минимальные и максимальные значения нормы пикфлоуметрии для женщин того или иного роста и возраста, следует из среднего значения, приведенного в таблице, поочередно вычесть и прибавить 42.
Таблица норм пикфлоуметрии для детей
У детей младше 15 лет нормальные показатели пикфлоуметрии зависят только от роста. Ниже мы приводим таблицу таких детских норм пикфлоуметрии.
| Рост Возраст | 91 см | 99 см | 107 см | 114 см | 122 см | 130 см | 137 см | 145 см | 152 см | 160 см | 168 см | 175 см |
| Младше 15 лет | 100 | 120 | 140 | 170 | 210 | 250 | 285 | 325 | 360 | 400 | 440 | 480 |
В таблице выше приведены средние значения нормы пикфлоуметрии для детей разного роста. Чтобы вычислить верхнюю и нижнюю границу нормы пикфлоуметрии для детей, следует от указанного в таблице среднего значения найти 13 %. И дальше эти полученные 13 % поочередно отнять и прибавить к среднему значению из таблицы, получив нижнюю и верхнюю границы нормы.
Рассмотрим правила пользования таблицей норм пикфлоуметрии для детей на примере. Ребенок 9 лет, рост 105 см. Сначала определяем, к какому значению роста, указанному в таблице, ближе всего реальный рост ребенка. В нашем примере – это 107 см. Значит, смотрим цифру в ячейке под 107 см – 140 л/мин. Далее вычисляем 13 % от 140 – 140*0,13 = 18,2 л/мин. Теперь поочередно от 140 отнимаем и прибавляем 18,2, получаем: 140 – 18,2 = 121,8 и 140 + 18,2 = 158,2. Значит, для ребенка 9 лет ростом 105 см нижняя граница нормы пикфлоуметрии составляет 121,8 л/мин, а верхняя – 158,2 (границы нормы 121,8 – 158,2 л/мин).
Как пользоваться таблицами норм пикфлоуметрии
Чтобы пользоваться таблицей для мужчин или женщин, нужно свой возраст по правилам математики округлить до пяти. Например, если человеку 32 года, то это округляется до 30, а если 33 – то 35 лет, и т.д. А значение роста по таблице следует взять такое, которое ближе всего к реальному. После чего в ячейке на пересечении горизонтали с ростом и вертикали с возрастом посмотреть значение нормальной пиковой скорости выдоха. От этого нормального значения сначала отнимают 48 (для мужчин) или 42 (для женщин), а затем прибавляют 48 или 42, и получают верхнюю и нижнюю границы норм ПСВ для мужчины или женщины соответственно.
Рассмотрим использование таблиц на примере – мужчина, возраст 42 года, рост 186 см. Округляем возраст по правилам математики до 40 лет, а ближайший рост к 186 см в таблице – это 183 см. Значит, ищем ячейку на пересечении 183 см и 40 лет, в ней стоит число 638 л/мин. Это среднее значение нормы ПСВ. Теперь найдем минимальное и максимальное значение нормы ПСВ. Для этого из 638 поочередно вычитаем и прибавляем 48, получаем: 638 – 48 = 590 л/мин и 638 + 48 = 686 л/мин. Значит, для мужчины 42 лет с ростом 186 см минимальное значение нормы пикфлоуметрии составляет 590 л/мин, а максимальное – 686 л/мин (итоговая норма 590 – 686 л/мин). Аналогичным образом вычисляют нормы для мужчин и женщин любого возраста.
Расчет индивидуальной нормы пикфлоуметрии
Некоторые врачи и ученые считают, что следует норму для пикфлоуметрии брать не из готовых таблиц, а определять индивидуально, так как у конкретного человека в норме показатели пиковой скорости выдоха могут отличаться от характерных для популяции в среднем. Подобной индивидуальной нормой для пикфлоуметрии считается усредненный лучший показатель измерений за 2 – 3 недели, в течение которых состояние было стабильным без астматических приступов.
Для определения индивидуальной нормы пикфлоуметрии нужно на протяжении 2 – 3 недель каждый день примерно в полдень (12.00 часов) проводить измерение ПСВ и записывать результат в столбик или таблицу. Причем к полудню (то есть к моменту пикфлоуметрии) все лекарственные препараты, которые принимает человек для лечения бронхиальной астмы, должны быть выпиты. Результаты измерений считаются годными для вычисления индивидуальной нормы, если за время их получения в течение 2 – 3 недель у человека не было приступов астмы.
Далее все полученные результаты складываются и затем делятся на количество дней, в течение которых проводились измерения. Полученное число и будет индивидуальной нормой пикфлоуметрии для данного конкретного человека.
Такие индивидуальные нормы для пикфлоуметрии следует пересматривать примерно раз в полгода, а также при утяжелении или облегчении течения бронхиальной астмы.
Нужно помнить, что единичные результаты пикфлоуметрии не несут необходимых для анализа данных, поэтому они малополезны. Именно этим фактором обусловлена необходимость выполнять пикфлоуметрию ежедневно и постоянно в течение многих лет, пока пациент страдает бронхиальной астмой.
Дневник и график пикфлоуметрии
Полученные результаты измерений, проводимых утром и вечером, наносят на график, для которого используют обыкновенный тетрадный лист, бумагу-миллиметровку или вовсе распечатанную на принтере координатную сетку. И именно такой график, на котором имеются результаты измерений минимум за неделю, и анализируется. Помимо этого, ведется дневник, в который по датам записываются различные события, которые теоретически могут влиять на течение бронхиальной астмы, например, стрессы, физические нагрузки, нахождение в пыльных помещениях, прием лекарственных препаратов и т.д. Сочетанный анализ графика и происходивших событий позволяет точно устанавливать, какие действия ухудшают течение астмы у пациента, какие не влияют и т.д.
Результаты (параметры) и оценка пикфлоуметрии
Результаты пикфлоуметрии в виде графика оцениваются по нескольким параметрам:
- во-первых, врач анализирует форму графика;
- во-вторых, устанавливается наибольшее значение ПСВ;
- в-третьих, вычисляются среднесуточные колебания ПСВ (в том числе, разница между утренним и вечерним значением ПСВ);
- в-четвертых, рассчитывается среднесуточная проходимость бронхов.
В норме график пикфлоуметрии должен быть практически прямым, то есть все его точки располагаются почти на одной линии. Результаты утренних замеров ПСВ должны быть немного ниже вечерних (не более чем на 15 %). И утренние, и вечерние показатели ПСВ должны быть в пределах индивидуальной или популяционной нормы. Процентная разница между утренними и вечерними значениями ПСВ (среднесуточное колебание ПСВ), которая не должна быть более 15 %, рассчитывается по формуле:
Среднесуточная проходимость бронхов рассчитывается по формуле:
В случаях, если ПСВ по результатам пикфлоуметрии в пределах нормы, практически одинаковое в разные дни, а разница между утренними и вечерними значениями ПСВ (среднесуточное колебание) составляет не более 15 %, это свидетельствует о том, что пациент находится в состоянии стойкой ремиссии, и в ближайшие дни у него не будет приступов бронхиальной астмы.
Снижение значений ПСВ ниже нормы свидетельствует о неблагоприятных изменениях и о скором появлении приступа бронхиальной астмы. В таких случаях следует немедленно обращаться к врачу, чтобы он скорректировал лечение. При своевременной корректировке терапии удается избежать приступа обострения астмы, и график снова возвращается к нормальному, правильному виду.
Если вдруг на графике пикфлоуметрии появляется резкое снижение значений ПСВ в утренние часы (более чем на 20 % от вечерних), то это свидетельствует об ухудшении состояния пациента, высокой гиперреактивности бронхов и о том, что в ближайшие дни у него разовьется приступ бронхиальной астмы, даже если на текущий момент он чувствует себя хорошо. Такие резко сниженные в утренние часы значения ПСВ называются «утренними провалами» и считаются достоверным диагностическим признаком скорого приступа бронхиальной астмы. В случае появления хотя бы одного такого «утреннего провала» на графике следует немедленно обратиться к врачу, чтобы он скорректировал лечение. Если лечение будет подобрано успешно, то «утренние провалы» на графике исчезнут, а приступ так и не разовьется.
Резкое снижение значений пикфлоуметрии и их колебание утром и вечером отражает период приступов бронхиальной астмы. В таких случаях нужно обращаться к врачу, тщательно соблюдать все его рекомендации, выполнять пикфлоуметрию дважды в сутки и фиксировать по графику наличие или отсутствие положительной динамики. Если значения ПСВ на графике увеличиваются, становятся ближе к норме, а их разброс в утренние и вечерние часы уменьшается, то это свидетельствует о хорошо подобранной терапии и вхождении пациента в ремиссию. Если же график остается прыгающим, все значения ПСВ ниже нормы, то это говорит о неэффективности применяемой терапии и необходимости менять лечение.
Таким образом, очевидно, что пикфлоуметрия позволяет прогнозировать развитие очередного приступа бронхиальной астмы и не допускать его при условии своевременного изменения терапии. Признаками приближающегося приступа астмы является снижение ПСВ ниже нормы или появление хотя бы одного «утреннего провала». Поэтому при развитии таких признаков нужно срочно обращаться к врачу.
Кроме того, пикфлоуметрия позволяет идентифицировать факторы, провоцирующие спазм бронхов и приступы бронхиальной астмы. Для этого пикфлоуметрия делается каждые два часа, и значения ПСВ фиксируются на графике. При этом под графиком под соответствующим временем дня подписывается появление возможного провоцирующего астматический приступ фактора, например, уборка квартиры, физическая нагрузка, стресс, употребление какого-либо продукта и т.д. Значение ПСВ в области действия провоцирующего фактора будет резко снижено относительно нормы, и таким образом, можно будет точно выявить, что конкретно может приводить к приступам астмы у человека.
Также пикфлоуметрия позволяет диагностировать профессиональную астму. Для этого в течение двух недель подряд проводится пикфлоуметрия утром и вечером. И если на графике видно увеличение значений ПСВ в выходные дни, а в рабочие – снижение, то речь идет именно о профессиональной астме, обусловленной производственными вредностями.
Степень обструкции (сужения) бронхов определяет тяжесть течения бронхиальной астмы. Для определения степени бронхиальной обструкции проводится тест с Вентолином. Для этого сначала измеряется исходное значение ПСВ методом пикфлоуметрии и записывается (ПСВ 1). Затем проводится ингаляция 400 мкг Вентолина. Через 15 минут после ингаляции Вентолина снова измеряется ПСВ методом пикфлоуметрии и записывается полученное значение (ПСВ 2). Далее по формуле вычисляется степень бронхиальной обструкции в процентах:
БО = (ПСВ 2 – ПСВ 1)/ПСВ 1 * 100 %.
Если значение БО составляет более 25 %, то обструкция бронхов значительная.
Если значение БО равно 15 – 24 %, то обструкция бронхов умеренная.
Если значение БО равно 10 – 14 %, то обструкция бронхов незначительная.
Если значение БО составляет менее 10 %, то обструкция бронхов отсутствует.
Соответственно, незначительная обструкция бронхов соответствует легкому течению астмы, умеренная – средней тяжести, а значительная – тяжелому течению.

«Зеленая зона» свидетельствует о том, что терапия эффективна, приступов астмы в ближайшее время не будет, и пациенту нужно продолжать текущий вариант терапии. «Зеленой зоне» соответствуют значения ПСВ, измеренные пикфлоуметром, в пределах 80 – 100 % от самого лучшего значения ПСВ у данного конкретного пациента. Рассчитать такие значения просто: например, лучшее ПСВ у пациента составляет 450 л/мин, значит, 80 % от него составляет 0,8 * 450 = 360 л/мин. Таким образом, «зеленая зона» для пациента нашего примера – это значение ПСВ в пределах 360 – 450 л/мин.
«Желтая зона» свидетельствует о наступлении сигнала тревоги, когда следует обратиться к врачу в срочном порядке и, возможно, поменять схему лечения или увеличить дозировки принимаемых препаратов. «Желтая зона» — это значения ПСВ, лежащие в пределах 60 – 80 % от наилучшего уровня ПСВ у данного конкретного пациента. Соответственно, расчет коридора значений «желтой зоны» так же прост, как и «зеленой зоны». Например, лучшее ПСВ пациента составляет 450 л/мин. Значит, 80 % от этого значения составляет 0,8 * 450 = 360 л/мин, а 60 % — 0,6 * 450 = 270 л/мин. Таким образом, значения ПСВ, соответствующие «желтой зоне», составляет от 270 до 360 л/мин.
«Красная зона» свидетельствует о резком ухудшении состояния пациента и необходимости принимать срочные меры. Если значение ПСВ попадает в «красную зону», то следует немедленно принять лекарство для экстренной ситуации, назначенное врачом, вызвать «Скорую помощь» и госпитализироваться в стационар. К «красной зоне» относятся значения ПСВ ниже 60 % от наилучшего ПСВ у данного пациента. Соответственно, расчет «красной зоны» делается так же просто, как и двух других. Для этого просто наилучшее ПСВ умножают на 0,6 и получают значение, ниже которого и есть «красная зона». Например, лучшее ПСВ пациента составляет 450 л/мин, значит «красная зона» начинается на 60 %, которые равны 450 * 0,6 = 270 л/мин. То есть «красная зона» для такого пациента – это значения ПСВ менее 270 л/мин.
Бронхиальная астма может быть диагностирована по показателям пикфлоуметрии, так как они имеют весьма характерные значения для этого заболевания. Для этого при подозрении на астму нужно выполнить пикфлоуметрию в покое утром и вечером, пикфлоуметрию после физической нагрузки и пикфлоуметрию через 15 минут после ингаляции Вентолина. И далее, в зависимости от трех показателей, полученных при выполнении пикфлоуметрии в разных условиях, можно сделать вывод, имеется ли бронхиальная астма в конкретном случае, или же речь идет о другом заболевании.
Итак, показатели пикфлоуметрии при бронхиальной астме следующие:
- при пикфлоуметрии через 15 минут после ингаляции Вентолина ПСВ увеличивается больше, чем на 15 %, по сравнению со значением ПСВ до ингаляции;
- суточное колебание ПСВ* составляет более 10 % у пациентов, не получающих бронхолитики, и более 20 % у пациентов, принимающих бронхолитики;
- при пикфлоуметрии после физической нагрузки выявляется снижение ПСВ на 15 % и более, по сравнению с ПСВ в покое.
* — суточное колебание ПСВ вычисляют по формуле:

Единственными различиями пикфлоуметрии у детей и взрослых является то, что метод нельзя применять для малышей младше 4 лет, так как они не в состоянии освоить правильную технику выдоха в прибор, и то, что для выполнения пробы у детей используется модификация пикфлоуметра «мини» со шкалой от 30 до 370 л/мин.
Пикфлоуметрия является, можно сказать, частным случаем спирометрии. Ведь в ходе пикфлоуметрии измеряется только один параметр функции внешнего дыхания – это пиковая скорость выдоха (ПСВ). А в ходе спирометрии определяется множество параметров, отражающих функцию внешнего дыхания, одним из которых является ПСВ.
Спирометрия служит для выявления степени нарушения функции внешнего дыхания при различных заболеваниях дыхательной системы, а пикфлоуметрия нужна исключительно для контроля эффективности терапии бронхиальной астмы и прогнозирования астматических приступов. Поэтому, если человек страдает астмой, и ему необходимо прогнозировать возможное развитие приступа, чтобы предотвратить его, то вполне достаточно выполнения пикфлоуметрии. А вот если у человека имеется заболевание дыхательных органов, то для комплексной оценки функции внешнего дыхания лучше выполнить спирометрию.
Кроме того, следует знать, что спирометрия проводится на специальном оборудовании в условиях поликлиники, а пикфлоуметрия проводится на компактном приборе в любом месте, где это окажется необходимо.
Подробнее о спирометрии
В настоящее время стоимость пикфлоуметрии колеблется от 300 до 500 рублей.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Бронхиальной астмой страдает от 5 до 10% людей в мире. Эта патология характеризуется повышенной реактивностью бронхиального дерева и сужением просвета бронхов, отчего впоследствии наступают кашель, одышка и другие характерные проявления. Оценить степень выраженности процесса без специального оборудования нелегко, поэтому использование спирографии при бронхиальной астме является ключевым моментом в диагностике этого заболевания.
Спирография представляет собой процесс регистрации дыхательного объема при помощи специального прибора. Применяется для определения дыхательной функции легких, как во время нормальных дыхательных движений, так и во время специальных упражнений. Исследование является безболезненным и не занимает много времени.
По окончании процедуры врач получает ряд показателей, на основании которых описывает качество вентиляции легких и делает выводы о наличии каких-либо нарушений.
Показаниями могут быть следующие факторы:
- приступы удушья, возникающие внезапно во время повседневной деятельности, ночью или при физической нагрузке;
- сухой кашель более месяца, не проходящий после применения лекарств;
- боль или чувство сдавливания в области грудины;
- одышка, ощущение нехватки воздуха и неспособность сделать полный вдох;
- поверхностное дыхание, сопровождающееся удлиненным выдохом;
- изменения в дыхании при контакте со специфическими аллергенами.
У астматиков вышеперечисленные симптомы могут возникать как вместе, так и в отдельности с различной степенью тяжести. Поначалу они могут проявляться лишь ночью и в течение непродолжительного времени, но впоследствии прогрессируют. Необходимо еще на ранних этапах заболевания обратиться к врачу с целью проведения необходимых исследований.
Спирограмма при бронхиальной астме нужна для оценки эффективности проводимого лечения. Одной из основных целей при лечении данного заболевания является достижение нормальных показателей легочной функции.
Для астмы характерно различие в диаметре бронхов, который может изменяться спонтанно либо в зависимости от проводимого лечения. Эти изменения отчетливо видны на результатах спирометрии, если ее проводили несколько раз.
Особенностью проведения спирографии у пациентов с бронхиальной астмой является необходимость выявления взаимосвязи между заболеванием и бронхоспазмом. Для этого перед исследованием от пациента может потребоваться провести небольшую физическую нагрузку, например выполнить 10-15 приседаний.
Для определения наиболее подходящего лекарства сначала может быть проведена «контрольная» проба, после которой пациенту дают лекарственный аэрозоль (бронхолитик). Через 10-15 минут пробу повторяют. Проводить исследование могут несколько раз, пока не будет найден препарат, который лучше всего подходит пациенту.
Исследование необходимо проводить на голодный желудок, желательно с утра. Однако допускается проведение спирометрии и спустя несколько часов после приема пищи. Минимум за сутки до исследования необходимо исключить применение любых бронхорасширяющих препаратов.
Процедура может проводиться в положении сидя или стоя. Для объективности данных пациенту на нос надевают зажим либо просят рукой прижать крылья носа.
Ртом зажимается загубник аппарата и делается несколько нормальных вдохов, после которых следуют три последовательных этапа:
- Максимально возможный медленный вдох полной грудью.
- Резкий выдох.
- Глубокий вдох, сопровождаемый максимально возможным выдохом.
По окончании процедуры может возникнуть чувство усталости и головокружение.
Попытка считается неудачной, если во время ее проведения пациент прекращал дышать слишком рано, возникал кашель или была задержка при выдохе. Может потребоваться несколько попыток до получения наиболее точных данных.
Иногда для определения дополнительных параметров вентиляции пациента могут попросить дышать максимально быстро и глубоко в течение 10-15 секунд.
Другим дополнительным тестом является проведение пробы с бронхорасширяющим препаратом. Используют препарат под названием Сальбутамол, и через 15-30 минут пациента снова просят подышать в трубку прибора. Проба проводится для оценки степени обструкции бронхов и ее обратимости. Время процедуры составляет 10-15 минут.
После удачно проведенного исследования пациенту на руки выдается заключение, содержащее следующие основные показатели:
- ДО – дыхательный объем. Показывает количество воздуха, попадающее в дыхательную систему при нормальном дыхании и равное примерно 500 мл. У мужчин чуть больше, чем у женщин.
- РОвд – резервный объем вдоха. Количество воздуха, которое умещается в легких после спокойного вдоха. Снижение этого показателя наблюдается при обструктивных изменениях.
- РОвыд – резервный объем выдоха. Количество воздуха, которое может покинуть легкие после спокойного выдоха.
- ЖЕЛ – жизненная емкость легких. Предельный объем воздуха, который можно выдохнуть после максимального глубокого вдоха.
- МОД – минутный объем дыхания. Количество воздуха, циркулирующего через легкие в течение 1 минуты.
- МВЛ – максимальная вентиляция легких. Демонстрирует объем воздуха, способный пройти через легкие при максимальном усилении работы дыхательной системы. Пациенту необходимо дышать как можно чаще.
- FEV1(ОФВ1) – объем форсированного выдоха за одну секунду. Норма показателя составляет не менее 80%. Одним из положительных критериев бронхиальной астмы служит повышение ОФВ1 более чем на 12% после применения бронхрасширяющего лекарства.
- FVC(ФЖЕЛ) – форсированная жизненная емкость легких. Представляет собой объем воздуха, выдохнутого с максимальной скоростью после полного вдоха. В норме должно быть более 80%, однако может снижаться при бронхиальной астме
- Индекс Тиффно (ОФВ1/ФЖЕЛ) – представляет собой соотношение предыдущих двух показателей. Позволяет оценить проходимость легких и в норме должен составлять не менее 75%, однако у детей возможны значения более 90%. Существует прямая зависимость между снижением данного индекса и выраженностью обструкции бронхиального дерева.
- МОС – максимальная объемная скорость. Описывает проходимость на уровне мелких, средних и крупных бронхов
- PEF (ПСВ) – пиковая скорость выдоха. Является одним из важнейших критериев диагностики бронхиальной астмы. Показывает объем воздуха, выдыхаемый за первую секунду при форсированном выдохе после глубокого вдоха.
Расшифровку спирограммы выполняет лечащий врач, он ставит диагноз и разрабатывает план лечения.
Так как данная процедура не несет в себе каких-либо рисков для организма, не существует ограничений для ее проведения. Делать спирографию рекомендуется после начала лечения, через 3-6 месяцев и затем периодически с целью контроля. Использование бронхорасширяющего средства является частью процесса постановки диагноза и применяется лишь в начале. Положительный результат говорит о наличии бронхоспазма и обратимости обструкции. Однако данная обратимость не всегда может быть замечена с первого раза, отчего может потребоваться повторное исследование с Сальбутамолом.
источник
Бронхиальная астма – диагноз клинический, то есть врач ставит его на основании прежде всего жалоб, истории заболевания и данных осмотра и внешнего исследования (пальпации, перкуссии, аускультации). Однако дополнительные методы исследования дают ценную, а в некоторых случаях определяющую диагностическую информацию, поэтому они широко применяются на практике.
Диагностика бронхиальной астмы с помощью дополнительных методов включает проведение лабораторных анализов и инструментальных исследований.
Пациенту с астмой могут быть назначены следующие анализы:
- общий анализ крови;
- биохимический анализ крови;
- общий анализ мокроты;
- анализ крови для выявления общего IgE;
- кожные пробы;
- определение в крови аллергенспецифических IgE;
- пульсоксиметрия;
- анализ крови на газы и кислотность;
- определение оксида азота в выдыхаемом воздухе.
Разумеется, не все эти тесты выполняются у каждого больного. Некоторые из них рекомендуются лишь при тяжелом состоянии, другие – при выявлении значимого аллергена и так далее.
Общий анализ крови выполняется у всех пациентов. При бронхиальной астме, как и при любом другом аллергическом заболевании, в крови отмечается увеличение количества эозинофилов (EOS) более 5% от общего количества лейкоцитов. Эозинофилия в периферической крови может возникать не только при астме. Однако определение этого показателя в динамике (повторно) помогает оценить интенсивность аллергической реакции, определить начало обострения, эффективность лечения. В крови может определяться незначительный лейкоцитоз и увеличение скорости оседания эритроцитов, однако это необязательные признаки.
Биохимический анализ крови у больного с астмой часто никаких отклонений не выявляет. У некоторых пациентов отмечается увеличение уровня α2- и γ-глобулинов, серомукоида, сиаловых кислот, то есть неспецифических признаков воспаления.
Обязательно проводится анализ мокроты. В ней находят большое количество эозинофилов – клеток, участвующих в аллергической реакции. В норме их меньше 2% от всех обнаруженных клеток. Чувствительность этого признака высокая, то есть он обнаруживается у большинства больных с астмой, а специфичность средняя, то есть, помимо астмы, эозинофилы в мокроте встречаются и при других заболеваниях.
В мокроте нередко определяются спирали Куршмана – извитые трубочки, образующиеся из бронхиальной слизи при спазме бронхов. В них вкраплены кристаллы Шарко-Лейдена – образования, которые состоят из белка, образующегося при распаде эозинофилов. Таким образом, два этих признака говорят о снижении бронхиальной проходимости, вызванном аллергической реакцией, что часто и наблюдается при астме.
Кроме того, в мокроте оценивается наличие атипичных клеток, характерных для рака, и микобактерий туберкулеза.
Анализ крови на общий IgE показывает уровень в крови этого иммуноглобулина, который вырабатывается в ходе аллергической реакции. Он может быть повышен при многих аллергических заболеваниях, но и нормальное его количество не исключает бронхиальную астму и другие атопические процессы. Поэтому гораздо более информативным является определение в крови специфических IgE – антител к конкретным аллергенам.
Для анализа на специфические IgE используются так называемые панели – наборы аллергенов, с которыми реагирует кровь больного. Тот образец, в котором содержание иммуноглобулина будет выше нормы (у взрослых это 100 ед/мл), и покажет причинно-значимый аллерген. Используются панели шерсти и эпителия разных животных, бытовые, грибковые, пыльцевые аллергены, в некоторых случаях – аллергены лекарств и пищевые.
Для выявления аллергенов применяются и кожные пробы. Их можно проводить у детей любого возраста и у взрослых, они не менее информативны, чем определение IgE в крови. Кожные пробы хорошо себя зарекомендовали в диагностике профессиональной астмы. Однако при этом существует риск внезапной тяжелой аллергической реакции (анафилаксии). Результаты проб могут меняться под действием антигистаминных препаратов. Их нельзя проводить при кожной аллергии (атопическом дерматите, экземе).
Пульсоксиметрия – исследование, проводимое с помощью небольшого прибора – пульсоксиметра, который обычно надевается на палец пациента. Он определяет насыщение артериальной крови кислородом (SpO2). При снижении этого показателя менее 92% следует выполнить исследование газового состава и кислотности (рН) крови. Снижение уровня насыщения крови кислородом свидетельствует о тяжелой дыхательной недостаточности и угрозе для жизни больного. Определяемое при исследовании газового состава снижение парциального давления кислорода и увеличение парциального давления углекислого газа свидетельствует о необходимости искусственной вентиляции легких.
Наконец, определение оксида азота в выдыхаемом воздухе (FENO) у многих больных с астмой выявляет увеличение этого показателя выше нормы (25 ppb). Чем сильнее воспаление в дыхательных путях и больше доза аллергена, тем показатель выше. Однако такая же ситуация бывает и при других болезнях легких.
Таким образом, специальные лабораторные методы диагностики астмы – кожные пробы с аллергенами и определение в крови уровня специфических IgE.
Методы функциональной диагностики бронхиальной астмы включают:
- исследование вентиляционной функции легких, то есть способности этого органа доставлять необходимое количество воздуха для газообмена;
- определение обратимости бронхиальной обструкции, то есть снижения проходимости бронхов;
- выявление гиперреактивности бронхов, то есть их склонности к спазму под действием вдыхаемых раздражителей.
Основной метод исследования при бронхиальной астме – спирометрия, или измерение дыхательных объемов и скоростей воздушных потоков. С него обычно начинается диагностический поиск еще до начала лечения больного.
Главный анализируемый показатель – ОФВ1, то есть объем форсированного выдоха за секунду. Проще говоря, это количество воздуха, которое человек способен быстро выдохнуть в течение 1 секунды. При спазме бронхов воздух выходит из дыхательных путей медленнее, чем у здорового человека, показатель ОФВ1 снижается.
Если при первичной диагностике уровень ОФВ1 составляет 80% и больше от нормальных показателей, это говорит о легком течении астмы. Показатель, равный 60 – 80% от нормы, появляется при астме средней тяжести, менее 60% – при тяжелом течении. Все эти данные применимы только к ситуации первичной диагностики до начала терапии. В дальнейшем они отражают не тяжесть астмы, а уровень ее контроля. У людей с контролируемой астмой показатели спирометрии в пределах нормы.
Таким образом, нормальные показатели функции внешнего дыхания не исключают диагноз «бронхиальная астма». С другой стороны, снижение бронхиальной проходимости обнаруживается, например, при хронической обструктивной болезни легких (ХОБЛ).
Если обнаружено снижение бронхиальной проходимости, то важно выяснить, насколько оно обратимо. Временный характер бронхоспазма – важное отличие астмы от того же хронического бронхита и ХОБЛ.
Итак, при снижении ОФВ1 для выявления обратимости бронхиальной обструкции проводятся фармакологические тесты. Пациенту дают препарат посредством дозированного аэрозольного ингалятора, чаще всего 400 мкг сальбутамола, и через определенное время снова проводят спирометрию. Если показатель ОФВ1 увеличился после использования бронхолитика на 12% и больше (в абсолютных цифрах на 200 мл и больше), говорят о положительной пробе с бронходилататором. Это означает, что сальбутамол эффективно снимает спазм бронхов у данного пациента, то есть бронхиальная обструкция у него непостоянна. Если показатель ОФВ1 увеличивается менее чем на 12%, это признак необратимого сужения бронхиального просвета, а если он уменьшается, это говорит о парадоксальном спазме бронхов в ответ на использование ингалятора.
Прирост ОФВ1 после ингаляции сальбутамола на 400 мл и больше дает практически полную уверенность в диагнозе «бронхиальная астма». В сомнительных случаях может быть назначена пробная терапия ингаляционными глюкокортикоидами (беклометазон по 200 мкг 2 раза в день) в течение 2 месяцев или даже таблетками преднизолона (30 мг/сут) в течение 2 недель. Если показатели бронхиальной проходимости после этого улучшаются – это говорит в пользу диагноза «бронхиальная астма».
В некоторых случаях даже при нормальных показателях ОФВ1 применение сальбутамола сопровождается приростом его величины на 12% и больше. Это говорит о скрытой бронхиальной обструкции.
В других случаях нормальной величины ОФВ1 для подтверждения гиперреактивности бронхов применяют ингаляционную пробу с метахолином. Если она будет отрицательной, это может служить причиной для исключения диагноза астмы. Во время исследования пациент вдыхает возрастающие дозы вещества, и определяется минимальная концентрация, которая вызывает снижение ОФВ1 на 20%.
Применяются и другие пробы для выявления гиперреактивности бронхов, например, с маннитолом или физической нагрузкой. Падение ОФВ1 в результате использования этих проб на 15% и более с высокой степенью достоверности указывает на бронхиальную астму. Проба с физической нагрузкой (бег в течение 5 – 7 минут) широко применяется для диагностики астмы у детей. Применение ингаляционных провокационных проб у них ограничено.
Еще один важнейший метод инструментальной диагностики астмы и контроля за ее лечением – пикфлоуметрия. Пикфлоуметр должен быть у каждого пациента с этим заболеванием, ведь самоконтроль – основа эффективной терапии. С помощью этого небольшого аппарата определяют пиковую скорость выдоха (ПСВ) – максимальную скорость, с которой пациент может выдохнуть воздух. Этот показатель, так же как и ОФВ1, прямо отражает бронхиальную проходимость.
ПСВ можно определять у больных начиная с 5-летнего возраста. При определении ПСВ делается три попытки, записывается лучший показатель. Измеряют величину показателя утром и вечером каждого дня, а также оценивают его вариабельность – разницу между минимальным и максимальным значениями, полученными в течение дня, выраженную в процентах от максимальной величины за день и усредненную за 2 недели регулярных наблюдений. Для людей с бронхиальной астмой характерна повышенная вариабельность показателей ПСВ – более 20% при четырех измерениях в течение дня.
Показатель ПСВ используется преимущественно у людей с уже установленным диагнозом. Он помогает держать астму под контролем. В течение наблюдений определяют максимальный лучший показатель для данного больного. Если отмечается снижение до 50 – 75% от наилучшего результата – это говорит о развивающемся обострении и необходимости усилить интенсивность лечения. При снижении ПСВ до 33 – 50% от лучшего для пациента результата диагностируют тяжелое обострение, а при более значительном уменьшении показателя возникает угроза жизни больного.
Определяемый дважды в день показатель ПСВ нужно записывать в дневник, который приносят на каждый прием к врачу.
В некоторых случаях проводятся дополнительные инструментальные обследования. Рентгенография легких выполняется в таких ситуациях:
- наличие эмфиземы легких или пневмоторакса;
- вероятность воспаления легких;
- обострение, несущее угрозу жизни больного;
- неэффективность лечения;
- необходимость искусственной вентиляции легких;
- неясный диагноз.
У детей младше 5 лет используется компьютерная бронхофонография – метод исследования, основанный на оценке дыхательных шумов, и позволяющий выявить снижение бронхиальной проходимости.
При необходимости дифференциальной диагностики с другими заболеваниями выполняют бронхоскопию (осмотр бронхиального дерева с помощью эндоскопа при подозрении на рак бронхов, инородное тело дыхательных путей) и компьютерную томографию органов грудной клетки.
О том, как проводится исследование функции внешнего дыхания:
источник