Астма является хроническим заболеванием, основа этого недуга – неинфекционное воспаление в дыхательных путях. Развитию бронхиальной астмы способствуют как внешние, так и внутренние раздражительные факторы. К ряду внешних факторов относятся различные аллергены, а также химические, механические и погодные факторы. К этому списку можно отнести и стрессовые ситуации, и физические перегрузки. Самым распространённым фактором является аллергия на пыль.
К внутренним факторам развития бронхиальной астмы относятся дефекты эндокринной и иммунной системы, также причиной может быть реактивность бронхов и отклонение в чувствительности, это может носить наследственный характер.
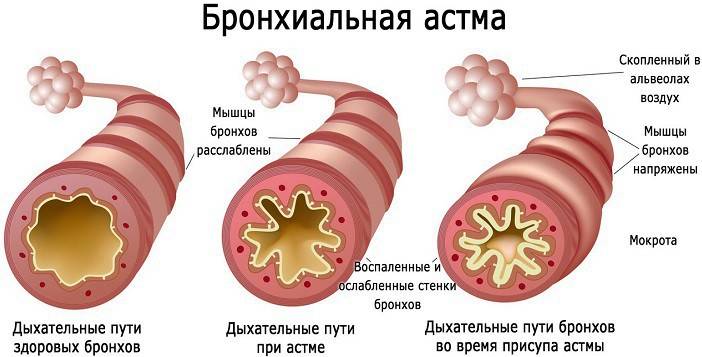
Бронхиальная астма – это заболевание бронхиального дерева воспалительной иммунно-аллергической природы, характеризующееся хроническим, приступообразным течением в виде бронхообструктивного синдрома и удушья. Эта болезнь стала действительно серьезной проблемой общества, так как отличается прогрессивным течением. Её очень тяжело излечить полностью.
Воспаление бронхов при бронхиальной астме характеризуется строгой специфичностью по сравнению с другими видами воспалительных процессов данной локализации. В его патогенетической основе лежит аллергический компонент на фоне, имеющегося в организме, иммунного дисбаланса. Эта особенность заболевания объясняет приступообразность его течения.
К базовому аллергическому компоненту присоединяется масса других факторов, которые и придают бронхиальной астме её характеристики:
Гиперреактивность гладкомышечных компонентов бронхиальной стенки. Любые раздражительные влияния на слизистую бронхов заканчиваются бронхоспазмом;
Определенные факторы внешней среды способны вызвать массивный выброс медиаторов воспаления и аллергии исключительно в пределах бронхиального дерева. Общих аллергических проявлений при этом никогда не возникает;
Основным воспалительным проявлением является отек слизистой оболочки. Эта особенность при бронхиальной астме приводит к усугублению нарушения проходимости бронхов;
Скудное слизеобразование. Приступ удушья при бронхиальной астме характеризуется отсутствием мокроты при кашле или её скудностью;
Поражаются преимущественно средние и мелкие бронхи, лишенные хрящевого каркаса;
Обязательно возникает патологическая трансформация легочной ткани на фоне нарушения её вентиляции;
Выделяют несколько стадий этого заболевания, в основе которых лежит обратимость бронхиальной обструкции и частота приступов удушья. Чем более они часты и длительны, тем выше стадия.
В диагнозе бронхиальной астмы они встречаются под такими названиями:
Легкое течение или интермитирующая;
Среднетяжелое течение или персистенция легкой степени;
Тяжелое течение или персистенция средней степени;
Крайне тяжелое течение или тяжелая персистирующая астма.
На основе приведенных данных бронхиальную астму можно охарактеризовать, как хронический вялотекущий воспалительный процесс в бронхах, в основе обострений которого лежит внезапно развивающийся приступ бронхиальной обструкции с удушьем по типу аллергической реакции на раздражающие факторы окружающей среды. В начальных стадиях процесса эти приступы быстро возникают и точно также быстро купируются. С течением времени они становятся более частыми и менее чувствительны к проводимому лечению.
Успешность лечения бронхиальной астмы очень часто определяется своевременностью выявления этого заболевания.
К ранним признакам болезни относятся такие симптомы:
Одышка или удушье. Они возникают, как на фоне полного благополучия и покоя в ночное время, так и при физической нагрузке, пребывании в условиях вдыхания загрязненного воздуха, дыма, комнатной пыли, пыльцы цветущих растений, смене температуры воздуха. Главное – это их внезапность по типу приступа;
Кашель. Типичным для астматического приступа считается сухой его тип. Он возникает синхронно с одышкой и характеризуется надсадностью. Больной, как будто хочет, что-то откашлять, но не может этого сделать. Только в конце приступа кашель может приобретать влажный характер, сопровождаясь отхождением скудного количества прозрачной мокроты слизистого типа;
Частое поверхностное дыхание с удлинением выдоха. Во время приступа бронхиальной астмы больные жалуются не столько на затруднение вдоха, сколько на невозможность полноценного выдоха, который становится продолжительным и требует больших усилий для его осуществления;
Хрипы при дыхании. Они всегда сухие по типу свистящих. В некоторых случаях, даже дистанционные и выслушать их можно на расстоянии от больного. При аускультации они слышны ещё лучше;
Характерное положение больного во время приступа. В медицине эту позу называют ортопноэ. При этом больные усаживаются, опуская ноги, крепко хватаются руками за кровать. Такая фиксация вспомогательной мускулатуры конечностей помогает грудной клетке в реализации выдоха.
Первым сигналом повышенной реактивности бронхов могут стать лишь некоторые из типичных симптомов бронхиальной астмы, характеризующих её приступ, особенно при возникновении ночью. Они могут появляться на очень короткое время, самостоятельно проходить и длительное время не беспокоить больного повторно. Только со временем симптомы приобретают прогрессирующее течение. Крайне важно не упустить этот период мнимого благополучия и обращаться к специалистам, независимо от количества и продолжительности приступов.
Бронхиальная астма любой степени тяжести в начальных стадиях своего развития не вызывает общих нарушений в организме. Но со временем они обязательно возникают, что проявляется в виде симптомов:
Общая слабость и недомогание. Во время приступа никто из больных не способен выполнять любые активные движения, так как они усиливают дыхательную недостаточность. Все, что остается пациенту – принять позу ортопноэ. В межприступном периоде астмы с легким течением выносливость больных к физическим нагрузкам не нарушена. Чем тяжелее течение болезни, тем в большей степени выражены эти нарушения;
Акроцианоз и диффузная синюшность кожи. Эти симптомы характеризуют тяжелую степень бронхиальной астмы и говорят о прогрессировании дыхательной недостаточности в организме;
Тахикардия. Во время приступа количество сокращений сердца увеличивается до 120-130 ударов/мин. В межприступном периоде при тяжелой и астме средней тяжести сохраняется незначительная тахикардия в пределах 90 уд/мин;
Дистрофические изменения ногтей в виде их выбухания по типу часовых стекол и дистальных пальцевых фаланг в виде утолщения по типу барабанных палочек;
Признаки эмфиземы легких. Это состояние является типичным для бронхиальной астмы с длительным стажем заболевания или тяжелым течением. Проявляется в виде расширения грудной клетки в объеме, выбухания надключичных областей, расширения перкуторных легочных границ, ослабления дыхания при аускультации;
Признаки легочного сердца. Характеризуют тяжелую бронхиальную астму, которая привела к легочной гипертензии в малом круге. Как результат – увеличение сердца за счет правых камер, акцент второго тона над клапаном легочной артерии;
Головная боль и головокружение. Относятся к признакам дыхательной недостаточности при бронхиальной астме;
Склонность к различным аллергическим реакциям и болезням (ринит, атопический дерматит, псориаз, экзема);
Причин, по которым мелкие бронхи приобретают повышенную раздражительность, очень много. Некоторые из них выступают в качестве фоновых состояний, поддерживающих воспаление и аллергизацию, а некоторые непосредственно провоцируют астматический приступ. У каждого больного это индивидуально.
Наследственная предрасположенность. Люди, болеющие бронхиальной астмой, имеют повышенный риск возникновения этого заболевания у своих детей. Отягощение наследственного анамнеза отмечается у трети больных с астмой. Такая разновидность заболевания носит атопический характер. Очень тяжело проследить факторы, которые провоцируют приступы удушья. Такая астма может развиваться в любом возрасте, как детском, так и зрелом.
Факторы из группы профессиональных вредностей. Достоверно зафиксировано повышение случаев заболеваемости бронхиальной астмой, как результата воздействия вредных производственных факторов. Это может быть горячий или холодный воздух, его загрязненность различными мелкими пылевыми частицами, химическими соединениями и парами.
Хронический бронхит и инфекции. Вирусные и бактериальные возбудители, вызывающие воспалительный процесс в слизистой оболочке бронхов, способны спровоцировать повышение реактивности их гладкомышечных компонентов. Свидетельством этому являются случаи бронхиальной астмы, возникающей на фоне бронхита с длительным течением, особенно с признаками бронхообструкции.
Качество вдыхаемого воздуха и экологическая обстановка . Жители стран с сухим климатом и сельское население болеет намного реже, чем жители промышленных регионов и стран с влажным и холодным климатом.
Курение, как причина астмы. Систематическое вдыхание табачного дыма приводит к воспалительным изменениям слизистой оболочки бронхиального дерева. Поэтому каждый курильщик болен хроническим бронхитом. У части из них процесс трансформируется в бронхиальную астму. Курение может выступать в качестве фактора, поддерживающего постоянный воспалительный процесс и, как провокатор каждого приступа.
Астма от пыли. Учеными зафиксирована причинно-следственная связь именно комнатной пыли с возникновением бронхиальной астмы. Все дело в том, что комнатная пыль является естественной средой для обитания домашних пылевых клещей. Кроме этих микроскопических агентов она содержит множество аллергенов в виде слущенных эпителиальных клеток, химических веществ и шерсти. Уличная пыль становится провокатором бронхиальной астмы только при наличии в её составе аллергенов: шерсти животных, пыльцы цветов, трав и деревьев. Попадая в бронхиальное дерево, они провоцируют массивную миграцию защитных иммунных клеток в слизистую оболочку, которые выбрасывают большое количество медиаторов аллергии и воспаления. Как результат – бронхиальная астма.
Лекарственные препараты. Виновниками бронхиальной астмы иногда могут стать медикаментозные средства. Это могут быть аспирин и любые средства из ряда нестероидных противовоспалительных. Очень часто такая астма носит изолированное происхождение с возникновением приступа только при контакте организма с ними.
Иногда, проведение дифференциальной диагностики между бронхиальной астмой и бронхитом ставит в тупик даже самых опытных пульмонологов. От правильности интерпретации, имеющихся у больного, симптомов, зависит правильность и своевременность лечения. Отличия между бронхиальной астмой и бронхитом приведены в таблице.
Стабильное, вялотекущее с чередованием периодов обострения и ремиссии. Обострение длится 2-3 недели. После его купирования остаются проявления заболевания в виде кашля.
Перемежающее течение в виде внезапных приступов разной продолжительности (минуты, часы). Во время его возникновения резко нарушается общее состояние больного. Купирование приступа приводит к полному восстановлению нормального самочувствия.
Переохлаждение, бактериальные и вирусные инфекции провоцируют обострение в виде воспалительного процесса. Провокация кашля вызвана физическими нагрузками.
Вдыхание аллергенных компонентов с воздухом вызывает приступ бронхоспазма и обструкции. Характерны ночные приступы в состоянии полного покоя или при нагрузке.
Возникает исключительно при тяжелом обострении или длительном течении хронического обструктивного бронхита.
Типичный и главный симптом любой формы и стадии заболевания. Каждый приступ сопровождается одышкой.
Постоянный симптом заболевания, как при его обострении, так и в стадии ремиссии. Носит смешанный характер с чередованием сухого и влажного кашля, особенно по утрам.
Всегда сухой, сопровождает приступ. С его купированием откашливается небольшое количество мокроты.
Слизисто-гнойная, зеленовато-желтая или светло-коричневая, редко прозрачная в большом количестве.
Слизистая, прозрачная, скудная.
Все отличительные особенности бронхиальной астмы и хронического бронхита могут прослеживаться только в начальных стадиях этих заболеваний. Длительное их существование приводит к возникновению необратимой бронхиальной обструкции. В таких случаях уже нет необходимости в проведении дифференциальной диагностики, так как клиника и лечение идентичны. Оба заболевания объединяются под общим названием ХОЗЛ (хроническое обструктивное заболевание легких).
Лечение данного заболевания — это строго пошаговый процесс, который с каждым этапом и стадией болезни должен сопровождаться соответствующими корректировками в плане лечебных мероприятий. Только такой подход поможет в рациональном использовании финансовых средств с минимальным количеством побочных эффектов. Ведь основные препараты для лечения астмы вызывают массу тяжелых проявлений, которые могут быть уменьшены правильным комбинированием средств. Дифференцированная лечебная тактика при бронхиальной астме представлена в таблице.
Вид медикаментозных средств
Базисная терапия – поддерживающее противовоспалительное лечение
Симптоматическая терапия – купирование приступов бронхиальной астмы
Лекарства от астмы (представлены инъекционными и таблетированными формами)
Показаны при компенсированной астме легкого и среднего течения. Достоверно уменьшают потребность в гормональной терапии (Сингуляр, Аколат)
Не эффективны в экстренных случаях, поэтому не используются
Возникает исключительно при тяжелом обострении или длительном течении хронического обструктивного бронхита.
Типичный и главный симптом любой формы и стадии заболевания. Каждый приступ сопровождается одышкой.
Препарат Ксолар в виде инъекций показан при выраженном аллергеном компоненте бронхиальной астмы.
Не используется в экстренных случаях
Таблетированные формы: Теофиллин, Неофиллин, Теопек
Инъекционные формы: высокие дозы эуфиллина.
Ингалятор от астмы: карманные ингаляторы и формы для ультразвуковых ингаляторов (небулайзеров)
Применяют пролонгированные ингаляторы: Серевент, Беротек
Препараты короткого действия: Сальбутамол, Вентолин
Интал, Тайлед. Назначаются только при легком течении астмы.
Не эффективны при купировании приступа удушья
Атровент, Иправент, Спирива
Препараты используются для быстрого купирования симптомов
Фликсотид, Беклазон, Беклотид
Эффективны для купирования астматического статуса, особенно при ингаляции через небулайзер
Беродуал (холинолитик ипратропия бромид+ b2-агонист фенотерол)
Серетид (b2-агонист салметерол+ глюкокортикоид флютиказон)
Симбикорт (глюкокортикоид будесонид+ b2-агонист формотерол. Применяется путем ингаляций через небулайзер. Обладает очень быстрым эффектом
В лечении бронхиальной астмы используется патогенетический подход. Он предполагает обязательное применение препаратов, которые не только снимают симптомы болезни, но и выключают механизмы их повторного появления. Ни в коем случае нельзя ограничиваться использованием лишь одних адреномиметиков (сальбутамола, вентолина). К сожалению, так часто случается. Больных привлекает быстрый эффект от этих препаратов, но он также будет носить временный характер. По мере привыкания рецепторов бронхиального дерева действие b2-агонистов становится слабее, вплоть до полного его отсутствия. Обязательно нужна базисная терапия.
Без использования глюкокортикоидов не может идти речи о контроле заболевания. Эти средства влияют на главные звенья патогенеза астматического воспаления в бронхах. Они одинаково эффективны, как лечение в экстренных случаях, так и для их профилактики. Под их действием значительно уменьшается миграция лейкоцитарных и эозинофильных клеток в бронхиальную систему, что блокирует каскад биохимических реакций по выбросу медиаторов воспаления и аллергии. При этом уменьшается отек слизистой, слизь становится более жидкой, что способствует восстановлению бронхиального просвета. Не стоит бояться приема глюкокотрикоидов. Грамотный подбор их дозы и способа введения в сочетании с ранним началом лечения относится к залогу максимального замедления прогрессии болезни. Благодаря возможности ингаляционного введения минимизируется риск побочных эффектов системного характера.
Относительно новым направлением терапии при этом заболевании является использование антагонистов лейкотриеновых рецепторов и моноклональных антител. Эти препараты уже прошли множество клинических рандомизированных испытаний и успешно применяются в лечении многих тяжелых заболеваний. В отношении бронхиальной астмы ученые зафиксировали положительные эффекты, но дискуссии по целесообразности их использования продолжают вестись.
Принцип действия этих средств заключается в блокировке ими связей между клеточными элементами при воспалении в бронхах и их медиаторами. Это приводит к замедлению процессов выброса и нечувствительности бронхиальной стенки к действию. Они не эффективны при изолированном лечении бронхиальной астмы, поэтому используются исключительно в комбинации с глюкокортикоидами, уменьшая их необходимую дозу. Недостаток этих средств в их дороговизне.
Диету важно соблюдать для более быстрого лечения. Правильное питание относится к одному из базовых элементов в борьбе с бронхиальной астмой. Поскольку, это заболевание имеет иммунно-аллергическую природу, то и диета предполагает соответствующую корректировку питания по типу гипоаллергенного. Общие правила питания при бронхиальной астме включают в себя несколько моментов:
Запрещенные продукты. К ним относятся: рыбные блюда, икра и морепродукты, жирное мясо (утка, гусь, свиная шейка), мед, бобы, томаты и соусы на их основе, продукты на основе дрожжей, яйца, клубника, цитрусовые, малина, смородина, сладкие дыни, абрикосы и персики, шоколад, орехи, алкоголь;
Ограничение употребления блюд из муки высшего сорта и сдобы, сахара и соли, жирного мяса, манки;
Основа питания: ненаваристые супы, любые каши, заправленные сливочным или растительным маслом, овощные и фруктовые салаты, не содержащие запрещенные продукты, докторские сосиски и колбаса, курица, кролик, ржаной и хлеб из отрубей, печенье (овсяное, галетное), продукция кисломолочного ряда, напитки (компоты, узвары, чаи, минеральные воды);
Режим питания. Пища принимается 4-5 раз в день. Избегать переедания. Блюда могут запекаться, вариться, тушиться, готовиться на пару. Употребление жаренных блюд и копченостей запрещено. Употребляемая пища должна быть теплой.
Ориентировочное недельное меню при бронхиальной астме представлено в таблице.
Обратите внимание, что мясо допускается только постное, не жирное!
Можно ли вылечить бронхиальную астму? Невозможно ответить на этот вопрос утвердительно со стопроцентной уверенностью. При всей эффективности методик лечения и появления современных препаратов полностью исключить контакт человека, предрасположенного к этой болезни, на практике невозможно. Однако контролировать болезнь, минимизировать ее проявления вполне возможно. Своевременно начатое лечение, активная профилактика обострений, занятия доступными видами спорта, дыхательной гимнастикой помогут освободиться от большинства симптомов заболевания.
Передается ли астма по наследству? Нет, астма не является генетически обусловленным заболеванием, так как гены больного бронхиальной астмой не изменены. Генетически передаются особенности строения дыхательной системы, в частности бронхов, а так же повышенная чувствительность эндокринной системы и иммунитета человека на раздражители, то есть предрасположенность организма к появлению этого заболевания. Сочетание факторов риска воедино повышает вероятность развития астмы.
Можно ли заниматься спортом при астме? На этот счет у специалистов не существует единого мнения. С одной стороны, неправильно подобранный вид спорта, занятия физкультурой во время обострений могут спровоцировать бронхоспазм, с другой стороны — дозированные физические нагрузки нормализуют обмен веществ, повышают иммунитет и тонус мышечной системы. Это особенно важно для растущего детского организма.
Можно ли курить при астме? Как активное, так и пассивное курение абсолютно несовместимо с бронхиальной астмой, так как табачные пары – это сильнейшие аллергены, имеющие в своем составе более 4000 химических веществ. Картриджи электронных сигарет не менее вредны для больных бронхиальной астмой, так как их составляющие в состоянии спровоцировать приступ. Таким же действием обладает угарный газ, выделяющийся при курении кальяна.
Можно ли делать ингаляцию при астме? Эта форма введения в организм лечебных препаратов наиболее эффективна при лечении бронхиальной астмы, если учитывать противопоказания: наличие новообразований в дыхательной системе, гипертермия, патологии сердца и сосудов, сахарный диабет, тяжелая форма основного заболевания, предрасположенность к носовым кровотечениям. Важно точно соблюдать дозировку эфирных масел и лекарственных растений и сборов из них, тогда ингаляция принесет неоценимую пользу.
Можно ли при астме пить алкоголь и кофе? Алкоголь не влияет напрямую на органы дыхания, тем не менее, его употребление провоцирует развитие воспаления, токсины этилового спирта негативно влияют на состояние всех систем. К тому же, у большинства противоастматических препаратов имеется несовместимость с алкоголем.
Кофе, напротив, улучшает функцию дыхательной системы, при условии, что оно имеет в своем составе кофеин. Этот эффект длится 3-4 часа после употребления напитка. По мнению специалистов, кофе – мягкий бронхолитик, улучшающий дыхательный процесс, расширяющий бронхи.
Берут ли в армию с астмой? Юноши, имеющие в анамнезе диагноз «бронхиальная астма», не подлежат призыву в армию, если это заболевание перешло во вторую или в третью стадии своего развития, так как скопление мокроты в бронхах, риск появления приступов удушья при контакте с аллергенами угрожает не только здоровью, но и жизни призывника. При первой стадии заболевания призывная комиссия дает отсрочку от призыва на год или более длительный период времени, за время которого проводится новое обследование показателей деятельности легких. Желание призывника служить, подкрепленное улучшением состояния здоровья, может привести к тому, что ему предложат облегченный вариант несения службы, во время которого лечение астмы будет продолжено.
Автор статьи: Мочалов Павел Александрович | д. м. н. врач-терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Продукты, которые никогда не едят диетологи
источник

Бронхиальная астма, являясь хроническим заболеванием, доставляет человеку сильный дискомфорт, регулярно напоминая о себе и понижая качество жизни больного. В связи с этим, у многих возникает вопрос – как избавится от этой болезни окончательно.
Бронхиальная астма – это болезнь дыхательных путей, имеющая хронический характер, которая проявляется приступами одышки, а иногда и удушья.
Приступ бронхиальной астмы обычно вызван:
- шерстью животных, пылью;
- различными инфекциям, такими как простуда и грипп;
- раздражителями в воздухе;
- стрессами;
- тяжелой нагрузкой на организм с дальнейшим переохлаждением;
- медицинскими препаратами (аспирин).
Астма имеет разные степени тяжести заболевания, точно также, разные люди испытывают при ней различные симптомы. Из-за того, что астма является хроническим заболеванием, лечению она поддается тяжело, и многие страдают от нее всю жизнь.
Несмотря на тяжесть заболевания, вылечить астму навсегда возможно. Это зависит в первую очередь от своевременного обращения к специалисту и проведения им адекватного лечения.
Лечат астму так называемым «ступенчатым методом». Он состоит в соотношении дозировки препаратов с тяжестью заболевания. «Ступень выше» — это увеличение дозы, «ступенью ниже» — уменьшение дозы.
Препараты, которым лечат астму, делят на группы. Существуют препараты симптоматического действия, и базисной терапии. Симптоматические действую как восстанавливающие, приводя в норму состояние дыхательных путей, а так же снимают бронхоспазм. Еще их называют бронхолитиками.
Действие же базисных противовоспалительных препаратов направлено на то, чтобы подавить само воспаление в бронхах.
Базисные препараты отличаются от симптоматических тем, что не оказывают быстрого действия, и используются для длительного лечения заболевания. Они не могут снять приступ удушья мгновенно, вместо этого действуя на саму причину таких симптомов, которой является воспаление в легких больного.
Таким образом, со временем, они сводят частоту приступов к минимуму, а после – и к полному избавлению от них. Для получения необходимого эффекта, базисные препараты необходимо принимать достаточно долгое время. В наше время главное достижение в лечении астмы – это ингаляторы с глюкокортиоидными препаратами.
Внимание! Глюкокортикоидные гормоны, особенно в форме таблеток, могут быть опасны, и иметь следующие негативные симптомы:
- резкое снижение иммунитета;
- воспаление желудка;
- набор веса;
- гормональные сбои в организме;
Именно с появлением этих препаратов в медицине, шансы вылечить астму навсегда возросли во много раз. В их качества можно отнести:
- практически полное отсутствие побочных эффектов;
- очень высокая эффективность;
- отличная переносимость;
На сегодня, глюкокортикоиды являются лучшим средством в лечении астмы, совмещая в себе как эффективность терапии, так и безопасность для больного.
Эти препараты уникальны тем, что способны снизить проявления астмы, и реакцию организма на аллергенные раздражители практически до нуля. Существуют также немаловажные методики лечения астмы, не включающие в себя лекарственные препараты.
К таким методикам можно отнести:
- особые дыхательные методики;
- методики физической тренировки;
- методики «климатического» лечения;
Санатории занимают одно из важнейших мест в лечении бронхиальной астмы. Лечение, которое проводится в санаториях, значительно улучшает самочувствие больных астмой, и такой эффект, как правило, закрепляется надолго.
Многие специалисты в области медицины отмечают, что 90% больных, посещающих подобные курорты, сильно укрепили свое здоровье, а около 3% полностью вылечились от астмы. Но такие результаты возможны только в том случае, если лечащих врач подобрал больному курорт индивидуально. В таком случае можно быть уверенным, что врач учтет все особенности болезни конкретного человека, и санаторное лечение возымеет эффект.
Людям, которые хотят навсегда вылечиться от бронхиальной астмы, нужно помимо лечения медицинскими препаратами и проведения различных лечебных методик, обратиться к народным, целебным рецептам.
Вот самые действенные из них:
- корень солодки 30 г.;
- листья подорожника 30 г.;
- мать-и-мачеха 40 г.;
Способ приготовления:
Сбор трав заливаем 500 мл кипятка, а затем настаиваем его около 20 минут. Такой настой нужно пить по 2-4 раза в сутки, около стакана настоя за раз.
Растираем иглы хвои в небольшом количестве воды. После чего заливам 400 мл чистой воды, выдавливаем туда лимонную дольку, и варим это на протяжении 30-40 минут. После этого, получившийся отвар необходимо несколько часов подержать в прохладном месте, потом процедить. Принимать такое средство нужно 2-3 раза в день, по 40-50 мл.
- Багульник 1 ст. л.
- Мать и мачеха 1 ч. л.
Способ приготовления:
В 200-300 мл кипятка добавляем травы. Настаивать около 5-7 минут. Принимать отвар нужно 3-5 аз в день. Особенно такой отара эффективен против приступов удушья и одышки.
При астме также очень полезны такие продукты как:
- Лук, мед, чеснок – помогают; справиться с приступами удушья;
- Эвкалиптовое масло – улучшает дыхание, выводит слизь из организма;
- Куркума – известное профилактическое средство, которое способно побороть астму в самом начале болезни;
Одно из малоизвестных, но очень эффективных средств борьбы с астмой – это перекись водорода. Ее нужно употреблять утром и вечером, по 20 капель на пол стакана холодной воды. Перекись водорода очищает дыхательные пути, и способствует прекращению приступов одышки.

Когда мне исполнилось 17 лет я начала сама интересоваться способами лечения своей болезни. Начала заниматься дыхательными гимнастиками, регулярно посещать лечебные санатории, пользоваться рецептами народной медицины.
Я четко поставила себе цель – вылечить мой недуг окончательно и не сдавалась.
В 22 года я перестала пользоваться ингалятором – все мои усилия прошли не зря! Все это время я выполняла все предписания врачей, участвовала во всевозможных программах лечения, и не забывала о физических нагрузках ни одного дня. Вот уже 2 года у меня не случалось ни одного приступа, я практически не употребляю лекарственных препаратов. Главное – верить в выздоровление и искать правильных специалистов.

Просто ненавидел свою болячку. И на зло ей я таки начал бегать. Бегал через боль, до потери сознания. Сначала по 1 километру, потом дошло до 5 км в день.
Когда прогресс пошел вперед, начали появляться всевозможные ингаляторы, я купил один такой. Но очень скоро осознал, что он мне особо не нужен, чувствовал то я себя хорошо! К 30 годам я смог побороть болезнь. Не резко, приступы прошли постепенно, дыхание улучшилось. Сейчас могу со старшим сыном гонять в футбол, выйти на пробежку утром. Мой совет тем, кто еще верит в неизлечимость астмы – подумайте, все ли вы усилия приложили, что бы на самом деле от нее избавится?

Где-то в 6 лет у Светы прекратились приступы одышки, а через какое-то время, врач нам с радостью сообщил, что общими усилиями, астму у ребенка получилось устранить. Самое главное в лечении ребенка от астмы – не лечить «спустя рукава», а прислушиваться ко всем советам специалистов, и относиться к этому очень ответственно!
Обязательно посмотрите видео, узнайте немного больше о недуге, о его симптоматике и как можно свести до минимума вмешательство болезни в вашу жизнь:
Лечение астмы для многих становится настоящим испытанием, которое каждый проходит по своему. В наше время, медицина достигла больших успехов в лечении бронхиальной астмы, было разработано множество методик и созданы десятки препаратов. Но главное, что нужно, для того что бы побороть недуг – это верить в свое выздоровление. Все остальное сделают грамотные специалисты, природа и медикаменты.
Вылечить астму навсегда можно, если лечить ее правильно, своевременно и усердно.
источник
Вероятный диагноз: бронхиальная астма – симптомы и лечение у взрослых, как распознать болезнь на ранней стадии, какие лекарства рекомендуется принимать, что нужно делать для профилактики? Ответы на эти вопросы помогут быстрее справиться с распространенным хроническим заболеванием современности. Астматические нарушения развиваются от химических веществ, аллергенов, стрессов, климатических условий и других факторов.
Первые предвестники астмы у взрослых могут быть незаметными – небольшая одышка, легкие приступы кашля после физических усилий. Плохая экологическая обстановка обуславливает большую заболеваемость. Патологическое воспаление бронхов, характеризующее болезнь, имеет иммуно-аллергическую природу. Чрезмерная реакция на раздражение продуцирует обильную выработку слизи, затрудняющей проход воздуха при дыхании.
Развитие заболевания приводит к дальнейшим осложнениям, провоцируя нарушения в организме. То, как проявляется бронхиальная астма у взрослых, в основном связано с трудностями при вдыхании и выдыхании:
- нарушение кислородного обмена;
- эмфизема легких – патологическое образование воздушных пустот в легких;
- развитие бактериальных инфекций: пневмоний, гнойных бронхитов;
- астматический статус (особо сильный приступ, чреватый сердечной недостаточностью и летальным исходом) при несвоевременном купировании симптомов.
На ранней стадии болезни приступы быстро возникают, но хорошо поддаются лечению. С ухудшением состояния астматический бронхит усиливается, эффективность лечебных мероприятий понижается. Признаки бронхиальной астмы у взрослого характеризуют 3 степени заболевания:
- 1 (легкая) степень характеризуется спокойным течением заболевания, редкими обострениями, которые легко купируются. Лечение в этой стадии особенно эффективно. Первые признаки астмы у взрослых практически незаметны.
- 2 (средняя) степень характеризуется хроническим воспалением дыхательных путей (персистенцией). В легких увеличивается количество эозинофилов, лимфоцитов, макрофагов и других видов клеток. Происходит закупорка бронхиальных отверстий тягучей жидкостью. При прослушивании наблюдается, что вентиляция легких неравномерна.
- 3 (тяжелая) степень опасна для жизни. На этой стадии только врач может определить, как лечить бронхиальную астму у взрослых. Без обязательного лечения возможны осложнения и возникновение состояний, опасных для жизни, больной может вести себя неадекватно, появляются признаки комы.
Лечение бронхиальной астмы у взрослых во многом зависят от индивидуальных факторов возникновения приступов. Уменьшение просветов дыхательных сосудов в легких сопровождается кашлем и характерными хрипами. Излишне раздражительными бронхи становятся от многих причин:
- Неблагоприятная профессиональная деятельность, связанная с высоким содержанием компонентов пыли, химических соединений, перепадов температур.
- Инфекции легких и хронический бронхит, вызывающие воспаления слизистых оболочек.
- Плохая экология – постоянный спутник болезни. Симптомы астмы у взрослых значительно реже наблюдаются у проживающих в сухом климате и деревне, чем у жителей регионов с развитой промышленностью.
- Важным фактором является наследственная предрасположенность к аллергическим проявлениям.
- Курение, пассивное и активное, способствует развитию заболевания.
Такая болезнь, как бронхиальная астма коварна – симптомы и лечение у взрослых различаются в зависимости от этапа заболевания. Часто первые симптомы проявляются ночью, когда человек не чувствует ухудшение дыхания, которое сопровождается кашлем. Дневное плохое самочувствие по причине плохого ночного сна редко является поводом для обращения за врачебной помощью, хотя на начальной стадии лечение максимально эффективно. Больной испытывает небольшое нарушение дыхания на холодном воздухе, работе или от стресса, которое сопровождается одышкой.
Как проявляется астма у взрослых пациентов в случае прогрессирующей болезни:
- начинаются приступы удушья;
- поза с упором в твердую поверхность с широко расставленными ногами (ортопноэ) при начале приступа;
- значительные хрипы;
- синюшная кожа;
- часто – западение межреберных промежутков;
- характерный симптом у молодых людей – расширенная «голубиная» грудь.
Тяжелым обострениям заболевания препятствует своевременная правильная диагностика. Обширный арсенал современной медицины позволяет определить болезнь на любой стадии:
- общий осмотр – анализ жалоб, изучение генетической предрасположенности, прослушивание легких, проверка на аллергические воспаления.
- лабораторные исследования:
- аллергические пробы;
- общий анализ крови, исследование газового состава;
- определение оксида азота при выдохе;
- исследование мокроты.
- рентгенография;
- спирометрия – измерение объема легких, в том числе пробы с бронходилататором и провокационные с использованием сужающих бронх веществ;
- бодиплетизмография – оценка объема и емкости легких.
- приборные методы.
Регулярные корректировки курса лечения обеспечивают отсутствие привыкания и высокую эффективность лекарственной терапии. Лечение заболевания состоит из основной противовоспалительной терапии, симптоматического лечения, направленного на купирование приступов, и профилактики бронхиальной астмы. Если тяжело протекает бронхиальная астма – симптомы и лечение у взрослых были запущены, снижается трудоспособность и возможна дальнейшая инвалидность.
Лечиться от астмы – не только подавлять симптомы бронхиальной обструкции, но и постоянно работать над уменьшением воспаления тканей легких. Для этого применяют широкий спектр гормональных и негормональных препаратов (в том числе для ингаляций), стабилизаторов мембран тучных клеток, антагонистов лейкотриеновых рецепторов. Необходимо помнить, что регулярный эффект от терапии можно заметить через время – больше 3 месяцев. При использовании ингаляций необходимо соблюдать правильную технику проведения процедур. Хорошо зарекомендовало себя санаторное лечение.

В первые недели астматические приступы проходят мягко, из-за чего порой остаются незамеченными. Организм уже усвоил новые способы реагирования на механический или аллергический раздражитель, но чувствительность бронхиальных тканей все еще остается низкой. Обращайте особое внимание на следующие признаки:
- Неожиданные приступы кашля, появляющиеся в нетипичных для больного обстоятельствах. Провоцировать кашель может физическая нагрузка, особенно на свежем воздухе, вдыхание пыльцы или табачного дыма, длительное нахождение в пыльном помещении.
- Ночной кашель, мешающий уснуть. Сухое, мучительное покашливание изнуряет больного, пробуждая его посреди ночи.
- Частое возникновение одышки. Больной теряет возможность выполнять физические упражнения, при которых требуется активно забирать воздух, долго бегать или быстро ходить.
- Приступы кашля или одышки могут сопровождаться удушьем – временной неспособностью сделать полноценный вдох или выдох.
- Кашель начинается как сухой, но к концу приступа может отделиться небольшое количество мокроты. Это не свидетельство «здорового» откашливания, как может показаться, а слизь, выделяемая тканями органов дыхания для компенсации раздражения.
Эти симптомы астмы являются достаточным основанием для немедленного обращения к врачу. Для постановки диагноза специалист собирает информацию о том, в каких условиях возникали астматические приступы, с какой частотой они повторялись. Также имеет значение густота и цвет мокроты. Нормальные слизистые отделения сохраняют умеренную прозрачность и равномерную плотность. Образование сгустков не только затрудняет восстановление дыхания после приступа, но и указывает на повышенную активность болезнетворных микробов или бактерий.
Не всегда первые признаки бронхиальной астмы ограничиваются длительным кашлем и краткосрочной блокировкой дыхания. Если изменения накапливались в организме в течение большого промежутка времени, даже начальная фаза заболевания может оказаться опасной для больного. Дополнительный стресс добавляет отсутствие возможности воспользоваться ингалятором, поскольку лекарство еще не подобрано. Но если Вы заранее знаете возможный сценарий развития событий, то Вы сможете сохранить самообладание и немедленно вызвать скорую помощь, либо попросить об этом окружающих.
Итак, особые меры нужно принимать, если первые признаки астмы осложнены следующими проявлениями:
- Восстановить глубокое дыхание не удается, поэтому оно заменяется частым и поверхностным. При таком типе дыхания грудная клетка не двигается по нормальной амплитуде, ее колебания сводятся к минимуму. Количество забираемого и выдыхаемого воздуха стремительно уменьшается, при этом фаза вдоха растет, из-за чего грудная клетка постепенно увеличивается в объеме.
- На выдохе слышно сухой, как бы свистящий хрип. Характерное для астмы хрипение возникает из-за перекрытого просвета в бронхах. Чтобы его услышать, не нужно специальное медицинское оборудование – сип отчетливо слышен даже на расстоянии в полтора-два метра.
- Больной принимает вынужденную позу. Уникальное проявление бронхиальной астмы, проявляющееся в стремлении занять положение тела, максимально облегчающее циркуляцию воздуха по дыхательной системе. Человек садится, опускает руки и ноги, слегка наклоняет корпус вперед. Для удобства больной может браться руками за любую вертикальную опору – например, спинку кровати. Не следует пытаться «разгибать» больного в вынужденной позе – она действительно помогает ему сохранять относительно стабильное дыхание. Убедитесь, что человек способен и дальше оставаться в этом положении, а затем вызывайте неотложную медицинскую помощь.
Как правило, эти симптомы бронхиальной астмы возникают только в том случае, если легкие астматические приступы не купировались в течение продолжительного времени. Но у некоторых пациентов астма развивается стремительно, из-за чего практически невозможно выделить четкую грань между первой и второй фазой хронического заболевания. Вместо этого, разделяют различные степени приступа удушья, наиболее вероятные в первые месяцы астмы – легкую и среднюю.
Признаки астмы у взрослых и пожилых пациентов могут дополняться развивающейся сердечной недостаточностью, которая нередко переключает внимание на себя. Постарайтесь сбалансировать лечение, уделяйте достаточно внимания как сердцу, так и дыхательной системе.
Если Вы подозреваете астму у себя или своих близких, постарайтесь обратиться к врачу после первого же приступа. Если же такой возможности нет, проявляйте особое внимание к развитию заболевания по ночам. Именно в ночной период возникают длительные астматические приступы, сопровождающиеся осложнениями. Нередко астму «пропускают» в первые месяцы из-за того, что удушье наступает только ночью, а днем больной страдает лишь от сухого кашля. Не теряйте бдительности, и относитесь к ночным проявлениям астмы так же серьезно, как и к дневным.
В большинстве случаев, симптомы бронхиальной астмы на начальной стадии ограничиваются приступами легкой и средней тяжести. Это правило справедливо как для взрослых, так и для детей. Однако в некоторых ситуациях состояние усугубляется настолько стремительно, что человек практически полностью теряет возможность дышать.
Это критическая стадия астматического приступа. Ее распознают по следующим характерным особенностям:
- Посинение кожных покровов. Длительный недостаток кислорода приводит к тому, что носогубный треугольник синеет. Постепенно также развивается посинение губ, кончиков пальцев и т.д.
- Выраженная тахикардия. Аритмичность сердцебиения представляет дополнительную опасность для больного во время его первого приступа. Этот симптом не нейтрализуется самостоятельно после восстановления дыхания, его купируют отдельно.
- Резкое расширение объема грудной клетки. Поскольку выдох становится невозможным, грудь как бы «разбухает» от вбираемого кислорода. Она замирает в фазе максимального вдоха, при постукивании слышен отчетливый глухой стук.
Даже одного из этих симптомов достаточно для того, чтобы немедленно вызывать скорую с указанием, что больной страдает от тяжелого астматического приступа. Самостоятельно ликвидировать подобное состояние невозможно, даже если по случайности у Вас на руках оказался аэрозоль с лекарственным средством. Алгоритм поведения в данной ситуации должен быть следующим:
- Вызовите неотложную помощь. Чем раньше вы это сделаете, тем меньше вероятность необратимых изменений.
- Постарайтесь остановить воздействие раздражителей на больного. Если приступ наступил на улице в сезон цветения, возможно, у человека аллергия на пыльцу, и его надо перенести в помещение. Удушье застало в аналогичных обстоятельствах, но в комнате – закройте окна, чтобы предотвратить дальнейшее попадание частиц пыльцы на чувствительные ткани бронхов. Если причиной стала пыль, проветрите комнату.
- Обеспечьте доступ к свежему воздуху (в пределах возможного). Не позволяйте людям толпиться вокруг больного, при необходимости – откройте окна для дополнительного притока воздуха.
- Постарайтесь успокоить больного. В тяжелой фазе человек уже не может нормально разговаривать, кроме того, он способен потерять сознание из-за недостатка кислорода. Но если этого пока не произошло, окажите пациенту психологическую поддержку. Паника ускоряет переход приступа в критическую стадию. Особенно тревожно человеку, сталкивающемуся с таким состоянием в первый раз. Расскажите ему, что ничего необъяснимого не происходит, что скоро ему помогут и все станет хорошо.
После нейтрализации тяжелой степени удушья пациенту требуется длительный курс восстановления. При правильном лечении и своевременном приеме препаратов, снимающих симптоматику, каждый может добиться того, чтобы первый приступ, оказавшийся настолько тяжелым, никогда не повторялся в подобной неприятной форме.
Современная медицина знает все о том, как начинается астма у взрослых. Первые симптомы схожи с общей симптоматикой заболевания, состояние прогрессирует по простым и понятным схемам. Но диагностировать астму у пациента младше 8-10 лет на несколько порядков сложнее. В юном организме признаки этого заболевания проявляются с меньшей степенью выраженности, и завершаются быстрее, чем родители могут обратить на них внимание.
Следующие симптомы могут указывать на наличие астмы у ребенка:
- Аллергическая реакция, сопровождающаяся кашлем и одышкой. Приступу сухого покашливания обычно предшествует активное выделение жидкости из носа, напоминающее насморк. Жидкая слизь забивает дыхательные пути, препятствуя глубокому дыханию через нос. При физическом контакте с аллергеном возможна чешущаяся сыпь на кожных покровах.
- Повышенная утомляемость после физической активности. Если ребенок уже умеет ходить, а особенно – бегать, он делает это с удовольствием. Но кашель и одышка, о которых малыш еще не может нормально рассказать, заставляют ребенка отказаться от рискованных телодвижений, становиться пассивнее. Внимательный родитель, знающий, как начинается астма, не пропустит эти первые симптомы, и вернет малышу возможность активно двигаться без мучений.
- Жалобы на невозможность нормально дышать, чувство сдавленности в груди. Примерно с 6 лет ребенок в состоянии самостоятельно описать причины своего беспокойства. Проблемы с дыханием нередко игнорируются взрослыми как несущественные, особенно если не сопровождаются яркими наблюдаемыми проявлениями. Помните, что астма — это психосоматическое заболевание. Не доводите до крайности, сводите ребенка к врачу – так вы предотвратите усугубление хронического состояния.
На ранних стадиях заболевания симптомы бронхиальной астмы у детей похожи на проявления других многочисленных детских болезней. Из-за этого среди педиатров распространено такое понятие, как «ложная астма» – нехроническое состояние, при котором малыш страдает от регулярных приступов одышки или удушья. В отличие от настоящей астмы, оно успешно лечится при своевременном обращении, и менее чем через год после начала терапии ребенок получает возможность навсегда отказаться от ингалятора.
Теперь вы знаете, как проявляется астма на ранних стадиях, и легко сможете отличить астматический приступ от обычной одышки или приступа сухого кашля. Поделитесь статьей с друзьями и близкими, чтобы никто не пропустил первые симптомы этого опасного хронического состояния!
Какие препараты обычно назначают при бронхиальной астме. Какой основной алгоритм сейчас для этого применяется: лечение астмы в соответствии со ступенью болезни.
Ныне все больше и больше людей страдают бронхиальной астмой. В связи с этим способы лечения и лекарственные средства, которые для этого применяют, претерпевают изменения. Какие-то препараты вовсе исчезают из стандартного перечня назначений, другие же, напротив, доказывая свою эффективность, прочно занимают место в современных лечебных схемах.
Каждому из взрослых пациентов необходимо знать, какие группы препаратов против астмы сейчас наиболее востребованы, чтобы грамотно скорректировать состав своей домашней аптечки.
Практически все группы препаратов, применяемых при бронхиальной астме, оказывают тормозящее влияние на то или иное звено целостного механизма развития болезни. Остановимся на последнем несколько подробнее.
На схеме представлены основные участники реакции бронхов при бронхиальной астме
В основе возникновения симптомов болезни лежит преходящая разнокалиберная бронхообструкция, то есть временное сужение разных отделов бронхиального дерева, которое проявляется в неодинаковой степени.
Всё начинается с того, что на слизистую оболочку бронхов воздействует агент, к которому последняя обладает повышенной чувствительностью. Этот агент вызывает и поддерживает хроническое воспаление в ней. Микрососуды слизистой оболочки переполняются кровью, в воспалительный очаг мигрируют клетки воспаления, к которым относятся следующие:
- Тучные клетки
В гранулах тучной клетки находятся медиаторы воспаления
Клетки воспаления выделяют специфические вещества, которые именуются медиаторами воспаления, например, гистамин, лейкотриены. Эти вещества приводят к тому, что возникает спазм гладкомышечных клеток в стенках бронхов, что и сопровождается сужением просвета последних. Препараты, которые обычно применяют при бронхиальной астме, препятствуют этому процессу.
Сейчас в медицинском мире принята недавно разработанная концепция контроля бронхиальной астмы. Она предполагает, что лекарственные средства должны назначаться по ступени заболевания. Всего выделяют пять ступеней бронхиальной астмы. С каждой новой ступенью аптечка пациента получается наполненной больше на один препарат. Если заболевание протекает не слишком тяжело, пациенту достаточно использовать лекарственные средства по требованию, то есть лишь во время приступа.
Решающим звеном в определении ступени болезни у взрослых пациентов являются частота и степень тяжести приступов астмы.
- I ступень предполагает так называемое интермиттирующее течение болезни, иными словами, астма в таком случае именуется эпизодической. Это означает, что симптомы болезни, такие как одышку, кашель и хрипы, напоминающие свист, появляются у больного не более 1 раза в неделю. При этом приступы ночью случаются не более 2 раз в месяц. Между приступами симптомы заболевания и вовсе не беспокоят больного. Легкие, по данным спирометрии и пикфлуометрии, функционируют нормально.
- II ступень соответствует легкой персистирующей астме. Это означает, что симптомы болезни настигают пациента 1 раз в неделю или даже чаще, но не каждый день. Приступы по ночам случаются чаще, чем 2 раза в месяц. Во время обострения привычная активность пациента может быть нарушена. Данные пикфлуометрии таковы, что свидетельствуют о некотором нарастании чувствительности бронхов больного.
- III ступень соответствует персистирующей астме средней степени тяжести. Это означает, что симптомы болезни больной отмечает каждый день, обострения значительно нарушают его привычную активность и покой. Приступы по ночам случаются более 1 раза в неделю. Обычно пациент уже не может обойтись ни дня хотя бы без препаратов короткого действия.
- IV ступень соответствует тяжелой персистирующей астме. Это означает, что симптомы сопровождают больного ежедневно на протяжении всего дня. Болезнь накладывает серьезные ограничения на привычную активность пациента. По данным спирометрии обычно все показатели значительно снижены и составляют меньше, чем 60 % от должных, то есть нормальных для человека с такими же параметрами, как у конкретного больного.
- V ступень. Характеризуется крайне частыми обострениями и серьезнейшими отклонениями. Часто приступы возникают, как будто, без видимой причины, не один раз за день. Больной нуждается в активной поддерживающей терапии.
Препараты, которые обычно применяют при бронхиальной астме, имеют различные механизмы действия, степени эффективности и непосредственные показания для назначения. Рассмотрим основные средства, которыми должна быть представлена аптечка астматика.
Бронхолитики объединяют под своим названием все те средства, которые расширяют просвет бронхов, снимая бронхоспазм. К ним относят следующие препараты:
- Β-адреномиметики короткого действия.
Стимулируют рецепторы медиаторов адреналина и норадреналина. Вводятся обычно ингаляционно. Оказывают бронхорасширяющее действие. Примерами являются сальбутамол, фенотерол. - Β-адреномиметики длительного действия.
Вводятся также ингаляционно. Примерами являются формотерол, сальметерол. Применяют как базисную терапию, то есть постоянно. - Холинолитики или блокаторы М-холинорецепторов.
Холинолитики – это бронхолитики, которые мешают взаимодействию медиатора ацетилхолина с его рецепторами. Холинолитики назначаются также, чтобы уменьшить спазм мускулатуры бронхов.
Холинолитики можно представить примером ипратропия бромида (Спирива), так как это наиболее часто назначаемое средство среди последних. - Ксантины или препараты теофиллина.
Ксантины – это бронхолитики, которые являются производными вещества ксантина. - ГКС
Глюкокортикостероиды. Лекарственные средства этой группы являют собой вещества гормональной природы. Они противовоспалительные. Также оказывают противоаллергическое и противоотечное действие на слизистую оболочку бронхов. ГКС могут быть ингаляционными, то есть получаемыми пациентом через вдох. К ним относятся беклометазон, будесонид и флутиказон.
Вместе с тем, обычно при тяжелом течении заболевания, ГКС вводятся в организм больного системно. К системным ГКС относятся преднизолон, дексаметазон.
- Стабилизаторы мембран тучных клеток.
Препарат кромоглициевой кислоты
Препараты этой группы также противовоспалительные. Они оказывают влияние на тучные клетки, принимающие активное участие в воспалительных реакциях. Стабилизаторами мембран тучных клеток являются такие препараты, как кромоглициевая кислота, недокромил.
- Антагонисты лейкотриеновых рецепторов.
Лейкотриены – медиаторы воспаления, а антилейкотриеновые средства оказывают противовоспалительное действие. К препаратам этой группы относятся зафирлукаст и монтелукаст (Сингуляр).
- Моноклональные антитела к иммуноглобулину Е.
Препараты моноклональных антител относительно новые. Специфические антитела, которые связываются с иммуноглобулином Е и выводят его из аллергической реакции в том случае, если бронхиальная астма носит аллергический характер. Чтобы применять такие средства, факт аллергической природы астмы должен быть доказан, то есть подтвержден дополнительным исследованием уровня иммуноглобулина Е в крови больного.
Производятся за рубежом. В лабораторных условиях, обычно на мышах.
Муколитики, то есть отхаркивающие средства, скорее применяются не для лечения собственно заболевания, а для некоторого облегчения состояния больного в целом. Бронхи астматика продуцируют много густой стекловидной слизи, облегчение ее отделения, конечно, будет способствовать хорошему самочувствию и более свободному дыханию больного. Муколитики иллюстрируют такие препараты, как ацетилцистеин, амброксол.
На I ступени заболевания препараты необходимы больному лишь эпизодически, для остановки приступа, которые время от времени могут заканчиваться и самостоятельно. С целью купирования приступа заболевания ингаляционно применяют Β-адреномиметики короткого действия, сальбутамол или фенотерол.
На II ступени заболевания аптечка больного уже должна содержать в себе один базисный препарат. Базисные препараты принимаются постоянно. Они служат основой лечения. Обычно это противовоспалительные средства, которые благоприятно влияют на слизистую оболочку бронхов, уменьшая хроническое воспаление в ней. Базисными препаратами II ступени обычно являются ингаляционные ГКС или антилейкотриеновые средства. Также пациент продолжает применять бронхолитики короткого действия по требованию для купирования приступов болезни.
На III ступени болезни, наряду с β-блокатором короткого действия для купирования приступа, обычно применяют 2 базисных лекарства. Для достижения наилучшего эффекта для больного могут быть испробованы различные их комбинации. Одной из лучших считается комбинация низких доз ингаляционных ГКС с длительно действующими β-адреноблокаторами. Также хорошо сочетаются ингаляционные ГКС и антилейкотриеновые средства, как и на II ступени. Кроме того, могут быть назначены пролонгированные теофиллины в низких дозах, то есть теофиллины длительного действия. Такие препараты, как теопек или теотард.
Однако, эти препараты должны быть тщательно оттитрованы. Это означает, что применяют их начиная с минимальных доз, со временем доводя дозу до адекватной для конкретного пациента. Обычно теофиллины назначаются на ночь.
Важно помнить, что строжайшим противопоказанием к применению препаратов теофиллина является наличие у пациента мерцательной тахиаритмии.
Осложнения в таком случае могут быть весьма плачевны. Вплоть до остановки сердца.
На IV ступени болезни аптечка пациента должна содержать уже как минимум 3 базисных препарата. Например, это могут быть представители группы ингаляционных ГКС, группы β-блокаторов длительного действия, а также антилейкотриеновые препараты. Некоторые пациенты также принимают пролонгированные теофиллины на ночь. Для купирования приступа по-прежнему могут использоваться β-блокаторы короткого действия или холинолитики. Однако, последнее менее эффективны.
На V ступени заболевания состав аптечки астматика наиболее многочислен и разнообразен. Применяют всевозможные базисные препараты. Кроме ингаляционных ГКС, начинают использовать также и системные или пероральные ГКС, которые могут обладать массой побочных явлений. Также могут быть использованы моноклональные антитела к иммуноглобулину Е, если его повышенное содержание в крови и связь последнего с астмой доказаны.
Всякому астматику необходимо узнать, какие льготы, включая бесплатные лекарственные средства, ему могут быть предоставлены в связи с болезнью.
Конечно, льготы при бронхиальной астме связаны не только с выдачей лекарственных средств. Также существуют льготы, позволяющие получить бесплатные проезд и частичное проживание. Перечень, который составляют льготы астматика, достаточно разнообразен.
Льготы, касающиеся лечения, также включают в себя льготы по получению санаторно-курортных путевок. Пациент получает возможность бесплатно пройти ряд укрепляющих процедур, что также способствует более благоприятному течению его болезни.
Ныне медикаментозное лечение бронхиальной астмы приобрело определенную структурность. Рациональная фармакотерапия бронхиальной астмы заключается в лечении болезни в зависимости от ступени заболевания, которая определяется в процессе обследования больного. Новые стандарты такого лечения предполагают достаточно четкие алгоритмы назначения астматику различных групп препаратов. Несмотря на то, что среди взрослых пациентов нередко встречается астма IV или даже V ступени, обычно всё же удается облегчить состояние больного.
Практически все из взрослых пациентов имеют право на льготы в связи с болезнью. Состав этих льгот определяется соответствующими законами. Важно, что пациенты могут получить бесплатные препараты. Какие препараты можно получить, необходимо узнать у своего лечащего врача, ибо обычно лекарственные средства выдаются на базе лечебного учреждения.
Советуем почитать: Современные методы лечения бронхиальной астмы у взрослых и детей
Среди всех факторов можно отметить те, которые являются провокаторами приступа, а некоторые способны постоянно поддерживать воспалительный процесс в бронхах. У всех пациентов это сугубо индивидуально, но можно выделить следующие причины возникновения бронхиальной астмы у взрослых:
- Генетическая предрасположенность. Если в роду есть родственники, а тем более родители, страдающие этим заболеванием, то риск развития его у ребенка существенно повышается. Такая разновидность патологии носит атопический характер, довольно сложно проследить провоцирующие факторы.
- Воздействие вредных производственных факторов, к которым можно отнести: горячий или холодный воздух, химические вещества, пыль и многие другие.
- Наличие бронхита в хронической форме также может спровоцировать развитие астмы.
- Частые вирусные и бактериальные инфекции дыхательных путей.
- Неблагоприятная экологическая обстановка. Отмечено, что жители сел и деревень страдают этой патологией гораздо реже.
- Наличие вредных привычек и, в первую очередь, курение.
- Пылевые клещи, которые в огромном количестве присутствуют в домашней пыли. Где можно обнаружить также многие аллергены в виде шерсти животных, химических веществ. На улице добавляется еще пыльца растений.
- Медикаментозные средства, которые также довольно легко могут стать провокаторами развития заболевания.
Не у всех пациентов причины возникновения бронхиальной астмы одинаковы. Они устанавливаются в результате обследования, и только после этого назначается терапия.
Детский организм еще более уязвим по отношению к различным внешним и внутренним факторам, поэтому астма может развиться по многим причинам:
- Наследственная предрасположенность к аллергическим проявлениям. Если у одного из родителей имеется такая патология, то к здоровью малыша необходимо относиться внимательнее. Лучше сразу обговорить все с врачом, чтобы не допустить развития заболевания.
- Довольно часто у детей провокаторами развития астмы являются инфекционные заболевания дыхательных путей, частые ОРВИ, простуда, бронхит. Возбудители заболеваний легко изменяют слизистую оболочку бронхов, поэтому она становится легко восприимчивой к различным аллергенам.
- У детей часто причиной развития астмы являются различные аллергены, попадающие в организм. В первую очередь это пылевые клещи из домашней пыли, пыльца растений, шерсть животных, лекарственные препараты. У грудничков начинаться все может с пищевой аллергии.
- Если уже имеется предрасположенность к заболеванию, то спровоцировать приступ может физическое воздействие на организм: переохлаждение, резкие перепады температуры, усиленная физическая нагрузка. Заболевание довольно коварное астма. Причины возникновения психологические могут быть, когда у малыша приступ развивается на фоне стресса, испуга или волнения.
- Часто врачи рекомендуют родителям при наличии астмы у малыша сменить место жительства, потому что загрязненный городской воздух постоянно провоцирует новые приступы.
- Курящие родители, особенно, в присутствии ребенка, могут также стать виновниками развития данной патологии.
- У медиков есть такое понятие, как «аспириновая астма», которая возникает на «Аспирин». Сам препарат не относится к аллергенам, но провоцирует выделение веществ, которые вызывают спазм бронхов.
- Некоторые заболевания ЖКТ также могут стать причиной развития астмы. Сюда относятся: дисбактериоз, гастрит, нарушения стула.
При первых подозрениях на развитие заболевания, необходимо показать ребенка врачу.
Это коварное заболевание может мучить человека всю жизнь. Успешность терапии полностью зависит от своевременного обнаружения болезни. Поэтому очень важно уметь отличить первые звоночки, которые могут свидетельствовать о приближающейся патологии.
- Появление одышки или удушья, которые развиваются на фоне полного благополучия, например, ночью или во время покоя. Такое состояние может развиться после физической нагрузки, вдыхания табачного дыма или пыльцы растений. Самое главное, что приступ всегда развивается внезапно.
- Появление сухого кашля. Он часто сопровождает одышку и является непродуктивным. Человек хочет откашляться, но у него не получается.
- Поверхностное дыхание, при котором невозможно сделать полноценный выдох.
- При дыхании появляются хрипы свистящие, которые часто слышны даже человеку, стоящему рядом.
Все эти симптомы могут появляться на очень короткое время, а затем исчезать и долго не беспокоить, при этом совсем не важно, какие причины возникновения астмы у взрослых.
Уже было отмечено, что данное заболевание характеризуется своими периодическими приступами. Если диагноз уже подтвержден астма, причины возникновения выявлены, то каждый пациент должен быть готов к периодическому проявлению заболевания.
Несмотря на внезапность приступа, всегда можно отметить некоторые симптомы-предвестники:
- Появляется некоторое беспокойство.
- Раздражительность.
- Слабость.
- Может возникнуть сонливость и апатия.
- Тахикардия.
- Возможно появление тошноты и рвоты.
- Покраснение лица.
Все эти признаки могут наблюдаться за 2-3 дня до самого приступа.
Если предвестники приступа возникают в любое время, то сам приступ часто начинается ночью, хотя и не всегда. В дыхательном акте принимают участие многие группы мышц, можно наблюдать втягивание надключичных и подключичных пространств, что свидетельствует о трудностях с дыханием.
Дыхание шумное и на выдохе слышится тихий свист, температура тела остается в пределах нормы. Приступ может длиться до нескольких часов и имеет свои стадии с характерными симптомами:
- На первой стадии приступ протекает довольно легко, многие пациенты даже не обращаются к врачу, постепенно привыкая к дискомфорту. Дыхание шумное и слабое, хрипы не выслушиваются.
- На второй стадии заболевания приступ приводит к серьезному нарушению дыхания, которое может закончиться дыхательной недостаточностью. Пульс учащается, понижается артериальное давление, ухудшается общее состояние пациента. Может развиться гипоксическая кома.
- Третья стадия опасна полной декомпенсацией и довольно высоким риском летального исхода. Для этой стадии приступа характерно: прогрессирующая гипоксия, тахикардия, одышка и потеря сознания.
Постприступный период также имеет свои признаки:
- Общая слабость.
- Низкое артериальное давление.
- Постепенная нормализация дыхания.
- При выдохе еще могут прослушиваться хрипы.
Если причины возникновения астмы у взрослых выявлены, то с помощью инструментальной диагностики необходимо установить стадию заболевания, чтобы подобрать соответствующее лечение.
Иногда, даже самые опытные специалисты с трудом отличают бронхит от астмы. А ведь от этого зависит правильность терапии. Бронхит и бронхиальная астма имеют характерные отличия, которые представлены в таблице.
Заболевание протекает вяло с периодическими обострениями.
Течение характеризуется появлением внезапных приступов, при которых резко ухудшается состояние пациента.
Вирусы и бактерии, переохлаждение, кашель может быть спровоцирован физической нагрузкой.
Попадание аллергенов в организм, может развиться внезапный приступ после нагрузки.
Бывает только при тяжелом течении.
Каждый приступ характеризуется одышкой.
Является постоянным симптомом, даже в период ремиссии заболевания. Чередуется сухой и влажный кашель.
Кашель всегда сухой и всегда сопровождает приступ.
Периодически может повышаться.
Остается в пределах нормы.
Обычно только на первых этапах развития бронхиальной астмы и хронического бронхита имеются принципиальные отличия. Если патологии протекают длительное время, то их объединяют под общим названием «хроническое обструктивное заболевание легких».
Полностью избавить от такой патологии, как бронхиальная астма, народное лечение не сможет, но ослабить приступы и их частоту вполне ему под силу. Можно в домашних условиях использовать следующие рецепты:
- Использовать пыльцу ржи, которую необходимо собирать во время цветения. Необходимо приготовить настой из стакана пыльцы и 0,5 литра спирта, настоять 3 недели в темном месте и принимать до еды по чайной ложке.
- Хорошо зарекомендовал себя порошок имбиря. Надо 400 грамм настоять на 1 литре спирта 2 недели, процедить и принимать два раза в сутки по 1 ч. л.
- Дает свой эффект и использование прополиса. Необходимо взять 20 грамм сырья и залить 80 мл спирта, настоять 7 дней и процедить. Употреблять за 30 минут до еды по 20 капель, предварительно разбавив их водой или молоком.
Необходимо понимать, что использование народных методов лечения должно быть только после консультации с врачом. Не стоит заниматься самолечением, это чревато осложнениями и усугублением состояния.
Бронхиальная астма, причины возникновения которой могут быть любыми, — это серьезная патология, к которой не стоит относиться легкомысленно. Если при появлении первых предвестников заболевания посетить доктора, то справиться с недугом гораздо проще.
Что такое астма – ответ на этот вопрос хотели бы узнать многие люди, которые столкнулись с заболеванием и стараются узнать все о данной патологии. Бронхиальная астма — это заболевание дыхательных органов, возникающее у человека по определенной этиологии. Главным признаком, характеризующим болезнь на любом этапе ее развития, является удушье. Сегодня врачи выделяют бронхиальную, диспептическую и сердечную болезнь, которые наделены определенными симптомами и особенностями течения. Лечение астмы проводится под строгим контролем врача, поскольку патология нередко приводит к смертельному исходу пациента в результате полной закупорки дыхательных путей. Итак, что такое бронхиальная астма, и как определить ее развитие в организме?
Понятие бронхиальной астмы – это серьезное хроническое заболевание, развивающееся в дыхательных органах. Главные признаки астмы, по которым можно определить развитие болезни – одышка, кашель и удушье, сопровождающие астматика все время лечения. С древнегреческого языка болезнь переводится как «тяжелое или затрудненное дыхание». Болезнь была выявлена очень давно, еще во время жизни Гиппократа, поэтому сегодня лечение астмы достаточно эффективное и действенное.
Симптомы заболевания проявляют себя тогда, когда на клетки здорового человека, а именно эозинофилы, макрофаги и тучные клетки, происходит отрицательное воздействие разных отрицательных факторов. К примеру, к ним можно отнести аллергены, которые чаще всего вызывают появление патологии.
При поражении клеток высокая чувствительность организма вызывает сужение просвета органов дыхания, а именно бронхов. В таком случае, исходя из формы бронхиальной астмы в органах дыхания, начинает образовываться слизь, что закупоривает бронхи и ведет к плохому поступлению воздуха в полость легких. После этого человек начинает ощущать признаки бронхиальной астмы, одним из которых является сильный хрип. Кроме того, во время образования в бронхах слизи больной начинает постоянно кашлять и чувствовать сильную тяжесть в грудной клетке. Эти симптомы заболевания являются основными при течении болезни. Помимо этого, они явно характеризуют болезнь, и врач не сможет спутать эту болезнь с другими легочными заболеваниями.
Причины бронхиальной астмы сегодня бывают самыми разными – начиная от обыкновенной пыли и заканчивая постоянными стрессами и неврозами. Кроме того, все причины развития патологии можно разделить на два вида – внутренние и внешние.
Исходя из их вида, доктор назначает лечение бронхиальной астмы у взрослых, также обращая внимание на симптомы и форму болезни.
Можно ли вылечить астму? Сегодня этот вопрос интересует многих астматиков, кого атаковал бронхит.
На самом деле полностью побороть заболевание нетрудно, достаточно лишь соблюдать:
- схему лечения болезни;
- советы врача;
- посещать физиотерапевтические процедуры;
- поддерживать состояние организма при помощи народных методов.
Можно ли вылечить бронхиальную астму хронического типа? Можно, но для этого понадобится много усилий и времени.
Данный тест позволит вам определить, насколько сильно вы рискуете заболеть астмой?
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Вы человек достаточно активный, который заботится и думает о своей дыхательной системе и здоровье в целом, продолжайте заниматься спортом, вести здоровый образ жизни, и Ваш организм будет Вас радовать на протяжении всей жизни, и никакой бронхит вас не побеспокоит. Но не забывайте вовремя проходить обследования, поддерживайте свой иммунитет, это очень важно, не переохлаждайтесь, избегайте тяжелых физических и сильных эмоциональных перегрузок.
Вы находитесь в группе риска, стоит задуматься о вашем образе жизни и начать заниматься собой. Обязательна физкультура, а еще лучше начать заниматься спортом, выберите тот вид спорта, который больше всего нравится, и превратите его в хобби (танцы, прогулки на велосипедах, тренажерный зал или просто старайтесь больше ходить). Не забывайте вовремя лечить простуды и грипп, они могут привести к осложнениям на легких. Обязательно работайте со своим иммунитетом, закаляйтесь, как можно чаще находитесь на природе и свежем воздухе. Не забывайте проходить плановые ежегодные обследования, лечить заболевания легких на начальных стадиях гораздо проще, чем в запущенном виде. Избегайте эмоциональных и физических перегрузок, курение либо контакт с курильщиками по возможности исключите либо сведите к минимуму.
Так же рекомендуем ознакомиться с материалом о том почему возникает астма и как ее лечить.
Вы совершенно безответственно относитесь к своему здоровью, тем самым разрушая работу Ваших легких и бронхов, пожалейте их! Если хотите долго прожить, Вам нужно кардинально изменить все ваше отношение к организму. В первую очередь пройдите обследование у таких специалистов как терапевт и пульмонолог, вам необходимо принимать радикальные меры иначе все может плохо закончиться для Вас. Выполняйте все рекомендации врачей, кардинально измените свою жизнь, возможно, стоит поменять работу или даже место жительства, абсолютно исключите курение и алкоголь из своей жизни, и сведите контакт с людьми, имеющими такие пагубные привычки к минимуму, закаляйтесь, укрепляйте свой иммунитет, как можно чаще бывайте на свежем воздухе. Избегайте эмоциональных и физических перегрузок. Полностью исключите из бытового обращения все агрессивные средства, замените на натуральные, природные средства. Не забывайте делать дома влажную уборку и проветривание помещения.
Так же настоятельно рекомендуем ознакомиться с материалом о том почему возникает астма и как ее лечить.
Связан ли ваш образ жизни с тяжелыми физическими нагрузками?
- Да, ежедневно
- Иногда
- Сезонно (напр. огород)
- Нет
Как часто вы проходите обследование легких (напр. флюрограмму)?
- Даже не помню когда проходил последний раз
- Ежегодно, в обязательном порядке
- Раз в пару лет
Занимаетесь ли Вы спортом?
- Нет
- Да, профессионально и регулярно
- В прошлом было такое
- Да, любительски
Лечите ли вы ОРЗ, ОРВИ, грипп, бронхит и другие воспалительные или инфекционные заболевания?
- Да, у врача
- Нет, само проходит через какое-то время
- Да, занимаюсь самолечением
- Только если совсем плохо
Тщательно ли соблюдаете личную гигиену (душ, руки перед едой и после прогулок и т.д.)?
- Да, постоянно мою руки
- Нет, вообще не слежу за этим
- Стараюсь, но иногда забываю
Заботитесь ли вы о своем иммунитете?
- Да
- Нет
- Только при заболевании
- Затрудняюсь ответить
Болели ли у Вас родственники или члены семьи серьезными заболеваниями легких (туберкулез, астма, пневмония)?
- Да, родители
- Да, близкие родственники
- Нет
- Не могу точно сказать
Живете ли Вы или работаете в неблагоприятной окружающей среде (газ, дым, химические выбросы предприятий)?
- Да, живу постоянно
- Нет
- Да, работаю в таких условиях
- Ранее жили или работали
Пользуетесь ли Вы, либо ваши домочадцы источниками сильных запахов (аромасвечи, благовония и т.д.)?
- Довольно часто
- Редко
- Почти ежедневно
- Нет
Есть ли у Вас сердечные заболевания?
- Да, хронические
- Редко, но бывает и заболит
- Нет
- Есть сомнения, нужно обследование
Как часто вы находитесь в помещении с сыростью или запыленными условиями, плесенью?
- Постоянно
- Не нахожусь
- Ранее находился
- Редко, но бывает
Часто ли вы болеете ОРЗ, ОРВ?
- Постоянно болею
- Редко, не более 1 раза в году
- Часто, больше 2 раз за год
- Никогда не болею или раз в пятилетку
Есть ли у Вас или у кого-то из родственников сахарный диабет?
- Да, у меня
- Затрудняюсь ответить
- Да, у близких родственников
- Нет
Есть ли у вас аллергические заболевания?
- Да, одно
- Нет
- Не уверен, нужно обследование
- Да, даже несколько
Каков образ жизни Вы ведете?
- Сидячий
- Активный, постоянно в движении
- Малоподвижный
Курит ли кто-то у вас в семье?
- Да
- Нет
- Бывает иногда
- Раньше курили
- Да, курю регулярно
- Нет и никогда не курил(а)
- Редко, но бывает
- Ранее курил(а), но бросил(а)
Есть ли у Вас в доме приборы для очистки воздуха?
- Нет
- Да, постоянно меняю фильтры
- Да, иногда пользуемся
- Да, но за приборами не следим
Часто ли пользуетесь бытовой химией (чистящие средства, аэрозоли и т.д.)?
- Довольно часто
- Редко, по необходимость
- Постоянно, работа такая
- Не пользуюсь совсем
Бронхиальная астма, как показывают показатели ВОЗ (Всемирной организации здравоохранения), в настоящее время диагностируется у 4-10% населения планеты.
Чаще всего заболевание встречается у следующих народов:
Это обусловлено высоким содержанием в воздухе аллергических веществ, которые быстро вызывают астму и не дают с ней полностью «попрощаться». Такие аллергены попадают в воздух из-за морского воздуха, который постоянно приносит в населенные пункты разные аллергены, вызывающие серьезную опасность для здоровья. В России астма диагностируется у 7% взрослых людей и 10% детей.
Рост появления данного заболевания начался совсем недавно, когда стало строиться много заводов и фабрик, а все отходы — выбрасываться в атмосферу. Сегодня подхватить астму бронхов может любой человек, независимо от состояния здоровья и общего самочувствия. Важно заметить, что болезнь астма может появиться у людей, часто принимающих ненатуральные продукты или же ведущих малоподвижный ОЖ (образ жизни).
Люди, которые подверглись развитию данной патологии, хотели бы знать, как вылечить бронхиальную астму навсегда? Чтобы это сделать, необходимо обязательно выявить причину болезни, а также полностью устранить ее из организма. Только тогда удастся побороть заболевание путем приема лекарственных препаратов, при помощи ингаляций и физиотерапевтических процедур.
Рекомендуем прочитать! Перейди по ссылке: По мнению врачей – диагноз бронхиальная астма не является смертельным, однако он может существенно испортить жизнь любого человека. Поэтому всем людям важно знать причины возникновения астмы и основной признак развития патологии.
Принципы лечения бронхиальной астмы довольно разные, так как причин возникновения болезни сегодня насчитывается довольно много. Как упоминалось ранее, разделить их можно на два вида – внешние и внутренние.
К внешним причинам появления астмы относится:
- Пыль. Обыкновенная пыль имеет в себе немало разных частиц, к которым относятся частички кожи, цветочная пыльца, химические элементы, шерсть и так далее. Эти вещества считаются сильнейшими аллергенами, способными развить приступы заболевания.
- Плохая экология в стране. Люди, живущие в промышленных местностях, где всё буквально кишит химией, газами и частым изменением климата, подвержены болезням бронхов намного чаще, в отличие от жителей сел и деревень, где климат чистый и одинаковый. «Бытовая» и химическая астма лечится или нет? В данном случае все зависит от правильности лечения – если больной будет соблюдать все советы врача, а также правильно принимать лекарства, побороть болезнь получится довольно просто.
- Рабочая деятельность. Врачами было замечено, что люди, часто контактирующие с краской, лаками, штукатуркой и прочими принадлежностями, необходимыми для ремонта, в большей степени подвержены развитию аллергии. Также это относится и к иным химическим веществам – лакам для ногтей, средствам по уходу за собой и так далее.
- Курение. Постоянное вдыхание табачного дыма и смесей, из которых сделаны сигареты, ведет к нарушению целостности слизистой дыхательных органов. Как начинается астма в таком случае? Сначала человек чувствует недомогание и нарушение дыхания, а после к этому присоединяется боль в тяжесть в груди, а также сильный кашель. Важно заметить, что синдромы бронхиальной астмы, которая появилась в результате курения, являются самыми неприятными для человека.
- Стресс. Вылечить болезнь при частых стрессах и нервных срывах не получится, так как органы дыхания и ЦНС (центральной нервной системы) тесно связаны между собой. В результате постоянных стрессов организму становится трудно справляться с отрицательным действием аллергенов, поэтому бронхиальная астма способна развиться достаточно быстро.
- Неправильное питание. Как это ни странно, но несбалансированное питание вызывает быстрое появление астмы. Дело в том, что блюда при минимальной термальной обработке насыщают организм большим количеством полезных веществ, что предотвращает астму бронхов. Также, чтобы заболевание не настигло людей, необходимо принимать как можно больше витаминов и минералов.
К внутренним причинам появления болезни относится только наследственность. Если у одного из родителей наблюдается астма, у ребенка в 30% случаев заболевание также проявится.
Причем неважно, какой будет его возраст, ведь патология может начать свое развитие как в детском, так и во взрослом возрасте.
При диагнозе астма первые признаки и симптомы у взрослых показывают человеку о том, что в организме началось развитие опасной болезни, вызывающей большое количество проблем для человека. В первую очередь, к ним относится нарушение нормального и здорового дыхания, что значительно усложняет существование в современном мире.
Как лечить бронхиальную астму? Для начала больному нужно правильно обнаружить симптомы заболевания и только потом приступать к их немедленному устранению.
Часто первые симптомы астмы бывают схожими с ВСД (вегето-сосудистой дистонией) и прочими заболеваниями, поэтому человек должен знать наверняка о начале течения бронхиальной астмы. Для начала нужно отметить, что ночью и с утра признаки патологии значительно усиливаются.
К первым симптомам астмы, развивающимся на начальной стадии болезни, относятся:
- крапивница;
- одышка – особенно часто она появляется после выполнения физической нагрузки;
- хрипение во время совершения дыхания;
- кашель – сначала сухой, а через пару дней с примесями мокроты;
- постоянное чихание;
- удушье;
- чувство тяжести в грудной клетке;
- ортопноэ.
При наличии таких признаков больному важно обязательно обратиться к врачу, особенно если такие симптомы появляются и исчезают на небольшой промежуток времени. Ведь через 1-2 недели отсутствия лечения заболевание перейдет в хроническую форму, наиболее опасную для здоровья и состояния органов дыхания.
Как вылечить астму навсегда и как ее обнаружить? Для этого нужно вовремя принять меры по лечению заболевания, чтобы бронхит поразил минимальную площадь бронхов.
К основным симптомам развития астмы бронхов относится:
- недомогание;
- постоянная слабость;
- дыхание при бронхиальной астме становится трудным и прерывистым;
- хрипение при каждом вдохе;
- сильные боли в голове;
- боли во всех отделах грудной клетки.
Как избавиться от астмы в таком случае? Для этого следует обратиться к доктору, который проведет диагностические мероприятия и назначит правильное и эффективное лечение.
Как определить астму при ее тяжелом течении? Для этого надо обнаружить у пострадавшего определенные признаки.
Среди часто бывающих симптомов можно выделить следующие:
- нарушение работы сердца;
- изменение пульса до 90 ударов, а при течении приступа до 130 ударов;
- сложности с совершением дыхания;
- посинение кожного покрова (особенно сильно это видно в верхней части тела);
- сонливость;
- растрескивание ногтей и их сильное отслаивание;
- увеличение объема сердца;
- появление кожных болезней, а именно – дерматиты, ринит, псориаз, экзема.
Лечится ли бронхиальная астма в таком случае? Да, но для этого больному придется пройти серьезный терапевтический курс лечения, который длится не один месяц.
Рекомендуем прочитать! Перейди по ссылке: Кроме того, бронхиальная астма, лечение которой в первую очередь будет направлено на устранение симптомов болезни, должна обязательно поддаваться всем методам лечения – только тогда удастся избежать ее рецидивов.
Бронхиальная астма, причины возникновения которой зависят от этиологии заболевания, делится на несколько видов.
- Экзогенная патология. Ее развитие характеризуется проникновением в органы дыхания определенных видов аллергенов, к которым относится шерсть животных, пылевой клещ, плесень и так далее. В таком случае астма, признаки которой будут хорошо заметны, требует обязательно выведения аллергена и организма, а также скорого лечения.
- Эндогенная патология. В данном случае развитию признаков способствует инфекция, протекающая в организме, холодные потоки воздуха, физические нагрузки, стрессы и так далее. Как распознать астму эндогенного генеза? Больному нужно внимательно оценить свое здоровье, а также следить за давлением, которое даже во время отсутствия приступа держится на высокой отметке.
- Смешанный генез. В данном случае приступ появляется в результате одновременно атаки организма внешними и внутренними факторами.
Что за диагноз — астма, и что это такое, теперь стало понятно. Но как определить течение болезни в организме, если признаки астмы у взрослого человека схожи с иными заболеваниями дыхательных путей? Для этого на ранних стадиях развития патологии врач назначает проведение диагностических процедур, при помощи которых удастся определить степень, форму и вид патологии, а также выявить общее состояние больного.
Бронхиальная астма, симптомы и лечение которой играют важную роль при течении патологии, требует проведения всех диагностических процедур.
Астма у взрослых диагностируется следующим образом:
- врач учитывает анамнез и общие жалобы больного;
- проводится физикальное обследование организма;
- спирометрия, оценивающая объем легких и скорость выхода и вдоха при наличии болезни у взрослого человека;
- рентген грудного отдела, позволяющий точно выявить бронхиальную астму у взрослых;
- проведение диагностических методов для выявления аллергена – для этого выполняются кожные, назальные и ингаляционные пробы, а также аллергосорбентный тест);
- исследование мокроты и крови на выявление в них эозинофилов и прочих элементов;
- проведение компьютерной томографии;
- ЭКГ (электрокардиография).
Зная причины астмы, побороть заболевание получится достаточно быстро. Тем более что диагноз бронхиальная астма в большинстве случаев считается полностью излечимым заболеванием.
Астма – как ее побороть, как проявляется заболевание, и какими способами ее можно вылечить? Лечение астматических проявлений любой степени тяжести, которые сопровождаются удушьем, кашлем и иными признаками, должно обязательно проводиться комплексно. Как избавиться от бронхиальной астмы?
Для этого необходимо соблюдать следующие терапевтические методы:
- Медикаментозное лечение, при помощи которого вылечить астму бронхов получится достаточно быстро. Чтобы избавиться от астмы навсегда, врач назначит пациенту противовоспалительное и поддерживающее лечение, при помощи которого восстановится дыхательная активность, а также пропадут иные симптомы заболевания.
- Исключение из жизни больного аллергенов и прочих факторов, вызывающих развитие заболевания.
- Соблюдение диеты. Лечение у взрослых бронхиальной астмы можно легко проводить при помощи диеты, которая позволит нормализовать общее состояние здоровья, а также насытить организм полезными веществами и компонентами. Какую именно следует соблюдать диету, необходимо узнать у лечащего врача.
- Общее укрепление здоровья. Если часто возникает приступ бронхиальной астмы, необходимо соблюдать определенные методы лечения, заключающиеся в поддержании здоровья человека.
Лечение патологии стоит проводить только комплексно, иначе оно не сможет полностью восстановить состояние бронхов, а также устранить их спазм.
Если хоть один пункт из вышеуказанного алгоритма не будет соблюден, лечение будет не столь эффективным, поскольку патологические процессы будут продолжать развиваться в организме. Избавляемся от заболевания при помощи лекарственных препаратов:
Такие препараты активно используют при лечении легкой и средней степени болезни, а также применяют при проведении профилактики. Данные гормоны понижают количество лейкоцитарных клеток в организме, которые увеличиваются в результате попадания в организм аллергенов. Также глюкокортикостероиды замедляют течение болезни, снимают побочные эффекты и используются в роли ингаляции. Если появляется патология, больному назначают Сингуляр или Аколат.
Эти лекарства даются любым больным с проявлением патологии. Принцип действия данной группы препаратов заключается в создании мощной блокировки связей, происходящих между клетками, которые способны проникнуть в полость бронхов и вызвать отек их слизистой. Иными словами, они не увеличивают количество бронхиального секрета, а наоборот, понижают количество мокроты и очищают бронхи от слизи.
- Сегодня врачи назначают такие лекарства, если проявляются симптомы болезни: Монтелукаст, Пранлукаст и Зафирлукаст.
- Кромоны.
Такие лекарства требуются при начале развития заболевания, однако их прием требуется совсем немного времени, поскольку через 7-14 дней больному назначается терапия глюкокортикостероидами. К кромонам относится Тайлед и Интал (врачи говорят, что будем принимать эту группу лекарств столько времени, сколько того требует лечение конкретной формы болезни).
Для чего нужны ксантины? Эта группа лекарств используется для устранения приступов болезни. В основном ксантины применяются для усиления лечебного эффекта. Особенно часто эти лекарства используются ночью или утром, когда приступы болезни могут проявиться чаще и сильнее всего.
Если приступы появляются слишком часто и такие появления слабо поддаются лечению, врачи назначают пострадавшему ингаляции на основе глюкокортикостероидов, АСИТ (аллергенспецифическую иммунотерапию), моноклональные антитела и так далее. Бывает, пациенту могут назначаться сразу несколько лекарств, чтобы улучшить общее состояние больного и быстрее избавиться от заболевания.
Также появляющийся приступ бронхита можно побороть при помощи:
- ингаляторов на основе целебных растений и трав или же просто горячей воды;
- проведения массажа для лучшего отхождения мокроты;
- приема народных рецептов, среди которых есть легкие варианты лечения.
В таком случае болезнь бронхов будет менее часто проявляться, а также беспокоить пациента неприятными симптомами болезни.
Бывает, что лечение патологии проводится в стационарных условиях – в таком случае врачи будут смотреть за состоянием пациента и давать ему выписанные врачом лекарственные препараты.
Данный тест поможет вам определить, есть ли у вас астма.
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Сейчас с вашим здоровьем все в порядке. Не забывайте так же хорошо следить и заботиться о своем организме, и никакие болезни вам будут не страшны.
Симптомы которые вас беспокоят указывают на то, что в вашем случае очень скоро может начаться развитие астмы, или же это уже начальная ее стадия. Мы рекомендуем вам обратиться к специалисту и пройти медицинское обследование во избежание возникновения осложнений и вылечить болезнь на чальной стадии. Так же рекомендуем ознакомиться со статьей о том почему возникает астма и как ее вылечить.
В вашем случае наблюдаются яркие симптомы астмы! Вам необходимо срочно обраться к квалифицированному специалисту, только врач сможет поставить точный диагноз и назначить лечение. Так же рекомендуем ознакомиться со статьей о том почему возникает астма и как ее вылечить.
Беспокоит ли вас сильный и мучительный кашель?
Возникает ли у вас кашель когда вы находитесь на холодном воздухе?
- Да, причем очень сильный
- Да, но не сильный
- Нет
Беспокоит ли вас отдышка при которой становится сложно выдыхать и сковывается дыхание?
- Да, такое часто бывает
- Бывает изредка
- Нет
Замечали ли вы за собой свистящие хрипы во время дыхания?
- Да, довольно часто
- Изредка
- Нет
Возникают ли у Вас приступы удушья?
- Да, довольно часто
- Бывает, но редко
- Не замечал(а) за собой такого
Часто ли вас беспокоит непродуктивный кашель?
- Довольно часто
- Бывает изредка
- Не бывает
Часто ли у вас поднимается артериальное давление?
- Довольно часто
- Бывает иногда
- Не часто
- Не бывает
Часто ли у вас возникают болезненные ощущения в области сердца?
- Да, очень часто
- Бывает иногда
- Редко
- Не бывает
Часто ли вас беспокоят панические приступы страха смерти?
- Да, очень часто
- Бывает иногда
- Достаточно редко
- Не бывает
Часто ли у вас воспаляется слизистая носовой полости?
- Да, бывает часто
- Бывает иногда
- Бывает изредка
- Не бывает такого
Часто ли у вас возникают болевые ощущения в грудной клетке?
- Да, возникают довольно часто
- Бывает иногда
- Бывает довольно редко
- Не возникает
Этиология.
При этой форме астмы сенсибилизацию вызывают аллергены животного и растительного происхождения, а также некоторые химические вещества. Обычно эти аллергены попадают в организм ингаляционным путем и называются поэтому ингалянтами. Пищевые и паразитарные аллергены могут вызывать сенсибилизацию гематогенным путем, но этот вариант встречается редко.
Наиболее часто встречающиеся ингаляционные аллергены, вызывающие атопическую бронхиальную астму:
- домашняя пыль (у 90% больных этой формой заболевания) и клещи,
- Dermatophagoides,
- волосы и перхоть человека,
- шерсть и перхоть животных (особенно лошади, кошки, хомяка, морской свинки),
- перо птиц, частички тел насекомых,
- сухой корм для аквариумных рыбок (дафния),
- пыльца растений (поллиноз),
- споры грибов (особенно плесневелых грибов),
- хлопковая пыль, разные виды муки,
- инсектициды,
- лекарственная пыль и аэрозоли,
- соли платины, хрома, никеля, кобальта и других металлов,
- зерна кофе и какао (необработанные), касторовые бобы, лен, люцерна, древесная пыль, ликоподий,
- нарциссы, тюльпаны (сок, ароматические вещества, пыльца),
- протеазы (бактериальные и растительные),
- некоторые лекарственные препараты (чаще всего антибиотики и ферменты).
- эпоксидные смолы, фталевый ангидрид, формалин, этилендиамин.
Как показывают многочисленные исследования ученых, в развитии атопической бронхиальной астмы наследственность играет относительную роль. Однако до конца не ясно какие свойства организма наследуются.
Патогенез.
Считалось, что в основе атопической формы бронхиальной астмы лежит реагиновый механизм. В 1968 г. J. Pepys и соавт. высказали предположение, что при сенсибилизации некоторыми аллергенами (домашней пылью, спорами грибов) нарушение бронхиальной проходимости может быть вызвано включением не только реагинового механизма, но и иммунокомплексного типа повреждения тканей. В последующем это было подтверждено рядом авторов (Пыцкий В. И., Артомасова А. В., 1980; Turner-Warwick М., 1978; Fuchs Е., 1981).
Самые частые причины, вызывающие и провоцирующие инфекционную астму, особенно тяжелую, требующую госпитализации являются респираторные инфекции. Много лет считалось, что причиной астмы в этих случаях является бактериальная инфекция респираторного аппарата, а патогенез связывали с сенсибилизацией бронхиального дерева к патогенным и непатогенным бактериям, населяющим дыхательные пути. Эту точку зрения и сейчас нельзя считать окончательно отвергнутой, хотя она не дает ответа на вопрос — каким образом бактериальная аллергия замедленного типа, которую можно выявить у больных кожными тестами, формирует бронхоспазм.
Исследования последних лет показали, что астму часто могут вызывать респираторные вирусы.
Это респираторно-синтициальный вирус, вирус парагриппа, а также микоплазма. Симптомы астмы, как правило, появляются одновременно с симптомами инфекции и остаются после выздоровления, обостряясь при следующей инфекции, вызванной не обязательно тем же вирусом.
D. W. Empay с соавт. (1976) предполагает, что причиной бронхоспазма является поражение вирусом эфферентных зон вагусного бронхоконстрикторного рефлекса. Известно, что вирус гриппа вызывает слущивание эпителия до базальной мембраны, продолжающееся до 3 нед. Высказываются предположения о бета-адреноблокирующем действии некоторых вирусов, а также бактерий (коклюшная палочка, Haemoph. influenzae).
Предполагают и следующие варианты развития бронхиальной астмы при инфекции:
- инфицирование бактериями бронхиального дерева приводит к формированию бактериальной аллергии, которая неизвестным пока механизмом вызывает приступы астмы;
- воспаление бронхов любой этиологии облегчает проникновение в ткани неинфекционных аллергенов, при этом инфекция выступает как «проводник» неинфекционной сенсибилизации. Именно поэтому больные атопической астмой нередко связывают начало заболевания с респираторной инфекцией;
- снижение резистентности к инфицированию слизистой оболочки бронхов при неинфекционной астме повышает склонность больных астмой к респираторным инфекциям (сенсибилизация как «проводник» инфекции). Две последние возможности объясняют относительную частоту «смешанных» форм заболевания.
Как известно, основная особенность бронхиальной системы больного астмой — ее выраженная гиперреактивность на многие раздражители аллергического и неаллергического (неспецифического) происхождения.
К последним относятся многочисленные химические вещества, особенно обладающие резким запахом, с которыми больной может контактировать в быту или на производстве.
Типичные неспецифические раздражители, вызывающим приступы у многих больных любой формой астмы:
- запахи духов, масляной и нитрокрасок, канифоли, горелого масла, выхлопных газов, сернистого газа, бензина, растворителей (ацетона) и др.;
- так называемую инертную пыль, вызывающую механическое раздражение дыхательных путей;
- холодный (реже горячий) воздух;
- форсированное дыхание, смех;
- физическую нагрузку;
- изменения погоды, особенно падение барометрического давления, дождь, ветер, снег, похолодание.
Отчасти этим объясняются типичные обострения любой формы астмы, кроме пыльцевой, ранней весной и поздней осенью.
Большую роль играют психогенные факторы. Клинические наблюдения показывают, что у многих больных астмой существует прямая связь психогенных стимулов и приступов удушья. Выделяют особый «астматический» тип личности. Влияние психогении на проявления астмы доказано в последние годы многочисленными наблюдениями. Прототипом таких исследований были наблюдения П. И. Буля (1967), который показал, что приступ удушья у больного астмой можно вызвать и купировать гипнотическим внушением. Психогенные раздражители, вызывающие или усиливающие приступы астмы, различны. Острые тяжелые стрессовые ситуации скорее склонны приводить к временной ремиссии, что связывают с усилением секреции кортикостероидов. Ухудшение течения астмы особенно часто связано с хроническими психотравмами (неурядицы в семье, неудовлетворенность профессиональной деятельностью и т. д.).
КЛИНИЧЕСКАЯ КАРТИНА БРОНХИАЛЬНОЙ АСТМЫ.
Клинические критерии любой формы бронхиальной астмы:
- приступы удушья с затруднением выдоха, сопровождающиеся характерной аускультативной картиной — удлинением выдоха и сухими высокого тембра хрипами над всей поверхностью грудной клетки, слышимыми на расстоянии; при исследовании функции внешнего дыхания во время приступа определяется обструктивный тип нарушения дыхания; степень обструкции может меняться спонтанно и под влиянием лечения;
- частое сочетание с аллергической или полипозно-аллергической риносинусопатией;
- более или менее выраженная эозинофилия крови и мокроты;
- выраженная реакция на симпатомиметики — ликвидация или значительное облегчение затрудненного дыхания и прирост показателей функции внешнего дыхания (ФЖЕЛ или мощности выдоха) на 20% и более;
- повышенная чувствительность бронхов к биологически активным веществам — ацетилхолину, гистамину и др.
Клинические особенности основных форм астмы.
В семейном анамнезе более чем у 50% больных Атопической формой бронхиальной астмы выявляются астма или другие атонические болезни. В личном анамнезе также часты проявления атопии — ринит, атопический дерматит, крапивница и отек Квинке. Заболевание обычно начинается в детстве или юности.
Основной признак астмы — приступ удушья — имеет при этой форме некоторые особенности. Часто ему предшествуют продромальные симптомы: зуд в носу, заложенность носа, зуд в носоглотке и некоторых участках кожи — в области подбородка, шеи, межлопаточной области. Многие больные жалуются на ощущение давления в области грудины. Приступ начинается с сухого кашля, затем быстро развивается картина экспираторного удушья различной тяжести. Приступ обычно удается быстро купировать симпатомиметиками или эуфиллином, и он заканчивается кашлем с выделением небольшого количества светлой вязкой мокроты. Вне приступа больной чувствует себя хорошо, аускультативные симптомы ликвидируются полностью.
Очень характерным признаком атопической астмы в первые месяцы и годы ее развития является наступление ремиссии при прекращении контакта со специфическим аллергеном. Оно может быть естественным, например при пыльцевой астме вне сезона пыления соответствующих растений, или искусственным (удаление больного из дома при бытовой аллергии или прекращение профессионального контакта при профессиональной астме). Быстрое наступление ремиссии в таких случаях носит название эффекта элиминации. Со временем эффект элиминации часто исчезает, по-видимому, в связи с гиперреактивностью бронхов на неспецифические раздражители.
Для атопической астмы характерно относительно легкое течение с поздним развитием осложнений. Астматический статус развивается редко. Приступ в большинстве случаев удается купировать с помощью бета-адреностимуляторов и эуфиллина. Нередко бывают спонтанные ремиссии, которые могут продолжаться несколько лет. Признаки инфекционного поражения верхних дыхательных путей и бронхов, как правило, отсутствуют, хотя присоединение вторичного воспалительного процесса, конечно, не исключается. Характерно сочетание астмы с аллергическим риносинуситом без полипоза.
Имеются различия в клинической картине неинфекционно-аллергической формы бронхиальной астмы в зависимости от типа аллергического механизма повреждения тканей, участвующего в патогенезе. Астматическая реакция III типа протекает более тяжело, корригируется с большим трудом и часто требует применения кортикостероидов.
Инфекционная форма бронхиальной астмы чаще начинается в возрасте после 30 лет.
Атопические заболевания в семье встречаются редко, хотя собственно астма у родственников, по данным исследований, в этой группе больных встречается почти с такой же частотой, как и у больных атопической астмой (около 15% случаев). Начало болезни всегда связано с инфекционными заболеваниями респираторного аппарата, чаще вирусными. Последующие обострения также часто провоцируются острыми респираторными инфекциями или обострением хронических инфекций (синусит, бронхит, пневмония).
Приступ удушья при этом типе заболевания обычно отличается меньшей остротой развития, пролонгированностью, менее четким и быстрым ответом на р-адреностимуляторы. После купирования приступа при аускультации остаются жесткое дыхание с несколько удлиненным выдохом, сухие низкого тембра хрипы, при наличии воспалительного экссудата в бронхах — влажные незвонкие хрипы. Часто, но далеко не всегда, симптомы астмы сочетаются с симптомами хронического бронхита, постоянным кашлем с отделением значительного количества слизисто-гнойной мокроты, частым субфебрилитетом.
У больных инфекционной формой астмы чаще встречается тяжелое течение болезни. Значительно быстрее развиваются осложнения: эмфизема легких, пневмосклероз, хроническая дыхательная недостаточность, легочное сердце с хронической сердечной недостаточностью. Лечение этих больных более трудное, чем лечение больных атопической астмой. Характерно сочетание с полипозно-аллергическим риносинуситом.
Сочетание бронхиальной астмы, рецидивирующего полипоза носа и придаточных пазух, непереносимости ацетилсалициловой кислоты (аспирина) и других нестероидных противовоспалительных препаратов носит название астматической триады, или «аспириновой» астмы.
Болеют чаще взрослые старших возрастных групп, хотя синдром встречается и у детей. Заболевание обычно начинается круглогодичным полипозным риносинуситом. Больные неоднократно подвергаются полипэктомии; полипы склонны быстро рецидивировать. Затем, чаще непосредственно после очередной полипэктомии, начинается бронхиальная астма, и только после этого больные замечают, что прием ацетилсалициловой кислоты, амидопирина и других производных пиразолона вызывает у них часто тяжелую реакцию в виде приступа удушья и обострения ринита. Реакция развивается в течение 15 мин, иногда позже (до 2 ч), после приема препарата. Описаны летальные исходы. Нередко реакции возникают после приема теофедрина или антастмана, которые содержат амидопирин.
Возможно и тяжелое течение астматической триады. У больных этой группы практически отсутствуют атопические болезни. Полипэктомии у них часто ведет к тяжелому обострению заболевания. Эти больные не переносят не только ацетилсалициловую кислоту и пиразолоны, но и другие нестероидные противовоспалительные препараты — индометацин, бруфен, а также желтый краситель тартразин, применяемый в пищевой и фармацевтической промышленности.
Астматическая триада встречается не так уж редко, составляя около 8% всех заболеваний астмой. По теории группы польских ученых (Szczeklik A. et al., 1975, 1976) возникновение тяжелого бронхоспазма у больных с астматической триадой связано с приемом препаратов, блокирующих синтез простагландинов.
Лекарственные средства, абсолютно противопоказанные больным астматической триадой:
- ацетилсалициловая кислота и все препараты, ее содержащие;
- все производные пиразолона: амидопирин, анальгин, бутадион, реопирин и все комбинированные препараты, их содержащие, в том числе теофедрин, антастман, баралгин;
- индометацин, бруфен;
- мефенамовая кислота;
- все новые противовоспалительные препараты с антипростагландиновым действием;
- любые таблетки в желтой оболочке (тартразин!).
В последние годы особое внимание уделяется связи бронхоспастических реакций с физической нагрузкой. Многие больные астмой в периоды обострения отмечают приступы удушья при небольших физических нагрузках. Однако у определенной группы больных физическая нагрузка является единственной или основной причиной астматических приступов. АВФН чаще встречается у детей, причем дети могут не замечать этой связи. Если обычная бронхоспастическая реакция у больного с предшествующим нарушением бронхиальной проходимости развивается во время нагрузки, то для АВФН характерно развитие реакции сразу после окончания нагрузки или в течение ближайших 10 мин.
Приступы редко бывают тяжелыми, продолжаются 5—10 мин (иногда затягиваются до часа) и проходят спонтанно или купируются р-адреностимуляторами. Особенно часто провоцируют бронхоспазм бег, игра в футбол, баскетбол. Менее опасен подъем тяжестей. Хорошо переносится плавание: этот вид спорта можно разрешать больным астмой с нетяжелым течением. Обследование больных АВФН показало, что в первые минуты физической нагрузки развивается некоторая бронходилатация и только после окончания — бронхоспазм.
Существует точка зрения насчет механизма АВФН, что ведущим в формировании бронхоспазма является раздражение эффекторных окончаний блуждающего нерва. Это отчасти подтверждается тем, что аэрозоли атропина предупреждают АВФН, а также тем фактом, что у всех больных этой формой заболевания ацетилхолиновый тест положителен. Рефлекс может быть вызван, в частности, потерей тепла легкими в связи с форсированным дыханием.
Для диагностики АВФН рекомендуется следующий простой тест, который можно проводить в поликлинических условиях в стадии ремиссии заболевания и при отсутствии противопоказаний со стороны сердечно-сосудистой системы.
Больной не должен принимать бронхоспазмолитиков и интала в течение 12 ч до исследования. Регистрируют исходные клинические данные (аускультация легких, частота пульса) и показатели пневмотахометрии. Затем дают физическую нагрузку — свободный бег или приседания до тех пор, пока частота пульса не достигнет 140—150 в 1 мин у взрослых и 170—180 в 1 мин у детей. Сразу после окончания упражнения и через 5, 10, 15 и 20 мин снова проводят физическое обследование и пневмотахометрию. При снижении мощности выдоха на 20% и более тест считается положительным.
Хотя тяжелые приступы после физической нагрузки бывают редко, надо иметь наготове все необходимое для купирования приступа. В специализированных учреждениях применяют велоэргометрию и более точные методы регистрации бронхиального сопротивления. Тест с физической нагрузкой может быть использован в сомнительных случаях для дифференциальной диагностики. При положительном тесте нет необходимости проводить ингаляционную провокацию с ацетилхолином. Отрицательный результат теста не исключает диагноза бронхиальной астмы. Тест позволяет получить некоторые количественные характеристики реакции, а также подобрать лекарства, которые предотвращают развитие АВФН.
ДИАГНОЗ БРОНХИАЛЬНОЙ АСТМЫ.
Кроме анамнеза и характерной клинической картины, для диагностики астмы имеют определенное значение некоторые общеклинические и специальные исследования.
Анализ крови.
При общем анализе крови, как правило, обнаруживается эозинофилия — умеренная при атопической форме (до 10%) и высокая при инфекционной (до 20%).
При биохимическом анализе крови возможно увеличение альфа-2- и гамма-глобулинов, сиаловых кислот, гаптоглобина, фибриногена, серомукоида.
В крови повышается концентрация иммуноглобулина G (Ig G) и снижается количество Т-супрессорных лейкоцитов, что показывает иммунологический анализ крови.
Для определения того, вызвана ли бронхиальная астма повышенным количеством иммуноглобулина Е (Ig E), проводят кожное тестирование. Определение общего количества иммуноглобулина Е может быть использовано для дифференциальной диагностики аллергической и неаллергической астмы
Анализ мокроты.
В мокроте при обеих формах микроскопическое исследование выявляет много эозинофилов, кристаллы Шарко — Лейдена, иногда — спирали Куршмана. Нейтрофильные лейкоциты в больших количествах обычны при инфекционной форме. При биохимическом исследовании мокроты находят кислые мукопротеины и гликозаминогликаны (мукополисахариды), которые делают мокроту вязкой, а при инфекционном воспалении обнаруживают дезоксирибонуклеиновую кислоту.
Рентгенологическое исследование органов дыхания при атопической астме часто в течение первых нескольких лет во внеприступном периоде не выявляет каких-либо изменений. В момент приступа регистрируются признаки острой эмфиземы: повышенная прозрачность легких, фиксация грудной клетки в инспираторной позиции, горизонтальное расположение ребер, расширение межреберных промежутков, низкое стояние диафрагмы.
При инфекционной астме на протяжении первого года болезни рентгенологически, как правило, выявляются признаки хронического бронхита с перибронхиальным пневмосклерозом и эмфиземы легких, на рентгенограммах придаточных пазух носа также могут быть выявлены некоторые признаки, дифференцирующие формы астмы.
При атопической астме обычно отмечается пристеночное затемнение, отражающее отек слизистой оболочки, при инфекционной — часто выявляются односторонние гомогенные затемнения при гнойных синуситах или признаки полипоза верхнечелюстных и решетчатых пазух. Признаки легочного сердца на ЭКГ гораздо раньше формируются при инфекционной форме астмы.
Функциональные методы исследований.
Функциональное исследование внешнего дыхания помогает установить не столько форму болезни, сколько степень нарушения бронхиальной проходимости и связанные с этим нарушения газообмена.
Из методов исследований функций внешнего дыхания (ФВД) проводят спирографию и пневмотахиметрию.
Измеряют дыхательный объем (ДО), жизненную емкость легких (ЖЕЛ), объем форсированного выдоха (ОФВ), максимальную вентиляцию легких (МВЛ), отношение объема форсированного выдоха за 1 с к жизненной емкости легких, выраженное в процентах (индекс Тиффно, ИТ).
В качестве очень простого метода диагностики астмы можно рекомендовать тест с бета-симпатомиметиком (астмопент, алупент, беротек), особенно у больных без резко выраженных осложнений (эмфиземы легких, пневмосклероза, дыхательной и сердечной недостаточности).
С помощью пневмотахометра регистрируется мощность выдоха; в качестве исходного принимается максимальное из трех измерений. Затем больному дают вдохнуть одну дозу препарата из дозированного ингалятора, после чего через 5; 15 и 20 мин снова производят пневмотахометрию. Если мощность выдоха при этом повысилась на 20% и более, можно почти с уверенностью ставить диагноз астмы. Отрицательный тест в фазе клинической ремиссии при хорошем исходном показателе не дает оснований отвергать диагноз.
В сомнительных случаях он может быть подтвержден или отвергнут при помощи теста с ацетилхолином, который можно проводить только в фазе ремиссии или при легких клинических проявлениях болезни. Как говорилось выше, повышенная реактивность бронхов к биологически активным веществам — уникальный признак астмы, который может быть выявлен при изучении реакции бронхов на эти вещества. Чаще применяют ацетилхолин (или метахолин) в аэрозоле
Методика проведения ацетилхолинового теста.
Растворы ацетилхолина приготавливают непосредственно перед исследованием в концентрациях 0,001 %, 0,01 %, 0,1 %, 0,5% и 1%.
На спирографе записывают кривую форсированного выдоха и высчитывают исходный коэффициент Тиффно (можно использовать пневмотахиметрию выдоха). С помощью аэрозольного ингалятора (АИ-1 или другой системы) больной ингалирует аэрозоль ацетилхолина в самом высоком разведении (0,001%) в течение 3 мин (если у больного начинается кашель до истечения 3 мин, ингаляцию прекращают раньше). Через 15 мин контролируют состояние больного и записывают кривую форсированного выдоха. Тест считается положительным, если индекс Тиффно (или показатель мощности выдоха) падает на 20% и более. Положительный ацетилхолиновый тест практически патогномоничен для любой формы бронхиальной астмы. Считается, что чем выше степень чувствительности бронхов к ацетилхолину, чем тяжелее течение болезни. Однако даже при многолетних ремиссиях ацетилхолиновый тест, как правило, остается положительным.
Кожные и провокационные тесты.
Положительные кожные тесты свидетельствуют лишь о наличии сенсибилизации. Из провокационных тестов наибольшее значение для специфической диагностики астмы имеет провокационный ингаляционный тест, который показывае является ли данный аллерген причиной астмы у больного. Провокационный назальный тест можно применять для выявления «виновных» аллергенов только в тех случаях, когда аллергический ринит входит в синдром респираторной аллергии.
Лабораторные методы.
Радиоиммуносорбентный тест (RIST) применяется в основном для дифференциальной диагностики основных форм болезни, которые относительно четко различаются по уровню общего IgE, повышенному при атопической астме (обычно выше 250 ед/мл), и нормальному—при инфекционной. Уровень IgE у больных астмой нестабилен, он нарастает после контакта со специфическим аллергеном, поэтому, вероятно, уровень IgE при круглогодичной астме выше, чем при сезонной. Особенно высокий уровень IgE (до 2000—3000 ед/мл) находят при сочетании атопической астмы с атопическим дерматитом. Если больной длительно не контактирует со специфическим аллергеном, уровень IgE снижается и может достигать нормальной величины.
Радиоаллергосорбентный тест (RAST) имеет наибольшую ценность, так как позволяет выявить IgE-антитела к специфическому аллергену. Его результаты особенно четко совпадают с клинической картиной при пыльцевой, эпидермальной астме и некоторых формах пищевой аллергии. Для диагностики пылевой и грибковой астмы RAST также применяется с успехом, хотя степень корреляции здесь несколько ниже. Считается, что RAST почти абсолютно коррелирует с ингаляционными провокационными тестами и менее определенно — с кожными. Подобно уровню общего IgE, абсолютный титр RAST возрастает после экспозиции со специфическим аллергеном.
Применяют 5 групп фармакологических препаратов, после устранения провоцирующего фактора (если возможно).
- В-адренергические сионисты.
Рутинные ингаляции дают более быстрый эффект и лучший терапевтический индекс; изотарин, албутерол, тербуталин (бриканил), метапротеренол, фенотерол (беротек) или изопротеренол применяют с помощью спрэя или дозирующего ингалятора. Адреналин 0,3 мл, в разведении 1:1000, подкожно (в острых ситуациях, при отсутствии поражения сердца). Внутривенное введение радренергических средств в тяжелых случаях БА не оправдано вследствие токсического влияния на организм.
- Метилксантины.
Теофиллин и различные его соли; дозу регулируют до концентрации препарата в крови 10-20 мкг/мл; назначают внутрь или внутривенно (как аминофиллин). Клиренс теофиллина широко варьирует и снижается с возрастом, при дисфункции печени, декомпенсации сердца, легочном сердце, лихорадке. Многие препараты также изменяют клиренс теофиллина (снижают период полувыведения: сигареты, фенобарбитал, дифенин; повышают — эритромицин, аллопуринол, циметидин, пропранолол). Детям и молодым курящим взрослым назначают ударную дозу: 6,0 мг/кг, затем инфузионно 1 мг/кг в час в течение 12 ч, после чего дозу снижают до 0,8 мг/кг в час. У других больных, не получавших теофиллин, ударная доза остается той же, а поддерживающую снижают до 0,1-0,5 мг/кг в час. У больных, уже получивших теофиллин, ударную дозу не применяют или уменьшают.
- Глюкокортикоиды.
Преднизолон 40-60 мг в день внутрь с последующим снижением дозы на 50% каждые 35 дней; гидрокортизон, ударная доза 4 мг/кг внутривенно, затем 3 мг/кг каждые 6 ч; метилпреднизолон 50-100 мг внутривенно каждые 6 ч. Большие дозы глюкокортикоидов, дающие кумулятивный эффект, не имеют преимуществ перед обычными дозами. Эффект стероидов во время приступа бронхиальной астмы проявляется через 6 ч и позже. Ингаляционные формы глюкокортикоидов служат важным дополнением к постоянной терапии; их не используют при острых приступах. Эффект ингаляционных стероидов зависит от дозы.
- Кромолин натрия (интал).
Не относится к бронходилататорам; применяется в базисной терапии как профилактическое средство; не назначается при острых приступах; применяют с помощью дозирующего ингалятора или вдувания порошка (по 2 вдувания в день). Эффективность препарата определяется лишь после применения в течение 46 нед.
- Антихолинергические средства.
Аэрозольный атропин и родственные препараты, такие как ипратропиум,неабсорбируемый четвертичный аммоний. Бронходилатация может быть выше, чем от симпатомиметиков, но эффект наступает медленнее (пик бронходилатации через 6090 мин). Ипратропиум можно применять с помощью дозирующего ингалятора, 2 вдоха каждые 6 ч. К лечению острой или хронической бронхиальной астмы добавляют отхаркивающие и муколитические средства.
Классификация астматических заболеваний подразделяет болезнь на категории, стадии, фенотипы, формы и фазы. Необходимость классификации объясняется мультифакторным хроническим течением заболевания, терапия которого должна проводиться дифференцированно.
Виды астмы изучаются медиками достаточно давно, но этиология заболевания до конца не определена, несмотря на серьезную проведенную работу. Например, на сегодняшний день выяснены практически все причины, способствующие возникновению астматического приступа, но существуют случаи, когда их симптоматика протекает атипично и невозможно классифицировать заболевание по стандартной схеме.
Несмотря на то, что астматическое заболевание трудно поддается терапии, основным направлением в лечении является предупреждение возникновения обострения приступа, а также купирование уже появившегося удушья.
Заболевание классифицируется на основании этиологии, тяжести симптоматики и особенности протекания бронхиальных обструкций. Однако первоочередно астма классифицируется тяжестью симптоматики, так как от этого свойства зависит дальнейшая терапия.
У бронхиальной астмы существуют следующие этапы:
ПРЕДВЕСТНИКИ. Это состояние наблюдается за несколько дней или часов до начала приступа. Такая стадия может сопровождаться вазомоторным ринитом, сухостью носовой полости, затрудненным отхождением мокроты и периодическими одышками.
РАЗГАР. При разгаре приступа пациент ощущает острую нехватку воздуха. При этом больной может принять вынужденную позу (сидя на стуле, уперев руки в область колен). В дыхательную деятельность включаются дополнительные мышцы, и наблюдается втягивание межреберных промежутков на вдохе. Выдох, как правило, продолжительный и выполняется с небольшими усилиями. В зависимости от тяжести состояния возможны симптомы гипоксии.
ОБРАТНОЕ РАЗВИТИЕ. Эта форма заболевания характеризуется постепенным исчезновением свистящих хрипов и одышки с последующей нормализацией дыхательной деятельности.
РАЗВИТИЕ АСТМАТИЧЕСКОГО СТАТУСА. По сути — это бронхиальный приступ, но характеризующийся более длительным и тяжелым развитием болезни. При этом симптомы резко нарастают, и наблюдается кислородная недостаточность. При неоказании своевременной помощи может наступить смерть пациента.
Согласно МКБ бронхиальная астма подразделяется на несколько форм. К ним относятся:
АЛЛЕРГИЧЕСКАЯ. В этом случае провокатором заболевания является аллерген. При этом выделяется атопическая форма астмы с повышенной чувствительностью к бытовым химическим веществам.
НЕАЛЛЕРГИЧЕСКАЯ. В эту группу включена аспириновая астма, проявляющаяся в непереносимости аспирина, НПВС и медикаментозных препаратов желтого цвета.
СМЕШАННАЯ. В этой группе сочетаются все симптомы бронхиального заболевания.
Кроме того, выделяются персистирующая, средняя, легкая и тяжелая формы заболевания. Все эти стадии характеризуются общими признаками в виде нарушения дыхательной деятельности, приступов удушья и снижение работоспособности.
Этот вид заболевания относится к одному из наиболее распространенных, основой которого является острая реакция на различные виды аллергенов. Как правило, к аллергенам, часто вызывающим астматический приступ относятся:
пылевые клещи, присутствующие в домашней пыли;
- животные (шерсть, слюна, экскременты);
- укус жалящих насекомых;
- пыльца цветущих растений;
- продукты питания;
- косметика и т.д.
Лечение этой астматической формы заключается в прекращении контакта с аллергеном и проведении медикаментозного лечения.
Этот вид заболевания относится к аллергической разновидности, а свое название эта форма получила за счет того, что среди всех противовоспалительных препаратов для ее купирования, чаще всего острую негативную реакцию провоцирует аспирин.
Классификация бронхиальной астмы у детей затруднена различными осложнениями, поэтому требуется их обязательное медикаментозное лечение и ограничение доступа пациента к аллергену. Для расширения бронхиальных просветов и снижения иммунной реакции на раздражитель назначаются адреномиметики и глюкокортикостероиды.
Эта астматическая форма различается степенью тяжести. Персистистирующая астма может быть тяжелой, средней и легкой. Этот вид заболевания отличается постоянным раздражением бронхов, а воспалительный процесс имеет характерные симптомы и может протекать достаточно длительно (месяцы и даже годы). Персистирующая форма требует применения комплексных терапевтических мероприятий с назначением глюкокортикостероидов и бета-2-адреномиметиков.
Этот вид заболевания характеризуется эпизодическим развитием. В отличие от персистирующей астмы, заболевание этой формы намного легче поддается лечению, не доставляя серьезных проблем. Приступы интермиттирующей астмы эпизодические, поэтому лечебные мероприятия направлены именно на купирование их приступа и достижение длительной ремиссии, позволяющей пациенту вести привычный образ жизни. Кроме того, рекомендуется соблюдение профилактических мероприятий, направленных на предупреждение развитие стрессовых ситуаций, соблюдение специальной гипоаллергенной диеты и режима сна и отдыха. Достаточно часто эти виды бронхиальной астмы требуют предупреждение всех возможных контактов с аллергенами, чтобы заболевание резко снизило свою активность.
Этот вид заболевания считается наиболее опасным, так как пациент, как правило, не способен оценить тяжесть развития симптоматики. При этом он не получает специально назначенного лечения. Неконтролируемая астма развивается внезапно и сопровождается резким нарастанием симптоматики. При несвоевременно проведенной терапии заболевание способно перейти в более тяжелую хроническую форму. Для предупреждения развития неконтролируемой астмы требуется постоянный контроль состояния пациента и своевременное консультирование специалистов.
>>> Больше о неконтролируемой бронхиальной астме
Эта разновидность бронхолегочного заболевания составляет 20% от числа всех встречаемых случаев бронхиальной астмы. Как правило, она развивается на фоне неблагоприятных факторов, связанных с профессиональной деятельностью человека (краска, лаки, продукты вредного производства, химические вещества и т.д.). Заболевание встречается только у взрослых пациентов работоспособного возраста.
Для получения положительных результатов при лечении требуется обязательная смена профессиональной деятельности, исключающая проникновение вредных веществ в дыхательную систему больного. При тяжелом развитии заболевания используется медикаментозная терапия в соответствии со специальным протоколом.
К наиболее понятной относится классификация бронхиальной астмы по степени тяжести состояния (легкое, среднетяжелое и тяжелое). Необходимо учитывать, что иногда вывод о степени тяжести астмы сделать достаточно затруднительно, хотя он необходим для принятия решения о дальнейшей терапии.
При выяснении тяжести заболевания учитываются все факторы (симптомы, длительность приступов, эффективность проводимой терапии и т.д.). Кроме того, проводится физиакальная и инструментальная диагностика.
Классификация заболевания по тяжести течения нужна для назначения адекватных терапевтических мероприятий, которые необходимы для нейтрализации патологического процесса в организме.
Тяжесть состояния оценивается следующими показателями:
- насколько часто происходят дневные и ночные приступы;
- необходимое время для снятия астматического приступа;
- степень негативного воздействия заболевания на общее состояние пациента;
- показатель внешней дыхательной деятельности.
Клинические симптомы, которые характеризуют тяжесть астматического приступа:
- частота дыхания;
- степень участия вспомогательных мышц в дыхательной деятельности;
- наличие хрипов и свистящего дыхания;
- вздутие в области груди при осуществлении дыхательной деятельности;
- характер легочного дыхания, выявленный при аускультативном обследовании;
- частота сокращения сердечной мышцы (ЧСС);
- щадящая поза больного при наступлении приступа;
- изменение в поведении больного (возбуждение или, наоборот, заторможенность, вялость);
- необходимая степень ограничения физической активности;
- оценка необходимого терапевтического вмешательства и меры при купировании острого астматического приступа.
Степень градации астматического приступа
- легкий;
- среднетяжелый;
- тяжелый;
- очень тяжелый (характеризующийся развитием астматического статуса).
Вероятные осложнения во время астматического приступа
По оценке вероятных осложнений астма классифицируется на неосложненную форму и осложненную. Среди вероятных осложнений запущенного приступа астмы чаще всего встречаются:
- симптомы «легочного» сердца (острая, подострая и хроническая стадии);
- возможно развитие эмфиземы легких (подкожной, интерстициальной и медиастинальной);
- возникновение спонтанного пневмоторакса;
- развитие ателектаза легкого (полисегментарного и сегментарного);
- нарушения в работе гормональной системы;
- поражение нервной системы.
Как правило, клиническая практика определяет наиболее сложные случаи развития астмы, когда их различные проявления наиболее яркие. В этом случае достаточно часто пациенты обладают низким порогом к проведению стероидного лечения, поэтому у них достаточно часто появляется вторичное развитие состояния астмы при проведении комплексного лечения. Поэтому астматикам рекомендуется проведение интенсивной терапии, а в наиболее тяжелых случаях реанимационные мероприятия.
При развитии бронхолегочных заболеваний выделяются период ремиссии и обострения. Во время обострения астматический приступ наиболее ярко выражен, а также возможно развитие обструкции. Острое развитие астмы сопровождается экспираторным удушьем, возникновением свистящего дыхания и приступообразного кашля, сопровождающегося понижением скорости на пике выдоха. Это состояние отмечается как самим больным, так и окружающими людьми. Симптомы приступа способны повторяться с различной степенью осложнений.
На основании синдрома гиперреактивности и обструкции бронхов выделяются 2 фазы развития заболевания:
- обострение;
- ремиссия (в этой фазе заболевание классифицируется, как стойкое, если приступы отсутствуют более 2 лет).
Период ремиссии бывает полным или неполным. Это определяется на основании анализа клинико-функциональных показаний.
Важно отметить, что отдельно выделена кашлевая форма заболевания, которая протекает со скрытой симптоматикой. Ее признаки (как правило, она определяется сильным кашлем) аналогичны с симптоматикой бронхиальных обструкций (ХОБЛ, бронхитом курильщика), поэтому она достаточно тяжело диагностируется.
Нарушение функциональных возможностей бронхов при астматическом заболевании может возникнуть под действием многих факторов. Для того чтобы упростить классификацию заболевания, а также для определения необходимого терапевтического вмешательства, бронхиальная астма подразделяется на фенотипы (совокупность характерных признаков у живого организма при определенных формах его развития). Такая терминология может применяться в отношении различных заболеваний, например, астматических.
К астматическому фенотипу относятся:
- тяжесть проявления симптоматики;
- возрастная категория пациента;
- степень развития бронхиальных обструкций;
- влияние физической нагрузки на организм;
- влияние аллергенов и вредной окружающей среды;
- многочисленные физиологические нюансы;
- симптоматика клинической картины и триггеры заболевания.
Классификация бронхолегочных заболеваний по фенотипированию важна для того, чтобы подобрать индивидуальное лечение, которое окажет наиболее эффективный результат и позволит добиться продолжительной ремиссии.
Необходимо помнить, что при любых астматических проявлениях на начальной стадии заболевания необходимо немедленно обратиться за консультацией к высококвалифицированному врачу, который назначит ряд диагностических и лабораторных обследований для определения классификации заболевания и дальнейшей эффективной терапии. Нельзя принимать лекарственные препараты самостоятельно, без назначения врача. Это может привести к развитию затяжного астматического приступа и переходу заболевания в хроническую форму.

В последнее время она диагностируется чаще, нежели десять лет тому назад. Причина частого выявления такого патологического состояния не только в усовершенствовании методов диагностики.
Большое влияние на уровень заболеваемости оказывает ухудшающееся с каждым годом состояние экологической среды. И все больше и больше взрослых обращаются к врачам за помощью в диагностировании и лечении бронхиальной астмы.
Независимо от формы, симптоматика бронхиальной астмы в целом идентична и проявляется периодически возникающими приступами удушья, которые похожи на нарастающее чувство нехватки воздуха. Тяжесть и частота их могут быть различны.
Провоцирующие факторы также разные – вплоть до психического переживания или физического усилия. Однако в подавляющем большинстве случаев это либо аллергены, либо вещества, оказывающие раздражающее действие на слизистую бронхов: шерсть животных, тополиный пух, запахи духов, домашняя или библиотечная пыль, духота в помещении.
Нередко благоприятный фон для развития приступа – инфекции дыхательных путей.
При этом нарушается выдох, то есть одышка при бронхиальной астме носит преимущественно экспираторный характер. Позже присоединяется кашель с мокротой, которая не выделяется или плохо отходит и представляет собой густой, вязкий секрет. Для нее врачи используют специальный термин — «стекловидная».
Астматический приступ имеет внезапное начало и может возникнуть независимо от времени суток. Развитие его быстрое и бурное. Отмечаются одышка, кашель, свистящие хрипы, слышимые на расстоянии. Больной вынужденно упирается руками в стул или кресло. Одышка носит экспираторный характер, то есть затрудняется главным образом выдох.
Число дыхательных движений может возрасти до 40-50. Тяжесть приступа нарастает и достигает своего пика, на котором может держаться значительное время. Затем, как правило, приступ идёт на спад, хотя в тяжёлых случаях может не прекращаться вплоть до оказания медицинской помощи.
Другие симптомы, которые отмечаются в момент астматического приступа:
- раздражительность,
- слабость,
- чувство стеснения и боль в груди,
- тревожность,
- головная боль.
Некоторые из этих симптомов могут встречаться и в межприступный период, будучи значительно менее выраженными.
Опасное для жизни осложнение — астматический статус — тяжёлый приступ удушья с резким снижением глубины вдоха, вызванный отёком бронхолёгочных путей.
Это состояние требует срочной медицинской помощи.
Картина приступа при бронхиальной астме очевидна. Тем не менее, иногда может возникнуть необходимость отличить его от приступа сердечной астмы. Эти приступы очень похожи и различить их помогает анамнез.
Бронхиальная астма берет начало в молодом возрасте, в анамнезе больного — заболевания дыхательной системы, аллергия.
Сердечная астма, наоборот, обычно появляется в зрелом и пожилом возрасте, как осложнение сердечно-сосудистых патологий. Еще одно отличие: при бронхиальной астме нарушается преимущественно выдох (экспираторная одышка), а при сердечной – и вдох, и выдох (смешанная одышка).
(Картинка кликабельна, нажмите для увеличения)
Болезнь диагностируется, как правило, в молодом возрасте. Это полиэтиологическая болезнь, на развитие которой оказывает влияние сочетание нескольких факторов.
Так, большую роль в возникновении бронхиальной астмы играет также наследственная предрасположенность. Если кто-то имеет подобное заболевание, то велика вероятность того, что оно проявится и в последующих поколениях.
Эту форму болезни легких называют атопической бронхиальной астмой. Для нее характерна патологическая реактивность и чувствительность бронхов, вызванная нарушениями иммунной системы. Это тот случай, когда иммуноглобулины E продуцируются в особенно больших количествах.
Зачастую, у больных их уровень превышает норму даже не в десятки, а в сотни раз.
Помимо этого, на развитие болезни оказывают влияние такие факторы, как неблагоприятная экологическая обстановка, вредные условия труда, которые предполагают контакт человека с потенциальными аллергенами и веществами, повышающими чувствительность бронхов.
Часто бронхиальной астмой страдают дети, чьи родители курили. А уж пассивное курение для людей любого возраста с особенной наследственностью еще более опасно, чем активное.
Из лабораторных анализов значение имеют:
- общий анализ крови (эозинофилия, повышение СОЭ),
- флюорография,
- рентгенография,
- тесты на аллергию.
Для оценки тяжести в межприступном периоде применяются спирометрия, пикфлоуметрия и другие методики.
В зависимости от тяжести протекания астмы назначаются пульмонологом (врачом, специализация которого бронхиальная астма) различные группы препаратов.
В большинстве случаев, базисное терапевтическое лечение начинают с приема лекарственного средства из фармакологической группы бронхолитиков. Их главная задача — снять спазм бронхов, купировать приступы удушья.
В комбинации с ними, при наличии трудноотделяемой мокроты, назначаются препараты из группы муколитиков. Их основная задача — разжижение мокроты, что будет способствовать улучшению процесса ее отхождения из системы бронхиального дерева.
Для ингаляций в домашних условиях рекомендуется использовать небулайзер.
Вначале следует максимально оградить больного от контактов с аллергенами и иными факторами, могущими спровоцировать астму. Иногда даже может быть рекомендован переезд со сменой места жительства, что может само по себе привести к прекращению приступов. Однако, конечно, подобное не всегда осуществимо, и не всегда может дать эффект.
Необходимо оградить больного от психологических травм и переживаний, от тяжёлых форм физической активности, стрессов. Важное значение имеет лечение инфекций дыхательных путей, санация хронических очагов инфекции (кариозные зубы, болезни горла и т.д.).
Медикаментозные средства, применяемые в лечении бронхиальной астмы:
- антиаллергические средства (лоратадин, кетотифен, цетиризин и др.);
- бронхоспазмолитики (эуфиллин, но-шпа, атропин и пр.);
- негормональные препараты (оксис, сальметер, сингуляр, серевент);
- адреномиметики и антилейкотриеновые (адреналин, сальбутамол, вентолин и др.);
- кромоны (недокромил, кромогексал, тайлед, кромолин и пр.);
- антихолтнергетики (сульфат атропина, аммоний четвертичный);
- отхаркивающие препараты (карбоксиметилцистеин, йодистый калий, щелочная смесь на основе гидрокарбоната натрия и пр.);
- ингаляционные препараты (фликсотид, бенакорт, бекламетазон и пр.);
- глюкокортикостероиды (преднизолон, дексаметазон, будесонид и пр.);
- бикарбонат натрия (при тяжёлых приступах);
- комбинированные препараты.

Сюда относят бронходилятаторы: ксантины и β2-адреномиметики. К лекарственным средствам базисной терапии относят: кромоны, моноклональные антитела, кортикостероиды (в виде ингаляций), антагонисты лейкотриеновых рецепторов.
Симптоматическое лечение включает:
- ингаляторы (сальбутамол, альбутерол);
- противовоспалительные препараты (тайлед, интал);
- физиотерапию;
- препараты для повышения иммунитета;
- антибактериальные препараты;
- отхаркивающие средства (таблетки, сиропы, грудной сбор);
- ингаляции с применением стероидов (Aerobid, Flovent)
Выбор конкретных препаратов, их дозировка и схема лечения являются прерогативой лечащего врача и должны быть строго индивидуальными, с учётом показаний и противопоказаний.
В основе постоянный мониторинг течения болезни у пациента для определения в ту или иную «ступень» для назначения необходимого лечения. Если состояние больного ухудшается – переход на высшую ступень, если улучшается – наоборот.
- Наиболее легкая форма, начальная стадия. Препараты либо вообще не назначают, либо применяют бронходилататоры (не чаще раза в 24 часа).
- Легкая форма. Ежедневный прием лекарственных средств (ингаляционных глюкокортикоидов), либо ингаляции на основе кратковременного действия адренорецепторов-агонистов-2.
- Средняя форма тяжести. Дозы лекарственных средств могут регулироваться в зависимости от состояния больного. Прописываются длительного и кратковременного действия агонисты-2-адренорецепторы, ингаляции глюкокортикоидов противовоспалительного действия.
- Тяжелая форма. Назначают вышеперечисленные препараты для средней формы тяжести, сочетают их с бронходилататорами. Также могут назначаться комбинированный прием нескольких средств (ипатропия бромид, теофиллин пролонгированный).
- Для пятой самой тяжелой формы характерны приступы, которые не могут сниматься обычными лекарствами. Для их купирования используются ингаляции с пролонгированного действия бронходилататорами, системные глюкокортикоиды, преднизолон.
Т.к. рекомендованы большие дозы препаратов, то их прием разрешен только под врачебным надзором.
Физиотерапия для лечения бронхиальной астмы применяется: для купирования приступов, с целью профилактики при предастме, в межприступном периоде.
В период обострения проводятся следующие процедуры:
- Аэрозольтерапия. Применяются аэрозоли высокодисперсные (оседают в альвеолах, 1-5 мкм) и среднедисперсные (оседают в бронхах, 5-25мкм). Высокой эффективностью обладают ультразвуковые аэрозоли и электроаэрозоли.
- Индуктотермия (т.е. воздействие при помощи переменного высокочастотного магнитного поля) на область надпочечников (для стимуляции глюкокортикоидной функции), область легких (для уменьшения бронхоспазма).
- Дециметровая микроволновая терапия (бронхолитический и противовоспалительный эффекты).
- Магнитотерапия (для улучшения бронхиальной проходимости и функции внешнего дыхания).
- Аэроионотерапия (для повышения легочной вентиляции).
- Лазерное излучение (корпоральным и экстракорпоральным методом).

В ремиссионный период используется электрофорез, фонофорез, водолечение, электросон, закаливание, воздушные и солнечные ванны, УФО и т.п.
Сухой кашель без выделения мокрот, астматические приступы в утреннее время, при физической нагрузке и длительность (более 1 месяца) могут указывать на один из самых тяжелых типов бронхиальной астмы – кашлевой.
При выявлении кашлевого типа бронхиальной астмы назначаются лекарства, снижающие негативные симптомы и купирующие острые астматические приступы. Сюда относятся:
- специальные аэрозольные ингаляторы, направляющие лекарственное средство в бронхиальное дерево;
- бета-2-агонисты-бронходилататоры короткого пролонгированного действия (Беротек, Сальбутамол и пр.).
Используется препарат Эуфиллин, обладающий коротким сроком действия и быстро снимающим приступы. Лечение очень длительное, до 2,5 месяцев.
Современные санатории в России предлагают комплексное лечение бронхиальной астмы. Их список следующий:
- гидроаэроионизация (посещение специальной комнаты, насыщенной кислородом);
- бальнеотерапия (лечебные ванны);
- спелеотерапия (пребывание в соляных пещерах, карстовых гротах);
- дифрагмальное стимулирование (активизация дыхания);
- грязелечение;
- ароматерапия;
- физиопроцедуры;
- терапия климатическими факторами (глина, грязи, морская вода, растения, минеральные воды, кислород)
Это лечение можно получить в следующих уголках нашей страны:
- Пермский Край («Березники»);
- Ленинградская область («Финский залив», «Северная Ривера»);
- Алтайский край («Белокуриха»);
- Крым («Золотой берег», «Приморье», «Мечта», «Здравница», «Полтава-Крым», «Сакрополь», «Северное сияние», «Утес», «Карасан», «Ливадия», «Ореанда», «Жемчужина» и др.);
- Подмосковье («Барвиха», «Дружба», «Каширский городок», «Волна» и др.);
- Анапа («Надежда», «Парус», «Старинная Анапа» и др.);
- Солигорск («Рассвет», «Березка», РБ спелеолечения, «Дубрава», «Зеленый Бор»);
- Кисловодск («Факел», «Виктория», «Радуга», «Крепость», «Кругозор» и др.).
Как распознать настоящую любовь — рекомендацииДело в том, что любовь можно с легкостью спутать с…
С каким нетерпением мы все ждем весну. Как радуемся первым теплым лучам солнца, первым проталинам…
Течение и симптомы приступа бронхиальной астмыПриступ БА происходит из-за ряда провоцирующих факторов. Чаще всего он…
источник