Бронхиальная астма классифицируется на виды, формы, фазы по нескольким признакам (причине, степени контролируемости, степени проявления бронхиальной обструкции). Но одной из наиболее важных классификаций, предопределяющих лечение заболевания, является классификация по степени тяжести течения. В соответствии с ней выделяют четыре формы бронхиальной астмы, наиболее опасной из которых является тяжелая персистирующая.
Степень тяжести течения бронхиальной астмы определяется по:
- Количеству приступов в неделю в ночное время;
- Количеству приступов в неделю в дневное время;
- Частоту и продолжительность применения препаратов бета2-агонистов короткого действия;
- Показатели пиковой скорости выдоха, ее суточные изменения;
1. Эпизодическую бронхиальную астму, или астму легкого интермиттирующего течения;
Эта форма заболевания характеризуется эпизодическими короткими обострениями (от нескольких часов до нескольких дней). Приступы удушья (одышки или кашля) днем случаются не чаще 1 раза в неделю, ночью – 2 раз в месяц. Пиковая скорость выдоха составляет 80% от должного показателя, за сутки она колеблется не более чем на 20%.
В период между обострениями бронхиальная астма легкой формы не проявляется никакими симптомами, легкие человека функционируют нормально.
К сожалению, выявить болезнь в этой форме получается не всегда. Во-первых, влияние ее на жизнь человека мало, он попросту может игнорировать симптомы и не обращаться к врачу. Во-вторых, признаки астмы эпизодического течения схожи с признаками других болезней органов дыхания, например, хронического бронхита. В-третьих, чаще всего эпизодическая астма смешанная, то есть в ее возникновении одинаковую роль играют аллергический и инфекционно-зависимый факторы. Недуг может возникать у взрослых при контакте с аллергенами, у детей – во время инфекционных болезней нижних дыхательных путей.
Для подтверждения диагноза больного обследуют:
- Возьмут у него общие анализы крови и мочи;
- Сделают кожные аллергопробы;
- Проведут рентгенологическое исследование органов грудной клетки;
- Исследуют функцию внешнего дыхания с бета2-агонистом.
Адекватное лечение, предпринятое еще тогда, когда болезнь не набрала обороты, поможет сдержать ее и добиться стойкой ремиссии. Оно включает в себя прием бета2-агонистов короткого действия и теофиллинов короткого действия с целью купировать эпизодические приступы или не допустить их (лекарства принимаются ингаляционно или перорально перед физической нагрузкой, возможным контактом с аллергенами). Людям с астмой легкого интермиттирующего течения также необходимо придерживаться режима, установленного для астматических больных. Лечение противовоспалительными препаратами им, обычно, не требуется.
2. Бронхиальную астму персистирующего (постоянного) течения. В свою очередь, постоянная астма может быть легкой, среднетяжелой и тяжелой формы.
Если недуг протекает в легкой персистирующей форме, пиковая скорость выдоха у больного составляет 80% от должного, в течение суток может колебаться на 20-30%. Приступы кашля, одышки, удушья случаются у него днем от 1 раза в день до 1 раза в неделю. Приступы в ночное время повторяются чаще 2 раз в месяц. Симптомы болезни во время обострения сказываются на качестве жизни больного, из-за них могут страдать его дневная активность или ночной сон.
Больному с астмой легкой персистирующей формы необходимо ежедневное лечение. Для профилактики приступов ему необходимо использовать ингаляционные кортикостероиды, кромогликат натрия, недокромил, а также теофиллины. Изначально кортикостероиды назначаются в дозе 200-500 мкг в сутки, если же бронхиальная астма прогрессирует, их целесообразно увеличить до 750-800 мкг в сутки. Перед сном рекомендуется применить бронходилататор пролонгированного действия, например, Кленбутерол, Салметерол или Формотерол.
Бронхиальная астма персистирующая среднетяжелого течения характеризуется частым проявлением симптомов, которые существенно нарушают дневную активность больного и его ночной сон. Ночью приступы кашля, удушья, одышки случаются 1 раз в неделю и чаще. Показатель пиковой скорости выдоха колеблется между 60% и 80% от должного.
Если у человека диагностирована эта форма астмы, он нуждается в ежедневном приеме бета2-агонистов и противовоспалительных препаратов, только таким образом удается контролировать болезнь. Рекомендован беклометазона дипропионат или аналоговый ингаляционный кортикостероид в дозе 800-2000 мкг. Дополнительно к нему необходим прием бронходилататоров длительного действия, а, особенно, если приступы часто случаются ночью. Обычно, применяются теофиллины, например, Теофил.
Персистирующая астма тяжелого течения часто смешанная. Частые обострения, повторяющиеся ежедневно и практически еженощно приступы, провоцируются триггерами астмы аллергического и инфекционного характера. Пиковая скорость выдоха у больного составляет менее 60% от должного, колеблется на 30% и более. Из-за тяжелого состояния он вынужден ограничить собственную физическую активность.
Персистирующая бронхиальная астма тяжелого течения контролируется с трудом либо вовсе не контролируется. Чтобы оценить тяжесть состояния больного, необходима ежедневная пикфлуометрия.
Лечение этой формы болезни проводится с целью минимизации проявления симптомов.
Больному ежедневно показаны высокие дозы кортикостероидов (именно поэтому персистирующая астма тяжелого течения иногда называется стероидозависимой). Принимать их он может через ингалятор или спейсер.
Спейсер представляет собой колбу (резервуар), используемую дополнительно к аэрозольному ингалятору с целью усиления эффективности его воздействия. Используя карманный баллончик со спейсером, больной даже с тяжелым приступом удушья сможет оказать себе помощь. Ему не нужно будет координировать вдох и нажатие. Детям лучше применять спейсер с маской.
Человеку, у которого диагностирована персистирующая бронхиальная астма тяжелой степени, рекомендовано:
- Лечение высокой дозой кортикостероидов.
При этом наименьшей является та, которая позволяет контролировать симптомы недуга. Как только лечение возымеет эффект, дозу можно будет снизить. Системные глюкокортикостероиды, которыми возможно лечение тяжелой астмы, это Дексазон, Дексакорт, Дипроспан, Гидрокортизон, Будесонид, Преднизолон, Фликсотид. Они могут быть в форме ингаляционных аэрозолей, таблеток, капельных растворов. - Лечение бронхолитиками.
К таким относятся метилксантины (Аминофиллин, Эуфиллин, Теопек, Неотеопек, Теотард), бета2-агонисты (Серевент, Вентолин, Сальбутомол, Беротек), холинолитики (Атровент, Беродуал). - Лечение нестероидными противовоспалительными.
Если бронхиальная астма смешанная, ее приступы провоцируются не только аллергенами, но также физическим усилием, вдыханием холодного воздуха, больным рекомендовано лечение препаратами на основе кромогликата натрия или недокромила натрия. Чаще всего назначают Интал или Тайлед Минт.
Очевидно, что больной с тяжелой степенью постоянной астмы вынужден принимать огромное количество контролирующих ее симптомы препаратов. К сожалению, эффективны они не всегда, а вот побочные эффекты от их приема наблюдаются довольно часто. Тяжелая смешанная астма преимущественно лечится в стационаре, поэтому медикаментозная терапия подбирается исключительно опытным врачом. Любая самодеятельность в лечении исключена, так как чревата усугублением состояния вплоть до летального исхода.
После того, как началось лечение, и оно дает результат, у больного определяется смешанная клиника болезни, так как в ответ на терапию ее симптомы смазываются. Но сменить диагноз с персистирующей астмы тяжелого течения на течение среднетяжелое можно будет только тогда, когда больной начнет получать медикаментозную терапию, характерную для данной степени тяжести.
источник
Смешанная бронхиальная астма – это клинико-патогенетическая форма астмы, в развитии которой принимают участие как экзогенные (аллергические), так и эндогенные (неаллергические) факторы. Характеризуется затяжными приступами удушья, частыми обострениями, прогрессирующим течением, склонностью к возникновению легочных и внелегочных осложнений. Смешанную форму астмы диагностируют на основании оценки аллергологического и иммунологического статуса, данных рентгенографии легких, бронхоскопии, ФВД. В лечении бронхиальной астмы используется фармакотерапия (бронхолитики, противовоспалительные, отхаркивающие средства), методы реабилитации (массаж, дыхательная гимнастика, ФТЛ).
Смешанная бронхиальная астма – хроническое воспалительное заболевание бронхов, протекающее с бронхиальной гиперреактивностью и обструкцией, сочетающее в себе признаки атопической и неатопической бронхиальной астмы. Бронхиальная астма смешанного генеза чаще встречается у детей старше 4-5 лет. Смешанная бронхиальная астма более распространена в индустриальных районах и местностях с прохладным, влажным климатом. Сложность диагностики и терапии смешанной бронхиальной астмы обусловлена большим спектром возможных причинных факторов, а также участием в патогенезе сразу нескольких механизмов (обычно атопического и инфекционно-зависимого). Бронхиальная астма является междисциплинарной медицинской проблемой, над которой работают специалисты в области клинической пульмонологии, аллергологии и иммунологии, микробиологии и др.
Причины, определяющие своеобразие течения смешанной бронхиальной астмы, объединяют различные эндогенные и экзогенные факторы. К числу важнейших внутренних детерминант принадлежат генетическая предрасположенность (повышенная выработка IgE, изменение иннервации бронхов, наследование атопии, этнические и половые особенности и пр.). Внешние факторы могут быть представлены инфекционными агентами, неинфекционными аллергенами (пыльца, пыль, шерсть, медикаменты, продукты питания, производственные сенсибилизаторы), метеорологическими условиями (колебания температуры, влажности, давления). В большинстве случаев смешанная бронхиальная астма формируется из атопической формы путем наложения инфекционной сенсибилизации.
Непосредственными триггерами астматического приступа могут выступать стрессовые ситуации, физические и психо-эмоциональные нагрузки, ОРВИ, резкие запахи, аллергены, поступающие из внешней среды, вдыхание табачного дыма и аэрополлютантов. У всех больных смешанной бронхиальной астмой присутствуют очаги хронической инфекции (тонзиллиты, синуситы, аденоидиты, кариес, гастродуодениты и др.) и аллергические заболевания (аллергический ринит, атопический дерматит, лекарственная аллергия).
Ведущими патогенетическими звеньями бронхиальной астмы служат воспаление бронхиальной стенки, гиперреактивность бронхов и, как следствие, — бронхоспастическая реакция в ответ на различные неспецифические и специфические аллергические стимулы.
Бронхиальная астма (БА) подразделяется по этиологическому принципу, тяжести и фазам течения, уровню контроля над заболеванием. Согласно МКБ-10, принято различать преимущественно аллергическую, неаллергическую и смешанную формы бронхиальной астмы. Каждая из названных форм бронхиальной астмы может иметь легкое, средне-тяжелое или тяжелое течение. В соответствии с критериями частоты приступов и величины показателей бронхиальной проходимости различают 4 ступени БА.
- БА легкой степени, эпизодического (интермиттирующего) течения. Приступы одышки, кашля, удушья возникают реже 1-го раза в неделю в дневное время и не чаще 2-х раз в месяц по ночам. Значения ОФВ1 и ПСВ составляют более 80% от должных величин, суточная вариабельность ПСВ (пиковой скорости выдоха) менее 20%.
- БА легкой степени, персистирующего течения. Симптомы возобновляются еженедельно (но не ежедневно) в дневное время и чаще 2-х раз в месяц по ночам. Значения ОФВ1 и ПСВ составляют менее 80% от должных величин, суточная вариабельность отклонения ПСВ менее 20-30%.
- БА средней степени, персистирующего течения. Обострение симптоматики происходит ежедневно в дневное время и чаще одного раза в неделю по ночам. Значения ОФВ1 и ПСВ составляют 60-80% от должных величин, суточная вариабельность ПСВ более 30%.
- БА тяжелой степени, персистирующего течения. В течение дня симптомы присутствуют постоянно, ночные обострения возникают часто. Значения ОФВ1 и ПСВ вне приступа опускаются ниже 60% от должных величин, суточная вариабельность ПСВ более 30%.
По уровню контроля над проявлениями заболевания выделяют контролируемую, не полностью контролируемую и неконтролируемую бронхиальную астму; по фазе течения – обострение и ремиссию.
Смешанная бронхиальная астма по своему течению напоминает инфекционно-аллергическую, но в отличие от последней протекает обычно в средне-тяжелой и тяжелой форме. Наиболее частые жалобы – пароксизмальный кашель и приступы удушья, экспираторная одышка, дистанционные свистящие хрипы на выдохе, ощущение тяжести в грудной клетке. Приступы БА часто возникают внезапно, в том числе ночью; частота и скорость купирования пароксизмов зависит от степени тяжести смешанной бронхиальной астмы. По окончании приступа удушья отмечается отхождение небольшого количества слизистой мокроты.
Для бронхиальной астмы смешанного генеза характерно прогрессирующее течение, частые и продолжительные обострения, развитие трудно купируемых приступов. Периоды обострения смешанной бронхиальной астмы нередко протекают с субфебрильной или фебрильной температурой, обострением сопутствующих инфекционных заболеваний.
При тяжелом персистирующем течении БА часто возникают легочные (пневмоторакс, эмфизема, ателектазы) и внелегочные осложнения (легочное сердце, миокардиодистрофия). Прогностически неблагоприятным фактором является формирование сердечно-легочной недостаточности. Если заболевание развивается в детском возрасте, может отмечаться отставание ребенка в физическом развитии как следствие хронической гипоксии и интоксикации.
Во время приступа распознавание бронхиальной астмы не представляет затруднений. Сложнее бывает установить клинико-патогенетической вариант заболевания: с этой целью больной должен быть проконсультирован пульмонологом и аллергологом-иммунологом. Проводятся лабораторные анализы (крови, мокроты, смывов с бронхов), рентгенологическое и бронхологическое обследование, исследование параметров ФВД.
При сборе анамнеза обращают внимание на аллергологическую настроенность, наличие хронических инфекционных очагов в организме, связь обострений с определенными триггерными факторами, частоту и тяжесть приступов. Аускультативные данные вне приступа характеризуются сухими хрипами, удлинением фазы выдоха; во время приступа — свистящими (жужжащими) хрипами, слышимыми на расстоянии.
Во время обследования у аллерголога проводятся скарификационные и внутрикожные тесты с предполагаемыми аллергенами, определяются специфические IgE в сыворотке крови. При микроскопии мокроты обнаруживаются эозинофилы в большом количестве, спирали Куршмана, кристаллы Шарко-Лейдена. Также целесообразно провести бактериологический посев мокроты на патогенную микрофлору.
Рентгенография легких обнаруживает их повышенную воздушность, позволяет выявить осложнения бронхиальной астмы. С целью определения тяжести БА необходимо исследование параметров ФВД (в т. ч. проведение спирометрии с ингаляционными пробами). Для контроля за бронхообструкцией больной смешанной бронхиальной астмой обучается навыкам самостоятельного проведения пикфлоуметрии. Выполнение бронхоскопии требуется для исключения других причин бронхиальной обструкции, оценки клеточного состава смывных вод бронхов.
Дифференциальный диагноз смешанной бронхиальной астмы проводится со стенозом трахеи и бронхов, инородными телами и опухолевым поражением дыхательных путей, обструктивным бронхитом, изолированными формами БА (атопической, инфекционно-зависимой).
Терапия смешанной бронхиальной астмы представляет определенные трудности в связи с необходимостью воздействия на эндогенный компонент и на экзогенную составляющую заболевания. Обязательно проведение мероприятий по элиминации предполагаемого аллергена, санации очагов хронического воспаления, избегание контакта с провоцирующими обострение факторами. Медикаментозное лечение БА проводится несколькими группами препаратов: бронходилататорами, противовоспалительными, противоастматическими, отхаркивающими, антигистаминными и другими средствами.
- Базисная (противовоспалительная) терапия основывается на назначении глюкокортикостероидов (ингаляционных — беклометазон, будесонид; пероральных или внутривенных — преднизолон, дексаметазон); стабилизаторов мембран тучных клеток (недокромил натрия, кромогликат натрия), антагонистов рецепторов лейкотриенов (зафирлукаст, монтелукаст).
- Ингаляционные бронхолитики (в виде аэрозолей, растворов для небулайзерной терапии) используются как для купирования приступов, так и для длительной терапии смешанной бронхиальной астмы. К ним относятся сальбутамол, фенотерол, ипратропия бромид, препараты теофиллина и др.
- Симптоматическое лечение БА предполагает использование отхаркивающих средств, муколитиков, проведение ультразвуковых ингаляций с ферментами. Из немедикаментозных методов при смешанной бронхиальной астме находит широкое применение дыхательная гимнастика, акупунктура, массаж грудной клетки, климатотерапия. Нередко больные нуждаются в проведении психотерапии. При преобладании атопического компонента рекомендована АСИТ-терапия.
Данная форма БА в прогностическом плане не очень благоприятна, поскольку нередко приводит к инвалидизирующим осложнениям. Однако при соблюдении элиминационного режима и врачебных рекомендаций можно достичь длительной ремиссии и надолго задержать прогрессирование заболевания. Профилактика смешанной бронхиальной астмы заключается в устранении экзогенных влияний (контакта с потенциальными аллергенами, стрессов, физических переутомлений), повышении неспецифической резистентности, санации инфекционных очагов.
источник
Что такое бронхиальная астма? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сергеева А. Л., аллерголога со стажем в 10 лет.
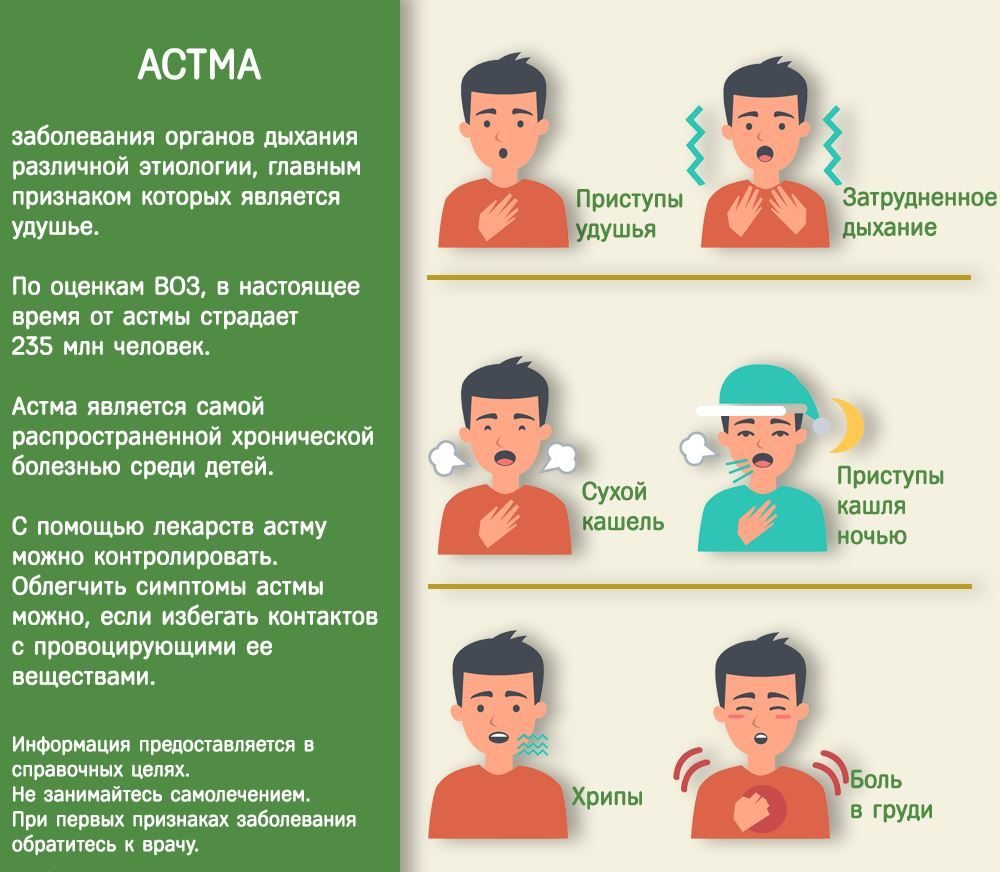
Бронхиальная астма (БА) — заболевание, характерным проявлением которого является хроническое воспаление дыхательных путей, респираторные симптомы (свистящие хрипы, одышка, заложенность в груди и кашель), которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей. [1]
БА занимает лидирующую позицию по распространенности среди населения. Если верить статистике, за 15 лет зафиксировано удвоение количества заболевших этой патологией.
По оценкам ВОЗ, сегодня БА болеет примерно 235 млн человек, а к 2025 году прогнозируется увеличение до 400 млн человек в мире. [1] Так, в исследованиях 3 фазы (ISSAC) также выявлен рост мировой заболеваемости БА у детей в возрасте 6-7 лет (11,1-11,6%), среди подростков 13-14 лет (13,2-13,7%). [2] [3]
На появление и развитие БА влияет ряд причин.
Внутренние причины:
1. пол (в раннем детстве преимущественно болеют мальчики, после 12 лет девочки);
2. наследственная склонность к атопии;
3. наследственная склонность к гиперреактивности бронхов;
Внешние условия:
1. аллергены:
- неинфекционные аллергены: бытовые, пыльцевые, эпидермальные; грибковые аллергены;
- инфекционные аллергены (вирусные, бактериальные);
2. инфекции дыхательных путей. [4]
Характерные симптомы БА, на которые жалуются большинство больных, включают:
- кашель и тяжесть в груди;
- экспираторная одышка;
- свистящее дыхание.
Проявления БА изменчивы по своей тяжести, частоте появления и зависят от контакта с различными аллергенами и другими триггерными факторами. Зависят они и от подобранного противоастматического лечения, количества и тяжести сопутствующих заболеваний. Чаще всего симптомы БА беспокоят в ночное время или в ранние утренние часы, а также после физических усилий, что приводит к снижению физической активности больных. Воспалительные изменения в бронхиальном дереве и гиперреактивность дыхательных путей выступают основными патофизиологическими признаками БА. [5]
Механизмы, вызывающие основные симптомы БА [5]
| Симптом | Механизм |
|---|---|
| Кашель | Раздражение рецепторов бронхов, сокращение гладкой мускулатуры бронхов |
| Свистящее дыхание | Бронхообструкция |
| Заложенность в груди | Констрикция мелких дыхательных путей, воздушные ловушки |
| Одышка | Стимулированная работа дыхания |
| Ночные симптомы | Воспалительный процесс, гиперреактивность бронхов |
Патогенез бронхиальной астмы можно наглядно представить в виде схемы:
Сегодня есть огромное количество классификаций БА. Ниже представлены основные, они помогают в понимании причин и необходимы для статистики. Кроме того, приведен современный подход в рассмотрении проблемы астмы, как выделение фенотипов астмы. [1] [6]
В России используется следующая классификация БА:
Классификация БА (МКБ-10)
| J45, J45.0 Астма с преобладанием аллергического компонента |
| аллергическая экзогенная |
| атопическая |
| Бронхит аллергический без доп. уточнений |
| Ринит аллергический с астмой |
| Сенная лихорадка с астмой |
| J45.1 Астма неаллергическая |
| идиосинкратическая |
| эндогенная неаллергическая |
| J45.8 Астма сочетанная |
| ассоциация с состояниями, упомянутыми в J45.0, J45.1 |
| J45.9 Астма без уточнения |
| астма поздно начавшаяся |
| астматический бронхит без доп. уточнений |
| J46 Астматический статус |
| астма тяжелая острая |
Приоритетное внимание сейчас уделяется персонализированной медицине, которая на данный момент не имеет возможности создания индивидуального лекарственного препарата и способов обследования или предупреждения развития заболевания для конкретного больного, но предложено выделять отдельные категории. Эти подгруппы больных называют фенотипами БА, характеризующимися особенностями в причинах, развитии, методах обследования и терапии. [1] [8]
На данный момент существуют следующие фенотипические формы БА:
- Аллергическая БА. Этот тип не представляет сложности в диагностике — дебют заболевания выпадает на детский возраст, связан с отягощенным аллергологическим анамнезом. Как правило, у родственников также имеются респираторные или кожные проявления аллергии. У людей с этой разновидностью БА зафиксировано иммунное воспаление в бронхиальном дереве. Эффективно лечение больных этим типом БА местными кортикостероидами ( ГКС).
- Неаллергическая БА. Этим типом БА болеют преимущественно взрослые, в анамнезе нет аллергопатологии, наследственность по аллергии не отягощена. Характер воспалительных изменений в бронхах этой категории бывает нейтрофильно-эозинофильным, малогранулоцитарным или сочетать эти формы. ИГКС плохо работают в лечении этого типа БА.
- Астма с постоянной констрикцией дыхательных путей. Есть такая группа пациентов, у которых начинаются необратимые изменения в бронхах, как правило, это люди с неконтролируемыми симтомами БА. Изменения в бронхиальном дереве характеризуются перестройкой стенки бронхов. Терапия данных пациентов сложна и требует пристального внимания.
- Астма с запоздалым началом. Большинство больных, в основном женского пола, заболевают астмой в солидных годах. Эти категории больных требуют назначения повышенных концентраций ИГКС или становятся почти резистентными к базовой терапии.
- Астма в сочетании с лишним весом. Этот тип учитывает, что категория людей с превышением веса и БА страдают более тяжелыми приступами удушья и кашлем, постоянно бывает одышка, а изменения в бронхах характеризуются умеренным аллергическим воспалением. Лечение данных пациентов начинается с коррекции эндокринологических отклонений и диетотерапии.
Если вовремя не поставить диагноз бронхиальной астмы и не подобрать терапию, которая позволит контролировать течение болезни, могут развиться осложнения:
- легочное сердце, вплоть до острой сердечной недостаточности;
- эмфизема и пневмосклероз легких, дыхательная недостаточность;
- ателектаз легких;
- интерстициальная, подкожная эмфизема;
- спонтанный пневмоторакс;
- эндокринные расстройства;
- неврологические расстройства.
Бронхиальная астма представляет собой клинический диагноз, который устанавливает врач, учитывая жалобы, анамнестические особенности пациента, функциональные методы диагностики с учетом степени обратимости обструкции бронхов, специального обследования на наличие аллергопатологии и дифференциальной диагностики с прочими болезнями со схожими жалобами. Дебют развития заболевания чаще всего происходит в возрасте от 6 лет, реже после 12 лет. Но появление возможно и в более позднем возрасте. [9] Пациенты жалуются на эпизоды затрудненного дыхания ночью, в предутренние часы или связывают жалобы с эмоциональной, а иногда и физической перегрузкой. Эти симптомы сочетаются с затруднением дыхания, с нарушениями выдоха, «свистами» в груди, рецидивирующим кашлем с небольшим количеством мокроты. Эти симптомы могут купироваться самостоятельно или с использованием лекарственных бронхорасширяющих препаратов. Необходимо связать появления признаков БА после взаимодействия с аллергенными веществами, сезонность появления симптомов, связь с клиническими признаками насморка, присутствие в анамнезе атопических заболеваний или астматических проблем.
При подозрении на диагноз БА следует задать вопросы:
- Беспокоят ли вас приступы похрипывания в легких?
- Бывает ли покашливание в ночное время?
- Как вы переносите физическую нагрузку?
- Беспокоят ли вас тяжесть за грудиной, покашливание после пребывания в запыленных помещениях, контакта с шерстью животных, в весенне-летний период?
- Заметили ли вы, что чаще болеете дольше двух недель, и заболевание часто сопровождается кашлем и одышкой?
Специфические методы постановки диагноза
1. Оценка функции работы легких и степени возвратимости бронхиальной констрикции
- Спирометрия — это основной и простой метод исследования тяжести и возвратимости обструкции бронхов, применяемый также для последующей оценки течения БА. При проведении ФВД можно выявить тип изменений бронхиального дыхания (обструктивный, рестриктивный, смешанный), оценить тяжесть состояния. Для точной диагностики возвратимости бронхиальной констрикции можно применить пробу с бронхорасширяющими препаратами. Общепринятым положительным тестом считается прирост ОФВ1≥12%. Применяют следующие виды бронходилататоров: β2-агонисты быстрого эффекта (сальбутамол, фенотерол, тербуталин) с контролем ответа в течение 14 минут. Положительный тест свидетельствует об обратимости значений нарушений при БА. [9]
- Пикфлоуметрия. Часто применяется измерение пиковой скорости выдоха с помощью специального простого аппарата — пикфлоуметра. Необходимо объяснить больным, как измерять ПСВ в утренние часы (до пользования лекарственными препаратами); в этом случае измеряем самое минимальное значение ПСВ. Измерение ПСВ необходимо сделать и поздним вечером, это будет самый высокий уровень ПСВ. Изменчивость в течение суток ПСВ называют амплитудой ПСВ. Фиксирование ПСВ следует проводить около 2-3 недель. Данное исследование оценивает ПСВ в домашних и рабочих условиях, что позволяет определить, как влияют факторы внешней обстановки на самочувствие пациента (аллергены, профессиональные факторы, физическая нагрузка, стрессы и другие триггеры). [10]
- Определение гиперреактивности бронхов. Присутствие гиперреактивности бронхиального дерева считается важным критерием для постановки диагноза БА. Самым используемым методом исследования гипервосприимчивости бронхов на данный момент является бронхоконстрикторный тест с биологически активными веществами (метахолином, гистамином), а также физической нагрузкой. Оценка показателей исследования оценивается по изменениям ОФВ1. При уменьшении показателей ОВФ1 более чем на 20% (от первоначальных цифр) тест можно считать положительным. [8]
2. Аллергообследование. Подразумевает проведение аллергопроб на коже, тестов-провокаторов с некоторыми видами аллергенов, лабораторного исследования для выявления специфических IgE-антител. Наиболее распространенными являются кожные пробы, так как это простые методы по технике выполнения, достоверно точные и безопасные для пациентов.
2.1. Существуют следующие виды кожных аллергопроб по технике выполнения:
- скарификационные аллергопробы;
- пробы уколом (prick-test);
- внутрикожные пробы;
- аппликационные пробы
Чтобы проводить кожные пробы, необходимы данные из истории болезни пациента, свидетельствующие за однозначную связь жалоб и контакта с тем аллергеном или их группой в патогенезе болезни, IgE-зависимый тип аллергической реакции.
Кожное тестирование не проводится в случаях:
- обострения аллергического заболевания;
- острых вирусных или бактериальных заболеваний (ОРВИ, назофарингиты, бронхиты и др.);
- тяжелой формы астмы, ее неконтролируемого течения (ОФВ1 [10]
2.2. Провокационный ингаляционный тест. Эксперты Респираторного Общества из Европы рекомендуют проводить данное исследование. Перед исследованием проводят спирометрию, и если уровень ОФВ1 не снижается ниже отметки 70% от нормы, пациент допускается до провокации. Используют небулайзер, с помощью которого можно струей выдавать определенные дозы аллергена, и пациент делает несколько ингаляций с определенными разведениями аллергенов под постоянным контролем врача-аллерголога. После каждой ингаляции оцениваются результаты через 10 мин трижды. Тест расценивается как положительный при уменьшении ОФВ1 на 20% и больше от начальных показателей.
2.3. Методы лабораторной диагностики. Диагностика в лаборатории выступает неосновным методом. Проводится, если необходимо еще одно исследование для подтверждения диагноза. Основными показаниями для назначения лабораторной диагностики являются:
- возраст до 3-х лет;
- в анамнезе тяжелые аллергические реакции на кожное обследование;
- основное заболевание протекает тяжело, практически без периодов ремиссии;
- дифференциальная диагностика между IgE-опосредованными и не-IgE-опосредованными типами аллергических реакций;
- обострение кожных заболеваний или особенности строения кожи;
- требуется постоянный прием антигистаминных препаратов и глюкокортикостероидов;
- поливалентная аллергия;
- при проведении кожного тестирования получают ложные результаты;
- отказ больного от кожных проб;
- результаты кожных проб не совпадают с клиническими данными.
В лабораториях применяют следующие методы определения общего и специфического IgE — радиоизотопный, хемилюминисцентный и иммуноферментный анализы.
Самый новый подход к диагностике аллергических заболеваний на данный момент — это молекулярное аллергообследование. Оно помогает более точно поставить диагноз, рассчитать прогноз течения болезни. Для диагностики важно учитывать следующие нюансы:
- отличие истинной сенсибилизации и перекрестных реакций у больных с полиаллергией (когда имеется широкий спектр сенсибилизации);
- снижение риска тяжелых системных реакций при проведении аллергообследования, что улучшает приверженность пациентов;
- точное определение подтипов аллергенов для проведения аллерген-специфической иммунотерапии (АСИТ);
- наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Сегодня, к сожалению, современная медицина не может вылечить больного от бронхиальной астмы, однако все усилия сводятся к созданию терапии с сохранением качества жизни пациента. В идеале при контролируемой БА должны отсутствовать симптомы заболевания, сохраняться нормальными показатели спирометрии, отсутствовать признаки патологических изменений в нижних отделах легких. [1]
Европейскими рекомендациями предложен ступенчатый подход к лечению:
Фармакотерапию БА можно разделить на 2 группы:
- Препараты ситуационного использования
- Препараты постоянного использования
Препараты для купирования приступов следующие:
- коротко-действующие β-адреномиметики;
- антихолинергические препараты;
- комбинированные препараты;
- теофиллин.
К препаратам для поддерживающей терапии относят:
- ингаляционные и системные глюкокортикостероиды;
- комбинации длительно действующих β2-агонистов и ГКС;
- теофиллины с длительным действием;
- антилейкотриеновые препараты;
- антитела к имммуноглобулину Е.
Для терапии БА важны как лекарственные препараты, так и способы введения данных веществ в организм и дыхательные пути. Препараты могут назначаться внутрь per os, парентерально, ингаляционно.
Выделяют следующие группы доставки лекарственных препаратов через дыхательные пути:
- аэрозольные ингаляторы;
- порошковые ингаляторы;
- небулайзеры.
Самым современным и исследованным методом лечения аллергической БА с подтвержденной эффективностью является АСИТ (аллерген-специфическая иммунотерапия). АСИТ на данный момент является единственным способом терапии, который меняет развитие болезни, действуя на механизмы патогенеза астмы. Если вовремя провести АСИТ, данное лечение способно приостановить переход аллергического ринита в астму, а также пресечь переход легкой формы в более тяжелую. А также преимущества АСИТ — это возможность не дать появиться новым сенсибилизациям.
АСИТ при БА проводится пациентам с:
- легкой или средней тяжести формой заболевания (цифры ОФВ1 должны быть не менее 70% от нормы);
- если симптомы астмы не полностью контролируются гипоаллергенным бытом и лекарственной терапией;
- если у пациента имеются риноконъюнктивальные симптомы;
- если пациент отказывается от постоянной формакотерапии;
- если при проведении фармакотерапии возникают нежелательные эффекты, которые мешают пациенту.
Сегодня мы можем предложить пациентам следующие виды АСИТ:
- инъекционное введение аллергенов
- сублингвальное введение аллергенов
В современных условиях нет доказательств, что экологические, климатические факторы, нарушения питания могут ухудшать течение БА, и устранение этих триггеров поможет снизить тяжесть заболевания и уменьшить объем фармакотерапии. Требуется проведение дальнейших клинических наблюдений в этом ключе. [7]
Выделяют первичную профилактику. Она включает:
- элиминацию аллергенов во время беременности и в первые годы жизни ребенка (гипоаллергенный быт и гипоаллергенная диета);
- кормление грудью;
- молочные смеси;
- пищевые добавки во время беременности (существует несколько гипотез протективного эффекта рыбьего жира, селена, витамина Е);
- отказ от курения во время беременности.
Вторичная профилактика включает:
- избегать поллютантов (повышение концентраций озона, окислов озона, взвесей частиц, аэрозолей кислот);
- борьба с клещами домашней пыли;
- не заводить домашних животных;
- отказ от курения в семье.
источник
Бронхиальная астма является недугом с хроническим течением. Она опасна для жизни больного из-за приступов удушья и оказывает существенное воздействие на работу сердца, сосудистой и дыхательной систем. Такое действие обусловлено приступами бронхиальных спазмов, которые вызывают сбои в дыхании, отеками слизистых оболочек и увеличением секреции слизи в бронхиальном дереве.
Данное заболевание встречается очень часто – им поражено до 10% всего населения планеты. При этом особую категорию риска составляют дети – бронхиальная астма диагностируется у 12-15% маленьких пациентов. Заболевание может классифицироваться по множеству признаков, поэтому выделяют разные виды, формы и фазы. Эффективность терапии и прогноз зависят во многом от степени тяжести недуга.
Бронхиальную астму относят к категории заболеваний, провоцируемых аллергической реакцией на отдельные раздражители, в результате чего нарушается дыхание пациента. Спазм бронхов, отечность их слизистых оболочек, усиление секреции слизи приводит к уменьшению поступления в легкие кислорода, вследствие чего происходит удушье.
Возникает заболевание чаще всего из-за чрезвычайной чувствительности к аллергенам, которые в большом количестве присутствуют во внешней среде. Часто встречается тяжелая форма, которую приобретает бронхиальная астма из-за отсутствия квалифицированного лечения.
Основа недуга – гиперреактивность бронхов при воздействии внешних раздражителей. Это очень сильная реакция, сопровождающаяся сужением просвета при формировании отека и продуцировании слизи в большом количестве. К таким процессам приводит несколько групп факторов. Во-первых, это причины внутреннего происхождения, которые обусловливают прогрессирование недуга:
- генетические предпосылки – присутствие в кругу родственников лиц, страдающих подобным недугом или аллергиями;
- чрезмерная масса тела, поскольку при ожирении диафрагма расположена высоко, а легкие вентилируются в недостаточной степени;
- половая принадлежность – мальчики больше предрасположены к болезни из-за узости просветов бронхов, хотя в зрелом возрасте недугу больше подвержены женщины.
Во-вторых, существуют факторы внешнего происхождения, которые провоцируют развитие заболевания. Это аллергены, которые вызывают реакцию организма в области бронхиального дерева:
- частицы пыли в помещении;
- продукты и отдельные ингредиенты – шоколад, морепродукты, молочные продукты, орехи и т. д.;
- шерсть домашних любимцев, птичьи перья;
- плесень или грибки в помещениях;
- медикаментозные средства.
Не является редкостью аллергическая реакция на несколько типов раздражителей. При этом не следует забывать и о триггерах, т. е. факторах, которые могут непосредственно провоцировать спазмы в бронхах. К ним относят:
- дым при курении табачных изделий;
- слишком высокие физические нагрузки;
- разное по частоте и регулярности взаимодействие со средствами бытовой химии – порошками, парфюмерными продуктами, чистящими средствами;
- вещества-загрязнители окружающей среды, например выхлопы автомобилей, выбросы промышленных предприятий;
- особенности климатических условий – чрезмерно сухой или холодный воздух;
- инфекционные недуги респираторного типа.
Бронхиальная астма во многих случаях может развиваться как обычный бронхит, и не все врачи сразу идентифицируют недуг. Среди симптомов выделяются:
- приступы удушья;
- сильная одышка, сопровождающаяся кашлем;
- затрудненное дыхание со слышимыми свистами и хрипами;
- ощущение тяжести в груди.
Эти типичные признаки недуга могут самопроизвольно исчезать. В некоторых случаях они устраняются вследствие приема медикаментов с противовоспалительным эффектом. Симптомы могут проявляться вариативно, однако характерной для заболевания является повторяемость обострений под действием аллергенов, вследствие повышения влажности воздуха, снижения температуры или больших нагрузок.
При бронхиальной астме возникают приступы, сопровождающиеся удушьем и кашлем. Их провоцируют воспалительные процессы иммунного характера, которые активизируются под действием аллергенов или из-за поражения организма возбудителями респираторных заболеваний.
На следующем этапе продуцируются биологически активные вещества, происходит изменение тонуса мышц бронхов, что сопровождается нарушением их функций. Результатом становятся развитие отека слизистой оболочки бронхов, изменение количества выделяемого секрета при одновременно происходящих спазмах гладкой мускулатуры.
Во время приступа астмы увеличивается вязкость выделяемого секрета, который начинает закупоривать просветы бронхов. Продвижение воздуха по ним становится затрудненным. Сложность выдоха провоцирует проявление одышки экспираторного характера. Именно на этот специфический признак недуга следует обращать внимание в первую очередь. Результатом становится появление свистов и хрипов при дыхании.
При отсутствии лечения может развиваться тяжелая форма бронхиальной астмы — становится более выраженной симптоматика и усложняется купирование приступов удушья. Поэтому своевременная диагностика и адекватное лечение становятся залогом быстрого облегчения состояния больного, увеличения длительности периода ремиссии. Чтобы оценить степень бронхоспазма, применяются разнообразные методы, например:
- спирография, оценивающая объемные характеристики дыхания;
- пикфлоуметрия для измерения максимальной объемной скорости выдоха.
Заниматься самолечением при бронхиальной астме недопустимо, поскольку это может вызвать осложнения, а приступ удушья способен привести даже к летальному исходу. Устранить приступ собственными силами можно исключительно в случаях недуга атопического типа, когда проблема провоцируется цветением растительности во время отдельных сезонов.
Особенность течения заболевания состоит в том, что на раннем этапе оно не всегда может точно диагностироваться. Часто ставится ложный диагноз «бронхит», а поэтому адекватное лечение в этот период не назначается. Все терапевтические усилия оказываются безрезультатными.
Течение недуга характеризуются сменяющимися периодами обострения и временного затишья (ремиссии). При этом важно правильно оценить тяжесть заболевания. Сделать это можно при помощи нескольких параметров:
- число наблюдающихся приступов ночью в течение недели;
- общее число приступов, которые возникают днем на протяжении недели;
- частота и длительность применения лекарственных средств с краткосрочным эффектом типа «бета2-агонисты»;
- проблемы со сном и ограничения в физической активности пациента;
- значения параметров ОФВ1 и ПОС и их динамика при обострении недуга;
- изменения показателя ПОС на протяжении суток.
Тяжесть недуга может быть разной, поэтому при классификации бронхиальной астмы выделяют такие виды:
- недуг с интермиттирующим типом течения (периодический);
- заболевание персистирующего типа с легким течением;
- персистирующая астма с проявлениями средней тяжести;
- тяжелая астма персистирующего типа.
Бронхиальная астма легкой степени может иметь интермиттирующее течение. В этом случае обострения недуга являются краткосрочными, возникающими эпизодически. Длительность составляет несколько часов, но может достигать и нескольких суток.
Дневные проявления удушья в виде одышки или кашлевого синдрома возникают реже 1 раза в течение 1 недели. А вот ночью приступ может случиться до 2 раз за 30 дней. Скорость выдоха на пиковом уровне равна 80% от базового нормального значения. Суточные колебания скорости не превышают 20%.
Во время ремиссии астма в такой форме никак не проявляется, симптомы попросту отсутствуют, благодаря чему функционирование легких остается в норме.
Обычно приступы начинаются вследствие непосредственного взаимодействия с аллергенами. Также может быть обострение из-за простудных недугов. Пациенты отмечают, что обострение случается после бытовых работ, связанных с уборкой в помещении или на улице.
Вдыхание пыльцы растений, общение с животными, действие запахов или дыма от сигарет становятся провокаторами приступа. В этом случае особых изменений в состоянии пациента не наблюдается, активность не падает, речь не изменяется. Однако на некоторые признаки стоит обратить внимание:
- увеличенная длительность выдоха;
- тяжелое дыхание;
- появление слабых свистов во время выдоха;
- дыхание становится более жестким, возникают признаки хрипов;
- сердцебиение ускоряется.
В данной форме недуг выявляется недостаточно часто. Это обусловлено рядом факторов:
- Невыраженность симптоматики и отсутствие существенных изменений в самочувствии приводит к игнорированию признаков самими больными.
- Эпизодическая астма по своей симптоматике схожа с другими недугами, поражающими органы дыхания.
- Провоцирующие факторы оказывают смешанное воздействие – заболевание становится результатом действия аллергенов и инфекционных болезней.
Постановка диагноза проводится при помощи обследований:
- общих анализов крови и мочи;
- кожных аллергопроб;
- рентгенологического исследования органов грудной полости;
- оценки функциональных параметров внешнего дыхания под воздействием бета2-агонистов.
Для легкого течения бронхиальной астмы в данной форме характерна скорость выдоха на пиковом уровне до 80% от первоначального базового уровня. На протяжении 24 часов данный показатель может меняться в пределах 30%. Приступы удушья, сопровождающиеся кашлем и одышкой, происходят не более 1 раза в день, но могут быть реже – всего 1 раз в неделю.
Ночные приступы случаются не чаще двух раз в течение 30 дней. Проявляющиеся симптомы, связанные с обострением недуга, непосредственно влияют на работоспособность пациента, могут снижать активность в течение дня, ухудшать сон ночью.
Астма в среднетяжелой форме проявляется симптоматикой, которая негативно воздействует на активность больного в течение дня и его сон в ночной период. Если дневные приступы происходят практически ежедневно, то ночью удушье наблюдается не реже 1 раза в течение недели. Пиковая скорость при выдохе составляет 60-80% от требуемого уровня.
Для астмы средней тяжести характерны следующие особенности:
- показатели проходимости бронхов существенно ухудшены – дыхание приобретает жесткость, отмечается отдышка, выдох затруднен;
- слышны четкие хрипы;
- в процессе кашля может выделяться мокрота;
- грудная клетка бочкообразная, при перкуссии слышен коробочный звук;
- нагрузка физического характера сопровождается одышкой;
- симптомы заболевания проявляются и в период отсутствия приступа.
Приступы удушья случаются часто, они могут угрожать жизни. Пациент испытывает сильный страх, его кожный покров бледнеет, а носогубный треугольник приобретает оттенок синюшности. Во время приступа человек наклоняется вперед и опирается руками, например, о стол, при дыхании используется дополнительная мускулатура.
Астма носит смешанный характер. Провоцирующими факторами выступают триггеры в виде аллергических раздражителей и инфекции. Обострения достаточно частые, приступы могут повторяться каждый день и каждую ночь. Пиковая скорость при выдохе не превышает 60% от нормы. Колебания могут превышать 30%.
Состояние больного очень тяжелое. Физическая активность ограничена, бронхоспазмы проявляются в спонтанной форме без видимых причин. Обострения отличаются высокой частотой и интенсивностью. Тяжелое течение бронхиальной астмы не поддается контролю со стороны пациента. Для мониторинга состояния каждый день проводится пикфлоуметрия.
Приступ характеризуется рядом проявлений:
- нарушения дыхания;
- устойчивая тревожность, нарастание паники, страха, появление холодного пота;
- вынужденная поза пациента;
- свистящие звуки при дыхании, которые можно услышать на расстоянии;
- повышение артериального давления и появление тахикардии;
- сильные хрипы сухого или влажного типа при дыхании.
Терапия астмы тяжелого течения не всегда эффективна, а поэтому может наблюдаться развитие астматического статуса, когда необходимо применение специальных аппаратов для поддержания жизненно важных процессов. Причиной такого состояния могут быть:
- массированное воздействие аллергена;
- присоединение ОРВИ;
- передозировка бета2-агонистами;
- резкое изменение лечения, отказ от гормональных средств.
Астматический статус развивается, если приступ не удается купировать на протяжении 6 часов. При этом содержание кислорода в крови падает, происходит накопление углекислого газа, прекращается выведение мокроты из бронхов. Лечение проводится исключительно в стационарных условиях.
Эффективность терапии интермиттирующей астмы зависит от правильности лечения. На ранних стадиях требуется создать условия для предотвращения прогрессирования недуга и максимального увеличения периодов ремиссии. Врачи назначают бета2-агонисты с коротким периодом действия, а также теофиллины. Цель – купирование приступов и предотвращение ухудшения состояния.
Препараты назначаются в форме ингалятора или таблеток для перорального приема. Обычно их употребляют перед нагрузками или до взаимодействия с раздражающими компонентами. Для повышения эффективности лечения пациенту рекомендуется изменить образ жизни. Антивоспалительные средства обычно не применяются.
Больные астмой в легкой персистирующей форме уже требуют серьезного ежедневного лечения. Профилактика обострений проводится с помощью кортикостероидов в форме ингаляторов, а также препаратов с кромогликатом натрия, недокромилом, теофиллинов.
Дозировка кортикостероидов на начальном этапе составляет 200-500 мкг в сутки. При прогрессировании недуга дозу повышают до 750-800 мкг ежедневно. Перед сном следует использовать бронходилататоры продолжительного действия.
Больные астмой средней персистирующей степени вынуждены каждый день принимать бета2-агонисты и противовоспалительные медикаментозные препараты. Такая комплексная терапия позволяет предотвратить ухудшение состояния пациента. Назначаются беклометазона дипропионат, а также другие ингаляторы-аналоги, содержащие кортикостероиды.
Дозировка — 800-2000 мкг (в каждом случае — подбирается индивидуально!). Однако и без употребления бронходилататоров длительного действия не обойтись. Они оказываются незаменимыми при ночных приступах. В курс терапии включаются теофиллины.
При тяжелом течении бронхиальной астмы курс терапии направлен на смягчение симптоматики. Назначают прием таких препаратов:
- Кортикостероиды в больших дозах. Приемлемой на начальном этапе дозой считается та, что обеспечивает контроль симптоматики. После появления эффекта дозировка часто уменьшается. Врачи назначают глюкокортикостероиды системного действия. Форма этих препаратов различна – это могут быть ингаляторы с аэрозолем, таблетки, капли.
- Бронхолитики. К этим препаратам относятся средства разных групп. Предпочтение отдается метилксантинам и бета2-агонистам. Дадут определенный эффект холинолитики.
- Нестероидные противовоспалительные средства. Использование данных медикаментов связано со смешанной этиологией недуга – астма возникает из-за аллергенов, физических нагрузок, климатических условий. Применяют препараты с кромогликатом или недокромилом натрия.
Лечение тяжелой астмы проводится с использованием лекарств, которые часто обладают существенными побочными эффектами и противопоказаниями. В большинстве случаев лечение ведется в условиях стационара.
Для детей характерна атопическая форма недуга. Она непосредственно связана с аллергическими проявлениями. Провоцирующим фактором выступают проблемы с питанием в течение первых лет жизни и условия окружающей среды. В этот период требуется:
- обеспечить регулярное и непрерывное грудное вскармливание новорожденных;
- вводить прикорм не раньше, чем малыш достигнет 6-месячного возраста, причем необходимо исключать продукты, которые могут вызвать аллергию;
- создать наилучшие условия для жизни и развития малыша;
- исключить воздействие провоцирующих аллергию факторов, например, сигаретного дыма или агрессивной бытовой химии;
- своевременно диагностировать и лечить болезни органов дыхания у малышей.
Взрослые пациенты сталкиваются с астмой как осложнением болезней органов дыхания в хронической форме или последствием длительного воздействия вредных условий окружающей среды – табачного дыма, выхлопов авто, промышленных выбросов. Поэтому следует своевременно исключить эти факторы и начать лечение болезней системы дыхания.
Важно принимать меры, направленные на уменьшение тяжести недуга и предотвращение обострения. Это особенно важно, если у пациентов диагностирована бронхиальная астма в тяжелой степени. Для этого целесообразно исключить контакт с аллергеном, который предварительно надо точно выявить. Чтобы уменьшить вредное воздействие аллергенов, следует:
- регулярно проводить влажную уборку, не реже 1-2 раз в 7 дней;
- в жилье астматиков исключить наличие ковровых изделий, мягкой мебели, предметов, на которых может оседать пыль;
- стирать постельное белье еженедельно с использованием горячей воды и хозяйственного мыла;
- применять чехлы для подушек или матрацев;
- уничтожать насекомых;
- не включать в рацион продукты, провоцирующие аллергическую реакцию организма.
Все указанные меры помогут не допустить развитие недуга и повысить эффективность терапии.
В комплекс мероприятий включаются действия по предотвращению аллергических реакций и недугов органов дыхательной системы.
Они особенно важны для лиц со склонностью к аллергии, а также людей в состоянии предастмы, когда заболевание еще не развилось. Профилактические мероприятия необходимы для:
- лиц с наследственной предрасположенностью к астме;
- пациентов с аллергическими реакциями;
- лиц с иммунологически доказанной сенсибилизацией.
Им нужна терапия, направленная на десенсибилизацию, с использованием препаратов противоаллергического действия.
источник

В сегодняшней статье мы рассмотрим бронхиальную астму, а также ее причины, симптомы, формы, степени тяжести, диагностику, лечение, народные средства и профилактику. А в конце статьи или на форуме будем обсуждать данную болезнь. Итак.
Бронхиальная астма – хроническое воспалительное заболевание органов дыхания, основными признаками которого являются приступы одышки, кашля, а иногда и удушья.
Термин «ἆσθμα» (астма) с древнегреческого языка дословно переводится как – «одышка» или «тяжелое дыхание». Впервые, записи о данном заболевании встречаются у Гомера, Гиппократа
Симптомы бронхиальной астмы проявляются в последствии негативного воздействия на клетки и клеточные элементы (эозинофилы, тучные клетки, макрофаги, дендритные клетки, Т-лимфоциты и др.) организма дыхательных путей различных патологических факторов, например аллергенов. Далее, сверхчувствительность организма (клеток) на эти факторы способствует сужению дыхательных путей – просвета бронхов (бронхиальная обструкция) и выработке в них обильного количества слизи, из-за чего в последствии нарушается нормальный воздухообмен, и проявляются основные клинические проявления – хрипы, кашель, чувство заложенности в груди, одышка, тяжесть дыхания и т.д.
Приступы бронхиальной астмы чаще всего активизируются ночью и ранним утром.
Причиной бронхиальной астмы является сочетание внешних и внутренних факторов. Внешние факторы – аллергены (домашняя пыль, газ, химические пары, запахи, сухой воздух, стресс и др.). Внутренние факторы – нарушения в работе иммунной, эндокринной и дыхательной системы, которые могут быть как врожденными, так и приобретенными (например, гиповитаминозы).
Наиболее частыми причинами развития астмы являются – аллергия на пыль, работа в местах с резкими химическими запахами (бытовая химия, парфюмерия), курение.
По статистике Всемирной Организации Здравоохранения (ВОЗ), количество пациентов с бронхиальной астмой насчитывается от 4 до 10% населения на Земле. Наиболее высокий процент из которых составляют жители Великобритании, Новой Зеландии, Кубы, что обусловлено, прежде всего, местной флорой, а также высокой концентрацией аллергенов, переносимых на данные территории воздушными массами океана. На территории России, процент заболеваемости взрослых составляет до 7%, детей – до 10%.
Рост заболеваемости астмой замечен со средины 1980х годов. Среди причин отмечается ухудшение экологической обстановки – загрязнение воздуха нефтепродуктами, ухудшение качества пищи (ГМО), а также малоподвижный образ жизни.
В первый вторник мая, с 1998 года, ВОЗ учредила всемирный день по борьбе с астмой, который проводится под эгидой глобальной инициативы по бронхиальной астме (Global Initiative for Asthma, GINA).
МКБ-10: J45
МКБ-9: 493

Пыль. Домашняя пыль имеет в своем составе большое количество различных частиц и микроорганизмов – отмершие частички кожи, шерсть, химические вещества, пыльца растений, пылевые клещи и их экскременты. Все эти частички пыли, особенно пылевые клещи, являются известными аллергенами, которые при попадании в бронхиальное дерево, провоцируют приступы бронхиальной астмы.
Плохая экологическая обстановка. Врачи отмечают, что жители промышленных районов, городов, где присутствует большое количество дыма, выхлопных газов, вредных испарений, а также люди, проживающие в местах с холодным влажным климатом, болеют бронхиальной астмой чаще, нежели жители сел и мест, с сухим и теплым климатом.
Профессиональная деятельность. Замечен повышенный процент болеющих астмой среди работников на химическом производстве, мастеров по работе со строительными материалами (особенно штукатуркой, гипсокартоном, краской, лаком), работников в плохо проветриваемых и загрязненных помещениях (офисы, склады), мастеров салонов красоты (работа с ногтями, покраска волос).
Курение. Систематическое вдыхание дыма табачных изделий, курительных смесей, приводят к развитию патологических изменений слизистой оболочки органов дыхания, из-за чего, у курильщиков часто отмечаются такие болезни, как – хронический бронхит, бронхиальная астма, рак.
Бытовая химия и средства по уходу за собой. Многие чистящие и моющие средства, а также средства по уходу за собой (лак для волос, туалетная вода, освежитель воздуха) имеют в своем составе химические вещества, которые могут развить приступы кашля, удушья, иногда астмы.
Заболевания органов дыхания. Такие болезни, как хронический бронхит, трахеит, пневмония, а также их возбудители – инфекция, способствуют развитию воспалительных процессов в слизистых и нарушению гладкомышечных компонентов органов дыхания, обструкции бронхов.
Лекарственные препараты. Прием некоторых лекарственных препаратов способны также нарушить нормальную деятельность бронхиального столба и привести к приступам астмы, особенно среди таких средств отмечены «Аспирин» и другие препараты из ряда нестероидных противовоспалительных (НПВП).
Стресс. Частые стрессовые ситуации, а также неумение преодолевать и адекватно реагировать на различные проблемы приводят к стрессам. Стрессы способствуют ослаблению иммунной системы, из-за чего организму сложнее справляться с аллергенами и другими патологическими факторами, способными привести к развитию бронхиальной астмы.
Питание. Отмечено, что при полноценном питании, преимущественно пищей, растительного происхождения, обогащенной витаминами и макро- микроэлементами – свежие фрукты, овощи, соки, пища при минимальной термической обработке, минимизирует гиперактивность организма на аллергены, тем самым и уменьшается и риск развития астмы. Кроме того, такая пища улучшает течение бронхиальной астмы. В то же время, малополезная и вредная пища, а также продукты, богатые на животные белки и жиры, рафинированные легко-усвояемые углеводы, ухудшает клиническое течение астмы, а также увеличивает количество обострений болезни. Вызвать приступы астмы также могут пищевые добавки, например – сульфиты, которые являются консервантами, применяемыми многими производителями в вине и пиве.
Наследственная предрасположенность. При наличии у будущих родителей бронхиальной астмы, существует риск появления данной болезни и у ребенка, причем не важно, в каком возрасте после его рождения. Врачи отмечают, что процент заболеваний астмой при наследственном факторе составляет около 30-35%. Если установлен наследственный фактор, такую астму еще называют – атопическая бронхиальная астма.
Нарушения в работе вегетативной нервной системы (ВНС), иммунной и эндокринной системы.

Важно! Ночью и ранним утром приступы астмы обычно усиливаются.
- Одышка, особенно после физической нагрузки;
- Чувство заложенности в груди, удушье;
- Кашель, сначала сухой, далее с прозрачной мокротой;
- Чиханье;
- Учащенное поверхностное дыхание, с чувством сложности выдоха;
- Хрипение при дыхании, со свистом;
- Крапивница;
- Ортопноэ (больной, сидя на кровати или на стуле, крепко за нее держится, ноги спущены на пол, таким образом, ему проще сделать полный выдох).
При первых признаках бронхиальной астмы лучше всего обратиться за медицинской помощью, т.к. даже в случае, если симптоматика болезни то появляется, то самостоятельно исчезает, с каждым разом, это может приводить к сложному хроническому ее течению с обострениями. Кроме того, своевременная помощь предостережет от патологических изменений дыхательных путей, которые иногда практически невозможно обратить в полностью здоровое состояние.
- Общая слабость, недомогание;
- Нарушение ритма работы сердца (тахикардия) – пульс во время болезни находится в пределах до 90 уд./мин., а во время приступа, увеличивается до 130 уд./мин.;
- Хрипение при дыхании, со свистом;
- Чувство заложенности в груди, удушье;
- Головная боль, головокружение;
- Боль в нижней части грудной клетки (при длительных приступах)
- Акроцианоз и диффузная синюшность кожи;
- Увеличение сердца;
- Признаки эмфиземы легких – увеличение грудной клетки, ослабление дыхания;
- Патологические изменения в структуре ногтевой пластины – ногти трескаются;
- Сонливость
- Развитие второстепенных заболеваний – дерматиты, экзема, псориаз, насморк (ринит).

- экзогенная бронхиальная астма – приступы астмы обусловлены попаданием в дыхательные пути аллергенов (пыль, пыльца растений, шерсть животных, плесень, пылевые клещи);
- эндогенная бронхиальная астма – приступы астмы обусловлены внутренними факторами – холодный воздух, инфекция, стресс, физическая нагрузка;
- бронхиальная астма смешанного генеза – приступы астмы обусловлены одновременным воздействием на организм как внешних, так и внутренних факторов.
Каждой из степеней характерны свои особенности.
Ступень 1: Интермиттирующая астма. Приступы астмы возникают не чаще 1 раза в неделю, и на короткое время. Ночных приступов еще меньше, не более 2 раз в месяц. Объём форсированного выдоха за первую секунду маневра форсированного выдоха (ОФВ1) или пиковая скорость выдоха (ПСВ) – более 80% от показателя нормального дыхания. Разброс ПСВ – менее 20%.
Ступень 2: Лёгкая персистирующая астма. Приступы болезни возникают более 1 раза в неделю, но не чаще 1 раза в сутки. Ночных приступов – 2-3 в месяц. Обострения выявлены более явно – у больного нарушается сон, угнетается физическая активность. ОФВ1 или ПСВ, как и при первой степени — более 80 %. Разброс ПСВ – от 20 до 30%.
Ступень 3: Персистирующая астма средней тяжести. Больного преследуют почти ежедневные приступы болезни. Ночных приступов наблюдается также более 1 в неделю. У больного нарушен сон, физическая активность. ОФВ1 или ПСВ – 60-80% от нормального дыхания, разброс ПСВ – 30% и более.
Ступень 4: Тяжёлая персистирующая астма. Больного преследуют ежедневные приступы астмы, ночных приступов несколько в неделю. Физическая активность ограничена, сопровождает бессонница. ОФВ1 или ПСВ – около 60% от нормального дыхания, разброс ПСВ – 30% и более.
Существует также ряд особых форм бронхиальной астмы, которые отличаются клиническими и патологическими процессами в организме. Рассмотрим их.
Атопическая бронхиальная астма. Болезнь развивается на фоне наследственного фактора.
Рефлюкс-индуцированная бронхиальная астма. Заболевание развивается на фоне гастроэзофагеального рефлюкса (ГЭР), или попадания в дыхательные пути (просвет бронхиального дерева) содержимого желудка. Помимо астмы, попадание в дыхательные пути кислого содержимого желудка иногда приводит к развитию таких болезней, как – бронхит, пневмония, фиброз легких, апноэ сна.
Аспириновая бронхиальная астма. Болезнь развивается на фоне приема таких лекарственных препаратов, как – «Аспирин», а также других препаратов из ряда нестероидных противовоспалительных (НПВП).
Бронхиальная астма физического усилия. Болезнь развивается на фоне физической активности, в основном после 5-10 минут движения/работы. Особенно приступы активизируются после работы на холодном воздухе. Сопровождается преимущественно кашлем, который самостоятельно проходит через минут 30-45.
Профессиональная астма. Болезнь развивается из-за работы в загрязненных местах, или же при работе с веществами, имеющими сильный химический запах/испарения.
Ночная астма. Эта форма астмы, является лишь определением ночных приступов болезни. На данный момент, причины бронхиальной астмы в ночное время суток до конца не изучены. Среди гипотез выдвигают — лежачее положение тела, переохлаждение организма, более активное воздействие на организм аллергенов в ночное время.
Кашлевой вариант астмы. Характеризуется особым клиническим течением болезни – присутствует только кашель. Остальные симптомы отсутствуют, или же присутствуют, но минимально. Кашлевая форма бронхиальной астмы наблюдается преимущественно у детей. Симптоматика обычно усиливается в ночное время.
Диагностика бронхиальной астмы включает в себя следующие методы обследования и особенности:
- Анамнез и жалобы пациента;
- Физикальное обследование;
- Проведение спирометрии (исследование функции внешнего дыхания) — ОФВ1 (объем форсированного выдоха за 1 секунду), ПСВ (пиковая скорость выдоха), ФЖЕЛ (форсированная жизненная ёмкость легких);
- Дыхательные пробы с бронходилятаторами;
- Исследование на наличие в мокроте (бронхиальном секрете) и крови эозинофилов, кристаллов Шарко-Лейдена и спиралей Куршмана;
- Установка аллергологического статуса (кожные, конъюнктивальные, ингаляционные и назальные пробы, определение общего и специфического IgE, радиоаллергосорбентный тест);
- Рентгенография (рентген) грудной клетки;
- Компьютерная томография (КТ);
- Электрокардиограмма (ЭКГ);
- Суточная pH-метрия при подозрении на рефлюксную природу бронхиальной астмы;
- Тест с 8 минутным бегом.

- Медикаментозное лечение, включающее в себя базисную терапию, направленную на поддерживающее и противовоспалительное лечение, а также симптоматическую терапию, направленную на купирование сопровождающих астму симптомов;
- Исключение из жизни пациента факторов развития болезни (аллергенов и др.);
- Диету;
- Общее укрепление организма.
Очень важно при лечении астмы не применять только одни симптоматические средства (кратковременно облегчающие течение болезни), например бета-адреномиметиков («Вентолина, «Сальбутамол»), т.к. организм привыкает к ним, и со временем эффективность данных средств снижается, а иногда и вообще отсутствует, в то время, как патологические процессы продолжают развиваться, и дальнейшее лечение, как и положительный прогноз на полное выздоровление усложняются.
Базисная терапия бронхиальной астмы воздействует на механизм заболевания, она позволяет его контролировать. К препаратам базисной терапии относят: глюкокортикостероиды (в т.ч. ингаляционные), кромоны, антагонисты лейкотриеновых рецепторов и моноклональные антитела.
Симптоматическая терапия позволяет воздействовать на гладкую мускулатуру бронхиального дерева, а также снимать приступы астмы. К препаратам симптоматической терапии относят бронходилятаторы: β2-адреномиметики и ксантины.
Рассмотрим лекарства от бронхиальной астмы более подробно…
Глюкокортикостероиды. Применяются при лечении легкой и средней степени астмы, а также в качестве профилактики обострений ее течения. Данный ряд гормонов способствует уменьшению миграции эозинофильных и лейкоцитарных клеток в бронхиальную систему, когда в нее попадает аллерген, что в свою очередь приводит к уменьшению патологических процессов в просвете бронхов и отеков. Кроме того, глюкокортикостероиды замедляют развитие болезни. Для минимизации побочных эффектов, глюкокортикостероиды применяют в качестве ингаляции. При обострениях болезни эффективности в своем применении не находят.
Глюкокортикостероиды при астме: «Аколат», «Сингуляр».
Антагонисты лейкотриеновых рецепторов (лейкотриенов). Применяются при всех степенях тяжести астмы, а также при лечении хронического обструктивного бронхита. Замечена эффективность при лечении аспириновой бронхиальной астмы. Принцип действия заключается в блокировании связи между клетками, которые мигрируют в бронхиальное дерево при попадании в него аллергена и медиаторами этих клеток, которые собственно и приводят к сужению бронхиального просвета. Таким образом, купируется отечность и выработка секрета стенками бронхиального дерева. Недостатком препаратов из ряда антагонистов лейкотриеновых рецепторов является отсутствие их эффективности при лечении астмы изолированного типа, из-за чего, их часто применяют в комплексе с гормональными препаратами (глюкокортикостероидами), которые, кстати, повышают эффективность данных препаратов. Также недостатком является высокая цена на данные средства.
Антагонисты лейкотриеновых рецепторов при астме: зафирлукаст («Аколат»), монтелукаст («Сингуляр»), пранлукаст.
Кромоны. Применяются при 1 (интермиттирующей) и 2 (легкой) ступеней течения бронхиальной астмы. Постепенно данная группа препаратов вытесняется ингаляционными глюкокортикостероидами (ИГКС), т.к. последние при минимальной дозировке имеют лучшую эффективность и удобство использования.
Кромоны при астме: кромогликат натрия («Интал»), недокромил натрия («Тайлед»).
Моноклональные антитела. Применяется при лечении 3 (средней) и 4 (тяжелой) ступеней бронхиальной астмы, при аллергической астме. Принцип действия заключается в специфическом воздействии и блокировании некоторых клеток и их медиаторов при заболевании. Недостатком является ограничение по возрасту – от 12 лет. При обострениях болезни не применяется.
Моноклональные антитела при астме: «Ксолар», «Омализумаб».
Аллергенспецифическая иммунотерапия (АСИТ). Является традиционным методом лечения экзогенной бронхиальной астмы у пациентов, возрастом от 5 до 50 лет. АСИТ основана переводе иммунного ответа организма на аллерген с Th2-типа на Th1-тип. При этом, происходит торможение аллергической реакции, снижается гиперчувствительность тканей бронхиального просвета на аллерген. Суть лечения методом АСИТ заключается в постепенном, с определенными промежутками времени, введении небольшой дозы аллергенов. Доза постепенно увеличивается, тем самым вырабатывается стойкость иммунной системы к возможным аллергическим агентам, например – пылевым клещам, часто содержащимся в домашней пыли. Среди вводимых аллергенов, наибольшую популярность обрели – клещи, пыльца деревьев и грибы.
β2-адреномиметики (бета-адреномиметики) короткого действия. Являются наиболее эффективной группой средств (бронхолитиков) по снятию обострений и приступов бронхиальной астмы, причем без ограничения возрастной группы пациентов. Наиболее быстрый эффект (от 30 до 120 минут) и с меньшими побочными эффектами наблюдается у ингаляционной формы бета-адреномиметиков. Хорошо защищает от бронхоспазмов на фоне физической нагрузки.
β2-адреномиметики короткого действия при астме: сальбутамол («Вентолин», «Саламол Стери-Неб»), тербуталин («Бриканил»), фенотерол («Беротек»).
β2-адреномиметики (бета-адреномиметики) длительного действия. Применяются для снятия приступов астмы и ее обострений, а также их частоты. При использовании препаратов на основе вещества салметерол, для лечения астмы с респираторными осложнениями, замечены случаи летального исхода. Боле безопасными являются препараты на основе формотерола.
β2-адреномиметики длительного действия при астме: салметерол («Серевент»), формотерол («Оксис», «Форадил»), индакатерол.
Ксантины. Применяются для экстренного купирования приступов астмы, но преимущественно в случаях, когда отсутствуют другие препараты, или же для усиления эффективности бета-адреномиметиков. Однако, β2-адреномиметики постепенно вытесняют ксантины, которые ранее использовались до них. Замечена эффективность одновременного применения ксантинов, например препаратов, на основе теофиллина, вместе с ИГКС или СГКС. Ксантины также применяются для устранения дневных и ночных приступов астмы, улучшения функции легких, снижения дозировки гормонов при тяжелой форме астмы у детей.
Ксантины при астме: «Теопек», «Теотард», «Теофиллин», «Эуфиллин».
Ингаляторы от астмы представляют собой небольшие (карманные) ингаляторы, способные быстро доставить действующее лекарственное вещество (препарат) от астмы в нужное место дыхательной системы. Таким образом, средство начинает воздействовать на организм максимально быстро, что в некоторых случаях позволяет минимизировать острые приступы со всеми выходящими от приступа последствиями. Среди ингаляторов при астме можно выделить следующие средства:
Ингаляционные глюкокортикостероиды (ИГКС): негалогенированные (будесонид («Бенакорт», «Буденит Стери-Неб»), циклесонид («Альвеско»)), хлорированные (беклометазона дипропионат («Бекотид», «Беклазон Эко»), мометазона фуроат («Асманекс»)), фторированные (азмокорт, триамценолона ацетонид, флунизолид, флутиказона пропионат).
b2-адреномиметики: короткого действия («Вентолин», «Сальбутамол»), длинного действия («Беротек», «Серевент»).
Холинолитики: «Атровент», «Спирива».
Кромоны: «Интал», «Тайлед».
Комбинированные препараты: «Беродуал», «Серетид», «Симбикорт». Обладают очень быстрым купирующим присупы бронхиальной астмы эффектом.
Отхаркивающие препараты. Способствуют снижению вязкости мокроты, разрыхлению слизистых пробок, а также выведению мокроты из дыхательных путей. Отмечается эффективность через использование отхаркивающих препаратов через ингаляции.
Отхаркивающие средства: «Амброксол», «Коделак Бронхо».
Антибактериальные средства (антибиотики). Применяются при сочетании астмы с инфекционными заболеваниями дыхательной системы (синуситы, трахеит, бронхит, пневмония). Детям до 5 лет прием антибиотиков противопоказан. Антибиотики подбираются на основании диагностики, в зависимости от типа возбудителя болезни.
Среди антибиотиков можно отметить: «Тетрациклин», «Эритромицин» (при микоплазменной инфекции), пенициллин и цефалоспорин (при стрептококковой инфекции).
Вне сомнения, устранение факторов, способствующих риску развития, а также обострению приступов бронхиальной астмы является одним из основополагающих этапов в лечении данной болезни. Факторы риска развития бронхиальной астмы мы уже рассмотрели в начале статьи, в пункте Причины бронхиальный астмы», поэтому здесь мы лишь коротко их перечислим.
Факторы, способствующие развитию астмы: пыль (домашняя и уличная), пылевые клещи, пыльца растений, оксиды азота (NO, NO2), оксиды серы (SO2, О3), угарный газ (СО), атомарный кислород О, формальдегид, фенол, бензопирен, шерсть домашних животных, дым от табачных и курительных смесей (курение, в т.ч. пассивное), инфекционные болезни (грипп, ОРЗ, ОРВИ, синуситы), некоторые лекарственные препараты («Аспирин» и другие НПВП), загрязненные фильтры кондиционеров, испарения бытовой химии (чистящие и моющие средства) и косметических средств (лак для волос, духи), работа со строительными материалами (гипс, гипсокартон, штукатурка, краска, лаки) и др.
Спелеотерапия – метод лечения астмы и других заболеваний органов дыхания, основанный на длительном пребывании пациента в помещении, в котором обеспечен микроклимат природных карстовых пещер, в которых присутствует воздух с содержанием солей и других минералов, благотворно воздействующих на органы дыхания.
Галотерапия – фактически является аналогом спелеотерапии, разница состоит лишь в том, что галотерапия подразумевает под собой лечение только «соленым» воздухом.
На некоторых курортах, а также в некоторых местах здравоохранения, обустроены специальные комнаты, которые полностью обложены солью. Сеансы в соляных пещерах снимают воспаление слизистых оболочек, инактивируют болезнетворные микроорганизмы, усиливают выработку эндокринной системой гормонов, уменьшается содержание в организме иммуноглобулинов (A, G, E) и многое другое. Все это приводит к увеличению периода ремиссии, а также помогает снизить дозы медикаментозной терапии астмы.
Диета при астме способствует ускорению процесса лечения, а также увеличивает положительный прогноз лечения данной болезни. Кроме того, диета позволяет исключить из рациона продукты питания, которые обладают высокой аллергенностью.
Что нельзя есть при астме: рыбные продукты, морепродукты, икра, жирные сорта мяса (домашняя птица, свинина), копчености, жирные блюда, яйца, бобовые, орехи, шоколад, мёд, томаты, соусы на основе томатов, пища на дрожжах, цитрусовые (апельсины, лимон, мандарины, помело, грейпфруты), клубника, малина, смородина, абрикос, персик, дыня, алкоголь.
Что необходимо ограничить в употреблении: хлебобулочные изделия из высших сортов муки, сдобу, сахар и соль, молочные продукты (молоко, сметана, творог).
Что можно есть при астме: каши (с маслом), супы (ненаваристые), курицу, нежирные сосиски и колбасу (докторские), ржаной хлеб, хлеб из отрубей, овсяное или галетное печенье, овощные и фруктовые салаты, компоты, минеральные воды, чай, кофе (если в нем есть кофеин).
Режим питания – 4-5 раз/день, без переедания. Готовить пищу лучше на пару, но можно и варить, тушить, запекать. Кушать только в теплом виде.
При минимальной термической обработке, пища меньше всего теряет запас витаминов, которые содержаться в продуктах питания, т.к. многие витамины разрушаются при воздействии на них кипятка, или же просто, воды. Отличным бытовым прибором является пароварка, которая учитывает многие особенности диетического питания, не только при астме, но и при многих других заболеваниях.
Прогноз при лечении бронхиальной астмы положительный, но во многом зависит от степени, на которой болезнь обнаружена, тщательной диагностики, точного выполнения пациентом всех предписаний лечащего врача, а также ограничения от факторов, которые могут провоцировать приступы данного заболевания. Чем дольше пациент самостоятельно занимается лечением, тем менее благоприятный прогноз лечения.

Лечение астмы водой (метод доктора Батмангхелиджа). Суть лечения заключается в употреблении воды по следующей схеме: 2 стакана за 30 минут до приема пищи, и 1 стакан через 2,5 часа после еды. Кроме этого воду необходимо пить в течение дня, для утоления жажды. Воду можно чередовать, сначала подсоленную (½ ч. л. морской соли на 2 л воды), далее талую, кипяченую воду использовать нельзя. Эффективность повышается при положении несколько кристаллов морской соли под язык после употребления воды, а также при дополнительном приеме витаминных комплексов. Для облегчения приступов можно положить под язык щепотку соли, после чего выпить стакан воды. При лечении не допускается употребление алкогольных и кофеиносодержащих напитков. Медикаментозное лечение при этом сохраняется.
Имбирь. Натрите на терке около 4-5 см высушенного корня имбиря и залейте его холодной водой. Далее нагревайте смесь на водяной бане, пока она не начнет кипеть, после чего накройте смесь крышкой и проварите средство около 20 минут. Далее отставьте емкость со средством, с плотно закрытой крышкой в сторону, и дайте ему настоятся, пока оно не остынет. Принимать отвар из корня имбиря нужно в подогретом виде, по 100 мл до приема пищи. Также его можно добавлять в чай.
При сильных приступах можно использовать сок имбиря. Для этого нужно его выжать из свежего корня имбиря, и в 30 г сока добавить щепотку соли, и выпить средство. Перед сном также благотворно воздействует смесь из 1 ст. ложки сока имбиря и мёда, которую можно запить травяным чаем или теплой водой.
В качестве ингаляций можно использовать эфирное масло имбиря.
Овес. Переберите и очистите 500 г зерен овса, после чего тщательно их перемойте, и добавьте в кипящую смесь из 2 л молока и 500 мл воды. Кастрюлю накройте крышкой и варите средство в течении 2 часов на медленном огне. После уваривания, у Вас должно остаться около 2 л средства. Далее, добавьте в 150 мл отвара 1 ч. ложку мёда и 1 ч. ложку сливочного масла. Пить средство нужно натощак, в горячем виде. Хранить средство можно в холодильнике. Курс лечения 1 год и более.
Соляная лампа. Как уже и писалось, чуть ранее, в пункте «Немедикаментозное лечение бронхиальной астмы», в борьбе с данным недугом хорошо зарекомендовало себя вдыхание соляного воздуха. Для этого можно посещать специальные соляные пещеры. Также можно в комнате с пациентом установить соляную лампу, которую можно приобрести в магазинах товаров для дома. Если же Вам позволяют финансовые средства, можно соляную комнату обустроить у себя на даче, для этого в сети можно поискать схемы, а также продавцов каменной соли. Галотерапия способствует не только лечению астмы, но и многих других заболеваний, а также обще укрепляет организм.

— Старайтесь выбирать для своего места жительства, а по возможности и работы места с чистой экологической обстановкой – подальше от промышленных районов, стройки, большого скопления транспортных средств;
— Откажитесь от курения (в том числе и пассивного), алкогольных напитков;
— Делайте в своем доме и на рабочем месте влажную уборку не менее 2 раз в неделю;
— Помните, наибольшими сборщиками пыли, а далее рассадниками болезнетворной микрофлоры являются – натуральные ковры, пуховые одеяла и подушки, фильтры кондиционера и пылесоса, наполнители мягкой мебели. По возможности, смените постельные принадлежности на синтетические, уменьшите количество в доме ковровых покрытий, не забывайте периодически чистить фильтры кондиционера и пылесоса.
— Если в доме часто собирается большое количество пыли, установите очиститель воздуха;
— Чаще проветривайте помещение, в котором Вы живете/работаете;
— Избегайте стресса, или же научитесь адекватно реагировать на жизненные сложности и преодолевать их;
— Старайтесь в еде отдавать предпочтение пище, обогащенной витаминами и минералами;
— На работе с высокой запыленностью или загазованностью, носите защитные маски, а по возможности, смените ее на менее вредную;
— Подумайте, может Вам уже стоит отказаться от лака для волос? Дезодоранты кстати лучше использовать гелевые или жидкие, но не распылители;
— У Вас дома есть любимый питомец? Кошка, собака, кролик или шиншилла? Отлично! Но не забывайте за ними ухаживать. Лучше самому вычесать вылинявшую шерсть, нежели это сделает Ваш любимец по всей квартире;
— Не пускайте на самотек респираторные болезни;
— Лекарственные препараты принимайте только после консультации с врачом;
— Больше двигайтесь, закаляйтесь;
— Поставьте у себя в доме соляную лампу, это и польза, и отличный предмет интерьера;
— Старайтесь хотя бы раз в году отдыхать в экологически чистых местах – на море, в горах, лесах.
источник