Патогенез бронхиальной астмы у детей является механизмом образования заболевания, который состоит из 2 стадий:
- Иммунологическая. На этом этапе аллерген, попавший в пути дыхания, провоцирует появление сложной иммунной реакции.
- Патофизиологическая. На этой стадии происходит следующее:
- на слизистую оболочку бронхов воздействует раздражитель;
- происходит отечность слизистой;
- возникает повышенное выделение слизи;
- образуется бронхоспазм.
Из-за того, что просвет бронхов становится узким, астматик не может производить глубокий вдох и выдох, начинается приступ удушья.
Бронхиальной астма имеет несколько форм:
Атопическая бронхиальная астма у детей является наиболее распространенной (90% случаев):
- Аллергены в виде пылевых клещей, пыльцы растений, медикаментозных средств, шерсти животных.
- Наследственная предрасположенность. Если у одного из родителей наблюдается подобная патология, следует внимательнее относиться к здоровью своего малыша. При первичном врачебном осмотре сообщить об этом педиатру.
- Провокаторами могут стать желудочно-кишечные болезни: гастрит, запор или диарея, дисбактериоз кишечника.
- Наиболее частые причины – это ОРВИ, бронхит, болезни инфекционного происхождения, простуда. Возбудители болезней провоцируют изменение слизистой бронхов, вследствие чего она становится более восприимчивой к аллергенам.
- Употребление АСПИРИНА. Хоть само лекарство и не является аллергическим соединением, может спровоцировать образование веществ, вызывающих бронхоспазм.
- Волнение, испуг, стресс.
Родители должны насторожиться при следующих симптомах:

- В возрасте до 1 года:
- отечность миндалин;
- «всхлипывающее» дыхание;
- нарушение сна;
- частое чихание, выделения из носовой полости, кашель;
- нарушение работы желудочно-кишечного тракта.
- От 1 до 6 лет:
- кашель во время сна;
- если дыхание происходит ртом, возникает покашливание;
- после любой нагрузки появляется сухое першение.
- Начиная с 12-летнего возраста – развитие кашля в спящем состоянии, страх перед играми.
Основное проявление – приступ удушья. Изначально затрудненное дыхание может проявляться при насморке, покашливании (преимущественно ночью), повышенной температуре тела.
Классификация патологии трудно поддается определению, так как сопровождается разными симптомами.
Заболевание классифицируется по:
- степени тяжести в начале лечения;
- астматическим признакам;
- фазам течения;
- наличию осложнений.
Выделяют 4 степени болезни:
- Интермиттирующая. На этом этапе удушье появляется редко. Для этой степени характерно появление хрипов, покашливаний один раз в неделю (не больше 2 раз в месяц).
- Персистирующая. На этой стадии затрудненное дыхание возникает более 1 раза за 7 дней (не ежедневно).
- Персистирующая средней тяжести. Дневные приступы происходят каждый день, ночные – несколько раз в неделю.
- Тяжелое персистирующее течение заболевания. Провоцирует появление астматического статуса. Симптоматика проявляется в течение всего дня.
При возникновении приступов необходим визит к педиатру для диагностики бронхиальной астмы у детей. Врач должен провести осмотр, опросить родителей о перенесенных ими заболеваниях.
Это нужно для уточнения наследственности малыша к развитию аллергических реакций, которые спровоцировали приступ. Затем направить к пульмонологу, аллергологу.
Не лишним будет визит к таким врачам:
- иммунологу;
- ЛОРу;
- диетологу;
- физиотерапевту;
- дантисту (для ликвидации хронических инфекционных очагов).
Кроме этого врач назначает дополнительные обследования в виде:
- общего и биохимического анализа крови;
- флюорографии;
- диагностических проб;
- спирометрии.
На основании истории болезни бронхиальной астмы специалист озвучивает родителям ребенка клинические рекомендации, назначает терапию. Если педиатр назначил глюкокортикостероидные препараты на длительный срок, стоит периодически посещать эндокринолога, чтобы предотвратить развитие осложнений в виде изменения работы надпочечников.
Неотложная помощь при приступе бронхиальной астмы заключается в ингаляции специальным средством для астматиков. Если родитель знает, какой именно аллерген провоцирует развитие приступа у чада, необходимо устранить с ним контакт. После этого вызвать скорую медицинскую помощь.
Категорически не разрешается использовать:
- муколитические средства, так как они провоцируют избыточное выделение мокроты;
- седативные препараты, которые затрудняют образование глубокого вдоха и выдоха;
- антибиотики.
Терапия традиционной медициной делится на 2 группы:

- Лечение для устранения симптомов. Используется для купирования приступа бронхиальной астмы, способствует растяжению бронхов. При возникновении приступа уложить больного на кровать и открыть окно. Для ликвидации легкого приступа удушья применяют ингаляции (БЕРОТЕК, АТРОВЕНТ). При патологии средней тяжести используют лекарства внутривенно (РАСТВОР ЗУФИЛЛИНА 2,4%), ПРЕДНИЗОЛИН – при тяжелом течении недуга.
- Основная терапия, которая включает в себя применение:
- лекарств против аллергии (СУПРАСТИН);
- антибактериальных медикаментов;
- мембраностабилизирующих средств (ИНТАЛ).
Сестринский процесс при бронхиальной астме у детей предполагает:
- ознакомительные беседы;
- подготовку пациента к обследованию;
- контроль исполнения врачебного назначения;
- планирование ухода за пациентом.
Терапию рассматриваемой патологии проводить под наблюдением доктора.
Лечение бронхиальной астмы у детей народными средствами направлено на:
- разжижение мокроты (мать-и-мачехой, крапивой);
- устранение воспалительных процессов (тысячелистником, медуницей, шалфеем, ромашкой);
- ликвидацию спазмов (фенхелем, багульником, ромашкой, зверобоем);
- укрепление иммунной системы (хвощом, чистотелом, эхинацеей).
Лечения патологии альтернативными методами:
Диетотерапия. Соблюдение диетического рациона питания с преобладанием пищи, в которой содержится витамин Е, исключая гипоаллергенные продукты.
Санаторно-курортное лечение. Рекомендуется пребывать каждые 1-3 года возле моря, так как морской воздух укрепляет систему дыхания.
- Физиотерапия. Фонофорез, ингаляции и электрофорез восстанавливают дыхательные пути.
- Дыхательные упражнения. Для этого отлично подходит комплекс упражнений А. Н. Стрельниковой.
- Галотерапия. Посещение соляной пещеры благоприятно влияет на организм.
- Курс массажа. Помогает уменьшить частоту и тяжесть приступов. Массаж при кашле эффективен в качестве дополнительной процедуры для разжижения мокроты в бронхах.
Осложнения могут быть в виде:
- острой дыхательной недостаточности;
- астматического статуса;
- спонтанного пневмоторакса.
Существуют сердечные, дыхательные, мозговые, хронические дыхательные, желудочно-кишечные, метаболические осложнения. Самые частые – ателектаз, эмфизема, пневмоторакс.
В качестве профилактики бронхиальной астмы у детей нужно соблюдать следующие правила:
- Своевременно обращаться к педиатру за назначением терапии всех патологий системы дыхания.
- Исключить из детского рациона питания аллергические продукты.
- Устранить контакты с потенциальными аллергенами (животными, растениями).
- Отказаться от курения в присутствии ребенка.
- Регулярно устраивать проветривание помещения и влажную уборку.
- Не допускать переохлаждения детского организма (узнайте как правильно организовывать первые зимние прогулки с новорожденным).
- Для стирки вещей малыша применять гипоаллергенные средства.
- Исключить стрессовые ситуации.
Соблюдая меры профилактики и лечение, назначенное педиатром, можно надолго купировать астматические приступы и развить период ремиссии. Терапия болезни считается сложным процессом, поэтому нельзя лечиться самостоятельно.
Про самую частую среди детей хроническую болезнь – бронхиальную астму, рассказывает доктор Комаровский:
источник
Как же распознать коварный недуг? Как помочь ребенку во время приступа бронхиальной астмы?
«Астма — это когда ходишь в четверть шага, думаешь в четверть мысли, работаешь в четверть возможности и только задыхаешься в полную мощь» (К. Паустовский)
По официальным данным, распространенность бронхиальной астмы у детей составляет 5-12%. Однако заболевание встречается гораздо чаще. К сожалению, диагноз выставляется своевременно всего лишь в одном случае из четырех-пяти. А ведь бронхиальная астма — очень грозное заболевание, поскольку в любой момент ее течение может осложниться приступом.
Так как же распознать коварный недуг? Как помочь ребенку во время приступа бронхиальной астмы?
Бронхиальная астма: особенности приступа в зависимости от возраста ребенка
Дорогие мамы, конечно, вы не врачи и всего знать не можете, да и не обязаны. Однако будет лучше, если вы «вооружитесь» некоторыми знаниями о симптомах приступа бронхиальной астмы в зависимости от возраста ребенка. Это необходимо для того, чтобы вы смогли оказать своевременную помощь своему малышу.
Бронхиальная астма иногда дебютирует даже в первые месяцы жизни . Однако, к сожалению, диагноз зачастую выставляется позднее. Поскольку врачи принимают затрудненное дыхание у малыша и влажный кашель за проявление острой вирусной инфекции или острого оструктивного бронхита.
Причина — нетипичное течение заболевания у детей в первые несколько лет жизни. Это связано с некоторыми особенностями строения легочной ткани (небольшой объем) и бронхиального дерева (узкий просвет бронхов, легкоранимая слизистая оболочка, хорошее кровоснабжение).
Все эти моменты приводят к развитию выраженного отека и сужения бронхов (спазму), а также выделению большого количества слизи в их просвет. В результате нарушается проходимость бронхов. Поэтому в легких у малютки выслушивается большое количество влажных хрипов.
• у малыша эпизоды сильного мучительного кашля повторяются, а интервал между ними менее восьми дней
• на протяжении трех дней у ребенка возникают ночные приступы сильного мучительного кашля.
Перед развитием типичного (обычного) приступа бронхиальной астмы начинаются так называемые предвестники , которые могут продолжаться от нескольких часов до двух-трех суток. В этот период кроха возбужден, раздражителен, плохо спит или сонливый, иногда испуган, говорит шепотом.
Сам приступ чаще всего развивается в ночные или утренние часы. Это связано с тем, что ночью увеличивается уровень биологически активных веществ, вызывающих сужение бронхов. В то же время, уровень гормонов, расширяющих бронхи, наоборот, уменьшается. Кроме того, ночью активность мышц, участвующих в дыхании, значительно снижена.
Как правило, типичный приступ бронхиальной астмы начинается и протекает следующим образом:
* Утром у крохи из носа появляются жидкие выделения, он начинает чихать и чесать нос, а спустя несколько часов присоединяется кашель.
* Во второй половине дня или ближе к вечеру кашель усиливается, как правило, уже становится влажным. Тогда как у детей постарше обычно он становится влажным ближе к концу приступа.
* Приступ начинается ночью или ближе к утру (четыре-шесть часов утра): кашель становится приступообразным, мучительным, упорным. Когда он достигает максимума, может появиться рвота, в которой присутствует вязкая слизистая мокрота.
Во время приступа малыш тяжело и часто дышит (одышка), у него затруднен и удлинен выдох. При этом дыхание у крохи становится шумным, свистящим и слышимым на расстоянии нескольких метров.
Кроме того, в дыхании часто принимает участие вспомогательная мускулатура. Вы можете это заметить по втягивающимся межреберным промежуткам, участкам шеи над грудиной и ключицами, а также по раздувающимся крыльям носа.
В момент приступа ребенок ведет себя беспокойно и отказывается ложиться. Он стремится занять вынужденное, но удобное положение: полусидя или сидя, но опираясь руками на колени. Поскольку это облегчает дыхание.
Нередко кожа меняет свой цвет : вокруг рта (носогубный треугольник) и на кончиках пальцев она может приобрести синюшный оттенок.
* Зачастую во время приступа у ребенка поднимается температура тела, что и становится основой для установления неправильного диагноза: «ОРВИ», «Пневмония», «Обструктивный бронхит».
* Приступ заканчивается самостоятельно или при помощи лекарственных препаратов отхождением мокроты.
* После приступа малыш обычно сонливый и заторможенный.
Однако из-за особенностей строения легких и бронхов типичный приступ у деток до трех лет развивается редко. Гораздо чаще он протекает в виде упорного мучительного кашля в ночное время.
Приступ связан больше со спазмом бронхов, тогда как отек слизистой и выделение в их просвет слизи выражено незначительно. Поэтому он сопровождается сухими хрипами и сухим кашлем, а ребенок жалуется на чувство сдавленности в груди. Все остальные симптомы приступа бронхиальной астмы такие же, как и у детей до трех лет.
Кроме того, если у ребенка любого возраста бронхиальная астма протекает тяжело, приступ может развиться и в дневное время.
* Чтобы вовремя заметить учащенное дыхание у крохи, вам необходимо научится правильно определять его частоту.
Для этого вне приступа положите ладонь на грудь или спинку малыша и посчитайте, сколько раз она поднимется за 15 секунд. Затем полученную цифру умножьте на 4, что составит число дыхательных движений в минуту. Или посчитайте за 30 секунд и умножьте на 2.
Во время приступа точно также считайте частоту дыхательных движений. Это поможет вам понять, улучшается ли состояние ребенка или нет.
В норме частота дыхательных движений в минуту у ребенка составляет:
— с шести до двенадцати месяцев — 35-40
— с четырех до шести лет — 24-26
— с семи до девяти лет — 21-23
— с десяти до двенадцати лет — 18-20
— с тринадцати лет и старше — 16-18
* Существует устройство, которое позволяет узнать о приближении приступа бронхиальной астмы у ребенка за несколько часов или даже дней до него — пикфлоуметр. Это портативный прибор, который снабжен шкалой и подвижной стрелкой.
Пикфлоуметр измеряет пиковую скорость выдоха (ПСВ), которая уменьшается при сужении просвета бронхов. Прибор хорош, но имеет недостаток: его после небольшого обучения могут использовать только дети старше пяти лет.
Прежде всего, запомните, что дома вы можете купировать только легкие и умеренно выраженные приступы. Во время них у ребенка появляется одышка (учащается дыхание и затрудняется выдох) лишь при движении или проявлении эмоций — например, если малыш играет, ходит, смеется, плачет, кушает. То есть одышка у крохи в состоянии покоя отсутствует. Кроме того, цвет кожи во время приступа не меняется.
Если приступ развился впервые, немедленно вызовите скорую помощь, а до ее приезда помогите крохе:
* По возможности прекратите контакт с аллергеном, если он известен.
* Обеспечьте доступ воздуха в помещение.
* Снимите, если есть, тугую одежду.
* Помогите крохе принять положение полусидя. Так ему будет легче дышать.
* Сохраняйте спокойствие и внушайте малышу, что опасности никакой нет и приступ скоро пройдет. Так вы успокоите его.
* Поите малыша чистой или минеральной негазированной водой часто и небольшими порциями. Это очень важно, поскольку при учащенном дыхании он теряет много жидкости, что ведет к обезвоживанию, усиливает сужение бронхов и ухудшает общее состояние ребенка.
Если диагноз уже выставлен, а приступ развился не впервые, у вас уже должна быть аптечка с необходимыми лекарственными препаратами быстрого действия, которые расширяют бронхи (бронхолитики).
Как правило, это баллончик дозированного аэрозольного ингалятора: беродуал, сальбутамол, беротек или другие. Поэтому примените рекомендованный врачом лекарственный препарат (одну ингаляционную дозу), дайте свободный доступ воздуху, обязательно успокойте ребенка и поите его водой.
Затем каждые 20 минут оценивайте общее состояние крохи и при необходимости повторяйте ингаляцию. Например, если ребенок себя чувствует лучше, но кашель и небольшая одышка сохраняется.
Однако помните, что для купирования одного приступа бронхиальной астмы можно применить всего пять-шесть ингаляций с двадцатиминутным интервалом. Поскольку возможна передозировка лекарственного препарата или развитие нежелательных последствий (побочных эффектов). Обычно для снятия легкого и умеренного выраженного приступа бронхиальной астмы достаточно от 1 до 3 ингаляций с двадцатиминутным интервалом.
Когда дыхание станет реже, а кашель уменьшится, можно считать, что состояние ребенка улучшилось.
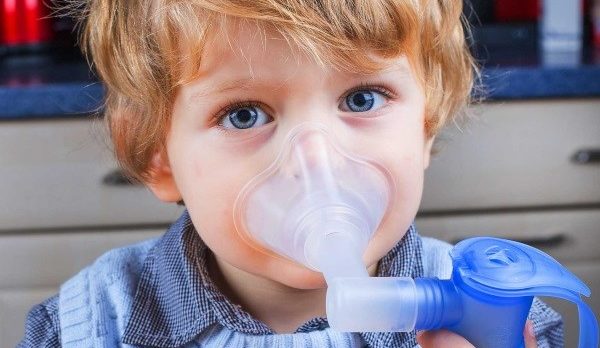
К сожалению, дети не всегда могут сделать полноценный вдох, поэтому поэтому для ингаляций используйте специальное вспомогательное устройство — спейсер.
Он представляет собой полый цилиндр (но может иметь и другую форму), который снабжен маской или мундштуком. Пользоваться спейсером несложно: в специальное отверстие вставляется баллончик с лекарственным веществом, которое впрыскивается в полость приспособления, а его вдыхание осуществляется через маску (у малышей до четырех лет) или мундштук (у детей старше четырех).
Кроме того, детям первых лет жизни для доставки лекарственного вещества непосредственно в легкие предпочтительнее пользоваться небулайзерами (ингаляторами). Для них используйте аптечные растворы лекарственных препаратов, дозировка которых должна соответствовать возрасту ребенка. Лучше всего применять компрессорный ингалятор или меш-небулайзер, поскольку в них лекарственные вещества не разрушаются.
Во время приступа не накладываете ребенку горчичники, не делайте ножных ванн с теплой водой, не растирайте его кожу пахнущими веществами, не давайте отвары трав и мед. Эти действия могут только усилить приступ!
Важно! Помните, что у детей общее состояние может быстро и резко ухудшиться, поэтому не медлите с вызовом машины скорой помощи в следующих ситуациях:
* Если по истечении одного-двух часов от начала оказания помощи приступ не купировался.
* При появлении учащенного дыхания и затрудненного выдоха у ребенка в состоянии покоя.
* Когда ребенку трудно говорить и ходить, он сидит в вынужденном положении.
* Если кожа малыша побледнела или появилась ее синюшность на кончиках пальцев, вокруг губ и крыльев носа.
* Когда кроха излишне возбужден («дыхательная паника») или у него нарастает слабость.
* Если вы живете далеко от лечебного учреждения.
* У вас отсутствует возможность оказать помощь в полном объеме дома.
* Если вашему малышу еще не исполнился год.
Все зависит от общего самочувствия ребенка:
— Если ваш малыш на следующий день активен и чувствует себя хорошо , продолжите основное (базисное) лечение, назначенное врачом.
— Если у ребенка сохраняется кашель, усиливающийся после физической или эмоциональной нагрузки, постарайтесь оградить его от активных игр и бега.
Для лечения продолжайте вводить препарат, расширяющий бронхи, еще 1-2 дня по одной ингаляции каждые 4 часа бодрствования.
И обязательно проконсультируйтесь с лечащим врачом. Поскольку возможно понадобится увеличить дозу уже назначенного лекарственного препарата для основного (базисного) лечения на 7-10 дней или прописать другое лекарство.
Важно! Препараты, расширяющие бронхи, применяются только для купирования приступа бронхиальной астмы. Поскольку они не действуют на аллергическое воспаление и не обладают лечебными свойствами . Поэтому никогда не увеличивайте их дозу или длительность применения, лучше обратитесь к врачу.
Дорогие мамы, приступ — грозное осложнение бронхиальной астмы, поэтому лучше предупреждайте его развитие. Для этого старайтесь ограждать малыша от возможных провоцирующих факторов (домашняя пыль, мед, шерсть животных и другие), а также соблюдайте все врачебные рекомендации. И тогда вы сможете контролировать это коварное заболевание, а ваш малыш будет наслаждаться свободным дыханием.
Автор : Корецкая Валентина Петровна, педиатр,
источник
Бронхиальная астма является самым распространенным хроническим заболеванием детского возраста. Согласно данным Национальной программы «Бронхиальная астма у детей. Стратегия лечения и профилактика» в нашей стране бронхиальной астмой страдает от 5 до 10% детского населения.
В настоящее время бронхиальную астму у детей рассматривают как хроническое аллергическое (атопическое) воспаление дыхательных путей, сопровождающееся повышенной чувствительностью (гиперреактивностью) бронхов и проявляющееся приступами затрудненного дыхания или удушья, возникающими в результате распространенного сужения бронхов (бронхиальной обструкции), обусловленной бронхоспазмом, повышенной секрецией слизи, отеком слизистой оболочки бронхов. Бронхиальная обструкция у больных астмой обратима спонтанно или под действием лечения.
Развитие бронхиальной астмы связано с комплексным воздействием внутренних (наследственная предрасположенность) и внешних факторов, включающих аллергены, инфекции, курение, загрязнение воздуха. Под действием внешних факторов развиваются приступы заболевания, или обострения, которые по тяжести подразделяются на легкие, среднетяжелые и тяжелые (таблица).
Лечение бронхиальной астмы базируется на «трех китах» — ограничении контакта с аллергенами (комплексе элиминационных мероприятий), терапии обострения заболевания и базисной противовоспалительной терапии. Для лечения бронхиальной астмы у детей используются такие же классы препаратов, как и у взрослых. Однако применение существующих препаратов у детей связано с определенными ограничениями. В большой степени эти особенности относятся к средствам доставки ингаляционных препаратов в дыхательные пути.
У детей использование дозирующих аэрозольных ингаляторов с бронхолитическими препаратами нередко затруднено в связи с возрастными особенностями, тяжестью состояния, что оказывает влияние на дозу, попадающую в легкие, и, следовательно, ответную реакцию. Дозирующие аэрозольные ингаляторы требуют точной техники, которой не всегда способны овладеть не только дети, но и взрослые.
В период обострения меньшая координация требуется при использовании спейсера. У детей в возрасте 5 лет и младше для введения ингаляционных лекарственных средств рекомендовано использование спейсера с лицевой маской. Этот метод более прост, чем использование дозирующего аэрозольного ингалятора, однако для него характерна вариабельность поступления лекарственного препарата в зависимости от используемого устройства.
Небулайзеры не в такой степени, как другие средства доставки, требуют координации действий или сотрудничества пациента и поэтому являются рекомендованными устройствами для введения B2-агонистов/М-холинолитиков, а также будесонида, кромоглициевой кислоты у детей младшего возраста. Предпочтение отдается компрессионным и мембранным небулайзерам (в ультразвуковых не достигается необходимая экспозиция препаратов, разрушаются некоторые лекарственные препараты).
Преимуществами небулайзеров по сравнению с другими средствами доставки являются отсутствие необходимости координации вдоха и ингаляции, возможность проведения высокодозной терапии у тяжелых больных, отсутствие фреона, генерация высокодисперсного аэрозоля.
К клиническим преимуществам небулайзерной терапии относятся уверенность в том, что пациент получает адекватную дозу препарата, неинвазивность, непревзойденно быстрое купирование приступов затрудненного дыхания, возможность использования при жизнеугрожающих симптомах, возможность использования в госпитальных и амбулаторных условиях (в последнем случае уменьшается вероятность госпитализации), уменьшение риска системного действия препарата.
Для купирования остро возникшего приступа астмы у ребенка используются B2-агонисты (формотерол, сальбутамол, фенотерол), антихолинергические препараты (ипратропия бромид), метилксантины.
Ведущими механизмами обратимой бронхиальной обструкции у детей с астмой являются спазм гладкой мускулатуры бронхов, гиперсекреция слизи и отек слизистой оболочки. Последний механизм является ведущим у детей младшего возраста. Вместе с тем влияние бронхолитических препаратов на указанные механизмы бронхиальной обструкции различно.
Так, B2-агонисты и эуфиллин обладают преимущественным действием на бронхоспазм, а М-холинолитики помимо этого и на отек слизистой оболочки. Данная неоднородность действия разных бронхолитических препаратов связана с распределением адренергических рецепторов и М-холинорецепторов в респираторном тракте.
В бронхах мелкого калибра, в которых доминирует бронхоспазм, преимущественно представлены B2-адренорецепторы, в средних и крупных бронхах с преобладающим развитием отека слизистой оболочки — холинорецепторы. Данными обстоятельствами объясняются необходимость, эффективность и преимущества комбинированной (B2-агонист/М-холинолитик) бронхолитической терапии у детей.
Применение ипратропия бромида в лечении детей с острой астмой в отделении неотложной помощи в комбинации с B2-агонистами улучшает функцию дыхания, уменьшает время выполнения и число небулайзерных ингаляций, сокращает частоту последующих обращений.
В обзорном исследовании у детей в возрасте 5-17 лет с тяжелой астмой был доказан достоверный положительный эффект от добавления антихолинергического препарата (ипратропия бромида) к раствору B2-агониста, применяемого через небулайзер. Эффект от использования комбинации был особенно выражен у детей с очень тяжелой астмой.
В систематическом обзоре 13 рандомизированных контролируемых исследований, включавших детей с бронхиальной астмой в возрасте 18 мес — 17 лет, было показано, что при тяжелых приступах заболевания применение нескольких ингаляций ипратропия бромида в сочетании с B2-агонистом (например, фенотеролом) улучшает показатель ОФВ1 и снижает частоту госпитализаций в большей степени, чем монотерапия B2-агонистом.
У детей с легкими и среднетяжелыми приступами данная терапия также улучшала показатели респираторной функции. В связи с этим ингаляция ипратропия бромида рекомендуется у детей с обострением астмы, в особенности при отсутствии положительного эффекта после начального использования ингаляционных B2-агонистов.
Согласно рекомендациям GINA (2012) и Российской национальной программы «Бронхиальная астма у детей. Стратегия лечения и профилактика» (2011) фиксированная комбинация фенотерола и ипратропия бромида (Беродуал) является препаратом выбора в терапии обострений, хорошо зарекомендовавшим себя у детей любого возраста.
При одновременном применении двух активных веществ расширение бронхов происходит путем реализации двух разных фармакологических механизмов. Для достижения бронхолитического действия при использовании данной комбинации требуется более низкая доза B-адренергического компонента, что позволяет практически полностью избежать побочных эффектов. В то же время бронхолитический эффект при применении Беродуала выше, чем у исходных препаратов, развивается быстро (через 3-5 мин) и характеризуется продолжительностью до 8 ч. Использование данного препарата позволяет снизить дозы монокомпонентов (B2-агонисты).
На данный момент существуют две фармацевтические формы этого лекарственного средства — дозированный аэрозольный ингалятор (ДАИ) и раствор для ингаляций. Наличие различных лекарственных форм Беродуала позволяет использовать препарат в различных возрастных группах, начиная с рождения.
Небольшая доза фенотерола и сочетание с антихолинергическим препаратом (в 1 дозе ДАИ 50 мкг фенотерола и 20 мкг ипратропия бромида) позволяют добиться высокой эффективности и низкой частоты побочных эффектов. Раствор Беродуала используется для ингаляций через небулайзер у детей до 6 лет в дозе до 0,5 мл (10 капель) до 3 раз в сутки исходя из расчета 50 мкг фенотерола и 25 мкг ипратропия бромида (2 капли) на 1 кг массы тела на прием, детям старше 6 лет для купирования приступа астмы обычно достаточно дозы в 10-20 капель (0,5-1,0 мл), при этом суточная доза не должна превышать 4,0 мл. Рекомендуемая разовая доза разводится физиологическим раствором до общего объема 3-4 мл.
Быстрое купирование приступа, восстановление показателей ПСВ, явный регресс клинических симптомов обострения астмы при использовании Беродуала позволяет признать его лидером среди препаратов по неотложной терапии бронхиальной астмы у детей.
© Д.м.н., профессор Д.Ю. Овсянников, к.м.н., Л.В. Пушко
источник
Бронхиальная астма у детей уже не редкость, а последствия этой болезни довольно серьезные. Во время обострения бронхиальной астмы может начаться сильный кашель и одышка, в тяжелых случаях наблюдается удушье, невозможность самостоятельно осуществлять дыхание. Родителям нужно знать, как действовать во время приступа, ведь от правильности оказанной помощи может завесить жизнь детей.
Чаще всего плохие бытовые условия, плохая экология, загрязнений воздух и вода, действие аллергенов становятся причиной обострения бронхиальной астмы. Ведь в таком случае происходит повышение восприимчивости бронхов.
Именно постоянный контакт с аллергенами может вызвать обострение астмы тяжелой степени.
Обострение бронхиальной астмы могут спровоцировать пыль, пыльца растений, шерсть животных, пух подушек, еда, плохие погодные условия и конфликты в семье.
Очень часто врачам не удается определить аллерген, который вызвал обострение бронхиальной астмы.
Кроме вышеперечисленных факторов, причиной раздражения и спазмов дыхательных путей могут стать:
- респираторные инфекции;
- табачный дым;
- выхлопные газы;
- запах мыла, моющих средств, дезодорантов или освежителей воздуха;
- прием лекарственных препаратов, которые содержат аллергены для конкретного ребенка;
- резкий запах духов.
Очень часто реакция на любой аллерген может появиться не сразу, а развиваться постепенно.
Важно! Чаще всего причиной бронхиальной астмы становится именно аллергия на конкретное вещество, например, пыль.
В зависимости от причин появления бронхиальной астмы выделяют несколько ее видов, а именно пищевая астма, аспириновая (которая возникала от лекарственных препаратов), физического усилия (при попадании холодного воздуха в бронхи). Также выделяют смешанную (возникает при воздействии нескольких факторов) и не уточненную бронхиальную астму, причину которой не удается определить.
По выраженности симптомов выделяют три степени тяжести приступа бронхиальной астмы: легкая, средняя и тяжелая. Приблизительно за полчаса до ухудшения состояния могут появиться определенные признаки.
Перед началом приступа аллергического характера наблюдается:
- сильный кашель;
- постоянное чихание;
- першение в горле и носу;
- обильные слизистые выделения из носа;
- головная боль.
Если приступ спровоцировало не действия аллергена, а например, чрезмерная физическая нагрузка, может появиться кашель, головокружение, сильная усталость, тревожность и беспокойство, учащенное сердцебиение и дыхание.
Ночной приступ может сопровождаться сильным кашлем, детям бывает трудно уснуть, их мучает бессонница.
Во время самого приступа появляются такие симптомы:
- нехватка воздуха, затрудненное дыхание или удушье;
- сильная одышка;
- чувство сжатия и тяжести в грудной клетке;
- кашель;
- сильные хрипы во время дыхания и кашля в области грудной клетки.
Обострение бронхиальной астмы в некоторых случаях может проявляться в виде крапивницы или насморка. Родителям нужно немедленно предпринимать действия при появлении первых симптомов начинающегося приступа бронхиальной астмы.
Очень часто от скорости и грамотности оказания помощи может зависеть жизнь детей, особенно при тяжелой степени приступа. Поэтому родителям детей, которые страдают астмой важно знать, что делать до приезда скорой помощи.
Для оказания помощи родители обязательно должны приобрести и уметь пользоваться небулайзером и аэрозольным ингалятором, ведь это поможет спасти жизнь их детей.
Важно! Во время приступа средней и тяжелой степени тяжести нужно вызывать врача, поскольку неотложная помощь поможет только на время облегчить состояние здоровья.
Действия неотложной помощи выглядят следующим образом:
- Немедленно вызвать скорую помощь (при тяжелом приступе).
- Устранить действие аллергена (если он известен).
- Обеспечить свободное дыхание, для этого расстегнуть ворот или снять одежду, которая сжимает шею.
- Воспользоваться ингалятором (если он есть). Применять его можно по несколько раз через каждые 20 минут. Для ингаляций подойдут бронхорасширяющие препараты, такие как Атровент, Вентолин, Беротек.
- Открыть окно, чтобы обеспечить приток свежего воздуха.
- Помочь ребенку принять правильное положение: сидя или стоя, упираясь руками в любую поверхность. Это стимулирует дыхательную активность.
- Успокоить ребенка, проконтролировать, чтобы он дышал ровно.
Купировать легкий приступ можно при помощи горячей ванны для рук и ног.
В момент приступа, главное не паниковать родителям, ведь это заставит волноваться детей и усугубит нехватку воздуха. В аптечке в семьях, где дети страдают бронхиальной астмой, всегда должны быть бронхорасширяющие препараты.
При средней степени тяжести до приезда скорой помощи ребенку нужно медленно в течение 10 минут ввести внутривенно Эуфиллин 2,4%, разведенный раствором натрия хлорида в дозе 4-5 мг/кг. Если это невозможно, то хотя бы нужно сделать ингаляцию Беродуала в двойной дозе. В течение 20 минут должно наступить облегчение.
Важно! Раствор Эуфиллина детям можно использовать только для внутривенного введения.
Во время приступа теряется большое количество жидкости. Чтобы не допустить обезвоживания, ребенку нужно постоянно давать пить воду небольшими порциями.
Родителям нужно знать, что действовать во время приступа любой тяжести нужно незамедлительно. Своевременное оказание помощи поможет свести к минимуму вероятность развития осложнений, таких как астматический статус, который можно лечить только в больнице.
Чтобы не допустить осложнений бронхиальной астмы у ребенка, родителям нужно постоянно следить за его дыханием.
При тяжелом обострении бронхиальной астмы в домашних условиях первая помощь до приезда врача аналогична, что и при других степенях тяжести.
Тяжелое обострение бронхиальной астмы представляет угрозу для жизни, поэтому нужна немедленная госпитализация ребенка.
Неотложная помощь выглядит следующим образом:
- Принудительное дыхание через маску или носовой катетер.
- Ингаляции бронхорасширяющих препаратов.
- Внутривенное введение бронхоспазмолитиков или глюкокортикостероидов для снижения выраженности симптомов.
Когда без врачебной помощи не обойтись? Детей госпитализируют во время приступа в следующих случаях:
- приступ тяжелой степени;
- неэффективность помощи в домашних условиях в течение более часа;
- обострение бронхиальной астмы, которое длится более двух недель;
- дети проживают в отдаленных районах;
- угроза жизни или риск развития астматического статуса.
При оказании помощи важно не ухудшить состояние ребенка. Детям во время приступа нельзя давать антигистаминные препараты, муколитики (Амброксол или Трипсин), седативные средства, а также эфедринсодержащие препараты (Бронхолитин). Ставить горчичники или банки также категорически запрещено.
Купировать приступ без ингалятора иногда бывает очень тяжело, поэтому в каждой аптечке ребенка-астматика он должен присутствовать.
источник
Астма возникает при развитии воспалительного процесса в бронхах. Патология является хронической и полному излечению не поддается. При астме период ремиссии может сменяться внезапным приступом, представляющим опасность для жизни больного.
Чтобы избежать осложнений и тяжелых последствий, при купировании приступов бронхиальной астмы необходимо использовать специальные методы стабилизации состояния больного и быстродействующие препараты.
Бронхиальная астма является заболеванием, развивающимся вследствие воспалительного процесса в бронхах, который возникает в результате болезней органов дыхания, аллергической реакции, курения, плохой экологии и приема некоторых медикаментозных препаратов.
Астма относится к патологиям хронического типа, поэтому даже при длительной ремиссии у больного периодически случаются приступы.
Опасность таких обострений заключается в том, что приступы астмы возникают резко и приводят к удушью, являющемуся следствием спазма мышц бронхов. Развитие спазма сопровождается выделением секрета, который скапливается в дыхательных путях и препятствует поступлению в легкие воздуха.
Бронхиальная астма не излечивается. Терапевтические меры при этом заболевании направлены на продление ремиссии и сокращение периодов обострения.
Поддерживающее лечение включает уменьшение воздействия провоцирующих факторов, прием необходимых препаратов для предотвращения спазмов бронхов, соблюдение диеты и своевременную помощь при приступах.
Причиной приступов, как правило, становится воздействие аллергенов. Также обострение может спровоцировать холодный воздух, стресс, физическая нагрузка, респираторные инфекции или вдыхание воздуха, содержащего вредные вещества (например, табачный дым или химикаты).
Для предупреждения асфиксии необходимо обращать внимание на признаки ухудшения состояния больного:
- сильная отдышка;
- свист и хрипы при дыхании;
- чувство распирания в груди;
- затруднение дыхания;
- бледность и синюшность кожных покровов;
- тяжелый и беспрестанный кашель.
При длительном отсутствии необходимой помощи при удушье человек может потерять сознание. Не исключается летальный исход из-за недостатка кислорода.
У больных астмой спазмы бронхов могут случаться с разной частотой и интенсивностью. В некоторых случаях можно справиться самостоятельно, но при ухудшении состояния больного требуется медицинская помощь.
Если у человека диагностирована бронхиальная астма, то сам больной, а также его близкие должны быть осведомлены, как оказать первую помощь при приступах. Чтобы не навредить человеку, следует соблюдать определенный алгоритм действий.
Первая помощь включает следующие манипуляции:
- посадить больного на стул;
- освободить грудную клетку от одежды (для облегчения дыхания);
- дать ингалятор и другие лекарственные средства;
- успокоить больного.
Важно контролировать частоту применения ингалятора, так как удушье вызывает панику, и сам астматик может использовать аэрозоль слишком часто. Передозировка препаратов данной группы опасна для жизни.
После первого применения при приступе бронхиальной астмы повторное использование ингалятора допустимо только через 10 минут.
В тяжелых случаях, когда перечисленные действия не дают результата, вызывают скорую помощь. До приезда врачей пациент должен быть под постоянным наблюдением.
При длительном ожидании бригады медиков необходимо набрать номер скорой помощи и действовать согласно продиктованным специалистом рекомендациям.
Для того чтобы не возникло осложнений, необходимо купировать приступ астмы как можно быстрее. Нехватка кислорода сказывается на всем организме, поэтому последствия могут быть непредсказуемыми.
Купирование приступа бронхиальной астмы требует:
- жесткого самоконтроля больного в момент приступа;
- правильного применения лекарственных препаратов.
Больным с бронхиальной астмой необходимо знать все действия по купированию бронхоспазма и стараться контролировать себя для исключения паники. Усугубиться состояние может в любой момент, и при отсутствии помощи со стороны астматик должен уметь оказать себе первую помощь самостоятельно.
Приступ астмы предполагает моментальное использование рекомендованного врачом ингалятора. В связи с этим астматикам всегда следует иметь аэрозоль при себе.
После применения препарата нужно сесть и постараться успокоиться. Для этого можно принять легкое успокоительное и сделать дыхательную гимнастику. Пока человек будет находиться в состоянии паники, спазм бронхов не прекратится.
Важно! При астматических приступах нельзя ложиться. Положение лежа будет способствовать затруднению дыхания, тем самым усугубляя состояние больного.
Если ситуация не контролируется, вызывают скорую помощь. Прибывшие специалисты должны провести введение лекарственного средства, снимающего бронхоспазм. При тяжелом состоянии больной может быть госпитализирован.
В момент приступа астмы сам больной и люди, находящиеся рядом, могут поддаться панике, совершив ряд действий, способных навредить больному.
- принимать положение лежа;
- вдыхать эфирные масла;
- пить травяные настои;
- делать ингаляции с травами;
- ставить на грудь горячие компрессы;
- увеличивать частоту ингаляций;
- самостоятельно вводить препараты сильного действия;
- принимать медикаменты без рекомендации врача.
Для купирования приступов бронхиальной астмы используют лекарственные средства, прописанные лечащим врачом. Астматикам противопоказано использование медикаментов, назначенных другому больному.
В большинстве случаев пациентам с астмой прописывают препараты для купирования приступов из группы бронхолитиков, обычно вводимые в виде ингаляции. К веществам данной группы относятся:
- адреномиметики, например, сальбутамол или тербуталин, быстро снимающие спазмы путем расширения капилляров и воздействия на рецепторы мышц бронхов;
- М-холинолитики, например, ипратропия бромид, оказывающий расслабляющий эффект на мышечную ткань бронхов.
Для снятия спазмов рекомендовано принять лекарство с антигистаминным действием для снятия отечности в бронхах, а также спазмолитики, усиливающие расслабление мышц после ингаляции аэрозолем.
Для купирования тяжелого приступа могут применяться препараты, содержащие эпинефрин. Медикаменты данной группы оказывают сильное воздействие и имеют множество противопоказаний, по этой причине самостоятельно их использовать не рекомендуется.
Важно! Эпинефрин и адреналин при бронхиальной астме применяются специалистами и требуют точного соблюдения дозировки. Превышение дозы приводит к серьезным побочным эффектам.
Астматические приступы сложно контролировать. Удушье может начаться в любом месте и в любое время. У больных не всегда под рукой оказывается нужный препарат. В таких случаях желательно уметь обходиться другими способами.
Важно! Если приступ средней или тяжелой степени, не стоит пытаться купировать его без медикаментозных препаратов. Необходимо сразу же вызывать скорую помощь.
В домашних условиях можно остановить приступ простыми средствами и способами:
- на ватный диск или салфетку наливают небольшое количество нашатырного спирта и с расстояния 10 — 15 см дают вдохнуть больному пары препарата (не следует подносить диск слишком близко);
- лук или чеснок натирают либо мелко нарезают и, выложив на ткань, прикладывают к груди астматика, чтобы облегчить дыхание (важно исключить аллергический фактор);
- набирают в ванну горячей воды и заводят больного в комнату на 5 – 10 мин, влажный горячий воздух поспособствует расслаблению бронхов;
- в таз наливают очень теплую воду и опускают туда ноги больного, в этот момент делают легкий массаж верхней части туловища;
- в стакане теплой воды разводится сода (2 ч. л.) и добавляется 3 капельки йода. Жидкость пьют по четыре глотка через каждые 20 мин;
- в кастрюле варят картофель 5 -10 минут, после убирают емкость с огня и ставят на стол, больной садиться над кастрюлькой и, накрывшись полотенцем, дышит горячим паром.
После принятия мер в домашних условиях для снятия бронхиальных спазмов нужно обратиться к лечащему врачу для контрольного обследования и получения рекомендаций.
Комплексы дыхательных упражнений для астматиков способствуют быстрому устранению последствий недостатка кислорода, оказывают успокаивающее действие и помогают восстановить дыхание во время приступа.
После приема лекарственных препаратов и уменьшения интенсивности симптомов больному рекомендуется выполнение основных упражнений:
- Руки на талии. Делают глубокий вдох, одновременно надувая живот. Делают резкий выдох. Живот втягивается.
- Ладони сжаты и подняты над головой. Больной встает на носочки, в момент выдоха тянется и вверх и резко опускает руки вниз, при этом вставая с носочков на стопу.
- Руками обхватывают грудь, немного надавив на грудную клетку. Медленно выдыхая, произносят звуки «бррох», «рррр», «бррх» и «дррох».
- В положении стоя руки опускают и делают медленный вдох, приподнимая плечи. В момент опускания плеч выдыхают с одновременным произношением «кха».
Для эффективного выполнения дыхательной гимнастики больному астмой нужно знать: вдох должен быть коротким и выполняться через нос, выдыхают через рот. Также следует придерживаться правила выполнения упражнений под счет до четырех.
Дети, больные астмой, переносят приступы тяжелее, чем взрослые. В момент обострения важно правильное поведение родителей. Близкие должны быть максимально спокойны, поскольку самостоятельно ребенок справиться со своим состоянием не сможет.
Обратите внимание! Родители могут не прибегать к вызову скорой помощи только при легких астматических приступах у детей. В тяжелых случаях обязательно нужен врач.
- исключить контакт с аллергеном;
- снять одежду, сковывающую дыхание;
- посадить ребенка в положение полусидя;
- постараться успокоить малыша;
- дать пить воды (небольшими глотками, но часто).
В первые минуты для купирования приступов бронхиальной астмы применяют ингаляторы, назначенные специалистом. Ребенку необходима одна доза препарата каждые 20 минут. Максимальное число ингаляций – шесть.
Поскольку ребенок не всегда способен вдохнуть всю дозу лекарственного средства, желательно применять специальные насадки, облегчающие поступление препарата непосредственно в горло.
Никакие сильнодействующие медикаменты или народные средства больным детям давать не рекомендуется. Исключение составляют антигистаминные препараты, если провоцирующим фактором стала аллергическая реакция.
Заболевание бронхов требует постоянного соблюдения профилактических мер. Людям, находящимся в группе риска, рекомендуется принимать меры первичной профилактики, предполагающие исключение воздействия негативных факторов, провоцирующих заболевание, ведение здорового образа жизни, а также укрепление иммунитета.
Вторичная профилактика рекомендуется больным бронхиальной астмой для снижения частоты приступов.
Профилактические меры включают:
- своевременное проведение терапии при респираторных заболеваниях;
- регулярное применение назначенных врачом препаратов;
- ежедневное выполнение упражнений дыхательной гимнастики.
Бронхиальная астма может быть очень опасна и иметь серьезные последствия. Правильное купирование спазмов бронхов поможет снизить вероятность повторных приступов и предупредить осложнения.
источник
У большинства пациентов существует потребность в препаратах для снятия неприятных ощущений при астме – кашля, одышки, приступов затрудненного дыхания. Считается, что астма контролируется, если ингаляция таких лекарств проводится не чаще, чем дважды в неделю, причем только в дневные часы. В случае если потребность в препаратах «скорой помощи» увеличивается, необходимо обратиться к врачу, чтобы избежать тяжелого осложнения – астматического статуса.
Купирование приступов или других симптомов астмы проводится с помощью β2-агонистов короткого действия, реже – ипратропия бромида. В некоторых случаях показано совместное использование этих препаратов. Все они называются «бронхолитики», что означает «расширяющие бронхи». Это действие помогает восстановить нормальную проходимость бронхиального дерева и быстро избавиться от беспокоящих симптомов астмы.
Итак, помощь при бронхиальной астме быстро оказывают β2-агонисты короткого действия и ипратропия бромид. Рассмотрим эти препараты подробнее.
Как средства «скорой помощи» применяются следующие вещества:
- сальбутамол;
- фенотерол;
- формотерол (препарат длительного действия, применяется для купирования приступов с ограничениями).
Сальбутамол – так называемый β-адреномиметик, он обладает сродством к β2-адренорецепторам. Эти чувствительные нервные окончания расположены в стенке бронхов, миометрии (мышце матки), кровеносных сосудах. В физиологических условиях их активируют катехоламины, прежде всего адреналин. Под действием адреналина или его агонистов, таких как сальбутамол, гладкая мускулатура в стенках бронхов и сосудов расслабляется.
Сальбутамол вызывает такие эффекты:
- расширяет бронхи, в результате уменьшается сопротивление дыхательных путей, увеличивается емкость легких, купируется спазм бронхов;
- вызывает расширение сосудов, питающих сердце, не влияя на артериальное давление;
- снижает тонус и сократимость матки;
- блокирует выделение гистамина и других медиаторов аллергии и воспаления;
- оказывает слабое действие на миокард, несколько учащая и усиливая сердечные сокращения.
При использовании сальбутамола в виде аэрозоля он быстро всасывается в кровь, однако его содержание в крови низкое. Метаболизм вещества происходит в печени, выделяется оно и продукты его обмена с мочой. Период полувыведения (время вывода из организма половины поступившей дозы) составляет 2 – 7 часов, поэтому эффект сальбутамола недолгий.
При бронхиальной астме сальбутамол используется для купирования приступов при любой тяжести болезни. Его можно принимать и для предупреждения приступа, например, при астме физического усилия перед интенсивной нагрузкой.
- расширение сосудов, возможно снижение артериального давления и небольшое учащение сердцебиения;
- головная боль, головокружение, реже тошнота и рвота;
- редкие случаи аллергии – отек Квинке, крапивница, кожная сыпь, падение артериального давления и обморок;
- дрожь в руках, судороги мышц, в некоторых случаях – парадоксальный спазм бронхов.
- в 1 и 2 триместрах беременности вещество противопоказано при угрозе выкидыша, а в 3 триместре – при кровотечениях и токсикозе; вообще применение сальбутамолоа при беременности допускается, но необходимо оценить потенциальный риск для плода;
- возраст до 2 лет;
- индивидуальная непереносимость препарата.
- вещество выделяется с грудным молоком, поэтому при лактации нужно оценить риск для ребенка;
- с осторожностью следует использовать при нарушениях сердечного ритма, гипертонии, миокардите, пороке сердца, сахарном диабете, гипертиреозе и глаукоме – применение возможно только при разрешении врача и под контролем пульса, давления, уровня сахара в крови;
- при частом использовании возможно снижение уровня калия в крови, особенно это вероятно при тяжелой астме, поэтому необходим контроль этого биохимического показателя;
- риск гипокалиемии возрастает при одновременном приеме сальбутамола и теофиллина, глюкокортикостероидов для внутреннего применения, мочегонных препаратов (гипотиазида, фуросемида);
- если пациент одновременно принимает β-блокаторы по поводу болезней сердца или гипертонии (например, атенолол, метопролол, бисопролол), эффект и сальбутамола, и этих препаратов может уменьшаться, так как они имеют противоположное фармакологическое действие;
- при одновременном использовании сальбутамола и теофиллина повышается вероятность нарушений сердечного ритма, необходим регулярный контроль электрокардиограммы (ЭКГ).
Сальбутамол для купирования приступов бронхиально астмы можно использовать в следующих лекарственных формах:
Для купирования приступа обычно используется 1 – 2 вдоха, через 10 минут можно повторить введение лекарства. Дозировка индивидуальна и подбирается врачом и пациентом в зависимости от тяжести симптомов. Максимальное число доз препарата в сутки – 12.
- Асталин;
- Вентолин;
- Саламол Эко;
- Саламол Эко Легкое дыхание (активируемый вдохом);
- Сальбутамол;
- Сальбутамол АВ;
- Сальбутамол-МХФП;
- Сальбутамол-Тева.
Растворы для ингаляций предназначены для введения с помощью небулайзера. Улучшение наступает через 10 – 15 минут после ингаляции, поэтому для быстрого купирования приступа удушья такая форма не подходит.
Растворы сальбутамола для ингаляций через небулайзер представлены следующими препаратами:
- Вентолин небулы;
- Саламол Стери-неб;
- Сальгим.
Порошок для ингаляций Сальгим применяется с помощью ингалятора «Циклохалер». Для купирования приступа назначается однократно.
Капсулы для ингаляций Цибутол Циклокапс применяются с помощью ингалятора «Циклохалер», для купирования приступа достаточно 1 капсулы. Для профилактики бронхоспазма используется однократное введение в сутки. При обострении суточная доза может быть увеличена.
Это вещество по свойствам очень близко к сальбутамолу. Фенотерол – β-адреномиметик с преимущественным сродством к β2-адренорецепторам.
- расширение бронхов;
- учащение дыхания и увеличение его глубины;
- активация ресничек мерцательного эпителия дыхательных путей;
- расширение сосудов;
- снижение тонуса и сократимости миометрия.
Препарат метаболизируется в печени, выводится с желчью и мочой.
- профилактика бронхоспазма;
- купирование приступа бронхиальной астмы.
При использовании в качестве средства «скорой помощи» промежуток между ингаляциями – не менее 3 часов.
- учащенное сердцебиение, давящие боли за грудиной, иногда снижение артериального давления;
- головокружение и головная боль, тревожность и раздражительность, дрожь в руках;
- отрыжка, тошнота и рвота, запоры;
- возможно повышение уровня глюкозы в крови;
- кашель, иногда – парадоксальный спазм бронхов;
- потливость, слабость, боли в мышцах и их спазмы, снижение уровня калия в крови, редко – аллергическая реакция.
- возраст до 6 лет;
- гипертрофическая кардиомиопатия с обструкцией выносящего тракта;
- гипертиреоз;
- тахиаритмии (например, пароксизмальная суправентрикулярная тахикардия);
- индивидуальная непереносимость;
- 2 и 3 триместры беременности;
- лактация.
- с осторожностью используется в 1 триместре беременности, при сахарном диабете, недавно перенесенном инфаркте миокарда (до 3 месяцев как минимум), гипертиреозе, феохромоцитоме, тяжелой сердечной недостаточности;
- при передозировке может вызвать необратимый спазм бронхов;
- с осторожностью следует применять фенотерол с некоторыми лекарствами: глюкокортикоидами, антихолинергическими препаратами (в том числе ипратропия бромидом), теофиллином, мочегонными из-за возможности гипокалиемии;
- не рекомендуется одновременное использование с препаратами кальция, витамином Д и минералокортикоидами;
- эффект фенотерола снижается при одновременном назначении β-адреноблокаторов по поводу болезней сердца.
Фенотерол является действующим веществом ДАИ Беротек Н. Также он входит в состав растворов для ингаляций Беротек и Фенотерол-Натив. Эти растворы предназначены для использования в небулайзерах. Можно проводить ингаляцию перед физической нагрузкой при астме физического усилия.
Формотерол по своим свойствам, побочным эффектам и показаниям к применению аналогичен сальбутамолу и фенотеролу. Однако он обладает длительным действием, поэтому нередко используется как компонент базисной терапии и для предупреждения приступов в известных условиях (контакт с аллергеном, физическая нагрузка, выход на холод и так далее). Для купирования приступов его используют лишь в случае отсутствия короткодействующих β2-агонистов (сальбутамола и фенотерола).
- возраст до 6 лет;
- индивидуальная непереносимость.
Формотерол с осторожностью можно применять во время беременности и лактации, оценив риск для ребенка.
- очень осторожно и под наблюдением врача препарат можно использовать при ИБС, нарушениях ритма и проводимости сердца, тяжело сердечной недостаточности, подклапанном аортальном стенозе, гипертрофической кардиомиопатии, тиреотоксикозе и удлинении интервала Q-T на ЭКГ;
- с осторожностью назначают при сахарном диабете и миоме матки;
- не рекомендуется комбинация с другими β-адреномиметиками, ингибиторами моноаминооксидазы, трициклическими антидепрессантами;
- совместное применение с глюкокортикоидами, мочегонными, теофиллином может вызвать гипокалиемию (необходим контроль калия в крови);
- есть опасность желудочковых аритмий, в том числе опасных для жизни, при одновременном приеме формотерола и хинидина, дизопирамида, прокаинамида (антиаритмических средств), фенотиазина, антигистаминных средств (использующихся для лечения аллергии), трициклических антидепрессантов;
- использование β-блокаторов может вызвать отсутствие эффекта формотерола.
Формотерол входит в состав ДАИ Атимос. При появлении симптомов можно ингалировать 1 – 2 дозы.
Препараты формотерола в виде порошка или капсул с порошком для ингаляций:
- Оксис Турбухалер;
- Форадил, капсулы с порошком и устройство для ингаляции (аэролайзер);
- Формотерол изихейлер;
- Формотерол-Натив, капсулы с порошком для ингаляций, с устройством для введения или без него.
Оксис Турбухалер назначают для поддерживающей терапии. Его можно дополнительно принимать для купирования приступов бронхоспазма. Увеличение потребности в препарате должно стать поводом для скорейшего обращения к врачу. Нужно помнить, что формотерол нежелательно регулярно использовать как средство «скорой помощи».
Это вещество относится к блокаторам М-холинорецепторов. Эти нервные окончания блокируются атропином. Активация м-холинорецепторов приводит к сокращению гладкой мускулатуры, в том числе и в стенке бронхов, а их блокада – к расслаблению мышечных клеток и увеличению бронхиального просвета.
Одним из препаратов, блокирующих м-холинорецепторы в стенке бронхов, является ипратропия бромид. Это вещество также угнетает секрецию слизи бронхиальными железами, уменьшая количество мокроты, закупоривающей дыхательные пути. При ингаляционном введении он мало всасывается в кровь, в основном проглатывается и выводится с калом.
Ипратропия бромид используется как препарат второго выбора для купирования и предупреждения приступов бронхиальной астмы, в тех случаях, когда β-адреномиметики не показаны, например, при болезнях сердца.
- сухость во рту, раздражение глотки, кашель;
- повышенная вязкость мокроты;
- головная боль и головокружение;
- запор, понос, тошнота, рвота.
- 1 триместр беременности;
- индивидуальная непереносимость.
- во 2 и 3 триместрах беременности применение возможно лишь при наличии серьезных показаний;
- безопасность во время лактации не установлена;
- с осторожностью использовать у детей до 6 лет;
- следует с осторожностью использовать вещество у больных с сопутствующей закрытоугольной глаукомой (повышенным внутриглазным давлением) и аденомой предстательной железы;
- для купирования приступа удушья рекомендуется использовать совместно с β2-агонистами короткого действия, поскольку эффект ипратропия бромида развивается позднее, однако такая комбинация повышает риск внезапного повышения внутриглазного давления.
Ипратропия бромид выпускается в виде ДАИ и раствора для ингаляций через небулайзер.
- Атровент Н;
- Ипратропиум Аэронатив.
- Атровент;
- Ипратропиум Стери-неб;
- Ипратропиум-Натив.
Для лечения острого бронхоспазма можно применять одновременно с β2-агонистами короткого действия, при необходимости ингаляцию повторяют.
Очень часто для купирования приступа астмы назначаются комбинированные препараты:
- Беродуал-Н, ДАИ, содержащий фенотерол и ипратропия бромид. Эффект наступает быстро. Дозировка β-агонистов снижена по сравнению с монотерапией, что позволяет избежать побочных эффектов.
- Ипрамол Стери-неб, раствор для ингаляций, содержащий ипратропия бромид и сальбутамол. Противопоказан детям до 12 лет.
- Ипратерол-Натив, раствор для ингаляций, содержащий ипратропия бромид и фенотерол. Раствор можно применять по назначению врача у детей младшего возраста, в сниженной дозировке.
- Симбикорт Турбухалер, порошок для ингаляций, содержащий формотерол и будесонид (глюкокортикоид). Он применяется для базисной терапии, но с его помощью можно и купировать приступ астмы. Особенно он показан при тяжелом течении и недостаточном контроле над заболеванием, при частой потребности в купировании симптомов. Препарат не рекомендуется детям младше 12 лет. Как и другие препараты с содержанием формотерола, он не рекомендуется для постоянного купирования симптомов. При увеличении потребности в лекарстве следует обратиться к врачу для коррекции базисной терапии.
источник