Дополнительные сведения: Лекарственные средства влияющие на бронхиальную проходимость
Для лечения бронхиальной астмы используются препараты базисной терапии, воздействующие на механизм заболевания, посредством которых пациенты контролируют астму, и симптоматические препараты, влияющие только на гладкую мускулатурубронхиального дереваи снимающие приступ.
К препаратам симптоматической терапииотносятбронходилятаторы:
К препаратам базисной терапииотносят
антагонисты лейкотриеновых рецепторов
Если не принимать базисную терапию, со временем будет расти потребность в ингаляции бронходилататоров (симптоматических средств). В этом случае и в случае недостаточности дозы базисных препаратов рост потребности в бронходилататорах является признаком неконтролируемого течения заболевания [23] .
К кромонам относят кромогликат натрия(Интал) инедокромил натрия(Тайлед). Эти средства показаны в качестве базисной терапии бронхиальной астмы интермиттирующего и лёгкого течения. Кромоны уступают по своей эффективности ИГКС [24] . Так как существуют показания для назначения ИГКС уже при лёгкой степени бронхиальной астмы [19] , кромоны постепенно вытесняются более удобными в использовании ИГКС. Не оправдан также переход на кромоны с ИГКС при условии полного контроля над симптомами минимальными дозами ИГКС [25] .
При астме применяются ингаляционные глюкокортикостероиды, которым не свойственно большинство побочных действий системных стероидов. При неэффективности ингаляционных кортикостероидов добавляют глюкокортикостероиды для системного применения.
ИГКС — основная группа препаратов для лечения бронхиальной астмы. Ниже представлена классификация ингаляционных глюкокортикостероидов в зависимости от химической структуры:
будесонид(Пульмикорт, Бенакорт, Буденит Стери-Неб)
беклометазона дипропионат(Бекотид, Беклоджет, Кленил, Беклазон Эко, Беклазон Эко Лёгкое Дыхание)
Противовоспалительный эффект ИГКС связан с подавлением деятельности клеток воспаления, уменьшением продукциицитокинов, вмешательством в метаболизмарахидоновой кислотыи синтезпростагландиновилейкотриенов, снижением проницаемости сосудов микроциркуляторного русла, предотвращением прямой миграции и активации клеток воспаления, повышением чувствительности b-рецепторов гладкой мускулатуры. ИГКС также увеличивают синтез противовоспалительного белка липокортина-1, путём ингибированияинтерлейкина-5увеличиваютапоптозэозинофилов, тем самым снижая их количество, приводят к стабилизации клеточных мембран. В отличие от системных глюкокортикостероидов, ИГКСлипофильны, имеют короткийпериод полувыведения, быстро инактивируются, обладают местным (топическим) действием, благодаря чему имеют минимальные системные проявления. Наиболее важное свойство — липофильность, благодаря которому ИГКС накапливаются в дыхательных путях, замедляется их высвобождение из тканей и увеличивается их сродство к глюкокортикоидному рецептору. Лёгочная биодоступность ИГКС зависит от процента попадания препарата в лёгкие (что определяется типом используемого ингалятора и правильностью техники ингаляции), наличия или отсутствия носителя (лучшие показатели имеют ингаляторы, не содержащие фреон) и от абсорбции препарата в дыхательных путях.
До недавнего времени главенствующией концепцией назначения ИГКС была концепция ступенчатого подхода, что означает что при более тяжёлых формах заболевания назначаются более высокие дозы ИГКС.
Основой терапии для длительного контроля воспалительного процесса являются ИГКС, которые применяются при персистирующей бронхиальной астме любой степени тяжести и по сей день остаются средствами первой линии терапии бронхиальной астмы. Согласно концепции ступенчатого подхода: «Чем выше степень тяжести течения БА, тем большие дозы ингаляционных стероидов следует применять». В ряде исследований показано, что у пациентов, начавших лечение ИГКС не позже 2 лет от начала заболевания, отмечены существенные преимущества в улучшении контроля над симптомами астмы, по сравнению с начавшими такую терапию по прошествии 5 лет и более [19] .
Существуют фиксированные комбинации ИГКС и пролонгированных β2-адреномиметиков, сочетающие в себе средство базисной терапии и симптоматическое средство. Согласно глобальной стратегии GINA, фиксированные комбинации являются наиболее эффективными средствами базисной терапии бронхиальной астмы, так как позволяют снимать приступ и одновременно являются лечебным средством [3] . ВРоссиинаибольшей популярностью пользуются две такие фиксированные комбинации:
сальметерол+флутиказон(Серетид 25/50, 25/125 и 25/250 мкг/доза, Серетид Мультидиск 50/100, 50/250 и 50/500 мкг/доза, Тевакомб 25/50, 25/125 и 25/250 мкг/доза)
формотерол+будесонид(Симбикорт Турбухалер 4,5/80 и 4,5/160 мкг/доза, В состав препарата Серетид входит салметерол в дозе 25 мкг/доза в дозированном аэрозольном ингаляторе и 50 мкг/доза в аппарате «Мультидиск». Максимально-допустимая суточная доза салметерола — 100 мкг, то есть максимальная кратность применения Серетида составляет 2 вдоха 2 раза для дозированного ингалятора и 1 вдох 2 раза для приспособления «Мультидиск». Это даёт Симбикорту преимущество в том случае, если необходимо увеличить дозу ИГКС. Симбикорт содержит формотерол,максимально-допустимая суточная дозакоторого составляет 24 мкг, делает возможным ингалироваться Симбикортом до 8 раз в сутки. В исследовании SMART выявлен риск, связанный с применением салметерола по сравнению с плацебо. Кроме того, бесспорным преимуществом формотерола является и то, что он начинает действовать сразу после ингаляции, а не через 2 часа, как салметерол [26] .
источник
Бронхиальной астмой называют хроническое заболевание дыхательной системы, при котором отмечается сильное сужение бронхов. Гормоны при астме нужны для оказания противовоспалительного и антиаллергического эффекта.
В базисную терапию астмы включены глюкокортикостероиды. Если их не применять для лечения заболевания, сильно возрастает зависимость от симптоматических бронходилататоров. Это является признаком неконтролируемого течения астмы.
Глюкокортикостероиды — это гормоны, производимые корой надпочечников. В организме человека вырабатывается кортизол, кортикостерон.
Разностороннее воздействие на организм этих биологически активных веществ позволило активно использовать их в лечении различных заболеваний, в том числе астмы.
Сейчас существует ряд фторированных и нефторированных синтетических глюкокортикоидов. В отличие от природных, они обладают большей активностью, поэтому действуют более эффективно.
Для полного понимания, почему так активно используют гормоны от астмы, важно знать их механизм действия. В клетках человеческого организма существуют специальные рецепторы, с которыми глюкокортикостероиды связываются, проникая в цитоплазму.
Полученный в результате этого взаимодействия комплекс проникает внутрь ядра, где воздействует непосредственно на ДНК. Это позволяет активировать процесс образования различных белков:
- липокортин-1. Его действие направлено на торможение продукции арахидоновой кислоты, из которой синтезируются медиаторы воспаления;
- нейтральная эндопептидаза. Нужна для разрушения кининовых комплексов, принимающих участие в развитии воспалительного процесса;
- интерлейкин-10, оказывающий противовоспалительное действие;
- ингибитор ядерного фактора. Играет важную роль в торможении воспалительного процесса бронхов.
За счет действия комплекса гормон-рецептор наблюдается выраженное торможение образования активизирующих воспалительный процесс белков.
Глюкокортикоиды благодаря своим свойствам отлично помогают при бронхиальной астме, давая выраженный противовоспалительный эффект.
Применение глюкокортикоидов при бронхиальной астме является традиционным методом лечения данного заболевания. Их использование началось еще в середине 40-х годов ХХ века, после того, как Ф. Хенч и Э. Кендэлл смогли искусственно синтезировать ГКС.
Поняв, что глюкокортикостероиды помогают в контроле воспалительного процесса при гормональной астме, они начали активно тестировать их при лечении заболевания, однако отметили большое количество побочных эффектов и временно прекратили их использование.
В современной медицине астматикам назначается два типа гормональных препаратов: ингаляционные и системные ГКС.
Главные преимущества, объясняющие широкое применение ингаляционных глюкокортикостероидов (ИГКС) для лечения бронхиальной астмы, — высокая липофильность, малый период полувыведения, а также быстрая инактивация.
В клинической практике используются следующие ИГКС:
- беклометазона дипропионат;
- будесонид;
- мометазона фуроат;
- флутиказона пропионат;
- циклесонид.
Механизм действия ИГКС при бронхиальной астме основан на их высокой липофильности. Эпителий человеческих бронхов покрыт незначительным слоем жидкости.
Поэтому не все вещества могут быстро проникнуть сквозь этот барьер. Липофильность позволяет препарату быстро достичь слизистой оболочки бронхов и проникнуть в кровеносную систему.
Эффект от применения ингаляционных глюкокортикоидов напрямую зависит от того, каким методом они были доставлены в организм.
Так, при использовании ингаляторов с аэрозолями большая часть препарата оседает в ротовой полости либо проглатывается. Лишь 10% достигает непосредственно слизистой оболочки бронха.
При вдыхании препарата через спейсер — около 5%. В системный кровоток ИГКС попадают в виде неактивных продуктов обмена, за исключением беклометазона. Также применяется введение препаратов через небулайзер для определенных групп пациентов, а именно:
- дети;
- пожилые люди;
- люди с нарушениями сознания;
- больные с сильной бронхиальной обструкцией.
Согласно ряду клинических испытаний, ингаляционные глюкокортикостероиды крайне эффективны при бронхиальной астме.
Системные глюкокортикостероиды (СГКС) не являются препаратами экстренной помощи при бронхиальной астме, однако они крайне важны для проведения терапевтических мероприятий во время обострений. В целом они нужны для повышения качества жизни пациента и не обладают быстрым эффектом.
Согласно глобальной стратегии ВОЗ, крайне важно применять СГКС при всех обострениях астмы, за исключением самых легких. Особенно это касается следующих случаев:
- после введения ИГКС не отмечается улучшения состояния пациента;
- приступ начался, несмотря на прием ИГКС;
- требуется увеличение дозы ИГКС;
- состояние пациента постоянно ухудшается;
- снижение реакции организма на действие ИГКС;
- снижение пикфлоуметрических показателей (ПСВ ниже 60%)
Отмечается, что для длительной терапии лучше применять СГКС в форме таблеток, внутривенное введение чаще используется при приступе. Основные глюкокортикостероиды, использующиеся для системной терапии при бронхиальной астме, — это преднизолон и гидрокортизон.
При пероральном приеме отмечается крайне высокая биодоступность. Максимальная концентрация препаратов в крови при внутривенном введении достигается менее чем через час после попадания в организм.
В печени данные лекарственные средства метаболизируются, а затем выводятся вместе с мочой.
При лечении больных гормонозависимой бронхиальной астмой важно помнить, что ГКС обладают рядом побочных эффектов, которые можно разделить на две группы:
- Развивающиеся во время терапии заболевания.
- Развивающиеся после прекращения лечения (синдром отмены).
К первой группе можно отнести следующие последствия:
- метаболические нарушения;
- повышение артериального давления;
- снижение иммунного статуса;
- язвенная болезнь;
- миопатия;
- расстройства психики;
- нарушения роста у детей;
- кушингоид.
Метаболические нарушения проявляются в виде гипергликемии, нарушении жирового, а также водно-электролитного обмена. Повышение уровня сахара в крови связано с тем, что на фоне приема ГКС отмечается увеличение устойчивости тканей к действию инсулина.
При этом данное состояние наблюдается достаточно редко, и к нему более склонны люди, которые, помимо гормональной астмы, болеют сахарным диабетом.
Нарушение обмена жиров проявляется в том, что на лице и туловище наблюдается чрезмерное развитие жировой ткани. Развивается так называемый кушингоидный хабитус.
Нарушения водного и минерального обмена проявляются в виде задержки воды в организме и потери кальция и калия.
Артериальная гипертензия при приеме ГКС связана с их воздействием на стенки сосудов. Развивается при длительном лечении большими дозами препаратов.
Еще реже возникает язвенная болезнь. Именно поэтому, все больные, которые применяют в лечении астмы СГКС, должны проходить обследования на предмет наличия язв в желудке.
У некоторых больных, применяющих ГКС, может возникнуть мышечная слабость, вплоть до полной атрофии. Это напрямую связано с влиянием препаратов на минеральный обмен. Также миопатия может наблюдаться при кушингоиде, поэтому ее нельзя называть специфичным побочным эффектом.
Легкие нарушения психического состояния могут наблюдаться в самом раннем начале терапии ГКС. Так, у больных отмечаются нервозность, частая смена настроения, а также нарушения сна. Стероидные психозы развиваются крайне редко.
У детей при использовании СГКС может отмечаться нарушение роста. В особенности этому подвержены мальчики. Считается, что патология связана с нарушением продукции половых гормонов.
При синдроме отмены наблюдается повышенная утомляемость, отсутствие аппетита, лихорадка, тошнота, а также сильные головные боли. В некоторых случаях может проявиться недостаточность надпочечников. Крайне редко наблюдается клиника псевдоопухоли мозга.
Первое, что должны понимать люди, больные гормонозависимой бронхиальной астмой, — нельзя самостоятельно отказываться от применения ГКС. Лечение должно быть системным и проходить под контролем специалиста.
Если говорить о лечении астмы без гормональных препаратов, то нужно вспомнить о такой группе лекарств, как кромоны. Нужно понимать, что данные лекарственные средства в большей мере обладают профилактическим, а не лечебным эффектом.
Их рекомендуется применять в период ремиссии. Существует много форм кромонов, однако лучший эффект достигается при применении при помощи ингаляторов. Они обладают рядом преимуществ:
- простота применения;
- отсутствие привыкания;
- минимальный риск побочных эффектов.
Благодаря своим свойствам препараты кромоглициевой кислоты отлично подходят для профилактики приступов астмы у детей, страдающих легкой формой заболевания. В соответствии с глобальной стратегией ВОЗ, они являются препаратом выбора.
Согласно проведенным исследованиям, если при средней тяжести и тяжелом течении астмы применение ИГКС не вызывает вопросов, то на начальных стадиях их употребление не оправдано.
Лечение астмы без гормонов у взрослого человека, который уже длительное время применял стероиды, практически невозможно.
Медикаментозные средства, такие как ИГКС и СГКС, при лечении бронхиальной астмы важно применять под контролем лечащего врача. Препараты необходимо подбирать индивидуально, а само лечение должно носить системный характер.
При обострениях БА рекомендуется использовать ИГКС для снятия приступа, а затем, при необходимости подключать СГКС. Несмотря на риск развития побочных эффектов, данные средства являются оптимальным вариантом лечения астмы.
источник
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Кафедра пульмонологии ФУВ РГМУ
В последние годы отмечен значительный прогресс в лечении бронхиальной астмы (БА). По–видимому, это связано с определением БА, как хронического воспалительного заболевания дыхательных путей, и вследствие этого – с широким применением ингаляционных глюкокортикостероидов (ГКС) в качестве базисных противовоспалительных препаратов. Однако несмотря на достигнутые успехи, уровень контроля над течением заболевания нельзя считать удовлетворительным. Так, например, почти каждый третий больной БА, как минимум, 1 раз в месяц просыпается ночью в связи с симптомами болезни. Более половины больных имеют ограничения физической активности, более трети вынуждены пропускать занятия в школе или отсутствовать на работе. Более 40% больных вынуждены обращаться за неотложной помощью вследствие обострения заболевания. Причины подобной ситуации многообразны, и не последнюю роль в этом играет недостаточная осведомленность врача в патогенезе БА и, соответственно, выбор неправильной тактики лечения.
Определение и классификация БА
Бронхиальная астма – хроническое заболевание дыхательных путей, в котором принимают участие многие клетки: тучные клетки, эозинофилы и Т–лимфоциты. У предрасположенных лиц это воспаление приводит к повторным эпизодам хрипов, одышки, тяжести в грудной клетке и кашлю, особенно ночью и/или ранним утром. Эти симптомы сопровождаются распространенной, но вариабельной обструкцией бронхиального дерева, которая, по крайней мере, частично обратима, спонтанно или под влиянием лечения. Воспаление также вызывает увеличение ответа дыхательных путей на различные стимулы (гиперреактивность).
Ключевыми положениями определения следует считать следующие:
1. БА – хроническое персистирующее воспалительное заболевание дыхательных путей вне зависимости от тяжести течения.
2. Воспалительный процесс приводит к гиперреактивности бронхов, обструкции и появлению респираторных симптомов.
3. Обструкция дыхательных путей обратима, по крайней мере, частично.
4. Атопия – генетическая предрасположенность к продукции иммуноглобулинов класса Е (может присутствовать не всегда).
Бронхиальную астму можно классифицировать на основе этиологии, тяжести течения и особенностей проявления бронхиальной обструкции.
Однако в настоящее время бронхиальную астму в первую очередь следует классифицировать по степени тяжести, т. к. именно это отражает степень выраженности воспалительного процесса в дыхательных путях и определяет тактику противовоспалительной терапии.
Степень тяжести определяется по следующим показателям:
- Количество ночных симптомов в неделю.
- Количество дневных симптомов в день и в неделю.
- Кратность применения b 2–агонистов короткого действия.
- Выраженность нарушений физической активности и сна.
- Значения пиковой скорости выдоха (ПСВ) и ее процентное соотношение с должным или наилучшим значением.
- Суточные колебания ПСВ.
- Объем проводимой терапии.
Существует 5 степеней тяжести течения БА: легкая интермиттирующая; легкая персистирующая; средней тяжести персистирующая; тяжелая персистирующая; тяжелая персистирующая стероидозависимая (табл. 1).
БА интермиттирующего течения: симптомы астмы реже 1 раза в неделю; короткие обострения (от нескольких часов до нескольких дней). Ночные симптомы 2 раза в месяц или реже; отсутствие симптомов и нормальная функция легких между обострениями: пиковая скорость выдоха (ПСВ) > 80% от должного и колебания ПСВ менее 20%.
БА легкого персистирующего течения. Симптомы 1 раз в неделю или чаще, но реже 1 раза в день. Обострения заболевания могут нарушать активность и сон. Ночные симптомы возникают чаще 2 раз в месяц. ПСВ более 80% от должного; колебания ПСВ 20–30%.
БА средней тяжести. Ежедневные симптомы. Обострения нарушают активность и сон. Ночные симптомы возникают более 1 раза в неделю. Ежедневный прием b 2–агонистов короткого действия. ПСВ 60–80% от должного. Колебания ПСВ более 30%.
БА тяжелого течения: постоянные симптомы, частые обострения, частые ночные симптомы, физическая активность ограничена проявлениями астмы. ПСВ менее 60% от должного; колебания более 30%.
Необходимо отметить, что определение степени тяжести астмы по этим показателям возможно только перед началом лечения. Если больной уже получает необходимую терапию, то ее объем также должен учитываться. Таким образом, если у пациента по клинической картине определяется легкая персистирующая астма, но при этом он получает медикаментозное лечение, соответствующее тяжелой персистирующей астме, то у данного пациента диагностируется БА тяжелого течения.
БА тяжелого течения стероидозависимая: независимо от клинической картины пациент, получающий длительное лечение системными кортикостероидами, должен быть расценен, как страдающий БА тяжелого течения.
Рекомендован ступенчатый подход к терапии БА в зависимости от тяжести ее течения (табл. 1). Все препараты для лечения БА разделены на две основные группы: для длительного контроля воспалительного процесса и средства для купирования острых симптомов астмы. Основой терапии для длительного контроля воспалительного процесса являются ингаляционные глюкокортикостероиды (ИГКС), которые следует применять, начиная со второй ступени (легкое персистирующее течение) до пятой (тяжелое стероидозависимое течение). Поэтому в настоящее время ИГКС рассматриваются в качестве средств первой линии для терапии БА. Чем выше степень тяжести течения БА, тем большие дозы ИГКС следует применять. По данным ряда исследований, у пациентов, начавших лечение ИГКС не позже двух лет от начала заболевания, отмечены существенные преимущества в улучшении контроля над симптомами астмы по сравнению с группой, начавшей лечение ИГКС по прошествии более чем 5 лет от дебюта заболевания.
Механизмы действия и фармакокинетика
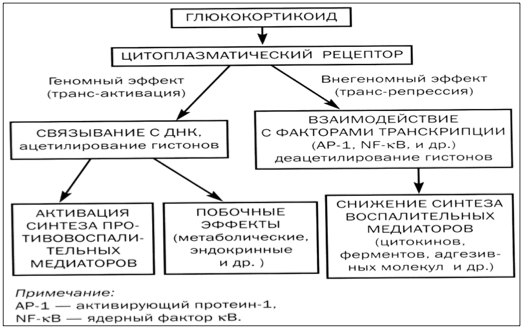
ИГКС способны связываться со специфическими рецепторами в цитоплазме, активируют их и образуют с ними комплекс, который затем димеризуется и перемещается в ядро клетки, где связывается с ДНК и взаимодействует с механизмами транскрипции ключевых ферментов, рецепторов и других сложных белков. Это приводит к проявлению фармакологического и терапевтического действия.
Противовоспалительный эффект ИГКС связан с их ингибирующим действием на клетки воспаления и их медиаторы, включая продукцию цитокинов, вмешательство в метаболизм арахидоновой кислоты и синтез лейкотриенов и простагландинов, предотвращение миграции и активации клеток воспаления. ИГКС увеличивают синтез противовоспалительных белков (липокортина–1), увеличивают апоптоз и снижают количество эозинофилов путем ингибирования интерлейкина–5. Таким образом, ИГКС приводят к стабилизации клеточных мембран, уменьшают проницаемость сосудов, улучшают функцию b –рецепторов как путем синтеза новых, так и повышая их чувствительность, стимулируют эпителиальные клетки.
ИГКС отличаются от системных глюкокортикостероидов своими фармакологическими свойствами: липофильностью, быстротой инактивации, коротким периодом полувыведения из плазмы крови. Важно учитывать, что лечение ИГКС является местным (топическим), что обеспечивает выраженные противовоспалительные эффекты непосредственно в бронхиальном дереве при минимальных системных проявлениях. Количество ИГКС, доставляемое в дыхательные пути, зависит от номинальной дозы препарата, типа ингалятора, наличия или отсутствия пропеллента, а также техники выполнения ингаляции. До 80% пациентов испытывают сложности при использовании дозированных аэрозолей.
Наиболее важной характеристикой для проявления селективности и времени задержки препарата в тканях является липофильность. Благодаря липофильности ИГКС накапливаются в дыхательных путях, замедляется их высвобождение из тканей и увеличивается их сродство к глюкокортикоидному рецептору. Высоколипофильные ИГКС быстрее и лучше захватываются из просвета бронхов и длительно задерживаются в тканях дыхательных путей. ИГКС отличает от системных препаратов их топическое (местное) действие. Поэтому бесполезно назначать ингаляции системных ГКС (гидрокортизона, преднизолона и дексаметазона): эти препараты вне зависимости от способа применения обладают только системным действием.
В многочисленных рандомизированных плацебо-контролируемых исследованиях у больных БА показана эффективность всех доз ИГКС в сравнении с плацебо.
Системная биодоступность складывается из пероральной и ингаляционной. От 20 до 40% от ингалируемой дозы препарата попадает в дыхательные пути (это величина значительно варьирует в зависимости от средства доставки и от ингаляционной техники пациента). Легочная биодоступность зависит от процента попадания препарата в легкие, наличия или отсутствия носителя (лучшие показатели имеют ингаляторы, не содержащие фреон) и от абсорбции препарата в дыхательных путях. 60–80% ингаляционной дозы оседает в ротоглотке и проглатывается, подвергаясь затем полному или частичному метаболизму в желудочно–кишечном тракте и печени. Пероральная доступность зависит от абсорбции в желудочно–кишечном тракте и от выраженности эффекта «первого прохождения» через печень, благодаря чему в системный кровоток поступают уже неактивные метаболиты (за исключением беклометазона 17–монопропионата – активного метаболита беклометазона дипропионата). Дозы ИГКС до 1000 мкг/сутки (для флютиказона до 500 мкг/сут) обладают незначительным системным действием.
Все ИГКС имеют быстрый системный клиренс, сравнимый с величиной печеночного кровотока. Это один из факторов, снижающих системное действие ИГКС.
Характеристика наиболее часто используемых препаратов
К ИГКС относятся беклометазона дипропионат, будесонид, флютиказона пропионат, флунизолид, триамсинолона ацетонид, мометазона фуроат. Они выпускаются в виде дозированных аэрозолей, порошковых ингаляторов, а также в виде растворов для ингаляции через небулайзер (будесонид).
Беклометазона дипропионат. Применяется в клинической практике более 20 лет и остается одним из самых эффективных и часто используемых препаратов. Разрешено применение препарата у беременных. Выпускается в виде дозированного аэрозольного ингалятора (Бекотид 50 мкг, Беклофорте 250 мкг, Альдецин 50 мкг, Беклокорт 50 и 250 мкг, Бекломет 50 и 250 мкг/доза), дозированного ингалятора, активируемого вдохом (Беклазон Легкое Дыхание 100 и 250 мкг/доза), порошкового ингалятора (Бекодиск 100 и 250 мкг/доза ингалятор Дискхалер; мультидозовый ингалятор Изихейлер, Бекломет 200 мкг/доза). Для ингаляторов Бекотид и Беклофорте производятся специальные спейсеры – «Волюматик» (клапанный спейсер большого объема для взрослых) и «Бэбихалер» (2–клапанный спейсер малого объема с силиконовой лицевой маской для детей раннего возраста).
Будесонид. Современный высокоактивный препарат. Используется в виде дозированного аэрозольного ингалятора (Будесонид-мите 50 мкг/доза; Будесонид–форте 200 мкг/доза), порошкового ингалятора (Пульмикорт Турбухалер 200 мкг/доза; Бенакорт Циклохалер 200 мкг/доза) и суспензии для небулайзера (Пульмикорт 0,5 и 0,25 мг/доза). Пульмикорт Турбухалер – единственная лекарственная форма ИГКС, не содержащая носителя. Для дозированных ингаляторов Будесонид мите и Будесонид форте производится спейсер. Будесонид является составной частью комбинированного препарата Симбикорт.
Будесонид имеет наиболее благоприятный терапевтический индекс, что связано с его высоким сродством к глюкокортикоидным рецепторам, и ускоренным метаболизмом после системной абсорбции в легких и кишечнике. Будесонид является единственным ИГКС, для которого доказана возможность однократного применения. Фактор, обеспечивающий эффективность применения будесонида один раз в день, – ретенция будесонида в дыхательных путях в виде внутриклеточного депо благодаря обратимой эстерификации (образованию эфиров жирных кислот). При снижении концентрации свободного будесонида в клетке активируются внутриклеточные липазы, высвобождающийся из эфиров будесонид вновь связывается с рецептором. Подобный механизм не свойственен другим ГКС и позволяет пролонгировать противовоспалительный эффект. В ряде исследований показано, что внутриклеточное депонирование может оказаться более важным в плане активности препарата, чем сродство к рецептору.
Исследования последних лет по препарату Пульмикорт Турбухалер доказали, что он не влияет на конечный рост при длительном применении у детей, на минерализацию кости, не вызывает ангиопатию и катаракту. Пульмикорт также рекомендован к применению у беременных: установлено, что его применение не вызывает увеличения числа аномалий плода. Пульмикорт Турбухалер является первым и единственным ИГКС, которому FDA (организация по контролю за лекарственными средствами в США) присвоила категорию «В» в рейтинге лекарств, назначаемых при беременности. В эту категорию включаются лекарства, прием которых в период беременности является безопасным. Остальные ИГКС относятся к категории «С» (прием их во время беременности не рекомендуется).
Флютиказона пропионат. Самый высокоактивный препарат на сегодняшний день. Обладает минимальной пероральной биодоступностью ( b 2–агонистов короткого действия по потребности или регулярно. Таким образом появилась острая потребность в новом классе препаратов, свободных от недостатков, которые присущи b 2–агонистам короткого действия, и обладающих доказанным длительным протективным и противовоспалительным действием на дыхательные пути.
Были созданы и в настоящее время широко применяются b 2–агонисты длительного действия, которые на фармацевтическом рынке представлены двумя препаратами: формотерола фумаратом и сальметерола ксинафоатом. В современных руководствах по терапии астмы рекомендовано добавление b 2–агонистов длительного действия при недостаточном контроле БА монотерапией ингаляционными ГКС (начиная со второй ступени). В ряде исследований было показано, что комбинация ингаляционного ГКС с b 2–агонистом длительного действия более эффективна, чем удвоение дозы ингаляционных ГКС, и приводит к более значимому улучшению функции легких и лучшему контролю над симптомами астмы. Было показано также снижение количества обострений и значимое улучшение качества жизни у пациентов, получающих комбинированную терапию. Таким образом, появление комбинированных препаратов, содержащих ингаляционный ГКС и b 2–агонист длительного действия, – отражение эволюции взглядов на терапию БА.
Главным преимуществом комбинированной терапии является повышение эффективности лечения при использовании более низких доз ИГКС. Кроме того, соединение двух препаратов в одном ингаляторе облегчает пациенту выполнение назначений врача и потенциально улучшает комплайнс.
Серетид Мультидиск. Составными компонентами являются сальметерола ксинафоат и флютиказона пропионат. Обеспечивает высокий уровень контроля над симптомами БА. Используется только в качестве базисной терапии, может назначаться, начиная со второй ступени. Препарат представлен в различных дозировках: 50/100, 50/250, 50/500 мкг сальметерола/флютиказона в 1 дозе. Мультидиск относится к ингаляционным устройствам малого сопротивления, что позволяет использовать его и у пациентов со сниженной скоростью вдоха.
Симбикорт Турбухалер. Составными компонентами являются будесонид и формотерола фумарат. На российском рынке представлен в дозировке 160/4,5 мкг в 1 дозе (дозы препаратов указаны как доза на выходе). Важная особенность Симбикорта – возможность использовать его как для базисной терапии (для контроля воспалительного процесса), так и для немедленного облегчения симптомов астмы. Это обусловлено прежде всего свойствами формотерола (быстрое начало действия) и способностью будесонида активно действовать в течение 24 часов на слизистую бронхиального дерева.
Симбикорт дает возможность индивидуального гибкого дозирования (1–4 ингаляционные дозы в сутки). Симбикорт можно использовать, начиная со 2 ступени, но особенно он показан пациентам с нестабильной астмой, для которой характерны внезапные тяжелые приступы затрудненного дыхания.
Системные ГКС применяются в основном для купирования обострения БА. Наиболее эффективны пероральные ГКС. Внутривенно кортикостероиды назначают при обострении БА, если более желателен внутривенный доступ, или при нарушении всасывания из желудочно–кишечного тракта, используя высокие дозы (до 1 г преднизолона, метилпреднизолона и гидрокортизона). Кортикостероиды приводят к клинически значимому улучшению спустя 4 часа после их введения.
При обострении БА показан короткий курс пероральных ГКС (7–14 дней), причем начинают с высоких доз (30–60 мг преднизолона). В последних публикациях рекомендуют следующий короткий курс системных ГКС при не угрожающих жизни обострениях: 6 таблеток преднизолона утром (30 мг) в течение 10 дней с последующим прекращением приема. Хотя схемы лечения системными ГКС могут быть различными, основополагающими принципами являются назначение их в высоких дозах для быстрого достижения эффекта и последующая быстрая отмена. Следует помнить, что как только пациент оказывается готовым к приему ингаляционных ГКС, они должны быть ему назначены с соблюдением ступенчатого подхода.
Системные глюкокортикоиды следует назначить, если:
- Обострение средней тяжести или тяжелое.
- Назначение ингаляционных b 2–агонистов короткого действия в начале лечения к улучшению не привело.
- Обострение развилось, несмотря на то, что больной находился на длительном лечении пероральными кортикостероидами.
- Для купирования предыдущих обострений требовались пероральные кортикостероиды.
- 3 и более раз в год проводились курсы глюкокортикоидов.
- Больной находится на ИВЛ.
- Ранее были угрожающие жизни обострения.
Нежелательно использование пролонгированных форм системных стероидов для купирования обострений и проведения поддерживающей терапии БА.
Для длительной терапии при тяжелом течении БА системные ГКС (метилпреднизолон, преднизолон, триамсинолон, бетаметазон) следует назначать в наименьшей эффективной дозе. При длительном лечении альтернирующая схема назначения и прием в первой половине дня (для уменьшения влияния на циркадные ритмы секреции кортизола) вызывают наименьшее количество побочных эффектов. Следует подчеркнуть, что во всех случаях назначения системных стероидов больному должны быть назначены высокие дозы ингаляционных ГКС. Из пероральных ГКС предпочтение отдается тем, у которых отмечается минимальная минералокортикоидная активность, относительно короткий период полураспада и ограниченное действие на поперечно–полосатую мускулатуру (преднизолон, метилпреднизолон).
Пациентам, которые вынуждены постоянно принимать системные ГКС, следует уделять особое внимание. Существует несколько вариантов формирования стероидозависимости у пациентов с БА и другими заболеваниями, сопровождающимися бронхообструкцией:
- Отсутствие комплайенса (взаимодействия) врача и пациента.
- Неназначение ингаляционных ГКС пациентам. Многие врачи считают, что нет необходимости назначать ингаляционные ГКС больным, получающим системные стероиды. Если пациент с БА получает системные стероиды, его следует расценивать, как больного с тяжелой формой БА, имеющего прямые показания к назначению высоких доз ингаляционных ГКС.
- У больных системными заболеваниями (включая легочные васкулиты, например, синдром Чардж–Стросса) бронхиальная обструкция может быть расценена, как БА. Отмена системных стероидов у этих больных может сопровождаться тяжелыми проявлениями системного заболевания.
- В 5% случаев встречается стероидорезистентность, для которой характерна резистентность стероидных рецепторов к стероидным препаратам. В настоящее время различают две подгруппы: больные с истинной стероидной резистентностью (тип II), не имеющие побочных эффектов при длительном приеме высоких доз системных ГКС, и пациенты с приобретенной резистентностью (тип I) – имеющие побочные эффекты системных ГКС. В последней подгруппе резистентность можно преодолеть, скорее всего, повышением дозы ГКС и назначением препаратов, имеющих аддитивный эффект.
Необходима разработка диагностических программ для пациентов, которые получают адекватную терапию, чувствительны к кортикостероидам, имеют высокий комплайнс, но несмотря на все это, испытывают симптомы астмы. Эти пациенты являются самыми «непонятными» с точки зрения терапии и с точки зрения патофизиологии. У них следует проводить тщательную дифференциальную диагностику для исключения других заболеваний, имитирующих клиническую картину БА.
1. Бронхиальная астма. Глобальная стратегия: совместный доклад Национального института Сердце, Легкие, Кровь и Всемирной организации здравоохранения. Пульмонология, 1996.
2. Бронхиальная астма. Руководство для врачей России (формулярная система). «Пульмонология», приложение–99.
3. Ведущие направления в диагностике и лечении бронхиальной астмы. Основные положения отчета группы экспертов EPR–2. National Institute of Health. National Heart, Lung and Blood Institute. NIH publication–97. Перевод под ред. Проф. Цой А.Н., М, Грантъ,1998.
4. Ильина Н.И. Ингаляционные глюкокортикоиды. Астма.ru. Аллергические и респираторные заболевания. 0*2001 (пилотный выпуск).
5. Огородова Л.М. Системы ингаляционной доставки препаратов в дыхательные пути. Пульмонология, 1999; №1, 84–87
6. Формулярная система: лечение бронхиальной астмы. Астма. ru ,0. 2001, 6–9
7. Чучалин А.Г. Бронхиальная астма. Москва, 1997.
8. Цой А.Н. Ингаляционные глюкокортикоиды: эффективность и безопасность. РМЖ 2001; 9: 182–185
9. Цой А.Н. Сравнительная фармакокинетика ингаляционных глюкокортикоидов. Аллергология 1999; 3: 25–33
10. Agertoft L., Pedersen S. Effect of long–term treatment with inhaled budesonide on adult height in children with asthma. N Engl J Med 2000; 343: 1064–9
11. Ankerst J., Persson G., Weibull E. A high dose of budesonide/formoterol in a single inhaler was well tolerated by asthmatic patients. Eur Respir J 2000; 16 (Suppl 31): 33s+poster
12. Barnes P.J. Inhaled glucocorticoides for asthma. N. Engl. Med. 1995; 332: 868–75
13. Beclomethasone Dipropionate and Budesonide. The clinical evidence Reviewed. Respir Med 1998; 92 (Suppl B)
14. The British Guidelines on Asthma Management. Thorax, 1997; 52 (Suppl. 1) 1–20.
15. Burney PGJ. Current questions in the epidemiology of asthma, in Holgate ST, et al, Asthma: Physiology. Immunology, and Treatment. London, Academic Press, 1993, pp 3–25.
16. Crisholm S et al. Once–daily budesonide in mild asthma. Respir Med 1998; 421–5
17. Kips JC, O/Connor BJ, Inman MD, Svensson K, Pauwels RA, O/Byrne PM. A long–termed study of the antiinflammatory effect of low–dosed budesonide plus formoterol versus high–dosed budesonide in asthma. Am Respir Crit Care Med 2000; 161: 996–1001
18. McFadden ER, Casale TB, Edwards TB et al. Administration of budesonide once daily by means of Turbuhaler to subjects with stable asthma. J Allergy Clin Immunol 1999; 104: 46–52
19. Miller–Larsson A., Mattsson H., Hjertberg E., Dahlback M., Tunek A., Brattsand R. Reversible fatty acid conjugation of budesonide: novel mechanism foe prolonged retention of topically applied steroid in airway tissue. Drug Metab Dispos 1998; 26: 623–30
20. Miller–Larsson A. et al. Prolonged airway activity and improved selectivity of budesonide possibly due to esterification. Am J Respir Crit Care Med 2000;162: 1455–1461
21. Pauwels RA et al. Effect of inhaled formoterol and budesonide on exacerbations of asthma. N Engl J Med 1997; 337: 1405–11
22. Pedersen S, O/Byrne P. A comparison of the efficacy and safety of inhaled corticosteroides in asthma. Allergy 1997; 52 (Suppl 39): 1–34.
источник
Ингаляционные глюкокортикостероиды (ИГКС) являются средствами первой линии, которые применяются для длительного лечения больных бронхиальной астмой (БА) [2, 10]. Они эффективно блокируют воспалительный процесс в дыхательных путях, а клиническим проявлени
Ингаляционные глюкокортикостероиды (ИГКС) являются средствами первой линии, которые применяются для длительного лечения больных бронхиальной астмой (БА) [2, 10]. Они эффективно блокируют воспалительный процесс в дыхательных путях, а клиническим проявлением положительного эффекта ИГКС считается уменьшение выраженности симптомов заболевания и, соответственно, снижение потребности в приеме пероральных глюкокортикостероидов (ГКС), β 2 -агонистов короткого действия, снижение уровня воспалительных медиаторов в жидкости бронхоальвеолярного лаважа, улучшение показателей функции легких, снижение вариабельности в их колебании [10]. В отличие от системных ГКС, ИГКС обладают высокой селективностью, выраженной противовоспалительной и минимальной минералокортикоидной активностью. При ингаляционном пути введения препаратов в легких откладывается приблизительно 10—30% номинальной дозы [8]. Процент отложения зависит от молекулы ИГКС, а также от системы доставки препарата в дыхательные пути (дозированные аэрозоли или сухая пудра), причем при использовании сухой пудры пропорция легочного отложения удваивается по сравнению с использованием дозированных аэрозолей, включая и применение спейсеров [4, 16]. Большая часть дозы ИГКС проглатывается, абсорбируется из желудочно-кишечного тракта и быстро метаболизируется в печени, что обеспечивает высокий терапевтический индекс ИГКС по сравнению с системными ГКС [3]
К препаратам для местного ингаляционного применения относятся флунизолид (ингакорт), триамцинолона ацетонид (ТАА) (азмакорт), беклометазон дипропионат (БДП) (бекотид, бекломет) и препараты современной генерации: будесонид (пульмикорт, бенакорт), флютиказона пропионат (ФП) (фликсотид), мометазона фуроат (МФ) и циклезонид. Для ингаляционного применения выпускаются препараты в виде аэрозолей, сухой пудры с соответствующими устройствами для их применения, а также растворы или суспензии для использования с помощью небулайзеров
В связи с тем что существует множество устройств для ингаляций ИГКС, а также из-за недостаточного умения больных пользоваться ингаляторами необходимо учесть, что количество ИГКС, доставляемого в дыхательные пути в виде аэрозолей или сухой пудры, определяется не только номинальной дозой ГКС, но и характеристикой устройства для доставки препарата — типом ингалятора, а также техникой ингаляции больного [20].
Несмотря на то что ИГКС оказывает местное воздействие на дыхательные пути, существуют разноречивые сведения о проявлении нежелательных системных эффектов (НЭ) ИГКС, от их отсутствия и до выраженных проявлений, представляющих риск для больных, особенно для детей [23]. К таким НЭ необходимо отнести подавление функции коры надпочечников, воздействие на метаболизм костной ткани, кровоподтеки и утончение кожи, образование катаракты [3].
Проявления же системных эффектов преимущественно определяются фармакокинетикой препарата и зависят от общего количества ГКС, поступающего в системный кровоток (системная биодоступность, F) и величины клиренса ГКС. Исходя из этого можно предположить, что выраженность проявлений тех или иных НЭ зависит не только от дозировки, но и, в большей степени, от фармакокинетических свойств препаратов.
Поэтому основным фактором, определяющим эффективность и безопасность ИГКС, является селективность препарата по отношению к дыхательным путям — наличие высокой местной противовоспалительной активности и низкой системной активности (табл. 1).
 |
| Таблица 1. Селективность ИГКС |
В клинической практике ИГКС отличаются между собой по величине терапевтического индекса, представляющего собой отношение между выраженностью клинических (желательных) эффектов и системных (нежелательных) эффектов [3], поэтому при высоком терапевтическом индексе имеет место лучшее соотношение эффект/риск.
ИГКС быстро всасываются в желудочно-кишечном тракте и дыхательных путях. На абсорбцию ГКС из легких могут оказывать влияние размеры ингалируемых частиц, так как частицы размером менее 0,3 ммк откладываются в альвеолах и всасываются в легочный кровоток [14].
При вдыхании аэрозолей из дозированных ингаляторов через спейсер с большим объемом (0,75 л — 0,8 л) увеличивается процент доставки препарата в периферические дыхательные пути (5,2%). При использовании дозированных ингаляторов с аэрозолями или сухой пудры ГКС через дискахалер, турбухалер и другие устройства только 10—20% ингалированной дозы откладывается в дыхательных путях, при этом до 90% дозы откладывается в ротоглоточной области и проглатывается [8]. Далее эта часть ИГКС, абсорбируясь из желудочно-кишечного тракта, попадает в печеночный кровоток, где большая часть препарата (до 80% и более) инактивируется [19]. В системный кровоток ИГС поступают преимущественно в виде неактивных метаболитов, за исключением активного метаболита БДП — беклометазона 17-монопропионата (17-БМП) (приблизительно 26%), и только незначительная часть (от 23% ТАА до менее 1% ФП) — в виде неизмененного препарата. Поэтому системная оральная биодоступность (Forа1) у ИГКС очень низка, она практически равна нулю.
Однако следует учесть, что часть дозы ИГКС [примерно 20% номинально принятой, а в случае БДП (17-БМП) — до 36%], поступая в дыхательные пути и быстро абсорбируясь, попадает в системный кровоток. Более того, эта часть дозы может вызывать внелегочные системные НЭ, особенно при назначении высоких доз ИГКС, причем здесь немаловажное значение отводится типу используемого ингалятора с ИГКС, так как при вдыхании сухой пудры будесонида через турбухалер легочное отложение препарата увеличивается в 2 раза и более по сравнению с ингаляцией из дозированных аэрозолей [21].
Таким образом, высокий процент отложения препарата во внутрилегочных дыхательных путях в норме дает лучший терапевтический индекс для тех ИГКС, которые имеют низкую системную биодоступность при оральном пути введения. Это относится, например, к БДП, имеющему системную биодоступность за счет кишечной абсорбции, в отличие от будесонида, обладающего системной биодоступностью преимущественно за счет легочной абсорбции [24].
Для ИГКС с нулевой биодоступностью после пероральной дозы (флютиказон), характер устройства и техника проведения ингаляции определяют только эффективность лечения, но не влияют на терапевтический индекс [5].
Поэтому при оценке системной биодоступности необходимо учитывать общую биодоступность, то есть не только низкую оральную (почти нулевую у флютиказона и 6—13% у будесонида), но и ингаляционную биодоступность, средние величины которых колеблются в пределах от 20 (ФП) до 39% (флунизолид) (табл. 2) [8].
Для ИГКС с высокой фракцией ингаляционной биодоступности (будесонид, ФП, БДП) системная биодоступность может возрастать при наличии воспалительных процессов в слизистой бронхиального дерева. Это было установлено при сравнительном исследовании системных эффектов по уровню снижения кортизола в плазме крови после однократного назначения будесонида и БДП в дозе 2 мг в 22 ч здоровым курящим и некурящим лицам [24]. Следует отметить, что после ингаляции будесонида уровень кортизола у курящих был на 28% ниже, чем у некурящих.
Это позволило сделать вывод о том, что при наличии воспалительных процессов в слизистой дыхательных путей при астме и хроническом обструктивном бронхите может измениться системная биодоступность тех ИГКС, которые имеют легочную абсорбцию (в данном исследовании это будесонид, но не БДП, имеющий кишечную абсорбцию).
Большой интерес вызывает мометазона фуроат (МФ), новый ИГКС с очень высокой противовоспалительной активностью, у которого отсутствует биодоступность. Существует несколько версий, объясняющих этот феномен. Согласно первой из них, 1 МФ из легких не сразу попадает в системный кровоток, подобно будесониду, длительно задерживающемуся в дыхательных путях из-за образования липофильных конъюгатов с жирными кислотами. Это объясняется тем, что МФ имеет высоколипофильную группу фуроат в позиции С17 молекулы препарата, в связи с чем он поступает в системный кровоток медленно и в количествах, недостаточных для определения. Согласно второй версии, МФ быстро метаболизируется в печени. Третья версия гласит: агломераты лактоза-МФ обусловливают низкую биодоступность из-за снижения степени растворимости. Согласно четвертой версии, МФ быстро метаболизируется в легких и потому при ингаляции не достигает системной циркуляции. И наконец, предположение, что МФ не поступает в легкие, не находит подтверждения, так как имеются данные о высокой эффективности МФ в дозе 400 мкг у больных с астмой. Поэтому первые три версии могут в какой-то степени объяснять факт отсутствия биоступности у МФ, однако этот вопрос требует дальнейшего изучения [1].
Таким образом, системная биодоступность ИГКС представляет собой сумму ингаляционной и оральной биодоступности. У флунизолида и беклометазона дипропионата системная биодоступность составляет примерно 60 и 62% соответственно, что несколько превышает сумму оральной и ингаляционной биодоступности других ИГКС.
В последнее время был предложен новый препарат ИГКС — циклезонид, оральная биодоступность которого практически равна нулю [23]. Это объясняется тем, что циклезонид является пролекарством, его афинность по отношению к ГКС-рецепторам почти в 8,5 раза ниже, чем у дексаметазона. Однако, попадая в легкие, молекула препарата подвергается действию ферментов (эстераз) и переходит в свою активную форму (афинность активной формы препарата в 12 раз выше, чем у дексаметазона). В связи с этим циклезонид лишен целого ряда нежелательных побочных реакций, связанных с попаданием ИГКС в системный кровоток.
ИГКС имеют довольно высокую связь с белками плазмы крови (табл. 2); у будесонида и флютиказона эта связь несколько выше (88 и 90%) по сравнению с флунизолидом и триамцинолоном — 80 и 71% соответственно. Обычно для проявления фармакологической активности лекарственных средств большое значение имеет уровень свободной фракции препарата в плазме крови. У современных более активных ИГКС — будесонида и ФП она составляет 12 и 10% соответственно, что несколько ниже, чем у флунизолида и ТАА — 20 и 29%. Эти данные могут свидетельствовать о том, что в проявлении активности будесонида и ФП, кроме уровня свободной фракции препаратов, большую роль играют и другие фармакокинетические свойства препаратов [13].
Объем распределения (Vd) ИГКС указывает на степень внелегочного тканевого распределения препарата. Большой Vd свидетельствует о том, что более значительная часть препарата распределяется в периферических тканях. Однако большой Vd не может служить показателем высокой системной фармакологической активности ИГКС, так как последняя зависит от количества свободной фракции препарата, способной вступать в связь с ГКР. На уровне равновесной концентрации наибольший Vd, во много раз превышающий этот показатель у других ИГКС, выявлен у ФП (12,1 л/кг) (табл. 2); в данном случае это может указывать на высокую липофильность ФП.
Фармакокинетические свойства ИГКС на уровне тканей преимущественно определяются их липофильностью, являющейся ключевым компонентом для проявления селективности и времени задержки препарата в тканях. Липофильность увеличивает концентрацию ИГКС в дыхательных путях, замедляет их высвобождение из тканей, увеличивает сродство и удлиняет связь с ГКР, хотя до сих пор не определена грань оптимальной липофильности ИГКС [6].
В наибольшей степени липофильность проявляется у ФП, далее у БДП, будесонида, а ТАА и флунизолид являются водорастворимыми препаратами [11]. Высоколипофильные препараты — ФП, будесонид и БДП — быстрее абсорбируются из респираторного тракта и дольше задерживаются в тканях дыхательных путей по сравнению с неингаляционными ГКС — гидрокортизоном и дексаметазоном, назначаемыми ингаляционно. Этим фактом, возможно, и объясняется относительно неудовлетворительная антиастматическая активность и селективность последних [7, 18]. О высокой селективности будесонида свидетельствует тот факт, что его концентрация в дыхательных путях через 1,5 ч после ингаляции 1,6 мг препарата оказывается в 8 раз выше, чем в плазме крови, и это соотношение сохраняется на протяжении 1,5—4 ч после ингаляции [26]. Другое исследование [13] выявило большое распределение ФП в легких, так как через 6,5 ч после приема 1 мг препарата обнаруживалась высокая концентрация ФП в ткани легких и низкая в плазме, в отношении от 70:1 до 165:1.
Поэтому логично предположить, что более липофильные ИГКС могут откладываться на слизистой дыхательных путей в виде «микродепо» препаратов, что позволяет продлить их местный противовоспалительный эффект, так как для растворения кристаллов БДП и ФП в бронхиальной слизи требуется более 5—8 ч, тогда как для будесонида и флунизолида, имеющих быструю растворимость, этот показатель составляет 6 мин и менее 2 мин соответственно [11]. Было показано, что водорастворимость кристаллов, обеспечивающая растворимость ГКС в бронхиальной слизи, является важным свойством в проявлении местной активности ИГКС [11].
Другим ключевым компонентом для проявления противовоспалительной активности ИГКС является способность препаратов задерживаться в тканях дыхательных путей. В исследованиях in vitro, проведенных на препаратах легочной ткани, показано, что способность ИГКС задерживаться в тканях довольно тесно коррелирует с липофильностью. У ФП и беклометазона она выше, чем у будесонида, флунизолида и гидрокортизона [11]. В то же время в исследованиях in vivo показано, что на слизистой трахеи крыс будесонид и ФП задерживались дольше по сравнению с БДП [9, 17], причем будесонид задерживался дольше, чем ФП [17]. В первые 2 ч после интубации будесонидом, ФП, БДП и гидрокортизоном высвобождение радиоактивной метки (Ra-метки) из трахеи у будесонида было замедленным и составляло 40% против 80% у ФП и БДП и 100% у гидрокортизона. В последующие 6 ч наблюдалось дальнейшее увеличение высвобождения будесонида на 25% и БДП на 15%, в то время как у ФП дальнейшего увеличения высвобождения Ra-метки не отмечалось [18]
Эти данные противоречат общепринятому мнению о наличии корреляции между липофильностью ИГКС и их способностью к тканевой связи, так как менее липофильный будесонид задерживается дольше, чем ФП и БДП. Данный факт следует объяснить тем, что под действием ацетил-коэнзима А и аденозина трифосфата гидроксильная группа будесонида у атома углерода в положении 21 (С-21) замещается сложным эфиром жирных кислот, то есть происходит эстерификация будесонида с образованием конъюгатов будесонида с жирными кислотами. Этот процесс протекает внутриклеточно в тканях легких и дыхательных путей и в печеночных микросомах, где идентифицированы эфиры жирных кислот (олеаты, пальмитаты и др.) [25]. Конъюгация будесонида в дыхательных путях и легких происходит быстро, так как уже через 20 мин после применения препарата 70—80% Ra-метки определялось в виде конъюгатов и 20—30% — в виде интактного будесонида, тогда как через 24 ч определялось только 3,2% конъюгатов первоначального уровня конъюгации, причем в одинаковой пропорции они были выявлены в трахее и в легких, что свидетельствует об отсутствии неопределенных метаболитов [18]. Конъюгаты будесонида имеют очень низкое сродство к ГКР и потому не обладают фармакологической активностью [28].
Внутриклеточная конъюгация будесонида с жирными кислотами может происходить во многих типах клеток, будесонид может накапливаться в неактивной, но обратимой форме. Липофильные конъюгаты будесонида образуются в легких в тех же пропорциях, что и в трахее, что указывает на отсутствие неидентифицированных метаболитов [27]. Конъюгаты будесонида не определяются в плазме и в периферических тканях.
Конъюгированный будесонид гидролизируется внутриклеточными липазами, постепенно высвобождая фармакологически активный будесонид, что может удлинить сатурацию рецептора и пролонгировать глюкокортикоидную активность препарата.
 |
| Таблица 3. Липофильность ИГКС и конъюгатов будесонида |
Если будесонид приблизительно в 6—8 раз менее липофилен, чем ФП, и, соответственно, в 40 раз менее липофилен по сравнению с БДП, то липофильность конъюгатов будесонида с жирными кислотами в десятки раз превышает липофильность интактного будесонида (табл. 3), чем и объясняется длительность его пребывания в тканях дыхательных путей [18].
Исследования показали, что эстерификация жирной кислотой будесонида приводит к пролонгированию его противовоспалительной активности. При пульсирующем назначении будесонида было отмечено удлинение ГКС-эффекта, в отличие от ФП. В то же время в исследовании in vitro при постоянном присутствии ФП оказался в 6 раз эффективнее будесонида [27]. Возможно, это объясняется тем, что ФП легче и быстрее извлекается из клеток, чем более конъюгированный будесонид, в результате чего примерно в 50 раз снижается концентрация ФП и, соответственно, его активность [27]).
 |
| Таблица 4. Корреляция между сродством ГКС и их метаболитов к ГКР и степенью подавления отека (параметры дексаметазона приняты за 1,0) |
Таким образом, после ингаляции будесонида в дыхательных путях и легких образуется «депо» неактивного препарата в виде обратимых конъюгатов с жирными кислотами, что может удлинить его противовоспалительную активность. Это, несомненно, имеет огромное значение для лечения больных БА. Что касается БДП, более липофильного, чем ФП (табл. 4), то время его задержки в тканях дыхательных путей короче, чем у ФП, и совпадает с этим показателем у дексаметазона, что является, по-видимому, результатом гидролиза БДП до 17-БМП и беклометазона, липофильность последнего и дексаметазона одинаковы [18]. Более того, в исследовании in vitro [18] длительность пребывания Ra-метки в трахее после ингаляции БДП была больше, чем после его перфузии, что связано с очень медленным растворением кристаллов БДП, откладываемых в респираторных просветах во время ингаляции [11].
Продолжительное фармакологическое и терапевтическое действие ИГКС объясняется связью ГКС с рецептором и образованием комплекса ГКС+ГКР. Вначале будесонид связывается с ГКР медленнее, чем ФП, но быстрее, чем дексаметазон, однако через 4 ч разница в общем количестве связи с ГКР между будесонидом и ФП не обнаруживалась, в то время как у дексаметазона она составляла только 1/3 от связанной фракции ФП и будесонида.
Диссоциация рецептора из комплекса ГКС+ГКР отличалась у будесонида и ФП, будесонид по сравнению ФП диссоцируется быстрее из комплекса. Длительность комплекса будесонид+рецептор in vitro составляет 5—6 ч, этот показатель ниже по сравнению с ФП (10 ч) и 17-БМП (8 ч) [12], но более высок по сравнению с дексаметазоном [18]. Из этого следует, что различия в местной тканевой связи будесонида, ФП, БДП не определяются на уровне рецепторов, а преимущественное влияние на разницу показателей оказывают различия в степени неспецифической связи ГКС с клеточными и субклеточными мембранами.
Как было показано выше (табл. 2), наибольшее сродство к ГКР имеет ФП (приблизительно в 20 раз выше, чем у дексаметазона, в 1,5 раза выше, чем у 17-БМП, и в 2 раза выше, чем у будесонида) [8]. На сродство ИГКС к ГКС-рецептору может оказать влияние и конфигурация молекулы ГКС. Например, у будесонида его право- и левовращающие изомеры (22R и 22S) имеют не только различное сродство к ГКР, но и разную противовоспалительную активность [8] (табл. 4).
Сродство 22R к ГКР более чем в 2 раза превосходит сродство 22S, а будесонид (22R22S) занимает в этой градации промежуточное положение, его сродство к рецептору равно 7,8, а сила подавления отека — 9,3 (параметры дексаметазона приняты за 1,0) (табл. 4).
БДП быстро, в течение 10 мин, метаболизируется в печени с образованием одного активного метаболита — 17-БМП и двух неактивных — беклометазона 21-монопропионата (21-БМН) и беклометазона [7].
В легких из-за низкой растворимости БДП, являющейся определяющим фактором в степени образования 17-БМП из БДП, может быть замедлено образование активного метаболита. Метаболизм 17-БМП в печени происходит в 2—3 раза медленнее, чем, например, метаболизм будесонида, что может быть лимитирующим фактором перехода БДП в 17-БМП.
ТАА метаболизируется с образованием 3 неактивных метаболитов: 6β-триокситриамцинолона ацетонида, 21-карбокситриамцинолона ацетонида и 21-карбокси-6β-гидрокситриамцинолона ацетонида.
Флунизолид образует главный метаболит — 6β-гидроксифлунизолид, фармакологическая активность которого в 3 раза превосходит активность гидрокортизона и имеет Т1/2 равную 4 ч.
ФП быстро и полностью инактивируется в печени с образованием одного частично активного (1% активности ФП) метаболита — 17β-карбоксильной кислоты.
Будесонид быстро и полностью метаболизируется в печени при участии цитохрома р450 3А (CYP3A) с образованием 2 главных метаболитов: 6β-гидроксибудесонид (образует оба изомера) и 16β-гидроксипреднизолон (образует только 22R). Оба метаболита обладают слабой фармакологической активностью.
Мометазона фуроат (фармакокинетические параметры препарата изучались у 6 добровольцев после ингаляции 1000 мкг — 5 ингаляций сухой пудры с радиометкой): 11% радиометки в плазме определялось через 2,5 ч, этот показатель увеличивался до 29% через 48 ч. Экскреция радиометки с желчью составила 74% и с мочой 8%, общее количество достигало 88% через 168 ч [1].
Кетоконазол и циметидин могут увеличить уровень будесонида в плазме после перорально принятой дозы в результате блокады CYP3A.
ИГКС имеют быстрый клиренс (CL), его величина примерно совпадает с величиной печеночного кровотока, и это является одной из причин минимальных проявлений системных НЭ. С другой стороны, быстрый клиренс обеспечивает ИГКС высокий терапевтический индекс. Клиренс ИГКС колеблется в пределах от 0,7 л/мин (ТАА) до 0,9—1,4 л/мин (ФП и будесонид, в последнем случае имеет место зависимость от принятой дозы). Системный клиренс для 22R составляет 1,4 л/мин и для 22S — 1,0 л/мин. Наиболее быстрый клиренс, превышающий скорость печеночного кровотока, обнаружен у БДП (150 л/ч, а по другим данным — 3,8 л/мин, или 230 л/ч) (табл. 2), что дает основание предполагать наличие внепеченочного метаболизма БДП, в данном случае в легких, приводящего к образованию активного метаболита 17-БМП [15]. Клиренс 17-БМП равняется 120 л/ч.
Период полувыведения (Т1/2) из плазмы крови зависит от объема распределения и величины системного клиренса и указывает на изменение концентрации препарата с течением времени. У ИГКС Т1/2 из плазмы крови колеблется в широких пределах — от 10 мин (БДП) до 8—14 ч (ФП) (табл. 2). Т1/2 других ИГКС довольно короткий — от 1,5 до 2,8 ч (ТАА, флунизолид и будесонид) и 2,7 ч у 17-БМП [8]. У флютиказона Т1/2 после внутривенного введения составляет 7—8 ч, в то время как после ингаляции из периферической камеры этот показатель равен 10 ч [8]. Имеются и другие данные, например, если Т1/2 из плазмы крови после внутривенного введения был равен 2,7 (1,4—5,4) ч, то Т1/2 из периферической камеры, рассчитанный по трехфазовой модели, составлял в среднем 14,4 ч (12,5—16,7 ч), что связано с относительно быстрой абсорбцией препарата из легких — Т1/2 2 (1,6-2,5) ч по сравнению с его медленной системной элиминацией [15]. Последняя может привести к аккумуляции препарата при длительном его применении, что было показано после семидневного назначения ФП через дискахалер в дозе 1000 мкг 2 раза в день 12 здоровым добровольцам, у которых концентрация ФП в плазме крови увеличивалась в 1,7 раза по сравнению с концентрацией после однократной дозы 1000 мкг. Аккумуляция сопровождалась увеличением подавления уровня кортизола в плазме крови (95% против 47%) [22].
Биодоступность ингаляционных ГКС зависит от молекулы препарата, от системы доставки препарата в дыхательные пути, от техники ингаляции и др. При местном назначении ИГКС происходит значительно лучший захват препаратов из дыхательных путей, они дольше удерживаются в тканях дыхательных путей, обеспечивается высокая селективность препаратов, особенно флютиказона пропионата и будесонида, лучшее соотношение эффект/риск и высокий терапевтический индекс препаратов. Внутриклеточная эстерификация будесонида жирными кислотами в тканях дыхательных путей приводит к местной задержке и формированию «депо» неактивного, но медленно регенерирующего свободного будесонида. Более того, большой внутриклеточный запас конъюгированного будесонида и постепенное выделение свободного будесонида из конъюгированной формы может удлинить сатурацию рецептора и противовоспалительную активность будесонида, несмотря на его меньшее, по сравнению с флютиказоном пропионатом и беклометазоном монопропионатом, сродство к ГКС-рецептору [22]. На сегодняшний день существуют единичные сведения о фармакокинетических исследованиях весьма перспективного и высокоэффективного препарата мометазона фуроата, у которого при отсутствии биодоступности при ингаляционном введении обнаруживаются высокая противовоспалительная активность у больных астмой.
Длительная экспозиция и замедленная сатурация рецептора обеспечивают удлинение противовоспалительной активности будесонида и флютиказона в дыхательных путях, что может служить основанием для однократного назначения препаратов.
По вопросам литературы обращайтесь в редакцию
источник