Одним из самых тяжелых последствий аллергии является бронхиальная астма. Это заболевание связано с хроническим воспалением органов дыхания, повышенной чувствительностью бронхов. Приступ заболевания может вызвать контакт с аллергеном, стрессовая ситуация, и пребывание в холодном помещении. Это состояние достаточно опасно и может привести к летальному исходу. Для лечения приступов используются ингаляторы.
Сегодня медицина добилась значительных успехов в лечении заболевания. А ингаляторы при бронхиальной астме способны контролировать состояние больного, помогая избежать опасных обострений. Лекарственные препараты, которые применяются при астме, представляют собой несколько больших групп:
Ингаляторы при бронхиальной астме – это препараты, которые обладают способностью быстро всасываться в кровь, и попадают непосредственно в нужное место. В том случае, если для лечения принимать препараты внутривенно или в виде таблеток, то они преодолевают множество препятствий на пути к мишени.
Во время приступа счет идет на минуты, и больной долго ждать не может. Ингалятор от астмы позволяет лекарству попасти в нужное место и немедленно «приступить» к работе. Помимо этого для того чтобы воспользоваться ингалятором не нужно специальное оборудование (например, шприц) и навыков, чтобы сделать укол. Особенно подходят ингаляторы для детей, которые зачастую боятся лечения уколами.
Именно поэтому ингаляторы от астмы так популярны у больных, ведь их можно просто положить в сумочку и взять с собой на работу или в путешествие.
Сегодня для астматиков предлагается некоторые виды ингаляторов, которые представляют собой устройство, обеспечивающие попадание лекарства в легкие больного. Эти ингаляторы от астмы появились в 1847 году, однако отличались большими размерами, но пользоваться ими можно было просто. Рассмотрим достоинства и недостатки современных ингаляторов.
Они делятся на компрессорные и ультразвуковые. К недостаткам небулайзеров можно отнести их большие размеры. Поэтому носить с собой их не получится. Однако они незаменимы для лечения в домашних условиях. В тоже время сегодня можно встретить портативные небулайзеры, которые работают от обычных батареек. Они очень удобные, но имеют высокую цену, поэтому далеко не все астматики ими пользуются.
Какие ингаляторы сегодня встречаются чаще
Лекарственных препаратов, предназначенных для лечения бронхиальной астмы, сегодня не просто много, а очень много. Кроме того далеко не все они имеют одинаковые названия. Нередко под одним и тем же названием продаются одни и те же активные вещества. Поэтому нужно ориентироваться по принципу их действия. Мы уже говорили, что лечат астму препаратами, которые делятся на две группы. Это бронхолитические и противовоспалительные средства.
Одним их эффективных способов контролировать приступы бронхиальной астмы является использование ингаляционных глюкокортикоидов. Они подходят для больных со средней тяжестью течения заболевания. К таким лекарствам относятся: бекламетазон, будесонид, флутиазон, флунисолид.
Существует группа препаратов, которые являются стабилизаторами мембран тучных клеток. Принцип действия их заключается в том, что они препятствуют высвобождению из лейкоцитов активные вещества, провоцирующих воспаление и отечность легких.
На сегодняшний день в лечении бронхиальной астмы кромолин и недокромил не имеют широкого использования. Однако они применяются в педиатрии для предотвращения приступов астмы физического усилия, и для лечения конъюнктивита у детей аллергического происхождения. Данные препараты не выпускаются в виде ингаляторов, но их можно приобрести в виде аэрозоли, которая предназначена для носа.
Итак, для лечения бронхиальной астмы существуют многие средства в разных формах. Описывать все не представляется возможным. Некоторые препараты используются в качестве средств, которые не только способны остановить приступ астмы, но и могут использоваться для лечения в качестве поддерживающей терапии.
В состав таких препаратов входят будесонид и формотерол. Лекарства этой группы оказывают выраженное противовоспалительное действие, которое сохраняется длительное время. Карманный ингалятор очень удобен, его можно всегда держать при себе.
Очень важно учитывать, что самостоятельно назначать лекарственное средство при бронхиальной астме, а также определять дозировку препаратов нельзя. Все лечение должно проходить только под контролем врача.
Для того чтобы вовремя оказать себе помощь при приступе астмы, нужно уметь пользоваться ингалятором. В таком случае эффект наступит быстро.
Порошок вкуса не имеет, поскольку распыляется в ограниченном количестве. Для того чтобы ингалятор успешно работал, его нужно протирать чистой тканью. Его снять нельзя, поскольку корпус устройства герметичен.
Для того чтобы видеть, какое количество осталось во флаконе, есть индикатор. Как только цвет фона изменился на красный, нужно приобрести новый флакон. После того как ингалятор закончился и появилась цифра 0, его выбрасывают и начинают новый.
В обязательном порядке нужно контролировать свое самочувствие, если отмечается ухудшение здоровья, появляется тошнота или рвота, а также наблюдаются нарушения со стороны сердца, то нужно идти на консультацию к врачу. Вполне вероятно, что проявились побочные эффекты.
Бронхиальная астма – это тяжелое заболевание, для которого характерно хроническое воспаление в дыхательных путях и наличие гиперчувствительности бронхов. Контакт с аллергеном, эмоциональное перенапряжение, холодный воздух – все это может спровоцировать очередной приступ, несущий угрозу жизни пациента.
Медики за последние десятилетия сумели многого добиться в лечении астмы. Современные препараты обладают прекрасным эффектом, могут контролировать течение заболевания, оберегая пациента от тяжелых обострений.
Все лекарства, используемые при лечении бронхиальной астмы, можно разделить на две большие группы:
- бронхолитики – устраняют спазм мускулатуры бронхов, расширяя просвет для потока воздуха;
- вещества, обладающие противовоспалительным действием, убирают отек и также способствуют облегчению дыхания пациента.
Ингаляторы при бронхиальной астме являются прекрасным способом доставки препарата прямиком к органу-мишени. Если препарат вводить в вену или принимать внутрь, то он проходит через множество сосудов, печень, распределяется по всему организму.
Приступ бронхиальной астмы – это не то состояние, при котором можно ждать десяток минут, пока препарат начнет «работать». Если средства доставляются прямиком в дыхательные пути, то их действие начинается сразу же. Плюс ингалятор относительно прост в применении. Инъекция (укол) должна выполняться с соблюдением правил антисептики и требует некоторых навыков со стороны исполнителя. Дети часто боятся уколов, а ингалятор воспринимают положительно.
Указанные выше причины делают ингалятор при бронхиальной астме настоящей панацеей, смены которой в ближайшее время не предвидится.
Ингалятор – это специальное устройство, обеспечивающее попадание лекарственных препаратов в дыхательные пути пациента. Если первый прибор, представленный в 1874 году, отличался простотой и громоздкостью, то в настоящее время существует несколько их разновидностей, каждая из которых обладает своими плюсами и минусами.
Приборы обеспечивают введение в организм заданной производителем дозы сухого порошка. Преимуществом их является простота использования и большая эффективность. Однако они несколько дороже других аппаратов.
Представляют собой камеры, выполненные из пластика или металла, которые присоединяются к ингалятору. Они играют роль клапанного механизма: препарат поступает в легкие только тогда, когда пациент вдыхает. Если производится выдох – клапан закрывается, и препарат не расходуется понапрасну.
Спейсер значительно упрощает проведение ингаляции и обеспечивает проникновение препарата глубоко в легкие. Отдельно стоит сказать о применении спейсеров при лечении ребенка: дети не всегда способны правильно дышать при ингаляции, а устройство обеспечивает попадание лекарства в организм вне зависимости от того, как дышит пациент.
К недостатку можно отнести то, что с собой постоянно носить и ингалятор и спейсер не всегда удобно (устройство нередко по размеру больше карманного ингалятора).
Обеспечивает выброс определенного количества препарата в виде аэрозоли. Преимуществом является цена, простота и надежность конструкции. Минусом является то, что в легкие аэрозоль попадает только при условии синхронного с выбросом препарата вдоха. Это требует более длительного обучения пациента, но взрослый человек легко справляется с задачей. Также, аэрозоль тяжелее порошка и неизбежно оседание части его во рту и проглатывание, но производители учитывают данный фактор при подборе дозы.
Так называются устройства для проведения ингаляций, обеспечивающее распыление лекарства на очень малые фракции. Благодаря этому легкая частица достигает самых отдаленных участков дыхательных путей и достигается лучший эффект. По принципу работы небулайзеры бывают компрессорными и ультразвуковыми (специальная мембрана вибрирует и разбивает вещество на фракции).
Небулайзеры обычно громоздкие (относительно карманных ингаляторов), что не позволяет носить их с собой и применять при первой необходимости, но прекрасно подходят для проведения лечения на дому.
В последние годы появляется все больше портативных небулайзеров. Они могут работать от батареек, но в широкую практику они еще не вошли и отличаются высокой стоимостью.
После проведения ряда исследований медики установили, что многие пациенты при проведении ингаляции совершают ошибки, снижающие эффективность проводимого лечения. Прекрасным решением такой проблемы явилось создание ингаляторов, активирующихся вдохом пациента. Аппарат «чувствует», когда поток воздуха устремляется в легкие и самостоятельно выбрасывает нужную дозу.
В аптеках в настоящее время можно увидеть большой выбор лекарств для лечения астмы. Пациент должен понимать, что названия ингаляторов при астме (Turbuhaler, Pulvinal, Diskus, Easyhaler, Diskhaler и еще очень много) – это далеко не всегда есть названия самих препаратов. Одно и то же активное вещество может продаваться под разными коммерческими названиями.
Как уже говорилось выше, все препараты по лечению астмы делятся на две большие подгруппы: бронхолитики и противовоспалительные препараты.
- Симпатомиметики – препараты, за счет действия которых происходит стимулирование рецепторов в бронхах и расширение их просвета. В настоящее время активно используются селективные адреномиметики короткого действия, поскольку способны быстро купировать приступ заболевания и так же быстро выводятся из организма пациента. Если перечислять их названия, то это сальбутамол, пирбутерол, тербуталин, левалбутерол и т.д.
- Блокаторы М-холинорецепторов – обеспечивают расслабление бронхов. Из всей группы препаратов для пациентов с бронхиальной астмой подходит только ипратропий (атровент). Это вещество очень плохо всасывается в желудочно-кишечном тракте и применяется исключительно в виде ингаляций.
- Метилксантины – обладают сложным механизмом действия, основанным на блокировке отдельных ферментов в организме. В результате их действия расслабляется гладкая мускулатура бронхов и достигается бронхолитический эффект. К данной группе препаратов относятся теофиллин и аминофиллин.
- Глюкокортикоиды – препараты с мощнейшим противовоспалительным действием, которое достигается путем сразу нескольких механизмов (усиливается действие адреналина, убирается отек слизистой оболочки бронха). Для данных препаратов характерно множество побочных эффектов при системном применении, поэтому ученые создали ингаляционные препараты, попадающие только в легкие и не обладающие массой отрицательных свойств.
Ингаляционные глюкокортикоиды – прекрасное решение для профилактики приступов бронхиальной астмы средней степени тяжести. К ним относятся следующие препараты: бекламетазон, будесонид, флутиказон, флунисолид.
- Стабилизаторы мембран тучных клеток – лекарственные средства, препятствующие высвобождению из отдельных лейкоцитов биологически активных веществ, вызывающих воспалительную реакцию и отек слизистой оболочки бронхов.
Препараты не нашли широкого применения, но активно используются педиатрами для профилактики астмы физического усилия и аллергического конъюнктивита у детей. В виде ингаляторов не выпускаются, но активно используются в виде простых аэрозолей, предназначенных для орошения слизистой оболочки носа. Представители группы: кромолин и недокромил.
- Ингибиторы лейкотриенов (зафирлукаст, монтелукаст, зилеутон) – препятствуют образованию данных активных веществ и развитию отека слизистой оболочки. Как ингаляторы не применяются, но часто используются вместе с ними для борьбы с аспириновой астмой.
- Антииммуноглобуллин Е (омализумаб) – антитела, тормозящие присоединение его к тучным клеткам. Препарат используется, если астма не поддается лечению другими способами и комбинациями препаратов, характеризуется высокой стоимостью, но вместе с тем обеспечивает длительный эффект.
Несмотря на многообразие препаратов от бронхиальной астмы, стандартное ее лечение у большинства пациентов заключается в применении селективного бета-адреномиметика короткого действия (по принципу «когда нужно») одновременно с ингаляционным глюкокортикоидом. В педиатрической практике активно используются стабилизаторы мембран тучных клеток.
Описать все ингаляторы, использующиеся для лечения бронхиальной астмы в одной статье очень сложно, да и незачем. Все они содержат в своем составе вещества, перечисленные выше в различных комбинациях и дозировках. Лечащий врач, осмотрев пациента, выписывает определенный препарат, в зависимости от полученных во время диагностики данных.
В качестве примера будет рассмотрен один из наиболее распространенных в настоящее время ингаляторов от астмы — Симбикорт Турбухалер. Использоваться он может как в качестве средства для купирования приступов, так и с целью поддерживающей терапии. В его состав входят будесонид и формотерол.
Будесонид — ингаляционный глюкокортикостероид, оказывающий быстрое и длительное противовоспалительное действие на дыхательные пути. Характеризуется малой частотой возникновения нежелательных эффектов.
Формотерол – агонист бета-адренорецепторов. После вдыхания также вызывает быстрый (за 1-3 минуты) и длительный эффект (до 12 часов).
Оба вещества утилизируются в печени до неактивных метаболитов и выводятся из организма с мочой. Установлено, что ни изначальные вещества, ни их измененные формы в организме друг с другом не взаимодействуют, что позволяет каждому препарату выполнять свою функцию.
Категорически запрещается самостоятельно определять дозу препарата, принимаемую за один раз. Этим может заниматься только врач. На протяжении некоторого времени после назначения препарата он опрашивает пациента, наблюдает за ним и постепенно приходит к наименьшей дозе, обеспечивающей должный терапевтический эффект.
Пациент должен быть обученным правильному использованию ингалятора. Тогда нужное количество препаратов будет попадать в дыхательные пути и эффект будет максимальным. Важно последовательно выполнять все действия и все получится.
- Сначала необходимо отвинтить и снять колпачок.
- Держать ингалятор необходимо красным дозатором вниз. До упора повернуть дозатор в одном направлении, а после опять до упора – в другом (повторить эти действия два раза). Запрещается держать ингалятор за мундштук во время поворота во избежание поломки устройства.
- Отвинтите и снимите колпачок.
- Держа ингалятор вертикально, красным колпачком вниз, поверните дозатор поочередно до упора в обоих направлениях. Во время выполнения данной манипуляции должен быть слышен щелчок.
- Сделать глубокий выдох (просто в сторону – не через мундштук!).
- Мундштук помещается между зубами и плотно обхватывается губами для обеспечения герметичности. После пациенту необходимо сделать глубокий и сильный вдох (вдыхать только через рот!).
- Выдыхать следует только после извлечения мундштука изо рта.
- Если врач дал указание принимать более одной дозы, то пункты со 2 по 5 повторяются нужное количество раз.
- Тщательно закрутить колпачок, убедиться в надежности его фиксации.
- После рот нужно прополоскать водой – воду не глотать!
Вкус порошка не чувствуется, поскольку вдыхается его очень мало. Мундштук необходимо регулярно протирать чистой сухой тканью. Помните, что он фиксирован и не снимается с ингалятора.
Индикатор на флаконе указывает, сколько примерно доз осталось. Если фон его стал красным, то следует приобретать новый ингалятор, т.к. осталось 10 доз. После появления цифры 0 ингалятор выбрасывается и начинается использование нового.
Если на фоне приема препаратов появится ухудшение самочувствия, тошнота, рвота, перебои в работе сердца – незамедлительно обращайтесь к врачам. Возможно, это побочные реакции, которые хоть редко, но встречаются. Тогда врач предложит использовать другой препарат.
- Аллергия 325
- Аллергический стоматит 1
- Анафилактический шок 5
- Крапивница 24
- Отек Квинке 2
- Поллиноз 13
- Астма 39
- Дерматит 245
- Атопический дерматит 25
- Нейродермит 20
- Псориаз 63
- Себорейный дерматит 15
- Синдром Лайелла 1
- Токсидермия 2
- Экзема 68
- Общие симптомы 33
- Насморк 33
Полное или частичное воспроизведение материалов сайта возможно только при наличии активной индексируемой ссылки на источник. Все материалы, представленные на сайте, носят ознакомительный характер. Не занимайтесь самолечением, рекомендации должен давать лечащий врач при очной консультации.
Терапия бронхиальной астмы всегда включает использование ингаляторов, применение которых позволяет купировать симптомы болезни, снизить риск обострений. Ингаляторы при бронхиальной астме, которые предлагает нам фармацевтическая промышленность выпускаются разными производителями, имеют разный состав, но практически одинаковый механизм действия, который направлен на купирование приступа или снижение частоты его развития.
При помощи ингаляторов, лекарственные вещества быстро проникают в дыхательные пути, что позволяет действовать им уже через 1 – 2 минуты после использования. Существует достаточно большой ассортимент ингаляторов, используемых в лечении астмы, но выбор препарата всегда должен оставаться за лечащим врачом.
Ингаляторы, используемые астматиками можно отнести к препаратам первой помощи, использование которых поможет вовремя остановить приступ бронхиальной астмы. В межприступные периоды могут использоваться другие лекарства, действие которых поможет снизить частоту обострений. Ингаляторы используемые для лечения астмы можно разделить на 2 большие группы:
- Бронхолитические – снимают спазм бронхов, расширяют просвет сосудов. Используются такие лекарства в острый приступ болезни.
- Противовоспалительные – принимаются курсами, позволяют снять отек и воспаление в дыхательных путях, тем самым не допустить развитие приступа или уменьшить его частоту и интенсивность.
При выборе ингалятора очень важно обращать внимание на его состав, где содержится то или иное вещество для лечения астмы. Существует несколько видов ингаляторов, каждый из которых имеет свои особенности:
- Порошковые дозированные ингаляторы. Просты в использовании, позволяют в самые короткие сроки доставить необходимое количество лекарства в область воспаления.
- Спейсеры. Предоставляют собой камеру из пластика, которая крепится к ингалятору. Принцип действия такого приспособления заключается в том, что необходимую дозу лекарства больной получает только при вдохе.
Дозированные жидкостные аппараты. В период приступа позволяют обеспечить поступление лекарств в дыхательные пути. Аэрозоль от астмы считается наиболее удобным, поскольку он всегда может быть в кармане астматика и при первых приступах астмы позволяет практически мгновенно купировать ее симптомы, но детям до 4-х лет они противопоказаны.
Лекарственные препараты используемые для ингаляторов должны назначаться врачом индивидуально для каждого пациента. Различают несколько лекарственных средств, каждый из которых оказывает свое терапевтическое действие:
- Симпатомиметики (бронхорасширяющие) – лекарственные средства, позволяющие расширять просвет бронхов при приступе астмы, снимать спазм гладкой мускулатуры, купировать приступ астмы. Такие препараты относятся к средствам короткого действия, но эффект от их использования наступает практически мгновенно.
- Блокаторы М-холинорецепторов – препараты бронхолитики, механизм действия которых позволяет снимать спазм мускулатуры бронхов.
- Глюкокортикоидные – лекарственные гормональные средства с выраженным противовоспалительным, а также противоотечным действием. Такие лекарства могут использоваться курсами, но они имеют много противопоказаний, поэтому могут назначаться только врачом.
- Стабилизаторы мембран тучных клеток – лекарственные препараты, позволяющие блокировать воспалительную реакцию и отек в слизистой бронхов.
- Антииммуноглобуллин Е (Омализумаб) – достаточно сильный препарат, который используется, когда стандартное лечение астмы не приносит желаемых результатов. Препарат достаточно дорогой, но обладает длительным эффектом.
Несмотря большой ассортимент ингаляторов для лечения бронхиальной астмы, многие предпочитают пользоваться селективными бета-адреномиметиками короткого действия или кортикостероидными препаратами. Используют их только в период появления астматического приступа.
Ингаляторы при бронхиальной астме имеют ряд преимуществ:
- Простота в использовании.
- Удобство при ношении.
- Быстрая транспортировка лекарства в дыхательные пути.
- Аэрозоли, применяемые в ингаляции, способны воздействовать на все части дыхательной системы.
Лекарственный препарат из группы селективных ?2-адреномиметиков. Обладает выраженным бронхорасширяющим действием, используется в терапии приступов бронхиальной астмы. Действующим компонентом препарата является сальбутамол сульфат, который позволяет купировать астматический приступ уже через 1 – 2 минуты после появления первых симптомов. Одна доза препарата содержит 0,1208 мг действующего компонента. Взрослым при приступе астмы вводится 1 – 2 дозы. Если эффект отсутствует, через 5 минут можно повторить использование аэрозоля. В профилактических целях рекомендуется вводить по 1 дозе 3 раза в сутки. Структурными аналогами Сальбутамола является Вентолин, Асталин, Сальтос.
Аэрозоль для купирования приступов бронхиальной астмы и устранению бронхоспазма. Относится препарат к группе бета2-адреномиметиков. Основу препарата составляет активное вещество – фенотерол гидробромид, который обладает способностью расслаблять гладкомышечный слой бронхов и сосудов, снимать и предупреждать развитие спазма бронхов различной этиологии. Баллончик Беротека может применятся взрослыми и детьми после 6-ти лет в период острого астматического приступа. Взрослым рекомендуется 1 доза препарата, если эффекта нет, через 5 минут можно повторить прием препарата.
Препарат их группы м-холиноблокаторов, действие которого позволяет снижать тонус бронхов, устранять спазм, улучшать поступление кислорода, а также снижать выработку мокроты. В 1 дозе содержится 20 мкг ипратропия бромида. Прием лекарства позволяет предупредить развитие астматического приступа, который развивается на фоне вдыхания аллергенов, холодного воздуха или табачного дыма. Взрослым рекомендуется использовать 1 – 2 дозы 4 раза в день. Аналогом по активному компоненту является дозированный аэрозоль для ингаляций – Иправент.
Ингаляционный глюкокортикостероидный препарат с выраженной противовоспалительной активностью. Используется для базисной терапии бронхиальной астмы у взрослых и детей старше 4-х лет. Аэрозоль Бекотид предназначается для регулярного использования, он не купирует приступ астмы, но позволяет уменьшить частоту и интенсивность их развития. Доза препарата устанавливается врачом индивидуально, исходя из тяжести болезни, особенностей организма пациента.
Лекарственное средство из группы глюкокортикостероидных гормонов, который выпускается в форме аэрозоля для ингаляций. Активным компонентом является флютиказона пропионат микроионизированный, который обладает противовоспалительным действием. Систематическое применение позволяет уменьшить количество приступов астмы, снизить обструкцию бронхов у людей, болеющих другими бронхолегочными заболеваниями. Фликсотид рекомендуется использовать при средней или тяжелой форме бронхиальной астмы, он не купирует приступы болезни. Препарат предназначается для регулярного использования. Эффект от его приема можно заметить не раньше, чем через 4-6 день. Взрослым рекомендуется вводить препарат постепенно увеличивая дозу. Начальная доза может составить от 100 до 1000 мг в сутки, что равно 2 – 4 ингаляциям.
Раствор для ингаляций, который относится к гормональным препаратам местного действия. Используется в целях профилактики приступов бронхиальной астмы. В основном препарат используется для небулайзера или другого парового ингалятора. Основу лекарства составляет будесонид, который оказывает противовоспалительное действие, снижает частоту и интенсивность приступов болезни. Систематическое применение лекарства уменьшает отек бронхов, продукцию слизи, снижает выработку мокроты. Дозы определяются врачом индивидуально для каждого пациента.
Это далеко не все препараты для ингаляторов или ингаляций, которые могут использоваться в лечении бронхиальной астмы, но в любом случае важно понимать, что все они имеют достаточно много противопоказаний, побочных действий. В процессе использования любого ингалятора важно соблюдать дозу, частоту приема, которую определит лечащий врач индивидуально для каждого пациента.
Большинство ингаляторов для лечения бронхиальной астмы, являются препаратами экстренной помощи, поскольку благодаря им человек имеет возможность купировать приступ, исключить астматический статус. Перед использованием любого ингалятора важно изучить инструкцию, проконсультироваться с врачом. Для того чтоб лечение астмы при помощи ингаляторов принесло максимальный терапевтический эффект, нужно соблюдать некоторые правила:
- Подробно изучать инструкцию к любому лекарству.
- Соблюдать рекомендуемые дозы.
- При температуре тела выше 38 градусов не использовать ингаляционные процедуры.
- Человек болеющий астмой всегда должен возле себя иметь спрей с бронхорасширяющим действием.
- Проводить ингаляции при астме можно не чаще чем 4 – 6 раз в сутки.
- После ингаляции и купирования приступа нужно прополоскать ротовую полость водой.
- Пользоваться ингалятором нужно за 30 минут до приема пищи или 30 минут после еды.
Помимо соблюдения основных рекомендаций, важно правильно научится пользоваться дозированным аэрозолем для купирования астматического приступа. Правильное применение любого ингалятора поможет обеспечить лучший лечебный эффект, исключить всевозможные риски осложнений.
neAstmatik.Ru – Блог Астматика
Копирование материалов сайта возможно только при наличии активной гиперссылки на первоисточник.
Информация на данном интернет-ресурсе носит исключительно справочный, познавательный характер и не является предписанием к диагностике и лечению заболеваний.
26 февраля . Институт аллергологии и клинческой иммунологии совместно с Министерством Здравоохранения проводят программу » Москва без аллергии«. В рамках которой препарат Гистанол Нео доступен всего за 149 рублей , всем жителям города и области!
источник
Бронхиальной астмой болеют и взрослые, и дети.
За последние десятилетия ученые сильно шагнули вперед в вопросе лечения астмы. Астматик может использовать новые препараты. Они быстро и качественно снимают приступы, надежно защищают пациентов от серьезных симптомов и дискомфорта, связанного с заболеванием.
Наиболее удобное средство от удушья в момент приступа – ингалятор. Благодаря его строению, лекарство очень быстро попадает в дыхательные пути и в считаные минуты снимает симптомы спазма бронхов.
Бронхиальная астма и ее приступы вызывают различные факторы.
Сегодня выделяют три основные группы причин, которые провоцируют и основное хроническое заболевание, и единичные приступы:
1. Воспалительные факторы:
- респираторные инфекции и заболевания дыхательных путей (бронхиты, пневмония, ОРВИ);
- аллергены (домашние животные, пыль, растения, пищевая аллергия и т. д.);
- вредная работа, которая вызывает заболевания легких.
2. Раздражители:
- холодный воздух и мороз;
- жаркий климат;
- активные упражнения на свежем воздухе, бег;
- колебание температур (межсезонье, перелеты из жарких стран в холодные и т. д.);
- стресс и негативные эмоции, неблагоприятные условия жизни;
- химические раздражители (аллергены, токсины и т. д.).
3. Другие индивидуальные факторы:
- наследственная предрасположенность;
- курение (активное и пассивное);
- климат и загрязнение в городе;
- неправильное питание;
- медикаменты;
- желудочный рефлюкс.

Со временем для ингаляций начали брать горшок из глины и вставляли в него соломинку. Это помогало направить струю концентрированного теплого пара в нужное место.
Даже в нашем детстве многие дышали над картошкой, ромашкой, содой или другими «зельями».
Современный ингалятор – это устройство для экстренного применения. Оно помогает в считаные минуты доставить лекарство в дыхательные пути и снять приступ.
Самый первый ингалятор создали в 1845 году. И сегодня на полках аптек всего мира встречаются сотни этих приборов – для детей, взрослых, экстренного действия и для домашнего обихода.
Важно помнить, что индивидуальный прибор должен подбирать лечащий врач — пульмонолог. Ведь внутри баллончика находится лекарственный препарат.
Ингаляционные приборы различаются за типом лекарства, которое их наполняет. Их разделяют на аэрозольные и порошковые.
А согласно способу транспортировки лекарства в дыхательные пути бывают:
- спейсеры;
- порошковые ингаляторы при астме;
- агрегаты с дозаторами (спрей);
- небулайзеры;
- автоматические ингаляторы;
- адаптеры;
- карманные ингаляторы при бронхиальной астме.

Спейсеры эффективно и быстро доставляют препарат на верхние дыхательные пути. Ингаляции с ними проводить легко и просто. Отлично подходят для ингаляций с детьми. Ведь малыши не всегда умеют правильно делать вдох и выдох, а спейсер позволяет получить необходимую дозу препарата, даже когда ребенок неправильно дышит.
Эти приборы помогают получить необходимую дозу порошкового препарата. Главное преимущество этого вида ингаляторов при астме – простота в использовании и эффективность в применение.
Минус – они дороже обычных аэрозольных агрегатов.
Аэрозольный ингалятор обеспечивает выброс необходимого количества лекарства при остром приступе или хроническом бронхите. Основное преимущество – стоимость таких моделей и простота в использовании.
Лекарство попадает в организм только при условии синхронного вдоха с выбросом лекарства, что усложняет сам процесс ингаляции. Не подходит для маленьких детей, так как им порой сложно объяснить механизм работы аппарата.
Следует не забывать, что аэрозоль тяжелее порошка, и у больного во рту остается небольшая часть лекарства. Иногда сопровождается неприятным привкусом. Но часто врачи учитывают этот фактор при составлении схемы лечения.
Небулайзеры – это агрегаты для проведения ингаляции, которые распыляют препарат на мелкие фракции. За счет этого небольшие частицы активного вещества достигают самых отдаленных участков легких. И лечение проходит эффективнее.
По механизму работы небулайзеры встречаются двух видов:
- — ультразвуковые (внутри агрегата находится специальная мембрана, которая вибрирует и разбивает лекарственный препарат на фракции);
- — компрессорные.
Относительно карманных ингаляторов при астме небулайзеры достаточно большие. Их сложно носить с собой и использовать при первых признаках приступа. Зато они очень эффективны для домашнего лечения астматиков.
Производители с каждым годом выпускают все больше компактных, портативных небулайзеров. Эти ингаляторы работают от батареек или аккумуляторов. Но на широкий рынок они еще не вышли, так как достаточно дорого стоят и находятся в процессе доработки.
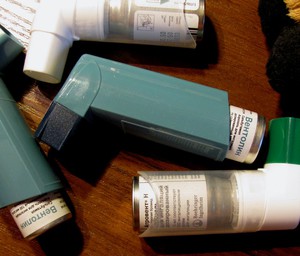
Эти автоматические ингаляторы работают автономно, чаще врач или больной просто включает необходимую программу на панели управления.
Адаптер – это устройство, которое дополняет основной прибор и помогает свободно подавать лекарство в необходимой для пациента дозе. При этом больному не нужно как-то самостоятельно регулировать дозировку.
Основной недостаток адаптера – большой размер агрегата.
Приступ при астме наступает очень быстро и требует незамедлительного вмешательства. Поэтому большинство людей, которые больны астмой, всегда при себе имеют специальные баллончики. Эти «помощники» помогают в считаные минуты ликвидировать приступ удушья.
Карманные приспособления, как и большие, бывают нескольких видов:
- дозированные порошковые;
- аэрозольные;
- гормональные.
Гормональные ингаляторы (например, Сальбутамол, Симбикорт) созданы на основе глюкокортикостероидов широкого спектра действий. Эти препараты помогают бороться с воспалительными процессами в организме, снимают отеки со слизистых, что работает за счет адреналина (гормона).
Чаще всего стероидные препараты назначают после курса лечения пероральными лекарствами. В основном препараты на основе гормонов действуют только на дыхательную систему, не попадают в кровоток, поэтому побочные проявления сведены к минимуму. Лекарства не нарушают обмен веществ в организме и не сбивают гормональный цикл.

Часто помочь больному нужно в первые минуты удушья, чтобы не было последствий приступа. Карманный баллончик всегда можно носить с собой, он имеет небольшой размер и малый вес.
Портативный ингалятор подойдет людям, которые ведут активную жизнь, часто находятся в разъездах.
Эти ингаляторы просты в использовании, с ними справятся даже дети. Учитывая тот факт, что приступы случаются неожиданно и в самый непредсказуемый момент – карманные ингаляторы помогают людям с астмой жить полной жизнью.
Какой препарат выбрать – назначает врач — пульмонолог. Важно, что лекарство в ингаляторе находится в такой дозе, чтобы избежать передозировки. Это удобно, если ингалятором пользуется ребенок.
В первую очередь нужно снять крышку с баллончика. Дальше ингалятор переворачивают вверх ногами. Внизу располагают большой палец, а указательный или средний палец – на дне баллончика. Перед началом использования ингалятор нужно хорошо встряхнуть. В некоторых случаях необходимо повернуть диск вправо и влево (в ленточных ингаляторах).
Ингалятор подносят ко рту и крепко губами обхватывают мундштук. Затем через рот делают глубокий вдох и одновременно нажимают на дно баллончика.
После нужно задержать дыхание на несколько секунд. И можно вытащить изо рта ингалятор. Завершив процедуру, выдыхать рекомендовано медленно.
При необходимости через минуту можно впрыснуть вторую дозу препарата.

Препарат назначает лечащий врач — пульмонолог. Иногда необходимо попробовать несколько вариантов лечения. Все лекарства разделены на две категории: противовоспалительные средства и бронхолитики.
Среди бронхолитиков назначают следующие препараты:
- Адреномиметики – они расширяют капилляры и стимулируют рецепторы бронхов. Эти лекарства обладают быстрым действием и достаточно часто их применяют как «скорая помощь» для купирования приступа. Это такие препараты как «Левалбутерол», «Тербуталин», «Сальбутамол» и т. д.
- «Атровент» — блокатор М-холинорецепторов, обеспечивают расслабление бронхов.
- Метилксантины – блокируют работу некоторых ферментов в организме и за счет этого восстанавливают нормальное дыхание у больного. Это препараты «Аминофиллин», «Теофиллин».
Противовоспалительные средства при бронхиальной астме чаще используют для лечений обострений и профилактического курса. Это такие препараты, как:
- «Кромолин», «Недокромил» — стабилизаторы мембран тучных клеток. Чаще всего используют для лечения детей;
- «Флутиказон», «Бекламетазон», «Будесонид» — это глюкокортикоиды, которые эффективно снимают отек клеток.
- Если другие препараты бессильны, то в крайних случаях назначают «Омализумаб», который содержит в своем составе антииммунноглобулин Е.
Ингаляторы содержат лекарственные вещества и в некоторых случаях имеют ряд противопоказаний. Чаще всего человеку может не подходить не сама модель ингалятора, а именно активное вещество.
Ингаляторы не рекомендуют использовать в следующих случаях:
-
пневмоторакс и эмфизема легких;
- тяжелая степень гипертонии, гипертонический криз;
- при внутреннем кровотечении в легких, кровохаркание, туберкулез;
- постинсультный и постинфарктный период;
- гипертермия выше 38-ми градусов;
- нарушения кровообразования в костном мозге (онкологические заболевания);
- индивидуальная гиперчувствительность к активным или дополнительным веществам (аллергия).
Профилактические ингаляции следует проводить минимум через два часа после физических нагрузок, через час после приема пищи.
После ингаляций астматику нельзя курить и вдыхать никотиновый дым (электронные сигареты, пассивное курение). Если препарат используют впервые, первые 20-30 минут после процедуры лучше находится под присмотром врача.
Во время беременности и в период лактации можно использовать ингаляторы. Лекарства и дозировку строго подбирает лечащий врач.
источник
Лечение бронхиальной астмы всегда начинают с применения ингаляторов. Обусловлено это тем, что ингаляции при астме показывают высокую эффективность в борьбе с бронхоспазмами.
Препараты, используемые в ингаляторах, способствуют расширению бронхов и уменьшению отека слизистой. Благодаря этому удается избежать обострений, применив небольшие дозы лекарства.
Часто больным не объясняют правила пользованиями ингаляторами, а от этого зависит эффективность лечения. Кроме того, разнообразие методов ингаляции позволяет найти индивидуальный подход к терапии астмы.
Ингаляции при бронхиальной астме – это самый эффективный метод лечения. Главное – это способность приборов доставлять средство точно к очагу воспаления, что позволяет избежать системного влияния.
Кроме того, прямое влияние на бронхи дает возможность купировать удушье в самые короткие сроки, а также избавить от изнуряющего кашля, который довольно часто наблюдается у астматиков.
При других способах введения лекарство сначала подвергается биотрансформации в организме, некоторая часть его активных веществ нейтрализуется ферментами.
Помимо этого, распыление средства при ингаляции позволяет распределить его равномерным слоем и воздействовать на большую площадь пораженного органа.
Важное преимущество – возможность самостоятельного использования ингаляций маленькими детьми и пожилыми людьми. При правильной технике проведения манипуляции улучшение наступает после 1–2 использований.
Применение ингаляторов при бронхиальной астме – важная и необходимая часть лечения. Но всегда нужно помнить, что у каждого препарата есть свои противопоказания, и ингаляторы не исключение.
Все противопоказания или побочные эффекты связаны с воздействием активных веществ, входящих в состав используемых для процедуры лекарств.
Кроме того, есть состояния, при которых проводить ингаляцию просто запрещено. Например:
- легочные кровотечения, а также эпизоды кровохарканья, особенно если не установлена их природа;
- эмфизема легких;
- пневмоторакс;
- наличие болезней сердца и/или сосудов;
- гипертоническая болезнь разной этиологии;
- постинфарктное состояние;
- постинсультное состояние;
- повышение температуры тела – от 38,3 °С;
- индивидуальная непереносимость основного действующего вещества.
Также некоторые ингаляции не рекомендуется проводить больше 8 раз в сутки. Если интенсивность приступов астмы вынуждает часто проводить ингаляции, то нужно обратиться к доктору для коррекции базисной терапии.
- Воздушные: суть заключается в распылении вещества из баллончика при помощи сжатого воздуха. Обычно для этого используют муколитические или брохолитические средства.
- Паровые: самые доступные, т. к. для их проведения требуется только паровой небулайзер. Показаны для лечения острых респираторных инфекций трахеи и бронхов, терапии профессиональных заболеваний. Противопоказаны при полипозе слизистой оболочки дыхательных путей.
- Ультразвуковые: принцип основан на разбивании лекарственного вещества на микрочастицы. Часто для таких ингаляций используют бронхолитики. Показаны в основном для лечения астмы.
- Влажные: используется портативный ингалятор, лекарство распыляется без предварительного подогрева или иного воздействия. Используют в основном антигистаминные препараты, а также антибиотики, солевые растворы и бронхолитики.
- Тепловлажные: при проведении процедуры используются растворы, нагретые до температуры 39-43 °С. Обычно используются для улучшения мукоцилиарного клиренса. Вместо лекарства применяют минеральную воду.
- Инсуффляции: вдыхание сухих частиц лекарства, для этих средств используют специальные ингаляторы – инсуффляторы. Часто такие ингаляторы используют для лечения бронхиальной астмы в период обострения.
- Масляные: вдыхание частиц подогретого масла растительного происхождения. Минеральные масла использовать нельзя. При использовании этих ингаляций слизистая покрывается тонким слоем масла, защищающего от вредного действия факторов внешней среды. Нельзя применять людям, которые контактируют с пылью, т. к. пыль смешивается с маслом и происходит закупорка мелких бронхов.
Небулайзер преобразовывает лекарство в мелкодисперсную пыль, что позволяет в сочетании с равномерной подачей в равной степени распределить его между верхними и нижними отделами бронхов. Преимущества небулайзера:
- ингаляции можно проводить всем пациентами, вне зависимости от возрастной категории;
- при небулайзерной терапии дыхание должно быть нормальным, нет необходимости делать вдох глубже;
- возможность купировать астматический приступ за короткий промежуток времени, так как препарат сразу поступает в очаг воспаления;
- небулайзер можно использовать даже при тяжелом состоянии пациента;
- возможность использовать прибор самостоятельно;
- в емкость для лекарства можно поместить несколько средств одновременно;
- постоянная подача лекарства, пока работает компрессор.
Необходимо помнить о соблюдении чистоты прибора и его деталей: после эксплуатации небулайзера маску следует хорошо промыть асептическим раствором, а затем высушить.
Часто применяют этот прибор при бронхиальной астме во время прохождении курса лечения дома. Также рекомендуются периодические ингаляции людям, работающим в условиях повышенного загрязнения воздуха, для профилактики развития профессиональных заболеваний, к которым относится и астма.
Чтобы предотвратить нежелательные последствия ингаляций, перед использованием небулайзера стоит пройти обследование и проконсультироваться со специалистом. Самостоятельное лечение не рекомендуется.
При бронхиальной астме ингаляторы заправляются лекарством, которое назначил врач, с учетом тяжести состояния:
- легкое обострение: разовая ингаляция с применением бронходилататоров, для профилактики приступов и осложнений можно повторить процедуру через 4–5 часов;
- средней или тяжелой степени: 2-3 дозы с интервалом в 20 минут, повторение цикла – спустя 4–6 часов.
Если после небулайзерной терапии улучшения дыхания не наступило, то пациенту рекомендуется госпитализация в стационар.
Эти препараты назначают при легких приступах для облегчения дыхания. Такой эффект достигается за счет активации бета2-адренорецепторов, находящихся в стенках бронхов.
Под их воздействием актин и миозин — белки, отвечающие за сокращение мышц — не взаимодействуют друг с другом, и происходит расслабление гладких мышц бронхов.
В результате просвет дыхательных путей увеличивается, и дыхание восстанавливается. Из этой группы применяют для ингаляции такие вещества, как сальбутамол, салметерол, фенотерол и орципреналин.
Но также бронходилатирующим эффектом обладает ипратропия бромид, который блокирует мускариновые рецепторы в стенках бронхов.
Угнетение этих рецепторов препятствует проникновение ионов кальция внутрь клетки. Так как кальций вызывает сокращение мышц, его дефицит вызывает расслабление.
Для ингаляций применяют комбинированные средства, которые оказывают более выраженное действие. Например, препараты, содержащие фенотерол и ипратропия бромид, часто назначаются пульмонологами ввиду их эффективности для снятия приступов любой степени.
Для ингаляций применяются чаще всего только дексаметазон и триамциналон. Их противовоспалительный эффект обусловлен сужением мелких сосудов, при этом образование жидкости уменьшается, прекращается накопление в зоне воспаления лейкоцитов, уменьшается активность макрофагов, снижается продукция медиаторов воспаления.
Таким образом, глюкокортикостероиды снижают активность местного клеточного ответа иммунной системы, уничтожая центральное звено в патогенезе бронхиальной астмы.
Кроме того, используют лекарства, содержащие такие вещества, как флутиказон, будесонид и беклометазон. Применение этих препаратов в момент приступа астматику не поможет.
Но современные комбинации глюкокортикостероидов и бронходилататоров, применяемые в качестве базисной терапии, помогают избежать серьезных обострений и нормализовать дыхание.
Препараты этой группы предотвращают высвобождение из тучных клеток гистамина, который способствует развитию удушья и продукции мокроты.
В норме гистамин участвует в иммунных реакциях, изменяя тонус сосудов и привлекая другие иммунные клетки. Но в патогенезе астмы он является частью механизма развития аллергической реакции.
Во время приступа и при обострении заболевания эта группа препаратов не поможет, потому что гистамин уже успел выделиться. Поэтому астматики принимают эти медикаменты в профилактических целях.
На сегодняшний день только кромолин-натрий используется в терапии астмы.
Действие этих препаратов заключается в снятии отека и улучшении отхождения мокроты. Они особенно важны при астме, потому что из-за спазма и слишком вязкой консистенции секрет не выводится из бронхов.
Мукоцилиарный клиренс в бронхах при астме нарушен, и формируется вторичное воспаление. К муколитикам, применяемым посредством небулайзера, относятся ацетилцистеин.
Используется он только после консультации с врачом. Кроме того, препарат нельзя применять в моменты приступов астмы, потому что он усиливает бронхоспазмы.
Для проведения паровых ингаляций не нужен небулайзер. Для ингаляции этого вида достаточно выбрать емкость, которая хорошо держит тепло и не дает пару рассеиваться.
Паровые ингаляции нельзя проводить в период обострений и детям до 7 лет. Народная медицина предлагает много рецептов от астмы.
- С использованием листьев эвкалипта. Для этого берут 1 столовую ложку высушенных листьев и заливают 2 стаканами воды. Затем ставят на огонь, доводят до кипения и варят около 15 минут. После этого отвару необходимо настояться еще 15 минут. Рекомендуется вдыхать пар под полотенцем в течение 10–15 минут до 3 раз в сутки. Полный курс составляет 20 процедур.
- Ингаляции с аптечной ромашкой. Берут 2 столовые ложки высушенных цветков и заливают 250 мл кипятка, настаивают в термосе 2 ч. Перед применением подогреть и дышать паром под полотенцем в течение10–15 минут с частотой 1–2 раза в сутки. Курс длится до 14 дней.
- Настой мать-и-мачехи часто помогает снять спазм и способствует отхождению мокроты. Для ингаляции необходимо взять 1 столовую ложку высушенных листьев и залить 2 стаканами кипятка, затем настоять в течение 10 минут. Процедура проводится под полотенцем течение 10 минут до 2 раз в сутки на протяжении 10 дней.
Перед применением народных средств необходимо проконсультироваться с врачом, так как компоненты, входящие в их состав, могут привести к бронхоспазму, ведь многие цветы и травы являются мощными аллергенами.
Эффективность ингаляций при астме зависит от правильности ее проведения. Если это небулайзер или паровые ингаляторы, то особых сложностей нет.
Правда, стоит помнить, что при использовании глюкокортикостероидных растворов для ингаляций небулайзером при бронхиальной астме необходимо прополоскать рот после процедуры, так как возможно развитие грибковой инфекции.
Общие правила проведения ингаляций:
- дыхание должно быть ровным и спокойным;
- одежду следует выбирать свободную, чтобы не мешала дыханию;
- не допускается неправильное положение туловища;
- перерыв между ингаляцией и приемом пищи должен составлять 1 час, это же относится к физической нагрузке;
- после процедуры следует отдохнуть в течение 15-20 минут, в зимнее время — до 40 минут. В это время нельзя разговаривать, принимать пищу, курить или петь;
- при бронхиальной астме вдыхать нужно через нос, затем задерживается дыхание на 2 секунды и делается медленный выдох через нос;
- при одновременном использовании нескольких лекарств следует принимать во внимание их совместимость;
- перед манипуляцией прочистить дыхательные пути помогает дыхательная гимнастика;
- растворы готовятся непосредственно перед процедурой.
Соблюдение этих простых правил, а также простейших мер безопасности способствует большей эффективности процедуры и поможет избежать осложнений.
Несмотря на то что ингаляция считается очень простой процедурой, знание ее особенностей и правил проведения позволит добиться наилучшего результата в лечении и профилактике бронхиальной астмы.
источник
При астме назначается ступенчатая терапия. Она подразумевает включение в состав лечения все возрастающего количества лекарств в зависимости от тяжести заболевания. Значительная часть лекарственных веществ вводится прямо в дыхательные пути с помощью ингаляторов. О том, какие могут назначаться ингаляторы при бронхиальной астме, и пойдет речь в статье. Также приведем таблицу торговых названий и примерные цены на эти лекарства.
В лечении астмы используются два принципиально разных направления: базисная и симптоматическая терапия. Средства базисной терапии имеют противовоспалительное действие и призваны стабилизировать течение болезни. При правильном их подборе контроль над астмой позволяет избавиться от приступов или уменьшить их количество.
Если базисная терапия недостаточно эффективна, появляются приступы удушья или кашель. В этих случаях на помощь приходят лекарства быстрого действия, расширяющие бронхи. Лечебного эффекта у них нет, но они быстро облегчают проявления приступа.
Для регулярного приема врач может назначить один или несколько из перечисленных ниже средств:
- ингаляционные глюкокортикоиды (ИГКС);
- кромоны;
- комбинированные средства, включающие сразу несколько компонентов.
Еще одна группа средств для базисной терапии – антагонисты лейкотриеновых рецепторов – выпускается в форме таблеток для приема внутрь.
Это основа базисной терапии. В большинстве случаев без регулярного применения этих препаратов при астме не обойтись.
Назначается один из перечисленных ниже ИГКС:
| Международное название | Торговые названия | Дозировка вещества в одной дозе, мкг | Примерная цена, руб |
| Беклометазон | Беклазон Эко (дозированный аэрозоль – ДАИ) | 50 | 206 |
| 100 | 343 | ||
| 250 | 462 | ||
| Беклазон Эко Легкое дыхание (ДАИ, активируемый вдохом) | 100 | 636 | |
| 250 | 974 | ||
| Беклометазон | 50 | 198 | |
| 100 | 257 | ||
| 250 | 436 | ||
| Беклометазон ДС | 250 | 230 | |
| Беклометазон-Аэронатив | 50 | 165 | |
| 100 | 302 | ||
| 250 | 369 | ||
| Беклоспир | 50 | 293 | |
| 100 | 263 | ||
| 250 | 404 | ||
| Кленил | 50 | 380 | |
| 250 | 470 | ||
| Кленил УДВ | Суспензия, 400 | 880 | |
| Флутиказона пропионат | Фликсотид | 50 | 602 |
| 125 | 869 | ||
| 250 | 1236 | ||
| Будезонид | Бенакорт | Порошок, 200 | 388 |
| Раствор, 250 | 399 | ||
| Раствор, 500 | 450 | ||
| Буденит Стери-Неб | Суспензия, 250 | 767 | |
| Суспензия, 500 | 2359 | ||
| Будесонид Изихейлер | Порошок | 950 | |
| Будиэйр | 200 | 1050 | |
| Пульмикорт | Суспензия, 250 | 954 | |
| Суспензия, 500 | 1339 | ||
| Пульмикорт Турбухалер | Порошок, 100 | 808 | |
| Порошок, 200 | 803 |
В зависимости от лекарственной формы препарат вводится в виде аэрозоля, с помощью небулайзера (суспензия или раствор) или специальных приспособлений (порошок).
Эти препараты отличаются большей безопасностью, чем ИГКС. Поэтому их нередко используют для лечения астмы у детей. Однако их основной эффект – антиаллергический, противовоспалительные свойства выражены слабее.
| Международное название | Торговое название | Дозировка вещества в одной дозе | Примерная цена, руб |
| Недокромил | Тайлед Минт | 2 мг | 2578 |
Чтобы быстро купировать возникший приступ астмы, каждый пациент с этим заболеванием должен всегда иметь с собой один из перечисленных ниже препаратов.
| Международное название | Торговые названия | Дозировка препарата в одной дозе, мкг | Примерная цена |
| Сальбутамол | Асталин | 100 | 150 |
| Вентолин | 100 | 149 | |
| Вентолин Небулы | Раствор 1 мг/мл | 289 | |
| Саламол Стери-Неб | Раствор 1 мг/мл | 200 | |
| Раствор 2 мг/мл | 350 | ||
| Саламол Эко | 100 | 230 | |
| Саламол Эко Легкое дыхание | Аэрозоль, активируемый вдохом, 100 | 350 | |
| Сальбутамол | 100 | 120 | |
| Сальбутамол АВ | 100 | 306 | |
| Сальбутамол-МХФП | 100 | 121 | |
| Сальбутамол-Тева | 100 | 137 | |
| Сальгим | Раствор 0,1%, флаконы по 2,5 мл, 5, 10 и 50 мл | 150 | |
| Порошок, 250 | 148 | ||
| Фенотерол | Беротек | Раствор 1 мг/мл | 374 |
| Беротек Н | 100 | 415 | |
| Фенотерол Натив | Раствор 1 мг/мл | 273 | |
| Формотерол | Атимос | 12 | 1489 |
| Оксис Турбухалер | Порошок, 4,5 | 863 | |
| Порошок, 9 | 1425 | ||
| Форадил | Капсулы с порошком, 12 | 571 (30 капсул) | |
| Формотерол Изихейлер | Порошок, 12 | 1505 | |
| Формотерол-Натив | Капсулы с порошком, 12 | 661 | |
| Ипратропия бромид | Атровент | Раствор 250 мкг/мл | 241 |
| Атровент Н | 20 | 369 | |
| Ипратропиум Стери-Неб | Раствор 250 мкг/мл | 250 | |
| Ипратропиум-Аэронатив | 20 | 332 | |
| Ипратропиум-Натив | Раствор 250 мкг/мл | 209 |
Для более удобного лечения астмы созданы многокомпонентные препараты. Они содержат комплексы для базисной терапии, для купирования симптомов, а иногда и средства обеих групп одновременно.
| Название | Состав | Дозировка, мкг | Примерная цена |
| Фостер | 2307 | ||
| Дуоресп Спиромакс порошок | 1095 – 2596 в зависимости от дозировки | ||
| Форадил Комби капсулы с порошком | То же | 550 | |
| Беродуал раствор | 284 | ||
| Беродуал Н | То же | 496 | |
| Ипратерол-Аэронатив | То же | 408 | |
| Ипратерол-Натив раствор | То же | 1500 – 2500 в зависимости от дозы |
По этим таблицам можно подобрать аналоги назначенных лекарств и уточнить у лечащего врача их эффективность и безопасность. Не всегда хорошие средства от астмы выдаются бесплатно, поэтому соотношение цена/качество приобретает особое значение. Не покупайте эти препараты без назначения врача – в таком случае они могут быть смертельно опасны.
источник
 пневмоторакс и эмфизема легких;
пневмоторакс и эмфизема легких;