Разумеется, вопрос не имеет однозначного ответа. Все существующие модели имеют свои плюсы и минусы, свои нюансы, ориентацию на те или иные категории пациентов.
Тем не менее, при лечении бронхиальной астмы, как и хронического обструктивного бронхита, следует учесть несколько принципиальных моментов:
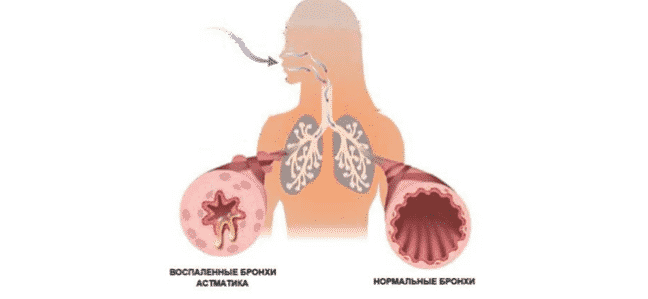
- Следует обратить внимание на размер продуцируемых частиц и процент частиц оптимального размера в общем объеме аэрозоля. Оптимален размер 2-2,5 микрон , приемлем — до 5 микрон . Именно эти частицы максимально эффективно оседают в мелких бронхах и альвеолах. Более мелкие частицы, попадая в легкие при вдохе, при выдохе вылетают обратно. Более крупные частицы оседают в крупных бронхах, трахее, носоглотке.
- Для лечения бронхиальной астмы часто применяются достаточно дорогостоящие лекарства, а небулалйзеры имеют такую характеристику, как потери препарата на выдохе. Это — то количество приобретенного Вами лекарства, которое во время ингаляции не попало в легкие пациента, а, в прямом смысле, вылетело «в трубу». Простые (прямоточные) распылители (небулайзеры) имеют потери до 60-65% . Небулайзеры с клапанами вдоха-выдоха (управляемые дыханием, активируемые вдохом) — 25-35% ( при правильном использовании ). Небулайзеры с устройствами прерывания потока (кнопки, экономайзеры) — до 10% (тоже при правильном использовании ).
- К сожалению, процесс лечения бронхиальной астмы очень длительный. А распылители (кстати, именно они называются небулайзерами , а, в комплекте с компрессором, трубкой, маской и т.п. образуют ингаляционный прибор ) имеют вполне определенный срок службы, по истечении которого отверстие в распылителе «разрабатывается» и прибор начинает производить все более крупные частицы, которые не доходят до «места назначения». Причем, пациент при ингаляции не замечает никаких изменений — «процесс» идет, аэрозоль образуется, препарат «уходит». Но эффективность лечения снижается, риск побочных эффектов возрастает. Простейшие модели требуют смены распылителя каждые 2-3 месяца, но есть модели, которые служат и год и, даже, 3 года.
К сожалению, многие продавцы и, даже, производители не афишируют некоторые принципиальные характеристики небулайзеров (особенно, если они проигрывают конкурентам).
Теперь — более конкретно по этим пунктам.
- По первому пункту оптимальны приборы производства фирм PARI (Германия) OMRON (Япония). Это совсем не значит, что другие небулайзеры не годятся для лечения бронхиальной астмы, мы ведем речь лишь о максимальном приближении к оптимальным параметрам.
- По второму пункту следует учесть несколько моментов:
— клапаны вдоха-выдоха и прерыватели потока влияют только на экономию лекарства при проведении ингаляции;
— при использовании маски (за исключением некоторых масок PARI) эффект от наличия клапанов сводится к нулю . Поэтому, выбирая небулайзер для детей (пациентов престарелого возраста или находящихся в тяжелом состоянии, которые не могут или не хотят дышать через мундштук) на клапанах можно сэкономить без ущерба для качества лечения;
— использование прерывателей потока принесет эффект только при синхронизации нажатий на кнопку (или экономайзер) и вдохов-выдохов. Это требует некоторых навыков и, разумеется, невозможно для категорий пациентов, перечисленных в предыдущем пункте.
Еще несколько заключительных замечаний:
- обязательно ознакомьтесь с «Правилами ухода за небулайзером в домашних условиях»;
- несмотря на заявления некоторых производителей, многие распылители совместимы с компрессорами других фирм. Это позволит с минимумом затрат подобрать оптимальный для Вас комплект ;
- приобретя сначала менее дорогой вариант, Вы со временем сможете приобрести к нему более качественный распылитель, если возникнет необходимость в нем;
- чем проще небулайзер, тем (в общем случае) дольше будут проходить ингаляции. Среднее время ингаляций обычно составляет от 5 минут до получаса .
источник
Небулайзер – почти такая же незаменимая для астматиков вещь, как и ингалятор. Небулайзер для лечения бронхиальной астмы позволяет самым эффективным способом доставить лекарство в бронхи, предупредить приступы и купировать все симптомы болезни.
Использование небулайзера при бронхиальной астме обладает следующими достоинствами:
- Он помогает очень быстро устранить начавшийся приступ, так как доставляет препарат прямо в бронхи.
- Регулярное использование позволяет полностью избавиться от опасных симптомов.
- Аппарат легко использовать как взрослым, так и детям.
- Небулайзером, в отличие от ингалятора, можно пользоваться даже для лечения младенцев.
- Регулировать дыхание не нужно – можно просто вдыхать и выдыхать, как если бы вы просто дышали воздухом.
- Использование небулайзера не оказывает влияние на какие-либо органы кроме бронхов.
- Можно использовать различные комбинации лекарственных препаратов.
- Небулайзер для астмы позволяет регулировать дозировку.
- Можно использовать вместе с аппаратом искусственной вентиляции легких.
- Ингалятор можно использовать как дома, так и носить всегда с собой. Для этого многие производители, например, итальянский Мед2000 или британская компания B.Well выпускают портативные небулайзеры, которые можно носить в сумке.
Ингаляторы можно разделить на два типа: компрессорные и ультразвуковые.
Компрессорные могут распылять любые лекарственные средства. Специальный компрессор формирует облако аэрозоля, благодаря чему лекарство легко проникает во все отделы бронхов и легких и оседает на слизистой оболочке. Главный недостаток таких моделей – достаточно громкая работа. Это может напугать ребенка при ингаляции или помешать делать ингаляции в ночное время. Однако многие производители компрессорных небулайзеров выпускают специальные детские модели. Например, итальянская компания Flaem Nuova выпускает небулайзеры в виде божьих коровок, которые весело «жужжат» и не пугают малышей.
Ультразвуковой небулайзер работает гораздо тише. Кроме того, меньший вес делает его использование более удобным. Он создает облако аэрозоля при помощи ультразвука, однако воздействовать может только на масляные растворы.
Если вы хотите сочетать использование всех видов препаратов, вы можете приобрести меш-небулайзер Little Doctor или Omron U22, которые сочетают в себе как компрессорный, так и ультразвуковой принципы работы.
Покупка небулайзера – это не самая простая задача. Важно учесть все особенности каждой модели и выбрать наиболее подходящую для тех лекарств и того заболевания, для лечения которого он будет использоваться.
Небулайзер для бронхиальной астмы следует выбирать по следующим критериям:
К сожалению, продажа небулайзеров еще не так распространена, как хотелось бы. Несомненно, приобрести небулайзер можно в аптеке, однако далеко не в каждой они могут оказаться в наличии, а во многих их и вовсе не будет в ассортименте. Гораздо проще купить небулайзер через интернет-магазин.
В нашем интернет-магазине вы можете купить качественный и надежный небулайзер. Ассортимент включает в себя лучшие модели от отечественных и зарубежных производителей:
У нас на сайте вы сможете не только ознакомиться с подробными описаниями каждой модели, но и выбрать наиболее походящую. Также у вас есть возможность посмотреть отзывы покупателей и заказать недорогой небулайзер с доставкой в любое удобное для вас время. Ведь стоимость приборов через интернет значительно ниже, чем в аптеках.
Ознакомьтесь также со статьей ингаляции при астме небулайзером про лекарства и правила проведения ингаляций при данном заболевании.
источник
Отличаются по принципу образования аэрозоля. Бывают: компрессорные (струйные), ультразвуковые и меш-небулайзеры.
В чем преимущества каждого вида небулайзеров?
Компрессорные — самые универсальные и распространенные, доступные по цене. Ультразвуковые – бесшумные, как правило с высокой производительностью, но имеют ограничения по спектру применения лекарств (разрушают гормоны и антибиотики). Меш небулайзеры – компактные, бесшумные, не разрушают лекарства. Самый последний вид небулайзеров, совместивший в себе преимущества компрессорных и ультразвуковых небулайзеров.
Какие небулайзеры наиболее популярны сегодня среди потребителей? и почему?
Компрессорные небулайзеры, как самые распространенные, имеют широкий ассортимент, доступные потребителю, так как представлены в любой аптеке, универсально распыляют разнообразные группы лекарственных средств. Среди компрессорных небулайзеров пользуются популярностью модели с возможностью дифференцированного подхода к лечению.
Среди небулайзеров ОMRON имеется небулайзер с возможностью регулировки размера частиц, модель С300 Сomplete. Такой ингалятор способен формировать аэрозоль с определенным размером частиц и осуществлять прицельную доставку в верхние, средние или нижние дыхательные пути в зависимости от необходимости. Например, при фарингите и прочих заболеваниях ЛОР-органов, необходим аэрозоль с крупными частицами, а при приступе астмы – с мелкими. Простое переключение режимов поворотом крышки небулайзерной камеры, позволяет легко выбрать нужный режим.
Меш-небулайзер имеет преимущества перед остальными видами небулайзеров, он самый маленький (вес 98 г без батареек) и компактный, работает от батареек, бесшумный и универсально распыляет все группы препаратов для небулайзерной терапии.
Как выбрать небулайзер? на что обратить внимание при покупке?
Если необходимо ингалировать определенные группы препаратов такие как: кортикостероиды, антибиотики — необходимо исключить выбор ультразвукового небулайзера. Обратите внимание на габариты, уровень шума (если компрессорный ингалятор), есть специальные модели для детей (имеют оптимальные характеристики для детей, низкий уровень шума, привлекательный дизайн, игрушки, специальную младенческую маску в комплекте). Если есть необходимость проведения ингаляций в любом месте, обратите внимание на компактные модели и модели с автономным питанием ( OMRON С30). Фаворитом в комфорте и универсальности применения является меш-небулайзер ОMRON U22. Его компактность, мобильность, возможность работы небулайзера бесшумно и в любом положении, экономичность расхода лекарственных препаратов, широкий спектр распыляемых препаратов делает его незаменимым для младенцев, пожилых и активных пациентов. Чем выше производительность небулайзера, тем меньше времени потребуется на проведение ингаляции. Соответствие европейскому стандарту ЕN-13544-1 по небулайзерам, высокое качество продукции ОMRON, гарантирует эффективную доставку лекарства пациенту.
Какие уникальные решения в этом плане предлагает компания OMRON?
Уникальные технологии ОMRON: технология V.V.T. (виртуальных клапанов) в компрессорных небулайзерах ОMRON. В основе данной технологии лежит уникальное строение небулайзерной камеры и загубника со специальными отверстиями, которые во время ингаляции работают как клапаны, что позволило отказаться от применения силиконовых клапанов вдоха и выдоха и позволило легко обрабатывать камеру, удобно ее экплуатировать и уменьшить потери лекарства в окружающую среду. Уникальная технология V.М.T. в меш небулайзере ОMRON U22 — технология вибрирующей сетки-мембраны- позволила использовать для ингаляций гормоны и антибиотики (не разрушая их), при этом ингаляции бесшумны и возможны под любым углом наклона небулайзера.
В чем преимущества небулайзеров OMRON?
Надежность, высокое гарантированное качество небулайзров и доверие профессионального сообщества. Абсолютно все небулайзеры ОMRON cоответствуют европейскому стандарту ЕN-13544-1, который гарантирует высокое качество образуемого небулайзерами аэрозоля. Ряд небулайзеров ОMRON клинически апробированы с лекарственными средствами, что подтверждает высокую эффективность небулайзеров ОMRON, как средств доставки. Небулайзеры ОMRON успешно используют в стационарах и других ЛПУ, в ассортименте представлены профессиональные модели небулайзеров. Гарантия 3 года на небулайзеры и бесплатное пожизненное обслуживание более чем в 70 сервисных центрах по всей России. Доступные расходные материалы. Горячая линия для потребителей.
Компрессорные небулайзеры стоят от 2 500 до 5000 руб, меш U22 — 12-15 000 руб. Стоимость профессиональных небулайзеров выше.
Важный совет по эксплуатации прибора. Чего ни в коем случае нельзя допускать при его эксплуатации, а что наоборот поможет увеличить его срок службы и эффективность работы?
Поскольку это электроприбор, необходимо соблюдать правила по технике безопасности (информация в инструкции). Также важно: регулярно очищать небулайзерную камеру, несоблюдение правил очистки и дезинфекции может привести к повреждению небулайзерной камеры, неэффективному распылению или инфицированию. Не рекомендуется применять в небулайзерах масла, отвары, настойки, это может навредить вам. Используйте в небулайзерах специально предназначенные лекарственные препараты предназначенные для применения в небулайзерах. Посоветуйтесь со своим врачом!
Какие небулайзеры являются лидерами на российском рынке?
Небулайзеры OMRON – лидеры рынка последние два года. По данным IMS Health, аудит розничных продаж дополнительного ассортимента за период июль 2014 — декабрь 2015 гг.
источник
Снять приступ АСТМЫ или СТЕНОЗА? Да запросто! Помочь в лечении БРОНХИТА? Да пожалуйста! Или мой верный незаменимый друг)
Всем привет! Сегодня я хочу рассказать вам о моем чудо-помощнике — ингаляторе OMRON NE-C24
Для начала разберемся,что же такое ингаляторы и для чего они нужны.
Ингалятор — это аппарат для введения лекарственных препаратов методом ингаляций. Наверное, каждый в детстве дышал над картошкой))) Это тоже были ингаляции, да-да! Представляете?))
Ингаляторы бывают нескольких видов:
- паровые (действие основано на эффекте испарения лекарства)
- ультразвуковые ( ингалятор распыляет лекарство в виде аэрозоля при помощи вибрации пластины на ультразвуковой частоте)
- компрессорные (с помощью сильного потока воздуха компрессор формирует аэрозольное облако из лекарства)
Ингалятор OMRON относится к третье группе — компрессорных ингаляторов.
Как этот чудо-прибор появился у меня дома? Наверное, как и у большинства современных родителей)). У меня родилась дочь) И однажды она заболела. Чтобы вылечить кашель, нам посоветовали приобрести ингалятор (их так же называют небулайзеры). Наш выбор пал на OMRON по нескольким причинам:
— У него ярко-желтый цвет, что привлекало моего ребенка. Так же для привлечения детского внимания в комплекте идут игрушки-мишки
— Почти бесшумная работа ингалятора. Да, есть небольшое жужжание, но оно не пугало ребенка, а это немаловажно.
— Цена. Если промониторить разброс цен на ингаляторы, OMRON будет где-то посередине. Цена не должна вас пугать, ингалятор не раз пригодится вам, и оправдает свою стоимость сполна!
Итак, мы купили ингалятор! Ребенок успешно вылечен. После небулайзером мы пользовались примерно раз в полгода. У нас было уже двое детей и он стал применяться чаще. Но всю его прелесть и необходимость я ощутила, когда столкнулась со стенозом.
Однажды ночью сын проснулся с лающим кашлем, осипшим голосом и почти невозможностью вдохнуть. Это страшные минуты. Стеноз! Не в самом худшем его проявлении, но от этого он не краше. «Скорая помощь» сделала спасительный укол гормонов и посоветовала помочь сыну ингаляциями с Пульмикортом. Чем я и занялась. В ту ночь OMRON оказался самым незаменимым предметом в квартире.
А потом заболела я. Кашляла долго, лечение не помогало, как впоследствии оказалось — лечили не от того. Приступы удушья преследовали меня круглосуточно. Я могла выйти на улицу и начать задыхаться. Начать уборку дома и снова ощутить приступ, просыпалась ночью от невозможности дышать. Никому такого не пожелаю! Астма — это очень страшно. И только OMRON и Беродуал мне помогали снять эти ужасные приступы! Так и сидела я дома в обнимку с ингалятором, пока не попала в больницу. Там, кстати, в каждой палате стоит ингалятор OMRON. Подробнее о пульмонологическом отделении вы можете прочитать здесь. О лекарстве, избавившем меня от приступов, я писала здесь.
Если вы всё еще думаете, нужен ли вам дома ингалятор, то не сомневайтесь- НУЖЕН! Он пригодится в любом случае, не вам, так вашим детям. Сейчас очень распространены болезни легких, к сожалению. И лучше иметь под рукой ингалятор, чем не иметь)) Проверено на собственном опыте)
источник
Существуют различные виды устройств, которые можно обозначить общим названием “ингаляторы при астме”. При бронхиальной астме и хронической обструктивной болезни легких основной путь введения лекарств в бронхи и легкие – ингаляционный. Лекарства попадают сразу в очаг патологии, поэтому требуется более низкая дозировка, следовательно, уменьшается выраженность побочных явлений. Небулайзер при астме необходим практически каждому пациенту. Однако существуют и другие виды устройств для ингаляций, каждое из которых имеет особенности.
Эти устройства созданы еще в XIX веке для лечения туберкулеза. Их принцип основан на превращении лекарственного раствора в аэрозоль с мелкими частицами, которые оседают в бронхах и легких. Существует 2 вида небулайзеров: компрессорные (для создания аэрозоля используется сжатый газ) и ультразвуковые, в которых используется энергия генерируемых особым пьезокристаллом волн.
Преимущества небулайзера при астме:
- спокойное дыхание в течение ингаляции, что позволяет применять это устройство у пациентов любого возраста и состояния, в том числе и находящихся без сознания;
- возможность применения при осложнениях, например, при астматическом статусе, а также одновременно с подачей кислорода;
- возможность изменять дозу вводимого лекарства.
Особенности ультразвуковых небулайзеров по сравнению с компрессорными видами:
· Более быстрое образование аэрозоля
· Практически бесшумная работа
· Портативность, меньший вес и легкость очистки
· Возможность работы от аккумулятора
· Меньший размер образуемых аэрозольных частиц, следовательно, более глубокое проникновение в легкие
· Для улучшения состояния достаточно 5 – 7 минутной ингаляции
· Невозможность применения вязких растворов и суспензий, прежде всего Пульмикорта
· Большее количество лекарства остается неиспользованным
· Вероятность распада молекул лекарства из-за повышения температуры раствора при образовании аэрозоля
· Необходимость соблюдения стерильности, поскольку если в раствор попадут микроорганизмы или пыль, их очень мелкие частицы также проникнут в легкие
· Более короткий срок эксплуатации
В таких небулайзерах применяется источник ультразвуковых волн, которые разбивают частицы жидкости в мельчайшие капли, которые затем с помощью вентилятора подаются в легкие пациента при астме.
В таком небулайзере можно использовать сальбутамол и беродуал. Суспензию Пульмикорт так вводить нельзя!
Распространенные модели ультразвуковых небулайзеров:
- ингаляторы ультразвуковые Муссон (Россия) – 2300 – 2800 руб;
- ингалятор amnb-510 ультразвуковой (США) – 3000 руб;
- ингалятор b.well wn-119 u (Великобритания) – 3245 руб;
- ингалятор Little Doctor LD-250U (Little Doctor, Сингапур) – 3300 руб;
- ингалятор UN-231 (AND, Япония) – 3350 руб.
Также разработаны MESH-ингаляторы, в которых образование аэрозоля происходит за счет проникновения лекарственного раствора через сито с мельчайшими порами. Это позволяет избежать дополнительного действия на молекулы лекарства. Производится такой вид аппарата для ингаляций фирмой B. Well (Великобритания) – это устройства WN-114 для взрослых и детей. Они лишены многих недостатков ультразвуковых небулайзеров, например, нет ограничений по применяемым препаратам для лечения астмы. Их стоимость составляет около 4800 рублей.
MESH-небулайзеры выпускают и другие известные производители медицинской техники – Omron, AND. В этом виде устройств нельзя использовать лекарства на масляной основе.
В этом виде устройств для создания аэрозоля используется струя газа. Основное преимущество такого небулайзера при астме перед ультразвуковым – возможность ингаляции гормональных препаратов, прежде всего суспензии Пульмикорта.
Виды струйных небулайзеров:
- конвекционный – самый распространенный вид, аэрозоль генерируется постоянно и при выдохе попадает в окружающую среду, что приводит к потере части препарата (Microlife NEB 100 new – 3000 руб);
- активируемый вдохом – аэрозоль образуется постоянно, но на вдохе c помощью клапана он в 2 раза активнее подается в легкие (Microlife NEB 10 new – 4000 руб);
- синхронизированный с дыханием – аэрозоль образуется только на вдохе, в результате практически весь препарат попадает в легкие, а его потери вовне отсутствуют (Microlife NEB 50 new – 4000 руб).
Это простые в применении приборы, основным недостатком которых является довольно крупный размер и шум при работе. Но для обычного домашнего использования такой вид небулайзера при астме вполне подойдет, учитывая, что он позволяет использовать глюкокортикоидные гормоны, а не только бронхолитики.
Дозированные аэрозольные ингаляторы выпускаются с середины ХХ века. В их состав, помимо лекарственного препарата, входит фреон и сурфактант. Лишь половина частиц, образуемых в таком виде устройства, достигает легких.
Особенности дозированных аэрозольных ингаляторов при астме:
· Быстрая скорость потока, что приводит к оседанию большого количества препарата на задней стенке глотки
· Низкая температура фреона, которая может привести к внезапному рефлекторному прекращению вдоха
· Сложность технически правильно провести ингаляцию, необходимость обучения пациента
· Снижение эффективности при хранении
· «Феномен остатка»: после использования 200 доз в баллончике остается ее около 20 доз, но концентрация препарата в них меняется непредсказуемо
Этапы ингаляции при астме:
- снять колпачок;
- встряхнуть флакон;
- выдохнуть;
- установить баллончик у рта;
- нажать кнопку аэрозоля и медленно вдохнуть;
- прекратить введение препарата, задержать дыхание на 10 секунд;
- медленно выдохнуть.
- вместо фреона используется более безопасный пропеллент HFA;
- препарат находится в виде не суспензии, а раствора, и нередко содержит этанол;
- нет феноменов «потери дозы» и «остатка»;
- нет необходимости встряхивать баллончик перед употреблением;
- аэрозоль не осаждается на глотке;
- частицы более мелкие и при астме проникают в легкие в большем количестве.
Для маркировки такого вида устройств используется аббревиатура, например «Беклометазон – HFA». Нередко после перехода на бесфреоновый аэрозоль требуется снижение дозировки препарата от астмы.
Главное отличие этого вида от обычных – активация выброса препарата после срабатывания пружинного механизма. Существует 2 вида таких ингаляторов при астме:
- аутохалер (активируется специальным рычажком), разработан для флутиказона и беклометазона;
- «легкое дыхание» (активируется при открывании колпачка), например, для сальбутамола.
Ингаляторы, активируемые вдохом, нельзя применять вместе со спейсером. Однако проникновение лекарства в легкие при их использовании в 2 раза выше, чем для обычных аэрозольных ингаляторов.
Это устройства, позволяющие не соблюдать точную технику ингаляции при астме. Это специальные камеры, в которые поступает аэрозоль из ингалятора, а уже потом из такой камеры пациент делает вдох. Кроме легкости применения, преимущество спейсера – отсутствие осаждения лекарства на задней стенке глотки.
Спейсер присоединяется к обычному баллончику с лекарством, в него делается впрыскивание одной дозы. В течение 5 – 10 секунд после этого следует сделать медленный вдох из камеры, для детей допустимо делать 2 вдоха. В легкие поступает в 2 – 4 раза больше препарата по сравнению с обычной ингаляцией.
Эффективность спейсера при астме мало зависит от объема этого вида устройства. Но она тем выше, чем больше его длина.
Спейсер нередко оснащается лицевой маской, что облегчает его использование при астме у маленьких детей (Бебихалер, Glaxo Wellcome).
Основной недостаток такого устройства – относительно большая величина, затрудняющая использование при астме вне дома. Более компактна система Джет, продающаяся для ингалятора Беклоджет-250.
Для ингаляторов одной фирмы нужен вид спейсера того же производителя, например:
- Беротек, Беродуал, Атровент, Ингакорт – спейсер фирмы Boehringer Ingelheim;
- Вентолин, Фликсотид, Бекотид, Беклофорте, Серевент – спейсер Волюматик (Glaxo Wellcome);
- Пульмикорт, Бриканил – Небухалер (ASTRA);
- Интал, Спинкапс – Спинхалер (Rhone-Poulenc Rorer).
Для введения Тайледа можно использовать мини-спейсер – синхронер. Он открыт сверху и позволяет видеть процессы распыления и вдоха.
В этих устройствах вместо раствора или суспензии имеется сухой порошок. При вдохе он проходит через специальный распылитель и со скоростью дыхания попадает в легкие. Это увеличивает концентрацию вещества в легких. Кроме того, решается проблема координации ингаляции с дыханием. Вдыхать такой аэрозоль следует с усилием, но довольно медленно.
Преимущества порошковых видов при астме – портативность, удобство, отсутствие фреона. Однако проблемой является зависимость поступления лекарства от скорости вдоха и просвета бронхов. Это важно у детей, для которых больше подходят Аэролайзер, Дискхалер и Ротахалер. Однако Дискхалер сложен в использовании.
Виды порошковых ингаляторов: капсульные, резервуарные и блистерные.
Используются желатиновые капсулы, каждая из которых содержит 1 дозу препарата. Капсула устанавливается на минитурбину и прокалывается иглами, а затем раскручивается потоком воздуха. Порошок попадает в этот поток и вдыхается.
Ранние модели – Ротахалер и Спинхалер, современные виды – Аэролайзер и Хандихайлер.
Рекомендуется использовать Форадил Аэролайзер и Спирива Хандихалер. Это бронхолитики продленного действия, введение которых при астме необходимо 1 – 2 раза в сутки. Кроме того, применяется Интал Спинхалер.
· Защита лекарства от влаги
· Возможность использования больших доз
Необходимость заправки перед каждым применением
Технические трудности – застревание капсул в устройстве и так далее
Это многодозовые порошковые устройства. Они удобнее в применении, чем капсульные, однако обладают рядом недостатков:
- изменчивость дозы при последующих ингаляциях;
- невозможность применения высоких доз;
- сложность и высокая цена;
- нет защиты лекарства от влаги.
Турбухалер состоит из отделения с лекарством, дозатора и диспергатора. При вдохе порошок через дозатор попадает в диспергатор и измельчается. Однако значительная его часть все же оседает во рту. Турбухалер применяется для ингаляций Пульмикорта, Бриканила, Оксиса и Симбикорта.
Циклохалер – аппарат российского производства, не уступающий импортным аналогам в эффективности, а то и превосходящий их. Он имеет уникальную конструкцию, позволяющую большому количеству лекарства достигать легких. Циклохалер содержит 200 доз медикамента и применяется для ингаляций Сальбена и Бенакорта.
Это системы, лишенные недостатков капсульных и резервуарных устройств. В них заправляются блистеры с упакованными дозами в виде диска (Дискхалер) или полоски (Мультидиск). Ячейка с одной дозой прокалывается, и ее содержимое попадает в легкие. Однако в этих устройствах отсутствует диспергатор, поэтому многие частицы имеют более крупный размер, чем необходимо при астме. Применение Дискхалера связано с выполнением сложного алгоритма, что вызывает неудобство у пациента.
Дискхалер применяется для ингаляций сальбутамола (Вентодиск), беклометазона (Бекодиск) и флутиказона (Фликсотид).
Мультидиск содержит 60 доз препарата, но в отличие от Дискхалера, содержащего всего 4 – 8 доз, является одноразовым устройством. Поэтому он имеет довольно высокую стоимость. В России используется в основном Серетид Мультидиск.
У некоторых видов порошковых ингаляторов есть счетчик доз: Турбухалер, Изихалер, Кликхалер, Новолайзер, Мультидиск. С учетом простоты применения наибольшее распространение получили Изихалер, Кликхалер и система Airmax™.
Современная система доставки лекарств в легкие при астме – Респимат. Образование аэрозоля в нем происходит при столкновении двух струй лечебных растворов. Формируется облако частиц, движущееся с небольшой скоростью и хорошо проникающее в легкие. К сожалению, пока этот вид устройства для ингаляций не получил широкого применения.
Ни один из перечисленных аппаратов для ингаляций не является идеальным. Разработка новых устройств продолжается. Выбрать небулайзер при астме или другой аппарат лучше всего с помощью лечащего врача, который владеет информацией о всех достоинствах и недостатках устройств для доставки лекарств в легкие.
источник
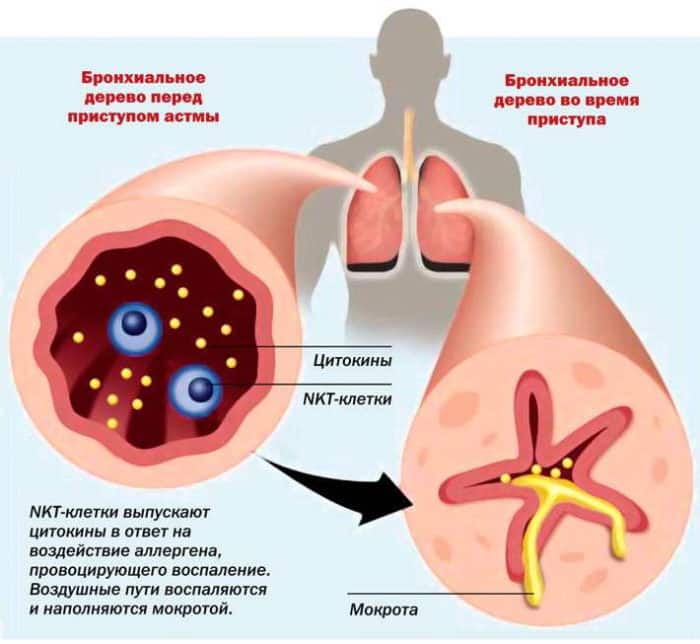
Одним из самых тяжелых хронических заболеваний, отравляющих жизнь миллионам людей во всем мире, является бронхиальная астма. От нее страдают и взрослые, и дети. Характеризуется астма тем, что хроническое воспаление вызывает сильную чувствительность бронхов. И при наличии провоцирующих факторов возникает их спазм, во время которого человек чувствует удушье. Приступы бронхиальной астмы очень опасны тем, что реагировать на них нужно сразу, иначе больной начинает задыхаться, и без лекарства может наступить смерть. В последние десятилетия появились новые эффективные препараты для лечения этого заболевания. Лучше всего применять ингалятор от астмы, так как он обеспечивает самое быстрое проникновение лекарства в дыхательные пути. Тем более что сейчас существует много их разновидностей, и больной может выбрать подходящий для себя. Все люди, страдающие от астмы, должны носить с собой постоянно ингалятор, чтобы в случае приступа иметь возможность быстро отреагировать.
- Воспалительный процесс в бронхах имеет хронический характер.
- Астматика часто мучает кашель и затрудненное дыхание.
Ингаляторы – это лучший способ мгновенной доставки лекарства сразу в дыхательные пути. Во время приступа астмы часто у больного нет времени ждать, когда подействует укол или таблетка. Поэтому ингаляторы используют в экстренных случаях. А в период между приступами для лечения применяются обычные средства: таблетки, сиропы или инъекции. Для профилактики приступов часто используются «Вентолин» или «Брикаил». Маленьким детям также редко делаются ингаляции, а лекарство для них применяется в виде сиропа. Все препараты от астмы можно разделить на две группы:
- бронхолитики, которые снимают спазм мускулатуры бронхов, расширяют сосуды и этим облегчают дыхание больному;
- противовоспалительные препараты используются курсами для снятия воспаления и отека в бронхах.
Кроме того, в последнее время получил распространение гормональный ингалятор при астме. Благодаря тому, что лекарственное средство подается малыми дозами и сразу в дыхательные пути, он лишен всех негативных последствий гормональных таблеток, а эффект от него выше, чем от других препаратов.
Об ингаляциях как способе лечения заболеваний дыхательных путей известно еще с древности. Люди вдыхали дым от сжигаемых целебных растений или пар от их отвара. Со временем процедура совершенствовалась: от сжигания листьев на костре до глиняного горшка со вставленной в него соломинкой. Современный же ингалятор от астмы не имеет ничего общего с такими способами, так как он должен отвечать многим требованиям. Первый прибор для этих целей появился еще в 1874 году, сейчас же существует много его разновидностей. Каждый из них имеет свои плюсы и минусы, и какой ингалятор лучше при астме для конкретного пациента, может решить только врач. Но все они предназначены для того, чтобы как можно быстрее доставить препарат в бронхи и облегчить дыхание больного. Лекарство в приборе разбивается на очень мелкие частицы, которые быстро проникают в легкие. Поэтому сейчас ингалятор от астмы – самое лучшее средство. Эффективную замену ему пока еще не придумали.
Сейчас применяется много средств для купирования приступов астмы. Различаются они по размеру, способу подачи препарата и виду лекарственного средства. Наиболее распространены карманные ингаляторы. При бронхиальной астме чаще всего используются такие:
- Порошковые ингаляторы с дозатором позволяют точно ввести необходимую дозу препарата. Ими очень просто пользоваться, но стоят они дороже других.
- Жидкостные аэрозоли — самые недорогие и распространенные ингаляторы. Недостатком их является то, что эффективны они только в том случае, если пациент сделает вдох одновременно с выбросом препарата.
Кроме того, существуют стационарные ингаляторы, которые во время приступов использовать неудобно, но они применяются для их предотвращения:
- Небулайзеры – с помощью компрессора или ультразвука разбивают лекарственное средство на очень мелкие частички, которые достигают самых отдаленных уголков дыхательных путей.
- Адаптер к обычному ингалятору также может применяться в стационарных условиях. Он называется спейсер и помогает подавать лекарство только на вдохе.
Врач после обследования пациента назначает ему лекарство, которое призвано помочь в профилактике и купировании приступов. При выборе ингалятора нужно ориентироваться именно на рекомендации доктора. Но при покупке стоит обращать внимание еще и на такие характеристики:
- ингалятор должен быть удобным в применении, лучше всего – карманный;
Список их постоянно расширяется, создаются новые препараты, они становятся более удобными и безопасными. Обычно врач назначает какой-либо препарат, который больше подойдет пациенту. Это могут быть бронхолитики или противовоспалительные средства. Они выпускаются уже в виде ингалятора или раствора для применения в небулайзере. К бронхолитикам относятся:
- адреномиметики стимулируют рецепторы бронхов и расширяют капилляры. Они обладают быстрым действием и часто используются для купирования приступа. Это «Сальбутамол», «Левалбутерол», «Тербуталин» и другие;
Противовоспалительные средства применяются в основном для лечения и профилактики приступов. Это могут быть:
- глюкокортикоиды эффективно снимают отек бронхов. Это «Флутиказон», «Бекламетазон» или «Будесонид»;
- стабилизаторы мембран тучных клеток чаще всего используются в педиатрии: «Кромолин» и «Недокромил»;
- в тех случаях, когда астма не поддается лечению другими препаратами, используется «Омализумаб», содержащий антииммуноглобуллин Е.
Ответить на этот вопрос сложно, так как подход должен быть строго индивидуальный. Только врач после полного обследования пациента может определить, какой препарат и в каком виде окажется эффективным. Лучший ингалятор при астме – это тот, который быстро купирует приступ, не вызывает побочных действий и удобен в применении. Какие же из них самые распространенные?
- «Симбикорт Турбухалер» содержит будесонид и формотерол. Оба эти вещества оказывают быстрый эффект, обладают противовоспалительным действием и хорошо переносятся. Этот ингалятор от астмы порошковый, со строгим дозированием препарата.
Он имеет форму баллончика, в котором препарат находится под высоким давлением и при нажатии на колпачок выбрасывается в дыхательные пути. Именно в такой форме удобнее всего использовать лекарственные средства для купирования приступов астмы. Ведь во многих случаях очень важно применить лечение уже в первые секунды. А карманный ингалятор можно всегда носить с собой – он невелик по размеру и совсем мало весит. Особенно это удобно для тех, кто редко бывает дома и ведет активный образ жизни. Пользоваться таким ингалятором довольно легко, и с ним справляются даже дети. Приступ может случиться в любой момент, поэтому очень важно, чтобы лекарство было всегда под рукой. Карманные ингаляторы бывают порошковыми и жидкостными. Какой лучше выбрать, может подсказать врач. К преимуществам такого вида ингаляторов относится также то, что препарат подается строго определенными порциями, что позволяет не допустить его передозировки.
Уже с трех лет дети могут пользоваться ингалятором. Обычно это не вызывает у ребенка отрицательных эмоций, чего нельзя сказать об инъекциях.
- снять крышку с баллончика;
- перевернуть его дном вверх;
- большой палец должен располагаться снизу, а средний или указательный – на дне баллончика;
- хорошо встряхнуть, а в некоторых видах ингаляторов нужно повернуть диск несколько раз туда-сюда;
- сделать выдох;
Через минуту можно при необходимости впрыснуть вторую дозу препарата.
источник
Бронхиальная астма – недуг с воспалительным процессом, который имеет хронический характер и связан с гиперреактивностью бронхов. Оптимальным методом, который доставляет средство к цели и ликвидирует симптоматику болезни – это ингаляции небулайзером. Распылитель, он же небулайзер – это специальное устройство, способное превращать жидкость в состояние аэрозольного облака. Но для максимальной эффективности ингаляции необходимо правильно его выбрать и научиться им пользоваться.
Краткое содержание статьи
Небулайзер представляет собой незамысловатое устройство, функционирующей частью которого является 
Пользуясь этим аппаратом, необходимо придерживаться 2-х основных рекомендаций:
- После использования резервуар для растворов, мундштук и трубки нужно тщательно промыть и высушить.
- Если ингаляция проводилась с применением глюкокортикостероидных медикаментов, то обязательно необходимо умыть лицо и прополоскать рот.
Различают три основных типа небулайзеров: компрессорные, ультразвуковые и электронно-сетчатые.
Самый распространенный и дешевый вид – это компрессорный (струйный). Переход лекарственного раствора в аэрозольную форму происходит по средствам компрессора, генерирующего сильный поток воздушных масс. Этот вид устройства имеет такие достоинства использования как:
- простота эксплуатации;
- сохранение структуры лекарственных веществ при распылении;
- оснащение экономайзером, обеспечивающим подачу аэрозоля исключительно во время вдоха;
- доступная цена.

специфическую волну, способную превратить раствор в состояние аэрозоля. Он не занимает много места и работает довольно тихо. Существенный его недостаток – это лимитированный перечень распыляемых средств, ведь ультразвук может менять структуру крупных молекул в лекарственных веществах.
Относительно новой разработкой являются электронно-сетчатые приборы, создающие аэрозольное облако по средствам вибрирующей мембраны. Такой аппарат совмещает все достоинства предыдущих модификаций, но имеет достаточно большую стоимость, что является существенным недостатком.
ВАЖНО! Небулайзер для ингаляции необходимо содержать в чистоте в силу его индивидуального использования. Кроме того, это продлит срок его эксплуатации.
Главными достоинствами ингаляции с небулайзером при бронхиальной астме считаются:
- Результативность купирования приступа удушья в силу скорого проникновения препарата в бронхи.
- Прибор можно использовать при развитии симптомов астмы, которые чреваты летальным исходом.
- Незамысловатость эксплуатации.
- Ингаляция может проводиться даже грудному ребенку.
- Отсутствие особой координации вдоха/выдоха при проведении процедуры.
- Подобная ингаляция фактически не воздействует на прочие органы и системы.
- Отличная сочетаемость препаратов и использование больших дозировок для лечения астмы.
- Прибор можно использовать дома, в больнице, в дороге.
- Нет пропеллентов и фреона.
- Прибор можно соединить с контуром подачи кислорода либо использовать для пациентов на ИВЛ.
В основном ингаляции небулайзером при бронхиальной астме назначают в таких случаях:
- лекарственный препарат должен доставляться в тракт дыхательной системы именно этим способом;
- пациент не может воспользоваться другим видом ингаляторов (тяжелые или слабые больные, а также маленькие дети);
- при серьезных поражениях легких, когда требуется доставить активный препарат именно в альвеолы;
- раздражения тракта дыхательной системы при использовании обычных ингаляторов;
- тяжелого течения астмы, долгих удушливых приступах и при астматическом статусе;
- если при лечении болезни необходимо увлажнить слизистую;
- если больной не может научиться одновременно делать вдох и нажимать на баллончик карманного ингалятора.
Медицинская практика последних лет показывает, что все больше пациентов выказывают желание пользоваться небулайзерами, потому что считают их современным удобным медицинским средством.
Если больной хочет делать ингаляции при бронхиальной астме с помощью этого аппарата, то изначально необходимо проконсультироваться со специалистом. Ведь выбор зависит от особенностей протекания астмы и назначенных лекарственных препаратов.
Перед покупкой необходимо тщательно изучить 4 основные характеристики прибора:
- Размер частиц лекарства в аэрозольном виде.
- Совместимость с различными медикаментами.
- Комплектация.
- Возможность работать автономно.
ВАЖНО! Устройство аппарата влияет на время проведения ингаляции. Чем прибор проще, тем больше времени будет занимать процесс. Среднее время проведения процедуры – 5-30 минут.
На размер аэрозольных частиц нужно обратить внимание в первую очередь. Особенно если планируется покупка ультразвукового аппарата, потому что у них зачастую нет функционала настройки размеров распыляемых молекул.
Для лечения бронхиальной астмы необходимо приобрести прибор, продуцирующий аэрозольные молекулы размером 2-6 мкм. Молекулы такого размера легко проникают в верхние дыхательные пути. Если частицы будут больше, то они не достигнут цели, осев в ротоглотке, гортани и трахее. Относительно мелкие же молекулы пройдут мимо и осядут в альвеолах.
Относительно «совместимости» можно сказать, что врачи часто прибегают к специфическим топическим кортикостероидным препаратам, которые нельзя использовать в ультразвуковых устройствах. Этот вид прибора также не подходит при присутствии инфекции в дыхательном тракте, для устранения которой используют ингаляции с раствором антибиотиков.
Если покупка осуществляется для ребенка, то комплект обязательно должен включать респираторную маску, которая ограничивает распыление аэрозоля во вне.
При тяжелом протекании недуга ингаляция может потребоваться внезапно и в любом месте, поэтому лучше остановиться на покупке прибора с автономной работой. Кроме того, любое устройство требует периодической замены распылителя, срок эксплуатации которого приблизительно 100 процедур. Чем больше срок эксплуатации распылителя, тем дороже будет стоить сам аппарат.
С помощью этого аппарата можно проводить как экстренную помощь во время удушья, так и основную терапию недуга, которая способна держать заболевание под контролем и не допускать новых бронхоспазмов.
К экстренным препаратам, которые быстро купируют бронхоспазм, относят:
- «Сальбутамол»;
- «Фенотерол»;
- «Ипратопия бромид»;
- «Беродуал»;
- аналоги выше перечисленных препаратов.
Для поддерживающей терапии чаще всего прибегают к кортикостероидным медикаментам местного назначения: «Будесонид-натив», «Кромогексал», «Беклазон».
Также специалисты практикуют назначение астматикам ингаляционных медикаментов, направленных на разжижение мокроты. Но использовать подобные лекарства необходимо осторожно, так как большой объем мокроты в бронхах может привести новому бронхоспазму и удушью. С целью выведения мокроты при ингаляции можно воспользоваться раствором натрия хлорида.
ВАЖНО! Процедура должна начинаться с применения бронхорасширяющих медикаментов. Только после них можно использовать кортикостероидные и муколитические лекарства.
| Медикаменты | Показания | Использовать в компрессорном | Использовать в ультразвуковом |
|---|---|---|---|
| Бронходиляторы: (расширяют бронхи) беротек, сальбутамол, беродуал, атровент, сульфат магния. | Бронхиты, бронхиальная астма. | можно | можно |
| Муколитики: (разжижают мокроту) лазолван, флуимуцил, физ- раствор натрия хлорида (0,9%),. | Пневмонии, бронхиты, бронхиальная астма, муковисцидоз. Различные процессы в бронхах, где имеется вязкая трудноотделяемая мокрота. | можно | можно |
| Антибиотики: флуимуцил-антибиотик, гентамицин, диоксидин. | Тонзиллит, фарингит, бронхиты бактериального происхождения, пневмониии, нагноительные заболевания лёгких — абсцессы, бронхоэктазы, муковисцидоз. | можно | нельзя |
| Стабилизаторы мембран тучных клеток: кромоглициевая кислота. | Бронхиальная астма | можно | можно |
| Вещества легочного сурфактанта: порактант альфа, сурфактант. | РДС и бронхолегочная дисплазия у детей, в т.ч. новорожденных | можно | нет |
| Противовоспалительные препараты: гормоны — дексаметазон, будесонид, пульмикорт и растительные — ротокан. | Острые и хронические воспалительные болезни дыхательного тракта | можно | только растительное сырье |
| Блокирующие интенсивный кашель: лидокаин 2%. | Рефрактерный кашель: чаще всего при вирусных трахеитах, ларингитах, раке лёгких. | можно | можно |
| Антигрибковые средства: амфотерицин. | Системные микозы (кандидомикоз, аспергиллез и др.), лейшманиоз. | можно | можно |
Неверный подбор препарата для аппарата чреват не только его поломкой, но и ухудшением здоровья больного. Следовательно, для проведения процедуры есть определенные ограничения.
- Нельзя пользоваться раствором, ампула которого была вскрыта более чем 24 часа назад.
- Не допускается разбавление растворов кипяченной/дистиллированной/минеральной водой, которая при попадании в бронхи провоцирует отек слизистой и удушье.
- Без консультации врача запрещается использование содового раствора. Он может «высушить» дыхательный тракт или привести отеку при недостаточной концентрации.
- В силу содержания крупных молекул, не рекомендуют применять отвары и настойки трав.
- Для среднего дыхательного тракта процедуру не рекомендуют проводить с эфирными суспензиями, которые образуют специфическую пленку, затрудняющую вдох/выдох и устранение мокроты.
- растворы, содержащие масла (исключение – лечение ЛОР-органов с применением назальных канюль);
- растворы с содержанием взвешенных частиц, в частности растительные отвары и настойки;
- димедрол, эуфиллин, платифиллин, папаверин и похожие им препараты, не имеющие субстрата воздействия на слизистые оболочки.
Выбор прибора, как и подходящих к нему медикаментов, должен осуществляться параллельно с индивидуальной консультацией у специалиста. Ведь совместное использование устройства и правильно назначенных медикаментов – это залог улучшения состояния, а может быть и к полному возвращению к обычному образу жизни.
Моему сыну уже 6 лет. До 4 лет мы не выходили из больницы. Как только заболеет, так и одышка. Полного обследования мы не проводили. Во время лечения в больнице лекарства уходили тоннами. И кроме антибиотиков нам проводили процедуру – ингаляции небулайзером. Я подумала, почему бы и нет? Астмы, как таковой у нас не наблюдается, только частые бронхиты. Купили небулайзер, и уже 2 года в больницу не ходим вообще.
Вот не знаю. Мы брали самый дешевый, обычный паровой ингалятор Ромашка 3, производства РОССИЯ. Обошелся нам в 1400 руб. всего. Племяннику кашель вылечил за 5 дней. Ингаляции делали на воде с солью и содой, и ромашковый сбор. Брали его в инет-магазине. Доставили быстро. Теперь лечимся всей семьей. Я обычно беру распаривать лицо перед чисткой. Удачная и бюджетная покупка. Там были еще небулайзеры: компрессорные и ультразвуковые, по разным ценам. Но мы выбирали по карману. И к тому же племяннику 10 лет, нет страха, что может обжечься или перевернуть на себя ингалятор. Уже достаточно взрослый.
Не лечите себя сами, если не знаете как сделать простую ингаляцию. А она не такая уж и «простая», оказывается. Знания нужны, а то будет как у меня. Раз-два, боржоми залила, поглубже вдыхаю… И тут так вдохнула что и дальше только кашляла и задыхалась покуда неотложка укол не сделала (эуфилин, кажется). Спазмировали пары от солей бронхи. Так что не стоит, наверное это делать с минералкой, лучше покупать раствор специальный и следовать инструкции.
Друзья, хочу поделиться с вами интересной статьей, в которой доктор Комаровский объясняет насколько вредно заливать в небулайзер минеральные воды. Для всех кому не безразлично собственное здоровье, почитайте! Я раньше тоже думала, что минералка безопасна в небулайзере, пока сама чуть не угробила собственного ребенка. Короче не стоит экспериментировать, люди лейте в аппарат специальные растворы и Боржоми лучше просто пить.
Ребята! Кашель, насморк – лечите, как врач рекомендует. Самолечением не занимайтесь! А то, тут вот, то ли от своей лени (ну проще же в небулайзер хлюпнуть минералочки и дешевле!), то ли в надежде, что от «боржоми» же априори ничего быть не может плохого! Ну мы и лечимся, а потом выдыхаем такое лечение… Хорошо еще, если все хорошо кончается (углекислый газ, бактерии, соли – всё это попадает к нам в легкие). Рекомендую посмотреть на Ютуб ролик, называется «Разрушители мифов: “Можно ли заливать Боржоми в небулайзер”. Наглядно показано, чем именно это опасно.
Все правильно говорите Саша!
Читайте инструкцию к небулайзеру. Используйте только специальные растворы, а не ставьте эксперименты над собственным здоровьем. Не заливайте в небулайзер минеральную воду, а лучше посмотрите видео, в котором эксперты объяснили, можно ли заливать Боржоми в ингаляторы и какие последствия могут быть, насколько это опасно https://www.youtube.com/watch?v=jl-kjLyU3RE&feature=youtu.be
Да, все правильно – хорошее, полезное видео…
источник
Бронхиальная астма — распространенное и неприятное заболевание. Избавиться от него навсегда практически невозможно. Реально добиться длительной ремиссии, когда симптомы, аллергические реакции купированы или вовсе не возникают. Использование ингаляторов при бронхиальной астме входит в обязательную часть лечебных процедур.
Аппараты принадлежат к нескольким категориям, в зависимости от вида применяемого лекарственного средства, механизма работы и принципа подбора дозы, вводимой больному человеку. В списке типов выделяют:
- Спейсеры;
- Небулайзеры;
- Аэрозольные;
- Порошковые;
- Гормональные.
При выборе модели необходимо учитывать возраст использующего, его физические возможности и общее удобство применения.
Вид ингалятора, оснащенный характерной камерой, давшей семейству приборов название. Происходит от английского слова, обозначающего дозирование. Подходит для маленьких детей и пожилых людей, имеющих трудности с контролем дыхания. Конструкция камеры позволяет не следить за режимом вдохов и выдохов.
Эффект обеспечивается системой специальных клапанов, дозирующих лекарственное вещество и препятствующих неконтролируемому введению при неправильном обращении. Лекарство поступает только в процессе вдыхания. Методика не только облегчает терапию для страдающего астмой, но и способствует экономии, правильной дозировке. Недостатком конструкции является размер камеры, выводящий данный вид ингаляторов из категории портативных.
Внимание: маленьким детям, пожилым и людям с ограниченными возможностями подбирается прибор, не требующий специальных усилий со стороны пациента. Предпочтение отдается небулайзерам и спейсерам.
Разновидность ингаляторов, подающих действующее средство в виде мелких частиц. Образовавшееся облако благодаря специальным размерам капель глубже проникает в дыхательные пути. Современные модели имеют две основных разновидности — компрессорные и MESH-системы.
Первые обходятся дешевле, как следствие — шире распространены в семьях и медицинских учреждениях. Нагнетание смеси происходит с помощью встроенного компрессора, подающего воздушный поток через маску или мундштук. Аппарат издает заметный шум, обладает большими размерами.
Вторые, пришедшие на смену менее совершенным ультразвуковым ингаляторам, обходятся дороже, но превосходят по следующим параметрам:
- Не издают раздражающего шума;
- Подходят практически для любых растворов;
- Характеризуются меньшими размерами;
- Разделяют действующие препараты на более мелкие фракции, повышая эффективность воздействия.
В старых ультразвуковых моделях разрешалось применять не все лечебные сыворотки и смеси от астмы. MESH-системы лишены этого недостатка.
Представляют собой баллончик с определенной дозой лекарства в виде жидкости. Лечебная смесь содержится внутри под давлением. Принцип действия напоминает привычный домашний спрей, аэрозоль. При нажатии на кнопку происходит распыление определенного количества средства. Ингаляторы данной конструкции относятся к категории наименее дорогих.
Обратите внимание: устройство постоянно используется, требует регулярной замены.
Минус конструкции — нужно контролировать дыхание и нажатие на клапан. Больным, страдающим нарушением координации движений, обладающим недостаточно ловкими пальцами, бывает сложно правильно надавить на кнопку. Также приходится синхронизировать подачу потока лекарственного препарата со вдохом. Трудности могут возникнуть с маленькими детьми, не умеющими контролировать свои действия достаточно хорошо.
Поступление спрея на выдохе или во время паузы в дыхании грозит оседанием соединения в горле, на стенках гортани. Подобная ошибка может вызвать осложнения из-за неправильного распределения препарата, предназначенного для бронхов. Попадание раствора в неверную область чревата развитием аллергии.
Получили название по состоянию действующего вещества. Тонкодисперсный порошок поступает в организм через дыхательные пути без необходимости контроля, слежения за фазами дыхания. Принцип работы позволяет решить проблему рассинхронизации вдоха и приема лекарства, характерную для аэрозольных ингаляторов. Аппарат обладает небольшими, портативными размерами. Наиболее удобен и прост в применении, не требует специальных навыков.
Недостатком порошковых ингаляторов является высокая стоимость изделия. Но комфорт и отсутствие сложностей в повседневном использовании компенсируют цену. Выпускается устройство, напоминающее обычную пудреницу. Компактность и удобный дизайн сочетаются с функциональным индикатором, демонстрирующим расход порошка.
Модельный ряд известен под названиями, включающими слово «халер». В переводе с английского означает дыхание. Может иметь другие названия — мультидиск, новолайзер. Зависит от запатентованного фирмой механизма подачи и распределения лекарства.
Существует опасение вредных побочных эффектов препаратов на основе гормонов. В случае лечения астмы с ингалятором большинства рисков подобного вида лекарств удается избежать. Технология подразумевает прямое попадание в бронхи без проникновения в другие области организма и негативного воздействия на них. Положительный эффект характерен не только для гормонов, но и для общего применения ингаляций.
Интересно: комбинированными называют ингаляторы, лекарство в которых имеет в составе гормон и вещество, расширяющее бронхи. Сочетание разных частей помогает повысить эффективность терапии, снизив негативные побочные проявления.
Данный вид лечения астмы является самым сильным, применяется для лучшего результата. Борется с воспалительными процессами в легких, уменьшает периодичность и помогает легче переносить периоды обострения заболевания. В области пульмонологии гормональные ингаляторы признаны наиболее действенными при длительной терапии. Возможность работы небольшими дозами без попадания в кровеносную систему позволяет свести нежелательные последствия для всего организма человека к минимуму.
Помимо аппарата для постоянной терапии, страдающие астмой имеют второй ингалятор. По характеру действующих противоастматических веществ существует три вида:
- Симпатомиметики;
- М-холинорецепторные блокаторы;
- Метилксантины.
Для предотвращения неожиданного возникновения симптомов астмы, угрожающих удушьем, остановкой дыхания, необходим карманный прибор. Больные вынуждены постоянно носить при себе портативное устройство.
Воздействуют на особые бронхо рецепторы, стимулируя их и расширяя просветы. Также носят название «адреномиметики». В отличие от адреналина, действующего на рецепторы непосредственно, работают опосредованно. Влияют на гладкую мускулатуру, снимая спазм и расслабляя мышцы бронхов, повышая проходимость. Оказывают краткое воздействие на клетки воспаления, подавляя выделение секреции.
Работает на биохимическом уровне. Локализованно воздействуют на клетки. Обязаны названию уменьшению воздействия ацетилхолина. Снижают тонус гладких мышц бронхов, приводя к их расслаблению. Сокращают секрецию эндокринных бронхиальных желез.
Подобно двум предыдущим разновидностям, быстро снимает угрожающие симптомы астматического приступа. Приостанавливает соединение белков, способствующих сокращению. Заставляя расслабиться мышцы, напряженные в бронхах и препятствующие нормальному дыхательному процессу.
Важно понимать: средства на основе указанных веществ подходят для купирования приступа, но не оказывают длительного воздействия на воспаленную область. Для продолжительной терапии используются другие лекарственные средства.
Противопоказания могут относиться к определенным препаратам и способу их доставки к пораженной области организма.
Прекратить процедуры и скорректировать курс терапии необходимо при наличии следующих проблем:
- Индивидуальной непереносимости определенных веществ, составляющих лекарственного средства;
- Кровотечении в легких, наличия крови в слюне, при сплевывании, харкании;
- Повышение температуры тела до 38 градусов и выше;
- Наличие сердечно-сосудистых заболеваний;
- Гипертонии высокой степени риска;
- Восстановление после инфаркта, инсульта;
- Пневмотораксе, эмфиземе;
- Нарушении свертываемости крови.
При возникновении любых осложнений необходимо приостановить процесс терапии и обратиться к лечащему врачу.
Правильный курс лечения, применяемые лекарственные препараты, их дозировки назначает только доктор, наблюдающий специалист. Ни в коем случае не стоит заниматься самостоятельной постановкой диагноза, самолечением. После назначения терапевтических процедур, за пациентом остается выбор модели ингалятора в рамках назначенных лекарств.
При рассмотрении вариантов следует исходить из соотношения стоимости и удобства изделия. Учитывать индивидуальные особенности — возраст, внимательность, способность без усилий управляться с механизмом. Облегчить процесс могут ингаляторы со встроенным таймером, автоматически контролирующие продолжительность процедуры. Для маленьких детей существуют ингаляторы, похожие на игрушки, для более комфортного восприятия лечебных манипуляций.
Перед началом эксплуатации необходимо ознакомиться с идущей в комплекте инструкцией по эксплуатации. Проконсультироваться с продавшим изделие провизором, как пользоваться ингалятором при астме. Перечень общих правил таков:
- Всегда иметь устройство при себе, чтобы приступ не застал неожиданно;
- При наличии удалить остатки еды, крошки, прополоскать рот;
- Зафиксировать в руках, стараясь не выронить;
- Если препарат или конструкция требует, провести подготовительные действия — снятие крышки, встряхивание;
- Вставить мундштук в рот, одновременно со вдохом надавить большим пальцем на кнопку впрыска лекарства;
- По возможности задержать дыхание на несколько секунд;
- При необходимости повторить процедуру через пару минут;
- По окончании манипуляций закрыть крышку, вернуть ингалятор на место.
Хранить прибор близко от себя, в быстро доступном месте.
Совет: следует потренироваться в четком выполнении процедур заранее.
При возникновении ситуации, когда ингалятор от приступов астмы недоступен, нужно знать, что делать. Действовать четко, соблюдая спокойствие. Постараться не волноваться. Принять удобную позу — сесть, лечь на живот, расслабиться. Снять стесняющие процесс дыхания предметы. Если известен возможный объект, провоцирующий аллергию — удалиться от него, либо удалить сам источник. Обеспечить астматику доступ свежего воздуха, в помещении — открыть окна, на улице — не скапливаться вокруг, доверяя помощь специалисту, либо небольшому количеству людей. Немедленно вызвать помощь, обратиться к врачу.
Астма является практически неизлечимой, но не обязательно должна стать приговором, не допуская нормальной, полноценной жизни. Современные методики и препараты позволяют купировать угрожающие приступы, облегчать симптомы. При выборе ингалятора учитываются индивидуальные особенности, противопоказания. Следует выбирать удобный в повседневном применении. Также нужно учитывать стоимость периодической замены самого прибора, его компонентов при необходимости. Рекомендуется консультироваться с лечащим врачом, который располагает исчерпывающей информацией об особенностях больного и поможет подобрать оптимальный вариант.
источник