Причины сердечной астмы
Симптомы
Диагностика
Лечение и образ жизни
Осложнения и прогноз
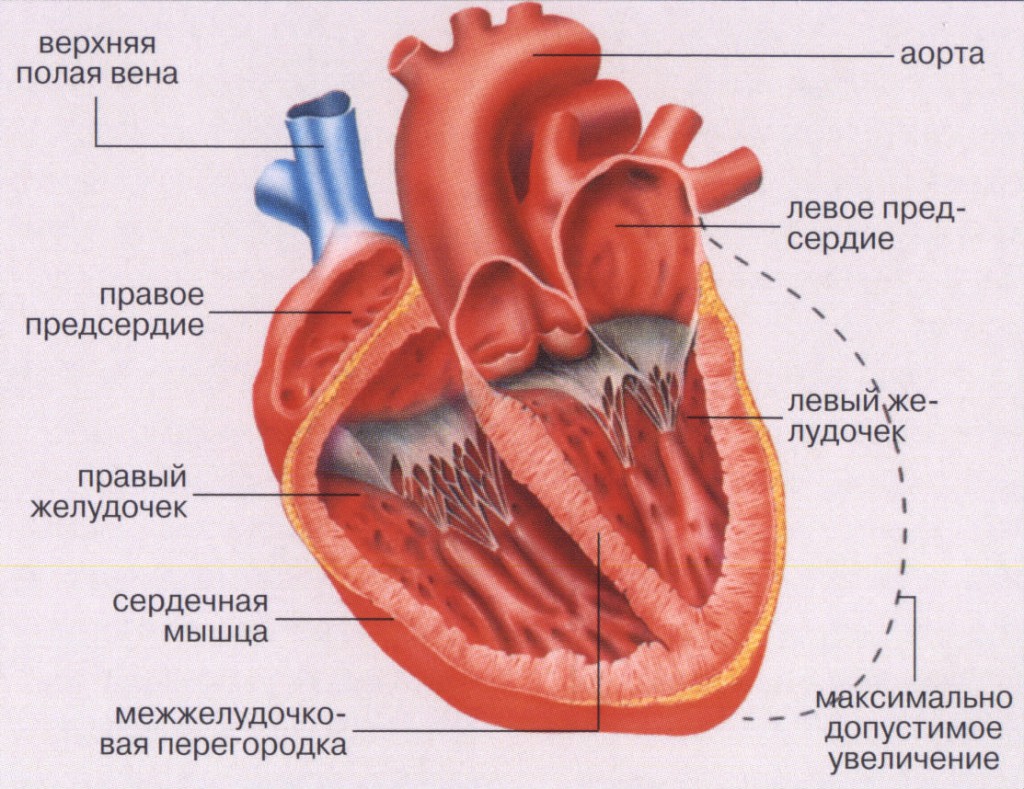
В организме человека кровоснабжение всех органов и систем осуществляется за счет малого и большого кругов кровообращения. Малый круг охватывает приток венозной крови из правого желудочка сердца в легкие, насыщение ее кислородом в легочных альвеолах и транспортировку обогащенной кислородом крови по легочным венам до левого предсердия. Далее кровь через левый желудочек поступает в аорту, разносясь по артериям всех органов, обеспечивая поступление в них кислорода, и после газообмена в тканях обедненная кислородом кровь через систему полых вен попадает в правое предсердие – это большой круг кровообращения.
Если в силу каких-то причин сердце не может справляться с перекачиванием крови, то возникает застой крови в органах большого и малого кругов кровообращения. Нарушение сократимости левых отделов сердца, а также механические препятствия току крови в них приводят к тому, что кровь не может протекать от легких к сердцу и застаивается в капиллярах и венах легочной ткани.
Повышенное кровенаполнение сосудов улавливается барорецепторами, расположенными в сосудистой стенке, а сигналы об этом передаются в дыхательный центр нервной системы. Наступает рефлекторная стимуляция центра, увеличивается частота дыхательных движений, что клинически проявляется одышкой и приступами удушья. Описанные процессы характерны для такого клинического синдрома, как сердечная астма.
Сердечная астма – это проявление острой левожелудочковой недостаточности, которое характеризуется застоем венозной крови в сосудах легочной ткани и клинически выражается в приступах выраженной одышки и/или удушья. Иногда при отсутствии терапевтических мероприятий сердечная астма может перейти в кардиогенный (сердечный) отек легких, вследствие превышения критического уровня давления в легочных капиллярах, пропотевания жидкой части крови в альвеолы (легочные «пузырьки») с последующим вспениванием этой жидкости струей воздуха, проходящей при дыхании.
Сама по себе сердечная астма жизнеугрожающим состоянием не является, и даже способна купироваться самостоятельно, но иногда в течение нескольких минут может привести к развитию отека легких, что является угрозой для жизни пациента.
На рисунке изображено нарушение сократительной способности миокарда, при котором должный объем крови не может выбрасываться в аорту (2), в отличие от нормально работающего сердца (1), вследствие чего повышается давление в левом желудочке, затем в левом предсердии и легочных венах.
Причинами сердечной астмы может стать любое кардиологическое заболевание, имеющее в своем исходе сердечную недостаточность. Такими заболеваниями являются следующие:
— пороки сердца, чаще всего стеноз митрального клапана
— ишемическая болезнь сердца
— острый инфаркт миокарда
— постинфарктный кардиосклероз
— аневризма левого желудочка
— артериальная гипертония, гипертонический криз
— пароксизм мерцательной аритмии
— миокардиты, постмиокардитический кардиосклероз
— кардиомиопатии (гипертрофическая, дилатационная, рестриктивная)
— внутрисердечные тромбы
— опухоль сердца (миксома)
— острый и хронический гломерулонефрит (в связи с развитием артериальной гипертонии)
На рисунке видно, что при гипертрофии миокарда объем желудочков уменьшается, вследствие чего кровь «застаивается» в предсердиях и в сосудах, впадающих в предсердия, в частности, в легочных венах.
Пусковыми факторами, способными спровоцировать повышение давления в легочных капиллярах, служат излишние психоэмоциональные или физические нагрузки у пациентов с перечисленными заболеваниями. Также эпизоды сердечной астмы могут появляться при беременности на фоне имеющихся кардиологических заболеваний, при лихорадке у пациентов с хронической сердечной недостаточностью.
Предвестники сердечной астмы могут появиться еще за два – три дня до развития самого эпизода. Пациента на фоне повышенной нагрузки беспокоят слабость, повышенная утомляемость, чувство стеснения в груди, невозможность глубокого вдоха полной грудью. Чаще всего приступ астмы появляется в ночное время суток в связи с тем, что в горизонтальном положении кровоток в легких замедляется, а венозный приток к сердцу увеличивается. Пациент не может уснуть или резко просыпается от того, что чувствует удушье, не может глубоко дышать. Нарастает частота дыхательных движений, возникает сухой навязчивый кашель, иногда со скудной мокротой или с прожилками крови. Проступает липкий холодный пот, пациент может ощущать страх смерти. Развивается посинение носогубного треугольника и кожи пальцев (акроцианоз). Пациент стремится принять положение ортопноэ — сидя с опорой на руки, так как в вертикальном положении венозный возврат крови к сердцу немного снижается, что может вызвать временное облегчение.
Пациенту необходимо помнить о том, что лучшим решением в подобной ситуации будет вызвать бригаду скорой медицинской помощи, так как только врач может сопоставить имеющиеся симптомы и необходимость госпитализации в стационар с лечебно – диагностической целью.
Диагноз сердечной астмы можно предположить еще в процессе клинического осмотра пациента. В пользу его свидетельствуют характерные жалобы на учащенное дыхание и удушье у пациента с имеющимся кардиологическим заболеванием. В редких случаях приступ сердечной астмы может возникнуть внезапно, на фоне полного физического благополучия в результате развития безболевой формы инфаркта миокарда, разрыва аневризмы левого желудочка, гипертонического криза без предшествующих субъективных ощущений.
При выслушивании органов грудной клетки определяются глухие сердечные тоны, акцент II тона в точке выслушивания аорты, неритмичные сердечные сокращения, патологические тоны и шумы, характерные для пороков сердца, мелкопузырчатые или сухие хрипы в нижних отделах легких или по всем легочным полям. При прощупывании органов брюшной полости может отмечаться увеличенная печень, свидетельствующая о застое крови в органах большого круга кровообращения. Артериальное давление может быть повышенным, пониженным или оставаться в пределах нормы. Появление влажного кашля с пенистой мокротой, влажных хрипов в легких свидетельствует о развитии отека легких, а резкое снижение АД — о развитии коллапса, что требует срочных лечебных мероприятий в условиях кардиореанимационного отделения.
Из дополнительных методов обследования назначаются следующие:
— ЭКГ позволяет выявить признаки перегрузки левого желудочка (смещение электрической оси сердца влево, высокий зубец R в левых грудных отведениях – V1 – 2, нарушение проводимости (полные или частичные блокады) по левой ножке пучка Гиса), признаки ишемии миокарда или острого инфаркта миокарда, признаки пороков сердца (изменения зубца Р, характерные для перегрузки правого или левого предсердия, гипертрофию миокарда желудочков и др).
— рентгенография органов грудной клетки показывает признаки усиленного легочного рисунка, обусловленного сосудистым компонентом, а также расширение тени сердца в поперечнике.
Данных мероприятий на уровне приемного отделения кардиологического стационара достаточно, чтобы как можно быстрее госпитализировать пациента с сердечной астмой в отделение для проведения лечебно – диагностических мероприятий. В отделении пациенту проводится дальнейшее обследование, включающее в себя следующие методы диагностики:
— эхокардиография (УЗИ сердца) позволяет установить более точный диагноз – порок сердца, острый или перенесенный инфаркт миокарда, аневризму левого желудочка, кардиомиопатию и другие заболевания, являющиеся причиной сократительной дисфункции миокарда левого желудочка. Также выявляются признаки гипо- или акинезии (снижения или отсутствия сокращения миокарда в определенных участках сердца), снижение ударного объема и фракции выброса левого желудочка, повышение давления в левом предсердии и легочных венах (легочная гипертензия).
— по показаниям может быть назначено МРТ сердца для уточнения локализации и степени поражения сердечной мышцы
— при купировании жизнеугрожающих симптомов назначается КАГ (коронароангиография) в экстренном порядке пациентам с острым инфарктом миокарда (не позднее шести часов от начала развития) для восстановления кровотока через закупоренную коронарную артерию, и в плановом порядке лицам с ИБС для решения вопроса о целесообразности проведения стентирования коронарных артерий.
Врачу необходимо помнить о том, как различать сердечную и бронхиальную астму. При бронхиальной астме затруднен выдох (одышка экспираторного характера), дыхание свистящее, пациент не может откашлять трудноотделяемую стекловидную, вязкую мокроту, в легких выслушиваются сухие свистящие хрипы. При сердечной астме затруднен вдох (одышка инспираторного характера), пациент не может вдохнуть полной грудью, дыхание шумное, беспокоит надсадный сухой кашель, мокроты нет или скудное количество с прожилками крови, в легких выслушиваются мелкопузырчатые или сухие хрипы.
Дифференциальная диагностика важна, потому что тактика лечения при этих заболеваниях существенно отличается. Назначение мочегонных препаратов при сердечной астме оправдано, в то время как при бронхиальной астме их применение может значительно утяжелить состояние пациента. Это связано с тем, что мочегонные выводят жидкость из организма, поэтому мокрота в бронхах становится еще более вязкой и густой, окончательно закупоривая их просвет.
Лечение сердечной астмы проводится в кардиологическом или терапевтическом стационаре, при необходимости – в реанимационном отделении.
На догоспитальном этапе, ожидая приезда бригады скорой медицинской помощи, пациент или его близкие могут облегчить состояние следующим образом. Пациенту следует занять удобное положение в постели сидя с опущенными вниз ногами, измерить артериальное давление домашним тонометром, открыть окно для притока свежего воздуха, под язык необходимо положить и рассосать 1 – 2 таблетки нитроглицерина через каждые пять минут в течение 15 минут под контролем давления (если давление ниже 90/60 мм рт ст, принимать нитроглицерин нельзя) для расширения легочных и коронарных сосудов, нужно организовать горячую ножную ванночку, опустив в таз с горячей водой стопы и голени. Это нужно для того, чтобы вены ног расширились и вместили в себя большее количество крови, тем самым уменьшив приток крови к сердцу.
По приезду врача, после транспортировки пациента в больницу и госпитализации проводится терапия следующими группами препаратов:
— нитроглицерин внутривенно уменьшает венозный приток крови к сердцу,
— лазикс или фуросемид внутривенно выводит жидкость из организма, способствуя уменьшению объема циркулирующей крови, и в легочных сосудах в том числе. Эти препараты, так же как и нитроглицерин, способствуют снижению артериального давления, поэтому при низком уровне АД у пациента терапию необходимо проводить вместе с препаратами, повышающими тонус сосудов и АД, например, с мезатоном, допамином и другими кардиотоническими препаратами,
— строфантин внутривенно применяется для улучшения сократимости сердечной мышцы, и для восстановления нарушений сердечного ритма, например, при пароксизме мерцательной аритмии,
— эуфиллин внутривенно является спазмолитиком, расслабляет гладкую мускулатуру, в том числе и в сосудистой стенке, что необходимо для улучшения легочного кровотока,
— могут назначаться наркотические анальгетики (производные морфина) для купирования болевого синдрома при инфаркте и для уменьшения активности дыхательного центра, а также нейролептики (дроперидол) с целью устранения паники, страха смерти и предупреждения угнетения дыхания,
— терапия основного заболевания (коррекция гипертонии, нарушений ритма, лечение инфаркта миокарда, пороков сердца и т. д.)
Для пациента, перенесшего приступы сердечной астмы, актуальны мероприятия, направленные на профилактику повторных приступов. К ним относятся:
— исключение стрессов, ограничение значимых физических нагрузок
— организация правильного распорядка дня с достаточным по продолжительности ночным сном (не менее 8-ми часов) и с отдыхом в дневное время
— организация правильного питания с исключением алкоголя, кофе, сигарет, жирной, острой, жареной пищи; с ограничением употребления поваренной соли, выпиваемой жидкости, жиров животного происхождения, жирных сортов мяса, рыбы и птицы; с повышенным содержанием в рационе кисломолочных изделий, а также свежих фруктов, овощей, круп, растительных масел как источников растительных белков, углеводов и жиров
— регулярный прием назначенных врачом препаратов, своевременное посещение лечащего врача
— работоспособность пациента при отсутствии инвалидности по основному заболеванию может быть восстановлена после выписки из стационара согласно обычным срокам временной нетрудоспособности по больничному листу.
Без лечения осложнением приступа сердечной астмы является переход ее в стадию альвеолярного отека легких, что относится к жизнеугрожающим состояниям.
Профилактикой отека является своевременное оказание неотложной помощи и госпитализация в стационар с тщательным обследованием и лечением основного заболевания.
Без оказания медицинской помощи прогноз может быть неблагоприятным, так как высока вероятность перехода сердечной астмы в отек легких, что может привести к летальному исходу.
При успешном купировании приступа и регулярном приеме препаратов, назначенных по поводу основного заболевания с целью уменьшения прогрессирования венозного застоя в легких, прогноз благоприятен.
источник
Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| |
| Седативные препараты | Сибазон, реланиум | Внутримышечно или внутривенно | |
| Наркотические аналгетики |
| Подкожно, внутримышечно или внутривенно | |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты |
| ||
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Ингаляционно через носовые катетеры | |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
| Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
источник
Синдром, возникающий внезапно при левожелудочковой сердечной недостаточности, – сердечная астма. Застой крови в кровеносной системе провоцирует приступы затрудненного дыхания, переходящие в удушье.
Так как этот синдром может привести к смерти, в первые минуты приступа нужно срочно обращаться за неотложной помощью. Лечение должно быть комплексным и проводиться в рамках стационарного режима. Кардиолог проводит необходимые обследования, собирает анамнез и на основе полученных данных выбирает схему лечения.
Сердечная астма — это тяжелое состояние организма, для которого характерны резкие приступы осложненного дыхания вплоть до удушья. Случаются такие приступы чаще ночью, длятся они 3-5 минут, но бывают и более долгие, до часа. Кардиологи относят этот вид астмы к симптомам острой сердечной недостаточности на малом круге кровообращения (сердце-легкие-сердце).
По своей сути каждый приступ – это попадание жидкости в органы дыхания. Застой крови в сосудах легких становится причиной затрудненного вдоха, потери сознания, тахикардии и иных нарушений. Без принятия мер на фоне синдрома развивается масштабный альвеолярный отек легких, который приводит к смерти.
По внешним признакам различия между сердечной астмой и бронхиальной незначительны. Даже специалист на первый взгляд не сможет точно определить природу приступа. Но обычно известна первопричина – заболевание в анамнезе. Бронхиальная, как правило, начинается с аллергии и нарушений работы дыхательной системы, а сердечная – с патологий в области кровеносной системы и сердца.
Трудности при вдохе — главное отличие сердечной астмы от бронхиальной астмы, для которой характерно затруднение при выдохе.
Признаки сердечной астмы также нужно отличать от состояний нервного припадка, сужения дыхательных путей и гортани из-за отека Квинке или сдавливания вен средостения в результате травмы.
Причин возникновения синдрома много. Сердечную астму могут спровоцировать такие состояния, как:
- кардиомиопатия;
- острое воспаление сердечной мышцы;
- аневризма;
- ишемическая болезнь;
- стеноз (сужение) митрального клапана;
- истончение миокарда, инфаркт;
- аритмия, тахикардия;
- избыток крови в системе и, как следствие, – высокое артериальное давление (гипертония);
- нарушения работы левых отделов сердца
- также провоцируют приступы образования, перекрывающие ток крови – опухоли, тромбы.
Кроме непосредственно сердечных патологий, повлиять на ухудшение дыхания могут аллергические реакции, пневмония, нарушения циркуляции крови в головном и спинном мозге — инсульты (ишемический, геморрагический).
Провоцирующими факторами являются прежде всего:
- длительное нахождение в неподвижном состоянии;
- злоупотребление алкоголем;
- гестоз у беременных;
- употребление большого количества жидкости и соли, особенно в вечернее время (соль дополнительно задерживает воду, это становится причиной отека легких и нарушений работы сердца);
- постоянные стрессы, из-за которых повышается давление, возникает аритмия, сердце перестает работать в привычном ритме.
Так или иначе, во всех случаях причиной сердечной астмы становится избыточная нагрузка на сердце. Невозможность вдохнуть полной грудью может быть спровоцирована чрезмерной физической нагрузкой, стрессом либо появляется внезапно, без особых причин, на фоне серьезных проблем с кровеносной системой.
Спрогнозировать приступ заранее невозможно. Развивается он стремительно. Пациенты с заболеваниями сердца должны знать о риске кардиальной астмы, о том, что может положить начало приступу, его первые признаки и правила оказания первой помощи. Обычно приступ случается, когда человек ложится: меняется положение тела, а вместе с ним интенсивность движения крови. Кровь активнее приливает к легким и там задерживается:
- левое предсердие, которое должно принять объем крови из легких, не справляется с этой задачей;
- митральный клапан между предсердием и желудочком дает сбой, и нарушается направление тока крови;
- левый желудочек не в состоянии протолкнуть кровь в большой круг кровообращения.
Кровь остается в системе малого круга, застой в легких нарастает. Начинаются проблемы с дыханием, повышается давление. Чем серьезнее нарушения в работе сердца, тем меньше провоцирующей физической или эмоциональной нагрузки нужно, чтобы начался приступ.
Малый круг кровообращения в организме человека выглядит так: из правого желудочка кровь проходит через легкие, обогащается кислородом и возвращается в левое предсердие. Механизм развития сердечной астмы связан с неправильной работой именно левой стороны сердца. Если левое предсердие из-за спазма, слабости или по каким-то другим причинам не способно принять в себя объем крови, то происходит ее застой в легочных венах.
Дальнейший патогенез сердечной астмы — интерстициальный отек легких из-за того, что в сосудах возрастает давление, и плазма крови через капилляры попадает в легкие. Именно поэтому кардиальная астма считается жизнеугрожающим состоянием: если не помочь пациенту вовремя, последствия могут быть необратимыми, пациент задохнется из-за жидкости в легких.
Приступ при сердечной астме обычно начинается внезапно. Но предпосылками могут стать постепенно нарастающие проблемы незадолго до появления синдрома. Предвестники появляются на протяжении 2-3 дней: пациент может жаловаться на нарушения дыхания, дискомфорт в грудной клетке при перемене положения тела из вертикального в горизонтальное.
Появляется непривычная одышка даже после небольшой нагрузки или стресса. Признаки могут быть разной степени выраженности, и пациенты, не имевшие ранее серьезных проблем с сердцем, зачастую не обращают на это внимание, ссылаясь на сильную усталость или стрессы.
Сам приступ астмы начинается с внезапной нехватки воздуха. Чаще это происходит во время сна, пациент просыпается от того, что не может вдохнуть. Клинические проявления сердечной астмы:
- каждый вдох дается с трудом. Основной симптом – шумное дыхание и отсутствие ощущения наполненности легких кислородом;
- дыхание учащается, но не приносит облегчения, оставаясь поверхностным;
- кожа бледнеет из-за недостатка крови в капиллярах, вокруг губ появляется заметная синюшность, синеют кончики пальцев;
- человек принимает специфическое положение ортопноэ: садится, выпрямляет и немного наклоняет вперед верхнюю часть тела, шею изгибает. Если сесть некуда, пациент упирается руками в стол, спинку кровати, стену. Таким образом он инстинктивно снижает нагрузку на дыхательную систему, чтобы в легкие поступало больше кислорода;
- пульс учащается, сердце бьется в непривычном ритме: слишком быстро или сбивчиво (аритмия);
- вены на шее набухают из-за нарушения оттока крови из верхней части тела;
- через некоторое время (10-15 минут) появляется сухой кашель, который облегчения не приносит. Хрипы при этом влажные и хорошо слышны.
Эти симптомы сердечной астмы вызывают панику, которая усугубляет состояние. Страх появляется из-за кислородного голодания мозга, он заставляет еще больше сжиматься мышцу предсердия, попытки откашляться не дают кислороду попадать в легкие. Поэтому пациентам во время приступа нужно постараться успокоиться и не поддаваться страху.
Главное осложнение сердечной астмы при длительном застое крови в легких – это обширный отек:
- при кашле начинает отделяться мокрота в небольших количествах;
- кожные покровы приобретают сероватый оттенок, появляется обильный холодный пот из-за нарушения терморегуляции;
- состояние, которое угрожает жизни больного, сопровождается сильной аритмией, тахикардией, розовой пеной изо рта. Кожа синеет из-за длительной нехватки воздуха. Больной не может дышать.
Поэтому уже при первых признаках кардиальной астмы нужно сразу вызывать врача, чтобы не доводить до заполнения альвеол жидкостью и удушья.
При прослушивании стетоскопом врач замечает хрипы в нижней части легких, специфические шумы в сердце и чрезмерное напряжение тех мышц спины и межреберных пространств, которые в обычном состоянии в процессе дыхания не участвуют.
Чтобы подтвердить диагноз «кардиальная астма», после купирования приступа врач назначает:
Для диагностики сердечной астмы достаточно результатов этих обследований. Дополнительно можно сдать анализ крови. Если приступ произошел на почве сердечной недостаточности, то в результатах будут видны последствия серьезных нарушений в работе кровеносной системы.
Первым пунктом алгоритма действий является звонок в скорую помощь с четким, быстрым и понятным описанием симптомов состояния больного. Затем меры по оказанию неотложной помощи при сердечной астме должны быть направлены на облегчение дыхания и восстановление работы сердечной мышцы.
Исход приступа во многом зависит от тех людей, которые находятся рядом с пациентом: в тяжелом состоянии больной редко может добраться до телефона, вызвать врача, открыть окно, не говоря уже об остальных мерах. Окружающие должны действовать быстро, четко и без паники:
- Первый пункт доврачебной помощи при сердечной астме – помочь пациенту сесть. Ноги опустить на пол, под спину организовать опору (подушки, спинка стула). При таком положении воздух лучше проникает в легкие и активизируется движение крови по большому кругу кровообращения в нижние конечности.
- Освободить грудную клетку больного от стесняющей одежды.
- Приток свежего воздуха поможет больному меньше паниковать. Поэтому открытое окно будет оптимальным вариантом. Иногда под рукой может оказаться баллон с кислородом – в этом случае он будет как нельзя кстати.
- Через 10 минут поместить ноги пациента в тепло: таз с водой, грелка, одеяло. Сухое или влажное тепло усилит приток крови в нижнюю половину тела и отток из верхней.
- При высоком давлении применяются препараты с сосудорасширяющим действием.
- Если давление высокое, а препаратов под рукой нет, накладывают жгут на бедро поверх одежды в 15 см от паха. Держат такой жгут не более 30 минут. Снимают, как только давление стабилизируется. Жгут уменьшает нагрузку на верхнюю половину тела, не пропуская кровь из большого круга кровообращения в сердце и далее в малый круг. Жгут может накладывать только человек, имеющий необходимые навыки. Неправильное наложение приводит к нарушению кровообращения и иннервации конечности.
- Избежать отека легких помогает вдыхание паров этилового спирта. Его достаточно нанести на вату, ткань или марлю и держать возле лица больного.
Бригада скорой помощи обеспечивает больного кислородной маской, вводит нейролептики внутримышечно для купирования панической атаки и сильные анальгетики, чтобы устранить сердечные боли. Одним из способов снизить давление является кровопускание.
В сложных случаях добавляются препараты для снижения уровня жидкости в организме (мочегонные). Препараты из группы гликозидов помогают снять спазмы сердечной мышцы и наладить ток крови. Экстренно проводится электрокардиостимуляция для выравнивания ритма.
Сразу после приезда бригады скорой помощи и купирования приступа больной либо остается на амбулаторном лечении, либо отправляется в стационар. Решение принимается врачами совместно с пациентом. Лучше соглашаться на госпитализацию, ведь в условиях больницы все обследования проведут быстрее, чем в поликлинике. В любом случае нельзя оставлять кардиальную астму без внимания. Приступ может повториться, когда и где это произойдет, неизвестно.
Лечение сердечной астмы комплексное. Сначала проводятся необходимые анализы и обследования. Врач-кардиолог оценит состояние сердца и легких после приступа и выберет тактику лечения.
Обычно при сердечной астме показаны лекарства, которые:
- устраняют отеки, выводят лишнюю жидкость из организма;
- укрепляют сердечную мышцу;
- восстанавливают ритм сердца и нормализуют давление.
Помимо лекарственных препаратов, назначается строгая диета. Рацион должен быть разнообразным, пища приготовлена с максимальным сохранением полезных веществ, витаминов и микроэлементов. Общие правила диеты таковы:
- практически полный отказ от соли;
- пища должна быть легкой, чтобы не задерживалась в организме: супы, мелкорубленые и пюрированные продукты, тушеные и приготовленные в пароварке овощи;
- как можно меньше жиров, подвергшихся тепловой обработке. Идеальными будут блюда отварные и на пару, совсем без масла;
- каши на воде и молоке;
- легкие молочные продукты;
- отварные яйца, свежие овощи и фрукты;
- питьевой режим умеренный. Сразу после приступа лучше ограничивать употребление жидкости (не более 1,5 л в сутки). В дальнейшем можно оставить стандартную норму — 2 л в день.
Не наедаться и не напиваться перед сном. От ужина до сна должно пройти 3 часа.
В первую очередь дальнейшее лечение фокусируется на устранении причины, которая вызвала приступ астмы. Если сердечная недостаточность была вызвана более серьезным заболеванием, врач назначает специфические препараты для его лечения и продолжает наблюдение. После обследования может выясниться, что пациенту необходима операция на сердце. Не стоит отказываться от этого шанса на полноценную жизнь.
Исход приступа сердечной астмы зависит от причин ее возникновения и от того, насколько серьезно отнесется сам пациент к своему состоянию. Выполнение всех рекомендаций кардиолога и прием всех прописанных лекарств в некоторых случаях – мера достаточная для того, чтобы приступ больше не повторился. Но все же этот синдром не возникает без серьезного заболевания, которое требует постоянного контроля, смены образа жизни и привычек.
Даже при общем отличном состоянии пациента прогноз остается неблагоприятным. Считается, что приступ может начаться в любой момент. Состояние, угрожающее внезапной смертью, требует тщательного контроля и бережного отношения пациента к своему здоровью.
Пациент с любыми болезнями сердца должен знать о риске возникновения сердечной астмы и принимать меры по ее профилактике.
В первую очередь нужно следить за состоянием сердца. Регулярное наблюдение у врача-кардиолога и выполнение всех его предписаний поможет выявить нарушения на ранних этапах. Даже если внешних проявлений сердечных болезней еще не возникало, здоровые люди должны раз в три года проходить диспансеризацию и проверять работу сердечной мышцы.
Здоровый образ жизни позволит сохранить здоровье:
- регулярный восьмичасовой сон;
- прогулки пешком на большие расстояния;
- физические нагрузки в соответствии с состоянием организма;
- отказ от вредных привычек.
При внимательном отношении к своему здоровью каждый сердечник может снизить риск возникновения этого синдрома до минимума.
источник
Одно из часто встречаемых заболеваний сердца — является сердечная астма. Этому недугу могут быть подвержены, как не странно, даже здоровые люди, которые ведут активный образ жизни.
Если вы заметили у себя, возникновение одного из признаков болезни, которые приведены в данной публикации ниже, следует как можно скорее обратиться к специалистам. Чтобы защитить себя от появления болезни, необходимо вести здоровый образ жизни и следить за своим здоровьем.
Нежелательно заниматься самолечением, а пройти профессиональную диагностику и следовать рекомендациям врача. В этой статье вы узнаете подробную информацию о заболевании сердечная астма, к каким последствиям может привести прогрессирование болезни и как лучше бороться с этим недугом.
Сердечная астма — приступ удушья, угрожающий жизни больного. Чаще является не самостоятельным заболеванием, а осложнением инфаркта миокарда, гипертонической болезни, атеросклеротического кардиосклероза, пороков сердца. Важнейший симптом сердечной астмы — приступообразная одышка с преобладанием шумного удлиненного вдоха.
При сердечной астме больному необходимо придать возвышенное положение. Неотложная терапия должна быть направлена на понижение возбудимости дыхательного центра и разгрузку малого круга кровообращения.
Прямым средством разгрузки малого круга является кровопускание. Его применение обязательно при выраженном застое в легких и тем более отеке их, можно также наложить жгуты на конечности, сдавив вены, но не артерии (пульс должен пальпироваться).
Держать жгуты более получаса не следует. Снимать их надо не сразу, а поочередно с перерывом в несколько минут, чтобы избежать резкого возрастания притока крови к сердцу.
Противопоказания к наложению жгутов: отечность конечностей, тромбофлебит, геморрагический диатез, приступ стенокардии или инфаркт миокарда (может усилиться спазм венечных артерий сердца), коллапс.
Следующим неотложным мероприятием, которое следует проводить практически во всех случаях сердечной астмы, если пульс не реже 60 в 1 мин и больной не получает препаратов наперстянки, является внутривенное медленное (минимум в течение 3 мин) введение 0,5-1 мл 0,05 %-ного раствора строфантина (или 1 мл 0,06 %-ного раствора коргликона) с 20 мл 40 %-ного раствора глюкозы.
Во время приступа больному необходим максимальный покой. Он нетранспортабелен: неотложная помощь осуществляется на месте. После окончания приступа таких больных надо госпитализировать. Если вызвать врача нельзя, а купировать приступ не удается, требуется немедленная госпитализация, осуществляемая по всем правилам перевозки больного инфарктом миокарда, но с приподнятым головным концом носилок. Источник » medviki.com»
Сердце человека состоит из 4 камер: предсердий (правого и левого) и желудочков (правого и левого). Легочные вены подводят кровь к левому предсердию. Как раз застой крови в малом круге кровообращения (правый желудочек и левое предсердие – его составляющие) является причиной появления нарушений дыхания и циркуляции кровяного потока, которые характерны для астмы.
В левом предсердии повышается давление, отток крови к левому желудочку затрудняется. Поскольку кровь скапливается в капиллярах легких, сердечная астма может вызвать отек легких, а это чрезвычайно опасно для жизни человека. При сердечной недостаточности данного вида срочно требуется экстренная помощь медиков.
Являясь следствием левожелудочковой недостаточности, сердечная астма преследует людей, имеющих эту патологию.
Симптомы ее могут проявиться как в дневное, так и ночное время, однако приступы удушья все-таки чаще случаются по ночам, особенно, если днем человек в чем-нибудь переусердствовал. Одышка может быть вызвана нагрузками двух видов:
Интенсивность физической нагрузки, необходимой для провокации приступа сердечной астмы, различна и зависит от степени сердечной недостаточности конкретного больного. Так у одних приступ возникает при поднятии по лестнице на несколько этажей, другие же начинают испытывать нехватку воздуха и нарушение дыхания от простого резкого наклона.
Обильное еда или питье, проще говоря, переедание, в результате которого возникает переполненность желудка, также может стать причиной возникновения сердечного астматического приступа, которому предшествует ощущение дискомфорта и сдавливания в груди, изменение ритма сердца.
Поводом для приступа могут послужить и стрессовое состояние, нервное напряжение, волнение человека из-за каких-либо событий или ситуаций.
Когда человек, больной сердечной астмой, принимает горизонтальное положение, происходит перераспределение крови в сосудах, застой ее в легких. При этом больной внезапно испытывает чувство сдавливания груди («ощущение сжатия ребер обручем»), одышку, затруднение вдоха.
Немного легче становится в том случае, когда человек приподнимается на кровати, свешивает ноги либо же вовсе встает. Источник » sosudinfo.ru»
При диагностировании сердечной астмы очень важно дифференцировать ее с бронхиальной астмой, поскольку в последнем случае опасно использовать наркотические анальгетики, которые назначают при сердечной астме, и, наоборот, показаны адренергические препараты. При диагностировании необходимо выявить заболевание либо сердца, либо легких, а также обратить внимание на дыхание: при бронхиальной астме выдох бывает затрудненным и удлиненным.
На возникновение удушья влияют три фактора: исходное функциональное состояние сердца, длительность тахикардии и темп сердечных сокращений. Иногда тахикардия (до 180 сердечных сокращений в минуту) может продолжаться у людей со здоровым сердцем в течение 1–2 недель и вызывает только жалобы на сердцебиение. У больных c клапанным пороком сердца (особенно при митральном стенозе) одышка возникает даже при невысокой частоте сердечных сокращений.
Наиболее тяжело переносят тахикардию дети: у них признаки сердечной недостаточности появляются уже на 2-3-й день после ее начала. Частота сердцебиения при этом достигает 180 ударов в минуту. Основные признаки сердечной недостаточности – цианоз, учащенное дыхание, повышенное кровенаполнение легких, рвота, а также увеличение сердца и печени (гепатомегалия).
У пожилых людей приступы тахикардии с одышкой и ортопноэ сопровождаются головокружением, нарушением зрения (иногда страдает только один глаз). Очень часто больные жалуются на боль в области сердца. Наличие таких признаков заставляет врачей прежде всего думать об инфаркте миокарда, поскольку именно в этом случае проявляются все эти симптомы.
Для правильного диагностирования необходимо наблюдение за изменениями в ЭКГ, активностью сердечной фракции креатинфосфокиназы или лактатдегидрогеназы, а также выявить содержание белково-углеводных комплексов в крови. Важное значение имеют данные анализов, говорящие о повторном появлении описанных изменений после каждого из перенесенных ранее приступов тахикардии. Источник » astmatik.net»
Самая распространенная причина сердечной астмы — стеноз митрального клапана. Чаще всего болеют пожилые люди, особенно те, кто продолжительное время страдает ревматизмом.
Также способствуют развитию астмы сердца такие заболевания:
- инфаркт миокарда;
- миокардит;
- острая коронарная недостаточность;
- постинфарктный кардиосклероз;
- аритмия мерцательная;
- кардиомиопатия;
- гломерулонефрит;
- осложнения после гипертонии;
- пароксизм мерцательной аритмии;
- заболевания почечные и эндокринной системы;
- пороки сердца аортальные.
Большинство из вышеперечисленных заболеваний не являются врожденными, поэтому, в первую очередь, говорят о нездоровом образе жизни, приеме алкоголя и курении, как о факторах, предрасполагающих и повышающих риск развития сердечной астмы.
Самые распространенные и сопутствующие тому причины — это артериальная гипертензия и ишемия сердца. Их сочетание наблюдается в 75% случаев больных сердечной недостаточностью.
К сердечной астме предрасположены пациенты с пороками сердца, миокардитами и кардиомиопатиями.
Среди факторов, которые способствуют ухудшению и прогрессированию течения сердечной недостаточности, выделяют следующие:
- обострение основного сердечного заболевания;
- присоединение других сердечно-сосудистых болезней: инфаркта миокарда, инфекционного эндокардита, артериальной гипертензии, сбой сердечного ритма и других;
- сон в горизонтальном положении, при котором возрастает количество поступающей крови к сердцу и оказывается влияние блуждающего нерва;
- присоединение инфекционных заболеваний органов дыхательной системы с подъемом температуры тела, тромбозов и тромбоэмболии в системе легочной артерии, эндокринные заболевания, анемия;
- избыточный прием жидкости (более 2,5 литров в день), что создает дополнительный объем в сосудистом русле, увеличивая нагрузку на сердце;
- перенапряжение физическое и эмоциональное, сбой в пищеварении и плохое питание, авитаминоз, интоксикации;
- прием лекарственных средств с инотропных воздействием: верапамил, дизопирамид и другие.
Количество провоцирующих факторов очень велико, поэтому, чтобы уменьшить количество проявлений приступов сердечной астмы, следует избегать переизбытка эмоций и неадекватных перегрузок, придерживаться диеты.
Чтобы облегчить работу сердца на время сна, спать лучше в полусидячем положении. Профилактические меры по снижения числа приступов стенокардии в виде приема нитропрепаратов поможет избежать проявлений сердечной астмы.
А регулярное контролирование уровня артериального давления рекомендуется каждому человеку с гипертонической болезнью. Все это поможет уменьшить вероятность возникновения сердечной астмы. Источник » upheart.org»
Сердечная астма начинается внезапно, чаще ночью, с чувства недостатка воздуха, переходящего в сильную одышку с частотой дыхания до 40–60 в 1 минуту (в норме до 20), инспираторного (с затрудненным вдохом) или смешанного типа, а затем в удушье.
Приступ начинается с сухого кашля. Страх смерти. Положение вынужденное, сидячее.
Кашель, нередко с выделением равномерно-розовой пенистой мокроты (признак развивающегося отека легких) или с примесью крови в виде прожилок.
Посинение лица (особенно губ и кончика носа), холодный пот. Зрачки расширены. Отдельные сухие и влажные мелко- или среднепузырчатые хрипы в нижних отделах легких, затем появляются разнокалиберные влажные хрипы над всей поверхностью легких.
Сердечно-сосудистая система: пульс учащенный, малый, иногда аритмичный. Артериальное давление снижается.
Быстро присоединяется начальная стадия отека легких — цианоз (посинение) увеличивается, дыхание становится шумным, клокочущим; количество влажных хрипов над легкими увеличивается. Пульс нередко нитевидный (очень слабый). Головокружение, тошнота, иногда рвота, потеря сознания, судороги.
Лицо больного приобретает бледно-синюшный оттенок, покрывается потом. У часто возникает панический страх смерти. Приступ может перейти в отек легких. Приступ возникает чаще всего ночью, иногда его провоцирует физическое напряжение.
Дифференцировать сердечную астму следует в первую очередь от бронхиальной астмы. В отличие от сердечной, при бронхиальной астме возраст больных часто более молодой, имеются хронические воспалительные заболевания легких и верхних дыхательных путей, выражена эмфизема (расширение легочных пузырьков) легких.
В основе патогенеза бронхиальной астмы лежат аллергизация организма и бронхоспазм.
При бронхиальной астме затруднен выдох, дыхание редкое, над легкими выслушивается масса сухих гудящих и свистящих хрипов; мокрота отделяется скудном количестве, бесцветная, прозрачная, стекловидная, вязкая; границы сердца обычно расширены.
В последние годы часто встречается симптоматика смешанной, сердечной и бронхиальной, астмы.
Приступ сердечной астмы требует неотложной помощи. Источник «симптомы-лечение.рф»
Для приступа сердечной астмы характерно наличие следующих проявлений:
- Удлиненный и тяжелый (шумный) вдох.
- Сухой и глубокий кашель приступообразной формы, который позднее сопровождается выделением мокроты. Появляется кашель обычно в том случае, если приступ длится дольше 10-15 минут.
- Учащенное дыхание. Если нормальное количество дыхательных движений составляет около 20 в минуту, то во время приступа сердечной астмы оно возрастает до 50-60.
- Возбуждение, беспокойство, паника, чувство страха смерти. Подобные явления приводят иногда к неадекватному поведению человека, а это, в свою очередь, может затруднить оказание ему первой медицинской помощи.
Такие признаки астмы, как ощущение удушья и нехватки воздуха, могут усиливаться именно из-за наличия кашля. Говорить в подобный момент больному становится трудно.
Тяжелая и длительная форма приступа астмы сопровождается обильным выделением холодного пота, упадком сил, набуханием шейных вен во время приступа, появлением цианотичного оттенка кожи и посинения зоны носогубного треугольника, выделением во время кашля розовой мокроты с пеной.
Впоследствии присоединяются клокочущие хрипы, которые слышны на расстоянии. Подобные приступы свидетельствуют о появления такого грозного осложнения, как отек легких. А это состояние угрожает жизни человека. Именно поэтому сердечная астма требует немедленного и комплексного лечения. Источник » sosudinfo.ru»
Так как астма бронхиальная и сердечная проявляются по схожему сценарию, очень важно провести грамотную диагностику. Если у молодых людей, страдающих сердечной астмой, диагностика не вызывает трудностей, то у пожилых людей на фоне возрастных изменений работы легких выявить признаки сердечной астмы затруднительно.
Чтобы правильно установить диагноз и выявить симптомы сердечной астмы иногда требуется долгосрочное обследование. Источник «knigavracha.ru»
После экстренного лечения необходимо провести комплексное обследование пациента, позволяющее выявить причины развития этого опасного для жизни состояния:
- ЭКГ – это простое исследование позволяет выявить характерные для поражения различных областей сердца изменения. Опытный специалист может определить наличие воспалительных заболеваний, патологии сердечных клапанов и нарушения ритма.
Для того чтобы выявить максимальное количество нарушений может быть использовано суточное мониторирование показателей сердечной деятельности, позволяющее получить более точную характеристику имеющихся нарушений. - Эхо-КГ – это ультразвуковое исследование направлено на визуализацию основных структур сердца, определение патологии сердечных клапанов и перегородок.
- допплеровское исследование сердца – необходимо для оценки нарушений сердечной гемодинамики. С его помощью можно установить изменения в скорости и объеме сердечного выброса, определить параметры работы левого желудочка.
- катетеризация сердца – это рентгенэдоваскулярная методика, позволяющая проникнуть внутрь полости сердца. Используется доступ через периферическую артерию, в которую вводится тонкий катетер. Исследование не требует применения наркоза и не занимает много времени. Его результаты позволяют уточнить диагноз и определить основные причины развития заболевания.
- коронарография – при помощи этой рентгенэндоваскулярной методики удается выявить области стеноза коронарных артерий. Результаты исследования могут послужить показанием к проведению баллонной вазодилатации, стентирования, предупреждающих развития приступов стенокардии, сердечной астмы и инфаркта миокарда. Источник » hospital-israel.ru»
При первых признаках того, что у больного начался приступ удушья, необходимо вызвать неотложную помощь. Не дожидаясь приезда врача, следует принять все необходимые меры для того, чтобы облегчить состояние больного — от этого зависит его жизнь.
Неотложная помощь при сердечной астме состоит из нескольких последовательных действий, направленных на поддержание работы сердца и легких больного:
- помочь больному принять сидячее положение, ноги должны быть опущены вниз – такое положение облегчает работу сердечной мышцы и уменьшает застой крови в легких.
- расстегнуть/развязать предметы одежды, которые могут ухудшать кровообращение (ремень брюк, галстук, бюстгальтер).
- открыть окно или форточку, обеспечивая приток свежего воздуха. Если это возможно, переместите больного ближе к открытому окну.
- измерьте артериальное давление: если диастолическое давление (нижний показатель) не ниже 100, дайте больному таблетку нитроглицерина под язык. Аэрозоли, содержащие нитроглицерин (нитроспрей, нитроминт), будут более эффективны. Если нижний показатель ниже 100 мм.рт.ст. – нитроглицерин противопоказан.
- Через 5-10 минут после того, как больной принял положение сидя, на оба бедра и одну из рук следует наложить венозные жгуты. На бедра жгуты накладываются на 10-15 см. ниже паховой складки, на руку — на 10-15 см вниз от плечевого сустава. Каждые 10-15 минут один из жгутов снимается и накладывается на конечность, которая до этого была свободна от жгута.
Этот метод применяется для того, чтобы удержать некоторый объем крови в конечностях и таким образом уменьшить количество крови, которое необходимо перекачивать сердцу. Таким образом, снижается нагрузка на сердечную мышцу и снижается вероятность развития отека легких. Если нет венозных жгутов, можно использовать капроновые чулки или колготы, эластичные бинты и другие подручные вещи, способные заменить жгут.
Следует помнить, что вызов бригады скорой медицинской помощи должен быть первым в перечне действий по оказанию помощи больному.
Ни в коем случае нельзя рассчитывать на то, что вам удастся купировать приступ в домашних условиях и этого будет достаточно. Обострение сердечной астмы – это критическое состояние, у которого могут быть отсроченные осложнения – например, отек легких – состояние, крайне опасное для жизни. Источник » allergolife.ru»
При оказании неотложной помощи необходимо решение сразу нескольких задач. Их две:
- Первое, что необходимо сделать врачу – это поспособствовать уменьшению количества циркулируемой крови в малом кругу кровообращения за счет уменьшения ее притока.
- Второе – это постараться решить ту же самую задачу, только за счет увеличения оттока крови из малого круга кровообращения.
Чтобы решить первую задачу, необходимо выполнить следующее. Во-первых, больной должен принять сидячее положение. Такое положение в данном случае можно отнести к защитному акту, поскольку оно способствует уменьшению притока крови в малый круг кровообращения и правый желудочек сердца.
Сидячее положение приводит к замедлению тока крови в венах нижних конечностей, что и приводит к ограничению притока крови. В значительной мере уменьшить приток крови можно благодаря наложению жгутов на нижние конечности. Время пребывания больного с жгутами варьирует от одного до полутора часов.
В тяжелых случаях сердечной астмы возможно наложение жгутов не только на нижние конечности, но и на верхние. Если приступ сердечной астмы протекает в легкой форме, то возможно применение сухих банок, которые устанавливаются на грудную клетку. Применяются и горячие ножные ванны.
При тяжелом течении сердечной астмы, характеризующейся в том числе и продолжительностью приступа, могут быть использованы пиявки. В этом случае на область печени ставят от двенадцати до пятнадцати пиявок. Возможно кровопускание из локтевой вены (от 400 до 500 мл).
Если имеют место нервно-сосудистые нарушения, то больному назначаются эуфиллин, кофеин, кордиамин, камфара. Чтобы решить вторую задачу возможно принятие следующих мер. Больному проводятся ингаляции кислородом, внутривенно вводятся эуфиллин, строфантин, нериолин или же другие сердечно-сосудистые препараты, которые разводятся в 0,85% растворе поваренной соли или растворе глюкозы.
Возможно подкожное введение лобелии или морфина. Цель последнего является регулирование акта дыхания. Указанные препараты воздействуют на дыхательный центр головного мозга.
Неотложные мероприятия при сердечной астме необходимо проводить комплексно. Рекомендуется их осуществление уже непосредственно на месте. Очень важным представляется помочь больному достичь психического и физического покоя.
Если провести весь комплекс мер по неотложной помощи при сердечной астме не представляется возможным, то осуществляется только часть этих мер.
После того, как угроза для жизни миновала, больного доставляют в стационар.
Это требует определенных мер предосторожности, в частности использование носилок, возможные инъекции кофеина и камфары во время следования в стационар. Для такого больного должен быть обеспечен также тихий ход машины.
В стационаре больному назначается целый комплекс лечебных мероприятий. Необходимыми являются надлежащий уход, соблюдение определенной диеты и др. Источник » molomo.ru»
В тех случаях, когда у больного развивается сердечная астма — первая медицинская помощь должна начинаться с немедленного вызова «Скорой помощи», до прибытия которой нужно усадить пациента в полусидячее или сидячее положение. Можно опустить стопы и кисти в горячую воду или наложить жгуты на вены для уменьшения возврата венозной крови к сердцу.
Когда есть возможность, проводят ингаляции кислорода и дают под язык пациенту таблетку нитроглицерина — этот препарат понижает системное артериальное давление и облегчает работу сердца, но неконтролированное его применение (в том случае, когда у больного нет ИБС) без консультации врача категорически не рекомендуется.
Остальные назначения, в том числе инъекции, должны выполняться по назначению квалифицированного доктора. Источник » tvoelechenie.ru»
Вылечить сердечную астму возможно лишь в условиях стационара при строгом соблюдении рекомендаций врачей.
Наличие приступов одышки, переходящих в удушье, требует немедленной госпитализации. Даже если при обострении СА удалось облегчить или устранить приступ до приезда скорой, больной должен быть немедленно госпитализирован в стационар в обязательном порядке.
Именно в больнице устанавливается причина возникновения приступа удушья, назначается адекватное лечение.
Диагностируют сердечную астму на основании данных:
- Информации, полученной при опросе и осмотре больного.
- Оценки клинических симптомов.
- Электрокардиограммы.
- Рентгеновского снимка грудной клетки.
Поскольку сердечная астма – это вторичное заболевание, то курс лечения должен направляться на устранение основного недуга.
Врач определяет должный режим активности пациента. Назначаются диета и уровень допустимых физических нагрузок. Источник » sweli.ru»
При сердечной астме человек обязательно должен придерживаться диеты, которая содержит только легкоусваиваемые компоненты. Суточную дозу соли рекомендуется ограничить до 3 грамм. А лучше вообще от нее отречься, так как с поступающей пищей организм получает достаточное ее количество.
Не в острый период количество выпиваемой жидкости должно быть менее 2 литров, а при склонности к отекам — до 1-1,5 литров. Ее количество можно регулировать путем отслеживания показателей своего веса. К тому же необходимо придерживаться диетических рекомендаций в лечении основного сердечного заболевания: стенокардия, инфаркт миокарда, ишемия.
Нельзя злоупотреблять пищей, содержащей много жиров растительного происхождения, так как это усложняет работу печени. Продуктов, которые оказывают определенно положительный эффект, не существует. Поэтому в питании и в образе жизни следует придерживаться золотой середины.
Физические нагрузки больным на сердечную астму должны быть умеренные и адекватные. Они тренируют миокард и замедляют течение заболевания. Упражнения подбираются под контролем врача. Излишняя физическая активность может вызвать очередной приступ сердечной астмы. А полный отказ приведет только к ухудшению состояния, способствуя постепенной инвалидизации.
Очень полезны при сердечной астме прогулки пешком, а также плавание и дыхательная гимнастика. После нагрузки очень важно проконтролировать состояние больного и если после зарядки его беспокоят утомление и слабость — нагрузку следует уменьшить.
Физическая нагрузка противопоказана во время приступа астмы или появлении ее предвестников.
Конкретных хирургических методов по устранению сердечной астмы не существует. Однако их применение дает положительный эффект лишь в устранении основного заболевания, например, при пороке сердца, ухудшающего насосную сердечную функцию.
Тогда оперативное вмешательство по имплантации искусственного клапана в целях корректировки его недостаточности, стеноза или устранение дефекта перегородок, приведут к уменьшению или полному устранению симптомов сердечной недостаточности. Удаление аневризмы левого желудочка также будет способствовать регрессу клинических проявлений сердечной астмы.
Единственный кардинальный метод хирургии — пересадка (трансплантация) сердца способна полностью избавить от сердечной недостаточности или астмы. Это дорогостоящая операция и очень сложная процедура, которую технически сложно осуществить. Срок функционирования такого сердца не превышает в среднем 6-10 лет. Источник » upheart.org»
После выписки больного из стационара, ему необходимо строго придерживаться назначений врачей с целью недопущения повторных приступов болезни.
Основное внимание уделяется устранение факторов, которые опять могут вызвать одышку и кашель. Необходимо бросить пить, курить, придерживаться диеты и режима питания, нормализовать режим сна и бодрствования, избегать психоэмоциональных нагрузок.
Правильное питание, назначаемое врачом, основывается на таких принципах:
- Пища должна быть достаточно калорийной и хорошо усваиваться.
- Суточная норма еды принимается за 5-6 раз.
- Исключаются крепкие чаи и кофе, мучные, сладкие, острые и жирные блюда, копчености.
- Сокращается потребление соли.
- Рекомендуется употреблять козье молоко.
Медикаментозное лечение и диета назначаются врачом индивидуально в каждом конкретном случае.
Лечение народными средствами допускает употребление некоторых отваров: чаев на основе мать-и-мачехи, настоев из шиповника коричневого, листьев земляники, смесей лекарственных трав.
Но необходимо помнить, что народные средства используются только в неактивном периоде болезни. В остром же периоде любое самолечение недопустимо. Источник » sosudinfo.ru»
Появление сердечной астмы причины может иметь самые разные. Поэтому во избежание приступов сердечной астмы можно регулярно принимать химические лекарственные препараты, выписанные врачом.
Однако зачастую лекарства дают осложнения на органы пищеварения, вызывают сухость во рту, головные боли, понос и другие неприятные симптомы. Но ведь многие лекарственные препараты изготавливают из лекарственных растений.
Это значит, что можно предотвратить сердечную астму лечением травами. Существует множество рецептов, которые предлагают квалифицированные фитотерапевты.
Растения способствуют нормализации кровяного давления, восстанавливают клетки эндотелия внутренних стенок аорты и вен, предотвращают появление тромбов и холестериновых бляшек.
То есть при помощи трав можно восстановить сбои в сердечнососудистой системе, приводящие к сердечной астме и отеку легких. Вот несколько рецептов лечения народными средствами.
- Рецепт. Лечение сердечной астмы медом и клюквой.
Мед оказывает благотворное влияние на работу сердечной мышцы и всю сердечнососудистую систему в целом. Клюквенный сок очищает кровь от вредных примесей и холестерина. Давно доказана польза коньяка. Он расширяет сосуды, нормализует давление и успокаивает нервную возбудимость. Именно эти компоненты вместе взятые помогут и при астме.
Если появились симптомы сердечной астмы, нужно приготовить смесь из стакана меда и стакана тертой ягоды клюквы, а потом залить ее стаканом коньяка. Такое снадобье необходимо хорошо перемешать и поставить в темное не холодное место настаиваться на три дня. Принимать настой три раза в день перед едой, до тех пор, пока он не закончится. Это первая помощь при сердечной астме, при первых ее признаках. - Рецепт. Лечение сердечной астмы настоем из мать-и-мачехи и одуванчика.
Мать-и-мачеху, или белокопытник с давних пор применяют для лечения грудных болезней и удушья. А сок одуванчика разжижает и очищает кровь от склеротических бляшек. Поэтому смесь этих растений образует эффективное средство для борьбы с астмой бронхиальной и сердечной. Собирать цветки мать-и-мачехи и корни одуванчика нужно ранней весной, когда растения только начали набирать сок. Три столовых ложки смеси нужно залить двумя стаканами горячей воды и настаивать около получаса. Затем настой нужно процедить и в течение дня все выпить. Необходимо принимать настой в течение месяца, чтобы надолго забыть о неприятных приступах. - Рецепт. Лечебный квас из серого желтушника и сметаны от сердечной астмы при гипотонии.
Гипотония может стать причиной появления астматического удушья. Для того, чтобы нормализовать давление и избежать неприятных приступов можно приготовить лечебный квас из сбора трав, сахара и сметаны. Понадобится:
- 1 стакан травы серого желтушника;
- 3 литра воды;
- 1 стакан сахара;
- 1 чайная ложка сметаны.
Стакан травы залить теплой водой и добавить сахар. Все тщательно размешать и положить в смесь сметану, для брожения. Накрыть тканью и оставить на две недели в теплом темном месте на две недели. Готовый квас пить по полстакана в день. Для наилучшего эффекта такой квас лучше принимать вместе с небольшим кусочком вареного свиного или говяжьего сердца и непосредственно перед посещением бани. Микроэлементы сердца животного способствуют восстановлению сердечных тканей. Горький желтушник активизирует работу поджелудочной железы, которая отвечает за выработку инсулина и питание сердца. Баня обеспечит хорошее кровообращение. Если такие процедуры проводить регулярно, можно полностью избавиться от сердечных болезней, в том числе и от сердечной астмы.
Все знают, что любую болезнь лучше предупредить, чем потом долго лечить. Существует пять составляющих здорового сердца:
- Здоровое питание.
- Умеренные физические нагрузки.
- Умеренное потребление алкоголя.
- Отказ от курения.
- Стройная фигура.
Лучшая выборка рецептов народной медицины для лечения сердечной астмы на отварах:
- Приготовить отвар: тщательно измельчить и смешать по три грамма листьев розмарина, трав золототысячника и арники, корней калгана; полученную смесь залить 250 мл. кипятка и кипятить 5 минут.
Весь отвар дробно выпить в течение дня один месяц. В ходе курса лечения сердечной астмы принимать также три раза в день по 25 капель аптечной настойки валерианы ( или приготовленной в домашних условиях). - Приготовить отвар: одну столовую ложку мелкоизмельченного сухого корня солодки залить поллитра кипятка и кипятить на медленном огне 45 минут. После остывания процедить и добавить в него полграмма мумие. Пить по одному стакану утром за полчаса до завтрака при сердечной астме.
- Приготовить настой: две столовые ложки измельченных сухих плодов шиповника коричного залить одним стаканом крутого кипятка и настаивать 12 часов. Процедить. Пить больным сердечной астмой по 1/2 стакана утром и вечером до еды.
- Приготовить настой из смеси лечебных трав: пол столовой ложки листьев крапивы, взятых поровну (по 1 ст.л.) листьев лебеды, молодых листьев камыша; полученную смесь тщательно перемешать и залить одни стаканом кипятка, посуду укутать и настаивать два часа. После чего добавить в настой пол чайной ложки пищевой соды и настаивать еще десять дней в теплом месте. Принимать по 1 ч. л. один раз в день за полчаса до приема пищи в течение 30 дней больным сердечной астмой.
- Больному с диагнозом «сердечная астма» рекомендуется вместо обычного чая, который продается в торговой сети, употреблять чай, заваренный на траве продырявленного зверобоя: одну чайную ложку высушенной лечебной травы залить стаканом крутого кипятка, настаивать десять минут, процедить и пить как чай сколько будет душе угодно, добавив в каждом стакане немного меда.
- Этот рецепт существенно укрепляет мышцу сердца: прокрутить через мясорубку две головки чеснока и два лимона, залить 1,2 литра кипяченой охлажденной воды и настаивать три-четыре дня при комнатной температуре.
Процедить через один слой марли и добавить три ст. л. пчелиного майского меда. Каждое утро натощак пить по 50 мл. настоя. - Смешать поровну корни валерианы, кору калины, цветочки календулы и траву пустырника (корни измельчить); залить стаканом воды две чайные ложки сбора и варить на слабом огне 20 минут, процедить и выпить все лекарство глотками в течение дня; а на следующий день – свежую порцию!
- Если у Вас одышка, залейте в термосе две столовые ложки сухих плодов боярышника в полтора стакана кипятка. Настаивайте два-три часа, процедите.
Пейте за двадцать минут до еды в течение дня небольшими порциями. Эффективность рецепта испробована неоднократно – результат положительный. Источник » narodnaiamedicina.ru»
Лечение медикаментами всегда можно дополнять средствами народной медицины. Так, для снижения нагрузки на миокард больные могут принимать отвар брусники. Для этого нужно 1 ст. л. сухих листьев брусники залить стаканом кипятка. После этого средство должно остыть. Процеженный отвар рекомендуется употреблять по 80 мл 3 раза в сутки за полчаса до еды.
В качестве мочегонного средства можно использовать чай из плодов шиповника. Помимо основного эффекта он насытит организм огромным количеством витаминов и минералов. Для этого нужно измельчить 1 ст. л. плодов растения и поместить их в термос.
После этого в термос заливается крутой кипяток. Настаивать чай следует около 8 часов, после чего его процеживают и употребляют по 150 мл 3 раза в день перед приемом пищи. Источник » med88.ru»
Прогноз астмы сердца будет зависеть от тяжести основного заболевания и адекватными лечебными мероприятиями. Около половины всех больных на сердечную астму живут до пяти лет после постановки этого диагноза. На продолжительность также будет влиять сопутствующий фон, эффективность терапии, экологическая обстановка и образ жизни больного.
Лечение на ранних стадиях может полностью стабилизировать состояние больного. Наиболее худший прогноз наблюдается при 3 стадии сердечной недостаточности.
Профилактика болезни будет заключаться в лечении основного заболевания, установки трудового и бытового режима, общего состояния больного. Физическая активность должна быть умеренной, согласованная с врачом. Полезна дыхательная гимнастика, йога. Необходимо регулярное наблюдение у кардиолога и прием рекомендованных препаратов. Источник » upheart.org»
Профилактика сердечной астмы аналогична профилактике других сердечно-сосудистых заболеваний. Конечно, каждый человек не может знать, какие меры профилактики ему нужно применять, чтобы избежать каждое конкретное заболевание сердечно-сосудистой системы.
Не каждый человек знает о существовании такого рода приступов удушья, как сердечная астма. Но абсолютно каждый человек должен бережно относиться к своему здоровью и выполнять следующие общие профилактические меры (комплекс профилактических мер).
Во-первых, снижение количества нервно-психических напряжений – именно на их основе зачастую и развиваются заболевания сердечно-сосудистой системы.
Во-вторых, активный образ жизни. Речь идет о предоставлении своему организму «мышечная радость» (выражение принадлежит академику Павлову).
В-третьих, полноценный отдых.
В-четвертых, полноценное питание и отказ от вредных привычек.
В-пятых, периодически повторяющиеся осмотры у кардиолога с целью профилактики. Вот совсем несложный комплекс мер, который может запрограммировать каждого человека на здоровье и практически исключить возможность развития любых сердечно-сосудистых заболеваний, в том числе и сердечной астмы. Источник » molomo.ru»
Прогноз сердечной астмы напрямую зависит от патологии, которая ее вызвала. Как правило, он неблагоприятный. Без медицинской помощи существует высокий риск внезапной смерти.
При правильном лечении основного заболевания и соблюдении всех рекомендаций врача можно предупредить приступы сердечной астмы. В некоторых случаях удается добиться улучшения состояния больного и преодоления его работоспособности на несколько лет.
Профилактика сердечной астмы заключается в своевременном лечении ишемической болезни сердца, гипертонии, инфекционно-воспалительных заболевании внутренних органов, ведении здорового образа жизни, а также соблюдении водно-солевого режима. Источник » med88.ru»
» alt=»»>
источник