Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Заболевания дыхательных путей относятся к наиболее распространенным заболеваниям человека в любых возрастных категориях. В подавляющем большинстве случаев заболевания дыхательных путей носят инфекционный характер, то есть вызываются различными микробами.
Инфекционная природа болезни, как известно, предполагает возможность использовать в ее лечении различных антибиотиков. О рациональности антибиотикотерапии в лечении инфекционных заболеваний дыхательных путей мы и поговорим в этой статье.
К дыхательным путям относятся полости носа, околоносовые пазухи, носоглотка, нижние отделы глотки, гортань, трахея, бронхи, альвеолы легких. Причины
заболеваний дыхательных органов могут быть самыми разнообразными: инфекция, химическое раздражение, аллергическая реакция. Касательно инфекционных болезней причиной болезни могут быть самые разнообразные микробы: вирусы, бактерии, грибки.
Определение причины болезни играет важную роль в назначении адекватного лечения. В случае инфекционных болезней основной вопрос, требующий решения это: нужно или нет использовать антибиотики? Ниже, на примере некоторых наиболее распространенных болезней дыхательных путей, мы опишем основные способы решения этой проблемы.
Прежде чем перейти к рассмотрению принципов лечения различных болезней дыхательных путей, стоит рассмотреть вопрос этиологической принадлежности инфекций дыхательных путей, а также проблему инфекционных ассоциаций.
Если рассмотреть этот вопрос с точки зрения рациональности использования антибиотиков, то важно отметить, что антибиотикотерапия показана только в случае бактериальных инфекций и вирусно-бактериальных ассоциаций.
Среди всех болезней дыхательных путей насморк является самой распространенной. В большинстве случаев возбудителями насморка являются различные вирусы или аллергены. Однако часто наблюдается вторичное присоединение бактериальной инфекции, которая осложняет течение болезни.
При обычном насморке (водянистые выделения из носа) антибиотики использовать не надо. Показания для использования антибиотиков это развитие хронического насморка. Диагноз хронического насморка устанавливается ЛОР врачом после детального обследования пациента.
Синуситы (воспаления околоносовых пазух) часто сопровождают насморк или другие виды инфекции дыхательных путей. Основные симптомы синусита это чувство боли или давления в области щек или лба над носом, заложенность носа, повышение температуры. В отличие от обычного насморка, лечение синуситов практически всегда подразумевает использование антибиотиков, так как в подавляющем большинстве случаев причиной болезни являются именно бактерии.
Предпочтительно использование антибиотиков в виде капсул и таблеток для приема внутрь. Тип антибиотика, дозировка и продолжительность лечения определяются врачом специалистом, наблюдающим больного.
В последнее время, из-за увеличения распространенности хламидийной и микоплазменной инфекций, в лечении синуситов все чаще используются антибиотики из группы макролидов. У детей показано назначение коротких курсов лечения антибиотиком Азитромицином.
Использование антибиотиков при ангине целесообразно только в случае тяжелой и часто повторяющейся ангины – в таких ситуациях использовать антибиотики просто необходимо для предупреждения осложнений этой болезни. Признаки тяжести ангины это значительное увеличение размеров миндалин, сильные боли при глотании, отек горла, высокая температура, ухудшение общего состояния больного. У детей частой возникает стрептококковая ангина, которая может протекать по типу скарлатины. При скарлатине одновременно с ангиной у больного появляются высыпания на коже.
Подозрение на скарлатину или тяжелое течение обычной ангины – это показание для использования антибиотиков. В большинстве случаев, как обычной ангины, так и скарлатины используются антибиотики из группы пенициллинов. При отсутствии возможности использовать пенициллины, могут быть использованы антибиотики из группы цефалоспоринов или макролидов.
Прием антибиотиков (пенициллинов) может продолжиться и после окончания основного лечения ангины. В данном случае антибиотики назначают для предупреждения возникновения аутоиммунных осложнений болезни.
Фарингит представляет собой воспаление слизистой оболочки глотки. Симптомы фарингита это жжение и першение в горле, боли при глотании, неприятный запах изо рта. В случае фарингита использование антибиотиков показано только при хронических формах болезни и наличии явных признаков инфекции. Форма болезни, тип антибиотика и длительность курса лечения подбираются индивидуально для каждого больного.
В большинстве случаев первичной причиной ларингита и трахеита являются вирусы, однако очень скоро к вирусной инфекции присоединяется бактериальная.
Использование антибиотиков в лечении ларингита и трахеита показано только в тяжелых случаях болезней, при наличии явных признаков бактериальной инфекции: выделение гнойной мокроты, сильное повышение температуры, озноб. В этих случаях целесообразно использовать антибиотики из группы пенициллинов. При неэффективности природных пенициллинов можно использовать антибиотики из группы полусинтетических пенициллинов или других групп.
Среди болезней бронхов, наиболее распространенными являются следующие:
Бронхит – острое или хроническое воспаление слизистой оболочки бронхов преимущественно бактериальной природы.
Несмотря на то, что во многих случаях первичной причиной бронхита является вирусная инфекция, дальнейшее развитие болезни определяется присоединение бактериальной инфекции. Признаки бактериального бронхита возникают на 3-4 день болезни: ухудшение общего состояния больного, появления обильной гнойной мокроты, повышение температуры. В таких случаях желательно провести лечение антибиотиками для предупреждения осложнений бронхита и перехода болезни в хроническую форму.
Хронический обструктивный бронхит и ХОБЛ это самые распространенные формы болезней бронхов у взрослых. Бактериальная инфекция играет важную роль в развитии этих болезней, так как хроническое бактериальное воспаление способствует постепенному сужению просвета бронхов и замещению тканей легких соединительной тканью. Все случаи хронического обструктивного бронхита и ХОБЛ (хроническая обструктивная болезнь легких) требуют проведения курса лечения антибиотиками. Чаще всего используются антибиотики из группы полусинтетических пенициллинов и цефалоспоринов.
Бронхиальная астма проявляется возникновением периодических приступов удушья и хроническим кашлем. Роль инфекционного фактора в развитии бронхиальной астмы велика в случае инфекционно-аллергической астмы у взрослых: хроническая бактериальная инфекция способствует установлению повышенной реактивности бронхов. По этой причине курс лечения антибиотиками является неотъемлемой частью комплексного лечения астмы. Для избежания обострений астмы во время лечения используются антибиотики аллергически безопасные для больного.
Пневмония характеризуется воспалением тканей легких. В большинстве случаев воспаление при пневмонии носит бактериальный характер.
Назначение антибиотиков – это основной метод лечения пневмонии. Собственно говоря, до изобретения антибиотиков пневмония считалась болезнью с повышенным потенциалом летальности. В наше время, благодаря использованию современных антибиотиков, смертельные исходы от пневмонии стали большой редкостью.
В лечении тяжелых форм пневмонии используются формы антибиотиков для внутривенного введения.
В связи с большой распространенностью атипичной пневмонии у детей (микоплазменная и хламидийная пневмонии) у этой категории больных показано использование антибиотиков из группы макролидов.
Лечение антибиотиками это сложная и ответственная процедура. Ни в коем случае нельзя принимать антибиотики самостоятельно это может привести к возникновению серьезных осложнений и формированию антибиотико-резистентных штаммов микробов, поэтому любые вопросы, связанные с использованием антибиотиков рекомендуется согласовывать с лечащим врачом.
Библиография:
- И.М.Абдуллин Антибиотики в клинической практике, Саламат, 1997
- Катцунга Б.Г Базисная и клиническая фармакология, Бином;СПб.:Нев.Диалект, 2000.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Воспаление одной или нескольких придаточных пазух носа. По месту локализации различают:
гайморит – воспаление верхнечелюстной придаточной пазухи;
фронтит – воспаление лобной придаточной пазухи;
этмоидит – воспаление ячеек решетчатой кости;
сфеноидит – воспаление клиновидной пазухи.
Симптомы синусита – нарастающая боль в носу и переносице, постепенно переходящая в головную, насморк (слизистые или гнойные выделения), высокая температура.
Воспаление слизистой оболочки носа. Симптомы: чихание и слезотечение, головная боль, общее недомогание, небольшое повышение температуры продолжительностью до двух дней. Далее из носа появляются обильные водянистые выделения, что сочетается с заложенностью носа, затрудненным дыханием, снижением обоняния, гнусавостью.
Насморк первые 5 дней лечится увлажнением слизистой оболочки полости носа, возможно использование сосудосуживающих спреев, противовирусных препаратов. Применение антибиотиков допустимо не раньше 7 дня заболевания и под контролем специалиста, т.к. их раннее использование не дает вступить в работу собственной иммунной системе.
Если на фоне насморка появилась сильная боль в ухе, можно сделать полуспиртовый компресс вокруг больного уха, закапать сосудосуживающие капли в нос для снятия блока в слуховой трубе.
Искривление перегородки носа
Одна из самых распространенных ЛОР-патологий. Причиной искривления перегородки являются травмы носа, но чаще искривление перегородочного хряща происходит в юности, когда рост костей не успевает за активным ростом хряща. Человек привыкает к затрудненному дыханию и частым насморкам и начинает длительно использовать сосудосуживающие капли, что приводит к «нафтизиновой зависимости».
Хроническое воспалительное заболевание слизистой оболочки полости носа и околоносовых пазух. Характеризуется образованием и рецидивирующим ростом полипов, состоящих преимущественно из отечной ткани.
Возникает на фоне искривления перегородки носа, аллергии или бронхиальной астмы.
Хирургическое вмешательство или длительная медикаментозная терапия.
Воспаление слизистой оболочки и лимфоидной ткани глотки – бывает острым и хроническим. Хронический фарингит может быть последствием незалеченного острого фарингита, а также самостоятельным заболеванием, которое возникает при длительном раздражении слизистой оболочки глотки. В развитии хронического фарингита отмечаются фазы обострения и ремиссии.
Воспаление небных миндалин. также делится на острый и хронический. Острый тонзиллит в большинстве случаев вызывается вирусами и бактериями (ангина) и не требует специального лечения, т.к. является одним из проявлений ОРВИ и проходит самостоятельно. Его симптомы: болезненность в горле, першение; миндалины красные и увеличены в размере. Хронический тонзиллит возникает при недостаточно хорошо вылеченном остром бактериальном тонзиллите. Как и большинство хронических заболеваний, он протекает волнообразно: периоды затишья сменяются обострениями. Симптомы – как у острого тонзиллита.
Фарингит и тонзиллит – «любимые» заболевания курильщиков и людей разговорных профессий. Эти болезни часто обостряются на фоне шейного остеохондроза, гастрита или затруднения носового дыхания, т.к. изменения слизистой оболочки в желудке могут усиливать отрицательные изменения в слизистой оболочке задней стенки глотки. Кроме того, нарушение питания слизистой оболочки задней стенки глотки или венозный застой вследствие шейного остеохондроза приводят к постепенной атрофии слизистой оболочки и усилению симптомов заболевания. Отрицательное влияние на состояние слизистой оболочки ротоглотки оказывают также курение, газированная вода, сухой и пыльный воздух (в метро, например).
источник
Влияние эффективного лечения бактериального риносинусита на течение сопутствующей бронхиальной астмы
Проблема воспалительных заболеваний околоносовых пазух на сегодняшний день крайне актуальна. Заболеваемость риносинуситом за последние 10 лет увеличилась в 2 раза, а удельный вес госпитализированных по этому поводу возрастает ежегодно
Проблема воспалительных заболеваний околоносовых пазух на сегодняшний день крайне актуальна. Заболеваемость риносинуситом за последние 10 лет увеличилась в 2 раза, а удельный вес госпитализированных по этому поводу возрастает ежегодно на 1,5–2%. Наибольшее число больных приходится на возраст от 18 до 55 лет.
В структуре синусита 56–73% приходится на долю поражения верхнечелюстной пазухи в связи с ее наибольшими размерами, высоким расположением естественного соустья и близким контактом с корнями зубов. В последнее время отмечается ежегодный прирост заболеваемости на 1,5–2%.
Тесные «топографические взаимоотношения» носа и околоносовых пазух с полостью черепа и глазницы обусловливают сравнительно частый переход воспалительного процесса в полость черепа и глазницы, вызывая тяжелые осложнения, порой приводящие к инвалидизации и угрожающие жизни больного.
Известно, что верхние и нижние отделы дыхательных путей имеют тесные анатомо-физиологические связи. Следует отметить участие рецепторного аппарата слизистой оболочки полости носа в регуляции работы легких посредством ринобронхиального рефлекса.
Таким образом, проблема воспалительных заболеваний околоносовых пазух выходит далеко за рамки оториноларингологии и тесно связана с бронхолегочной патологией, аллергизацией организма и изменениями в местном и гуморальном иммунитете.
Риносинусит — воспаление слизистой оболочки носа и околоносовых пазух, практически всегда вызывающийся застоем секрета, нарушением аэрации пазух и, как следствие, инфицированием. Острые риносинуситы обычно имеют вирусную (более чем в 80% случаев возбудителем являются риновирусы) или бактериальную этиологию, хронические — бактериальную, реже грибковую.
Важным моментом в развитии синусита и особенно его хронизации являются аномалии строения внутриносовых структур и решетчатого лабиринта. Полипы, отечная слизистая оболочка, искривленная перегородка носа и другие патологические изменения нарушают проходимость естественных отверстий околоносовых пазух, приводят к стагнации секрета и снижению парциального давления кислорода в околоносовых пазухах. Дополнительное соустье верхнечелюстной пазухи также предрасполагает к развитию синусита, наличие двух и более отверстий создает условия для заброса инфицированной слизи из полости носа обратно в верхнечелюстную пазуху.
Следует подчеркнуть, что вирусное инфицирование является лишь первой фазой заболевания; в этот период продлевается время контакта патогенных бактерий с клетками и становится возможным вторичное бактериальное инфицирование.
Возбудителями инфекционного синусита могут быть как патогенные, так и условно-патогенные микроорганизмы.
Среди возбудителей синусита наиболее значимыми в настоящее время являются Streptococcus (Str.) pneumoniae, Haemophilus (H.) influenzae, реже встречается Moraxella catarrhalis.
Известно, что серьезные внутричерепные и орбитальные осложнения при остром синусите обычно являются результатом инфицирования Str. pneumoniae и H. Influenzae.
В процентном соотношении при остром синусите в 44,9% выделяется Str. pneumoniae, в 17,3% — H. influenzae, в 10,2% — анаэробы, в 7,1% — ассоциации аэробов (Str. pneumoniae и H. influenzae). Считается, что Staphylococcus (S.) aureus обусловливает наиболее тяжелые случаи госпитального (нозокомиального) синусита.
При хронических синуситах микробная флора отличается большим разнообразием: различные стрептококки — 21%, гемофильная палочка — 16%, синегнойная палочка — 15%, золотистый стафилококк и моракселла — по 10%; Prevotella — 31%, анаэробные стрептококки — 22%, Fusobacterium — 15% и др.
Антибиотики для местного воздействия. В настоящее время существует только один антибиотик для местного воздействия на слизистую оболочку — фузафунгин (Биопарокс), выпускаемый в форме дозированного аэрозоля. Благодаря очень малому размеру аэрозольных частиц фузафунгин способен проникать в околоносовые пазухи. Спектр его антимикробной активности распространяется на микроорганизмы, которые чаще всего являются возбудителями инфекций верхних дыхательных путей. Кроме того, за время его применения не отмечено появления новых резистентных к нему штаммов бактерий. Помимо антибактериальных свойств, фузафунгин обладает собственным противовоспалительным действием. Он усиливает фагоцитоз макрофагов и ингибирует образование медиаторов воспаления.
Препараты для местного воздействия особенно эффективны в лечении синусита в случаях хорошей проходимости естественных соустьев пазух. Кроме того, целесообразно использование местных препаратов после операций в полости носа и на околоносовых пазухах.
Системная антибиотикотерапия. Эмпирическая антибактериальная терапия — наиболее рациональная стратегия этиотропной терапии в период возникновения острых гнойных или обострения хронических гайморитов на начальном этапе их лечения.
При выборе препарата следует учесть данные о снижении эффективности цефалоспоринов I и II поколений в отношении «главного» возбудителя острого синусита — Str. рneumoniae.
Отмечаются рост устойчивости к макролидам, а также крайне высокая резистентность к ко-тримоксазолу и тетрациклинам (более 50%), очень низкая активность в отношении ранних фторхинолонов. Приведенные данные позволяют избежать ошибок при выборе конкретного препарата, например назначения сульфаниламидов, линкомицина, доксициклина, ципрофлоксацина и других антибактериальных средств, которые часто рекомендуются врачами поликлиник.
В отношении H. influenzae практически не отмечено резистентности к ингибиторозащищенным пенициллинам, цефалоспоринам II–IV поколений, фторхинолонам.
Спектр значимых возбудителей и характер резистентности в отношении антибактериальных препаратов в настоящее время таковы, что для терапии гнойных синуситов на современном этапе используют β-лактамы, фторхинолоны и макролиды.
Достаточно высокой эффективностью при лечении синуситов обладают цефалоспорины. Пероральный цефалоспорин 3-й генерации Супракс (цефиксим) хорошо зарекомендовал себя как препарат с удобным режимом дозирования (1 раз в сутки), высоким уровнем антибактериальной активности, оптимальной фармакокинетикой в ЛОР-органах, позволяющей сохранять высокие концентрации действующего вещества в слизистой околоносовых пазух. Карбоцистеин — единственный препарат среди отхаркивающих средств, обладающий одновременно мукорегулирующим и муколитическим эффектами. Препарат нормализует количественное соотношение кислых и нейтральных сиаломуцинов бронхиального секрета, что восстанавливает вязкость и эластичность слизи (эффект достигается за счет сиаловой трансферразы, вырабатываемой бокаловидными железами слизистой оболочки).
На фоне применения препарата восстанавливается секреция иммуноглобулина A, улучшается мукоцилиарный транспорт, происходит регенерация структур слизистой оболочки. Действие препарата распространяется на слизистую оболочку всех отделов дыхательного тракта.
Одновременное назначение карбоцистеина и антибиотиков потенцирует лечебную эффективность последних при воспалительных процессах в области как верхнего, так и нижнего отделов дыхательного тракта. Кроме того, карбоцистеин повышает эффективность глюкокортикостероидной терапии, усиливает бронхолитический эффект теофиллина. Активность карбоцистеина ослабляют противокашлевые и атропиноподобные средства.
Для подтверждения тезиса о возможности консервативной терапии синуситов нами проведено обследование и лечение 65 больных гайморитом (диагноз устанавливался на основании жалоб, анамнестических данных, результатов оториноларингологического осмотра, лабораторного и инструментального обследования).
Следует отметить, что данная группа была сформирована из больных, отказавшихся от пункционного метода лечения.
Распределение больных по полу было приблизительно одинаковым: 39 женщин (60%) и 26 мужчин (40%) в возрасте от 18 до 63 лет (39 ± 10,82 года), 67% больных находились в трудоспособном возрасте (20–50 лет).
У 45 (69,2%) больных данной группы диагностирован острый гайморит: у 22 — двусторонний, у 23 — односторонний процесс. У 20 (30,8%) больных отмечалось обострение хронического гайморита: у 16 — двусторонний, у 4 — односторонний процесс.
На неэффективность предшествующей амбулаторной антибиотикотерапии указывали 26 (40%) больных: 6 больных принимали азитромицин по схеме 500, 250, 250 мг в течение 3 сут, 7 больных — ко-тримоксазол (Бисептол 480) по 2 таблетки 2 раза в сутки в течение 7–9 дней, 2 пациента — ампиокс по 500 мг 4 раза в сутки в течение 5–7 дней, 3 пациента — амоксициллин/клавуланат по 375 мг 3 раза в сутки в течение 7–10 дней, 3 пациента — ципрофлоксацин по 250 мг 2 раза в сутки в течение 5 дней, 2 пациента — пефлоксацин по 400 мг 2 раза в сутки в течение 5 дней, 3 пациента — цефазолин внутримышечно по 500 мг 2 раза в сутки в течение 7–9 дней.
На неэффективность предшествующего пункционного лечения указывали 18 (28,1%) больных. У 60 (92,3%) больных после проведенного микробиологического исследования была выявлена патогенная микрофлора.
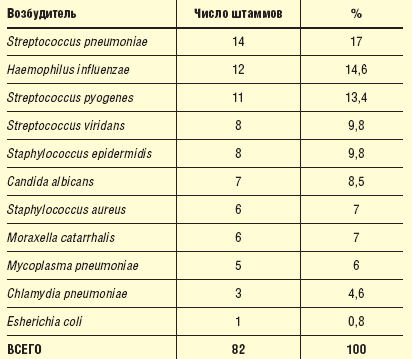
Микробные ассоциации отмечены у 20 (30,7%) больных. Максимальное число возбудителей, выделенных у одного больного, равнялось трем (табл. 1).
| Таблица 1 Число штаммов микроорганизмов, выделенных до начала лечения у больных |
 |
Рентгенологическое исследование околоносовых пазух в носолобной и носоподбородочной проекциях было проведено 24 больным, компьютерная томография — 21 больному.
При проведении сахаринового теста для оценки транспортной функции мерцательного эпителия, у подавляющего числа больных (56–86%) выявлено увеличение времени появления сладкого привкуса во рту (> 13 мин), что косвенно свидетельствует о снижении мукоциллиарного клиренса.
Пульмонологическое (до лечения) и аллергологическое (после лечения) обследования проведены 22 больным с сопутствующим аллергическим риносинуситом (в 8 случаях сочетанным с бронхиальной астмой, в 4 — с аллергией к пыльцевым аллергенам, а в 2 — с непереносимостью Аспирина и Новокаина), 9 больным с сопутствующим полипозным риносинуситом (в 4 случаях сочетанным с бронхиальной астмой и аллергией к бытовым аллергенам), а также 3 больным только с бронхиальной астмой и 5 больным с подозрением на бронхиальную астму.
Все больные получили консультацию пульмонолога. Скрытая бронхоконстрикция выявлена у 10 больных, у 5 человек были обнаружены хронический катаральный бронхит и эмфизема легких, у 4 — диффузный пневмосклероз. У 9 пациентов была диагностирована инфекционно-зависимая бронхиальная астма с атопическими реакциями, немного реже встречалась инфекционно-зависимая бронхиальная астма без атопических реакций (7 человек). Диагноз атопической бронхиальной астмы был поставлен только 4 больным. По степени тяжести бронхиальной астмы все больные были распределены следующим образом: средняя степень тяжести диагностирована у 8, легкая степень — у 9, тяжелая степень — у 3 больных. Минимальная продолжительность бронхиальной астмы составила 4 года, максимальная — 25 лет. Длительность аллергического и полипозного риносинусита колебалась от 4 до 25 лет. Десяти больным ранее по поводу бронхиальной астмы проводилось системное лечение глюкокортикостероидами. У 5 больных бронхиальная астма была выявлена впервые.
Схема эмпирической антибактериальной терапии представлена на рис. 1.
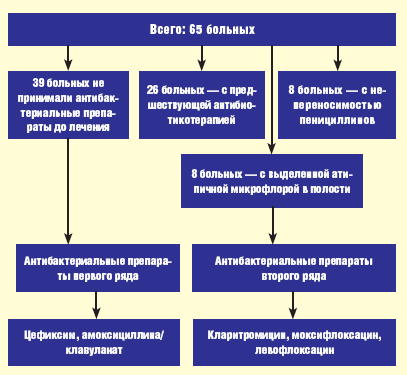 |
| Рис. 1. Схема эмпирической антибактериальной терапии больных |
У 7 из 65 больных на 3-и сутки после начала лечения отсутствовала положительная динамика субъективных и объективных симптомов гайморита. Этим больным дополнительно назначен курс пункционного лечения до получения результатов микробиологического исследования ввиду опасности развития внутричерепных осложнений. Четырем из них после получения данных бактериологического исследования была произведена коррекция схемы лечения в соответствии с антибиотикограммой. У 2 больных был выделен золотистый стафилококк, резистентный к большинству антибиотиков, назначен ципрофлоксацин по 500 мг 2 раза в сутки в течение 5 дней. У 2 больных выявлен также резистентный к большинству антибиотиков эпидермальный стафилококк, антибиотиком второго ряда стал левофлоксацин, назначавшийся по 500 мг 1 раз в сутки в течение 5 дней. У 3 оставшихся больных возбудители не были идентифицированы — им назначен антибактериальный препарат второго ряда моксифлоксацин: 500 мг/сут в течение 5 дней. В результате проведенного лечения у всех больных отмечена нормализация картины периферической крови (р Рис. 2. Динамика субъективных симптомов гайморита
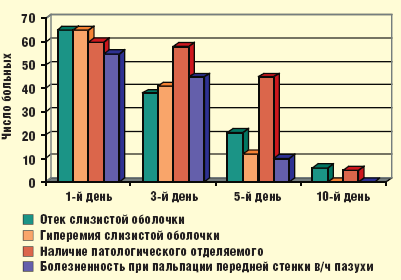 |
| Рис. 3. Динамика объективных симптомов гайморита |
Повторное бактериологическое исследование проводилось на 10-е сутки от начала лечения, а повторная диагностика методом полимеразной цепной реакции — на 30-е сутки после лечения.
Получены следующие результаты микробиологического исследования после лечения:
- эрадикация — у 28 больных;
- предположительная эрадикация (отсутствие патологического отделяемого) — у 37;
- персистирование — не отмечено ни в одном из случаев.
При сравнении показателей риноманометрии, проведенной всем больным до начала лечения и после его окончания, у большинства — 45 (69,2%) человек — отмечено их улучшение (р Рис. 4. Динамика изменений в околоносовых пазухах по данным рентгенографии и компьютерной томографии через 30 дней от начала лечения
Повторное пульмонологическое обследование проведено всем 20 больным, страдающим бронхиальной астмой, и 10 больным с выявленной бронхоконстрикцией. Отмечены улучшение показателей функции внешнего дыхания по сравнению с исходными данными у 21 больного и отсутствие изменений у 9 (табл. 2).
Клинический пример. Больная К., 44 года (история болезни № 28385/04) поступила в клинику с жалобами на выделения гнойного характера из обеих половин носа, умеренную заложенность носа с обеих сторон, периодическую головную боль, нарастающую к вечеру, гипосмию.
Длительность заболевания составляла 7 дней, в течение которых больная закапывала сосудосуживающие капли в нос. Обратилась в клинику в связи с отсутствием улучшения состояния.
Слизистая оболочка полости носа гиперемирована, средние и нижние носовые раковины сильно увеличены в объеме за счет отека, средний носовой ход значительно сужен, в общем носовом ходе — большое количество слизисто-гнойного отделяемого.
При обследовании в общем анализе крови отклонений от нормы не выявлено. При эндоскопии полости носа видимых патологических изменений в области остиомеатального комплекса не установлено. При бактериологическом исследовании выявлен рост Str. pneumoniae 107.
Больная консультирована пульмонологом. Показатели функции внешнего дыхания до начала лечения: ОФС1 — 76,2; МОС50 — 46,8. Заключение оториноларинголога: острый двусторонний гнойный гайморит. Аллергический риносинусит. Заключение пульмонолога: скрытая бронхоконстрикция.
Больная принимала цефиксим (Супракс) по 400 мг 1 раз в день в течение 10 дней, Кларготил по 10 мг в день и мометазон в дозе 200 мкг в каждую половину носа 2 раза в день течение 30 дней.
Через 2 дня после начала лечения головная боль прекратилась, периоды затрудненного носового дыхания сократились, появились обильные выделения из носа слизисто-гнойного характера. Через 5 дней выделения приобрели слизистый характер, значительно уменьшились отек и гиперемия слизистой оболочки, восстановилось обоняние.
Слизистая оболочка полости носа розовая, влажная, носовые раковины не увеличены, носовые ходы свободны.
При повторном бактериологическом исследовании роста микрофлоры выявлено не было. Сахариновое время для правой и левой половин носа уменьшилось соответственно до 17 и 15 мин. Показатели функции внешнего дыхания после проведенного лечения улучшились: ОФВ1 — до 86,5; МОС50 — до 58,4.
Спустя 30 дней больная жалоб не предъявляла, а риноскопическая картина полностью нормализовалась.
Многие практикующие врачи крайне скептически относятся к попыткам беспункционного лечения гайморита, называя в качестве главного аргумента неизбежную хронизацию процесса при использовании только системной антибактериальной терапии. Ошибочная постановка знака равенства между пункцией и антибактериальной терапией нередко приводит к нежелательным последствиям. В случае консервативного, неинвазивного лечения пункции — как дренирующему мероприятию — должен быть найден альтернативный метод эвакуации патологического секрета из пазухи, начиная с медикаментозных средств и заканчивая щадящими инструментальными пособиями. А индивидуальный подход к каждому конкретному больному с учетом частой сопутствующей патологии со стороны нижних дыхательных путей позволит в значительной мере оптимизировать результаты лечения и избежать частых обострений и рецидивов как со стороны верхнего, так и нижнего отделов дыхательной системы.
А. Ю. Овчинников, доктор медицинских наук
С. И. Овчаренко, доктор медицинских наук, профессор
И. Г. Колбанова, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
источник
[Тонзиллит] и [фарингит] считаются одними из самых распространенных заболеваний верхних дыхательных путей, сопровождающихся воспалением и болью в горле.
Оба этих недуга чаще всего развиваются на фоне [вирусных] или [бактериальных] инфекций и имеют схожие симптомы, которые без комплексной диагностики иногда очень легко спутать с другими болезнями.
В некоторых случаях фарингит может быть сопутствующей тонзиллиту патологией.
Несмотря на схожесть в симптоматике, тонзиллит имеет некоторые отличия от фарингита, прежде всего, в локализации поражения. В первом случае охватываются небные и глоточные миндалины, а во втором – полость глотки.
Основными причинами развития фарингита и тонзиллита являются вирусные и бактериальные возбудители.
Они попадают из окружающей среды или из инфекционных очагов, находящихся в соседних отделах дыхательной системы.
При остром течении тонзиллита воспалительный процесс охватывает лимфоидную ткань миндалин, в основном небных, вызывается чаще всего стрептококковыми и стафилококковыми инфекциями, реже – хламидиями, микоплазмой, вирусами и грибком Кандида.
Хронический тонзиллит сопровождается продолжительным воспалением миндалин и возникает как следствие перенесенной ангины, скарлатины, кори, дифтерии и т.д.К факторам, способствующим развитию тонзиллита, относятся:
- общее переохлаждение организма или местное охлаждение слизистой в результате приема холодной пищи или вдыхания морозного воздуха;
- ослабление локального и общего иммунитета;
- механическое воздействие на миндалины (травма, хирургическое вмешательство);
- нарушения деятельности нервной системы;
- нарушение носового дыхания;
- перенесенные простудные болезни;
- аллергия (может выступать причиной и следствием хронического тонзиллита).
Хронический тонзиллит может перетекать из острого типа недуга, поэтому самым важным методом предупреждения хронизации считается своевременное и корректное лечение обострений.
В отличие от тонзиллита, фарингит, как правило, провоцируется вирусными возбудителями, среди которых выделяются:
- риновирус;
- аденовирус;
- коронавирус;
- вирус гриппа;
- парагрипп.
Острый фарингит считается сезонной болезнью, возникающей преимущественно в осеннее-зимний период, когда отмечаются обострения ОРВИ.
Если на раннем этапе острого течения недуга не осуществлять адекватное лечение, к вирусному воспалению добавляется и бактериальная инфекция.
Провоцировать прогрессирование фарингита могут следующие факторы:
- индивидуальные особенности структуры слизистой оболочки глотки и пищеварительной системы;
- систематическое вдыхание пыльного, горячего, сухого или задымленного воздуха;
- постоянная работа с вредными химическими компонентами;
- зависимость от назальных сосудосуживающих препаратов;
- курение и алкоголь;
- аллергические реакции;
- эндокринные и обменные нарушения;
- патологии почек и сердечно-сосудистой системы.
Хроническая форма фарингита может возникать на фоне патологий пищеварительной системы, когда во время сна содержимое желудка попадает в пищевод и проникает в глотку.
Такие процессы могут происходить при гастрорефлюксной болезни или грыже пищевода.
В данном случае лечение фарингита должно сопровождаться устранением главной причины, иначе все методы терапии будут приносить временный и недостаточный результат.Очень часто хронический фарингит развивается на почве патологий носоглотки, когда слизистые выделения стекают по задней стенке глотки и инфицируют ее.
Тонзиллит и фарингит имеют схожие внешние проявления и симптомы, чтобы дифференцировать эти болезни и назначить корректное лечение, врач осуществляет комплексную диагностику.
Начальная стадия острого тонзиллита характеризуется повышением температуры от 38 °C, в течение болезни симптомы усиливаются:
- першение, сухость и сдавленность горла;
- болезненные глотания, неприятные ощущения во время употребления жидкости и пищи, в тяжелых случаях больной даже не может проглотить слюну;
- при фарингоскопии отмечается выраженный отек слизистой, гиперемия небных миндалин, сужение просвета глотки;
- язык покрывается серозным налетом;
- в зависимости от формы болезни миндалины могут покрываться слизистой белой пленкой, пузырьками желтоватого оттенка и серо-желтым налетом;
- отмечаются болезненные ощущения, ломота в мышцах всего тела и общее недомогание;
- увеличиваются подчелюстные лимфоузлы.
Отличительная черта острого тонзиллита заключатся в том, что с понижением температуры поражение слизистой поверхности горла становится более выраженным.
Несвоевременное лечение тонзиллита острой формы приводит к возникновению хронического воспаления миндалин, которое сопровождается следующими симптомами:
- уплотнение поверхности неба;
- болезненность и увеличение лимфоузлов;
- рыхлая структура миндалин с образованием нитевидных спаек на их поверхности;
- выделение гнойных образований на слизистой миндалин;
- нормальные показатели температуры.
Острый фарингит начинается с першения, сухости и дискомфорта в глотке при глотании, с течением болезни неприятные болезненные ощущения в горле сопровождают пациента постоянно.
В зависимости от этиологии воспаления могут возникать следующие симптомы:
- иррадиация боли в уши;
- увеличенные и болезненные шейные лимфоузлы;
- покраснение задней поверхности глотки, небных валиков, воспаление лимфоидных гранул. Но в отличие от тонзиллита воспаление в небных миндалинах не отмечается.
Зачастую причиной появления хронического фарингита становится несвоевременное лечение острой формы болезни, а также частые простудные недуги.
При развитии хронического фарингита пациента постоянно мучает сухость и ощущение кома в горле, он испытывает потребность откашляться, вынужден часто сглатывать слизь, которая выделяется на задней стенке глотки.
Из-за этих факторов у больного нарушается сон, и он становится раздражительным.
Хронический фарингит редко развивается, как самостоятельное заболевание, поэтому лечение его должно быть направлено не только на облегчение симптомов, но и на устранение основной причины.
Прежде чем назначить лечение тонзиллита или фарингита, врач-отоларинголог проводит комплексное диагностическое исследование, которое позволяет оценить степень тяжести болезни выявить сопутствующие патологии.
Чтобы диагностировать хронический тонзиллит назначается клинический анализ крови, который выявляет характерное увеличение или уменьшение лейкоцитов.
При токсико-аллергической форме тонзиллита назначается анализ крови на О-антистрептолизин, С-реактивный белок, ревматоидный фактор.
Также берется мазок на микрофлору со слизистой поверхности миндалин, в результате которого можно выявить наличие дифтерийной палочки, вызывающей формирование толстых пленок на миндалинах.
В некоторых случаях проводится ЭКГ и рентген околоносовых пазух. При фарингоскопии отмечаются следующие явления:
- воспаление небных валиков;
- при надавливании на миндалину выделяются пробки или гнойная слизь;
- миндалины у детей увеличены, имеют малиновый или красноватый оттенок и рыхлую структуру, у взрослых миндалины имеют средний размер и бледную поверхность.
Осмотр больного при фарингите может выявлять следующие признаки:
- гиперемия и отечность слизистой;
- зернистая структура глотки, выделение слизистого экссудата;
- гипертрофированность лимфоидных фолликулов.
Клинический анализ крови может показывать увеличение лимфоцитов, что указывает на вирусную природу воспаления, увеличенное содержание лейкоцитов и ускорение СОЭ говорят о бактериальной этиологии.
Фарингоскопия может выявить распространение воспаления на небные дужки и миндалины, при этом наблюдается отечность небного язычка.
При боковом фарингите на боковых стенках глотки отмечаются лимфоденоидные валики и гранулы, увеличенные в размерах, что больше характерно для обострений хронического воспаления.
Иногда диагностируются осложнения фарингита, распространяющиеся на органы слуха, гортань, полость носа или околоносовые пазухи.
Чтобы назначить правильное лечение тонзиллита или фарингита, важно четко дифференцировать их с другими заболеваниями верхних дыхательных путей, а также выявить истинную причину развития воспаления.
В обоих случаях предусматривается комплексная терапия, включающая в себя симптоматические и этиотропные методы лечения.
Терапевтическое воздействие при остром тонзиллите направлено, в первую очередь, на облегчение симптомов и основано на средствах местного характера:
- прием системных антибиотиков (Амоксициллин, Амоксикар);
- полоскание горла препаратами с антибактериальным и противовоспалительным эффектом (Фурацилин, Мирамистин, Элюдрил, Риваноль);
- использование локальных антисептических и обезболивающих средств (Фалиминт, Стрепсилс, Септолете);
- орошение миндалин антисептиками (Ингалипт, Каметон);
- жаропонижающие препараты для борьбы с температурой выше 38,5°С (Парацетамол, Терафлю, Ринза, Панадол);
- обработка миндалин средствами с содержтемпературой выше ащими йод (Люголь, Йодинол);
- иммуномодулирующие препараты (Анаферон, детям назначаются ректальные свечи Виферон, Генферон).
В качестве вспомогательного лечения острого тонзиллита высокую эффективность имеют народные средства.
Одним из самых распространенных продуктов, используемых в данном случае, является лимон, на начальной стадии недуга рекомендуется постепенно разжевывать половину фрукта вместе с цедрой, после чего не употреблять пищу в течение часа.Также свою действенность при тонзиллите доказали полоскания отварами из ромашки, листьев шалфея, мяты, календулы и мать-и-мачехи.
Лечение хронического тонзиллита заключается в следующем:
- промывание небных миндалин растворами антисептиков (Октенисепт, Хлоргексидин);
- регулярное полоскание полости рта медно-серебряным водным раствором;
- применение иммуномодуляторов местного действия (Рибомунил);
- добавление эфирных масел в растворы для ингаляций и полосканий;
- физиотерапевтические процедуры на область горла и лимфоузлов (ультразвук, лазеротерапия, магнитная терапия, ФЭФ);
- Ежедневная санация полости рта, носа и околоносовых пазух.
Терапия при остром фарингите не предусматривает использование антибиотиков, если не произошло наслоение бактериальной инфекции.
Стандартная схема лечения фарингита включает в себя следующие средства и методы:
- полоскание горла не менее 6 раз в день (Фурацилин, растворы соды и морской соли, отвары ромашки и календулы, минеральная вода);
- ингаляции и орошение горла антисептическими растворами (Хлорофиллипт, Ангилекс);
- таблетки и пастилки с содержанием сульфаниламидов (Фарингосепт, Септифрил);
- иммуностимулирующие противовирусные препараты (Виферон, Кагоцел, Арбидол);
- обильное теплое питье;
- сухие компрессы на область шеи;
- соблюдение диеты, исключающей жесткую, острую и жирную пищу;
- регулярная влажная уборка в комнате больного.
Лечение при хроническом фарингите предусматривает в первую очередь устранение факторов, послуживших причиной развития болезни, для этого необходимо произвести санацию инфекционных очагов в полости рта и носоглотки, исправить искривленную перегородку носа, заняться лечением пищеварительной системы.
Прием антибиотиков имеет показания только в случаях гипертермии и выраженного увеличения лимфоузлов. Самыми распространенными и эффективными препаратами широкого действия считаются Суммамед и Амоксиклав.
Лечение хронического фарингита предусматривает прием антигистаминных средств для уменьшения отечности глотки (Супрастин). Для облегчения интенсивного кашля применяются средства, снижающие кашлевой рефлекс (Коделак).
Обязательным методом при фарингите являются полоскания через каждые полчаса, для этого можно использовать аптечные антисептики (Люголь, Гексорал), щелочные растворы или травяные отвары.
источник
Острые инфекционные и вирусные заболевания верхних дыхательный путей, являются, пожалуй, самыми распространенными болезнями в мире. Их мишенью могут становиться люди любого возраста, пола и цвета кожи. Чаще всего поражаются нос со своей системой пазух и горло. И очень велика вероятность получить синусит, фарингит, и даже тонзиллит. Что это заболевания, и чем нам поможет небулайзер в их лечении? Об этом далее.
Синусит – общее название воспаления носовых пазух. Пазух несколько: парные гайморовы, лобные, два решетчатых лабиринта и одна клиновидная. Разновидности синусита (в зависимости от пораженных пазух): гайморит, фронтит, этмоидит и сфеноидит.
Фарингит – воспаление стенок глотки. Он может быть вызван как инфекцией, так и физическими и химическими факторами, например вследствие вдыхания холодного, или химически загрязненного воздуха.
Тонзиллит — острый (ангина) или хронический – инфекционный процесс, развивающийся на миндалинах.
Причина этих болезней – резкое развитие воспаления слизистых оболочек под действием бактерий или вирусов. Этому способствуют разные факторы:
- переохлаждение;
- контакт с заболевшим человеком;
- пониженный иммунитет;
- наличие хронических очагов воспаления в соседних органах.
Симптомы зависят от вида заболевания. Синуситы часто проявляются головными болями, чувством распирания в области пораженных пазух, повышением температуры тела, насморком. Фарингит и тонзиллит характеризуются болью и першением в горле, лихорадкой, ознобом, затруднением глотания, ломотой в мышцах.
Полноценное лечение этих инфекций назначается доктором после полного обследования. Оно может включать несколько видов препаратов:
- антибиотики или противовирусные средства;
- противовоспалительные;
- жаропонижающие;
- антисептики.
При приеме многих медикаментов внутрь существует риск получить побочные неприятные эффекты от желудочно-кишечного тракта. Но существует гораздо более щадящий и безопасный метод введения лекарств – ингаляции. Лучше всего для него подходят небулайзеры, которые могут быстро доставить лечебный аэрозоль в любой уголок дыхательной системы, не вызывая при этом нежелательного действия на другие органы.
Местное воздействие в этой области можно делать полосканиями, орошениями и ингаляциями. Не всем людям нравится прямая обработка горла растворами, особенно когда они испытывают боль. А вот ингаляции через небулайзер при фарингите и тонзиллите не вызывают неприятных ощущений.
Кроме антибиотиков в этих случаях назначаются обеззараживающие препараты: Мирамистин, Диоксидин. Они оказывают губительное действие на всю патогенную микрофлору (бактерии, грибки, вирусы).
Использование небулайзера при инфекциях горла быстро помогает унять зуд, смягчить сухой кашель и увлажнить слизистую. Результат становится заметен уже после первой ингаляции.
Хорошо зарекомендовали себя в лечении воспалений в горле растительные препараты. Одним из них являются капли Тонзилгон для ингаляций небулайзером. В их составе множество лекарственных трав: алтей, тысячелистник, ромашка, хвощ, одуванчик и другие. Благодаря этому оказывается комплексное противовоспалительное, иммуностимулирующее и антисептическое действие на пораженные ткани.
Дозировку выбирает врач, но обычно для детей старше 7 лет и взрослых используют соотношение Тонзилгона к физраствору 1:1, с года до 7 лет – 1:2, младенцам – 1:3. Перед назначением нужно уточнить наличие аллергии и индивидуальной непереносимости, так как это может стать противопоказанием к использованию.
Теперь о препаратах для лечения воспаления пазух.
Ингаляции небулайзером при синусите проводятся для воздействия на возбудителя инфекции, снятия отека, увлажнения слизистой и разжижения выделяемой слизи. С этими целями назначаются противомикробные и иммуностимулирующие средства, солевые растворы, гормональные препараты. В случае инфицирования пазух хороший лечебный эффект имеют промышленные настойки и вытяжки лекарственных трав.
Ингаляции с Синупретом в небулайзере должны назначаться на приеме у врача. Они оказывают комплексное действие. Входящие в состав лекарства экстракты бузины, первоцвета, вербены, щавеля и горечавки оказывают противовоспалительное, разжижающее действие, помогают расширить устья пазух и вывести их содержимое.
Применение Синупрета оправдано также в профилактических целях людям, склонным к воспалению пазух, с хроническими болезнями полости носа. Такой метод профилактики улучшает местный иммунитет.
Использование Синупрета не рекомендовано детям до 2 лет. При назначении ингаляций с этим препаратом детям с 2 до 6 лет его пропорция с физраствором 1:3, где на 1 мл лекарства берется 3 мл разбавителя. От 6 до 16 лет пропорция составляет 1:2, после 16 лет – 1:1.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Заболевания дыхательных путей относятся к наиболее распространенным заболеваниям человека в любых возрастных категориях. В подавляющем большинстве случаев заболевания дыхательных путей носят инфекционный характер, то есть вызываются различными микробами.
Инфекционная природа болезни, как известно, предполагает возможность использовать в ее лечении различных антибиотиков. О рациональности антибиотикотерапии в лечении инфекционных заболеваний дыхательных путей мы и поговорим в этой статье.
К дыхательным путям относятся полости носа, околоносовые пазухи, носоглотка, нижние отделы глотки, гортань, трахея, бронхи, альвеолы легких. Причины
заболеваний дыхательных органов могут быть самыми разнообразными: инфекция, химическое раздражение, аллергическая реакция. Касательно инфекционных болезней причиной болезни могут быть самые разнообразные микробы: вирусы, бактерии, грибки.
Определение причины болезни играет важную роль в назначении адекватного лечения. В случае инфекционных болезней основной вопрос, требующий решения это: нужно или нет использовать антибиотики? Ниже, на примере некоторых наиболее распространенных болезней дыхательных путей, мы опишем основные способы решения этой проблемы.
Прежде чем перейти к рассмотрению принципов лечения различных болезней дыхательных путей, стоит рассмотреть вопрос этиологической принадлежности инфекций дыхательных путей, а также проблему инфекционных ассоциаций.
Если рассмотреть этот вопрос с точки зрения рациональности использования антибиотиков, то важно отметить, что антибиотикотерапия показана только в случае бактериальных инфекций и вирусно-бактериальных ассоциаций.
Среди всех болезней дыхательных путей насморк является самой распространенной. В большинстве случаев возбудителями насморка являются различные вирусы или аллергены. Однако часто наблюдается вторичное присоединение бактериальной инфекции, которая осложняет течение болезни.
При обычном насморке (водянистые выделения из носа) антибиотики использовать не надо. Показания для использования антибиотиков это развитие хронического насморка. Диагноз хронического насморка устанавливается ЛОР врачом после детального обследования пациента.
Синуситы (воспаления околоносовых пазух) часто сопровождают насморк или другие виды инфекции дыхательных путей. Основные симптомы синусита это чувство боли или давления в области щек или лба над носом, заложенность носа, повышение температуры. В отличие от обычного насморка, лечение синуситов практически всегда подразумевает использование антибиотиков, так как в подавляющем большинстве случаев причиной болезни являются именно бактерии.
Предпочтительно использование антибиотиков в виде капсул и таблеток для приема внутрь. Тип антибиотика, дозировка и продолжительность лечения определяются врачом специалистом, наблюдающим больного.
В последнее время, из-за увеличения распространенности хламидийной и микоплазменной инфекций, в лечении синуситов все чаще используются антибиотики из группы макролидов. У детей показано назначение коротких курсов лечения антибиотиком Азитромицином.
Использование антибиотиков при ангине целесообразно только в случае тяжелой и часто повторяющейся ангины – в таких ситуациях использовать антибиотики просто необходимо для предупреждения осложнений этой болезни. Признаки тяжести ангины это значительное увеличение размеров миндалин, сильные боли при глотании, отек горла, высокая температура, ухудшение общего состояния больного. У детей частой возникает стрептококковая ангина, которая может протекать по типу скарлатины. При скарлатине одновременно с ангиной у больного появляются высыпания на коже.
Подозрение на скарлатину или тяжелое течение обычной ангины – это показание для использования антибиотиков. В большинстве случаев, как обычной ангины, так и скарлатины используются антибиотики из группы пенициллинов. При отсутствии возможности использовать пенициллины, могут быть использованы антибиотики из группы цефалоспоринов или макролидов.
Прием антибиотиков (пенициллинов) может продолжиться и после окончания основного лечения ангины. В данном случае антибиотики назначают для предупреждения возникновения аутоиммунных осложнений болезни.
Фарингит представляет собой воспаление слизистой оболочки глотки. Симптомы фарингита это жжение и першение в горле, боли при глотании, неприятный запах изо рта. В случае фарингита использование антибиотиков показано только при хронических формах болезни и наличии явных признаков инфекции. Форма болезни, тип антибиотика и длительность курса лечения подбираются индивидуально для каждого больного.
В большинстве случаев первичной причиной ларингита и трахеита являются вирусы, однако очень скоро к вирусной инфекции присоединяется бактериальная.
Использование антибиотиков в лечении ларингита и трахеита показано только в тяжелых случаях болезней, при наличии явных признаков бактериальной инфекции: выделение гнойной мокроты, сильное повышение температуры, озноб. В этих случаях целесообразно использовать антибиотики из группы пенициллинов. При неэффективности природных пенициллинов можно использовать антибиотики из группы полусинтетических пенициллинов или других групп.
Среди болезней бронхов, наиболее распространенными являются следующие:
Бронхит – острое или хроническое воспаление слизистой оболочки бронхов преимущественно бактериальной природы.
Несмотря на то, что во многих случаях первичной причиной бронхита является вирусная инфекция, дальнейшее развитие болезни определяется присоединение бактериальной инфекции. Признаки бактериального бронхита возникают на 3-4 день болезни: ухудшение общего состояния больного, появления обильной гнойной мокроты, повышение температуры. В таких случаях желательно провести лечение антибиотиками для предупреждения осложнений бронхита и перехода болезни в хроническую форму.
Хронический обструктивный бронхит и ХОБЛ это самые распространенные формы болезней бронхов у взрослых. Бактериальная инфекция играет важную роль в развитии этих болезней, так как хроническое бактериальное воспаление способствует постепенному сужению просвета бронхов и замещению тканей легких соединительной тканью. Все случаи хронического обструктивного бронхита и ХОБЛ (хроническая обструктивная болезнь легких) требуют проведения курса лечения антибиотиками. Чаще всего используются антибиотики из группы полусинтетических пенициллинов и цефалоспоринов.
Бронхиальная астма проявляется возникновением периодических приступов удушья и хроническим кашлем. Роль инфекционного фактора в развитии бронхиальной астмы велика в случае инфекционно-аллергической астмы у взрослых: хроническая бактериальная инфекция способствует установлению повышенной реактивности бронхов. По этой причине курс лечения антибиотиками является неотъемлемой частью комплексного лечения астмы. Для избежания обострений астмы во время лечения используются антибиотики аллергически безопасные для больного.
Пневмония характеризуется воспалением тканей легких. В большинстве случаев воспаление при пневмонии носит бактериальный характер.
Назначение антибиотиков – это основной метод лечения пневмонии. Собственно говоря, до изобретения антибиотиков пневмония считалась болезнью с повышенным потенциалом летальности. В наше время, благодаря использованию современных антибиотиков, смертельные исходы от пневмонии стали большой редкостью.
В лечении тяжелых форм пневмонии используются формы антибиотиков для внутривенного введения.
В связи с большой распространенностью атипичной пневмонии у детей (микоплазменная и хламидийная пневмонии) у этой категории больных показано использование антибиотиков из группы макролидов.
Лечение антибиотиками это сложная и ответственная процедура. Ни в коем случае нельзя принимать антибиотики самостоятельно это может привести к возникновению серьезных осложнений и формированию антибиотико-резистентных штаммов микробов, поэтому любые вопросы, связанные с использованием антибиотиков рекомендуется согласовывать с лечащим врачом.
Библиография:
- И.М.Абдуллин Антибиотики в клинической практике, Саламат, 1997
- Катцунга Б.Г Базисная и клиническая фармакология, Бином;СПб.:Нев.Диалект, 2000.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Фарингит (лат. Pharyngitis) — воспаление слизистой оболочки и лимфоидной ткани глотки.
Основная причина фарингита — это вдыхание холодного или загрязненного воздуха, влияние химических раздражений (спирт, табак). Инфекционный фарингит может быть спровоцирован различными микробами (стрепто— , стафило— , пневмококки), а также вирусами (гриппа, аденовирусы) и грибками (кандида). Нередко фарингит развивается вследствие распространения инфекции из какого-либо очага воспаления, прилежащего к глотке. Так развивается фарингит при синусите, рините, кариесе зубов.
Различают острый и хронический фарингит.
Острый фарингит развивается непосредственно после воздействия на слизистую оболочку глотки агрессивного фактора (инфекции, раздражающий газ и пр.). Течение острого фарингита благоприятное.
Хронический фарингит может быть последствием незалеченного острого фарингита, а также самостоятельным заболеванием, которое возникает при длительном раздражении слизистой оболочки глотки. В развитии хронического фарингита отмечаются фазы обострения и ремиссии.
— Вирусный
— Бактериальный
— Грибковый
— Аллергический
— Травматический
— Вызванный воздействием раздражающих факторов
— Хронический
Простой (катаральный):
— Гипертрофический (гранулезный)
— Атрофический
— Смешанная форма
Самой распространенной формой острого воспаления слизистой оболочки глотки является катаральный фарингит при ОРВИ. Известно, что примерно 70% фарингитов вызываются вирусами, среди которых отмечают риновирусы, коронавирусы, респираторный синцитиальный вирус, аденовирус, вирусы гриппа и парагриппа. Наиболее типичным возбудителем острого фарингита являются риновирусы.
Исследования последних лет показывают, что их значение стремительно растет, и теперь риновирусы ответственны более чем за 80% случаев ОРВИ в период осенних эпидемий. Вирусное инфицирование часто является лишь первой фазой заболевания, и оно «прокладывает путь» для последующей бактериальной инфекции.
Вирусы – возбудители острого фарингита (в порядке убывания частоты):
— Риновирусы
— Коронавирусы
— Аденовирусы
— Вирус гриппа
— Вирус парагриппа
— Респираторный синцитиальный вирус
— Вирусы простого герпеса (типы 1 и 2)
— Энтеровирусы
— Вирус Коксаки
— Вирус Эпштейна–Барра
— Цитомегаловирус
— Вирус иммунодефицита человека
Эти обобщенные данные, взятые из зарубежных руководств по оториноларингологии и инфекционным болезням, весьма условны, поскольку понятие «sore throat», применяющееся в английском языке (русскоязычный аналог – острый фарингит или фаринготонзиллит), является не определением конкретной нозологической формы, а скорее, собирательным термином для нескольких заболеваний. Помимо неспецифической формы, существуют и другие виды фарингита, связанные с конкретными возбудителями, например, вирус Эпштейна–Барра при инфекционном мононуклеозе, Yersinia enterocolitica при иерсениозном и гонококк при гонорейном фарингите, а также Leptotrix buccalis при лептотрихозе глотки.
Для острого фарингита характерны першение, сухость, дискомфорт и боли в горле при глотании (особенно при пустом глотке), реже – общее недомогание, подъем температуры(обычно 37,5-38 ° C). При воспалении тубофарингеальных валиков боль обычно иррадиирует в уши. При пальпации может отмечаться болезненность и увеличение верхних шейных лимфоузлов. При фарингоскопии видны гиперемия задней стенки глотки и небных дужек, отдельные воспаленные лимфоидные гранулы, но при этом отсутствуют характерные дляангины признаки воспаления небных миндалин. Следует помнить, что острый фарингит может быть первым проявлением некоторых инфекционных болезней: кори, скарлатины, коревой краснухи. В ряде случаев требуется проведение дифференциальной диагностики с болезнью Kaвасаки и синдромом Стивенса–Джонсона.
Для хронического фарингита не характерны повышение температуры и существенное ухудшение общего состояния. Ощущения характеризуются больными как сухость, першение и ощущение комка в горле, что вызывает желание откашляться или «прочистить горло». Кашельобычно упорный, сухой и легко отличимый от кашля, сопровождающего течение трахеобронхита. Дискомфорт в горле часто связан с вынужденной необходимостью постоянно проглатывать находящуюся на задней стенке глотки слизь, что делает больных раздражительными, мешает их обычным занятиям и нарушает сон.
При атрофическом фарингите слизистая оболочка глотки выглядит истонченной, сухой, нередко покрыта засохшей слизью. На блестящей поверхности слизистой оболочки могут быть видны инъецированные сосуды. При гипертрофической форме фарингоскопия выявляет очаги гиперплазированной лимфоидной ткани, беспорядочно разбросанные на задней стенке глотки или увеличенные тубофарингеальные валики, расположенные за задними небными дужками. В момент обострения указанные изменения сопровождаются гиперемией и отеком слизистой оболочки, однако обычно скудность объективных находок не соответствует выраженности симптомов, беспокоящих больных.
Хронический фарингит часто является не самостоятельным заболеванием, а проявлением патологии всего желудочно–кишечного тракта: хронического атрофического гастрита,холецистита, панкреатита. Попадание кислого желудочного содержимого в глотку во время сна при гастроэзофагеальной рефлюксной болезни и грыжах пищеводного отверстия диафрагмы нередко является скрытой причиной развития хронического катарального фарингита, причем в этом случае без устранения основной причины заболевания любые методы местного лечения дают недостаточный и непродолжительный эффект. Курение и тонзиллэктомия приводят к развитию атрофических изменений в слизистой оболочке глотки.
Фарингит часто развивается при постоянно затрудненном носовом дыхании. Он может быть вызван не только переходом на дыхание через рот, но и злоупотреблением сосудосуживающими каплями, которые стекают из полости носа в глотку и оказывают там ненужный анемизирующий эффект. Симптомы фарингита могут присутствовать при так называемом постназальном синдроме (англоязычный термин – «postnasal drip»). В этом случае дискомфорт в горле связан со стеканием патологического секрета из полости носа или околоносовых пазух по задней стенке глотки. Помимо постоянного покашливания данное состояние может вызывать у детей появление свистящих хрипов, что требует дифференциальной диагностики с бронхиальной астмой.
Рис. 1 — Острый фарингит
Рис. 2 — Хронический катаральный фарингит
Рис. 3 — Хронический атрофический фарингит
Рис. 4 — Хронический гипертрофический фарингит
Рис. 5 — Хронический гранулезный фарингит
Рис. 6 — Хронический боковой фарингит
Основные факторы, способствующие развитию хронического фарингита:
— конституциональные особенности строения слизистой оболочки глотки и всего желудочно–кишечного тракта;
— длительное воздействие экзогенных факторов (пыль, горячий сухой или задымленный воздух, химические вещества);
— затрудненное носовое дыхание (дыхание через рот, злоупотребление деконгестантами);
— курение и злоупотребление алкоголем;
— аллергия;
— эндокринные расстройства (менопауза, гипотиреоидизм и др.);
— авитаминоз А;
— сахарный диабет, сердечная, легочная и почечная недостаточность.
При упорных, не поддающихся обычной терапии болях в горле требуется проведение дифференциальной диагностики с рядом синдромов, развивающихся при некоторых системных заболеваниях и болезнях нервной системы. Синдром Plummer–Vinson возникает у женщин в возрасте от 40 до 70 лет на фоне железодефицитной анемии. Синдром Шегрена – аутоиммунное заболевание, сопровождающееся, помимо выраженной сухости слизистой оболочки желудочно–кишечного тракта, диффузным увеличением слюнных желез. Для синдрома Eagle (стилалгии) характерны сильные постоянные, часто односторонние боли в горле, вызванные удлинением шиловидного отростка, который расположен на нижней поверхности височной кости и может прощупываться над верхним полюсом небной миндалины. Целый ряд невралгий (языкоглоточного или блуждающего нерва) также может быть причиной болей в горле, особенно у пожилых людей.
Для диагностики фарингита используют следующие методы:
— визуальный осмотр пациента;
— взятие мазка из глотки для выяснения причины фарингита (вирусологическое или бактериологическое исследования).
Лечение фарингита предусматривает, в первую очередь, устранение фактора,
спровоцировавшего
заболевание. В случае бактериального фарингита это достигается при помощи антибиотиков, а в случае фарингита вызванного длительным вдыханием дыма или раздражающих веществ, сменой работы или использованием методов личной защиты.
Важно. Для лечения всех случаев фарингита требуется прекращение курения.
Любое медикаментозное лечение при фарингите должно проводиться под контролем лечащего врача.
При остром и обострении хронического фарингита, не сопровождающихся выраженными расстройствами общего состояния, бывает достаточно симптоматического лечения, включающего щадящую диету, горячие ножные ванны, согревающие компрессы на переднюю поверхность шеи, молоко с медом, паровые ингаляции и полоскание горла. Курение следует прекратить. Неосложненный фарингит обычно не требует системного назначения антибиотиков. В этой ситуации становится обоснованным проведение не системной, а местной антимикробной терапии, которая может быть назначена и в виде монотерапии. Однако опрос, проведенный в Бельгии, показал, что в целом при ОРВИ и фарингите к назначению антибиотиков прибегает 36% врачей.
В состав антибактериальных препаратов для лечения фарингита обычно входит одно или несколько антисептических средств (хлоргексидин, гексетидин, бензидамин, амбазон, тимол и его производные, спирты, препараты йода и др.), эфирные масла, местные анестетики (лидокаин, тетракаин, ментол), реже – антибиотики (фюзафюнжин, фрамицетин) или сульфаниламиды, дезодорирующие средства. Препараты также могут содержать лизаты бактерий (Имудон), природные антисептики (экстракты растений, продукты пчеловодства), синтезированные факторы неспецифической защиты слизистых оболочек, обладающие еще и противовирусным действием (лизоцим, интерферон), витамины (аскорбиновая кислота).
Антимикробные препараты могут назначаться в виде полосканий, инсуфляций, ингаляций, а также таблеток и леденцов для рассасывания. Главными требованиями к наносимым на слизистую оболочку препаратам являются:
— широкий спектр антимикробного действия, желательно включающий противовирусную и противомикробную активность;
— отсутствие токсического эффекта и низкая скорость абсорбции со слизистых оболочек;
— отсутствие раздражающего действия на слизистую.
Большинство препаратов (гексализ, дрилл, септолете, фарингосепт, нео–ангин, стрепсилс и др.) выпускается в виде таблеток, леденцов или пастилок для рассасывания. Эта форма лекарственных средств имеет сравнительно низкую активность, и их назначение ограничено легкими формами заболевания. Кроме того, врачу следует помнить о токсичности хлоргексидина, входящего в состав многих препаратов (антиангин, дрилл, себидин, элюдрил) и не допускать их неограниченного бесконтрольного приема пациентами (особенно детьми).
Назначение ряда лекарств ограничивает их высокая аллергенность и раздражающее действие. Сюда относятся препараты, содержащие производные йода (йодинол, йокс, вокадин, повидон–йод), прополис (пропосол), сульфаниламиды (бикарминт, ингалипт). Препараты, содержащие растительные антисептики и эфирные масла, эффективны и безвредны, но их назначение противопоказано у пациентов, страдающих аллергией к пыльце растений, а количество лиц с этим заболеванием в некоторых географических зонах составляет до 20% в популяции.
Ингаляционный антибиотик «Фюзафюнжин» (Биопарокс) – препарат, сочетающий в себе антибактериальные свойства с противовоспалительными и выпускаемый в форме дозированного аэрозоля, используется в лечении инфекций дыхательных путей более 20 лет. Благодаря очень малому размеру аэрозольных частиц фюзафюнжин способен проникать в самые труднодоступные отделы респираторного тракта и оказывать там свой лечебный эффект. Высокая антимикробная эффективность фюзафюнжина при остром фарингите, ларингите и трахеобронхите подтверждена большим количеством наблюдений. Спектр антимикробной активности фюзафюнжина адаптирован к микроорганизмам, чаще всего являющимся возбудителями инфекций верхних дыхательных путей, он активен и при микоплазменной инфекции. Уникальным качеством этого препарата является стабильность спектра действия: за время его применения не отмечено появления новых резистентных к нему штаммов бактерий. Помимо антибактериальных свойств, фюзафюнжин обладает собственным противовоспалительным действием, которое было продемонстрировано в экспериментальных исследованиях. Он усиливает фагоцитоз макрофагов и ингибирует образование медиаторов воспаления. Этим объясняется эффективность препарата при вирусных фарингитах, хотя непосредственного ингибирующего влияния на вирусы препарат не имеет. При назначении фюзафюнжина отмечено более гладкое течение после тонзиллэктомии.
«Имудон» принципиально отличается от всех препаратов, применяющихся для местного лечения фарингита. Он представляет собой поливалентный антигенный комплекс, в состав которого входят лизаты 10 бактерий, а также двух возбудителей грибковых инфекций (Candida albicans и Fusiformis fusiformis), чаще всего вызывающих воспалительные процессы в полости рта и в глотке. Имудон активирует фагоцитоз, способствует увеличению количества иммунокомпетентных клеток, повышает содержание лизоцима и секреторного IgA в слюне. Получены данные, свидетельствующие о том, что назначение имудона при остром, а также катаральной, гипертрофической и субатрофической формах хронического фарингита более эффективно, чем традиционные методы лечения, такие как ингаляции щелочных и антибактериальных препаратов, прижигание гранул раствором нитрата серебра и применение других противовоспалительных и анальгезирующих препаратов. При необходимости имудон хорошо сочетается с местными или системными антибиотиками, способствуя сокращению сроков выздоровления и поддержанию местной иммунной защиты, что особенно важно при антибиотикотерапии. Имудон выпускается в форме таблеток для рассасывания.
Гексетидин (Гексорал) выпускается как в виде раствора для полоскания, так и аэрозоля. В отличие от хлоргексидина препарат малотоксичен. Он активен в отношении большинства бактерий – возбудителей фарингита и тонзиллита, а также грибков. Помимо антимикробного, гексетидин обладает кровоостанавливающим и анальгезирующим действием, что обосновывает его использование не только после тонзиллэктомии и вскрытия паратонзиллярного абсцесса, но и после обширных операций в глотке (например, операций при синдроме обструктивного апноэ сна и др.). Сочетание упомянутых выше эффектов с дезодорирующим действием препарата выгодно у больных с опухолями верхних дыхательных путей, в частности, получающих лучевую терапию.
Антисептик для слизистых оболочек «Октенисепт» обладает, пожалуй, наиболее широким спектром антимикробного действия, охватывающим грамположительные и грамотрицательные бактерии, хламидии, микоплазмы, грибки, простейшие, а также вирусы простого герпеса, гепатита В и ВИЧ. Действие препарата начинается уже через минуту и длится в течение часа. Октенисепт не оказывает токсического действия и не всасывается через неповрежденную слизистую оболочку. Используется раствор октенисепта, распыляя данный раствор на слизистые оболочки при помощи инсуфлятора. Безусловно, главным недостатком данного препарата является то, что он не выпускается в формах, удобных для самостоятельного применения, и его использование в основном ограничено пока практикой специализированных отделений.
Местные антибактериальные средства могут широко применяться в лечении фарингита. Выбор оптимального препарата определяется спектром его антимикробной активности, отсутствием аллергенности и токсического эффекта. Разумеется, самые эффективные местные препараты не заменят полностью потребности в системном введении антибиотиков при ангине и фарингитах, вызванных бета-гемолитическим стрептококком. С другой стороны, в связи с небактериальной этиологией многих форм фарингита, появлением все большего числа резистентных штаммов бактерий, а также нежелательными эффектами общей антибиотикотерапии местное назначение препаратов с широким спектром антимикробной активности во многих случаях является методом выбора.
Любое заболевание при беременности – неприятное и приносит будущей маме массу неудобств. В первую очередь, это связано с тем, что во время вынашивания ребенка большинство эффективных методов лечения не доступны, поскольку могут негативно сказаться на развитии плода. Актуально это и для лечения достаточно безобидного заболевания под названием «фарингит».
Проводя лечения фарингита, необходимо соблюдать несколько правил. Основные среди них: обеспечение больному горлу покоя (чтобы не напрягать голосовой аппарат, постарайтесь не разговаривать, а, в случае необходимости, делать это редко и шепотом), периодическое проведение полоскания горла, прием необходимых препаратов. Очень полезно в этом случае теплое обильное питье. Заметьте: не холодное и, ни в коем случае, не горячее. Для питья лучше использовать щелочные (молоко, минеральная вода без газа), а также витаминосодержащие, напитки (клюквенный морс, чай с лимоном). Из рациона следует исключить острые, соленые, копченые блюда.
Для полоскания горла подойдут настои и отвары лекарственных трав: ромашка, календула, подорожник, шалфей. Можно купить готовые настойки, которые нужно разводить с водой. Это может быть Ротокан, Ромазулан и другие. Кроме этого, для полоскания используют раствор Фурацилина. Неплохо справляются с задачей аэрозоли и спреи, например, Гексорал.
Сегодня фармацевтический рынок предлагает огромный выбор разнообразных леденцов, помогающих при фарингите. К ним относятся Себидин, Стрепсилс, Фарингосепт. Женщинам, ожидающим ребенка, противопоказаны Фалиминт, Септолете, Стрепсилс-плюс. Правда, следует отметить, что пастилки и леденцы эффективны только при легких формах заболевания.
Как правило, температура при фарингите незначительная и редко когда превышает 38°C. Это стало причиной, что температуру стараются не сбивать. В очень редких случаях, учитывая состояние беременной женщины, с целью понижения температуры, используют Эффералган, Калпол или другой препарат на основе Парацетамола.
Важно. Лечение фарингита при беременности, хоть и несложное, но требует контроля врача.
Лечение острого фарингита проводится под наблюдением лечащего врача. Применение
лекарственных
растений при заболеваниях глотки в народной медицине связано с противовоспалительными, мягчительными, обезболивающими свойствами трав.
При лечении острого фарингита, наряду с химиотерапевтическими препаратами, широко применяют различные лекарственные растения, оказывающие противовоспалительное и обезболивающее действие (обычно в виде полосканий и ингаляций). Полоскания глотки проводят 3-4 раза в день теплыми настоями, приготовленными из расчета 10 г на 200 мл воды.
— Самый простой, но, не смотря на это, эффективный способ лечения данного заболевания – это морская вода. Процедуры при помощи неё можно проводить разные. Ею можно просто полоскать горло минимум 2 раза в день или же делать промывания. Для этого носом набираете морскую воду и выплёвываете её через рот. Количество процедур не ограничено. Их можно также проводить и для профилактики. А солнце и морской воздух – это дополнительные факторы, влияющие на скорейшее выздоровление.
— Травяные ванны очень хороши при фарингите. В воду для купания добавить 4 капли масла эвкалипта или тимьяна. А так же можно использовать крепкий настой 2 ст. ложки сухого тимьяна в 1 литре горячей воды в течении 30 минут. Настой процедить и вылить в воду.
— При любых воспалениях в горле попробуйте пожевать 2-3 бутончика гвоздики (пряность). Делать так через каждые 3-4 часа до улучшения состояния.
— Сосите леденцы. Если боль в горле вызвана вирусной инфекцией, антибиотики не помогут. Но медикаментозные леденцы, содержащие растительные антисептики могут принести некоторую пользу. Эти вещества помогают очистить поверхностность слизистой оболочки от инфекции, в то время как организм получает возможность укрепить свою сопротивляемость.
А если в состав леденцов входят анестетики или ментол, то они ко всему еще оказывают и умеренно обезболивающее действие, вызывая онемение чувствительных нервных окончаний. В результате горло не так саднит. Но учтите, что леденцы выпускают в различных дозировках, поэтому чтобы не превысить норму, придерживайтесь инструкции по применению. Кстати, продолжительность действия аэрозолей на раздраженные ткани относительно короткая. Действие леденцов длится дольше.
— Полощите горло. Если во время глотания вы испытываете боль, значит, больной участок расположен достаточно высоко в горле, чтобы с помощью полоскания промыть и успокоить его. Поэтому чаще полощите горло одним из приведенных ниже растворов, но знайте, что если у вас охриплость или кашель, то больной участок находится ниже и процедура будет неэффективной.
— Соленая вода. Размешайте 1 ч. л. столовой соли в 0,5 л теплой или комнатной температуры воды. Это соответствует физиологическому количеству соли в организме (0,9 процентный раствор), поэтому оно не будет раздражающим. Полощите каждый час или около того, но не глотайте жидкость.
— Увлажняйте воздух в комнате. Иногда боль в горле при пробуждении вызвана тем, что вы спите с открытым ртом. Обычно воздух, попадающий в горло и легкие, увлажняется в носу. Но при дыхании через рот этот этап пропускается, оставляя горло высохшим и раздраженным. Отоларингологи в связи с этим рекомендуют приобрести увлажнитель воздуха для спальни.
— Приподнимите изголовье кровати. Одной из причин боли в горле по утрам, помимо сна с открытым ртом, является заброс желудочных кислот в горло в течение ночи. Эти вещества чрезвычайно раздражают чувствительные ткани горла. Избегайте этой проблемы, подняв изголовье своей кровати так, чтобы головной конец был на 10-15 см выше ножного. Но не стоит просто подкладывать подушку под голову: согнувшись, вы увеличите давление на пищевод, и от этого будет еще хуже. Кстати, в целях профилактики
– Не ешьте и не пейте в течение часа или двух перед сном.
— Пейте больше жидкости. Это способствует увлажнению пересохших тканей горла. Но есть несколько напитков, которых желательно избегать. Густые обволакивающие горло молочные напитки могут вызвать образование слизи, в связи с этим кашель усилится. Апельсиновый сок может еще больше раздражить и так уже воспаленное горло. Напитки, содержащие кофеин, обладают мочегонным действием, способствуя тем самым дополнительной сухости тканей.
— Закутайте горло. Теплые компрессы из ромашки на горло устраняют недомогание. Чтобы сделать компресс, добавьте 1 столовую ложку высушенных цветков ромашки к 1-2 чашкам кипящей воды. Дайте постоять 5 минут и профильтруйте. Обмакните в этот настой чистую салфетку или полотенце, отожмите и оберните шею. Держите, пока салфетка не остынет. Если необходимо, повторите с более теплой жидкостью.
— Ешьте чеснок. Чеснок – один из самых лучших естественных антибиотиков и антисептиков. Но если он в чистом виде вызывает у вас неприязнь, попробуйте такое средство. Смешайте 1 столовую ложку тертого хрена, 1 чайную ложку меда и 1 чайную ложку тертых зубчиков чеснока в стакане с теплой водой. Пейте эту смесь медленно, продолжая помешивать, так как хрен стремится выпасть в осадок. Смесь также можно использовать для полоскания.
— Для ингаляций при остром фарингите рекомендуется 4-6 процедур при длительности 1 ингаляции 5 мин. С этой целью применяют также отвар шишек и хвои сосны (20 г на 200 мл).
— Листья мать-и-мачехи – 5 г, листья мяты перечной – 1 г, трава череды – 3 г. Сбор залить 200 мл кипятка, настаивать 1 ч, процедить; по 50-100 мл на одну ингаляцию.
— Отвар коры калины 10%-ный – 20 мл, настой цветков ромашки 5%-ный – 200 мл, настой травы тысячелистника 5%-ный – 10 мл. Смешать. По 50 мл смеси на 1 ингаляцию, длительность 5-7 мин, курс лечения – 3-4 процедуры.
— Обезболивающий эффект при остром фарингите оказывают ингаляции и полоскания настоями мелиссы лекарственной и мяты перечной (15 г на 200 мл).
Лечение хронического фарингита должно проводиться под наблюдением лечащего врача. Кроме того, в качестве дополнительных и эффективных средств, для лечения хронического фарингита могут выступать проверенные народные средства.
— Смешать одну часть 10%-ного спиртового экстракта прополиса с 2 частями глицерина или персикового масла. Использовать для смазывания задней стенки глотки при хроническом фарингите.
— Отвар корня аира болотного – 10 г на 200 мл, настой ромашки – 15 г на 200 мл. Отвар и настой смешать. Использовать по 50-100 мл на одну процедуру.
— Настой цветков лаванды – 10 г на 200 мл, настой листьев мяты перечной – 10 г на 200 мл, отвар коры дуба – 20 г на 200 мл. Отвар и настой смешать, использовать для ингаляций по 50-100 мл на одну процедуру.
— Настой листьев мяты перечной – 10 г на 200 мл, настой травы тысячелистника – 10 г на 200 мл, отвар коры калины – 15 г на 200 мл. Смешать по 50-100 мл смеси для ингаляции.
— Настой листьев эвкалипта 5%-ный – 10 мл, водный раствор цветочного меда 5%-ный – 50 мл. Смешать. По 15-20 мл на одну ингаляцию длительностью 5 мин, курс лечения – 10 процедур.
— Взять поровну цветы календулы, ромашки лекарственной, листья подорожника и шалфея. На стакан кипятка взять 15 г сбора, кипятить 3 минуты, затем настаивать в течение часа. Теплой настойкой полоскать горло 5-6 раз в день.
— Цветки липы – 5 г, цветки календулы – 5 г, листья шалфея – 10 г. 1 ст.л. сбора залить 200 мл кипятка, настоять 1 ч, использовать 20-30 мл настоя на 1 ингаляцию.
— 20 г шишек сосны или ели залить 250 мл кипящей воды. Использовать для ингаляций при остром фарингите.
— Взять 5 г листьев мать-и-мачехи, 1 г листьев мяты перечной,3 г травы череды. Сбор залить стаканом кипятка, настаивать 1 ч, затем процедить. Делать ингаляции 4-5 раз в день по 5 минут при остром фарингите. На одну ингаляцию использовать по 50-100 мл отвара.
— На терке натереть корень имбиря, залить кипятком. Настоять 20 мин. Пить как чай, можно добавить мед и лимон.
— Тысячелистник – 5 г, мята – 10 г, лепестки шиповника или розы – 10 г. 10 г сбора залить 200 мл холодной воды, довести о кипения. Настаивать 1,5-2 ч. Принимать в виде горячего чая с медом до 200 мл перед сном.
— Мелисса – 10 г, череда – 3 г, подорожник – 2 г. 10 г сбора залить 200 мл холодной воды, настаивать 30-40 мин, затем кипятить 5-7 мин, еще раз настаивать в течение 1 ч. Принимать отвар горячим по 20 мл перед сном.
— Лимонник китайский (побеги) – 10 г, череда – 5 г, мята – 5 г. 10 г сбора залить 200 мл холодной воды, кипятить 2-3 мин, настаивать 1,5-2 ч. Принимать с медом в теплом виде (39-40 С) по 50 мл 2 раза в день после еды.
— Ромашковый чай. Замочите 1 ч. л. сухой ромашки в 1 чашке горячей воды, процедите. Дайте остыть до теплого состояния и полощите, когда необходимо.
— Смешать по 5 г листьев черной смородины, цветов ромашки и шалфея. Залить стаканом воды, кипятить 5 минут. Настоять в течение часа, процедить и добавить 3-5 капель пихтового масла. Теплый отвар выпить перед сном.
Еще несколько рецептов лечения фарингита народными средствами
— Попробуйте при фарингите жевать прополис высокого качества: он должен вызывать во рту жжение и небольшое онемение языка. Жуйте его после еды.
— Возьмите для приготовления: лист эвкалипта, 1 ст. ложка без горки, лист шалфея 1 ст. ложка с горкой, цветки ромашки 1 ст. ложка без горки, трава мяты 1 ст. ложка без горки, почки сосны 1 ст. ложка с горкой, корень девясила 2 ст. ложки, трава тимьяна 1 ст. ложка. Приготовление и применение: 2 ст. ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Возьмите почки березы, цветки лабазника, цветки ромашки, почки сосны, трава медуницы, трава чистотела — поровну. Приготовление и применение: 2 ст ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Попробуйте применять траву зверобоя 2 ст. ложки, лист шалфея 1 ст. ложка, лист душицы 2 ст. ложки, трава чистотела 1 ст. ложка, шишки хмеля 1 ст. ложка. Приготовление и применение: 2 ст. ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Возьмите траву душицы, трава зверобоя, трава крапивы, лист мать-и-мачехи, цветки ромашки, трава тысячелистника, трава фиалки, корень солодки — поровну. Приготовление и применение: 2 ст ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Возьмите почки березы, цветки клевера, лист подорожника, плоды шиповника, травагерани, плоды боярышника, трава череды — поровну. Приготовление и применение: 2 ст. ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Возьмите цветы календулы, цветы лабазника, цветки пижмы, трава чабреца, почки осины, трава цикория — поровну. Приготовление и применение: 2 ст. ложки сбора залить 0,5 л кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Возьмите лист малины, трава мяты, трава полыни, почки сосны, лист эвкалипта, трава пастушьей сумки, корень дягиля, побеги багульника — поровну. Приготовление и применение: 2 ст. ложки сбора залить 0,5 л. кипятка, настаивать ночь в термосе. Процедить. Принимать по 1/3-¼ стакана 3-4 раза в день, кроме того, полоскать горло 2-3 раза в день.
— Закаливание организма. Исключение вредных факторов (курение, употребление алкоголя), восстановление нарушенного носового дыхания, повышение защитных сил организма (применение препаратов-иммунокорректоров, ИРС-19).
— Увлажняйте воздух в комнате. Иногда боль в горле при пробуждении вызвана тем, что вы спите с открытым ртом. Обычно воздух, попадающий в горло и легкие, увлажняется в носу. Но при дыхании через рот этот этап пропускается, оставляя горло высохшим и раздраженным. Отоларингологи в связи с этим рекомендуют приобрести увлажнитель для спальни.
— Приподнимите изголовье кровати. Одной из причин боли в горле по утрам, помимо сна с открытым ртом, является заброс желудочных кислот в горло в течение ночи. Эти вещества чрезвычайно раздражают чувствительные ткани горла. Избегайте этой проблемы, подняв изголовье своей кровати так, чтобы головной конец был на 10-15 см выше ножного. Но не стоит просто подкладывать подушку под голову: согнувшись, вы увеличите давление на пищевод, и от этого будет еще хуже. Кстати, в целях профилактики
– Не ешьте и не пейте в течение часа или двух перед сном.
— Чаще меняйте зубную щетку. Неожиданно, но ваша зубная щетка может поддерживать или даже быть причиной вашего больного горла, считают медики. Оказывается, бактерии накапливаются на щетине, и при любом повреждении десен во время чистки они попадают в организм.
Поэтому, как только вы начинаете чувствовать, что заболеваете, смените свою зубную щетку на новую. Часто этого достаточно, чтобы остановить болезнь в начальной стадии. Также обновите щетку, когда почувствуете себя лучше. Это предохранит вас от повторного воспаления.
С профилактической точки зрения рекомендуется менять зубную щетку каждый месяц, а также не хранить ее во влажной атмосфере ванной комнаты, способствующей скоплению бактерий. Если вы считаете, что покупать так много щеток дорого, посчитайте стоимость только одного визита в кабинет врача. В любом случае оставаться здоровым в течение долгого времени того стоит.
источник