Как контролировать бронхиальную астму?
Представить классификацию БА по уровню контроля, в соответствии с «Глобальной стратегией лечения и профилактики бронхиальной астмы» (GINА, пересмотр 2007 г.).
Контроль над бронхиальной астмой означает устранение проявлений заболевания.
Выделяют критерии контролируемой, частично контролируемой и неконтролируемой бронхиальной астмы.
Необходимо стремиться к тому, чтобы на фоне лечения был полный контроль над астмой, что соответствует критериям контролируемой астмы.
Контролируемая бронхиальная астма – это отсутствие каких-либо ограничений физической активности, ночных пробуждений и, в идеале, дневных симптомов астмы.
Не чаще чем два раза в неделю могут наблюдаться кратковременные эпизоды астмы днем, для купирования которых может требоваться применение ингаляторов, содержащих бронхорасширяющие вещества.
При наличии критериев контролируемой астмы проводимое лечение считается достаточным и его следует продолжить.
При частично контролируемой бронхиальной астме лечение недостаточно эффективно, так как наблюдаются отдельные симптомы астмы, либо ночные, либо дневные (более двух эпизодов в неделю), возможно, с ограничением повседневной активности, может быть снижена пиковая скорость выдоха.
В этой ситуации необходимо выяснить причины и длительность появления симптомов астмы и рассмотреть возможность увеличения объема терапии для достижения лучшего контроля.
При неконтролируемой бронхиальной астме симптомы (кашель, свистящие хрипы, одышка, приступы удушья) обычно наблюдаются у пациента и в дневные, и в ночные часы, зачастую ограничивают повседневную активность, требуют более частого использования ингаляторов, содержащих бронхорасширяющие средства, и сопровождаются снижением показателей пикфлоуметрии.
Если такое ухудшение сохраняется хотя бы неделю, то состояние пациента расценивают как обострение бронхиальной астмы.
Поэтому, при первом появлении признаков неконтролируемой астмы необходимо увеличить дозы, кратность применения и/или количество используемых препаратов, для того чтобы предупредить развитие обострения.
Для оценки контроля над клиническими проявлениями БА используется Тест по контролю над астмой, он подходит для использования взрослыми и детьми старше 12 лет с целью самооценки и может заполняться пациентами перед визитом к лечащему врачу или во время визита.
Этот простой вопросник позволяет улучшить оценку контроля над заболеванием, так как его результаты представляют собой объективные показатели (баллы) и обеспечивает улучшение взаимопонимания между пациентом и врачом.
План самоведения при бронхиальной астме.
Необходимо обучить слушателей принципам составления плана самоведения на основании значений пиковой скорости выдоха и клинических проявлений БА.
План самоведения больных бронхиальной астмой даёт возможность пациенту самостоятельно изменять лечение, в заранее определенных пределах, в зависимости от самочувствия и данных пикфлоуметрии.
Необходимо объяснить пациенту, что четкое соблюдение рекомендаций, обозначенных в плане, может предотвратить обострение заболевания.
Дневник самоконтроля должен содержать следующую информацию:
– перечисление индивидуальных факторов риска обострения астмы, которых больному необходимо избегать;
– индивидуальную ежедневную дозу профилактических препаратов длительного действия;
– инструкцию, как распознать признаки ухудшения состояния, включая симптомы и, если возможно, пиковую скорость выдоха;
– инструкцию, как лечить обострение астмы самостоятельно и когда вызывать скорую медицинскую помощь.
Уровни контроля над астмой
Контролируемая бронхиальная астма (все нижеперечисленное)
Частично контролируемая бронхиальная астма (любое проявление в течение недели)
Неконтролируемая бронхиальная астма
пробуждения
Характеристика Контролируемая Частично Неконтролируемая
Дневные симптомы Нет (дважды контролируемая Более чем дважды в
или менее в неделю неделю
Ночные симптомы Нет Любые
Необходимость в Нет(дважды Более чем Наличие трех или
препарате, снимаю- или менее дважды более признаков
щем симптомы неделю неделю ЧКА в какую-либо
Ограничение Нет(дважды Любые неделю
Функция легких Нормальная ПОСМОТРЕТЬ ЕЩЕ:
Вопрос 1. Как часто на протяжнии последних 4-х недель не позволяла Вам выполнять обычный объем работы в учебном заведении, на работе или дома?
Вопрос 2. Как часто на протяжении последних 4-х недель Вы замечали у себя затруднительное дыхание?
1) чаще, чем 1 раз на день (1 балл);
3) от 3 до 6 раз в неделю (3 балла);
4) 1 или 2 раза в неделю (4 балла);
Как часто на протяжении последних 4 -х недель Вы просыпались ночью или раньше, чем всегда.
Попричине симптомов астмы (свистящее дыхание, затрудненное дыхание, ощющение боли или стиснения в груди)?
1) 4 ночи в неделю и чаще (1 балл);
2) 3-4 ночи в неделю (2 балла);
Как часто на протяжении последних 4-х недель Вы пользовались быстродействующим ингалятором (например, Вентолин, Беротек, Беродуал, Атровент, Сальбутамол, Саламол, Астмопент) или небулайзером (аэрозольным аппаратом) с лекарствами (например, Беротек, Беродуал, Вентолин Небулы)?
1) 3 раза на день и чаще (1 балл);
2) 1 или 2 раза на день (2 балла);
3) 2 или 3 раза в неделю (3 балла);
4) 1 1 раз в неделю или меньше (4 балла);
5) ни одного раза (5 баллов).
Какую оценку Вы бы дали состоянию контроля астмы на протяжении последних 4-х недель?
1) совсем не удавалось контролировать (1 балл);
2) плохо удавалось контролировать (2 балла);
3) в некоторой степени удавалось контролировать (3 балла);
4) хорошо удавалось контролировать (4 балла);
5) полностью удавалось контролировать (5 баллов).
Результатом теста является сумма в баллах, она же используется для формулировки рекомендаций:
— 25 баллов – полный контроль;
— 20-24 балла — астма контролируется хорошо, но не полностью.
Врач может помочь больному добиться полного контроля;
— 19 баллов и меньше – неконтролируемая астма. Возможно, следует изменить терапию для достижения оптимального контроля;
— 14 баллов и меньше – астма у пациента серьезно вышла из-под контроля.
В этом случае пациента следует направить к специалисту.
Date: 2015-11-14; view: 34; Нарушение авторских прав
источник
Выделяют контролируемую, частично контролируемую и неконтролируемую бронхиальную астму. Среди наиболее распространенных заболеваний хронического характера, присущих людям, бронхиальная астма занимает одну из ведущих позиций. Одной из сложнейших ее форм является неконтролируемая бронхиальная астма.
Бронхиальная астма (БА) представляет собой воспалительное заболевание, развивающееся в дыхательных путях. Оно отличается участием в воспалительном процессе разнообразных клеточных элементов и хронической природой. Это заболевание может проявиться у представителей любой национальности и пола, в любом возрасте. Согласно статистическим данным, этой болезнью страдает около 300 миллионов людей на планете.
Что же обозначает определение «неконтролируемая бронхиальная астма»? Это такое течение болезни, при котором отсутствует контроль над его симптоматикой. Еще не так давно специалисты использовали критерии оптимального контроля над этим заболеванием. Однако на практике они оказывались слишком расплывчатыми, тем самым не позволяя доподлинно определить степень контроля и своевременно перейти на следующую ступень с подходящим объемом терапии.

- не наблюдается обострений;
- определение минимального числа эпизодов бронхообструкции в течение дня;
- ночные симптомы полностью отсутствуют;
- больному требуется лишь одна ингаляция за сутки b2-агонистов короткого действия;
- значение ПСВ в среднем за сутки выше 80%;
- при терапии не наблюдается побочных эффектов;
- в течение суток показатель лабильности бронхов не превышает 20%.
На сегодня создана и активно применяется трехуровневая система определения контроля симптомов бронхиальной астмы. При этом указанный перечень относится ко второму уровню контролируемости.
Бронхиальная астма часто переходит в тяжелые формы. Это приводит к тому, что человек становится инвалидом, а при дальнейшем неоказании адекватной медицинской помощи — к ХОБ. Эта необратимая стадия проявляется в форме хронической инструктивной болезни легких. Лечение неконтролируемой бронхиальной астмы проводится гораздо дольше и с малой эффективностью. Это не только влияет на пациента, но и вызывает большие затраты времени и усилий врача.

В большинстве случаев пациенты подвергаются неадекватной терапии бронхиальной астмы, вследствие чего наблюдается отсутствие контроля. Впрочем, ряд типов неконтролируемой бронхиальной астмы получили отдельные названия из-за особенностей их формирования. Сложная, или как ее еще называют, терапевтически резистентная бронхиальная астма нередко определяется как неконтролируемая. Она не реагирует на оптимальную терапию. Также выделяют ряд разновидностей сложной астмы:
- Хроническая сложная — отличается постоянной бронхообструкцией. Она сильно влияет на качество жизни человека. При ней крайне важна системная терапия с применением кортикостероидов, имеющих неполный эффект. Однако тяжелые обострения наблюдаются нечасто.
- Хрупкая, также ее часто называют нестабильной. Существует в двух вариантах. В первом применяются высокие дозы ингаляционных кортикостероидов и наблюдается высокая вариабельность ПСВ. Вторая форма — интерпретирующая тяжелая бронхиальная астма. Она обладает внезапными острыми приступами, которые развиваются на протяжении 3 часов, при этом не имея объективной причины. Наблюдается практически нормальная функция легких.
- Фатальная форма — это обострение, угрожающее смертью или приводящее к летальному исходу. Его яркими признаками и одновременно обострениями являются пневмоторакс, гиперкапния или респираторный ацидоз. При нем крайне важно скорейшее применение реанимационных мероприятий.
Существует и ряд других форм неконтролируемых БА. Как показывает практика, под неконтролируемый тип этой болезни могут подпадать случаи любой степени тяжести.
Чтобы назначить адекватное лечение, для начала следует в каждом случае тщательно изучить причину, по которой возникло это состояние. Врач должен быть уверен в том, что диагноз «бронхиальная астма» верен. Нередко его сложно отличить от ХОБЛ. В таких случаях очень важно наблюдение за состоянием больного в динамике. Диагностику могут затруднять разнообразные патологии верхних дыхательных путей.
Часто бывает, что из-за недостаточной квалификации специалиста или его невнимательности назначается неадекватная базисная терапия. Это происходит и в случае, когда он недооценивает степень тяжести состояния больного. Иногда и сам пациент является причиной развития этого типа бронхиальной астмы: частично или полностью отказывается от назначенной врачом терапии, не соблюдает режим и т. п.
Причины отсутствия контроля над симптомами заболевания могут скрываться и в индивидуальных особенностях организма пациента: к примеру, наследственная склонность к развитию воспалений или бронхиальная гиперактивность неуправляемого характера. Зачастую применяется комбинированная терапия для лечения рассматриваемого типа БС. При этом выделяют такие ее этапы:
- приведение к ремиссии;
- переход на более щадящий тип терапии;
- произведение комплекса действий для поддержания состояния ремиссии.
На первом этапе важно максимально подавить воспаление, поскольку именно оно выступает ведущим патогенетическим механизмом этого заболевания. Начальная доза препаратов базовой терапии определяется врачом на основании тяжести течения заболевания. Период лечения на этом этапе может достигать полугода. Минимальный срок терапии — месяц.
После прохождения этого этапа начинается уменьшение дозы препаратов до такой, которая будет обеспечивать контроль над симптоматикой болезни и при этом будет минимальной. Коррекция объемов терапии проводится строго индивидуально и продолжается до полугода, но не меньше трех месяцев. В зависимости от успешности второго этапа принимается решение о начале третьего. Назначается комплекс препаратов и мер (в ряде случаев определенный препарат), направленный на сохранение состояния ремиссии.
С учетом широкого спектра действующих препаратов их подбор возможен лишь лечащим врачом исходя из индивидуальных особенностей пациента и течения болезни. Наличие симптоматики, свидетельствующей о развитии заболевания или его обострения, в частности, удушья, — это серьезный повод для срочного обращения к врачу.
Бронхиальная астма — смертельно опасное заболевание, подлежащие обязательному лечению с привлечением специалистов!
При неконтролируемой бронхиальной астме признаки обычно наблюдаются у пациента в дневные и ночные часы, ограничивают повседневную активность, требуют более частого использования ингаляторов. Если такое ухудшение сохраняется хотя бы неделю, состояние пациента расценивают как обострение бронхиальной астмы. При первом появлении признаков неконтролируемой астмы необходимо увеличить дозы, кратность применения или количество используемых препаратов для того, чтобы предупредить развитие обострения.
источник
Бронхиальная астма представляет собой патологическое состояние, контролировать которое возможно только с помощью эффективной программы терапии. Разумеется, индивидуальная тактика ведения больных с астмой и уровень контроля напрямую зависят от стадии заболевания, данных анамнеза жизни в каждом конкретном случае.

Около 20% больных с диагнозом астмы страдают именно неконтролируемой формой.
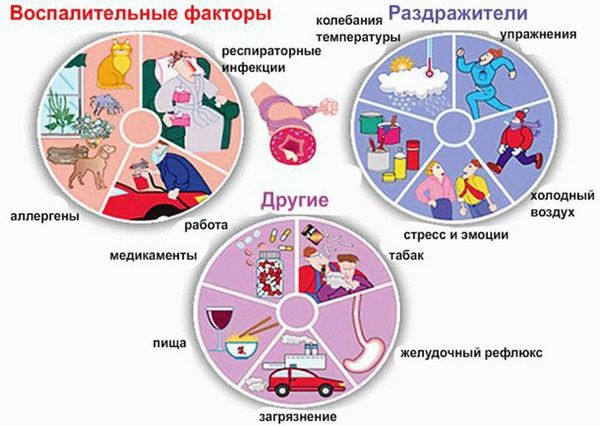
Причины неконтролируемой бронхиальной астмы:
- Инфекции, вызванные вирусами и бактериями (напр. ОРВИ, бронхит);
- Нервное напряжение, стресс;
- Лекарственные препараты;
- Аллергические (воздействие пыли, шерсти, определенной пищи);
- Тяжелые физические упражнения;
- Факторы внешней среды (дым сигарет, разные спреи, парфюмерные средства).
В настоящее время на бронхиальную астму страдает много людей разного возраста. Но чаще подвергаются этому заболеванию дети, и большой процент людей до 35 лет.
Начинается приступ с сухого кашля, в основном поздно вечером или утром, при этом появляются свистящие хрипы в груди.
Когда приступ проходит, выделяется мокрота желтоватого цвета. Также возникает ощущение недостатка воздуха, становится тяжело выдыхать, появляется одышка, удушье, в области груди появляются хрипы со свистом.
Такие симптомы характерны для ночных приступов и утренних, а также во время контакта с разными аллергенами.
Во время бронхиального приступа для облегчения дыхания человек занимает наиболее удобное положение: сидя, упираясь руками в стул. Прекращаются приступы самостоятельно, либо при 
Существует так называемый уровень контроля бронхиальной астмы. Различают:
- контролируемую астму (в этом случае симптоматика не проявляется, и доза принимаемых медикаментов может быть понижена),
- частично контролируемую (некоторое проявление симптомов, при этом дозировка препаратов может увеличиваться до достижения контролируемой астмы),
- неконтролируемую бронхиальную астму (во время данного уровня контроля симптомы болезни ярко выражены, и принимаемые медикаменты постоянно приходится корректировать).
Так, уровень контроля проверяют для улучшения лечения каждого больного индивидуально.
Для получения максимального эффекта в лечении неконтролируемой астмы квалифицированный специалист назначает комплексную терапию, основой которой является ограничение контакта с причинами, вызывающими астматический приступ, подборка средств для купирования воспалительного процесса и снижения частоты приступов.
Противоастматические медикаменты можно разделить на симптоматические и базисные.
Такие препараты купируют приступы, позволяя возобновить нормальное поступление воздуха в легкие.
Перечень самых эффективных средств:
- Глюкокортикостероиды (ГКС), к ним относятся дексаметазон, дипроспан, преднизолон);
- Селективные бета-2–агонисты короткого действия — (сальбутамол, тербутанил);
- Антихолинергические средства — (ипратропиума бромид);
- Бронхолитические средства (теофиллин).
При внезапных приступах препараты этой группы должны всегда находиться в домашней аптечке человека, страдающего от приступов.
Форма выпуска- аэрозоли и ингаляторы. Впрыскивают их в то время, когда больной делает вдох, и спустя пару минут больной чувствует облегчение.
Группа симптоматических препаратов не только купирует приступ, но и имеет негативное влияние на организм, так как содержит токсины. Доза этих медикаментов в сутки не должна превышать порог дозволенной нормы.
Назначение базисной терапии помогает справиться с воспалением в бронхах. Применяют средства данной группы в течение длительного времени. Базисные препараты пьют ежедневно в назначенной дозировке, и отличаются они от системной группы тем, что не могут купировать приступ в короткие сроки.
К самым эффективным относятся:
- нестероидные противовоспалительные средства (убирают воспаление, предупреждают спазматические сокращения бронхов);
- кортикостероиды в форме аэрозоля (помогают снизить воспалительные процессы слизистой);
- бета2-адреномиметики длительного действия (сальметерол);
- антагонисты рецепторов лейкотриенов (снижают спазмы).
Во время назначения терапии при неконтролируемой бронхиальной астме учитывается тяжесть состояния больного, которое может то улучшаться, то ухудшаться. Поэтому с целью снижения интоксикации организма и дозы принимаемых лекарственных средств проводится лечение, которое получило название ступенчатого.
Доза лекарственных средств повышается при постоянных и сильных приступах. Когда понижается частота приступов, дозу лекарств уменьшают.
Эффект от данной методики появляется тогда, когда больной не контактирует с веществами, вызывающими приступы, и принимает препараты, назначенные врачом.
Для улучшения состояния используют вспомогательное лечение без медикаментозных средств. К ним относятся:
- ЛФК;
- Иглоукалывание;
- Закаливание организма;
- Терапия ионизированным воздухом;
- Дыхательная гимнастика.
Такая дополнительная терапия улучшает состояние и соответственно, интенсивность приступов снижается.
Данная вспомогательная немедикаментозная терапия не является базовым методом в лечении неконтролируемой бронхиальной астмы.
Использование дома различных сборов трав (с целью проведения ингаляций) или применение компрессов, проводят только проконсультировавшись с врачом. Важно об этом помнить!
Только комплексная терапия лекарственными средствами и немедикаментозные методики могут гарантировать действенное лечение такого заболевания как бронхиальная астма.
Основные симптомы и лечение аспириновой астмы.
Как влияет на состояние организма дыхательная гимнастика.
Основные методы диагностики бронхиальной астмы.
Какие продукты лучше употреблять при бронхиальной астме.
источник
Неконтролируемая бронхиальная астма — патология, при которой приступы удушья, сильная одышка и свистящий кашель сопровождаются ограничением повседневной активности. Такое состояние обязательно требует грамотного лечения, иначе может наступить летальный исход.
Внимание! При первых проявлениях данной патологии нужно повысить дозу лекарств.
Неконтролируемая экзогенная, эндогенная и смешанная бронхиальная астма развивается по следующим причинам
- неподходящий климат;
- специфическое строение органов дыхания;
- наследственная предрасположенность;
- лишние килограммы;
- нарушения гормонального характера;
- невылеченная инфекционная болезнь;
- слабая иммунная система;
- деятельность, которая связана с влиянием химически активных веществ.
И частично контролируемая, и полностью неконтролируемая БА может обостриться в результате воздействия таких факторов, как продукты питания, пыль, медикаменты, чистящие средства, строительные составы, шерсть и пух домашних животных, сухие корма для питомцев. Важно не допускать с ними контакта.
Внимание! Бронхиальная астма может развиться под воздействием одного либо сразу нескольких факторов. Симптоматика от этого не изменяется.
К основным симптомам БА относятся:
- одышка;
- спазм гладкой мускулатуры бронхов;
- сложное дыхание;
- хрипы и свист при выдыхании воздуха;
- много отделяемой слизи;
- сильные приступы кашля.
Внимание! Нужно своевременно обратиться к доктору. Он назначит необходимые анализы и обследования. По их результатам разрабатывается план лечения.
Очень важен самоконтроль при той или иной бронхиальной астме. Если этого не делать, то могут возникнуть серьёзные осложнения. Систематические обострения способствуют сбою газообмена — состояние, при котором в лёгкие поступает мало воздуха.
БА может привести к формированию вторичных инфекций (гнойный бронхит, пневмония). Также иногда возникают следующие патологические состояния: недостаточность дыхательная, раздувание лёгких, пневмоторакс, астматический статус, ателектаз.
Внимание! У отдельных пациентов неконтролируемая астма приводит к инвалидности. Поэтому крайне важно следить за своим состоянием.
Грамотная базисная терапия позволяет сократить чувствительность к воздействию факторов, которые провоцируют развитие патологии. Также удаётся уменьшить частоту обострений, получить контроль над болезнью, нормализовать дыхательные процессы, предотвратить состояния, которые угрожают жизни, и сократить нужду в препаратах.
Данное лечение предусматривает приём таких медикаментов, как кортикостероиды, бронхолитики, антихолинергические средства, бета-2-адреномиметики короткого и продолжительного действия, глюкокортикостероиды системные. Препараты нужно употреблять на протяжении продолжительного временного интервала. Они приостанавливают процесс развития заболевания, сокращают его проявления и минимизируют риск развития осложнений.
Доза лекарств устанавливается в каждом конкретном случае персонально. Во внимание принимается общее самочувствие больного.
При наступлении приступа нужно успокоиться, снять одежду, которая сдавливает горло и грудную клетку. Необходимо занять положение стоя либо сидя.
Внимание! Если снять приступ самостоятельно не удаётся, нужно вызвать скорую помощь. Малейшее промедление может стоить жизни.
Подходящее лечение позволяет взять под контроль любой тип бронхиальной астмы. Результативность терапии оценивается по таким параметрам.
- Дыхание стабильное, без хрипов и свистов.
- От принимаемых препаратов не возникают побочные явления.
- Симптоматика проявляется вяло.
- Не происходят обострения.
- Не возникает необходимости в употреблении лекарств быстрого действия.
- Можно уменьшать дозу применяемых препаратов.
- Общее состояние улучшается, повышается качество жизни.
В целях уменьшения воздействия неконтролируемой БА на качество жизни пациента нужно соблюдать такие советы:
- отказаться от спиртных напитков;
- не допускать серьёзных физических нагрузок;
- укреплять иммунитет;
- не допускать влияния аллергенов;
- следить за психическим здоровьем;
- не курить и стараться не вдыхать сигаретный дым;
- систематически посещать аллерголога, пульмонолога и иных специалистов.
Внимание! Пациент всегда должен иметь при себе ингалятор. В экстренной ситуации он поможет облегчить состояние и убережёт от возникновения астматического статуса.
Пожалуйста, поделитесь этой статьёй в социальных сетях. Так ещё больше людей узнает о том, что такое неконтролируемая астма и как с ней справляться.
источник
Неконтролируемая бронхиальная астма, которая характеризуется возникновением приступов удушья, свистящим кашлем и сильной одышкой, как правило, сопровождается ограничением повседневной активности пациента и требует обязательного лечения.
В том случае, когда это состояние остается без изменений даже на фоне проводимого лечения, его классифицируют, как обострение бронхиальной астмы. В соответствии с этим диагнозом при первых проявлениях неконтролируемого заболевания необходимо увеличение дозировки лекарственных препаратов для предупреждения астматического приступа.
Бронхиальная астма характеризуется хроническим течением, что требует обязательного контроля развития симптоматики, которая зависит от индивидуальных особенностей организма и тяжести заболевания.
Астма неконтролируемой, средней и тяжелой степени оценивается по выраженности симптоматики в ночное и дневное время. Кроме того, учитывается потребность в бронхолитиках для лечения острого приступа и возможности заболевания повлиять на активность пациента.
В классификации астмы по уровню контроля можно выделить следующие формы:
К определению уровня контроля необходимо отнестись со всей ответственностью, так как многие астматики не в состоянии самостоятельно оценить степень тяжести заболевания, в результате чего переоценивают возможные результаты лечения.
Кроме того, недостаточно контролируемая форма заболевания способна резко изменить уровень жизни, оказывая воздействие на социальный и психологический статус пациента. Наиболее распространенной формой бронхиальной астмы является персистирующая. При неконтролируемом заболевании возможно внезапное появление астматического приступа, увеличивающего риски развития патологических изменений в организме больного.
Клиническое течение любой формы заболевания зависит от количества дневных и ночных приступов, возникающих в течение недели. На основании этого выбирается интенсивность воздействия β2 -адреномиметиков короткого действия.
- К первой ступени относится астма легкой интермиттирующей степени, проявляющаяся одышкой и нечастым спастическим кашлем. Симптомы интермиттирующей астмы могут отмечаться 1 раз в течение 7 дней, а в ночное время не чаще 1 раза в месяц. Симптомы средней степени в промежутках между приступами практически не наблюдаются.
- Ко второй ступени относится персистирующая легкая астма. Симптомы заболевания возникают не чаще 2 раз в месяц. В ночное время приступы появляются очень редко. В период обострений пациент чувствует дискомфорт, связанный с нарушением привычной деятельности. Постепенно отмечается рост реактивности легочной системы.
- К третьей ступени относится персистирующая форма заболевания средней тяжести. При этом наблюдаются практически ежедневные приступы, которые способствуют снижению качества жизни, нарушая сон и затягивая выздоровление. Эта стадия требует ежедневного приема бета-адреномиметиков короткого действия.
- Четвертое место принадлежит тяжелой, неконтролируемой, форме бронхиальной астмы, течение которой осложняется постоянными болями. При этой форме заболевания осложняется постоянными астматическими приступами, которые могут повторяться несколько раз за ночь и требуют дополнительного приема бронхолитиков.
Необходимо отметить, что степень развития тяжести заболевания, опираясь только на симптоматику, можно выяснить только до начала лечебных мероприятий. При получении надлежащей терапии рекомендуется учитывать степень ее интенсивности.
Неконтролируемое течение заболевания предусматривает выбор наиболее эффективных препаратов, к которым относятся и комбинированные средства, например ингаляционный препарат Беродуал. Входящие в его состав Фенотерол и Ипратропия бромид обладают способностью расслабления бронхиальной мускулатуры, обеспечив тем самым максимально быстрое и пролонгированное действие.
Нередко применяются синтезированные симпатомиметики, которые избирательно стимулируют β – адренорецепторы. К ним относятся Новодрин, Эуспиран, Изадрин, Астмопент и т.д. Избирательное свойство позволяет избежать побочных воздействий, которые отмечаются при использовании Адреналина. Эти препараты чаще всего применяются ингаляционно, что позволяет добиться быстрого купирования приступа. Однако при передозировке ингаляций (4-6 раз в течение суток) способен возникнуть воспалительный процесс дыхательных путей и бронхоспазмы.
Острая симптоматика может купироваться при помощи Эуфиллина в таблетированной форме или растворе для внутримышечного и внутривенного введения, в зависимости от состояния пациента. Пероральный прием Эуфиллина(0,15 г) можно совмещать с (0,025 г) Эфедрина гидрохлоридом. Кроме того, независимо от стадии заболевания, рекомендуется прием увлажненного кислорода.
При выборе лечебной тактики необходимо учитывать возможные осложнения. От этого зависит увеличение или снижение потребности в лекарственных препаратах для купирования острого приступа. Увеличение дозировки противоастматических препаратов (более 2 раз в течение 7 дней) указывает на потерю контроля над бронхиальной астмой, что требует пересмотра базисного лечения в дальнейшем.
Состояние пациента, в зависимости от степени тяжести симптоматики, необходимо проводить регулярно. Для контроля над тяжестью состояния следует оценить такие показатели, как показатели диагностических обследований и лабораторных анализов.
Важно проводить мониторинг состояния больного для того, чтобы оценить эффективность проводимого лечения. При необходимости проводится коррекция терапии, предполагающая « ступенчатую» систему назначений. При этом интенсивность медикаментозной терапии зависит от тяжести симптоматики.
Такая система наиболее оптимальна и позволяет достигнуть контроля над бронхиальной астмой при минимальном лекарственном воздействии и длительно его поддерживать. При этом необходимо учитывать индивидуальные особенности организма и тяжесть симптоматики.
Достижение полного контроля над бронхиальной астмой должно характеризоваться не только отсутствием симптомов заболевания и нормализацией легочной функции. В этом состоянии необходимо следить за тем, чтобы в нижних отделах дыхательных путей отсутствовали воспалительные процессы, так как они способны привести к бронхиальной гиперреактивности.
В том случае, когда астма находится под контролем, пациент может вести привычный образ жизни, занимаясь спортом, посещая учебные заведения и занимаясь профессиональной деятельностью. При этом нормализуется сон, и предупреждается развитие новых приступов и обострений.
Профилактические мероприятия по предупреждению развития острого приступа бронхиальной астмы заключается в соблюдении следующих условий:
- Важно избегать прямого контакта с аллергенами, так как наиболее часто заболевание связано с повышенной аллергической чувствительностью организма.
- Рекомендуется в холодное время года защищать дыхательные пути и дышать только через нос. Это позволит избежать переохлаждения и, как результата, воспалительных заболеваний дыхательных путей.
- Необходимо регулярно проводить мониторинг заболевания по степени тяжести. Если оно осложняется присоединением вторичных инфекций, необходимо обратиться к лечащему врачу для дальнейшего лечения.
- Рекомендуется соблюдать гипоаллергенную диету, особенно при наследственной предрасположенности к аллергическим проявлениям.
- Своевременного предупреждение астматического приступа можно добиться с помощью аэрозольного ингалятора, который необходимо всегда иметь с собой.
Важно помнить, что нельзя заниматься самолечением, так как иногда это может привести к тяжелым осложнениям, а в некоторых случаях и к летальному исходу. При первых признаках заболевания следует незамедлительно обратиться к лечащему врачу для получения высококвалифицированной консультации и лечебных рекомендаций.
источник
Бронхиальная астма – наиболее распространенное заболевание среди всех известных хронических болезней. Причем коэффициент смертности вследствие бронхиального недуга из года в год не уменьшается. Ведь качество диагностирования и терапии данного заболевания за последнее десятилетие значительно улучшилось. Поэтому перед современной медициной стоит важная задача. Нужно адекватно оценивать и контролировать симптоматику пациентов, которым оказывается базисная медицинская помощь.
С целью определения уровня эффективности терапии бронхиальной астмы в США и Европе проводились специальные исследования. Результаты показали, что практически у 70% астматиков симптоматика бронхиальной астмы является неконтролируемой. В большей степени это связанно с тем, что медики недооценивают степень тяжести заболевания, а пациенты считают любое лечение удачным.
В конце 90-х годов прошлого века E. Bateman разработал критерии «хорошо контролируемой» бронхиальной астмы. Это дало толчок для новых разработок и стратегий лечения пациентов. Данные критерии помогают сделать течение болезни более бессимптомным и оптимально контролировать ее.
Краткое содержание статьи
Неконтролируемым считается недуг, симптомы которого не могут четко контролироваться. При неконтролируемом течении болезни основные симптомы астмы, такие как: кашель, частая одышка, хрипы со свистом и приступы удушья, проявляются у пациента и днем и ночью.
Среди причин возникновения неконтролируемой бронхиальной астмы можно выделить несколько основных:
- Лечение было не полным или не довелось до конца.
- Больной не выполнял все рекомендации врача и не проходил регулярные осмотры.
- В жизни больного имел место переезд в другой город или страну.
Относительно последнего пункта можно сказать, что климатические условия и бронхиальная астма очень взаимосвязаны. Это значит, изменения климата может ощутимо ухудшить течение болезни.
Неконтролируемое течение заболевания снижает трудоспособность и повседневную активность больного. Ингалятор для расширения бронхов используется чаще, а показатель скорости выдоха воздуха снижается. Если больной остается в таком состоянии более недели, то врачи диагностируют обострение бронхиальной астмы.
ВАЖНО! Во избежании развития обострения, при первых проявлениях неконтролируемой формы астмы следует увеличивать дозировку и частоту применения используемых медикаментов. Также необходимо проконсультироваться с врачом на предмет увеличения количества препаратов.
Стоит отметить, что большая часть пациентов сталкивается с обострением из-за недостаточного контроля и неадекватной терапии.
Выяснив, что неконтролируемая бронхиальная астма проявляется более чем у 70% больных специалисты разных стран стали искать самую приемлемую базисную терапию этого недуга. Изначально стали оценивать результативность и безопасность использования ингаляционных кортикостероидов. Изучая этот вопрос, открыли эффект «плато», суть которого заключается в следующем. Превышение пороговых доз ингаляционных препаратов не улучшает клинико-функциональное состояние пациентов.
Также был обоснован подход step-down, согласно которому терапия должна начинаться с более жёстких препаратов, чем при начальном лечении. Данный подход способствует быстрой ликвидации бронхиального воспаления, однако противоречит эффекту «плато».
Все встало на свои места, когда открыли эффект синергизма противовоспалительного действия отдельного класса медикаментов. Данные средства стали включать в базисную терапию совместно с ингаляционными кортикостероидами. Более результативной, чем применение больших доз ИКС при неконтролируемой форме, стала терапия Сальметерола в ингалятор. Это отлично купирует бронхоспазм.
Совмещение Сальметерола с любыми дозировками Флютиказона пропионата оказалось намного результативнее. Значительное увеличение дозировки ИКС в меньшей степени улучшает функции легких. Кроме того для лечения неконтролируемой формы стали вводить теофиллиновые или антилейкотриеновые средства с пролонгированным действием. Они работают намного эффективней, чем двойная доза ИКС.
Также, в лечении неконтролируемой бронхиальной астмы стали опираться на концепцию комбинированной терапии. Согласно ей пролонгированные бета2-агонисты со своим аддитивным эффектом преобладают над удвоением дозировки ИКС. Комбинированная терапия имеет значимое достоинство – она влияет на 2 звена недуга:
- Воспаление (через ИКС);
- Бронхиальную гиперреактивность (через пролонгированные бета2-агонисты).
Первым лекарственным средством комбинированной терапии стал Серетид мультидиск. Он совмещается в одной ингаляции с Флютиказоном пропионатом и Сальметеролом. Является отличным препаратом базисной терапии, дозировку которого можно подобрать согласно нуждам пациента.
- Ослабление симптоматики заболевания – этого добиваются благодаря подавлению воспалительного процесса.
- Уменьшение объемов терапии, что подразумевает использование менее агрессивных препаратов.
- Поддержание ослабленной симптоматики.
Современное врачевание неконтролируемого течения недуга широко использует комбинированную терапию. Она на данный момент является в большей степени обоснованной и доказанной, если во внимание брать клиническую результативность.
Народные методы предлагают массу вариантов лечения недуга. Их можно также применять и при неконтролируемом течении заболевания. Народные способы лечения предлагают использование таких средств как:
ВАЖНО! Использование исключительно народных методов при неконтролируемом течении заболевания приведет только к обострению болезни. Поэтому для нормализации общего состояния здоровья необходимо придерживаться рекомендаций врача.
Кроме использования народных рецептов при неконтролируемой форме недуга, немаловажным является самостоятельно контролировать симптоматику. Для этого с лечащим врачом расписывается план самоведения, который основывается на значениях скорости выдоха воздуха (берутся пиковые показатели) и проявлениях болезни.
Разработав данный план, больной может самостоятельно корректировать лечение в рекомендованных рамках. Здесь все зависит от самочувствия и результатов наблюдения по выдоху, а обострение болезни не произойдет, если четко придерживаться предписаний.
Стоит также вести дневник самоконтроля, где будут перечислены индивидуальные рисковые показатели близкие к обострению, ежедневные дозировки профилактических средств пролонгированного действия, описаны признаки и симптомы ухудшения состояния, а также инструкцию по лечению обострения и случаи, при которых нужно срочно вызывать скорую помощь.
Очень важно также проходить регулярные осмотры у своего лечащего врача. Чтобы распознать неконтролируемое течение заболевания опытный специалист предложит больному пройти “Тест по контролю над астмой”. Он успешно позволяет провести самооценку и упрощает взаимоотношения пациента с врачом. Данное тестирование является очень простым и объективно в баллах отражает показатели оценки контроля.
Вылечить Астму можно без лекарств и прочего физического вмешательства. Современная медицина к сожалению очень часто борется только с последствиями заболевания, а на самом деле нужно искать причину. Полностью вылечить, исцелить Астму без последствий могут целители. При данном методе лечения воздействие идёт на энергетическом уровне как на сам больной орган, так и на причину болезни.
Никогда не верил в то, что нельзя пощупать собственными руками,а шарлатаны-“целители”,этим и пользуются:-Скажите,любезный,а почему я не чувствую никакого эффекта от Вашего лечения? -Ну, это и неудивительно, батенька,ведь,я лечил Вас на ЭНЕРГЕТИЧЕСКОМ уровне…не забудьте оплатить,пожалуйста.. И лох идёт платить “за воздух”…
источник
Дыхательная система, как и другие органы человека, подвержена интенсивному воздействию внутренних и внешних негативных факторов. При определенных условиях это может привести к возникновению бронхиальной астмы.
Наиболее опасной формой заболевания считается неконтролируемая астма. По статистике, она развивается у 20% населения.
Данную патологию вылечить полностью нельзя, но существует способы, позволяющие добиться полного или частичного контроля над течением заболевания, что позволит больному вести полноценный образ жизни.
Бронхиальная астма — распространенное заболевание нижних дыхательных путей с непосредственным участием клеточных элементов. Оно характеризуется гиперреактивностью бронхов, на что организм отвечает сужением их просвета.
При этом отмечается бронхоспазм, отек слизистой оболочки, скопление большого количества мокроты и как следствие, нарушение газообмена и возникновение приступов удушья.
Контролирование состояния больного в большинстве случаев позволяет снизить риск обострения болезни и развития астматического статуса.
Заболевание классифицируется не только по степени тяжести, особенностям протекания, наличию[М9] осложнений, но также по степени контроля.
Он определяется по следующим параметрам:
- симптоматические проявления болезни в разное время суток;
- ограничение активности;
- функциональное состояние дыхательной системы;
- частота астматических приступов;
- необходимость применения медикаментозных препаратов неотложной помощи.
Существуют три вида астмы, отличающиеся по степени контроля:
- Контролируемая бронхиальная астма — наблюдается отсутствие клинических проявлений в период лечения. Показатели диагностических исследований соответствуют норме. Препараты при контролируемой форме назначаются пациентам в минимальном количестве.
- Частично контролируемая — отмечается наличие отдельных симптомов заболевания. В этом случае рекомендуется смена терапевтических мероприятий для возвращения болезни в контролируемую форму.
- Неконтролируемая бронхиальная астма — наиболее опасная форма заболевания, при которой наблюдается ярко выраженная симптоматика и частые обострения с астматическими приступами, повторяющимися неоднократно в течение недели. В этот период требуется приложить все усилия для возврата болезни в контролируемую форму.
Контроль болезни заключается в продолжительном наблюдении за ее развитием (сопутствующие признаки, частота повторений приступов) и подборе индивидуального лечения. Комплексная терапия способна перевести болезнь в состояние длительной ремиссии.
Причинами развития неконтролируемой астмы являются:
- наследственная предрасположенность;
- неподходящие климатические условия;
- работа, связанная с воздействием химически активных веществ;
- ожирение;
- гормональные нарушения;
- особенности строения дыхательных органов;
- не полностью вылеченные инфекционные заболевания;
- ослабление иммунитета.
Триггерами (провоцирующими факторами), запускающими патологические процессы в организме и приводящими к обострению хронического заболевания, могут быть:
- лекарственные препараты;
- продукты питания;
- средства бытовой и строительной химии;
- пух и шерсть домашних питомцев;
- сухие корма для животных;
- домашняя пыль.
Астма может развиваться под влиянием одной или нескольких причин, но клинические проявления заболевания от этого не изменяются.
Для болезни характерна следующая симптоматика:
- спазм гладкой мускулатуры бронхов;
- нарушение дыхания (свистящее, хриплое, затрудненное);
- появление одышки;
- большое количество отделяемой слизи;
- возникновение приступов кашля.
При неконтролируемой астме возникает удушье, которое способно привести к летальному исходу. Чтобы избежать этого, необходимо своевременно обратиться к врачу и пройти назначенное обследование (для определения степени тяжести болезни, подбора соответствующего лечения и восстановления контроля над бронхиальной астмой).
Основные цели лечения астмы:
- уменьшить чувствительность к влиянию провоцирующих факторов;
- получить полный контроль над астмой;
- снизить частоту обострений;
- предотвратить состояния, угрожающие жизни больного;
- нормализовать дыхательные процессы;
- снизить потребность в лекарствах.
Одним из методов борьбы с бронхиальной астмой является базисная терапия.
Она включает применение следующих препаратов:
- кортикостероидов (в форме аэрозолей), способствующих купированию воспалительных процессов в дыхательных путях;
- бронхолитиков, улучшающих отхождение слизи;
- антихолинергических средств (при большом скоплении мокроты и ее плохом отхождении), вызывающих расширение бронхов, уменьшающих одышку и кашель;
- бета-2-адреномиметиков длительного и короткого действия, предупреждающих обструкцию бронхиальных ветвей, способствуют их расширению;
- системных глюкокортикостероидов, использующихся в качестве поддерживающей терапии и во время астматических приступов.
Лекарства данных групп применяются в течение продолжительного времени. Они способны приостановить процесс развития астмы, уменьшить ее проявления и снизить вероятность обострений.
Прием лекарственных препаратов корректируется в индивидуальном порядке (в зависимости от состояния пациента и проявления клинических признаков).
- соблюдать спокойствие;
- снять все, что мешает свободному дыханию;
- принять положение сидя или стоя, упереться руками, локти отвести в сторону;
- использовать ингалятор.
Если приступ невозможно снять самостоятельно, необходимо вызвать скорую помощь.
Лечение считается успешным, если астма взята под контроль,
Эффективность проведенной терапии оценивается по следующим критериям:
- не отмечается появления побочных действий от назначенных препаратов;
- нету обострений и отсутствует выраженная симптоматика болезни;
- не требуется приема препаратов быстрого действия;
- отмечается стабильное снижение дозировки принимаемых лекарств;
- стабилизируется дыхательная функция;
- улучшается общее состояние пациента в покое и при физических нагрузках.
Контролированная форма бронхиальной астмы — показатель успеха проведенной терапии.
При неконтролируемом течении заболевания увеличивается риск возникновения осложнений. Частые обострения приводят к нарушению газообмена (воздух поступает в легкие в недостаточном объеме).
Астма может стать толчком к развитию вторичных инфекций (пневмонии, гнойного бронхита), а также:
- эмфиземы (раздувание) легких — приводит к дыхательной недостаточности;
- дыхательной недостаточности;
- пневмоторакса — скопления воздуха в плевральной полости;
- ателектаза – спадения легкого из-за частичного или полного закрытия просвета бронхов;
- астматического статуса — тяжелого угрожающего жизни состояния, которое возникает в результате длительного приступа.
Неконтролируемая астма может привести к необратимым последствиям — инвалидности и даже смерти.
Чтобы уменьшить влияние неконтролируемой бронхиальной астмы на качество жизни человека, необходимо придерживаться некоторых рекомендаций:
- избегать тяжелых физических нагрузок;
- укреплять защитные силы организма;
- исключить воздействие аллергенов, способных вызвать обострение заболевания;
- контролировать эмоциональное состояние;
- не злоупотреблять алкоголем;
- избегать курения и вдыхания сигаретного дыма;
- использовать ингалятор в период обострения;
- проходить регулярные осмотры у пульмонолога, аллерголога и других специалистов.
Следует помнить, что бронхиальная астма нуждается в постоянном контроле. Каждый человек, страдающий астмой, должен иметь при себе ингалятор, который поможет в критической ситуации облегчить состояние и не допустить развития астматического статуса.
источник
В современной медицине классификация все больше становится прикладным инструментом, позволяющим достичь главной цели – избавить пациента от болезни или как можно сильнее уменьшить ее проявления с помощью лечения. Таким образом, деление заболевания на варианты, формы, степени во многом становится условным. В ходе лечения нередко один вариант заболевания сменяется другим, отличие которого заключается прежде всего в ином лечении.
Бронхиальная астма не стала исключением. Если в прежние годы врачи выделяли степени тяжести болезни, то в последней редакции всех отечественных и зарубежных руководств внимание переместилось на степень контроля заболевания, то есть на интенсивность и эффект лечения.
Классификация по степени тяжести сохраняет свое значение при первом визите пациента к врачу, когда он еще не получает никакого лечения, особенно ингаляционных глюкокортикоидов и других средств базисной терапии.
Классификация по степени тяжести определяет, насколько поражено бронхиальное дерево. Она помогает определить, какие препараты следует назначить и в какой дозировке, чтобы в дальнейшем добиться устранения симптомов болезни. Это деление проводится исключительно до начала лечения.
Тяжесть течения оценивается по наличию клинических проявлений в сочетании с показателями функции внешнего дыхания (ФВД), прежде всего объема форсированного выдоха за 1 секунду (ОФВ1) и пиковой скорости выдоха (ПСВ).
- Интермиттирующее течение, или I ступень, характеризуется нечастыми признаками (кашель, одышка), беспокоящими больного реже 1 раза в 7 дней и до 2 раз в месяц ночью; данные ФВД близки к нормальным.
- Астма легкой степени, или II ступени, сопровождается более частым появлением клинических признаков: днем чаще раза в 7 дней, но не ежедневно, ночью – чаще 2 раз в месяц. При обострении болезни может быть нарушен сон и снижена активность больного. Данные ФВД при этом остаются близкими к нормальным.
- Средняя степень (III ступень) сопровождается ежедневными проявлениями, ночью симптомы возникают раз в 7 дней и чаще. Пациент вынужден ежедневно пользоваться препаратами «скорой помощи» (сальбутамол) для устранения кашля или удушья. Функция внешнего дыхания ухудшается.
- Тяжелое течение (IV ступень) сопровождается ежедневными приступами и частыми симптомами в ночные часы. Заболевание протекает с частыми обострениями, во время которых ограничивается физическая активность пациента. Показатели ФВД меньше 60% от должных величин.
Если клиническая картина и данные спирометрии не совпадают, степень тяжести устанавливают согласно более тяжелым признакам.
Тяжесть заболевания можно охарактеризовать и у больных, уже получающих лечение. В этом случае легким считается течение болезни, которое можно контролировать с помощью небольшого количества лекарств и низких дозировок. Тяжелая астма в этом случае – состояние, требующее назначения комплексной терапии в больших дозах. Плюсом этой классификации является учет получаемой больным терапии, дающей представление об истинной тяжести болезни.
Таким образом, у больного с исходной IV степенью тяжести болезни на фоне лечения мы можем добиться такого контроля над астмой, что у него вообще не будет приступов ночью, а днем он лишь иногда будет пользоваться, например, сальбутамолом. Однако получится это у врача только при назначении соответствующей комбинированной базисной терапии, что соответствует астме тяжелого течения.
Задача врача при бронхиальной астме у пациента – добиться контроля заболевания, то есть предотвращения ее проявлений. Полное излечение при этом заболевании считается невозможным. Оценив на первом приеме тяжесть состояния пациента, врач назначает ему лекарственную терапию. В процессе дальнейшего наблюдения он оценивает уже не степень тяжести, а уровень контроля над заболеванием, при необходимости изменяя лечение.
Для оценки уровня контроля используются разнообразные опросники. Их можно применять начиная с возраста пациента 4 года. Для взрослых наиболее распространен «Тест контроля над астмой». Если при ответе на все вопросы сумма составила 25 баллов – контроль хороший;20 – 24 балла – недостаточный; менее 20 баллов – результат плохой, нужно срочно обратиться к врачу. Для детей создан детский вариант теста: если ребенок набрал 19 баллов и меньше – это говорит о плохом контроле над заболеванием.
На необходимость усиления терапии указывает частое использование средств «скорой помощи» (например, сальбутамола). При этом следует увеличить объем терапии до достижения контроля над признаками болезни. Если состояние полного контроля сохраняется более 3 месяцев, можно попробовать уменьшить интенсивность лечения до минимальных поддерживающих доз.
Различают три уровня контроля над болезнью:
- контролируемая астма;
- частично контролируемая;
- неконтролируемая.
При полностью контролируемой патологии в течение как минимум месяца:
- регистрируется меньше двух эпизодов ухудшения в неделю;
- ночные пробуждения из-за симптомов болезни отсутствуют;
- физическая активность не ограничена;
- необходимость пользоваться препаратами «скорой помощи» отсутствует или есть, но не чаще двух раз в неделю;
- ФВД в пределах нормы (для детей старше 5 лет).
При частично контролируемом течении болезни хотя бы один из перечисленных показателей наблюдается чаще или выражен сильнее. Показатели ФВД меньше 80% от нормы или наилучшего известного для данного пациента показателя.
При неконтролируемой патологии могут наблюдаться три и более из следующих признаков:
- более двух эпизодов ухудшения самочувствия в неделю;
- любые ночные симптомы;
- любое ограничение активности;
- потребность в препаратах «скорой помощи» чаще 2 раз в неделю;
- ФВД менее 80% от нормы.
Кроме того, учитывается риск осложнений. Он увеличивается при плохом контроле, частые обострения, госпитализация в отделение интенсивной терапии по поводу этой патологии, низкий показатель ОФВ1, курение, необходимость приема лекарств в большой дозировке.
Под обострением понимается 7 и более дней неконтролируемого течения болезни.
Некоторые пациенты считают, что частые приступы удушья, ежедневная потребность в ингаляциях сальбутамола, одышка – признаки тяжелого течения патологии. Однако такое мнение не совсем верно. Это признаки неконтролируемого течения заболевания, которое может быть как при тяжелой, так и при легкой астме.
С чем может быть связана невозможность полного контроля над болезнью? Прежде всего, необходимо узнать, насколько пациент выполняет требования по элиминации аллергенов, правильно ли он проводит ингаляции, выполняет ли все назначения врача. Затем нужно устранить провоцирующие факторы – гастроэзофагеально-рефлюксную болезнь, синуситы, хронический ринит. Примерно у четверти больных безуспешность терапии связана с неправильно поставленным диагнозом, когда за астму принимается другое заболевание. Если же все эти факторы устранены, нужно усилить терапию.
Однако у части пациентов, несмотря на интенсивное лечение, добиться полной ремиссии не удается. Чаще всего это связано с генетическими и анатомическими особенностями – изменчивостью рецепторов к интерлейкинам, смешанным типом воспаления, наличием внутриклеточных возбудителей, более толстой стенкой бронхов и другими особенностями. Изучение таких вариантов продолжается, оно позволит в будущем создать новые препараты для помощи людям с тяжелой неконтролируемой бронхиальной астмой.
источник
Бронхиальная астма (БА) и хроническая обструктивная болезнь легких (ХОБЛ) – два наиболее распространенных респираторных неинфекционных заболевания легких в практике пульмотерапии. Помимо того, что БА и ХОБЛ имеют некоторые общие клинические признаки, возможны случаи их сочетания. Хотя эти заболевания самостоятельные и не переходят друг в друга, но нередки случаи формирования ХОБЛ у больных БА и возникновение приступов астмы у больных хронической обструктивной болезнью легких. Надо полагать, при определенных обстоятельствах неконтролируемая бронхиальная астма может стать зоной риска ХОБЛ, а у больных ХОБЛ могут возникать приступы астмы. Сочетание БА и ХОБЛ, схожесть симптомов, формирование одной болезни по причине другой, создают определенные клинические трудности в практике врачевания, что и явилось поводом публикации настоящей статьи.
Целью публикации является, во-первых, довести до врачей первого звена ранние признаки формирования ХОБЛ у больных бронхиальной астмой; во-вторых, привлечь внимание руководителей медицинских учебных заведений на необходимость включения в программу усовершенствования семейных врачей, терапевтов, пульмонологов, педиатров циклов усовершенствования, по темам: «Алгоритмы ранней диагностики и лечения ХОБЛ больных с неконтролируемой астмой»; «Отличительные черты приступов астмы у больных ХОБЛ».
Эпидемиология сочетанного заболевания БА и ХОБЛ недостаточно изучена, но многие клиницисты уже обратили внимание на клиническую значимость проблемы. Авторы 1 публикации статьи «Сочетание астмы и ХОБЛ…» приводят цифры косвенных наблюдений сочетания БА и ХОБЛ, по частоте тяжелой астмы, больных резистентных к стандартным средствам, с нарастающими признаками дыхательной недостаточности и формированием легочного сердца – от 10 % до 25 %. По нашим данным практики спелеотерапии больных БА, за период 2005–2013 гг. (1658 больных), процент больных астмой с осложнением ХОБЛ равен проценту больных, трудно контролируемой астмой (40–60 %). Мы считаем, что это не случайное сочетание, но причиной ХОБЛ у больных БА, как и причиной приступов астмы у больных ХОБЛ, является некорректное врачевание. Такой вывод вытекает из результатов ретроспективного анализа медицинской документации контроля БА и ХОБЛ на местах. Эта проблема актуальна как для врачей первого звена – семейных и/или врачей поликлиник, так и для клинической респираторной медицины вообще.
На рисунке отображено соотношение количества больных БА по областям РА и процент больных, прошедших курс спелеотерапевтической рекреации. Наибольшее число от общего числа больных астмой поступило из Котайской области – 57,4 %, чуть меньше из Еревана – 47,4 %. Наименьшее число – из Лори – 12,0 %, Гегаркуника 16,3 % и Тавуша – 17,2 %. Из других областей поступило примерно одинаковое число – около 22 %, с разбросом до 3 %. Причин такого разброса много, от недостаточной информированности до финансовых возможностей больных той или другой области, но основной причиной, на наш взгляд, является уровень медицинской культуры на местах, как больных, так и врачей. Медицинская культура является основной причиной и тому, что все больные БА в прошлом принимали некорректное, а зачастую противопоказанное лечение. В Центр Астмы больные поступали после долгих лет мытарства. У большинства (более 60 % от общего числа поступивших на) формировалась хроническая обструктивная болезнь легких.
За период с 2005 по 2013 годы из 5552 больных БА, зарегистрированных в отчетах МЗ, только 1658 прошли курс рекреации в «Спелеотерапевтическом Центре». Все зарегистрированные больные находятся под контролем врачей центра. В результате ретроспективного анализа медицинских документов больных, поступивших на спелеотерапию установлено, что подавляющее большинство больных не обследовалось и/или нерегулярно контролировались. Больные обращались за медицинской помощью в различные медицинские центры, и только в случаях обострения астмы где, с легкой руки рентгенолога, диагностировали пневмонию. «Закономерно» больные принимали антибиотики, нестероидные противовоспалительные препараты, жаропонижающие и другое противоинфекционное лечение. Именно такое некорректное лечение способствовало формированию ХОБЛ. Нестероидные противовоспалительные препараты в настоящее время не рекомендуются ни при ХОБЛ, ни при бронхиальной астме. Более того, при аспириновом варианте БА, НПВП опасны для жизни. Предотвращение опасных для жизни деструктивных изменений в легких практически сводится к профилактике ХОБЛ.
Пример: больной Ваган, 1965 года рождения, в семейном анамнезе есть больные аллергией. Работает торговцем стройматериалов. Двадцать лет курит. Содержит канареек. Считает себя больным бронхиальной астмой около 10 лет. Ранее, вне приступа астмы, проблем с дыханием не было. Болезнь формировалась постепенно. В прошлом, во время ремиссии, чувствовал себя практически здоровым, а в последние 2–3 года, всплески нарушения дыхания сопровождаются признаками воспаления легких, по поводу чего принимал антибиотики, жаропонижающие, народные средства. Однако лечение было малоэффективным, более того, после каждого курса лечения симптомы нарушения дыхания нарастали, а в последнее время появилась одышка от привычной физической нагрузки. К сожалению, больному не проводились исследования функции внешнего дыхания, и не потому, что не было такой возможности, но потому, что врачу все было ясно: «У больного бронхиальная астма, пневмония, или ОРВИ». Неоднократно делали рентген-исследования, каждый раз диагностировали пневмонию.
Эта пагубная практика имеет место во всем мире. По этой причине 14 октября с 2010 года Международными Медицинскими организациями и ВОЗ объявлено Всемирным днем спирометрии, с целью привлечь внимание врачей, медицинских работников и больных зоны риска, ранней диагностике ХОБЛ. Надо заметить, что в любом медицинском учреждении на уровне первого звена медицинской помощи врач-ординатор (семейный врач) может путем не инвазивного метода спирометрии оценить состояние легких на данный момент. Спирометрия рекомендуется всем лицам:
● с многолетним стажем курения,
● вынужденным дышать загрязненным воздухом, на вредном производстве,
● с частым и длительным кашлем, после ОРВИ и/или простудного заболевания,
● с затруднением дыхания при быстрой ходьбе,
● с ощущением заложенности и/или хрипов в груди,
● страдающим частыми обострениями бронхита,
● обеспокоенным состоянием лёгких и/или имеет отягощенную наследственность,
● страдающим хроническими заболеваниями легких – БА, ХОБЛ, др.
Задачи настоящей работы: на материале клинических наблюдений разработать «Дорожную карту»2 диагностики, лечения и профилактики ХОБЛ и больных БА на уровне врача первой медицинской помощи. При этом критерием диагностики ХОБЛ у больных БА может считаться сниженный объем форсированного выдоха за первую секунду (ОФВ1), на фоне базового медикаментозного контроля астмы, при малой вариабельности пиковой объемной скорости выдоха. Не менее важным критерием дифференциации является одышка вне приступа астмы и отсутствие эффекта стероидной терапии.
источник