Как уже говорилось, патологический процесс при астме носит аллергический характер, то есть в реализации воспаления основная роль принадлежит аллергическим медиаторам. Поэтому первые попытки воздействия на патологические механизмы болезни были направлены на профилактику выброса воспалительных медиаторов из распадающихся тучных клеток, а значит, и профилактику всех симптомов астмы. И первой удачной находкой в этом смысле стало создание интала (а в последующем его аналогов) — препарата, защищающего тучные (и другие) клетки от повреждения.
Повреждение, или, как говорят в медицине, АЛЬТЕРАЦИЯ, по своей сути является первой стадией воспалительного процесса. Поэтому в известном смысле препараты подобного рода можно отнести к противовоспалительным, хотя таковыми они не являются, поскольку не воздействуют на другие звенья воспаления: повышение проницаемости микрососудов и тканей (экссудацию), инфильтративные и пролиферативные процессы. Поэтому с этой точки зрения они являются профилактическими, препятствующими развитию первой стадии аллергического воспаления при астме, а значит, и ее проявлений — приступов затрудненного дыхания или удушья. И это самое главное, что должен объяснить больному врач!
3. 1. Современные противоаллергические средства
Самые известные противоаллергические средства для лечения астмы представлены тремя фармакологическими веществами — это натрия кромогликат, натрия недокромил и кетотифен. Наиболее известные коммерческие препараты и их аналоги на основе вышеназванных фармакологических субстанций приведены в табл. 5. Натрия кромогликат и натрия недокромил предназначены для ингаляционного применения. Как уже говорилось, это препараты профилактического действия, используемые в виде ингаляций. Натрия кромогликат применяется в виде порошкообразного аэрозоля с помощью специальных турбоингаляторов, например, всем известного «спинхалера», а также в виде баллончиков с газом-носителем.
Таблица. Наиболее известные противоаллергические средства
| Фармакологическое вещество | Коммерческое название | Форма выпуска |
| Натрия кромогликат | Интал, Ифирал, Кромолин | Порошок в капс., р-р для ингаляций, доз. аэрозоль |
| Натрия недокромил | Тайлед | Доз. аэрозоль |
| Кетотифен | Задитен, Астафен, Кетотифен | Таблетки и капс. для приема внутрь |
| Оксатамид | Оксатамид, Тинсет | Таблетки |
За 10–15 мин до ингаляции противоаллергических средств для профилактики рефлекторного бронхоспазма рекомендуется сделать 1–2 вдоха бронхорасширяющего аэрозоля. Даже незначительное улучшение бронхиальной проходимости после ингаляции бронхорасширяющего аэрозоля способствует более глубокому и равномерному распределению в легких противоаллергических средств. Кстати, выпускаются и комбинированные препараты, содержащие бронхорасширяющий и противоаллергический компоненты, например, дитек. При этом, однако, нужно иметь в виду, что ингаляции порошкообразного аэрозоля абсолютно бессмысленны, если при спирометрическом обследовании выявлена обструкция: весь вдыхаемый препарат «осядет» в верхних дыхательных путях и не попадет в зону поражения мелких бронхиальных ветвей. Если бронхиальная обструкция незначительна, с профилактической целью можно использовать кромогликат и недокромил в форме дозированного аэрозоля с газом-носителем, так как мелкодисперсный аэрозоль проникает более глубоко и равномерно. Правда, в этом случае возникает другая проблема: количество лекарственного вещества в разовой дозе (за один вдох) не превышает 1–2 мг. Достаточно просто подсчитать, сколько вдохов необходимо для получения 20 мг интала (как в случае применения порошкообразного аэрозоля с турбоингалятором). Поэтому не случайно в последние годы специалисты приходят к мнению о необходимости использования высокопроизводительных ультразвуковых ингаляторов для введения в дыхательные пути лекарственных препаратов. Но этот вопрос мы обсудим позже. Возвращаясь же к кромогликату и недокромилу, хочу подчеркнуть, ЧТО ВСЕ ЭТИ ПРЕПАРАТЫ БЕСПОЛЕЗНЫ ДЛЯ ЛИКВИДАЦИИ БРОНХИАЛЬНОЙ ОБСТРУКЦИИ: ОНИ НЕ СНИМАЮТ СПАЗМ, ВОСПАЛИТЕЛЬНЫЙ ОТЕК, А ТАКЖЕ НЕ СПОСОБНЫ ОЧИСТИТЬ ДЫХАТЕЛЬНЫЕ ПУТИ ОТ ИЗБЫТКА СЛИЗИ И МИКРОБНОЙ ИНФЕКЦИИ.
То же самое относится и к другому противоастматическому средству профилактического действия — кетотифену. Действие кетотифена более многообразно: во-первых, он тормозит высвобождение из тучных клеток медиаторов, во-вторых, — оказывает антигистаминное действие (защищает ткани от повреждающего действия гистамина). Самое важное — третье свойство кетотифена — предотвращение инфильтрации тканей клетками аллергического воспаления — эозинофилами — и снижение уровня эозинофилов в крови. Но, несмотря на всю его многосторонность действия, не следует забывать, что главное его предназначение — профилактика астматических симптомов. Я это подчеркиваю еще раз, ибо приходится нередко видеть, как задыхающихся ежедневно астматиков с тяжелейшими нарушениями проходимости бронхов начинают «лечить» кетотифеном.
Что касается оксатамида (тинсета), то, несмотря на то, что он способен тормозить высвобождение медиаторов из тучных клеток, в некоторых справочниках его относят к группе обычных антигистаминных препаратов, о которых разговор пойдет ниже. В заключение повторяю еще раз: ВСЕ ПРОТИВОАЛЛЕРГИЧЕСКИЕ СРЕДСТВА ЯВЛЯЮТСЯ ПРОФИЛАКТИЧЕСКИМИ, ПОЭТОМУ ПЕРЕХОДИТЬ НА ЭТИ ПРЕПАРАТЫ СЛЕДУЕТ ТОЛЬКО ПОСЛЕ ВОССТАНОВЛЕНИЯ НОРМАЛЬНОЙ БРОНХИАЛЬНОЙ ПРОХОДИМОСТИ И УСТРАНЕНИЯ ВСЕХ ПРОЯВЛЕНИЙ АСТМЫ: ОДЫШКИ, УДУШЬЯ И КАШЛЯ.
3. 2. «Вечный спор» больных и врачей — гормональные противовоспалительные средства
Как уже говорилось, астма — заболевание воспалительной природы. И даже первые противовоспалительные гормональные препараты 30–40 лет назад своим высоким лечебным эффектом практически доказали это положение. Но догмы заблуждавшихся теоретиков породили массу споров, волнений, предубеждений, вымыслов и страхов о гормональной терапии при астме. Нужны ли гормоны при астме? Можно ли обойтись без них? Какой вред они приносят? Можно ли их отменить без проблем для здоровья и самочувствия после долгих лет приема? Вот неполный перечень вопросов, с которыми сталкиваются довольно часто не только пациенты, но и практические врачи. Коротко на эти вопросы можно ответить следующим образом: НЕОБХОДИМОСТЬ НАЗНАЧЕНИЯ ГОРМОНАЛЬНЫХ ПРЕПАРАТОВ ОПРЕДЕЛЯЕТСЯ НЕ ЖЕЛАНИЕМ ВРАЧА ИЛИ БОЛЬНОГО, А ОБЪЕКТИВНОЙ СИТУАЦИЕЙ, И ПОЭТОМУ, ЕСЛИ ВОСПАЛИТЕЛЬНЫЙ ПРОЦЕСС «ЗАПУЩЕН» И ПРОГРЕССИРУЕТ, ОБОЙТИСЬ БЕЗ НИХ НЕЛЬЗЯ. А если воспаление в бронхиальном дереве не снимается ингаляционными гормональными препаратами, необходимо назначение их в виде таблеток. НО ЭТО ТОЛЬКО ОДНА ГРУППА ПРЕПАРАТОВ, НЕОБХОДИМАЯ В КОМПЛЕКСНОМ ЛЕЧЕНИИ АСТМЫ!
Можно ли отменить гормональные препараты в тех случаях, когда пациент принимает их долгие годы постоянно? Пожалуй, это самая актуальная проблема для основной массы инвалидов и тяжелых больных. На основании собственного опыта лечения самых тяжелых форм заболевания возьму на себя смелость ответить на этот вопрос следующим образом: для астматиков, принимавших таблетированные гормоны длительно, в большинстве случаев (75–80%) имеется реальная возможность заменить постоянный прием этих препаратов курсовым лечением 1–2 раза в год, дополнив их ингаляционными препаратами; полностью их отменить или существенно снизить дозу. У остальных 20–25% пациентов возможно ежедневную дозу этих препаратов снизить до минимальной без ухудшения самочувствия. Единственным условием для достижения такого результата является желание самого пациента и его контакт с грамотным специалистом.
К сожалению, многие врачи придерживаются двух крайностей: 1) «гормоны, гормоны и только гормоны» (я об этом уже говорил) или 2) «все что угодно, только не гормоны». Первые, назначив таблетированные стероиды, не могут затем их отменить, а последние вообще не выписывают гормонов «из принципа», пассивно выжидая, пока больной попадет в стационар. Встречаются и другие крайности: например, бытует практика назначения всем больным одного и того же (наиболее «модного») гормонального или иного препарата «от астмы» или какой-то стандартной схемы лечения болезни. Давно забыта простая истина: лечить не болезнь, а больного! И в зависимости от конкретной ситуации решать вопрос, нужны ли ему противовоспалительные препараты, а если нужны, то какие: таблетированные или ингаляционные.
Противовоспалительные гормональные средства по своей природе являются аналогами естественных стероидных гормонов надпочечников — кортизона и кортизола. По литературным источникам, впервые кортизон для лечения астмы применили в виде инъекций в 1949–1950 гг. Однако еще в 1933 г. ученые успешно применили экстракт коры надпочечников для лечения бронхиальной астмы. Высокое противовоспалительное действие кортизона стимулировало работы по созданию его более эффективных производных. В результате было создано несколько аналогов кортизона с высоким противовоспалительным эффектом. Вышеназванные препараты выпускаются не только в таблетированной форме, но и в виде растворов для инъекций (информацию по этому вопросу можно найти в любом справочнике по лекарственным средствам).
Таблица. Гормональные противовоспалительные препараты
| Фармакологическое вещество | Коммерческое название | Доза в одной таблетке, мг |
| Преднизолон | Преднизолон и пр. | 5 |
| Метилпреднизолон | Метипред, Урбазон и пр. | 4 |
| Дексаметазон | Дексаметазон, Дексон и пр. | 0,5 |
| Бетаметазон | Целестон | 0,5 |
| Триамцинолон | Полькортолон, Трикорт и пр. | 4 |
Долгое время считалось, что противовоспалительное действие стероидов реализуется посредством рецепторных взаимодействий. Рецепторными взаимодействиями стероидов объяснялась ликвидация «блокады» бета-2-рецепторов (о которой говорилось выше) и многие другие мифы астмологии. Действительно, рецепторные взаимодействия, опосредующие супрессию (подавление) синтеза белка, и в частности, иммуноглобулинов класса E, косвенно — непрямым образом — влияют на процессы аллергического воспаления. Однако основные противовоспалительные механизмы действия стероидов, как выяснилось в конечном итоге, связаны с синтезом специфического белка — липокортина, ингибитора фосфолипазы A2, имеющей ключевое значение в развитии воспаления.
Итак, трудами фармакологов противовоспалительные свойства кортизона и его аналогов были в десятки раз усилены, однако не удалось устранить их влияние на обмен веществ, что вызывало ряд побочных действий (о них мы поговорим ниже), связанных с системным влиянием на организм. Поэтому появилась необходимость разработки противовоспалительных средств в аэрозольной форме, которые бы действовали местно. Одним из первых наиболее удачных препаратов этой группы стал беклометазон. Сегодня «ассортимент» ингаляционных гормонов включает несколько активных субстанций, применяющихся в виде дозированных аэрозолей с газом-носителем или порошка. В последнем случае эти препараты вдыхаются с помощью различного рода распылителей, аналогичных «спинхалеру».
Таблица. Стероиды, применяемые в виде дозированных аэрозолей
| Фармакологическое вещество | Коммерческое название | Форма выпуска аэрозолей |
| Беклометазона дипропионат | Бекотид, Бекломет и пр. | Доз. аэрозоль, аэрозоль в виде порошка |
| Триамцинолона ацетонид | Азмакорт | Доз. аэрозоль |
| Флунизолид | Ингакорт | Доз. аэрозоль |
| Будезонид | Пульмикорт | Доз. аэрозоль, аэрозоль в виде порошка |
| Флутиказона пропионат | Фликсотид | Доз. аэрозоль, аэрозоль в виде порошка |
Назначение стероидов (особенно таблетированных) является, пожалуй, самым трудным психологическим барьером, который довольно часто не могут преодолеть ни больные, ни врачи. В основе стероидофобии лежат устоявшиеся заблуждения об огромном вреде этих препаратов и страх перед осложнениями гормональной терапии. Необходимо твердо знать, что, во-первых, чем более своевременно начато лечение, тем менее длительным будет курс терапии. Во-вторых, в подавляющем большинстве случаев осложнения стероидной терапии возникают при очень длительном, бессистемном и бесконтрольном лечении этими препаратами. И в-третьих, лечение каким бы то ни было одним лекарством: будь то гормоны, бронхолитики, интал или кетотифен, не решит всех проблем. Только комплексная, систематическая терапия, направленная на все патологические механизмы заболевания, может принести успех и обеспечить больному нормальное самочувствие. А необходимость назначения того или иного препарата, как уже говорилось выше, определяется не желанием самого больного или врача, а объективной ситуацией.
Для систематической терапии в основном применяют таблетированные и ингаляционные средства. Гормональные препараты в виде инъекций используются, как правило, ситуационно: для оказания неотложной помощи и для короткого курса терапии в условиях стационара. Кортикостероиды выпускаются и в пролонгированной форме (депо) для инъекционного введения (например, кеналог), однако применяться они могут только по специальным показаниям и назначению квалифицированного специалиста.
3. 3. Выбор гормональных противовоспалительных средств
Выбор противовоспалительных препаратов, их дозы, схемы и продолжительности курсового лечения осуществляется в зависимости от фазы заболевания (обострение или ремиссия), степени бронхиальной обструкции и ее обратимости после фармакологического тестирования с бронхорасширяющими веществами. Принципиальным при этом является положение о преемственности назначения лекарственных препаратов: ПОСЛЕ УЛУЧШЕНИЯ СОСТОЯНИЯ И СНИЖЕНИЯ ДОЗЫ (ИЛИ ОТМЕНЫ) ТАБЛЕТИРОВАННЫХ ГОРМОНОВ НАЗНАЧАЮТСЯ ИНГАЛЯЦИОННЫЕ. ПОДДЕРЖИВАЮЩАЯ ДОЗА ПОСЛЕДНИХ ЗАВИСИТ ОТ ТЕМПОВ ВОССТАНОВЛЕНИЯ БРОНХИАЛЬНОЙ ПРОХОДИМОСТИ.
Лечение таблетированными стероидами назначается длительными (1–3 мес.) или короткими (2–3 нед.) курсами. Длительная терапия стероидами абсолютно показана при величине объема форсированного выдоха за первую секунду (ОФВ1) менее 40% от должных значений, а также в случаях, когда ОФВ1 превышает 40%, но при этом бронхиальная обструкция плохо обратима ингаляцией бронхорасширяющих агентов (ответ на беротек, сальбутамол и пр. не превышает 10% от должных значений). Длительность лечения при этом определяется темпами восстановления показателей функции внешнего дыхания.
Нередко возникает необходимость замены одного препарата другим. В этой связи больным следует знать, что практически все таблетированные гормональные препараты взаимозаменяемы, исходя из расчета: 1 таблетка триамцинолона = 1 таблетке дексаметазона = 1 таблетке преднизолона или метилпреднизолона и т. д. Поэтому в случаях, когда вам назначены гормональные средства в таблетках, а конкретный препарат отсутствует, его можно безболезненно заменить другим, чтобы не прерывать курс лечения. При этом в первую очередь предпочтение следует отдавать препаратам триамцинолонового ряда и в последнюю очередь — преднизолону, так как наиболее часто выраженные осложнения при длительном приеме вызывает именно он. Во всех случаях применения или замены гормональных препаратов необходимо проконсультироваться с вашим лечащим врачом, который и определит оптимальную тактику лечения.
При назначении таблетированных стероидов следует учитывать, что принимать их следует в утренние часы, обязательно после еды. Если доза стероидов в пересчете на преднизолон не превышает 4 таб. (20 мг), ее принимают за один прием. При большем количестве таблеток их лучше распределить: 2/3 принимают утром и 1/3 — после обеда. При таком подходе подавление продукции собственных кортикостероидов в организме больного будет минимальным. В остальных случаях при необходимости применения таблетированных стероидов проводится курсовое лечение в течение 2-3 недель.
Критериями эффективности проведенной гормональной терапии служат восстановление показателей функции внешнего дыхания до максимальных величин (ОФВ1 выше 70% от должных значений) и хороший ответ на бронхорасширяющие препараты. На этом этапе к терапии подключают ингаляционные противовоспалительные и противоаллергические средства. Использование ингаляционных стероидов требует выполнения обязательных правил:
1. За 10–15 мин до ингаляции стероидов нужно обязательно сделать 1–2 вдоха бронхорасширяющего аэрозоля (бета-2-стимулятора). Это необходимо для профилактики рефлекторных бронхоспастических реакций на ингаляцию аэрозоля. Кроме того, улучшение бронхиальной проходимости после ингаляции бета-2-агониста способствует более глубокому проникновению и равномерному распределению противовоспалительного вещества в дыхательных путях.
2. В процессе ингаляции стероидов особое внимание следует обращать на правильность выполнения дыхательных маневров (спокойный полный выдох, глубокий энергичный вдох, задержка дыхания на 10–12 сек, спокойный выдох через нос), как это описано выше для бронхорасширяющих аэрозолей. Но, в отличие от бета-2-стимуляторов и холинолитиков, действующих ЭКСТРАБРОНХИАЛЬНО, ингаляционные стероиды оказывают ЭНДОБРОНХИАЛЬНОЕ, то есть непосредственно местное, действие на воспаленную слизистую просвета дыхательных путей. А как говорилось выше, анатомический уровень, где разыгрывается трагедия под названием «астма», опускается до 16–19-го порядка деления воздухопроводящей зоны, что соответствует самым мелким бронхам, терминальным и респираторным бронхиолам. Поэтому при неправильном выполнении маневра частицы противовоспалительного аэрозоля не смогут достичь этого уровня. Кроме того научными исследованиями доказано, что даже при идеальном выполнении дыхательных маневров в бронхиальном дереве остается не более 25–30% лекарственного препарата. Именно в этом заключается одна из причин «уязвимости» терапии ингаляционными стероидами и ее неэффективности. В этой связи еще можно добавить следующее: в последнее время многие стероиды начали выпускать в форме порошкообразного аэрозоля, ингалируемого с помощью специальных турбоингаляторов. Какие бы данные не приводились в литературе касательно этой формы выпуска, в силу худшего проникновения порошкообразного аэрозоля в дыхательные пути эффективность этих препаратов по сравнению с обычными формами аэрозолей существенно ниже. Поэтому разовая доза препарата в этой форме обычно увеличена.
Другой причиной «уязвимости» ингаляционных стероидов является скопление в бронхиальном дереве мокроты. Следует всегда помнить, ЧТО ТЕРАПИЯ ИНГАЛЯЦИОННЫМИ СТЕРОИДАМИ АБСОЛЮТНО НЕЭФФЕКТИВНА, ЕСЛИ ПАЦИЕНТ ОТКАШЛИВАЕТ ХОТЯ БЫ 30–50 МЛ МОКРОТЫ В ДЕНЬ, ТАК КАК ВЕСЬ ИНГАЛИРУЕМЫЙ ПРЕПАРАТ ВЫВОДИТСЯ С НЕЙ ИЗ ДЫХАТЕЛЬНЫХ ПУТЕЙ, НЕ ПОПАДАЯ НА ВОСПАЛЕННУЮ СЛИЗИСТУЮ. Отсюда и вытекает третье правило.
3. Не назначать ингаляционные стероиды, если больной постоянно откашливает мокроту. В подобных ситуациях противовоспалительный эффект окажут только стероиды в таблетках. И если удается очистить дыхательные пути от избытка слизи, возможна замена таблетированных гормональных препаратов ингаляционными. Однако решить подобную задачу невозможно без современных отхаркивающих средств. К сожалению, «Глобальная стратегия…» не предусматривает их систематического применения. Ну а поскольку болезнь «не подозревает» о существовании этого доклада и в своем развитии приводит к ХРОНИЧЕСКОЙ ОБСТРУКЦИИ БРОНХИАЛЬНОГО ДЕРЕВА ВЯЗКОЙ МОКРОТОЙ, я расскажу о рациональной отхаркивающей терапии.
источник
Чем раньше начать гормональное лечение астмы, тем выше его результат. Ингаляторы с гормонами нужны не для снятия приступа, а для профилактики его появления. При тяжелой астме назначают уколы кортикостероидов или курсы приема таблеток.
Запрещено самостоятельно менять дозы, препараты или резко их отменять, так как это приводит к обострению астмы. Терапия ингаляторами менее опасна, ее результативность зависит от правильности вдыхания аэрозоля. При бесконтрольном лечении таблетками существует риск осложнений (остеопороз, язвы желудка, гипертония).
При астме используют гормональные препараты, которые содержат гормоны, похожие по действию на естественный кортикостероид – кортизол надпочечников. Основные цели их применения:
- уменьшение воспаления;
- предупреждение аллергических реакций, обострений, приступов;
- улучшение течения астмы;
- повышение активности пациентов;
- улучшение качества жизни.
Очень важное свойство гормонов – способность снизить зависимость больного от бронхорасширяющих средств (например, Сальбутамола). Если этого не сделать как можно раньше, то астма приобретает тяжелое течение.
Вред препаратов и зависимость от их применения для гормонов не больше, чем для других медикаментов, используемых при лечении бронхиальной астмы. А их эффективность значительно выше. Поэтому был сделан вывод – кортикостероиды являются основным средством при заболевании.
Механизм действия основан на снижении образования веществ, вызывающих воспаление и спазм бронхов. Но при этом у гормонов есть и уникальное свойство – они действуют на ядро клетки, стимулируя образование особого белка липокортина. Он имеет ведущее значение в остановке воспалительных реакций.
А здесь подробнее о том, как стимулировать вилочковую железу.
Отказ от применения гормональных препаратов приведет к таким последствиям:
- чаще и сильнее возникают приступы;
- требуется более длительный курс и большие дозы;
- недостаточный эффект гормонов в ингаляциях;
- при запущенной астме нужно будет применять таблетки и инъекции, вред которых выше.
Несмотря на то, что по мере создания новых препаратов удалось повысить их эффективность, полностью избежать последствий терапии пока сложно. Тем не менее доказано, что все риски применения связаны с:
- хаотическим использованием ингаляторов – самостоятельное назначение и отмена;
- несоблюдением дозы и техники введения;
- отсутствием контроля за результатами лечения (редкие посещения врача и обследования на протяжении курса).
Правильное применение гормональных средств помогает пациентам:
- уменьшить выраженность приступов астмы и частоту их появления, включая и ночные приступы удушья;
- исключить риск состояний, требующих неотложной помощи;
- сократить дозы бронхорасширяющих средств, отрицательно влияющих на сердце и кровообращение;
- повысить дыхательный объем легких (больше воздуха, а значит, и кислорода, поступит в организм);
- снизить степень бронхоспазма и необратимых изменений структуры стенки бронхов на его фоне (утолщений, снижения проходимости);
- улучшить переносимость физической активности, что приведет к более высокому качеству жизни.
Терапия помогает снизить степень бронхоспазма
Современное лечение гормональными препаратами бронхиальной астмы включает медикаменты для ингаляций и системные (таблетки и уколы).
Именно они являются основой лечения астмы. Современные средства обладают такими характеристиками:
- проникают внутрь клеток, так как растворимы в жирах;
- избирательно действуют на бронхи;
- имеют хорошую способность соединяться с рецепторами, то есть обладают большой активностью;
- оказывают слабое системное (общее) действие.
Этим требованиям отвечают:
Облегчение симптомов наступает уже на 2-3 день, но курс лечения зависит от тяжести состояния пациента. При легком течении астмы их применяют в минимальной дозе около 3 месяцев, при средней степени до устойчивого улучшения понадобится не менее девяти. При тяжелой форме болезни необходимы дополнительно таблетки и уколы. Отмена и пересмотр дозы проходит строго по рекомендации врача.
Нужны при обострении (снимают приступ) или для длительного применения, если ингаляций с гормонами недостаточно. Показаны для таких случаев:
- приступ удушья возник у пациента, который пользовался гормональным ингалятором;
- после вдыхания аэрозоли не становится лучше;
- пациент все время повышает количество доз;
- ухудшились объективные показатели (измерения пикфлоуметром показывают значения пиковой скорости выдоха ниже 60%).
Для снятия приступа обычно применяют инъекции, а затем больных переводят на таблетки Преднизолона, Дексаметазона.
Чаще всего их используют курсами. При улучшении самочувствия и объективных показателей дыхания дозу постепенно снижают вплоть до полной отмены.
По окончании системной терапии пациентам необходимо:
- поддержать работу надпочечников (витамины С, В5, Этимизол, Глицирам), полноценное питание;
- использовать ингаляторы с гормонами, бронхорасширяющими средствами, Эуфиллин;
- начать профилактику обострений с применением препаратов на основе кромогликата (например, Интал).
Обычно этих мероприятий достаточно, чтобы не перевести бронхиальную астму в гормонозависимую форму.
Для того чтобы достичь нужного эффекта при бронхиальной астме, важно придерживаться основных рекомендаций:
- использовать назначенную дозу;
- соблюдать кратность ингаляций или приема таблеток, не допускать пропусков;
- все изменения в лечении согласовывать с врачом;
- не менять самостоятельно медикаменты даже с одним действующим веществом;
- изучить технику использования аэрозольных препаратов;
- максимально удалить из окружения аллергены (например, домашняя пыль, шерсть животных, пыльца растений).
Аэрозоли с гормонами улучшают течение болезни, но не применяются для непосредственного снятия приступа. Если пациенту приходится все время увеличивать дозу бронхорасширяющего средства, или ухудшились показатели самоконтроля (пикфлоуметрия), то это является поводом для срочного посещения врача.
Около 80% пациентов неправильно используют ингалятор. В результате препарат проглатывается или выдыхается в окружающий воздух.
Для того чтобы затраченные усилия и средства не пропали впустую, необходимо:
- перед использованием встряхнуть аэрозоль;
- ингаляция проводится стоя, подбородок направлен вверх, голова запрокинута;
- спокойно выдохнуть;
- на вдохе обхватить плотно загубник губами и нажать на дно баллончика (оно всегда направлено вверх);
- задержать дыхание, сосчитав про себя до 7-10;
- сделать обычный выдох.
Нужно каждый раз стараться вдыхать как можно глубже, так как местом, куда должен попасть препарат, являются мельчайшие ветвления бронхов. Иногда врач рекомендует до ингаляции гормона использовать медикаменты, которые расширяют дыхательные пути. Нужно также правильно хранить препарат – колпачок всегда плотно закрывают, а аэрозоль защищают от тепла и солнца.
Смотрите на видео о правилах применения ингалятора при бронхиальной астме:
Наибольшие трудности испытывают при применении ингаляторов дети и пожилые пациенты. Поэтому для них важно использовать специальное устройство – спейсер. Оно представляет собой насадку, которая не требует четкого поступления препарата на вдохе, а также сокращается время пребывания гормона в гортани. Это помогает избежать основных побочных действий гормональных ингаляторов.
Вне зависимости от способа введения аэрозоли существует простой вариант уменьшить их местное раздражающее действие – полоскание чистой теплой водой полости рта и горла.
При соприкосновении гормонального препарата со слизистыми оболочками возможны:
- молочница глотки, полости рта – белесоватый налет, покраснение, небольшие трещинки, эрозии (участки без эпителия), жжение, болезненность при глотании;
- раздражение голосовых связок компонентами аэрозоли – осиплость голоса, хрипота;
- першение горла, покашливание;
- сухость во рту;
- надсадный кашель без выделения мокроты.
Задержка роста у детей относится к системному эффекту ингаляторов. Ее наблюдают нечасто, менее всего опасен беклометазон.
К редким осложнениям относятся:
- высыпания и зуд кожи;
- снижение остроты зрения;
- нервозность, раздражительность, нарушение засыпания;
- спазм бронхов при вдыхании препарата.
Длительное лечение гормональными препаратами бронхиальной астмы вызывает такие последствия:
- остеопороз – снижение минеральной плотности костей, есть риск переломов при небольшой травме, особенно у пожилых пациентов;
- подавление работы надпочечников – снижение давления, мышечная слабость, головокружение, снижение аппетита, потеря веса, потемнение кожи;
- помутнение хрусталика;
- ожирение;
- растяжки на коже;
- угревая сыпь;
- язвы на слизистой желудка, двенадцатиперстной кишки;
- перепады настроения, склонность к депрессии;
- постоянная раздражительность, нервозность, беспричинная тревога;
- повышение артериального давления;
- ухудшение работы поджелудочной железы – вторичный диабет, панкреатит, ферментативная недостаточность;
- глаукома, катаракта;
- повышенное оволосение конечностей и лица у женщин, выпадение волос на голове;
- тяжелое течение инфекций, частые обострения хронических болезней;
- нарушение менструаций у женщин, полового влечения и потенции у мужчин.
Со времени введения в практику препаратов на основе монтелукаста (Сингуляр, Монтелив) у гормональной терапии появился достойный конкурент. Эти медикаменты блокируют действие веществ, вызывающих воспаление, а при курсовом лечении еще и расширяют бронхи, снижают показатели аллергических реакций (эозинофилы в крови и мокроте).
По эффективности они лишь немного (на 5-8%) уступают ингаляторам с гормонами, но позволяют:
- улучшить дневные и ночные симптомы – меньше становится кашель, хрипы, одышка, реже возникают приступы;
- повысить физическую активность;
- снизить дозу бронхорасширяющих средств;
- увеличить показатели пиковой скорости выдоха.
Неоспоримое достоинство – форма выпуска в виде жевательной или обычной таблетки, которую принимают всего один раз в день. Их назначение наиболее оправдано при легкой и средней степени тяжести бронхиальной астмы, особенно в детском возрасте (с 2 лет). К побочным действиям относится жажда, сухость во рту, боль в животе.
При доказанной аллергической природе бронхиальной астмы и тяжелом ее течении рекомендуется омализумаб (Ксолар). Он является антителом, полученным из ДНК методом генной инженерии. Связывается с иммуноглобулином, который запускает цепь реакций при аллергии.
Рекомендуется пациентам, которые нуждаются в применении высоких доз кортикостероидных препаратов. Используется как эффективное дополнение к терапии. Выпускается в виде раствора для подкожных инъекций. Побочные действия – боль в месте введения, головная, в верхних отделах живота.
Гормональная терапия бронхиальной астмы рекомендуется на ранних стадиях болезни, в том числе и при легком течении. Назначают ингаляционные препараты для предупреждения приступов. При тяжелых формах астмы гормоны вводят вначале внутривенно при неотложных состояниях, затем переводят пациентов на таблетки. При улучшении самочувствия постепенно отменяют таблетки и продолжают лечения аэрозолями.
А здесь подробнее о витаминах для надпочечников.
Для эффективной терапии нужна правильная техника ингаляций. Своевременное назначение гормонов позволяет обойтись только менее опасными ингаляционными средствами, а при системной терапии бывают осложнения. Существует и альтернатива гормонам – новые препараты, блокирующие воспаление и аллергические реакции.
Назначают гормональные травы для женщин при сбое, климаксе, проблемах с репродуктивной функцией. Есть те, которые нормализуют, восстанавливают фон, а есть выступающие как аналог природным гормонам. Какие именно и когда пить гормональные травы для женщин?
Особую роль в иммунной защите организма играет вилочковая железа, как стимулировать работу которой можно понять, выявив причину сбоя. Например, восстановление может быть травами и лекарствами, есть препараты для улучшения работы после операций, химиотерапии.
Если есть проблемы, то врачи не сразу назначат лечение, а порекомендуют пить витамины для надпочечников. Особенно актуально для уставших, для коры органов. Это могут быть В5, Д. Какие выбрать для женщин и мужчин, чтобы поддержать надпочечники?
Довольно обширно применяются препараты гормонов гипофиза. При чем при многих заболевания выбирают передней, средней и задней долей. Могут быть использованы для стимуляции при бесплодии, для лечения гипофиза человека
Подобрать витамины для гормонального фона женщины лучше сможет врач на основе анамнеза, анализов. Есть как специально разработанные комплексы для восстановления, так и подбираются индивидуально для нормализации гормонального фона женщин.
источник
Когда бронхиальной астмой болеют дети — это испытание не только для них, но и для их родителей. Но выход есть…
Что же такое бронхиальная астма? Само слово переводится с древнегреческого языка как «тяжелое дыхание, одышка». Современная медицина определяет астму как хроническое заболевание, вызванное воспалением дыхательных путей и, как следствие, спазмом бронхов, которые начинают выделять большое количество слизи. В результате воздух по бронхам проходит с большим трудом. Отсюда — проблемы с дыханием, вплоть до состояния удушья. Часто спазм и воспалительный процесс сопровождаются отеком бронхов, что усугубляет заболевание. К сожалению, частота заболеваемости растет. Астма проявляется затяжными и рецидивирующими бронхитами. А когда к ним присоединяется поллиноз (комплекс сезонных аллергических реакций на пыльцу растений), ситуация становится еще сложнее.
Врачи подразделяют бронхиальную астму на два типа: атопическая (аллергическая) и неатопическая (неаллергическая). Генетическая предрасположенность ребенка к аллергии и астме, по данным международной медицинской статистики, составляет 70%. Однако влияние внешних факторов приводит к тому, что все чаще у здоровых родителей рождаются дети, у которых возникают и аллергия, и астма.
У детей вовремя поставить правильный диагноз бронхиальной астмы бывает достаточно сложно. Дело в том, что часто болезнь имеет те же симптомы, что и обычная простуда, вирусные заболевания дыхательных путей. Однако при бронхиальной астме у детей не повышается температура, даже если кашель очень частый и сухой, он может быть и без выделения мокроты.
Как показывает опыт родителей детей, больных бронхиальной астмой, диагноз этого недуга врачи ставят далеко не сразу.
Во–первых, потому, что мамы и папы, списывая кашель своего ребенка на обычную и частую простуду, не всегда спешат обратиться к доктору. Во–вторых, к сожалению, многие врачи не проявляют должной осведомленности в области современной диагностики бронхиальной астмы. «В прошлом веке этот диагноз не ставили, пока не случится приступ с вызовом скорой помощи. Сейчас есть масса инструментов для своевременной диагностики. Но недостаточная грамотность многих врачей затягивает процесс постановки правильного диагноза, а значит и адекватного лечения. При этом практически во всем мире основополагающим документом, регламентирующим диагностику и лечение этого заболевания, является GINA (Global Initiative for Asthma) — Глобальная инициатива по борьбе с бронхиальной астмой», — утверждает руководитель университетской клиники детских болезней РНИМУ им. Н.И. Пирогова, главный педиатр ДГКБ №9 им. Г.Н. Сперанского Департамента здравоохранения г. Москвы, д.м.н., проф. Андрей Петрович Продеус.
Вот что рассказала мама ребенка, больного бронхиальной астмой: «Начиная с годовалого возраста Эрик по 3–4 раза в год страдал обструктивным бронхитом, и так в течение почти 2 лет. Врач выписывал антибиотики, не диагностировав астму. Мальчик прошел 8 или 10 курсов такого лечения, но толку не было. Потом, во время весеннего цветения растений, выяснилось, что у него еще и поллиноз. Ребенок задыхался. Стали обращаться к разным врачам, которые, «поставив» ребенку диагноз «астма», прописали гормональное лечение. Мы были в растерянности, т.к. ни у меня, ни у мужа, ни у других родственников астмы не было. Сначала от назначенных гормональных лекарств я пришла в ужас. Больше всего я опасалась задержки роста из–за такой терапии. А еще — чрезмерного набора веса. Однако ситуация была такова, что надо было что–то предпринимать. Гормональная терапия совершенно поменяла ситуацию. Сначала ребенок стал легче дышать, потом, примерно через 3 месяца, бронхиты прекратились. Через год Эрик уже мог бегать, как его здоровые сверстники. Через 2 года мальчик стал заниматься спортом. А в 5,5 лет его приняли в детский сад. И вот недавно мы купили ему собаку. При этом он сам делает себе ингаляцию».
Одним из самых эффективных средств лечения бронхиальной астмы является ингаляционная гормональная терапия. Однако для многих родителей, чьим детям ставят диагноз, характерна боязнь применения гормональных препаратов. Такое беспочвенное опасение уже получило название «стероидофобия». На чем основываются такие страхи? На мифах, которые распространяются на просторах Интернета, на мнениях знакомых, родственников и даже (что особенно недопустимо!) врачей. Андрей Петрович Продеус заметил, что многие доктора, выписывая гормональные препараты ребенку, успокаивают родителей распространенной фразой: «Я назначаю гормональную терапию, но вы этого не бойтесь». Такое напутствие сразу вызывает испуг даже у тех людей, которые не испытывали тревоги до визита к врачу. Какие же мифы распространены по поводу гормональных препаратов?
Миф 1. Все гормональные препараты одинаковые. Нет! Существуют совершенно разные гормоны (щитовидной железы, гормоны половых органов, надпочечников и т.д.). И у каждого из них есть свои функции. Различаются и гормональные препараты.
Так, раньше для лечения бронхиальной астмы использовали гормоны в таблетках и инъекциях. При их применении препарат, прежде чем попасть в легкие, проникает в кровь и разносится по всему организму. Подобная терапия способствовала нарушению гормонального баланса и развитию выраженных побочных эффектов. Сейчас используются ингаляционные гормоны, которые напрямую достигают очаги воспаления в легких и бронхах. При этом гормоны практически не распространяются по организму. Особенно эффективны ингаляторы системы небулайзеринг, которые выпускают многие современные фармацевтические компании. Небулайзер разбивает лекарственное вещество на много невидимых глазом частиц, которые при вдыхании попадают в средние и нижние дыхательные пути. Это помогает правильно доставить препарат в мелкие и средние бронхи в нужной дозе.
«Я считаю, что достоинства ингаляционной гормональной терапии бронхиальной астмы очевидны, т.к. ингаляционные глюкокортикостероиды (ИГКС), попадая непосредственно в легкие пациента, обеспечивают эффективное лечение. Действие ИГКС непосредственно в легких увеличивает эффективность проводимой терапии бронхиальной астмы и сводит к минимуму развитие нежелательных побочных реакций по сравнению с системными стероидами. Очень важно помнить о соблюдении продолжительности курса ИГКС, который назначен врачом, что позволяет взять бронхиальную астму под контроль», — уверяет Продеус.
Миф 2. При лечении бронхиальной астмы гормональные препараты лучше заменить негормональными. Следуя этому мифу, многие вместо действенных гормональных препаратов начинают принимать бронхолитики, антибиотики, а то и просто пользоваться народными средствами. На самом деле во всем мире признано, что ингаляционные гормоны — самые эффективные средства для лечения бронхиальной астмы. Врачи назначают эти препараты, следуя существующим международным и российским рекомендациям, созданным на основе результатов исследований с участием десятков тысяч пациентов.
Миф 3. Прием гормональных препаратов можно отменить в любой момент. Бронхиальная астма — это хроническое воспаление, которое сложно вылечить, но его можно успешно контролировать. Родителям пациентов с бронхиальной астмой важно помнить, что нельзя отменять терапию или изменять дозировку препарата самостоятельно, ведь видимое улучшение состояния ребенка не означает, что болезнь под контролем.
«Для достижения желаемого лечебного эффекта необходим со стороны пациента полный комплаенс (англ. compliance — согласие, соответствие, приверженность). В медицине — это добровольное следование пациента предписанному режиму лечения. Это является одним из основополагающих условий и в то же время — краеугольной проблемой современной медицины. Типичная ситуация в лечебной практике такова: врач назначает пациенту препараты, а он через некоторое время приходит и говорит, что они не очень помогают. Начинаешь разбираться и выясняешь, что больной принимает не все лекарства или скорректировал дозировку на 50%. Бывает и так: как только симптомы прошли, многие просто прекращают лечение. При заболевании астмой этого делать нельзя! Нужно постоянно поддерживать организм прописанными доктором лекарствами. Ведь смысл лечения при этой болезни состоит не только в том, чтобы снять ее симптомы, но и в том, чтобы этих симптомов не было. И гормональная терапия создает для организма такую ситуацию, при которой астма не проявляется. А качество лечения можно оценивать именно по тому, насколько долго пациент находится в стабильно комфортном состоянии, без приступов кашля и удушья», — предупреждает главный педиатр.
Миф 4. Многие опасаются, что гормональные препараты делают кости более ломкими, провоцируют набор избыточного веса, вызывают задержку роста ребенка. Безопасность современных гормональных препаратов в дозе, адекватной ситуации, подтверждена многочисленными научными и клиническими исследованиями. И назначаемые при астме гормоны никак не влияют ни на прочность костей, ни на вес, ни на рост. Опасны не гормональные препараты, а подмена понятий, когда считают, что негормональные лекарства — значит безопасные лекарства. При этом никто не вспоминает о том, что нет ничего более натурального, чем гормоны, которые есть в организме у каждого человека.
Вообще при астме есть три понятия: частичный контроль, полный контроль и отсутствие контроля. И целью лечения астмы является не ликвидация симптомов болезни, а поддержание полного контроля над ней. Однако статистика показывает, что, к сожалению, только 15% детей получают ту терапию, которую прописывает доктор, диагностировав астму. При этом у взрослых этот показатель составляет 31%. Причин такого положения дел несколько. Во–первых, взрослый человек может сам понять свое состояние и каким–то образом его оценить. Ребенок в силу своего возраста этого сделать практически не в состоянии. Во–вторых, ребенок полностью зависит от своих родителей в плане получения лекарственной терапии. У нас в стране пока нет правовых инструментов воздействия на родителей. А ведь многие из них заявляют: «Мой ребенок, хочу — лечу, хочу — нет». Нужно работать с пациентами, чтобы те понимали: чем раньше начинается лечение, тем больший эффект и при меньшей дозировке можно достигнуть.
Наряду с лекарственной терапией важно соблюдать и поведенческие правила. Так, в период цветения вся уличная одежда должна оставаться в прихожей. Перед тем, как лечь спать, ребенку необходимо принять душ. Помещение не проветривать, чтобы пыльца не залетела, и поставить увлажнитель воздуха, что, впрочем, не отменяет влажную уборку.
Важная роль в лечебном процессе отдается и фармацевтам, зачастую вызывающим больше доверия со стороны больных, а в данном случае родителей маленьких пациентов. В этой связи А.П. Продеус обратился к фармацевтам, ведущим отпуск за первым столом, с призывом: «Не назначайте препараты самостоятельно, а настоятельно советуйте тем, кто с вами консультируется, обратиться к врачу. Не следует и предлагать замену того лекарственного средства, которое рекомендовано врачом, в случае его отсутствия другим препаратом».
По материалам мероприятия «Гормональная терапия астмы у детей: родителям не нужно бояться»
источник
Бронхиальной астмой называют хроническое заболевание дыхательной системы, при котором отмечается сильное сужение бронхов. Гормоны при астме нужны для оказания противовоспалительного и антиаллергического эффекта.
В базисную терапию астмы включены глюкокортикостероиды. Если их не применять для лечения заболевания, сильно возрастает зависимость от симптоматических бронходилататоров. Это является признаком неконтролируемого течения астмы.
Глюкокортикостероиды — это гормоны, производимые корой надпочечников. В организме человека вырабатывается кортизол, кортикостерон.
Разностороннее воздействие на организм этих биологически активных веществ позволило активно использовать их в лечении различных заболеваний, в том числе астмы.
Сейчас существует ряд фторированных и нефторированных синтетических глюкокортикоидов. В отличие от природных, они обладают большей активностью, поэтому действуют более эффективно.
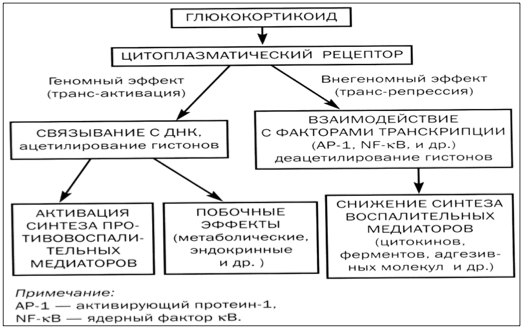
Для полного понимания, почему так активно используют гормоны от астмы, важно знать их механизм действия. В клетках человеческого организма существуют специальные рецепторы, с которыми глюкокортикостероиды связываются, проникая в цитоплазму.
Полученный в результате этого взаимодействия комплекс проникает внутрь ядра, где воздействует непосредственно на ДНК. Это позволяет активировать процесс образования различных белков:
- липокортин-1. Его действие направлено на торможение продукции арахидоновой кислоты, из которой синтезируются медиаторы воспаления;
- нейтральная эндопептидаза. Нужна для разрушения кининовых комплексов, принимающих участие в развитии воспалительного процесса;
- интерлейкин-10, оказывающий противовоспалительное действие;
- ингибитор ядерного фактора. Играет важную роль в торможении воспалительного процесса бронхов.
За счет действия комплекса гормон-рецептор наблюдается выраженное торможение образования активизирующих воспалительный процесс белков.
Глюкокортикоиды благодаря своим свойствам отлично помогают при бронхиальной астме, давая выраженный противовоспалительный эффект.
Применение глюкокортикоидов при бронхиальной астме является традиционным методом лечения данного заболевания. Их использование началось еще в середине 40-х годов ХХ века, после того, как Ф. Хенч и Э. Кендэлл смогли искусственно синтезировать ГКС.
Поняв, что глюкокортикостероиды помогают в контроле воспалительного процесса при гормональной астме, они начали активно тестировать их при лечении заболевания, однако отметили большое количество побочных эффектов и временно прекратили их использование.
В современной медицине астматикам назначается два типа гормональных препаратов: ингаляционные и системные ГКС.
Главные преимущества, объясняющие широкое применение ингаляционных глюкокортикостероидов (ИГКС) для лечения бронхиальной астмы, — высокая липофильность, малый период полувыведения, а также быстрая инактивация.
В клинической практике используются следующие ИГКС:
- беклометазона дипропионат;
- будесонид;
- мометазона фуроат;
- флутиказона пропионат;
- циклесонид.
Механизм действия ИГКС при бронхиальной астме основан на их высокой липофильности. Эпителий человеческих бронхов покрыт незначительным слоем жидкости.
Поэтому не все вещества могут быстро проникнуть сквозь этот барьер. Липофильность позволяет препарату быстро достичь слизистой оболочки бронхов и проникнуть в кровеносную систему.
Эффект от применения ингаляционных глюкокортикоидов напрямую зависит от того, каким методом они были доставлены в организм.
Так, при использовании ингаляторов с аэрозолями большая часть препарата оседает в ротовой полости либо проглатывается. Лишь 10% достигает непосредственно слизистой оболочки бронха.
При вдыхании препарата через спейсер — около 5%. В системный кровоток ИГКС попадают в виде неактивных продуктов обмена, за исключением беклометазона. Также применяется введение препаратов через небулайзер для определенных групп пациентов, а именно:
- дети;
- пожилые люди;
- люди с нарушениями сознания;
- больные с сильной бронхиальной обструкцией.
Согласно ряду клинических испытаний, ингаляционные глюкокортикостероиды крайне эффективны при бронхиальной астме.
Системные глюкокортикостероиды (СГКС) не являются препаратами экстренной помощи при бронхиальной астме, однако они крайне важны для проведения терапевтических мероприятий во время обострений. В целом они нужны для повышения качества жизни пациента и не обладают быстрым эффектом.
Согласно глобальной стратегии ВОЗ, крайне важно применять СГКС при всех обострениях астмы, за исключением самых легких. Особенно это касается следующих случаев:
- после введения ИГКС не отмечается улучшения состояния пациента;
- приступ начался, несмотря на прием ИГКС;
- требуется увеличение дозы ИГКС;
- состояние пациента постоянно ухудшается;
- снижение реакции организма на действие ИГКС;
- снижение пикфлоуметрических показателей (ПСВ ниже 60%)
Отмечается, что для длительной терапии лучше применять СГКС в форме таблеток, внутривенное введение чаще используется при приступе. Основные глюкокортикостероиды, использующиеся для системной терапии при бронхиальной астме, — это преднизолон и гидрокортизон.
При пероральном приеме отмечается крайне высокая биодоступность. Максимальная концентрация препаратов в крови при внутривенном введении достигается менее чем через час после попадания в организм.
В печени данные лекарственные средства метаболизируются, а затем выводятся вместе с мочой.
При лечении больных гормонозависимой бронхиальной астмой важно помнить, что ГКС обладают рядом побочных эффектов, которые можно разделить на две группы:
- Развивающиеся во время терапии заболевания.
- Развивающиеся после прекращения лечения (синдром отмены).
К первой группе можно отнести следующие последствия:
- метаболические нарушения;
- повышение артериального давления;
- снижение иммунного статуса;
- язвенная болезнь;
- миопатия;
- расстройства психики;
- нарушения роста у детей;
- кушингоид.
Метаболические нарушения проявляются в виде гипергликемии, нарушении жирового, а также водно-электролитного обмена. Повышение уровня сахара в крови связано с тем, что на фоне приема ГКС отмечается увеличение устойчивости тканей к действию инсулина.
При этом данное состояние наблюдается достаточно редко, и к нему более склонны люди, которые, помимо гормональной астмы, болеют сахарным диабетом.
Нарушение обмена жиров проявляется в том, что на лице и туловище наблюдается чрезмерное развитие жировой ткани. Развивается так называемый кушингоидный хабитус.
Нарушения водного и минерального обмена проявляются в виде задержки воды в организме и потери кальция и калия.
Артериальная гипертензия при приеме ГКС связана с их воздействием на стенки сосудов. Развивается при длительном лечении большими дозами препаратов.
Еще реже возникает язвенная болезнь. Именно поэтому, все больные, которые применяют в лечении астмы СГКС, должны проходить обследования на предмет наличия язв в желудке.
У некоторых больных, применяющих ГКС, может возникнуть мышечная слабость, вплоть до полной атрофии. Это напрямую связано с влиянием препаратов на минеральный обмен. Также миопатия может наблюдаться при кушингоиде, поэтому ее нельзя называть специфичным побочным эффектом.
Легкие нарушения психического состояния могут наблюдаться в самом раннем начале терапии ГКС. Так, у больных отмечаются нервозность, частая смена настроения, а также нарушения сна. Стероидные психозы развиваются крайне редко.
У детей при использовании СГКС может отмечаться нарушение роста. В особенности этому подвержены мальчики. Считается, что патология связана с нарушением продукции половых гормонов.
При синдроме отмены наблюдается повышенная утомляемость, отсутствие аппетита, лихорадка, тошнота, а также сильные головные боли. В некоторых случаях может проявиться недостаточность надпочечников. Крайне редко наблюдается клиника псевдоопухоли мозга.
Первое, что должны понимать люди, больные гормонозависимой бронхиальной астмой, — нельзя самостоятельно отказываться от применения ГКС. Лечение должно быть системным и проходить под контролем специалиста.
Если говорить о лечении астмы без гормональных препаратов, то нужно вспомнить о такой группе лекарств, как кромоны. Нужно понимать, что данные лекарственные средства в большей мере обладают профилактическим, а не лечебным эффектом.
Их рекомендуется применять в период ремиссии. Существует много форм кромонов, однако лучший эффект достигается при применении при помощи ингаляторов. Они обладают рядом преимуществ:
- простота применения;
- отсутствие привыкания;
- минимальный риск побочных эффектов.
Благодаря своим свойствам препараты кромоглициевой кислоты отлично подходят для профилактики приступов астмы у детей, страдающих легкой формой заболевания. В соответствии с глобальной стратегией ВОЗ, они являются препаратом выбора.
Согласно проведенным исследованиям, если при средней тяжести и тяжелом течении астмы применение ИГКС не вызывает вопросов, то на начальных стадиях их употребление не оправдано.
Лечение астмы без гормонов у взрослого человека, который уже длительное время применял стероиды, практически невозможно.
Медикаментозные средства, такие как ИГКС и СГКС, при лечении бронхиальной астмы важно применять под контролем лечащего врача. Препараты необходимо подбирать индивидуально, а само лечение должно носить системный характер.
При обострениях БА рекомендуется использовать ИГКС для снятия приступа, а затем, при необходимости подключать СГКС. Несмотря на риск развития побочных эффектов, данные средства являются оптимальным вариантом лечения астмы.
источник
Бронхиальная астма (БА) относится к числу наиболее широко распространенных хронических заболеваний во всем мире. По данным эпидемиологических исследований, в мире более 300 млн. человек болеют БА, и предполагается, что эта цифра возрастет еще на 100 млн. к 2025 г.
Известно, что в детском возрасте и до полового созревания БА чаще развивается у мальчиков, тогда как после полового созревания и у взрослых распространенность БА большая у женщин. Случаи посещения врача, госпитализации и смерти из-за БА также чаще отмечаются среди женского населения. По последним данным, у женщин, использующих гормональную заместительную терапию, БА диагностируется значительно чаще. Изменения, происходящие в структуре и функции легких на ключевых этапах жизни женщины, таких как пубертатный период, беременность, климакс и старение, предполагают важную роль женских половых гормонов.
Известно, что гормоны, в том числе половые, имеют большое значение в регуляции тонуса бронхиального дерева в норме и особенно при патологических состояниях. Имеются данные о том, что эстрогены обладают умеренным бронхоконстрикторным, а прогестерон – умеренным бронходилатирующим эффектом.
В литературе описана так называемая предменструальная БА, проявляющаяся ухудшением течения заболевания во время менструального цикла, а также обострением болезни у части женщин в период беременности. В проводимых исследованиях до 30–40% женщин с БА сообщали об ухудшении симптомов заболевания в определенный период менструального цикла, а именно в перименструальную фазу, незадолго до этого и в первые несколько дней ежемесячного периода. При этом у данной категории женщин в дальнейшем про слеживалась более тяжелая форма БА. Таким образом, раннее наступление менархе было расценено как фактор риска развития БА у взрослых женщин. Учёные выявили связь нерегулярных менструальных циклов у девочек-подростков с наличием атопической БА. Предположения о проаллергенном и провоспалительном действии эстрадиола делались давно. Описаны обострения экземы, вазомоторного ринита, мигрени и БА, снижение показателей пиковой скорости выдоха на фоне приема пероральных контрацептивов, содержащих эстрогены. Рецепторы эстрогенов найдены на многочисленных иммунорегуляторных клетках и эпителии дыхательных путей.
Установлено, что эстрогены могут усиливать антигенпредставляющую функцию клеток и способствовать развитию аллергических реакций. При этом они могут вызывать симптомы БА как непосредственно, так и косвенно, через модуляцию различных групп цитокинов и оксида азота (NO). Установлено, что нарушение продукции и/или разрушение NO имеет значение при возникновении гиперреактивности дыхательных путей в патофизиологии БА. Бронхиальная астма с дебютом болезни после менопаузы встречается у 18% женщин, страдающих БА, и как в ведении, так и в лечении таких пациенток имеются свои особенности. Известно, что менопауза сопровождается изменением гормонального статуса женщины, который характеризуется высокими уровнями фолликулостимулирующего и лютеинизирующего гормонов и низкими уровнями эстрогенов и прогестерона.
В отличие от физиологического гормонального статуса женщин в менопаузе при менопаузальной БА содержание половых гормонов аналогично таковому у женщин в фертильном возрасте. Выявлено, что высокие уровни 17β-эстрадиола могут играть ключевую роль в начале и/или поддержании менопаузальной БА у предрасположенных к ней женщин. Начало БА у женщин после менопаузы нередко связано с сопутствующим увеличением массы тела, что указывает и на эндокринный механизм – увеличение эндогенного синтеза эстрогенов вторичным источником (жировой тканью).
Менопаузальная БА часто характеризуется более тяжелым течением и плохим ответом на лечение. Кроме того, у женщин с менопаузальной БА было обнаружено повышение уровня лейкотриена E4 в моче (что свидетельствует о более тяжелом течении БА) в сравнении со здоровыми женщинами того же возраста. Имеются доказательства того, что кроме эндогенных эстрогенов в развитии БА определенную роль могут играть и фармацевтические препараты, содержащие эстрогены. В моделях на животных установлено, что экзогенные эстрогены способствуют повышению чувствительности тканей к аллергену и тем самым увеличивают риск развития атопии. Длительная заместительная терапия эстрогенами, проводимая у женщин менопаузального возраста, в 2 раза повышала у них риск развития БА. Менопаузальная гормональная терапия может иметь значение в начале БА. Есть сведения о связи распространенности БА и астмоподобных симптомов с использованием в перименопаузальном периоде и после менопаузы гормональной терапии, причем отмечен большой процент случаев развития БА у худощавых женщин. В исследовании была продемонстрирована связь между использованием эстрогена в качестве препарата заместительной гормональной терапии и началом БА на большой когорте женщин после наступления менопаузы. В то же время лечение комбинированными препаратами (эстроген/прогестерон) не сопровождалось повышением риска развития БА. Таким образом, положительное влияние заместительной гормональной терапии на здоровье и качество жизни женщины в постменопаузе необходимо соотносить с увеличением риска развития БА на фоне приема указанных препаратов. Женские половые гормоны играют значительную роль в развитии аллергических заболеваний, при этом наиболее хорошо изучены эффекты эстрогенов. Однако механизмы влияния женских половых гормонов на развитие аллергических заболеваний, в том числе БА, по-прежнему мало изучены. В связи с этим сохраняет актуальность исследование роли женских половых гормонов в патогенезе БА у женщин в различные возрастные периоды.
источник